Псориаз — это неинфекционное хроническое заболевание кожи, этиология которого досконально не выяснена. От него страдает около 4% населения планеты, подавляющее большинство которых моложе 45 лет. Рассмотрим подробнее, какие анализы нужно сдать при псориазе, чтобы уточнить диагноз.
Наибольшее распространение получила аутоиммунная теория возникновения псориаза, согласно которой, спровоцировать его могут следующие факторы:
- генетическая предрасположенность,
- хронические заболевания внутренних органов,
- заражение паразитами,
- нервные перегрузки,
- гормональные нарушения,
- вирусные инфекции.
Псориаз проявляется на коже в виде красных пятен, покрытых небольшими чешуйками серо-белого цвета, и сопровождается сильным зудом.
» alt=»»>
Самыми распространенными местами локализации псориазных пятен являются:
- локтевые и коленные суставы,
- кожа головы под волосами,
- нижняя часть спины,
- кисти рук,
- ступни ног.
Болезнь может затронуть слизистую оболочку, появившись на внутренней стороне щек, языке и губах, а также поражать ногтевые пластины.
Одним из осложнений заболевания является псориатический артрит, затрагивающий суставы конечностей. У некоторых больных развивается увеит — воспаление сосудистой оболочки глаз, при котором вокруг зрачка появляется кровавый ободок.
При обнаружении первых симптомов псориаза на коже следует записаться на консультацию к дерматологу. Для восстановления клинической картины заболевания необходим тщательный осмотр кожных покровов. В ходе опроса пациента выясняются:
- жалобы больного,
- сведения о наличии дерматологических заболеваний у ближайших родственников,
- выявление хронических патологий внутренних органов,
- подробности образа жизни пациента (рацион, вредные привычки, условия работы).
При наличии поражений других органов больного направляют на дополнительные консультации к следующим специалистам:
Характерные симптомы псориаза — наличие пятен, чешуйчатых бляшек и выступающие капли крови при их соскабливании — обычно не вызывают сомнений в правильности диагноза.
Но в некоторых случаях требуется проведение дифференцирования, поскольку такие же признаки могут иметь следующие заболевания:
- красный плоский лишай,
- системная волчанка,
- себорейная экзема,
- атопический дерматит,
- микробная экзема,
- папулезный сифилис.

Схема терапии псориаза подбирается индивидуально для каждого пациента, учитывая выявленные причины заболевания и основные симптомы. Прежде всего, это препараты для наружного применения:
- на основе дегтя: Антипсорин, Коллоидин,
- на основе солидола: Цитопсор, Солипсор,
- на основе нефти: Лостерин, Нафтадерм.
Медикаментозные средства для внутреннего приема подразделяются на следующие группы:
- ретиноиды: Сориатан, Ацитретин,
- иммуносупрессоры: Метотрексат, Сандиммун Неорал,
- кортикостероиды: Преднизолон, Бетаметазон.
» alt=»»>
Для пациентов показаны физиотерапевтические процедуры: ультразвуковая терапия, электросон, УФВ-облучение. Применяются также обертывания грязями и морскими водорослями, солевые ванны, озонотерапия.
Одним из условий эффективного избавления от проявлений псориаза является соблюдение диеты с исключением продуктов, которые могут спровоцировать обострение болезни. Пациенту также рекомендуется изменить образ жизни, отказаться от вредных привычек, больше бывать на свежем воздухе.
Диагностировать псориаз только по внешним проявлениям удается не всегда. Поэтому иногда врач направляет пациента на лабораторные исследования. Анализы могут назначаться и в процессе лечения для определения изменений в клинической картине и подтверждения правильности выбранной методики.
Выяснить принадлежность наружных симптомов к псориазу можно при помощи таких исследований:
- Общий анализ крови, определяющий уровень гемоглобина и число лейкоцитов для обнаружения воспалительного процесса.
- Биохимический анализ крови, показатели которого нужны для выявления уровня мочевой кислоты и наличия ревматоидного фактора.
- Общий анализ мочи для определения сопутствующих патологий.
- Анализ кала для выявления нарушений в работе желудочно-кишечного тракта и наличия паразитов.
В перечень обязательных лабораторных исследований входит также анализ крови на ВИЧ, для того чтобы отбросить влияние этого вируса на течение заболевания.
Иногда для уточнения картины развития псориаза и определения причин, которые его спровоцировали, требуются следующие процедуры:
- Биопсия кожных покровов — исследование небольшого фрагмента дермы, взятого с одного или нескольких пораженных участков.
- Бактериологический посев требуется, если псориаз обнаружен на слизистых оболочках.
- Анализ крови на сифилис, который при отрицательном результате позволит исключить это заболевание.
- Тестирование с оксидом калия проводится при подозрении на присутствие микозной флоры.
Диагностика псориаза у детей не требует специальных лабораторных исследований, как у взрослых. Обычно она ограничивается взятием соскоба с пораженного участка для биопсии.
Изменения в суставах, являющиеся одним из проявлений псориатического артрита, выявляются при помощи рентгенографии.
Симптомы псориаза проявляются у каждого пациента индивидуально и могут быть нетипичными для заболевания. Поэтому некоторым больным приходится сдавать такие анализы:
- Анализ крови на аллергию (Ig E).
- Анализ синовиальной жидкости из сустава.
- Иммунологические исследования.
Результаты диагностики позволяют выявить побочные факторы, влияющие на течение заболевания, и скорректировать методику его лечения.
Появление симптомов псориаза у женщин в период беременности обусловлено чаще всего гормональными изменениями в организме и снижением иммунитета. Диагностика проводится на основе осмотра, изучения эпикриза и лабораторных исследований.
Большинство анализов женщина сдает сразу же после постановки на учет в женской консультации. При подозрении на псориаз назначается дополнительный анализ крови на пролактин, позволяющий выявить генетическую предрасположенность к заболеванию.
Для постановки диагноза очень важно, чтобы все лабораторные показатели были достоверными и не искажали подлинную картину заболевания. Поэтому существует несколько правил для тех, кто сдает анализы на псориаз:
- не принимать лекарственные препараты в течение 10 дней до исследования,
- перед взятием материала на биопсию не использовать мази, кремы и другие наружные средства,
- накануне и в день анализов не курить и не пить алкогольные напитки,
- избегать излишней эмоциональной нагрузки.
Перед сдачей анализов крови необходимо воздержаться от приема пищи в течение 8—10 часов.
Обследование можно пройти в кожно-венерологическом диспансере. Там же можно сдать все необходимые анализы и проходить назначенные процедуры. Кроме того, подобные исследования делают в частных клиниках, а также в специализированных лабораториях.
Результаты анализов при псориазе — это самый действенный способ постановки точного диагноза и выявления вторичных патологий и осложнений, которые могут сопутствовать этому заболеванию.
источник
Какие нужно сдавать анализы при простатите у мужчин: план обследования, анализ крови и мочи, спермограмма
Диагностика простатита включает в себя сдачу ряда анализов, которые позволяют установить наличие заболевания, определить его стадию и разновидность, а также отличить простатит от других патологий.
О том, какие анализы нужно сдать при простатите в плане обследования, мы и поговорим в этой статье.
Симптомы простатита сходны с проявлениями других заболеваний и нарушений работы предстательной железы: аденома, наличие камней, ранние стадии рака.
Наружные методы диагностики (прощупывание) не всегда позволяют отличить эти недуги друг от друга, необходимо подробное обследование состава крови, мочи и секрета простаты.
Также анализы при простатите у мужчин позволяют отличить инфекционные формы простатита от неинфекционных и определить стадию заболевания.
Чтобы провести диагностику простатита, нужны анализы.
Как определить, какие анализы нужно сдать при простатите, мы поговорим далее.

- Общий анализ крови при простатите.
Он позволяет определить основные признаки воспаления: увеличение количества лейкоцитов и скорости оседания эритроцитов, снижение концентрации гемоглобина. Кровь берется из вены.
Дополнительно может быть назначен биохимический анализ, который показывает состояние защитных сил организма.
Показатели анализа крови при простатите: при простатите скорость оседания эритроцитов превосходит значение в 5 мм/ч — это норма, а концентрация лейкоцитов становится большей, чем 9×10^9.
Общий анализ мочи. Воспаление простаты может нарушать процессы выделения мочи, что отразится на ее составе, на тяжелых стадиях простатита с появлением гнойников возможно появление в ней крови (гематурия).
При интерпретации результатов анализа обращается внимание на следующие основные показатели. Для их определения секрет просматривается под микроскопом.
Показатели анализа мочи при простатите:
- количество лейкоцитов. В здоровом организме оно не превышает значения в 7 единиц;
- показатель белка. Он не должен содержаться в моче, максимальная допустимая концентрация составляет 0,033 г/л;
- показатель эритроцитов. Норма – 5 единиц;
- плотность мочи. Норма – 1,010-1,022 г/л.
Анализ секрета простаты.
Предстательная железа выделяет жидкость, которая является составной частью спермы.
Ее изучение позволяет получить информацию о состоянии органа.
Чтобы результаты забора секрета были наиболее точными, за неделю до процедуры следует отказаться от половых контактов, потребления алкоголя, интенсивной физической активности.
Для забора жидкости мужчина должен лечь на бок, согнуть колени и плотно прижать их к груди. Врач вводит палец в задний проход, массирует простату и слегка надавливает на нее, после этого из уретры выделяется секрет, который помещается в стерильную посуду.
При интерпретации результатов анализа важны следующие показатели:
- лейкоцитов не должно быть больше 10;
- допустимо единичное наличие эритроцитов, но в норме их не должно быть совсем;
- макрофаги должны отсутствовать;
- норма содержания сгущенных клеток эпителия составляет 1-3;
- лецитиновых зерен должно быть большое количество.
Отклонение от этих показателей будет указывать на болезненное состояние предстательной железы и потребует дополнительной диагностики.
Анализ секрета простаты позволяет выявить наличие гонококков, трихомонад, грибковых образований и условно-патогенной флоры.
Анализ секрета уретры. Этот анализ предполагает изучение мазка, получаемого с помощью введения зонда в мочеиспускательный канал. На зонд наносится тампон, собирающий секрет.
При изучении мазка внимание обращается на содержание лейкоцитов, вирусной и бактериальной флоры.
Теперь вы знаете, какие анализы сдать при простатите нужно обязательно. Однако, существует еще и ряд дополнительных.

Для уточнения диагноза используются такие методы:
- Бактериологический посев. Если простатит имеет бактериальную природу, этот анализ позволяет в точности определить микроорганизмы, являющиеся возбудителями заболевания, а также степень их патогенности.
Для диагностики простатита проводится бактериологический посев секрета предстательной железы. Способ его получения аналогичен получению секрета для стандартного анализа: врач делает массаж простаты и надавливает на нее.
Полученный биологический материал помещается в среды, благотворные для размножения колоний определенных бактерий. По прошествии времени посев изучается, определяется колониеобразующий коэффициент, обозначающий потенциал бактерий к размножению.
При простатите содержание ПСА в крови не увеличивается или увеличивается незначительно (до 0,75 нг/л в год), но сдавать анализ на антиген необходимо в целях дифференциальной диагностики и более точного отслеживания течения заболевания.
Спермограмма при простатите. Это подробный анализ эякулята, который позволяет установить наличие инфекционных и неинфекционных заболеваний мочеполовой системы.
Материал для обследования собирается путем мастурбации, при этом за две недели для анализа следует отказаться от приема антибиотиков и других средств, влияющих на состав спермы, а в течение недели до сдачи материала нужно воздерживаться от половых связей.
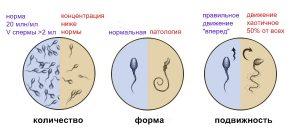
Она предоставляет такие данные, как количество сперматозоидов на единицу объема, их плотность и подвижность.
При диагностике простатита важны данные о количестве эритроцитов (в норме отсутствуют) и лейкоцитов (в норме составляют 1×10^6 на мл эякулята).
Также обращается внимание на кислотность – показатели этого параметра выше 7,9 говорят о воспалительном процессе.
Таким образом, сдать анализы на простатит не сложно, а их результаты дадут нужные сведения для лечения либо профилактики.
источник
Щитовидная железа относится к числу органов эндокринной системы. Она располагается в районе одноименного хряща под гортанью. Синтезирует ряд важных йодсодержащих гормонов (Т3 и Т4), а также кальцитонин, что регулирует обмен кальция в теле. Имеет в основном 3 доли:
Недооценивать данный орган не стоит, так как он выполняет ряд жизненно важных функций. К ним относят:
- поддержание и регулировка основного обмена. Контролируются все метаболические реакции внутри тела,
- обеспечение стабильной температуры,
- предотвращение ломкости костей, за счет ингибирования остеопороза,
- участие в процессе роста и развития организмаи центральной нервной системы.
Бывают случаи, когда развивается патология щитовидной железы. Она может проявляться целым комплексом разнообразных симптомов. Для точной верификации диагноза и определения дальнейшего метода лечения надо сдавать анализы крови на специфические гормоны.
Основой для создания данных биологически активных веществ служит аминокислота тирозин. В процессе питания в организм поступает йод. Для адекватной работы тела ему необходимо в день получать примерно 120-135 мкг данного микроэлемента. После попадания в кишечник он всасывается ворсинками эпителия и с током крови оседает в фолликулах органа. Там происходит процесс встраивания йода в матрицу тиреоглобулина (белок, предшественник биологически активных веществ).
После этого происходит дифференциация гормонов на Т3 и Т4, в зависимости от числа молекул микроэлемента в своем составе.
Надо также знать, что количество синтезируемого Т4 в 20 раз выше, нежели Т3. Зато эффективность последнего в 6-8 раз превышает работоспособность тироксина. Вот почему нельзя говорить о большей важности того или иного вещества.
Главными функциями, которые выполняют данные субстанции в организме человека, являются следующие:
- Активация центра терморегуляции. Увеличивается продукция тепла и поглощение кислорода всеми тканями и клетками за исключением главного мозга, селезенки и яичек. Они остаются интактными. Вот почему одним из симптомов тиреотоксикоза или гипертиреоза остается лихорадка и обильное потоотделение.
- Стимуляция формирование стероидов корой надпочечников. Т3 и Т4 играют важную роль в процессе роста и развития всего организма. При их нехватке часто наблюдается умственная и физическая отсталость.
- Увеличение потребления витаминов организмом.
- Активация нервной и умственной деятельности главного мозга. На территориях, где в почве содержится мало йода, детям в школах специально регулярно дают Антиструмин – препарат, который содержит 5-денный запас данного микроэлемента. Это делается для улучшения их успеваемости и нормализации работы ЦНС.
Вопрос о том, сколько необходимо данных веществ в теле человека для нормального его функционирования изучен хорошо. Существуют специальные таблицы и общепринятые показатели, которые свидетельствуют о функциональной активности органа. Достаточно сдать материал для обследования и немного подождать.
Нужно понимать, что подобные лабораторные тесты должны проводиться для подтверждения клинической мысли лечащего врача. Тем не менее, можно дополнительно сдать кровь на анализы с профилактической целью. Нередко бывают ситуации, когда патологический процесс уже запущен, но еще протекает в латентной стадии. В таком случае можно действовать на опережение и начинать лечить недуг в ранней стадии.
Тем не менее, показаниями для того, чтобы проверить состояние щитовидной железы, являются следующие:
- Гипо- или гипертиреоз. Определение количества гормонов органа может точно указать на функциональную активность паренхимы и тиреоцитов.
- Контроль качества лечения и эффективности проводимой терапии. Это особо важно при диффузном токсическом зобе и гипотиреозе.
- Умственная задержка в развитии детей. Они сдают кровь с целью верификации возможной причины такой патологии. Кретинизм – одно из многих заболеваний, которое вызывает расстройства работы ЦНС еще в раннем возрасте.
- Любое увеличение размеров щитовидной железы (зоб).
- Нарушения сердечного ритма (аритмии, тахикардия, экстрасистолия).
- Облысение.
- Нарушения половой системы с возможным бесплодием.
- Отсутствие менструаций.
- Импотенция или снижение тяги к противоположному полу.
Во всех этих ситуациях надо сдавать кровь на анализы с измерением концентрации гормонов органа в сыворотке.
Многие пациенты, когда слышат, что нужно проверить состояние щитовидной железы, не всегда знают, какие вещества врачи ищут в их крови и сколько их там должно находиться. К основным показателям функциональной активности органа относят:
- Гормоны гипофиза и гипоталамуса (органы высшей регуляции эндокринной системы):
- Тиреолиберин и тиреостатин. Оба вещества соответственно активируют и ингибируют работу гипофиза.
- Тиреотропный гормон (ТТГ) – самое важно биологически активное соединение, что заставляет орган выделять свои собственные регулирующие вещества. Его количество в крови увеличивается при слабой функции щитовидной железы и наоборот.
- Йодсодержащие гормоны:
- Трийодтиронин (Т3) – стимулирует процесс потребления О2 тканями. Нормальные показатели – 2,5-5,6 пмоль/л.
- Тироксин (Т4) – стимулирует процесс создания белков. Нормальные значения – 9-20 пмоль/л.
- Другие субстанции:
- Кальцитонин. Отвечает за процесс подавления остеокластов и активацию остеобластов. Предотвращает резорбцию костной ткани и защищает скелет от остеопороза.
- Антитела к тиреоглобулину (АТТГ). Являют собой специфические иммуноглобулины, которые появляются при нарушении защитной системы организма с развитием аутоиммунных процессов. Наиболее часто фиксируются при зобе Хашимото. Нормальные показатели 0-15 Ед/мл.
- Антитела к тиреоиднойпероксидазе (АТТПО или микросомальные антитела). Специфические иммуноглобулины к ткани щитовидной железы. Наиболее точный и чувствительный тест для выявления аутоиммунного процесса. Нормальные значения – ниже 5 Ед/л.
Надо понимать, что далеко не всегда стоит проводить исследование абсолютно всех указанных выше показателей. Врач сам ориентируется, что он хочет узнать. Цена на анализы иногда может быть слишком высокой для некоторых пациентов, поэтому доктор иногда дважды думает, какие конкретно тесты желательно сдать тому или иному пациенту.
Очень важным моментом в адекватной проверке функциональной активности щитовидной железы являются качественно сданные анализы. Если игнорировать процедуру соответствующей подготовки, то результаты подобного исследования могут быть недостоверными. В таком случае придется дополнительно сдавать кровь для подтверждения или опровержения диагноза.
Чтобы не возникало никаких сомнений, а результаты анализов были корректными, стоит придерживаться некоторых правил:
- За 30 дней до проведения тестов необходимо прекратить употребление препаратов, которые содержат Т3 и Т4. Они значительно повлияют на конечное заключение лаборанта и не дадут объективно оценить функциональную активность исследуемого органа. Исключением могут служить особые предписания или рекомендации врача.
- За 2-3 дня до того как пациент будет сдавать анализы, он обязан исключить из рациона продукты, содержащие йод (морская капуста, рыбий жир, картошка, шпинат).
- Непосредственно за 24 часа до исследования необходимо ограничиться от употребления алкоголя, табака. Минимизировать стресс и физические нагрузки.
- Кровь на анализ необходимо сдавать натощак. За 12 часов до тестирования нельзя кушать.
- Проведение разнообразных рентгенологических обследований может осуществляться только после сдачи сыворотки на определение гормонов Т3, Т4 и ТТГ.
Соблюдать эти простые правила достаточно для того, чтоб получить качественный, а главное – достоверный результат. В основном на расшифровку данных анализов лаборанту требуется один день. Если сыворотка была сдана утром, то уже к вечеру можно ожидать готовых выводов врача. Однако, как показывает практика, пациенты получают бланки с подробно расписанными всеми показателями только на следующий день.
Надо понимать, какие цифры свидетельствуют о гиперфункции органа, а которые, наоборот, говорят о его сниженной активности. В любом случае этим занимаются врачи, и только они могут объективно оценить те или иные изменения в крови больного. Для обычного человека достаточно знать, как правильно сдавать материал для обследования и ориентироваться в следующих понятиях:
- Аналогичные значения относительно средних показателей в графе «Норма» – функция щитовидной железы не нарушена.
- Показатели выше нормы – гиперфункция. Возможными причинами надо считать диффузный токсический зоб, тиреоидит, аденому.
- Показатели ниже нормы – гипофункция. Орган не вырабатывает достаточного количества гормонов, что может быть последствием гипотиреоза, зоба Хашимото, онкологического заболевания.
Для медицинских работников и просто больных, которые желают узнать немного больше о своем недуге, существует специальная табличка. Она помогает более подробно разобраться в патогенезе и механизме развитие того или иного поражения органа.
| Трийодтиронин (Т3) | Тироксин (Т4) | ТТГ | АТТГ | АТТПО | |
| Первичный гипотиреоз | Ниже или в пределах нормальных значений | Ниже или в пределах нормальных значений | Увеличен | ||
| Вторичный гипотиреоз | Ниже нормы | Ниже нормы | Ниже нормы | ||
| Гипертиреоз | Увеличен | Увеличен | Ниже нормы | ||
| Аутоиммунный, подострый тиреоидит | Возможны проявления по типу как гипо-, так и гиперфункции | Увеличен | Увеличен | ||
Для выяснения того, как работает щитовидная железа у конкретного пациента, необходимо сдавать соответствующие анализы. При должном проведении обследования, очень быстро удастся определить характер поражения органа. Однако мало сдать сыворотку. Необходимо подобрать адекватную терапию. Только в таком случае удастся вылечить пациента.
источник
Аутоиммунный тиреодит – это воспалительное заболевание щитовидной железы, носящее хронический характер. Причин, которые могут спровоцировать заболевание достаточно много. Но все причины связаны с иммунными сбоями. Причем не случайно эти сбои называют ауто-. То есть иммунная система начинает работать непредсказуемо. Механизмы развития болезни на данный момент не ясен.
Симптомы заболевания и стадии аутоиммунного тиреодита, в принципе, понятны. Диагностика, также. А вот методики лечения заболевания продолжают нарабатываться.
Это самое распространенное заболевание щитовидки, и им страдает каждая десятая женщина, которая перешагнула порог 60 лет. Анализы при аутоиммунном тиреоидите, как правило, назначают тем людям у которых проблемы с щитовидной железой.
Так что же такое аутоиммунный тиреоидит Хашимото, почему возникает такое нарушение в организме? Это заболевание, является хроническим, и связанно оно, именно с нарушением щитовидки. Заболевание сопряжено разрушением самой щитовидной железы, которые еще называют фолликулами, из-за воздействия на неё антитиреоидных аутоантител.
Как только иммунная система перестает проверять другие клетки, то есть выполнять качественно свою работу, появляются опухоли. Они то и вызывают аутоиммунный тиреоидит. Еще до своего рождения, только при формировании в организме матери, лимфоциты там и проходят специальную подготовку, где и получает свой определенный «список» опасных белков.
В нашем организме уже после формирования и рождения, не все отделы имеют разрешенные антигены. Поэтому иммунная система окружает их барьером. Это вина, как правил, гена – он и сообщает о повышенной опасности в организме человека.
Чаще всего таким заболеванием страдают женщины, так как эстрогены оказывают большое влияние на иммунную систему.
Можно выделить ряд причин, по которым возникает эта болезнь. Но запомните, вины человека в том, что он болен аутоиммунным тиреоидитом, нет. Прежде всего в этом виновата плохая наследственность по женской линии.
Доктора доказали, если ваши родственники по женской линии болели этим заболеванием, значит риск заболевания у вас велик. Кроме это есть ряд причин, которые также могут способствовать развитию заболевания:
- Перенесенный стресс.
- Определена частота заболевания – риск заболеть аутоиммунным тиреоидитом у женщин намного выше чем у мужчин.
- Плохая экологическая ситуация на Земле.
- Атака инфекций на организм человека – бактерии, вирусы.
Иммунная система человека отвечает за многие факторы в организме, она и защищает, и охраняет, не пропускает различные микроорганизмы и инфекции. Но она также может дать сбой, достаточно стресса, чтобы иммунная система пошатнулась.
И тогда иммунная система переворачивает все с ног на голову, она начинает путать свои белки с чужеродными. И в итоге атакует свои тела, развивая заболевание – аутоиммунный тиреоидит.
Тиреоидит можно разделить на несколько стадий, каждая из которых плавно переходит в следущую стадию. Первоначально развивается – Эутиреоидная стадия, в результате появляются такие симптомы:
- Увеличение щитовидной железы.
- Щитовидка становится ощутимо твердой при ощупывании.
- Становится трудно дышать, в горле появляется ком, трудно глотать твердую пищу.
- Появляется быстрая утомляемость.
В этом случае антитела уничтожают большую часть рабочей зоны щитовидной железы. Она также сопровождается своими признаками, к ним можно отнести и слабость, апатию, депрессию. Возможно резкое увеличение массы тела, кожа начинает бледнеть, появляются отеки и желтизна. Кроме этого явные расстройства менструальных циклов, ломкость волос и ногтей.
До появления первоначальной стадии – эутиреоидная, заболевание трудно диагностировать. Поэтому, когда увеличивается щитовидка, и стоит ком в горле, пациенты сразу обращаются в клинику. Тогда то врачи и назначают анализы, позволяющие выявить заболевание. Лабораторные анализы включает в себя проведение такого обследования:
- Кровь на общий анализ.
- Иммунограмму.
- УЗИ щитовидной железы.
- Биопсия щитовидки.
- Определение Т3 и Т4 в сыворотке крови.
- Выявление тиреотропного гормона.
Если один из показателей во время анализа, выявил отклонение это не является причиной заболевания. Это может быть субклиническая форма, но если не оказывать должного лечения она может перерасти в первую стадию заболевания.
Как правило, назначают препараты, подавляющие саму функцию щитовидки. К таким препаратом можно отнести – «Тиамазол», «Карбимазол», «Пропицил». Если стадия сопряжена с учащенным сердцебиением, то применяют – «Бета-адреноблокаторы». После проведенной терапии доктор назначает дополнительные анализы. И по результатам уже новых проведенных анализов делается заключение.
источник
Все когда-либо сталкиваются с такой проблемой, как увеличение лимфатических узлов. Причиной данной патологии может быть огромное количество болезней, от простой инфекции до онкологии. Главной задачей является своевременное выявление причины и ее устранение, а для этого необходимо провести дополнительные исследования. Обязательным и первостепенным является анализ крови при увеличенных лимфоузлах, благодаря которому можно определить дальнейшую тактику.
При первых симптомах любого инфекционного заболевания, будь то ОРВИ или ангина, больной часто обнаруживает увеличенные лимфоузлы, носящие воспалительный характер. Они могут быть болезненные, с изменением цвета кожи над ними. Данный процесс называется лимфаденит – воспаление лимфатических узлов. Чаще всего заболевание протекает как осложнение первичного инфекционного очага (фурункул, гнойная рана, ангина, туберкулез, сифилис и др.).
Симптомы лимфаденита:
- общая слабость, недомогание;
- повышение температуры, лихорадка;
- лимфоузлы увеличиваются (чаще на шее, под мышкой);
- на ощупь болезненные, горячие, плотные;
- кожа над ними красная, красно – фиолетовая.
Лимфатические узлы воспаляются регионально, то есть ближе к очагу первичной инфекции. Так, например, при мастите – подмышечные, при туберкулезе – надключичные, при тонзиллите и пародонтите наблюдается воспаление лимфоузлов на шее. При отсутствии своевременного лечения могут развиться менингит, сепсис.
Когда лимфатические узлы увеличены, можно заподозрить онкологическое заболевание, чаще это лимфома. Она развивается из лимфатических клеток и лимфоидной ткани, с дальнейшим распространением на другие органы. При этом заболевании лимфоузлы на шее плотные, в отличии от лимфаденита, безболезненны, кожа над ними не меняется. При антибиотикотерапии лимфоузел не уменьшается, а со временем наоборот увеличивается.
Симптомы лимфомы:
- частые беспричинные повышения температуры;
- высокая утомляемость, слабость, сонливость;
- резкая потеря веса, более 10% за 6 месяцев;
- проливной пот в ночное время;
- кожный зуд, при отсутствии сыпи;
- нарушение функции пораженного органа.
Выявление клинических симптомов служит основанием для проведения гематологического обследования, благодаря которому можно подтвердить или опровергнуть наличие того или иного заболевания, классифицировать его, определить степень тяжести и стадию заболевания.
Общий анализ крови является первостепенным в диагностике любого заболевания. Так, при воспалении лимфоузлов в крови, определяется увеличение лейкоцитов, которые при сепсисе достигают высоких цифр, палочкоядерных нейтрофилов, ускорение СОЭ. При длительном и/или тяжелом течении может отмечаться снижение эритроцитов и гемоглобина.
При лимфоме, на фоне вышеуказанных симптомов, в процессе обследования крови, обнаруживают признаки анемии, с понижением количества гемоглобина, эритроцитов и цветного показателя. Увеличивается СОЭ свыше 15-20 мм/час, при поражении костного мозга со снижением защитной функции уменьшаются лейкоциты. Количество лимфоцитов может быть повышено или снижено – это зависит от вида опухоли, моноциты и эозинофилы возрастают, а тромбоциты уменьшаются.
Для интерпретации результатов необходима консультация врача, который определяет: какие анализы нужно сдать в дальнейшем для постановки диагноза.
Проведение биохимического анализа крови помогает поставить правильный диагноз, определить насколько поврежден любой орган. Для получения более точных результатов понадобится выполнение определенных правил перед сдачей анализа. Рекомендуется сдавать кровь утром, натощак; ужин перед сдачей анализов должен легким, не позднее 7 часов вечера. Рекомендовано ограничение физической нагрузки, запрещено употребление алкоголя, по возможности желательно отказаться от приема лекарственных препаратов, которые могут повлиять на точность результата.
При лимфадените происходит снижение количества альбумина и глобулина; при первичном инфекционном очаге в печени повышается билирубин, АлАТ и АсАТ; положительный С-реактивный белок и тимоловая проба.
Для лимфомы характерно снижение общего белка, альбумина, глюкозы, повышение мочевины, креатинина и мочевой кислоты. При вовлечении в процесс печени повышается билирубин и печеночные ферменты (АлАТ и АсАТ). Положительная проба на С-реактивный протеин (белок); повышение фракции глобулинов и гаптоглобина, сиаловых кислот.
После проведения ряда анализов, которые косвенно указывают на наличие онкологического процесса, приходит время для обследования на онкомаркеры. Онкомаркеры – это вещества, производимые опухолью или здоровыми тканями, как ответ на агрессивное действие раковых клеток. Количественный показатель этого анализа указывает не только на наличие опухоли, но и может определить стадию процесса и эффективность лечения.
Онкомаркер для лимфомы — микроглобулин бета – 2(β2-микроглобулин), он находится в лимфоцитах и поэтому его количество возрастает с увеличением активности опухоли, что является плохим прогностическим признаком. В дальнейшем этот анализ проводится регулярно для контроля динамики. В связи с чем рекомендуется сдавать его в одно и то же время, уменьшив накануне количество физических нагрузок и исключив алкоголь.
Для иммунологического анализа сдают кровь, по результатам определяют состояние иммунной системы, количество защитных клеток. При лимфоме этот анализ определяет стадию заболевания. В результатах наблюдается изменение количества В-лимфоцитов и Т-лимфоцитов, наличие атипичных клеток.
В постановке диагноза обязательно проведение дополнительных методов обследования. Одним из них является проведение эксцизионной биопсии лимфоузла с определением моноклональных антител, которое может помочь в установлении вида лимфомы. Различные методы визуальной диагностики (КТ, СКТ, МРТ) с обязательным обследованием всех зон с лимфатической тканью (шея, грудная и брюшная полость, конечности) помогут в определении стадии заболевания. При подозрении на поражение ЖКТ показаны эндоскопические методы (ФГДС, колоноскопия). Для исключения вовлечения в онкопроцессы костного мозга проводят пункционную или трепанобиопсию костного мозга.
источник
Увеит – общее понятие, обозначающее воспаление различных частей сосудистой оболочки глаза (радужки, цилиарного тела, хориоидеи). Увеит характеризуется покраснением, раздражением и болезненностью глаз, повышенной светочувствительностью, нечеткостью зрения, слезотечением, появлением плавающих пятен перед глазами. Офтальмологическая диагностика увеита включает визометрию и периметрию, биомикроскопию, офтальмоскопию, измерение внутриглазного давления, проведение ретинографии, УЗИ глаза, оптической когерентной томографии, электроретинографии. Лечение увеита проводят с учетом этиологии; общими принципами являются назначение местной (в виде глазных мазей и капель, инъекций) и системной лекарственной терапии, хирургическое лечение осложнений увеита.
Увеит или воспаление увеального тракта встречается в офтальмологии в 30-57% случаев воспалительных поражений глаза. Увеальная (сосудистая) оболочка глаза анатомически представлена радужной оболочкой (iris), цилиарным или ресничным телом (corpus ciliare) и хориоидеей (chorioidea) — собственно сосудистой оболочкой, лежащей под сетчаткой. Отсюда основными формами увеита являются ирит, циклит, иридоциклит, хориоидит, хориоретинит и др. В 25-30% наблюдений увеиты приводят к слабовидению или слепоте.
Большая распространенность увеитов связана с разветвленной сосудистой сетью глаза и замедленным кровотоком в увеальных путях. Данная особенность в определенной мере способствует задержке в сосудистой оболочке различных микроорганизмов, которые при определенных условиях могут вызывать воспалительные процессы. Другая принципиально важная особенность увеального тракта заключается в раздельном кровоснабжении его переднего отдела, представленного радужкой и ресничным телом, и заднего отдела – хориоидеи. Структуры переднего отдела снабжаются кровью задними длинными и передними ресничными артериями, а хориоидея — задними короткими ресничными артериями. За счет этого поражение переднего и заднего отделов увеального тракта в большинстве случаев происходит раздельно. Иннервация отделов сосудистой оболочки глаза также различна: радужку и ресничное тело обильно иннервируют цилиарные волокна первой ветви тройничного нерва; хориоидея не имеет чувствительной иннервации. Названные особенности влияют на возникновение и развитие увеитов.
По анатомическому принципу увеиты делятся на передние, срединные, задние и генерализованные. Передние увеиты представлены иритом, передним циклитом, иридоциклитом; срединные (промежуточные) – парс-планитом, задним циклитом, периферическим увеитом; задние – хориоидитом, ретинитом, хориоретинитом, нейроувеитом.
В передний увеит вовлекается радужка и цилиарное тело – эта локализация заболевания встречается чаще всего. При срединных увеитах поражается ресничное тело и хориоидея, стекловидное тело и сетчатка. Задние увеиты протекают с вовлечением хориоидеи, сетчатки и зрительного нерва. При вовлечении всех отделов сосудистой оболочки развивается панувеит – генерализованная форма увеита.
Характер воспалительного процесса при увеитах может быть серозным, фибринозно-пластинчатым, гнойным, геморрагическим, смешанным.
В зависимости от этиологии увеиты могут быть первичными и вторичными, экзогенными или эндогенными. Первичные увеиты связаны с общими заболеваниями организма, вторичные – непосредственно с патологией органа зрения.
По особенностям клинического течения увеиты классифицируются на острые, хронические и хронические рецидивирующие; с учетом морфологической картины – на гранулематозные (очаговые метастатические) и негранулематозные (диффузные токсико-аллергические).
Причинными и пусковыми факторами увеитов служат инфекции, аллергические реакции, системные и синдромные заболевания, травмы, нарушения обмена и гормональной регуляции.
Самую большую группу составляют инфекционные увеиты – они встречаются в 43,5 % случаев. Инфекционными агентами при увеитах чаще всего выступают микобактерии туберкулеза, стрептококки, токсоплазма, бледная трепонема, цитомегаловирус, герпесвирус, грибки. Такие увеиты обычно связаны с попаданием инфекции в сосудистое русло из любого инфекционного очага и развиваются при туберкулезе, сифилисе, вирусных заболеваниях, синуситах, тонзиллите, кариесе зубов, сепсисе и т. д.
В развитии аллергических увеитов играет роль повышенная специфическая чувствительность к факторам среды – лекарственная и пищевая аллергия, сенная лихорадка и пр. Нередко при введении различных сывороток и вакцин развивается сывороточный увеит.
Увеиты посттравматического генеза возникают после ожогов глаз, вследствие проникающих или контузионных повреждений глазного яблока, попадания в глаза инородных тел.
Развитию увеита могут способствовать нарушения обмена и гормональная дисфункция (при сахарном диабете, климаксе и т. д.), болезни системы крови, заболевания органа зрения (отслойка сетчатки, кератиты, конъюнктивиты, блефариты, склериты, прободение язвы роговицы) и др. патологические состояния организма.
Проявления увеитов могут различаться в зависимости от локализации воспаления, патогенности микрофлоры и общей реактивности организма.
В острой форме передний увеит протекает с болью, покраснением и раздражением глазных яблок, слезотечением, светобоязнью, сужением зрачка, ухудшением зрения. Перикорнеальная инъекция приобретает фиолетовый оттенок, часто повышается внутриглазное давление. При хроническом переднем увеите течение нередко бессимптомное или со слабо выраженными признаками – незначительным покраснением глаз, «плавающими» точками перед глазами.
Показателем активности передних увеитов служат роговичные преципитаты (скопление клеток на эндотелии роговицы) и клеточная реакция во влаге передней камеры, выявляемая в процессе биомикроскопии. Осложнениями передних увеитов могут являться задние синехии (сращения между радужной оболочкой и капсулой хрусталика), глаукома, катаракта, кератопатия, макулярный отек, воспалительные мембраны глазного яблока.
При периферических увеитах отмечается поражение обоих глаз, плавающие помутнения перед глазами, снижение центрального зрения. Задние увеиты проявляются ощущением затуманивания зрения, искажением предметов и «плавающими» точками перед глазами, снижением остроты зрения. При задних увеитах может возникать макулярный отек, ишемия макулы, окклюзия сосудов сетчатки, отслойка сетчатки, оптическая нейропатия.
Наиболее тяжелой формой заболевания служит распространенный иридоциклохориоидит. Как правило, данная форма увеита возникает на фоне сепсиса и часто сопровождается развитием эндофтальмита или панофтальмита.
При увеите, ассоциированном с синдром Фогта-Коянаги-Харада, наблюдаются головные боли, нейросенсорная тугоухость, психозы, витилиго, алопеция. При саркоидозе, кроме глазных проявлений, как правило, отмечается увеличение лимфоузлов, слезных и слюнных желез, одышка, кашель. На связь увеита с системными заболеваниями может указывать узловатая эритема, васкулиты, кожная сыпь, артриты.
Офтальмологическое обследование при увеитах включает проведение наружного осмотра глаз (состояния кожи век, конъюнктивы), визометрии, периметрии, исследование зрачковой реакции. Поскольку увеиты могут протекать с гипо- или гипертензией, необходимо измерение внутриглазного давления (тонометрия).
С помощью биомикроскопии выявляются участки лентовидной дистрофии, преципитаты, клеточная реакция, задние синехии, задняя капсулярная катаракта и т. д. Гониоскопия при увеитах позволяет выявить экссудат, передние синехии, неоваскуляризацию радужки и угла передней камеры глаза.
В процессе офтальмоскопии устанавливается наличие очаговых изменений глазного дна, отека сетчатки и ДЗН, отслойки сетчатки. При невозможности проведения офтальмоскопии (в случае помутнения оптических сред), а также для оценки площади отслойки сетчатки используется УЗИ глаза.
Для дифференциальной диагностики задних увеитов, определения неоваскуляризации хориоидеи и сетчатки, отека сетчатки и ДЗН показано проведение ангиографии сосудов сетчатки, оптической когерентной томографии макулы и ДЗН, лазерной сканирующей томографии сетчатки.
Важные диагностические сведения при увеитах различной локализации могут давать реоофтальмография, электроретинография. Уточняющая инструментальная диагностика включает парацентез передней камеры, витреальную и хориоретинальную биопсию.
Дополнительно при увеитах различной этиологии может потребоваться консультация фтизиатра с проведением рентгенографии легких и реакции Манту; консультация невролога, КТ или МРТ головного мозга, люмбальная пункция; консультация ревматолога, рентгенография позвоночника и суставов; консультация аллерголога-иммунолога с проведением проб и др.
Из лабораторных исследований при увеитах по показаниям выполняется RPR-тест, определение антител к микоплазме, уреаплазме, хламидиям, токсоплазме, цитомегаловирусу, герпесу и т. д., определение ЦИК, С-реактивного белка, ревматоидного фактора и др.
Лечение увеита осуществляется офтальмологом при участии других специалистов. При увеитах необходима ранняя дифференциальная диагностика, своевременное проведение этиотропного и патогенетического лечения, корригирующая и заместительная иммунотерапия. Терапия увеитов направлена на предупреждение осложнений, которые могут привести к потере зрения. Одновременно требуется лечение заболевания, вызвавшего развитие увеита.
Основу лечения увеитов составляет назначение мидриатиков, стероидов, системных иммуносупрессивных препаратов; при увеитах инфекционной этиологии — противомикробных и противовирусных средств, при системных заболеваниях – НПВС, цитостатиков, при аллергических поражениях – антигистаминных препаратов.
Инстилляции мидриатиков (тропикамида, циклопентолата, фенилэфрина, атропина) позволяют устранить спазм цилиарной мышцы, предупредить образование задних синехий или разорвать уже сформировавшиеся сращения.
Главным звеном в лечении увеитов является применение стероидов местно (в виде инстилляций в конъюнктивальный мешок, закладывания мазей, субконъюнктивальных, парабульбарных, субтеноновых и интравитреальных инъекций), а также системно. При увеитах используют преднизолон, бетаметазон, дексаметазон. При отсутствии лечебного эффекта от стероидной терапии показано назначение иммуносупрессивных препаратов.
При повышенном ВГД используются соответствующие глазные капли, проводится гирудотерапия. По мере стихания остроты увеита назначается электрофорез или фонофорез с ферментами.
В случае неблагоприятного исхода увеита и развития осложнений может потребоваться рассечение передних и задних синехий радужки, хирургическое лечение помутнений стекловидного тела, глаукомы, катаракты, отслойки сетчатки. При иридоциклохориоидите нередко прибегают к проведению витреоэктомии, а при невозможности спасти глаз — эвисцерации глазного яблока.
Комплексное и своевременное лечение острых передних увеитов, как правило, приводит к выздоровлению через 3-6 недель. Хронические увеиты склонны к рецидивам в связи с обострением ведущего заболевания. Осложненное течение увеита может привести к формированию задних синехий, развитию закрытоугольной глаукомы, катаракты, дистрофии и инфаркта сетчатки, отека ДЗН, отслойки сетчатки. Вследствие центральных хориоретинитов или атрофических изменений сетчатки значительно снижается острота зрения.
Профилактика увеита требует своевременного лечения болезней глаз и общих заболеваний, исключения интраоперационных и бытовых травм глаза, аллергизации организма и т. д.
источник
Сахарный диабет – заболевание, которое врач может поставить только с помощью лабораторного исследования. Какие же анализы нужно сдать на сахарный диабет? Можно поделить эти анализы на 2 вида:
- сдаются для подтверждения диагноза сахарный диабет;
- сдаются для контроля, когда диагноз уже установлен.
Сахарный диабет (СД) – коварное заболевание, которое характеризуется повышением уровня глюкозы в крови натощак, а затем в течение всего дня. Чтобы не пропустить это заболевание и выявить его на раннем этапе, рассмотрим анализы на СД.
Для диагностики сахарного диабета в основном используют 3 анализа. Давайте разберем по порядку.
Самый первый и самый простой анализ – это анализ на концентрацию глюкозы в крови при СД НАТОЩАК. Неважно в капиллярной крови или в венозной, просто показатели нормы будут немного отличаться. Анализ крови при СД сдается обычно утром после 8-ми часового сна, употребление каких-либо продуктов запрещено. И если натощак определяется высокий уровень глюкозы в крови (гипергликемия), можно заподозрить сахарный диабет, который должен быть подтвержден на основании повторного анализа крови на глюкозу. Если уровень глюкозы в крови больше 7 ммоль/л ДВАЖДЫ, то врач ставит диагноз сахарный диабет. Если цифра колеблется от нормы до 7, то проводят второй анализ.
| Время определения | Нарушение толерантности к глюкозе | Сахарный диабет | Норма | |||
| Капиллярная кровь | Венозная кровь | Капиллярная кровь | Венозная кровь | Капиллярная кровь | Венозная кровь | |
| Натощак | = 6,1 | >= 7,0 | = 7,8 и = 7,8 и = 11,1 | >= 11,1 | =11,1). При концентрации глюкозы >=7,8 и Кстати, рекомендуем прочитать статью Какая норма сахара в крови у беременных женщин? | |
- Неразумно проводить тест, если гликемия натощак больше 7,0 ммоль/л ДВАЖДЫ.
- Исключаются лекарства, повышающие или снижающие уровень сахара в крови.
- Тест не проводится больным, принимающим курс глюкокортикоидов, диуретиков или других препаратов, которые снижают чувствительность тканей к инсулину.
- Больной не должен иметь острых заболеваний.
- Больной не должен находится на постельном режиме.
- Не проводить тест детям.

При сахарном диабете уровень не должен превышать 7,0% – это целевое значение, что снижает риск развития хронических осложнений. Соответственно, чем выше гликированный гемоглобин, тем выше степень декомпенсации. Повышенный ДВАЖДЫ гликированный гемоглобин свидетельствует о сахарном диабете.
Кетонурия (содержание в моче ацетона, ацетоуксусной кислоты) не является диагностическим тестом на СД. Ацетон и ацетоуксусная кислота в моче могут появиться и при других состояниях (например, когда больной худеет и «сидит на диете»). Но кетонурия используется для диагностики диабетического кетоацидоза. Исследование проводится с помощью тест-полосок, что позволяет больному провести его самому дома.
Глюкозурия (содержание глюкозы в крови) так же не основной показатель СД. В норме у здорового человека в моче глюкозы нет совсем и почечный порог составляет 10 ммоль/л, т. е. концентрация глюкозы в крови >=10 ммоль/л. Соответственно СД может быть у пациента, но глюкозы в моче не будет.
Если подвести итог, то для постановки диагноза СД или его опровержения используются первые 3 теста.
Теперь рассмотрим, какие анализы нужно сдавать и взять на контроль при уже имеющемся заболевании СД.
1) Уровень глюкозы в крови. Для самоконтроля используются глюкометры. Для СД 1 и СД 2 в дебюте и при инсулинотерапии 4 раза в день ЕЖЕДНЕВНО! Если СД 2 компенсирован и больной находится на пероральной сахароснижающей терапии, то уровень глюкозы измеряется 1 раз в сутки + 1 раз в неделю 1 день 4 раза в сутки (гликемический профиль).
2) Гликированный гемоглобин 1 раз в 3 месяца.
3) ОАК, ОАМ 1–2 раза в год, по показаниям чаще.
4) Биохимический анализ крови при сахарном диабете.
источник
Системные заболевания — это аутоиммунные расстройства, при которых одновременно поражаются многие органы и ткани.
Аутоиммунные заболевания — болезни, которые появляются по причине нарушений функционирования иммунной системы человека. Как это происходит? Человеческий организм вырабатывает антитела к собственным тканям. В результате под поражением оказывается система органов, либо весь организм (к примеру, при ревматоидном артрите могут быть поражены не только суставы, но и кожа, легкие, почки). К системным заболеваниям можно отнести склеродермию, системную красную волчанку, системные васкулиты.
Это, как правило, стрессы, переохлаждения, травмы, различного рода инфекции. Однако до конца до сих пор не выяснено, какие причины вызывают подобные сбои.
Не каждому пациенту врачи назначают лабораторное исследование крови на маркеры аутоиммунных заболеваний. Но рассматриваемый вид анализов показан при:
- ревматизме и ревматоидном артрите;
- системной красной волчанке и аутоиммунном гломерулонефрите;
- рассеянном склерозе и сахарном диабете первого типа;
- аутоиммунном реактивном артрите и аутоиммунном тиреодите;
- полимиозите и аутоиммунном простатите;
- синдроме Шегрена и склеродермии
- дерматомиозите
- миастении гравис
- антифосфолипидном синдроме
- узелковом периартериите
Врач может назначить анализ крови на ревмопробы не только при уже диагностированных вышеуказанных патологиях, но и на этапе подозрения их развития у конкретного пациента. Целью исследования крови на маркеры аутоиммунных заболеваний является ранняя диагностика аутоиммунных патологий, оценка тяжести состояния больного, а если диагноз уже имеется, то и оценка эффективности проводимого лечения.
- в общем анализе крови оценивают степень увеличения СОЭ (скорость оседания эритроцитов), которая позволяет определить стадию заболевания (обострение, ремиссия), оценить активность процесса.
- биохимический анализ ( исследование венозной крови) позволяет выявить ревмопробы, которые ответственны за ревматоидные патологические процессы и другие системные заболевания
- иммунологические анализы крови — определение титра аутоантител проводят для подтверждения диагноза аутоиммунного заболевания.
При клинической оценке уровня антител необходимо учитывать стойкость и выраженность их продукции. Так, на фоне инфекций наблюдается умеренное, транзиторное повышение титра, а при аутоиммунных заболеваниях — стойкая выраженная гиперпродукция, в ряде случаев коррелирующая с активностью патологического процесса.
Одним из наиболее распространенных анализов крови, проводимым для обнаружения аутоиммунных заболеваний, является анализ на антинуклеарные (антиядерные) антитела (антинуклеарный фактор, ANA, АНА, ANF). Некоторые генетические аутоиммунные заболевания могут быть найдены путем проверки на антиген HLA-B27.
Положительный результат означает, что существует большой риск развития аутоиммунных заболеваний. Особенно если у пациента в семейной истории есть люди, страдающие такими заболеваниями. Существуют также определенные тесты для выявления аутоиммунных расстройств конкретных органов. Примерами таких тестов является проверка на антитела щитовидной железы в тиреоидит Хашимото.
Чтобы получить максимально достоверные результаты, врач перед сдачей крови на маркеры аутоиммунных заболеваний обязательно предупредить о пациента о трех важных моментах:
- Кровь сдается натощак (за 8-12 часов до анализа необходимо отказаться от приема пищи);
- С утра перед анализом запрещается курить, пить чай (даже несладкий), сок или кофе.
- За 24 часа до сдачи анализа необходимо снизить физические нагрузки, исключить из рациона жирную пищу и алкогольные напитки.
источник
Желтизна кожных покровов, склер, слизистых – симптом, указывающий на нарушение функций печени. Встречается при многих патологиях. Для разграничения, при первичной диагностике, проводят анализы. Самый информативный метод при дифференцировании желтухи – биохимия крови.

О чем я узнаю? Содержание статьи.
Желтуха – процесс окрашивания кожи, склер, слизистых в желтые оттенки, происходит из-за превышения содержания в крови билирубина. Пигмент образуется при разрушении эритроцитов, срок жизни которых 120 суток. Процесс образования и распада происходит постоянно. Гемоглобин, содержащийся в эритроцитах, разделяется на глобин, гемосидерин, начинающие образование новых эритроцитов, и третий элемент – гематоидин, продолжающий процесс превращения. Сначала в биливердин, затем – билирубин.
Полученный пигмент не связанный, токсичен, не растворяется в воде, не может выводиться самостоятельно с мочой, при избытке придает коже желтый цвет. Попадая в печень, соединяется с глюкуроновой кислотой, получает водорастворимые свойства. Выводится желчными протоками в кишечник, где распадается на уробилин, стеркобилин. Затем организм очищается от излишков через выделительные системы.
Выделяют три вида желтухи, в зависимости от этапа, на котором происходит искажение процесса переработки.
- Гемолитическая, надпеченочная. Проблема кроется в усиленном распаде эритроцитов, вызывающим увеличение образования билирубина. Встречается при генетических нарушениях, аутоиммунных заболеваниях, анемиях, патологиях селезенки, неонатальной желтухе, малярии, лейкозе.
- Паренхиматозная, печеночная. Дефект в работе самой железы при повреждении гепатоцитов. Провоцируется гепатитами, циррозом печени, интоксикацией алкоголем, вирусами, ядами, грибами, лекарственными препаратами, раковыми опухолями печени.
- Механическая, подпеченочная. Вызвана различными препятствиями, возникшими на пути выделения желчи в двенадцатиперстную кишку по протокам. Причины – образование камней, кисты, раковые опухоли, сужение протоков, дискинезии.
Определить на какое именно заболевание указывает синдром желтухи, удается после проведения различных анализов.
Для постановки дифференцированного диагноза необходимо провести анализ на содержание пигментов и ферментов, для поисков причин, вызвавших желтуху. Для исследований берут общий анализ мочи, крови, биохимические обследования, забор крови на маркеры гепатита В и С.
Биохимические анализы крови при желтухе исследуются для установления характера патологии, уровня, на котором происходит сбой механизма функционирования печени. Кровь для анализа берется из вены, утром, натощак. За два дня до процедуры нельзя принимать алкоголь, употреблять жирную пищу. Рекомендуется избегать повышенных физических нагрузок. Для исследования причин желтухи в биохимии смотрят печеночные пробы.
В анализе изучается содержание свободного и связанного билирубина, а также их суммарная величина – общий. Нормы общего количества пигмента для взрослых – от 8,5 до 20,5 микромоль на литр. Непрямой, свободный билирубин, не должен превышать 8 микромоль на литр. Связанный, прямой – 20 микромоль на литр.
Гемолитическая желтуха характеризуется превышением уровня непрямого билирубина. Связано это с ускоренным распадом эритроцитов и высвобождением пигмента, с обработкой которого печень не успевает справиться.
Паренхиматозная желтуха в анализе показывает превышение всех фракций – непрямого, прямого, общего. Поврежденные гепатоциты не справляются с обработкой ядовитого пигмента. Воспалительные процессы, нарушения в системе кровоснабжения печени не позволяют эффективно удалять связанный билирубин.
Механическую желтуху отличает повышенный уровень прямого билирубина. Желчные пигменты не способны выводиться из организма из-за повреждения проток, но паренхима сохранна, процесс связывания с глюкуроновой кислотой не нарушен.
Ферменты печени, участвующие в аминокислотном обмене. В кровеносное русло попадают при возникновении травмирующих для клетки ситуаций. В норме содержание ферментов не превышает 37 единиц на литр АЛТ, 45 единиц на литр АСТ. Женские, детские стандарты ниже.
Незначительное превышение допустимого уровня наблюдается в анализах при гемолитическом виде, паренхиматозный и механический показывает значительное увеличение АЛТ, АСТ.
Фермент, участвующий в фосфорно-кальциевом обмене. Содержание в крови измеряется в международных единицах на литр. В норме – до 130 единиц. Для детей и женщин стандарты отличаются. Превышение уровня более чем в три раза сигнализирует о механической желтухе.
Забор крови на анализ производится из пальца, изучается состояние основных компонентов – лейкоцитов, эритроцитов, тромбоцитов, содержание гемоглобина, скорость оседания эритроцитов. При гемолитической форме для общих анализов характерно падение уровня гемоглобина, ускорение СОЭ, увеличение количества ретикулоцитов – предшественников эритроцитов.
Для механической характерно повышение СОЭ, увеличение лейкоцитов в крови. Паренхиматозная отличается понижением СОЭ, лейкоцитов, тромбоцитов.
Моча исследуется на содержание уробилина, билирубина. Норма выделения уробилиногена – 4 миллиграмма в сутки. Увеличение характерно для паренхиматозной, гемолитической желтухи. При механической, кроме уробилиногена, в анализе встречается прямой билирубин. Информацию о поражении печени получают при исследовании цветового оттенка выделений.
Анализ кала для определения содержания стеркобилина, придающего темный цвет. Низкое содержание характерно для механической, паренхиматозной желтухи.
Изучение свертывающих свойств крови – фибриногена, протромбинового индекса, длительности кровотечения, времени свертывания, тромбоцитов. Снижение норм указывает на опасность кровотечений, что наблюдается при циррозах.
Фермент печени, выделяется в ответ на воспалительный или опухолевый процесс. В анализе крови может определяться количественно, норма 0,5 миллиграмм на литр, либо без численного показателя – наличие или отсутствие. Способ подсчета зависит от реактивов, применяемых в лаборатории. Превышение характерно для паренхиматозных видов.
Анализы при желтухе назначаются лечащим врачом, интерпретируются им же. Первично, направление выдает терапевт, для детей – педиатр. После изучения анализов, доктор может назначить лечение, отправить на дополнительное обследование, направить к инфекционисту, гематологу, хирургу, либо в стационар – в зависимости от результатов.
Желтушный синдром – указание на проблемы функционирования печени. Конкретизировать задачу, выбрать тактику лечения, спрогнозировать последствия невозможно без проведения полного комплекса обследования.
источник








