Исследование лабораторных данных при кровотечении важно в связи с необходимостью диагностики, определения объема кровопотери, а также для контроля за динамикой состояния больного (остановилось кровотечение или продолжается).
Оцениваются следующие показатели:
- Количество эритроцитов в периферической крови. При кровотечении этот показатель снижается вследствие аутогемодилюции. В норме 4,0-5,0 10!2 /г.
- Содержание гемоглобина в периферической крови. При кровотечении этот показатель снижается вследствие аутогемодилюции. В норме 125-160 г/л.
- Гематокрит — отношение объема форменных элементов к объему цельной крови. При кровотечении снижается.
В норме 44-47’/о.
- Удельный вес крови. В практической медицине определяется редко. При кровотечении наблюдается его снижение.
В норме 1057-1060.
Из других лабораторных показателей следует отметить важность определения количества ретикулоцитов при хронической кровопотере. Для оценки состояния свертывающей системы, особенно при массивной кровопотере, необходимо выполнение коагулограммы.
- ОЦЕНКА ОБЪЕМА КРОВОПОТЕРИ
- СОСТАВЛЯЮЩИЕ ОЦК И ЕГО РАСПРЕДЕЛЕНИЕ В ОРГАНИЗМЕ
Кроме непосредственной диагностики наличия кровотечения, важным является определение объема кровопотери. Именно этот показатель определяет тяжесть состояния больного и тактику лечения.
По своим составляющим ОЦК — это все форменные элементы и плазма. Их соотношение и распределение в сосудистом русле представлено на рисунке 5.3.
Рис. 5.3
Составляющие ОЦК и его распределение в сосудистом русле
- СПОСОБЫ ОПРЕДЕЛЕНИЯ ОЦК
Для определения исходного ОЦК у конкретного индивидуума существует ряд методов, представленных в таблицах 5.2 и 5.3. В среднем в норме ОЦК равен 5-6 литрам.
| ; Способ о п ре (Уел ения | Мужчины | , 1 j Женщины j |
| На 1 м2 поверхности тела | ; 2,8 л | ‘ 2-4 л 1 |
| В % массы тела | : 7,5% | 6,5% ! |
| В мл на кг массы | 70 мл/кг | 65 мл/кг J |
Таблица 5.2
| Масса тела (кг ) | , норма 1 с тения , (7.0% ) | Мужчины гипер 1 г и посте ния . с те ния (6.0% ) ‘ (6.ог,() | с разе, мцекил. ; (7,ЬС\) | норма- стеная (6.5г/() | Женщны гипер ‘ гипо стения стения ‘ (5.5?t) ¦ (6.0vi) | i -г • -1 ; с разе. 1 , мускил. \ 1 (7.0Ъ) ; | |
| 40 | 2800 : | 2400 2600 | 3000 | 2600 | 2200 1 | 2400 | 2800 j |
| 45 | | 3150 | 2700 2920 | 3370 | 2920 | 2470 | 2700 | 3150 ; |
| 50 | , 3500 1 | 3000 lt; 3250 | 3750 | 3250 | 2750 | 3000 | 3500 , |
| 55 | 3850 ! | 3300 : 3570 | 4120 | 3570 | 3020 1 | 3300 | 3850 1 -! |
| 60 | 4200 | 3600 : 3900 | 4500 | 3900 | 3300 | 3600 | 4200 |
| 65 | 4550 | 3900 , 4220 | 4870 | 4220 | ! 3570 | 3900 | 4550 |
| 70 | 4900 | 4200 , 4550 | 5250 | 4550 | . 3850 | 4200 | 4900 |
| 75 | 5250 | 4500 4870 | 5620 | 4870 | 4120 | 1500 | 5250 |
| 80 | , 5600 | 4800 5200 | 6000 | 5200 | 1 too | 4800 | 5600 |
| 85 | 5950 | 5100 5520 | 6380 | 5520 | 4670 | 5100 | 5950 |
| 90 | 6300 | 5400 5850 | 6750 | 5850 | 4950 | 5400 | 6300 |
| 95 | 6650 | 5700 6170 | 7120 | 6170 | 5220 | 5700 | 6650 |
Таблица 5.3
Для точного определения ОЦК используют красители (синька Эванса) или радиоизотопный метод с применением I131 и I132, а для определения массы эритроцитов Cr;gt;1 и Сгgt;2. Однако в клинике эти методы используются крайне редко, что связано с дефицитом времени для обследования больного.
- СПОСОБЫ ОПРЕДЕЛЕНИЯ ОБЪЕМА КРОВОПОТЕРИ
Существуют прямые способы оценки объема-кровопотери:
- по непосредственному количеству излившейся при наружном кровотечении крови,
- по весу перевязочного материала (при кровопотере во время операции).
Указанные способы неточны и малоинформативны. Значительно ценнее определение относительного показателя — степени потери ОЦК у данного конкретного больного.
Наиболее принята в клинике оценка объема кровопотери по основным лабораторным показателям (табл.5.4).
Кроме этого, используется оценка тяжести кровопотери по индексу шока Allgowev (отношение частоты пульса к величине систолического давления, в норме равен 0,5) — рис. 5.4.
Ориентировочно можно определить дефицит ОЦК при измерении ЦВД (центрального венозного давления). В норме оно составляет 5-10 см водного столба. Его снижение характерно для кровопотери более 15-20% ОЦК.
Ряд клиницистов использует для определения объема кровопотери так называемый полиглюкиновый тест: внутривенно струйно вводят 200 мл полиглюкина и измеряют ЦВД. Если низкое ЦВД на этом фоне повышается — кровопотеря умеренная, если повышения не происходит — массивная.
Таблица 5.4
Определение степени кровопотери по удельному весу крови, содержанию гемоглобина и гематокриту
| Стакиь кровопотери | Удельный вес | : Гемоглобин (г, л) | 3 1 Гематокрит |
| Легкая (до 10% ОЦК — 0,5 л) | 1057-1054 — 4 | 120-100 | 44-40 |
| Средняя (до 20% ОЦК — 1,0 л) | 1053-1050 | 99-85 | 39 -32 |
| Тяжелая (до 30% ОЦК — 1,5 л) | 1049- 1044 | 84-70 | 31-23 : 1 |
| Массивная (gt; 30% ОЦК —gt; 1,5л) | lt; 1044 | lt; 70 | lt; 23 |
- КЛИНИЧЕСКИЕ СИМПТОМЫ ПРИ РАЗНОЙ СТЕПЕНИ КРОВОПОТЕРИ
Соответствие клинических симптомов разной степени кровопотери представлено в таблице 5.5. Клиническая оценка степени тяжести кровопотери — до сих пор наиболее часто применяемый способ.
Таблица 5.5
Клинические симптомы при различной степени кровопотери
Тахикардия более 120 в мин, АД —
60 мм Hg и ниже, часто не определяется. Более 30% ОЦК Ступор, резкая бледность, анурия j
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Для диагностики причин носового кровотечения необходимо провести исследование сосудисто-тромбоцитарного и коагуляционного гемостаза, биохимические исследования (содержание в крови билирубина, глюкозы, мочевины, общего белка, липидограмма), общеклиническое обследование, по показаниям — рентгенографию или КТ околоносовых пазух.
Сосудистый гемостаз характеризуют результаты проб на механическую устойчивость капилляров, такие, как проба щипка и манжеточная проба.
Проба щипка. Врач собирает кожу под ключицей в складку и делает щипок. В норме никаких изменений на коже не обнаруживается ни сразу после пробы, ни спустя 24 ч. Если резистентность капилляров нарушена, на месте щипка появляются петехии или кровоподтёк, особенно отчётливо видимые через 24 ч.
Манжеточная проба. Отступив на 1,5-2 см вниз от локтевой ямки, очерчивают круг диаметром 2,5 см. На плечо накладывают манжету тонометра и создают давление 5O мм рт.ст. Давление поддерживают на указанном уровне в течение 5 мин. Снимают манжету и подсчитывают в очерченном круге количество появившихся петехиальных элементов. У здоровых лиц петехии не образуются или их не более 10. При нарушении резистентности стенки капилляров количеств» петехии резко возрастает.
Указанные пробы в клинической медицине практически не применяют. Обычно их заменяют данные опроса пациента. Такие больные указывают на появление синяков или кровоточивость слизистых оболочек при незначительной их травматизации.
Цель лабораторных исследований — оценка выраженности постгеморрагической анемии и показателей сосудисто-тромбоцитарного и коагуляционного гемостаза.
При оценке показателей крови следует помнить, что в первые сутки после кровопотери точно оценить степень анемии невозможно из-за компенсаторных механизмов (выброс крови из депо, централизация кровообращения). Степень кровопотери определяют по содержанию гемоглобина и гематокриту.
При острой кровопотере сами по себе показатели гемоглобина и гематокрита не служат основанием для переливания компонентов крови, этот вопрос решается с учётом клинических проявлений, определяющих степень выраженности анемического синдрома.
Характеристику тромбоцитарного компонента гемостаза осуществляют по результатам определения количества тромбоцитов в крови, длительности кровотечения по Дуке.
Определение количества тромбоцитов. В норме количество тромбоцитов в периферической крови составляет 180-320х10 9 /л. Снижение количества тромбоцитов до уровня ниже 160×10 9 /л расценивают как тромбоцитопению.
Определение длительности кровотечения по Дуке. Этот показатель отражает нарушение первичного гемостаза и зависит от уровня тромбоцитов в крови, от функциональной состоятельности этих клеток и от содержания фактора Виллебранда, и норме составляет 2-3 мин. Увеличение времени кровотечения при отсутствии тромбоцитопении и наследственного геморрагического анамнеза служит показанием для исследования адгезивно-агрегационных свойств тромбоцитов, то есть оценки их функции.
Проводят исследование плазменного (коагуляционного) гемостаза. Достаточно грубим диагностическим тестом, отражающим нарушение коагуляционного звена гемостаза служит определение времени свёртывания крови. Заметное увеличение этого показателя свидетельствует о наличии у пациента коагулопатии, но какой именно, при этом сказать невозможно.
Процесс плазменного гемостаза можно условно разделить на три фазы.
Первая фаза — образование протромбиназы. Это многоступенчатый процесс и результате которого н крови накапливаются факторы, способные превратить протромбин в тромбин. Процесс свёртывания крови может инициироваться по внешнему и внутреннему пути формирования основного катализатора, действующего в этой фазе, — протромбиназы. При внешнем пути формирования протромбиназы процесс свертывания запускается образованием III фактора (тканевого тромбопластина), который экспрессируется на поверхности клеток при повреждении тканей. Инициация свёртывания крови по внутреннему пути происходит без участия тканевого тромбопластина, то есть без внешнего повреждения тканей. В этих случаях тромбообразование провоцируется повреждением эндотелия сосудов циркулирующими иммунными комплексами, и результате чего происходит активация XII фактора при контакте его с субэндотелием сосудов, либо путём его ферментативного расщепления. Активация XII фактора запускает каскадную реакцию превращения протромбина в тромбин (вторая фаза).
Диагностику нарушений коагуляционного гемостаза проводят на основе сопоставления результатов системы тестов.
Первая группа реакций, известная как внутренняя система, включает в себя взаимодействие XII, XI, IX, VIII факторов и фосфолипидов тромбоцитов и завершается активацией X фактора. Внутреннюю систему свёртывания крови характеризуют следующие тесты: время рекальцификации плазмы, активированное парциальное (или частичное) тромбопластиновое время — АПТВ (или АЧТВ).
Ко второй группе реакций относят взаимодействие факторов внешней среды свёртывания крови: VII, X, V и тканевого тромбопластина. Наиболее распространенным методом оценки внешней системы свёртывания крови служит тест одноступенчатого протромбинового времени (протромбиновый индекс). В норме протромбиновый индекс составляй 90-105%. Снижение этого показателя отмечается при дефиците фактора II при нормальном тромбиновом времени (наследственные гипо- и диспротромбинемии, гиповитаминоз К, механическая желтуха, кишечный дисбактериоз, поражение паренхимы печени, введение антикоагулянтов непрямого действия), в также при дефиците VII, IX, V факторов.
Протромбиновое время (по Квику) также относят ко второй группе реакций.
Третья фаза процесса свёртывания крови (переход фибриногена в фибрин) также характеризуется группой реакций. К этой группе относят определение тромбинового времени, концентрации фибриногена, растворимых фибрин-мономерных комплексов, ранних продуктов деградации фибриногена.
Содержание фибриногена в крови повышается при острых воспалительных процессах, при хроническом ДВС-синдроме, резкое снижение фибриногена отмечается при остром или молниеносном ДВС-синяроме.
Растворимые фибрин-мономерные комплексы в сыворотке крови в норме не определяются (при использовании качественной реакции) или присутствуют в пределах нормы, определяемой набором используемых реактивов в количественном тесте. Значительное повышение содержания растворимых фибрин-мономерных комплексов наблюдается при диссеминированном или массивном локальном виутрисосудистом свёртывании крови, сопровождающемся лизисом образовавшегося фибрина, при опухолях, тромбоэмболиях, злокачественных поражениях печени, гемолитических анемиях и служит основным лабораторным диагностическим критерием ДВС-синдрома.
К противосвёртывающей системе крови относят такие физиологические антикоагулянты, как антитромбин III, гепарин, протеин S, альфа-2-макроглобулин и другие. Эти факторы определяют, в основном, для выявления риска тромбозов и эффективности антикоагулянтной терапии. Фактором геморрагического риска бывает только повышение уровня антитромбина III (в норме 80-120%), что наблюдается при вирусных гепатитах, холестазе, тяжёлом остром панкреатите, раке поджелудочной железы, дефиците витамина К. При приёме антикоагулянт и непрямого действия.
Показания к консультациям специалистов
Носовое кровотечение может быть обусловлено разнообразной соматической патологией. В связи с этим каждый больной должен быть обследован терапевтом. При тяжелом состоянии больного, массивной кровопотере, признаках геморрагического или травматического шока необходима консультация реаниматолога. При выявлении тромбоцитопении, признаков коагулопатии, лейкозов, при носовом кровотечении неясной этиологии требуется консультация гематолога.
Всем пациентам выполняют скрининговые тесты, такие, как:
- общий авалю крови с оценкой содержания тромбоцитов, ретикулоцитов и гематокрита;
- определение времени свёртывания крови;
- определение времени кровотечения;
- исследование содержания фибриногена и растворимых фибрин-мономерных комплексов.
Второй этап исследований — принятие решения о медикаментозной терапии.
Если данные общего анализа крови свидетельствуют в пользу полицитемии, то коррекция геморрагических проявлений должна включать в себя введение антиагрегантов и факторов свёртывания крови (трансфузии свежезамороженной донорской плазмы),
При выявлении тромбоцитопении следует исключить ДВС-синдром (оценить содержание растворимых фибрин-мономерных комплексов в крови), назначить глюкокортикоиды — преднизолон З раза в день в суточной дозе 1 мг/кг массы пациента (доза определена для приёма внутрь, при переводе на внутривенное введение суточную дозу, рассчитанную на массу пациента, необходимо увеличить в пять раз); возможно введение этамзилата, аминокапроновой кислоты. При крайней степени выраженности геморрагического синдрома и необходимости выполнения травматичных манипуляций и операций показаны трансфузии тромбоцитарного концентрата.
При увеличении времени свёртывания крови необходимо констатировать наличие у больного коагулопатии. С целью исключения врождённых и наследственных коагулопатии, приобретённых нарушений необходим тщательный сбор анамнеза (уточнить наследственность, ранее имевшие место геморрагические нарушения и названия лекарственных препаратов, которые пациент принимал до этого эпизода). Для выявления нарушений по внутреннему пути свёртывания крови необходимо определение активированного парциального тромбопластинового времени, а для определения нарушений во внешнем пути свёртывания крови — определение протромбинового времени. В обоих случаях прежде всего необходимо исключить ДВС-синдром (определить уровень растворимых фибрин-мономерных комплексов в крови). При преимущественной поломке во внутреннем пути свертывания крови производят введение свежезамороженной донорской плазмы кратностью не менее 2 раз в сутки объёмом не менее 1,0 л. При нарушении во внешнем пути свёртывания крови помимо трансфузий свежезамороженной плазмы показаны внутривенные введения менадиона натрия бисульфита (или приём внутрь). При коагулопатиях необходимо прежде всего исключение нарушений функции печени и почек.
При выявлении удлинения времени кровотечения (на фоне нормального уровня тромбоцитов) можно предполагать тромбоцитопатию или болезнь Виллебранда. Для исключения последнего необходимо тщательно собрать анамнез (наличие чистых эпизодов кровоточивости, отягощенная наследственность, приём лекарственных средств). При отсутствии данных в пользу болезни Виллебранда проводят исследования агрегационной и адгезивной функций тромбоцитов. При этом также необходимо исключить ДВС-синдром. Методы коррекции представлены инфузиямими этамзилата, аминокапроновой кислоты, свежезамороженной плазмы.
При снижении уровня фибриногена и крови необходимо исключить наследственную афибриногенемию (наследственный анамнез) и ДВС-синдром (определить уровень растворимых фибрин-мономерных комплексов). Методами медикаментозной коррекции служат введение концентрата фибриногена, трансфузии свежезамороженной плазмы.
При выявлении повышенного уровня в крови растворимых фибрин-мономерных комплексов делают однозначный вывод о наличии у пациента ДВС-синдрома. Если фибриноген при этом в крови низкий, то речь идёт об остром ДВС-синдроме, а если уровень фибриногена соответствует норме или превышает её, то это хронический ДВС-синдром. В этом случае проводится лечение ДВС-синдрома в полном объёме.

источник
Добрый день. Подскажите пожалуйста, такая ситуация. Идет кровь, не сильно, ходила к врачу, нашли кисту 3 см, сделала узи,трансвагинальное узи, сдала кровь на анализы, в том числе и онкомаркер СА 125. Выписали таблетки транексам. Кровь прекратилась на на 2 недели и опять идет кровь как при менструации, опять же не очень сильно. Что это может быть? Или какие еще анализы сдать? В целом кровь идет около месяца+ месячные.
Узнай мнение эксперта по твоей теме
Психолог, Дианалитик. Специалист с сайта b17.ru
Врач-психотерапевт. Специалист с сайта b17.ru
Психолог, Гештальт-терапевт в обучении. Специалист с сайта b17.ru
Психолог. Специалист с сайта b17.ru
Психолог, ЛИЧНОСТНЫЙ И СЕМЕЙНЫЙ. Специалист с сайта b17.ru
Психолог. Специалист с сайта b17.ru
Психолог, Гештальт-терапевт. Специалист с сайта b17.ru
Психолог, Гештальт-терапевт. Специалист с сайта b17.ru
Психолог. Специалист с сайта b17.ru
Психолог, Консультант. Специалист с сайта b17.ru
Обращайтесь к врачу снова, возможно только экстренно убирать кисту, единственное, что поможет
Обращайтесь к врачу снова, возможно только экстренно убирать кисту, единственное, что поможет
У меня был полип цервикального канала, удаляли в стационаре! То же кровило с каждым днем все сильнее, на узи обнаружили. А вы чем предохраняетесь? Может из-за этого?
У меня был полип цервикального канала, удаляли в стационаре! То же кровило с каждым днем все сильнее, на узи обнаружили. А вы чем предохраняетесь? Может из-за этого?
в принципе, если этамзилат — обходной путь при дефиците аскорбиновой кислоты или бесполезности системного насыщения ею при очаговом её распаде, то точки приложения транексамовой кислоты преимущественно: тромбоцитопении и функциональная несостоятельность тромбоцитов, дефекты метаболизма плазминогена в условиях отсутствия других средств, дисбалансы по никотиновой кислоте, фибринолизин-продуцирующая микрофлора (паллиатив на период подбора антимикробных).
Что они там лечат — цингу, геморрагический цервицит, парвовирусную аплазию кроветворения — форуму не известно, ни одной цифры общего анализа крови, коагулограммы, мазка, витаминограммы, б/***** общ (кальций и фракции, если нет в коагулограмме, и/или иное ‘ имеющее отношение к делу)
не представлено.
*
в палате:
— доктор, а у меня анемия железодефицитная или апластическая?
— ни та, ни другая, и вообще микст.
— но ведь кроме железодефицитной и апластической ‘ других анемий не бывает! всё, я пишу смс на горячую линию минздрава, чтобы мне поменяли доктора!
Модератор, обращаю ваше внимание, что текст содержит:
Страница закроется автоматически
через 5 секунд
Пользователь сайта Woman.ru понимает и принимает, что он несет полную ответственность за все материалы частично или полностью опубликованные им с помощью сервиса Woman.ru.
Пользователь сайта Woman.ru гарантирует, что размещение представленных им материалов не нарушает права третьих лиц (включая, но не ограничиваясь авторскими правами), не наносит ущерба их чести и достоинству.
Пользователь сайта Woman.ru, отправляя материалы, тем самым заинтересован в их публикации на сайте и выражает свое согласие на их дальнейшее использование редакцией сайта Woman.ru.
Использование и перепечатка печатных материалов сайта woman.ru возможно только с активной ссылкой на ресурс.
Использование фотоматериалов разрешено только с письменного согласия администрации сайта.
Размещение объектов интеллектуальной собственности (фото, видео, литературные произведения, товарные знаки и т.д.)
на сайте woman.ru разрешено только лицам, имеющим все необходимые права для такого размещения.
Copyright (с) 2016-2019 ООО «Хёрст Шкулёв Паблишинг»
Сетевое издание «WOMAN.RU» (Женщина.РУ)
Свидетельство о регистрации СМИ ЭЛ №ФС77-65950, выдано Федеральной службой по надзору в сфере связи,
информационных технологий и массовых коммуникаций (Роскомнадзор) 10 июня 2016 года. 16+
Учредитель: Общество с ограниченной ответственностью «Хёрст Шкулёв Паблишинг»
источник
Объем и длительность кровяных выделений – один из основных признаков, которые отличают дисфункциональные маточные кровотечения от менструальных выделений. Данная патология может возникнуть у любой женщины и в любом возрасте, и при ее возникновении необходимо обратиться к врачу.
Одна из основных причин возникновения дисфункционального кровотечения из матки – это нарушения на гормональном уровне. Отсутствие квалифицированной помощи и наблюдения у доктора может стать причиной развития серьезных заболеваний.
Основной признак – это обильные кровяные выделения, которые могут появляться как во время менструации (объем значительно больше нормы), так и в середине цикла. Кроме того, обильные кровяные выделения или выделения с разной интенсивностью также могут проявляться после длительного отсутствия менструации. То есть сильное маточное кровотечение – это нарушения по длительности, объему и регулярности.
Патология может возникнуть в любом возрасте:
- с 12 до 18 лет – кровяные выделения в период полового созревания или в ювенильном возрасте;
- с 18 до 45 лет – выделения в репродуктивном возрасте;
- с 45 до 55 лет – выделения в климатический период.
- обильные выделения (например, полное промокание прокладки или тампона в течение часа, а также постоянная смена прокладок ночью);
- признаки анемии;
- гипотония;
- низкое артериальное давление;
- бледность кожных покровов и головокружения;
- утомляемость;
- маточные выделения со сгустками;
- длительность выделений больше недели;
- болезненные ощущения в области живота и поясницы;
- выделения после полового акта.
Каждый клинический случай индивидуален и имеет свои симптомы, которые также зависят от вида патологии.
-
ятрогенные кровотечения (при приеме или после приема гормональных препаратов и использования внутриматочных средств контрацепции);
- дисфункциональные маточные кровотечения в середине цикла – овуляторные и ановуляторные кровотечения;
- органические кровотечения из-за патологий мочеполовой системы или внутренних органов.
Эта патология развивается в период полового созревания, то есть в возрасте с 12 до 18 лет.
Для таких кровотечений характерны следующие признаки:
- сезонность (весна и зима);
- различная длительность и интенсивность;
- анемия;
- слабость, одышка и бледность кожных покровов.
В этот период необходим контроль и наблюдение врача, чтобы избежать развития патологий внутренних органов и особенно мочеполовой системы.
В этот период симптомы и признаки патологии могут быть разными и зависят от состояния пациентки и особенностей ее организма (наличие хронических заболеваний, инфекций и т.д.). Эффективное лечение может быть назначено только при точной диагностике и контроле над патологией хорошим специалистом.
В этот момент гормональной перестройки организм женщины может по-разному реагировать на изменения, и маточные кровотечения могут возникать достаточно часто, а также проявляться разными признаками. Последствия же бывают более серьезными, чем в любой другой период времени. Особенно внимательно к появлению маточных кровотечений нужно отнестись, если менструация уже закончилась.

Так, в период полового созревания маточные кровотечения возникают по следующим причинам:
- становление гормональной системы;
- дисфункция яичников;
- наличие хронических инфекций;
- частые простудные заболевания и детские инфекционные заболевания;
- нарушение выработки гормонов;
- нарушение свертываемости крови;
- новообразования в отделах мочеполовой системы (опухоли яичников, тела и шейки матки).
Также ювенильные маточные кровотечения осложняются неправильным питанием и частыми стрессовыми ситуациями, гиповитаминозом, физическими и психологическими нагрузками.
Для кровотечений в репродуктивном возрасте имеется очень много причин, к которым относятся:
- нарушения гормонального фона после абортов;
- наличие инфекционных и прочих заболеваний (хронический эндотермит);
- заболевания эндокринной системы;
- дисфункция, преждевременное истощение яичников;
- прием гормональных и некоторых лекарственных препаратов;
- маточные кровотечения в середине цикла;
- доброкачественные и злокачественные новообразования (миома, полипы, опухоли яичников);
- использование внутриматочных контрацептивов (например, спиралей);
- хирургическое или медикаментозное прерывание беременности, выкидыши, внематочная беременность;
- нарушение режима приема оральных контрацептивов или самостоятельная их отмена;
- прием экстренной контрацепции;
- стрессы, работа во «вредных» зонах ряда химических и металлургических производств) и т.д.
Основная причина маточных кровотечений при климаксе – появление новообразований в отделах половой системы, на что нужно обращать внимание в период менопаузы и особенно в постменопаузу. В климактерический период данная патология является одной из самых распространенных.
Общие признаки и характерные особенности:
- нарушение работы щитовидной железы;
- нарушение гормонального фона;
- аденомиоз;
- прорывные маточные кровотечения.
Также к общим причинам относят нарушения и сбои в работе репродуктивной системы организма, что может быть осложнением при планировании беременности или вынашивании ребенка.
У маточного кровотечения со сгустками могут быть разные причины, и чтобы врач мог назначить качественное и эффективное лечение, о них необходимо сообщить на приеме. Специалисты медицинского центра «Энерго» не рекомендуют откладывать визит к гинекологу, а еще лучше – сделать посещение кабинета «женского» врача регулярным для профилактики различных патологий.
Маточные кровотечения бывают разной интенсивности и в некоторых случаях сопровождаются сильными болями и головокружением. При любом подозрении на кровотечение необходимо обратиться к врачу. Если вы можете самостоятельно передвигаться, то посетите врача в максимально короткие сроки.
Если кровотечение сильное и вы чувствуете себя плохо, то необходимо вызвать скорую; до приезда врача желательно лечь, подложить под ноги и таз подушки, и как можно меньше двигаться.
Заботу о своем «женском» здоровье необходимо начинать с обращения за консультацией к врачу-гинекологу. Только хороший специалист сможет поставить точный диагноз, выявить все скрытые причины и последствия и сказать, как остановить маточное кровотечение со сгустками и назначить лечение. Поэтому медицинский центр «Энерго» приглашает вас на первичный осмотр к одному из специалистов гинекологического отделения.
На первой консультации врач составляет профессиональное мнение о состоянии пациентки на основании осмотра, взятия анализов (мазок и соскобы) и жалоб пациентки. Доктор задаст наводящие вопросы о цикле (продолжительность, объем, болезненность и т.д.), половой жизни, перенесенных и хронических заболеваниях (инфекциях, передающихся половым путем) и индивидуальных особенностях и жалобах пациентки.
После осмотра доктор дает направления на анализы и диагностику. Уже на этом этапе доктор составляет схему лечения и объясняет, как остановить маточное кровотечение. Коротко план лечения выглядит так:
- остановка кровотечения;
- восполнение кровопотери;
- устранение причин кровотечений;
- восстановление после лечения;
- профилактика и предотвращение рецидивов.
Дисфункциональные маточные кровотечения: диагностика
Чтобы подтвердить наличие маточного кровотечения, доктор может назначить различные диагностические процедуры:
- УЗИ органов малого таза , чтобы исключить наличие каких-либо патологий матки;
- анализ на гормоны и гормональный фон (особенно при ювенильных маточных кровотечениях);
- биопсия внутреннего слоя матки (особенно при кровотечениях в период менопаузы).
В каждом индивидуальном случае назначается свой комплекс анализов и диагностики.
Кроме лекарственных препаратов и таблеток доктор может назначить:
- средства, сокращающие матку;
- гормональные препараты (при этом дозировка подбирается строго индивидуально!);
- витаминные комплексы и иммуномодуляторы;
- препараты на основе железа;
- физиотерапию и соблюдение режима (правильное питание, здоровый образ жизни).
Хирургическое вмешательство назначается только в экстренных и особо сложных случаях. Если у пациентки наблюдается маточное кровотечение при климаксе (в менопаузе), то может быть назначено выскабливание.
Противопоказаниями являются индивидуальная непереносимость препаратов для остановки маточного кровотечения и физиологические особенности пациентки (аллергия и т.д.). О любых противопоказаниях необходимо сообщать врачу.
Повторный прием необходим для контроля лечения и составления индивидуального плана последующих визитов, чтобы предотвратить рецидивы и развитие патологий. Если на повторном приеме анализы и клиническая ситуация не показали улучшений, проводится дообследование и назначается новый курс лечения.
Это один из этапов индивидуального плана лечения. Контрольный прием назначается примерно через 21–30 дней по окончании полного курса лечения. На этом этапе лечение подразумевает назначение физиотерапия и восстановление организма после применения препаратов.
Заболевание излечивается, и его можно контролировать. Прогнозы выздоровления назначаются индивидуально. Также параллельно могут быть назначены другие курсы лечения и консультации (маммолог, психолог и т.д.). Если у пациентки обнаружат инфекционное заболевание, которое передается половым путем, то лечение может быть назначено и партнеру.
Один из основных способов профилактики – регулярное посещение гинеколога и забота о своем здоровье (физическая нагрузка и питание согласно возрасту и состоянию здоровья).
Запись на прием к специалисту назначается по телефону, указанному на странице, или через форму на сайте.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
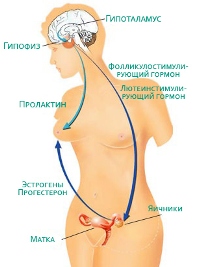
Гораздо реже причиной данной патологии могут быть так называемые экстрагенитальные заболевания (не связанные с половыми органами). Маточные кровотечения могут возникнуть при поражениях печени, при заболеваниях, связанных с нарушением свертываемости крови (например, болезнь Виллебранда). В этом случае, кроме маточных, больных беспокоят также носовые кровотечения, кровоточивость десен, появление синяков при незначительных ушибах, длительные кровотечения при порезах и другие симптомы.
Основной симптом данной патологии – это выделение крови из влагалища.
В отличие от нормальной менструации, маточные кровотечения характеризуются следующими особенностями:
1. Увеличение объема выделяющейся крови. В норме при менструации выделяется от 40 до 80 мл крови. При маточном кровотечении объем теряемой крови увеличивается, составляя более 80 мл. Это можно определить, если появляется необходимость слишком часто менять средства гигиены (каждые 0,5 – 2 часа).
2. Увеличение длительности кровотечения. В норме при менструации выделения продолжаются от 3 до 7 дней. При маточном кровотечении длительность выделения крови превышает 7 дней.
3. Нарушение регулярности выделений – в среднем менструальный цикл составляет 21-35 дней. Увеличение или уменьшение этого интервала говорит о кровотечении.
4. Кровотечения после полового акта.
5. Кровотечения в постменопаузе – в возрасте, когда менструации уже прекратились.
Таким образом, можно выделить следующие симптомы маточных кровотечений:
- Меноррагия (гиперменорея) — чрезмерные (больше 80 мл) и длительные менструации (более 7 дней), их регулярность при этом сохраняется (возникают через 21-35 дней).
- Метроррагия – нерегулярные кровянистые выделения. Возникают чаще в середине цикла, и бывают не очень интенсивными.
- Менометроррагия – длительные и нерегулярные кровотечения.
- Полименорея – менструации, возникающие чаще, чем через 21 день.
Кроме того, вследствие потери довольно больших объемов крови, очень частым симптомом данной патологии бывает железодефицитная анемия (уменьшение количества гемоглобина в крови). Она часто сопровождается слабостью, одышкой, головокружением, бледностью кожных покровов.
В зависимости от времени возникновения, маточные кровотечения можно разделить на следующие виды:
1. Маточные кровотечения периода новорожденности представляют собой скудные кровянистые выделения из влагалища, возникающие чаще всего на первой неделе жизни. Связаны они с тем, что в этот период происходит резкая смена гормонального фона. Проходят самостоятельно, и не требуют лечения.
2. Маточные кровотечения первого десятилетия (до наступления полового созревания) – встречаются редко, и связаны с опухолями яичников, способными выделять повышенное количество половых гормонов (гормонально-активные опухоли). Таким образом, происходит так называемое ложное половое созревание.
3. Ювенильные маточные кровотечения – возникают в возрасте 12-18 лет (пубертатном периоде).
4. Кровотечения в репродуктивном периоде (возраста от 18 до 45 лет) – могут быть дисфункциональными, органическими, или связанными с беременностью и родами.
5. Маточные кровотечения в климактерическом периоде – обусловлены нарушением выработки гормонов или заболеваниями половых органов.
В зависимости от причины возникновения, маточные кровотечения делятся на:
- Дисфункциональные кровотечения (могут быть овуляторными и ановуляторными).
- Органические кровотечения — связанные с патологией половых органов или системными заболеваниями (например, заболеваниями крови, печени и др.).
- Ятрогенные кровотечения – возникают в результате приема негормональных и гормональных контрацептивов, препаратов, разжижающих кровь, из-за установки внутриматочных спиралей.
Лечение, в зависимости от состояния, может быть симптоматическим – применяют следующие средства:
- кровоостанавливающие препараты: дицинон, викасол, аминокапроновая кислота;
- средства, сокращающие матку (окситоцин);
- витамины;
- препараты железа;
- физиотерапевтические процедуры.
При недостаточности симптоматического лечения кровотечение останавливают при помощи гормональных препаратов. Выскабливание производится только при тяжелых и опасных для жизни кровотечениях.
Для профилактики повторных кровотечений назначают курсы витаминов, физиотерапии, иглорефлексотерапии. После остановки кровотечения назначают эстроген-гестагенные средства для восстановления нормального менструального цикла. Большое значение в восстановительном периоде имеет закаливание и физические упражнения, полноценное питание, лечение хронических инфекций.
В репродуктивном периоде причин, вызывающих маточные кровотечения, довольно много. В основном это дисфункциональные факторы — когда нарушение правильной выработки гормонов происходит после абортов, на фоне эндокринных, инфекционных заболеваний, стресса, интоксикаций, приема некоторых лекарственных препаратов.
Во время беременности, на ранних сроках маточные кровотечения могут быть проявлением выкидыша или внематочной беременности. На поздних сроках кровотечения обусловлены предлежанием плаценты, пузырным заносом. Во время родов маточное кровотечение особенно опасно, объем кровопотери может быть большим. Частой причиной кровотечения в родах является отслойка плаценты, атония или гипотония матки. В послеродовом периоде кровотечение возникает из-за оставшихся в матки частей плодных оболочек, гипотонии матки или нарушения свертываемости крови.
Нередко причинами маточных кровотечений в детородном периоде могут служить различные заболевания матки:
- миома;
- эндометриоз тела матки;
- доброкачественные и злокачественные опухоли тела и шейки матки;
- хронический эндометрит (воспаление матки);
- гормонально-активные опухоли яичников.

Внематочная беременность может развиться в маточных трубах, шейке матки. При первых признаках кровотечения, сопровождающегося субъективными симптомами беременности на фоне даже небольшой задержки менструации, необходимо срочно обратиться за медицинской помощью.
Во второй половине беременности кровотечения представляют большую опасность для жизни матери и плода, поэтому они требуют неотложного обращения к врачу. Возникают кровотечения при предлежании плаценты (когда плацента образуется не по задней стенке матки, а частично или полностью перекрывает вход в матку), отслойке нормально расположенной плаценты или при разрыве матки. В таких случаях кровотечение может быть внутренним или наружным, и требует проведения экстренного кесарева сечения. Женщины, у которых есть угроза таких состояний, должны находиться под пристальным медицинским контролем.
Во время родов кровотечения также связаны с предлежанием или отслойкой плаценты. В послеродовом периоде частыми причинами кровотечений являются:
- сниженные тонус матки и ее способность к сокращению;
- оставшиеся в матке части последа;
- нарушения свертываемости крови.
В случаях, когда кровотечение возникло после выписки из родильного дома, необходимо вызвать скорую помощь для срочной госпитализации.
Очень часто дисфункциональные кровотечения бывают следствием искусственных или самопроизвольных прерываний беременности.
Дисфункциональные маточные кровотечения могут быть:
1. Овуляторными – связанными с менструацией.
2. Ановуляторными – возникают между менструациями.
При овуляторных кровотечениях возникают отклонения в длительности и объеме выделяемой крови во время менструации. Ановуляторные кровотечения не связаны с менструальным циклом, чаще всего возникают после задержки менструаций, или менее чем через 21 день после последней менструации.
Дисфункция яичников может стать причиной бесплодия, невынашивания беременности, поэтому крайне важно своевременно обратиться к врачу, если появилось какое-либо нарушение менструального цикла.

В таких случаях следует обратиться к врачу для пересмотра дозы применяемого средства. Чаще всего, если появилось прорывное кровотечение, рекомендуют на время увеличить дозу принимаемого лекарственного средства. Если кровотечение не останавливается, или становится обильнее, следует провести дополнительное обследование, так как причиной могут быть различные заболевания органов репродуктивной системы. Также кровотечение может возникнуть при повреждении стенок матки внутриматочной спиралью. В этом случае необходимо как можно скорее удалить спираль.
При возникновении маточного кровотечения, вне зависимости от возраста женщины или девочки, следует обращаться к врачу-гинекологу (записаться). Если маточное кровотечение началось у девочки или юной девушки – желательно обращаться к детскому гинекологу. Но если по каким-либо причинам попасть к таковому невозможно, то следует обращаться к обычному гинекологу женской консультации или частной клиники.
К сожалению, маточное кровотечение может быть признаком не только длительно текущего хронического заболевания внутренних половых органов женщины, при котором необходимо плановое обследование и лечение, но и симптомов неотложного состояния. Под неотложными состояниями подразумевают острые заболевания, при которых женщине необходима срочная квалифицированная медицинская помощь для спасения жизни. И если такая помощь при неотложном кровотечении не будет оказана, женщина умрет.
Соответственно, обращаться к гинекологу в поликлинику при маточном кровотечении нужно, когда нет признаков неотложного состояния. Если же маточное кровотечение сочетается с признаками неотложного состояния, то следует немедленно вызывать «Скорую помощь» или на собственном транспорте в кратчайшие сроки добираться до ближайшей больницы с гинекологическим отделением. Рассмотрим, в каких случаях следует рассматривать маточное кровотечение в качестве неотложного состояния.
В первую очередь, все женщины должны знать, что маточное кровотечение на любом сроке беременности (даже если беременность не подтверждена, но имеется задержка минимум неделю) следует рассматривать, как неотложное состояние, поскольку выделение крови, как правило, провоцируется опасными для жизни плода и будущей матери состояниями, такими, как отслойка плаценты, выкидыш и т.д. А при таких состояниях женщине должна быть оказана квалифицированная помощь для спасения ее жизни и, если это возможно, сохранения жизни вынашиваемого плода.
Во-вторых, признаком неотложного состояния следует считать маточное кровотечение, которое началось во время или через некоторое время после полового акта. Такое кровотечение может быть обусловлено патологией беременности или же сильными травмами половых органов во время предшествующего сношения. В такой ситуации помощь женщине жизненно необходима, так как в ее отсутствие кровотечение не остановится, и женщина умрет от кровопотери, несовместимой с жизнью. Чтобы остановить кровотечение в подобной ситуации, необходимо ушить все разрывы и травмы внутренних половых органов или произвести прерывание беременности.
В-третьих, неотложным состоянием следует считать маточное кровотечение, которое оказывается обильным, не уменьшается со временем, сочетается с сильной болью в нижней части живота или пояснице, вызывает резкое ухудшение самочувствия, побледнение, снижение давления, сердцебиение, усиленное потоотделение, возможно обморок. Общей характеристикой неотложного состояния при маточном кровотечении является факт резкого ухудшения самочувствия женщины, когда она не может выполнять простых бытовых и повседневных действий (не может встать, повернуть голову, ей тяжело говорить, если пытается сесть в постели, сразу падает и т.д.), а буквально лежит пластом или даже находится без сознания.
Несмотря на то, что маточные кровотечения могут быть спровоцированы различными заболеваниями, при их появлении применяют одни и те же методы обследования (анализы и инструментальную диагностику). Это обусловлено тем, что патологический процесс при маточном кровотечении локализуется в одних и тех же органах – матке или яичниках.
Причем на первом этапе проводятся различные обследования, позволяющие оценить состояние матки, так как наиболее часто маточные кровотечения обусловлены патологией именно этого органа. И только если после проведенного обследования патология матки не была обнаружена, применяют методы обследования работы яичников, так как в подобной ситуации кровотечение обусловлено расстройством регуляторной функции именно яичников. То есть яичники не вырабатывают необходимое количество гормонов в разные периоды менструального цикла, в связи с чем в качестве ответа на гормональный дисбаланс возникают кровотечения.
Итак, при маточном кровотечении в первую очередь врач назначает следующие анализы и обследования:
- Общий анализ крови;
- Коагулограмма (показатели системы свертывания крови) (записаться);
- Гинекологическое обследование (записаться) и осмотр в зеркалах;
- УЗИ органов малого таза (записаться).
Общий анализ крови необходим для оценки степени кровопотери и того, развилась ли у женщины анемия. Также общий анализ крови позволяет выявить, имеются ли в организме воспалительные процессы, способны вызывать дисфункциональные маточные кровотечения.
Коагулограмма позволяет оценить работу системы свертывания крови. И если параметры коагулограммы оказываются не в норме, то женщина должна проконсультироваться и пройти необходимое лечение у врача-гематолога (записаться).
Гинекологическое исследование позволяют врачу нащупать руками различные новообразования в матке и яичниках, определить наличие воспалительного процесса по изменению консистенции органов. А осмотр в зеркалах позволяет увидеть шейку матки и влагалище, выявить новообразования в канале шейки или заподозрить рак шейки матки.
УЗИ является высокоинформативным методом, позволяющим выявить воспалительные процессы, опухоли, кисты, полипы в матке и яичниках, гиперплазию эндометрия, а также эндометриоз. То есть фактически УЗИ позволяет выявлять практически все заболевания, способные вызывать маточные кровотечения. Но, к сожалению, информативность УЗИ недостаточна для окончательного диагноза, так как этот метод дает только ориентировку в диагнозе – например, по УЗИ можно выявить миому матки или эндометриоз, но вот установить точную локализацию опухоли или эктопических очагов, определить их тип и оценить состояние органа и окружающих тканей – нельзя. Таким образом, УЗИ как бы позволяет определить вид имеющейся патологии, но для уточнения ее различных параметров и выяснения причин данного заболевания необходимо применять другие методы обследования.
Когда будет произведено гинекологическое обследование, осмотр в зеркалах, УЗИ и сделаны общий анализ крови и коагулограмма, зависит от того, какой патологический процесс был выявлен в половых органах. На основании этих обследований врач может назначить следующие диагностические манипуляции:
- Раздельное диагностическое выскабливание (записаться);
- Гистероскопия (записаться);
- Магнитно-резонансная томография (записаться).
Так, если выявлена гиперплазия эндометрия, полипы цервикального канала или эндометрия или эндометрит, врач обычно назначает раздельное диагностическое выскабливание с последующим гистологическим изучением материала. Гистология позволяет понять, имеется ли злокачественная опухоль или озлокачествление нормальных тканей в матке. Помимо выскабливания, врач может назначить гистероскопию, в ходе которой матка и цервикальный канал осматриваются изнутри специальным прибором – гистероскопом. В таком случае обычно сначала проводится гистероскопия, а затем – выскабливание.
Если же была выявлена миома или другие опухоли матки, врач назначает гистероскопию для того, чтобы осмотреть полость органа и увидеть новообразование глазом.
Если же был выявлен эндометриоз, врач может назначить магнитно-резонансную томографию для того, чтобы уточнить места расположения эктопических очагов. Кроме того, при выявленном эндометриозе врач может назначить анализ крови на содержание фолликулостимулирующего, лютеинизирующего гормонов, тестостерона с целью уточнения причин заболевания.
Если же были выявлены кисты, опухоли или воспаление в яичниках, дополнительные обследования не проводятся, так как они не нужны. Единственное, что в таком случае может назначить врач – это лапароскопическую операцию (записаться) для удаления новообразований и консервативное лечение для воспалительного процесса.
В случае, когда по результатам УЗИ (записаться), гинекологического обследования и осмотра в зеркалах не было выявлено какой-либо патологии матки или яичников, предполагается дисфункциональное кровотечение, обусловленное нарушением гормонального баланса в организме. В такой ситуации врач назначает следующие анализы для определения концентрации гормонов, способных оказывать влияние на менструальный цикл и появление маточных кровотечений:
- Анализ крови на уровень кортизола (гидрокортизона);
- Анализ крови на уровень тиреотропного гормона (ТТГ, тиротропина);
- Анализ крови на уровень трийодтиронина (Т3);
- Анализ крови на уровень тироксина (Т4);
- Анализ крови на наличие антител к тиреопероксидазе (АТ-ТПО);
- Анализ крови на наличие антител к тиреоглобулину (АТ-ТГ);
- Анализ крови на уровень фолликулостимулирующего гормона (ФСГ);
- Анализ крови на уровень лютеинизирующего гормона (ЛГ);
- Анализ крови на уровень пролактина (записаться);
- Анализ крови на уровень эстрадиола;
- Анализ крови на дегидроэпиандростерон-сульфат (ДЭА-S04);
- Анализ крови на уровень тестостерона;
- Анализ крови на уровень глобулина, связывающего половые гормоны (ГСПГ);
- Анализ крови на уровень 17-ОН прогестерона (17-ОП) (записаться).
Лечение маточных кровотечений направлено, прежде всего, на остановку кровотечения, восполнение кровопотери, а также на устранение причины и профилактику. Лечат все кровотечения в условиях стационара, т.к. в первую очередь необходимо провести диагностические мероприятия для выяснения их причины.
Методы остановки кровотечения зависят от возраста, их причины, тяжести состояния. Одним из основных методов хирургической остановки кровотечения является раздельное диагностическое выскабливание – оно также помогает выявить причину данного симптома. Для этого соскоб эндометрия (слизистой оболочки) отправляют на гистологическое исследование. Выскабливание не проводят при ювенильных кровотечениях (только если сильное кровотечение не останавливается под влиянием гормонов, и угрожает жизни). Другим способом остановки кровотечения является гормональный гемостаз (применение больших доз гормонов) – эстрогенные или комбинированные оральные контрацептивы (нон-овлон, ригевидон, мерсилон, марвелон).
В ходе симптоматической терапии используют следующие медикаменты:
- кровоостанавливающие препараты (викасол, дицинон, аминокапроновая кислота);
- средства, сокращающие матку (окситоцин);
- при низких значениях гемоглобина — препараты железа (мальтофер, фенюльс) или компоненты крови (свежезамороженная плазма, эритроцитарная масса);
- витамины и сосудоукрепляющие препараты (аскорутин, витамины С, В6, В12, фолиевая кислота).
После остановки кровотечения проводят профилактику их возобновлений. В случае дисфункции — это курс гормональных препаратов (комбинированных оральных контрацептивов или гестагенов), установка гормонпродуцирующей внутриматочной спирали (Мирена). При выявлении внутриматочной патологии – проводят лечение хронического эндометрита, полипов эндометрия, миомы матки, аденомиоза, гиперплазии эндометрия.
Действовать препарат начинает уже через 5-15 минут после внутривенного введения. Его эффект длится 4-6 часов.
Дицинон противопоказан в следующих случаях:
- тромбозы и тромбоэмболии;
- злокачественные заболевания крови;
- повышенная чувствительность к препарату.
Способ применения и дозы определяет врач в каждом конкретном случае кровотечения. При меноррагиях рекомендуют принимать дицинон в таблетках, начиная с 5-го дня предполагаемой менструации, и заканчивая в пятый день следующего цикла.
При длительном маточном кровотечении важно как можно раньше обратиться за медицинской помощью. Если появились признаки выраженной анемии, необходимо вызвать скорую помощь для остановки кровотечения и дальнейшего наблюдения в стационаре.
Основные признаки анемии:
- сильная слабость;
- головокружение;
- снижение артериального давления;
- учащение пульса;
- бледность кожи;
- обмороки.

1. Настой травы тысячелистника: 2 чайные ложки сухой травы заливают стаканом кипятка, настаивают 1 час и процеживают. Принимают 4 раза в день, по 1/4 стакана настоя перед едой.
2. Настой травы пастушьей сумки: 1 столовую ложку сухой травы заливают стаканом кипятка, настаивают 1 час, предварительно укутав, затем процеживают. Принимают по 1 столовой ложке, 3-4 раза в день перед едой.
3. Настой крапивы двудомной: 1 столовую ложку сухих листьев заливают стаканом кипятка, кипятят 10 минут на слабом огне, после чего остужают и процеживают. Принимают по 1 столовой ложке 4-5 раз в день.
Применение народных средств допустимо только после консультации у врача, т.к. маточное кровотечение служит симптомом различных заболеваний, зачастую довольно серьезных. Поэтому крайне важно найти причину такого состояния, и как можно раньше начать лечение.
Автор: Пашков М.К. Координатор проекта по контенту.
источник
 ятрогенные кровотечения (при приеме или после приема гормональных препаратов и использования внутриматочных средств контрацепции);
ятрогенные кровотечения (при приеме или после приема гормональных препаратов и использования внутриматочных средств контрацепции);