Синдромом резистентности к инсулину называется такая патология, которая предшествует появлению сахарного диабета. А что такое индекс НОМА? Благодаря показателям данного индекса можно определить отсутствие чувствительности к действию инсулина на ранней стадии заболевания, а также дать оценку предполагаемому риску развития сахарного диабета, болезням сердечно-сосудистой системы, атеросклерозу. В данной статье мы более подробно рассмотрим, что такое индекс НОМА, в каких случаях его необходимо выявлять, а также какова его норма.
Инсулинорезистентность представляет собой потерю чувствительности, клеток человеческого организма к воздействию инсулина. При наличии данного состояния у человека в крови повышается уровень инсулина, а также увеличивается количество глюкозы. Если данное состояние будет сочетаться с дислипидемией, ожирением, нарушением толерантности к сахару, то данная патология будет называться метаболическим синдромом. Говоря о том, что такое индекс НОМА, нужно понимать, что при помощи данного анализа выявляется чувствительность человеческого организма к инсулину.
Резистентность к инсулину начинает развиваться при условии воздействия следующих факторов:
- Гормональный сбой в организме.
- Избыточная масса тела.
- Наследственная предрасположенность.
- Применение некоторых медикаментозных средств.
- Несбалансированный рацион, в частности, злоупотребления углеводами.
Это далеко не весь перечень причин развития такого заболевания как инсулинорезистентность. У пациентов, которые злоупотребляют алкоголем, также часто наблюдается данное состояние. Кроме того, данная патология сопровождает болезни щитовидной железы, синдром Иценко-Кушинга, поликистоз яичников, феохромоцитому. В некоторых случаях инсулинорезистентность диагностируется у представительниц прекрасного пола в период беременности.
Клинические симптомы начинают себя проявлять на более позднем этапе развития болезни. Лица, которые имеют устойчивость к инсулину, обладают абдоминальным типом ожирения, когда жир откладывается в области живота. Помимо этого, у них можно наблюдать изменения кожного покрова: гиперпигментацию в зоне шеи, подмышек, молочных желез. Кроме этого, у данных пациентов увеличивается давление, изменяется психоэмоциональный фон, а также появляются проблемы с пищеварением.
А теперь более подробно рассмотрим, что такое индекс НОМА и как его определить.
Индекс НОМА расшифровывается как Homeostasis Model assessment of insulin Resistance. Выше мы с вами разобрались, что такое индекс НОМА, но как же его определить? Для определения данного показателя необходимо сделать анализ крови. Говоря о том, как рассчитать индекс НОМА, следует знать, что для этого используются две формулы: индекс CARO и индекс НОМА-IR:
- Формула CARO выглядит следующим образом: количество глюкозы в плазме, сданной натощак, необходимо разделить на показатели инсулина, в анализе сданном натощак. Результат не должен превышать нормы 0,33.
- Формула НОМА-IR будет выглядеть следующим образом: показатели инсулина (в анализе, сданном натощак) необходимо умножить на количество глюкозы в плазме, сданной натощак, а полученный результат разделить на 22,5. Норма индекса НОМА в данном случае должна быть не более 2,7.
Выше были описаны формулы расчета данного показателя. Но как сдавать анализ индекса НОМА? Прежде всего, следует отметить, что анализ сдается из вены, после чего делается тест на инсулинорезистентность. Определение инсулинорезистентности и диагностика осуществляется с условием соблюдения следующих правил:
- Перед сдачей анализа крови на индекс НОМА запрещается курить на протяжении 30 минут до процедуры.
- Перед анализом также следует воздержаться на протяжении 12 часов от употребления пищи.
- Забор крови производится натощак с утра.
- Запрещается перед сдачей анализа за полчаса заниматься физическими нагрузками.
- Пациент в обязательном порядке должен поставить лечащего врача в известность в случае приема каких-либо медикаментозных средств.
Но если индекс НОМА повышен, что это значит? Об этом поговорим в следующем разделе.
Оптимальный показатель данного анализа не должен превышать 2,7. Показатель глюкозы в анализе крови, сданном натощак, который применяется для расчета данного индекса, может изменяться в зависимости от возраста пациента. Например, показатели индекса инсулинорезистентности будут варьироваться от 3,3 до 5,6 среди пациентов, возраст которых составляет менее 14 лет. Лица, возраст которых более 14 лет, обладают индексом, равным от 4,1 до 5,9.
Индекс НОМА повышен, если его значение составляет более 2,7. Повышение данного показателя может говорить о наличии некоторых патологий. Физиологический индекс инсулинорезистентности может увеличиваться в том случае, если не соблюдались условия перед сдачей анализа. В данной ситуации анализ необходимо пересдать, после чего оценка показателей производится заново. Но если все условия соблюдались, то показатель инсулинорезистентности может быть увеличен по причине развития сахарного диабета, а также других заболеваний, которые были описаны выше в статье.
Следует также обратить внимание на то, что норма индекса НОМА для женщин и мужчин будет абсолютно одинаковой. Как говорилось ранее, разница заключается только лишь в возрасте пациента.
Избыток инсулина в крови в мужском и женском организме негативно сказывается на состоянии сосудов, провоцируя при этом прогрессирование такого заболевания как атеросклероз. Кроме этого, гормон может поспособствовать скоплению холестериновых бляшек на стенках артерий, формированию тромбов и сгущению крови. Все это увеличивает риск развития инфаркта, инсульта, ишемии сердца, а также болезней других органов.
Если говорить отдельно о сахарном диабете, то на стадии инсулинорезистентности человеческий организм вырабатывает большое количество инсулина, пытаясь при этом компенсировать дефицит глюкозы в крови, таким образом преодолевая невосприимчивость ткани. Однако со временем инсулярный аппарат начинает истощаться, а поджелудочная железа уже не способна в необходимом объеме синтезировать данный гормон. Количество глюкозы увеличивается, начинает развиваться сахарный инсулинонезависимый диабет 2 типа.
Кроме этого, повышенный показатель инсулинорезистентности может стать причиной развития гипертонии хронической формы у мужчин и женщин. Инсулин напрямую влияет на функционирование нервной системы, способствует увеличению количества норадреналина, которое вызывает спазм сосудов. В результате этого увеличивается артериальное давление у пациента. Белковый гормон начинает задерживать выведение жидкостей и натрия из человеческого организма, что также может спровоцировать развитие гипертонии.
Нарушение показателей инсулинорезистентности у женщин может спровоцировать нарушение в работе детородных органов. Начинает развиваться синдром поликистозных яичников, а также бесплодие. Большое количество инсулина в крови становится причиной дисбаланса вредных и полезных липопротеидов. А это увеличивает вероятность развития атеросклероза сосудов или же усугубляет уже имеющиеся заболевания.
Что же делать в том случае, если увеличился показатель индекса НОМА? Возможно ли полностью вылечить инсулинорезистентность? Чтобы восстановить обменные процессы в человеческом организме, нужно регулярно заниматься физическими нагрузками, придерживаться низкоуглеводной диеты, отказаться от вредных привычек, соблюдать режим питания, отдыха и сна.
Когда специалист получит результаты исследования, он должен назначить медикаментозную терапию, которая основывается на индивидуальных особенностях организма пациента. Параллельно с этим доктор должен назначить соответствующую диету для пациента, у которого повышен индекс НОМА.
Из своего рациона ему придется исключить картофель, сладости, манную крупу, макароны, белый хлеб. Разрешается употреблять в пищу свежие фрукты, овощи, нежирные сорта мяса, кисломолочную продукцию, ржаной и отрубной хлеб.
А можно ли полностью избавиться от инсулинорезистентности? Если своевременно корректировать образ жизни, то можно значительно сократить риск истощения поджелудочной железы, а также нормализовать метаболизм, увеличивая параллельно с этим восприимчивость клеток к такому веществу как инсулин.
Еще одним важным критерием лечения является избавление от лишних килограммов и физические нагрузки. Основное количество инсулиновых рецепторов сосредоточено в мышечной ткани, по причине чего во время физических нагрузок наблюдается усвоение гормона. Похудение помогает нормализации артериального давления.
Если диетотерапия и физическая активность не дают никаких результатов, то нормализовать данный показатель можно при помощи приема специальных сахароснижающих медикаментозных средств.
Сахарному диабету или инсулинорезистентности в большинстве случаев подвергаются те пациенты, у которых хотя бы один из родителей болел данным недугом. Однако не только генетическая причина приводит к этому недугу. На возникновение заболевания могут влиять и другие факторы, например, пагубные привычки, лишний вес, постоянные стрессы, гормональный сбой, сидячий образ жизни, несбалансированный и неверный режим питания.
Не стоит раньше времени паниковать, если во время исследований у пациентов обнаружился увеличенный индекс инсулинорезистентности. В таком случае необходимо следовать советам специалистов, изменить свой ежедневный рацион питания, а также образ жизни. После этого через несколько месяцев следует повторно сдать кровь для анализа. Как правило, при соблюдении диетотерапии и других рекомендаций врача показатель индекса начинает уменьшаться.
источник
Всемирная Организация Здравоохранения признала, что ожирение во всём мире приобрело масштаб эпидемии. А связанная с ожирением инсулинорезистентность запускает каскад патологических процессов, приводящих к поражению практически всех органов и систем человека.
Что такое инсулинорезистентность, каковы её причины, а так же как её быстро определить, используя стандартные анализы, – вот основные вопросы, интересовавшие учёных 1990-х годов. В попытках на них ответить было выполнено множество исследований, доказавших роль инсулинорезистентности в развитии сахарного диабета 2 типа, сердечно-сосудистой патологии, женского бесплодия и других заболеваний.
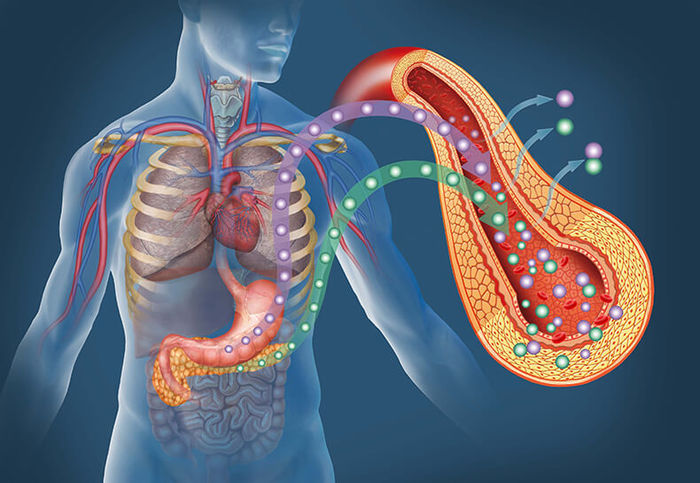
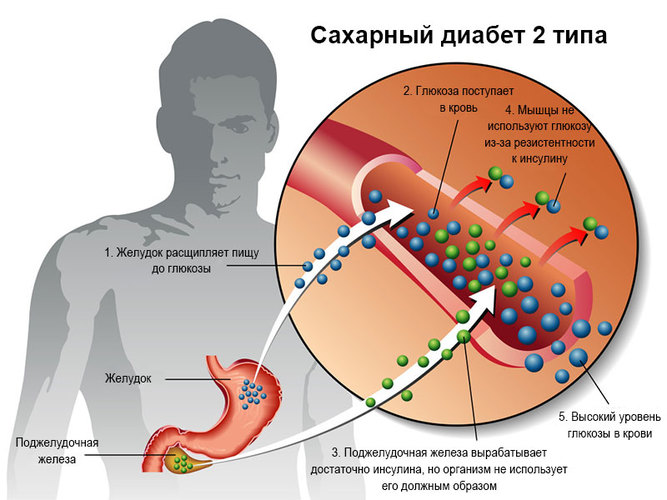
В норме инсулин вырабатывается поджелудочной железой в том количестве, которого достаточно для поддержания уровня глюкозы в крови на физиологическом уровне. Он способствует попаданию глюкозы, основного энергетического субстрата, в клетку. При инсулинорезистентности снижается чувствительность тканей к инсулину, глюкоза не поступает в клетки, развивается энергетический голод. В ответ на это поджелудочная железа начинает вырабатывать ещё больше инсулина. Избыток глюкозы откладывается в виде жировой ткани, ещё больше усиливая резистентность к инсулину.

Со временем резервы поджелудочной железы истощаются, клетки, работающие с перегрузкой, погибают, и развивается сахарный диабет.
Избыток инсулина оказывает действие и на обмен холестерина, усиливает образование свободных жирных кислот, атерогенных липидов, это приводит к развитию атеросклероза, а также повреждению свободными жирными кислотами самой поджелудочной железы.
Инсулинорезистентность бывает физиологической, т. е. встречающейся в норме в определённые периоды жизни, и патологической.
Причины физиологической инсулинорезистентности:
- беременность;
- подростковый период;
- ночной сон;
- пожилой возраст;
- вторая фаза менструального цикла у женщин;
- диета, богатая жирами.

Причины патологической инсулинорезистентности:
- ожирение;
- генетические дефекты молекулы инсулина, его рецепторов и действия;
- гиподинамия;
- избыточное употребление углеводов;
- эндокринные заболевания (тиреотоксикоз, болезнь Иценко-Кушинга, акромегалия, феохромацитома и др.);
- приём некоторых лекарств (гормоны, адреноблокаторы и др.);
- курение.
Основным признаком развивающейся инсулинорезистентности является абдоминальное ожирение. Абдоминальное ожирение – это вид ожирения, при котором избыток жировой ткани откладывается преимущественно в области живота и верхней части туловища.
Особенно опасно внутреннее абдоминальное ожирение, когда жировая ткань накапливается вокруг органов и мешает их правильной работе. Развивается жировая болезнь печени, атеросклероз, сдавливаются желудок и кишечник, мочевыводящие пути, страдают поджелудочная железа, репродуктивные органы.
Жировая ткань в области живота очень активна. Из неё образуется большое количество биологически активных веществ, способствующих развитию:
- атеросклероза;
- онкологических заболеваний;
- артериальной гипертензии;
- заболеваний суставов;
- тромбозов;
- дисфункции яичников.
Абдоминальное ожирение можно определить самому в домашних условиях. Для этого необходимо измерить окружность талии и разделить её на окружность бёдер. В норме этот показатель не превышает 0,8 у женщин и 1,0 у мужчин.
Второй важный симптом инсулинорезистентности – чёрный акантоз (acanthosis nigricans). Чёрный акантоз – это изменения кожных покровов в виде гиперпигментации и шелушения в естественных складках кожи (шея, подмышечные впадины, молочные железы, пах, межъягодичная складка).
У женщин инсулинорезистентность проявляется синдромом поликистозных яичников (СПКЯ). СПКЯ сопровождается нарушением менструального цикла, бесплодием и гирсутизмом, избыточным ростом волос по мужскому типу.
В связи с наличием большого количества патологических процессов, связанных с инсулинорезистентностью, их все было принято объединить в синдром инсулинорезистентности (метаболический синдром, синдром Х).
Метаболический синдром включает в себя:
- Абдоминальное ожирение (окружность талии: >80 см у женщин и >94 см у мужчин).
- Артериальную гипертензию (стойкое повышение артериального давления выше 140/90 мм рт. ст.).
- Сахарный диабет или нарушение толерантности к глюкозе.
- Нарушение обмена холестерина, повышение уровня его «плохих» фракций и снижение – «хороших».
Опасность метаболического синдрома – в высоком риске сосудистых катастроф (инсульты, инфаркты и т. п.). Избежать их можно только снизив вес и контролируя уровни артериального давления, а также глюкозы и фракций холестерина в крови.
Определить инсулинорезистентность можно используя специальные тесты и анализы.
Среди прямых методов диагностики инсулинорезистентности наиболее точным является эугликемический гиперинсулинемический клэмп (ЭГК, клэмп-тест). Клэмп-тест заключается в одновременном введении пациенту растворов глюкозы и инсулина внутривенно. Если количество введённого инсулина не соответствует (превышает) количеству введённой глюкозы, говорят об инсулинорезистентности.
В настоящее время клэмп-тест используется только в научно-исследовательских целях, поскольку он сложен в выполнении, требует специальной подготовки и внутривенного доступа.
Непрямые методы диагностики оценивают влияние собственного, а не введённого извне, инсулина на обмен глюкозы.
Пероральный глюкозотолерантный тест выполняется следующим образом. Пациент сдаёт кровь натощак, затем выпивает раствор, содержащий 75 г глюкозы, и повторно пересдаёт анализ через 2 часа. В ходе теста оцениваются уровни глюкозы, а также инсулина и С-пептида. С-пептид – это белок, с которым связан инсулин в своём депо.
| Статус | Глюкоза натощак, ммоль/л | Глюкоза через 2 часа, ммоль/л |
|---|---|---|
| Норма | 3,3–5,5 | Менее 7,8 |
| Нарушение гликемии натощак | 5,5–6,1 | Менее 7,8 |
| Нарушение толерантности к глюкозе | Менее 6,1 | 7,8–11,1 |
| Сахарный диабет | Более 6,1 | Более 11,1 |
Нарушение гликемии натощак и нарушение толерантности к глюкозе расцениваются как преддиабет и в большинстве случаев сопровождаются инсулинорезистентностью. Если в ходе теста соотнести уровни глюкозы с уровнями инсулина и С-пептида, более быстрое повышение последних так же говорит о наличии резистентности к инсулину.
Внутривенный глюкозотолерантный тест похож на ПГТТ. Но в этом случае глюкозу вводят внутривенно, после чего через короткие промежутки времени многократно оценивают те же показатели, что и при ПГТТ. Этот анализ более достоверен в случае, когда у пациента есть заболевания желудочно-кишечного тракта, нарушающие всасывание глюкозы.

Индекс НОМА-IR (Homeostasis Model Assessment of Insulin Resistance) рассчитывается по следующей формуле:
НОМА = (уровень глюкозы (ммоль/л) * уровень инсулина (мкМЕ/мл)) / 22,5
Причины повышения индекса НОМА:
- инсулинорезистентность, которая говорит о возможном развитии сахарного диабета, атеросклероза, синдрома поликистозных яичников, чаще на фоне ожирения;
- гестационный сахарный диабет (диабет беременных);
- эндокринные заболевания (тиреотоксикоз, феохромацитома и др.);
- приём некоторых лекарственных препаратов (гормоны, адреноблокаторы, препараты, снижающие уровень холестерина);
- хронические заболевания печени;
- острые инфекционные заболевания.
Данный индекс также расчётный показатель.
Индекс caro = уровень глюкозы (ммоль/л) / уровень инсулина (мкМЕ/мл)
Снижение этого показателя – верный признак резистентности к инсулину.
Анализы на инсулинорезистентность сдаются утром натощак, после 10–14-часового перерыва в приёме пищи. Нежелательно их сдавать после сильных стрессов, в период острых заболеваний и обострения хронических.

После обследования, сдачи анализов и вычисления индексов НОМА и caro человека прежде всего волнует вопрос, как вылечить инсулинорезистентность. Здесь важно понимать, что резистентность к инсулину – это физиологическая норма в определённые периоды жизни. Она сформировалась в процессе эволюции как способ адаптации к периодам длительной нехватки пищи. И лечить физиологическую инсулинорезистентность в подростковый период, или во время беременности, например, не нужно.
Патологическая же инсулинорезистентность, приводящая к развитию серьёзных заболеваний, нуждается в коррекции.
В снижении веса важны 2 момента: постоянные физические нагрузки и соблюдение гипокалорийной диеты.
Физические нагрузки должны быть регулярными, аэробными, 3 раза в неделю по 45 мин. Хорошо подойдут бег, плавание, занятия фитнесом, танцами. Во время занятий активно работают мышцы, а именно в них находится большое количество рецепторов инсулина. Активно тренируясь, человек открывает доступ гормону к его рецепторам, преодолевая резистентность.
Правильное питание и соблюдение гипокалорийной диеты – такой же важный шаг в похудении и лечении инсулинорезистентности, как и спорт. Нужно резко снизить употребление простых углеводов (сахар, конфеты, шоколад, хлебобулочные изделия). Меню при инсулинорезистентности должно состоять из 5–6 приёмов пищи, порции необходимо уменьшить на 20–30%, стараться ограничить животные жиры и увеличить количество клетчатки в пище.
На практике часто оказывается, что похудеть человеку с инсулинорезистентностью не так просто. Если при соблюдении диеты и наличии достаточной физической нагрузки не достигается снижение веса, назначаются лекарственные препараты.
Наиболее часто используется метформин. Он усиливает чувствительность тканей к инсулину, уменьшает образование глюкозы в печени, усиливает потребление глюкозы мышцами, уменьшает её всасывание в кишечнике. Принимается этот препарат только по назначению врача и под его контролем, поскольку имеет ряд побочных эффектов и противопоказаний.
источник
Взятие крови проводится натощак (не менее 8 и не более 14 часов голодания), в утренние часы с 8:00 до 12:00, допускается употребление негазированной воды. Прием лекарственных препаратов накануне и в день взятия крови и другие дополнительные условия подготовки к исследованию определяются лечащим врачом.
Инсулинорезистентность — патологическое состояние, представляющее собой нарушение метаболического ответа на эндогенный или экзогенный инсулин и сопровождающееся снижением чувствительности периферических тканей к его действию. При этом повышается уровень глюкозы и инсулина в крови, но поступления глюкозы в клетки в нужном количестве не происходит. Инсулинорезистентность связана с высоким риском развития сахарного диабета, сердечно-сосудистой патологии и различных метаболических нарушений.
Программа предназначена как для контроля лечения сахарного диабета, так и для ранней диагностики преддиабета, состояния, когда уровень глюкозы в крови натощак может быть ещё в норме. Программа составлена с учетом международных критериев и клинических рекомендаций по диагностике и лечению сахарного диабета.
Обращаем Ваше внимание на то, что интерпретация результатов исследований, установление диагноза, а также назначение лечения, в соответствии с Федеральным законом ФЗ № 323 «Об основах защиты здоровья граждан в Российской Федерации», должны производиться врачом соответствующей специализации.
» [«serv_cost»]=> string(3) «875» [«cito_price»]=> NULL [«parent»]=> string(3) «323» [10]=> string(1) «1» [«limit»]=> NULL [«bmats»]=> array(2) array(3) string(1) «N» [«own_bmat»]=> string(2) «12» [«name»]=> string(31) «Кровь (сыворотка)» > [1]=> array(3) string(1) «N» [«own_bmat»]=> string(2) «12» [«name»]=> string(45) «Кровь с флюоридом натрия» > > >
| Тип | В офисе |
|---|---|
| Кровь (сыворотка) | |
| Кровь с флюоридом натрия |
Взятие крови проводится натощак (не менее 8 и не более 14 часов голодания), в утренние часы с 8:00 до 12:00, допускается употребление негазированной воды. Прием лекарственных препаратов накануне и в день взятия крови и другие дополнительные условия подготовки к исследованию определяются лечащим врачом.
Инсулинорезистентность — патологическое состояние, представляющее собой нарушение метаболического ответа на эндогенный или экзогенный инсулин и сопровождающееся снижением чувствительности периферических тканей к его действию. При этом повышается уровень глюкозы и инсулина в крови, но поступления глюкозы в клетки в нужном количестве не происходит. Инсулинорезистентность связана с высоким риском развития сахарного диабета, сердечно-сосудистой патологии и различных метаболических нарушений.
Программа предназначена как для контроля лечения сахарного диабета, так и для ранней диагностики преддиабета, состояния, когда уровень глюкозы в крови натощак может быть ещё в норме. Программа составлена с учетом международных критериев и клинических рекомендаций по диагностике и лечению сахарного диабета.
Обращаем Ваше внимание на то, что интерпретация результатов исследований, установление диагноза, а также назначение лечения, в соответствии с Федеральным законом ФЗ № 323 «Об основах защиты здоровья граждан в Российской Федерации», должны производиться врачом соответствующей специализации.
Продолжая использовать наш сайт, вы даете согласие на обработку файлов cookie, пользовательских данных (сведения о местоположении; тип и версия ОС; тип и версия Браузера; тип устройства и разрешение его экрана; источник откуда пришел на сайт пользователь; с какого сайта или по какой рекламе; язык ОС и Браузера; какие страницы открывает и на какие кнопки нажимает пользователь; ip-адрес) в целях функционирования сайта, проведения ретаргетинга и проведения статистических исследований и обзоров. Если вы не хотите, чтобы ваши данные обрабатывались, покиньте сайт.
Copyright ФБУН Центральный НИИ Эпидемиологии Роспотребнадзора, 1998 — 2019
Центральный офис: 111123, Россия, Москва, ул. Новогиреевская, д.3а, метро «Шоссе Энтузиастов», «Перово»
+7 (495) 788-000-1, info@cmd-online.ru
! Продолжая использовать наш сайт, вы даете согласие на обработку файлов cookie, пользовательских данных (сведения о местоположении; тип и версия ОС; тип и версия Браузера; тип устройства и разрешение его экрана; источник откуда пришел на сайт пользователь; с какого сайта или по какой рекламе; язык ОС и Браузера; какие страницы открывает и на какие кнопки нажимает пользователь; ip-адрес) в целях функционирования сайта, проведения ретаргетинга и проведения статистических исследований и обзоров. Если вы не хотите, чтобы ваши данные обрабатывались, покиньте сайт.
источник
Анализ крови на инсулинорезистентность проводится для определения нарушений метаболического ответа на активность молекул эндогенного и экзогенного инсулина. Своевременно проведенная диагностика позволяет предупредить развитие тяжелой формы ожирения, сахарного диабета 2 типа, а также дислипидемии.
Инсулинорезистентность – это системное расстройство обмена веществ, в результате развития которого, рецепторы организма не реагируют на поступление инсулина экзогенного и эндогенного типа. Заболевание определяется путем проведения анализа крови.
В результате данной патологии происходит постоянный рост концентрации инсулина в составе плазмы крови. При этом одновременно происходит нарушение баланса глюкозы, развиваются болезненные состояния внутренних органов, а также их систем. Инсулинорезистентность негативным образом отражается на жировом, углеводном и белковом обмене в организме человека, страдают стенки кровеносных сосудов.

Пациентам, в плазме крови которых обнаружили повышенный уровень инсулина, выставляется диагноз – синдром инсулинорезистентности.
Также данное заболевание можно встретить под обозначением медицинским термином – синдром Х. Отличительной особенностью данной патологии является то, что резистентность рецепторов может развиться только к одному из физиологических эффектов инсулина, либо же охватить весь спектр действия гормона.
Инсулинорезистентность, анализ крови на которую проводится в условиях биохимической лаборатории, делится на несколько видов. В таблице ниже указаны разновидности метаболического расстройства с подробным описание патологии.
| Вид инсулинорези-стентности | Характеристика патологического состояния, а также природа его происхождения |
| Физиологическая | Возникает, как естественная реакция организма, когда человек находится в определенных условиях. Например, физиологическая инсулинорезистентность развивается у здоровых людей, не имеющих признаков избыточной массы тела, которые находятся в состоянии беременности, во время сна, в подростковом возрасте при гормональном всплеске, употреблении диетического питания или слишком жирной пищи. |
| Метаболическая | Классическое нарушение метаболического процесса. Развивается у лиц, которые страдают сахарным диабетом 2 типа, длительный период времени злоупотребляют спиртными напитками, имеют явно выраженные признаки ожирения. Метаболическая инсулинорезистентность требует начала неотложной медикаментозной терапии. В противном случае больного ожидают серьезные нарушения обменных процессов, развитие осложнений, связанных с сахарным диабетом. |
| Эндокринная | Данный тип инсулинорезистентности является последствием уже имеющегося заболевания одного или одновременно нескольких органов эндокринной системы. В большинстве случаев повышение уровня инсулина в составе плазмы крови возникает на фоне тиреотоксикоза, акромегалии, развития синдрома Кушинга, гипотиреоза, феохромоцитомы. |
| Неэндокринная | Эта разновидность инсулинорезистентности появляется в результате текущих заболеваний, течение которых не затрагивает состояние органов эндокринной системы. В большинстве случаев этиология неэндокринного вида болезни связана с такими патологиями, как онкологическая кахексия, эссенциальная гипертензия, циррозное поражение печени, артрит ревматоидного типа, почечная недостаточность. Неэндокринная инсулинорезистентность в 23% случаев диагностируется у пациентов, страдающих от сердечной недостаточности, бактериального заражения крови, переживших хирургическое вмешательство на органах брюшной полости, травмы, масштабные ожоги кожного покрова, миотоническую дистрофию. |
Вид инсулинорезистентности определяется врачом эндокринологом по результатам обследования пациента, а также получения лабораторного заключения по составу крови. Схема терапии подбирается в индивидуальном порядке на основании полученных данных.
Инсулинорезистентность, анализ крови для определения которой выполняет квалифицированный специалист-лаборант, развивается постепенно и в несколько этапов. По мере снижения чувствительности рецепторов к уровню инсулина в составе плазмы крови, происходит ухудшение самочувствия больного, более выраженными являются внешние признаки метаболического нарушения.
Выделяют следующие стадии развития заболевания:
- 1 стадия – повышение уровня инсулина является незначительным, рецепторы реагируют на всплеск гормона, появляются первые признаки ожирения;
- 2 стадия – у больного развивается гипертоническая болезнь, снижается уровень внимания, присоединяется рассеянность физическая слабость, метеоризм, а также другие нарушения в работе органов пищеварительной системы;
- 3 стадия – состояние больного близко к критичному, в крови резко возрастает уровень глюкозы и холестерина, существует обоснованный риск развития гипергликемии, инфаркта миокарда, ишемического инсульта головного мозга, наступления диабетической комы.
Стадию заболевания легко определить путем проведения лабораторных, а также инструментальных анализов. Ранние этапы развития болезни хорошо поддаются терапии с помощью медикаментозных средств, а также коррекции продуктами диетического питания. Наличие 3 стадии инсулинорезистентности требует оказания больному неотложных мер медицинской помощи.
Признаки патологии проявляются по мере повышению уровня инсулина в крови. Больной начинает чувствовать, что его сердечно-сосудистая, пищеварительная и эндокринная системы ведут себя совершенно по-другому.

Симптомы инсулинорезистентности всех видов проявляются следующим образом:
- снижение умственных способностей, нарушение мыслительного процесса, невозможность сконцентрироваться на поставленной задаче;
- сонливость, которая появляется сразу же после употребления пищи, хотя до этого человек чувствовал себя абсолютно бодрым и здоровым;
- необоснованное вздутие живота и метеоризм;
- нестабильное артериальное давление, сопровождающееся частыми гипертоническими кризами;
- в области талии концентрируются жировые отложения, которые являются одними из первых признаков инсулинорезистентности;
- невозможность сбросить лишний вес даже в условиях использования жестких норм диетического питания (избыточная концентрация инсулина в крови блокирует распад жировых тканей, поэтому похудение практически невозможно);
- сильное чувство голода, удовлетворить которое не удается даже после употребления большого количества сытной пищи;
- состояние непреодолимой депрессии.
Наличие всех этих внешних признаков должно насторожить человека, у которого они появились. Они указывают на уже давно сформировавшуюся, либо же только развивающуюся инсулинорезистентность. Дальнейшее лабораторное исследование крови показывает, что анализы подтверждают превышение нормы указанного гормона.
Инсулинорезистентность, анализ крови на которую отображает реальный уровень гормона, развивается постепенно под влияние одного или ряда негативных факторов.
Существуют следующие причины появления инсулинорезистентности:
- наследственная предрасположенность к нарушению метаболического ответа на инсулин эндогенного и экзогенного типа;
- неправильно организованный процесс питания, злоупотребление диетами, ограничение организма в пище;
- продолжительный прием лекарственных препаратов, влияющих на восприимчивость рецепторов, отвечающих за идентификацию молекул инсулина;
- избыточная масса тела (жировая ткань не имеет рецепторов, восприимчивых к инсулину);
- ежедневное злоупотребление спиртными напитками, когда большая часть глюкозы, поступающей вместе с пищей, сжигается этиловым спиртом;
- нарушения гормонального фона, вызванные наличием текущих заболеваний эндокринной системы;
- употребление продуктов питания, в составе которых содержится большое количество углеводов (кондитерские изделия, булочки, макароны, сахар, хлеб, картофель).
На развитие инсулинорезистентности влияет уровень физической активности. У здоровых людей, которые не имеют сопутствующих патологий эндокринной системы, либо иных нарушений обмена веществ, мышечные волокна поглощают около 80% всей глюкозы. Отсутствие достаточных физических нагрузок, приводит к постепенному нарастанию инсулинорезистентности.
Обследование на уровень инсулинорезистентности проводится в условиях частной или государственной биохимической лаборатории.
Для того, чтобы определить уровень гормона, а также отсутствие или наличие нарушений метаболического ответа, используют следующие методы диагностики:
- анализ капиллярной крови на уровень сахара, чтобы определить показатели глюкозы, а также общее состояние здоровья пациента (сдается на голодный желудок в период времени с 08-00 до 10-00 ч);
- исследование венозной крови на концентрацию инсулина и холестерина;
- забор утренней мочи, который сдается на голодный желудок (при наличии инсулинорезистентности в урине обнаруживают повышенный уровень белка).
Для определения причины нарушения метаболического процесса возможно проведение УЗИ поджелудочной железы, а также других внутренних органов. Результаты лабораторного исследования дают возможность врачу-эндокринологу подтвердить или опровергнуть наличие у пациента инсулинорезистентности.
Качественное проведение диагностики, а также получение максимально достоверных данных, требует соблюдения ряда правил подготовки.
Перед сдачей на анализ биологических материалов пациент должен выполнить следующие действия:
- забор венозной крови, сдача урины выполняется только на голодный желудок, чтобы не было искажения данных;
- последний прием пищи должен состояться не позже 8 ч до посещения манипуляционного кабинета биохимической лаборатории;
- за 30 мин. до сдачи анализов категорически запрещено курить;
- в течение последних 2 суток пациент должен находиться в благоприятной обстановке, не допускать психоэмоциональных нагрузок, стрессов, конфликтных ситуаций;
- употребление спиртного прекратить за 3 суток до лабораторной диагностики;
- за 48 ч до обследования нельзя заниматься спортом, подвергать мышечные ткани сильной физической нагрузке.
В случае приема, каких-либо лекарственных препаратов, об этом необходимо уведомить лечащего врача-эндокринолога, либо же специалиста лаборатории, отвечающего за выполнение анализа биологического материала. Несоблюдение вышеперечисленных правил может привести к получению недостоверных данных.
Диагностика уровня инсулина в крови является только первым этапом обследования. Когда будут готовы результаты лабораторного исследования, необходимо провести их расшифровку. Ее можно выполнить самостоятельно, зная нормы инсулина, которые являются оптимальными для здорового человека.
Если пациент не имеет признаков инсулинорезистентности, то в лабораторном заключении будут указаны показатели гормона от 3 до 28 единиц (мкЕД/мл). Это с тем учетом, что забор биологического материала был выполнен на голодный желудок.
Более высокие показатели гормона свидетельствуют о гиперинсулинизме (слишком высокая концентрация инсулина в составе плазмы крови, которая приводит к стремительному падению уровня сахара). Некоторые лаборатории применяют специальные индексы расчета инсулинорезистентности, после чего вносят их в медицинскую документацию.
Выглядят они следующим образом:
- 2,7 единиц и меньше (индекс HOMA IR) – пациент полностью здоров, эндокринная система работает без сбоев, нарушения метаболического ответа на инсулин экзогенного и эндогенного типа – отсутствуют;
- 0,33 единицы и ниже (индекс CARO) – концентрация инсулина пребывает в пределах нормы.
Располагая вышеперечисленной информацией, каждый пациент сможет самостоятельно провести расшифровку данных лабораторного заключения, и узнать о наличии или отсутствия у себя инсулинорезистентности.
Обращение к врачу-эндокринологу должно состояться в течение 24-48 ч после того, как человек ощутил симптомы инсулинорезистентности, перечисленные в разделах выше. Промедление чревато развитием осложнений, нарушением работы органов пищеварительной, сердечно-сосудистой, нервной, эндокринной систем.
В условиях резкого повышения уровня инсулина не исключается стремительное падение сахара в крови, наступления диабетической комы. В случае стремительного ухудшения самочувствия больного необходимо добавить в поликлинику неотложно.
Состояние инсулинорезистентности организма легко предупредить своевременным соблюдением мер профилактики.

Заключаются они в следующих действиях, которые должны выполняться ежедневно:
- отказаться от употребления спиртных напитков, табакокурения, наркотических средств;
- насыщать свой рацион только биологически полезными продуктами питания (злаковые каши, постное мясо животных и рыб, зелень, фрукты и овощи);
- заниматься спортом, обеспечивать мышцы достаточным уровнем физической активности;
- пить больше жидкости (не менее 2-2,5 л воды в сутки);
- не допускать набора избыточной массы тела, так как наличие большого количества жировой ткани является фактором развития инсулинорезистентности;
- не реже 1 раза в год проходить профилактический медицинский осмотр у врача-эндокринолога, сдавать капиллярную кровь на сахар, венозную на уровень гормонов, а также выполнить биохимическое исследование урины;
- контролировать уровень сахара в крови;
- своевременно лечить заболевания тканей печени (цирроз, вирусный или интоксикационный гепатит, жировой гепатоз).
В особой группе риска находятся люди всех возрастных категорий, в семье которых есть близкие родственники, страдающие от наследственной инсулинорезистентности, сахарного диабета 2 типа или абдоминального ожирения.
Инсулинорезистентность, анализ крови на которую проводится перед началом терапевтического процесса, можно устранить только путем использования комплекса мер. Все они направлены на оздоровление организма, снижение избыточной массы тела и повышения физической активности.
Нарушение метаболического процесса, когда рецепторы организма теряют чувствительность к молекулам инсулина, тяжело поддается медикаментозному лечению. Лекарственные препараты используют только в крайнем случае, если не удалось нормализовать углеводный обмен путем коррекции рациона питания, образа жизни и сброса избыточной массы тела.
В таком случае используется следующие препараты:
- Метформин — его принимают по 500 мг 2-3 раза в сутки на протяжении 2 недель, после этого необходимо пройти повторное обследование у врача-эндокринолога (стоимость препарата составляет 130 руб. за упаковку из 10 таблеток);
- Гликомет SR – препарат стимулирует более активное потребление глюкозы мышечными волокнами, нормализует метаболический ответ рецепторов, принимается по 1 таблетке 3 раза в день на протяжении 15 суток (цена медикамента 150 руб. за упаковку);
- Багомет – таблетированный препарат, который пьют по 1 таблетке в вечернее время суток с продолжительностью терапии 2 недели (стоимость лекарственного средства 160 руб. за пачку).
На усмотрение лечащего врача могут быть использованы другие лекарственные препараты, гипогликемического типа. Все они имеют единое активное вещество – метформин. Дозировка и продолжительность терапии должна определяться исключительно эндокринологом.
Единственным действенным народным методом избавления от инсулинорезистентности является сброс лишней массы тела. Научно доказано, что в 40% случаев, как только человек, страдающий от лишнего веса, худеет, приводит свое тело в норму, стабилизируют показатели сахара в сыворотке крови и концентрация инсулина. Способ похудения каждый человек выбирает самостоятельно исходя из индивидуальных особенностей своего организма.
Чтобы обеспечить быстрый сброс лишней массы тела, а также восстановления нормальных показателей инсулина в составе сыворотки крови, необходимо соблюдать правила диетического питания.
В пищу необходимо употреблять следующие продукты:
- жирная рыба, богатая незаменимыми аминокислотами (скумбрия, сайра, мойва, ставрида, сардина, макрель);
- каши приготовленные на основе овсяной, гречневой, рисовой крупы;
- омлет, приготовленный на паровой бане;
- мясо курицы, кролика, индейки, молодой телятины;
- свежие или тушеные овощи;
- нежирный творог, молоко, твердый сыр;
- зелень, свежие фрукты;
- овощные салаты, заправленные подсолнечным или оливковым маслом;
- ржаной хлеб.
Разрешено употреблять в ограниченном количестве редьку, картофель (перед приготовлением должен быть вымочен в воде на протяжении 6 ч), редиску, кабачки, кукурузную крупу, сою.
Под категорическим запретом находятся следующие продукты питания:
- сахарный песок или рафинад;
- шоколад, конфеты всех видов;
- разнообразные кондитерские изделия, сладкое печенье;
- спиртные напитки;
- фрукты, содержащие в своем составе повышенный уровень глюкозы и фруктозы (финики, виноград в сушеном и свежем виде, бананы);
- жирное мясо;
- блюда, приготовленные методом жарки на подсолнечном масле;
- продукты, содержащие добавки пищевой химии (майонезы, кетчупы, соусы, в составе которых находятся эмульгаторы, транс-жиры, консерванты, стабилизаторы);
- колбасные изделия, тушенка.
Употребление продуктов питания, которые являются запрещенными для пациентов с инсулинорезистентностью, приведет к дальнейшему набору веса, избытку жировой ткани и прогрессированию болезни. Диета является важной частью общей схемы терапии, направленной на стабилизацию уровня инсулина и глюкозы в составе сыворотки крови.
Игнорирование признаков инсулинорезистентности со временем приведет к следующим осложнениями, которые негативным образом отразятся на состоянии здоровья всего организма:
- сахарный диабет 2 типа;
- атеросклероз кровеносных сосудов;
- онкологические заболевания поджелудочной железы, печени и других органов, участвующих в пищеварении;
- гипертоническая болезнь;
- развитие очагов хронического воспаления в тканях внутренних органов;
- патологическое ожирение, которое ограничивает самостоятельное движение, приводит к инвалидности.
Только анализ венозной крови может дать исчерпывающий ответ, страдает ли пациент от инсулинорезистентности, либо же концентрация данного гормона находится в пределах нормы.
Контролировать уровень инсулина можно самостоятельно, употребляя в пищу только полезные и разрешенные продукты, занимаясь спортом, избегая стрессов, сидячего образа жизни. Игнорирование мер профилактики и рекомендаций по сбросу лишнего веса приводит к развитию вышеперечисленных осложнений.
Что такое инсулинорезистентность:
источник
Углеводный обмен — самая саботированная часть метаболизма современного человека. Так происходит потому что последнее время мы его активно перегружаем. Большая часть нарушений углеводного обмена наших современников носит количественный характер. Это значит их можно исправить с помощью перемен образа жизни. С моей точки зрения они не являются болезнями совсем. Я отнесу сюда диабет 2-го типа и инсулинорезистентность. Они происходят из-за банальной перегрузки углеводного обмена. Говоря проще, чем больше углеводов в рационе, тем выше риск их развития.
Перегружая углеводный обмен, мы угнетаем жировой. Это переключает тело в режим накопления жировых запасов. Поэтому люди стремительно набирают вес, а затем уже по ошибке борются с жирами в питании, думая, что виновны именно они. Скажем за это «спасибо» Жирофобии и Холестеринофобии!
Эта статья поможет тем, кто долго и безрезультатно борется с лишним весом. А кого-то может быть спасет от диабета второго типа в будущем.
Диагностика нарушений углеводного обмена всегда была неидеальной. Мы не до конца понимали эту проблему, поэтому всегда смотрели не в ту сторону. И все еще продолжаем это делать, несмотря на то, что есть более эффективные альтернативные взгляды.
Проблема в том, что в отношении углеводного обмена мы зациклены на контроле сахара крови любыми средствами. Поэтому мы всегда опаздываем и слишком поздно выявляем нарушения углеводного обмена у пациентов. Мы ставим диагноз инсулинорезистентность и диабет с опозданием в 5-20 лет, когда пациент уже получил значительный урон.
Чтобы читателю стала понятнее суть вопроса, нужно поговорить о диагностике и анализах нарушения углеводного обмена. О том, как происходила эволюция методов выявления нарушений углеводного обмена и как медицина «облажалась» с диагностикой диабета, я рассказываю в этом видео:
Самым первым способом выявления диабета было определение вкуса мочи пациента. Да, врач пробовал на вкус мочу пациента и подтверждал диабет, если она была сладкой. Проблема в том, что наличие сахара в моче говорит уже о далеко зашедшей степени диабета. Тело начинает сбрасывать сахар в мочу, когда кровь уже переполнена. На этом этапе все тело уже получило огромный урон от избыточного сахара. Поэтому прогнозы у таких пациентов далеко не благоприятные.
Потом мы стали умнее и начали определять сахар в крови пациентов. Не знаю, приходилось ли древним докторам пробовать кровь на вкус. Но речь уже о биохимическом определении сахара в крови. Это был существенный прогресс, потому что помогло выявлять пациентов с нарушениями углеводного обмена раньше, чем сахар начнет просачиваться в мочу.
Затем мы поумнели еще немного и стали измерять сахар в крови натощак. Это помогло оценить способность тела усваивать глюкозу. А также видеть, насколько кровь пациента забита сахаром на момент исследования. Но этого все равно недостаточно, чтобы выявить раннюю инсулинорезистентность до того, как она станет диабетом.
И снова мы стали чуть умнее! Мы поняли, что важна не только глюкоза крови, но и её динамика. Поэтому изобрели оральный тест толерантности к глюкозе. По своему дизайну он весьма жесток, потому что требует от пациента выпить 75-100 грамм сахара, растворенного в сиропе. Сахар крови измеряется до принятия этого раствора и через пару часов после. По результатам дается оценка, насколько хорошо тело переносит глюкозу. Этот тест тоже стал некоторым шагом вперед, но его все еще недостаточно, чтобы вовремя вычислить нарушение углеводного обмена.
У этого теста есть недостатки:
- Нефизиологичность. Его дизайн оторван от реальности. Я не могу себе представить человека, который в обычной жизни будет употреблять 75-100 грамм экстремально сладкого раствора. По этой причине некоторые пациенты «проваливают» тесты, потому что не могут за раз принять такое количество сахара без рвотного рефлекса. Поэтому по своей сути это стресс-тест.
- Многие люди, имеющие 5-30+ кг. лишнего веса успешно проходят этот тест! И у них не выявляют инсулинорезстентность. Спустя несколько лет у них же обнаруживается уже сахарный диабет второго типа. Все веселье в том, что несмотря на нормальные показатели сахара крови, нарушения углеводно обмена уже могут быть. И их часто можно предположить как раз у таких индивидов: с не самым большим избыточным весом, но «нормальными» анализами крови.
Этот тест очень далек от совершенства! Несмотря на это, является сейчас главным методом определения нарушения углеводного обмена. Степень его неточности шокирует и это мы увидим далее в статье. Опять же, он не поможет выявить раннюю инсулинорезистентность.
Когда мы научились определять количество инсулина в крови, можно сказать это стало первым верным шагом на пути к раннему выявлению проблем углеводного метаболизма. Но широкого применения этот способ тогда не получил, потому что считалось (и все еще считается), что диабет — это болезнь сахара крови, а не инсулина.
Для справки напомню, что инсулин — это гормон, который отвечает за усвоение углеводов. Чем больше углеводов съедает человек, тем больше инсулина требуется для их усвоения тканями. Если еще проще, то инсулин приказывает телу усваивать углеводы.
Доктор и патологоанатом Джозеф Крафт первым додумался присовокупить к стандартному ГТТ одновременную оценку инсулина крови. Этот подход оказался революционным. Он позволил взглянуть на проблему не только со стороны сахара, но и инсулина. Так, исследователь видел, что несмотря на нормальный уровень сахара в крови во время теста, инсулин может вести себя очень по-разному! На основании своих наблюдений, он вывел несколько типов/паттернов поведения инсулина во время теста на переносимость глюкозы.
Тип 1 — Норма. Несмотря на введение большого количества сахара, концентрация инсулина в крови остается в пределах нормы.
Типы 2-4 — Гиперинсулинемия в разных проявлениях. При получении большого количества сахара, инсулин в крови повышается свыше норм. И остается повышенным продленное время. Это говорит об инсулинорезистентности.
Тип 5 — Недостаточность инсулина. Наблюдается, когда при получении ударной дозы сахара, инсулин крови практически никак не меняется. Это говорит в пользу полной дисфункции клеток поджелудочной железы, которые производят инсулин.
Если говорить простым язаком, то инсулинорезистентность это — «усталость» тела от инсулина. Тело «устает» от инсулина, когда его слишком много. Поэтому оно перестает на него реагировать должным образом. Оно игнорирует его. Но свою работу инсулин выполнять должен. Она заключается в транспорте питательных веществ из крови в ткани. В основном, речь об углеводах, конечно.
Чтобы уставшее тело услышало сигнал инсулина и он мог переправить сахар из крови в ткани, ему приходится «кричать» громче. Поэтому, чтобы тело послушалось приказа инсулина, его требуется все больше и больше. Это порочный круг. Потому что, чем больше инсулина в крови, тем больше тело от него устает.
В итоге, для усвоения одного и того же количества сахара требуется все больше и больше инсулина. Если раньше одна единица инсулина могла усвоить 5 грамм сахара, то теперь на это требуется 5 единиц. И со временем этац цифра только растет. Вот что такое инсулинорезистентность, она же «сниженная чувствительность тканей к инсулину».
Гиперинсулинемия означает, что в крови присутствует слишком много инсулина. Это неотъемлемое свойство инсулинорезистентности и диабета 2-го типа.
Тест Крафта вскрыл чудовищную диагностическую неточность стандартного глюкозотолерантного теста. Доктор Крафт за свою карьеру исследовал более 15000 пациентов, что позволило ему сделать поразительный вывод.
75-80% людей успешно сдающих стандартный глюкозотолерантный тест, уже имеют инсулинорезистентность на его момент.
Находка доктора Крафта говорит, что с самого начала изучения нарушений углеводного обмена, мы смотрим не в ту сторону. Мы всеми силами стремимся удерживать сахар крови в нормальных пределах, игнорируя тот факт, что он лишь является следствием, а не первопричиной. Первопричиной нарушения углеводного обмена является хронически повышенный инсулин. И только затем присоединяется проблема высокого сахара крови. Сначала рецепторы и ткани становятся пресыщены инсулином. Поэтому его требуется все больше, чтобы усвоить то же количество сахара. Так, сначала мы зарабатываем повышенный инсулин крови. Затем все сахарные депо тела переполняются и оно начинает хранить его в крови.
80% людей не подозревают, что у них нарушен углеводный обмен
Но все не так уж плохо, а гораздо хуже. Кроме тысяч ГТТ с оценкой инсулина, Джозеф Крафт провел множество вскрытий. Это позволило ему установить, что повреждение сосудов, характерное при нарушении углеводного обмена, начинается еще до того, как сахар крови выбивается за пределы нормы.
Постараюсь обобщить и упростить информацию для тех, кто еще не очень хорошо понимает предмет разговора!
Как я писал выше, мы всегда опаздываем в диагностике нарушений углеводного обмена. Работа доктора Крафта подтвердила, что мы не понимаем суть нарушений углеводного обмена. Поэтому все это время, пока действует старая догма, пациенты не только выявляются на поздних стадиях с осложнениями, но ещё и получают неадекватное лечение.
- Когда у пациента определено нарушение углеводного обмена по отклонению в анализе сахара крови, он уже имеет это нарушение свыше 5 лет и более.
- У человека может быть нормальный сахар крови и он успешно пройдет глюкозотолерантный тест. Но это не говорит о том, что у него нет нарушения углеводного обмена. Пока не будет принят инсулин во внимание.
- Хронически высокий инсулин крови остается в тени, пока мы «нянчимся» с сахаром крови. Из-за этого тело пациента уже получает ощутимый урон к тому моменту, когда мы «вскроем» проблему.
- Чтобы восстановить углеводный обмен, нужно направить свои усилия на контроль инсулина в первую очередь. Тогда сахар крови автоматически «подтянется» к норме.
В своем оригинальном исполнении тест требует 5 часов и несколько взятий крови. В условиях современного ритма жизни это большая головная боль для пациента. С другой стороны этот тест мог бы сохранить десятки лет здоровой жизни миллионам людей. Однако сиюминутная выгода целого общества важнее, чем качество жизни отдельно взятого человека. Кроме того, на этот тест больно смотреть, потому что он показывает, насколько глубоки наши заблуждения в отношении углеводного обмена. Если его начать повсеместно использовать, то это поставит под сомнение не только всю предыдущую историю диагностики, но и принятые методы лечения нарушений углеводного обмена.
В мировой науке и медицине не принято извиняться за допущенные ошибки. Их можно просто умолчать или спрятать за очередными сенсациями. На ошибочном понимании углеводного обмена построена огромная индустрия, приносящая деньги. Сахароснижающие препараты, экзогенный инсулин и вся эта движуха с контролем диабета второго типа очень прибыльное дело. Здесь нет никакого заговора, кроме невежества самого пациента. А с точки зрения медицины это слишком прибыльная ситуация, чтобы от неё отказываться.
Джозеф Крафт написал прекрасную книгу Diabetes Epidemic & You, которая полезна не только докторам, но и пациентам. Советую ознакомиться, так как она погает понять саму суть проблемы. Русского перевода книги не встречал.
Однако вернемся к диагностике нарушений углеводного обмена.
Когда мы научились одновременно измерять глюкозу и инсулин в крови, то кто-то додумался посмотреть на взаимосвязь между ними. Так появился довольно ценный тест — HOMA-IR. Он же «Индекс инсулинорестентности», если на вольном русском. Все еще далеко от точности от теста доктора Крафта, так как не оценивает динамику во времени. Однако уже позволяет увидеть, есть у пациента избыточный фоновый инсулин в крови спустя длительное время после еды.
Далее в статье я поделюсь калькулятором, который позволит измерить HOMA-IR.
Потом мы обнаружили, что сахар крови способен связываться с белками. Причем с некоторыми он связывается необратимо, что называется процессом гликирования. Связываясь с гемоглобином эритроцитов, глюкоза превращает его в гликированный гемоглобин (HbA1c). В таком виде он способен сохраняться от 30 до 90 дней по разным данным. Это превращает его, в так называемый, белок памяти. Определяя его концентрацию в крови, можно предположить углеводную нагрузку пациента за последние 30-90 дней.
Все еще далеко от идеала, так как не учитывает инсулин, но уже лучше, чем просто глюкоза крови и стандартный глюкозотолерантный тест. Если смотреть его в динамике, то можно давать оценку нашим усилиям по контролю сахара крови. По нему относительно точно можно предположить среднюю концентрацию сахара крови за последние 3 месяца. Для этого можно воспользоваться таблицей ниже.
50 оттенков диабета по гликированному гемоглобину
Последний тест, о котором я хочу рассказать на сегодня. C-пептид отделяется, когда инсулин выходит в кровь. После этого он довольно долго болтается в крови без особой функции. В то же время инсулин выполняет свою работу и довольно быстро исчезает из крови. Так как C-пептид остается намного дольше инсулина в крови, то по его анализу можно довольно точно определять среднее присутствие инсулина в крови на длительных промежутках времени. Говоря простым языком, это более точный тест концентрации инсулина. И он оказывается полезным, когда нужно отличить инсулинорезистентность от диабета первого типа.
Дело в том, что, чем выше уровень инсулина в крови, тем выше вес человека. Инсулин препятствует сжиганию жира, поэтому пока он высок вес уходит очень медленно. В таких условиях требуются недюжинные усилия, чтобы похудеть. Из-за высокго инсулина процесс потери веса дается очень тяжело, несмотря на упорные попытки. Этот гормон достаточно силен, чтобы существенно замедлять результаты даже при грамотном подсчете калорий и регулярных тренировках.
Поэтому, чтобы эффективно снижать лишний вес, нужно будет забыть о нем на продолжительное время. И освободившиеся силы и внимание направить на работу над уровнем инсулина в теле. Инсулинорезистентность чинится довольно долго и происходит это неравномерно. Поэтому борьба с весом растягивается на долгие годы. А худеющие часто встречают длительные плато на своем пути, которые испытывают их терпение.
Кроме того, повышенный инсулин связан с ранней смертностью. В том числе через окружность талии. Как определить продолжительность жизни по талии
- Если долгое время боретесь с лишним весом, но он никак не уходит и постоянно возвращается. Несмотря на правильное питание, подсчет калорий и регулярные тренировки.
- Если имеете атеросклероз сосудов, ожирение печени, хроническую усталость, депрессию, проблемы с кожей, заболевания почек, гипотиреоз, новообразования.
Я предлагаю абсолютный реалистичный минимум. Без него не имеет смысла говорить о нарушении углеводного обмена и чувствительности к инсулину. Этот список анализов актуален для всех людей, независимо от состояния здоровья. Также не важно, на каком стиле питания находится человек. Эта диагностическая панель универсальна. Тем, кто уже имеет проблемы с углеводным обменом, эта плеяда анализов пригодится для отслеживания динамики.
Все анализы сдаются через 12 часов после пищи. Также рекомендую за сутки до измерения не пить кофе. Он может исказить результаты.
Это подразумевает, что лаборатория измерит одновременно сахар и инсулин в вашей крови. А затем высчитает индекс по формуле. Таким образом, этот тест включает в себя еще и глюкозу крови с инсулином. Можно поступить по-другому. Если заказать отдельное измерение глюкозы и инсулина, то индекс инсулинорезистентности можно будет сосчитать самостоятельно. Ниже я добавил калькулятор, который позволит рассчитать индекс, если у вас уже есть данные глюкозы и инсулина.
В дополнение к индексу инсулинорезистентности даст понимание того, какая настоящая углеводная нагрузка была у вас за последние 30-90 дней. Если использовать его изолированно, то поймать можно только уже далеко зашедшие стадии, когда инсулин и сахар поджаривают пациента изнутри уже долгое время.
Тот минимум, который я перечислил выше, удовлетворит потребность 80% людей. В более сложных случаях или даже из любопытства можно сдать C-пептид. Если повезет найти глюкозотолерантный тест с оценкой инсулина (по Крафту), то это будет прекрасно. Но я не думаю, что он представлен в РФ. Может быть также повезет найти глюкозотолерантный тест с определением C-пептида. Но, повторюсь, что большинству хватит глюкозы, инсулина, Homa-IR и HbA1C. В остальных случаях, которые не покрывает эта статья, нужно оценивать ситуацию индивидуально.
Если результаты в норме, то повторить можно спустя 3-6 месяцев, если не предвидится больших перемен в питании. Когда анализы далеки от нормы, то их следует повторять чаще, чтобы оценивать эффективность избранной тактики. Если решаете изменить питание или потерять вес, то анализы нужно сдать до начала перемен.
Со своими подопечными, я обычно провожу измерения раз в 3 месяца в среднем.
Бессмысленно делать анализы, которые не учитывают инсулин крови. Поэтому глюкоза крови и глюкозотолерантный тест бесполезны, кгда сданы по одиночке. Ими можно поймать только те случаи, когда человек уже получил большой ущерб от инсулинорезистентности!
Самым эффективным методом остается снижение углеводной нагрузки на метаболизм. Я бы даже сказал, что это единственный естественный и физиологичный для метаболизма способ. Потому что это не требует никаких лекарств и добавок. Это бесплатно и эффективно. Все, что нужно делать это улучшить качество своего питания. Об этом читаем подробнее в моей статье: Сколько нужно есть углеводов в день?
Знаю, что моя статья поможет кому-то прожить более качественную и здоровую жизнь! Поэтому благодарю заранее тех, кто поделится ей с теми, кому она может быть полезна. Также советую показать её своему лечащему врачу, если вы давно боретесь с высоким сахаром крови и лишним весом!
Если необходима помощь в объяснении анализов и рекомендации по ним, то свяжитесь со мной по контактам на сайте, чтобы назначить консультацию.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
источник