Как и на каком сроке беременности проводятся анализ крови и УЗИ на хромосомные аномалии и другие патологии плода?
Беременность – это важнейший этап в жизни женщины, который требует множества сил и соблюдения некоторых правил. Отсутствие каких-либо нарушений в период гестации не является стопроцентной гарантией того, что ребенок родится здоровым. Необходимо на ранних сроках провести диагностику на хромосомные аномалии и патологии плода. УЗИ и исследование крови способны помочь обнаружить некоторые патологии еще в момент закладки жизненно важных органов. Важно знать, что такое инвазивные и неинвазивные методики, а также быть осведомленным об их опасности.
Зачастую причинами аномалий оказываются инфекционные заболевания, патологии эндокринной системы, болезни внутренних органов, сильный токсикоз, угроза выкидыша и аборты у женщины. Также негативно влияют на плод лекарственные препараты. Заболевания, вызванные мутацией хромосом, принято делить на 2 группы:
- Патологии, которые развились из-за аномального количества хромосом. В числе распространенных – синдромы Дауна (3 хромосомы в 21 паре), Патау (плюс одна хромосома в 13 паре) и Эдвардса (трисомия 18 пары). Возможна трисомия 9 и 14 пар.
- Аномалии, возникшие из-за неправильной структуры хромосомы. К такой группе можно отнести синдромы Шерешевского-Тернера, Клайнфельтера, “кошачьего крика”, Вольфа-Хиршхорна, Альфи, Орбели.
Таких заболеваний существует очень много, при этом они могут иметь разную степень тяжести. Мутации генов провоцируют внешние уродства и болезни внутренних органов разной сложности. Аномалии, вызванные увеличением количества хромосом, подразделяются на анеуплоидию и полиплоидию. Первым термином обозначают лишние 1–2 хромосомы в паре, ребенок в большинстве случаев рождается с некритичными патологиями. Второй означает кратное увеличение числа хромосом, и плод, как правило, погибает еще до родов.
Внутриутробная диагностика отклонений плода – это сложный метод, обладающий большой информативностью. Отказываться от проведения скрининга нельзя, обследование помогает исключить генетические мутации еще на ранних сроках. Наиболее часто комплекс мероприятий для выявления патологий назначают несколько раз: в 12, 20 и 30 недель. Обычно проводят анализ крови на наличие биохимических сывороточных маркеров хромосомных аномалий и УЗИ.
Существует несколько диагностических способов выявления хромосомных патологий у плода. К числу эффективных методов относят УЗИ и анализ крови. Также проводятся инвазивные процедуры: биопсия хориона, исследование плаценты, забор и анализ околоплодной жидкости. Инвазивные методики более точные, но применяются только при очевидных показаниях из-за риска выкидыша. УЗИ и анализ крови не дают 100-процентного подтверждения или опровержения аномалий плода, процедуры необходимы для расчета риска.
В первом триместре проводится двойной тест на два показателя – свободную бета-субъединицу хорионического гонадотропина (ХГЧ) и PAPP-A (это плазменный протеин А). Во время 2 триместра необходим тройной тест на хромосомные аномалии у плода. Он включает общий ХГЧ, свободный эстриол и альфа-фетопротеин (белок АФП). Результаты анализов оценивают вместе с заключением после проведения УЗИ, поэтому необходима комплексная диагностика. При подозрении на какое-либо отклонение может потребоваться инвазивное исследование.
С помощью УЗИ выявить хромосомные аномалии удается не всегда. При проведении процедуры на 12 неделе специалист замечает отклонения в ЦНС и костно-мышечной системе, синдром Дауна. Далее на 20 неделе возможно диагностировать видимые нарушения в развитии, ведь организм почти полностью сформировался. К 30 неделе плод слишком большой, поэтому видны не все мутации. Повторно исследование проводится на 28–30 неделе для подтверждения или опровержения результатов, полученных при предыдущих обследованиях.
Расшифровать результаты можно только в специальной компьютерной программе, которая необходима для этих целей. Как правило, она разрабатывается индивидуально для конкретной лаборатории, поэтому рекомендуется проходить все исследования в одной клинике. Сделать вывод о риске хромосомных аномалий, полагаясь только на результаты анализа или УЗИ, невозможно. Врачи оценивают все в комплексе, чтобы получить более точный прогноз.
Низкий уровень PAPP-A и высокий бета-ХГЧ дают все основания задуматься о возможном синдроме Дауна у ребенка. Пониженный уровень бета-ХГЧ сигнализирует о наличии синдрома Эдвардса. Оценивают абсолютно все УЗ-маркеры и показатели крови: ингибин А, эстриол, лактоген. После получения плохих результатов требуется прохождение повторного УЗИ и инвазивных исследований для подтверждения или опровержения диагноза. Если в ходе ультразвукового исследования мутаций не выявлено, то рекомендуется сделать повторный анализ на патологию плода или подождать скрининга второго триместра.
Значение результатов 1:100 считается высоким, 1:1000 – средним, т. е. вероятность аномалии все же сохраняется. Пороговый риск хромосомной патологии 1:100000 означает отсутствие патологий, т. е. ребенок родится абсолютно здоровым (с точки зрения генетики).
После выявления высокого риска рождения ребенка с генетическими мутациями по расшифровке результатов требуется пройти полное медицинское обследование. Лучше провести скрининг сразу в этой же лаборатории (при риске 1:100 и выше), а далее обратиться к генетику за консультацией. Специалист назначит дополнительные инвазивные исследования в зависимости от срока беременности. Результаты будут готовы через 1–3 недели.
Анализ крови и УЗИ – самые главные процедуры, проводимые в период вынашивания малыша. Исследования помогают выявить множество нарушений, в числе которых и хромосомные аномалии. Они могут быть как тяжелыми, так и более легкой степени. В зависимости от показателя риска развития таких патологий врачи и будущие родители принимают решение о дальнейшей судьбе ребенка.

Есть мнение, что хромосомные перестройки в генетическом коде ребёнка возникают только на фоне «плохой» наследственности. Однако научно доказано, что риск мертворождения, самоабортирования, рождения малыша с физическими и умственными отклонениями есть и у здоровых пациенток. Поэтому приказом № 572 МЗ РФ от «01» ноября 2012 г. прохождение анализов на хромосомные мутации рекомендовано всем беременным женщинам.
- 600 Р Альфа-фетопротеин (АФП) крови
- 700 Р Клинический анализ крови
- 800 Р Клинический анализ крови CITO
- 600 Р Β-ХГЧ
- 800 Р В-ХГЧ сito
- 600 Р РАРР-А
- 300 Р Забор крови
Анализ позволяет распознать генные мутации до того момента, когда можно будет прервать беременность без вреда для здоровья женщины. Механизм, который запускает хромосомные перестройки и приводит к аномалиям типа синдром Дауна, Патау, Тёрнера, Эдвардса, до конца не изучен. Поэтому предпосылки к аномалиям развития плода должны быть выявлены как можно раньше.
В нашем центре в рамках пренатального скрининга помимо биохимического анализа крови может быть сделан неинвазивный тест (НИПТ), Natera (USA), информативный уже на 9 неделе беременности.
Отказ от обследования или несвоевременно проведённый генетический анализ не позволят предупредить рождение неполноценного ребёнка.
акушер-гинеколог, гемостазиолог, профессор, доктор медицинских наук, эксперт международного уровня по проблемам тромбозов и нарушений свертывания крови
главный врач и директор по развитию Медицинского женского центра, акушер-гинеколог, кандидат медицинских наук
Оптимальный срок сдачи анализа на хромосомные патологии – 12 неделя, так как в это время наиболее выраженно проявляются признаки генетических аномалий. Кровь исследуется только после получения результатов УЗИ, в противном случае трактовка результатов будет ошибочной.
Анализ венозной крови (материал забирают на голодный желудок) покажет уровень АФП, ХГЧ, РАРР- А – веществ, которые продуцируются плодом и плацентой. По маркерам крови оценивается картина развития эмбриона, исследуется морфология (строение) ДНК, выявляются лишние или повреждённые хромосомы.
По результатам УЗИ расчёт рисков осуществляется, исходя из количества маркеров, обнаруженных одновременно. При обнаружении 1 маркера, например, недоразвития носовых костей, прогноз риска хромосомной патологии составляет 2%, а при сочетании 8 и более маркеров – 92%.
При расшифровке маркеров крови любые отклонения от нормативных показателей трактуются как признаки генных мутаций. На сроке 12 недель они должны быть следующими:
| АФП | ХГЧ | РАРР- А |
|---|---|---|
| 0,5-15 МЕ/мл | 13,4-128,5 нг/моль | 0,46-3,73 мЕд/мл |
Недостаток белка АФП указывает на развитие аутоиммунной реакции – организм матери отвергает плод. Такое состояние чревато выкидышем и гибелью плода.
Пониженный уровень ХГЧ свидетельствует о задержке развития плода, плацентарной недостаточности. Повышение показателей позволяет предположить риск синдрома Дауна, хориокарциномы, пузырного заноса.
Низкий уровень РАРР- А говорит о недоразвитии плаценты, больших размерах плода.
Как правило, все показатели изучаются в совокупности, со «ссылкой» на результаты УЗИ.
Медицинский женский центр – единственная клиника в Москве, где работает уникальная лаборатория крови. У нас проводятся не только общеклинические исследования, но и все возможные анализы на патологии гемостаза и хромосомной структуры.
источник
Сложный этический вопрос, стоит ли проводить обследование для выявления генетических патологий будущего малыша, каждая беременная решает для себя сама. В любом случае, важно обладать всей информацией о современных возможностях диагностики.
О том, какие сегодня существуют инвазивные и неинвазивные методы пренатальной диагностики, насколько они информативны и безопасны и в каких случаях применяются, рассказала Юлия ШАТОХА, кандидат медицинских наук, заведующая отделением пренатальной ультразвуковой диагностики Сети медицинских центров «УЗИ студия».
Предсказать возможные генетические патологии на протяжении беременности помогают различные методы. Прежде всего, это ультразвуковое исследование (скрининг), с помощью которого врач может заметить отклонения в развитии плода.
Второй этап пренатального скрининга при беременности – биохимический скрининг (анализ крови). Эти анализы, также известные как «двойной» и «тройной» тесты, сегодня проходит каждая беременная. Он позволяет с некоторой степенью точности спрогнозировать риск существования хромосомных аномалий плода.
” Точный диагноз на основании такого анализа поставить невозможно, для этого требуются хромосомные исследования – более сложные и дорогостоящие.
Хромосомные исследования не обязательны для всех беременных, однако существуют и определенные показания:
будущие родители – близкие родственники;
будущая мать старше 35 лет;
наличие в семье детей с хромосомной патологией;
выкидыши или замершие беременности в прошлом;
потенциально опасные для плода заболевания, перенесенные во время беременности;
прием медикаментов, не рекомендованных при беременности;
незадолго до зачатия кто-то из родителей подвергался ионизирующему излучению (рентген, лучевая терапия);
риски, выявленные в результате УЗИ.
Статистическая вероятность рождения ребенка с хромосомным нарушением — от 0,4 до 0,7%. Но нужно учитывать, что это риск в популяции в целом, для отдельных беременных он может быть чрезвычайно высок: базовый риск зависит от возраста, национальности и различных социальных параметров. Например, риск хромосомных аномалий у здоровой беременной с возрастом увеличивается. Кроме того есть, а есть индивидуальный риск, который определяется на основании данных биохимического и ультразвукового исследований.
Биохимические скрининги также известные как «двойной» и «тройной» тесты, а в просторечье именуемые и вовсе «анализ на синдром Дауна» или «анализ на уродства», проводят в строго определённые сроки беременности.
Двойной тест делают на 10-13 неделе беременности. В ходе этого исследования крови смотрят величину таких показателей как:
свободный ХГЧ (хорионический гонадотропин),
РАРРА (плазменный протеин А, ингибитор А).
Анализ следует делать только после проведения УЗИ, данные которого также используют при расчете рисков.
Специалисту потребуются следующие данные из заключения УЗИ: дата проведения УЗИ, копчико-теменной размер (КТР), бипариетальный размер (БПР), толщина воротникового пространства (ТВП).
Второй — «тройной» (либо «четверной») тест беременным рекомендуют проходить на 16-18 неделе.
В ходе этого теста исследуют количество следующих показателей:
ингибин А (в случае четверного теста)
На основании анализа данных первого и второго биохимического скрининга и УЗИ, врачи рассчитывают вероятность таких хромосомных аномалий как:
синдром Смита Лемли Опитца;
Двойной или тройной тест это биохимические анализы, определяющие концентрацию в крови матери определенных веществ, характеризующих состояние плода.
На результаты биохимического скрининга, помимо возможных хромосомных патологий, влияют очень многие факторы, в особенности возраст и вес. Чтобы определить статистически достоверные результаты, была создана база данных, в которой женщин разделили на группы по возрасту и массе тела и посчитали усредненные показатели «двойного» и «тройного» теста.
Средний результат для каждого гормона (MoM) и стал основой для определения границы нормы. Так, если полученный результат при делении на MoM составляет 0.5-2.5 единиц, то уровень гормона считается нормальным. Если меньше 0.5 MoM — низким, выше 2,5 — высоким.
В итоговом заключении риск по каждой патологии указывается в виде дроби.
Высоким считают риск 1:380 и выше.
Средним – 1:1000 и ниже – это нормальный показатель.
Очень низким считают риск 1:10000 и ниже.
Эта цифра означает, что из 10 тысяч беременных с таким уровнем, например, ХГЧ, только у одной родился ребенок с синдромом Дауна.
Если риск получился высоким, женщине рекомендуют пройти консультацию у генетика. Этот врач может назначить генетическое обследование, которое отличается высокой точностью.
Риск 1:100 и выше является показанием для проведения диагностики хромосомной патологии плода, но меру критичности данных результатов каждая женщина определяет сама для себя. Кому-то вероятность 1:1000 может показаться критичной.
Многие беременные с опаской и скепсисом относятся к биохимическому скринингу. И это неудивительно – этот тест не дает никакой точной информации, на его основании можно лишь предположить вероятность существования хромосомных нарушений.
Кроме того информативность биохимического скрининга может снижаться, если:
беременность произошла в результате ЭКО;
у будущей матери сахарный диабет;
будущая мать имеет лишний вес или его недостаток
Как изолированное исследование, двойной и тройной тесты имеют малое прогностическое значение, при учете данных УЗИ достоверность возрастает до 60-70%, и лишь при проведении генетических анализов результат будет точным на 99%. Речь идет только о хромосомных нарушениях. Если мы говорим о врожденной патологии, не связанной с дефектами хромосом (например, «заячья губа» или врожденные пороки сердца и головного мозга), то здесь достоверный результат даст профессиональная ультразвуковая диагностика.
На основании заключения УЗИ или при неблагоприятных результатах биохимического скрининга генетик может предложить будущей маме пройти инвазивное исследование. В зависимости от срока это может быть биопсия хориона или плаценты, амниоцентез или кордоцентез. Такое исследование дает высокоточные результаты, но в 0,5% случаев такое вмешательство может стать причиной выкидыша.
Забор материала для генетического исследования проводят под местной анестезией и при УЗИ-контроле. Тонкой иглой врач делает прокол матки и осторожно берет генетический материал. В зависимости от срока беременности это могут быть частицы ворсин хориона или плаценты (биопсия хориона или плаценты), амниотическая жидкость (амниоцентез) или кровь из пуповиной вены (кордоцентез).
Полученный генетический материал оправляют на анализ, который позволит определить или исключить наличие многих хромосомных аномалий: синдром Дауна, синдром Патау, синдром Эвардса, синдром Тернера (точность – 99%) и синдром Клайнфельтера (точность — 98%).
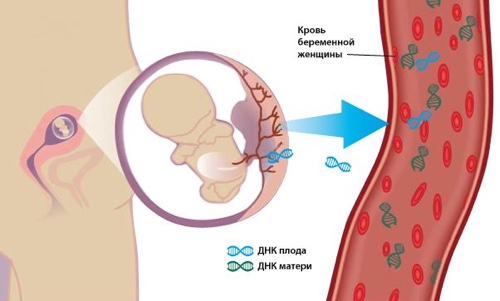
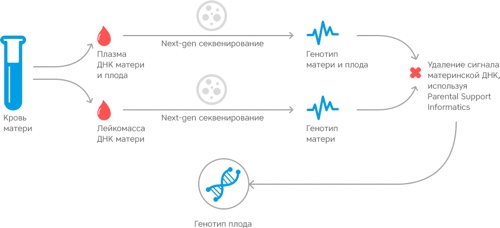
” Четыре года назад появилась альтернатива этому методу генетического исследования — неинвазивный пренатальный генетический тест. Это исследование не требует получения генетического материала – для него достаточно взять на анализ кровь из вены будущей мамы. В основе метода – анализ фрагментов ДНК плода, которые в процессе обновлении его клеток попадают в кровоток беременной.
Делать этот тест можно начиная с 10 недели беременности. Важно понимать, что этот тест пока мало распространен в России, его делают очень немногие клиники, и далеко не все врачи считаются с его результатами. Поэтому нужно быть готовыми к тому, что врач может настоятельно рекомендовать инвазивное обследование в случае высоких рисков по УЗИ или биохимическому скринингу. Как бы там ни было – решение всегда остается за будущими родителями.
В нашем городе неинвазивные пренатальные генетические тесты делают клиники:
«Авиценна». Тест Panorama. Неинвазивная пренатальная генетическая диагностика анеуплоидий 42 т.р. Неинвазивная пренатальная генетическая диагностика анеуплоидий и микроделеций — 52 т.р
«Алмита». Тест Panorama. Стоимость от 40 до 54 т.р. в зависимости от полноты исследования.
«УЗИ-студия». Тест Prenetix. Стоимость 38 т.р.
Только хромосомный анализ может подтвердить или исключить хромосомную патологию. УЗИ и биохимический скрининг позволяют лишь рассчитать величину риска. Анализ на такие патологии как синдром Дауна, Эдвардса и Патау можно проводить с 10 недель беременности. Это делается посредством получения ДНК плода непосредственно из структур плодного яйца (прямой инвазивный метод). Риск, возникающий при инвазивном вмешательстве, при наличии прямых показаний гарантированно ниже опасности возникновения хромосомной патологии (примерно 0.2-0.5% по данным разных авторов).
Кроме того, сегодня любая беременная по собственному желанию может пройти обследование на наличие основных генетических заболеваний у плода прямым неинвазивным методом. Для этого достаточно лишь сдать кровь из вены. Метод является абсолютно безопасным для плода, но достаточно дорог, что и ограничивает его повсеместное применение.
Вопрос о том нужна ли диагностика генетических заболеваний во время беременности и что делать с полученной в результате исследований информацией каждая женщина решает для себя сама. Важно понимать, что врачи не имеют права оказывать на беременную давления в этом вопросе.
При сроке беременности до 12 недель женщина может сама определиться с вопросом о необходимости прерывания беременности в случае обнаружения какой-либо патологии плода. В более поздние сроки для этого нужны веские основания: патологические состояния, несовместимые с жизнью плода и заболевания, которые впоследствии приведут к глубокой инвалидизации или смерти новорожденного. В каждом конкретном случае этот вопрос решается с учетом срока беременности и прогнозом для жизни и здоровья плода и самой беременной.
Существуют два основания, по которым врачи могут рекомендовать прервать беременность:
выявлены пороки развития у плода, не совместимые с жизнью или с прогнозом глубокой инвалидизации ребенка;
состояние матери, при котором пролонгация беременности может вызвать неблагоприятное течение заболевания с угрозой для жизни матери.
Пренатальная диагностика – будь то биохимическое, ультразвуковое или генетическое исследование, не является обязательной. Некоторые родители хотят обладать максимально полной информацией, другие предпочитает ограничиваться минимальным набором обследований, доверяя природе. И каждый выбор достоин уважения.
Полезная информация? оставь ссылку на статью в социальных сетях!
источник
В течение беременности в ходе различных анализов и исследований могут быть диагностированы хромосомные патологии плода, которые являются по своей сути наследственными заболеваниями. Обусловлены они изменениями в структуре или числе хромосом, что объясняет их название.
Основная причина возникновения — мутации в половых клетках матери или отца. Из них по наследству передаются только 3-5%. Из-за подобных отклонений происходит около 50% абортов и 7% мёртворождений. Так как это серьёзные генные пороки, на протяжении всей беременности родителям следует внимательнее относиться ко всем назначаемым анализам, особенно, если они находятся в группе риска.
Если у родителей (у обоих) имеются в роду наследственные заболевания, им в первую очередь необходимо знать, что это такое — хромосомные патологии плода, которые могут выявить у их ребёнка, пока он ещё в утробе. Осведомлённость позволит избежать нежелательного зачатия, а если это уже произошло, — исключить самые тяжёлые последствия, начиная от внутриутробной гибели малыша и заканчивая внешними мутациями и уродствами после его рождения.
У нормального, здорового человека хромосомы выстраиваются в 23 пары, и каждая отвечает за какой-то определённый ген. Всего получается 46. Если их количество или строение иное, говорят о хромосомных патологиях, разновидностей которых в генетике очень много. И каждая из них влечёт за собой опасные последствия для жизни и здоровья малыша. Основные причины такого рода аномалий неизвестны, однако существуют определённые группы риска.
С миру по нитке. Одна из самых редких хромосомных патологий называется синдромом кошачьего крика. Причина — мутация 5-ой хромосомы. Заболевание проявляется в виде умственной отсталости и характерном плаче ребёнка, который очень напоминает кошачий крик.
Чтобы предупредить или вовремя распознать хромосомные патологии плода при беременности, врачи должны опросить будущих родителей о наследственных заболеваниях и условиях проживания их семьи. Согласно последним исследованиям, именно от этого зависят генные мутации.
Существует определённая группа риска, в которую входят:
- возраст родителей (обоих) старше 35 лет;
- наличие ХА (хромосомных аномалий) у кровных родственников;
- вредные условия работы;
- длительное проживание в экологически неблагополучном районе.
Во всех этих случаях существует достаточно высокий риск хромосомной патологии плода, особенно при наличии наследственных заболеваний на генном уровне. Если эти данные выявляются своевременно, врачи вряд ли посоветуют паре рожать вообще. Если же зачатие уже произошло, будет определяться степень поражения ребёнка, его шансы на выживание и дальнейшую полноценную жизнь.
Механизм возникновения. Хромосомные патологии развиваются у плода, когда образуется зигота и происходит слияние сперматозоида и яйцеклетки. Данный процесс не поддаётся контролю, потому что ещё мало изучен.
Так как процесс возникновения и развития подобного рода отклонений изучен недостаточно, маркеры хромосомной патологии плода считаются условными. К ним относятся:
- угроза выкидыша, тянущие боли в нижней части живота на ранних сроках беременности;
- низкий уровень РАРР-А (протеин А из плазмы) и АФП (белок, вырабатываемый организмом эмбриона), повышенный ХГЧ (хорионический гонадотропин — гормон плаценты): для получения таких данных берётся из вены кровь на хромосомную патологию плода на сроке 12 недель (+/- 1-2 недели);
- длина носовых костей;
- увеличенная шейная складка;
- неактивность плода;
- увеличенные лоханки почек;
- замедленный рост трубчатых костей;
- ранее старение или гипоплазия плаценты;
- гипоксия плода;
- плохие результаты допплерометрии (метода УЗИ для выявления патологий кровообращения) и КТГ (кардиотокографии);
- мало— и многоводие;
- гиперэхогенный кишечник;
- маленький размер верхнечелюстной кости;
- увеличенный мочевой пузырь;
- кисты в головном мозге;
- отёчности в области спины и шеи;
- гидронефроз;
- лицевые деформации;
- кисты пуповины.
Неоднозначность этих признаков в том, что каждый из них в отдельности, как и весь выше перечисленный комплекс, может быть нормой, обусловленной индивидуальными особенностями организма матери или ребёнка. Самые точные и достоверные данные дают обычно анализ крови на хромосомные патологии, УЗИ и инвазивные методики.
По страницам истории. Исследовав хромосомы современных людей, учёные выяснили, что все они получили свою ДНК от одной женщины, которая проживала где-то на территории Африки 200 000 лет назад.
Самый информативный метод диагностики хромосомных патологий плода — первый скрининг (его ещё называют двойным тестом). Делают в 12 недель беременности. Он включает в себя:
- УЗИ (выявляются маркеры, обозначенные выше);
- анализ крови (берётся из вены на голодный желудок), показывающий уровень АФП, ХГЧ, АРР-А.
Следует понимать, что данный анализ на хромосомные патологии плода не может дать точного, 100% подтверждения или опровержения наличия аномалий. Задача врача на данном этапе — рассчитать риски, которые зависят от результатов исследований, возраста и анамнеза молодой мамы. Второй скрининг (тройной тест) ещё менее информативен. Самая точная диагностика — это инвазивные методы:
- биопсия хориона;
- забор пуповинной крови;
- анализ амниотической жидкости.
Цель всех этих исследований — определить кариотип (совокупность признаков набора хромосом) и в связи с этим хромосомную патологию. В этом случае точность постановки диагноза составляет до 98%, тогда как риск выкидыша — не более 2%. Как же происходит расшифровка данных, полученных в ходе этих диагностических методик?
УЗИ и риски для плода. Вопреки распространённому мифу о вреде ультразвука для плода, современная аппаратура позволяет свести негативное воздействие УЗ-волн на малыша к нулю. Так что не стоит бояться этой диагностики.
После того, как первый двойной скрининг сделан, анализируются УЗИ-маркеры хромосомной патологии плода, которые были выявлены в ходе исследования. На их основании высчитывает риск развития генетических аномалий. Самый первый признак — ненормальный размер воротникового пространства у ещё не рождённого ребёнка.
Принимаются во внимание абсолютно все УЗ маркеры хромосомной патологии плода 1 триместра, чтобы сделать необходимые расчёты возможных рисков. После этого клиническая картина дополняется анализом крови.
Все остальные показатели считаются отклонениями от нормы.
Во II триместре ещё оцениваются ингибин А, неконъюгированный эстриол и плацентарный лактоген. Вся расшифровка результатов проведённых исследований производится специальной компьютерной программой. Родители могут увидеть в итоге следующие значения:
- 1 к 100 — означает, что риск генетических пороков у малыша очень высокий;
- 1 к 1000 — это пороговый риск хромосомной патологии плода, который считается нормой, но чуть заниженное значение может означать наличие каких-то аномалий;
- 1 к 100 000 — это низкий риск хромосомной патологии плода, так что опасаться за здоровье малыша с точки зрения генетики не стоит.
После того, как врачи производят расчёт риска хромосомной патологии у плода, либо назначаются дополнительные исследования (если полученное значение ниже, чем 1 к 400), либо женщина спокойно дохаживает беременность до благополучного исхода.
Это любопытно! Мужская Y-хромосома — самая маленькая из всех. Но именно она передаётся от отца к сыну, сохраняя преемственность поколений.
Родителям, у ребёнка которых внутриутробно были обнаружены хромосомные патологии, должны понять и принять как данность, что они не лечатся. Всё, что может предложить им медицина в таком случае, — это искусственное прерывание беременности. Прежде чем принимать такое ответственное решение, нужно проконсультироваться у врачей по следующим вопросам:
- Какая именно патология была диагностирована?
- Какие последствия она будет иметь для жизни и здоровья ребёнка?
- Велика ли угроза выкидыша и мертворождения?
- До скольки лет доживают дети с таким диагнозом?
- Готовы ли вы стать родителями ребёнка-инвалида?
Чтобы принять правильное решение о том, оставить больного малыша или нет, нужно объективно оценить все возможные последствия и результаты хромосомной патологии плода совместно с врачом. Во многом они зависят от того, какую именно генетическую аномалию предполагают медики. Ведь их достаточно много.
Любопытный факт. Больных синдромом Дауна принято называть солнечными людьми. Они редко агрессивны, чаще всего очень дружелюбны, общительны, улыбчивы и даже в чём-то талантливы.
Последствия хромосомных патологий, выявленных у плода, могут быть самыми различными: от внешних уродств до поражения ЦНС. Во многом они зависят от того, какая именно аномалия произошла с хромосомами: изменилось их количество или мутации коснулись их структуры. Среди самых распространённых заболеваний можно выделить следующие.
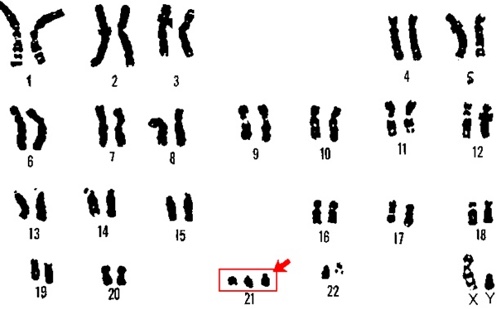
- Синдром Дауна — патология 21-й пары хромосом, в которой оказывается три хромосомы вместо двух; соответственно, у таких людей их 47 вместо нормальных 46; типичные признаки: слабоумие, задержка физического развития, плоское лицо, короткие конечности, открытый рот, косоглазие, выпученные глаза;
- синдром Патау — нарушения в 13-й хромосоме, очень тяжёлая патология, в результате которой у новорождённых диагностируются многочисленные пороки развития, в том числе идиотия, многопалость, глухота, мутации половых органов; такие дети редко доживают до года;
- синдром Эдвардса — проблемы с 18-й хромосомой, связанные зачастую с пожилым возрастом матери; детки рождаются с маленькой нижней челюстью и ртом, узкими и короткими глазными щелями, деформированными ушами; 60% больных малышей умирают до 3 месяцев, а до года доживают 10%, основные причины летального исхода — остановка дыхания и пороки сердца.
- Синдром Шерешевского-Тёрнера — неправильное формирование половых желёз (чаще всего у девочек), обусловленное отсутствием или дефектами половой Х-хромосомы; среди симптомов — половой инфантилизм, складки кожи на шее, деформация локтевых суставов; дети с такой хромосомной патологией выживают, хотя роды протекают очень трудно, а в будущем при правильном поддерживающем лечении женщины способны даже выносить собственного малыша (путём ЭКО);
- полисомия по Х- или Y-хромосоме — самые разные нарушения хромосом, отличается снижением интеллекта, повышенной вероятностью развития шизофрении и психозов;
- синдром Клайнфельтера — нарушения X-хромосом у мальчиков, которые в большинстве случаев после родов выживают, но имеют специфический внешний вид: отсутствие растительности на теле, бесплодие, половой инфантилизм, умственная отсталость (не всегда).
Почему происходят генные мутации на уровне хромосом, учёные до сих пор пытаются выяснить. Однако это ещё только дело будущего, а на данный момент времени хромосомные патологии, выявляемые внутриутробно у плода, составляют до 5% всех случаев.
Что делать родителям, услышавшим подобный диагноз? Не паниковать, смириться, выслушать врачей и совместно с ними принять правильное решение — оставить больного малыша или согласиться на искусственное прерывание беременности.
источник
Во время генетического анализа специалисты-генетики изучают гены, которые отвечают за передачу наследственных данных от родителей ребенку. Они рассчитывают вероятный результат зачатия, определяют доминантные признаки плода, а также возможные заболевания с пороками развития.
Идеальным вариантом считается обращение к генетику на этапе планирования беременности.
Анализ на генетику при беременности проводится, чтобы вы могли узнать информацию:
- обладают ли будущие родители генетической совместимостью;
- риск наследственной предрасположенности малыша к определенным болезням;
- имеются ли у матери и ребенка инфекционные возбудители;
- генетический паспорт лица, где находится комбинированный анализ ДНК, отражающий сведения о неповторимости конкретного лица.
Перечисленные данные помогут предупредить нарушения со здоровьем малыша.
Отдельное внимание следует уделить генетическому обследованию при замершей беременности. Иногда именно из-за врожденной тромбофилии случается многократное невынашивание ребенка. Повторные случаи неразвивающегося плодного яйца у женщины – повод отправить материал на определение кариотипа с хромосомным набором эмбриона. Специалист может исследовать содержание у беременной ИЛ-4: при замирании плода уровень цитокинов снижен.
После возникновения хромосомной мутации изменяется структура молекулы ДНК, формируется плод с тяжелейшими аномалиями. Чтобы предотвратить патологию, врачи рекомендуют планировать беременность с проведением генетических тестов, демонстрирующих почти 100% точность подтверждения нарушений развития плода.
Для оценки внутриутробного развития специалисты проводят ультразвуковую диагностику и биохимический тест. Они не представляют никакой угрозы для здоровья или жизни малыша. Первое УЗИ беременная проходит на сроке 10-14 недель, второе – 20-24 недели. Врач обнаруживает даже незначительные дефекты крохи. На 10-13 и 16-20 недель будущие мамы сдают генетическую двойку: так называется анализ крови на ХГЧ и РАРР-А.
Если после применения перечисленных методов специалист выявляет патологию развития, назначаются инвазивные тесты.
Они выполняются в следующие периоды гестации:
- Биопсия хориона: на сроке 10-12 недель.
- Амниоцентез: 15-18 недель.
- Плацентоцентез: 16-20 недель.
- Кордоцентез: по завершении 18 недель.
Выполнение генетического теста обязательно, если беременная включается в группу риска:
- будущая мама превышает 35-летний возраст;
- у будущей мамы уже рождались дети с врожденными аномалиями или отклонениями;
- в предыдущей беременности женщина перенесла опасные инфекции;
- наличие продолжительного времени алкогольной или наркотической зависимости перед наступлением оплодотворения;
- наличие случаев самопроизвольного выкидыша или мертворождения.
Существует определенная категория дам, которым показана обязательная консультация генетика:
- Будущая мама не достигла 18 лет или возраст превысил 35 лет.
- Наличие болезней наследственного характера.
- Женщины, родившие ребенка с аномалиями развития.
- Имеющие в прошлом или нынешнее время любой вид зависимости – алкогольной, наркотический, табачной.
- Пары, страдающие опасными инфекциями – ВИЧ, гепатит, беременные перенесшие краснуху, ветрянку, герпес на начальных сроках гестации.
- Будущая мама, которая принимала лекарственные средства, нежелательные для применения во время вынашивания ребенка.
- Получившие дозу облучения в начале гестации из-за прохождения флюорографии или рентгенологического обследования.
- Занимавшиеся в молодые годы экстремальным спортом женщины.
- Будущие мамы, принявшие высокую дозу УФ-облучения.
Иногда женщина не знает о произошедшем зачатии, подвергаясь действию неблагоприятных факторов. Поэтому риск попадания в группу риска появляется у многих беременных.
Как подготовиться? Перед сдачей крови постарайтесь с утра не есть или пройдите тест по прошествии 5 часов после еды.
Для подготовки к УЗИ абдоминальным методом за 30 минут до исследования выпейте пол-литра обычной воды, чтобы наполнить мочевой пузырь. За 1-2 дня придерживайтесь диеты. Откажитесь от употребления продуктов, вызывающих брожение: капуста, виноград, черный хлеб, газированные напитки. Если потребуется провести вагинальное обследование, заранее примите душ, а перед процедурой опорожните мочевой пузырь.
Генетик подробно изучает родословную будущих родителей, оценивает риск наследственных заболеваний. Специалист учитывает профессиональную сферу, экологические условия, влияние лекарственных средств, принимаемых незадолго до визита к доктору.
Врач проводит исследование кариотипа, который необходим для будущей мамы с отягощенным анамнезом. Оно дает возможность проанализировать качественный и количественный хромосомный состав женщины. Если родители – близкие кровные родственники или случалось невынашивание беременности, необходимо провести HLA-типирование.
Генетик проводит неинвазивные методы диагностики врожденных аномалий развития плода – УЗИ и тесты на биохимические маркеры.
- определение содержания ХГЧ;
- анализ крови на РАРР-А.
Американской компанией был запатентован еще 1 тест. На 9 неделе будущая мама сдает венозную кровь, где содержится наследственная информация – ДНК ребенка. Специалисты подсчитывают число хромосом, а при наличии патологии выявляются ряд синдромов – Дауна, Эдварса, Патау, Тернера, Ангельмана.
Если неинвазивные исследования обнаруживают аномалии, специалист проводит инвазивное обследование. С их помощью осуществляют забор материала, определяют с высокой точностью кариотип малыша для исключения наследственной патологии – синдрома Дауна, Эдварда.
К таким методам относятся:
- Биопсия хориона. Врач проводит прокол передней брюшной стенки, а затем берет клетки формирующейся плаценты.
- Амниоцентез . Берут пункцию амниотической жидкости, оценивают ее цвет, прозрачность, клеточный и биохимический состав, объем, уровень гормонов. Процедура считается наиболее безопасной из инвазивных диагностических методов, но требует немало времени для получения заключения. Обследование выявляет аномалии, появившиеся во время беременности, оценивает уровень развития плода.
- Кордоцентез. Исследование заключается в проведении пункции пуповины с забором крови ребенка. Метод является точным, а результаты становятся известны через несколько дней.
- Плацентоцентез . Осуществляется анализ плацентарных клеток.
В результате проведенных тестов специалист составляет для родителей генетический прогноз. На его основании можно предугадать вероятность появления врожденных патологий у малыша, наследственных заболеваний. Врач разрабатывает рекомендации, помогающие планировать нормальную беременность, а если зачатие уже произошло, определяет, стоит ли ее сохранять.
источник
Сущность заболеваний Причины Признаки Диагностические методы Расшифровка и расчёт рисков Прогнозы Заболевания
В течение беременности в ходе различных анализов и исследований могут быть диагностированы хромосомные патологии плода, которые являются по своей сути наследственными заболеваниями. Обусловлены они изменениями в структуре или числе хромосом, что объясняет их название.
Основная причина возникновения — мутации в половых клетках матери или отца. Из них по наследству передаются только 3-5%. Из-за подобных отклонений происходит около 50% абортов и 7% мёртворождений. Так как это серьёзные генные пороки, на протяжении всей беременности родителям следует внимательнее относиться ко всем назначаемым анализам, особенно, если они находятся в группе риска.
Если у родителей (у обоих) имеются в роду наследственные заболевания, им в первую очередь необходимо знать, что это такое — хромосомные патологии плода, которые могут выявить у их ребёнка, пока он ещё в утробе. Осведомлённость позволит избежать нежелательного зачатия, а если это уже произошло, — исключить самые тяжёлые последствия, начиная от внутриутробной гибели малыша и заканчивая внешними мутациями и уродствами после его рождения.
У нормального, здорового человека хромосомы выстраиваются в 23 пары, и каждая отвечает за какой-то определённый ген. Всего получается 46. Если их количество или строение иное, говорят о хромосомных патологиях, разновидностей которых в генетике очень много. И каждая из них влечёт за собой опасные последствия для жизни и здоровья малыша. Основные причины такого рода аномалий неизвестны, однако существуют определённые группы риска.
С миру по нитке. Одна из самых редких хромосомных патологий называется синдромом кошачьего крика. Причина — мутация 5-ой хромосомы. Заболевание проявляется в виде умственной отсталости и характерном плаче ребёнка, который очень напоминает кошачий крик.
Чтобы предупредить или вовремя распознать хромосомные патологии плода при беременности, врачи должны опросить будущих родителей о наследственных заболеваниях и условиях проживания их семьи. Согласно последним исследованиям, именно от этого зависят генные мутации.
Существует определённая группа риска, в которую входят:
возраст родителей (обоих) старше 35 лет; наличие ХА (хромосомных аномалий) у кровных родственников; вредные условия работы; длительное проживание в экологически неблагополучном районе.
Во всех этих случаях существует достаточно высокий риск хромосомной патологии плода, особенно при наличии наследственных заболеваний на генном уровне. Если эти данные выявляются своевременно, врачи вряд ли посоветуют паре рожать вообще. Если же зачатие уже произошло, будет определяться степень поражения ребёнка, его шансы на выживание и дальнейшую полноценную жизнь.
Механизм возникновения. Хромосомные патологии развиваются у плода, когда образуется зигота и происходит слияние сперматозоида и яйцеклетки. Данный процесс не поддаётся контролю, потому что ещё мало изучен.
Так как процесс возникновения и развития подобного рода отклонений изучен недостаточно, маркеры хромосомной патологии плода считаются условными. К ним относятся:
угроза выкидыша, тянущие боли в нижней части живота на ранних сроках беременности; низкий уровень РАРР-А (протеин А из плазмы) и АФП (белок, вырабатываемый организмом эмбриона), повышенный ХГЧ (хорионический гонадотропин — гормон плаценты): для получения таких данных берётся из вены кровь на хромосомную патологию плода на сроке 12 недель (+/- 1-2 недели); длина носовых костей; увеличенная шейная складка; неактивность плода; увеличенные лоханки почек; замедленный рост трубчатых костей; ранее старение или гипоплазия плаценты; гипоксия плода; плохие результаты допплерометрии (метода УЗИ для выявления патологий кровообращения) и КТГ (кардиотокографии); мало— и многоводие; гиперэхогенный кишечник; маленький размер верхнечелюстной кости; увеличенный мочевой пузырь; кисты в головном мозге; отёчности в области спины и шеи; гидронефроз; лицевые деформации; кисты пуповины.
Неоднозначность этих признаков в том, что каждый из них в отдельности, как и весь выше перечисленный комплекс, может быть нормой, обусловленной индивидуальными особенностями организма матери или ребёнка. Самые точные и достоверные данные дают обычно анализ крови на хромосомные патологии, УЗИ и инвазивные методики.
По страницам истории. Исследовав хромосомы современных людей, учёные выяснили, что все они получили свою ДНК от одной женщины, которая проживала где-то на территории Африки 200 000 лет назад.
Самый информативный метод диагностики хромосомных патологий плода — первый скрининг (его ещё называют двойным тестом). Делают в 12 недель беременности. Он включает в себя:
УЗИ (выявляются маркеры, обозначенные выше); анализ крови (берётся из вены на голодный желудок), показывающий уровень АФП, ХГЧ, АРР-А.
Следует понимать, что данный анализ на хромосомные патологии плода не может дать точного, 100% подтверждения или опровержения наличия аномалий. Задача врача на данном этапе — рассчитать риски, которые зависят от результатов исследований, возраста и анамнеза молодой мамы. Второй скрининг (тройной тест) ещё менее информативен. Самая точная диагностика — это инвазивные методы:
биопсия хориона; забор пуповинной крови; анализ амниотической жидкости.
Цель всех этих исследований — определить кариотип (совокупность признаков набора хромосом) и в связи с этим хромосомную патологию. В этом случае точность постановки диагноза составляет до 98%, тогда как риск выкидыша — не более 2%. Как же происходит расшифровка данных, полученных в ходе этих диагностических методик?
УЗИ и риски для плода. Вопреки распространённому мифу о вреде ультразвука для плода, современная аппаратура позволяет свести негативное воздействие УЗ-волн на малыша к нулю. Так что не стоит бояться этой диагностики.
После того, как первый двойной скрининг сделан, анализируются УЗИ-маркеры хромосомной патологии плода, которые были выявлены в ходе исследования. На их основании высчитывает риск развития генетических аномалий. Самый первый признак — ненормальный размер воротникового пространства у ещё не рождённого ребёнка.
Принимаются во внимание абсолютно все УЗ маркеры хромосомной патологии плода 1 триместра, чтобы сделать необходимые расчёты возможных рисков. После этого клиническая картина дополняется анализом крови.
Все остальные показатели считаются отклонениями от нормы.
Во II триместре ещё оцениваются ингибин А, неконъюгированный эстриол и плацентарный лактоген. Вся расшифровка результатов проведённых исследований производится специальной компьютерной программой. Родители могут увидеть в итоге следующие значения:
1 к 100 — означает, что риск генетических пороков у малыша очень высокий; 1 к 1000 — это пороговый риск хромосомной патологии плода, который считается нормой, но чуть заниженное значение может означать наличие каких-то аномалий; 1 к 100 000 — это низкий риск хромосомной патологии плода, так что опасаться за здоровье малыша с точки зрения генетики не стоит.
После того, как врачи производят расчёт риска хромосомной патологии у плода, либо назначаются дополнительные исследования (если полученное значение ниже, чем 1 к 400), либо женщина спокойно дохаживает беременность до благополучного исхода.
Это любопытно! Мужская Y-хромосома — самая маленькая из всех. Но именно она передаётся от отца к сыну, сохраняя преемственность поколений.
Родителям, у ребёнка которых внутриутробно были обнаружены хромосомные патологии, должны понять и принять как данность, что они не лечатся. Всё, что может предложить им медицина в таком случае, — это искусственное прерывание беременности. Прежде чем принимать такое ответственное решение, нужно проконсультироваться у врачей по следующим вопросам:
Какая именно патология была диагностирована? Какие последствия она будет иметь для жизни и здоровья ребёнка? Велика ли угроза выкидыша и мертворождения? До скольки лет доживают дети с таким диагнозом? Готовы ли вы стать родителями ребёнка-инвалида?
Чтобы принять правильное решение о том, оставить больного малыша или нет, нужно объективно оценить все возможные последствия и результаты хромосомной патологии плода совместно с врачом. Во многом они зависят от того, какую именно генетическую аномалию предполагают медики. Ведь их достаточно много.
Любопытный факт. Больных синдромом Дауна принято называть солнечными людьми. Они редко агрессивны, чаще всего очень дружелюбны, общительны, улыбчивы и даже в чём-то талантливы.
Последствия хромосомных патологий, выявленных у плода, могут быть самыми различными: от внешних уродств до поражения ЦНС. Во многом они зависят от того, какая именно аномалия произошла с хромосомами: изменилось их количество или мутации коснулись их структуры. Среди самых распространённых заболеваний можно выделить следующие.
Синдром Дауна — патология 21-й пары хромосом, в которой оказывается три хромосомы вместо двух; соответственно, у таких людей их 47 вместо нормальных 46; типичные признаки: слабоумие, задержка физического развития, плоское лицо, короткие конечности, открытый рот, косоглазие, выпученные глаза; синдром Патау — нарушения в 13-й хромосоме, очень тяжёлая патология, в результате которой у новорождённых диагностируются многочисленные пороки развития, в том числе идиотия, многопалость, глухота, мутации половых органов; такие дети редко доживают до года; синдром Эдвардса — проблемы с 18-й хромосомой, связанные зачастую с пожилым возрастом матери; детки рождаются с маленькой нижней челюстью и ртом, узкими и короткими глазными щелями, деформированными ушами; 60% больных малышей умирают до 3 месяцев, а до года доживают 10%, основные причины летального исхода — остановка дыхания и пороки сердца.
Синдром Шерешевского-Тёрнера — неправильное формирование половых желёз (чаще всего у девочек), обусловленное отсутствием или дефектами половой Х-хромосомы; среди симптомов — половой инфантилизм, складки кожи на шее, деформация локтевых суставов; дети с такой хромосомной патологией выживают, хотя роды протекают очень трудно, а в будущем при правильном поддерживающем лечении женщины способны даже выносить собственного малыша (путём ЭКО); полисомия по Х- или Y-хромосоме — самые разные нарушения хромосом, отличается снижением интеллекта, повышенной вероятностью развития шизофрении и психозов; синдром Клайнфельтера — нарушения X-хромосом у мальчиков, которые в большинстве случаев после родов выживают, но имеют специфический внешний вид: отсутствие растительности на теле, бесплодие, половой инфантилизм, умственная отсталость (не всегда).
такая хромосомная патология у плода всегда заканчивается летальным исходом ещё до рождения.
Почему происходят генные мутации на уровне хромосом, учёные до сих пор пытаются выяснить. Однако это ещё только дело будущего, а на данный момент времени хромосомные патологии, выявляемые внутриутробно у плода, составляют до 5% всех случаев.
Что делать родителям, услышавшим подобный диагноз? Не паниковать, смириться, выслушать врачей и совместно с ними принять правильное решение — оставить больного малыша или согласиться на искусственное прерывание беременности.
Существует несколько вариантов диагностирования синдрома Дауна у малютки в период внутриутробного развития.
С научной точки зрения синдром Дауна предполагает наличие у человека лишней хромосомы.
Среди физических проявлений болезни:
плоское лицо, укороченный череп, плоский затылок; наличие складки на шее; гиперподвижность суставов; пониженный мышечный тонус; короткие конечности и пальцы; порок сердца; деформированная грудная клетка; косоглазие; врожденные заболевания кишечника. А также множество других симптомов.
Тем не менее, указанные признаки не обязательно присутствуют, могут наблюдаться лишь некоторые из них.
Согласно статистике, с этой болезнью рождается один из 700-800 детей. Но в последние года статистика говорит о том, что будущие мамочки, узнав о таком диагнозе, чаще стали принимать решение об аборте.
Таким образом, с синдромом Дауна в наше время рождается один из тысячи малышей.
Известно, что риск развития патологии увеличивается с возрастом роженицы: чем старше будущая мамочка, тем выше вероятность.
Синдром Дауна не передается по наследству, но совсем не исключено, что у мамы, страдающей от этого заболевания, родиться малыш с таким же диагнозом.
Причины возникновения данной патологии до сих пор точно сформулировать не удается. Нарушение происходит на генетическом уровне, когда при формировании организма кариотип формируется из 47 хромосом вместо 46.
Существует несколько способов диагностировать синдром Дауна у малыша в период внутриутробного развития. Амниоцентез Эта процедура предполагает забор на анализ амниотической жидкости – околоплодных вод. Контролируя месторасположения плода при помощи УЗИ, доктор вводит через живот будущей мамочки иглу, через которую получает амниотическую жидкость для анализа. Биопсия ворсин хориона Плацента обладает тем же генетическим материалом, что и ребенок. Поэтому, взяв на анализ ворсинки хориона плаценты, можно получить данные о генетическом материале малыша. При биопсии иглу вводят либо через живот, либо через влагалище, и производят забор материала для анализа.
Амниоцентез и биопсию хориона назначают только в том случае, если по результатам скриннинговых тестов женщина попала в группу риска.
Скриннинговые тесты предполагают анализы без инвазивного вмешательства. Это различные анализы крови (на гормоны, белки), а также УЗИ.
При проведении УЗИ доктор обращает внимание на воротничковую зону. Дело в том, что при наличии синдрома Дауна на шее образуется складка, так как в воротничковой зоне накапливается чрезмерное количество жидкости.
Амниоцентез и биопсию хориона проводят в крайних случаях и при наличии высокого риска развития синдрома Дауна у крохи.
Дело в том, что эти методы могут спровоцировать выкидыш, а также могут привести к инфицированию плода.
Скринниги проводят в каждом триместре.
На 10-13 неделе делают ранний скриннинг (УЗИ и анализ крови на белки).
На 16 неделе проводят тройной анализ (анализ крови на белки и ХГЧ).
Четверной тест или расширенный тройной – к предыдущим исследованиям добавляют анализ на наличие еще одного белка в крови.
Скринниговые тесты не дают точного диагноза, они лишь могут вызвать предположение.
Амниоцентез разрешено делать не ранее 16-18 недели, а результатов исследования придется ждать около трех недель.
Биопсию можно провести раньше – на 10-12 неделе.
Но дело в том, что ни один тест не даст вам 100% ответа и гарантированного диагноза. Результаты могут быть как ложноположительными, так и ложноотрицательными.
Детки с синдромом Дауна, несмотря на отставание в умственном и физическом развитии, способны учиться и развиваться. Да, им нужно уделять особое внимание, быть терпеливым и много заниматься.
Наличие синдрома можно будет распознать во внешности ребенка, он болезнь не делает его плохим человеком.
Решение о сохранении или прерывании беременности следует принимать только родителям, основываясь на том, готовы ли они принять этого ребеночка и приложить усилие к его воспитанию.
Даже у здоровой женщины может родиться малыш с генетическими нарушениями. Беременным необходимо сдавать кровь на хромосомную патологию, чтобы исключить такую вероятность. Лабораторные исследования проводятся всем женщинам, но существуют и строгие показания, при которых гинеколог дает направление на анализ крови.
Время проведения анализа ограничено четкими рамками. В период беременности каждые две-три недели женщина сдает различные анализы: кровь, мочу, мазок и другие. Все эти исследования не могут показать нарушений в развитии плода. Специальные анализы на различные патологии ребенка сдаются на 10-12 неделю беременности. Такие анализы состоят из УЗИ и исследования крови на хромосомную патологию. Пройти их может каждая женщина по своему желанию. Повторно при положительном результате первого обследования назначают сдать кровь и пройти УЗИ будущим мамочкам в 16-18 недель.
Кому необходимо сдавать анализы в обязательном порядке
В некоторых случаях анализ крови назначается будущим мамам при следующих ситуациях:
Возраст беременной женщины от 30-35 лет. Родители – близкие родственники. В случае если у беременной замирал плод или ребенок был мертворожденным. Если у женщины уже есть ребенок (дети) с патологией. У беременной в анамнезе были выкидыши, преждевременные роды. Будущая мамочка незадолго до наступления беременности перенесла бактериальную или вирусную патологию. Беременная принимала запрещенные медикаменты. Кто-либо из родителей проходил рентген, то есть подвергался ионизирующему облучению. Получены определенные результаты ультразвуковой диагностики, требующие более тщательной проверки. Семья проживает в экологически неблагоприятном районе или родители будущего малыша работают на вредном химическом производстве.
К нарушениям на хромосомном уровне, которые помогают выявить данный анализ, относят следующие синдромы:
Дауна; Эдвардса; Патау; де Ланге.
Кроме того, благодаря лабораторному исследованию существует возможность определить такие патологии, как дефект нервной трубки и нарушение в работе и строении сердечной мышцы.
Готовимся к сдаче крови на анализ
Будущая мама в обязательном порядке должна подготовиться для прохождения обследования.
Период подготовки длится несколько дней и состоит в том, что необходимо исключить на 3-4 дня из своего рациона:
жирную, копченую, жареную пищу; острые приправы; ограничить соль; апельсины, шоколад, кофе, яйца, красные овощи и фрукты.
Внимание! В день забора крови нельзя принимать пищу, а также необходимо ограничить потребление жидкости. Пить разрешается за 4 – 6 часов до начала забора материала для определения патологии плода.
Особенности сдачи анализа
В заборе материала на возможные патологии плода нет ничего страшного и сложного. Лаборант берет кровь из вены и передает данный материал для исследования генетикам. Медики изучают хромосомы, находящие в крови, с учетом физиологических особенностей женщины. При обнаружении отклонений от нормы данные заносятся в компьютер. После обработки показателей получают результат, в котором указана вероятность заболевания будущего ребенка.
После получения компьютерных результатов на хромосомные патологии генетики проводят расшифровку анализа, сравнивают результаты с компьютерной диагностикой и делают выводы о наличии или отсутствии различных нарушений у малыша.
Кроме забора крови для обнаружения отклонений от нормы, беременным женщинам обязательно проводят ультразвуковое обследование на 10-14 неделе. УЗИ позволяет оценить строение будущего ребенка, а также размер носовой кости и ТВП. У малышей без нарушений хорошо видно носовую кость, а толщина воротникового пространства составляет от 3 мм и более. При таком обследовании обязательно учитывают срок беременности и размер плода.
На 20-22 неделе беременности проводят второе УЗИ, что позволяет определить патологию сердечной системы, мозга и других частей тела малыша.
Что делать, если у малыша выявлена патология
При положительном результате о наличии нарушений у малыша медики предлагают сделать более достоверный анализ:
взять кровь из пуповины; взять материал околоплодной жидкости.
Исследования этих материалов дают более точную информацию о наличии или отсутствии нарушений в развитии ребенка. Если вероятность патологий подтверждается и выявленные пороки оказываются несовместимыми с жизнью малыша, то женщине предлагают прервать беременность.
Сегодня медицина шагнула далеко вперед и некоторые обнаруженные нарушения в развитии можно исправить. Так, например, порок сердца возможно устранить оперативным вмешательством в первые дни жизни ребенка.
Генетические отклонения от нормы исправить невозможно.
Поэтому, как поступить: прервать беременность или дать шанс малышу родиться – это решение остается за будущей мамой.
источник