Если в течение трех недель у крохи не проходит так называемая желтуха новорожденных, то врач обязан назначить анализ на билирубин. Показатели билирубина у младенца не должны превышать 205 мкмоль на литр (у недоношенных детей он может достигать 172 мкмоль на литр). Согласно норме, уже на третью неделю эти цифры снижаются до 20 мкмоль на литр. Однако если желтуха у малыша затягивается, уже после выписки из роддома необходимо регулярно сдавать кровь на билирубин в поликлинике по месту жительства, чтобы держать ситуацию под контролем.
Если показатели билирубина у ребенка упорно не опускаются (а в первую очередь должен снижаться так называемый непрямой билирубин, норма которого в месячном возрасте составляет от 1,7 до 15,4 мкмоль на литр), то карапузу показано амбулаторное лечение (а именно -фототерапия).
Начнем с конца: нейросонография (НСГ) представляет собой УЗИ головного мозга малыша, сделанное через большой родничок. И до тех пор пока он — родничок — остается открытым, нейросонография — это главный способ узнать, какие процессы происходят в мозге новорожденного. Главный плюс этого метода — полная безопасность для крохи. А среди минусов:
- неточные данные из-за погрешностей аппаратуры (особенно в тех госучреждениях, где до сих пор стоит «техника» прошлых поколений);
человеческий фактор (каждый специалист читает НСГ по-своему, единых стандартов нет);
Нейросонография неслучайно входит в обязательный набор исследований и анализов новорожденного. Именно по его результатам можно сделать заключение о таких серьезных пороках развития головного мозга малыша, как:
- опухоли;
- кровоизлияния (в том числе и внутрижелудочковые — они часто случаются у недоношенных деток);
- гематомы (последствия кровоизлияний);
- последствия гипоксии.
Своевременное выявление этих патологий может уберечь кроху от таких опасных последствий, как:
Скажем прямо: углеводы в кале — плохой знак. Это значит, что они не смогли расщепиться на простые сахара или моносахариды. И причина тому — одна: ферментная недостаточность.
Обычно педиатр назначает анализ кала на углеводы, если у ребенка наблюдается любой из следующих симптомов:
- сильные колики у грудничка;
- нарушение стула (жидкий и учащенный);
- пенистый стул с кислым запахом.
Поскольку основное питание младенца — это грудное молоко или специальная детская молочная смесь, значит углеводы в анализе новорожденного — это непереработанные углеводы молока или смеси. И тут важно понять, что помешало их переработке, и почему они так «задержались»?
Переработчиком углеводов грудного молока или молочной смеси служит фермент лактаза. А состояние, когда этого фермента не хватает, чтобы справиться со всем поступающим в организм молоком (или смесью) называется лактазная недостаточность. Впрочем, у доношенных деток это заболевание встречается крайне редко.
Однако, если ваш малыш родился раньше 34-ой недели, у него может возникнуть так называемая «транзиторная лактазная недостаточность», которая со временем сама по себе проходит. Природой задумано, что к моменту рождения (то есть, к 40-й недели) производство лактазы у крохи возрастает до максимума. А если младенец появился на свет до 34-й недели, его организм просто не успевает еще подготовиться к перевариванию молока.
На практике врачи чаще сталкиваются со вторичной лактазной недостаточностью. В роли провокатора здесь — инфекционное заболевание кишечника. Если ваш карапуз уже перенес подобное заболевание, необходимо сдать анализ кала на углеводы и выяснить, насколько разрушились энтероциты, продуцирующие лактазу. После чего — проконсультироваться у медиков о курсе восстановления.
Анализ новорожденного на дисбактериоз по-научному называют «копрология» — или исследования кала ребенка на микроорганизмы. В норме в кале малыша должны содержаться:
- бифидобактерии;
- лактобактерии (для переваривания молока);
- колибактерии или кишечная палочка (эшерихия коли — e.coli).
Иногда в кале малыша может присутствовать клебсиелла. Это замысловато названная бактерия — условнопатогенная. Она превращается в опасную лишь при особых, благоприятных для нее, условиях. А еще — только не пугайтесь! — в кале младенца допустимо некое наличие стафилококка. Но только в крошечных, самых скромных дозах.
О чем это говорит? О том, что если подозрения на дисбактериоз все-таки возникли: то есть малыш неважно прибавляет в весе, страдает запорами, и прочими кишечными неурядицами), рекомендуется провести:
- биохимическое исследование кала;
- бактериологическое исследование кишечного содержимого и желчи;
- гастроскопию (а конкретнее соскоб двенадцатиперстной кишки и соскоб слизистой оболочки прямой кишки).
Если в результате анализа новорожденного при гастроскопии, что у младенца подтвердился дисбактериоз, важно понять, откуда он, собственно, взялся. И первым делом — устранить причину этой заразы. А дальше — постепенно добавлять в рацион малыша полезные бактерии, которые окончательно избавят его от дисбактериоза.
Кроме анализов в привычном понимании этого слова сразу после рождения крохи специалист-неонатолог проверяет его на врожденный порок развития тазобедренного сустава. При этом — внимание! — простой процедуры-осмотра недостаточно, чтобы полностью исключить дисплазию тазобедренного сустава. Поэтому абсолютно всем новорожденным УЗИ тазобедренного сустава проводится в первые три месяца жизни.
источник
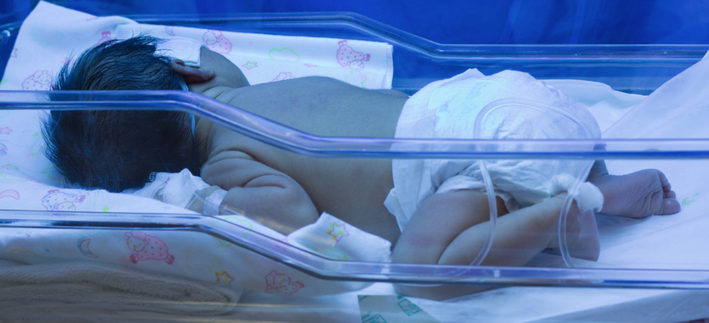
Чтобы не бояться этих слов, необходимо разобраться, какую роль играет билирубин у новорожденных и какое количество этого вещества является безопасным для малыша.
Билирубин – это пигмент, высокая концентрация которого в организме может стать ядом для нервной системы. Это вещество – результат распада эритроцитов.
Из отживших свой век красных кровяных телец высвобождается гемоглобин, который тут же становится токсичным. Иммунитет начинает «атаковать врага» и разрушает гемоглобин, высвобождая гемы – соединения, содержащие железо. Под воздействием ферментов гемы трансформируются в билирубин.
Нужно различать прямой и непрямой билирубин. Прямой выводится с калом и мочой, а непрямой сначала образует соединение с альбумином и транспортируется в печень, где ферментируется и становится прямым билирубином, который с легкостью покидает организм.
Билирубин в крови новорожденного всегда повышен. Дело в том, что кислород в организме еще не родившегося ребенка переносят эритроциты, насыщенные фетальным гемоглобином. После родов он теряет свои функции и разрушается, отставляя после себя продукт распада – билирубин.
В роддоме у ребенка несколько раз берут анализ крови, чтобы выяснить уровень этого пигмента. Повышенный билирубин у новорожденных свидетельствует о возникновении желтухи, и таким образом врачи контролируют ее протекание.
Желтуха с высоким билирубином опасна как сама по себе, так и может свидетельствовать о развитии у крохи какого-либо патологического состояния.
- Сразу после первого крика малыша врачи измеряют уровень пигмента в пуповинной крови. Спустя двое суток доношенному ребенку анализ проводят вновь.
- Недоношенным малышам проверяют количество пигмента в крови спустя сутки после появления на свет, и контролируют его каждые 24 часа.
- У деток из группы риска (сложная беременность, сложные роды, выраженная желтизна склер и кожных покровов) берут кровь из венки на головке.
Эта процедура безболезненна и безопасна для ребенка, хотя и очень пугает мамочек. Забор проводится специальной тоненькой иглой руками опытной медсестры, этот анализ помогает вовремя диагностировать развитие опасных осложнений, поэтому не стоит отказываться от него в роддоме.
- Деткам, у которых отсутствуют яркие признаки желтухи, делают бескровный тест – билитест.
При желтухе малышам делают контрольные анализы на протяжении всего времени лечения, пока уровень пигмента не снизится до нормального.
Еще раз анализ на билирубин у новорожденных делают уже в поликлинике, при прохождении диспансеризации в месячном возрасте. Кровь при этом берут из венки на голове или на ручке, в разных медицинских учреждениях по-разному.
Так как процесс обновления крови происходит постоянно, то и безопасное количество пигмента присутствует в организме всегда. Норма билирубина у месячного ребенка попадает в промежуток от 8,5 до 20,5 мкмоль/литр. Но у только что родившегося малыша и в последующие несколько недель эти цифры значительно выше. Такая ситуация складывается по причине распада большого количества фетального гемоглобина.
- Нормальным считается содержание пигмента в крови из пуповины:
- 51–60 мкмоль/литр у детей, родившихся в срок;
- 71,8–106 мкмоль/литр у недоношенных малышей.
Речь идет об уровне общего билирубина, который является суммой количества билирубина непрямого и прямого. При этом непрямой билирубин не должен составлять более четверти от общего уровня, а прямого, соответственно, быть меньше 75%.
- Спустя 24 часа после родов нормальный уровень пигмента у деток, рожденных в срок, не превышает 85 мкмоль/л.
- Спустя 36 часов от рождения эта цифра возрастает до 150 мкмоль/л.
- Через 48 часов – до 180 мкмоль/л.
- Через 3-5 суток после родов билирубин может достигать своего максимума: 256 мкмоль/л. Если эта граница превышена, то врачи говорят о развитии желтухи у ребенка.
Затем уровень билирубина снижается.
- На 6–7 день жизни ребенка он составляет до 145 мкмоль/л.
- На 8–9 день – до 110 мкмоль/л.
- На 10–11 день – до 80 мкмоль/л,
- На 12–13 день – до 45 мкмоль/л, и т. д.
- К четвертой неделе жизни крохи билирубин достигает своего нормального значения – до 20,5 мкмоль/л.
Таблица норм билирубина (непрямого и прямого)
Норма билирубина у новорожденного по дням различна у доношенных и недоношенных детей. Через 24 часа после появления на свет средний уровень билирубина у «раннего» малыша – 97,4–148,8 мкмоль/л. Своего максимального значения показатель достигает на 5–6 день после родов. При уровне пигмента выше 172 мкмоль/л у малыша диагностируют желтуху.
Когда билирубин выше нормального уровня (256 мкмоль/л у детей, рожденных в срок и 172 мкмоль /л у «поторопившихся» малышей), врачи говорят о развитии желтухи. Она бывает двух типов. Физиологическая желтуха чаще всего заканчивается сама к 4 неделе жизни ребенка и не несет никаких последствий для его организма.
Однако детки с таким диагнозом нуждаются в постоянном наблюдении, так как заболевание может перетечь и в более тяжелую форму. Патологическая желтуха требует лечения, а в случае его отсутствия приносит значительный вред здоровью ребенка.
Если повышен билирубин в крови у новорожденного, причины могут быть следующие:
- тяжелая беременность;
- сахарный диабет у матери;
- осложненные роды;
- недоношенная беременность;
- недостаток кислорода у ребенка во время беременности или в родах – например, при обвитии пуповины.
При патологической желтухе билирубин в крови деток зашкаливает. Причинами такого повышения могут быть те же проблемы, что ведут к физиологической желтухе. Также экстремально высокий уровень пигмента может свидетельствовать о:
- проблемах с печенью у малыша;
- гормональных нарушениях;
- резус-конфликте между матерью и ребенком;
- непроходимости кишечника;
- генетическом заболевании, ведущем к разрушению эритроцитарных оболочек;
- непроходимости желчных путей.
Также патологическую желтуху могут спровоцировать препараты, которые получала мать во время беременности и родов.
При обнаружении у ребенка этого состояния врачи лечат не только непосредственно симптомы, но и устраняют причину заболевания.
Состояния, которые могут являться причиной патологической желтухи, сами по себе очень опасны и иногда смертельны. Но и высокий билирубин у новорожденных игнорировать нельзя. Этот пигмент – яд для нервной системы младенца. При его высоком уровне в крови развивается билирубиновая энцефалопатия. Признаками этого состояния являются:
- увеличение печени и селезенки;
- снижение давления;
- судорожный синдром;
- малыш очень много спит либо, наоборот, постоянно находится в движении;
- ребенок практически не берет бутылочку и грудь.
Несвоевременное получение лечения (или полное отсутствие помощи) при билирубиновой энцефалопатии может иметь следующие последствия:
- снижение слуха;
- отставание в развитии;
- двигательный паралич.
Иногда билирубина у крохи повышается из-за молока матери: развивается так называемая «желтуха грудного вскармливания». В молочке присутствуют жирные кислоты, которые не дают печени перевести непрямой билирубин в прямой, и токсин скапливается в организме. В этом случае деток переводят на два дня на питание смесью.
Если билирубин снижается, тогда ребенка оставляют на искусственном вскармливании. Либо возможно кормить кроху материнским молоком. Для этого надо сцедить его в бутылочку и прогреть до температуры 70°, затем остудить и дать ребенку. Подробнее о том, как правильно сцеживать грудное молоко>>>
При нагревании жирные кислоты разрушаются, и молочко не причинит малышу вреда.
Как снизить билирубин у новорожденного? Если диагностирована физиологическая желтуха, не нужны никакие особые мероприятия, кроме наблюдения. Обычно болезнь отступает спустя несколько недель.
Быстрее снизить билирубин у новорожденного помогут солнечные ванны. Если у вас «весенний» или «летний» ребенок, то во время прогулок можете отодвигать капюшон коляски, подставляя солнышку личико и ручки малыша. Зимнее и осеннее солнце поймать сложнее. Но если выдался ясный денек, выйдите с крохой на балкон, пусть лучи посветят на лицо грудничка.
Малышу нельзя быть на солнце дольше 10 минут. При этом необходимо следить, чтобы солнце не попадало в открытые глазки. Поздней весной и летом не держите ребенка под прямыми лучами с 11 утра до 17 вечера.
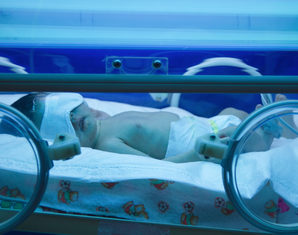
Фототерапия – самый действенный способ лечения патологической желтухи. Она может быть проведена в роддоме, если он имеет необходимое оснащение. В противном случае маму и малыша переводят в детскую больницу. Младенца помещают под специальную синюю лампу.
С помощью света билирубин переходит в люмирубин, который быстро выходит из организма. Пролежать под лампой нужно в сумме 96 часов, с перерывами на кормления.
На глазки малышам надевают специальную повязку или натягивают шапочку, так как свет ламп вреден для зрения. Процедура безболезненна и эффективна, но может иметь и неприятные побочные эффекты: высыхание и шелушение кожи, разжиженный стул, которые пройдут после завершения терапии.
В особо тяжелых случаях деткам ставят капельницы и даже делают переливание крови. Отличной профилактикой желтухи является кормление маминым молоком. Очень важно приложить ребенка к груди как можно быстрее. Как это сделать читайте в статье: Кормление грудью: рекомендации ВОЗ.
Кормление по требованию также способствует снижению количества вредного пигмента. Молозиво провоцирует выведение мекония из организма новорожденного, вместе с которым выходит и большое количество билирубина. Подробнее о кормлении по требованию>>>
Один из вредных советов, который может услышать мамочка – допаивать малыша с желтухой. Ни сладкая водичка, ни отвар шиповника не снизят уровень билирубина. Лучше почаще прикладывайте кроху к груди и следуйте рекомендациям своего врача.
Содержание билирубина – это важный показатель состояния здоровья новорожденного. Ни в коем случае не следует отказываться от его определения и от лечения желтухи. Последствия такого отказа могут быть гораздо плачевнее некоторых неудобств при терапии.
источник
Желтушка новорожденных возникает в первые дни после рождения. Она может быть вызвана как физиологическими причинами, незрелостью особых ферментных систем, которые перерабатывают билирубин, так и разными врожденными патологиями и болезнями. Чтобы разобраться в том, нужно ли ребенку лечение или желтушка пройдет сама, зачастую назначают особый анализ на билирубин у новорожденных. Это особый анализ крови, в котором определяют уровень билирубина нескольких видов – общий, прямой и непрямой.
Общий билирубин в анализе отражает общее количество данного вещества в крови, в момент рождения его уровень должен составлять около 50-60 мкмоль\л. При этом, прямого билирубина, который не связан с компонентами крови, должно быть мало, он вреден для организма. Через несколько суток уровень билирубина может нарастать – это активное разрушение «младенческого» (фетального) гемоглобина, из которого и формируется билирубин. Нормы билирубина в крови в связи с этим повышаются до 200-205 мкмоль\л для ребенка, если он родился доношенным. Для недоношенных детей билирубин опаснее, у них нормы составляют до 170 мкмоль\л. Постепенно, на протяжении двух-трех недель уровень билирубина должен снизиться до нормального — от 8 до 20 мкмоль\л.
При проведении анализа крови на билирубин у новорожденных оценивают уровень билирубина в крови, а также разделение его на прямой и не прямой в количественном соотношении. Если уровень билирубина повышен, ребенок требует особого наблюдения и лечения. Избыток билирубина нужно быстро вывести из организма, чтобы он не навредил ребенку.
Избыток билирубина не только прокрашивает кожу в желтый цвет, но и токсически влияет на мозговые ткани и внутренние органы.
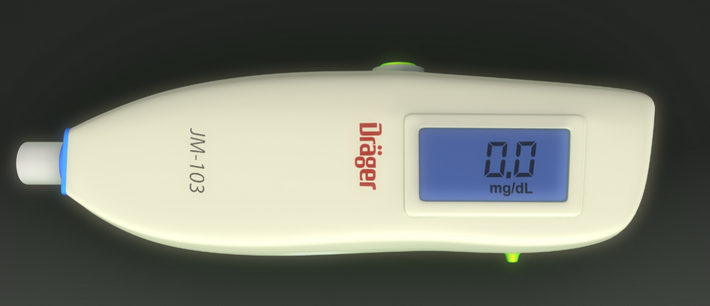
Для эксперсс-диагностики в роддоме могут проводить особый тест на билирубин у новорожденных при помощи прибора, измеряющего уровень билирубина на коже. По степени окрашивания кожных покровов выявляют количество билирубина. Это особенно важно, когда результаты анализа ждать нет времени.
Часто, когда назначается подобное исследование, возникает вопрос о том, как сдавать кровь на билирубин у новорожденных. У взрослых все анализы крови сдаются натощак, но у грудничков это не принципиально, ребенок не может длительно голодать. Поэтому, у детей берут анализ в любое время дня, по необходимости. Как берут кровь на билирубин у новорожденных? Для анализа нужна венозная кровь в количестве 3-5 мл. Ее особым образом обрабатывают, и в плазме крови определяют уровни билирубина. Откуда берут кровь на билирубин у новорожденных? Обычно забор крови производится из венок на коже головки ребенка. Они наиболее близко расположены к коже, достаточно крупные. Не стоит переживать о том, откуда берут анализ на билирубин у новорожденных. Процедура не болезненна и безопасна для малыша, забор крови производится опытными медсестрами. Игла для забора крови тонкая и на коже после анализа остается только небольшая ранка от прокола.
Стоит также сказать, как берут анализ на билирубин у новорожденных при помощи аппарата. Для этого не нужно забирать кровь, прокалывать кожу и анализ проводится моментально. К коже подносится специальный прибор с датчиком, он анализирует окраску кожи и показывает на табло значение билирубина.
Этот анализ показывает значения билирубина у ребенка, которые помогают врачам разобраться – нормальное ли течение имеет желтуха или она патологическая. При повышении значений билирубина выше нормальных, врач могут предложить проведение фототерапии, введение особых растворов, чтобы как можно скорее вывести билирубин из организма, пока он не оказал вредного влияния на мозг крохи. Этот анализ может проводиться несколько раз – по уровню билирубина оценивают эффективность мероприятий по лечению и корректируют его.
источник
Для оценки состояния малыша выполняются различные клинические и лабораторные исследования, в том числе и анализ на билирубин у новорожденных, который отражает состояние печени, селезенки и работу обменных процессов. Если концентрация вещества в крови повышена, то кожные покровы принимают характерную желтую окраску, что свидетельствует о развитии желтушки.
Когда неонатолог говорит молодой маме о том, что у ее младенца возникла желтуха, то она в недоумении начинает интересоваться, как такое могло произойти, ведь в период беременности все было в порядке, без отклонений. Такие изменения в организме новорожденного наблюдаются, когда происходит разрушение красных кровяных телец (эритроцитов), вследствие чего кожные покровы и принимают оливковый оттенок.
Билирубин – один из пигментов печени, который образуется путем расщепления гемоглобина. Он бывает в двух формах, свободной и связанной. При его переработке возникают стеркобилин и уробилин, которые придают характерную окраску каловым массам и моче. При изменении их пигментации, а также при окрашивании кожных покровов возникает подозрение на развитие желтухи.
В организме грудничка такой показатель как билирубин обычно повышен из-за ускоренного разрушения эритроцитов. Фетальный гемоглобин, который участвовал в транспорте кислорода во время внутриутробного развития, распадается, а вместо него синтезируется обычный взрослый гемоглобин.
Помимо этого, печень у младенцев еще не до конца сформирована и не может в полной мере осуществлять все функции, из-за чего происходит неполное связывание билирубина.
Желтуха у маленьких детей бывает:
- Физиологическая– образуется на 3-4 сутки после рождения и самостоятельно проходит спустя короткое время. Она не приносит вреда малышу. Степень ее выраженности обусловлена тем, как протекала беременность, а также состоянием ребенка при рождении.
- Патологическая– представляет собой опасное состояние, которое способно нанести вред здоровью ребенка, поэтому требует качественной диагностики и своевременного лечения.
После того, как берут анализ на билирубин у новорожденных, может обнаружиться его повышенный уровень, что способно оказывать негативное влияние на клетки мозга, так как пигмент обладает способностью к накоплению в них. Чтобы определить, необходимо ли проведение терапии, а также существует ли угроза здоровью, проводится это лабораторное исследование.
Когда возникает необходимость в проведении анализа на количество билирубина у новорожденных, многих матерей волнует, как же его сдавать. Если анализы крови у взрослых берутся натощак, то для новорожденных это условие необязательно. У грудных детей брать кровь можно в любое время суток, не обращая внимания на кормление, ведь малыш не может долго оставаться голодным.
Чтобы провести исследование на содержание билирубина, требуется кровь из вены, в объеме 3-5 мл. Так как у грудничка тяжело обнаружить вены на теле, то наиболее оптимальным местом для забора крови считается поверхностная венка, расположенная на голове.
Не следует переживать из-за этого, ведь для выполнения процедуры используются только тонкие иглы. Поэтому сдача крови на билирубин не приносит крохе боли и совершенно безопасна для его здоровья.
Существует и другой способ для проверки уровня содержания пигмента в крови. К кожным покровам младенца приближают специальное устройство, которое, не выполняя проколов и забора крови, по цвету кожи определяет количество билирубина и отражает информацию на экране. Анализатор билирубина позволяет быстро и безболезненно определить концентрацию вещества в крови у новорожденных.
Самым первым исследованием у новорожденного является анализ крови, взятой из пуповины, который определяет содержание различных веществ в организме крохи, в том числе и печеночных пигментов. По причине того, что обновление кровяных клеток происходит беспрерывно, билирубин в крови будет присутствовать всегда.
При рождении показатели пигментов печени всегда будут более высокими, чем у взрослых, а также у детей, которым несколько месяцев. Это происходит из-за усиленного распада гемоглобина, входящего в состав эритроцитов плода. После рождения в теле грудничка синтезируется нормальный гемоглобин.
Концентрация билирубина в крови зависит от нескольких факторов:
- Срок, в который рожден младенец. У недоношенных детей риск возникновения желтушки выше.
- Особенности протекания беременности. Гипоксия плода приводит к повышению печеночного пигмента.
- Позднее выведение первородного кала – мекония.
- Голод у младенца либо воздействие низких температур, ведущее к переохлаждению.
При рождении в срок показатели билирубина равняются 50-60 ммоль/л, но уже на вторые или третьи сутки эта величина резко возрастает. При этом критическими считаются значения, которые превышают 256 ммоль/л.
У малышей, которые родились в положенный срок, нормальные показатели имеют следующие значения:
- В первые сутки – до 137 ммоль/л.
- Через 48 часов после рождения – до 205 ммоль/л.
- На 3-5 сутки – не более 256 ммоль/л.
- Спустя неделю – не выше 256 ммоль/л.
У недоношенных младенцев анализ билирубина отличается. Превышение концентрации 171 ммоль/л несет серьезную угрозу для здоровья грудничка. На 14-21 сутки после родов билирубин в крови падает, и при нормальных обстоятельствах его значение не превышает 20,5 ммоль/л.
Когда показатели билирубина превышают максимально допустимое значение, это указывает на развитие желтухи, патологической или физиологической, что требует наблюдения за состоянием грудничка, а при патологии – своевременного лечения.
Показатели имеют прямую связь с высокой степенью образования билирубина в организме новорожденного из-за разрушения фетальных красных кровяных телец. В первую неделю его величина неоднократно изменяется по причине построения новых эритроцитов и разрушения тех запасов, что обеспечивали транспорт кислорода в процессе внутриутробного развития малыша.
Во время беременности гемоглобин ребенка имеет иное строение, чем железосодержащий белок у новорожденного ребенка и у взрослых. Так как плодные запасы эритроцитов после родов не могут справиться со своей непосредственной задачей, они распадаются, что и объясняет скачки показателей билирубина в первые дни жизни младенца.
Норма пигмента в крови у малышей, рожденных в положенный срок, и недоношенных детей различается, а своего максимума достигает на пятые или шестые сутки после родов.
В ситуациях, когда анализ на билирубин у новорожденных превышает величины 256 ммоль/л и 171 ммоль/л у рожденных преждевременно, врачи диагностируют желтуху, которая бывает двух видов: патологической и физиологической.
Последняя не представляет угрозы здоровью младенцы, исчезает без дополнительного врачебного вмешательства ближе к концу первого месяца жизни, однако требует пристального наблюдения, ведь состояние способно перейти в более тяжелую форму.
Причинами повышенного билирубина могут быть следующие состояния:
- сложное протекание беременности;
- наличие сахарного диабета у матери;
- осложненные роды;
- недоношенная беременность;
- кислородная недостаточность у плода на последнем сроке внутриутробного развития.
Если показатели печеночных пигментов значительно превышают допустимые нормы, то врачи говорят о патологической желтушке новорожденных, которая требует лечения, а при его отсутствии несет серьезную угрозу здоровью и жизни малыша. Ее причинами могут быть такие же состояния, что приводят к физиологическому повышению концентрации билирубина в крови.
Помимо этого, чрезмерно высокий показатель вещества может свидетельствовать о:
- гормональном дисбалансе;
- обтурации желчевыводящих путей;
- печеночной энцефалопатии;
- развитии резус-конфликта между матерью и ребенком;
- непроходимости кишечника;
- генетической патологии, сопровождающейся разрушением эритроцитарной массы.
К патологической желтухе может привести прием некоторых лекарственных препаратов женщиной в процессе беременности. При выявлении заболевания педиатры не только борются с его проявлениями, но и стараются устранить причину, которая спровоцировала развитие желтушки.
Состояния, являющиеся причинами возникновения нарушения, представляют серьезную опасность для младенца, поэтому требует незамедлительного лечения. Однако и высокий билирубин нельзя оставлять без внимания, ведь при чрезмерном накоплении он приводит в возникновению билирубиновой энцефалопатии.
Признаки этого состояния следующие:
- гепато- и спленомегалия (увеличение печени и селезенки);
- падение АД;
- развитие мышечных судорог;
- отказ младенца от груди или питания из бутылочки;
- чрезмерная сонливость и вялость новорожденного либо гиперактивность.
Несвоевременная терапия этой патологии способна привести к отставанию в развитии, снижению слуха и параличу двигательных нервов.
Анализ крови на билирубин у новорожденных позволяет судить о состоянии работы печени и выделительной системы организма. По этой причине проведение исследования в первые сутки после рождения дает возможность своевременно обнаружить развивающуюся патологию и принять меры по борьбе с ней.
источник
Одним из важных показателей здоровья ребенка сразу после рождения является уровень билирубина в крови, который в первые дни жизни не стабильный и вызывает волнение у молодых мам, окрашивая тело младенца в желтушный цвет. Какой должен быть уровень билирубина у новорожденных, как отличить норму от патологии, а также выбрать правильную тактику лечения? Детально ответить на эти вопросы может только педиатр после пристального наблюдения за состоянием малыша, однако в нашей статье вы прочтете основную информацию на эту тему.
То, что через несколько дней после пребывания вне утробы матери билирубин у новорожденных начинает повышаться, объясняется физиологической особенностью перестроения организма. Для этого периода характерны следующие процессы:
- за ненадобностью большого количества гемоглобина, он начинает процесс распада;
- деформируясь, красные тельца высвобождают билирубин – особый пигмент, который участвовал в образовании железосодержащего белка — гемоглобина и в аномально большом объеме оказывается выброшенным в кровь;
- накопление желчного пигмента в кровяном русле повышается;
- дерма и склеры окрашиваются в тон пигмента – желто-горчичный.
В начале жизни вне утробы печень малыша просто не в силах справиться с высоким билирубиновым уровнем, так как ее функциональные возможности запущены еще не в полную силу. Это состояние считается транзиторным (переходным, временным), и соответствует нормам физиологического развития ребенка. Такая желтуха называется физиологической и не требует особого лечения.
Как и желтуха грудного вскармливания. После родов концентрация в молоке гормонов, понижающих активность ферментов печени высокая, и при естественном вскармливании они проникают в организм младенца, вызывая желтушку. С увеличением количества молока в груди все приходит в норму, и ребенок восстанавливается.
Важно! Не надо спешить прерывать грудное вскармливание, которое для ребенка впоследствии может стать панацеей. Однако, чтобы развеять сомнения и убедиться, что причиной пожелтения кожи не стала патология печени, можно на несколько дней перевести малыша на искусственное вскармливание. Если за это время цвет кожного покрова нормализуется, рекомендуется без промедления возобновить грудное вскармливание.
Билирубин в крови представлен двумя фракциями:
- Непрямой (свободный), который образуется в результате того, что скорость распада эритроцитов выше возможности печени связывать билирубин. Свободный билирубин представляет собой вещество, которому свойственно растворятся только в липидах (жирах). Из-за неспособности растворяться в воде, пигмент очень токсичен, накапливается в кровотоке, вызывая характерное окрашивание, и может нарушать нормальное функционирование клеток, беспрепятственно проникая в них.
- Прямой (связанный) билирубин образуется непосредственно в печени. После биохимического взаимодействия с органической кислотой группы уроновых и ферментами печени, которые снижают токсичность пигмента – он становится растворимым в воде и легко выводится из организма вместе с желчью и мочой.
Показатели двух фракций составляют в сумме общую концентрацию билирубина в крови, при этом прямой составляет не более 25% от общего объема.
Чтобы свободный билирубин стал связанным и растворимым, его должны перенести в печень некоторые белки, которых новорожденным не хватает. Как следствие – норма билирубина в крови повышается, возникает физиологическая желтуха.
В таблице приведены нормы показателей билирубина у младенцев (таблица билирубина у новорожденных по дням)
Желтуха развивается у новорожденных в том случае, если показатели билирубина выше 50мкмоль/л и выражается, кроме концентрации пигмента в крови изменениями состояния кожи младенцев: первоначального окраса, тонуса капилляров, обширности зоны распространения пигмента.
Для оценки интенсивности изменения показателей применяют шкалу Крамера, по которой можно оценить тяжесть состояния ребенка:
- Желтеет зона головы (глазные склеры, лицо, небо, язык снизу) – 100мкмоль/л.
- Желтизна опускается на верхнюю зону туловища выше пупка – 150мкмоль/л.
- Добавляется область ниже пупка, включая ягодицы и бедра – 200 мкмоль/л.
- Окрашиваются в пигмент верхние и нижние конечности – 250мкмоль/л.
- Кожа меняет цвет по всему телу, включая пальцы рук и ног, ладони и ступни – свыше 250мкмоль/л.
Чем выше показатель, тем серьезнее повод предположить у ребенка наличие желтухи разных видов и степени тяжести и такого осложнения как дискинезия желчного пузыря.
Для доношенных критическим показателем будет концентрация билирубина в кровяном русле выше нормы и до предела в 250 мкмоль/л, у рожденных раньше срока – 200. Младенцы, раньше времени появившиеся на свет, имеют больше рисков оказаться в группе с диагнозом «желтуха» из-за недоразвитости систем организма и повышенной чувствительности к неблагоприятным условиям.
Токсины непрямого билирубина могут стать причиной поражения глубинных структур передней части головного мозга, которые отвечают за двигательную активность и координацию, и вызвать билирубиновую энцефалопатию (ядерную желтуху). Это состояние провоцирует:
- усиление сонливости или крайнего возбуждения;
- снижение сосательного рефлекса;
- повышение мышечного тонуса в области затылка.
Важно! Родители должны знать, что зашкаливание показателей отрицательно сказывается на работе мозга и желчевыводящих органов. Если кожа новорожденного резко стала желто-коричневой нужно обращаться за врачебной помощью без промедления. Только снижение уровня билирубина поможет избежать токсического отравления желчным пигментом.
При отсутствии патологии в течение 2-3 недель с момента рождения уровень прямого билирубина постепенно снижается и приходит в норму, именно в течение этого срока физиологическая желтушность младенца исчезает полностью и больше не возвращается.
Больше половины доношенных детей и ¾ недоношенных страдают в первые дни желтухой. К группе риска также относятся:
- двойни;
- дети, у мам которых обнаружен сахарный диабет.
Чтобы вовремя распознать патологию у новорожденного незамедлительно берется кровь из пуповины на анализ в момент рождения и повторно, на третий день жизни. Это позволяет врачам держать ситуацию под контролем и в случае необходимости принять экстренные меры по сохранению здоровья и жизни малыша.
Если и после 2-3 недель признаки желтухи продолжают активно проявляться, врачи могут заподозрить патологическую желтуху, как следствие повышенной концентрации билирубина в крови. Причинами такого состояния могут стать:
- Гемолитическая болезнь новорожденных. Это тяжелое заболевание возникает на фоне резус — конфликта между матерью и ребенком. Проявляется врожденным внутренним отеком подкожной клетчатки, увеличенной селезенкой и печенью, поражением центральной нервной системы.
- Генетический сбой. В этом случае у новорожденного может наблюдаться одно из состояний: порок образования ферментов печени (синдромом Жильберта), пониженная активность ферментов (синдром Криглера-Наджара) и дефицит необходимых ферментов (синдром Люцея-Дрискола). При своевременном лечении возможна полная компенсация, при условии отсутствия тяжелого поражения ядер мозга.
- Поражение печени опасными инфекциями в период нахождения ребенка в утробе матери. Токсичные агенты и вирусы снижают способность связывать билирубин и провоцируют паренхиматозную желтуху. Это состояние характеризуется затяжной желтухой, увеличением лимфатических узлов, потемнением мочи и осветлением кала, изменением биохимического анализа крови.
- Закупорка (обструкция) желчевыводящих протоков, которая случается из-за внутриутробной желчнокаменной болезни, наличие в организме опухоли, которая сжимает желчные пути, синдром сгущения желчи. Этот вид желтухи называется обтурационной. Проблему решает хирургическое вмешательство.
Наблюдая за малышом и зная признаки желтухи, мамы смогут распознать патологическое или безопасное течение недуга и вовремя обратиться за помощью к врачу. Только в этом случае удастся избежать таких тяжелейших осложнений, как:
- острая интоксикация организма;
- альбуминемия, когда показатели альбумина снижаются и не позволяют плазме полноценно транспортировать витамины и полезные вещества;
- глухота, задержка умственного развития, конвульсии из-за проникновения билирубина в мозг;
- непроизвольные двигательные рефлексы, не поддающиеся контролю;
- судороги конечностей.
Очень редко, но все же встречаются случаи, когда возникает самое нежелательное и очень опасное осложнение – ядерная желтуха, которая симптоматически переходит из одной фазы в другую:
- Торможение. Младенец становится вялым, практически не в силах сосать грудь, все его рефлексы угнетены.
- Раздражение. Ребенок находится в гипертонусе, заламывает назад спинку, выворачивается, истошно кричит.
- Мнимое выздоровление. Благополучный на первый взгляд этап, когда всем кажется, что все позади и недуг полностью миновал дитя. Однако, это лишь временное затишье, во время которого нужно проявить особое внимание к ребенку, постараться не упустить ни одного симптома.
- Осложнение. Билирубин атакует головной мозг, поражая ядра, влияя на нервную систему, вызывая серьезнейшие нарушения в организме, может закончиться детским церебральным параличом.
Для диагностики осложненной желтухи применяются биохимические, рентгенологические методы, а также биопсия.
Важно! От своевременного диагноза и правильно выбранной врачебной тактики зависит, насколько тяжелыми для здоровья окажутся последствия желтухи.
Врачи в роддоме в обязательном порядке берут на контроль показатели билирубина в крови новорожденных. Чтобы получить полную системную картину концентрации пигмента, они назначают биохимические анализы на кровь на протяжении всего пребывания младенца в роддоме (2-3 раза) и отслеживают тенденцию к повышению или понижению уровня билирубина.
Мамы могут держать на контроле эту тему и интересоваться у врача, брали ли такой анализ у ребенка и какие результаты лабораторного исследования.
Именно такой подход позволяет своевременно выявить желтуху и назначить, адекватные состоянию ребенка, мероприятия по лечению этого недуга.
Важно! Если ребенок имеет слабовыраженные симптомы желтухи, активен и хорошо сосет грудь, лечения не требуется! При продолжении грудного кормления, спустя неделю кожа, слизистые и склеры полностью нормализуются.
Опытные специалисты, как правило, безошибочно определяют степень тяжести недуга и всевозможные риски, в отличие от советов подруг и общей информации в интернете
В этом случае молодым мамам стоит набраться терпения, и если ребенку требуется еще какое-то время побыть под наблюдением врача – не отказываться от этого, не брать на себя ответственность, не подвергать риску жизнь и здоровье своего дитя.
После проведения всех необходимых исследований – визуальных и лабораторных специалист делает назначение и дает рекомендации.
Фототерапия считается основным и эффективным методом лечения желтушки у новорожденных. Терапевтический результат дает особенность световых волн определенной длины воздействовать на билирубин. Ребенка освобождают от одежды и направляют на его тело специальную лампу. Молекулы билирубина во время поглощения светового излучения преобразуются в растворимое вещество – люмирубин, которое безвредно для детского организма, поскольку абсолютно не токсично и легко выводится из организма с мочой и желчью.
Для этой процедуры предусмотрены кроме лампы, специальные очки, повязка на глаза, матрасики и одеяла. Манипуляция совершенно безболезненна и комфортна, не требует эмоционального напряжения – для ее проведения малышу не надо расставаться с мамой. Кроме того в родильных домах практикуется использование специальных ламп в палатах совместного пребывания, где мама может самостоятельно контролировать состояние ребенка.
Длительная фитотерапия приносит хороший результат, и младенец может во время одного сеанса находится под световым излучением от нескольких часов до нескольких дней. В перерывах между процедурами необходимо уделить время кормлению ребенка, уходу за ним и отдыху.
Важно! Чем больше у мамы молока, тем ниже в нем концентрация ферментов, препятствующих печени справляться с высоким уровнем билирубина.
Если количества процедур в течение пребывания в роддоме недостаточно и уровень опасного пигмента в крови повышается, младенца отлучают от матери и переходят к более интенсивному лечению.
Для полноценного и комплексного лечения врачи назначают препараты, помогающие младенцам преодолеть осложнения желтухи:
- Элькар. Активное вещество препарата – особая аминокислота L-карнитин, которая отвечает за нормализацию процессов обмена энергии. Благодаря стимулированию активности липидного обмена, содержание билирубина в тканях, кровяном русле и органах удается минимизировать. Это повышает функциональную способность печени – она обезвреживает билирубин, снижает его токсическое действие, что дает надежду на благоприятный прогноз.
Для младенцев этот медикамент выпускается в каплях и растворе для инъекций с 20% содержанием главного вещества. Если внутривенные и внутримышечные инъекции рекомендуется проводить в условиях стационара, для того, чтобы легче было отслеживать реакцию младенца на препарат, то после выписки в домашних условиях ребенку капли можно давать самостоятельно. Главное – выполнять рекомендации врача и действовать строго по инструкции.
- Урсофальк. Препарат нового поколения, который призван устранить симптомы и признаки больной печени, обладает широким спектром действия, помогая печени активизировать свои функциональные возможности. Вследствие этого стимулирования орган активнее начинает связывать билирубин, нейтрализовать его и выводить из организма. Врачами очень ценится возможность этого лекарства снять токсическую нагрузку, снизить вероятность поражения головного мозга и предупредить такое осложнение недуга, как ядерная желтуха.
Препарат для новорожденных выпускается в виде суспензии – лекарственной взвеси, которая приятна на вкус и легко дозируется. Разовая дозировка и курс лечения рассчитывается педиатром после анализа состояния ребенка и сопоставления рисков возможных осложнений желтухи и побочных реакций неокрепшего организма на сильный медикамент. В связи с этим родителям нужно знать, что есть ограничения на прием препарата тем детям, у которых имеются серьезные патологии желчевыводящих путей и почек.
- Хофитол. Гомеопатическое средство растительного происхождения с выраженным желчегонным эффектом. Этот препарат защищает и поддерживает печень, восстанавливает ее клетки, способствует приобретению гемоглобином растворимой формы, улучшает метаболизм, лечит болезни желчного пузыря.
Несмотря на отсутствие синтетических составляющих, препарат дают новорожденным с большой осторожностью из-за большой вероятности развития аллергической реакции, вплоть до отека Квинке. При одобрении педиатра, препарат, выпускаемый в форме капель, необходимо разбавить кипяченой водой для смягчения неприятного вкуса. Как правило, 3 дней достаточно для курса поддержки печени и восстановления организма.
- Энтеросгель. Представляет препарат, который не оказывает влияния на уровень билирубина в кровяном русле. Являясь сорбентом, он способствует очищению организма от токсинов, помогая печени и почкам. Лечение пищевого отравления этим препаратом будет также эффективно. При этом его составляющие компоненты не влияют отрицательно на баланс микрофлоры кишечника. Его можно давать с самого рождения и не боятся аллергических проявлений, он не всасывается в кровь. Суточную дозировку определяет педиатр, как и продолжительность курса. Эти показатели индивидуальны и зависят от степени тяжести недуга.
Медикаментозная терапия новорожденных при желтухе может включать: интерферон, витамины, глюкозу, гормональные препараты – большой арсенал средств для восстановления ребенку здоровья и создание благоприятного прогноза на выздоровление.
Оказавшись дома, молодые мамы самостоятельно могут восстанавливать ребенка после желтухи народными средствами, следуя рекомендациям:
- Полезно давать малышу настой из листьев мяты, который готовится следующим образом – мерная ложка сухого сырья заваривается стаканом кипятка. После полного остывания настой готов к употреблению. Малышу достаточно 1 чайной ложки после еды.
- Ванны с цветками календулы помогут снизить уровень билирубина. Новорожденного кладут в ванночку, куда налита вода комфортной температуры, смешанная со стаканом настоя. После 5-10 минутной процедуры, ребенка нужно вытереть, не смывая с тела раствор.
- Воздушные ванны. Для грудничков очень полезно пребывание на свежем воздухе, который обогащает кровь кислородом и укрепляет иммунитет. Если в это время года есть активное солнце – это просто удача, потому что солнечные лучи ускоряют распад билирубина.
- Эмоционально положительный настрой. Психологическое равновесие мамы являются существенным фактором для скорейшего выздоровления ребенка.
Таким образом, только что появившемуся на свет человеку приходится преодолевать немало испытаний, связанных с адаптацией к внешнему миру. Задача мамы и педиатра – создать все условия, чтобы ребенок с наименьшим стрессом прошел этот период без осложнений и последствий.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Степень тяжести желтухи у новорожденных можно определять по нескольким критериям. Чаще всего это уровень билирубина в крови. Данный критерий является универсальным и помогает определить пороговую концентрацию билирубина, то есть угрозу ядерной желтухи с поражением головного мозга. Но иногда используется и визуальная шкала оценки желтухи по Крамеру.
Степени тяжести желтухи новорожденных по шкале Крамера
Уровень билирубина при патологической желтухе может сильно варьировать. По содержанию билирубина в крови определяется степень тяжести желтухи. Также по уровню билирубина определяется дальнейшая тактика лечения. Если билирубин достиг критической отметки в 300 микромоль на литр, то это является показанием для переливания крови.
Степени тяжести желтухи по количеству билирубина в крови
Эти показатели несколько отличаются у недоношенных детей. Объясняется это незрелостью основных функций печени и организма в целом. Так, важно помнить, что для недоношенных детей критический уровень билирубина, при котором существует опасность ядерной желтухи ниже, чем для доношенных детей, и составляет он 250 – 270 микромоль на литр.
Обследование новорожденного ребенка с желтухой начинается с визуального осмотра. Как уже было сказано выше, иногда степень тяжести желтухи можно определить по распространенности желтушной окраски. В норме в желтый цвет окрашивается лицо, шея и верхняя часть туловища. При затяжной желтухе окрашивание может опускаться ниже пупка и достигать колен. Опасным признаком является окрашивание в желтый цвет ладоней и подошв малыша.
Далее врач приступает к пальпации печени и селезенки. При гепатитах и некоторых врожденных аномалиях печени печень увеличивается, при гемолитической желтухе – увеличивается селезенка. Внешне ребенок при физиологической желтухе выглядит здоровым — он активный, реагирует на внешние раздражители, сосательный рефлекс выражен хорошо и он активно сосет грудь. Малыш с ядерной желтухой вялый, слабо реагирует на стимулы, отказывается от еды.
Кроме определения уровня билирубина, при патологической желтухе проводят и другие анализы. Как правило, это общий анализ крови и общий анализ мочи, а также печеночные пробы.
- анемия (снижение количества эритроцитов и гемоглобина) указывает на интенсивное разрушение (гемолиз) эритроцитов;
- снижение количества тромбоцитов;
- рост количества молодых эритроцитов (ретикулоцитов) – также говорит о процессе разрушения эритроцитов. Указывает на гемолитическую природу желтухи.
Биохимический анализ крови
- повышенное количество холестерина;
- рост всех печеночных ферментов (АЛАТ, АСАТ, щелочной фосфатазы) указывает на застой желчи и на то, что причина желтухи – это печеночная патология;
- снижение уровня белка (гипопротеинемия) – также указывает на проблемы с печенью.
дефицит фибриногена и других факторов свертывания – происходит из-за недостатка витамина К, который, в свою очередь, синтезируется в печени.
Результаты зависят от вида желтухи:
- при гемолитической желтухе – моча оранжевого цвета;
- при печеночной и механической желтухе – моча становится очень темной, приобретая цвет пива.
Изменение окраски мочи и кала при желтухе является важным диагностическим критерием. Объясняется это тем, что для каждого вида желтухи характерны свои изменения.
Характеристика мочи и кала при различных видах желтухи
Такие препараты как фенобарбитал и паглюферал назначаются лишь в том случае, если желтухе сопутствуют судороги (резкие сокращения мышц тела). Выбор того или иного препарата зависит от вида приступов и их этиологии. Урсосан, как и другие препараты, способствующие растворению желчных камней, не назначаются новорожденным детям.
Показаниями к переливанию крови при желтухе являются:
- концентрация билирубина более 340 – 400 микромоль на литр;
- почасовый прирост билирубина более 10 микромоль на литр;
- анемия (снижение числа эритроцитов и гемоглобина) второй – третьей степени;
- признаки билирубиновой энцефалопатии (ядерной желтухи) — ребенок становится вялым, отказывается есть.
Для переливания используют «свежую» кровь, то есть кровь сроком хранения не более 3 суток.
Лечение желтухи у новорожденных детей – это ряд мероприятий, которые проводятся, для того чтобы ускорить процесс выведения вещества, формирующегося при распаде гемоглобина (билирубина) и придающего коже характерный оттенок. В домашних условиях терапия может быть проведена только в тех случаях, если патология носит физиологический характер.
Существуют следующие меры лечения желтухи у младенцев:
- обеспечение правильного детского питания;
- коррекция рациона кормящей матери;
- прием медикаментов;
- солнечные ванны.
Обеспечение правильного детского питания
Как отмечают специалисты, у некоторых новорожденных желтуха может проявляться по причине того, что они не получают грудного молока в необходимом объеме. Дело в том, что билирубин, который является причиной характерного оттенка кожи и слизистых, выводится из детского организма вместе с калом. Грудное молоко оказывает легкий слабительный эффект и стул ребенка становится более регулярным и обильным. Кроме того, в молоке содержится большое количество веществ, необходимых для правильной работы печени, что также ускоряет процесс вывода билирубина. Поэтому одним из основных методов борьбы с желтухой новорожденных является полноценное кормление ребенка материнским молоком.
Женщина должна прикладывать ребенка к груди не менее чем через каждые 2 – 3 часа. Следует принимать к сведению, что при желтухе дети могут становиться более сонливыми и апатичными, из-за этого они начинают менее активно сосать грудь, в результате чего не получают необходимого объема питательных веществ. Также причиной плохого сосания может быть допущение ошибок при уходе за ребенком или при организации самого процесса кормления грудью. Чтобы обеспечить ребенку в таком состоянии полноценный рацион, мать должна проконсультироваться со специалистом по кормлению.
В ситуациях, когда грудное вскармливание не является возможным, выбор молочной смеси для кормления должен осуществляться тщательно. Важно чтобы такая пища не провоцировала проблем с регулярностью стула, так как в таком случае течение желтухи затягивается. Если ребенок находится на искусственном вскармливании, врач может порекомендовать поить его отваром шиповника. Это позволит восстановить дефицит витаминов и других питательных элементов.
Коррекция рациона кормящей матери
Если новорожденный с желтухой находится на грудном вскармливании, мать должна соблюдать специальный рацион. Это позволит уменьшить нагрузку на печень ребенка, что поспособствует более скорому выводу билирубина.
Различают следующие положения рациона кормящей матери:
- исключение из ежедневного меню жареных продуктов;
- отказ от острой и чрезмерно соленой пищи;
- ограниченное потребление жиров (акцент необходимо делать на растительные жиры);
- контролируемое употребление сырых овощей и фруктов (их лучше отваривать или запекать);
- уменьшенное потребление рафинированной продукции (сахара, белой пшеничной муки, каш быстрого приготовления).
Чтобы обеспечить достаточный объем грудного молока, кормящей женщине следует включать в рацион богатые пищевыми волокнами (клетчаткой) продукты. В достаточном количестве клетчатка содержится в овощах и фруктах, которые как было сказано выше, перед употреблением следует подвергнуть термической обработке. Также для нормальной выработки грудного молока следует кушать каши (овсяную, гречневую), цельнозерновой хлеб. Кроме объема, кормящей женщине следует заботиться о том, чтобы вырабатываемое молоко было высокого качества. Качественные показатели грудного молока увеличивают продукты с высоким содержанием протеина (белка).
Различают следующие белковые продукты, рекомендующиеся при грудном кормлении:
- изделия из молока (творог, нежирный и неострый сыр);
- диетическое мясо (кролик, индейка, курица);
- нежирная рыба (хек, треска, судак).
Прием медикаментов
В случаях если течение желтухи отличается длительностью или сопровождается интенсивным окрашиванием кожи, новорожденному могут быть назначены некоторые препараты. Лекарства принимаются, для того чтобы улучшить работу кишечника, печени и других органов, которые принимают прямое или косвенное участие в процессе вывода билирубина.
Существуют следующие группы препаратов, которые могут быть назначены при младенческой желтухе:
- сорбенты (средства, очищающие кишечник);
- гепатопротекторы (лекарства, улучшающие функцию печени);
- гомеопатические препараты (средства, оказывающие комплексный благоприятный эффект);
- средства для стимуляции аппетита.
Сорбенты
Сорбенты действуют по принципу губки, то есть, попадая в кишечник, они «впитывают» токсичные вещества, в том числе и билирубин. Прием таких препаратов позволяет ускорить выводить билирубина, что способствует скорому выздоровлению маленького пациента.
Выделяют следующие препараты с впитывающим действием:
- активированный уголь;
- энтеросгель;
- полисорб;
- смекта.
Оптимальный препарат подбирается исходя из веса и общего состояния ребенка, интенсивности желтушного оттенка и других факторов. Поэтому назначать лекарство и определить схему его применения должен только врач.
Гепатопротекторы
Одним из наиболее часто назначаемых при младенческой желтухе препаратов из этой группы, является урсофальк, который изготавливается из аналога человеческой желчи. Лекарство выпускается в виде суспензии, которую необходимо растворять в грудном молоке или смеси и поить ребенка перед сном. Аналогами этого средства являются такие препараты как урсосан (также в виде суспензии) и укрлив (чаще выпускается в форме капсул). Последние два препарата не рекомендуется детям младше месяца, то есть новорожденным.
Чаще всего эти препараты не вызывают побочных эффектов, но иногда прием может спровоцировать расстройство стула или аллергическую реакцию. В таких случаях лекарство отменяют.
Гомеопатические препараты
Гомеопатические лекарства изготавливаются на базе натуральных растительных компонентов и предназначены для нормализации обмена веществ и улучшения общего состояния ребенка.
Существуют следующие гомеопатические лекарства от младенческой желтухи:
- хофитол (сироп на основе вытяжки листьев артишока);
- хепель (таблетки на базе чистотела, хинного дерева и других растительных компонентов);
- галстена (капли, в состав которых входит расторопша, одуванчик).
Средства для стимуляции аппетита
Распространенным препаратом, который назначается для улучшения детского аппетита при желтухе, является элькар. Средство содержит вещество L-карнитин, которое улучшает метаболизм. Лекарство выпускается в виде капель, которые необходимо смешивать с раствором глюкозы. Поить ребенка препаратом нужно за полчаса, до того как его будут кормить.
Солнечные ванны
Под воздействием солнечного света билирубин быстрее разрушается и выводится из организма. Поэтому при лечении физиологической желтухи дома ребенок должен получать достаточное количество солнечного света. При соответствующей погоде рекомендуется почаще гулять с ребенком на улице, оставляя по возможности открытыми руки, ноги, лицо. Важно избегать прямого воздействия солнечных лучей, так как в этом случае ребенок может получить солнечный ожог. Если погода на улице не позволяет совершать частые прогулки, новорожденного следует держать поближе к источнику естественного освещения (например, возле окна).
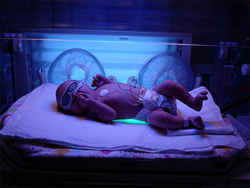
Как проводится процедура?
Фототерапия в медицинском учреждении проводится при помощи специальной лампы, излучающей свет, которая устанавливается рядом с прозрачным боксом (кувезом). В домашних условиях вместо кувеза может использоваться детская кроватка или пеленальный столик. В кувез или кроватку кладут раздетого ребенка, на глаза и детородные органы надевают защитные повязки. Продолжительность процедуры в среднем достигает 2 часов. Затем делают паузу на несколько часов, после чего сеанс повторяют. В целом за сутки ребенок проводит от 12 до 16 часов под лампой. При высоком уровне билирубина сеансы могут быть более продолжительными, а паузы – более короткими. Во время фототерапии ребенка следует периодически переворачивать на спину, живот, правый и левый бок. Также необходимо делать паузы для кормления. На время лечения объем потребляемой ребенком жидкости должен быть увеличен на 20 процентов, для того чтобы избежать обезвоживания. Фототерапия проводится от 3 до 5 дней. Если уровень билирубина снижается раньше этого срока, лечение прекращают.
Противопоказания и возможные побочные эффекты фототерапии
Лечение светом не проводится в случаях, если у ребенка диагностированы серьезные нарушения в работе печени. Также не назначается фототерапия пациентам, у которых выявлена обтурационная (механическая) желтуха.
В некоторых случаях фототерапия может сопровождаться такими побочными эффектами как шелушение и/или бронзовый оттенок кожи, повышенная сонливость ребенка, изменение консистенции и/или оттенка стула. Как правило, после завершения терапии эти симптомы проходят самостоятельно, без дополнительного вмешательства. Иногда фототерапия может спровоцировать аллергическую реакцию в форме крапивницы. В таких случаях лечение отменяют. Также прекращают световое воздействие, если у ребенка темнеет кал, кожа сильно краснеет из-за ожогов или приобретает мраморный оттенок.
Фотолампа (также называется фототерапевтическим облучателем) – это оборудование, при помощи которого проводится лечение светом новорожденных с желтухой. Ранее такие лампы применялись только в условиях стационара, и для проведения лечения необходимо было ложиться в больницу. Сегодня фотолампы можно приобрести для частного применения, то есть в домашних условиях. Стоимость такого аппарата достаточно высока, поэтому оптимальным вариантом является приобретение фотолампы в аренду.
Проводить сеансы фототерапии дома следует только после получения подробной консультации врача. Доктор должен провести обследование пациента, чтобы определить наличие вероятных противопоказаний. Также врач установит оптимальную схему (продолжительность и количество сеансов в сутки) проведения фототерапии. Помимо этого медик проинформирует о том, каким образом следует контролировать состояние маленького пациента во время применения фотолампы.
Какие существуют фотолампы?
Существует несколько разновидностей облучателей для проведения фототерапии. Приборы различаются по некоторым показателям, среди которых самым главным является тип используемых ламп и свет, который они излучают. На сегодняшний день в устройстве для проведения фототерапии могут быть установлены светодиодные, галогеновые или люминесцентные лампы. Каждый вид лампы имеет свои особенности. Так, устройства с люминесцентными лампами обладают более высокой мощностью, галогеновые источники света отличаются более емким ресурсом эксплуатации. Приборы со светодиодными лампами, как правило, отличаются компактными размерами, потребляют меньше электрической энергии. Светодиодные лампы являются оптимальным выбором для проведения фототерапии в домашних условиях. Свет, излучаемый лампами, может быть синим, белым и сине-белым.
Вторым критерием, по которому различаются фотолампы, является их конструкция. Большинство приборов состоит из 3 частей.
Различают следующие конструктивные элементы фотоламп:
- плафон с лампами, количество которых зависит от модели и типа самих ламп;
- основание, которое выполняется в форме треноги или другой устойчивой конструкции;
- металлическая или пластиковая труба, которая соединяет между собой плафон и основание. Труба регулируется по высоте, что позволяет установить оборудование под оптимальным углом.
Для профессионального применения используется оборудование больших размеров в сравнении с фотолампами, которые предназначены для фототерапии в домашних условиях.
Параметры оборудования (мощность ламп и другие технические характеристики) также могут отличаться. Для профессионального применения (в лечебных учреждениях) применяется приборы с высокой мощностью, для использования в домашних условиях существуют менее мощные, но более экономичные агрегаты. Следует уточнить, что эксплуатационный ресурс ламп не является безграничным. Поэтому арендуя оборудование, следует проверять ресурс лампы, так как в случае если он отработан, фототерапия не принесет пользы.
Еще одним критерием, по которому различаются фотолампы, является их комплектация и наличие дополнительных опций. Так, существуют фототерапевтические облучатели, конструкция которых предполагает различные таймеры, для контроля температуры, времени сеанса и других факторов. Некоторые фотолампы поставляются в комплекте с очками для защиты глаз, кувезом (боксом) и другими деталями, которые облегчают эксплуатацию оборудования.
Как пользоваться фотолампой?
В случае если терапия светом проводится в стационаре, организацией условий для лечения занимается медицинский персонал. Когда лечение проводится дома, следует действовать согласно инструкции, которая прилагается к оборудованию. Также необходимо соблюдать рекомендации врача и ряд общих правил использования фототерапевтической установки.
Различают следующие общие правила применения фотолампы дома:
- перед началом сеанса поверхность ламп необходимо протереть сухой тряпкой, так как наличие пыли значительно снижает эффективность процедуры;
- ребенка следует раздеть, а на глаза и зону паха наложить защитные повязки;
- затем новорожденного следует уложить в кувез (или кроватку);
- фотолампу нужно подкатить к месту, где лежит ребенок, и поднять плафон на требуемую высоту;
- затем следует подсоединить установку к источнику питания и отрегулировать положение плафона с лампами под требуемым углом;
- на корпусе установки есть вентиляционное отверстие, и перед тем, как начинать сеанс, следует проверить, не прикрыто ли оно;
- потом нужно установить таймеры отсчета времени и повернуть тумблер (или нажать кнопку) в положение «включено».
«Светоняня» – это современный прибор для проведения фототерапии, который оснащен светодиодными лампами, излучающими синий свет. Оборудование чаще используется в стационарных отделениях, но может применяться и для лечения желтухи в домашних условиях. Фотолампа этой марки относится к фототерапевтическим облучателям последнего поколения. Благодаря продуманной конструкции и большому количеству дополнительных опций оборудование отличается продолжительной и безопасной эксплуатацией.
Конструктивные особенности прибора
В конструкцию прибора включено 364 светодиода, которые обладают длительным сроком службы. Несмотря на большое количество ламп, установка отличается небольшим весом и компактными параметрами, что облегчает ее эксплуатацию, транспортировку и хранение. «Светоняня» оснащена двумя плафонами (верхним и нижним), что обеспечивает равномерное распределение света. Конструкция прибора позволяет отсоединять верхний плафон от соединительной стойки и устанавливать его при необходимости сразу на крышку кувеза.
Различают следующие элементы, которые входят в комплектацию прибора «Светоняня»:
- пластиковый кувез;
- фланелевый конверт для ребенка с прозрачными вставками на спине и груди;
- электронный блок управления, который крепится на соединительной трубе;
- автономный датчик, который контролирует параметры освещения.
Установка обладает функцией звукового оповещения, и при окончании сеанса прибор издает сигнал. Стоимость оборудования зависит от комплектации. Так, цена новой «Светоняни», оснащенной только верхней лампой, варьирует в пределах 65 000 рублей. Если в комплектацию входит и нижняя лампа, агрегат стоит примерно 70 000 рублей. Стоимость прибора увеличивается до 80 000 рублей, если он приобретается совместно с кувезом.
Под воздействием солнечных лучей билирубин преобразовывается в жидкую форму и выводится из детского организма. Поэтому доктора рекомендуют проводить солнечные ванны новорожденным, у которых выявлена желтуха. Нужно уточнить, что пагубное воздействие на билирубин обеспечивает рассеянный свет, а не прямые солнечные лучи, которые к тому же могут спровоцировать ожог кожи. По этой причине во время проведения процедур кожу ребенка следует защищать от прямого воздействия солнца.
Принцип солнечной ванны заключается в обеспечении ребенку регулярного пребывания под солнечным светом. В теплое время года частично одетого или голого малыша следует выносить на балкон или другое место, куда проникает солнечный свет. Во время пребывания под солнцем ребенка нужно регулярно переворачивать с одной стороны на другую. Длительность процедуры должна варьировать от 10 до 15 минут. В день таких сеансов рекомендуется проводить от 3 до 4. Также в теплое время года следует совершать прогулки на свежем воздухе, открывая капюшон коляски (если он есть), чтобы обеспечить проникновение света.
В холодное время года солнечные ванны можно проводить в закрытом помещении, возле окна, так как действия света на билирубин распространяется и через стекло. В то же время, стеклянное препятствие снижает интенсивность светового воздействия, поэтому сеансы должны быть более продолжительными. Лучше всего переместить кроватку ребенка к окну и оставлять его в ней на протяжении всего светового дня.
Грудное вскармливание является основным методом борьбы с желтухой новорожденных. Поэтому по возможности следует не прекращать кормление грудным молоком даже в тех случаях, когда возникают определенные сложности (например, ребенок проходит фототерапию). До недавнего времени считалось, что в некоторых случаях грудное вскармливание способствует росту билирубина и многие специалисты настаивали на переводе ребенка на искусственное питание. Последние исследования в данной области опровергают эту версию и подтверждают тот факт, что новорожденный с желтухой должен получать грудное молоко в достаточном объеме.
Кормление при желтухе грудного молока
Желтуха грудного вскармливания – разновидность физиологической желтухи, при которой характерный оттенок кожи провоцирует материнское молоко. Конкретная причина такой реакции детского организма на сегодняшний день не установлена. Существует несколько теорий развития желтухи грудного вскармливания. Самым популярным предположением среди специалистов является версия о том, что некоторые жирные кислоты женского молока тормозят вывод билирубина, и он накапливается в организме ребенка.
Раньше считалось, что желтуха грудного молока является редким явлением и встречается только у 1 – 2 процентов новорожденных. Более новые наблюдения показывают, что такое состояние диагностируется у одной трети детей, находящихся на грудном вскармливании. Эта разновидность желтухи может продолжаться до трехмесячного возраста и после этого бесследно проходит. Она не сопровождается осложнениями, так как при желтухе материнского молока в организме накапливается нетоксичная форма билирубина.
Кормить ребенка грудным молоком или нет при желтухе грудного вскармливания – вопрос, который интересует многих матерей. Если раньше тактика лечения заключалась в переводе ребенка на искусственные смеси, то сегодня врачи рекомендуют продолжать кормить грудью.
В некоторых случаях грудное вскармливание прекращают на время (от 24 до 72 часов). За этот период количество билирубина в детском организме значительно снижается, после чего ребенка опять начинают кормить грудью. Во время остановки грудного кормления маленького пациента переводят на искусственные смеси. Женщине следует сцеживать грудное молоко, для того чтобы не возникли проблемы с его выработкой.
Как кормить ребенка молоком при желтухе?
В первую очередь, следует отметить, что грудное вскармливание должно быть начато как можно раньше. Значительное количество билирубина выводится с первым калом (меконием), а молозиво (молоко, которое вырабатывается после родов) обладает слабительным действием. Поэтому ребенка следует приложить к груди по возможности сразу после родов. Впоследствии новорожденного рекомендуется кормить 8 – 10 раз в сутки.
Кормящая мама должна контролировать, правильно ли ребенок сосет грудь, потому что в обратном случае малыш не получает необходимого количества питательных веществ. Эта рекомендация актуальна при желтухе, потому что иногда она провоцирует сонливость или слабость у детей, в результате чего они неправильно сосут грудь. Существует ряд признаков, по которым кормящая женщина может проверить эффективность сосания.
Различают следующие признаки некачественного сосания:
- ребенок плюется, капризничает во время еды;
- кроме звука глотания малыш издает и другие звуки;
- губы подвернуты внутрь;
- ребенок щелкает языком;
- после еды малыш обильно срыгивает.
Чтобы наладить процесс кормления, матери нужно обратиться к врачу, который порекомендует, каким образом можно улучшить аппетит ребенка. Также мать может помочь новорожденному, соблюдая некоторые правила при кормлении. Перед тем как начать кормить ребенка, если грудь слишком тугая, нужно провести сцеживание. Затем следует слегка сжать сосок пальцами и подать его малышу в рот. Если ребенок держит рот закрытым, можно провести соском по нижней губе, так его губы приоткроются и ввести сосок в рот будет легче. После того как ребенок возьмет грудь, нужно направить сосок по направлению к небу. Легкая стимуляция верхнего неба активизирует природный рефлекс глотания, и ребенок начнет сосать.
Определить, что ребенок хорошо и с аппетитом ест, можно по ряду признаков. Если малыш во время кормления не причмокивает, делает короткие паузы, во время которых слышно, что он глотает молоко, значит, он кушает хорошо. При эффективном сосании ребенок глубоко захватывает сосок и упирается подбородком в грудь.
Целесообразность лечения желтухи у новорожденных зависит от того, какая причина спровоцировала окрашивание кожных покровов в желтый цвет. Характерный оттенок может быть как следствием простого физиологического процесса, так и признаком серьезных патологий.
В первом случае, при физиологической желтухе, лечение сводится к организации правильного рациона ребенка и матери (если она кормит грудью). Также рекомендуется обеспечить регулярный контакт кожи ребенка с солнечным светом. Иногда новорожденному показана фототерапия.
Во втором случае, при патологической желтухе, новорожденный нуждается в своевременном и адекватном лечении. Характер терапии зависит от причины заболевания, особенностей и состояния ребенка. Как правило, детям назначается медикаментозное лечение в сочетании с фототерапией. При большой концентрации токсичного билирубина, маленькому пациенту может быть показано переливание крови. При механической желтухе, когда болезнь вызвана патологией внутренних органов, ребенку проводят операцию.
Самая большая опасность при данном заболевании у новорожденных заключается в том, что патологическая форма может быть принята за физиологическую желтуху. Основным отличием одного типа желтухи от другого, на который ориентируются родители, является время, в течение которого сохраняется желтушный оттенок. Физиологическая желтуха продолжается всего несколько дней, а патологическая – значительно дольше. Этот факт и помогает родителям вовремя обратиться к врачу. Но существует разновидность физиологической формы (желтуха грудного молока), которая продолжается достаточно долго. В таком случае родители могут принять симптомы опасного заболевания за проявления желтухи грудного вскармливания. Чтобы исключить такую вероятность, следует систематически сдавать анализы на билирубин, а также наблюдать за поведением новорожденного.
Одеяло от желтухи для новорожденных – это сравнительно новое изобретение, которое разработали 3 студента. Это приспособление позволяет проводить сеансы фототерапии в домашних условиях, так как отличается малым весом, компактными размерами и простым управлением.
Особенности одеяла для фототерапии
Внешне это устройство выглядит как матрас, к наружной поверхности которого пришит комбинезон по типу конверта. С технической точки зрения это приспособление представляет собой конструкцию из 3 частей. Первым элементом является лампа, излучающая свет. Поверх источника света установлено покрытие из специального полимерного материала. К полимеру пристрочен конверт, в который укладывается ребенок во время проведения фототерапии. Так как свет подается снизу, проводить сеансы можно без защитных повязок для глаз. Устройство также излучает тепло, что позволяет предупредить переохлаждение ребенка. Матрас устанавливается в детскую кроватку, а встроенные таймеры позволяют контролировать продолжительность сеанса. Используя одеяло фототерапии нет необходимости делать паузы для пеленания, так как менять пеленки или подгузники можно прямо на нем.
Наиболее распространенной в данном сегменте оборудования является система BiliBed, которую производит марка Medela. Вместо конверта в комплект входит мягкое одеяло, в которое можно заворачивать ребенка, если в помещении прохладно. Лампы, установленные в этом оборудовании необходимо менять после 1500 часов использования. Стоимость аренды системы BiliBed составляет примерно 1000 рублей за сутки.

Единственными средствами, которые могут применяться при желтухе, являются отвары, приготовленные из шиповника или кукурузных рыльцев. Поить ребенка такими напитками можно только после врачебной консультации. Также медик определит систему употребления и дозировку этих средств. Рекомендации доктора обязательны к соблюдению, так как бесконтрольное применение таких препаратов может ухудшить состояние новорожденного.
Организация правильного питания кормящей матери является важным условием лечения желтухи у новорожденного. Придерживаться специальной диеты должны матери детей как с патологической, так и физиологической желтухой. Женщина должна принимать в пищу продукты, которые легко усваиваются, чтобы снизить нагрузку на печень и другие органы пищеварения у ребенка. Также кормящей маме необходимо включать в рацион продукты, которые способствуют выработке качественного молока в достаточном объеме.
Существуют следующие правила диеты для мамы при желтухе у новорожденных:
- Калорийность ежедневного рациона должна составлять не менее 3500 калорий. Повышенная калорийность меню обусловлена тем, что женский организм затрачивает много энергии для выработки молока. При дефиците калорий может снизиться объем производимого молока, а недостаточное питание является фактором, который усугубляет течение желтухи.
- Прием алкоголя и употребление табачных изделий во время кормления не только тормозит выздоровление новорожденного, но и отрицательно сказывается на физическом и психическом развитии ребенка.
- Большое количество пряностей и/или специй в употребляемой пище меняет вкус молока, что может не понравиться ребенку. Также новорожденный может с меньшим аппетитом сосать или отказаться вовсе от молока, если женщина злоупотребляет продуктами, в которых много соли.
- Бобовые и все виды капусты провоцируют избыточное формирование газов и вздутие живота у ребенка. Это не только приостанавливает вывод билирубина, но и отрицательно сказывается на детском аппетите.
- Продукты быстрого приготовления, а также те, которые обладают неестественным цветом, вкусом или ароматом, содержат большое количество красителей, консервантов, ароматизаторов. Эти вещества увеличивают нагрузку на печень ребенка, что продлевает течение желтухи.
Меню женщины, которая кормит грудью новорожденного с желтухой, должно содержать свежие натуральные продукты. Рацион должен быть разнообразным и сбалансированным, для того чтобы ребенок получал все необходимые элементы.
Существуют следующие продукты, которые рекомендуются матерям новорожденных с желтухой:
- блюда из круп (кукурузной, овсяной, гречневой);
- мясо слабой жирности (курица, индейка, кролик);
- печеные или отварные овощи (тыква, кабачок, картофель);
- отварные фрукты или компоты из них (яблоки, белая черешня, груши);
- растительное масло (оливковое, подсолнечное);
- кисломолочные продукты (творог, йогурт, слабосоленый сыр).
Если у ребенка диагностирована физиологическая желтуха, такое состояние редко влечет за собой сильные осложнения. Некоторые дети могут становиться более капризными, пассивными, сонливыми. Также в ряде случаев маленькие пациенты теряют аппетит. Такое состояние усложняет терапию и уход за ребенком, но не приносит вреда, так как физиологическая желтуха быстро проходит.
Серьезными негативными последствиями может обернуться патологическая желтуха. Билирубин, который с течением болезни накапливается во внутренних органах и тканях, обладает высокой токсичностью и оказывает пагубное воздействие на жизненно важные системы организма.
Самым опасным осложнением патологической желтухи является билирубиновая энцефалопатия. При высокой концентрации токсичного билирубина большое количество этого вещества скапливается в клетках головного мозга. В результате этого нарушаются обменные процессы и клетки мозга не получают должного питания. Постепенно развивается поражение различных долей мозга, и функция этого органа начинает угасать.
Существуют следующие возможные последствия билирубиновой энцефалопатии:
- снижение слуха или глухота;
- эпилепсия;
- парезы (двигательные расстройства);
- детский церебральный паралич;
- вегето-сосудистая дистония;
- задержки психического развития, которые могут проявляться как сразу, так и в более зрелом возрасте.
Если ребенку не будет оказана своевременная и качественная врачебная помощь, билирубиновая энцефалопатия может привести к летальному исходу.
Чтобы вовремя отреагировать и предотвратить развитие серьезных осложнений желтухи, родителям следует следить за состоянием ребенка и при выявлении тревожных сигналов обращаться к врачу.
Существуют следующие признаки развития осложнений:
- цвет кожи приобретает зеленоватый оттенок;
- на коже появляются пятна по типу синяков;
- кал теряет цвет, а моча становится темной.
Заразна желтуха или нет, зависит от причины, которая спровоцировала окрашивание кожи новорожденного в желтый цвет. При физиологической желтухе вероятность заражения отсутствует, так как данное состояние врачи не относят к заболеваниям. В случае с патологической желтухой ситуация обстоит иначе. Шанс заразиться этой болезнью зависит от фактора, который ее спровоцировал. Передается желтуха в том случае, если причиной ее возникновения является инфекционный процесс, который может быть как бактериального, так и вирусного типа.
Различают следующие причины желтухи, которой можно заразиться от новорожденного:
- болезнь Боткина (гепатит А);
- другие разновидности вирусного гепатита;
- инфекционный мононуклеоз;
- желтая лихорадка (вид вирусной инфекции);
- лептоспироз (разновидность бактериальной инфекции).

К профилактическим мерам патологической желтухи новорожденных относятся:
- своевременное лечение инфекций у матери (в первую очередь, это инфекции, передающиеся половым путем);
- профилактика недоношенности – своевременная госпитализация беременных женщин с угрозой преждевременных родов;
- профилактика гемолитической болезни новорожденных.
Среди вышеперечисленных мер, наибольшее внимание заслуживает профилактика гемолитической болезни новорожденных. Это патология, которая развивается вследствие несовместимости матери и плода по резус-фактору или группы крови. Сопровождается она обширным разрушением эритроцитов крови ребенка, что приводит к росту концентрации токсичного билирубина и развитию анемии.
К мерам профилактики гемолитической болезни новорожденных относятся:
- планирование беременности;
- введение первородящим матерям антирезус-глобулиновой сыворотки;
- регулярный ультразвуковой мониторинг (УЗИ) за состоянием плода;
- не допускать перенашивания беременности;
- переливание крови ребенку при концентрации билирубина 400 микромоль на литр;
- определение титра антител в крови ребенка.
источник