Вы наверняка не раз задавались этим вопросом, если у кого-то из ваших родственников обнаруживали онкологическое заболевание. Многие люди теряются в догадках – что делать, если бабушки и прабабушки умирали в 30-40 лет, а никакой информации об их заболеваниях нет? А если они умирали в 60 «по старости», как и все в то время, была ли это онкология? Может ли она возникнуть у меня?
Когда родственник заболевает раком, нам страшно. В какой-то мере страшно и за свое здоровье – передается ли рак по наследству? Прежде чем делать поспешные выводы и впадать в панику, давайте разберемся с этим вопросом.
Мы в клинике «Медицина 24/7» стараемся активно применять достижения генетиков в повседневной практике: определяем предрасположенность к различным видам рака и наличие мутаций – с помощью генетических исследований. Если вы входите в группу риска – о ней мы расскажем чуть позже – вам стоит обратить внимание на эти исследования. А пока – вернемся к вопросу.
По своей сути, рак – генетическое заболевание, которое возникает вследствие поломки генома клетки. Раз за разом в клетке происходит последовательное накопление мутаций, и она постепенно приобретает свойства злокачественной – малигнизируется.
Генов, которые участвуют в поломке, несколько, и перестают работать они не одновременно.
- Гены, кодирующие системы роста и деления, называются прото-онкогенами. При их поломке клетка начинает бесконечно делиться и расти.
- Есть гены-супрессоры опухолей, отвечающие за систему восприятия сигналов от других клеток и тормозящие рост и деление. Они могут сдерживать рост клетки, а при их поломке этот механизм выключается.
- И, наконец, есть гены репарации ДНК, кодирующие белки, которые чинят ДНК. Их поломка способствуют очень быстрому накоплению мутаций в геноме клетки.
Существует два сценария возникновения мутаций, вызывающих онкологические заболевания: ненаследственный и наследственный. Ненаследственные мутации появляются в изначально здоровых клетках. Они возникают под воздействием внешних канцерогенных факторов, например, курения или ультрафиолетового излучения. В основном рак развивается у людей в зрелом возрасте: процесс возникновения и накопления мутаций может занимать не один десяток лет.
Однако, в 5-10% случаев предопределяющую роль играет наследственность. Происходит это в том случае, когда одна из онкогенных мутаций появилась в половой клетке, которой посчастливилось стать человеком. При этом каждая из примерно 40*1012 клеток организма этого человека также будет содержать начальную мутацию. Следовательно, каждой клетке нужно будет накопить меньше мутаций, чтобы стать раковой.
Повышенный риск развития рака передается из поколения в поколение и называется наследственным опухолевым синдромом. Встречается данный синдром довольно часто – примерно у 2-4% населения.
Несмотря на то, что основную массу онкологических заболеваний вызывают случайные мутации, наследственному фактору также необходимо уделять серьезное внимание. Зная об имеющихся унаследованных мутациях, можно предотвратить развитие конкретного заболевания.
Предрасположенность к раку наследуется как Менделевский доминантный признак, иными словами, как обычный ген с различной частотой возникновения. При этом вероятность возникновения в раннем возрасте у наследственных форм выше, чем у спорадических.
Коротко расскажем вам об основных видах генетических исследований, которые показаны людям из группы риска. Все эти исследования можно провести в нашей клинике.
Определение мутации в гене BRCA
В 2013 году благодаря Анджелине Джоли весь мир активно обсуждал наследственный рак молочной железы и яичников, о мутациях в генах BRCA1 и BRCA2 теперь знают даже неспециалисты. Из-за мутаций теряются функции белков, кодируемых этими генами. В результате основной механизм репарации (восстановления) двунитевых разрывов молекулы ДНК нарушается, и возникает состояние геномной нестабильности – высокой частоты мутаций в геноме клеточной линии. Нестабильность генома является центральным фактором канцерогенеза.
Учеными описано более тысячи различных мутаций в этих генах, многие из которых (но не все) связаны с повышенным риском возникновения онкологического заболевания.
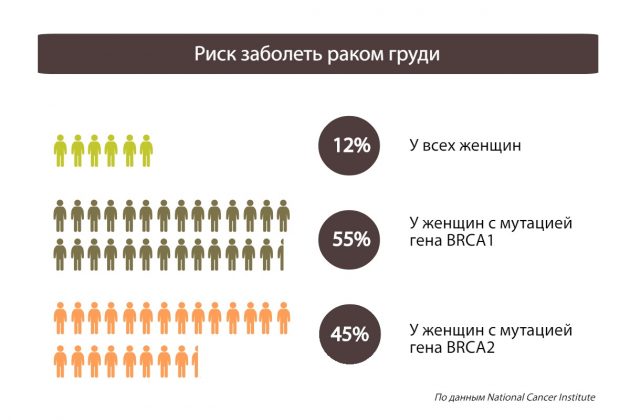
У женщин с нарушениями в BRCA1/2 риск заболеть раком молочной железы составляет 45-87%, в то время как средняя вероятность этого заболевания – всего 5,6%. Растет вероятность развития злокачественных опухолей и в других органах: яичниках (с 1 до 35%), поджелудочной, а у мужчин – и в предстательной железе.
Генетическая предрасположенность к наследственному неполипозному колоректальному раку (синдром Линча)
Колоректальный рак – одно из самых распространенных онкологических заболеваний в мире. Около 10% населения имеет генетическую предрасположенность к нему.
Генетический тест на синдром Линча, также известного как наследственный неполипозный колоректальный рак (НПКР), определяет заболевание с точностью 97%. Синдром Линча – наследственное заболевание, в результате которого злокачественная опухоль поражает стенки толстого кишечника. Считается, что около 5% всех случаев колоректального рака связаны с этим синдромом.
Определение мутации в гене BRaf
При наличии меланомы, опухолей щитовидной или предстательной железы, опухоли яичников или кишечника рекомендуется (а в некоторых случаях обязательно) проведение анализа на BRaf мутацию. Это исследование поможет выбрать необходимую стратегию лечения опухоли.
BRAF – это онкоген, который отвечает за кодировку белка, располагающегося в сигнальном пути Ras-Raf-MEK-MARK. Этот путь, в норме, регулирует деление клеток под контролем фактора роста и различных гормонов. Мутация в онкогене BRaf приводит к избыточному неконтролируемому разрастанию и устойчивости к апоптозу (запрограммированной смерти). Результатом является в несколько раз ускоренное размножение клеток и рост новообразования. По показаниям данного исследования специалист делает заключение о возможности использования ингибиторов BRaf, которые продемонстрировали значительное преимущество по сравнению со стандартной химиотерапией.
Методика проведения анализа
Любой генетический анализ – сложная многоэтапная процедура.
Генетический материал для анализа берут из клеток, как правило, из клеток крови. Но в последнее время лаборатории переходят на неинвазивные методы и иногда выделяют ДНК из слюны. Выделенный материал подвергается секвенции – определению последовательности мономеров при помощи химических анализаторов и реакций. Эта последовательность и является генетическим кодом. Полученный код сравнивают с эталонным и определяют, какие участки относятся к тем или иным генам. На основании их наличия, отсутствия или мутации делают заключение о результатах теста.
Сегодня в лабораториях множество методов генетического анализа, каждый из них хорош в тех или иных ситуациях:
- FISH–метод (fluorescence in situ hybridization ). В полученный от пациента биоматериал вводят специальный краситель – ДНК-пробу с флуоресцентными метками, которые способны показать хромосомные аберраций (отклонения), значимые для определения наличия и прогноза развития некоторых злокачественных процессов. Например, метод удобен при определении копий гена HER-2, важного признака при лечении рака молочной железы.
- Метод сравнительной геномной гибридизации (CGH). Метод позволяет сравнить ДНК здоровой ткани пациента и ткани опухоли. Точное сравнение дает понять, какие именно участки ДНК повреждены, а это дает инструменты для выбора целенаправленного лечения.
- Секвенирования нового поколения (NGS) – в отличие от более ранних методов секвенирования, «умеет читать» сразу несколько участков генома, поэтому успоряет процесс «чтения» генома. Применяется для определения в определенных участках генома полиморфизмов (замена нуклеотидов в цепи ДНК) и мутаций, связанных с развитием злокачественных опухолей.
За счет большого количества химических реактивов процедуры генетических исследований достаточно финансово затратные.. Мы стараемся устанавливать оптимальную стоимость всех процедур, поэтому цена на такие исследования у нас начинается от 4 800 рублей.
В группы риска по наследственному раку попадают люди, у которых наблюдается хотя бы один из перечисленных факторов:
- Несколько случаев одного вида рака в семье
(например, рак желудка у деда, отца и сына); - Заболевания в раннем для данного показания возрасте
(например, колоректальный рак у пациента моложе 50 лет); - Единичный случай определенного вида рака
(например, рак яичников, или трижды негативный рак молочной железы); - Рак в каждом из парных органов
(например, рак левой и правой почки); - Больше одного типа рака у родственника
(например, сочетание рака молочной железы и рака яичников); - Рак, нехарактерный для пола пациента
(например, рак молочной железы у мужчины).
Если для человека и его семьи характерен хотя бы один фактор из списка, то следует получить консультацию у врача-генетика. Он определит, есть ли медицинские показания для того, чтобы сдавать генетический тест.
Чтобы обнаружить рак на ранней стадии, носителям наследственного опухолевого синдрома следует проходить тщательный скрининг на онкологические заболевания. В некоторых случаях риск развития рака можно существенно снизить с помощью превентивных операций и лекарственной профилактики.
Генетический «вид» раковой клетки в процессе развития изменяется и теряет свой первоначальный вид. Поэтому, чтобы использовать молекулярные особенности рака для лечения, недостаточно исследовать только наследственные мутации. Для выявления слабых мест опухоли нужно провести молекулярное тестирование образцов, полученных в результате биопсии или операции.
При проведении теста опухоль анализируется, составляется индивидуальный молекулярный паспорт. В комплексе с анализом крови, в зависимости от требуемого теста, проводится комбинацирование различных анализов на геном и белок. В результате данного теста появляется возможность назначения таргетной терапии, эффективной для каждого типа имеющейся опухоли.
Бытует мнение, что для определения предрасположенности к раку можно сделать простой анализ на наличие онкомаркеров – специфических веществ, которые могут быть продуктами жизнедеятельности опухоли.
Повышение показателя может зависеть от целого ряда причин, совершенно не связанных с онкологическими заболеваниями. В то же время, есть примеры людей с онкологическими заболеваниями, у которых значения онкомаркера оставались в пределах нормы. Специалисты используют онкомаркеры как метод для отслеживания протекания уже обнаруженного заболевания, результаты которого нужно перепроверять.
Для выявления вероятности генетической наследственности в первую очередь, если вы входите в группу риска, нужно обратиться за консультацией к врачу-онкологу. Специалист, исходя из вашего анамнеза, сделает вывод о необходимости проведения тех или иных исследований.
Важно понимать, что решение о проведении какого-либо теста должен принять именно врач. Самолечение в онкологии неприемлемо. Неправильно интерпретированные результаты не только могут вызвать преждевременную панику – вы попросту можете упустить наличие развивающегося онкологического заболевания. Выявление рака на ранней стадии при наличии вовремя поставленного правильного лечения дает шанс на выздоровление.
Рак – неизбежный спутник долгоживущего организма: вероятность накопления соматической клеткой критического числа мутаций прямо пропорциональна времени жизни. То, что рак – генетическое заболевание, не значит, что оно наследственное. Он передается в 2-4% случаев. Если у вашего родственника обнаружили онкологическое заболевание – не впадайте в панику, этим вы навредите и себе, и ему. Обратитесь к врачу-онкологу. Пройдите исследования, которые он вам назначит. Лучше, если это будет специалист, который следит за прогрессом в области диагностики и лечения рака и в курсе всего, что вы сами только что узнали. Следуйте его рекомендациям и не болейте.
источник
The Village узнал, как работает новая система индивидуальной профилактики онкозаболеваний
Фонд профилактики рака совместно с НИИ онкологии имени Н. Н. Петрова запускает систему оценки риска рака SCREEN. Чтобы узнать об индивидуальном риске заболеть, достаточно пройти онлайн-тест и получить рекомендации по его результатам. Также сразу после тестирования в случае необходимости можно будет записаться на обследование. Исполнительный директор Фонда профилактики рака онколог Илья Фоминцев подробно рассказал The Village, почему тест может помочь достаточно точно оценить риски, какие обследования для раннего выявления рака необходимы, а какие бесполезны, и как результаты тестов станут основой для новых научных исследований.
исполнительный директор Фонда профилактики рака
Пройти тест. «На нашем сайте любой желающий может пройти тест, который определит факторы риска конкретно для этого человека. При бессимптомном заболевании нужно иметь чёткие показания к обследованию. Когда что-то болит — это симптом, нащупал опухоль — тоже. А когда нет симптомов, какие показания? В этом случае надо определить факторы риска. Именно их мы и измеряем при помощи теста.
Есть огромное количество исследований, которые говорят, что относительный риск заболеть раком повышается в зависимости от тех или иных факторов, и факторы эти можно установить: около 90 % из них определяются в разговоре с человеком. Я могу спросить, сколько вам лет и какой у вас пол, — это уже факторы риска. Если вам 70 лет, вы мужчина и последние 40 лет курите по две пачки сигарет в день, я могу предположить, что у вас высокий риск рака лёгких. Также огромную роль играет наследственность. Допустим, я спрошу: «Есть ли у вас родственники первой линии, которые болели раком?» Первая линия — это мама, папа, сестра, брат, сын и дочь. Подавляющее большинство людей знают, кто из родственников чем и когда болел.
Большая проблема в том, что и у пациентов, и у врачей ложные представления о том, как надо обследоваться и надо ли обследоваться вообще. Мы проводили предварительные социологические опросы, и результаты это подтвердили. Например, был опрос среди женщин, в нём приняли участие более 3 600 респондентов, из них 92 % — образованные люди: 84 % уже имеют высшее образование, а 8 % пока только получают его. Когда мы спросили „Знаете ли вы, что нужно делать, чтобы обследоваться для раннего выявления рака именно в вашем случае?“, 60 % ответили, что знают, но не уверены, 26 % сказали, что не имеют представления об этом, а 14 % уверены, что знают.
Потом выяснилось, что и эти 14 % опрошенных зря уверены: на тестовые вопросы правильно не ответил почти никто. Например, мы спросили: „Какие из представленных методов вы считаете целесообразными для общего обследования на рак?“ Правильный ответ такой: общее обследование рака вообще делать не нужно, и так сказали только 7 % опрошенных. Зато анализ крови на онкомаркеры как метод обследования выбрали более 70 % респондентов, а это грубейшая ошибка. Эти 70 % не увидят в наших рекомендациях анализ крови на онкомаркеры. Люди не знают, что онкомаркеры — чистая разводка частных клиник. Этот анализ не даёт ответа ни на один вопрос, и я вас уверяю, что частные лаборатории великолепно об этом осведомлены, но они продолжают поддерживать миф об эффективности анализа, в том числе среди врачей. Мы провели исследование и в медицинском сообществе: 46 % опрошенных врачей убеждены, что онкомаркеры нужны для раннего выявления рака, хотя это совершенно не так. Если доктор отправляет вас сдать анализ на онкомаркер для раннего выявления рака, скорее всего, он безграмотен в чём-то ещё, кроме этого. Это маркер безграмотности самого доктора. Не существует единого анализа для всех видов рака. Если бы он был, можно было бы поставить рамку-ракоискатель в аэропорту и проводить там скрининг. Но диагностика — процесс очень непростой.
Ещё один распространённый миф — о необходимости для диагностики рака УЗИ всех органов. На деле это обследование не выявляет онкологию на ранних этапах развития заболевания, зато нередко по результатам УЗИ подозрением на рак называют совершенно безобидные штуки. Это приводит к ненужным биопсиям, операциям, нервотрёпке и не приносит никакой пользы. УЗИ как метод скрининга на рак может применяться только в очень узких группах риска рака яичников, но люди этого не знают».
Получить рекомендации. «По результатам теста люди получат рекомендации. В большинстве случаев это будет рекомендация ничего не делать, потому что, как я полагаю, 70 % потенциальных пользователей — достаточно молодые люди, у которых риск рака ниже, чем риск осложнения от диагностического вмешательства. Кто-то, у кого обнаружатся серьёзные факторы риска и плохая наследственность, получит рекомендации по профилактике конкретных видов рака.
Наша система скрининга работает по алгоритмам, которые мы разработали вместе с сотрудниками НИИ онкологии имени Н. Н. Петрова. Мы изучили много исследований на эту тему, проанализировали гайдлайны наиболее авторитетных онкологических обществ, в том числе Международного агентства по изучению рака, а также использовали рекомендации Всемирной организации здравоохранения — все эти материалы адаптированы для российских реалий. Что такое относительный риск заболеть раком? Если очень упрощённо — чтобы рассчитать его, отобрали людей с определённым фактором риска и без него и сравнили в перспективе их заболеваемость раком и смертность от него. При этом в каждую группу вошли несколько тысяч человек. Разница между двумя группами по каждому фактору — это и есть коэффициент относительного риска.
Не существует единого анализа для всех видов рака. Если бы он был, можно было бы поставить рамку-ракоискатель в аэропорту и проводить там скрининг
Например, если у человека папа или мама болели колоректальным раком до 60 лет, это значит, что ему надо начинать скрининг раньше, чем всем остальным, и проводить его другими методами. Или, например, есть исследования о влиянии лучевой терапии в анамнезе на риск развития рака молочной железы, и это влияние огромно. Если женщина в детстве получала такую терапию выше диафрагмы в возрасте до 30 лет (например, у неё в детстве была опухоль, а это нередкая ситуация), то у неё очень высокий риск развития рака молочной железы, и наблюдаться ей нужно не с 50 лет, как всем, а с 30 лет и с использованием совершенно других методов.
Есть и обратные примеры, которые важны для оценки рисков: исследования показывают, что каждый полный год кормления грудью снижает риск рака молочной железы примерно на 7 %, а каждые роды снижают этот риск примерно на 9 %».
Записаться на приём. «Человек, который получил рекомендацию пройти обследование, сможет записаться к врачу в два клика. Мы не можем повлиять на то, запишется он или нет, но мы постараемся убедить его сделать это. Мы подключили к нашей программе несколько сетей клиник и сейчас тестируем их. В Москве и Петербурге у человека с высокими рисками сразу будет возможность записаться на приём и пройти необходимое обследование. Ещё в 35 городах пока можно будет выполнить лишь часть возможных рекомендаций: сделать низкодозную КТ лёгких, МРТ молочной железы и маммографию. Процесс подключения клиник по всей России будет достаточно долгим, но в течение года-двух мы рассчитываем охватить все города-миллионники.
Почему вообще мы подключаем клиники? Во-первых, потому, что человеку, который прошёл наш тест, нужно мгновенно предоставить возможность записаться к специалисту, а то он забудет пройти обследование или отложит его. Во-вторых, подключая клиники, мы контролируем качество обследований. Потому что если контроля качества нет, все наши усилия коту под хвост.
Могу привести пример: мы проводили акцию по раннему выявлению рака молочной железы в одном из российских регионов. Доктор из Петербурга, который сидел на приёме, руками нащупал здоровенную опухоль груди и отправил женщину на маммографию. Как вы понимаете, это не был бессимптомный рак, ведь уже проявился симптом — опухоль. Но местный врач-рентгенолог сказал пациентке: «У вас всё прекрасно, попейте какие-нибудь травки». Тогда петербургский доктор пришёл к этому специалисту и попросил его показать все онкологические исследования, которые он делал. И выяснилось, что из 20 случаев пальпируемого рака рентгенолог пропустил 17. Причём этот же рентгенолог занимался и диспансеризацией.
Настоящий контроль качества — это достаточно сложно: он включает в себя математику, статистику, интеграцию с медицинскими информационными системами, IT-разработку, привлечение большого количества экспертов, обучение и семинары, разработку стандартов и их контроль. Этой работой будут заниматься НИИ онкологии имени Н. Н. Петрова и Ассоциация онкологов Северо-Запада, а Фонд профилактики рака будет искать средства для неё — всё очень недёшево. Если клиники начнут отходить от нашего стандарта, то рискуют отключиться от системы скрининга и перестать получать от нас пациентов для обследования.
Нас часто спрашивают: «А где мне обследоваться?» А я не знаю где. Нигде нет контроля качества. Даже я, зная всех и вся, при необходимости не смогу отвести в «правильное» учреждение своего отца. Я, конечно, отведу его к хорошему специалисту, но даже этот специалист с высочайшей долей вероятности не будет знать, что делать с тем или иным результатом скрининговых обследований, а это одна из самых главных проблем. У каждого обследования есть предполагаемый исход, и в большинстве случаев результат находится в пределах нормы. Но есть и нетипичные случаи, и как грамотно поступить с ними, часто никто не знает.
Есть Всемирная организация здравоохранения, которая разработала алгоритмы для работы по каждому исходу обследований. К сожалению, с ними мало кто знаком, а это один из элементов контроля качества.
Нас часто спрашивают: «А где мне обследоваться?» А я не знаю где. Нигде нет контроля качества. Даже я, зная всех и вся, при необходимости не смогу отвести в «правильное» учреждение своего отца
Само тестирование — полностью бесплатное, но к работе мы пока подключаем только частные клиники. Во-первых, большинство необходимых обследований невозможно сделать бесплатно и по ОМС. Исключение составляют лишь маммография и цитология шейки матки, но даже маммографию больной без симптомов может выполнить только в рамках диспансеризации — раз в три года, а надо чаще. Во-вторых, государственные поликлиники не могут оплатить весь необходимый объём работы: время экспертов, которые будут приезжать и проводить семинары, IT-разработку, анализ данных. Всё это стоит больших денег, и нам их неоткуда больше взять. Но человек может использовать наши рекомендации и найти бесплатный способ обследоваться.
Однако даже платный скрининг — без лишних обследований — будет очень дешёвым. Бесконечные чекапы с заоблачной стоимостью, которые предлагают частные клиники, не нужны, они вероятнее даже принесут вред, чем пользу. То, что действительно имеет показания и не имеет противопоказаний, стоит недорого.
Если, например, взять небольшую группу сотрудников завода и попросить их пройти наш тест, то, скорее всего, большинству по результатам опроса обследования вообще не понадобятся. Те, кому нужно будет пройти что-то ещё, смогут уложиться в 2–3 тысячи рублей в год. Редкая птица вылетит за 10–15 тысяч рублей в год — такая сумма может понадобиться одному проценту протестированных с особыми факторами риска. Например, женщине в возрасте от 25 до 65 лет может раз в три года потребоваться цитология или раз в пять лет — тест на вирус папилломы человека. Эти анализы стоят около 800–1 000 рублей. Если человек курит, мы можем порекомендовать ему пройти курс отказа от курения, который стоит 5–8 тысяч рублей. Или пациент может попробовать бросить сам.
Кроме того, в будущем мы хотим запустить систему пожертвований вроде «подвешенного кофе». У людей, которые будут проходить тест, мы начнём спрашивать, могут ли они заплатить за свой скрининг. У тех, кто может, будем интересоваться, могут ли они заплатить и за кого-то другого. Тем, кто ответит положительно, мы предложим заплатить за неимущего, тогда у последнего появится возможность пройти тест бесплатно.
Государство в нашем проекте финансово никак не участвует, но мы получаем административную поддержку от государственных клиник и от некоторых региональных органов здравоохранения. Разработку мы осилили с помощью проекта «Такие дела», а дальше продолжим сбор средств через саму систему. Я имею в виду и возможность оплатить скрининг для того, у кого на это нет средств, и деньги частных клиник, которые оплачивают расходы по контролю качества. Изначально мы планировали, что веб-версия проекта обойдётся в 200–300 тысяч рублей, но нам пришлось несколько раз переделать техническое задание, и в итоге мы потратили больше 500 тысяч рублей».
«Это первая подобная система индивидуальной профилактики рака не только в России, но и в мире. Главное, что она даёт, — возможность пройти обследование тем, кому это необходимо. Аудитория теста зависит от методов, которыми мы будем его продвигать. Пока, по нашим данным, больше половины пользователей — старше 30 лет, а рассчитываем мы на средний возраст в районе сорока. Мы будем стараться продвигать наше исследование среди родственников больных раком, потому что они находятся в группе риска. Их места скопления вполне ясны: онкодиспансеры и кабинеты районных онкологов.
Сами результаты теста дадут нам информацию для новых научных исследований. Мы получим распределение факторов риска по возрастам и по регионам. Это очень интересные сведения, из которых могут родиться новые гипотезы. Мы хотим создать математическую модель, которая позволит рассчитать абсолютный риск заболеть раком, учитывая все, даже мелкие, факторы риска. Для этого с полученными данными будут работать прикладные математики и дата-аналитики. Это позволит нам уточнить группы риска и настроить критерии показаний к скринингу более точно.
Например, для раннего выявления рака молочной железы ВОЗ рекомендует делать маммографию раз в год только после 50 лет, при этом есть люди, которые болеют раком молочной железы до 50 лет. Кто они? Их относительно немного, от силы — 1,5 тысячи в год на всю популяцию женщин до 50 лет в России, но всё-таки они заболевают. Выясняется, что примерно половина из них имела факторы риска, говорившие о том, что скрининг нужно было начинать раньше 50 лет: это наследственность, лучевая терапия, что-то ещё. Остаётся ещё около 700–800 человек в год, которые не имели ни одного известного фактора риска и всё-таки заболели раком молочной железы до 50 лет. Здесь невероятно маленький риск, но это произошло. Мы не можем ради этих людей рекомендовать десяткам миллионов женщин проходить ненужную им процедуру. Вопрос: как выявить эти 750 человек? Возможно, с помощью результатов нашего исследования мы сможем ответить на этот вопрос».
источник
Как заметить признаки болезни при помощи зеркала и весов.
Онкологические заболевания (после сердечно-сосудистых) — вторая Рак. Основные факты из основных причин смертности в мире. Многие случаи рака отлично лечатся, если заметить их на ранних стадиях. Для этого нужно не так уж много.
В России, по данным Злокачественные новообразования в России в 2016 году Московского научно-исследовательского онкологического института имени П. А. Герцена, чаще всего новообразования появляются на коже. Из всех подобных случаев 14,2% приходится на злокачественную меланому — одну из самых агрессивных опухолей.
Меланомы чаще всего маскируются под обычные родинки, но новообразование отличается от нормальной ткани и его всё-таки можно найти. Поэтому если регулярно осматривать тело, изучать родинки и подозрительные пигментные пятна, то шанс заметить рак кожи на ранней стадии, когда лечение эффективнее Melanoma всего, возрастает.
Осмотр проводите после душа или ванны, в комнате с хорошим освещением.
- Разденьтесь и встаньте перед зеркалом во весь рост, но если такого нет, подойдёт любое. Осмотрите родинки на лице, шее, груди и животе. Женщинам нужно приподнять грудь и осмотреть кожу под ней. Осмотрите кожу в подмышках, тыльную сторону ладоней, пространство между пальцами.
- Сядьте и осмотрите ноги со всех сторон, не забывая о пальцах. Возьмите в руки небольшое зеркало и осмотрите ноги сзади: под коленями, на задней стороне бедра.
- С помощью того же зеркала осмотрите ягодицы и исследуйте паховую область — новообразование может появиться даже на коже гениталий.
- Встаньте спиной к большому зеркалу и осмотрите спину, глядя в маленькое.
Такие проверки онкологи рекомендуют Skin Self-exam Gallery проводить раз в месяц. Тогда кожа будет под контролем.
- Родинка или пятно больше 6 мм в диаметре.
- Новообразование с неровными, расплывчатыми краями.
- Родинка или пятно необычного цвета, например красное или частично почерневшее.
- Любое образование, выступающее над поверхностью кожи.
Онкологических кожных заболеваний много, выглядят они по-разному. Поэтому желательно всё, что чешется, мокнет, кровоточит и шелушится, показать врачу.
Многие онкологические заболевания развиваются незаметно: рак уже есть, но не даёт знать о себе ни болями, ни какими-то особенными симптомами. А на обычные недомогания не все обращают внимание: зачем бежать к доктору из-за усталости, когда и так понятно, что нужен отпуск?
Один из признаков онкологических заболеваний — потеря веса при условии, что питание и образ жизни не изменились.
Чаще всего так заявляют Signs and Symptoms of Cancer о себе рак желудка, поджелудочной железы, пищевода или лёгкого.
Конечно, вес уходит не только из-за рака. Именно поэтому и нужно взвешиваться регулярно, чтобы знать, когда изменения массы тела оправданны, а когда стоит обратиться к врачу и выяснить, куда пропали килограммы.
Предрасположенность ко многим видам рака передаётся по наследству, а генетическое тестирование помогает выявить мутации, которые повышают риски. Идти на тесты имеет смысл, если у кого-то в семье уже были онкологические заболевания.
Например, на развитие рака молочной железы влияют гены Genetic Testing for Hereditary Cancer Syndromes BRCA1 и BRCA2. Если у человека такие обнаружат, становится понятно, что он в группе риска.
«Нехороший» ген — это ещё не болезнь. Это просто сигнал, который показывает, что нужно внимательно относиться к здоровью и не пропускать подозрительные недомогания.
Маммография — это исследование молочных желёз при помощи рентгеновских лучей. Женщинам рекомендуют Breast Cancer Screening for Women at Average Risk проходить маммографию регулярно после 40–45 лет, а после 50 лет делать OK, When Am I Supposed To Get A Mammogram? её раз в год или два. До этих возрастных границ проверяться бессмысленно и даже вредно. Чем чаще проводится обследование, тем выше риск Mammograms ложноположительного результата. А это, в свою очередь, приводит к лишним исследованиям и операциям.
Самостоятельно искать в груди уплотнения вредно.
По данным наблюдений Preventive health care, 2001 update: Should women be routinely taught breast self-examination to screen for breast cancer? , самодиагностика не помогает найти рак молочных желёз на ранней стадии. Зато заставляет понапрасну переживать, если что-то вдруг «показалось», и лечить случаи, которые этого не требуют (тут имеются в виду новообразования, проходящие сами по себе).
У мужчин тоже бывает рак груди, хотя и нечасто. Поэтому достаточно обращать внимание на неприятные симптомы: боль или уплотнение в груди, любые выделения из сосков или изменение их формы.
Рак лёгких входит в тройку самых распространённых Lung Cancer видов рака, но чаще всего болеют им курящие люди. В группе риска находятся даже те, кто бросил курить меньше 15 лет назад. Важное условие развития рака лёгкого — количество сигарет, которые выкуривает потенциальный больной.
Чтобы оценить шансы на заболевание, можно воспользоваться индексом курящего человека Табакокурение и функциональное состояние респираторной системы у больных хронической обструктивной болезнью легких . Число сигарет в день умножается на количество лет употребления табака и делится на 20. Если показатель больше 25, человек входит в группу злостных курильщиков. Значит, риски заболеть растут. Нужно делать дополнительные обследования.
Кстати, для выявления рака лёгкого используют не флюорографию, на которой ничего толком не видно, а компьютерную томографию.
- Ставить себе диагноз. Прочитать в «Википедии» список симптомов совершенно нормально. Но после такого поиска нельзя делать выводы. Наша задача — заметить тревожные признаки. А диагноз пусть ставят специалисты после обследований и анализов.
- Сдавать кровь на онкомаркеры. Эти анализы нужны пациентам, у которых диагноз уже подтвердился, потому что у здоровых людей результат может быть ложноположительным Cancer blood tests: Lab tests used in cancer diagnosis . Например, из-за воспалительного процесса. С помощью онкомаркеров отслеживают динамику лечения. Для этого исследования повторяют, а результаты сравнивают. Однократный анализ не даст полезной информации Can tumor markers be used in cancer screening? .
- Проводить МРТ, УЗИ и другие обследования, если нет повода. Не зря все диагностические процедуры назначают только после того, как появились симптомы. Исследовать здорового человека без жалоб бессмысленно: врач просто не знает, на что смотреть. А изучать каждый квадратный сантиметр внутренностей неэффективно, так как высок риск пропустить что-то опасное. Или найти неважное и начать усиленно это лечить.
Не ищите заболевание там, где его нет. Рак действительно лучше обнаруживать на ранних стадиях, но главное — не переусердствовать в поисках.
источник
Простата — это небольшая железа, часть мужской репродуктивной системы. Она производит секрет простаты, входящий в состав семенной жидкости. Предстательная железа находится прямо под мочевым пузырем, по форме и размеру напоминает грецкий орех. Она может увеличиваться с возрастом. Через нее проходит мочеиспускательный канал — уретра. Простата есть только у мужчин, поэтому рак предстательной железы также встречается только у мужчин.
Согласно статистике Национального Института Онкологии США рак простаты является третьим по распространенности и составляет 9.5% от всех новых зарегистрированных случаев развития рака в Америке на 2018 год. Наиболее часто (почти в 40% случаев) он диагностируется у мужчин в возрасте от 65 до 74 лет.
Рак предстательной железы часто растет настолько медленно, что большинство мужчин умирают от других причин до того, как болезнь станет клинически продвинутой.
Выживаемость мужчин с раком простаты связана со многими факторами, особенно с распространенностью опухоли во время диагностики. Так, 100% мужчин проживут 5 и более лет с раком, который не вышел за пределы простаты.
- трудности с мочеиспусканием: частое (больше семи раз в сутки) и/или болезненное мочеиспускание;
- кровь в моче или сперме;
- затрудненная эрекция;
- боль в нижней части спины, бедрах, костях.
Есть несколько типов рака простаты, но наиболее распространённым является аденокарцинома, развивающаяся из клеток железы. К другим, более редким, типам рака простаты относятся: саркомы, мелкоклеточный рак, нейроэндокринные опухоли и переходноклеточный рак.
Большинство случаев рака простаты на ранних стадиях выявляется в результате анализа крови на простатический специфический антиген (ПСА) или ректального обследования.
Пока нет единого мнения о пользе скрининга рака предстательной железы, поскольку его результаты могут привести к гипердиагностике и ненужному лечению.
Однако обсудить возможность скрининга с лечащим врачом следует:
- мужчинам старше 50 лет в средней группе риска;
- мужчинам старше 45 лет в высокой группе риска. Например, если у близкого родственника мужчины был диагностирован рак предстательный железы в возрасте до 65 лет;
- мужчинам до 40 лет в очень высокой группе риска. Если у нескольких родственников был диагностирован рак простаты в молодом возрасте.
При этом врач должен четко объяснить всю последовательность действий, которые ждут человека во время диагностики.
Простатический специфический антиген или ПСА — это белок, вырабатываемый как здоровыми, так и пораженными клетками предстательной железы. Раньше нормальным для здорового мужчины считался показатель ПСА 4.0 нг/мл и ниже. Однако дополнительные исследования показали, что уровень ПСА в крови зависит от множества факторов и может варьироваться у одного и того же мужчины.
Бывали случаи, когда рак простаты развивался у мужчин с ПСА ниже 4. И, наоборот, повышенный результат ПСА не всегда означает наличие рака.
Наличие инфекции мочевыводящих путей или простатита повышает уровень ПСА в крови. Кроме того, некоторые лекарства занижают его. К ним относятся финастерид и дутастерид, предназначенные для лечения доброкачественной гиперплазии предстательной железы.
Тестирование крови на уровень ПСА часто дает ложноположительный (когда мужчина, не имеющий рака предстательной железы, диагностируется с этим заболеванием) или ложноотрицательный результат. Чтобы уточнить диагноз, пациенту приходится проходить дополнительные обследования. Это пальцевое ректальное обследование, а также биопсию. Биопсия в редких случаях вызываетболь, провоцирует инфекции, кровотечения и кровь в моче или сперме.
Кроме того, с тестом на ПСА врачи обнаруживают небольшие бессимптомные опухоли. Они могут медленно расти в течение многих лет и никак не влиять на жизнь мужчины. Однако процесс их лечения (хирургическое вмешательство и лучевая терапия) может значительно снизить качество жизни и оказать негативное влияние на нормальное функционирование кишечника и половых органов, на процесс мочеиспускания.
- У 720 мужчин будет отрицательный результат ПСА-теста.
- 178 мужчин будут с положительным ПСА-результатом, но при повторном анализе выяснится, что у них нет рака простаты.Четверо из этих 178 столкнутся с осложнениями биопсии — инфекциями и кровотечениями вплоть до госпитализации.
- У 102 мужчин подтвердится диагноз “рак простаты”.
- 33 из этих 102 диагностированных раков простаты не приведут к развитию заболевания или смерти. Однако из-за того, что неясно, будет ли прогрессировать опухоль, мужчины скорее выберут лечение с его вероятными осложнениями.
- Пять человек все равно умрут от рака простаты, несмотря на ПСА-анализ.
- Один человек избежит смерти от рака простаты благодаря ПСА-тесту.
Если результаты теста показали высокий уровень ПСА в крови, но у мужчины нет других симптомов развития рака простаты, врач может рекомендовать повторно пройти тестирование. Если высокий уровень ПСА в крови подтверждается, врач порекомендует пройти ректальное обследование и регулярно повторять тестирование на уровень ПСА в крови, чтобы отслеживать любые изменения.
При продолжении роста уровня ПСА в крови, могут быть рекомендованы дополнительные обследования, чтобы проверить наличие других заболеваний. В этот список входят анализ мочи на инфекции мочевыводящих путей, а также трансректальное УЗИ, рентген и цистоскопия. При подозрении на рак предстательной железы врач назначает биопсию простаты. Небольшие образцы ткани предстательной железы изучают патоморфологи для определения стадии заболевания.
источник
В ранние сроки тест на рак сможет проверить заболевание. Ежегодно количество людей, страдающих онкологией, сильно увеличивается. Статистика показывает, что смертность от рака по последним данным показывает около 70% по всему миру. В ранние сроки это заболевание можно победить говорят врачи своим пациентам, и совсем другая ситуация с опухолью на поздних сроках, которая порождает метастазы и они уже не подвергаются операции.
Избавиться от этой огромной проблемы пытаются люди из всевозможных медицинских и технологических институтов. Исследователи создали бумажный экспресс тест на рак, очень схожий с тестом на беременность по методу его использования. За несколько минут человек может определить наличие раковых клеток. Будь то тест на рак мочевого пузыря, тест на рак желудка или тест на выявление рака кишечника.
Профессор Сангита Бхатия является автором данной методики. Наночастицы взаимодействуют с протеазами, это высвобождает сотни биологических маркеров, находящихся в моче пациента.
Данная методика начала разрабатываться в 2012 году, в этот момент профессор с его сотрудниками выявили синтетический биологический маркер, усиливающий сигналы протеазов. Их довольно сложно определить. Такие белки помогают «исчезнуть» раковым клеткам с их изначальной локации.
Наночастицы, покрытые пептидами, в вводятся в тело пациента при помощи инъекции. Частицы строго нацелены на металлопротеиназы. Они накапливаются в области опухоли, где пептиды расщепляют протеиназы. Затем фрагменты белков скапливаются в почках и выводятся с мочой.
Изначально пептиды находили при помощи масс-спектрометра, анализирующий молекулярный состав. Но, к сожалению, данные приборы не являются легкодоступными. В итоге, решено было создать тест-полоски из нитроцеллюлозной бумаги, покрытую антителами захватывающую пептиды. И когда антитела захватывает данные ферменты белков, то полоска окрашивает в некоторый цвет. Подобный экспресс тест на рак легко приспособить сразу под несколько видов ферментов.
Тест на рак толстой кишки оказался положительным, т.е. его удалось точно выявить при проведении экспериментов исследователями на мышах. Профессор Бхатия рассказала, что первые тесты проведутся на тех пациентах, кто излечился от рака и кто имеет генетическую предрасположенность.
На сегодняшний день всем испытуемым, прежде чем использовать тест-полоску, нужно получить инъекцию(это единственный неудобный момент, через который придется пройти), но ученые в настоящее время занимаются над созданием имплантата, который выпускает наночастицы под кожу.
Для собственного спокойствия и прекращения приступов страха перед онкологическими заболеваниями, необходимо пройти анализ крови на онкологические маркеры, это своего рода профилактика. Конечно, лекарство от рака еще не создано, но остановить болезнь на первых ее стадиях вполне допустимо. Для того, чтобы запустить лечение на первых этапах болезни для выявления болезни пациентов отправляют на анализ крови. Онкологические маркеры – это особые белки, выделяющиеся зараженными клетками.
Нахождение таких белок дает потенциал докторам верно определить диагноз. Анализ крови – это первостепенный тест на раковые клетки того или иного вида. Обнаружение рака не первых стадиях – это возможность его оперировать на ранних стадиях или подвергнуть болезнь химиотерапии, облучению.
Данный анализ поможет точно определить стадию болезни, её тип, а также он показывает реакцию организма на присутствие патологических изменений. Немаловажный момент в тесте на онкологические маркеры объясняет сильное увеличение концентрации особого белка не раком, а обычным воспалением органа.
Основные онкологические маркеры
- ПСА – это особый фермент, выделяющийся в теле, как здоровой железой, так и аденомой простаты или другой раковой опухоли. Он рассматривается только при полной диагностике. В данном случае маркер не эффективен, его рост в организме связан с возрастом человека.
- РЭА. Данный маркер при раке толстой кишки способен выявлять его при большой концентрации, а также наблюдать процесс изменения раковой опухоли. Обнаруживается данный белок при различных опухолях: печени, поджелудочной железы, простаты, мочевого пузыря, груди.
- Альфа-фетопротеин. Увеличение количества данного белка диагностируется при ранней стадии рака печени. Увеличение этого маркера происходит при злокачественных оброзваниях в желудочном и кишечном трактах.
- Хорионический гонадотропин является маркером, показывающим на развитие нейробластом и нефобластом.
- Антиген рака 125. Повышенное количества такого белка обнаруживается у пациентов с раком яичников и эндометриозе.
- Са 15-3 определяется у людей с раком молочной железы.
- СА 19-9. Фермент, который рассматривается только в комплексе, а сам по себе считается не информативным.
Основные указатели, указывающие на злокачественные образования.
- Увеличенная щелочная фосфатаза – первая возможная причина опухоли костей.
- Повышенная активность кислотной фосфатазы – это возможная первопричина рака предстательной железы
- Повышенная концентрация лактатдегидрогенеза говорит о присутствии лейкоза.
Молочные железы состоят из следующих типов тканей – железистая, жировая и соединительная. Раком молочной железы являются опухоли, которые развиваются в груди, а точнее в железистой ткани. Раку груди подвержены заболеть не только женщины, но и мужчины.
Развитие рака молочной железы происходит, как и у любой злокачественной опухоли.
Вырастают из клеток молочных протоков опухоли молочных желез. Здесь можно диагностировать протоковую карциному или рак молочной железы. Инвазивная лобулярная карцинома – это болезнь, развивающаяся из долек молочной железы.
На данный моменты учеными комплексно не выявлены причины образования рака груди. Выявлены некоторые факторы риска, которые влияют на вероятность обнаружения рака. Между тем, ученые и врачи связывают рак груди с некоторыми обстоятельствами.
На первых стадиях рак груди проходит практически без симптомов. Но во многих случаях некоторые признаки можно выявить. И вот некоторые из них:
- Отвердевает кожа
- Кожная эрозия
- Из соска выделяется жидкость
- Покраснение кожи
- Происходит втяжение соска
Агрессивный вид онкологии – это рак поджелудочной железы. Самая распространенная форма – аденокарцинома. Зачастую, симптомы данного рака не видны до начала четырех стадий болезни. Обычно опухоль поджелудочной дает симптомы только при её росте и распространении в организме человека.
Правда, есть такие признаки рака поджелудочной, которые помогают выявить болезнь на ранних сроках:
- Желтуха, боль в животе, потеря веса.
- Рак тела и хвоста в поджелудочной – также потеря веса и боль в области живота.
Такие симптомы называют поджелудочными-кишечными, потому что опухоль распространяется рядом с отделами системы пищеварения.
Простата или предстательная железа – это мужской орган внутри половой системы, он находится в начале отделов канала мочеиспускания. Простата производит семенную жидкость и участвует в извержение семени, а также предстательная железа функционирует в удержании мочи.
Рак простаты развивается обычно в тканях желез и является злокачественной опухолью. Как и большинство других таких опухолей склонен к выделению метастаз, распространяется по организму. По статистике у мужчин возрастом свыше 50 лет рак предстательной железы встречается довольно-таки часто и является одной из основных причин смерти.
Основные причины возникновения рака простаты досконально не выяснены, но выявлено, что она тесно связано с тестостероном. Чем выше уровень в крови, тем более возможно появление рака простаты и выше уровень злокачественности.
Основными факторами риска появления заболевания являются:
- Нарушение экологии в населенном пункте.
- Возраст
- Наследственная предрасположенность предстательной железы к раку.
- Условия работы.
- Плохая и неправильная диета.
Даже на ранних стадиях рак предстательной железы может давать метастазы.
Это злокачественная опухоль, первоисточником её являются клетки прямой кишки. Клетки рака прямой кишки выступают в ее просвет и или прорастать в ее стенку.
За последние годы болезнь раком прямой кишки возросла во многие разы. В списке лидером в списке заболеваний являются следующие страны Израиль, Индий, Китай, страны Америки и прочие. Среди японцев подобное онкозаболевание встречается редко.
Рак прямой кишки – это преимущественно заболевание людей пожилых возрастом свыше 50 лет. Каждый год регистрируется около полумиллиона случаев рака толстой кишки, из которых не менее сорока процентов является рак прямой кишки.
Факторы риска заболевания до сих пор до конца не выявлены, однако в основные причины рака прямой кишки все же выделены:
- Особенности диеты. Всевозможные канцерогенные вещества, высококалорийная пища. Есть факт, что среди веганов рак прямой кишки очень редок.
- Асбестовые работы.
- Анальный секс.
- Полипы прямой кишки и инфекционная вирусная папиллома.
Рак прямой кишки по организму развивает довольно медленно, он долго произрастает по окружностям кишки. Метастазы распространяются по организму при помощи крови и лимфы, тем самым образуя новые очаги.
Образования рака прямой кишки располагаются в основном в легких, лимфатических узлах и печени.
Во многих случаях заболевания рака возможно предотвратить. Но и нужно не забывать, что профилактика рака хоть и долгосрочна не только по времени но и по денежным средствам.
Употребляя табак. Вы увеличиваете риск возможности появления болезни. На 2004 год случаи смерти от рака были равны семи с половиной миллионов, из них 21 процент смертности табакокурильщиков.
Немаловажно и здоровое питание в профилактике раковых заболеваний, оно приводит к снижению риска появления болезни в сердечно-сосудистой системе
Большинство благотворительных фондов ставят себе основной задачей помощь онкобольным людям. Ранее люди, заболевшие раком, практически не имели возможности справить с болезнью. Не смотря на огромный скачок в развитии медицины, рак – сама непредсказуемая болезнь и нельзя быть в стороное, и утверждать, что рак меня никаким образом не касается. Помощь фондов различна и зависит от стадии рак и необходимости больного в чем-либо.
Больные дети, страдающие подобным заболеванием, идут на поправку чаще, чем люди более взрослые. В связи с этим, направление благотворительных фондов идет на помощь детям и является главной функцией организации.
Помощь онкобольным – это точная и качественная диагностика, вовремя поставленный диагноз – возможность вылечить человека на ранней стадии. Так как на поздних сроках излечиться практически невозможно.
Фонды также занимаются поиском качественных клиник и покупают нужные лекарства для больных. Обычно курс лечение проходит в странах Европы, в домашних условиях излечится от рака невозможно. Лечение за рубежом стоит не малых денег и не каждый пациент способен оплатить и пройти курс лечения своими силами. Фонды занимаются финансированиями данных курсов, порой для полного выздоровления необходимо прохождения их не один раз и всевозможная профилактика.
Важным фактором в выздоровлении и борьбе с недугом является также и психологический. Роль его не стоит недооценивать, важна поддержка близких и родных. Больные должны надеяться на помощь, думать и знать: «Меня тоже возможно вылечить и мне обязательно помогут». Не нужно опускать руки. Известны такие случаи, что даже при поздних стадиях больные излечивались.
источник
Ранняя диагностика онкологических заболеваний: современные методы диагностики, онкомаркеры, программа департамента здравоохранения, ее важность, цели и задачи
Онконастороженность и ранняя диагностика онкологических заболеваний (тесты, анализы, лабораторные и другие исследования) важны для получения положительного прогноза. Рак, выявленный на ранних стадиях, эффективно поддается лечению и контролю, выживаемость среди пациентов высокая, прогноз положительный. Комплексный скрининг проводится по желанию пациента или по направлению врача-онколога в Центрах ранней диагностики онкологических заболеваний (в Ставрополе, Москве, Ростове-на-Дону, Казани и других городах России). Программа ранней диагностики ставит задачей выявление онкологии на начальных стадиях, когда лечение наиболее результативно.
В настоящее время рак является второй по распространенности причиной смертности в мире. Онкологические болезни — это около 200 диагнозов, причем каждая разновидность рака имеет свои признаки, методы диагностики и терапии. Ежегодно заболеваемость увеличивается на 3 %, а ВОЗ считает, что в ближайшие двадцать лет эта цифра возрастет практически на 70 %. Сегодня в мире ежегодно регистрируется 14,1 млн случаев болезни, а 8,2 млн людей умирают от различных видов рака и осложнений.
Британские онкологи считают, что список самых распространенных разновидностей онкологических заболеваний мало изменился за последние полвека. Самыми распространенными являются: рак легких, груди, кишечника, предстательной железы и желудка. Не сильно отстают рак печени, шейки матки, пищевода, мочевого пузыря, а также неходжкинские лимфомы (злокачественные новообразования лимфатической системы). Практически половину (42 %) случаев заболеваний во всем мире составляют онкологические заболевания легких, груди, кишечника и предстательной железы. Самым распространенным среди мужчин является рак легких, среди женщин — груди.
В 169,3 млн лет ученые оценивают потери лет жизни из-за раковых образований. Во всем мире насчитывается более 32,6 млн больных раком — таковая численность людей, которым этот диагноз был поставлен за пять лет до окончания 2012 года. Треть всех случаев связана с четырьмя ведущими факторами риска: курением, употреблением алкоголя, нерациональным питанием и лишним весом, а также недостаточной физической активностью. Курение является причиной около 20 % случаев смерти от онкологии легких. В 18 % случаев причиной являются инфекции. В бедных регионах этот показатель значительно выше.
В странах Азии регистрируется 48 % новых случаев, в Европе — 24,4 %, Америке — 20,5 %, Африке — 6 %, Океании — 1,1 %. Так, более 60 % новых случаев диагностируются в странах Африки, Азии, Южной и Центральной Америки. Около 70 % смертей относятся к этим регионам. Европа и Северная Америка имеют относительно низкую смертность, если сравнивать с общим числом новых пациентов.
Самый высокий уровень случаев заболевания отмечается в Дании. Там было зафиксировано 338 болезней на 100 тысяч человек. Во Франции этот показатель чуть меньше — 325 человек, в Австралии 323 человека, в Бельгии — 321, в Норвегии — 318. Что касается государств на Ближнем Востоке, самые плохие показатели в Израиле.
В развивающихся странах 99 % смертей случаются из-за нелеченного рака. При этом 90 % сильных анальгетиков применяются в Австралии и Новой Зеландии, Канаде, США и некоторых европейских государствах. Получается, что менее 10 % болеутоляющих используется 80 % населения. Статистика действительно ужасающая. Эти данные приводятся для популяризации сведений и борьбы с предрассудками, которые связаны со страшной болезнью. Важно помнить, что массовая ранняя диагностика онкологических заболеваний существенно снизила бы статистику.
ВОЗ определяет факторы, которые повышают опасность заболеть серьезной болезнью. Среди тех факторов риска рака, которые научно доказаны, особое значение имеют перечисленные далее. Возникновение онкологии может быть связано как с определенными характеристиками организма и состояния здоровья конкретного пациента, так и с условиями внешней среды.
Некоторые инфекционные заболевания вызывают структурные изменения, которые приводят к формированию злокачественных новообразований. Особое значение имеют: вирус гепатитов С и В, вирус иммунодефицита (ВИЧ), бактерия Хеликобактер Пилори, вирус папилломы человека (ВПЧ). Избежать тяжелых осложнений помогает своевременное применение противовирусных, противопаразитарных и антибактериальных препаратов.
ВИЧ нередко приводит к развитию острых форм рака лимфоузлов и крови. Причиной тому служит перестройка генетического материала. ВПЧ становится причиной рака шейки матки и предраковых состояний в 70 % случаев. Существует более 100 видов ВПЧ, из которых 13 приводят к развитию злокачественных новообразований. Бактерия Хеликобактер провоцирует рак желудка, вирусный гепатит В и С — поражение печени.
Склонны к злокачественному перерождению доброкачественные новообразования. Это, например, полипы кишечника, эрозия шейки матки, изменения пищевода. Устранить влияние этого фактора риска поможет ранняя диагностика онкологии.
Генетические мутации, которые передаются по наследству, связаны с возникновением злокачественных опухолей. Например, к таковым принадлежит мутация, повышающая риск развития рака молочной железы и яичников. При определенных видах полипоза кишечника или синдроме Линча вероятность возникновения злокачественной опухоли в течение жизни приближается к 100 %. Эффективные профилактические меры позволяет принять ранняя диагностика онкологических заболеваний и онконастороженность. В некоторых случаях проводятся даже превентивные операции.
К значительному росту заболеваемости раком легких, мочевого пузыря и молочной железы, крови и кожи ведет загрязнение окружающей среды и вредное воздействие химических канцерогенов. Сократить количество случаев поможет строгое соблюдение рекомендаций относительно применения моющих средств и другой бытовой химии. Вредным фактором является воздействие ультрафиолета и ионизирующего излучения. Снизить пагубное воздействие позволит строгое соблюдение строительных норм (в строительных материалах может содержаться избыточная концентрация радона), дозированное пребывание на солнце и применение солнцезащитных средств.
Предотвратить развитие множества заболеваний поможет сбалансированное питание. В ежедневном рационе должно быть достаточное количество антиоксидантов, которые содержатся во фруктах и овощах. Недостаток этих веществ может спровоцировать развитие рака. Канцерогенными являются жиры, особенно те, которые прошли многократную термическую обработку, некоторые красители и консерванты.
Доказана связь между ожирением и развитием рака кишечника, матки, пищевода, молочной железы. Системное и местное влияние оказывает систематическое употребление алкоголя, курение. Доказана прямая связь курения и заболеваемости онкологией пищевода, желудка, губ, гортани, глотки, мочевого пузыря, шейки матки и поджелудочной железы.
Большинство злокачественных новообразований имеют относительно благоприятный прогноз, если выявлены на ранних стадиях. Современная диагностика позволяет ограничиться незначительными процедурами, чтобы сохранить пораженный орган и предотвратить негативные эффекты терапии. Для ранней диагностики онкологических заболеваний сегодня широко применяется скрининг — несколько лабораторных исследований и инструментальных методов, которые позволяют обнаружить опухоль при отсутствии клинической картины. Скрининговые тесты широко используются не только для лиц, которые подвержены влиянию факторов риска, но и для относительно здоровых людей разных возрастов.
Основные методы в рамках ранней диагностики онкологических заболеваний выполняются следующие: тест на онкомаркеры, генетические исследования, анализ на скрытую кровь, ПАП-тест, маммография, МРТ груди, ультразвуковые исследования, КТ, эндоскопия, виртуальная колоноскопия, сканирование родинок и обследование кожи.
Анализ крови на онкомаркеры позволяет медикам заподозрить наличие предраковых изменений у пациентов, которые не предъявляют никаких жалоб. Некоторые исследования рекомендуется проводить массово после достижения определенного возраста. Это, например, тест, диагностирующий рак простаты (рекомендуется раз в два года после 40-50 лет). Генетические исследования назначаются при подозрении на наличие генетических мутаций, которые повышают риск развития рака. Особое исследование показано в семейном кругу пациенток, которые страдают раком матки или яичников, а также молочной железы.
Анализ кала на скрытую кровь позволяет определить даже незначительное желудочное кровотечение, причиной которого нередко оказывается онкология. Периодически проходить исследование рекомендуется всем лицам старше пятидесяти лет, а также при анемии невыясненной природы у пациентов различных возрастов.
ПАП-тест и исследование на ВПЧ рекомендованы женщинам от 21 до 65 лет. Эти методы позволяют выявить не только раковую опухоль, но и своевременно диагностировать предраковые изменения, которые поддаются эффективному лечению.
Маммография и регулярное наблюдение у маммолога являются самыми эффективными методами диагностики онкологии на ранних стадиях. Маммография значительно снижает риск обнаружения злокачественных новообразований на неоперабельных стадиях у пациенток от 40 до 74 лет. Нередко такое исследование сочетают с УЗИ, что позволяет получить комплексное представление о состоянии груди.
МРТ проводится для диагностики малейших структурных изменений ткани по рекомендациям специалистов. Показано пациенткам с диагностированными мутациями типа BRCA2 и 1. Этим же группам, а также женщинам с синдромом Линча показано УЗИ трансвагинальным датчиком для своевременной диагностики трансформаций в яичниках и матке.
КТ проводится с низкой дозой облучения. Рекомендован этот метод пациентам, которые подвержены влиянию факторов риска развития рака легких, а также всем курильщикам после пятидесяти пяти лет.
Эндоскопические методы позволяют обнаружить рак и предраковые изменения органов ЖКТ. Гастроскопия какое-то время назад массово проводилась в рамках ранней диагностики онкологических заболеваний в Японии, так как там рак желудка занимал лидирующее место среди всех онкозаболеваний.
Колоноскопия рекомендуется людям старше 50 лет, которые находятся в группе риска. Также исследование проводится при наличии наследственных факторов риска у пациентов любого возраста. Медицина сегодня позволяет пройти и неинвазивное исследование кишечника — виртуальную колоноскопию. Метод незаменим для пациентов с противопоказаниями к инвазивной технике.
Своевременно обнаружить меланому позволяет наблюдение у врача-дерматолога и использование методов оптической диагностики. Обследование у дерматолога рекомендовано всем пациентам с пигментными изменениями (родинками и пигментными пятнами). Необходимо также отслеживать динамику роста родинок при помощи периодического сканирования.
Среди женщин чрезвычайно распространен рак молочной железы (по сравнению с другими видами онкологических болезней). Основными методами ранней диагностики онкологических заболеваний у женщин являются мануальное обследование (в том числе и самообследование), маммография, УЗИ, определение наличия наследственных мутаций, а также биопсия. Часто достаточно информативным оказывается первый метод — обычное мануальное обследование. Пальпация позволяет обнаружить наличие уплотнений, оценить их характер, увидеть дерматологические симптомы (покраснения, выделения из соска), состояние лимфатических узлов.
Но все же самыми достоверными методами являются инструментальные, если речь идет о ранней диагностике онкологических заболеваний. И онконастороженность самой пациентки, кстати, тут имеет немаловажное значение. Женщина может время от времени проводить самодиагностику. Поводами обратиться к врачу являются боль в одной из желез, изменение очертаний и формы груди, плотное образование, кровянистые или любые нетипичные выделения из сосков, припухлость на соске, втяжение или сморщивание кожи груди, увеличение лимфоузлов с соответствующей стороны.
Маммография — это информативный и безопасный метод, при помощи которого можно выявить опухоль еще до того, как она будет определяться при пальпации. Снимки молочной железы рекомендуется выполнять ежегодно после 40 лет. Вопрос о дополнительных методах диагностики решается врачом по результатам ММГ. УЗИ информативно для пациенток младше 40 лет. Метод абсолютно безопасный и может использоваться для динамического наблюдения за пациенткой. Биопсия показана при выявлении опухоли. Если образование менее 1 см, то манипуляция напоминает обычную инъекцию. Проводится процедура амбулаторно, без подготовки, обычно не требует обезболивания. Материал для гистологического исследования обрабатывается в течение семи — десяти дней.
Если у пациента много родинок, то в рамках онконастороженности и ранней диагностики онкологических заболеваний тест проводится для определения природы кожных образований. Часто за безобидными родинками скрываются заболевания, пограничные с раком коже, а также злокачественные новообразования. Это могут быть, например, меланома, базалиома, карцинома и так далее. Доброкачественные новообразования, которые вследствие своей локализации постоянно травмируются, желательно удалить. Это чаще рекомендуется людям с первым типом кожи: рыжими или светлыми волосами, голубыми глазами и светлой кожей. Перед иссечением родинки рекомендуется выполнить дерматоскопию. Обязательно нужно определить, злокачественное новообразование или доброкачественное. После специалист определит наилучший метод терапии: криодеструкция или иссечение.
Тест на онкомаркеры проводится как дополнительное исследование в рамках профилактики и ранней диагностики онкологических заболеваний. Онкомаркеры — это специфические вещества, которые появляются при развитии опухоли. Этот анализ можно провести и без направления онколога, но не бесплатно. В рамках программы ранней диагностики онкологических заболеваний тест проводится по полису ОМС при наличии определенных показаний. Анализ определяет маркеры онкологического процесса в прямой кишке, толстом кишечнике, печени, желудке, легких, предстательной железе, мочевом пузыре, молочной железе, поджелудочной железе, яичниках, желчном пузыре. Онкомаркеры в небольших количествах могут присутствовать в организме здорового человека. При определенных состояниях их количество увеличивается, так что не всегда несоответствие результатов норме говорит о наличии онкологии.
Любые симптомы, которые не беспокоили ранее, являются поводом для прохождения внеочередного скрининга. Должны насторожить: подкожный узел любой локализации, образование на коже, постоянный кашель, кровотечения или изменения функции кишечника (диарея, запоры). Женщинам рекомендуется обратиться к врачу при увеличении подмышечных лимфоузлов, прощупывании уплотнения в молочной железе, изменениях кожи груди или выделениях из соска.
Кроме того, многим видам онкологии предшествуют фоновые заболевания. Это, например, хронический гастрит или язвенная болезнь для рака желудка. Для рака шейки матки предраковым заболеванием являются эрозии и полипы. С такими диагнозами скрининг нужно проходить ежегодно. То же самое рекомендовано при наличии нескольких факторов риска. При возникновении вопросов, связанных с диагностикой, следует обратиться к страховому представителю компании, выдавшей полис ОМС — это важный нормативный документ. Ранняя диагностика онкологии (то есть доступный комплекс медицинских услуг) определяется полисом.
При наличии семейного риска, то есть случаев заболевания определенным видом рака среди членов семьи, онкологи рекомендуют начать диагностику данного вида онкологии на пять лет раньше, чем болезнь была выявлена у родственника. В таком случае сам пациент должен уделять значительное внимание своему здоровью и регулярно проходить обследования.
В России многие процедуры в рамках ранней диагностики рака доступны населению бесплатно по медицинскому полису, Например, ПАП-тест, который позволяет обнаружить предраковые изменения матки, проводится в рамках диспансеризации один раз каждые три года среди женщин от 21 года до 69 лет. При необходимости (наличии у пациентки онкоопасных типов ВПЧ) мазок нужно сдавать чаще. Периодичность определит гинеколог. Исследование тоже будет бесплатным по полису.
Непрерывное медицинское образование (НМО) онконастороженность и раннюю диагностику онкологических заболеваний выделяет основной задачей, которая поможет снизить заболеваемость в России. Программа ранней диагностики необходима, чтобы контролировать заболеваемость и эффективно лечить пациентов. Медики общей практики и узкие специалисты в поликлиниках обращают внимание на симптомы, которые могут сопровождать раковые заболевания, и направляют пациента на дополнительные обследования. Поэтому первый этап диагностики можно пройти в поликлинике по месту проживания или регистрации. При необходимости врач направит больного в узкоспециализированные медицинские центры.
Сегодня для врачей общей практики разработан электронный курс для дистанционного повышения квалификации. Это необходимо для формирования компетенций по выявлению онкологии на раннем этапе. Разработка индивидуального цикла для сертификации по специальности является обязательным условием освоения модуля «Онконастороженность и ранняя диагностика онкологических заболеваний». Цикл нужен и для аккредитации врача по специальности.
Диагностика онкологии на ранних стадиях позволяет значительно повысить процент выживаемости, а также повышает вероятность полного выздоровления. Выживаемость в течение пяти лет с момент диагностирования опухоли, как правило, говорит о полном выздоровлении пациента или эффективном медицинском контроле над ростом опухоли. При раке легкого прогноз зависит не только от стадии, но и от гистологической формы болезни. При раке молочной железы квалифицированное лечение на ранних стадиях позволяет добиться до 90 % выживаемости в течение пяти лет. Онкология желудка редко диагностируется на первой стадии, а выживаемость в течение пяти лет достигает почти 80 %. Таким образом, большинство видов онкологии поддаются лечению в 95 % случаев, если они диагностированы на ранних стадиях.
источник