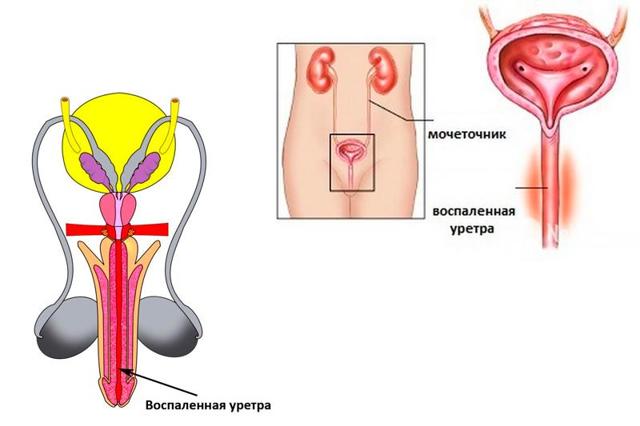
Уретрит – патологический воспалительный процесс слизистой мочеиспускательного канала, это одно из наиболее распространенных урологических заболеваний не только у женщин, но и у мужчин. Качественная своевременная диагностика – залог успешного и эффективного лечения, которое сводит к минимуму риск развития опасных осложнений. Какие анализы при уретрите у женщин необходимо сдавать перед началом комплексной терапии?
Первым методом диагностики уретрита является осмотр. Клиническими проявлениями заболевания могут быть:
- покраснение наружного отверстия уретры,
- выделения из уретры, корочки, образовавшиеся после их высыхания,
- болезненные ощущения и дискомфорт при пальпации наружной части мочеиспускательного канала,
- покраснение половых губ.
К какому врачу обращаться при первых симптомах заболевания? Это может быть не только гинеколог, но и уролог, дерматовенеролог. Женщине необходимо обязательно показаться гинекологу, который направит ее не ряд анализов и исследований. Только качественная диагностика дает возможность точно определить возбудителя заболевания, и назначить эффективный курс лечения.
Общий анализ мочи – наиболее быстрый и информативный метод диагностики, позволяющий установить факт воспалительного процесса в уретре. В таком случае в моче лаборант выявит большое количество лейкоцитов. Для максимально достоверного результата забор мочи необходимо провести утром, это должна быть первая порция после ночного сна (перед этим нельзя мочиться минимум 4 часа).
Бактериологический посев мочи – максимально точный способ диагностики, позволяющий определить возбудителя заболевания и назначить эффективные препараты. В чем заключается суть методики?
Анализ проводится в микробиологической лаборатории. Образец мочи помещают в питательную среду с благоприятными условиями для размножения инфекции. Если есть предположение, что у пациентки уретрит неспецифической природы, используется агар.
Бактериологический анализ не только подтверждает или же опровергает наличие патогенной микрофлоры, но и показывает количество патогенных микроорганизмов. Это показатель обозначается как КОЕ – колониеобразующие единицы. Такая оценка позволяет оценить выраженность и стадию, на которой находится воспалительный процесс.
Как определяется чувствительность инфекции к антибиотикам? Для этого на среду с колониями патогенных микроорганизмов вносят различные антибактериальные препараты. И если антибиотик приостанавливает или угнетает рост инфекции, он будет эффективен при лечении в этом случае у данного пациента.
Учтите, чтобы анализы были точными и достоверными, необходимо собрать мочу правильно. Забор проводится в специальный пластиковый контейнер в количестве три-пять миллилитров. Доставить материал в лабораторию необходимо в течении 2 часов после забора.
Данная методика дает возможность определить точную локализацию воспалительного процесса, когда необходимо установить точный диагноз и осуществить дифференциальную диагностику между циститом, уретритом и пиелонефритом.
Своевременная диагностика — залог успешного лечения уретрита.
Как проводится исследование? Перед анализом нельзя мочиться на протяжении 3-5 часов. Забор мочи проводится утром. Пациентке необходимо собрать мочу в 3 емкости (в первую – 1/5 всего объема, во вторую – 3/5, в третью — 1/5). Материал отправляют в лабораторию, где проводится общий анализ мочи и проба по методу Нечипоренко. Оценивается содержание лейкоцитов в каждой порции материала.
Результаты исследования оцениваются следующим образом:
- повышенное содержание лейкоцитов в первой порции – уретрит,
- в третьей порции – задний уретрит,
- в первой и третьей порции – сочетание переднего и заднего уретрита
- если во всех порциях обнаружено повышенное содержание лейкоцитов, это либо цистит, либо пиелонефрит.
Мазок из уретры – это достоверный и точный метод диагностики, так как образец материала для анализа берется непосредственно из области, пораженной инфекцией. Существует несколько видов мазков:
- микроскопическое исследование – исследование образцов материала под микроскопом, при этом выявляется повышенная концентрация лейкоцитов,
- бактериологический анализ и исследование на чувствительность к антибиотикам проводится так же, как и исследования мочи.
Забор материала проводится с помощью специальной стерильной ложки или зонда. Материал помещают в специальный контейнер и передается в лабораторию. К данному исследованию женщине следует подготовиться:
- в течение 12 часов до посещения врача нужно воздержаться от половых контактов,
- за неделю до анализа нельзя принимать антибактериальные препараты,
- в течение 2 часов нельзя мочиться.
Если при осмотре врач увидел, что из мочеиспускательного канала выделяется гной, слизь, выделения можно использовать для осуществления анализа. В таком случае исследование осуществляется так же, как и с мазками.
Часто при диагностике уретрита проводится анализ ПЦР – эффективный метод определения большого количество возбудителей инфекционного уретрита. Методика часто используется при диагностике воспалительных процессов в уретре, спровоцированных вирусами герпеса или хламидиями. В качестве материала используют мазок или образец мочи. В лаборатории осуществляется полимеразная цепная реакция (ПЦР), в результате которой ДНК возбудителя заболевания увеличивается.
Уретроскопия – исследование, которое предполагает введение в уретру специального оборудования для осмотра слизистой оболочки мочеиспускательного канала. Подготовка к уретроскопии проводится в несколько этапов:
- провести осмотр и оценить состояние уретры изнутри,
- осуществить биопсию,
- удалить рубец, опухоль, устранить сужение уретры.
При диагностике уретрита специалист может также направить пациентку на дополнительные исследования:
- УЗИ-диагностика органов малого таза.
- Уретроцистоскопия дает возможность провести осмотр на только уретры, но и мочевого пузыря.
- Микционная цистоуретрография – рентгенологический вид диагностики, при котором в мочевой пузырь вводят рентгеноконтрастное вещество.
Лопаткин Н.А.: «Руководство по урологии», 1998 год.
источник
Уретрит – это заболевание, характеризующиеся воспалением уретры.
Симптомами которого являются рези, жжения и боли при мочевыделении, патологические выделения из мочеиспускательного канала.
Заболевание само по себе не опасно, но доставляет его «обладательнице» кучу неприятных ощущений, которые мешают обычной повседневной жизни.
Уретрит могут вызвать разные возбудители.
Поэтому, для того, чтобы назначить лечение, нужно узнать, какие анализы при уретрите у женщин необходимо сдать.
Одним из способов определения возбудителя является метод ПЦР.
Биологический материал из уретры для этого метода забирается прямо на приеме у уролога специальным одноразовым зондом.
Его внедряют представительницам прекрасного пола на 1-1.5 сантиметров.
Второй группой анализов при уретрите у женщин, является поиск возбудителя уретрита является исследование крови методами ИФА или ПЦР.
Неспецифические изменения мочи, свидетельствующие о воспалении, можно увидеть в общем анализе мочи при уретрите у женщин.
Болезнь уретрит у женщин часто путают с циститом, хотя оба заболевания порой появляются параллельно.
Уретрит подразделяют на две категории:
- Неинфекционный
- Инфекционный уретрит.
Первый тип уретритов, в большинстве случаев, характеризуются травмами уретры из-за цистоскопии (осмотра мочевого пузыря с помощью зонда) или прохождении почечного камня.
Прочими причинами данного типа уретрита могут являться:
- аллергия,
- нарушения кровообращения в области малого таза.
- сужение уретры.
Очень часто неинфекционный уретрит потенциирует бешеный рост условно-патогенной флоры.
К примеру, кишечной палочки, стафилококков, протея, что в короткие сроки переводит данное заболевание во вторичную, бактериальную стадию.
Вторая категория — это инфекционные уретриты.
Они могут вызываться грибками (например, кандидозом), вирусами (вирус папилломы человека) и чаще всего бактериями.
К бактериальным причинам уретрита принадлежат – специфическая инфекция: гонококки, гаднереллы или неспецифическая инфекция, к примеру, стафилококк.
Очень часто уретрит входит в программу инфекций мочевыводящих путей у женщин, ассоциированных с половой жизнью.
Как правило при этом клиника уретрита следует непосредственно за половым актом.
Это связано с анатомическими особенностями строения женской промежности: близости уретры к вагине и анусу.
Самый частый возбудитель неспецифического уретрита – кишечная палочка.
При обнаружении первых симптомов уретрита, больную мучает вопрос:
«К кому обратиться: гинекологу или урологу?»
Для того, чтобы разрешить данный вопрос, необходимо определить, чем же занимаются вышеперечисленные специалисты.
Гинеколог занимается такими проблемами, как:
- бесплодие,
- различные патологии заболеваний передающихся половым путем,
- злокачественные опухоли в мочеполовой системе,
- сексуальная дисфункция,
- воспалениями в области мочеполовой системы,
- неприятными ощущениями при мочевыделении,
- болями в области мочевых путей,
- выделениями из мочеиспускательного канала.
Таким образом, мы приходим к выводу, что при уретрите у женщин необходимо обращаться к урологу .
Но и опытный гинеколог способен справиться с проблемой.
Необходимо помнить, что своевременное лечение – это всегда залог быстрого выздоровления без последствий или с минимальным их количеством.
Особенностью протекания уретрита у представителей прекрасного пола, в отличие от мужчин является то, что инфекция часто протекает в латентной форме, без видимых симптомов.
В этом случае заболевание проявляется уже в запущенной острой или хронической форме.
И, оставляет после себя заметные последствия и осложнения.
Для того, чтобы не допустить такого неприятного поворота событий, нужно проводить профилактику в нашей клинике.
При необходимости диагностики и лечения уретрита у женщин, обращайтесь к автору этой статьи – урологу, венерологу в Москве с 15 летним опытом работы.
источник
Воспаление мочеиспускательного канала в урологии называется уретрит. Анализы при этом заболевании сдают с несколькими целями:
- подтверждение диагноза;
- дифференциальная диагностика с другими патологиями, которые дают схожие симптомы;
- определение причины уретрита, так как она влияет на выбор лечебной тактики;
- в случае инфекционного уретрита – определение возбудителя заболевания;
- оценка чувствительности микробов к антибиотикам для подбора максимально эффективной терапии.
Поговорим о том, какие анализы при уретрите нужно сдать.
- Общий анализ мочи при уретрите
- Двухстаканная проба мочи при уретрите
- Моча по Нечипоренко при уретрите
- Мазок из уретры при уретрите
- Посев мазка из уретры
- Анализы на половые инфекции при уретрите
- Интерпретация результатов анализов на уретрит
- Как подготовиться к анализам
- Анализы при уретрите после лечения
- Какой врач лечит уретрит у женщин
Начинается диагностика у женщин и мужчин часто с общеклинических исследований. Сдается в числе прочего общий анализ мочи. В нем обнаруживаются признаки воспаления. Это лейкоциты – белые кровяные тельца, отвечающие за иммунные реакции. Но данное исследование является лишь ориентировочным. Оно говорит о том, что в мочеполовой системе есть воспаление. Но не сообщает врачу, где именно локализуется патология. Потому что моча на пути движения проходит через множество органов. Где именно она «подхватила» эти лейкоциты, не известно. Ведь эти клетки могли попасть в мочу не только из уретры. Это могут быть почки, мочеточники, простата, мочевой пузырь. Поэтому нужны требуется дальнейшая диагностика для определения локализации патологии.

Если в первом обнаруживается гной, скорее всего, патология локализуется в уретре или простате. Потому что первая порция вымывает гной из мочеиспускательного канала. Он там может быть, если:
- гной образовался непосредственно в уретре;
- гной попал в уретру из предстательной железы и накопился в ней.
Но если первая порция прозрачная, а вторая – мутная (с лейкоцитами), это говорит о том, что воспалены почки или мочевой пузырь. Более точную информацию дает трехстаканная проба. Больной выпускает первую струю мочи в первый сосуд, далее – основную часть мочи во второй, и остаток – в третий.
При уретрите гной будет только в первом стакане. При цистите – только в третьем. При пиелонефрите – во всех порциях равномерно.
Иногда при подозрении на уретрит назначается анализ мочи по Нечипоренко. Он предполагает подсчет количества лейкоцитов и эритроцитов в утренней порции мочи.
В норме лейкоцитов не должно быть более 4х10 6 клеток на литр. Норма эритроцитов вдвое меньше – 2х10 6 клеток на литр.
При спорных результатах возможно повторение анализа по Нечипоренко после провокационного теста. Вводится пирогенал или преднизолон. После этого воспалительный процесс активизируется и в моче определяется большое количество лейкоцитов.

Мазок берут из уретры. Он фиксируется на стекле и окрашивается. Затем врач изучает биоматериал. В нем могут быть выявлены различные патологические изменения. Самое главное из них, это повышенный уровень лейкоцитов. В норме их должно быть не больше 5 в поле зрения. Есть и другие показатели. В мазке не должно быть больше 10 эпителиальных клеток.
Количество слизи – умеренное. Допускается наличие единичных кокков. Потому что в дистальном отделе мужской уретры обитают микроорганизмы. Только проксимальный отдел должен быть стерильным. Но наличие большого количества бактерий часто говорит в пользу неспецифического уретрита. Также в ходе микроскопии могут быть обнаружены возбудители венерологических инфекций.
Врач способен увидеть гонококки, трихомонады и кандиды. Чаще всего уретрит является именно инфекционным. Очень редко он бывает вызван аллергическими реакциями, травмами, ожогами, облучением или аллергией. Но такие случаи тоже иногда происходят, и врач это учитывает в процессе проведения диагностики.
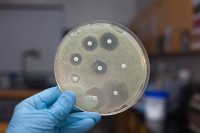
Посев при уретрите – одно из наиболее информативных исследований. Оно позволяет установить этиологию заболевания.

На питательной среде могут вырасти:
- грамотрицательные палочки;
- энтеробактерии;
- коринебактерии;
- гемофилы;
- стрептококки;
- стафилококки;
- дрожжи.
Результат исследования дается количественный. Он оценивается в колониеобразующих единицах.
Основные показатели анализа при уретрите следующие:
- указание факта роста колоний на питательной среде;
- указание вида микроорганизма или нескольких микроорганизмов;
- указание их количества в КОЕ.
В случае, если какой-то микроорганизм обнаружен в количестве, превышающем 10 4 КОЕ/тампон, проводится определение его чувствительности к антибиотикам.
Врач получает данные антибиотикограммы. В столбик указываются различные антибиотики. В таблице отмечается уровень восприимчивости к нему выделенных бактерий. Патогены могут быть к определенному препарату чувствительными, малочувствительными или резистентными.
Посев также врач может взять на:
- дрожжеподобные грибы (кандидоз);
- хламидиоз;
- уреаплазмы;
- микоплазмоз;
- гонорею;
- трихомонады.
Это возбудители венерических инфекций. Они тоже растут на питательных средах. Но для их выявления нужны отдельные анализы.
По этиологическому фактору все инфекционные уретриты делятся на три группы:
- гонококковые;
- негонококковые;
- неспецифические.
Первая группа возникает в результате заражение гонореей. Это одно из распространенных венерологических заболеваний. Оно практически всегда приводит к воспалению уретры. Особенно бурно патология протекает у мужчин. У них обычно выделяется большое количество гноя.
Часто гонорею можно заподозрить по одним только симптомам. Но для подтверждения в любом случае требуется лабораторная диагностика.
Гонококков можно обнаружить даже при микроскопии мазка. Особенно у мужчин, на фоне обильных выделений из уретры. Но не всегда они выявляются. Их отсутствие в мазке не значит, что гонококков нет. Это всего лишь означает, что нужны более точные диагностические тесты. Поэтому в таких случаях проводится ПЦР, реже – бак посев.
В отдельную форму выделяют постгонококковые уретриты. Их вызывают в основном микоплазмы и уреаплазмы. Эти микроорганизмы часто присутствуют у людей, которые ведут активную половую жизнь.
Микоплазмы и уреаплазмы не всегда сразу после инфицирования вызывают уретрит. Они могут длительное время не вызывать воспаление. Но на фоне других ИППП, в том числе гонореи, эти инфекции активизируются. Как результат, после излечения патологии воспаление не прекращается.
Реже используется бактериологический посев. Он может потребоваться в случае неэффективности терапии, для оценки чувствительности к антибиотикам.
К числу негонококковых уретритов относятся другие воспалительные процессы уретры, которые вызваны специфической флорой. Это могут быть:
- хламидии;
- уреаплазмы и микоплазмы;
- трихомонады;
- герпес.
Трихомонады могут быть обнаружены при микроскопии мазка.
Остальные микроорганизмы не выявляются таким способом. Поэтому основным методом диагностики остается ПЦР. Этот метод позволяет обнаружить ДНК бактерии, вируса или простейшего в исследуемом материале.
При выявлении патогена в мазке из уретры устанавливается диагноз и назначается лечение. Кроме того, все перечисленные патологии за исключением герпеса могут быть диагностированы в ходе культуральной диагностики.
Материал сеют на питательную среду и наблюдают за ростом колоний. Ещё одна группа уретритов – неспецифические. Это воспаления мочеиспускательного канала, которые вызваны условно-патогенной флорой. Не всегда её идентифицируют. Иногда лечение назначают эмпирически, без уточняющих анализов. Если же они требуются, проводится бак посев. Он позволяет выявить возбудителей неспецифического уретрита. О том, что тот или иной микроорганизм мог вызывать воспаление, говорит увеличение его популяции. В этом случае он определяется в количестве более 10 4 КОЕ.
Анализы на уретрит должен расшифровывать врач. Потому что они интерпретируются в комплексе.
Изначально сдается мазок. Он показывает, есть ли воспаление. Об этом доктор судит по наличию лейкоцитов. Также мазок позволяет во многих случаях обнаружить трихомониаз, кандидоз или гонорею.
Выявление по крайней мере одной клетки патогена становится поводом для выставления диагноза. На следующем этапе сдают ПЦР.
Результаты бывают качественными или количественными. Обычно проводятся качественные исследования. Они дают ответ, присутствует ли возбудитель в мочеиспускательном канале.
Количественные диагностические тесты требуются при:
Все эти микробы могут обитать в уретре, не вызывая воспаление. Поэтому только увеличение их популяции говорит в пользу вызванных этими бактериями и грибами заболеваний.
Большинство анализов на уретрит сдаются утром. До этого нельзя лечиться антибиотиками. Потому что увеличивается вероятность ложноотрицательных результатов диагностических тестов.
Лечение назначается только после завершения диагностики уретрита. За 2 суток до исследования нельзя заниматься сексом, а также использовать любые противомикробные средства местного действия.

Исключение составляют случаи, когда имеет место обильное отделяемое из мочеиспускательного канала. Тогда анализ можно сдать даже через 20-30 минут после последнего мочеиспускания.
Женщинами обычно одновременно сдаются мазки из влагалища. Потому что у них инфекции могут распространяться на репродуктивные органы и вызывать вагинит. Поэтому для женщин есть дополнительные подготовительные рекомендации. Им нельзя в течение 2 дней до диагностики:
- использовать спермициды;
- пользоваться тампонами;
- проводить спринцевания.
Запрещены любые диагностические или терапевтические процедуры, при которых инструмент проникает в половые пути. Нельзя использовать влагалищные таблетки или свечи. Только тогда можно рассчитывать на максимально точные результаты диагностики уретрита.

Анализы являются обязательными в случае, если уретрит вызван возбудителем венерического заболевания.
Контрольные лабораторные тесты могут назначаться в разные сроки. В основном их делают через 2 недели после отмены антибиотиков.
При гонококковой инфекции возможен дополнительный контроль на 2 день после отмены препаратов. При микоплазмозе или уреаплазмозе контрольные анализы могут сдаваться через 4 недели после лечения. В основном контроль проводится при помощи ПЦР. Иногда назначается бактериологическое исследование.
Уретрит как у женщин, так у мужчин может лечить врач-уролог. Кроме того, этим нередко занимается венеролог. Потому что заболевание часто вызвано венерологическими инфекциями.
У женщин патологию может лечить гинеколог. В том числе если она вызвана специфической микрофлорой. Все эти специалисты ведут прием в нашей клинике. У нас вы можете пройти диагностику и лечение уретрита.
При подозрении на уретрит обращайтесь к автору этой статьи – урологу, венерологу в Москве с многолетним опытом работы.
- ВИЧ
- Гарднереллез
- Кондиломатоз
- Молочница
- Сифилис
- Трихомониаз
- Баланопостит
- Герпес
- Гонорея
- Микоплазмоз
- Уреаплазмоз
- Уретрит
- Хламидиоз
- ЗППП
источник
При уретрите анализы позволяют определить причину заболевания.
А также дают возможность выяснить, не воспалены ли другие органы, располагающиеся рядом.
- Некоторые люди полагают, что уретрит – это одно определенное заболевание.
- Его можно определить по симптомам.
- Затем сразу же стоит приступать к лечению.
- На самом деле это не так.
- По симптомам действительно можно констатировать факт наличия воспаления в уретре.
- При этом не всегда понятно, откуда оно взялось, какие микроорганизмы вызвали уретрит, какие органы вовлечены в процесс.
- Сам же термин подразумевает группу патологий, совершенно различную по происхождению и клиническому течению.
- Он указывает лишь на топику поражения.
- То есть, слово уретрит говорит нам о том, что воспалена именно уретра.
- Для уточнения этого заболевания нужны анализы.
- Цели диагностики:
- определение причины болезни;
- выявление осложнений;
- обнаружение сопутствующих болезней;
- установление предрасполагающих факторов.
Итоговой целью диагностики является подбор максимально эффективной схемы лечения.
Анализы при уретрите сдают следующие:
- отделяемое уретры;
- соскоб эпителиальных клеток мочеиспускательного канала;
- различные анализы мочи;
- исследование крови на антитела.
Кроме того, пациентам может быть назначена инструментальная диагностика, если в ней возникнет необходимость.
- Перед тем как пойти к врачу, нужно подготовиться.
- Давайте предположим, что на приеме вы будете сдавать такие анализы:
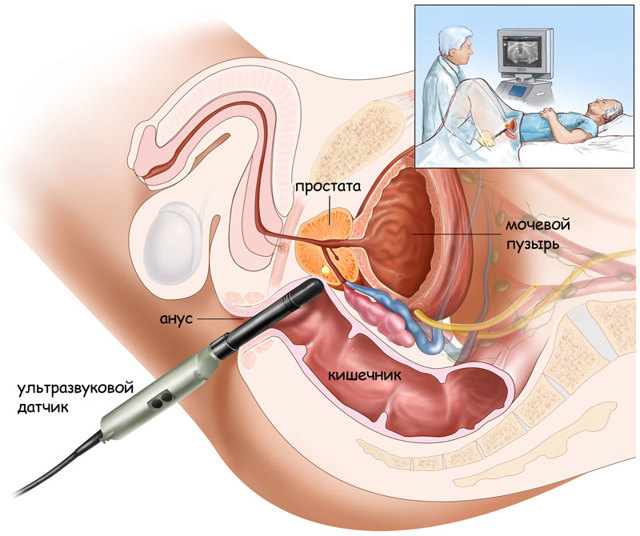
- Возможно, потребуется УЗИ почек и мочевого пузыря или простаты.
- не мыться 1 день;
- не мочиться 3 часа;
- не заниматься сексом 2 дня;
- не принимать антибиотики 2 недели;
- не пользоваться антисептиками 3 дня.
Если делается УЗИ органов мочевыделительной системы, следует приходить с умеренно наполненным мочевым пузырем.
Это вполне совпадает с рекомендацией не мочиться 3 часа до сдачи мазков.
Перед УЗИ простаты и органов мошонки нужно сходить в туалет «по большому», а ещё лучше – поставить клизму.
Потому что предстательную железу врач будет «смотреть» через прямую кишку.
- Самая главная цель обследования пациента состоит в том, чтобы выяснить, почему он болен.
- Зная причину, врач может устранить её.
- Это приведет к выздоровлению.
- Микроскопия
- Бактериоскопическое исследования является базовым.
- Суть его состоит в том, что у человека берут из уретры мазок.
- Его окрашивают и изучают под микроскопом.
- При таком исследовании можно много чего обнаружить, например:
- трихомонады;
- гонококки;
- дрожжи;
- неспецифическую бактериальную кокковую или палочковую микрофлору;
- повышенные лейкоциты, что подтверждает факт наличия воспаления.
Это только начальный этап диагностики.
Его проходят все без исключения пациенты.
- В дальнейшем врач отталкивается от его результатов.
- Он может назначить другие лабораторные тесты.
- Возможные диагнозы, которые могут быть установлены после одной только микроскопии:
- С высокой вероятностью гонококки при уретрите обнаруживаются у мужчин.
- Особенно если у них отмечаются обильные гнойные выделения.
- У женщин выявляются реже.
- Потому что у них болезнь протекает легче.
- Столь бурных проявлений уретрита нет.
- Поэтому бактерии могут не попадать в поле зрения.
2. Трихомониаз.
- Очень редко.
- Паразитирует трихомонада в основном во влагалище.
- В уретре она тоже обитает.
- Но там микроорганизм плохо себя чувствует.
- Поэтому не вызывает столь бурных клинических симптомов, как при трихомонадном вагините.
- Количество клеток возбудителя в уретре значительно меньше.
- Поэтому в уретральных мазках трихомонада обнаруживается нечасто.
С высокой вероятностью обнаруживается, если уретрит сопровождается:
- баланопоститом – воспалением члена;
- вульвовагинитом – воспалением влагалища.
- Если этих явлений нет, обнаружение кандиды в одной только уретре маловероятно.
- Потому что эти грибки редко вызывают изолированный уретрит.
- Таким образом, чаще всего в ходе микроскопии выявляется гонококк.
- Для установления уретритов другой этиологии требуются дополнительные лабораторные исследования.
- Посев
- Из уретры берут клинический материал.
- Его помещают на питательную среду.
- Там при оптимальных для себя температурных условиях растут бактерии, простейшие или грибы.
- Посев можно проводить на любую флору.
- Не выявляются таким способом только вирусные инфекции и микоплазмоз, вызванный микоплазмой гениталиум.
- Но всё же применяется это исследование нечасто.
- Основные причины:
- высокая стоимость;
- длительность – при остром уретрите человек может излечиться раньше, чем будут получены результаты посева;
- низкая чувствительность при некоторых инфекциях (хламидиоз);
- большая зависимость результатов от соблюдения пациентом правил подготовки, а врачом – правил забора и транспортировки материала (для точных результатов посева нужны только живые бактерии).
- А вот при подозрении на неспецифический уретрит бактериологическое исследование является довольно информативным.
- Многие бактерии растут на одной питательной среде, поэтому посев не приходится проводить многократно.
- Если вырастает флора, оценивается её количество и чувствительность к антибиотикам.
- Считается, что весомый вклад в развитие уретрита могут внести те бактерии, количество которых выше 10 в 4 степени КОЕ.
- Если их меньше, скорее всего, эта флора в данный момент не является причиной воспаления.
- ПЦР
- Одно из основных исследований, позволяющих идентифицировать любого микроорганизма, будь то:
- вирус;
- грибок;
- бактерия;
- простейший.
- Метод базируется на определении фрагмента ДНК, уникального для конкретного патогена.
- Обычно исследование проводится одновременно на все часто встречающиеся ЗППП, которые способны вызывать уретрит.
- В их числе:
- гонорея;
- хламидия;
- несколько видов кандид;
- трихомонада;
- герпес;
- папилломавирус;
- микоплазма;
- уреаплазма;
- гарднерелла.
При необходимости могут быть определены количественные показатели.
Преимущества диагностического теста:
- высокая точность;
- автоматизированное проведение (результаты не зависят от человеческого фактора);
- результаты на следующий день, а при необходимости даже через несколько часов;
- возможность выявить любые инфекции, которые не обнаруживаются другими способами;
- высокая чувствительность, позволяющая диагностировать заболевания даже на начальной стадии или протекающие в бессимптомной форме.
- Анализ крови на антитела
- Редко применяется для этиологической диагностики венерических болезней.
- Принцип метода состоит в том, что определяется реакция иммунитета на попадание в организм возбудителя.
- Наша иммунная система защищается от любых патогенов.
- Она вырабатывает специфические антитела.
- Они подходят только к определенному антигену, как ключ к замку.
- К примеру, при заражении гонореей будут вырабатываться антитела именно к гонококку, но не к трихомонаде или хламидии.
- Таким образом, определение в крови тех или иных иммуноглобулинов говорит о том, что человек сталкивался с этой инфекцией.
- Но методика эта в большей мере уточняющая, чем подтверждающая.
- Антитела вырабатываются не сразу, и могут быть не обнаружены при остром уретрите.
- Нередко в крови выявляются иммуноглобулины, оставшиеся от перенесенного ранее заболевания.
- Поэтому метод не слишком точен.
- Но он позволяет оценить:
- на какой стадии пребывает инфекция;
- как давно произошло заражение;
- эффективно ли проходит лечение;
- прогрессирует ли заболевание.
- Чтобы получить всю эту информацию, используется определение разных классов иммуноглобулинов.
- В основном это IgG и IgM.
- При некоторых инфекциях определяются также иммуноглобулины слизистых оболочек IgA.
- К тому же анализы проводятся в динамике.
- При хроническом уретрите они позволяют понять, есть ли результат от лечения (количество антител уменьшается) или болезнь прогрессирует (концентрация иммуноглобулинов увеличивается).
Очень важно понимать, ограничен ли воспалительный процесс уретрой.
Ведь патология может распространяться на:
- мочевой пузырь;
- простату;
- яички;
- почки;
- матку;
- фаллопиевы трубы.
- Патология распространяется восходящим путем.
- Уретра соединена с другими органами мочевыделительной, а у мужчин – репродуктивной системы.
- У пациентов женского пола воспаление канала часто сочетается с вагинитом.
- Из влагалища инфекция может подняться выше, поразив цервикс, матку и придатки.
- Самый простой способ предположить, нет ли инфекции в вышележащих отделах репродуктивной системы, состоит в том, чтобы проверить, в какой порции мочи есть воспалительные клетки, а в какой их нет.
- При прохождении мочи она вначале проходит через уретру.
- Дальше выходит та её порция, которая отражает состояние мочевого пузыря, простаты и почек.
- Человек поочередно мочится в два сосуда.
- Причем в первый он выпускает совсем немного мочи.
- В другой – всю оставшуюся её часть.
- Если только в первой есть лейкоциты, это говорит о том, что уретрит изолированный.
- Другие мочевыделительные органы не поражены.
- Если во второй порции тоже есть лейкоциты, у мужчин это может говорить о сопутствующем простатите.
- У пациентов обоих полов – о цистите или пиелонефрите.
- Двухстаканная проба мочи – лишь ориентировочный тест.
- Его результаты, а также возникающие симптомы могут подвигнуть врача к тому, чтобы назначить пациенту инструментальную диагностику.
- Методы применяются разные.
- В основном используется УЗИ.
- матки и всех её слоёв;
- фаллопиевых труб, если исследование проводится с введением физраствора;
- яичников.
У мужчин смотрят простату и органы мошонки.
- У обоих полов может проводиться УЗИ почек.
- Нередко у пациентов с уретритом обнаруживаются признаки воспалительных процессов в чашечно-лоханочной системе.
- А также могут быть обнаружены признаки мочекаменной болезни.
- Она является предрасполагающим фактором для повторяющихся воспалительных процессов уретры, не связанных с половыми инфекциями.
- При обследовании пациентов с уретритом могут применяться и другие лабораторные тесты.
- Объем необходимых исследований определяется врачом индивидуально.
- обследование на туберкулез, сифилис, ВИЧ или другие инфекции;
- рентген или КТ почек;
- анализ крови на аллергию;
- биохимический анализ крови для оценки функции почек;
- кровь на сахар и гликированный гемоглобин (сахарный диабет является одним из факторов риска уретрита);
- иммунограмма (воспаления мочеиспускательного канала рецидивируют у пациентов со слабым иммунитетом).
- При уретрите диагностика бывает не только первичной.
- Требуются также исследования, направленные на оценку эффективности лечения.
- После завершения курса терапии врач должен убедиться, что:
- инфекция уничтожена;
- болезнь не вернется в ближайшее время;
- нет остаточных явлений, которые нужно лечить (фимоз, стриктуры уретры и т.д.).
- Важнее всего установить этиологическую излеченность.
- Врач проверяет, нет ли в уретре той инфекции, от которой человек лечился в течение последних дней или недель.
- Анализы не берут сразу после окончания терапевтического курса.
- Причин тому несколько.
- Даже если бактерии не уничтожены полностью, то их в любом случае становится гораздо меньше.
- Это затрудняет обнаружение патогенов.
- К тому же, в ходе ПЦР могут выявляться погибшие микроорганизмы.
- Ведь искомые фрагменты ДНК могут остаться неповрежденными.
- Поэтому нужно выждать минимум 2 недели.
- После этого сдаются контрольные анализы.
- Контроль проводится такими методами:
- клиническое обследование (врачебный осмотр);
- микроскопическое исследование мазка;
- ПЦР или бактериологическое исследование.
- На основании одной только клиники и микроскопии вывод об излеченности сделан быть не может, если речь идет о специфическом уретрите.
- Потому что эти методы диагностики недостаточно чувствительны.
- Они нередко дают отрицательные результаты при реально существующей инфекции.
- При любых инфекциях, кроме вирусных ЗППП и хламидиоза, может применяться посев в качестве контроля.
- При всех без исключения инфекционных заболеваниях уретры используют ПЦР.
- Лабораторные исследования проводятся в нашей клинике.
- Приходите к нам, если вы ощутили рези при мочеиспускании или заметили подозрительные выделения.
- Опытный венеролог возьмет мазки.
- Мы проверим вас на инфекции.
- После установления возбудителя заболевания подберем лечение, которое поможет быстро решить проблему.
- Не стоит заниматься самолечением или применять выжидательную тактику, авось «само пройдёт».
- В случае половых инфекций само точно не пройдёт.
- Лечиться нужно, и чем раньше вы придете к врачу, тем меньше риск осложнений и перехода болезни в хроническую форму.
- И тем меньше людей вы заразите этой инфекцией.
- Для сдачи анализов при уретритеобращайтесь к автору этой статьи – урологу, венерологу в Москве с многолетним опытом работы.
- Уретрит – это заболевание, характеризующиеся воспалением уретры.
- Симптомами которого являются рези, жжения и боли при мочевыделении, патологические выделения из мочеиспускательного канала.
- Заболевание само по себе не опасно, но доставляет его «обладательнице» кучу неприятных ощущений, которые мешают обычной повседневной жизни.
- Уретрит могут вызвать разные возбудители.
- Поэтому, для того, чтобы назначить лечение, нужно узнать, какие анализы при уретрите у женщин необходимо сдать.
- Одним из способов определения возбудителя является метод ПЦР.
- Биологический материал из уретры для этого метода забирается прямо на приеме у уролога специальным одноразовым зондом.
Его внедряют представительницам прекрасного пола на 1-1.5 сантиметров.
Второй группой анализов при уретрите у женщин, является поиск возбудителя уретрита является исследование крови методами ИФА или ПЦР.
Неспецифические изменения мочи, свидетельствующие о воспалении, можно увидеть в общем анализе мочи при уретрите у женщин.
Болезнь уретрит у женщин часто путают с циститом, хотя оба заболевания порой появляются параллельно.
Уретрит подразделяют на две категории:
- Неинфекционный
- Инфекционный уретрит.
Первый тип уретритов, в большинстве случаев, характеризуются травмами уретры из-за цистоскопии (осмотра мочевого пузыря с помощью зонда) или прохождении почечного камня.
Прочими причинами данного типа уретрита могут являться:
- аллергия,
- нарушения кровообращения в области малого таза.
- сужение уретры.
Очень часто неинфекционный уретрит потенциирует бешеный рост условно-патогенной флоры.
- К примеру, кишечной палочки, стафилококков, протея, что в короткие сроки переводит данное заболевание во вторичную, бактериальную стадию.
- Вторая категория — это инфекционные уретриты.
- Они могут вызываться грибками (например, кандидозом), вирусами (вирус папилломы человека) и чаще всего бактериями.
- К бактериальным причинам уретрита принадлежат – специфическая инфекция: гонококки, гаднереллы или неспецифическая инфекция, к примеру, стафилококк.
- Очень часто уретрит входит в программу инфекций мочевыводящих путей у женщин, ассоциированных с половой жизнью.
- Как правило при этом клиника уретрита следует непосредственно за половым актом.
- Это связано с анатомическими особенностями строения женской промежности: близости уретры к вагине и анусу.
- Самый частый возбудитель неспецифического уретрита – кишечная палочка.
- При обнаружении первых симптомов уретрита, больную мучает вопрос:
- «К кому обратиться: гинекологу или урологу?»
- Для того, чтобы разрешить данный вопрос, необходимо определить, чем же занимаются вышеперечисленные специалисты.
- Гинеколог занимается такими проблемами, как:
- бесплодие,
- различные патологии заболеваний передающихся половым путем,
- злокачественные опухоли в мочеполовой системе,
- сексуальная дисфункция,
- воспалениями в области мочеполовой системы,
- неприятными ощущениями при мочевыделении,
- болями в области мочевых путей,
- выделениями из мочеиспускательного канала.
Таким образом, мы приходим к выводу, что при уретрите у женщин необходимо обращаться к урологу.
Но и опытный гинеколог способен справиться с проблемой.
- Необходимо помнить, что своевременное лечение – это всегда залог быстрого выздоровления без последствий или с минимальным их количеством.
- Особенностью протекания уретрита у представителей прекрасного пола, в отличие от мужчин является то, что инфекция часто протекает в латентной форме, без видимых симптомов.
- В этом случае заболевание проявляется уже в запущенной острой или хронической форме.
- И, оставляет после себя заметные последствия и осложнения.
Для того, чтобы не допустить такого неприятного поворота событий, нужно проводить профилактику в нашей клинике.
При необходимости диагностики и лечения уретрита у женщин, обращайтесь к автору этой статьи – урологу, венерологу в Москве с 15 летним опытом работы.
Болезни
Уретритом называют серьезное воспалительное заболевание, которое развивается в мочеиспускательным канале. Недуг в равной степени диагностируют как у женщин, так и у мужчин. Уретрит проходит в острой или хронической форме. О болезни первого типа говорят, если она длится не более двух недель. Хроническую форму недуга побороть намного сложнее. Она развивается, как правило, на фоне невылеченного острого уретрита. Это распространенное урологическое заболевание может быть как инфекционным, так и возникать вследствие других причин, например, сильного общего или местного переохлаждения. К лечению уретрита необходимо подходить очень серьезно. Заболевание не так опасно, как осложнения, возникающие, если его своевременно не побороть.
Недуг проявляет себя болями, появляющимися во время мочеиспускания. Помимо этого, у больного также наблюдаются следующие симптомы уретрита:
- жжение и зуд при мочеиспускании;
- выделения из уретры;
- частые позывы к мочеиспусканию.
Мужчины тяжелее переносят заболевание, чем женщины. Их уретра более узкая и длинная. Именно из-за анатомических особенностей представители сильного пола более остро ощущают все симптомы.
У женщин же болезнь может проходить с минимальным дискомфортом, а иногда остается совершенно незамеченной. В таких ситуациях недуг может быть обнаружен только во время обследования. Если у женщины, ведущей сексуальную жизнь, диагностировали уретрит, то лечение может понадобиться и ее партнеру. Ему также в обязательном порядке нужно проверить свое здоровье.
Отличительной особенностью заболевания является то, что никаких общевоспалительных симптомов человек не испытывает. У больного не поднимается температура тела, он не чувствует усталость или слабость.
Вызывать заболевание могут разные факторы, от которых и зависит то, как будет лечиться уретрит. Неинфекционные типы недуга связаны с переохлаждениями, ослаблением общего иммунитета человека. Также уретрит может развиваться на фоне таких воспалительных болезней:
В группу риска входят люди, которые не соблюдают правила личной гигиены, часто меняют сексуальных партнеров, не используют барьерные средства контрацепции.
Усиливаться при уретрите симптомы могут из-за раздражения стенок мочеиспускательного канала вследствие употребления слишком соленой, маринованной и острой пищи.
Помимо этого, заболевание может возникнуть после прохождения инструментальных медицинских обследований, например, катетеризации, цистоскопии.
Чем раньше будет начата борьба с болезнью, тем быстрее от нее получится избавиться. Если человек обнаружил у себя симптомы, указывающие на уретрит, то ему необходимо срочно показаться следующим специалистам:
Только врач может подтвердить диагноз, назначить эффективное лечение. Для этого доктор проведет тщательный смотр больного, выслушает все его жалобы. Для получения более полной информации о развитии болезни и возможных причинах ее появления специалист также задаст пациенту несколько вопросов:
Врач внимательно изучит все полученные от пациента данные, определит возможные причины развития недуга. Подтвердить его догадки могут диагностические исследования. Пациенту назначат пройти уретроскопию, уретрографию, сдать анализ мочи, урологический мазок и микроскопию.
Подбирая схему терапии, доктор ориентируется на стадию разрушения костной ткани. Во внимание принимается выраженность клинических симптомов. Если патологический процесс проявляется только в результатах денситометрии, то лечение направлено на профилактику травм, переломов, а также на замедление потери массы костей.
Если остеопороз позвоночника вызывает болезненные симптомы, то лечение основывается на устранении дискомфорта, улучшении осанки, повышении подвижности и предупреждении еще большей потери плотности костей. Обязательной является медикаментозная терапия. Она подразумевает прием:
- препаратов кальция;
- анаболических средств;
- антирезорбтивных препаратов;
- НПВС.
Для подавления остеопороза костей в комплексе с другими методами применяется диета. Ее главные принципы:
- оптимальное количество белков;
- продукты, обогащенные витамином D, фосфором и кальцием;
- объем кальция в 3 раза больше количества фосфора;
- достаточное содержание натрия.
Рекомендуется включать в рацион лесной орех, рыбу, молочные продукты, морскую капусту. Также необходимы яйца, нежирное мясо и бобовые. Эта диета дает хорошие результаты как в лечении, так и в профилактике остеопороза.
При поражении позвоночника показаны умеренные физические нагрузки. Они подбираются совместно с доктором, чтобы пациент не усугубил ситуацию. Допустимые варианты:
- плавание;
- езда на велосипеде;
- скандинавская ходьба.
Отказ пациента от лечения уретрита может привести к усугублению ситуации. Человек, который не хочет начинать терапию, может в ближайшем будущем столкнуться с серьезными осложнениями, которые вызывает болезнь. Наиболее часто при уретрите воспалительный процесс распространяется на:
- придатки и яички;
- мочевой пузырь;
- крайнюю плоть и головку полового члена;
- шейку матки и влагалище;
- предстательную железу;
- почки.
Больные, отказываясь от лечения или затягивая его начало, рискуют получить деформацию мочеиспускательного канала. При этом он сужается, что вызывает серьезную задержку мочи. Особенно опасно заболевание для беременных женщин, ведь у них может развиться воспаление околоплодных оболочек. В таком случае высока угроза наступления преждевременных родов или выкидыша.
Игнорирование симптомов уретрита может спровоцировать развитие реактивного артрита. Это тяжелое заболевание возникает после воспаления мочеиспускательного канала, вызванного хламидийной инфекцией.
Если у человека диагностировали уретрит, то ему назначают срочную медикаментозную терапию. Она разрабатывается для каждого больного в строго индивидуальном порядке. После тщательного обследования пациента врач решает, как будет лечить уретрит.
Человеку с подобным диагнозом, как правило, назначают:
- антибиотикотерапию;
- инстилляции;
- иммунотерапию.
Лечение проводят амбулаторно. Госпитализировать больного могут в случае, когда речь идет о тяжелых гнойных осложнениях.
Людям, у которых возникла деформация мочеиспускательного канала, выполняют его расширение с помощью специальных металлических бужей.
В процессе лечения пациенту рекомендуют полностью исключить из рациона соленые, пряные, острые и копченые продукты. Строго запрещается употреблять спиртные напитки. Для успеха лечения важно на время прохождения терапии соблюдать половое воздержание.
Самостоятельно побороть заболевание очень сложно, ведь человек не может точно определить причину болезни. Однако при согласовании с доктором лечение в домашних условиях возможно.
Многие интересуются, как лечить уретрит народными методами. Порекомендовать, какие рецепты будут полезны, может врач. Только доктор точно укажет, какие методы народной медицины помогут снять симптомы, укрепят иммунитет.
К наиболее эффективным средствам относят:
- Петрушка Взять пол-литра холодной кипяченой воды. Добавить в нее чайную ложку измельченных листьев петрушки. Отстаивать средство 12 часов. Пить по 3 столовые ложки каждые пару часов.
- Грыжник Траву необходимо измельчить. Залить одну столовую ложку грыжника кипятком. Полученный настой пить ежедневно утром и вечером по полстакана.
- Синий василек Листья необходимо залить стаканом крутого кипятка. Дать средству настояться в течение одного часа. Полученное лекарство необходимо пить три раза в день до еды небольшими порциями.
- Черная смородина Листья необходимо залить стаканом крутого кипятка. Дать средству настояться в течение одного часа. Полученное лекарство необходимо пить три раза в день до еды небольшими порциями.

Жизнь каждой женщины репродуктивного возраста подчинена менструальному циклу. От него …

Причины зуда, сухости, выделений или жжения в интимной области, с которыми в течение ж…
Проблема близорукости (научно — миопии) — одна из самых древних в медицине. Впервые бо…
Пост полезен для здоровья
Система постов появилась на Руси много столетий назад, разумеется, не просто так. Все …
Статьи Лучшие врачи Москвы Вся диагностика Москвы Новости
Уретрит — это заболевание, для которого характерно проявление воспалительного процесса в мочеиспускательном канале. Наиболее яркими признаками уретрита являются выраженные болевые ощущения в процессе мочеиспускания, а также появление выделений из уретры. Это заболевание диагностируется у больных обеих полов.
Уретрит – инфекционная болезнь, следовательно, его развитие происходит вследствие воздействия инфекционного агента.
Таковым могут являться вирусы, грибы, бактерии и др.
Также в особенно редких случаях встречаются заболевания лучевым, токсическим, аллергическим уретритом и некоторыми другими его видами.
В зависимости от того, вследствие воздействия какого возбудителя развивается уретрит, различают два разных типа заболевания: уретриты специфические и неспецифические.
В первом случае возникновение специфического уретрита провоцируют половые инфекции (хламидии, гонококк, трихомонада, уреаплазма и др.
) Такие инфекции могут сочетаться с воздействием иных вирусов, грибов, бактерий, при этом в организме может быть несколько инфекций. В данном случае болезнь усложняется тем, что, как правило, человек не фиксирует, когда острая стадия болезни переходит в хроническую.
Неспецифический уретрит проявляется вследствие воздействия условно-патогенной микрофлоры.
Его возникновение провоцируют стафилококками, стрептококки, кишечные палочки, грибки и др. Заболевание в обоих случаях развивается и проявляется практически одинаково.
Но очень важно учесть, что в случае обнаружения половой инфекции всем половым партнерам больного необходимо пройти обследование и курс лечения.
Причиной развития воспалительного процесса в мочеиспускательном канале становиться сбой иммунитета стенки канала. Уретра постоянно инфицируется, попадание инфекции происходит через кровь, из кишечника, с кожи, из других мест. Особенно сильное инфицирование происходит в процессе полового сношения. Следовательно, пока стенка мочеиспускательного канала может справиться с инфекцией, болезнь не развивается. Но при малейшем сбое работы защитных механизмов возникает воспалительный процесс, который сопровождается всеми сопутствующими симптомами.
Существует ряд факторов, которые часто становятся предрасполагающими в процессе возникновения заболевания. Прежде всего, уретрит у мужчин и у женщин может возникать вследствие однократного либо постоянного переохлаждения. На возникновение уретрита влияет наличие у человека мочекаменной болезни.
Когда песок либо камень продвигается по мочеиспускательному каналу, то вполне возможно возникновение травм стенок и последующее возникновение уретрита. Предрасполагают к болезни травмы полового члена, слишком тяжелые физические нагрузки, нерегулярность половой жизни.
Впрочем, слишком высокая половая активность и частая смена партнеров также может спровоцировать развитие болезни. Не рекомендуется слишком частое употребление острой пищи, а также пересоленных, кислых блюд, маринованных овощей, большого количества алкоголя. Попадая в мочу, вещества из подобной пищи раздражают стенку канала.
В итоге может возникнуть воспаление или проявиться прогрессирование уже имеющегося недуга.
Провоцирующим фактором проявления уретрита часто становиться недостаточное питье: нерегулярные мочеиспускания провоцируют задержку бактерий в организме, ведь именно моча смывает их со стенки мочевого пузыря. При несколькочасовом перерыве между мочеиспусканиями риск развития воспаления заметно повышается. Также уретрит может проявиться на фоне хронических воспалений, возникающих в организме.
Таким образом, существует достаточно много факторов, которые впоследствии могут стать определяющими при развитии уретрита. Следовательно, это заболевание может возникнуть у любого человека.
Еще один важный симптом уретрита – это появление выделений из мочеиспускательного канала. Они могут иметь разнообразный характер. Так, в зависимости от того, какой возбудитель спровоцировал уретрит, выделения бывают очень обильными либо весьма скудными. Во время обострения недуга края внешнего отверстия могут воспаляться и слипаться. Однако в некоторых случаях развитие уретрита вообще не сопровождается выделениями.
При каждом последующем обострении заболевания воспаление поражает все боле существенную часть слизистой оболочки мочеиспускательного канала. Поэтому симптомы уретрита с каждым обострением становятся все более ярко выраженными. Поэтому если болезнь не лечить с помощью адекватных методов, возможно появление осложнения уретрита.
Если рассматривать симптомы уретрита с точки зрения их проявления при каждом из видов заболевания, то заметны некоторые отличия клинической картины.
Так, при остром уретрите у мужчин и женщин главными симптомами является сильное жжение и болевые ощущения в процессе мочеиспускания, наличие обильных выделений из мочеиспускательного канала, отеков и заметного покраснения губ мочеиспускательного канала. При торпидном уретрите наблюдаются субъективные расстройства. Они не проявляются четко, в некоторых случаях отсутствуют полностью.
В случае подострого уретрита происходит уменьшение боли и отеков в уретре, также уменьшается количество выделений. Только в утреннее время иногда проявляется корочка, склеивающая внешнее отверстие мочеиспускательного канала. Моча имеет прозрачный оттенок, в ней могут встречаться гнойные нити.
При хроническом уретрите, который проявляется вследствие неправильного подхода к лечению либо полного отсутствия такового, возможны невротические явления. Чаще всего при данной форме уретрита присутствуют небольшие выделения из мочеиспускательного канала.
Они становятся более обильными при условии наличия некоторых факторов, провоцирующих обострение болезни. Это может быть обильное употребление алкоголя, возбуждение, переохлаждение.
Симптомы уретрита в хронической форме часто сходны с признаками торпидного уретрита.
Для тотального уретрита характерно воспаление мочеиспускательного канала в целом. Симптомы данной формы заболевания похожи на признаки простатита.
При этом важно учесть, что при отсутствии терапии симптомы уретрита могут исчезнуть самостоятельно. Однако при каждом следующем обострении недуга его симптомы будут выражены еще сильнее.
В итоге у больного могут возникнуть серьезные осложнения уретрита.
Для того чтобы лечение уретрита было максимально эффективным, необходимо, прежде всего, определить, какая инфекция спровоцировала воспалительные процессы уретры.
При лечении уретрита используются те же схемы терапии, что и при лечении молочницы, хламидиоза, гонореи и ряда других болезней половой системы. Для борьбы с патогенными микроорганизмами используют разные лекарственные средства.
Прежде всего, это антибиотики, а также средства с противогрибковым и противовирусным действием.
Важно, чтобы лечение уретрита происходило параллельно у обоих половых партнеров ввиду высокой вероятности передачи инфекции во время полового акта.
И специфический, и неспецифический уретрит лечат, руководствуясь одинаковыми принципами. Подобная классификация важна с точки зрения конкретного подбора препаратов для терапии уретрита, а также для понимания, есть ли необходимость в лечении полового партнера больного.
Если у пациента диагностировано сочетание уретрита и цистита, то важен комплексный подход к лечению. При этом врач обязательно назначает применение физиотерапевтических процедур, а также инстилляций лекарственных препаратов в мочевой пузырь и уретру. Процесс лечения может длиться как несколько дней, так и несколько недель: это зависит от степени тяжести недуга.
Важен правильный подход к лечению и со стороны пациента. Эффективно не только медикаментозное лечение, но и соблюдение предписанной доктором диеты, воздержание от алкоголя, обильное питье.
После того, как курс терапии окончен, и все симптомы заболевания исчезли, следует в обязательном порядке провести анализы повторно для контроля состояния больного. Это поможет убедиться, что инфекцию удалось уничтожить.
В качестве мер профилактики уретрита важно придерживаться здорового питания, исключив из рациона обилие острых, соленых, кислых блюд, алкогольных напитков.
Важен и правильный питьевой режим: каждый день человек должен употреблять достаточное количество жидкости. Оптимальный вариант – употребление простой негазированной воды.
При необходимости можно применять мочегонные средства – для этого подойдет липовый чай, огуречный, черносмородиновый и клюквенный сок, петрушка.
Следует также избегать переохлаждения, носить теплую и удобную одежду зимой, не допускать проблем со стулом, тщательно следить за гигиеной половых органов. При наличии симптомов воспаления следует сразу же обращаться к специалисту, чтобы вылечить недуг на ранней стадии.
При отсутствии необходимого лечения уретрит у мужчин может осложняться рядом явлений. Прежде всего, острый уретрит может обрести хроническую форму.
Возможно развитие воспалительного явления предстательной железы (простатита), воспаления яичка (орхита), воспалительного процесса семенных пузырьков (везикулита).
Вследствие уретрита также может развиться баланит, баланопостит, возможно сужение мочеиспускательного канала.
При уретрите у женщин в качестве осложнения возможно нарушение микрофлоры влагалища, цистит, воспалительные явления мочевых путей.
- Урология: национальное руководство / под ред. Н.А. Лопаткина. — М.:ГЭОТАР-Медиа, 2009;
- Козлюк В.А., Козлюк А.С. Уретриты у мужчин. Актуальные вопросы диагностики. Цитоморфология. Лечение. — Киев: Стиль-Премьер, 2006;
- Скриприн Ю.К., Шарапова Г.Я. Болезни, передающиеся половым путём. — М.: Медицина, 2005;
- Молочков В.А. Инфекции, передаваемые половым путем. Клиника, диагностика, лечение / В.А. Молочков, О.Л. Иванов, В.В. Чеботарев. М.: Медицина, 2006.
Уретрит — воспаление слизистой оболочки уретры (мочеиспускательного канала). Основной причиной заболевания является бактериальная, грибковая или вирусная инфекция. Возможно реактивное воспаление мочеиспускательного канала, возникающее при физическом или химическом воздействии на слизистую уретры.
- женский пол (особенности анатомии женского организма облегчают распространение инфекции);
- мужской пол (возраст от 20 до 35, активная сексуальная жизнь);
- беспорядочные половые связи.
Клиническая классификация уретритов по этиологическому фактору:
- Негонококковые уретриты:
- бактериальное воспаление мочеиспускательного канала, возникающее в ответ на инфекцию негонококковой природы. Причиной являются различные микробы, в том числе передающиеся половым путём (Mycoplasma genitalium, Chlamydia trachomatis, Ureaplasma urealyticum, Haemophilus vaginalis).
- бактериальное неспецифическое воспаление мочеиспускательного канала, вызываемое условно патогенной флорой (E. coli, Proteus, Klebsiella, стафилококки, стрептококки и т.д.);
- уретриты, вызываемые вирусной инфекцией (аденовирусы, вирус герпеса, цитомегаловирус и др.) — встречаются редко;
- уретриты, вызываемые грибковой инфекцией (микотические);
- уретриты, вызываемые простейшими (Trichomonas vaginalis);
- реактивное воспаление мочеиспускательного канала, возникающее при воздействии на слизистую химических веществ, содержащихся в средствах гигиены, контрацептивах;
- реактивные уретриты, возникающие в ответ на механическую травму при выполнении медицинских манипуляций (катетеризация, бужирование, цистоскопия).
- реактивные уретриты, возникающие при обменных нарушениях и изменениях состава мочи (мочекаменная болезнь, оксалатурия, мочекислый диатез или подагра).
Имеет значение течение уретритов — острое (гонорея) или хроническое (хламидиоз, уреаплазмоз).
Рассмотрим наиболее частые формы заболевания.
Условно патогенная флора — основная причина неспецифических бактериальных уретритов. Чаще всего заболевание вызывает кишечная палочка (E. coli), стафилококки и др. микроорганизмы. Различают первичный и вторичный бактериальный уретрит.
Первичный бактериальный уретрит — воспаление уретры, возникающее как основное заболевание. Возбудитель проникает в стенку уретры извне. Уретрит у женщин возникает чаще в силу анатомических особенностей (широкий и короткий мочеиспускательный канал облегчает проникновение инфекции). Первичный бактериальный уретрит у мужчин встречается намного реже.
Вторичный бактериальный уретрит — воспаление уретры, возникающее как следствие инфекционно-воспалительных заболеваний мочеполовой системы и смежных органов. Является сопутствующей патологией при пиелонефрите, цистите, простатите. Инфекция проникает в слизистую оболочку мочеиспускательного канала из мочи или гематогенным путём.
Данная классификация утратила свою актуальность, но ещё встречается в некоторых источниках. В независимости от причины, вызвавшей уретрит, симптомы заболевания, методы диагностики и принципы лечения отличаются незначительно.
- режущие боли, жжение и зуд, усиливающиеся во время мочеиспускания;
- патологические выделения из наружного отверстия уретры различного характера (гнойные, слизистые, кровянистые);
- учащение мочеиспускания, императивные позывы;
- изменение характера мочи (мутная, с примесью гноя, крови).
- возможна локальная лимфаденопатия, диспареуния, лихорадка.
- режущие боли, жжение и зуд, усиливающиеся во время мочеиспускания;
- боли в животе;
- учащение мочеиспускания, императивные позывы;
- боли в малом тазу, диспареуния;
- лихорадка;
- вагинальные выделения.
Диагностика бактериальных уретритов не представляет сложности. Знакомые всем симптомы и жалобы облегчают постановку диагноза.
Лабораторная диагностика бактериального уретрита проводится с помощью микроскопического и микробиологического анализа мочи.
Наличие лейкоцитов, эритроцитов, слизи и бактерий в образцах доказывает факт инфекции мочевыводящих путей.
Рекомендуется проведение бакпосева мочи и мазка из уретры, определение чувствительности возбудителя к антибиотикам. Это позволяет проводить лечение более рационально и точно.
У сексуально активных людей обязательно проводится исключение венерических болезней. Оптимальным методом является полимеразная цепная реакция (ПЦР). Технология позволяет проводить диагностику любых инфекций быстро и точно.
Лечение уретрита у мужчин и женщин проводится одинаково. Основа этиотропной терапии — антибиотики. Наличие результатов бакпосева на чувствительность позволяет лечить инфекцию более эффективно и рационально, что снижает вероятность хронизации и возникновения осложнений.
Препаратами выбора являются доксициклин, азитромицин, эритромицин, левофлоксацин, офлоксацин.
Гонорея — самое распространённое венерическое заболевание, наряду с хламидиозом. Гонорейный уретрит вызывается бактерией вида Neisseria gonorrhoeae. Воспаление мочеиспускательного канала является наиболее характерным симптомом болезни.
Симптомы гонорейного уретрита у мужчин и женщин имеют отличия. Это связанно с особенностями распространения инфекции (у мужчин — уретрит, у женщин — цервицит). 50% женщин не имеют выраженных симптомов. Возможны патологические выделения из влагалища, боли в животе и диспареуния.
У большинства мужчин наблюдаются выделения желто-зелёного цвета (слизисто-гнойные или гнойные, иногда с примесью крови) из мочеиспускательного канала, жжение, зуд и боли во время мочеиспускания. Дизурические явления могут наблюдаться и у женщин. Эти признаки более выражены с утра. Симптомы появляются через 2-12 дней после заражения.
Ведущую роль имеет лабораторная диагностика гонореи. У пациентов без симптомов оптимальным методом диагностики считается полимеразная цепная реакция (ПЦР). Материал для исследования получают с помощью мазков (из мочеиспускательного канала у мужчин, из уретры, заднего свода влагалища и цервикального канала у женщин).
У пациентов с выраженной симптоматикой проводится анализ мазка, с окраской по грамму и бакпосевом. Наличие в поле зрения микроскопа грамм-отрицательных удвоенных кокков (диплококков) подтверждает диагноз. Анализ на чувствительность к антибактериальным препаратам позволяет точнее назначить лечение. Кроме того, существуют устойчивые к антибактериальным препаратам штаммы возбудителя.
Похожие симптомы имеют следующие заболевания:
- цистит;
- негонококковые уретриты;
- хламидиоз;
- трихомониаз;
- острый простатит у мужчин;
- грибковые инфекции (молочница у женщин);
- неспецифические вагиниты (у женщин);
- цервициты (у женщин).
Кроме того, наличие гонореи является индикатором, увеличивающим вероятность наличия других венерических заболеваний (включая ВИЧ).
Антибактериальные препараты являются основой этиотропной терапии. Антибиотики способны быстро и эффективно устранить гонорейный уретрит. Лечение заболевания проводится в строгом соответствии с назначениями специалиста. Исчезновение симптомов не является критерием излеченности.
В основном для лечения гонореи применяют цефалоспорины (Цефтриаксон по 1 грамму, 7 дней), в комбинации с доксициклином или азитромицином. Монотерапия препаратами группы тетрациклина, фторхинолонов, пенициллинов, сульфаниламидов в настоящее время значительно утратила свою эффективность. Лечение половых партнёров обязательно.
Ранее для подтверждения излеченнности гонореи использовались методы провокации.
Методы провокации включают в себя механическое воздействие на стенку мочеиспускательного канала (бужирование), приём пирогенала, употребление солёной или острой пищи (раздражающий эффект на слизистую уретры), индуктотермию половых органов (прогревание) и пр.
В настоящее время гораздо удобнее и точнее использовать для подтверждения излечения гонореи ПЦР, через 10-12 дней после окончания лечения. Генетическая диагностика подтверждает отсутствие инфекции. Для исследования берут мазок из уретры или шейки матки.
Следует помнить, что повторное заражение гонореей не является редкостью. При наличии нескольких половых партнёров вероятность рецидива возрастает. Кроме того, наличие устойчивых к антибиотикам штаммов снижает эффективность лечения.
Свежий гонорейный уретрит успешно поддаётся терапии. Прогноз хороший. Наличие хронической гонореи или повторные заражения ухудшают прогноз. Заболевание может привести к осложнениям — бесплодию, преждевременным родам, выкидышам, поражению глаз у новорожденных, слепоте, воспалительным и гнойным процессам в малом тазу.
Трихомонадный уретрит — поражение слизистой оболочки уретры, вызываемое простейшими паразитами Trichomonas vaginalis. Это распространённое венерическое заболевание, диагностируемое у 160 миллионов пациентов в год (статистика ВОЗ). Основной путь передачи — половой, реже передаётся бытовым путём.
Инкубационный период — 6-12 дней. Трихомониаз у женщин протекает бессимптомно в 44% случаев. Слизистая влагалища поражается в большинстве случаев. Основной симптом заболевания — пенистые выделения из влагалища, желтовато зелёного цвета, с рыбным запахом, болезненные ощущения при половом акте, боли внизу живота.
Мочеиспускательный канал поражается у 20% женщин. При этом наблюдаются рези, зуд и неприятные ощущения при мочеиспускании, другие дизурические явления. Выделения из уретры также пенистые, белесоватые.
Трихомонадный уретрит у мужчин часто протекает бессимптомно. Помимо мочеиспускательного канала инфекция вызывает острый простатит и воспаление семенных пузырьков (у 20% пациентов).
Особенность заболевания у мужчин — скудная симптоматика. Дизурические явления выражены слабо, возможны белесоватые выделения с пузырьками газа из наружного отверстия уретры, зуд, жжение при мочеиспускании.
Симптомы провоцируются половым актом.
Диагностика трихомонадного уретрита основывается на микробиологических и бактериологических методах.
Так как возбудитель заболевания — простейшее, микроскопические исследование мазка из влагалища или мочеиспускательного канала позволяет обнаружить паразита визуально.
Используется нативный препарат или окрашенный по Романовскому-Гимзе, Граму. Чувствительность метода — 60-70%. Схожей достоверностью обладает посев мазка на специальную среду.
Самый достоверный и эффективный метод диагностики — полимеразная цепная реакция (ПЦР). Генетическая диагностика позволяет идентифицировать возбудителя с высокой точностью.
Лечение трихомониаза проводится с помощью антипротозойных препаратов. Чаще всего используют метронидазол (флагил) по 500 мг, 2 раза в день, на протяжении 7 дней.
Хламидиоз — самое распространённое заболевание, передающееся половым путем. Причина болезни — внутриклеточный паразит, Chlamydia trachomatis, вызывающий поражение мочеиспускательного канала, мочевого пузыря, шейки матки, органов мошонки, малого таза.
- хламидийный уретрит у мужчин часто протекает бессимптомно (98% случаев);
- наиболее часто поражается уретра и придатки яичек;
- воспаление мочеиспускательного канала сопровождается зудом, жжением при мочеиспускании, незначительных выделений слизистого характера;
- отёк и болезненность органов мошонки часто сопутствуют уретриту.
- хламидийный уретрит у женщин также протекает бессмптомно;
- характерные симптомы уретрита — зуд, жжение, боли при мочеиспускании, учащение мочеиспускания — могу отсутствовать;
- дизурические явления сопровождаются синдромом стерильной пиурии (лейкоцитоз в мазках из уретры, без признаков бактериальной инфекции, микробиологические методы исследования, бакпосев дают отрицательный результат);
- поражение женских половых органов может проявляться контактными кровотечениями, воспалением канала шейки матки (хламидийный эндоцервицит), слизистыми выделениями из влагалища, болями в тазу.
Наиболее эффективным и точным методом диагностики хламидиоза является полимеразная цепная реакция (ПЦР). Материал для исследования — мазок из уретры или шейки матки. Чувствительность метода — выше 90%.
Микроскопия и бакпосев мазка при хламидиозе отрицательны, так как возбудитель является внутриклеточным паразитом и не растёт на питательных средах. Однако наличие лейкоцитов в моче, положительный эстеразный тест и отрицательные результаты микробиологических анализов — характерный симптом хламидиоза.
Основа лечения хламидийной инфекции — антибактериальные препараты их группы макролидов, тетрациклинов и фторхинолонов. Препараты выбора — азитромицин (1 грамм однократно) и доксициклин (100 мг/день, 7 дней). Левофлоксацин и офлоксацин разрешены к применению только вне беременности. Осложнённая или рецидивирующая инфекция может потребовать назначения альтернативных препаратов.
Кандидомикотический уретрит — воспаление слизистой оболочки мочеиспускательного канала, возникающее в результате грибковой инфекции. Чаще всего вызывается грибками рода Candida albicans.
Грибковые поражения мочеиспускательного канала встречаются достаточно редко, у пациентов с иммунодефицитными состояниями (ВИЧ, сахарный диабет, приём иммуносупрессивной терапии и т.д.).
Злоупотребление антибиотиками также может вызывать кандидоз слизистой уретры.
Симптоматика стёртая. Возможны незначительные слизистые выделения из наружного отверстия уретры. Дизурические явления (режущие боли при мочеиспускании, зуд, учащение мочеиспускания) могут отсутствовать. Возможен грибковый простатит у мужчин, у женщин — молочница. На слизистой оболочке затронутых органов визуально обнаруживаются колонии возбудителя в виде серовато-белого налёта.
Диагностика проводится с помощью микроскопии соскоба слизистой оболочки уретры. В окрашенном по Романовскому-Гимзе или Грамму препарате обнаруживают большое количество клеточных форм дрожжевых грибков, образующих скопления, нити мицелия. Диагноз подтверждается при бакпосеве мазка на специальную среду, благоприятную для роста грибков.
Лечение микотического поражения мочеиспускательного канала проводят с помощью противогрибковых препаратов — флюконазола, нистатина, интраконазола, кетоконазола, амфотерицина В и др.
источник