Даже если cделано несколько попыток экстракорпорального оплодотворения, но так не удается достигнуть желанного результата — не нужно отчаиваться.
Сколько необходимо попыток — зависит от множества факторов. Самое главное в таких случаях — определить причину отрицательного результата.
Причины неудачных попыток ЭКО могут быть различными. Нужно изначально помнить о том, что экстракорпоральное оплодотворение не гарантирует 100 процентов наступления беременности. Очень часто необходимо несколько попыток для зачатия. Отрицательный протокол — это, увы, реальность для многих пар. Часто неудачным оказывается первое ЭКО (всего 30-40% положительных случаев). Кроме того, даже этот, не слишком высокий показатель может снизиться, если диагностировано наличие каких-либо патологий. Правильно назначенное лечение поспособствует будущим удачным попыткам ЭКО.
В первую очередь, нужно ответить на следующие вопросы:
- был ли подготовлен организм к беременности? Какова вероятность того, что процессу препятствовали какие-либо хронические заболевания?
- прошла ли стимуляция яичников достаточно эффективно?
- произошел ли процесс оплодотворения?
- благоприятно ли развивались эмбрионы в особой среде и хорошего ли они были качества?
- оптимальным ли был размер эндометрия к моменту помещения эмбрионов в полость матки?
- возможно, были диагностированы отклонения в структуре эндометрия в процессе ЭКО?
- произошла ли имплантация после процедуры?
- необходимо ли дополнительное обследование и сдача анализов?
- необходимо ли проведение какого-либо лечения перед повторным ЭКО?
- подойдет ли прошлая схема программы или нужно внести изменения?
- когда лучшего всего начинать повторную программу ЭКО?
Данные вопросы необходимо обсудить с вашим лечащим врачом.
1. Некачественные эмбрионы. Для ЭКО оптимально использование эмбрионов, состоящих из 6-8 клеток. Данные показатели демонстрирую высокий уровень деления. Помимо этого, должны присутствовать фрагментации. Низкое качество зародышей может быть обусловлено спермой недостаточно хорошего образца или слабой яйцеклеткой.
Если в протоколе указана данная причина, то задумайтесь о смене медицинского центра по решению проблемы бесплодия. Возможно, вам помогут более квалифицированные и опытные специалисты, ведь именно они являются главной составляющей успеха. Хороший эмбриолог должен относиться максимально внимательно к каждому шагу, следить за благоприятной средой, которая применяется для культивации эмбрионов.
В случае не наступившей беременности после ЭКО, поинтересуйтесь о том, была ли проведена процедура хэтчинга (микронадрез оболочки зародыша для упрощения имплантации). Чаще всего хэтчинг применяют после уже имевшихся отрицательных попытках.
Также важно предварительно получить консультацию у своего лечащего врача. Возможно, стоит провести стимуляцию у этого специалиста, а этап оплодотворения — на базе другой клиники.
В случае если низкое качество эмбрионов вызвано мужским фактором, то нужно обратиться к врачу-андрологу. Он сможет подобрать лучшую методику лечения бесплодия и улучшить показатели спермы. Возможен также вариант донорства.
2. Размер эндометрия. Огромное значение для успешной имплантации имеет структура и размер эндометрия. Доказано, что чаще всего благоприятный результат после экстракорпорального оплодотворения диагностируется, когда ко времени перемещения эмбриона эндометрий составляет от 7 до 14 мм. Врач обязан обращать на это внимание в первую очередь.
3. Заболевания эндометрия. Основная патология эндометрия — хронический эндометрит. Обычно его диагностируют с помощью эхографии. Датчик способствует выявлению увеличения матки. Отмечается взаимосвязь между зависимостью локального иммунитета и эндометрия. Здоровый эндометрий содержит довольно большое количество B-, T, NK-клеток и макрофагов.
Повышение количества клеток лимфоцитов, макрофагов провоцирует развитие эндометриоза. Лечебная терапия бесплодия в обязательном порядке должна разрабатываться на основе данного фактора.
В процессе активизации иммунные реакции становятся препятствием для осуществления инвазии, развития хориона и плацентации. Врачи отмечают, что из-за подобных патологий часто случаются выкидыши.
Патологии, затрагивающие базальный слой эндометрия могут провоцировать появление рубцов. Восстановить эндометрий удается крайне редко.
3. Патологии матки. Причинами бесплодия могут быть: шеечный фактор, непроходимость труб, гидросальпинкс маточных труб.
Гидросальпинкс — патология маточных труб, когда в их полости собирается жидкость. Причинами развития патологии могут стать хронические воспалительные процессы малого таза и аномалии в развитии матки. Гидросальпинксы делятся на одиночные и фолликулярные. Определить их вид можно только после обследования.
Данная патология препятствует развитию эмбриона и может стать причиной гибели плода на раннем сроке. Мнения врачей относительно данного вопроса разделились: некоторые считают, что гидросальпинкс не определяет исход ЭКО, а другие — убеждены в обратном.
Однако статистика показывает, что пациентки после устранения маточных труб с наличием гидросальпинкса успешно беременеют в результате ЭКО.
4. Генетический фактор. Относительно этого вопроса тоже нет единого мнения. Некоторые врачи советуют пациенткам с отрицательным результатом ЭКО сдать анализы на кариотип.
Специалисты утверждают, что у некоторых пар встречается инверсия 9-й хромосомы, которая и является причиной неудачного оплодотворения.
Это происходит из-за рекомбинации генетического материала в момент оплодотворения яйцеклетки. Изменения во время деления клеток, в результате которых появляются половые клетки с наличием аномальных хромосом, часто провоцируются наличием 9-й хромосомы. Данная ситуация обуславливается отсутствием беременности или выкидышами.
5. Иммунные заболевания. Очень трудно спрогнозировать причины неудачи. Нередко врачи советуют пациенткам, у которых нет явных симптомов, мешающих ЭКО, пройти иммунологическое исследование организма.
Рекомендовано сдать следующие анализы, которые возможно помогут установить причину не наступившей беременности:
- анализ на антифосфолипидные тела;
- антитела к ХГЧ;
- блокирующий фактор сыворотки крови;
- обследование иммунного статуса;
- исследование матки на недостаток кислорода (допплерометрическое исследование);
- антикоагулянт волчаночный;
- HLA-типирование обоим партнерам;
- УЗИ маточных труб на наличие гидросальпинкса.
Кроме того, необходимо провести гистероскопию и раздельное выскабливание для оценки состояния матки и эндометрия.
источник
Экстракорпоральное оплодотворение, которое появилось около 40 лет назад, дало бесплодным парам шанс стать родителями. До того, пока репродуктивные вспомогательные технологии не применялись, у таких пар не оставалось ничего другого, как смириться с бездетностью и усыновить приемного ребенка. С 2012 года ЭКО поддерживается государством и сделать его можно по медицинским показаниям бесплатно по полису ОМС. Как правильно подготовиться к процедуре и какие анализы следует сдать, мы расскажем в этой статье.
Подготовка к искусственному оплодотворению требует достаточно кропотливого подхода. Поскольку сама процедура является высокотехнологичной, медицинское обследование перед ней является обязательным. Ниже мы приведем базовый список необходимых исследований.
Следует понимать, что с учетом индивидуальных причин бесплодия этот список может быть дополнен лечащим врачом, в него могут включить индивидуальные анализы и пробы.
Многое будет зависеть от истинной причины бесплодия. Чаще всего оно бывает либо эндокринным, либо связанным с непроходимостью труб и истощением эндометрия матки. Мужской фактор бесплодия чаще всего связан с нарушениями обмена веществ, гормонального фона, а также с воспалительными заболеваниями и инфекциями мочеполовой системы.
Перечень анализов прописан законодательством, а потому их не может быть меньше, чем предусматривает протокол ЭКО. Отнестись к ним следует более, чем серьезно, ведь при отсутствии всего одной справки или при наличии анализа с истекшим сроком действия результата паре могут отказать в проведении процедуры.
Анализы и обследования перед ЭКО — не прихоть медперсонала и не попытка «выманить» из пары денежные средства, как думают некоторые. Полный спектр исследований необходим для того, чтобы врач мог хорошо представлять себе, с какими сложностями может быть связано проведение процедуры и насколько вероятен ее успех.
К обязательным относят анализы трех направлений:
- обследование женщины;
- обследование обоих супругов;
- обследование мужа, если планируется использовать его сперму для ЭКО.
Если решение о проведении ЭКО принято, паре дадут памятку с перечнем анализов, а также с указанием срока действия результатов.
В каждой клинике, к слову, сроки действия свои, и если пара решит обратиться с готовыми анализами в другое медицинское учреждение, то может получиться так, что ряд анализов придется пересдавать, поскольку они будут недействительны.
Поэтому лучше всего сразу уточнить сроки действия, чтобы потом не тратить лишние деньги и драгоценное время. А теперь давайте подробнее рассмотрим, что и зачем нужно сдавать женщине, мужчине и им обоим.
Обязательными считаются общие клинические исследования крови и мочи. Помимо этого, каждый из супругов сдает:
- кровь на сифилис (RW);
- кровь на ВИЧ-статус;
- кровь на ТОРЧ-инфекции (антитела к краснухе, герпесу, цитомегаловирусу, токсоплазмозу);
- кровь на вирусные гепатиты В, С;
- кровь на группу и резус-принадлежность.
Срок действия этих анализов чаще всего стандартный и составляет три месяца. Исключением являются исследование группы и резус-фактора крови. Этот результат считается бессрочным, ведь группа и резус человека на протяжении жизни не меняются.
Список исследований, которые назначаются женщине перед ЭКО, почти всегда выглядит довольно стандартно и не зависит от того, чьей спермой будет производиться оплодотворение — мужа или донора. Он включает в себя следующие анализы.
Общий анализ крови (ОАК). Сдается без предварительной подготовки в утреннее время натощак, забор крови осуществляется чаще всего из пальца. Позволяет установить баланс основных компонентов крови. Чаще всего срок действия анализа — 10 суток, в некоторых клиниках — до 20 суток.
- Общий анализ мочи (ОАМ). Довольно полезный и нужный анализ, который с большой точностью отражает состояние почек, мочевого пузыря, а также уретры. Перед сдачей анализа нужно приобрести в аптеке специальный контейнер для биоматериалов. Утром, после пробуждения, женщине следует тщательно подмыться (без применения мыла), аккуратно закрыть влагалище ватным тампоном, чтобы в мочу не попала влагалищная микрофлора, а затем собрать среднюю порцию мочи. В лабораторию контейнер нужно доставить за пару часов, не позднее. Срок действия анализа — 10-14 суток.
- Биохимический анализ крови. Результаты этого анализа дадут врачу исчерпывающую информацию о тех биохимических процессах, которые протекают в организме пациентки. Кровь следует сдавать в утреннее время, натощак, из вены. За двое суток до сдачи следует избегать приема медикаментов, жирной пищи, алкоголя. Срок действия — две недели.
- Коагулограмма. Это специфический анализ крови, который определяет процессы гемостаза — свертываемости. Подготовки не требует, обычно кровь берут из пальца вместе с общим анализом крови. Перед исследованием женщине следует воздержаться от приема алкоголя и препаратов-коагулянтов и антикоагулянтов. Срок действия анализа — месяц.
- Анализ на гормональный профиль. Сдавать кровь следует исключительно натощак, перед сдачей запрещено курить и принимать какие-либо гормональные препараты и жирную пищу. На 2-3 день менструального цикла сдают кровь на гормоны АМГ, ЛГ, ФСГ, эстрадиол, пролактин, кортизол, тестостерон, а также на гормоны щитовидной железы. На 21-23 день цикла сдают анализ крови на прогестерон (повторно). Дополнительно может потребоваться УЗИ щитовидной железы. Срок действия анализа крови на гормональный профиль — 3-6 месяцев.
- Флюорография. Подготовки не требует. Срок действия — год.
- Терапевтический осмотр и электрокардиограмма. Со всеми вышеперечисленными анализами женщина отправляется к терапевту, который на основании исследований дает заключение о допуске к ЭКО. На приеме доктор сделает ЭКГ без нагрузки и с нагрузкой. Результат терапевтического допуска действителен на протяжении полугода.
Помимо общих обязательных анализов, женщине придется пройти и внушительный перечень гинекологических исследований.
УЗИ. Делается интравагинальным или трансабдоминальным способом. Перед обследованием через переднюю брюшную стенку необходимо наполнить мочевой пузырь, выпив около полулитра жидкости. Перед УЗИ вагинальным датчиком мочевой пузырь, наоборот, следует освободить от жидкости. Оцениваются строение, размеры и особенности матки, придатков, яичников, маточных труб, шейки матки. Для женщин с нарушениями менструального цикла оценивается наличие и количество фолликулов в первой его половине. Срок действия результатов исследования — месяц.
- Маммография или УЗИ молочных желез. Если женщине нет 35 лет, ей рекомендуется сделать ультразвуковое исследование грудей, после 35 лет предпочтительна маммография. Исследование проводится для исключения наличия новообразований и развитого опухолевого процесса. Лучше всего делать его на 5-8 день цикла. Срок действия — 1 год.
- Мазок из влагалища. Его берет врач-гинеколог во время ручного осмотра. Для проведения ЭКО оценивается чистота (микрофлора), а также возможное наличие признаков инфекций — уреаплазмы, хламидиоза (мазок методом ПЦР). Перед сдачей мазка желательно в течение 2-3 дней воздерживаться от половых контактов. Срок действия анализа — две недели, для мазка ПЦР срок действия — до полугода.
- Кольпоскопия и цитология. Кольпоскопом изучают состояние шейки матки и берут соскоб на наличие патологических клеток. Цитологический анализ позволяет установить факт патологических процессов в матке. Срок действия анализов — от полугода до года.
Если планируется оплодотворение спермой донора, то мужчине обследоваться не нужно. Если же для зачатия в «пробирке» будет использоваться биологический материал мужа, то ему потребуется сделать следующие анализы.
Спермограмма. Сдается посредством мастурбации или прерванного полового акта после 4-6 дней полного полового покоя. Перед анализом нельзя посещать баню и сауну, есть жирную пищу и принимать алкоголь. Количественные и качественные показатели спермы очень важны для планирования ЭКО. Срок действия анализа — 3-4 месяца.
- Анализы крови и мазки из уретры на генитальные инфекции. Кровь сдается натощак из вены, перед сдачей следует воздержаться от приема жирной пищи, алкоголя, антибиотиков. Мазок из уретры подготовки не требует, его берет врач-уролог. Срок действия анализа — около 2-3 месяцев.
- МАР-тест. Это специальный анализ крови на антиспермальные антитела. Он сдается натощак. Срок действия результатов — полгода.
Достаточно часто женщине рекомендуется пройти перед ЭКО гистероскопию. Этот метод позволяет иметь более полное представление о толщине и структуре функционального слоя матки, именно этот показатель очень важен для имплантации подсаженного эмбриона. В полость матки вводят гистероскоп и внимательно изучают внутренние стенки главного женского репродуктивного органа, от здоровья которого во многом зависит конечный результат.
Дополнительно нередко женщину направляют на анализ цервикальной слизи на антиспермальные антитела. В основном это делается в случаях бесплодия невыявленного генеза. Также на такие антитела может быть обследована кровь.
Пара может быть направлена на консультацию к генетику при наличии в семейном анамнезе генетических заболеваний, а также при повышенных возрастных факторах (супругам больше 37 лет).
Генетический анализ крови на кариотип поможет специалисту в области генетики рассчитать риски рождения у данных супругов ребенка с грубыми аномалиями. Также консультация генетика необходима для исключения генетической несовместимости партнеров, поскольку при ней ЭКО не может быть успешным.
Перечень для возрастной пары мало чем отличается от общего рекомендованного перечня, но супругам, которые хотят стать родителями в более зрелом возрасте, придется сделать несколько дополнительных исследований. К ним относятся генетические анализы, а также иммунограмма.
Обычно к 35-летнему возрасту у мужчин и женщин уже наблюдается одно или несколько хронических заболеваний. До ЭКО пара допущена не будет, если не представит от врача узкой специализации письменного разрешения на процедуру. Если есть заболевание сердечно-сосудистой системы, понадобится разрешение на беременность и роды у кардиолога, если у женщины есть проблемы с почками, дать свое заключение должен нефролог.
Большую часть анализов можно сдать бесплатно в поликлинике по месту жительства. Сюда относятся все общие обязательные исследования (анализ крови мочи, кровь на ВИЧ и сифилис, на гепатиты). Бесплатно можно сделать УЗИ органов малого таза, а также кольпоскопию и мазки из влагалища и уретры.
Исключительно платных анализов существует не так уж и много — это спермограмма, МАР-тест, генетический анализ на кариотипирование, гормональный профиль. За них придется платить.
Но на практике все значительно сложнее. Клиники, которые имеют разрешение на проведение ЭКО, не слишком заинтересованы в том, чтобы их пациенты ходили сдавать кровь и мочу в бесплатные государственные учреждения здравоохранения. Поэтому в условиях договора на оказание услуг по проведению экстракорпорального оплодотворения может присутствовать пункт, который подчеркивает, что все анализы должны быть сделаны в лаборатории данной клиники или клиники-партнера, если какое-то исследование в данной лаборатории провести не представляется возможным.
В этом случае вам придется либо искать более лояльную клинику, либо соглашаться на предлагаемые условия и оплачивать каждый анализ. По пути платных услуг многие идут добровольно, поскольку у большинства супругов просто нет такого количества свободного времени, что сдавать огромный перечень анализов в разные дни в поликлинике, в которой к тому же есть большие очереди.
Если пара допущена до ЭКО, то она вступает в первый протокол. Сразу после окончания менструации женщине следует сдать кровь на гормоны, особое внимание уделяют ФСГ — фолликулостимулирующему гормону. Если оплодотворение планируется проводить со стимуляцией, то женщине назначаются гормональные препараты, стимулирующие созревание фолликулов в яичниках.
На 11-12 день цикла берут кровь на ЛГ — лютенизирующий гормон, чтобы определить приближение овуляции.
Созревание фолликулов отслеживается по УЗИ. Иногда на ультразвуковое обследование женщине приходится приходить несколько раз.
При созревании яйцеклеток в клинике под наркозом проводится пункция — забор яйцеклеток, после чего их оплодотворяют и через несколько дней переносят эмбрионы в полость матки. На протяжении двух недель женщине предстоит сдавать кровь на ХГЧ. Если имплантация состоялась, уровень этого гормона будет нарастать каждые два дня.
О том, какие обследования и анализы необходимы для проведения ЭКО, смотрите в следующем видео.
медицинский обозреватель, специалист по психосоматике, мама 4х детей
источник
Ирина Широкова опубликовал(а) статью в Гинекология, 19 сентября
Автор: Будутдвойняшки
Создана 11 часов назад
Автор: tatani
Создана 21 час назад
Автор: Violetta
Создана 8 часов назад
Автор: Будутдвойняшки
Создана 11 часов назад
Автор: Sonata°
Создана 16 часов назад
Автор: *Jellyfish*
Создана 17 часов назад
Автор: @КСЮ@
Создана 18 часов назад
Автор: isy89
Создана 16 часов назад
Автор: Nelly S
Создана 14 часов назад
Автор: Komdasha
Создана 16 часов назад
Материалы, размещенные на нашем сайте, носят информационный характер и предназначены для образовательных целей. Пожалуйста не используйте их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остается исключительной прерогативой вашего лечащего врача!
источник
Для вступления в протокол ЭКО все пары проходят комплексное обследование, чтобы предотвратить возможные патологии беременности.
Для мужчин и женщин этот перечень отличается — из-за их анатомо-физиологических особенностей и ролей в планируемом процессе. Но есть ряд общих исследований перед началом протокола ЭКО: анализы на резус-фактор и группу крови, на ВИЧ, сифилис и другие инфекции, мазки на хламидии и вирусы. Большинство лабораторных исследований и функциональная диагностика предусмотрены именно для будущих мам.
Очень важно правильно определиться с выбором из большого количества центров в Москве, чтобы пройти комплексное обследование и сдать анализы для ЭКО.
Опытные специалисты Института репродуктивной медицины REMEDI определят, какие анализы нужны именно вам для ЭКО.
| Название | Срок годности | Стоимость |
|---|---|---|
| Клинический анализ крови с лейкоцитарной формулой | 1 месяц | 500 руб. |
| СОЭ | 1 месяц | 190 руб. |
| Биохимический анализ крови: общий белок, мочевина, креатинин, АЛТ, АСТ, холестерин общий, билирубин общий, железо, глюкоза) | 1 месяц | 2180 руб. |
| Группа крови + Резус-фактор | Однократно | 650 руб. |
| Комплексное исследование гемостаза (5 показателей) | 1 месяц | 1650 руб. |
| Д-димер | 1 месяц | 1500 руб. |
| Антимюллеров гормон (АМГ, АМН, MiS) | 1 год | 1860 руб. |
| Фолликулостимулирующий гормон (ФСГ) | 1 год | 530 руб. |
| Лютеинизирующий гормон (ЛГ) | 1 год | 410 руб. |
| Пролактин | 1 год | 540 руб. |
| Эстрадиол (Е2) | 1 год | 590 руб. |
| Тиреотропный гормон (ТТГ) | 1 год | 530 руб. |
| Тироксин свободный (Т4 свободный) | 1 год | 500 руб. |
| Госпитальный комплекс: ВИЧ, сифилис, гепатиты В и С | 3 месяца | 1380 руб. |
| TORCH-комплекс: IgM, IgG к токсоплазме, вирусу краснухи, цитомегаловирусу, вирусу простого герпеса I, II | 1 год | 4000 руб. |
| Название | Срок годности | Стоимость |
|---|---|---|
| Микроскопическое исследование отделяемого цервикального канала, влагалища и уретры | 1 месяц | 310 руб. |
| Посев на микоплазму и уреаплазму с определением чувствительности к антибиотикам | 6 месяцев | 1500 руб. |
| Цитологическое исследование смешанного соскоба c шейки матки и из цервикального канала | 1 год | 550 руб. |
| ДНК хламидии | 6 месяцев | 440 руб. |
| ДНК цитомегаловируса | 6 месяцев | 410 руб. |
| ДНК вируса простого герпеса I и II типов | 6 месяцев | 440 руб. |
| Название | Срок годности | Стоимость |
|---|---|---|
| ЭКГ | 1 месяц | 1000 руб. |
| Флюорография | 1 год | нет |
| УЗИ щитовидной и паращитовидных желез | 1 год | 3000 руб. |
| УЗИ молочных желез (до 35 лет) / маммография (после 35 лет) | 1 год | 3500 руб. / нет |
| Гинекологическое УЗИ | 6 месяцев | 3000 руб. |
| Название | Срок годности | Цена |
|---|---|---|
| Заключение терапевта | 1 год | 4000 руб. |
| Название | Срок годности | Стоимость |
|---|---|---|
| Группа крови + Резус-фактор | Однократно | 650 руб. |
| Госпитальный комплекс: ВИЧ, сифилис, гепатиты В и С | 3 месяца | 1380 руб. |
| Название | Срок годности | Стоимость |
|---|---|---|
| Спермограмма | 6 месяцев | 3000 руб. |
| МАР-тест | 6 месяцев | 1000 руб. |
| Название | Срок годности | Стоимость |
|---|---|---|
| ДНК хламидии | 6 месяцев | 440 руб. |
| ДНК цитомегаловируса | 6 месяцев | 410 руб. |
| ДНК вируса простого герпеса I и II типов | 6 месяцев | 440 руб. |
| Посев на микоплазму и уреаплазму с определением чувствительности к антибиотикам | 6 месяцев | 1500 руб. |
| Микроскопическое исследование отделяемого уретры | 6 месяцев | 310 руб. |
| Название | Срок годности | Стоимость |
|---|---|---|
| Заключение андролога | по показаниям | 4000 руб. |
Примечание: Список анализов и обследований перед ЭКО определен приказом Минздрава РФ N 107Н от 30 августа 2012 г. «О порядке использования вспомогательных репродуктивных технологий, противопоказаниях и ограничениях к их применению».
Врач-репродуктолог может назначить дополнительные обследования, чтобы выявить факторы, которые могут отрицательно сказаться на результативности экстракорпорального оплодотворения. Поэтому список анализов перед ЭКО составляется индивидуально.
Не нужно делать анализы перед ЭКО заранее, так как их результаты имеют ограниченный срок годности.
Записывайтесь на диагностику онлайн или запрашивайте звонок!
источник

Более 35% женщин, прошедших процедуру ЭКО, не могут забеременеть с первой попытки ЭКО. Самый высокий процент неудачной попытки ЭКО встречается у пациенток, которые воспользовались вспомогательными репродуктивными технологиями (ВРТ) впервые. Известно также, что даже после нескольких попыток ЭКО многие пары внезапно зачинают ребенка в естественном цикле и становятся родителями.
Неэффективность проведенного протокола в большинстве случаев указывает на наличие серьезных отклонений в функционировании репродуктивной системы женщины. Именно физиологические препятствия к зачатию и вынашиванию плода чаще всего становятся причиной неудачных попыток ЭКО.
Часто женщины несерьезно относятся к рекомендациям репродуктологов касательно режима после проведения завершающего этапа ВРТ. Специалисты клиники К+31 консультируют своих пациентов еще на стадии планирования беременности и после ЭКО. Дисциплинированность будущих матерей повышает шансы на имплантацию эмбрионов в матку и наступление беременности в несколько раз.

Как уже отмечалось, удача после первой попытки эко – это редкость. Вероятность зачатия в первом протоколе обычно не превышает 40%.
- физиологическую неготовность организма к зачатию;
- возрастные и бытовые факторы;
- генетические и клеточные аномалии;
- деонтологические и ятрогенные факторы.
Каждая из вышеперечисленных категорий причин имеет свои особенности. В большинстве случаев их удается устранить с помощью медикаментозного лечения, соблюдения режима и профессионально составленного плана ВРТ.

- патологические изменения в эндометрии;
- аутоиммунные нарушения;
- гормональные сбои;
- патологии фаллопиевых труб;
- синдром истощения яичников;
- отсутствие ответа на гормональную терапию;
- скрыто протекающие инфекции.
Нарушение менструального цикла и недостаточное содержание в крови стероидных гормонов приводит к тому, что эмбрион не может имплантироваться в стенку матки. Как следствие, это приводит к неуспешному исходу ЭКО.

- возраст пациенток после 40-45 лет;
- нездоровый образ жизни;
- тяжелый микроклимат в семье;
- избыточный вес;
- несоблюдение врачебных рекомендаций;
- пагубные привычки.
Пациентки должны понимать, что после ЭКО нежелательно контактировать с окружающими людьми и подвергать себя избыточным физическим и психоэмоциональным нагрузкам. В первые 14 дней после проведения процедуры это может привести к срыву беременности или замиранию плода.
Первое неудачное ЭКО может быть следствием недостаточно качества используемого биоматериала во время процедуры:
- низкое качество ооцитов и сперматозоидов;
- недостаточная жизнеспособность эмбрионов;
- хромосомные заболевания.
Если причиной неудачи стало низкое качество мужских или женских гамет, репродуктологи и эмбриологи клиники К+31 назначают пациентам гормональную терапию. Ее прохождение способствует нормализации сперматогенеза у мужчин и менструального цикла – у женщин.

В клинике К+31 работают репродуктологи, андрологи и другие профильные специалисты с большим опытом работы. При определении причин бесплодия супружеских пар они используют медицинское оборудование экспертного класса. Оплодотворение ооцитов сперматозоидами in vitro осуществляется в современной лаборатории, благодаря чему жизнеспособность полученных эмбрионов существенно возрастает.
После первой попытки ЭКО супружеские пары не должны отчаиваться и впадать в уныние. Первая неудача еще не свидетельствует о невозможности зачатия ребенка в последующих протоколах. Первое, что должны сделать супруги после ЭКО – это успокоиться и начать планирование повторной попытки ЭКО.

- учесть ошибки, которые были допущены в прошлый раз;
- пройти повторное обследование и гормональную терапию;
- нормализовать режим питания и отказаться от пагубных привычек;
- восстановить менструальный цикл и стабилизировать психоэмоциональный фон.
Для восстановления организма после ЭКО могут использоваться физиотерапевтические процедуры – точечный массаж, водолечение, грязелечение и т.д. Все это способствует нормализации функций жизненно важных органов и репродуктивной системы, благодаря чему повышается вероятность успешного исхода ЭКО.
После неудачного протокола ЭКО необходимо обязательно выяснить причины неудачи, сдать анализы и пройти обследования. Многие специалисты рекомендуют для того, чтобы беременность после неудачного ЭКО наступила, нужно сменить схему лечения и откорректировать протокол стимуляции яичников.
После неудачного ЭКО назначают следующие анализы:
- Антитела к ХГЧ;
- Исследование крови на антифосфолипидные антитела;
- Блокирующий фактор сыворотки крови;
- Кариотип;
- Анализ крови на волчаночный антикоагулянт.
Чтобы исключить заболевания эндометрия, специалисты клиники К+31 рекомендуют пройти гистероскопию. Структура и размер которого, в большей степени, влияет на успешный перенос эмбриона.
К сожалению, помимо проблем с эндометрием, существует еще множество факторов, которые могут повлиять на исход ЭКО, среди них:
- Проблемы с гормонами;
- Избыточный вес;
- Патологии маточных труб;
- Генетические и иммунные патологии.
Наиболее точно выявить проблему и повысить шансы последующих протоколов, помогут анализы после неудачного ЭКО. Основное, о чем следует помнить – эмоциональное состояние. Нельзя отчаиваться и опускать руки, позитивный настрой, вера в успешный исход и четкое соблюдение всех рекомендаций специалистов обязательно дадут положительный результат!
источник
Для получения желаемого результата после ЭКО требуется регулярное отслеживание состояние зародыша. Опасные ситуации могут возникнуть также при различных патологиях органов малого таза будущей мамы. Регулярные анализы после переноса эмбриона значительно повышают шансы на нормальное течение беременности, обнаружение возможных отклонений в развитии плода.
Врачи утверждают, что анализы после переноса эмбриона следует сдавать не только через некоторое время, но и в день трансфера. Это дает возможность проследить, как изменяются показатели.
Завышенные результаты получают вследствие включения гормонов при терапии в подготовительный период ЭКО, при проведении пункции, трансфера эмбрионов. Заниженные результаты анализов после переноса эмбриона сигналят о возможном срыве протокола. В первом случае максимум через 2 дня результаты улучшатся, в чем можно будет убедиться, повторно сдав анализы. Во втором случае по назначению врача следует корректировать поддержку после подсадки эмбрионов.
Начиная со дня подсадки, на 3-5, 7-8, 14 дне есть возможность отслеживания уровня прогестерона и эстрадиола, которые влияют на удачный исход имплантации и нормальное течение беременности. На 14 день проводятся указанные обследования, а также ХГЧ, по уровню которого можно определить, наступила ли беременность.

Наиболее информативным показателем успеха ЭКО является анализ после переноса эмбриона крови на бета-ХГч (бета-частицы хорионического гонадотропина человека). Важность исследования заключается в следующем. Во время начала формирования зародыша развиваются оболочки, одной из которых является хорион, вырабатывающий ХГ. При отсутствии беременности анализ не покажет наличия ХГ.
Существует 2 исключения из общего правила:
1. Если женщина в последние дни принимала терапию гормоном.
2. В организме присутствует тяжелая патология – пузырный занос.
Трактовка результата анализов после переноса эмбрионов для будущей мамы не является неожиданностью, что исключает ошибку.
Для точности результата исследования врачи советуют сдавать анализы утром. Отрезок времени между последним приемом пищи и забора крови не должен превышать 8 часов. Употребление кофе, чая, сладких напитков, газированной воды приведет к негативному результату. За неделю до предполагаемого дня взятия анализов после переноса эмбриона следует уделить особое внимание организации здорового питания пациентки.
Для выявления отклонений свертываемости крови проводят мониторинг анализов. Рассмотрим основные из них.
Повышенный уровень показателя свидетельствует о серьезных проблемах с кровью. Фактор особенно важен для беременности в результате ЭКО. Контролировать Д-димер необходимо, если до посадки зародышей была обнаружена в крови мутация или патология. Кровь с повышенной густотой не сможет доставить внутриутробному ребенку нужное количество питательных веществ, что чревато гипоксией плода.
Обязательно посмотрите это видео. Девушка рассказывает, как она сдавала Д-димер при ЭКО:
Разжиженная кровь нередко провоцирует обильные кровотечения на первых месяцах беременности и во время родов. Некоторые врачи считают, что Д- димер имеет недостаточную информативность, и необходимы дополнительные анализы после переноса эмбрионов, чтобы уточнить возможные отклонения.
Повышенный Д- димер после переноса эмбрионов вызывается рядом причин:
• Влияние лечения гормонами.
• Процесс трансфера эмбриона.
• Сгущение крови при беременности.
• Присутствие заболеваний в организме женщины.
Важно! Следует помнить, что нормальные показатели Д-димера при ЭКО не совпадают с общепринятыми цифрами, самолечение в данном случае может привести работу репродуктологов к отрицательному результату.
Для определения отклонений свертываемости крови проводятся также другие исследования:
• Гемостаз. Дает возможность определить, в каком функциональном состоянии находится система сворачивания крови;
• Уровень фибриногена. При свертывании крови фибриноген составляет основную массу кровяного сгустка. Повышение белка свидетельствует о реальной предрасположенности к тромбозу.
УЗИ является важным исследованием в протоколе ЭКО. Существуют 2 способа ультразвукового исследования: трансвагинальный и трансабдоминальный. В первом случае во влагалище вводится датчик, второй способ предполагает сканирование датчиком через стенку живота. Оба способа безопасны для беременной и плода.

Плодное яйцо, размеры которого очень малы, можно обнаружить на 15 день после перенесения эмбриона, если назначено УЗИ по особым показаниям. По этой причине в протоколах ЭКО ультразвуковое исследование для подтверждения наступившей беременности проводят на 21 ДПП. На этом сроке можно наблюдать закрепление в матке зародышей, определить особенности беременности (маточная, внематочная, многоплодная).
Руководствуясь результатами анализов после подсадки эмбрионов, врач имеет возможность составить последующий график ультразвуковой диагностики на оставшийся период беременности.
Ультразвуковой скрининг после переноса эмбрионов проводится на 11-13 неделе беременности и дает возможность установить, как развивается плод, существуют ли аномалии, соответствуют ли размеры нормам. В течение ближайших 3 дней проводится биохимический скрининг, включающий исследования крови на маркеры генетических патологий.

Первый биохимический скрининг включает анализы после переноса эмбриона:
- На ХГЧ.
- Протеин плазмы А.
- Альфафетопротеин.
Скрининг 1 триместра выявляет риск развития болезни Дауна, синдрома Эдвардса и других патологий.
Пациентки после переноса эмбрионов относятся к группе высокого риска недоношенной беременности, досрочных родов. Как пройдет беременность, каков будет ее исход, во многом зависит от этиологии бесплодия пациентки.
При адекватном реагировании врачей на результаты анализов после переноса эмбрионов среди огромного количества пациенток отмечается высокий процент благоприятного течения беременности, а также снижения количества родов при помощи хирургического вмешательства. Коррекция поддерживающего лечения, по медицинской статистике, предотвращает до 30% врожденных аномалий.
источник

Содержание статьи:

Правильно выполненные анализы в процессе подготовки пары к ЭКО имеют огромное значение, ведь именно с их помощью можно определить патологии и заболевания, отклонения в здоровье мужчины и женщины – и вовремя их скорректировать.
Анализы, которые необходимо сдать обоим партнерам:
Необходимо иметь в виду, что все перечисленные анализы действительны в течение трех месяцев, и по прошествии этого времени их необходимо пересдать вновь:
- Анализ группы крови и резус-фактора.
- Анализ крови на СПИД.
- Анализ крови на сифилис (RW).
- Анализы на гепатит групп «А» и «С».
Следующие результаты анализов будут действительны в течение трёх месяцев, и по прошествии этого времени их необходимо пересдать вновь:
Анализ крови на уровень гормонов (его необходимо сдавать на голодный желудок, с 3 по 8 или с 19-го по 21-й дни менструального цикла):
- ФСГ
- ЛГ
- Тестостерон
- Пролактин
- Прогестерон
- Эстрадиол
- Т3 (трийодтиронин)
- Т4 (Тироксин)
- ДГА-S
- ТТГ (тиреотропный гормон)
Женщина сдает мазок из влагалища (из трёх точек) на флору, а также скрытые инфекции, которые передаются половым путем:
- хламидиоз
- гарднереллез
- токсоплазмоз
- уреаплазмоз
- герпес
- трихомонада
- кандидоз
- микоплазмоз
- гонорея
- цитомегаловирус
Следующие анализы, которые сдает женщина, действительны в течение одного месяца, и по прошествии этого времени их необходимо пересдать вновь:
- Анализ крови (клинический, биохимический).
- Общий анализ мочи (утром, на голодный желудок).
- Анализ крови на токсоплазмоз Ig G и IgM
- Микробиологический анализ на аэробные, факультативно-анаэробные микроорганизмы (учёт их чувствительности к антибиотикам; бакпосев).
- Анализ на скорость свертываемости крови (утром, на голодный желудок).
- Анализ крови на онкомаркеры СА125, СА19-9, СА15-3
- Анализ крови на краснуху Ig G и IgM
Проходя обследование к процедуре экстракорпорального оплодотворения, женщина должна обязательно получить консультацию терапевта, который подтвердит, что у неё нет никаких противопоказаний для процедуры.
Женщина должна пройти обследование, которое обязательно включает в себя:
- Флюорографию.
- Электрокардиографию.
- Цитологическое обследованиешейки матки (нужно сдать мазок на наличие атипических клеток).
Женщине необходимо также получить консультацию маммолога, что у неё нет противопоказаний к беременности и вынашиванию малыша, кормлению ребёнка грудью.
Анализ группы крови и резус-фактора.
Анализ крови на СПИД.
Анализ крови на сифилис (RW).
Анализы на гепатит групп «А» и «С».
Спермограмма (сдается на голодный желудок в клинике, в любой день):
- Контроль сохранения подвижности и способности к флотации сперматозоидов в порции спермы.
- Наличие антиспермальных антител (MAR-тест).
- Наличие и количество лейкоцитов в порции спермы.
- Наличие инфекций (при помощи метода ПЦР).
Анализ крови на уровень гормонов (сдавать необходимо на голодный желудок):
- ФСГ
- ЛГ
- Тестостерон
- Пролактин
- Эстрадиол
- Т3 (трийодтиронин)
- Т4 (Тироксин)
- ДГА-S
- ТТГ (тиреотропный гормон)
Биохимический анализ крови (АСТ, ГГГ, АЛТ, креатинин, Общий билирубин, глюкоза, мочевина).
Мужчина должен получить также консультацию уролога-андролога, предоставляя заключение этого врача к пакету анализов.
-
Обследования и анализы на наличие скрытых инфекций.
- Анализ на наличие TORCH-инфекций.
- Исследование уровней гормонов: прогестерона, тестостерона, эстрадиола и других.
- Биопсия эндометрия.
- Гистероскопия.
- Кольпоскопия.
- MAP-тест.
- Гистеросальпингография.
- Иммунограмма.
Для пары, которая желает пройти процедуру экстракорпорального оплодотворения в возрасте старше 35 лет, необходимо предоставить в клинику результаты всех вышеперечисленных анализов и обследований. Кроме того, такая супружеская пара должна в обязательном порядке пройти генетическое консультирование, во избежание рождения ребенка с отклонениями в развитии, или ребёнка с наследственными тяжелыми заболеваниями и синдромами.
Такой вид экстракорпорального оплодотворения требует индивидуального подхода к каждой пациентке, и дополнительные анализы, обследования назначаются врачом для каждой пациентки индивидуально, в зависимости от особенностей анамнеза и течения процедуры.
Через несколько дней после проведения подсадки эмбрионов в полость матки женщина обязательно проходит обследование на уровень гормона ХГЧ в крови. Женщина проходит это обследование так же, как и другие женщины, находящиеся в планировании беременности. Этот анализ иногда необходимо сдавать несколько раз.
В России очень много клиник, которые занимаются процедурами экстракорпорального оплодотворения. Пара, которая планирует пройти данную процедуру, как единственный вариант иметь ребёнка, должна вначале обратиться в клинику за консультацией.
Весь спектр необходимых обследований и анализов мужчине и женщине назначит врач клиники ЭКО, на очном приеме. В некоторых случаях паре назначаются консультации в других специализированных клиниках ЭКО, а также у «узких» специалистов.
Врач клиники расскажет о предстоящей процедуре ЭКО, назначит обследование, скажет об этапе подготовки к ЭКО.
источник
Перечень необходимых анализов перед ЭКО в клинике «АльтраВита». Для исключения противопоказаний к проведению процедуры ЭКО и вынашиванию беременности проводится обследование супружеской пары.
Внимание! Анализы на ВИЧ, гепатит В и С, сифилис сдаются только в клинике «АльтраВита» по предъявлению паспорта.
- группа крови, резус-фактор
- определение антител класса Ig М и Ig G к вирусу краснухи в крови — если Ig G положительный, а Ig M отрицательный, то однократно.
При отсутствии иммунитета к краснухе рекомендуется вакцинация с последующим определением антител для подтверждения выработки иммунитета.
- клинический анализ крови
- клинический анализ мочи
- гемостазиограмма (протромбиновое, тромбиновое время, АЧТВ, концентрация фибриногена)
- мазок на флору из уретры и цервикального канала и степень чистоты влагалища
- анализ крови сифилис (RW), ВИЧ, гепатиты В и С
- анализ крови на антигены вируса простого герпеса (ПЦР кровь)
- биохимический анализ крови (общий белок, общий и прямой билирубин, мочевина, креатинин, глюкоза, АЛТ, АСТ)
- исследование гормонов сыворотки крови на 2-3 дни цикла: ФСГ, ЛГ, пролактин, эстрадиол, Т4 свободный, ТТГ
- паразитологическое исследование на атрофозоиты трихомонад влагалищного отделяемого
- флюорография или рентгенография грудной клетки с заключением
- цитологическое исследование мазка из цервикального канала и шейки матки
- заключение терапевта о состоянии здоровья и возможности вынашивания беременности, ЭКГ
- УЗИ щитовидной железы и паращитовидных желез
- УЗИ молочных желез (до 35 лет), при выявлении патологии -маммография / после 35 лет-маммография
- экспертное УЗИ органов малого таза
- молекулярно-биологическое исследование (ПЦР отделяемого из влагалища) на вирус простого герпеса 1,2 типа, уреаплазму уреалитикум, цитомегаловирус, хламидии, микоплазму гениталиум)
- исследование проходимости маточных труб
- АМГ
- СА125 перед повторным ЭКО
- гистероскопия, биопсия эндометрия (Пайпель биопсия)- проводится кроме экспертного УЗИ с целью оценки эндометрия
- анализ крови на кариотип — однократно
- анализ крови сифилис (RW), ВИЧ, гепатиты В и С
- исследование мазка на флору из уретры
- спермограмма
- заключение андролога
- анализ крови на антигены вируса простого герпеса (ПЦР кровь)
- паразитологическое исследование на атрофозоиты трихомонад отделяемого из уретры
- молекулярно-биологическое исследование (ПЦР отделяемого уретры) на вирус простого герпеса 1,2 типа, уреаплазму уреалитикум, цитомегаловирус, хламидии, микоплазму гениталиум)
Рассчитайте даты подходящие для сдачи анализов
И успейте записаться на первый бесплатный приём репродуктолога до 16.12.19
Результаты успешно отправлены. Проверьте, пожалуйста, почту.
- общий анализ крови
- общий анализ мочи
- гемостазиограмма (протромбиновое, тромбиновое время, АЧТВ, концентрация фибриногена)
- мазок на флору из уретры и цервикального канала и степень чистоты влагалища (для женщин)
- флюорография или рентгенография грудной клетки с заключением
- консультация терапевта, ЭКГ
Всем парам, решившим родить ребенка, надо знать, что нужно для ЭКО. Супругам следует соблюдать здоровый образ жизни, употреблять пищу, богатую витаминами и микроэлементами, по возможности исключить алкоголь и курение. Им также необходимо сдать анализы перед планированием беременности. Это позволит выявить и решить имеющиеся проблемы со здоровьем на подготовительном этапе. Однако в некоторых случаях зачатие естественным путем невозможно. В таком случае можно обратиться в Центр репродуктивных технологий «АльтраВита».
Следует знать, что некоторые исследования нужно сдавать, учитывая определенные правила. Например, при подготовке к ЭКО анализы на гормоны нужно сдавать в определенный день цикла — об этом лучше уточнить у специалистов. Кроме того, при некоторых обследованиях необходимо исключить физические нагрузки и сексуальные отношения. Анализы перед искусственной инсеминацией должны сдавать оба партнера. Кроме того, перечень необходимых исследований зависит от возраста пациентов и сопутствующих заболеваний. Например, люди, имеющие среди родственников больных с заболеваниями, передающимися по наследству, должны пройти генетическое обследование. Существует множество нюансов, которые могут повлиять на результат, поэтому перед сдачей анализов следует проконсультироваться со специалистом.
Искусственное оплодотворение — процедура довольно сложная, поэтому семейная пара, решившая воспользоваться помощью специалистов клиники, должна основательно подготовиться к зачатию. Для этого, прежде всего, следует сдать анализы на ЭКО.
Обследование перед беременностью должно включать обычный набор диспансерных мероприятий, таких как консультация терапевта, общеклинические исследования и специализированные исследования для женщин и мужчин, например, такие, как мазки на половые инфекции
В случае, если пара страдает бесплодием и планирует использование ВРТ, то обследование перед ЭКО включает в себя более расширенный список. Женщинам зачастую предлагается сдать кровь на ФСГ, АМГ и другие женские половые гормоны. Мужчинам с бесплодием рекомендуется сдать анализы для ИКСИ. Полный список анализов для ЭКО и подготовки к ИКСИ представлен ниже и доступен для распечатки.
Получив результаты полного обследования пары, врач определит время, когда можно делать ЭКО. Для исключения противопоказаний к проведению процедуры и вынашиванию беременности проводится обследование супружеской пары.
Прежде всего, пациентам предлагается пройти первичную консультацию врача-репродуктолога, в ходе которой составляется план обследования и коррекции выявленных нарушений в рамках планирования беременности. Также врач определит, какие анализы для искусственной инсеминации нужно сдавать. Выделяют обязательное обследование (соответственно приказу Минздрава РФ от 30 августа 2012 г. № 107н «О порядке использования вспомогательных репродуктивных технологий, противопоказаниях к их применению») и обследование по показаниям.
источник






















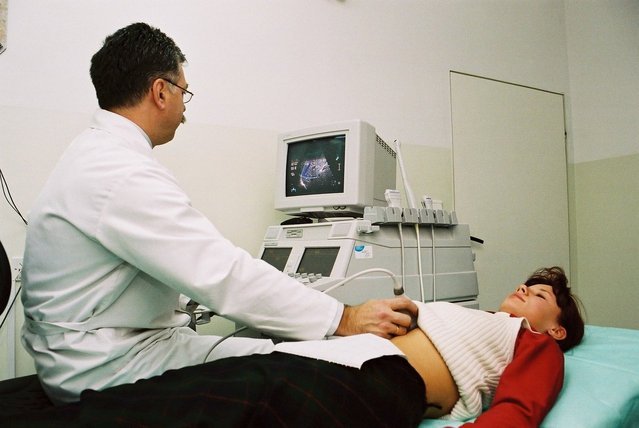










 Обследования и анализы на наличие скрытых инфекций.
Обследования и анализы на наличие скрытых инфекций.