Тахикардия чаще всего характеризует симптом, появляющийся при различных заболеваниях, в основном связанных с поражениями миокарда. Некоторые патологические состояния развиваются на фоне гормональных нарушений, и в таких случаях также может возникать учащенное сердцебиение.
Гормональная тахикардия — клиническое определение, которое не зафиксировано в МКБ-10, но нередко развивается у людей среднего возраста, чаще всего у женщин.
Диагностика заболевания проводится с помощью электрокардиографии и в случае выявления должно быть назначено соответствующее лечение. Если вовремя принять меры по терапии гормональной тахикардии, тогда не нужно будет беспокоиться, опасно ли это состояние, которое в ряде случаев переносится больными довольно сложно.
Видео Тахикардия
Гормональный фон является важным звеном в цепи всех жизненных процессов. Многие из них обеспечивают рост, развитие, размножение и увядание человека. Если наблюдается изменение гормональной (гуморальной) регуляции организма, тогда в первую очередь страдает сердечная деятельность.
Влияние некоторых гормонов на сердечную мышцу (миокард):
- Катехоламины (норадреналин, адреналин, дофамин) — вырабатываются надпочечниками и своим действием оказывают прямое воздействие на сердце, способствуя усилению сердечной деятельности.
- Глюкагон — производится поджелудочной железой и оказывает опосредованное действие на сердце в виде увеличения частоты сокращений.
- Йодсодержащие гормоны — продуцируются щитовидной железой и так же как и глюкагон оказывают опосредованное действие на сердечную мышцу, которая начинает более часто сокращаться.
Во время гормональной тахикардии чаще всего наблюдается механизм повышения автоматизма синусового узла, при этом органическое поражение сердца диагностируется в редких случаях.
Имея непосредственную связь с различного рода гормональными дисбалансами, гормональная тахикардия чаще всего определяется при увеличении продукции гормонов щитовидной железой. Другие эндокринные нарушения также способны вызвать гормональный сбой и, как следствие, стать причиной появления тахикардии. В частности, это расстройство менструального цикла у женщин, которое нередко сопровождается учащенным сердцебиением. Также в последнее время участились дисфункции мочеполовой системы у мужчин, что соответственно приводит к появлению тахикардии.
Во время приступа больным ощущается учащенное сердцебиение, которое нередко дополняется симптомами вегетативного расстройства. Это может быть головная боль, головокружение, ощущение нехватки воздуха, “выскакивания сердца из груди”, болезненных ощущений в сердечной области.
Для нормального состояния свойственна частота сердечных сокращений от 60 до 90 ударов в минуту. Этот показатель относится к взрослым, у детей в зависимости от возраста ЧСС может составлять от 100 до 170 ударов в минуту.
Для тахикардии, развивающейся по типу синусовой, характерно плавное повышение сердцебиения и такое же окончание приступа. В сложных случаях тахикардия появляется не только при физических нагрузках, но и в спокойном состоянии, поэтому важно вовремя проводить обследование, чтобы не беспокоиться, тем, насколько опасно заболевание.
Пароксизмальные или желудочковые тахикардии, спровоцированные гормональным дисбалансом, развиваются реже и воспринимаются больными более сложно. Состояние может осложняться полуобморочным или обморочным состоянием, что может служить дополнительным свидетельством о наличии органической патологии сердца.
Патология непосредственно связана с дисбалансом гуморальной регуляции сердца, когда при тех или иных заболеваниях начинается избыточная продукция гормонов, вызывающих тахикардию.
Эндокринные заболевания, вызывающие гормональную тахикардию:
- Феохромоцитома — опухоль надпочечников, чаще всего доброкачественная, при которой в 60% случаев наблюдается тахикардия. Изменения в организме связаны с избыточным синтезом опухолью катехоламинов.
- Тиреотоксикоз — гиперактивность щитовидной железы, которая начинает усиленно продуцировать тиреоидные гормоны.
- Гиперпаратиреоз — избыточное выделение паратгормона околощитовидной железой. Гормон создает дисбаланс в кальциевом обмене, что косвенно отражается на сердечно-сосудистой системе.
- Синдром Иценко-Кушинга — при этой патологии в значительном количестве продуцируется кортизол, что связано с опухолью гипофиза или опухолью надпочечников.
- Акромегалия — при возникновении опухоли в гипофизе начинает в избытке продуцироваться гормон роста (соматотропин), что приводит к гигантизму или увеличению различных частей тела (нижней челюсти, ушей, ладоней, стоп).
При всех выше перечисленных патологиях в различной степени, от 30% до 60%, наблюдается артериальная гипертензия и различные сердечно-сосудистые заболевания, в том числе так называемая гормональная тахикардия.
Существуют провоцирующие факторы, вызывающие гормональную тахикардию:
- начало менархе;
- беременность или послеродовой период;
- климактерический период (мужской и женский);
- прием контрацептивных препаратов;
- гиперфункция половых желез.
В зависимости от причины назначается соответствующее лечение, которое обязательно учитывает особенности течения основного заболевания.
Патология может выражаться в различных формах аритмии: пароксизмальной тахикардии, синусовой тахикардии. Наименее благоприятным считается пароксизмальное нарушение ритма, поскольку оно способно привести к фибрилляции желудочков и внезапной остановке сердца.
Во время расстройств гуморальной регуляции может наблюдаться пароксизмальная тахикардия, которая проявляется внезапными приступами сердцебиения. Болезнь может носить временный характер, в сложных случаях пароксизмы возникают раз в месяц и чаще.
Пароксизмальная тахикардия на фоне гормонального дисбаланса чаще затрагивает предсердия, хотя в некоторых вариантах нарушает нормальную работу желудочков. Опасность этой формы гормональной тахикардии заключается в том, что сердце не может обеспечить должное кровоснабжение жизненно важных органов. Это в свою очередь влияет на их работоспособность.
Болезнь проявляется при гормональном нарушении в несколько раз чаще, чем пароксизмальная тахикардия. Это связано с непосредственным влиянием ряда гормонов на сердечную деятельность. В дополнение в самом сердце продуцируются такие гормональные вещества, как простагландины, аденозин и гистамин, которые также воздействуют на активность синусового узла.
При синусовой тахикардии, появляющейся на фоне гормональных расстройств, наблюдается частота сердечных сокращений от 100 до 150 ударов в минуту, при этом приступ плавно начинается и заканчивается, а синусовый ритм остается предводителем сердечной деятельности. Во время гормональных нарушений наблюдается тахикардия неадекватного течения, то есть может сохраняться в покое, сопровождаться такими симптомами, как ощущение нехватки воздуха, сильного сердцебиения, слабость, головокружение.
Проводится с учетом основного заболевания. В первую очередь назначается консультация эндокринолога, который дает направления на специфические анализы, помогающие определить уровень тех или иных гормонов. Для определения формы тахикардии используется стандартная ЭКГ, может выполняться холтеровский мониторинг, который более информативен в случае с пароксизмальной тахикардией.
На ЭКГ видны следующие признаки тахикардии:
- Ритм зачастую остается синусовым.
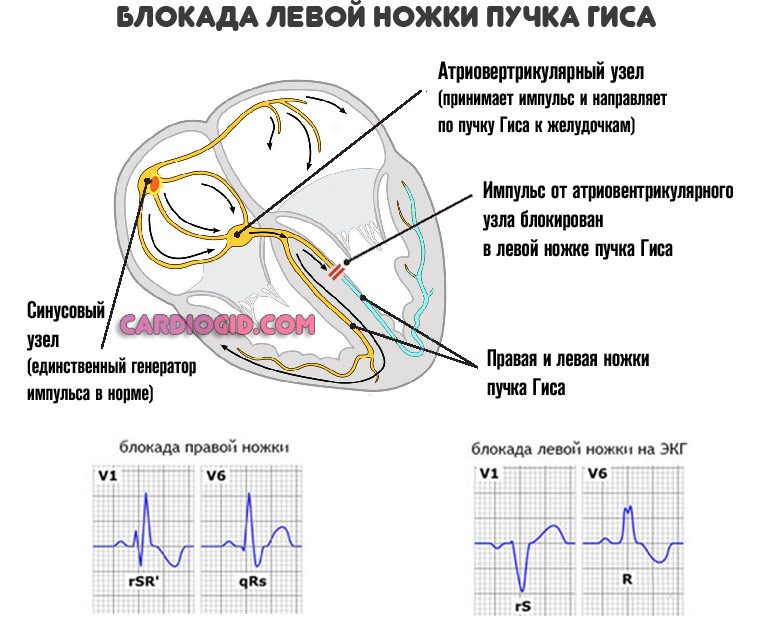
- QRS, или желудочковый комплекс, изменяется и этим напоминает блокаду ножки Гиса или экстрасистолии с желудочковой локализацией.
- При наличии деформированного комплекса QRS в редких случаях виден зубец Р, чаще всего он не определяется.
Если у больного предположительно имеется наследственная связь с гормональным дисбалансом, тогда проводят магнитно-резонансную томографию.Также этот метод исследования помогает в определении опухолевых новообразований в головном мозге, надпочечниках.
При наличии гипертонической болезни, сочетающейся с гормональной тахикардией, назначаются стандартные гипотензивные средства — антагонисты кальция, альфа-адреноблокаторы, блокаторы синтеза допамина. Некоторые из них способны снижать ЧСС, которая все же более эффективно восстанавливается с помощью бета-блокаторов.
При наличии опухолевых процессов используется хирургический метод лечения. С помощью лапароскопии могут удалить феохромоцитому или же проводят операцию по удалению опухоли в головном мозге. В редких случаях используется способ облучения с целью замедления роста опухолевой ткани.
Заболевания щитовидной железы поддаются лечению специфическими медикаментами с включением в лист назначения препаратов, нормализующих сердечную деятельность. Это могут быть селективные или неселективные бета-блокаторы, при этом последняя разновидность лекарств способна в незначительной степени уменьшать уровень гормонов щитовидной железы.
Специфической профилактики гормональной терапии не существует. Для снижения риска появления аритмии на фоне дисбаланса гормональной деятельности, нужно выполнять общие рекомендации по укреплению сердечно-сосудистой системы.
источник
Значимые нарушения ритма миокарда занимают лидирующие позиции в структуре сердечно-сосудистых патологий, конкурируя по частоте встречаемости с инфарктами и врожденными пороками сердца. Несмотря на распространенность аритмий, диагностика и лечение до сих пор вызывают у кардиологов определенные трудности. Дело в том, что тахикардия — пульс выше 90 ударов в минуту — имеет неоднозначные симптомы. Во многих случаях ЧСС 120 уд/мин и даже выше будет вполне нормальной для человека. В то же время для других пациентов этот показатель будет критическим. Фибрилляция предсердий — самый «мягкий» диагноз, который может услышать больной. Поэтому учащенный пульс требует тщательной дифференцированной диагностики.
Отталкиваясь от общепринятых медицинских норм, лечащий врач постепенно исключает возможные заболевания до тех пор, пока истинная причина очень высокой ЧСС не будет установлена. Считается, что пульс здорового взрослого человека находится в пределах 60–90 ударов в минуту. Все, что ниже или выше нормы, условно считается патологической аномалией.
Учащение пульса возникает при любых физических нагрузках, тяжелой умственной работе или в период эмоциональной нестабильности (как положительного характера, так и негативного). Поэтому для снятия показаний работы сердца необходимо быть в полностью расслабленном состоянии, в тихой обстановке, без внешних раздражителей. Оптимальным временем для самостоятельного мониторинга являются утренние часы — через 30 минут после пробуждения, до завтрака. В этот период организм только начинает входить в активную стадию, поэтому пульс будет отражать актуальную работу сердца без искажений естественными процессами. Если в спокойном состоянии ЧСС будет стабильно выше 90 ударов в минуту (совокупные данные не менее чем за 7 дней мониторинга), тогда имеет смысл волноваться. Высокий пульс, причинами которого могут стать кардиальные патологии, экстракардиальные (не связанные с работой миокарда) и естественные факторы (образ жизни, анатомическое строение и т. д.), требует лечения.
- сердечная недостаточность;
- инфаркт миокарда;
- стенокардия;
- миокардит;
- кардиомиопатия;
- инфекционный эндокардит;
- адгезивный перикардит.
Высокий пульс причины, не связанные с сердечно-сосудистой системой:
- эндокринные нарушения;
- анемия;
- сосудистая недостаточность;
- почечные колики;
- инфекционно-воспалительные заболевания;
- невроз;
- нейроциркуляторная дистония;
- интоксикация.
Высокий пульс причины естественного (внешнего) происхождения. Повышаться пульс может кратковременно, а при устранении неблагоприятных факторов состояние стабилизируется или не противоречит индивидуальной норме:
- физические нагрузки — при любых, даже незначительных движениях, частота пульса увеличивается;
- эмоциональный стресс — беспокойство, раздражение, слезы, радость и приливы счастья вызывают повышенное сердцебиение;
- врожденные особенности — анатомическое строение тела влияет на все процессы жизнедеятельности, причиной может стать генетическая патология или аномалия внутренних органов;
- температура окружающей среды — чем теплее воздух и выше влажность, тем чаще бьется сердце, перекачивая кровь. К пляжному сезону пульс у всех людей становится большим (на 5–8 ударов);
- общая масса тела. Ожирение, впрочем как и дистрофия, не лучшим образом сказывается на работе сердечно-сосудистой системы. Как только вес приходит в физиологическую норму, пуль стабилизируется;
- вредные привычки. Курение, алкоголь, наркотические препараты повышают сердцебиение до критического состояния.
Множественные причины, которые могут влиять на высокую ЧСС, обуславливает трудную диагностику. Чтобы повышенный пульс не стал приговором, следует внимательно относиться к сигналам собственного организма и не оставлять без внимания важные симптомы.
Опасность повышенного сердечного ритма заключается в его бессимптомном характере (во многих случаях). Изменения возможно заметить только после целенаправленной проверки пульса или измерения артериального давления, что свойственно далеко не всем людям. И только по мере прогрессирования тахикардии больной замечает появление первых симптомов:
- слабость, быстрая утомляемость;
- учащенное, сбитое дыхание;
- головокружение, до обморочного состояния;
- ощущение биения сердца в горле, ушах.
Если сильный пульс учащается до критических (для взрослого, здорового человека) 200 ударов в минуту (и выше), может физически ощущаться биение сердца в груди, даже звук. Потеря сознания наступает при частоте биения от 210 и выше.
Некоторые формы аритмии характеризуются внезапными учащениями пульса, без видимой причины, и таким же возвращением в нормальное состояние. Например, когда причиной частого пульса (выше 90-100 уд. мин.) становится мерцантельная аритмии, такой симптом входит в клиническую картину заболевания. Если при таких скачках человек чувствует боль и покалывание в груди — это явный признак негативных процессов в сердце, который требует безотлагательного исследования.
Устойчивый очень высокий пульс — что делать в таком случае? Учащенная ЧСС и вполне нормальное артериальное давление — явление частое у пациентов с тахикардией. Не всегда эти значения связаны и зависят друг от друга. Но отсутствие признаков гипертонии это не показатель здоровья, а маскировка серьезных симптомов, связанных с заболеванием сердца. Определить наличие или отсутствие проблемы может только врач-кардиолог. Вывод только один: если наблюдаются частые эпизоды сердечных сокращений, при этом ощущается дискомфорт, головокружение, онемение конечностей, следует пройти обследование на наличие сердечных патологий. Если результаты окажутся отрицательными, продолжить выяснение причин аномального состояния в других плоскостях.
При первом обращении в клинику с пациентом проводится беседа, которая поможет составить достоверный анамнез. Небольшое анкетирование направлено на выяснение образа жизни, социального положения, рода деятельности и наличия сердечно-сосудистых патологий у ближайших родственников. Таким образом устанавливается первичная связь между постоянно повышенным сердцебиением и возможными заболеваниями, которые условно заложены в генетику пациента. Определение частоты пульса входит в составление клинической картины. Для этого врач попросит выполнить несколько упражнений (стрессовая проверка) или, наоборот, посидеть 20 минут в полном покое. Если при высоком пульсе артериальное давление не повышается — ситуация прогностически благоприятная. При сочетании гипертонии с учащенным пульсом — менее доброкачественная.
Осмотр. Обследование больного может указать на другие системные заболевания, связанные со щитовидной железой или другими органами. Иногда определяются отеки различной степени выраженности. Особое внимание уделяется цвету кожных покровов, которые при патологических состояниях могут становиться бледными или цианотичными.
Электрокардиограмма. Стандартная ЭКГ является ключевым методом исследования больных с учащенным пульсом. Максимум информации ЭКГ предоставляет при выполнении во время приступа (например, когда сердцебиение и давление повышаются), поскольку это может помочь выявить основную причину нарушения, особенно если она связана с сердечной патологией.
Мониторинг ЭКГ. Часто большой пульс является не постоянным, а прерывистым, что не позволяет снять ЭКГ во время приступа. При мониторинге ЭКГ больной носит с собой специальный прибор, который фиксирует все изменения сердечной деятельности. Это позволяет «поймать» нарушение пульса и ритма сердца (выше нормы), а затем охарактеризовать его с последующей постановкой диагноза. Мониторинг может проводиться 1 день, несколько дней, несколько недель или даже более длительный срок, если прибор имплантирован.
Лабораторные исследования. Берутся основные анализы крови, позволяющие исключить анемию или нехватку электролитов. Может быть проведено тестирование функции щитовидной железы или сданы анализы на другие биомаркеры, все что влияет на большой пульс, выше 90 ударов в минуту.
Эхокардиография. Это ультразвуковое сканирование сердца, которое помогает рассмотреть структуру и функцию сердца, установить причины, которые повышают ЧСС. Часто используется для оценки работоспособности клапанов и выяснения других параметров сердца и близлежащих к нему крупных сосудов.
Электрофизиологическое исследование. Если с помощью вышеперечисленных способов диагностики не удалось поставить точного диагноза, тогда используется инвазивное исследование в виде ЭФИ. С его помощью довольно точно устанавливается наличие и характер нарушений сердечной деятельности.
Если постоянно высокий пульс вызывает дискомфорт, необходимо стабилизировать сердцебиение, принимать доступные средства и обратиться за медицинской помощью. До приезда (или самостоятельного посещения) врача надо оказать самому себе первую помощь. Снять тесную одежду и обувь, по возможности — прилечь. Надавить на верхние веки кончиками пальцев и придержать несколько секунд. Выровнять дыхание — 5 секунд глубокий вдох, 5 секунд выдох. Если нет головокружения и предобморочного состояния, умыться прохладной проточной водой и выпить стакан безалкогольного напитка со льдом, лучше — с сахаром.
Даже если состояние намного улучшится, игнорировать посещение врача не стоит. Комплексное обследование поможет определить причины тахиаритмии и назначить адекватное лечение.
Постоянно высокий пульс что делать при таком состоянии подскажет фармакология. В зависимости от степени заболевания, частоты симптомов и физиологических особенностей организма врачи назначают лечебную терапию, в которую входит прием медикаментов. Принимать их необходимо по строго определенной схеме и при убедительных показаниях.
Все лекарства, помогающие, когда возникает большой пульс, выше 90 ударов в минуту, можно классифицировать тремя основными категориями. В таблице ниже указаны наиболее эффективные препараты каждой группы, а также их лечебное действие на организм человека. Все эти лекарства можно купить в аптеке без рецепта (но по назначению врача).
| Группа средств | Название препаратов | Фармакологическое действие |
| Препараты на травах | Экстракт валерианы Настойка пиона | Седативное, расширение кровеносных сосудов, стабилизация ритма сердца, устранение побочных проявлений стресса, бессонницы, незначительное спазмолитическое действие |
| Мембраностабилизирующие препараты | Атропин Флекаинид | Уменьшение возбудимости миокарда, снижение частоты сердечных сокращений, замедление проводимости во всех отделах сердца |
| β-адреноблокаторы | Пропранолол Практолол | Предотвращает влияние симпатической нервной системы на миокард и процессы, которые повышают пульс |
В силу распространенности тахикардии люди давно научились снимать неприятные симптомы, когда повышаются ЧСС и/или давление. Универсальные рецепты передаются из поколения в поколение. Не потеряли они своей актуальности и в настоящее время. Конечно, панацеей народные рецепты не являются, но облегчить патологическое состояние вполне способны. В отличие от своих аптечных аналогов, настойки, отвары, лечебные чаи не оказывают побочных эффектов и не приносят вреда. Заменять консервативные методы лечения домашними лекарствами категорически нельзя (если был поставлен диагноз и назначена схема лечения). Но использовать для усиления эффекта и в качестве профилактики не запрещается. Итак, высокий пульс что делать в домашних условиях.
Красные плоды — классическое средство от всех сердечных болезней, в том числе для стабилизации аритмий. Настойка оказывает кардиотонический и спазмолитический эффекты, умеренно понижает артериальное давление, успокаивает нервную систему. Комбинация лечебных свойств, особенно в сочетании с высоким содержанием витамина С, делает его важным элементом комплексной терапии при кардиалгии, нейроциркуляторной дистонии и других нарушениях работы сердца и сосудов.
Рецепт для домашнего приготовления простой, не требует выдающихся талантов «травника»: 1 ст. л. сухих плодов боярышника заливается 250 мл кипятка, накрывается крышкой и ставится на паровую баню, настаивается 30–45 минут. Можно использовать термос — боярышник залить на ночь.
Употреблять настойку необходимо три раза в день по 100 мл перед приемом пищи. К основному боярышнику можно добавить 2 ч. л. хвоща и 3 ч. л. спорыша. Такое сочетание оказывает дополнительное положительное влияние на нервную систему.
Польза мёда для сердца известна так же давно, как и боярышника. Старые рецепты нашли научное подтверждение: в меде содержится много глюкозы и «быстрых» углеводов, обеспечивающих сердечную мышцу достаточным количеством энергии. У меда есть и «обходные пути» к сердцу — способствуя нормализации деятельности нервной и эндокринной систем, кровеносной системы, он таким образом опосредованно влияет на функцию сердца и сосудов.
Самый простой и доступный рецепт на основе меда: измельчить в блендере или мясорубке 10 лимонов с кожурой. Растереть до состояния кашицы 10 головок чеснока. Добавить 1 литровую банку меда. Тщательно перемешать все компоненты. Настоять полученную смесь в течение недели. Принимать лекарственную смесь нужно по 2 ст. л. 1 раз в день.
Травяные сборы для сердца
Укрепить иммунную, сердечно-сосудистую систему, устранить большой пульс (выше 90 уд/мин) можно при помощи вкусных и полезных чаев. Регулярное употребление уже через неделю покажет видимый результат.
Рецепт 1. Смешать по 1 столовой ложке цветки ромашки, корень валерианы, семена тмина, фенхеля. Залить водой, доведенной до кипения, в пропорциях 2 столовых ложки сбора на 600 мл кипятка. Дать настояться 1–1,5 часа, процедить через сито. Выпить залпом 300 мл чая, можно повторить через 6–8 часов. Курс лечения 2–3 недели в зависимости от состояния больного.
Рецепт 2. Измельчить в блендере листья мяты перечной, вахты трехлистной, дягиля лекарственного. Смешивать постепенно в равных пропорциях. Одну столовую ложку смеси залить 250 мл кипяченой воды и поставить на огонь на 5–10 минут. Дать настоятся в течение 3–5 часов. Процедить и пить маленькими глотками по 100 мл 2 раза в день. Терапевтический эффект будет заметен уже через 14 дней регулярного употребления.
Контролировать частоту сердечных сокращений, когда показатели повышаются выше 90 ударов в минуту, можно при помощи сбалансированного питания. Увеличив в рационе объем продуктов, богатых полезными микроэлементами, можно навсегда забыть о высоких показателях пульса.
Любимый многими овощ богат магнием и калием, двумя микроэлементами, которые являются важной частью диеты, которая устраняет гипертонию, при повышенной массе тела. Питание, богатое калием, помогает организму стать более эффективным при вымывании избыточного натрия, главной причины высокого пульса.
Простокваша
Стакан скисшего молока обеспечивает поступление кальция и витамина D, а также других питательных веществ, которые способствуют снижению пульса на 5–15 %. Многочисленные исследования доказали, что люди с низким уровнем кальция имеют выше риск развития сердечно-сосудистых заболеваний.
Яичные белки эффективно снижают пульс и артериальное давление, согласно исследованию, представленному на собрании Американского химического общества. Яйца являются надежным источником белка, витамина D и других необходимых для организма питательных веществ.
Овощ является хорошим источником регулирующих систему кровообращения минералов: магния, кальция и калия. Диета, основанная на блюдах из брокколи, может помочь снизить артериальное давление и пульс, уменьшить вероятность развития сердечно-сосудистых заболеваний, инсульта.
Кунжутное и рисовое масло
Согласно исследованиям, у людей, которые употребляли смесь из двух масел, доступных в магазинах здорового питания, снизилось артериальное давление, что почти сравнимо с эффектом от приема медикаментов. Результат обусловлен наличием жирных кислот в маслах и антиоксидантов.
В одном банане содержится около 420 мл калия, снижающего пульс выше нормы. Это составляет примерно 11% от 4700 миллиграммов калия, рекомендуемого для приема каждый день с целью избегания негативных сердечно-сосудистых состояний. На самом деле многие овощи содержат больше калия, чем вкусный и популярный фрукт. Например, стакан приготовленных белых бобов — 1200 миллиграммов, а авокадо — 975 миллиграммов.
Черный шоколад
Богат антиоксидантами (флавоноидами), которые делают кровеносные сосуды более эластичными. Для получения пользы от шоколада нужно съедать в день не больше 100 грамм.
Когда взрослый человек выпивает по 330 мл гранатового сока каждый день в течение четырех недель, его пульсовое, систолическое и диастолическое давление крови снижается. Таким образом, можно заменить апельсиновый сок на полтора стакана гранатового, и организм поблагодарит ровным сердцебиением, не выше нормы.
Чтобы пульс всегда находился в пределах комфортной нормы (не выше, не ниже), кардиологи рекомендуют придерживаться простых, но эффективных правил:
- отказаться от кофеиносодержащих напитков. Кофе по утрам, а потом в течение дня, стимулирует сердечный ритм не хуже хорошей пробежки;
- ограничить употребление алкогольных напитков, а если существует зависимость, пройти полный курс реабилитации — это существенно увеличит качество и длительность жизни;
- пересмотреть питание в пользу здоровой пищи и строго режима приема еды. Отказаться от перекусов перед сном;
- обеспечить себе посильные физические нагрузки и ежедневное пребывание на свежем воздухе;
- научиться подходить к стрессовым и конфликтным ситуациям отрешенно, не воспринимая их как неразрешимые проблемы;
- организовать оптимальное соотношение работа — отдых.
Конечно, многолетние привычки трудно искоренить. Но, обратившись за помощью к близким людям или профессиональным докторам, можно за месяц полностью изменить жизнь. Это отразится не только на пульсе, но и на мировоззрении, кардинально подменив понятия на более качественные.
источник
Тахикардия – это патология сердца, при которой происходит возбуждение предсердий или желудочков до частоты свыше 100 в минуту. Чтобы определить данное заболевание, достаточно трех подряд возбуждений одной сердечной камеры (волн, комплексов или зубцов на кардиограмме). Клиническая картина тахикардии основана в первую очередь на увеличении частоты сердечных сокращений. Многие люди, имеющие проблемы с сердцем, интересуются, что такое тахикардия и насколько она опасна.
Нередко тахикардия возникает в результате физических нагрузок, высокой температуры тела или стресса. Однако повышение частоты сокращений сердца может быть симптомом серьезных нарушений работы щитовидной железы и легких, а также заболеваний самой сердечной мышцы.
Самый простой способ выявления тахикардии – подчитать себе пульс. Его частота измеряется в спокойном физическом и эмоциональном состоянии, не раньше чем через два часа после употребления пищи. Подчитывают пульс в течение одной минуты в сидячем или лежачем положении.
Частота сердечных сокращений может составлять от 50 до 100 ударов в минуту. Норма пульса устанавливается индивидуально и зависит от физической формы человека, его возраста, массы тела и рациона.
В некоторых ситуациях повышение частоты сердечных сокращений происходит как естественная реакция организма. Физическая активность, эмоциональные всплески, чувство боли или душная среда – все это вызывает учащение пульса. Но когда организм возвращается в спокойное состояние, частота сердечных прекращений должна прийти в норму. Обычно для этого требуется не более 5 минут.
Существует множество причин учащённого пульса. Чтобы понять, как проявляется тахикардия, нужно знать сопутствующие ей симптомы. Каждый из признаков, а также их комбинации, говорят о конкретных патологиях в организме.
Тахикардию, как заболевание можно заподозрить в таких случаях:
В случае повторяющихся обмороков, головокружения и тошноты, а также если сердце часто бьется без видимых причин, надо обратиться за консультацией к терапевту или кардиологу.
Приступы учащенного сердцебиения, сопровождающиеся потерей сознания, головокружением, одышкой, тошнотой, слабостью и болями в грудной клетке – возможный признак пароксизмальной тахикардии. Она проявляется внезапными приступами повышенного сердцебиения. Их возникновению способствуют вредные привычки, а также чрезмерное употребление кофе.
Пароксизмальную тахикардию и ее симптомы часто путают с другими сердечными заболеваниями. Чтобы выяснить вид патологии, нужно пройти соответственные обследования.
Различают желудочковую (если импульсы исходят из сердечных желудочков) и наджелудочковую тахикардию (если импульсы возникают в предсердиях). Нельзя установить тип заболевания, исходя с клинической картины. Только электрокардиограмма позволяет определить, из какой области органа исходят патологические импульсы.
Симптомы тахикардии могут указывать на врожденную или приобретенную аритмию. Эти патологии взаимосвязаны, поэтому лишь опытный специалист может сделать правильный вывод.
Учащенный пульс нередко вызывается мерцательной аритмией. Этот вид заболевания часто встречается у людей преклонного возраста, но может наблюдаться и у молодых пациентов, которые имеют проблемы со щитовидной железой.
Еще одна причина тахикардии – анемия – может проявляться в головокружении, потемнении в глазах, хронической слабости и бледности кожных покровов. Анемия – это пониженное количество эритроцитов крови и гемоглобина. В группе риска находятся беременные и женщины с обильными менструациями.
При лейкемии (низком количестве лейкоцитов в крови) также возможна тахикардия, ее симптомы будут такими же, как описано выше. Чтобы исключить данное заболев
ание, врач назначает общий анализ крови.
Иногда тахикардия сердца возникает после сильной интоксикации со рвотой и обезвоживанием, а также после больших кровопотерь (травмы, раны, маточные кровотечения). В этом случае могут проявиться такие симптомы, как слабость, жажда, бледность кожи, одышка и головокружение.
При тахикардии сердца, которая появилась давно и сочетается со снижением веса, дрожанием рук, чрезмерной нервозностью и раздражительностью, можно заподозрить повышенную функцию щитовидной железы.
Повышенная потливость, частые головные боли, дрожь в руках, повышенное артериальное давление – возможные признаки феохромоцитомы (опухоли, вырабатывающей адреналин).
Вегето-сосудистая дистония кроме учащения пульса вызывает приступы паники, головокружение, страх смерти, боли в грудине.
В случае хронического недомогания, плохого самочувствия и учащения пульса без видимой причины, надо обратиться в больницу и делать комплексную диагностику организма. Часто для выявления истинного диагноза одной кардиограммы недостаточно.
Сначала врач спросит, какие жалобы имеются у пациента, задаст вопросы, которые помогут лучше понять клиническую картину.
Для точного установления типа патологии кардиолог рекомендует такие виды обследований:
- анализы крови и мочи,
- ЭКГ,
- эхокардиография.
Пра
ктически всем людям, которые обращаются в клинику, приходится проходить этот вид обследований. Без него не обходиться ни одна комплексная диагностика. При повышенном сердцебиении кардиолог может назначить следующее:
- Общий анализ крови назначают, чтобы подсчитать количество кровяных клеток. Данное лабораторное обследование помогает выявить лейкопению, анемию или лейкемию.
- Анализ крови на тироксин (гормон щитовидной железы) позволяет исключить гипертиреоз и гипотиреоз. Недостаточный уровень тироксина приводит к слабости, сонливости, депрессии. Переизбыток гормона вызывает учащенный пульс, повышенную потливость, одышку. Следует учитывать, что дисфункция щитовидки возможна даже при ее нормальных размерах.
- Анализ мочи. Назначают для установления гормональной причины учащенного сердцебиения. При феормомоцитоме с тахикардией сочетается симптом, проявляющийся в неправильной переработке адреналина.
- Э
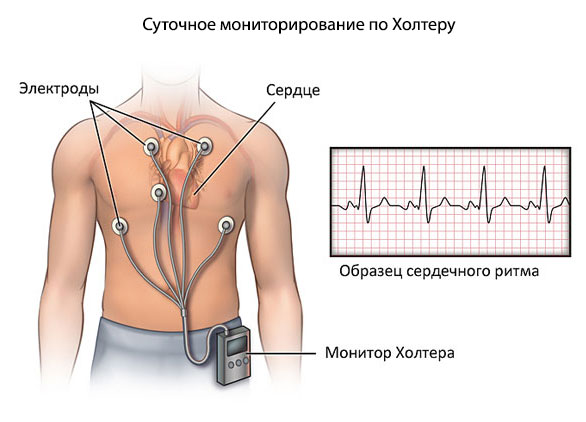
лектрокардиограмма. Этот вид диагностики предназначен для фиксирования импульсов сердца. Позволяет выяснить частоту и ритмичность сердечных ударов, выявляет патологические изменения в работе органа. ЭКГ рекомендуется делать для уточнения желудочковой и синусовой тахикардии. Больному также могут предложить велоэргометрию – регистрацию сердечной деятельности при физической нагрузке. - ЭКГ по Холперу – фиксации работы сердца в течение суток. В результате такой диагностики врач получает сведения о том, как работает сердечная мышца пациента в различных бытовых ситуациях.
- УЗИ или эхокардиография оценивает работу сердца и его клапанов, устанавливает различные пороки органа, а также симптомы других сердечных заболеваний.
При многих заболеваниях повышенная частота сердечных сокращений сама является симптомом и не требует лечения. В таких случаях она является только последствие, а устранять нужно причины болезни. При каждой отдельной патологии пациенты проходят соответственную терапию:
- При анемии больному назначают препараты железа;
- При лейкозе лечение предусматривает химиотерапию;
- Если причина тахикардии – лихорадка, следует принять жаропонижающие препараты;
- При нарушении функции щитовидки врач назначает гормональную терапию;
- Если человек болен феохромоцитомой, его лечат путем хирургического вмешательства.
Чтобы облег
чить самочувствие больного, специалист может приписать препараты бета-блокаторы (например, Пропранолол, Атенолол).
В домашних условиях можно заварить чай с валерианы, мяты или пустырника.
Нарушения нормальной очередности сокращений сердца может сопровождаться неспецифическими жалобами или протекать без симптомов, поэтому для диагностики аритмии требуется подтверждение лабораторными и инструментальными методами исследования. Наиболее информативным является ЭКГ. При необходимости может проводиться мониторирование или нагрузочные тесты.
Аритмия не является самостоятельным заболеванием, а возникает при ишемии, воспалении, травме миокарда, а также в результате дисбаланса электролитов, эндокринных, нейрогенных или токсических патологий. Чтобы правильно определить вид нарушения ритма и проведения сердечного импульса, а также узнать причину болезни, используется такой набор анализов:
Если пациенту требуется более углубленное обследование, могут назначить инвазивные (с проникновением в сосуды, сердце, пищевод) способы: внутрисердечное или чреспищеводное электрофизиологическое исследование.
Для определения резервных возможностей миокарда или выявления аритмии при физической нагрузке применяют стресс-тесты: пробы на тредмиле, степ-платформе, с приседаниями, изменением положения тела или фармакологические (вводятся препараты, провоцирующие нарушение ритма).
Объем и очередность исследований зависит от предположительного диагноза, который ставится врачом во время первичного осмотра пациента. Универсальной методикой является только ЭКГ (обычная или Холтеровский мониторинг).
Могут быть назначены для определения наличия и степени воспалительного процесса, изменений показателей содержания лейкоцитов, сдвига лейкоцитарной формулы влево, повышения СОЭ. При изучении электролитного состава крови особое внимание обращают на содержание калия и магния, при их дисбалансе возникает нарушение нормального ритма сокращений и распространение электрического импульса по миокарду.
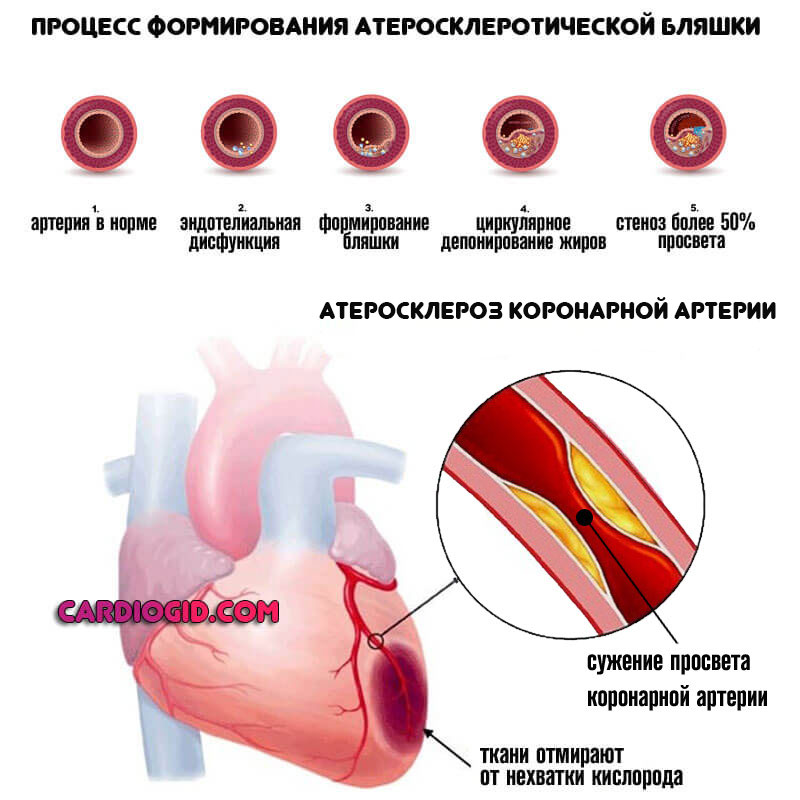
Материалом для исследования является венозная кровь пациента. Анализ проводится для исключения или подтверждения атеросклероза как причины аритмии. Характерными изменениями являются:
Это наиболее важный метод диагностики аритмии. По полученной записи электрических колебаний сердца можно установить:
- расположение источника ритма, в норме – синусовый узел;
- частоту сердечных сокращений в минуту – тахикардия (больше 90), нормокардия (от 60 до 90), брадикардия (ниже 60);
- наличие и место возникновения внеочередных возбуждений миокарда – экстрасистол;
- нарушенную проводимость от синусового узла, предсердий или внутри желудочков;
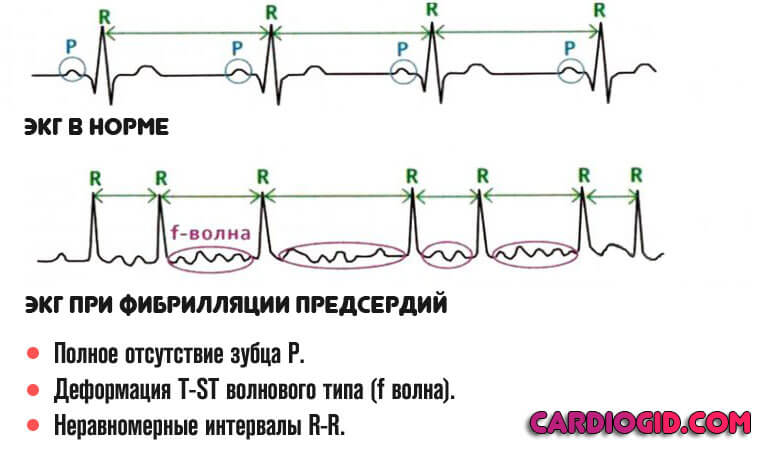
- трепетание и фибрилляцию предсердий или желудочков.
По обычной ЭКГ возможно поставить диагноз только при постоянном нарушении ритма, так как запись осуществляется на протяжении 10 — 15 минут в состоянии покоя.
Для того чтобы обнаружить редкие или скрытые варианты аритмии, проводится запись ЭКГ в непрерывном режиме на протяжении суток или более длительного периода времени. При этом датчики располагаются на теле пациента постоянно, а регистрирующее устройство фиксируется при помощи ремешка.
Образ жизни при исследовании должен быть максимально приближен к обычному, во время процедуры больной фиксирует все изменения физической активности в дневник. Расшифровка данных проводится при помощи компьютерной обработки.
Пациент включает прибор только по необходимости, а полученную запись можно при помощи звукового передатчика транслировать врачу по телефону.
Физическая активность пациента может привести к аритмии. Чтобы изучить уровень нагрузки, при котором возникает приступ тахикардии или неритмичного пульса, проводится нагрузочная проба – ходьба по беговой дорожке с записью ЭКГ. Врач каждые 2 — 3 минуты увеличивает темп движений и угол наклона. При появлении боли в сердце или значительной одышки тест прекращается.
Это разновидность ортостатической нагрузки, которая провоцирует нарушения ритма. Для проведения исследования пациент ложится на специальный стол, его фиксируют ремнями, а затем переводят в вертикальное положение. Все время записывается ЭКГ, уровень артериального давления и показатели мозговой гемодинамики. Назначается при приступах головокружения с обморочными состояниями для определения их причины.
Для того, чтобы изучить структурные особенности строения сердца и выявить пороки развития, ишемические изменения, перенесенные инфаркты или другие анатомические причины развития аритмии, проводится эхографическое исследование. Современные приборы позволяют одновременно провести УЗИ и ЭКГ сердца, а затем обработать данные при помощи компьютера.
Если при исследовании возникает подозрение на нарушение внутрисердечной гемодинамики или сокращения стенок сердца, а также при определении показаний к кардиохирургическим операциям, то дополнительно назначаются стресс–тесты. Нагрузка может быть таких видов:
- велоэргометр;
- беговая дорожка;
- стимуляция электротоками через пищевод;
- фармакологические препараты.
Для регистрации ЭКГ один электрод может быть введен через носовой ход в пищевод или при катетеризации вены в полость сердца. После этого подается слабый импульс на миокард, который провоцирует аритмию. Таким образом можно выявить скрытые нарушения ритма или проводимости, которые не обнаруживаются при других методах диагностики.
Тиреотоксикоз провоцирует тахикардию, экстрасистолию, мерцательную аритмию. Поэтому, как вспомогательный метод, назначается ультразвуковая диагностика щитовидной железы. Этот метод помогает определить размеры, структуру, наличие узлов, кист или опухолей органа.
Для диагностики аритмии используются лабораторные методы – анализ крови, липидный спектр, по которым можно предположить причину болезни – атеросклероз, миокардит, нарушение электролитного баланса. Но для верификации диагноза обязательно изучают показания ЭКГ. При скрытых аритмиях проводят нагрузочные тесты или электрофизиологическое исследование. Редкие эпизоды нарушений ритма обнаруживают при помощи мониторирования – постоянного или событийного.
О диагностике аритмии сердца смотрите в этом видео:
Если возникает аритмия ночью, по утрам человек себя чувствует полностью разбитым, сонным. Также часто в целом аритмия дополняется бессонницей, страхом. Почему происходят приступы во время сна, лежа, у женщин? В чем кроются причины? Почему возникают приступы тахикардии, замирания сердца, внезапного сердцебиения? Каково лечение?
Тренировать сердце нужно. Однако не все физические нагрузки при аритмии допустимы. Какие допустимые нагрузки при синусовой и мерцательной аритмии? Можно ли вообще заниматься спортом? Если выявлена аритмия у детей, спорт — табу? Почему аритмия возникает после занятий?
Если выявлен тиреотоксикоз, и сердце начинает шалить, стоит пройти обследование. Учащенное сердцебиение, аритмия, кардиомиопатия при щитовидке — частое явление. Почему возникает поражение сердца?
Сбои в работе сердца не всегда требуют вмешательства врача. Чем опасна синусовая аритмия? Как проявляется умеренная дыхательная аритмия на ЭКГ? Как сочетается с брадикардией и тахикардией? Каковы эпизоды патологии и как ее лечить?
Изменения ритма работы сердца могут проходить незаметно, однако последствия бывают печальными. Чем опасна мерцательная аритмия? Какие могут возникнуть осложнения?
Иногда аритмия и брадикардия возникают одновременно. Или же аритмия (в том числе мерцательная) на фоне брадикардии, с тенденцией к ней. Какие лекарства и антиаритмики пить? Как проходит лечение?
Само по себе трепетание предсердий не несет угрозы лишь при постоянном лечении и контроле состояния. Фибрилляция и трепетание сопровождаются высоким сокращением сердца. Важно знать формы (постоянная или пароксизмальная) и признаки патологии.
При проблемах с сердечным ритмом просто необходимо лечение мерцательной аритмии, препараты при этом подбираются в зависимости от формы (пароксизмальная, постоянная), а также индивидуальных особенностей. Какое медикаментозное лечение предложит врач?
Патология предсердий и желудочков диагностируется с помощью ЭКГ, описание которого понятно только врачу. Как проявляется пароксизмальная мерцательная аритмия на ЭКГ? Какие признаки при диагностике укажут на наличие патологии? Как по симптомам определить аритмию?
Сердечно-сосудистые заболевания имеют широкое распространение среди нашего населения вне зависимости от пола и возраста. Кроме того, они очень часто становятся причиной преждевременной смерти. Обезопасить себя можно, регулярно сдавая самые простые анализы. В этой статье мы рассмотрим, какое обследование нужно пройти в том или ином случае.
Очень часто люди не обращают внимание на наличие приведенных ниже симптомов, списывая их появление на усталость и другие недомогания. Конечно, не стоит сломя голову нестись к кардиологу, найдя у себя один из описанных симптомов. Но проконсультироваться у врача, если эти проявления наблюдаются на протяжении длительного периода времени и не проходят, все же не будет лишним.
Беспокойство, быстрая утомляемость, плохой сон могут быть симптомами невроза сердца. Бледность кожных покровов говорит о малокровии и спазме сосудов, а посинение конечностей, носа, щек, ушей — о наличии сердечно-легочной недостаточности.
Проблемы с почками, на которые люди грешат в случае возникновения регулярных отеков к концу дня, не являются единственной причиной увеличения нижних конечностей. Всему виной большое количество соленой пищи, из-за которой страдают как почки, так и сердце. Оно становится не в силах перекачивать кровь, которая впоследствии скапливается в ногах и становится причиной сердечной недостаточности.
Одним из признаков наличия сердечной недостаточности и стенокардии может быть одышка и ощущения нехватки воздуха.
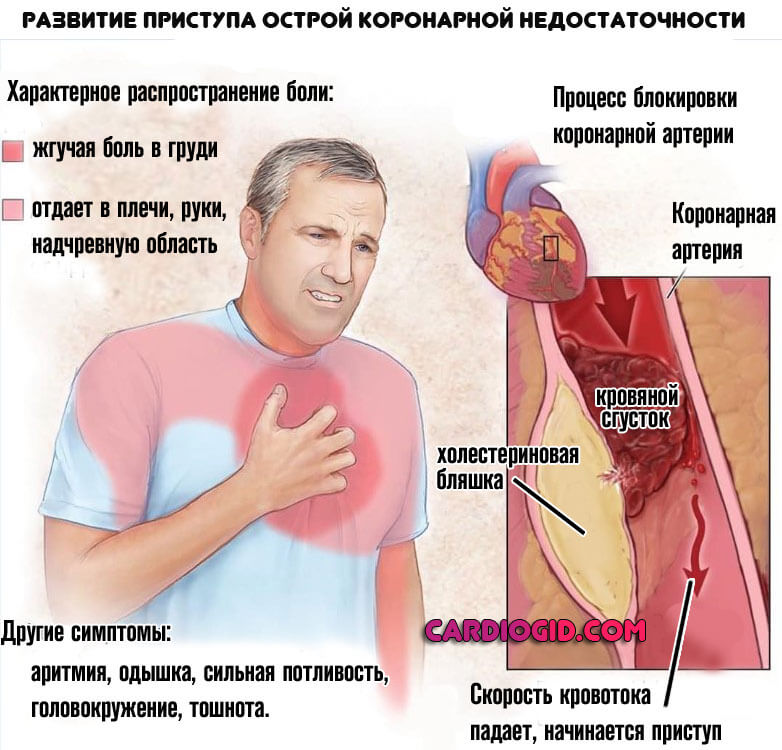
Это один из самых верных признаков проблем с сердцем. Острая боль в груди, возникающая даже в состоянии покоя, может быть признаком стенокардии, которая, в свою очередь, является предшественницей ишемической болезни сердца и инфаркта миокарда.
Как ни странно, но для диагностики состояния сердечно-сосудистой системы врач назначает самые распространенные лабораторные исследования: общий и биохимический анализы крови. По их результатам можно судить об основных процессах, происходящих в организме.
Он дает представление об уровне гемоглобина, количестве лейкоцитов, эритроцитов, тромбоцитов, эритроцитарных индексах, скорости оседания эритроцитов (СОЭ) и других показателях. Расшифровывая результаты этого простого на первый взгляд анализа, врач может обнаружить сразу несколько нарушений в организме:
- пониженный уровень гемоглобина (норма для мужчин — 130-160 г/л, для женщин — 120-140 г/л) указывает на проблемы с почками, анемию, внутренние кровотечения может указывать;
- увеличение количества лейкоцитов (норма от 4 до 9 х109 клеток на литр ) наводит на мысль о развитии воспалительного процесса;
- снижение эритроцитов (норма для мужчин — 4,4-5,0 х1012/л, для женщин — от 3,8 до 4,5 х1012/л) — признак хронических воспалительных процессов и онкологических заболеваний, а их повышение говорит об обезвоживании организма;
- недостаток тромбоцитов (у мужчин норма 200–400 тысяч Ед/мкл, у женщин — 180–320 тысяч Ед/мкл.) приводит к проблемам со свертываемостью крови, а слишком большое — к образованию тромбов;
- большая скорость оседания эритроцитов (СОЭ) — явный признак воспалительного процесса. Норма СОЭ для мужчин — 1-10 мм/ч, у женщин – 2-15 мм/ч.
Благодаря нему врач получает дополнительные сведения о работе сердца и сосудов, поскольку в нем предоставляются результаты по большему количеству ферментов.
АЛТ (аланинаминотрансфераза) и АСТ (аспартатаминотрансфераза) всегда проверяются в паре, чтобы врач мог увидеть и разделить поражения сердца и печени. Их повышение, в большинстве случаев, говорит о проблемах с мышечными клетками сердца, возникновении инфаркта миокарда. Норма АЛТ у женщин – до 31 Ед/л, у мужчин — до 41 Ед/л. Норма АСТ у женщин — тоже до 31 Ед/л), а у мужчин — до 35-41 Ед/л.
Результаты этого анализа, который иногда назначают в дополнение к основным, дают врачу представление о процессе свертываемости крови, ее вязкости, возможности возникновения тромбов или, наоборот, кровотечений. В таблице ниже приведены основные показатели данного анализа.
| Исследование | Норма |
| АЧТВ — промежуток времени, за который образуется сгусток крови после добавления химических реагентов к плазме | 27-49 сек |
| Протромбированный индекс — соотношение времени свёртывания плазмы пациента к времени свёртывания контрольной плазмы | 95-105 % |
| Фибриноген — первый фактор свертывающей системы крови | 2,0 – 4,0 г/л или 5,8 – 11,6 мкмоль/л |
| Тромбоциты | 200-400 х10 9 /л |
Заметим, что во время беременности, результаты коагулограммы отличаются от представленных выше норм.
Направление на ОАК, биохимический анализ крови и коагулограмму выписывает лечащий врач, а результаты исследования можно получить в течение 1-2 дней в зависимости от оснащенности лаборатории.
Избавление от лишнего веса, который значительно повышает риск развития заболеваний середечно-сосудистой системы, стоит на первом месте. Для нормальной циркуляции крови, исключения образования тромбов необходимо каждый день подвергать свой организм физическим нагрузкам. Это вовсе не означает ежедневные занятия в спортзале, на начальном этапе будет достаточно ходьбы пешком с увеличением расстояния каждые несколько дней.
Соблюдение диеты снижает уровень холестерина в крови и тем самым положительно влияет на состояние сосудов. Свежие овощи, ягоды и фрукты, которые содержат полезные для нашего организма антиоксиданты, очищают и укрепляют стенки сосудов. С тромбозом сосудов, например, борются кислоты, содержащиеся в жирной рыбе, грецких орехах и миндале.
Отказ от употребления алкоголя и табака, безусловно, будет полезен не только сердцу и сосудам, а также благотворно повлияет на оздоровление всех систем организма.
Высокотехнологичная лаборатория INVIVO предлагает своим клиентам полный список лабораторных исследований для определения развития болезней сердечно-сосудистой системы. Для особо занятых людей или тех, кто в силу определенных причин не может покинуть дом, есть приятный момент — для сдачи анализов не обязательно приезжать в лабораторию. Вы можете заказать выезд специалиста на дом. При этом сомневаться в точности проведения исследования нет никаких оснований, поскольку в INVIVO применяются инновационные методы на всех этапах работы с биологическим материалом. За дополнительной информацией об услугах, предоставляемых лабораторией, и проводимых акциях заходите на официальный сайт лаборатории INVIVO.
источник
Причины высокого пульса, что можно сделать дома, какие обследования нужно пройти и как лечится состояние
В ысокий пульс называется тахикардией. Существует два типа указанного отклонения от нормы. Синусовая разновидность представлена нарушением работы естественного водителя ритма. Пароксизмальный тип обусловлен формированием новых очагов электрической активности.
Повышенная частота сердцебиения может быть вполне физиологической: распределение между естественными и болезнетворными причинами представлено как 30% на 70%.
Явления, вызывающие ускорение сердечного ритма множественны. Потому диагностика сопровождается определенными сложностями. Требуется группа исследований. Даже в этом случае отграничить одни состояния от других проблематично.
Усложняется явление тем, что не всегда причина лежит в кардиальных патологиях. Возможны неврогенные, эндокринные или гормональные факторы.
Восстановление в большинстве случаев проводится в амбулаторных условиях. Тяжелые заболевания купируются в стационаре, под наблюдением кардиологов. Устранение первопричины — основная задача.
Зависит от типа патологического процесса. Ускоренным пульсом считается показатель свыше 90 ударов в минуту . Это уже не нормальное положение вещей. Далее уровни варьируются.
На фоне стандартной синусовой тахикардии частота сокращений редко превышает 150. Возможны варианты. Указанный тип состояния не несет опасности жизни или здоровью как таковой.
Пароксизмальные разновидности дают до 250 ударов в минуту, возможно чуть более. Они ощущаются как интенсивные короткие сокращения, относительно слабые. Этот процесс много опаснее, поскольку чреват резкой остановкой сердца. Восстановление и реанимационные мероприятия эффекта не возымеют.
Последний возможный вариант — фибрилляция желудочков или предсердий . Они дают учащение пульса до 300-400 ударов в минуту. Субъективно изменения не ощущаются вообще.
Это не полноценные движения кардиальных структур, а незначительные подергивания мышечных волокон. Они фиксируются только на ЭКГ, дают типичную клиническую картину и несут колоссальную опасность жизни пациента.
В каждом конкретном случае нужно разбираться отдельно. Точку в вопросе происхождения и типа патологического процесса ставит объективная диагностика несколькими способами. Показано суточное мониторирование и электрокардиография. Это минимум.
Множественны. Подразделяются на две группы. Сердечные встречаются особенно часто, но возможна косвенная обусловленность патологического процесса.
Большого клинического значения строгая классификация не имеет. Вопрос происхождения решается на месте, в ходе диагностических мероприятий.
Примерный перечень заболеваний:
Как симптоматического происхождения, так и собственно самостоятельный диагноз. Суть отклонения — в росте давления. Нормальный уровень АД — диапазон от 100 до 139 на 60-89 мм ртутного столба. Все что более — неадекватные показатели.
Чем выше давление, тем существеннее риск. Прямой обусловленности не существует, однако и рост цифр тонометра, и ускорение сердечных сокращений обусловлено одним и тем же фактором.
Изменение пульсового показателя обнаруживается в процессе повышения артериального давления.
Купирование основного состояния не всегда дает полноценный эффект. Потому показано применение группы медикаментозных средств.
Железодефиитная, мегалобластная, не имеет большого значения. Суть патологического процесса всегда одна — резкое падение концентрации гемоглобина в крови.
Возникает в результате дефицита микроэлементов, витамина B12, длительных кровотечений в незначительных объемах и прочих моментов.
Как итог продолжительного существования патологического процесса возникает нарушение сократимости миокарда. Падает проводимость пучка Гиса, наблюдается частичная блокада путей.
Отсюда формирование аномальных электрических импульсов в предсердиях и желудочках. Это крайне опасное состояние. Часто оно сочетается с типичной синусовой тахикардией. Требуется срочное лечение.
Длительность курации анемии минимальна: около 3-4 недель, бывает меньше, зависит от тяжести процесса.
Недостаточное питание. Чаще всего имеет психопатологические корни. До сих пор нет единого мнения, считается ли она самостоятельным диагнозом.
Второй возможный вариант — физиологическая неспособность принимать пищу или существенное ограничение процесса. Например, в результате болезни Крона, рака желудка, перенесенных операций на пищеварительном тракте, Альцгеймера и прочих.
Слабое питание приводит к истощению организма или кахексии. Тело утилизирует само себя, сначала в дело идут жировые запасы, затем и мышцы.
Стабильная тахикардия возникает почти всегда. Особенно на фоне запущенного процесса. Организм интенсифицирует собственную деятельность, чтобы хоть как-то обеспечить ткани энергией за счет ее высвобождения из накопленных запасов.
Врожденные или приобретенные. Представляют собой грубые нарушения.
Наиболее частые варианты — пролапс митрального и стеноз аортального клапанов , аневризма межпредсердной перегородки , аномальное развитие сосудистых структур. Сильный пульс обуславливается нарушением работы синусового узла, проводимости пучка Гиса.
Восстановление возможно не только медикаментозными, но и хирургическими методами. Кроме ускорения сердечного ритма, симптомов может и не быть. Такие клинические варианты обнаруживаются на поздних стадиях или в ходе аутопсии.
Воспаление мышечного слоя сердца. Повышенный пульс — типичный симптом поражения кардиальных структур, наблюдается на постоянной основе. Пациент не может отдохнуть даже ночью из-за интенсивного биения в груди.
Это тревожный признак. Требуется проведение срочной диагностики. Без лечения вероятно развитие остановки сердца или деструкции тканей. Потребуется протезирование.
Перикардит (воспаление околосердечной сумки). Представляет собой полое образование, удерживающее орган в одном положении. Опасность несет не только повышение пульса, но и возможные осложнения вроде тампонады (компрессии) сердечной мышцы.
Сама по себе масса тела не считается фактором развития патологического процесса. Речь о нарушении липидного обмена. Именно метаболическое отклонение виной всему.
Частый фактор становления проблемы — отложение холестерина на стенках коронарных артерий. Высокий пульс в состоянии покоя и на фоне физической активности — результат интенсификации работы сердца.
Это компенсаторный механизм. Тело стремится скорректировать недостаточное питание ростом числа сокращений в минуту, чтобы хоть как-то увеличить объем кровяного выброса. Но становится только хуже.
Постоянно высокий пульс хронизируется и с течением времени пациент перестает замечать симптом.
В результате нарушений работы щитовидной железы. От гипертрофии, воспаления до раковых процессов.
Повышение концентрации специфических гормонов — всего лишь следствие. Корректировать нужно основное состояние. Симптоматическая терапия выступает вторичной мерой.
Причины высокого пульса в этом случае — результат стимулирующего влияния Т3, Т4, частично ТТГ. Снижение показателей характеризуется сиюминутной редукцией тахикардии, что прямо говорит об эндокринном состоянии.
Хроническая обструктивная болезнь легких, астма и прочие диагнозы подобного рода. Интенсификация сердечной деятельности обусловлена нарушением питания миокарда и кислородного голодания. Страдают и прочие органы.
В том числе простуда, ОРВИ. Почему высокий пульс в таком случае вполне понятно: рост температуры тела, повышение нагрузки на сердце в результате интоксикации продуктами жизнедеятельности бактерий, грибковых или вирусных агентов.
Одним словом — коронарная недостаточность.
Помимо указанных, собственно болезнетворных причин, есть группа субъективных моментов. При желании пациент может скорректировать их своими силами.
- Курение. Провоцирует стеноз коронарных артерий. Итогом оказывается снижение питания кардиальных структур. Действие и степень негативного эффекта табака, смол и прочих вредных веществ зависят от индивидуальной сопротивляемости организма. Кому-то хватит сигареты, другому и пачки окажется мало. Но рано или поздно природа возьмет свое. Это вопрос времени.
- Злоупотребление спиртными напитками. Процесс идентичен таковому при курении. Только скорость развития негативных явлений в разы выше. Все утверждения о пользе спиртного ложные. Как показывает практика, позитивное влияние оказывает только качественное красное вино, в количестве до 50 мл в неделю. То есть строго терапевтические дозы.
- Перебор с кофеиносодержащими напитками. Не стоит пить, в том числе и чай при склонности к нарушениям работе сердечнососудистой системы.
- Причиной повышенного пульса может стать длительное применение диуретиков. Мочегонные провоцируют выведение калия и магния. Отсюда нестабильность работы миокарда. Типичное состояние — синдром ранней реполяризации желудочков имеет именно метаболическое происхождение.
Вопрос, почему повышается пульс лучше адресовать врачу: выявление причин требует диагностики, как минимум, электрокардиографии и ультразвуковой оценки тканей (ЭХО-КГ), также суточного мониторирования по Холтеру.
Поскольку причин высокой частоты сердцебиения масса, присутствует риск ошибиться. Даже врачи не способны на глаз сориентироваться в ситуации. Что говорить о лицах без специальной подготовки?
Потому первое, что рекомендуется предпринять — вызвать скорую медицинскую помощь. Задача до прибытия бригады — стабилизировать состояние пациента, частично снять приступ усиленного сердцебиения. Но делать это с большой осторожностью.
- Усадить больного на стул или диван, положить под спину мягкий валик из одежды или одеял. Подойдут любые подручные материалы. Главное не ложиться, иначе кровообращение будет неравномерным. С одной стороны это повлечет ускорение сердечного ритма, c другой — нарушится дыхание, вырастет риск отека легких. Закончиться все может смертью больного.
- Руки и ноги следует опустить, чтобы не создавать избыточной периферической гемодинамики. На протяжении всего времени стоит сидеть в такой позе.
- Меньше двигаться. Все перемещения чреваты повышением пульса, возможна остановка сердца.
- Открыть форточку или окно для обеспечения притока свежего воздуха в помещение. Это частично компенсирует гипоксию.
- Дать больному таблетку Анаприлина, 50 мг, не более. При несильно выраженном симптоме хватит и половинки. Больше пить бета-блокатор нельзя.
- Дополнительно можно принять пустырник (1 таблетка), либо валериану (1 таблетка), возможно применение Корвалола.
- Разрешено употребление специального народного средства: трава тысячелистника, календулы, аниса и перечной мяты смешивается в одинаковой пропорции, заливается кипятком (500 мл). Пить в произвольном количестве.
- При нарушениях сознания показано использование нашатырного спирта. Но не стоит совать флакон в лицо пациенту. Смачивают вату, подносят к ному на расстояние 5-7 сантиметров. Иначе можно спровоцировать остановку дыхания или химические ожоги.
Далее нужно ждать врачей, своими силами сделать больше ничего нельзя, да и не стоит, это опасно. На месте решается вопрос о транспортировке больного в кардиологический стационар.
Все спорные случаи требуют срочной квалифицированной оценки. Отказываться не стоит, вероятно усугубление процесса или рецидив в ближайшее время.
Чего точно нельзя делать: заниматься физической активностью, пить препараты помимо описанных, садиться в ванну, обливаться холодной или теплой водой, есть, обращаться к сомнительным народным рецептам. Многие «бабушкины» препараты откровенно опасны.
Согласно клиническим рекомендациям, звонить в неотложку нужно в том случае, если повышенный пульс сохраняется на протяжении 20 минут и более. 90-120 — показатели приемлемые. Остальные варианты уже опасны.
Помимо изменения ЧСС могут присутствовать и прочие симптомы:
- Паническая атака. Пациент ощущает интенсивный страх, мечется, не находит себе места. Возможен обратный процесс. Больной полностью теряет интерес к миру, безразличен к внешним стимулам. Плохо как то, так и другое.
- Боли в грудной клетке давящего характера. Указывают на ишемический процесс, что само по себе крайне опасно. Возможно, речь идет о приступе стенокардии или инфаркте.
- Фибрилляция, экстрасистолия. Субъективно ощущается как пропускание ударов в груди, замедление деятельности, завязывание узлом.
- Одышка. На фоне полного покоя. Пациент не может не только заниматься физической активностью, но и просто лежать.
- Головная боль, головокружение, неврологические признаки. Развиваются в результате недостаточного кровообращения в церебральных структурах.
- Слабость, сонливость, общее недомогание.
Пациент ощущает усиленный пульс даже в ночное время, он не дает нормально спать. Объективно выявляется понижение артериального давления.
В плановом или срочном порядке показано обращение к кардиологу. Примерный перечень диагностических мероприятий:
- Устный опрос больного. Интересуют жалобы, также частота приступов тахикардии. Как давно начался процесс, насколько сильно он мешает.
- Сбор анамнеза. Интересует образ жизни, семейная история, перенесенные патологические процессы, текущие заболевания.
- Измерение артериального давления, частоты сердечных сокращений. Оба находятся за пределами нормальных значений. АД — ниже адекватных показателей, ЧСС — выше.
- Суточное мониторирование. С помощью специального автоматического тонометра. Для оценки состояния
- здоровья в динамике.
Электрокардиография. Исследованию подлежат функциональные особенности. Это профильная методика выявления аритмий разного плана, в том числе сочетанных. - Эхокардиография. Ультразвуковой способ визуализации тканей.
- Анализ крови общий, на гормоны и биохимический.
В основном этого хватает. По мере необходимости может назначаться МРТ.
Проводится профильным специалистом. Решаются три задачи: устранение первопричины состояния, купирование симптоматики и предотвращение опасных осложнений для здоровья и жизни. Основной метод — медикаментозный.
- Бета-блокаторы. Анаприлин, Карведилол, Метопролол.
- Антигипертензивные по мере необходимости.
- Сердечные гликозиды. Увеличивают сократимость миокарда. Подойдет Дигоксин.
- Антиаритмические. Амиодарон или Хинидин. Категорически не подходят прочие препараты. Вероятна остановка работы мышечного органа.
- Транквилизаторы. Диазепам и другие, в рамках расширенной терапии.
- Седативные средства растительного происхождения. Валериана, Пустырник, но только в таблетках.
- Медикаменты на основе магния и калия. Аспаркам и прочие.
Хирургическое лечение назначается при обнаружении пороков развития сердца. Обычная тактика — протезирование клапанов, расширение пораженного сосуда. Также таким путем устраняется запущенный атеросклероз.
Возможна имплантация кардиостимулятора, прижигание аномальных очагов образования сигналов радиочастотным методом (абляция).
Большую роль играет изменение образа жизни. В обязательном порядке отказываются от курения, спиртного, избыточной физической активности. Следует избегать стрессов, по возможности.
Рацион также подлежит коррекции. Составить меню рекомендуется в соответствии с лечебным столом №10, он отвечает всем потребностям сердечников. По мере возможности стоит обращаться к профильному специалисту по диетологии.
Народные средства могут стать хорошим подспорьем, но не основным путем терапии. Показано применение мелиссы, перечной мяты, аниса, пустырника, валерианы, тысячелистника. Сухое сырье, лучше заваривать и пить как чай.
Хорошим терапевтическим эффектом обладает смесь лимона, корицы и меда. Растереть ингредиенты и смешать их. Полученную кашицу стоит есть по столовой ложке 3 раза в сутки.
Чего точно не следует принимать, так это настойки. Спирт сказывается на состоянии здоровья сердечника крайне негативно
Высокая частота пульса развивается по кардиальным, неврогенным или гормональным причинам. Состояние называется тахикардией. Бывает двух видов: пароксизмальная (более опасная) и синусовая.
Коррекция смешанная, обследоваться рекомендуется в срочном порядке. Чем может закончиться очередной приступ не известно, потому по мере необходимости вызывают скорую помощь.
источник