Чтобы провести диагностику дерматита, необходимо сделать анализ на исследование крови. Больной должен натощак сдать кровь на анализ. Нередко отмечается, что при аллергическом дерматите происходит увеличение лейкоцитарных клеток под названием эозинофилов. Чтобы исключить присоединение микотического повреждения кожи необходимо провести посев чешуек и микроскопическое исследование пораженной кожи. При заболевании аллергическим дерматитом проводят аллергологические тесты. В данном случае, чаще всего проводят накожные пробы. Роль раздражающего фактора в аллергической природе зачастую сравнивают по завышенному уровню в крови Ig E.
Результаты всех анализов при дерматитах должен оценивать профессиональный специалист – аллерголог или дерматолог. Поэтому, когда появляется покраснения кожи, пузыри и зуд надо обратиться в короткие сроки, к специалисту-дерматологу, чтобы тот поставил диагноза и назначил необходимое лечения. Затягивать с анализами при таком заболевании как дерматит, ни в коем случае нельзя.
В группу дерматитов входят: пеленочный, контактный, атонический дерматит, аллергический дерматит, которые возникают в результате опрелости, потертости, и др.
Обычно диагностика дерматита никаких затруднений не представляет, для выявления формы заболевания необходимы диагностические мероприятия, анализы, так как лечение различных форм дерматитов может отличаться в корне своими подходами.
• С пораженной поверхности кожи делается соскоб для дальнейшего лабораторного исследования (бактериологическое исследование, гистология);
• Обследование у пациента иммунной системы на предмет выявления аллергена и определение общей оценки состояния организма в целом;
• При необходимости биопсия;
• Исследование всей системы организма;
• Развернутые анализы мочи и крови;
Общий анализ крови потребуется — при тех формах дерматитах, где особенно наблюдается низкая СОЭ, лейкоцитоз, эозинофилия.
Серологические анализы при дерматитах:
— при нейродерматите (атопическом дерматите) повышено в сыворотке крови повышен иммуноглобулин Е; кожные пробы с различными аллергенами дают положительные результаты.
-путем прямой иммунофлюоресценции, при герпетиформном дерматите выявляются фиксированные гранулярные иммуноглобулины A; проделывается проба с йодом;
— при контактном, аллергическом дерматите необходимо делать с предполагаемым аллергеном кожные пробы, пассивная гемагглютинация, реакция определенного розеткообразования, а также реакция торможения передвижения лейкоцитов. По показаниям, при дерматитах, проводятся гислотологические анализы.
В период лечения дерматита, чтобы снять необходимое воспаление применяются как общие лекарственные средства, так и местные. Пациенту, учитывая результат анализов, могут быть прописаны, кроме всего, прием лекарств, которые помогают восстановить иммунную систему организма, потому что существует зримая взаимосвязь между работой иммунной системой и проявлением различных форм дерматитов. Общий успех в лечении дерматитов напрямую зависит от строгого следования и комплексного подхода всех предписаний лечащего врача сделанных на основе анализов пациента. В качестве профилактики, необходимо соблюдать, при контактных дерматитах, в быту и на производстве технику безопасности. Для лечения пациентов с заболеваниями кожи берут участие профессиональные врачи многих специальностей: терапевты, дерматологи, физиотерапевты, иммунологи-аллергологи, врачи лабораторной диагностики и другие
источник
А топический дерматит – это довольно распространенный диагноз, который сегодня встречается у детей и у взрослых. Заболевание протекает в довольно тяжелой форме, склонно к частым рецидивам, поэтому при первых его признаках важно обратиться к врачу.
После осмотра он подскажет, какие анализы сдавать при атопическом дерматите. После изучения их результатов появится возможность назначить адекватные методы терапии.
Если человек сталкивается с данным заболеванием впервые, врачу требуется собрать максимально подробный анамнез, позволяющий определить:
- наличие хронических заболеваний органов пищеварения;
- родственников, страдающих от аллергических патологий;
- ежедневный рацион питания – основные употребляемые продукты.
Во время осмотра и опроса, не нужно скрывать информацию от врача. Даже самая, казалось бы, незначительная информация может повлиять на постановку диагноза и методику лечения.
Обычно для диагностики требуется:
- кровь;
- кал;
- соскобы с кожи, слизистой оболочки кишечника;
- желудочный секрет.
| Вид анализа | Описание |
| Анализ кала, соскоб | Необходим для выявления дисбактериоза кишечника. Микрофлора кишечника должна находиться на определенном уровне, чтобы нормально функционировать. При нарушении уровня микрофлоры происходит дисбаланс, провоцирующий множество патогенных состояний, в том числе аллергических реакций. |
| Анализ кала на паразитарные инвазии | Самый распространенный, но малоинформативный анализ |
| Иммуноферментный анализ крови | ИФА крови является самым достоверным анализом для обнаружения глистных инвазий, которые часто становятся фактором, провоцирующим патологические состояния. |
| Анализ крови на аллергены | Необходим для определения веществ, провоцирующих аллергическую реакцию. |
| Посев секреторного отделяемого из очагов воспаления | Позволяет выявить наличие патогенной микрофлоры в пораженных участках. |
| Бактериальный посев | Позволяет выявить чувствительность бактерий к применяемым антибиотикам. Анализ позволяет значительно увеличить эффективность терапии. |
| Анализ крови на иммунограмму | Актуален, если человек регулярно страдает от вирусных инфекций, ослабленного иммунитета. |
| Кожные пробы | Позволяют определить бытовые аллергены, за исключением пищевых. |
Все анализы назначают в индивидуальном порядке. В некоторых случаях, врачу достаточно визуального осмотра для определения диагноза.
Не всегда такие анализы могут выявить точную причину атопического дерматита. В таких случаях болезнь могла быть спровоцирована нарушениями функций органов пищеварения и требуются иные методы диагностирования. К альтернативным методам диагностики относятся:
- УЗИ брюшной полости;
- биохимический анализ крови;
- общий анализ крови;
- общий анализ мочи.
Исследование крови является лучшим способом диагностики атопического дерматита. Кровь сдают на аллергопробы, что позволяет выявить потенциальные аллергены. Анализы проводятся натощак, что исключает вероятность искажения результатов.
Забор крови позволяет выявить наличие гельминтов, хронические инфекции. С помощью биохимических анализов можно подробно узнать о состоянии отдельных органов систем. Иммунограмма проводиться для оценки всех защитных функций организма.
Довольно часто атопический дерматит может быть следствием течения какой-либо болезни. Поэтому анализ мочи необходим не только для подтверждения диагноза, но и для выявления причины, вызвавшей недуг. На основе их результатов врач может подобрать наиболее эффективное лечение.
Если у грудничка появляются любые признаки заболевания его нужно срочно показать врачу. Анализы при атопическом дерматите у детей помогут врачу выявить причину болезни и предотвратить ее развитие на ранней стадии.
С помощью общего анализа крови можно определить аллергическую природу болезни, отличить атопию от инфекционных заболеваний. Повышенные показатели лейкоцитов, эозинофилов указывают на течение аллергической реакции. Если заболевание находится на острой стадии, в крови может быть повышен уровень лимфоцитов.
Анализы крови помогут определить наличие вторичной инфекции, других осложнений.
Провокационные аллергопробы считаются неэффективными в грудном возрасте. Они назначаются только с трех лет. Альтернативой такому методу являются серологические анализы.
При тяжелом течении болезни назначается определение специфических антител. Анализы направлены на точное определение аллергена, провоцирующего атопический дерматит. Для проведения исследования необходимо сделать забор венозной крови. С помощью одного исследования можно определить аллергены одновременно нескольких групп.
Атопический дерматит – это распространенное заболевание, с которым сталкиваются как взрослые, так и дети. Своевременное обращение в медицинское учреждение позволяет быстро определить причину недуга и подобрать наиболее эффективные и безопасные методы терапии.
На запущенных стадиях устранить заболевание крайне сложно, поскольку оно быстро приобретает хронический характер и склонно к постоянным обострениям.
источник
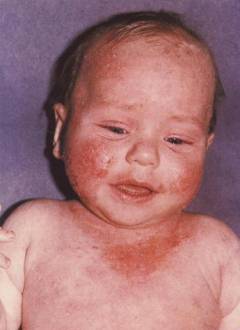
Нейродермит – хроническое заболевание кожи неврогенно-аллергического характера. Нейродермит проявляется сыпью и зудом. Сыпь на коже – основной симптом нейродермита, который может сохраняться годами.
Нейродермит (атопический дерматит) – заболевание, обусловленное генетической предрасположенностью. Нейродермит развивается под воздействием неблагоприятных факторов окружающей среды, которые влияют в первую очередь на центральную нервную систему и некоторые эндокринные органы. Также может развиться вследствие нарушений со стороны центральной нервной системы и проявиться в виде высыпаний на коже, длительного интенсивного зуда, расстройства сна. Нейродермит также возникает вследствие нарушений функции эндокринных желез — коры надпочечников, щитовидной и половых желез.
Стресс в совокупности с генетической предрасположенностью и гормональными нарушениями создают предпосылки для развития аллергии и ее проявления — нейродермита.
Нейродермит разделяют на ограниченный (локализованный) и рассеянный (диффузный), в зависимости от характера расположения сыпи. Определение рассеянного и ограниченного нейродермита базируется на наличии воспаленных узелков, образующих «рисунок» на коже, а также наличии белых пятен на коже.
По степени тяжести течения разделяют на
- Сухость кожи
- Легкий умеренный
- Умеренный выраженный
- Тяжелый не поддающийся лечению
Нейродермит проявляется в первую очередь высыпаниями. Сыпь на коже возникает сначала на лице, голове, распространяется в дальнейшем на шею, верхнюю треть груди, локтевые и подколенные сгибы, голени, кисти рук. Как правило, очаги высыпаний расположены симметрично. Образуются покраснения, вокруг очагов рассеиваются мелкие плотные папулы, которые местами покрыты чешуйками. Сыпь на коже может сливаться, образуя бляшки различных размеров и цветов от бледно-розового до буро-красного. Бляшки плоские, овальные или круглые, придают коже подчеркнутый рисунок (лихенизация). Сыпь на коже может оставлять после себя как белые, так и темные пятна.
Зуд выраженный, часто мучительный, постоянный или приступами (чаще всего вечером или ночью) – один из ведущих симптомов нейродермита. Расчесывание приводит к возникновению кровянисто-гнойных корок.
Симптомы нейродермита, проявляющиеся со стороны нервной системы: повышенная возбудимость или заторможенность, общая слабость, раздражительность, бессонница.
Интенсивная окраска кожи, сниженное артериальное давление и уровень глюкозы в крови, снижение объема выделяемой мочи, похудение, чрезмерная утомляемость могут указывать на недостаточную функцию коры надпочечников.
Течение нейродермита неравномерное: летом улучшается, зимой ухудшается.
Общий анализ мочи, крови; биохимический анализ крови.
Кожные тесты; провокационные тесты с осторожностью исключительно в период ремиссии.
Показатели анализов: увеличение числа лейкоцитов, эозинофилов; снижение уровня циркулирующих Т-лимфоцитов; снижение уровня IgM и IgA на фоне значительного повышения уровня IgG и IgE (определяется по иммунограмме).
Исключение контактов с аллергенами – достоверными и предполагаемыми (пищевые, бытовые, лекарственные средства.)
Медикаментозное лечение:
Наружно применяют гормональные или, в случае присоединения инфекции, гормонально-антибактериальные средства: адвантан, афлодерм, элоком, акридерм, акридерм гента, пимафукорт. Наружно также применяют негормональные средства – противоспалительные, стимуляторы регенерации, противоаллергические (антигистамииные): элидел, бепантен, фенистил.
Антигистаминные и другие противоаллергические средства назначают для облегчения симптомов : инъекционно или внутрь – супрастин, пипольфен; кромолин-натрия.
Снотворные (седативные) средства и транквилизаторы выбирают в зависимости от тяжести симптомов таких нейродермита, как раздражительность, расстройства сна — настойки валерианы, пустырника; реланиум (сибазон), мепротан, нозепам.
Аллергенспецифическая иммунотерапия проводится только под наблюдением врача в стадии ремиссии.
Диетотерапия: диета составляется индивидуально, однако из рациона всех больных нейродермитом исключаются копчености, консервированные продукты, яйца, поваренная соль, кондитерские изделия, шоколад, цитрусовые.
Дополнительно: физиотерапия, гипноз, рефлексотерапия, санаторно-курортное лечение. Строжайшее соблюдение правил гигиены. Также применяют аппликации озокерита, парафина, глины; фитотерапию (припарки травами, ванны для рук, ног); криомассаж.
Чреват развитием кожных инфекций, нередко тяжелых, потому как на фоне сниженного местного иммунитета в очагах поражения интенсивно размножаются стафилококки. Расчесывание также приводит к присоединению инфекции.
Нейродермит часто сказывается невротическими расстройствами; нередко также сопряжен с бронхиальной астмой, поллинозом, аллергическим насморком.
источник
Чтобы врач точно знал, как лечить нейродермит в каждом конкретной случае, пациенту нужно пройти обязательный объем исследований. И начинается все:
со стандартного анализа крови на лейкоцитарную формулу;
пробы кала на яйца гельминтов.
При нейродермите у детей и взрослых обнаруживается в крови количественное повышение эозинофилов. Это является сигналом к тому, что в организме протекает аллергическая реакция. Мало того, избыточное число этих кровяных клеток само по себе способно спровоцировать аллергию.
Анализы мочи и кала при лечении нейродермита необходимы, чтобы специалист мог исключить из перечня вероятных причин заболевания почечную инфекцию и паразитарные инвазии. К тому же эти факторы серьезно осложняют течение основного недуга.
Специфические тесты на нейродермит у детей у взрослых
Существует ряд исследований, применяемых конкретно при этой кожной патологии. Один из таких рекомендуемых анализов направлен на определение уровня общего иммуноглобулина Е. Данный показатель дает возможность диагностировать аллергическую этиологию заболевания и назначать эффективное лечение нейродермита.
Специалисты видят прямую зависимость между уровнем иммуноглобулина Е и тяжестью болезни. Этот анализ крови показывает норму у 60-70% пациентов с ограниченным нейродермитом и лишь у 30-40% у людей, страдающих от диффузной формы недуга.
Нередко больные просят провести им кожные аллергические пробы. Они позволяют выявить повышенную специфическую чувствительность (сенсибилизацию организма). Аллерген внедряется подкожно. Оценка восприимчивости осуществляется через размеры и характер развившегося отека либо воспаления.
Постановка аллергических проб должна проводиться во время ремиссии нейродермита у детей у взрослых и только если их рекомендует лечащий врач. Анализ помогает выявить конкретный аллерген, на который у пациента возникает соответствующая реакция. Однако получение положительной пробы не может рассматриваться как успешный результат. Дело в том, что причиной болезни может являться совершенно иной аллерген – не задействованный в процессе проведения процедуры.
Внимание! Человек может быть признан практически здоровым, если у него нет характерных признаков реакции – сыпи, кашля, насморка – независимо от того, что проба оказалась положительной. Чтобы диагностировать болезнь и начать лечение нейродермита, необходима полная клиника аллергической реакции. Если выраженность кожной пробы недостаточная, назначаются провоцирующие тесты.
Разновидности кожных проб на нейродермит у детей у взрослых
Аппликационные (накожные) пробы. Их делают на участках, на которых нет очагов поражения. В качестве аллергенов наиболее часто используются химические и лекарственные вещества. Наносятся они либо в чистом виде, либо в концентрации, не вызывающей у здоровых людей раздражения кожных покровов. Оценка результата проводится, в зависимости от характеристик аллергена, спустя:
Скарификационные пробы перед лечением нейродермита проводятся на коже предплечья и выглядят следующим образом:
пациенту на расстоянии 2-2,5 см наносят капели различных аллергенов;
рядом с каждой каплей на коже делается неглубокая царапина;
результат пробы оценивают через 15-20 минут.
Пробы внутрикожные. Эти тесты отличаются максимальной чувствительностью. Однако они менее специфичны, нежели пробы скарификационные. Аллергены внедряются непосредственно в кожу, поэтому есть риск осложнений, проявляющихся аллергическими реакциями. Такие тесты помогают выявить степень сенсибилизации на агенты грибкового и бактериального происхождения и на аллергены неинфекционной природы.
Помните, что только профессионал может дать вам грамотные рекомендации при дерматитах. Поэтому не советуйтесь с неспециалистами и не занимайтесь самолечением.
источник
Заболевание, причиной которого является нарушение функции нервной системы. Проявляется зудом и мелкими папулезными высыпаниями, имеющими тенденцию к слиянию.
Зудящий дерматоз, протекающий в хронической форме, для которого характерно возникновение специфических папул, называется нейродермитом. Появляется такое заболевание кожи в разном возрасте. Болезнь имеет тесную связь с функциональными нарушениями в работе центральной нервной системы (ЦНС), иногда важная роль отводится заболеваниям желудочно-кишечного тракта и эндокринной системы.
Нейрогенно-аллергическое заболевание может развиться в любом возрасте и составляет приблизительно 35% от всех кожных болезней. В основе нейродермита лежит сбой обмена веществ, нарушения в работе некоторых внутренних органов и ЦНС. Имеет значение и окружающая человека среда.
Для нейродермита у взрослых характерно появление интенсивного зуда, возникающего как следствие разнообразных расстройств невротического типа. В данном случае можно выделить возбудимость, астению, эмоциональную лабильность. При нейродермите у взрослых прослеживаются нарушения и в работе вегетативной нервной системы.
Дерматологическое заболевание – нейродермит – может быть разным. Выделяют несколько видов этой проблемы, и каждая из них требует индивидуальной терапии и профилактики. Например, диффузный вид протекает в сугубо хронической форме и диагностируется в 80% все случаев у детей до 5-6 лет. У малышей, которые находятся на грудном вскармливании, хроническая форма болезни не является ведущей. Чем тяжелее протекает нейродермит у детей, тем больше вероятность, что иммунная система работает неправильно. Лечат такой нейродермит у детей комплексно, где для местной терапии значение имеет полноценная защита кожных покровов, что поможет унять зуд и устранить сухость. Применяют препараты с противозудным эффектом и те, которые снимают воспаление. Важно предотвратить контакт с провоцирующими заболевание факторами.
Это болезнь, природа которой носит аллергический и нейрогенный характер. Заболеванию чаще всего подвержены дети, однако им нередко болеют и взрослые. Известны очень многие провоцирующие нейродермит причины. Но каждая из них скорее является фактором риска, поскольку современная медицина пока не располагает точными сведениями, почему у одних людей она вызывает нейродермит, а у других – нет.
Для взрослых людей основные провоцирующие нейродермит причины – это:
- Генетическая, наследственная расположенность. Так, если кто-то из родителей страдал теми или иными аллергическими заболеваниями, это с большой вероятностью может стать причиной возникновения нейродермита у ребенка.
- Продолжительное напряжение и перенапряжение – как умственное, психологическое, так и физическое.
- Вредные профессиональные факторы и нагрузки, вредное производство.
- Беспорядочный режим дня, нарушения сна.
- Быстро наступающая усталость, повышенная утомляемость.
- Любые заболевания системы пищеварения, ЖКТ.
- Неправильное, несбалансированное, беспорядочное питание.
- Неграмотно составленные диеты, голодание без предварительной консультации с диетологом.
- Общая интоксикация организма.
- Вредные для здоровья привычки. К таковым можно отнести злоупотребление алкоголем, прием наркотических препаратов, курение.
- Воздействие внешних факторов, вызывающих те или иные аллергические реакции. К ним относятся: шерсть домашних животных, перья птиц; сухой корм для аквариумных рыб, собак, кошек; наполнители из перьев для подушек, матрасов, одеял; некоторые средства косметики/парфюмерии; цветочная пыльца; продукты, такие как цитрусовые, некоторые орехи, мёд и прочие; консерванты, пищевые красители, добавки; некоторые медикаменты, в частности антибиотики ; моющие/чистящие химические средства и так далее.
Что касается психогенных приводящих к нейродермиту причин, то среди них самыми основными являются следующие:
- Стрессовые состояния. Психосоматическая природа заболевания, которая не вызывает сомнений, означает, что его появление связано со стрессами и негативными впечатлениями.
- Негативные, отрицательные эмоции, такие как сильное раздражение, злость, навязчивые страхи, агрессивность, стыд.
- Особенности характера, такие как чрезмерная ранимость, замкнутость и мнительность, повышенная стеснительность. Часто человек не в состоянии контролировать такие особенности собственной личности.
- Сложности, возникающие при социальной адаптации, например в новом коллективе.
Кроме того, непрерывный зуд и кожные дефекты заставляют больных зацикливаться на столь неприятном состоянии, что может усугубить течение болезни и спровоцировать вторичные последствия, опять-таки психологические. В итоге качество жизни становится еще хуже, работоспособность падает, появляются признаки депрессии. Чтобы такого не произошло, важно вовремя начать лечение.
Если у пациента диагностирован нейродермит, причины его возникновения следует установить как можно точнее. Правильно выявленная причина, по которой болезнь появилась, позволит назначить максимально адекватное лечение, приступать к которому следует немедленно.
Необходимо помнить, что для того, чтобы победить болезнь, недостаточно устранить ее причину (источник, внешний фактор) – необходимо своевременное, правильное медикаментозное лечение, возможно, дополненное одобренными врачом народными методами. Только такой подход позволит свести к минимуму последствия болезни и избежать возможных осложнений, которые могут быть весьма серьезными.
Нейродермит – сопровождающийся зудом дерматоз, который может проявляться в трех основных формах в зависимости от особенностей высыпаний:
- ограниченной;
- диссеминированной;
- диффузной.
Кроме того, заболевание может быть:
- Атопическим, при котором признаки появляются на больших участках кожи.
- Псориазиформным, когда симптомы напоминают те, что характерны при псориазе. В этом случае поражаются кожные покровы на голове и лице. На покровах появляются мелкие чешуйки, которые могут спровоцировать выпадение волос.
- Линейным, характерной особенностью которого является сыпь в виде полос, которая возникает на сгибах рук и ног.
- Ггипертрофическим, при котором высыпания локализуются в паху.
- Фолликулярным, когда поражаются только волосистые зоны.
Статистика свидетельствует, что диффузный нейродермит наиболее часто встречается среди детей и взрослых. Для этой формы недуга характерен землистый оттенок кожи и распространение сыпи на область шеи, руки и локти, ноги и лицо, а также подколенные впадины. Кожный покров поражается отдельными плоскими папулами. Высыпания начинают сливаться, образовываются крупные очаги, поражающие большие области кожного покрова. Для данной формы болезни характерен особо сильный зуд.
Ограниченный нейродермит характеризуется локальной сыпью: высыпания возникают на строго ограниченном участке кожи и, как правило, не выходят за его рамки, если больной не подвергается никаким негативным воздействиям, например стрессам или простуде.
Размер очагов в среднем составляет 10 на 5 сантиметров. Как правило, они возникают на шее (сзади или сбоку), на голени, голеностопных суставах, между ягодицами, в тазобедренных складках, промежности, на наружных половых органах. При ограниченном нейродермите очагов кожного поражения намного меньше. Эта форма обычно развивается как обособленное, отдельное заболевание и поражает маленьких детей (1-3 года), переболевших аллергическим дерматитом или экземой. Зуд не является настолько выраженным, как при диффузном нейродермите.
При диссеминированном нейродермите симптомы проявляются поражением таких участков, как тыльная сторона кистей, под локтями, под коленками, кожа над голеностопными суставами, шея, иногда – складки в области паха. Возникают воспаленные покраснения в форме полушара, которые сливаются между собой, образуя большие очаги, покрытые трещинами и корками с кровянисто-серозным отделяемым. Цвет высыпаний – слабо выраженный буровато-синюшный.
При нейродермите у взрослых и детей охваченные поражением области зрительно разделяются на три зоны:
- Центральная – кожа утолщена, рельеф более выражен.
- Средняя – ее наполняют блестящие папулы.
- Периферийная – отличается изменением пигментации.
В целом симптомы нейродермита у взрослых и детей практически одинаковы. Симптоматика разных форм заболевания несколько отличается, хотя болезнь всегда сопровождаются зудом разной интенсивности. Зуд, усиливающийся к вечеру, остается на протяжении всего течения болезни и проходит только после окончательного выздоровления.
Зуд может быть настолько сильным, что сдержаться невозможно: человек начинает чесать кожу до тех пор, пока на ней не образуется мокнущая рана. Это место вскоре высыхает, но становится плотным, грубым. Вначале симптомы нейродермита у взрослых и детей не столь явны: пораженные участки кожи ничем не отличаются от здоровых. Но затем на них возникает характерное высыпание, отдельные папулы могут объединяться, сливаться между собой, образуя крупные области поражения.
Характер симптомов нейродермита у взрослых является сезонным. Часто летом болезнь стихает, а в зимнее время усугубляется. Как правило, нейродермит у взрослых – это следствие экземы , которой человек переболел в детстве и которая развивалась на фоне диатеза.
Симптомы нейродермита у взрослых проявляются не только изменениями состояния кожи. Болезнь вызывает слабость, быструю утомляемость, снижение давления. Больной начинает терять вес, нередко наблюдается понижение содержания глюкозы в крови, дисфункция внутренних органов. Диффузный нейродермит и прочие формы заболевания негативно влияют на работу надпочечников, лимфатические узлы воспаляются.
Психологическое состояние больного также значительно ухудшается. Человек становится апатичным и легкоранимым, впадает в состояние депрессии, постоянный зуд приводит к раздражительности, приступам агрессии, нарушению сна.
Первые признаки заболевания появляются у детей в 2-3-месячном возрасте, реже – в 2-3 года, а иногда после 12 лет. Чем позже появляется болезнь, тем тяжелее она протекает. В целом диффузный нейродермит и прочие его формы имеют описанную выше симптоматику. Если заболевание длится долго, у ребенка может возникнуть осложнение из-за попадания в организм вредных бактерий, которые провоцируют возникновение гнойников и увеличение лимфоузлов.
Локализация очагов болезни у детей нередко связана с возрастом. В частности, в грудном возрасте при нейродермите симптомы, а именно высыпания возникают на лице, на коже волосистой части головы, на сгибах конечностей, а после 2 лет – на коже в области суставов запястий и голеностопов. Но обычно первая сыпь у ребенка появляется на щеках, поэтому ее можно принять за диатез. Однако болезнь начинает прогрессировать. Характерно, что у детей высыпания отсутствуют в области промежности и ягодиц.
Нейродермит на руках может проявляться комплексом первичных и вторичных симптомов. В первом случае нейродермит на руках сопровождается такими симптомами:
- чрезмерно сухая кожа на кистях, а также на локтях;
- покраснение пораженной кожи и возникновением маленьких папул;
- зуд;
- шелушение кожного покрова;
- появление корок с отделяемым;
- корочки отпадают, после чего остаются мокнущие эрозии.
- кожный рисунок в местах поражения углубляется.
Вторичные симптомы нейродермита на руках проявляются в виде расстройств невротического характера, о которых было сказано выше. Следует отметить, что нейродермит на руках усугубляется в результате воздействия косметических средств и влаги. Это одна из причин, по которой лечение нейродермита на руках – процесс очень сложный и продолжительный.
Поражение кожи ног встречается при линейном и ограниченном нейродермите. Симптомы заболевания аналогичны тем, что характерны для нейродермите на руках и других частях тела. Воспаления могут появляться на сгибах ног, под коленями, но под влиянием негативных факторов (вакцинирование, стрессовые ситуации, простуда, переутомление, перенапряжение, переохлаждение и прочие) поражение может распространиться на другие участки кожного покрова, то есть заболевание примет диссеминированную форму.
У детей нейродермит на лице возникает неожиданно. Он протекает болезненно и доставляет много дискомфорта. У взрослых клиническое проявление не столь яркое, и при правильном уходе и адекватном лечении нейродермит на лице может протекать практически безболезненно.
Симптоматика нейродермита на лице выглядит следующим образом:
- папулы светло-розового цвета, в первую очередь на щеках;
- зуд;
- шелушение пораженных областей;
- изменение пигментации кожи лица;
- кожа становится сухой и приобретает сероватый оттенок.
Если пятна расчесывать, появляются микротравмы, в которые проникает грязь, что может привести к пиококковой инфекции. Как и при любой форме нейродермита, симптомы дополняются невротическими проблемами и клиническими признаками нарушения функции внутренних органов (снижение в крови объема глюкозы, понижение давления, утрата работоспособности, слабость и так далее).
При нейродермите на лице симптомы взаимосвязаны: один признак влечет за собой другие. Избавиться от нейродермита у взрослых и детей, будь то нейродермит на руках, ногах, на лице или других частях тела, очень непросто. Терапия осложняется и тем, что поражающий область лица нейродермит, симптомы которого могут проявляться в любом возрасте, имеет много разновидностей. Поэтому очень важно установить, какая форма нейродермита у взрослых и детей имеет место в каждом конкретном случае.
Клиническая картина при диагностике нейродермита у детей и взрослых особенно важна. Лечащий врач в обязательном порядке должен исключить экзему и другие схожие по симптоматике болезни.
Занимается диагностикой нейродермита дерматолог или аллерголог-иммунолог. Критериями, которые необходимы для точной постановки диагноза, выступает сухость кожи, сильный зуд и постоянное появление рецидивов. Особенную роль играет наличие у пациента бронхиальной астмы или, например, аллергического ринита. Результаты анализов крови при нейродермите чаще всего свидетельствуют о эозинофилии (повышенное количество эозинофилов). Результаты биопсии демонстрируют морфологическую картину, характерную для нейродермита.
Если у лечащего врача есть подозрение на нейродермит, то он обязательно проведет дифференциальную диагностику, чтобы точно поставить диагноз. Ведь симптоматика этого заболевания схожа с некоторыми дерматологическими болезнями, в том числе с чесоткой, себорейным дерматитом, псориазом, лишаем и экземой.
Комбинированное нейрогенно-аллергическое заболевание требует комплексного терапевтического подхода. Если диагностируется нейродермит, лечение назначается с учетом возраста пациента и наличия у него сопутствующих заболеваний эндокринной системы, а также болезней инфекционного и аллергического характера.
Нейродермит лечат с применением определенной стратегии. Устраняются причины болезни, приводящие к обострению, проводится местное лечение, а также системное. Лечение нейродермита у взрослых, как правило, включает гипоаллергенную диету, соблюдение правил личной гигиены, предупреждение стрессов и поддержание здорового образ жизни. Врачи настоятельно рекомендуют при лечении нейродермита у взрослых проводить санацию хронических очагов инфекции, которые локализуются в ротовой полости.
Лечат детей при диагнозе – нейродермит – так же как и взрослых. Подбирается индивидуальная схема терапии с учетом нюансов, касающихся конкретного пациента. Назначаются мази, антисептические компрессы, гели – для местного использования. Могут быть рекомендованы антигистаминные препараты, в зависимости от причин развития заболевания. Хорошего эффекта можно добиться благодаря физиотерапии, но точно сказать, как лечить нейродермит у детей может только лечащий врач, поставивший диагноз на основании (как минимум) клинической картины.
Если у пациента диагностируется ограниченная форма болезни, то будут рекомендованы препараты для местного лечения. Мази при нейродермите могут быть разными, в частности глюкокортикоидные – Флутиказон, Бетометазон, Клобетазол, а также средство с нафталановой нефтью, крем-гель и др. Врач может назначить лечебную косметику для ухода за кожей, дегтярные мази от нейродермита. Важно знать, что самолечение мазями от нейродермита проводить опасно. Это может усугубить течение болезни.
Народные, альтернативные способы лечения такого заболевания, как нейродермит, зарекомендовали себя как неплохая дополнительная терапия, которая может быть применена параллельно с медикаментозным лечением. Какими именно народными способами пользоваться, решает врач исходя из состояния конкретного пациента.
Врачом могут быть предложены следующие методы народного лечения нейродермита:
- Ванны с добавлением отваров лекарственных трав.
Многие сушеные растения, такие как полынь, листья березы и ореха, ромашка, череда, календула, способны эффективно обезболивать пораженные болезнью участки кожи, снимать остроту воспаления, увлажнять, оказывать заживляющее действие. Чтобы приготовить отвар, сырье запаривается кипятком, настаивается, а затем добавляется в ванну комфортной температуры. По завершении процедуры проблемные участки не следует осушать полотенцем, чтобы лекарственная жидкость впиталась в кожу. Такая терапия может применяться до нескольких недель, в том числе во время обострения болезни.
Чтобы ускорить заживление ран, можно использовать растения, способные ускорять процесс регенерации клеток кожи. К таковым относятся листья земляники и малины, подорожник, а также молодая крапива. При этом листья должны быть свежими. Подорожник нарезают, отжимают сок на марлю, накладывают ее на пораженную область и фиксируют стерильной бинтовой повязкой. Компресс снимают после того, как он полностью высохнет. Одинаковые части листьев прочих растений запаривают кипятком, дают им настояться, затем делают компресс из отвара по тому же принципу.
Чтобы зуд утих и не появилось шелушения, используются растирки настойкой руты и мяты. Листья этих растений измельчают, заливают водой (2 стакана на столовую ложку травы) и дают закипеть. Отвар должен настояться, затем его процеживают. Проблемную область нужно растереть перед сном.
Для них используются такие средства, как мумие и прополис. Первое хорошо заживляет и анальгезирует, стимулирует трофику ткани, восстанавливает клетки кожного покрова. Второе оказывает противобактериальное воздействие, обезболивает и при этом бережет полезную флору. Мази с мумие втирают в пораженные участки, затем накладывают на них стерильную бинтовую повязку. Прополис следует смешать с нагретым жидким вазелином, охладить и использовать аналогичным образом.
Еще один действенный вариант народного лечения нейродермита. Лекарственные настои, всасываемые в организм через прямую кишку, оказывают положительный эффект даже в случаях затяжной формы заболевания. Для процедур используются отвары полыни и цвета пижмы. Растения заваривают, остужают настойку и используют ее для клизм. Дозировку должен определить врач. В целом курс лечения состоит из 10-15 процедур.
- Травяные сборы для внутреннего приема.
Допоющее базовую терапию народное лечение нейродермита таким способом оказывает седативное воздействие, укрепляет организм, препятствует воспалительным процессам. Эффективным является монастырский сбор, куда входят коренья барбариса и листья дубровника, тысячелистника, фиалки, мать-и-мачехи. Данную смесь заваривают кипятком (1 стакан на 2 столовые ложки) и 15 минут томят на водяной бане. После этого отвар нужно настоять, процедить и пить трижды в день по 1/3 стакана. Еще один эффективный сбор – деревенский. В него входят хвощ полевой, тимьян и донник. Настойка готовится и принимается аналогично.
Все перечисленные методы, которые включает в себя народное лечение нейродермита, – это дополнительная терапия, которая может сопровождать медикаментозное лечение при условии одобрения врача. Обязательно нужно понимать, что народная, то есть альтернативная медицина сама по себе не является эффективной и избавиться от заболевания без медикаментов практически невозможно. Однако лекарственные настойки из трав, используемые для примочек, компрессов, втираний, клизм и внутреннего приема, помогут традиционным препаратам быстрее снять симптомы, облегчить состояние больного, что приведет к скорейшему выздоровлению.
Прогноз при нейродермите довольно благоприятен, если заболевание правильно лечить и терапия проводится своевременно. Однако, следует учитывать, что нейродермит в ограниченной форме протекает легче, нежели в диффузной. Непрерывный зуд и кожные дефекты заставляют больных зацикливаться на таком состоянии и могут спровоцировать вторичные последствия, прежде всего психологические. Качество жизни ухудшается, работоспособность падает, появляется депрессия. Между тем, по мере взросления, приблизительно к 25, максимум 30 годам у большинства пациентов даже при наличии диффузной формы болезни симптомы начинают регрессировать. Остаются только отдельные очаги проявления недуга, а иногда спонтанно наступает самоизлечение.
Чтобы исключить негативные последствия, которые может повлечь за собой нейродермит у взрослых и детей, необходимо:
- верно подобрать терапию;
- исключить полностью взаимодействие заболевшего человека со всеми возможными аллергенами.
При соблюдении этих условий острый период болезни продлится не дольше 14 дней.
После нейродермита на коже обычно не остается существенных следов. Если заболеванию подвергаются дети, то в большей части случаев они перестают болеть с наступлением периода полового созревания. У других пациентов болезнь становится хронической и протекает с периодическими рецидивами.
Известно, что имеется связь между двумя факторами: возрастом, в котором появляется нейродермит, и прогнозом последующего протекания болезни. В частности, когда заболевание начинает развиваться у младенцев, это, как правило, является признаком того, что неприятная симптоматика будет сохраняться и после полового созревания, проявляясь время от времени (хотя так происходит не всегда). Но если знать, как лечить нейродермит правильно, с негативными проявлениями болезни можно справляться.
Нейродермит чреват рядом осложнений, которые обусловлены как отсутствием адекватного лечения, так и присоединением к заболеванию дополнительных инфекций. На возникновение вторичного инфицирования указывают гнойнички, специфические корки и пузырьки, появляющиеся на коже. Иногда могут появиться лимфомы кожного покрова, а также фурункулез. Форма последнего обычно хроническая, а, следовательно, он будет рецидивировать.
Нейродермит может спровоцировать возникновение так называемой герпетиформной экземы Капоши. Это заболевание, которое поражает детей. Оно очень опасно и может завершиться летальным исходом. При экземе Капоши температура у ребенка поднимается и может достигать показателя в 40°С, на коже появляются пузыри с гнойным содержимым, в центре которых имеется характерная вмятина.
На все сто процентов обезопасить себя от возникновения нейродермита невозможно. Тем не менее, необходимо придерживаться соответствующих мер профилактики, чтобы свести к минимуму вероятность развития болезни. Чтобы предупредить нейродермит у взрослых, в частности у женщин в период беременности и кормления ребенка грудью, им следует придерживаться правил сбалансированного, правильного питания и обязательно сократить до возможного минимума объем продуктов, которые могут являться потенциальными аллергенами.
Это особенно важно для тех семей, где уже были случаи заболевания, и имеется склонность к аллергическим реакциям. После того как ребенок будет переведен на прикорм, следует правильно и очень тщательно выбирать смеси. Дети старшего возраста также должны придерживаться не только здорового рациона питания, но и режима дня. Важно обращать внимание на одежду ребенка: она должны быть исключительно из натуральных материалов. Кроме того, следует правильно и регулярно ухаживать за кожей, стараться избегать стрессовых ситуаций, больше бывать на свежем возрасте и вести активный образ жизни. В целом меры профилактики нейродермита предполагают:
- здоровый и сбалансированный рацион, соблюдение диеты (если таковая назначена врачом);
- оптимальные физические нагрузки;
- адекватное, комплексное лечение сопутствующих болезней;
- начало терапии сразу после появления первых симптомов, поскольку своевременное лечение даст возможность избежать тех или иных осложнений;
- исключение контакта с любыми потенциальными аллергенами.
Таким образом, начинать профилактику болезни нужно с самого рождения. Крайне важно проконсультироваться с врачом, поскольку специалист знает, как лечить нейродермит и предупредить его развитие. Если ребенку требуется определенная диета, необходимо придерживаться соответствующих рекомендаций, рационально вводить прикорм, не допускать воздействия на психику травмирующих факторов.
источник
Нейродермит – это кожное хроническое заболевание неврогенно-аллергического типа, протекающее с периодами ремиссии и обострения.
В медицинской терминологии термин «нейродермит» впервые был использован в 1891 году. В то время данное название характеризовало патологический процесс, сопровождающийся первичным кожным зудом и расчесами.
В настоящее время нейродермитом называется заболевание, которое составляет примерно 40% от общего количества всех кожных поражений.
Чаще всего оно выявляется в детском возрасте, однако в пубертатном периоде (периоде полового созревания) при отсутствии других патологий исчезает самостоятельно. Тем не менее, родители должны быть очень внимательны, так как при отсутствии адекватного лечения нейродермита могут развиться осложнения (изменение кожного рельефа, формирование уплотнений, а также вероятность присоединения инфекции).
В качестве профилактики нейродермита в детском возрасте специалисты рекомендуют неукоснительно придерживаться правил общей гигиены и режима грудного вскармливания. Вместе с тем для предотвращения развития патологического процесса у взрослых следует соблюдать профессиональную и ментальную (психологическую) гигиену.
-
Наследственная предрасположенность.
- Стрессы, нервные расстройства и длительные негативные эмоции.
- Вредные производственные факторы.
- Длительное умственное напряжение и тяжелый физический труд.
- Патологии пищеварительной системы.
- Систематическое нарушение режима дня.
- Пищевая, лекарственная и другие виды интоксикации.
- Факторы внешней среды, провоцирующие развитие аллергических реакций (сухой корм для аквариумных рыбок, шерсть животных, шерстяные вещи, домашняя пыль, некоторые косметические средства, пуховый наполнитель подушек и одеял, цветочная пыльца, пищевые консерванты и некоторые продукты питания).
- Лекарственные препараты.
Только после того, как будет выяснена причина возникновения нейродермита, можно приступать к лечению заболевания.
Нейродермит – это заболевание, которое имеет несколько видов, обуславливающих степень распространенности патологического процесса по кожным покровам пациента.
При развитии очаговой формы нейродермита пациенты жалуются на возникновение кожных высыпаний на ограниченном пространстве. Как правило, в данном случае бляшки, состоящие из мелких папулезных образований, локализуются в области шеи, на обратной стороне колен, а также в локтевых ямках, в области ануса и половых органов. Чаще всего эти бляшки располагаются симметрично и имеют правильную овальную форму. Их цвет может колебаться от розового до коричневого. В пораженных очагах кожные покровы сухие, инфильтрированные, с характерной лихенификацией (кожным рисунком). Периферическая часть пораженного очага пигментирована. Она постепенно переходит в здоровую, не измененную кожу. В центре очага при обследовании можно выявить зону, которая состоит из папул величиной с булавочную головку (или чуть более). Папулы имеют блестящую поверхность и неправильные очертания.
При очаговом нейродермите (как и при других его формах) не наблюдается мокнутия. Патологические очаги, как правило, покрыты геморрагическими корками или серо-белыми чешуйками. После их отпадения остаются гипер- или депигментированные пятна. В ходе развития заболевания пациенты жалуются на зуд, который усиливается под влиянием раздражающих факторов, а также ночью.
Диффузный нейродермит, или, как его еще называют клиницисты, атопический дерматит, это более тяжелая форма патологии, для которой характерно возникновение множественных очагов поражения. Как правило, они локализуются на верхних и нижних конечностях (в подколенных впадинах и локтевых сгибах), а также на туловище. Вместе с тем диффузный нейродермит зачастую поражает область шеи, гениталии, область заднего прохода и лицо. В данном случае очаги поражения представляют собой сливающиеся лихенифицированные и инфильтрированные кожные участки. Кое-где, помимо лихенификации возникают плоские блестящие узелки. Иногда у пациентов после расчесов наблюдается непродолжительное мокнутие. Как следствие, очаги поражения могут инфицироваться, осложнившись лимфаденитом или пиодермией. Пациентов, страдающих диффузным нейродермитом, отличает отечность и гиперемия кожных покровов, зачастую покрытых мелкими чешуйками.
В том случае, когда заболевание развивается в детском возрасте, очаги поражения также могут возникать на волосистой части головы и вокруг глаз. В период полового созревания патологические проявления у детей зачастую стихают.
Нейродермит Эрманна – это редкая форма патологии, при которой очаги поражения локализуются на внутренней поверхности бедер и в пахово-бедренных складках. В данном случае у пациентов отмечается резко выраженная инфильтрация и лихенификация кожных покровов, и сильно выраженный зуд, имеющий приступообразный характер. Нередко патологический процесс сопровождается возникновением бородавчатоподобных формирований (бородавчатый нейродермит Крейбиха).
Это патология, при которой очаги поражения локализуются преимущественно на разгибательных поверхностях рук и ног и имеют форму полос, иногда с бородавчатой или шелушащейся поверхностью.
При развитии данной формы заболевания папулы располагаются вдоль устьев волосяных фолликулов и имеют остроконечную форму.
Такая форма заболевания характеризуется возникновением в зонах поражения выраженной депигментации (частичной или полной потери пигмента тканями).
Как правило, патологический процесс поражает участки тела, покрытые пушковым волосом, и сопровождается их выпадением.
В данном случае очаги поражения представляют собой красные уплотнения, покрытые мелкими серебристо-белыми чешуйками. Чаще всего они локализуются на голове и на шее.
К наиболее типичным признакам заболевания относят зуд, сыпь, шелушение, покраснение кожных покровов и невротические расстройства. Самым характерным симптомом нейродермита является возникновение сильного кожного зуда еще до появления высыпаний. Далее на коже постепенно формируются мелкие кожные узелки с блестящей поверхностью. Вначале они по цвету не отличаются от нормальной кожи, а затем приобретают коричневато-розовое окрашивание. Через некоторое время узелковые формирования начинают сливаться, образуя сплошной, покрытый чешуйками или геморрагическими корками очаг с размытыми границами. Пораженный участок кожи приобретает синюшное или багровое окрашивание. Вместе с тем в старых очагах зачастую наблюдаются депигментированные участки.
Следует подчеркнуть, что при нейродермите область распространения патологического процесса бывает разнообразной и зависит от его разновидности. Чаще всего очаги поражения локализуются в паховой области, складке между ягодицами, в мошонке , на больших половых губах, в подколенных и локтевых сгибах, а также на шее. При развитии заболевания происходит значительное снижение функции надпочечников, в связи с чем кожные покровы больного темнеют. Вместе с тем пациенты зачастую теряют массу тела, что весьма негативно сказывается на общем состоянии их организма. Также отмечается снижение артериального давления, возникают жалобы на быструю утомляемость, слабость, апатию и повышенную нервную возбудимость. При проведении диагностического лабораторного исследования отмечается снижение уровня глюкозы в крови и уменьшение секреции желудочного сока.
В некоторых случаях нейродермит у взрослых может стать причиной развития лимфаденита (воспаления лимфоузлов), а это, в свою очередь, приводит к ухудшению работы многих органов.
Как правило, рецидивы заболевания возникают в холодное время года, а в летний период у пациентов, наоборот, отмечаются значительные улучшения в состоянии здоровья.
Следует отметить, что наибольшим страданиям подвержены лица, у которых очаги поражения локализуются на руках. Это связано с тем, что кисти рук более всего подвержены влиянию влаги и механическим воздействиям, усугубляющим течение патологического процесса.
Прежде всего, при постановке диагноза различные виды нейродермита дифференцируют от почесухи, красного плоского лишая, хронической экземы, грибовидного микоза, лимфатической эритродермии, крауроза вульвы и пр.
Также в обязательном порядке учитываются данные анамнеза (в том числе и семейного). Пациент подвергается визуальному осмотру, у него берут анализ крови (для определение уровня иммуноглобулина Е в сыворотке) и пробы с пораженного участка (при наличии пустул обязательно проводится бакпосев на микрофлору). Следует отметить, что у людей, страдающих нейродермитом, уровень иммуноглобулинов класса Е в сыворотке крови повышен, а также у таких пациентов имеются существенные дефекты клеточного иммунитета, отмечается снижение количества Т-лимфоцитов, а в периферической крови выявляется повышенное количество эозинофилов.
Тактика лечения при нейродермите направлена на устранение нарушений, спровоцировавших развитие патологического процесса, а также на предупреждение рецидивов и пролонгирование ремиссий.
- Строгая диета, предусматривающая полное ограничение маринадов, пряностей, шоколада, острых и копченых продуктов, цитрусовых, какао, цельного коровьего молока, яиц, крепких мясных бульонов и пр.
- Запрет на нахождение в жилом помещении домашних животных, аквариумных рыб и цветущих растений (особенно, если выявлена сенсибилизация).
- Ежедневное проведение влажной уборки, а также отказ от ковров, в которых могут находиться пылевые клещи.
- По возможности одежда пациента, страдающего нейродермитом, должна быть просторной, дабы исключить возможное трение и давление. Синтетические и шерстяные вещи в данной ситуации противопоказаны.
- Обязательное условие для больного: полноценный сон, полное исключение переутомления и стрессовых ситуаций.
- Ограничение водных процедур.
Для того чтобы снизить вероятность развития невротических реакций, пациентам показан прием психотропных и седативных препаратов, транквилизаторов и антидепрессантов. Хотелось бы подчеркнуть, что из растительных препаратов специалисты рекомендуют использовать настойку корня валерианы или настойку пиона.
Это одно из наиболее важных условий, которое должно быть соблюдено в ходе комплексного лечения нейродермита.
В том случае, если у пациента, страдающего нейродермитом, выявлено нарушение функции пищеварительной системы, то в ходе лечения ему показан прием ферментативных препаратов (мезим форте, фестал, дигестал, панкреатин и пр.). При дисбактериозе кишечника назначаются пробиотики, а при тяжелых хронических формах нейродермита – гепатопротекторы.
Главную роль в лечении данной патологии играют антигистаминные средства (Н-гистаминовые блокаторы).
К препаратам I поколения относят хлопирамин, мебгидролин, хлорфенирамин, прометазин, дифенгидрамин.
Терфенадин, астемизол и фексофенадин — это препараты II поколения.
В группу препаратов III поколения входят эбастин, цетиризин и лоратадин.
Вместе с тем при лечении нейродермита пациентам показан прием кетотифена (стабилизатор мембран тучных клеток) и ципрогептадина (блокатор гистаминовых рецепторов с антисеротониновой активностью).
В настоящий момент наибольшей популярностью пользуются препараты второго и третьего поколений, обладающие пролонгированным действием и не имеющие побочных эффектов на центральную нервную систему (нарушение быстроты реакции и координации движений, сонливость, заторможенность и пр.).
При обострении патологического процесса пациентам показано внутривенное введение 10% раствора глюконата кальция или 30% тиосульфата натрия. В том случае, если к острой форме нейродермита присоединяется вторичная бактериальная инфекция и развивается фурункулез, больным назначается антибактериальная терапия с применением антибиотиков широкого спектра действия.
В особо тяжелых случаях, при нарушении общего состояния и возникновении выраженной экссудации в течение непродолжительного времени и с большой осторожностью назначается лечение гормональными препаратами.
Вместе с тем не так давно в комплексной терапии нейродермита стали использоваться иммунные препараты, стимулирующие Т-лимфоциты (левамизол, тималин, тимоген, т-активин), а для поддержки В-клеточного иммунитета – препарат миелопид. Также многие специалисты и пациенты неплохо отзываются о циклоспорине. Это иммуносупрессор, который показан при терапии очень тяжелых форм нейродермита, не поддающихся лечению традиционными препаратами.
Также в обязательном порядке в период лечения пациенту проводится витаминотерапия с использованием витаминов А, В и Е.
Для местного лечения нейродермита в дерматологической практике используются различные примочки (борные, резорциновые, таниновые), а также пасты с дегтем, ихтиолом, нафталаном и пр. В тяжелых случаях на пораженные участки кожи накладываются негалогенизированные кортикостероидные мази пролонгированного действия, которые не вызывают атрофии и истончения кожных покровов. У таких препаратов минимум побочных явлений, в связи с чем их разрешают использовать даже при лечении маленьких детей.
Очень хорошо себя зарекомендовала при лечении нейродермита такая процедура, как светолечение (с использованием кварцевой лампы, УФО или селективной фототерапии). Селективная фототерапия, предусматривающая использование УФ-лучей с длиной волны 315-320 нм показана пациентам, страдающим нейродермитом, только в период ремиссии заболевания. Длительность курса лечения – 15-20 процедур.
Также в качестве физиотерапевтического лечения при нейродермите дерматологи рекомендуют криомассаж (использование жидкого азота) и облучение очагов поражения медицинским лазером.
Вместе с тем очень благотворно воздействует на организм пациентов санаторно-курортное лечение (побережье Черного и Мертвого морей).
Это процедура, которая предусматривает обработку компонентов плазмы крови пациента, либо удаление из неё вредных продуктов, провоцирующих развитие патологического процесса.
Для того чтобы предотвратить развитие нейродермита, специалисты рекомендуют проводить своевременное лечение детской экземы и атопического диатеза, а также постоянно поддерживать нормальное физическое и психическое самочувствие. Кожные покровы необходимо постоянно оберегать от перегрева или переохлаждения, воздействия агрессивных веществ и прочих раздражителей. Вместе с тем людям, склонным к развитию аллергических реакций рекомендуется исключить из своего рациона продукты питания, которые могут спровоцировать развитие и обострение патологического процесса, а также ограничить потребление углеводов и соли.
источник

Болезнь поражает в любом возрасте, но никогда не развивается непосредственно после рождения. Заболеваемость выше у женщин, чем у мужчин.
Нейродермит (синонимы – атопический дерматит, эндогенная экзема, аллергическая экзема, конституциональная экзема, экссудативный диатез) является довольно распространенным заболеванием и составляет около 40% всех случаев кожных болезней.
В последние годы отмечается рост заболеваемости, особенно среди детского населения. Наиболее высокий процент распространенности отмечен в Японии (25%). Показатели заболеваемости у населения Европы и Российской Федерации почти одинаковы (15%). Нейродермитом чаще страдают жители крупных городов, что характерно для аллергодерматозов – кожных аллергических заболеваний.
Впервые термин «нейродермит» был использован в 1891г. для обозначения следов от механических расчесов на коже у лиц с неврастенической конституцией. Этим подчеркивалось, что в основе болезни лежит именно расстройство нервной системы. Позже западные специалисты стали пользоваться термином «атопический дерматит», акцентируя внимание на аллергическом происхождении заболевания.
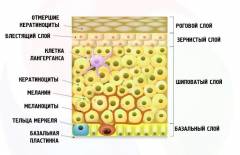
Кожа состоит из трех основных отделов:
- эпидермис (наружная часть);
- дерма (средняя часть, собственно кожа);
- гиподерма (подкожная ткань).
Эпидермис условно делится на пять слоев:
- Роговой слой – самый верхний слой кожи, состоящий из нескольких плотно прилегающих друг к другу рядов омертвевших корнеоцитов – пластинчатых безъядерных чешуек. В корнеоцитах содержится много кератина. Кератин – это основной белок кожи и ее производных (волосы, ногти). Роговой слой не пропускает воду, благодаря склеиванию ороговевших пластинок межклеточной жидкостью, богатой липидами (жирами), а кератин обеспечивает механическую прочность клеток. Все это создает защитный барьер кожи.
- Блестящий слой, который образуется только на участках, где эпидермис имеет максимальную толщину (ладони, подошвы) и отсутствует на коже головы. Блестящий слой состоит их клеток, которые являются переходной формой между клетками зернистого и рогового слоя.
- Зернистый слой – это 3 – 4 ряда разрушающихся, но еще живых клеток. Процесс разрушения внутренних компонентов клетки сопровождается образованием кератогиалина (предшественник кератина). Гранулы кератогиалина заполняет всю цитоплазму и придает клеткам этого слоя зернистый вид.
- Шиповатый слой. Кератиноциты (клетки эпидермиса) этого слоя имеют отростки, которые по форме напоминают шипы. Этими отростками они прочно соединяются друг с другом. Особенностью этих клеток также является наличие в них тонофибрилл и кератиносом. Тонофибриллы – это нитеобразные кератиновые структуры, сохраняющие форму клетки, а кератиносомы – пузырьки, в которых происходит образование кератина и липидов, составляющих межклеточное вещество рогового слоя.
- Базальный слой. Этот слой содержит стволовые клетки, которые обеспечивают обновление эпидермиса.
Базальный, шиповатый и зернистый слои объединяются под общим названием “Мальпигиев слой”, характерной особенностью которого является содержание живых клеток. Два поверхностных слоя (блестящий и роговой) образуются из уже омертвевших клеток, в которых не происходит метаболизма (обмена веществ).
Эпидермис обеспечивает постоянное обновление клеток кожи за счет отшелушивания поверхностного слоя эпидермиса и размножения ростковых клеток его базального слоя. Вместе с ороговевшими клетками удаляются попавшие на поверхность кожи токсичные вещества, бактерии и частички пыли. Весь процесс перехода стволовых клеток эпидермиса в более поверхностные слои называется кератинизацией (образование и накопление кератина в клетках).
Между клетками шиповатого слоя располагаются клетки Лангерганса. Это крупные клетки со светлым ядром, имеющие длинные отростки. Своими отростками они достигают как слоев расположенных ближе к поверхности кожи, так и лежащих глубже шиповатого слоя. Благодаря этому они получают информацию о попавших в кожу инородных телах, обрабатывают ее и передают клеткам иммунной системы кожи. Они также способны влиять на скорость деления клеток базального слоя.
Дерма содержит три компонента:
- клетки (фибробласты, макрофаги, эозинофилы, тканевые базофилы);
- волокна;
- бесформенное вещество.
Фибробласты синтезируют волокна соединительной ткани (коллаген, эластин) и компоненты бесформенного вещества, которые составляют каркас среднего слоя.
Через дермальный слой кожи проходят кровеносные и лимфатические сосуды. Именно в этом слое происходит активное круговое движение межклеточной жидкости, крови и лимфы.
Гиподерма состоит из подкожно-жировой клетчатки, которая расположена между кожей и мышцами.
Кожа человека устроена таким образом, что даже постоянное воздействие неблагоприятных факторов не нарушает ее целостность и функции. Защитная функция кожи состоит в том, чтобы не допустить проникновение вредных физических, химических, механических и биологических агентов. Кроме этого коже важно сохранить внутри себя влагу.
Защитный барьер кожи обеспечивают следующие факторы:
- постоянное отшелушивание омертвевших клеток рогового слоя (самого поверхностного) эпидермиса (надкожицы);
- кислая pH (кислотно-щелочная реакция);
- защитные свойства кожного сала;
- наличие на коже бактерий, оказывающих антибиотический эффект по отношению к более вредным микробам;
- постоянное присутствие в поверхностных слоях кожи иммунных клеток Лангерганса;
- местная иммунная защита глубоких слоев кожи.
Известный показатель pH (pondum — вес, H – водород) отражает соотношение свободных ионов водорода и ионов гидроксидных групп. Чем больше ионов водорода в веществе, тем выше pH и тем его реакция более кислая. Если количество ионов гидроксида превышает количество ионов водорода, то реакция будет щелочной. В норме pH кожи кислая, что делает невозможным существование микроорганизмов на ней, и они быстро гибнут. Многие косметические средства, мыла, шампуни имеют щелочную реакцию, постоянное использование которых нарушает кислотно-щелочное равновесие. Воспользовавшись исчезновением губительного кислотного воздействия, микроорганизмы могут начать размножаться и вызывать раздражение кожи.
Кожное сало – это химически активное соединение, состоящее из липидов (жиров). При смешивании кожного сала с потом, имеющим слабокислую реакцию, на коже образуется тонкая пленка – водно-жировая мантия Маркионини. Эта мантия защищает кожу от бактерий, грибков и вирусов. Выделение кожного сала регулируется многими гормонами, а также нервной системой. Андрогены усиливают активность сальных желез, а эстрогены и прогестероны – ослабляют (и мужские, и женские половые гормоны образуются в организме у обоих полов, но в разных количествах). Наличие у кожного сала дезинфицирующих свойств не означают, что состояние кожи зависит от его количества. При чрезмерной активности сальных желез излишек кожного сала формирует не защитную мантию, а вызывает закупорку кожных пор. Это создает благоприятные условия для размножения микроорганизмов.
В конце прошлого столетия было установлено наличие в коже действующей лимфоидной системы. Согласно этой концепции местная иммунная защита кожи осуществляется за счет постоянного перемещения иммунных клеток из лимфы в кровеносные сосуды и обратно.
Существуют два механизма уничтожения чужеродных тел:
- клеточный иммунитет, который обеспечивают различные виды лейкоцитов (белые клетки крови);
- гуморальный иммунитет (гумор – жидкость), который осуществляется за счет биологически активных веществ, выделяемых иммунными клетками.
Клеточный и гуморальный иммунитет бывают:
- специфическим – направленным против конкретного антигена (инородное белковое тело);
- неспецифическим – направленным против любого чужеродного вещества.
| Вид лейкоцита | Функция |
| Нейтрофилы |
|
| Базофилы |
|
| Эозинофилы |
|
| Моноциты (неактивная форма в кровеносном русле) или макрофаги (активная форма в межклеточном пространстве) |
|
| Т-лимфоциты |
|
| B-лимфоциты |
|
Нейтрофилы и макрофаги называют также фагоцитами из-за их способности формировать внутри себя фагосому (пузырек для переваривания инородных тел).
Главным связующим звеном между кожей и иммунной системой являются клетки Лангерганса. При проникновении антигенов (чужеродных веществ, имеющих белковое строение) в кожу клетки Лангерганса из неподвижных чувствительных клеток превращаются в макрофаги, которые способны перемещаться и поглощать инородные тела. Эти активированные клетки через межклеточное пространство проникают в дермальный слой, а оттуда попадают в лимфатические узлы. Там происходит представление антигена T-лимфоцитам. Т-лимфоциты, в свою очередь, передают информацию B-лимфоцитам, и начинается образование антител (специфических рецепторов для связывания с антигеном). Клетки Лангерганса, как клетки-макрофаги, также участвуют в механизме реализации аллергической реакции.
Кожа связана с центральной нервной системой (ЦНС) многочисленными нервными волокнами, проводящими импульсы от кожи до мозга (эфферентная или восходящая иннервация) и от мозгового центра регуляции до кожи (афферентная или нисходящая иннервация).
Нервные волокна кожи в зависимости от выполняемой функции бывают:
- чувствительные (принимающие информацию);
- секреторные (стимулирующие работу потовых и сальных желез);
- сосудодвигательные (сужающие или расширяющие сосуды);
- моторные (двигательные).
Кроме центральной нервной системы, в регуляции кожи активно участвует вегетативная (автономная) нервная система. Импульс от высших центров регуляции передается рецепторам (чувствительным нервным окончаниям) кожи через вещество, называемое медиатором (посредник). Эта система регулирует температуру кожи, функцию потовых и сальных желез, а также выраженность аллергической реакции (усиливает или ослабляет), благодаря наличию на поверхности базофилов (тучных клеток) рецепторов к медиаторам.
| Отдел вегетативной нервной системы | Медиатор | Рецептор | Эффект |
| Симпатическая нервная система | Адреналин | α-адренорецептор(рецептор для адреналина) |
|
| β-адренорецептор |
| ||
| Парасимпатическая нервная система | Ацетилхолин | Холинорецептор(рецептор для ацетилхолина) |
|
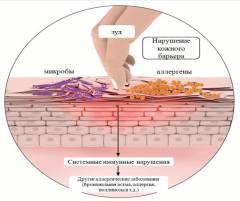
Выделяют следующие факторы риска развития атопического дерматита:
- эндогенные (внутренние) факторы;
- экзогенные (внешние) факторы.
К эндогенным факторам относятся:
- наследственность;
- атопия (необычная реакция);
- гиперреактивность кожи;
- нарушение функции вегетативной (регулирующей) нервной системы;
- нарушение функции высших нервных центров регуляции.
Среди экзогенных причин выделяют:
- аллергенные факторы – связанные с антигенами внешней среды;
- неаллергенные факторы, которые способствуют или усугубляют аллергическую реакцию (нервные перегрузки, смена климата или изменение метеоусловий, снижающие иммунитет инфекции, ослабление защитного барьера кожи).
Семейный характер заболевания подтверждает теорию о том, что главной причиной нейродермита является атопия (синонимы – атопические реакции, местная анафилаксия).
Атопия (неадекватная реакция иммунной системы) – наследственная предрасположенность к образованию особых антител (иммуноглобулинов класса E) к различным антигенам (синонимы – раздражитель, аллерген, атопен) окружающей среды и развитию различных аллергических проявлений.
Аллергическая реакция – это неадекватно сильный ответ на действие аллергена вследствие чрезмерной чувствительности иммунной системы.
Если в названии болезни имеется прилагательное «атопический», значит главными и обязательными участниками аллергической реакции являются специфические иммуноглобулины класса E (IgE). Если же аллергическая реакция протекает с участием других компонентов иммунной системы (иммуноглобулины G или M, T-лимфоциты), то употребляется прилагательное «аллергический». Таким образом, атопия – это вид аллергии. Но аллергическая реакция может не быть атопической.
К атопическим заболеваниям также относятся:
- атопическая бронхиальная астма;
- поллиноз или «сенная лихорадка» (сезонное аллергическое воспаление слизистых оболочек носа и глаз);
- круглогодичный атопический ринит (воспаление слизистой оболочки носа);
- крапивница;
- отек Квинке.
Так как эти заболевания имеют одинаковый механизм развития, то часто можно наблюдать их сочетание.
Гиперчувствительность организма не бывает врожденной. Она формируется после рождения ребенка при наличии наследственной программы реагировать на внешние или измененные внутренние раздражители более агрессивно. Именно неравноценный ответ на воздействие внешних факторов называется аллергий. Равноценным считается формирование иммунитета, то есть выработка специфических антител, после перенесенных инфекционных заболеваний. Такой иммунитет направлен только на устранение конкретного возбудителя и не причиняет вреда здоровым, незараженным клеткам организма.
Информация о том, какими должны быть клетки каждого органа заложено в генах. На сегодняшний день установлено, что у 30% больных, страдающих нейродермитом, имеются нарушения в структуре эпидермиса, которые связаны с неправильным синтезом белка филаггрина. Этот белок является источником аминокислот. Аминокислоты обеспечивают увлажнение кожи, благодаря своей способности удерживать влагу в эпидермисе.
Мутация гена, контролирующего синтез филаггрина, приводит к его дефициту в коже. Это становится причиной потери воды через эпидермис, что, в свою очередь, ослабляет защитный кожный барьер. Внешне это проявляется выраженной сухостью кожи (ксероз).
При отсутствии влаги в эпидермисе нарушается плотное сцепление роговых клеток. Это облегчает процесс проникновение инородных веществ в глубокие слои. Видимая на глаз сухость кожи становится заметна уже к концу первого года жизни ребенка.
У больных с мутацией гена филаггрина (FLG) отмечается самое тяжелое течение нейродермита, который обычно сочетается с другими атопическими заболеваниями.
Антиген – это чужеродное вещество белкового происхождения, который способен вызвать положительный иммунный ответ – образование антител B-лимфоцитами и активация Т-лимфоцитов.
Антитела (иммуноглобулины)– это белки, которые образуются в B-лимфоцитах под воздействием антигена.
Основными функциями иммуноглобулинов E являются:
- фиксация на базофилах, макрофагах и эозинофилах;
- соединение с антигеном и образование иммунных комплексов антиген-антитело;
- стимуляция высвобождения биологически активных веществ из клеток, к которым они фиксированы.
Каждая клетка организма имеет свои антигены (белковый код), которые она выделяет на своей мембране (клеточной стенке). Эти выступающие над поверхностью клетки антигены называются эпитопами. Информация об этих эпитопах заложена в памяти иммунных клеток. Благодаря этому лимфоциты не убивают собственные здоровые клетки организма. Такое «узнавание» собственных антигенов и ареактивность (отсутствие иммунного ответа) по отношению к ним называется иммунологическая толерантность.
Для развития иммунного ответа необходима сенсибилизация организма – приобретенная сверхчувствительность к антигену, которая определяется синтезом большого количества антител. Сенсибилизация происходит при многократном воздействии раздражающего фактора. Именно поэтому аллергическая реакция организма возникает только после повторного контакта с антигеном.
Реакция гиперчувствительности при нейродермите формируется не ко всем антигенам внешней среды.
Сенсибилизацию при нейродермите вызывают:
- домашняя пыль;
- плесень;
- шерсть животных;
- перья птиц (в том числе и набитые в подушку);
- пыльца;
- перхоть;
- дафнии (водяные блохи);
- пищевые продукты;
- медикаменты;
- возбудители инфекционных заболеваний (стафилококк, стрептококк).
Некоторые специалисты считают, что специфическая сенсибилизация (образование специфических IgE) при нейродермите происходит только под воздействием веществ, попадающих в организм воздушным путем (аэроаллергены).
Такие продукты как молоко, яйца и треска вызывают формирование неспецифической сенсибилизации (синтез неспецифических иммуноглобулинов) при нейродермите и могут способствовать обострению заболевания.
Некоторые вирусы и бактерии имеют одинаковую с клетками эпидермиса антигенную структуру. При контакте с этими вирусами и бактериями происходит синтез антител, которые начинают уничтожать не только инфекционные агенты, но и собственные клетки кожи (аутоиммунная реакция). Аутоиммунная реакция может развиваться не только по отношению к клеткам эпидермиса, но и к клеткам других органов. Такая реакция называется перекрестной аллергической реакцией.
Пищевые продуктов и медикаменты способствуют формированию ложных аллергических реакций. Ложная аллергия внешне может никак не отличаться от истинной аллергической реакции, так как все симптомы схожи. Отличие заключается в отсутствии участия иммунных клеток в возникновении аллергических кожных реакций. Зуд и высыпания возникают под воздействием неиммунных механизмов.
Пищевая аллергия (псевдоаллергическая реакция) развивается двумя путями:
- стимуляция выделения гистамина из базофилов (клубника, земляника, малина, арахис, маринованная сельдь и другие);
- употребление продуктов, богатых гистамином (майонез, копченые продукты, сыр, шпинат и другие).
В коже присутствуют все иммунные клетки, поэтому уничтожение чужеродных веществ может происходить практически любым из существующих механизмов.
Процесс формирования аллергии при нейродермите выглядит так:
- первый контакт с антигеном;
- сенсибилизация (синтез антител);
- повторный контакт с антигеном;
- реакция антиген-антитело (связывание антител с антигенами);
- выделение медиаторов аллергии;
- внешние проявления реакции гиперчувствительности (зуд и высыпание).
| Название | Механизм | Скорость развития |
| Анафилактическая реакция (местная анафилаксия) |
| 15 – 60 минут (реакция гиперчувствительности немедленного типа). |
| Цитотоксическая реакция |
| 3 – 6 часов (реакция гиперчувствительности немедленного типа). |
| Иммунокомплексная |
| 3 – 6 часов (реакция гиперчувствительности немедленного типа). |
| Клеточная реакция |
| 24 – 48 часов (реакция замедленной гиперчувствительности). |
Механизмом развития аллергической реакции при нейродермите или атопическом дерматите является местная анафилаксия с участием IgE. Однако часто к местной анафилаксии при нейродермите присоединяются другие типы реакции гиперчувствительности, и развивается комбинированная аллергическая реакция.
Кроме уничтожения инородных тел при любой аллергической реакции происходит повреждение собственных клеток кожи.
Иммунная реакция организма может быть:
- генерализованной (общей) – аллергические реакции по всей поверхности кожи;
- локальной (ограниченной) – аллергическая реакция только на отдельном участке кожи.
Существует теория, согласно которой причиной нейродермита является нарушение
регуляции со стороны центральной нервной системы. Изначально нейродермит рассматривали как неврогенное расстройство. Его диагностировали у лиц при выраженном эмоциональном возбуждении, которое сопровождалось приступами ночного зуда. Возникновение высыпаний и их расчесывание до крови вызывало образование язв, которые долго не заживали и часто воспалялись. У многих пациентов обострение нейродермита возникает после сильного стресса, что подтверждает эту теорию.
В возникновении нейродермита важную роль играет нарушение регуляции со стороны вегетативной нервной системы, особенно у взрослых. При атопическом дерматите возникают признаки симпатикотонии – высокий тонус и преобладание эффектов симпатического отдела вегетативной нервной системы.
Причинами симпатикотонии являются:
- уменьшение плотности β-рецепторов на тучных клетках (сохранение гистамина);
- увеличение количества α-рецепторов (высвобождение гистамина);
- снижение активности холинэстеразы – фермента разрушающего ацетилхолин (медиатор парасимпатического отдела).
Ацетилхолин также считается одним из медиаторов аллергии. Он расширяет сосуды кожи и вызывает зуд. Установлено, что антигены, попадая в кожу, могут воздействовать на нервные окончания, где в пузырьках содержится ацетилхолин, и стимулировать его выделение.
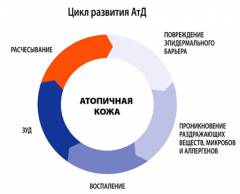
Зуд и расчесывание вызывают повторное повреждение эпидермиса, способствующее проникновению новых антигенов и бактерий в кожу и развитию воспаление. Кроме того при расчесывании сыпи происходит механическое распространение аллергенов, бактерий, а также гистамина, ацетилхолина, брадикинина и других клеточных и гуморальных компонентов аллергической реакции. Так формируется порочный круг или цикл атопического дерматита.
Нейродермит объединяет две группы заболеваний:
- Диффузный нейродермит (синонимы – распространенный нейродермит, диффузный нейродермит Брока, атопический нейродермит) – распространенное поражение кожи.
- Очаговый нейродермит (синонимы – локальный нейродермит, очаговый нейродермит, хронический простой лишай Видаля) – поражает ограниченный участок кожи.
| Симптом | Механизм | Проявление |
| Кожный зуд |
|
|
|
| |
| Первичные высыпания (возникающие под воздействием повреждающего фактора) |
|
|
| Ксероз (сухая кожа) |
|
|
| Вторичные элементы (образуются из первичных элементов сыпи) |
|
|
|
| |
|
| |
| Лихенизация (синоним – лихенификация, lichen – лишай) |
|
|
| Дисхромия (изменение цвета пораженного участка) |
|
|
| Вторичная кожная инфекция |
|
|
На характер высыпаний влияют:
- возраст;
- гормональный фон;
- тип иммунного ответа.
По клинико-морфологической форме (характеру высыпаний) бывают:
- экссудативная форма;
- эритематозно-сквамозная форма;
- эритематозно-сквамозная форма с лихенификацией;
- лихеноидная форма;
- пруригинозная форма.
Точное определение вида высыпаний помогает правильно сориентироваться в выборе местного и общего лечения.
Экссудат содержит следующие белковые молекулы:
- иммуноглобулины;
- фагоциты и лимфоциты;
- биологически активные вещества;
- продукты, выделяемые при повреждении тканей.
Такой состав воспалительного (аллергического) экссудата схож с составом сыворотки крови, поэтому он называется серозным (от латинского слова serum – сыворотка). В отличие от гнойного экссудата, образующегося при инфекциях, аллергический экссудат не содержит бактерий.
Проявлениями экссудативного нейродермита являются:
- сильный зуд;
- гиперемия (покраснения) и эритема (крупные красные пятна);
- везикулезная (пузырчатая) сыпь;
- мокнутие (выделение экссудативной жидкости через мелкие дефекты кожи);
- серозные корочки (высохший экссудат);
- эрозии.
Экссудативная форма нейродермита имеет следующие особенности:
- излюбленная локализация – щеки, лоб подбородок, разгибательные (наружные) поверхности конечностей;
- возраст — чаще наблюдается у грудничков и детей до 3 лет;
- благоприятный прогноз – быстрое исчезновение островоспалительных явлений.
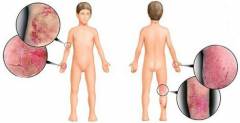
Проявлениями эритематозно-сквамозного нейродермита являются:
- умеренный зуд;
- розовато-красные пятна с нечеткими границами;
- сухость кожи;
- шелушение.
Эритематозно-сквамозная форма имеет следующие особенности:
- излюбленная локализация – лицо, сгибательные (внутренние) поверхности крупных суставов (локтевые, коленные складки);
- белый питириаз – зона депигментации (белые пятна), которая появляется после воспалительного процесса на месте очага поражения и по размерам и границам совпадает с первичным элементом (эритемой);
- возраст – дети до 8 лет;
- вторичное воспаление – инфекционное поражение кожи, вызванное бактериями, вирусами и грибками;
- прогноз – легко поддается лечению.
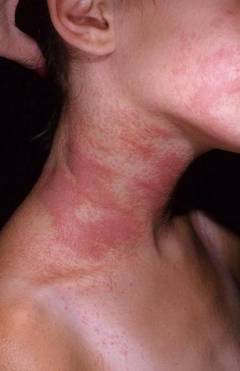
Кожа становится рельефной (по виду напоминает мозаику), сухой, теряет эластичность и покрывается чешуйками. Лихенизация образуется на месте расчесов или высыпаний. При длительном существовании наблюдается также пигментация очага лихенизации. Температура кожи пораженного участка обычно выше (приблизительно на 1 градус), чем на соседних здоровых участках кожи, что объясняется сосудистой реакцией (расширенные сосуды) и постоянным отеком кожи.
Эритематозно-сквамозная форма с лихенификацией имеет следующие проявления:
- сильный зуд;
- розоватые пятна с шелушениями (эритематозно-сквамозный очаг);
- большое количество милиарных (мелких и плоских) папул;
- сухая кожа;
- лихенизация очага поражения;
- мелкие отрубевидные чешуйки.
Особенностями эритематозно-сквамозной формы с лихенификациями являются:
- излюбленная локализация – боковые и задние поверхности шеи, локтевые сгибы, подколенные ямки, тыльная поверхность лучезапястного сустава;
- возраст – дети старше 12 лет и взрослые;
- течение – хроническое рецидивирующее (постоянные обострения);
- пиодермии – гнойные воспаления кожи;
- распространение атопии – атопическое поражение других органов;
- атопическое лицо – симптомы нейродермита кожи лица.

Понятие «атопическое лицо» включает следующие признаки:
- поредение бровей вследствие постоянного трения и расчесов;
- бледное отечное лицо багрово-красного цвета;
- гиперпигментация вокруг глаз;
- складки Денни-Моргана (подчеркнутая дополнительная складка на нижнем веке);
- отечные и синюшные нижние веки;
- шелушение верхних и нижних век;
- периоральная (вокруг рта) лихенизация;
- ангулярный хейлит (воспаление в области уголков губ).
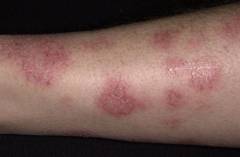
В очаге условно выделяют три зоны:
- центральная – зона лихенизации;
- околоцентральная – блестящая зона с папулосквамозными (узелково-чешуйчатыми) высыпаниями;
- периферийная (крайняя) – зона гиперпигментации.
Границы этих зон нечеткие, иногда они могут сливаться. Зоны лихеноидных высыпаний располагается на фоне эритематозных пятен, отличаются резкой сухостью кожи и отечностью. Часто отмечаются трещины и эрозии.
Лихеноидная форма имеет следующие особенности:
- излюбленная локализация – шея, верхняя часть груди и спины, область крупных суставов конечностей, кисти и стопы, кожа вокруг заднего прохода и половых органов;
- возраст – встречается только у взрослых;
- экскориации – линейные или точечные дефекты кожи, вызванные частыми и сильными расчесами, покрытие геморрагическими корками;
- биопсирующий зуд – глубокие дефекты кожи, вызванные расчесами тупыми или острыми предметами.
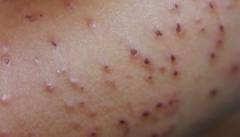
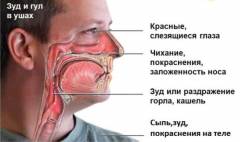
Осложнения при нейродермите могут быть:
- атопические – «атопический марш», эритродермия Хилла, офтальмологические (глазные) осложнения;
- неатопические – присоединение вторичной инфекции (бактериальной, грибковой, вирусной), развитие доброкачественной лимфаденопатии (увеличение лимфатических узлов).
«Атопический марш» – это сочетание кожных и респираторных (дыхательных) симптомов атопии. Наблюдается у 80% детей заболевших нейродермитом в раннем детском возрасте.
При «атопическом марше» к нейродермиту могу присоединиться:
- бронхиальная астма – аллергический спазм бронхов (приступы одышки, сухие хрипы);
- атопический риноконъюнктивит (круглогодичный) – воспаление слизистых оболочек носа (чихание, насморк) и глаз (покраснение, слезоточивость);
- поллиноз – «сенная лихорадка» или сезонный риноконъюнктивит, иногда сочетающийся с аллергическим отитом (воспаление уха).
Чем раньше проявляется нейродермит у ребенка, тем выше вероятность, что во взрослом возрасте у него развиться атопический ринит и/или бронхиальная астма. Такая возрастная последовательность развития аллергических проявлений атопии называется естественным ходом «атопического марша». При этом наблюдается феномен «качелей» – улучшение течение нейродермита при появлении симптомов аллергии верхних дыхательных путей.
Эритродермия Хилла – это поражение более 90% поверхности кожи при атопическом дерматите. Это осложнение наблюдается менее чем в 8% всех случаев атопического дерматита и, в основном, в первую младенческую фазу, когда наиболее выражен экссудативный компонент высыпаний. Быстрому распространению поражения способствуют также особенности кожи у детей до двух лет (тонкий эпидермис, несовершенный защитный барьер, близкое расположение кожных сосудов по отношению к поверхностным слоям).
При генерализации атопического дерматита наблюдается:
- выраженная воспалительная реакция, эритема, сухость и отечность кожи;
- выраженная лихенификация;
- присоединение вторичной инфекции;
- «атопическое лицо»;
- «атопический марш»;
- признаки эндогенной (внутренней) интоксикации организма (лихорадка, озноб, увеличение лимфатических узлов и другое).
| Метод диагностики | Методика | Выявляемые признаки |
| Сбор анамнеза |
|
|
| Определение дермографизма (сосудистой кожной реакции) |
|
|
| Общий анализ крови |
|
|
| Анализ кала |
|
|
| Биохимический анализ крови |
|
|
| Иммунограмма |
|
|
| Кожные аллергические пробы |
|
|
| Аллергологическое исследование сыворотки крови |
|
|
| Бактериоскопическое и бактериологическое исследование кожного мазка |
|
|
| Диагностическая биопсия (прижизненный забор тканей) |
|
|
| Консультация специалистов узкого профиля |
|
|
| Психологическое обследование |
|
|
Для успешного лечения и предупреждения повторных обострений нейродермита необходимо установить, какой именно антиген вызвал сенсибилизацию организма.
Для выявления специфической реакции организма на антиген используют:
- Кожное аллерготестирование, при котором в кожу вводят антигены, полученные из шерсти животных, пищевых продуктов, домашней пыли и так далее.
- Лабораторные методы выявления гиперчувствительности – воспроизведение реакции антиген-антитело вне организма.
Кожные аллерготесты являются довольно информативным методом диагностики нейродермита. Аллергическая реакция на вводимый в кожу антиген бывает положительной (появляются зуд и высыпания) только в том случае, если к этому аллергену в организме ранее были синтезированы антитела (сенсибилизация). Для кожных тестов обычно используется внутренняя поверхность предплечья.
Существуют следующие виды кожных аллергических проб:
- Патч-тесты (аппликационные). На кожу прикрепляют пластыри, содержащие известные антигены. Применяются у детей раннего возраста, в связи возможностью обострения нейродермита под воздействием не только специфических, но и неспецифических антигенов, особенно пищевых (перекрестная или ложная аллергическая реакция). С возрастом гиперчувствительность становится более специфичной (связанной с одним антигеном), и реакция на аппликационный тест снижается. Однако если положительная реакция все же возникает (даже с опозданием в несколько месяцев), то значимость такого теста считается высокой.
- Прик-тесты (тест-укол, от английского prick – укол). После проведения разметки на коже предплечья на кожу по каплям наносят известные антигены, а потом в местах нанесения делают неглубокие проколы.
- Скарификационный метод. Вместо проколов на коже проводят царапины специальным прибором.
В зависимости от скорости возникновения реакции можно установить тип реакции гиперчувствительности, то есть, какие компоненты иммунной системы участвуют в реализации аллергической реакции. Если покраснение и зуд возникли через несколько минут после введения аллергена в кожу, то это реакция гиперчувствительности немедленного типа, в которой участвуют IgE (антитела). Кожная реакция, которая наблюдается спустя 3 – 6 часов обусловлена активностью IgG и IgM. Если в реакции участвуют не антитела, а специфические Т-лимфоциты, то местный ответ возникает через 1 – 2 дня. Это – замедленная реакция гиперчувствительности.
Воспроизвести реакцию антиген-антитело можно пассивным методом, при этом кожные пробы проводят, например, у матери или у отца ребенка после предварительного введения им в кожу сыворотки крови, содержащей IgE.
В подготовку к кожному аллерготесту входят:
- отмена противоаллергических препаратов (антигистаминные и гормональные) за несколько дней до теста;
- минимизация контакта с антигенами (не гладить животных, соблюдать диету, не использовать косметику, крема и так далее).
Существуют следующие противопоказания к проведению кожных проб:
- нейродермит в стадии обострения;
- обострение других аутоиммунных заболеваний (бронхиальная астма, аллергический ринит, гломерулонефрит и другие);
- прививки;
- недавняя постановка реакции Манту;
- период цветения растений (если предположительно они вызывают аллергию);
- беременность;
- тяжелые хронические заболевания сердца, почек, печени, крови.

В зависимости от возраста выделяют три периода нейродермита:
- I возрастной период – младенческий (до 2 лет);
- II возрастной период – детский (от 2 до 12 лет);
- III возрастной период – подростковый и зрелый (дети старше 13 лет и взрослые).
С учетом механизма развития нейродермит бывает:
- аллергический;
- псевдоаллергический;
- аутоиммунный.
Аллергическая форма нейродермита имеет следующие варианты:
- инфекционно-аллергический вариант, который развивается под воздействием грибковых, бактериальных, вирусных и паразитарных аллергенов;
- неинфекционно-аллергический вариант, который протекает при участии пищевых, бытовых, пыльцевых, химических антигенов, а также эпидермальных (собственные антигены эпидермоцитов).
Псевдоаллергическая форма нейродермита имеет следующие варианты:
- экзогенный вариант, обусловленный воздействием поллютантов (ядовитых отходов, загрязняющих окружающую среду);
- иммунодефицитный вариант, вызванный воздействием инфекции на ослабленный иммунитет;
- эндогенный вариант, связанный с нарушением функции вегетативной нервной системы и/или нервно-психическими расстройствами.
В зависимости от стадии нейродермита выделяют:
- стадию обострения – период выраженных проявлений заболевания;
- стадию ремиссии – период ослабления (неполная ремиссия) или исчезновения (полная ремиссия) признаков нейродермита.
Ремиссия при нейродермите бывает:
- межсезонная;
- посттерапевтическая (после противоаллергического лечения);
- постиммунотерапевтическая (после проведения иммунной терапии).
По распространенности процесса нейродермит бывает:
- Ограниченный. Поражается 5 – 10% поверхности кожи, преимущественно в области лица и кистей рук (симметрично).
- Распространенный. Площадь поражение до 50%. В процесс вовлекается кожа в области крупных суставов и шея.
- Диффузный (обширный). Поражаются также конечности и туловище.
По степени тяжести нейродермита выделяют следующие формы:
- легкая форма – короткие обострения (2 – 3 недели), длительная ремиссия (6 – 8 месяцев) и единичные очаги;
- среднетяжелая форма – обострение длится 1 – 2 месяца; ремиссии (период отсутствия симптомов) становятся короче (2 – 3 месяца), количество очагов увеличивается (более двух);
- тяжелая форма – длительность обострений составляет более 2 месяцев, ремиссии могу отсутствовать, поражения становятся распространенными, развиваются осложнение.
Для оценки тяжести атопического дерматита используется шкала SCORAD (Scoring of Atopic Dermatitis).
| Параметр | Критерий | Способ оценки |
| Распространенность кожного процесса |
|
|
| Интенсивность клинических проявлений нейродермита |
| Выраженность признака:
|
| Субъективныепризнаки |
|
|
Нейродермит отличается от других кожных заболеваний, при которых наблюдаются зуд и узелковые шелушащиеся высыпания, наличием возрастных особенностей. Для всех возрастных групп общим и обязательным признаком является зуд.
Возрастные различия нейродермита относятся к следующим его проявлениям:
- локализация (расположение) сыпи;
- выраженность одного из двух компонентов сыпи – лихенизация (уплотнение и шелушение) и экссудация (острого воспаления).
Атопический нейродермит не является врожденным заболеванием. Синтез собственных антител занимает несколько недель. Кроме того лимфоидная система способна функционировать как зрелый орган только к 2 – 3 месяцам (иногда к 5 месяцу). Именно поэтому нейродермит развивается не ранее второго месяца жизни ребенка.
Нейродермит в первой фазе имеет следующие особенности:
- высыпания располагаются на лице (лоб и щеки), разгибательных поверхностях конечностей (локтевая, коленная область), волосистой части головы и затылке;
- характерно симметричное расположение очагов;
- носогубной треугольник не поражается;
- наблюдается сильный зуд;
- преобладают экссудативные проявления (красные пятна, мелкопузырчатая сыпь, мокнутие);
- лихеноидные (чешуйчатые) высыпания выражены слабо;
- иногда возникают пруригинозные (пруриго – почесуха) узелки, более характерные для взрослой формы.
Очень часто нейродермит в младенческом периоде осложняется гнойной и/или грибковой инфекцией. Очаги нейродермита могут распространяться на область ягодиц и туловище, а в тяжелых случаях развивается атопическая эритродермия Хилла – генерализованное покраснение и высыпания кожи при атопическом дерматите.
Нейродермит в этом возрасте протекает короткими периодами ремиссии и обострения. Обострение нейродермита возникает не только при контакте с атопенами (специфические антигены, вызывающие атопические реакции), но и при попадании в организм антигенов, которые способствуют развитию ложной аллергии.
Факторы, вызывающие обострение младенческого нейродермита, следующие:
- алиментарные (пищевые) факторы;
- заболевания пищеварительной системы;
- прорезывание зубов;
- острые респираторные инфекции (ОРВИ);
- неблагоприятные бытовые и экологические факторы.
Младенческий нейродермит имеет два исхода:
- выздоровление к концу периода (в половине всех случаев);
- переход в следующую стадию.
Менее чем в 10% случаев нейродермит впервые проявляется в течение детского периода (вторая фаза заболевания). В 30 – 40% случаев повторное развитие нейродермита наблюдается после длительной ремиссии. Детская форма характеризуется изменением локализации очагов нейродермита (начиная с 2 – 3 лет) и морфологии (характера) высыпаний.
Детская форма имеет следующие особенности:
- чем старше возраст, тем умереннее зуд;
- локализация очагов в локтевых и подколенных складках, в области запястий, на шее и кистях рук;
- экссудативные проявления выражены не так резко или имеют кратковременный характер;
- наблюдаются выраженные отрубевидные шелушения на фоне фолликулярных (пузырьковых) папул;
- трещины и чешуйки на фоне выраженной сухости кожи;
- экскориации (расчесы);
- геморрагические (кровавые) корочки и эрозии;
- дисхромия – участки гиперпигментации с шелушением или очаги светлой непигментированной (не содержащей меланина) кожи.
Для детского периода характерна сезонность – обострение весной и осенью. Во вторую фазу гиперчувствительность по отношению к специфическим антигенам становится сильнее, а обострения под влиянием пищевых аллергенов – менее выраженной.
После полового созревания может наступить выздоровление или длительный период ремиссии. Атопический дерматит очень редко наблюдается у людей старше 40 лет. В возрасте 30 – 40 лет нейродермитом страдают в основном женщины.
Нейродермит у взрослых имеет следующие проявления:
- поражается кожа на сгибательных поверхностях коленных, локтевых, лучезапястных и голеностопных суставов;
- в отличие от детей у взрослых поражается также носогубной треугольник, шея и заушные области;
- основные проявления – лихенизация, сухость и зуд;
- ярко выраженные высыпания и экссудация наблюдаются в период обострения;
- реакция на воздействие аллергенов менее выражена;
- обострения не носят сезонный характер;
- обострения чаще возникают на фоне психоэмоциональных факторов.

Лечение нейродермита начинают только после:
- уточнения диагноза;
- выявления причинно-значимого (вызвавшего сенсибилизацию) аллергена;
- установления основного механизма развития реакции гиперчувствительности.
На основании клинических проявлений и данных лабораторных исследований были сформулированы критерии диагностики нейродермита, которые подразделяются на обязательные (основные) и дополнительные (второстепенные) критерии.
В обязательные критерии нейродермита входят:
- зуд;
- типичный характер и расположение высыпаний в зависимости от возраста;
- хроническое рецидивирующее (с повторными обострениями) течение;
- наличие сопутствующих атопических болезней (бронхиальная астма, аллергических ринит);
- типичное начало заболевания в детском возрасте;
- наличие наследственной предрасположенности к атопии.
В дополнительные клинические (выявляемые при врачебном осмотре) критерии нейродермита входят:
- ксеродерма (сухая кожа);
- «атопические ладони» (синонимы – ладонный ихтиоз, гиперлинеарность ладоней, «складчатые ладони») – усиление кожного рисунка и уплотнение кожи вследствие лихенизации;
- локализация на кистях и стопах;
- зуд при сильном потоотделении;
- атопический хейлит – воспаление уголков рта при присоединении бактериальной инфекции;
- атопический дерматит грудных сосков;
- склонность к воспалительным заболеваниям кожи (стафилодермия, герпес, грибковое поражение кожи и так далее);
- эритродермия Хилла (поражение всех участков кожи);
- рецидивирующий конъюнктивит (аллергическое поражение слизистой оболочки глаза);
- складки Денье-Моргана (появление второй складки у нижнего века);
- потемнение кожи глазниц;
- кератоконус (коническая деформация роговицы глаза);
- трещины за ушами;
- белый дермографизм.
К дополнительным лабораторным критериям нейродермита относятся:
- высокое содержание общего и специфических IgE в крови;
- эозинофилия (содержание эозинофилов более 7% от общего числа лейкоцитов);
- положительная реакция при проведении кожных аллергических проб;
- характерные изменения иммунограммы;
- обсеменение кожи стафилококками и грибами по данным бактериологического исследования.
Диагноз «атопический дерматит» ставится при наличии трех обязательных и трех дополнительных критериев.

В лечении нейродермита выделяют следующие цели:
- устранение или ослабление проявлений нейродермита (зуд, высыпания);
- достижение и сохранение периода ремиссии;
- лечение и профилактика вторичных поражений кожи (бактериальных, грибковых и вирусных);
- восстановление защитного барьера кожи (ее увлажнение и смягчение);
- предупреждение развития осложнений нейродермита;
- восстановление работоспособности и улучшение качества жизни больного.
Учитывая, что основная причина заболевания связана с наследственной предрасположенностью, полного излечения нейродермита достичь не удается. Однако в большинстве случаев достигается длительная ремиссия при условии прекращения действия провоцирующих обострение факторов (их часто называют триггерами) и повышения защитной функции кожи.
Лечебная программа при нейродермите включает:
- элиминационный режим – гипоаллергенный быт или полное прекращение контакта с аллергеном;
- десенсибилизация – создание устойчивости к аллергену (специфическая и неспецифическая);
- снижение сверхчувствительности – воздействие на иммунологические процессы;
- снижение гиперреактивности – контроль аллергической реакции;
- симптоматическое лечение – устранение проявлений нейродермита.
Некоторые препараты, применяемые для лечения нейродермита, действуют сразу в нескольких направлениях.
| Аллерген | Что делать? |
| Домашняя пыль (основные аллергены – клещи и грибки) |
|
| Шерсть домашних животных, водяные блохи (корм для рыб) |
|
| Пыльца растений |
|
Важно прекратить контакт не только с причинно-значимым (специфическим) аллергеном, но и со всеми неспецифическими антигенами, которые могут способствовать обострению или поддерживать хроническое течение нейродермита.
Неспецифические факторы, способствующие обострению нейродермита, следующие:
- стресс;
- очень высокая или очень низкая (экстремальная) температура окружающей среды;
- влажность;
- интенсивная физическая нагрузка (усиленное потоотделение усугубляет воспалительный процесс);
- инфекционные заболевания верхних дыхательных путей (ОРВИ) и кишечника.
| Нельзя употреблять | Можно употреблять |
| Экстрактивные (содержащие много белка) мясные и рыбные бульоны | «Вторые» бульоны («первый бульон» необходимо слить и варить дальше) |
| Морепродукты (икра, крабы, креветки) | Отварная рыба, отварное мясо, мясо птицы (особенно грудную часть) |
| Цитрусовые, земляника, малина, клубника (перекрестные аллергические реакции) | Яблоки и компот из них |
| Мед (содержит пыльцу растений) | Оливковое и подсолнечное масла |
| Шоколад, кофе, какао | Яичный желток |
| Алкоголь | Масло |
| Сыр (некоторые сорта содержат гистамин) | Молочнокислые продукты (простокваша, творог, сметана) |
| Продукты, содержащие консерванты и пищевые добавки (копчености, пряности, консервы, кондитерские изделия) | Овощные и крупяные супы (гречневые, перловые) |
| Низкосолевая диета (не более 3 грамм или половины чайной ложки в день) | Хлеб ржаной и пшеничный |
Специфическая десенсибилизация или гипосенсибилизация (синоним – аллерген-специфическая иммунотерапия) – это метод иммунотерапии, восстанавливающий адекватную чувствительность (устойчивость) организма к конкретному аллергену.
Метод основан на введении водно-солевого раствора, содержащего антиген, вызвавший сенсибилизацию и ответственный за зуд и высыпания при нейродермите. Эти лечебные аллергены начинают вводить с самых малых доз (субпороговые дозы, не вызывающие аллергической реакции), постепенно увеличивая дозу до достижения лечебного эффекта.
Современное название этого метода – аллерген-специфическая иммунотерапия. Такое изменение в названии связано с уточнением механизма лечебного эффекта, который, по имеющимся данным, состоит в стимуляции образования так называемых блокирующих IgE. Эти новообразованные иммуноглобулины, в отличие от имеющихся ранее специфических IgE, лишены способности стимулировать развитие аллергической реакции при связывании с антигенами. Это вызывает некоторую перестройку иммунной системы. Таким образом, чем больше антигенов свяжется с блокирующими иммуноглобулинами, тем меньше шансов, что они будут взаимодействовать со специфическими (атопическими) IgE.
Аллерген-специфическая десенсибилизация применяется при невозможности полного прекращения контакта с аллергеном и проводится только в период ремиссии. Клинический эффект может быть заметен уже с первого курса терапии, однако в среднем необходимо 3 – 5 курсов.
Преимуществами аллерген-специфической терапии являются:
- научно обоснованный подход к лечению;
- снижение потребности в противоаллергических препаратах;
- менее выраженные проявления нейродермита в период обострения;
- положительный эффект сохраняется длительное время (несколько лет);
- лечебный эффект наиболее заметен на ранних стадиях заболевания и зависит от возраста (чем меньше возраст, тем эффективнее процедура);
- предупреждается развитие осложнение (атопический марш).
Недостатками аллерген-специфической терапии являются:
- нежелательные побочные эффекты в виде местных (кожных) или общих (не связанных с местом введения антигена) аллергических реакций;
- низкая эффективность метода при наличии у больного поливалентной аллергии (чувствительность сразу к нескольким специфическим антигенам).
К противопоказаниям аллерген-специфической терапии относятся:
- период обострения нейродермита;
- период обострения хронических очагов инфекций и тяжелый заболеваний внутренних органов;
- длительная терапия гормональными противовоспалительными препаратами (глюкокортикостероидами);
- психические заболевания;
- онкологические заболевания;
- беременность и период грудного вскармливания;
- активная фаза ревматизма.
Под неспецифической десенсибилизацией понимают комплекс мер, направленных на снижение чувствительности к различным (не обязательно специфическим) аллергенам.
К методам неспецифической гипосенсибилизации относятся:
- дезинтоксикация организма (разгрузка от скопившихся вредных продуктов обмена веществ);
- лечение гистаглобулином;
- лечение адаптогенами (фитотерапия).
Для дезинтоксикации организма при нейродермите назначают:
- энтеросорбенты (активированный уголь);
- обильное питье (более двух литров в день, при отсутствии почечной недостаточности);
- слабительные;
- желчегонные;
- мочегонные;
- антиоксиданты (тиосульфат натрия, димефосфон, веторон);
- витамины.
Гистаглобулин (синонимы – гистаглобин, гистадесталь) – это антиаллергический препарат для подкожного введения, содержащий гистамин и человеческий нормальный гамма-глобулин (IgG).
Гистаглобулин вызывает в организме следующие изменения:
- стимуляция выработки антител к гистамину;
- повышение способности сыворотки крови инактивировать гистамин;
- торможение выделения гистамина из тучных клеток.
Противопоказаниями к применению гистаглобулина являются:
- менструация (гистамин усиливает кровотечение);
- лихорадка;
- лечение гормональными противоаллергическими препаратами (глюкокортикоидами);
- период обострения нейродермита;
- миома матки.
Лекарственные препараты, назначаемые при нейродермите, могут применяться местно (наружная терапия) и внутрь (системная терапия).
Выделяют два направления медикаментозной терапии:
- купирование обострения – лечение, направленное на прекращение островоспалительных проявлений нейродермита;
- предупреждение повторных обострений – лечение, направленное на сохранение длительной ремиссии.
| Препарат | Показания | Механизм действия | Противопоказания |
| Антигистамин-ные препараты |
|
|
|
| Кортико-стероиды (гормональные препараты) |
|
|
|
| Иммуно-супрессоры |
|
|
|
| Седативные (психотропные) препараты |
|
|
|
| Антибиотики |
|
|
|
| Противо-вирусные препараты (ацикловир) |
|
|
|
| Стабилиза-торы мембран тучных клеток |
|
|
|
При нейродермите применяют следующие антигистаминные препараты:
- препараты первого поколения – оказывают седативный и снотворный эффекты (супрастин, димедрол, тавегил, фенистил и другие);
- препараты второго поколения – не имеющие седативного и снотворного эффектов (клиритин, зиртек, телфаст, кестин, эриус и другие).
Кортикостероиды, в зависимости от способа применения, бывают:
- топические – для местного применения в виде мазей, кремов и лосьонов;
- системные – оказывающие действие на весь организм (таблетки, капсулы, растворы для внутривенного и внутримышечного введения).
Кортикостероиды являются синтетическими аналогами гормонов надпочечников (при нейродермите имеется дефицит этих гормонов в организме).
Иммуносупрессивная (синоним – иммунодепрессивная) терапия при нейродермите является «третьей линией терапии» и применяется при отсутствии эффекта от антигистаминных препаратов и кортикостероидов.
К иммуносупрессивным препаратам относятся:
- циклоспорин А;
- азатиоприн;
- метотрексат.
Азатиоприн и метотрексат кроме угнетения лимфоцитов, оказывают действие на другие клетки организма, нарушая в них процессы роста, развития и деления (цитостатический эффект).
Циклоспорин А, в отличие от азатиоприна и метотрексата, относится к группе антибиотиков (макролидов) и оказывает непрямой цитостатический эффект, обусловленный блокадой белка кальциневрина в лимфоцитах и торможением выделения интерлейкина-2 (активатора иммунных реакций). Из всех побочных эффектов циклоспорина наиболее часто наблюдается поражение почек и повышение артериального давления.
Седативные препараты (атаракс, амитриптилин) выписываются неврологом при выраженном нервном возбуждении.
Антибиотики и противовирусные препараты применяются при развитии вторичных инфекционных воспалительных осложнений.
Иногда для устранения аллергической кожной реакции достаточно применить препарат местно, а иногда необходимо комплексное лечение. В любом случае наружная терапия является обязательной.
Наружная терапия нейродермита включает следующие препараты:
- кортикостероиды;
- ингибиторы кальциневрина;
- активированный пиритион цинка;
- другие наружные средства.
Препаратами первой линии являются кортикостероиды. При остром воспалении их применяют в виде лосьонов и кремов, а в период ремиссии – кремов и мазей.
| Активность | Лекарственный препарат | Форма выпуска | Особенности применения |
| Слабые | Гидрокортизон | 0.5%, 1%, 2.5% мазь |
|
| Преднизолон | 0.5% мазь | ||
| Умеренные | Латикорт | 0.1% крем, мазь | |
| Сильные | Адвантан | 0.1% крем, мазь, мазь жирная, эмульсия | |
| Элоком | 0.1% крем, лосьон | ||
| Целестодерм | 0.01% крем | ||
| Фторокорт | 0.5% мазь | ||
| Очень сильные | Дермовейт | 0.05% мазь, крем |
Имеются следующие противопоказания к местному применению кортикостероидов:
- бактериальные, вирусные и грибковые кожные инфекции;
- розацеа (розовые угри);
- периоральный дерматит;
- акне (черные угри);
- чувствительность к препарату;
- выраженные трофические (связанные с нарушением питания и кровообращения) изменения кожи.
| Препарат | Механизм действия | Показания | Противопоказания |
| Такролимус, Пимекролимус | — блокирование белка кальциневрина в лимфоцитах и торможение выделения интерлейкина-2. |
|
|
| Пиритион цинка | — препятствует размножению грибков и бактерий; — уменьшает зуд; — снижает потребность в антигистаминных препаратах и кортикостероидах. |
|
|
| Деготь (березовый) | — оказывает антисептическое действие; — препятствует размножению бактерий; — улучшает кровоснабжение кожи; — стимулирует регенерацию эпидермиса; — ускоряет процесс заживления ран. |
|
|
| Ихтиол | — антисептическое действие; — восстановление нарушения образования рогового слоя. |
|
|
| Нафталан | — местный обезболивающий эффект; — ускоряет процессы регенерации; — местное десенсибилизирующее действие. |
|
|

К основным народным методам лечения нейродермита относятся:
- компрессы и примочки на очаги поражения;
- мази на основе трав;
- лекарственные ванны;
- употребление лечебных отваров внутрь.
Ранее существовало мнение, что при принятии ванны или применении примочек и компрессов усиливается раздражение кожи. Однако выяснилось, что важным фактором защитного барьера кожи является сохранение влаги внутри эпидермиса, и что сухая кожа может вызвать обострение или усиление симптомов. Поэтому увлажнение кожи является важным элементом лечения нейродермита.
В острую стадию нейродермита при появлении мокнутия и корок можно применять примочки из настоев трав, принимать ванны с дезинфицирующими и противовоспалительными свойствами, а в период ремиссии – фитомази.
| Лекарственная форма | Компоненты | Как приготовить? | Как использовать? |
| Настой из трав для приема внутрь |
| 40 грамм сырья залить 0.5л кипятка, настаивать в течение часа, процедить. | Принимать внутрь по пол стакана настоя за 30 минут до еды 4 раза в день. |
| Примочки |
| Свежую траву вымыть, измельчить и выжать из нее сок. | Ставить примочки на пораженный участок (для каждой процедуры готовится свежий сок). |
| Фитомазь |
| Мелко измельчить и смешать все растения, столовую ложку полученной смеси смешать с птичьим жиром. | Наносить мазь на пораженную кожу 2 раза в день. |
| Фитомазь |
| Растопить свиное сало на тихом огне и добавить к нему сок алоэ и пихтовое масло. Хорошо перемешать, дать остыть. | Наносить на пораженную кожу 2 раза в день (смесь хранить в холодильнике). |
| Компресс |
| Измельчить одну крупную морковь на терке, добавить столовую ложку рафинированного подсолнечного масла, тщательно смешать. | Полученную массу распределить на марлевой салфетке и приложить в виде компресса на пораженный участок на 30 минут. После снятия компресса удалить с поверхности кожи частички моркови, но не смывать водой. Проводить процедуру каждый день перед сном до заживления. |
| Компресс |
| Измельчить на мелкой терке свежий картофель. | Прикладывать в виде компресса на пораженный участок на 2 часа, прикрыв марлевой повязкой. После снятия компресса дать коже высохнуть (не смывать водой) и обработать облепиховым маслом. |
| Серная мазь |
| Мелко нарезать свиное сало и растопить на водяной бане, в горячем виде процедить и смешать с серным порошком до получения однородной массы. | Обрабатывать пораженные участки два мазью раза в день (второй раз – после принятия ванны или душа). Хранить в холодильнике. |
| Лечебный настой для ванны |
| 20 – 30 грамм березовых почек высыпать в термос и залить 700 мл крутого кипятка, настаивать в термосе 3 часа, процедить. | Полученный настой добавить в ванну. |
| Лечебный настой для ванны |
| Смешать компоненты, запарить кипятком, настаивать в закрытой емкости 3 часа, процедить | Добавить в ванну для купания. |
Растительные адаптогены – вещества природного происхождения, повышающие сопротивляемость организма к различным факторам.
Лечение адаптогенами при нейродермите является методом неспецифической десенсибилизации организма, который приводит к улучшению местной иммунной защиты кожи и общего иммунитета. Некоторые адаптогены способны тормозить выделение гистамина из тучных клеток.
Адаптогены используют в фазу ремиссии.
При нейродермите применяют следующие адаптогены:
- экстракт элеутерококка по 30 капель 3 раза в день;
- сапарал (аралия маньчжурская) 0.05 г 3 раза в день;
- настойка китайского лимонника по 30 капель 3 раза в день;
- настойка женьшеня по 30 капель 3 раза в день;
- настойка радиолы розовой по 30 капель 3 раза в день.
Гомеопатическое лечение применяется для предупреждения обострения нейродермита, а также в качестве дополнительного метода при недостаточной эффективности основной терапии. В некоторых случаях применение гомеопатических средств позволяет снизить дозу гормональных и негормональных препаратов.
При нейродермите применяются следующие гомеопатические препараты для приема внутрь:
- противовоспалительные препараты – апис, белладонна, силицея, гепар сульфур, меркуриус солюбилис и другие;
- дренажные средства (уменьшают отек и зуд) – агарикус, берберис, уртика и другие;
- препараты, уменьшающие потоотделение – сульфур, калькарея карбоника.
Существуют следующие гомеопатические средства для наружного применения при нейродермите:
- комбинированная мазь апис + белладонна;
- мазь Флеминга;
- мазь Траумель;
- мазь Ирикар.
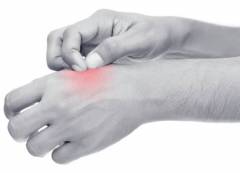
Для развития инфекционного воспаления кожи одного попадания микробов на кожу недостаточно.
Для развития вторичной инфекции при нейродермите необходимо:
- ослабление иммунитета;
- наличие микротрещин на кожи;
- сухость кожи;
- неправильный уход за кожей, ослабляющий защитную функцию кожи.

Однако в процессе связывания антител с антигенами (иммунная реакция) запускается каскад реакций, который вызывает выраженное аллергическое поражение кожи.
Аллергенами могут быть самые безобидные вещества окружающего мира, которые у человека, не имеющего наследственной предрасположенности к нейродермиту, не вызывают аллергии.
Обострение нейродермита могут вызвать:
- аллергенные факторы – сами аллергены;
- неаллергенные факторы – вещества небелкового происхождения.
К аллергенным факторам при нейродермите относятся:
- домашняя пыль, а именно содержащиеся в ней клещи и грибки;
- шерсть животных, перья птиц, а именно частички перхоти, состоящие из белков;
- пыльца растений;
- пищевые продукты;
- лекарственные препараты;
- микроорганизмы (бактерии, грибки и вирусы);
- водяные рачки (дафнии), используемые в качестве корма для рыб.
Нейродермит могут обострить следующие неаллергенные факторы:
- Эмоциональный стресс. Нарушение функции нервной системы нарушает регуляцию аллергических процессов в организме.
- Интенсивная физическая нагрузка. Пот может вызвать или усилить раздражение кожи.
- Изменение метеоусловий. Слишком холодная погода усиливает сухость кожи, а слишком жаркая – усиливает потоотделение.
- Табачный дым. Содержащиеся в табаке вещества стимулируют аллергические реакции.
- Пищевые продукты. Могут содержать растительные аллергены (пыльца, входящая в состав меда) или вещества, стимулирующие аллергию (сыр содержит вещество гистамин, который вызывает зуд).
- Поллютанты. Ядовитые химические вещества, содержащиеся в воздухе, усиливают действие аллергенов.

При сухой коже необходимо соблюдать следующие правила:
- Несколько раз в день умываться теплой водой. Теплая воду лучше увлажняет кожу, а слишком горячая или холодная вода могут раздражать кожу, вызвав обострение нейродермита.
- Не использовать для чистки ванной слишком сильные вещества (хлор, аммиак). Они могут оставаться на поверхности и попадать на кожу, вызывая раздражение при принятии ванны.
- Главным лечебным эффектом при принятии водных процедур является увлажнение кожи, поэтому ее не нужно тереть мочалками (это способствует образованию микротравм).
- Необходимо использовать гипоаллергенные средства с высокой pH для сухой кожи.
- Не рекомендуется после принятия ванны насухо вытираться. При сухой коже быстрое удаление влаги с эпидермиса является губительным.
В качестве средств по уходу за кожей при нейродермите используют:
- Бепантен крем и мазь. Бепантен содержит пантенол или провитамин B5, который способствует регенерации, увлажнению кожи и оказывает противовоспалительное действие.
- Бепантен плюс. Кроме пантенола препарат содержит антисептик хлоргексидин, который проявляет активность по отношению к бактериям кожи.
- Эмолиент (синоним – эмолент, эмольянт). Это некосметические средства, которые создают пленку на поверхности кожи, предотвращая испарение влаги. Эмолиенты выпускаются в виде кремов, мазей, спреев, лосьонов, масел для ванны и заменителей мыла. Кроме способности удерживать воду в кожу, эмолиенты ликвидируют зуд и раздражение, уменьшают шелушение, смягчают трещины, защищают кожу, способствуют более глубокому впитыванию других мазей и кремов.
- Универсальный крем-эмолент. Крем содержит масло карите, термальную воду и церастерол.
- Липикар Бальзам. Этот бальзам восстанавливает водно-липидную мантию. Выпускается также в виде гипоаллергенного масла для купания.
- Локобейз. Это жирный крем (содержит много липидов) для очень сухой кожи. Оказывает увлажняющее и восстанавливающее действие на кожу.
- Актовегин (метилурациловая мазь). Крем способствует регенерации кожи.
- Гомеопатическая мазь «Календула». Как и все гомеопатические препараты, эта мазь содержит малое (исчезающее) количество действующего вещества, однако эффективно увлажняет кожу и оказывает противовоспалительное действие.

Обострению нейродермита при беременности способствуют:
- Перестройка иммунной системы. Чтобы иммунные клетки не начали атаковать клетки плода, которые воспринимаются организмом матери как антигены (вещества белковой природы), происходит подавление иммунитета. Это может способствовать развитию инфекционного процесса, который, в свою очередь, спровоцирует обострение нейродермита;
- Изменения гормонального фона. Гормон беременности прогестерон усиливает реакцию кожи на аллергены. Кроме того при беременности усиливается выработка глюкокортикоидных гормонов надпочечниками, которые подавляют иммунные реакции, однако у больных нейродермитом имеется дефицит этих гормонов в организме;
- Особые вкусовые пристрастия беременных. Женщины, ожидающие ребенка, начинают много есть, причем часто такие продукты, которые они раннее не употребляли в пищу. Поэтому даже беременным следует придерживаться гипоаллергенной диеты;
- Применение витаминов и биодобавок для беременных. При планировании беременности и на протяжении всех 9 месяцев практически все женщины принимают различные препараты, содержащие витамины и биодобавки. Некоторые вещества, входящие в состав этих препаратов, могут выступать в качестве аллергенов;
- Нагрузка на органы пищеварения и почки. Организм беременной женщины должен перерабатывать и удалять вдвое больше продуктов обмена веществ. При такой двойной нагрузке может возникнуть задержка аллергенов в организме;
- Эмоциональная нестабильность во время беременности. Кожа имеет множество рецепторов (чувствительных нервных окончаний) и богата нервными волокнами, через которые происходит регуляции ее функций со стороны центральной и вегетативной нервной систем. Нарушение этой регуляции способствует обострению нейродермита.
При диагностике нейродермита у беременной следует обратить внимание на следующие обстоятельства:
- наличие у членов семьи или у родственников так называемых атопических или аутоиммунных заболеваний (бронхиальная астма, аллергический ринит, отек Квинке);
- перенесенный в детском возрасте диатез, который часто является проявлением именно нейродермита;
- частые аллергические реакции в прошлом в виде зуда и мелких пятнышек на коже (легкая степень нейродермита).
Лечение нейродермита при беременности затруднено из-за невозможности применения некоторых лекарственных препаратов, которые оказывают неблагоприятное воздействие на плод и течение беременности.
Следующие препараты для лечения нейродермита противопоказаны при беременности:
- антигистаминные препараты (для приема внутрь) – противоаллергические средства (супрастин, димедрол, кларитин, зиртек, телфаст, кестин, эриус и другие);
- цитостатики (метотрексат, азатиоприн, циклоспорин А) – препараты, угнетающие не только иммунные реакции, но и процессы деления и развития других клеток организма;
- большинство антибиотиков – тетрациклин, ципрофлоксацин, кларитромицин, фуразидин, гентамицин и другие аминогликозиды, хлорамфеникол, диоксидин, бисептол.
Для лечения нейродермита применяют гормональные и негормональные средства для наружного использования в виде кремов, мазей и лосьонов.
Гормональные мази содержат кортикостероиды, которые по своему химическому строению и эффектам похожи на гормоны коры надпочечников. Проникая в кожу, они могут попадать в кровь и нарушают рост плода, поэтому гормональные мази назначаются при неэффективности других препаратов.
Существуют следующие правила применения гормональных мазей при беременности:
- мази используются только в период обострения нейродермита;
- мази назначаются короткими курсами и на ограниченные участки кожи для снятия зуда и острых воспалительных явлений;
- применение гормональных мазей чередуют с негормональными мазями;
- во избежание побочных эффектов не применяют самые сильные кортикостероиды. При беременности допустимо использовать мази, содержащие мометазон (элоком), метилпреднизолона ацетонат (адвантан), алклометазон (афлодерм).
Негормональное лечение нейродермита включает:
- прекращение действия специфического аллергена;
- покой для нервной системы беременной;
- гипоаллергенную диету;
- цинковую мазь;
- фенистил гель (антигистаминный препарат) назначается со второго триместра беременности.
- элидел (пимекролимус) – местный иммунодепрессант, применяется при неэффективности других средств. В период кормления грудью нельзя наносить на область молочных желез;
- мази для увлажнения и регенерации кожи (бепантен, бепантен плюс, актовегин).

Первый шаг в лечении нейродермита – это прекращение контакта со специфическим аллергеном (если он уже известен) и со всеми неспецифическими антигенами, которые способствуют обострению нейродермита.
Второй шаг – базисная терапия в период ремиссии (период отсутствия симптомов), которая заключается в использовании смягчающих и увлажняющих средств (бепантен, эмолиенты, актовегин и другие).
Третий шаг – это выбор препаратов для наружной (местной) и общей терапии в зависимости от фазы нейродермита.
Общая терапия нейродермита включает:
- антигистаминные препараты – оказывают противоаллергическое, противозудное действие (супрастин, фенистил, зиртек и другие);
- антибиотики – для профилактики присоединения вторичной бактериальной инфекции (антибиотики широкого спектра действии);
- гормональные противовоспалительные препараты – системные кортикостероиды (при тяжелом течении заболевания);
- иммунодепрессанты – подавляют общий иммунный ответ организма, блокируя белок лимфоцитов кальциневрин (циклоспорин А);
- цитостатики – препараты, угнетающие образование не только иммунных, но и других клеток организма (азатиоприн, метотрексат);
- фототерапия – тормозит иммунные реакции в коже. Ее используют у взрослых и у детей старше 7 лет;
- иммунотерапия – создание устойчивости к действию аллергена с помощью специальных аллерговакцин.
Наружная терапия нейродермита в период обострения включает:
- гормональные противовоспалительные мази и крема (топические кортикостероиды) – элоком, адвантан, локоид, афлодерм и другие;
- негормональные иммуносупрессоры – такролимус, пимекролимус, подавляющие иммунный ответ;
- другие традиционные средства – нафталан, деготь, ихтиол, пиритион цинка и так далее.
При тяжелом течении период обострения нейродермита применяют:
- антисептические наружные средства;
- комбинированные мази и аэрозоли, содержащие антибиотики и кортикостероиды;
- продолжительное лечение кортикостероидными мазями или кремами (критерий эффективности – отсутствие зуда) с постепенным уменьшением дозы;
- постоянный уход за кожей в период ремиссии (период отсутствия симптомов).
источник
 Наследственная предрасположенность.
Наследственная предрасположенность.