Холецистит — воспаление стенок желчного пузыря. Симптоматика схожа с рядом других патологий желудочно-кишечного тракта (ЖКТ). Правильно поставить диагноз помогут результаты лабораторных исследований, УЗИ, компьютерная томография.
Анализы при холецистите выявляют отступления показателей от норм, сигнализируют о начале воспаления, помогают дать оценку состояния печени, желчных протоков.
Холецистит — патология желчного пузыря в сочетании с функциональными расстройствами желчевыделительной системы. Заболевание возникает как следствие погрешностей в питании, инфекционных поражений кишечника и печени, инвазии паразитами. Холецистит может носить наследственный характер, быть проявлением потрясения.
Задача диагностических мероприятий — выявить причину появления и развития патологии.
- Острая. Характеризуется резкой болью справа под ребрами, тошнотой, рвотными позывами, неприятными ощущениями в кишечнике, желтушностью кожи и склер глаз, повышением температуры от 38°С. Причина — нарушен желчный отток.
- Хроническая. Развитие идет постепенно. Отличается ноющими болями, слабостью, снижением веса, повторяющейся тошнотой. Часто на фоне длительного воспаления в пузыре образуются конкременты.
Заболевание долгое время не проявляет себя или его принимают за другие патологии ЖКТ. Выявить его может комплексная диагностика, которая включает ряд стандартных процедур:
- анализы на холецистит: представляют забор биоматериала (кровь, моча, кал);
- проведение УЗИ-диагностики, компьютерной томографии;
- дуоденальное зондирование для взятия проб желчи;
- печеночное исследование (АСД).
Гастроэнтеролог фиксирует жалобы пациента, осматривает его, изучает анамнез болезни. На основе полученных сведений ставит предварительный диагноз, который требует подтверждения анализами и дополнительными диагностиками.
Лечение холецистита длительное, строго под контролем врача, часто в условиях стационара. Ежегодно проводят весь комплекс диагностических процедур. Это позволит вести наблюдение за развитием болезни или засвидетельствовать выздоровление.
При изменении состояния пациента в сторону ухудшения, опасении развития воспаления в организме делается забор крови для изучения и определения отклонений в ее составе.
Врач назначает 2 вида обследования:
- Клиническое (ОАК). Определяет количество кровяных телец. Берется капиллярная кровь.
- Биохимическое. Изучает широкий диапазон ферментов, веществ. Объект исследования — венозная кровь.
Анализы крови при холецистите делаются после 12-часового голодания. Чтобы получить точную информацию, их проводят через равные промежутки времени.
Общий анализ крови необходим для определения количества лейкоцитов, нейтрофилов, СОЭ. В период обострения болезни они будут повышены, что говорит о воспалительном процессе. Низкий уровень гемоглобина укажет на анемию. При хроническом течении параметры кровяных телец будут в норме или меньше ее. На долгое воспаление в холецистите указывает пониженный уровень лейкоцитов (лейкопения).
Показатели биохимического анализа крови при холецистите информируют об уровне билирубина, холестазе. Увеличение в крови показателей нормы щелочной фосфатазы, глобулинов определяет холецистит и застой желчи в пузыре. Повышенный непрямой билирубин предполагает конкременты в желчном пузыре, сокращение сосудов, деструктивные изменения органа, внепеченочный холестаз.
Достоверность результатов зависит от правильной подготовки. Необходимо:
- отказаться от алкоголя, жирной и острой пищи за 5 дней;
- прекратить принимать лекарственные средства за 3 дня (по согласованию с врачом);
- уменьшить физические нагрузки;
- последний прием пищи, напитков перед забором крови должен быть за 12 часов до исследования;
- проведение УЗИ, рентгена перед сдачей анализа запрещено.
Несоблюдение правил исказит результаты, что будет способствовать постановке ложного диагноза.
Лабораторное изучение выявляет отступления от стандартных величин в ее структуре. Нормы состава и секреции:
- базальная — прозрачная светло-желтая, плотность 1007-1015, слабощелочная;
- пузырная — прозрачная темно-зеленого цвета, плотность 1016-1035, pH 6.5-7.5;
- печеночная — прозрачная светло-желтая, плотность 1007-1011, pH 7.5-8.2.
Фракционное исследование позволит судить о нарушениях функционирования системы желчевыделения. Порции желчи, собранные при исследовании зондом, отправляют на биохимию, при необходимости – на гистологию и микроскопию. Пробы изучают на чувствительность к антибиотикам, микрофлору.
Если показатели анализа отклоняются от норм, можно диагностировать:
- Воспалительный процесс. Характеризуется снижением прозрачности желчи, увеличением лейкоцитов, присутствием цилиндрических клеток.
- Камни в протоках, застой желчи. Выявляются при повышенном холестерине, наличии кристаллов кальция.
Исследование желчи может выявить присутствие гельминтов в 12-перстной кишке, желчевыводящих путях.
Кровь на печеночные пробы показывает вид воспалительного процесса (острый, хронический), выявляет или подтверждает поражение органа.
Виды проб, их нормы (ммоль час/л):
Повышенное содержание АЛТ, АСТ говорит о воспалении вирусной, токсической, лекарственной этиологии. Увеличение ГГТ можно обнаружить, когда состояние желчного пузыря, его тканей и холедохов не позволяет им полноценно работать. Излишки ЩФ подразумевают неправильный отток желчи, изменение в тканях органа.
Гипербилирубинемия – признак застоя желчи. Причина — нахождение камней в желчном пузыре. Повышенная концентрация билирубина в крови больного может указывать на патологические изменения в печени (цирроз, гепатиты, онкологическое заболевание).
Как желчный пузырь выполняет свою функцию, оценить можно по результатам проверки урины и кала пациента.
Главный показатель — количество билирубина в биоматериале. Низкое содержание вещества в испражнениях приводит к его накоплению в коже. Желтый оттенок дермы — прямое доказательство неправильного функционирования печени и желчного пузыря.
При холецистите может быть обесцвечивание кала. Копрограмма показывает много азотистых продуктов, жира, которые придают белесый оттенок. Причина — недостаток желчи в кишечнике из-за непроходимости холедохов (ЖКБ).
Анализ кала дает информацию о паразитарных поражениях печени, желчевыводящих каналов.
Какие должны быть анализы мочи при холецистите:
- цвет темно-коричневый;
- кислотность не выше 7 pH;
- билирубин 17-34 ммоль/л;
- превышена норма белка;
- присутствуют фосфаты;
- наличие слизи, бактерий.
Показатели мочи отражают воспаление в желчном пузыре, закупорку каналов оттока желчи.
- исключить из рациона продукты, меняющие ее цвет;
- за 2-3 дня прекратить прием витаминов, мочегонных лекарств;
- собирать мочу с утра, именно среднюю часть.
Контейнер для анализов должен быть стерильным. Хранить материал нельзя.
Чтобы дополнить анамнез, проводится УЗИ желчного пузыря. Ультразвук выявляет изменение размеров и формы органа, неравномерность стенок, присутствие внутри уплотнений, камней. Позволяет увидеть неравномерное накопление желчи, определить ее плотность.
- голодание 12 часов до процедуры;
- исключить напитки (чай, кофе), курение, жевательную резинку на 2-3 дня перед проведением УЗИ, КТ.
Обследование проводится в двух положениях: на спине, на левом боку.
Форма холецистита определяется компьютерной томографией, с помощью которой можно выявить – острая или хроническая фаза. Дополнительно информирует о новообразованиях, воспалении протоков (холангит), дискинезии, полипах и камнях в полости пузыря, его каналов. Лучевой способ дает больше информации о патологии органа, чем УЗИ.
Специальная подготовка не требуется. При контрастном способе есть ограничение в последнем приеме пищи (за 4-5 часов). Во время процедуры пациент должен снять все украшения, чтобы не исказить результат. Положение – лежа на спине.
Для диагностики заболевания желчного пузыря комплексное инструментальное обследование наиболее информативно. Отличительная его черта — неинвазивность.
Исследовав методом гастродуоденального зондирования желчный пузырь, диагностируют изменения в работе органа. Подготовительный этап заключается в суточном голодании, приеме желчегонных средств.
Зондирование проходит поэтапно:
- Материал берется из 12-перстной кишки. Порция «A» собирается 10-20 мин.
- При помощи специального раствора, который вливается через зонд, стимулируется сжатие сфинктера Одди (3-5 мин).
- Желчь собирается из внепеченочных холедохов. Сбор длится около 3 мин.
- «B» берется из желчного пузыря в течение 20-30 мин.
- «C» забирается из печени. Заключительный этап длится 30 мин.
Полученный биоматериал проверяется по 2 направлениям:
- Микроскопия — для обнаружения слизи, кислот, лейкоцитов, микролитов и ряда других веществ. Наличие их в порции «B» говорит о воспалении органа.
- Биохимия — определяет уровни билирубина, лизоцима, белков, щелочной фосфатазы, иммуноглобулинов A и B. Отклонения от норм подтверждает диагноз холецистит.
Повторная процедура зондирования делается через 3 суток. Ее проводят с целью анализа желчных протоков на присутствие паразитов, а также для оценки сократимости путей, выводящих желчь.
Какие анализы сдают при холецистите, решает только врач. Комплекс исследований, применяемых в медицине, помогает дать точное заключение. Инструментальные способы проводятся разным оборудованием, но цель одна — определить патологии желчного пузыря и желчевыводящих протоков.
Лабораторная диагностика информирует о воспалительных процессах в органах, наличии болезнетворных бактерий и паразитов. Включает общий и биохимический анализ крови, печеночные пробы, анализ мочи, кала. После тщательного осмотра гастроэнтеролог найдет истинную причину недомогания с помощью анализов и исследований, проводимых ультразвуком (УЗИ) и лучевой томографией (КТ).
Холецистит доставляет неприятные ощущения, боль, ухудшение общего состояния. Часто маскируется под иные болезни в ЖКТ.
источник
Анализы крови для обследования печени и желчного пузыря — это лабораторные тесты, используемые для оценки их состояния и функционирования. Наиболее информативные и часто используемые лабораторные исследования сыворотки крови называют основными биохимическими показателями. Эти биохимические показатели можно разделить на три категории:
- исследования, результаты которых отражают повреждение и гибель гепатоцитов (клеток печени) (уровень АЛТ, АСТ);
- исследования, в результате которых мы получаем информацию о способности печени к синтезу(выработке) определенных веществ (уровень белков и холестерина в сыворотке крови, коагулограмма);
- исследования, которые дают информацию о состоянии выделительной функции печени, а также о наличии холестаза (уменьшения поступления желчи в двенадцатиперстную кишку), вызванного непроходимостью внутри- и внепеченочных желчных путей (уровень билирубина, ЩФ, ГГТ).
Определение значения биохимических показателей, которые будут истолкованы лечащим врачом с учетом состояния пациента и помогут поставить диагноз, определить прогноз и дадут возможность следить за изменениями функции печени при повторении исследования.
Биохимические показатели, которые часто используются гастроэнтерологами для оценки разных параметров деятельности печени, состояния желчного пузыря и желчных протоков:
Эти показатели играют большую роль в диагностике заболеваний печени и желчного пузыря, в определении причин и тяжести нарушения функции печени. Кроме них для диагностики заболеваний печени, желчного пузыря и желчных протоков могут понадобиться и другие, поэтому лучше сдавать биохимические показатели после консультации врача-гастроэнтеролога.
| Услуга | Цена, руб. |
|---|---|
| Забор крови из периферической вены | 250 |
| Аспартатаминотрансфераза (АСТ) | 200 |
| Аланинаминотрансфераза (АЛТ) | 200 |
| Билирубин общий | 210 |
| Билирубин прямой | 130 |
| Холестерол общий | 250 |
| Холестерол — Липопротеины низкой плотности (ЛПНП) | 300 |
| Холестерол – Липопротеины высокой плотности (ЛПВП) | 300 |
| Фосфатаза щелочная общая | 200 |
| Гамма-глютамилтранспептидаза (гамма-ГТ) | 200 |
| Коагулограмма №1 (протромбин (по Квику). МНО) | 300 |
| Коагулограмма №2 (протромбин (по Квику). МНО. фибриноген) | 460 |
| Гаптоглобин | 1090 |
| Фибриноген | 280 |
| Альбумин в сыворотке | 240 |
Это ферменты, содержащиеся в печени, а также других органах и тканях нашего организма. В норме оба фермента присутствуют в сыворотке крови, и их активность не превышает 40 ед./л. Повышение АЛТ и АСТ в анализе крови происходит при любых повреждениях клеток печени, гепатоцитов, вызванных заболеваниями и поражением печени.
Альбумин, фибриноген, гаптоглобин и бетта-глуболины, синтезируются клетками печени, гепатоцитами, гамма-глобулины производят лимфоциты и плазматические клетки печени. При большинстве заболеваний печени уровень альбумина и других белков печени в сыворотке крови снижается, а уровень глобулинов наоборот повышается. Уровень альбумина ниже нормы и уровень глобулинов выше нормы может указывать на хроническое и прогрессирующее заболевание печени.
Это комплексное исследование гомеостаза, которое позволяет оценить состояние свертывающей и других систем крови. В печени синтезируются практически все факторы свертывания крови, кроме того удаляет она эти факторы из кровотока и участвует в растворении тромбов. При отклонении от нормы показателей входящих в коагулограмму, можно предположить нарушение синтеза свертывающих факторов в печени вследствие повреждения и гибели гепатоцитов при инфекционных заболеваниях печени, циррозе, хроническом гепатите, острой печеночной недостаточности и других заболеваниях.
Это фермент, который содержится в печени, поджелудочной железе и почках. Повышается при заболеваниях печени и поджелудочной железы, значительно повышается при алкогольном поражении печени;
Это фермент, производимый в печени и желчных путях, костной ткани и кишечнике. Повышение этого фермента возможно при нарушении проходимости внутри- и внепеченочных желчных путей и инфильтративных заболеваниях печени, при которых вещества, например жиры, или чужеродные клетки, например, метастазы проникают в клетки печени. Билирубин
Это желчный пигмент, который является одним из самых главных составляющих желчи и образуется в результате распада гемоглобина и других компонентов крови, образовавшийся билирубин удаляется из кровотока печенью и выводится с желчью. Повышение уровня билирубина в крови сигнализирует о снижении способности печени выводить билирубин из организма и нарушении оттока желчи, встречается при острых и хронических заболеваниях печени, хроническом холецистите, закупорке желчных протоков и других заболеваниях.
Это органическое соединение, которое содержится в клеточных мембранах всех животных организмов и используется для синтеза желчных кислот, гормонов и витамина D. Примерно 50% холестерина производится печенью, часть поступает с пищей, остальное вырабатывают другие клетки нашего организма. Снижение уровня холестерина в крови может сигнализировать о снижении способности печени его производить , встречается при циррозе печени, злокачественных заболеваниях печени и других заболеваниях. Повышение уровня холестерина может сопровождать нарушение оттока желчи по внутри- и внепеченочным желчным путям.
Биохимические показатели крови назначают врачом после осмотра пациента если
- необходимо пройти профилактический осмотр;
- есть жалобы на горький привкус во рту, боли и тяжесть в правом подреберье, тошноту, быструю утомляемость;
- обнаружено пожелтение кожи и белков глаз и наличие отеков;
- у близких родственников есть заболевания печени и желчного пузыря;
- есть необходимость постоянно принимать гепатотоксические лекарства.
источник
По статистике, заболевания желчного пузыря диагностируют у 300 человек из 100000. Многие пациенты жалуются на частую тошноту, горький привкус во рту, расстройства пищеварения. При возникновении этих проблем стоит обратиться к врачу.
Многих пациентов интересует вопрос о том, как проверить желчный пузырь. Доктор назначит необходимые исследования и установит диагноз. Главное, найти квалифицированного специалиста, который проведёт тщательную диагностику, предоставит точные результаты.
Желчный пузырь (ЖП) – это небольшой грушевидный орган, который размещается под печенью. Печень постоянно вырабатывает желчь, которая поступает в ЖП и 12-перстную кишку по желчным ходам.
При расстройствах функциональности билиарной системы (ЖП и желчные протоки) желчь проникает в кишечник или поджелудочную железу. Чаще всего это происходит при закупорке желчевыводящих протоков конкрементами. А ведь печёночный секрет способен разрушить любые органы.
В норме гепатоциты вырабатывают коричневую или зеленоватую жидкость с горьким вкусом, это и есть желчь. После проникновения пищи из желудка в кишечник стенки ЖП сокращаются, а по желчным путям выделяет секрет в 12-перстную кишку, где она расщепляет некоторые компоненты печени.
Под воздействием негативных факторов возникает воспаление ЖП. Заболевания органов билиарного тракта провоцируют нарушения функциональности печени, расстройства пищеварения и общего состояния.
Часто во время приступа кожа и белки глаз приобретают жёлтый оттенок. Этот признак исчезает самостоятельно после его окончания. Поэтому при возникновении тошноты, дискомфорта или боли в правой части живота следует принимать меры.
Пациентов с патологиями ЖП интересует вопрос о том, какие анализы будут проводить. Лабораторное исследование крови – это важный этап в диагностике заболеваний билиарного тракта. Во время процедуры изучают специфичные маркеры печени и ЖП. Главный исследуемый маркер – это билирубин (желчный пигмент), который скапливается в моче и крови, провоцирует желтушность. После получения результатов доктор принимает решение о том, какие исследования будут проводиться дальше для постановки диагноза.
Анализы для выявления заболеваний билиарной системы:
- Клиническое исследование крови. Этот метод диагностики позволит выявить происходящие в организме изменения. Таким образом можно обнаружить воспаление ЖП. Но чтобы установить диагноз, стоит провести другие анализы.
- Биохимия крови. Это исследование включает несколько анализов, которые необходимо провести, чтобы оценить состояние ЖП и желчевыводящих протоков. Важно выявить концентрацию билирубина, а особенно его связанной формы. Если его количество повысилось, то необходимо провести тщательное медицинское исследование. Кроме того, важно выявить уровень общего билирубина (связанная и несвязанная форма). Этот показатель поможет выявить камни в органах желчевыводящей системы. Кроме того, с его помощью определяют концентрацию холестерина, протеина. На основе этих показателей можно выявить расстройства функциональности печени.
- ОАМ (общий анализ мочи). С помощью данного исследования тоже можно оценить состояние организма, выявить различные заболевания на ранней стадии. Если урина потемнела, то это свидетельствует о повышении концентрации билирубина. При появлении подобного симптома необходимо обращаться к доктору. Он свидетельствует о патологиях гепатобилиарного тракта, которые грозят опасными последствиями.
Копрограмма – это исследование каловых масс человека. С помощью этого метода диагностики можно выявить функциональные расстройства органов ЖКТ. Вследствие закупорки желчевыводящих протоков испражнения человека обесцвечиваются и приобретает жирную консистенцию. Это происходит из-за того, что без желчи липиды из пищи не расщепляются и не усваиваются организмом. Как следствие, кал приобретает жирный блеск. Кроме того, печёночный секрет содержит стеркобилин (предшественник билирубина), который придаёт экскрементам характерный окрас. Если стеркобилин отсутствует, то это указывает на закупорку желчных каналов или заболевания печени.
Кроме того, для выявления патологий ЖП исследуют следующие маркеры: щелочная фосфотаза, С-реактивный белок, аспартатаминотрансферза (АсАТ), аланинаминотрансфераза (АлАТ). Повышение концентрации первого вещества свидетельствует о болезнях ЖП и печени. Количество С-реактивного белка увеличивается при воспалении. А с помощью последних двух маркеров можно оценить функциональность печени.
Это информативный метод исследования, с помощью которого можно оценить состояние билиарной системы. Диагностика заключается в том, что врач собирает желчь и выявляет время, на протяжении которого она выделялась. При этом медики обращают внимание на её консистенцию, оттенок, количество, выявляют, есть ли в ней примеси и включения. Если белые хлопья присутствуют, то её отправляют на микробиологический анализ. Это необходимо, чтобы выявить бактериальные компоненты, которые спровоцировали заболевание. Кроме того, этот анализ позволит определить, насколько восприимчивы бактерии к антибиотикам.
С помощью дуоденального зондирования можно выявить косвенные признаки холецистита. О патологии свидетельствует мутная желчь с хлопьями. Кроме того, снижается ph секрета и в ней присутствует песок.
Дуоденальное зондирование позволит выявить эвакуаторно-моторные расстройства органов желчевыделительной системы.
С помощью ультразвукового исследования изучают желчный пузырь, при этом важны следующие критерии: размеры органа, его расположение. Кроме того, можно идентифицировать толщину стенок, деформацию. Это информативное исследование позволяет выявить просачивание околопузырных тканей желчью, перегиб ЖП, застой печёночного секрета, холестериновые бляшки на стенках органа, конкременты, опухоли. Таким образом, с помощью УЗИ обследуют печень, желчный пузырь и желчевыводящие пути.
Кроме того, не стоит забывать о газе, который заполняет полость ЖП. УЗИ с желчегонным завтраком позволит выявить определённый тип, который связан с нарушением сокращения ЖП и его протоков.
Обследовать желчный можно с помощью компьютерной томографии. Но как утверждают медики, этот метод диагностики не обладает особыми преимуществами перед ультразвуковым исследованием.
Обследование, с помощью которого изучают анатомию и физиологию билиарного тракта, моторику ЖП, степень проходимости желчевыводящих каналов, называют сцинтографией. Согласно методике, в организм больного внутривенно вводят радиоактивный изотоп. Препарат метаболизируется печёночными клетками и выделяется в билиарную систему. Сканирование выполняют с интервалом в 10–15 минут на протяжении 1–2 часов.
С помощью динамической сцинтографии отслеживают движение желчи из ЖП. В отличие от УЗИ, сцинтография не позволяет выявить конкременты в билиарном тракте. А у пациентов, которые перед исследованием принимали спиртные напитки, может проявиться ложно-положительный результат.
Как правило, во время сцинтографии оценивают состояние желчного и печени.
Исследование желчного пузыря и желчных протоков можно осуществлять с помощью магнитно-резонансной томографии. Рентгенологическое исследование – это менее эффективный метод диагностики по сравнению с МРТ. Рентген будет более информативным с применением контрастного раствора, который проникает в билиарную систему, смешивается с желчью и задерживает рентгеновское излучение. Обзорный снимок брюшной полости делают при подозрении на перфорацию ЖП. Таким способом можно исключить калькулёзный холецистит (камни в желчном) и кальциноз (скопление кальция на стенках органа).
Магнитно-резонансная томография поможет оценить работу ЖП, выявить анатомические изменения органа (новообразования, деформация, расстройства функциональности). С помощью МРТ обнаруживают конкременты. МР-холангиография позволит получить двух- или трёхмерный снимок ЖП и его путей.
Кроме того, для диагностики заболеваний желчного применяют ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография). С её помощью можно идентифицировать обструкцию желчевыводящих и панкреатических протоков. Для оценки состояния билиарного тракта применяют следующие радиоизотопные исследования:
- Холесцинтография – это рентгенологическое исследования ЖП с применением контрастного раствора. Его применяют, чтобы выявить воспаление желчного с острым течением или «отключенный» ЖП (состояние, при котором желчь не поступает в ЖП и не выделяется из него). Такая картина наблюдается после удаления желчного.
- Радионуклидная холецстография позволяет определить нарушения моторики ЖП и его протоков.
- Внутривенная холангиохолецистография применяется для идентификации «отключенного» желчного. Кроме того, с помощью исследования выявляют камни в пузыре или его желчных ходах.
- Пероральная холецистография – это рентгендиагностические исследование с применением контрастного раствора, с помощью которого можно получить снимок ЖП. Назначается при подозрении на дискинезии, воспаление шейки желчного пузыря.
Последние 2 методики редко применяются в современной медицине.
Кроме того, важно установить дифференциальный диагноз.
Медики выделяют типичные болезни, которые выявляют при исследовании билиарной системы:
- Холецистит . В результате проникновения патогенных микроорганизмов в ЖП развивается воспалительный процесс. Как следствие, стенки органа утолщаются. Этот недуг проявляется болью справа под рёберами, лихорадкой, запором.
- Желчнокаменная болезнь (ЖКБ) . Иногда во время диагностики в ЖП выявляют песок, густую желчь или камни. Это происходит вследствие нарушения оттока печёночного секрета в результате закупорки желчных ходов или нарушения сокращения органов билиарной системы. Это провоцирует застой желчи и образование конкрементов. Образования перекрывают просвет выводного протока ЖП и провоцируют желтуху.
ЖКБ проявляется желтушностью, режущей или колющей болью в области желчного пузыря, которая иррадиирует в верхнюю конечность или лопатку. Иногда болезненные ощущения распространяются на всю грудную клетку, тогда больной ошибочно считает, что у него болит сердце.
- Дискинезия ЖП . При этой болезни нарушается сократительная способность органа, его протоков, проявляются проблемы с работой сфинктера Одди. Как следствие, возникают расстройства оттока желчи. Спровоцировать патологию может вегетативная дисфункция, заболевания ЖП или эндокринных желез.
- Обструкция желчных путе й. Печёночный секрет не может проникнуть в ЖП и 12-перстную кишку при наличии конкрементов. Характерные признаки заболевания – боль в правой части живота, пожелтение кожи и склер, обесцвечивание кала, потемнение мочи.
- Полипы в ЖП . Патологические разрастания эпителиальной ткани нарушают движение желчи, как следствие, затрудняется её выделение в 12-перстную кишку. Это заболевание можно спутать с желчнокаменной болезнью.
Это наиболее распространённые заболевания, которые диагностируют во время исследования ЖП.
При необходимости врач назначает прицельное исследование желчевыводящих каналов. Для этого применяют ультразвуковое исследование или МР-холангиографию. Чаще всего состояние пациента ухудшается в результате желчнокаменной болезни. Чуть реже нарушения функциональности желчных ходов провоцируют паразиты, которые застряли в протоках, стриктуры (спазм стенки протоки) или новообразования.
Наиболее распространёнными заболеваниями билиарной системы являются лямблиоз, заражение сосальщиками. Чтобы уточнить диагноз, проводят ультразвуковое исследование, с помощью которого выявляют паразитов. Кроме того, важно провести исследование крови на наличие антител к лямблиям, описторхам и другим сосальщикам. Анализ каловых масс для выявления лямблий и яиц паразитов.
При необходимости изучают желчь на наличие паразитов, во время исследования применяют дуоденальный зонд или эндоскоп.
Исходя из всего вышеизложенного, диагностика ЖП – это обязательное условие, позволяющее выявить актуальное состояние органа. Только после тщательного исследования врач сможет определить тактику лечения и необходимые профилактические меры.
источник
Известно, что большинство заболеваний и появляются неожиданно. Они развиваются постепенно, с каждым днем все, усложняясь и прогрессируя. Это касается и заболеваний, связанных с желчным пузырем, которые стали особенно распространенными в последние пару десятков лет. В целом, у вас может и не возникать проблем с желчным пузырем, но, тем не менее, существуют некоторые участки тела, поражения которых могут свидетельствовать о неисправной работе желчного пузыря.
Симптомы, которые могут появляться при болезнях желчного пузыря.
Признаками, свидетельствующими о наличии проблем с желчным пузырем, могут быть следующие:
головная боль в височной области;
невралгия тройничного нерва;
напряжение в груди перед циклом;
неприятные ощущения в тазобедренном суставе.
Говоря о желчном пузыре, необходимо сказать, что он выполнен в форме мешочка небольших размеров, который представляет собой специальный резервуар для такого вещества как желчь.
Как проверить желчный пузырь на наличие камней и других заболеваний.
Все наверняка слышали об образовании камней в желчном пузыре. Они появляются в результате нарушения баланса холестерина и кислот при неправильном питании, а также при сбоях в работе печени. Если не пройти своевременное обследование, то можно остаться без желчного пузыря (в случае осложнений его удаляют хирургическим путем). Если вы не знаете, как проверить желчный пузырь, рекомендует обратиться к специалисту в данной сфере – врачу-гастроэнтерологу, который поведет необходимое обследования, выяснит причины вашего плохого самочувствия и назначит необходимое лечение.
Если вы страдаете от болей в правом подреберье, вас все время тошнит, мучает изжога, плохо себя чувствуете или наблюдаются изменения в показателях температуры тела и ваша кожа становится желтоватого оттенка, это может свидетельствовать о наличии у вас такого заболевания как гепатит. Чтобы знать наверняка, лучше всего посетить гастероэнтеролога — гепатолога, который позаботится о том, чтобы вы прошли необходимую диагностику по проверке наличия у вас заболеваний желчного пузыря.
При назначении и проведении УЗИ брюшной полости, вы имеете возможность получения точных результатов. Этим методом руководствуются, чтобы поставить правильный диагноз того или иного заболевания и назначить соответствующий курс лечения. Прежде, чем делать УЗИ, необходимо осуществить определенную подготовку своего организма. Необходимо в течение хотя бы недели посидеть на специальной диете и очистить свой организм. В этом вам также помогут клизмы. Только при очищенном кишечнике и желудке можно говорить о получении точных и правдивых результатов обследования во время проведения УЗИ.
Помимо УЗИ, также довольно распространенным и действенным методом считается холецистография. Суть этого метода заключается во введении специального вещества во внутрь в виде таблеток или оральным путем. Чтобы узнать о работоспособности желчного пузыря, врачом проводится рентгенодиагностика, которая делается натощак или после употребления еды. В случае, если не наблюдается скапливания желчи и она не участвует в процессе переработки еды, значит это говорит о том, что функция желчного пузыря отключена.
Помимо вышеописанных методов существует динамическая сцинтография, которая тоже используется для проверки желчного пузыря. Ее проводят с помощью радиоизотопа, определяющего степень поражения желчного пузыря.
Чтобы убедится в правильности поставленного диагноза, врачом может быть назначена сдача анализов крови, по результатам которых, учитывая и обследование вышеупомянутыми способами, можно назначить необходимый курс лечения.
© Ольга Васильева для astromeridian.ru
Для диагностики печени и желчного пузыря на возможность выявления патологий различного характера используются передовые методы исследования, дающие возможность своевременно выявить развивающуюся болезнь. Для успешного излечения анализы и назначенные наблюдающим пациента врачом медицинские обследования очень важно провести не затягивая, в кратчайшие сроки.
Если появились признаки, указывающие на возможное поражение печени или желчного пузыря, необходимо обратиться к участковому терапевту и пройти всестороннее обследование.
Какие нужно сдать анализы чтобы проверить печень желчный пузырь на предмет выявления возможных патологий?
Перечень анализов и исследований при болезнях печени:
- Общий анализ крови.
- Глюкоза крови.
- Коагулограмма.
- Биохимическое исследование крови: билирубин (общий, прямой, непрямой); холестерин; триглицериды; щелочная фосфатаза; трансаминазы; общий белок и белковые фракции; мочевина.
- Маркеры вирусных гепатитов.
- Общий анализ мочи .
- Моча на желчные пигменты.
- Копрограмма.
- Кал на скрытую кровь.
- Фиброгастродуоденоскопия и рентгеноскопия пищевода и желудка для определения варикозно расширенных вен пищевода и желудка.
- УЗИ брюшной полости с определением признаков портальной гипертензии.
- Проведение опроса на предмет выявления злоупотребления алкоголем.
Перечень анализов и исследований при болезнях желчного пузыря:
- Общий анализ крови.
- Глюкоза крови.
- Копрограмма.
- Фиброгастродуоденоскопия.
- УЗИ брюшной полости, при необходимости проведение пробного завтрака с динамическим наблюдением за сократимостью желчного пузыря.
- Дуоденальное зондирование с микроскопией и посевом желчи.
Дополнительными анализами на заболевания печени и желчного пузыря после холецистэктомии (хирургического удаления желчного пузыря) являются исследования на билирубин, холестерин, триглицериды, щелочную фосфатазу, трансаминазы, амилазу и желчные пигменты. Также дополнительным анализом для печени и желчного пузыря является общее исследование мочи.
К современным методам диагностики заболеваний печени и желчного пузыря относится ультразвуковое исследование. В подавляющем большинстве случаев УЗИ вполне достаточно для обнаружения камней в желчном пузыре, определения их размеров, количества, местоположения, наличия или отсутствия признаков воспаления.
Данный метод исследования печени и желчного пузыря не требует сложной подготовки, не имеет противопоказаний, абсолютно безболезненный.
Вероятность обнаружения камней в желчном пузыре достигает 96%. Кроме этого, при ультразвуковом обследовании можно собрать информацию и о соседних органах.
К другим методам диагностики болезней печени и желчного пузыря относятся: рентгенографическое или рентгеноскопическое обследование, рентгенография с введением контрастного вещества (если у пациента нет аллергии на контрастное вещество), компьютерная томограмма органов брюшной полости.
Понятно, что на настоящий момент основным методом обследования желчного пузыря является УЗИ. Но как бы не был хорош метод, современен аппарат, квалифицирован врач, больному необходимо самым тщательным образом к нему подготовиться.
Подготовка к данному методу исследования печени желчного пузыря несложная и занимает всего три дня. В это время нельзя есть черный хлеб, овощи, фрукты, горох, иными словами, любую пищу, которая вызывает повышенное выделение газов в кишечнике.
За три дня до исследования нужно принимать таблетки мезим-форте — по две таблетки три раза в день. В последний день перед исследованием принять эспумизан по три капсулы трижды за сутки.
Следует помнить, что данное обследование проводится только на голодный желудок.
Здравствуйте!
Мне 36 лет, состояние здоровья в целом хорошее. Начали беспокоить нерегулярные и несильные тянущие боли с правой стороны живота, в районе желчного пузыря. Скорее даже не боли, а дискомфорт, особенно если долго просидеть в одном положении (например, за рулем).
Сделала УЗИ брюшной полости, печень не увеличена, в желчном пузыре 2 небольших загиба (сказали, что они наследственные, вариант нормы).
Все остальные органы брюшной полости по УЗИ в порядке.
Только одно есть: небольшое уплотнение стенок желчного пузыря. Сказали, что это может косвенно свидетельствовать о воспалении, а также о паразитарной инвазии.
Подскажите, какие анализы сделать, чтобы обследоваться дальше?
На всякий случай: боль снимается регулярным приемом шиповникового сиропа (Холосас), порекомендованного родными.
Заранее спасибо!
Уважаемая Юлия! Учитывая Ваши жалобы, рекомендую выполнить анализ крови на билирубин, ферменты печени (наш профиль №57). Для исключения паразитарных инвазий рекомендую Вам выполнить клинический и биохимический анализ крови (тесты № 1515), анализ крови на общий Ig E (тест № 67), на антитела к аскаридам, лямблиям, эхинококку, токсокаре, токсоплазме, описторхиям (тесты № 229, 230, 232, 233, 234, 237 ), троекратный анализ кала на яйца глист и простейших (тест № 159), анализ кала на антиген лямблий (тест № 483), соскоб на энтеробиоз (тест № 160). Более подробную информацию о ценах на исследования и подготовке к ним можно узнать на сайте Лаборатории ИНВИТРО в разделах: «Анализы и цены» и «Профили исследований». а так же по телефону 363-0-363 (единая справочная Лаборатории ИНВИТРО). По результатам анализов можно получить консультацию врача лабораторной диагностики для определения дальнейшей тактики на сайте Лаборатории ИНВИТРО в разделе «Бесплатные консультации врача».
Проблемы с желчным пузырем встречаются у 300 человек на 100 тысяч населения. Своевременное обнаружение болезни очень важно. Не последнее место в диагностике этой группы болезней занимают анализы, так как они наиболее информативны и позволяют достаточно точно установить наличие нарушений в работе данного органа.
Диагностика заболеваний желчного пузыря осуществляется лабораторными и инструментальными методами исследования. Лабораторные методы исследования — это различные анализы. Инструментальные — с применением специального оборудования. Для проверки состояния желчного пузыря и всей желчевыделительной системы необходимо пройти и те, и другие виды обследования.
Наиболее информативными и распространенными видами обследования желчевыделительной системы являются: дуоденальное зондирование, УЗИ, общий анализ крови, биохимический анализ крови, общий анализ мочи, копрограмма.
Главные инструментальные методы исследования:
- 1. Дуоденальное зондирование занимает очень важное место в проверке состояния желчевыделительной системы. Во время этой процедуры происходит сбор желчи, определяется время, в течение которого она выделялась. Затем оценивается ее консистенция, цвет, объем, наличие или отсутствие примесей и включений. При обнаружении включений в виде белых хлопьев желчь, собранную во время процедуры, отправляют на микробиологический анализ для выявления возбудителя заболевания и подтверждения диагноза.
- 2. УЗИ. В ходе этой процедуры определяют толщину стенок желчного пузыря, его форму и расположение, наличие или отсутствие перегибов. Иногда обнаруживают камни в полости данного органа. Данное исследование позволяет многое сказать о состоянии желчевыделительной системы, о нарушении ее работы и наличии заболевания. Нередко благодаря УЗИ обнаруживается или подтверждается наличие желчнокаменной болезни или воспалительного процесса.
Помимо этих двух методов, иногда применяют рентгенологическое исследование желчного пузыря, холангиопанкреатографию и компьютерную томографию.
Рентген применяют для нахождения камней в желчном пузыре и для оценки его работы. Холангиопанкреатография необходима для осмотра места выхода желчевыводящего протока в двенадцатиперстную кишку и применяется при подозрении на его закупорку. Компьютерная томография используется тогда, когда другие виды инструментального обследования не могут применяться к пациенту из-за наличия противопоказаний.
Самые необходимые анализы для определения проблем с желчевыделительной системой:
- 1. Общий анализ крови. Данный анализ является главным индикатором изменений, происходящих в организме. Если в желчном пузыре имеется воспалительный процесс, общий анализ крови обязательно покажет его наличие. Но трактовать полученный результат можно только совместно с другими методами исследования.
- 2. Биохимический анализ крови. Сюда входит сразу несколько анализов, крайне необходимых для правильной оценки состояния желчевыводящей системы. Главную роль играет определение билирубина. Особенно важно определение прямого билирубина. Повышение его уровня — повод для тщательного медицинского обследования. Не стоит забывать и про общий билирубин. Он может показать наличие желчнокаменной болезни. Кроме того, определяется содержание холестерина, белков для выявления нарушений в работе печени.
- 3. Общий анализ мочи. Этот анализ тоже отражает общее состояние организма, указывает на начало или развитие заболевания. Потемнение мочи и обнаружение в ней билирубина — серьезный симптом, который нельзя игнорировать. Это указывает на наличие заболеваний печени и ведет к тяжелым последствиям для здоровья. Для проверки функционирования желчного пузыря исследуют содержание в моче уробилиногена — производного билирубина. Снижение количества или отсутствие данного вещества в моче — признак того, что желчь не может свободно оттекать из желчного пузыря в кишечник. Возможные причины — закупорка желчного протока камнем или его спазм.
- 4. Копрограмма, или общий анализ кала. Анализ показывает различные нарушения в работе органов пищеварения. Из-за невозможности свободного оттока желчи нередко появляется жирный обесцвеченный стул серого оттенка, или стеаторея. Без желчи жиры, поступающие с пищей, не могут перевариться и усвоиться организмом. Этим обусловлен жирный блеск кала при заболеваниях данного органа. А еще в желчи содержится билирубин, который является предшественником стеркобилина — пигмента, придающего испражнениям характерную окраску. Отсутствие стеркобилина в кале указывает либо на закупорку желчевыводящих путей, либо на патологию печени.
Кроме перечисленных анализов, в диагностических целях рассматриваются и другие, менее известные: анализы на щелочную фосфатазу, С-реактивный белок, АсАТ и АлАТ. Повышение щелочной фосфатазы указывает не только на патологию желчного пузыря, но и на проблемы с печенью. Уровень С-реактивного белка повышается при воспалительном процессе, в частности может указывать на воспаление в желчном пузыре. АсАТ и АлАТ— важные показатели работы печени.
Существует немало исследований, направленных на проверку желчного пузыря. Все эти анализы помогают достаточно точно понять, имеются ли нарушения в работе этого органа или нет.
Стоит напомнить, что для постановки диагноза недостаточно пройти какое-то одно исследование из представленных выше. Один вид обследования должен дополнять другой. Только в этом случае получится объективная картина состояния здоровья больного.
Здоровая печень — залог вашего долголетия. Этот орган выполняет огромное количество жизненно необходимых функций. Если были замечены первые симптомы заболевания желудочно-кишечного тракта или печени, а именно: пожелтение склер глаз, тошнота, редкий или частый стул, вы просто обязаны принять меры.
Рекомендуем обязательно прочитать мнение Елены Малышевой , о том как просто и быстро буквально за 2 недели восстановить работу ПЕЧЕНИ. Читать статью >>
Анализы крови для обследования печени и желчного пузыря — это лабораторные тесты, используемые для оценки их состояния и функционирования. Наиболее информативные и часто используемые лабораторные исследования сыворотки крови называют основными биохимическими показателями. Эти биохимические показатели можно разделить на три категории:
- исследования, результаты которых отражают повреждение и гибель гепатоцитов (клеток печени) (уровень АЛТ, АСТ);
- исследования, в результате которых мы получаем информацию о способности печени к синтезу(выработке) определенных веществ (уровень белков и холестерина в сыворотке крови, коагулограмма);
- исследования, которые дают информацию о состоянии выделительной функции печени, а также о наличии холестаза (уменьшения поступления желчи в двенадцатиперстную кишку), вызванного непроходимостью внутри- и внепеченочных желчных путей (уровень билирубина, ЩФ, ГГТ).
Биохимические показатели крови назначают врачом после осмотра пациента если
- необходимо пройти профилактический осмотр;
- есть жалобы на горький привкус во рту, боли и тяжесть в правом подреберье, тошноту, быструю утомляемость;
- обнаружено пожелтение кожи и белков глаз и наличие отеков;
- у близких родственников есть заболевания печени и желчного пузыря;
- есть необходимость постоянно принимать гепатотоксические лекарства.
Биохимические показатели, которые часто используются гастроэнтерологами для оценки разных параметров деятельности печени, состояния желчного пузыря и желчных протоков:
Это ферменты, содержащиеся в печени, а также других органах и тканях нашего организма. В норме оба фермента присутствуют в сыворотке крови, и их активность не превышает 40 ед./л. Повышение АЛТ и АСТ в анализе крови происходит при любых повреждениях клеток печени, гепатоцитов, вызванных заболеваниями и поражением печени.
Альбумин, фибриноген, гаптоглобин и бетта-глуболины, синтезируются клетками печени, гепатоцитами, гамма-глобулины производят лимфоциты и плазматические клетки печени. При большинстве заболеваний печени уровень альбумина и других белков печени в сыворотке крови снижается, а уровень глобулинов наоборот повышается. Уровень альбумина ниже нормы и уровень глобулинов выше нормы может указывать на хроническое и прогрессирующее заболевание печени.
Это комплексное исследование гомеостаза, которое позволяет оценить состояние свертывающей и других систем крови. В печени синтезируются практически все факторы свертывания крови, кроме того удаляет она эти факторы из кровотока и участвует в растворении тромбов. При отклонении от нормы показателей входящих в коагулограмму, можно предположить нарушение синтеза свертывающих факторов в печени вследствие повреждения и гибели гепатоцитов при инфекционных заболеваниях печени, циррозе, хроническом гепатите, острой печеночной недостаточности и других заболеваниях.
Это фермент, который содержится в печени, поджелудочной железе и почках. Повышается при заболеваниях печени и поджелудочной железы, значительно повышается при алкогольном поражении печени;
Это фермент, производимый в печени и желчных путях, костной ткани и кишечнике. Повышение этого фермента возможно при нарушении проходимости внутри- и внепеченочных желчных путей и инфильтративных заболеваниях печени, при которых вещества, например жиры, или чужеродные клетки, например, метастазы проникают в клетки печени.
Это желчный пигмент, который является одним из самых главных составляющих желчи и образуется в результате распада гемоглобина и других компонентов крови, образовавшийся билирубин удаляется из кровотока печенью и выводится с желчью. Повышение уровня билирубина в крови сигнализирует о снижении способности печени выводить билирубин из организма и нарушении оттока желчи, встречается при острых и хронических заболеваниях печени, хроническом холецистите, закупорке желчных протоков и других заболеваниях.
Это органическое соединение, которое содержится в клеточных мембранах всех животных организмов и используется для синтеза желчных кислот, гормонов и витамина D. Примерно 50% холестерина производится печенью, часть поступает с пищей, остальное вырабатывают другие клетки нашего организма. Снижение уровня холестерина в крови может сигнализировать о снижении способности печени его производить , встречается при циррозе печени, злокачественных заболеваниях печени и других заболеваниях. Повышение уровня холестерина может сопровождать нарушение оттока желчи по внутри- и внепеченочным желчным путям.
Эти показатели играют большую роль в диагностике заболеваний печени и желчного пузыря, в определении причин и тяжести нарушения функции печени.Кроме них для диагностики заболеваний печени, желчного пузыря и желчных протоков могут понадобиться и другие, поэтому лучше сдавать биохимические показатели после консультации врача-гастроэнтеролога.
Определение значения биохимических показателей, которые будут истолкованы лечащим врачом с учетом состояния пациента и помогут поставить диагноз, определить прогноз и дадут возможность следить за изменениями функции печени при повторении исследования.
По статистике, заболевания желчного пузыря диагностируют у 300 человек из 100000. Многие пациенты жалуются на частую тошноту, горький привкус во рту, расстройства пищеварения. При возникновении этих проблем стоит обратиться к врачу.
Многих пациентов интересует вопрос о том, как проверить желчный пузырь. Доктор назначит необходимые исследования и установит диагноз. Главное, найти квалифицированного специалиста, который проведёт тщательную диагностику, предоставит точные результаты.
Желчный пузырь (ЖП) – это небольшой грушевидный орган, который размещается под печенью. Печень постоянно вырабатывает желчь, которая поступает в ЖП и 12-перстную кишку по желчным ходам.
При расстройствах функциональности билиарной системы (ЖП и желчные протоки) желчь проникает в кишечник или поджелудочную железу. Чаще всего это происходит при закупорке желчевыводящих протоков конкрементами. А ведь печёночный секрет способен разрушить любые органы.
В норме гепатоциты вырабатывают коричневую или зеленоватую жидкость с горьким вкусом, это и есть желчь. После проникновения пищи из желудка в кишечник стенки ЖП сокращаются, а по желчным путям выделяет секрет в 12-перстную кишку, где она расщепляет некоторые компоненты печени.
Под воздействием негативных факторов возникает воспаление ЖП. Заболевания органов билиарного тракта провоцируют нарушения функциональности печени, расстройства пищеварения и общего состояния.
Часто во время приступа кожа и белки глаз приобретают жёлтый оттенок. Этот признак исчезает самостоятельно после его окончания. Поэтому при возникновении тошноты, дискомфорта или боли в правой части живота следует принимать меры.
Пациентов с патологиями ЖП интересует вопрос о том, какие анализы будут проводить. Лабораторное исследование крови – это важный этап в диагностике заболеваний билиарного тракта. Во время процедуры изучают специфичные маркеры печени и ЖП. Главный исследуемый маркер – это билирубин (желчный пигмент), который скапливается в моче и крови, провоцирует желтушность. После получения результатов доктор принимает решение о том, какие исследования будут проводиться дальше для постановки диагноза.
Анализы для выявления заболеваний билиарной системы:
- Клиническое исследование крови. Этот метод диагностики позволит выявить происходящие в организме изменения. Таким образом можно обнаружить воспаление ЖП. Но чтобы установить диагноз, стоит провести другие анализы.
- Биохимия крови. Это исследование включает несколько анализов, которые необходимо провести, чтобы оценить состояние ЖП и желчевыводящих протоков. Важно выявить концентрацию билирубина, а особенно его связанной формы. Если его количество повысилось, то необходимо провести тщательное медицинское исследование. Кроме того, важно выявить уровень общего билирубина (связанная и несвязанная форма). Этот показатель поможет выявить камни в органах желчевыводящей системы. Кроме того, с его помощью определяют концентрацию холестерина, протеина. На основе этих показателей можно выявить расстройства функциональности печени.
- ОАМ (общий анализ мочи). С помощью данного исследования тоже можно оценить состояние организма, выявить различные заболевания на ранней стадии. Если урина потемнела, то это свидетельствует о повышении концентрации билирубина. При появлении подобного симптома необходимо обращаться к доктору. Он свидетельствует о патологиях гепатобилиарного тракта, которые грозят опасными последствиями.
Копрограмма – это исследование каловых масс человека. С помощью этого метода диагностики можно выявить функциональные расстройства органов ЖКТ. Вследствие закупорки желчевыводящих протоков испражнения человека обесцвечиваются и приобретает жирную консистенцию. Это происходит из-за того, что без желчи липиды из пищи не расщепляются и не усваиваются организмом. Как следствие, кал приобретает жирный блеск. Кроме того, печёночный секрет содержит стеркобилин (предшественник билирубина), который придаёт экскрементам характерный окрас. Если стеркобилин отсутствует, то это указывает на закупорку желчных каналов или заболевания печени.
Кроме того, для выявления патологий ЖП исследуют следующие маркеры: щелочная фосфотаза, С-реактивный белок, аспартатаминотрансферза (АсАТ), аланинаминотрансфераза (АлАТ). Повышение концентрации первого вещества свидетельствует о болезнях ЖП и печени. Количество С-реактивного белка увеличивается при воспалении. А с помощью последних двух маркеров можно оценить функциональность печени.
Это информативный метод исследования, с помощью которого можно оценить состояние билиарной системы. Диагностика заключается в том, что врач собирает желчь и выявляет время, на протяжении которого она выделялась. При этом медики обращают внимание на её консистенцию, оттенок, количество, выявляют, есть ли в ней примеси и включения. Если белые хлопья присутствуют, то её отправляют на микробиологический анализ. Это необходимо, чтобы выявить бактериальные компоненты, которые спровоцировали заболевание. Кроме того, этот анализ позволит определить, насколько восприимчивы бактерии к антибиотикам.
С помощью дуоденального зондирования можно выявить косвенные признаки холецистита. О патологии свидетельствует мутная желчь с хлопьями. Кроме того, снижается ph секрета и в ней присутствует песок.
Дуоденальное зондирование позволит выявить эвакуаторно-моторные расстройства органов желчевыделительной системы.
С помощью ультразвукового исследования изучают желчный пузырь, при этом важны следующие критерии: размеры органа, его расположение. Кроме того, можно идентифицировать толщину стенок, деформацию. Это информативное исследование позволяет выявить просачивание околопузырных тканей желчью, перегиб ЖП, застой печёночного секрета, холестериновые бляшки на стенках органа, конкременты, опухоли. Таким образом, с помощью УЗИ обследуют печень, желчный пузырь и желчевыводящие пути.
Кроме того, не стоит забывать о газе, который заполняет полость ЖП. УЗИ с желчегонным завтраком позволит выявить определённый тип, который связан с нарушением сокращения ЖП и его протоков.
Обследовать желчный можно с помощью компьютерной томографии. Но как утверждают медики, этот метод диагностики не обладает особыми преимуществами перед ультразвуковым исследованием.
Обследование, с помощью которого изучают анатомию и физиологию билиарного тракта, моторику ЖП, степень проходимости желчевыводящих каналов, называют сцинтографией. Согласно методике, в организм больного внутривенно вводят радиоактивный изотоп. Препарат метаболизируется печёночными клетками и выделяется в билиарную систему. Сканирование выполняют с интервалом в 10–15 минут на протяжении 1–2 часов.
С помощью динамической сцинтографии отслеживают движение желчи из ЖП. В отличие от УЗИ, сцинтография не позволяет выявить конкременты в билиарном тракте. А у пациентов, которые перед исследованием принимали спиртные напитки, может проявиться ложно-положительный результат.
Как правило, во время сцинтографии оценивают состояние желчного и печени.
Исследование желчного пузыря и желчных протоков можно осуществлять с помощью магнитно-резонансной томографии. Рентгенологическое исследование – это менее эффективный метод диагностики по сравнению с МРТ. Рентген будет более информативным с применением контрастного раствора, который проникает в билиарную систему, смешивается с желчью и задерживает рентгеновское излучение. Обзорный снимок брюшной полости делают при подозрении на перфорацию ЖП. Таким способом можно исключить калькулёзный холецистит (камни в желчном) и кальциноз (скопление кальция на стенках органа).
Магнитно-резонансная томография поможет оценить работу ЖП, выявить анатомические изменения органа (новообразования, деформация, расстройства функциональности). С помощью МРТ обнаруживают конкременты. МР-холангиография позволит получить двух- или трёхмерный снимок ЖП и его путей.
Кроме того, для диагностики заболеваний желчного применяют ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография). С её помощью можно идентифицировать обструкцию желчевыводящих и панкреатических протоков. Для оценки состояния билиарного тракта применяют следующие радиоизотопные исследования:
- Холесцинтография – это рентгенологическое исследования ЖП с применением контрастного раствора. Его применяют, чтобы выявить воспаление желчного с острым течением или «отключенный» ЖП (состояние, при котором желчь не поступает в ЖП и не выделяется из него). Такая картина наблюдается после удаления желчного.
- Радионуклидная холецстография позволяет определить нарушения моторики ЖП и его протоков.
- Внутривенная холангиохолецистография применяется для идентификации «отключенного» желчного. Кроме того, с помощью исследования выявляют камни в пузыре или его желчных ходах.
- Пероральная холецистография – это рентгендиагностические исследование с применением контрастного раствора, с помощью которого можно получить снимок ЖП. Назначается при подозрении на дискинезии, воспаление шейки желчного пузыря.
Последние 2 методики редко применяются в современной медицине.
Кроме того, важно установить дифференциальный диагноз.
Медики выделяют типичные болезни, которые выявляют при исследовании билиарной системы:
- Холецистит . В результате проникновения патогенных микроорганизмов в ЖП развивается воспалительный процесс. Как следствие, стенки органа утолщаются. Этот недуг проявляется болью справа под рёберами, лихорадкой, запором.
- Желчнокаменная болезнь (ЖКБ) . Иногда во время диагностики в ЖП выявляют песок, густую желчь или камни. Это происходит вследствие нарушения оттока печёночного секрета в результате закупорки желчных ходов или нарушения сокращения органов билиарной системы. Это провоцирует застой желчи и образование конкрементов. Образования перекрывают просвет выводного протока ЖП и провоцируют желтуху.
ЖКБ проявляется желтушностью, режущей или колющей болью в области желчного пузыря, которая иррадиирует в верхнюю конечность или лопатку. Иногда болезненные ощущения распространяются на всю грудную клетку, тогда больной ошибочно считает, что у него болит сердце.
- Дискинезия ЖП . При этой болезни нарушается сократительная способность органа, его протоков, проявляются проблемы с работой сфинктера Одди. Как следствие, возникают расстройства оттока желчи. Спровоцировать патологию может вегетативная дисфункция, заболевания ЖП или эндокринных желез.
- Обструкция желчных путе й. Печёночный секрет не может проникнуть в ЖП и 12-перстную кишку при наличии конкрементов. Характерные признаки заболевания – боль в правой части живота, пожелтение кожи и склер, обесцвечивание кала, потемнение мочи.
- Полипы в ЖП . Патологические разрастания эпителиальной ткани нарушают движение желчи, как следствие, затрудняется её выделение в 12-перстную кишку. Это заболевание можно спутать с желчнокаменной болезнью.
Это наиболее распространённые заболевания, которые диагностируют во время исследования ЖП.
При необходимости врач назначает прицельное исследование желчевыводящих каналов. Для этого применяют ультразвуковое исследование или МР-холангиографию. Чаще всего состояние пациента ухудшается в результате желчнокаменной болезни. Чуть реже нарушения функциональности желчных ходов провоцируют паразиты, которые застряли в протоках, стриктуры (спазм стенки протоки) или новообразования.
Наиболее распространёнными заболеваниями билиарной системы являются лямблиоз, заражение сосальщиками. Чтобы уточнить диагноз, проводят ультразвуковое исследование, с помощью которого выявляют паразитов. Кроме того, важно провести исследование крови на наличие антител к лямблиям, описторхам и другим сосальщикам. Анализ каловых масс для выявления лямблий и яиц паразитов.
При необходимости изучают желчь на наличие паразитов, во время исследования применяют дуоденальный зонд или эндоскоп.
Исходя из всего вышеизложенного, диагностика ЖП – это обязательное условие, позволяющее выявить актуальное состояние органа. Только после тщательного исследования врач сможет определить тактику лечения и необходимые профилактические меры.
Вызвать обструкцию желчных путей может как их закупорка изнутри, так и сдавление извне. Механическое препятствие оттоку желчи может быть полным или частичным, от степени обструкции зависит яркость клинических проявлений.
Патогенез закупорки желчных протоков многокомпонентный, началом обычно служит воспалительный процесс в желчных путях. Воспаление приводит к утолщению слизистой, сужению просвета протоков.
Если в этот момент в протоки попадает конкремент, он не может самостоятельно покинуть холедох и вызывает полное или частичное перекрытие его просвета. Желчь начинает скапливаться в желчных путях, вызывая их расширение.
Из печени желчь может сначала попадать в желчный пузырь, значительно растягивая его и вызывая обострение симптомов холецистита. Если в желчном пузыре есть конкременты, они могут попадать в пузырный проток и перекрывать его просвет.
При отсутствии оттока желчи по пузырному протоку может развиться эмпиема или водянка желчного пузыря. Неблагоприятным прогностическим признаком при закупорке желчных путей является секреция слизистой холедоха беловатой слизи (белой желчи) – это говорит о начале необратимых изменений в желчных протоках.
Начальные проявления закупорки желчных протоков напоминают симптомы холецистита или желчной колики, с которыми пациент может быть госпитализирован в отделение гастроэнтерологии.
Предварительная диагностика осуществляется с помощью такого простого и безопасного метода, как ультрасонография поджелудочной железы и желчных путей. Если будут обнаружены конкременты желчных путей, расширение холедоха и внутрипеченочных желчных протоков, для уточнения диагноза может потребоваться проведение МР-панкреатохолангиографии, компьютерной томографии желчевыводящих путей.
Для уточнения причины механической желтухи, расположения конкремента, степени закупорки желчных путей проводится чрескожная чреспеченочная холангиография, динамическая сцинтиграфия гепатобилиарной системы.
Они позволяют обнаружить нарушение динамики желчи, ее оттока из печени и желчного пузыря.
Наиболее информативным методом диагностики закупорки желчных протоков является ретроградная холангиопанкреатография. Данная методика включает в себя одновременное эндоскопическое и рентгенологическое исследование желчевыводящих путей.
При обнаружении камней в просвете протока во время проведения этой процедуры может быть произведена экстракция конкрементов из холедоха. При наличии опухоли, сдавливающей желчный проток, берется биопсия.
В биохимических пробах печени отмечается повышение уровня прямого билирубина, щелочной фосфатазы, трансаминаз, амилазы и липазы крови. Протромбиновое время удлиняется.
В общем анализе крови может быть выявлен лейкоцитоз со сдвигом лейкоформулы влево, снижение уровня эритроцитов и тромбоцитов. В копрограмме обнаруживается значительное количество жира, желчные кислоты отсутствуют.
Знаете ли вы, что ваша печень в конечном счёте отвечает за все, чем вы наполняете свой желудок? Она является главным фильтром человеческого организма и регулярно страдает от, казалось бы, невинного шашлыка из свинины или кусочка торта «Наполеон».
Доктора всерьез обеспокоены, ведь каждый второй житель нашей страны после 40 лет страдает от жирового гепатоза — заболевания, в результате которого здоровые клетки печени человека замещаются жировыми.
Причины такого повсеместного «ожирения печени» далеко не новы — это и несбалансированное питание, и огромное количество потребляемых животных жиров, и употребление алкоголя на регулярной основе.
Для того чтобы предупредить такое развитие событий, нужна регулярная проверка печени. Давайте разберемся, что же нужно делать для того, чтобы проверить печень.
В большинстве случаев человек не замечает проблем с печенью до тех пор, пока в рабочем состоянии не остается всего 15% этого органа. Основной фильтр организма — тот еще трудяга, работает на износ, в прямом смысле слова.
Чтобы не доводить свое тело до крайности со всеми вытекающими последствиями (пара недель в больнице с капельницами, полугодовая реабилитация, вся остальная жизнь на диете), мы рекомендуем проверять печень раз в год при условии, что у вас нет хронических заболеваний.
В ином случае придется обращаться к врачу намного чаще.
Чаще всего, поход к врачу-гепатологу в рамках профилактической проверки закончится биохимическим анализом крови на ферменты печени. На основании анализа крови доктор может направить вас на УЗИ печени. В самом крайнем случае проводится биопсия печени. но, как правило, для клинической картины хватает анализа крови и ультразвука.
Как было сказано выше, обязательная диагностика необходима раз в год, но бывают ситуации, когда не стоит дожидаться визита к врачу, запланированного через три месяца. Есть ряд симптомов, которые требуют оперативной диагностики печени, иначе можно пропустить серьезное заболевание.
Все дело в том, что в традиционном понимании сама печень не может болеть — там отсутствуют нервные окончания. Именно поэтому нужно быть особо внимательным к своему самочувствию и принимать меры, когда это необходимо.
Если вы испытываете резкое недомогание, последнее время чувствуете себя уставшим, вас раздражают, казалось бы, невинные мелочи, вам все время хочется спать — можно сдать анализы крови на биохимию и печеночные пробы.
Кроме того, особое внимание стоит уделить проявлению подобных симптомов у ребенка. Ведь он вряд ли обратится за помощью специалиста, а вы можете принять такое состояние за банальный авитаминоз.
Но если после курса витаминов не станет лучше — это повод для обследования ребенка на предмет работы печени. Уговорить ребенка сдать кровь на анализ достаточно непросто, но иногда от банального анализа крови может зависеть дальнейший образ жизни и состояние здоровья ребенка.
Поэтому родителям стоит с большим вниманием относиться к тревожным симптомам детей, чтобы вовремя предупредить серьезное заболевание.
Итак, какие же анализы нужно сдавать для проверки печени?
- Основными показателями работы печени являются два фермента — АЛТ и АСТ. Они входят в состав гепатоцитов, а когда эти клетки разрушаются вследствие болезни печени, то ферменты высвобождаются в кровь. Если они были обнаружены в крови в большом количестве, это укажет на проблемы в работе печени.
- Следующим показателем анализа печени является ГГТП. Этот маркер указывает на наличие отека печени, который может проявиться из-за токсического или алкогольного отравления организма. Кроме того, этот маркер указывает на гепатит.
- Маркер щелочной фосфатазы в анализе крови человека указывает на некоторые виды раковых заболеваний — например, благодаря ЩФ можно выявить лимфому. Но этот показатель также очень высок у тех, кто злоупотребляет алкогольными напитками, поэтому стоит быть предельно осторожным в установке диагноза.
Чаще всего, УЗИ печени можно провести вместе с обследованием всех органов брюшной полости. Это достаточно удобно, ведь вы сразу сможете обозначить нарушения в работе печени, желчного пузыря, поджелудочной железы, а также можно проверить, насколько хорошо работают почки.
Кстати, почки обычно не входят в комплексное УЗИ брюшной полости, поэтому стоит заранее предупредить врача о своем желании их обследовать. Ведь УЗИ печени и ОБП нужно делать натощак, но чтобы врач увидел на мониторе почки и мочевые протоки, нужен полный мочевой пузырь.
Но раз уж вы оказались на ультразвуке, то мы рекомендуем заодно посмотреть и почки. Доктор подскажет, нужно вам пить определенное количество жидкости перед исследованием, или делать его натощак.
Всем пациентам с закупоркой желчных протоков требуется консультация гастроэнтеролога и хирурга. После проведения всех обследований, выяснения локализации и степени обструкции, определяется тактика оперативного лечения.
Если состояние пациента тяжелое, может потребоваться его перевод в отделение интенсивной терапии для проведения антибактериальной, инфузионной и дезинтоксикационной терапии. До стабилизации состояния больного проведение расширенной операции может быть опасным, поэтому используют неинвазивные методики облегчения оттока желчи.
К ним относят экстракцию конкрементов желчных протоков и назобилиарное дренирование при РПХГ (через зонд, введенный выше места сужения желчных протоков), чрезкожную пункцию желчного пузыря, холецистостомию и холедохостомию.
Если состояние пациента не улучшается, может потребоваться более сложное вмешательство: чрескожное транспеченочное дренирование желчных протоков.
После того, как состояние больного нормализуется, рекомендуют использование эндоскопических методик лечения. Во время эндоскопии проводят расширение (эндоскопическое бужирование) желчных путей при их рубцовом стенозе и опухолевых стриктурах, введение в желчные пути специальной пластиковой или сетчатой трубки для сохранения их просвета (эндоскопическое стентирование холедоха).
При обтурации конкрементом рубцово-суженного сосочка двенадцатиперстной кишки может потребоваться эндоскопическая баллонная дилатация сфинктера Одди.
Если удалить конкременты и другие препятствия для оттока желчи эндоскопическим способом не получается, требуется проведение расширенной операции. Во время такого оперативного вмешательства производится вскрытие холедоха (холедохотомия), поэтому в дальнейшем нужно предотвратить просачивание желчи через швы желчного протока в брюшную полость.
Для этого производится наружное дренирование желчных путей по Керу (Т-образной трубкой), а после холецистэктомии — наружное дренирование желчных протоков по Холстеду (поливинилхлоридным катетером, введенным в культю пузырного протока).
Если не провести своевременное хирургическое лечение закупорки желчных протоков, у пациента может развиться сепсис, билирубиновая энцефалопатия, цирроз печени, печеночная недостаточность (при полной закупорке желчных протоков – острая, а при частичной – хроническая).
www.krasotaimedicina.ru
УЗИ желчного пузыря назначается врачом-гастроэнтерологом в следующих случаях:
- частые боли в правом подреберье, которые не снимаются болеутоляющими средствами;
- ощущение тяжести или дискомфорта в области печени;
- чувство горечи во рту;
- желтушность кожных покровов и видимых слизистых;
- злостное нарушение питания:
- злоупотребление острой, жирной, жареной, копченой едой;
- нерегулярные приемы пищи;
- чрезмерное увлечение низкокалорийными диетами;
- длительный прием лекарственных средств;
- отклонение от нормы в лабораторных анализах крови (АЛТ, АСТ, билирубин и т. д.);
- желчнокаменная болезнь;
- дискинезия желчевыводящих путей;
- травмы брюшной полости;
- различные интоксикации (отравления) организма, в том числе и при злоупотреблении алкоголем;
- мониторинг состояния желчевыводящей системы при опухолях или подозрении на злокачественный процесс;
- при выборе и назначении гормональных контрацептивов (если у женщины есть предрасположенность к болезням желчного пузыря, то прием противозачаточных таблеток может ускорить образование желчного камня и спровоцировать его воспаление. Поэтому заболевания желчного пузыря являются относительным противопоказанием к приему гормональных контрацептивов);
- ожирение;
- контроль эффективности лечения.
На заметку: пациентам с удаленным желчным пузырем проводится специализированное УЗИ – динамическая эхо-холедохография (ультразвуковое исследование протоков с пищевой нагрузкой).
Кроме тяжелых повреждений кожного покрова в области исследования (открытые раны, ожоги, инфекционные поражения) противопоказаний к процедуре нет.
Подробная характеристика метода проводится на основании нескольких главных критериев. Описывается то, на чем основана работа методики, какую информацию врач получит с ее помощью, механизм проведения самой манипуляции.
Метод основан на изучении уровней печеночных ферментов и билирубина. Диагностика желчного пузыря предполагает изучение уровня щелочной фосфатазы (ЩФ), гамма-глутамилтрансферазы (ГГТ), холестерина.
Повышение значений вышеперечисленных ферментов и фракции прямого билирубина свидетельствует о застое желчи (холестазе). Увеличиваться могут все показатели или только некоторые.
Чтобы дифференцировать поражение печени также исследуют активность аланинаминотрансферазы (АлТ), аспартатаминотрансферазы (АсТ). Анализ требует забора крови исключительно из вены.
Сейчас этот метод является одним из «золотых стандартов» диагностики патологий желчных протоков, желчного пузыря и многих других болезней. Работа основана на том, что аппарат генерирует специфические ультразвуковые волны, которые проходят через ткани организма.
Органы с различной плотностью неодинаково отражают волны УЗИ, что позволяет визуализировать структуру органа на мониторе, оценить его размеры и строение. Кроме структуры, метод способен предоставить информацию о наличии конкрементов в желчном пузыре, оценить его тонус, размеры, функцию.
Основные преимуществами исследования:
- достаточная информативность;
- безопасность и комфорт для пациента;
- отсутствие возрастных ограничений;
- быстрота выполнения;
- низкая цена относительно других обследований.
Его недостатком будет человеческий фактор, так как интерпретацию информации с монитора производит врач УЗИ. Таким образом, результат напрямую зависит от его квалификации и опыта, а также от технических характеристик аппаратуры.
В наши дни метод применяется редко, так как большинство докторов назначает УЗИ. Стоит отметить, что дуоденальное зондирование забыто крайне несправедливо.
Это сложная манипуляция, которая позволяет качественно и количественно оценить все три фракции желчи (А, В, С), определяет уровень ферментов дуоденального содержимого. В результате можно выявить как функциональную, так и органическую патологию желчевыводящих путей и желчного пузыря.
Пациент заглатывает желудочный зонд (лучше двойной) до отметки 40 см, в этом положении зонд продвигается еще на десять сантиметров, специалист делает забор содержимого. Затем человек продолжает заглатывание зонда до отметки 70 см и ложится на правый бок, предварительно подложив под тазовое кольцо валик.
Под правое подреберье обязательно помещается грелка для лучшего оттока желчи. На протяжении часа зонд продвигается еще на двадцать сантиметров, после чего в контейнер начинает поступать содержимое двенадцатиперстной кишки.
Далее производится забор остальных фракций желчи с помощью введения специальных препаратов (еще около часа).
Преимуществами метода являются такие особенности:
- хорошая информативность;
- относительная безопасность для пациента;
- невысокая цена.
Основными минусами будут дискомфорт для больного, высокие требования к квалификации персонала, проводящего манипуляцию, ограниченность применения при сопутствующей патологии.
Холецистография – рентгенологический метод исследования, который также стал редко использоваться с момента появления УЗИ. Внутрь пищеварительного тракта вводится контрастное вещество.
В режиме реального времени выполняется серия рентгеновских снимков, которая позволяет визуализировать орган и оценить его функциональные способности. За счет этого врач получает информацию о способности желчного пузыря концентрировать желчь, его подвижности и сократимости, об образовании рентгенпозитивных конкрементов.
Человек выпивает контрастное вещество, которое в дальнейшем попадает в желчь. Далее, специалист делает серию снимков через определенное время.
- комфорт для пациента;
- достаточная информативность;
- адекватная цена.
К недостаткам холеграфий относят невозможность визуализировать рентгеннегативные конкременты и получаемое пациентом незначительное облучение.
Холецсинтиграфия представляет собой относительно новую методику, с помощью которой есть возможность обследовать желчный пузырь, выявить патологию его структуры и функции, желчных протоков, отследить динамику движения желчи. Помимо этого, определяется синтетическая функция печени.
Суть исследования в отслеживании перемещения специфического радионуклида, который вводится внутривенно. После этого выполняется несколько рентгеновских снимков. Применяется метод при заболевании ЖКТ, требующем более точной визуализации, чем дают простые исследования.
Холецистография это метод исследования анатомии и функции желчных протоков и пузыря при помощи рентгена и контрастного вещества. В качестве контраста выступает препарат Билитраст (перорально) или Билигност (внутривенно), который на 52% состоит из йода, что позволяет ему на рентгеновских снимках подсвечивать орган изнутри.
Таким образом рентгенолог может увидеть форму, положение и величину пузыря, его способность концентрировать желчь и сокращаться после приема жирной пищи.
Этот метод диагностики существует почти столетие, и за это время доказал свою эффективность и безопасность. Кроме того, технология выполнения исследования отличается относительной простотой.
Сегодня холецистографию стали применять реже, чему поспособствовало развитие других методов диагностики, таких как ультразвуковое исследование и радиоизотопная холеграфия.
Целью диагностического метода является выявление патологий пузыря:
- дискинезия желчевыводящих путей — патология, при которой нарушение моторики органа приводит к нарушению выведения желчи по протокам;
- желчнокаменная болезнь — метод используется для определения камней и оценки функции пузыря патология;
- опухоли пузыря и функционирование органа на их фоне.
Показанием для назначения процедуры может выступать как уже диагностированная патология (контроль проводимого лечения), так и жалобы пациента на боли в подреберье, нарушения переваривания жиров (первичная диагностика).
Процедура противопоказана в следующих случаях:
- беременность и период лактации;
- хроническая почечная недостаточность;
- хроническая печеночная недостаточность;
- сердечно-сосудистая недостаточность;
- аллергия на контрастное вещество;
- желтуха;
- перфорация пузыря и желчный перитонит;
- цирроз печени;
- острый холангит (воспаление желчных протоков).
Вызвать обструкцию желчных путей может как их закупорка изнутри, так и сдавление извне. Механическое препятствие оттоку желчи может быть полным или частичным, от степени обструкции зависит яркость клинических проявлений.
Существует ряд заболеваний, которые могут способствовать нарушению прохождения желчи из печени в двенадцатиперстную кишку. Закупорка желчных протоков возможна при наличии у пациента: конкрементов и кист желчных путей; холангита или холецистита; рубцов и стриктур протоков; опухолей поджелудочной железы, гепатобилиарной системы; панкреатита, гепатита и цирроза печени; увеличения лимфатических узлов ворот печени; паразитарных инвазий; травм и оперативных вмешательств на желчных путях.
Патогенез закупорки желчных протоков многокомпонентный, началом обычно служит воспалительный процесс в желчных путях. Воспаление приводит к утолщению слизистой, сужению просвета протоков.
Если в этот момент в протоки попадает конкремент, он не может самостоятельно покинуть холедох и вызывает полное или частичное перекрытие его просвета. Желчь начинает скапливаться в желчных путях, вызывая их расширение.
Из печени желчь может сначала попадать в желчный пузырь, значительно растягивая его и вызывая обострение симптомов холецистита. Если в желчном пузыре есть конкременты, они могут попадать в пузырный проток и перекрывать его просвет.
При отсутствии оттока желчи по пузырному протоку может развиться эмпиема или водянка желчного пузыря. Неблагоприятным прогностическим признаком при закупорке желчных путей является секреция слизистой холедоха беловатой слизи (белой желчи) – это говорит о начале необратимых изменений в желчных протоках.
Вызываемая обструкцией желчных путей, проблема заключается не только в образовании внутренней закупорки, но и как следствие внешнего сдавливания. Врачами выделяется полное или частичное механическое препятствие для оттока желчи. Причем его степень будет зависеть от того, какие клинические проявления наблюдаются в данный момент.
Уже известно, что существует целый ряд заболеваний, способных привести к нарушению проходимости, в результате которой появляются внутрипеченочные боли как следствие отсутствия или неполного течения желчи из печени в двенадцатиперстную кишку.
Классификация методов холецистографии осуществляется по способу введения контраста. Выполнить это можно 4 способами.
Если организм человека плохо реагирует на компоненты препарата для контраста, ему следует заменить рентген желчного пузыря другим методам диагностики, например, УЗИ.
Пероральная холецистография предполагает, что пациент выпьет раствор препарата Билитраст за 12 часов до исследования, запив его подслащенной водой или чаем.
Развитие закупорки желчевыводящих протоков не наступает одномоментно – она складывается из многих звеньев. В большинстве случаев процесс начинается с инициации воспаления в желчных путях.
Это приводит к тому, что их слизистая оболочка постепенно утолщается, собирается в выраженные складки, что, в свою очередь, приводит к сужению поперечного сечения (просвета) протоков. Так как при запуске патологического процесса изменения претерпевает и желчь, параллельно в ней образуется сначала мелкодисперсный осадок, затем песок и, наконец, камни.
Если хотя бы один камень попадет в «ловушку» складок утолщенной слизистой оболочки протоков, он не может самостоятельно продвинуться в направлении из холедоха до 12-перстной кишки и закупоривает (полностью или частично) его просвет.
В данных условиях путь оттока желчи перекрыт, из-за чего она начинает скапливаться в желчевыводящих путях, давить изнутри на их стенки и растягивать их. Попадая в желчный пузырь, застойная желчь тоже давит на его стенку и усугубляет воспаление слизистой оболочки.
В свою очередь, камни, имеющиеся в желчном пузыре, попадают в пузырный проток и перекрывает его просвет. Так как желчь все больше и больше скапливается в желчном пузыре, образуется его водянка, а при присоединении инфекции – эмпиема (гнойное воспаление).
Желчь, скапливающаяся во внутрипеченочных протоках, рано или поздно начинает давить на клетки печени и разрушать их. Из разрушенных клеток желчные кислоты и билирубин (желчный пигмент) попадают в кровь.
Существует несколько стадий развития болезней желчного пузыря. Исходя от этапа, можно выявить признаки заболевания. Обычно присутствует достаточно интенсивная боль, которая становится основным симптомом. При этом она бывает не только в правой части живота, может проявляться во всем животе, отдавая спазмами в желудок и другими неприятными ощущениями.
Нередко приступ такой болезни может сопровождаться обильной рвотой, независимо от этапа болезни. Характерным становится ощущение во рту горечи после рвоты, при этом цвет рвотных масс обычно желтый, насыщенный. Заметно сильное кишечное расстройство, сопровождаемое дисбактериозом. Могут появиться проблемы с мочеиспусканием, запоры.
Приступы нередко сопровождаются резким пожелтением кожи и глаз. Такое явление само проходит после фазы резкого обострения.
Необходимо отметить, что резкая фаза может наступить неожиданно, зачастую без провоцирующих обстоятельств. Правда, выявить наличие нарушений в работе желчного пузыря можно задолго до начала приступа.
Тошнота, ощущение дискомфорта, незначительное давление справа могут свидетельствовать о нарушении работы этого органа. В некоторых случаях, чтобы справиться с болезнью, достаточно придерживаться легкой диеты.
Причиной неприятных ощущений может быть нехватка либо переизбыток холестерина.
В основном заболевшие люди жалуются терапевту на частое подташнивание до и после еды; на частый выброс горечи из пищевода; на частые расстройства пищеварения.
Если у человека появляются такие симптомы, терапевт рекомендует обследование у гастроэнтеролога.
Именно здесь будет назначена полная диагностика желчного пузыря, по которой специалист сможет определить начало патологии.
Согласно медицинской статистике, с таким явлением сталкиваются около 20% исследуемых людей. Причем большинство из них — женщины.
Какие симптомы заболевания желчного пузыря? Большинство болезней желчного пузыря имеют общие признаки.
У больных могут наблюдаться следующие симптомы:
-
При желчекаменной болезни боль локализуется в правом подреберье и может отдавать в правую лопатку, плечо, ключицу или левую половину тела. Боль имеет острый приступовидный характер и провоцируется погрешностями в питании.
- Хронический холецистит проявляется ноющей болью, интенсивность которой нарастает при нарушении диеты. Болезненные ощущения локализуются в подреберье справа, а иногда в эпигастрии и могут проецироваться в правую лопатку, ключицу или плечо.
- Дискинезия желчного пузыря. У больных гиперкинетическим типом дискинезии наблюдаются приступообразные боли. При гипокинетической дискинезии пациенты жалуются на чувство тяжести и распирания в правом подреберье или ноющую боль, которая отдает в правую половину тела, лопатку, плечо или ключицу.
- Острый холангит проявляется достаточно сильной болью, которая может даже вызвать болевой шок. Локализация и иррадиация боли, аналогичные вышеописанным заболеваниям.
- Карцинома желчного пузыря длительное время протекает бессимптомно. На поздних стадиях заболевания у больных появляются сильные боли, которые не снимают даже болеутоляющие препараты.
Начальные проявления закупорки желчных протоков напоминают симптомы холецистита или желчной колики, с которыми пациент может быть госпитализирован в отделение гастроэнтерологии. Предварительная диагностика осуществляется с помощью такого простого и безопасного метода, как ультрасонография поджелудочной железы и желчных путей.
Если будут обнаружены конкременты желчных путей, расширение холедоха и внутрипеченочных желчных протоков, для уточнения диагноза может потребоваться проведение МР-панкреатохолангиографии, компьютерной томографии желчевыводящих путей.
Для уточнения причины механической желтухи, расположения конкремента, степени закупорки желчных путей проводится чрескожная чреспеченочная холангиография, динамическая сцинтиграфия гепатобилиарной системы.
Они позволяют обнаружить нарушение динамики желчи, ее оттока из печени и желчного пузыря.
Наиболее информативным методом диагностики закупорки желчных протоков является ретроградная холангиопанкреатография. Данная методика включает в себя одновременное эндоскопическое и рентгенологическое исследование желчевыводящих путей.
При обнаружении камней в просвете протока во время проведения этой процедуры может быть произведена экстракция конкрементов из холедоха. При наличии опухоли, сдавливающей желчный проток, берется биопсия.
В биохимических пробах печени отмечается повышение уровня прямого билирубина, щелочной фосфатазы, трансаминаз, амилазы и липазы крови. Протромбиновое время удлиняется. В общем анализе крови может быть выявлен лейкоцитоз со сдвигом лейкоформулы влево, снижение уровня эритроцитов и тромбоцитов. В копрограмме обнаруживается значительное количество жира, желчные кислоты отсутствуют.
- Врач для себя выделяет требуемый участок внутренних органов, который подвергается обследованию.
- Пациенту необходимо снять одежду до пояса и избавиться от металлических предметов: цепочки, часы, браслеты, кольца, брючные ремни и серьги (для женщин).
- При помощи шприца или специального катетера внутривенно подаётся контрастное вещество (при исследовании методом холангиографии).
- Пациент укладывается непосредственно перед камерой томографа, на спину, ровно по центру выдвижного стола.
- Во время проведения процедуры нельзя позволять пациенту двигаться, во избежание искажения результатов исследования руки, ноги и голову фиксируют при помощи специальных ремней и креплений.
- При возможных или имеющихся заболеваниях сердца и дыхательной системы допускается использование датчиков, фиксирующих дыхательную деятельность и сердечный ритм во время проведения процедуры.
- После этого выдвижной стол автоматически отправляется в камеру томографа, а специалист наблюдает на экране монитора вид исследуемого участка и внутреннюю полость желчного пузыря в трёхмерном изображении.
- Параллельно врач отдаёт указания о необходимых действиях во время процедуры. К ним относятся: глубокий вдох, выдох и задержка дыхания на определённый период.
- После завершения исследования томограф отключается, стол выезжает в прежнее положение, пациент освобождается от креплений и может спокойно одеваться.
В связи с тем, что данный недуг имеет симптомы сходные с большинством заболеваний печени (желтуха), а также желудочно-кишечного тракта (рвота, тошнота), то его диагностика имеет свои особенности.
Важно понимать, что при любых непонятных симптомах, нужно сразу обращаться к врачу и проходить комплексное обследование, которое поможет выявить холецистит.
Диагностика данного заболевания происходит следующим образом:
- Происходит первичный врачом осмотр, на котором специалист определяет дальнейший ход исследований.
- Назначается анализ асд, а также крови. Само по себе асд — это специальное исследование, которое проводится во всех случаях, когда есть подозрение на заболевание печени или желчного пузыря. Исследование асд поможет выявить отклонения, которые имеются в желчном пузыре.
- Врач может назначить УЗИ или компьютерную томографию. Такие исследования одинаковые и не могут назначаться одновременно. Если врач рекомендует так сделать, значит он хочет заработать на пациенте.
- Внутреннее исследование с помощью специального зонда, который глотает больной. Зонд отбирает образцы желчи, которые затем исследуются.
- Радиологическое исследование, которое предусматривает прием специального препарата, который содержит безопасные для организма радионуклиды. Они попадают внутрь кровеносной системы и доставляются в желчный пузырь, после чего делается спектральный анализ желчи, а также стенок желчного пузыря.
- Рентген. С его помощью можно определить утолщение стенок данного органа, наличие камней, а также закупорку желчных протоков.
Как видно, есть множество способов по диагностике этой болезни.
Но на практике, больше всего используется анализ крови, асд, а также ультразвуковое исследование (УЗИ) или компьютерная томография.
Особое внимание уделяется асд, так как, именно, исследование асд, способно выявить любую патологию печени и желчного пузыря. Анализ асд еще называется печеночным исследованием на предмет наличия желтухи и других патологий печени (цирроз).
Для диагностики печени и желчного пузыря на возможность выявления патологий различного характера используются передовые методы исследования, дающие возможность своевременно выявить развивающуюся болезнь. Для успешного излечения анализы и назначенные наблюдающим пациента врачом медицинские обследования очень важно провести не затягивая, в кратчайшие сроки.
Главные инструментальные методы исследования:
- 1. Дуоденальное зондирование занимает очень важное место в проверке состояния желчевыделительной системы. Во время этой процедуры происходит сбор желчи, определяется время, в течение которого она выделялась. Затем оценивается ее консистенция, цвет, объем, наличие или отсутствие примесей и включений. При обнаружении включений в виде белых хлопьев желчь, собранную во время процедуры, отправляют на микробиологический анализ для выявления возбудителя заболевания и подтверждения диагноза.
- 2. УЗИ. В ходе этой процедуры определяют толщину стенок желчного пузыря, его форму и расположение, наличие или отсутствие перегибов. Иногда обнаруживают камни в полости данного органа. Данное исследование позволяет многое сказать о состоянии желчевыделительной системы, о нарушении ее работы и наличии заболевания. Нередко благодаря УЗИ обнаруживается или подтверждается наличие желчнокаменной болезни или воспалительного процесса.
Помимо этих двух методов, иногда применяют рентгенологическое исследование желчного пузыря, холангиопанкреатографию и компьютерную томографию.
Рентген применяют для нахождения камней в желчном пузыре и для оценки его работы. Холангиопанкреатография необходима для осмотра места выхода желчевыводящего протока в двенадцатиперстную кишку и применяется при подозрении на его закупорку. Компьютерная томография используется тогда, когда другие виды инструментального обследования не могут применяться к пациенту из-за наличия противопоказаний.
Жалобы при закупорке желчевыводящих путей довольно типичны и позволяют врачу с большой долей вероятности поставить диагноз. Подтверждению диагноза помогут данные физикального обследования больного – осмотр, пальпация (ощупывание), перкуссия (простукивание) и аускультация (вслушивание фонендоскопом) живота, а также инструментальные и лабораторные методы диагностики.
Если появились признаки, указывающие на возможное поражение печени или желчного пузыря, необходимо обратиться к участковому терапевту и пройти всестороннее обследование.
Какие нужно сдать анализы чтобы проверить печень желчный пузырь на предмет выявления возможных патологий?
Перечень анализов и исследований при болезнях печени:
- Общий анализ крови.
- Глюкоза крови.
- Коагулограмма.
- Биохимическое исследование крови: билирубин (общий, прямой, непрямой); холестерин; триглицериды; щелочная фосфатаза; трансаминазы; общий белок и белковые фракции; мочевина.
- Маркеры вирусных гепатитов.
- Общий анализ мочи .
- Моча на желчные пигменты.
- Копрограмма.
- Кал на скрытую кровь.
- Фиброгастродуоденоскопия и рентгеноскопия пищевода и желудка для определения варикозно расширенных вен пищевода и желудка.
- УЗИ брюшной полости с определением признаков портальной гипертензии.
- Проведение опроса на предмет выявления злоупотребления алкоголем.
Перечень анализов и исследований при болезнях желчного пузыря:
- Общий анализ крови.
- Глюкоза крови.
- Копрограмма.
- Фиброгастродуоденоскопия.
- УЗИ брюшной полости, при необходимости проведение пробного завтрака с динамическим наблюдением за сократимостью желчного пузыря.
- Дуоденальное зондирование с микроскопией и посевом желчи.
Дополнительными анализами на заболевания печени и желчного пузыря после холецистэктомии (хирургического удаления желчного пузыря) являются исследования на билирубин, холестерин, триглицериды, щелочную фосфатазу, трансаминазы, амилазу и желчные пигменты. Также дополнительным анализом для печени и желчного пузыря является общее исследование мочи.
К современным методам диагностики заболеваний печени и желчного пузыря относится ультразвуковое исследование. В подавляющем большинстве случаев УЗИ вполне достаточно для обнаружения камней в желчном пузыре, определения их размеров, количества, местоположения, наличия или отсутствия признаков воспаления.
Данный метод исследования печени и желчного пузыря не требует сложной подготовки, не имеет противопоказаний, абсолютно безболезненный.
Вероятность обнаружения камней в желчном пузыре достигает 96%. Кроме этого, при ультразвуковом обследовании можно собрать информацию и о соседних органах.
К другим методам диагностики болезней печени и желчного пузыря относятся: рентгенографическое или рентгеноскопическое обследование, рентгенография с введением контрастного вещества (если у пациента нет аллергии на контрастное вещество), компьютерная томограмма органов брюшной полости.
Понятно, что на настоящий момент основным методом обследования желчного пузыря является УЗИ. Но как бы не был хорош метод, современен аппарат, квалифицирован врач, больному необходимо самым тщательным образом к нему подготовиться.
В связи с тем, что данный недуг имеет симптомы сходные с большинством заболеваний печени (желтуха), а также желудочно-кишечного тракта (рвота, тошнота), то его диагностика имеет свои особенности.
- Происходит первичный врачом осмотр, на котором специалист определяет дальнейший ход исследований.
- Назначается анализ асд, а также крови. Само по себе асд — это специальное исследование, которое проводится во всех случаях, когда есть подозрение на заболевание печени или желчного пузыря . Исследование асд поможет выявить отклонения, которые имеются в желчном пузыре.
- Врач может назначить УЗИ или компьютерную томографию. Такие исследования одинаковые и не могут назначаться одновременно. Если врач рекомендует так сделать, значит он хочет заработать на пациенте.
- Внутреннее исследование с помощью специального зонда, который глотает больной. Зонд отбирает образцы желчи, которые затем исследуются.
-
Радиологическое исследование, которое предусматривает прием специального препарата, который содержит безопасные для организма радионуклиды. Они попадают внутрь кровеносной системы и доставляются в желчный пузырь, после чего делается спектральный анализ желчи, а также стенок желчного пузыря.
- Рентген. С его помощью можно определить утолщение стенок данного органа, наличие камней, а также закупорку желчных протоков.
Диагностикой и лечением заболеваний желчного пузыря занимается врач-терапевт, врач-гастроэнтеролог, врач-хирург или врач-гепатолог. В первую очередь, при появлении симптомов болезней данного органа нужно обратиться к врачу-терапевту, который при необходимости направит вас к смежным специалистам.
При объективном обследовании доктор обязательно проводит пальпацию печени и желчного пузыря, с помощью которой можно определить болевые точки, то есть пузырные симптомы, а именно:
- симптом Кера – боль при пальпации желчного пузыря на вдохе;
- симптом Георгиевского-Мюсси – появление болезненных ощущений при надавливании на точку, которая расположена между ножками правой грудинно-ключично-сосцевидной мышцы;
- симптом Ортнера-Грекова – боль провоцируется постукиванием ребром ладони по правой реберной дуге.
Но жалоб, анамнеза и объективных данных будет мало для постановки точного диагноза, поэтому больным назначаются следующие дополнительные исследования:
- общий анализ крови, который применяется с целью определения изменений крови, характерных ля воспалительного процесса в организме;
- общий и биохимический анализ мочи позволяет выявить повышенный уровень уробилиногена;
- копрограмма покажет нарушения пищеварительной функции;
- дуоденальное зондирование. Данный метод выполняется с помощью тоненького резинового зонда, который помещается через ротовую полость в двенадцатиперстную кишку для забора порций желчи.
- химический анализ желчи применяется для изучения ее состава.
- посев желчи позволяет предположить этиологию заболевания;
- ультразвуковое обследование органов брюшной полости. С помощью данного метода можно изучить анатомические особенности желчного пузыря и выявить органические изменения, воспаление и наличие конкрементов.
- биопсия, которая выполняется тонкой иглой под контролем УЗИ. Полученный материал исследуют под микроскопом на счет наличия онкоклеток.
- холангиография – это рентгенконтрастное исследование желчного пузыря и желчных проток;
- компьютерная томография применяется в основном при раке желчного пузыря для оценки распространенности отсевов.
Холецистит — это коварное заболевание, которое имеет диагнозы, сходные с другими заболеваниями кишечного тракта и желудка. Если его вовремя не диагностировать, то может наступить даже летальный исход либо будет удаление желчного пузыря. Поэтому при появлении непонятных симптомов лучше обратиться к врачу.
- Общий анализ крови.
- Глюкоза крови.
- Коагулограмма.
- Биохимическое исследование крови: билирубин (общий, прямой, непрямой); холестерин; триглицериды; щелочная фосфатаза; трансаминазы; общий белок и белковые фракции; мочевина.
- Маркеры вирусных гепатитов.
- Общий анализ мочи.
- Моча на желчные пигменты.
- Копрограмма.
- Кал на скрытую кровь.
- Фиброгастродуоденоскопия и рентгеноскопия пищевода и желудка для определения варикозно расширенных вен пищевода и желудка.
- УЗИ брюшной полости с определением признаков портальной гипертензии.
- Проведение опроса на предмет выявления злоупотребления алкоголем.
Проблемы с желчным пузырем встречаются у 300 человек на 100 тысяч населения. Своевременное обнаружение болезни очень важно. Не последнее место в диагностике этой группы болезней занимают анализы, так как они наиболее информативны и позволяют достаточно точно установить наличие нарушений в работе данного органа.
Кроме перечисленных анализов, в диагностических целях рассматриваются и другие, менее известные: анализы на щелочную фосфатазу, С-реактивный белок, АсАТ и АлАТ. Повышение щелочной фосфатазы указывает не только на патологию желчного пузыря, но и на проблемы с печенью.
Уровень С-реактивного белка повышается при воспалительном процессе, в частности может указывать на воспаление в желчном пузыре. АсАТ и АлАТ— важные показатели работы печени.
Существует немало исследований, направленных на проверку желчного пузыря. Все эти анализы помогают достаточно точно понять, имеются ли нарушения в работе этого органа или нет.
Стоит напомнить, что для постановки диагноза недостаточно пройти какое-то одно исследование из представленных выше. Один вид обследования должен дополнять другой. Только в этом случае получится объективная картина состояния здоровья больного.
Здоровая печень — залог вашего долголетия. Этот орган выполняет огромное количество жизненно необходимых функций. Если были замечены первые симптомы заболевания желудочно-кишечного тракта или печени, а именно: пожелтение склер глаз, тошнота, редкий или частый стул, вы просто обязаны принять меры.
Проверка печени должна для каждого современного человека стать привычным профилактическим мероприятием, т.к. медики утверждают, что абсолютно все люди сейчас находятся в зоне риска заболеваний этого терпеливого жизненно важного органа.
Врачи связывают угрозу с плохой экологией, употреблением алкоголя, особенно некачественного, большим объемом жирной пищи и нерегулярным, неправильным питанием. Также повышают вероятность болезней пассивный образ жизни, сидячая работа и отсутствие физических нагрузок.
Большинство людей страдает болезнями печени, кто-то обращает на них внимание и обращается к врачу, а кто-то остается со своими проблемами и ждет, что само все пройдет.
Конечно, так не бывает, любое заболевание имеет свое начало, ремиссию и хронизацию при несвоевременном лечении.
Чтобы этого не произошло, необходимо обращаться к врачу при первых симптомах поражения. Лечащий врач назначит необходимые анализы для печени, с помощью которых можно узнать насколько серьезное заболевание.
Печеночные пробы смогут наглядно указать на патологию. Проверка не займет много времени.
Относительно поражения, то в большинстве случаев, люди страдают на биллиарные расстройства (дискенизию желчевыводящих путей, холецистит калькулезный и некалькулезный).
Как проверить печень, если имеется подозрение на серьезное заболевание этого важнейшего органа? Проблемы с печенью могут долгое время оставаться незамеченными, поскольку в ее тканях нет нервных окончаний и болевой синдром проявляется уже на последних стадиях поражения, когда орган увеличивается в размерах, деформируется и начинает давить на собственную оболочку (глиссоновую капсулу).
Сегодня поговорим о том, как проверить состояние печени, какие анализы нужно для этого сдать и на какие тревожные симптомы обратить внимание, чтобы своевременно обратиться за медицинской помощью.
Печень – главный фильтр нашего организма. Это самая крупная железа, которая играет важную роль в процессах пищеварения и обмена, отвечает за очищение крови от аллергенов, токсичных и ядовитых соединений, является своеобразным «депо» в котором откладываются запасы гликогена, витаминов, микроэлементов, необходимых для обеспечения организма энергией.
В список ее функций входит обезвреживание и удаление из организма избытков гормонов, витаминов, регуляция углеводного обмена, синтез холестерина, липидов, билирубина, а также желчи и прочих гормонов и ферментов, участвующих в процессе пищеварения.
В последние годы медики с тревогой отмечают значительный прирост заболеваний, связанных с печенью. Чаще всего диагностируется жировой гепатоз, токсические и алкогольные поражения, к развитию которых ведут неправильное питание, вредные привычки, нездоровый образ жизни.
При нарушении функций печени, в крови увеличивается объем токсинов и прочих вредных веществ и организма в прямом смысле слова начинает отравлять сам себя. На фоне интоксикации ухудшается общее самочувствие и появляются характерные жалобы.
Всем пациентам с закупоркой желчных протоков требуется консультация гастроэнтеролога и хирурга. После проведения всех обследований, выяснения локализации и степени обструкции, определяется тактика оперативного лечения.
Если состояние пациента тяжелое, может потребоваться его перевод в отделение интенсивной терапии для проведения антибактериальной, инфузионной и дезинтоксикационной терапии. До стабилизации состояния больного проведение расширенной операции может быть опасным, поэтому используют неинвазивные методики облегчения оттока желчи.
К ним относят экстракцию конкрементов желчных протоков и назобилиарное дренирование при РПХГ (через зонд, введенный выше места сужения желчных протоков), чрезкожную пункцию желчного пузыря, холецистостомию и холедохостомию.
Если состояние пациента не улучшается, может потребоваться более сложное вмешательство: чрескожное транспеченочное дренирование желчных протоков.
После того, как состояние больного нормализуется, рекомендуют использование эндоскопических методик лечения. Во время эндоскопии проводят расширение (эндоскопическое бужирование) желчных путей при их рубцовом стенозе и опухолевых стриктурах, введение в желчные пути специальной пластиковой или сетчатой трубки для сохранения их просвета (эндоскопическое стентирование холедоха).
При обтурации конкрементом рубцово-суженного сосочка двенадцатиперстной кишки может потребоваться эндоскопическая баллонная дилатация сфинктера Одди.
Если удалить конкременты и другие препятствия для оттока желчи эндоскопическим способом не получается, требуется проведение расширенной операции. Во время такого оперативного вмешательства производится вскрытие холедоха (холедохотомия), поэтому в дальнейшем нужно предотвратить просачивание желчи через швы желчного протока в брюшную полость.
Для этого производится наружное дренирование желчных путей по Керу (Т-образной трубкой), а после холецистэктомии — наружное дренирование желчных протоков по Холстеду (поливинилхлоридным катетером, введенным в культю пузырного протока).
Если не провести своевременное хирургическое лечение закупорки желчных протоков, у пациента может развиться сепсис, билирубиновая энцефалопатия, цирроз печени, печеночная недостаточность (при полной закупорке желчных протоков – острая, а при частичной – хроническая).
Так как признаки даже несущественной закупорки желчных путей могут сигнализировать о развитии серьезных последствий, такого больного следует госпитализировать в отделение хирургии.
Методы лечения, которые применяется:
Консервативные методы лечения при закупорке желчных путей считаются вспомогательными – основополагающей является хирургическая тактика. Возможны случаи, когда блок желчных протоков миновал сам по себе (например, сгусток слизи или конкремент самостоятельно покинул проток), но это не означает излечение – рано или поздно закупорка повторится. Поэтому следует ликвидировать ее причину.
Так как требуется незамедлительное облегчение оттока желчи, применяют такие неинвазивные (неоперативные) методы, как:
- экстракция (извлечение) камней из желчных путей через зонд и последующее дренирование через назобилиарный зонд (введенный через нос);
- чрескожная пункция (прокол) желчного пузыря;
- холецистостомия (наложение анастомоза между желчным пузырем и внешней средой);
- холедохостомия (наложение анастомоза между главным желчным протоком и внешней средой);
- чрескожное транспеченочное дренирование.
При нормализации состояния больного рекомендуется более радикальное вмешательство, которое позволит убрать причину закупорки желчных путей. Придерживаются двух методик:
- лапароскопии – вмешательства с помощью лапароскопа (зонда со встроенной оптикой);
- лапаротомии – операции с вскрытием брюшной полости.
Эндоскопический метод менее травматичен – при нем все манипуляции проводят через несколько небольших отверстий в брюшной стенке. Его не применяют в осложненных случаях, когда следует перейти на открытый метод операции, во время которого оперирующий хирург получит больше свободы действий.
Также на открытый метод операции переходят, если с помощью эндоскопа не получается достичь результата из-за технических причин. Во время открытого метода проводят те же манипуляции, что что и во время лапароскопического.
Всем пациентам обязательно назначается диета, о принципах которой мы расскажем далее.
Этиотропное лечение заключается в применении препаратов, которые направлены на устранение причины. При холециститах показана антибактериальная терапия, при камнях, карциноме или полипах желчного пузыря – оперативное вмешательство.
Патогенетическое лечение заключается в применении препаратов, которые нормализуют работу желчного пузыря. С этой целью могут применяться спазмолитические, дезинтоксикационные, противовоспалительные и ферментативные препараты.
Симптоматическое лечение предполагает назначение болеутоляющих, желчегонных, жаропонижающих и других препаратов. При болях могут применяться такие препараты, как Кетонал, Баралгин, Дротаверин, Спазмолгон и другие.
Настоятельно не рекомендуем заниматься самолечением, поскольку оно не всегда приносит ожидаемый эффект и может нанести вред здоровью.
Народные средства станут отличным дополнением традиционных лечебных мероприятий.
Даже специалисты часто традиционную терапию патологии желчного пузыря дополняют фитотерапией. К вашему вниманию рецепты самых эффективных средств и показания к их применению.
Диагностика проблем с желчевыводящими протоками – трудный процесс. У всех заболеваний органа симптоматика схожа. В диагностические мероприятия в обязательном порядке включаются общие анализы крови, мочи и кала.
Кроме этого, для определения причин закупорки, сужения или расширения жёлчных протоков врач, в зависимости от необходимости и наличия требуемого оборудования, назначает:
- ультразвуковое исследование печени, жёлчного пузыря и протоков;
- рентгенограмму брюшной полости;
- биопсию печени;
- компьютерную томографию органов брюшной полости.
Без верной диагностики лечение жёлчных протоков малоэффективно. Терапия зависит от характера заболевания. Обструкция жёлчных протоков лечится хирургическим путём. Часто без операций трудно обойтись и в случае образования камней или при запущенном воспалении. С помощью хирургического вмешательства удаляют кисты, доброкачественные и злокачественные новообразования.
В случае расширения внутрипечёночных жёлчных протоков или внепечёночных, терапия проводится комплексно. В первую очередь устраняется причинная изменения каналов. Далее, терапия направлена на сужение просветов.
В зависимости от заболевания лечение проводится с использованием следующих методов:
- Конгломераты в протоках. Соблюдение диеты. Из рациона исключается жирная и острая пища. Пациенту необходимо следить за своим весом. Больному прописываются средства на основе урсодезоксихолевой кислоты. Для снятия болевых симптомов пациент принимает спазмолитики и анальгетики. В ряде случаев проводится антибактериальная терапия.
- Хронический холецистит. Строгое соблюдение диеты. При обострении постельный режим. В терапию включаются антибактериальные, антисекреторные и ферментные препараты. Для снятия симптомов применяются спазмолитики.
- Дискинезия желчевыводящих путей. В этом случае применяют желчегонные препараты и средства на растительной основе. Как и в первых двух случаях, прописывается диета. Используются спазмолитики и успокоительные средства.
- Острый холангит. Для снятия болевого симптома используют спазмолитики и болеутоляющие из наркотической и ненаркотической групп. Прописываются антибиотики широкого действия, ферменты и жаропонижающие средства.
По правилам диеты из рациона исключают продукты с большим содержанием холестерина и жиров. Также нельзя употреблять жареные, солёные, острые и маринованные блюда. Исключаются кофе и крепкий чай. Предпочтения отдаются овощам, нежирным сортам рыбы и напиткам на основе трав, ягод и фруктов.
Если во время исследования была выявлена закупорка желчных протоков, то может потребоваться проведение дополнительной консультации гастроэнтеролога или хирурга. Только это позволяет не просто определить степень тяжести заболевания, но и назначить лечение.
Причем при выявлении тяжелой формы заболевания пациента следует перевести в отделение для оказания ему интенсивной терапии, провести антибактериальную, инфузионную и дезинтоксикационную форму терапии.
Это связано с тем, что перед проведением операционного лечения требуется стабилизировать состояние больного, чтобы избежать риска развития осложнений или даже смерти.
Для того чтобы облегчить отток желчи, необходимо использовать различные неинвазивные методики. Это может быть экстракция конкрементов желчных протоков или назобилиарное дренирование, используя специальный зонд, проведение холецистостомии и холедохостомии.
Если больной находится в удовлетворительном состоянии, или наступило облегчение, то для лечения используют эндоскопические методики лечения. При этом во время эндоскопии будут проводить расширение всех забитых протоков, представляющее собой введение в желчные пути специальной пластиковой или сетчатой трубки.
Благодаря ей удается гарантированно сохранить достаточную ширину просвета. Данная процедура называется эндоскопическое стентирование холедоха.
В ряде случаев необходима эндоскопическая баллонная дилатация так называемого сфинктера Одди.
Кроме хирургических способов, улучшить прохождение желчи могут способы народной медицины. Традиционная медицина не считает их особенно эффективными, а потому они не могут полноценно заменить традиционное хирургическое лечение.
В число народных препаратов входит яблочный уксус. 1 ст. л. на 1 стакан яблочного сока позволяет облегчить боль в области желчного пузыря и его протоков.
Если 4 ст. л. лимонного сока смешать со стаканом воды, то выпивать средство нужно натощак по утрам. Такое лечение может продолжаться в течение нескольких недель и должно помочь полностью удалить камни из организма.
Отвар из сушеных листьев перечной мяты, настоянный в течение 5 минут, позволит снять боль и помочь избавиться от камней.
Помочь восстановиться может овощная смесь в виде сока из 1 свеклы, огурца и 4 морковок. Все это смешивается и выпивается 2 раза в день на протяжении двух недель.
Для выяснения возможных патологий, определения расположения органов в брюшной полости, мельчайших изменений в тканях, сужения желчевыводящих протоков и наличия возможных камней используется магнитно-резонансная томография.
- Подозрение на наличие новообразований. Исследование с контрастным веществом – метод позволяет диагностировать расположение опухолей, размеры и возможное воздействие на соседние органы.
- Подозрение на присутствие инородных тел в желчных протоках (мельчайших камней), которые невозможно диагностировать при помощи других методов исследования.
- Наличие воспалений.
- Травмы органов брюшной полости.
- Желтуха неясного генеза.
- Подозрение на присутствие паразитов в брюшной полости.
- Патология развития (в норме желчный пузырь имеет форму груши. По независящим от человека причинам, способен оказаться деформированным, изогнутым, даже приобретает форму бумеранга).
- Повреждена печень (токсические повреждения, цирроз).
- Отслеживание динамики существующего лечения.
Назначается холецистохолангиография врачом для диагностики возможных патологий внутренних органов. Подозрение на дискинезию желчных путей является прямым показанием для проведения исследования с введением контрастной жидкости.
При подозрении на наличие желчнокаменной болезни пациенту показана холецистохолангиография в нескольких снимках (во время прохождения контрастного вещества и после полного заполнения органа йодсодержащей жидкостью).
Для получения полной картины онкологического заболевания проводится рентгенография желчного пузыря и протоков – метод исследования позволяет увидеть новообразования и метастазы, оценить степень заболевания.
Боли под ребрами и в правом боку, которые усиливаются при нажиме, исследуются с помощью холецистохолангиографии. Также дополнительно назначаются лабораторные исследования взятых биоматериалов – всестороннее обследование позволяет установить полную картину заболевания.
При нарушении переваривания жиров назначается рентгенография, которая показывает состояние пищеварительной системы и желчных протоков. Плановый осмотр позволяет увидеть динамику в лечении и оценить состояние пузыря с прилегающими протоками.
Сложностью в проведении холецистохолангиографии является доза облучения, которую получает каждый пациент. При прохождении рентгеновских лучей в теле человека повышается уровень радиации. При прохождении процедуры не чаще, чем раз в год, такое количество радиации неопасно.
Без крайней необходимости не проводится процедура беременным женщинам в первом триместре. Детям холецистохолангиография назначается в тех случаях, когда польза от полученной в ходе исследования информации превышает риски облучения. Для детей во время сканирования используются дополнительные защитные фартуки (защищают грудную клетку, щитовидную железу и половые органы).
Противопоказанием к проведению процедуры является аллергия на компоненты контрастного вещества. Без жидкости с ионами йода холецистохолангиография не проводится. Прямым противопоказанием к проведению процедуры является почечная недостаточность и тяжелое состояние пациента с патологиями печени. Противопоказана процедура пациентам с патологиями сердечно-сосудистой системы.
Холецистография назначается для изучения анатомической структуры желчного пузыря. Холецистохолангиография охватывает не только пузырь, но и выводные протоки.
На полученном изображении можно оценить форму и положение исследуемой области, смещение ее положения, которое отклонено от нормы. Величина новообразований и камней оценивается по нескольким снимкам, сделанным в разных плоскостях.
Двухмерное изображение позволяет оценить объемные показатели аномальных образований. На снимке видны опухоли и полипы, которые мешают работе желчного пузыря или протоков.
УЗИ желчного пузыря назначается врачом-гастроэнтерологом в следующих случаях:
- частые боли в правом подреберье, которые не снимаются болеутоляющими средствами;
- ощущение тяжести или дискомфорта в области печени;
- чувство горечи во рту;
- желтушность кожных покровов и видимых слизистых;
- злостное нарушение питания:
- злоупотребление острой, жирной, жареной, копченой едой;
- нерегулярные приемы пищи;
- чрезмерное увлечение низкокалорийными диетами;
- длительный прием лекарственных средств;
- отклонение от нормы в лабораторных анализах крови (АЛТ, АСТ, билирубин и т. д.);
- желчнокаменная болезнь;
- дискинезия желчевыводящих путей;
- травмы брюшной полости;
- различные интоксикации (отравления) организма, в том числе и при злоупотреблении алкоголем;
- мониторинг состояния желчевыводящей системы при опухолях или подозрении на злокачественный процесс;
- при выборе и назначении гормональных контрацептивов (если у женщины есть предрасположенность к болезням желчного пузыря, то прием противозачаточных таблеток может ускорить образование желчного камня и спровоцировать его воспаление. Поэтому заболевания желчного пузыря являются относительным противопоказанием к приему гормональных контрацептивов);
- ожирение;
- контроль эффективности лечения.
На заметку: пациентам с удаленным желчным пузырем проводится специализированное УЗИ – динамическая эхо-холедохография (ультразвуковое исследование протоков с пищевой нагрузкой).
Кроме тяжелых повреждений кожного покрова в области исследования (открытые раны, ожоги, инфекционные поражения) противопоказаний к процедуре нет.
Прогноз при закупорке желчных путей благоприятный, если пациенту своевременно поставили правильный диагноз и оказали помощь. Прогноз является затрудненным при:
- раковом поражении холедоха – оно ухудшает течение болезни и осложняет лечение;
- присоединении инфекции и развитии гнойных процессов в желчном пузыре и желчевыводящих протоках;
- поспешном хирургическом лечении при тяжелом состоянии больного, если не была проведена инфузионная терапия;
- самолечении в домашних условиях с привлечением «проверенных» народных способов .
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
При всех видах заболевания ЖП и его ходов диетическое питание становится основным компонентом терапии. Всем пациентам рекомендован стол № 5 по Певзнеру.
При болезнях желчного пузыря диета является обязательным компонентом лечения. Всем больным назначается стол № 5 по Певзнеру.
Диета при патологии желчного пузыря заключается в следующем:
- питаться дробно, то есть небольшими порциями 5-6 раз в сутки;
- нужно употреблять достаточное количество жидкости (не менее 1,5 литра);
- во время ремиссии рекомендуется уменьшить в рационе долю жареных, острых и копченых блюд;
- ограничить в рационе долю жиров, в том числе и растительного происхождения;
- отказаться от употребления спиртных напитков и курения;
- при обострении запрещается употреблять пищу и воду. По мере отступления симптомов питание возобновляют (50 мл овощного супа-пюре, 100 мл несладкого чая или фруктового сока), постепенно расширяя рацион;
- исключить из меню свежий хлеб и сдобную выпечку, а также мороженое, сладости, сладкую газировку и кофеинсодержащие напитки;
- меню необходимо составлять из супов-пюре с овощами, крупами, нежирными сортами мяса, каш, овощных пюре и рагу, фруктов, ягод, овощных салатов, нежирных кисломолочных продуктов.
В итоге можно сказать, что заболевания желчного пузыря имеют схожую симптоматику, поэтому поставить правильный диагноз и назначить эффективное лечение сможет только специалист.
Уважаемые пациенты. С полным перечнем услуг и прейскурантом Вы можете ознакомиться в регистратуре или задать вопрос по телефону.
Администрация старается своевременно обновлять размещенный на сайте прейскурант, но во избежание возможных недоразумений, советуем уточнять стоимость услуг на день обращения в регистратуре или в колл-центре по телефону 8(495)223-22-22.
Размещенный прейскурант не является офертой.
источник
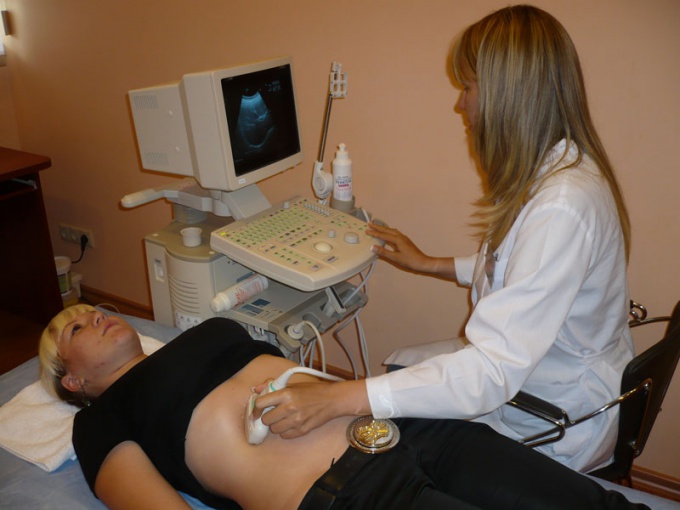




 При желчекаменной болезни боль локализуется в правом подреберье и может отдавать в правую лопатку, плечо, ключицу или левую половину тела. Боль имеет острый приступовидный характер и провоцируется погрешностями в питании.
При желчекаменной болезни боль локализуется в правом подреберье и может отдавать в правую лопатку, плечо, ключицу или левую половину тела. Боль имеет острый приступовидный характер и провоцируется погрешностями в питании.
 Радиологическое исследование, которое предусматривает прием специального препарата, который содержит безопасные для организма радионуклиды. Они попадают внутрь кровеносной системы и доставляются в желчный пузырь, после чего делается спектральный анализ желчи, а также стенок желчного пузыря.
Радиологическое исследование, которое предусматривает прием специального препарата, который содержит безопасные для организма радионуклиды. Они попадают внутрь кровеносной системы и доставляются в желчный пузырь, после чего делается спектральный анализ желчи, а также стенок желчного пузыря.