Мононуклеоз – болезнь из класса герпесвирусов, симптомы которой легко перепутать с обычной ангиной. Чаще всего инфекция поражает детей и подростков до 16 лет. Для установления диагноза необходимо пройти лабораторную диагностику. Анализ на мононуклеоз у детей поможет выявить или опровергнуть наличие вируса в крови.

- общий анализ крови;
- биохимия;
- диагностика на вирус Эпштейна-Барра;
- обследование методами ПЦР и ИФА на антитела;
- УЗИ брюшины;
- анализ мочи;
- тест на агглютинацию;
- выявление антител к ВИЧ.
Обследование на ВИЧ-инфекцию проводят спустя 3 месяца и полгода после терапии. Эта мера является необходимой, так как на ранней стадии иммунодефицита его симптомы идентичны мононуклеозу.
Кроме того, лабораторная диагностика поможет отличить инфекцию от других патологий, схожих по проявлениям: лимфогранулематоза, тонзиллита, гепатита, краснухи, лимфолейкоза, пневмонии, токсоплазмоза.
Протекание мононуклеоза, как правило, волнообразное: ремиссия может чередоваться с обострением. Поэтому симптомы болезни проявляются по-разному. Чтобы выявить инфекцию, потребуется сдать кровь не только из пальца, но и из вены.
Если не провести данное обследование, врач может неправильно поставить диагноз и назначит антибиотики. Однако возбудитель мононуклеоза не чувствителен к данным медикаментам и лечится совсем другими средствами.
Анализ крови на мононуклеоз поможет выявить изменения ее состава.

Общий анализ поможет выявить следующие изменения показателей у взрослых:
- умеренное увеличение СОЭ – 20-30 мм/ч;
- незначительное повышение лейкоцитов и лимфоцитов;
- атипичные мононуклеары – 10-12%.
На данные показатели оказывает влияние индивидуальное состояние иммунитета. Кроме того, имеет значение время, прошедшее с момента инфицирования. Показатели крови могут оставаться в пределах нормы при скрытой форме болезни, при этом выраженные изменения проявляются при первичном заражении.
Кроме того, во время ремиссии количество лимфоцитов, моноцитов и нейтрофилов может соответствовать норме.
Атипичные мононуклеары могут содержаться в крови даже спустя полтора года после выздоровления.
При неосложненной форме заболевания возможно также нормальное число тромбоцитов и эритроцитов, при наличии осложнений эти значения могут быть понижены.
Общий анализ крови при мононуклеозе у детей обычно выявляет:
- повышение уровня моноцитов и лимфоцитов. При расшифровке результата специалист должен обратить внимание именно на содержание моноцитов – их значение может увеличиваться до 10;
- увеличение числа нейтрофильных гранулоцитов;
- повышение количества лейкоцитов – лейкоцитоз;
- увеличение СОЭ;
- содержание тромбоцитов и эритроцитов. При отсутствии осложнений показатели будут в пределах нормы, при тяжелой форме болезни возможно их уменьшение;
- наличие мононуклеаров.
В норме атипичные клетки не выявляются. Однако в детском возрасте их количество может составлять до 1%. Как правило, при наличии вирусных инфекций и опухолей их количество может составлять от 10% и более.
При достижении мононуклеарами порога в 10% можно с уверенностью утверждать о наличии мононуклеоза.

Кроме того, во время терапии врачу может потребоваться оценить изменения в состоянии пациента, а также установить возможные осложнения.
Повторное обследование может показать, как происходит процесс выздоровления. Особенно это необходимо после прохождения острой формы болезни.
Исследования проводят трижды. Первый и второй анализы сдают с промежутком в 3 месяца, последний – через 3 года. Это позволит исключить наличие ВИЧ-инфекции.

- диагностику проводят строго натощак;
- перед обследованием употреблять пищу следует за 8 часов до посещения медицинского учреждения;
- прием воды должен быть в ограниченном количестве либо исключаться совсем;
- за 14 дней до исследования необходимо прекратить прием любых лекарственных средств;
- за 24 часа до обследования отказываются от жирных продуктов и спиртных напитков;
- за двое суток до диагностики желательно ограничить физические нагрузки и вести размеренный образ жизни.
Помимо этого, накануне диагностических процедур не следует сильно волноваться, чтобы исключить смазанность результатов.

- повышенную концентрацию альдолазы, при этом ее показатели превышают норму в несколько раз. Данный фермент участвует в энергообмене, и его значение может изменяться при прогрессировании заболевания;
- наличие фосфотазы;
- билирубин. О развитии желтухи свидетельствует билирубин прямой фракции, непрямой указывает на аутоиммунную анемию.
Обычно при заболевании происходит изменение состава мочи. Это вызвано расстройством функции печени и селезенки.

- повышенное содержание билирубина;
- белковые включения;
- гнойные прожилки;
- протеины;
- кровяные примеси.
Данные показатели указывают на воспалительные процессы в печеночных клетках, при этом окраска мочи не изменяется.
Однако одного этого исследования бывает недостаточно для постановки диагноза инфекционного мононуклеоза.
Иногда врач принимает решение о проведении УЗИ брюшины. Основанием для обследования становится подозрение на увеличение в размерах печени и селезенки.
Ультразвук поможет выявить данное отклонение. К счастью, такие явления происходят в редких случаях, наблюдаются только при присоединении других заболеваний.

Для осуществления анализа кровь пациента соединяют со специальными реагентами, в результате чего происходит агглютинация, и обнаруживаются гетерофильные антитела.
Моноспот-тест не проводят при хроническом течении инфекции. Анализ результативен только при первичном инфицировании, а также при появлении первых признаков не позднее 60-90 дней назад.
Результат исследования будет готов уже через 5 минут, что может значительно облегчить выявление серьезных форм инфекции.
Диагностикой на специфические антитела можно установить наличие вируса Эпштейна-Барра, оценить степень активности вируса, а также предположить время выздоровления. При прогрессировании мононуклеоза в крови присутствуют иммуноглобулины IgM, на этапе выздоровления обнаруживаются IgG.
Выявление мононуклеоза – трудоемкий процесс, в котором не следует ориентироваться на одну или две пробы, сданные однократно. На разных стадиях болезни показатели могут различаться, так как вирус проходит несколько этапов развития. Диагноз подтверждается при совокупности всех результатов обследований, проведенных в разные периоды инфекции.
источник
Болезнь Филатова, иначе инфекционный мононуклеоз, относится к контагиозным инфекционным заболеваниям, спровоцированным герпесвирусами человека: 4-ого типа — вирус Эпштейн-Барр (ВЭБ), либо 5-ого типа – цитомегаловирус (ЦМВ). Наиболее частыми пациентами являются дети с пятилетнего возраста до пубертатного периода.
Группу риска среди взрослых составляют люди со слабым иммунитетом и женщины в перинатальный период. Выраженные клинические признаки болезни определяет специфический анализ крови при мононуклеозе у детей, ОКА (общий клинический анализ) и биохимическое исследование крови.
Герпесовирус Эпштейна-Барр считается главным возбудителем мононуклеоза. Источником заражения является больной человек или носитель вируса. При открытой форме инфицирования заболевание передается воздушно-капельным путем, при скрытой форме – при поцелуях и гемотрансфузии (переливании крови). Выделяют типичное и атипичное течение болезни.
Показанием для назначения ребенку исследований крови является характерная симптоматика:
- ангиноподобное поражение носоглотки (боли при глотании, отек, гиперемия, грязно-серый налет и др.);
- фебрильная (38-39 ℃) и пиретическая (39-40 ℃) температура тела;
- увеличение шейных, поднижнечелюстных, затылочных лимфатических узлов;
- спленомегалия (увеличение селезенки);
- кожные высыпания;
- интоксикационный синдром;
- гепатомегалия (увеличение печени);
- дисания (расстройство сна).
Стадийность патологии определяется, как инкубационный период, фаза проявления острых симптомов, восстановление (реконвалесценция). Атипичный мононуклеоз протекает в латентной форме, со слабо выраженными соматическими симптомами.
Определить заболевание возможно только по результатам лабораторных исследований. Подробная клинико-лабораторная диагностика болезни Филатова необходима для дифференциации инфекции от тонзиллита, ангины, дифтерии, ВИЧ, лимфогранулематоза и др.
Расширенная диагностика при инфекционном мононуклеозе включает:
- визуальный осмотр зева и кожных покровов;
- аускультацию (выслушивание с помощью стетоскопа);
- пальпацию брюшной полости и лимфатических узлов;
- фарингоскопию;
- мазок из зева;
- ОКА крови;
- биохимический анализ крови;
- ИФА (иммуноферментный анализ) крови;
- ИХЛА (иммунохемилюминисцентный анализ);
- моноспот-тест (для острой формы болезни);
- ПЦР (полимеразную цепную реакцию);
- анализ на ВИЧ;
- УЗИ брюшной полости.
Для определения заболевания у ребенка не всегда требуется использование всех методик. К обязательным лабораторным тестам относятся ОКА, биохимия, ИФА (ПЦР, ИХЛА). На первичном приеме, по предъявляемым жалобам назначается общий клинический и биохимический анализ крови.
Если по совокупности результатов исследования и симптоматических проявлений предполагается наличие инфекционного мононуклеоза, пациент направляется на дополнительное обследование.
ОКА проводится по капиллярной крови (из пальца). Общий клинический анализ позволяет выявить нарушения биохимических процессов, характерные для моноцитарной ангины (другое название мононуклеоза). Важное значение в диагностике заболевания имеют показатели лейкограммы, которую составляют белые клетки крови – лейкоциты (в бланке исследования обозначаются WBC).
Они отвечают за защиту организма от бактерий, вирусов, паразитов и аллергенов. Подгруппы лейкоцитов:
- гранулоциты: нейтрофилы — NEU (палочкоядерные и сегментоядерные), эозинофилы – EOS, базофилы – BAS.
- агранулоциты: моноциты – MON и лимфоциты – LYM.
При расшифровке результатов анализа на инфекционный мононуклеоз повышенное внимание уделяется следующим параметрам:
- наличие лейкоцитоза или лейкопении (завышенных или пониженных значений лейкоцитов);
- сдвиг лейкоцитарной формулы (лейкограммы).
- присутствие атипичных мононуклеаров;
- смещение значений моноцитов и лимфоцитов;
- концентрация гемоглобина;
- изменение скорости оседания эритроцитов – красных клеток крови (СОЭ);
- уровень тромбоцитов (кровяных пластинок, отражающих степень свертываемости крови) и эритроцитов.
Маркером болезни Филатова являются атипичные мононуклеары (иначе, вироциты или монолимфоциты) – молодые одноядерные клетки из группы агранулоцитов. В общем анализе здоровой биожидкости (крови) обнаруживается мизерное количество данных клеток, либо они не определяются совсем.
Изменения в составе крови, сопровождающие моноцитарную ангину, обнаруживаются уже в инкубационный период. Острая фаза заболевания характеризуется ярко выраженными отклонениями показателей от нормы.
| Показатели | Норма | Единицы измерения | Отклонения |
| лейкоциты | 4-9 | 10 9 клеток/л | 15-25 |
| лимфоциты | 19,4-37,4 | % | > 50 |
| нейтрофилы (палочкоядерные/сегментоядерные) | 1,0-6,0 / 40,8-65,0 | % | > 6,0/ 12 |
| атипичные мононуклеары | 12 клеток/л | 9 клеток/л | 109-150 |
Общие выводы при оценке полученных результатов:
- незначительный лейкоцитоз;
- ускорение СОЭ (скорости оседания эритроцитов);
- выраженный лимфоцитоз (рост лимфоцитов);
- моноцитоз;
- значительное увеличение атипичных мононуклеаров;
- умеренная эритропения и тромбоцитопения (снижение концентрации красных клеток и тромбоцитов);
- сдвиг лейкограммы влево (увеличение палочкоядерных нейтрофилов, связанное с образованием в крови незрелых клеточных форм, которые в норме не обнаруживаются за пределами костного мозга).
- несущественная гипогемоглобинемия (понижение гемоглобина).
После соответствующего лечения, основные показатели ОКА восстанавливаются в период реконвалесценции. Мононуклеары могут сохраняться в крови от трех недель до 1,5 лет.
Биохимия венозной крови назначается для выявления патологий, связанных с нарушением функциональности отдельных органов и систем. Биохимический анализ крови при мононуклеозе направлен, прежде всего, на оценку тимоловой пробы, билирубина и активности ферментов, отражающих работоспособность печени.
Для прогрессирующей инфекции характерно поражение печеночных макрофагов (купферовских клеток), и нарушение пигментного обмена.
В возрасте высокой вероятности заражения моноцитарной ангиной, показатели изменяются следующим образом:
- Альдолаза. Нормальное содержание в крови составляет 1,47–9,50 ед/л, при моноцитарной ангине увеличивается в 10-12 раз.
- АЛТ (аланинаминотрансфераза). Нормативные границы — от 33 до 39 ед/л, при инфекционном мононуклеозе до 414 ед/л.
- АСТ (аспартатаминотрансфераза). Референсные значения у ребенка – до 31 ед/л, в случае заражения – до 260 ед/л.
- ЩФ (щелочной фосфатаза). Детские нормы – от 130 до 420 ед/л, при инфицировании – увеличивается до предельно допустимых значений.
- Билирубин прямой. Усредненное значение не более 5,0 мкмоль/л (25% общего количества), во время болезни может повышаться до 40 ммоль/л.
- Тимоловая проба. При норме от 0 до 4 ед. S-H, верхняя граница смещается до 6-7 ед. S-H.
Биохимическое исследование при диагностике мононуклеоза менее информативно, чем общий анализ крови. Однако сопоставление результатов двух экспертиз позволяет получить объективную картину, присущую инфекции.
ИФА проводится для обнаружения иммуноглобулинов (Ig), иначе антител к чужеродному для организма антигену (вирусу Эпштейна-Барр). Иммуноглобулины в организме – это белковые соединения иммунной системы, предназначенные для дифференциации проникнувших антигенов.
После распознания вируса антитела вступают с ним в реакцию, Формируется иммунный комплекс «антиген-антитело», для дальнейшего уничтожения агента. В ходе исследования оцениваются глобулины IgM и IgG.
Специальное исследование происходит в два этапа. Первично, заготовленный антиген (образец вируса) помещается на лабораторную поверхность, где к нему добавляется биологическая жидкость пациента. Иммуноглобулины реагируют на антиген, и определяют его отношение к иммунной системе. Если агент безопасен, антитело отсоединяется.
В случае опасности вируса, иммуноглобулины мобилизуются, стараясь его обезвредить. По активности антител определяется присутствие инфекции. На втором этапе к комплексу добавляется специфический фермент, окрашивающий исследуемые образцы. Изменение цвета измеряется спецанализатором (колориметром). По интенсивности окраски определяется степень инфицирования.
Вирус Эпштейна-Барр имеет четыре антигена:
- ЕА и капсидный VCA – ранние антигены;
- MA – мембранный агент, проявляется при вирусной активности;
- EBNA – поздний ядерный антиген.
В основе ИФА анализируются ранние и поздние агенты. Расшифровка анализа крови в бланке исследования представлена в форме таблицы далее. Результаты ИФА у детей и взрослых отличий не имеют.
| Стадия | Иммуноглобулины | |||
| IgM к VCA | IgG к VCA | к EBNA (сумма) | к ЕА и VCA (сумма) | |
| отсутствие заражения | — | — | — | — |
| острая фаза | ++ | ++++ | — | ++ |
| перенесенная инфекция (до полугода назад) | + | +++ | — | ++ — |
| перенесенная инфекция (более года назад) | — | +++ | + | -/+ |
| хронический мононуклеоз или реактивация | +/- | ++++ | +/- | +++ |
Метод иммунохемилюминесцентного исследования является родственным ИФА. Материалом для экспертизы является сыворотка крови. Первично образуются иммунные комплексы «антиген-антитело» (аналогично ИФА), далее, к ним «подсаживается» биовещество, обработанное специальными реактивами с люминесцентными свойствами.
Лабораторный прибор фиксирует и вычисляет концентрацию свечения, по которой определяется наличие и степень инфекции. Положительный результат (присутствие вируса) подтверждается при в IgG к EBV более 40 E/мл. Высокий показатель IgМ кVCA фиксируются в первые 20 дней после заражения. Реконвалесценция характеризуется высокими значениями IgG к EBNA.
С помощью ПЦР в крови обнаруживается вирус и его генетическая структура. Процедура анализа основана на многократном копировании фрагмента РНК (амплификации) в реакторе (амплификаторе). Биологическая жидкость перемещается в реактор, нагревается до расщепления на ДНК и РНК.
После этого, добавляются вещества, определяющие пораженные участки в ДНК и РНК. При дифференциации нужного участка вещество присоединяется к молекуле ДНК, вступает с ней в реакцию, и копия вируса, таким образом, достраивается. В ходе цикличных реакций формируются многочисленные копии генной структуры вируса.
Моноспот, так же, как ИФА и ИХЛА, базируется на реакции антител. Биологическая жидкость смешивается со специальными реактивами. При наличии инфекции происходит агглютинация (склеивание). Тестирование применяется для диагностики острой фазы мононуклеоза. При хронической форме болезни моноспот-тест диагностической информативности не имеет.
Чтобы получить максимально объективную картину заболевания, сдать анализы крови необходимо несколько раз, и в обязательном порядке – после выздоровления. Достоверные результаты обеспечивает соблюдение правил предварительной подготовки к анализам.
- за 2-3 суток устранить из рациона жирную пищу, жареные блюда, алкогольные напитки;
- прервать прием медикаментов;
- накануне процедуры ограничить спортивные и иные физические нагрузки;
- соблюдать режим голодания 8-12 часов (сдавать кровь на все анализы нужно строго натощак).
- минимум за час до забора крови отказаться от никотина.
Ознакомиться с результатами биохимии и ОКА можно на следующий день. Для выполнения специальных исследований предусмотрен недельный интервал выполнения.
Мононуклеоз (моноцитарная ангина, болезнь Филатова) является инфекционным заболеванием, поражающим лимфатические узлы, печень, селезенку. Герпесовирус Эпштейна-Барр передается воздушно-капельным путем, и при поцелуе. Основной процент зараженных пациентов составляют дети от 5 до 13 лет.
Диагностическую ценность при выявлении инфекции представляют:
- Общий клинический анализ. Наблюдается смещение влево лейкоцитарной формулы, появление в биожидкости атипичных мононуклеаров и другие изменения показателей.
- Биохимический анализ крови. В результатах фиксируется увеличение концентрации ферментов: альдолазы, АЛТ, АСТ, ЩФ. В осложненных случаях – повышение значений билирубина.
- Специальные иммунологические исследования (ИФА, ПЦР, ИХЛА, моноспот). Определяют наличие вируса и степень прогрессирования инфекции.
При несвоевременной диагностике и некорректной терапии мононуклеоз у детей провоцирует осложнения, связанные с поражением лимфатической, дыхательной и центральной нервной системы, печени и селезенки (вплоть до разрыва органа).
источник
[При наличии у больного подозрений на мононуклеоз] ему проводятся анализы крови на выявление признаков инфекции.
Мононуклеоз относится к заболеваниям инфекционной природы, он имеет вирусную этиологию.
Наиболее распространена данная болезнь среди детей от трех лет и у взрослых до сорока лет.
Заболевание протекает с присутствием характерных признаков, к которым относится выраженная интоксикация, острый тонзиллит, лимфаденопатия.
Возбудителем при мононуклеозе является вирус из семейства герпес-вирусов – [вирус Эпштейн-Барр].
Инфекционный агент распространен повсеместно, наибольший рост заболеваемости отмечается в холодное время года.
В качестве источника могут выступать больные мононуклеозом, носители вирусного агента и недавно выздоровевшие больные.
Больные люди начинают выделять вирус в окружающую среду уже в период инкубации, весь период острых клинических проявлений и до полугода после выздоровления.
Заболевание передается воздушно-капельным путем, но возможен и контактный путь распространения болезни.
Наиболее часто вирус попадает в организм при поцелуях («поцелуйная инфекция»), предметы быта, игрушки, загрязненные руки.
Не исключается возможность передачи вирусного агента и половым путем, также есть риск заражения ребенка во время родов.Отмечается высокая восприимчивость людей к вирусу Эпштейн-Барр, после контакта с больным появляется высокая вероятность заражения мононуклеозом.
Вирус не устойчив во внешней среде, быстро погибает при нагревании и при обработке дезинфицирующими средствами.
Проникает вирусный агент в организм, когда попадает на слизистые ротоглотки.
Очень быстро возбудитель распространяется по всему организму. Вирус живет в клетках лимфоидных – В-лимфоцитах, он вызывает их деление. Благодаря делению клеток крови вирус быстро размножается.
В этих же клетках вирус начинает вырабатывать чужеродные для организма антигены. В организме развивается ряд иммунологических реакций, вызывающих характерные изменения в крови больного.
Диагностика при мононуклеозе основывается на выявлении характерных веществ в анализе крови.
Вирус мононуклеоза отличается высокой тропностью к лимфоидной ткани, поэтому при заболевании происходит поражение лимфатических узлов, глоточных миндалин, селезенки, печени.
После попадания вирусного агента на слизистую оболочку носоглотки происходит инкубация вируса, клинических проявлений в этот период не обнаруживается.
Инкубационный период составляет около одного – полутора месяцев.
Начинается вирусная инфекция с признаков интоксикационного синдрома, который проявляется:
- повышением температуры тела до 38,0 – 40,0 градусов;
- головной болью;
- общим недомоганием;
- общей слабостью;
- ломотой во всем теле;
- ознобом;
- тошнотой.
Может появиться заложенность носа.
Развивается клиническая картина воспаления глоточных миндалин (ангины):- отечность глоточных миндалин;
- покраснение глоточных миндалин;
- могут быть налеты бело-желтого оттенка;
- налет легко удаляется со слизистых миндалин.
Может быть и покраснение и небольшая отечность задней стенки глотки, признаки фарингита.
Затем развивается воспаление в лимфатических узлах, которое проявляется следующими симптомами:
- увеличение лимфатических узлов;
- при пальпации лимфоузлов возникает болезненность;
- увеличение лимфатических узлов видно глазом;
- лимфоузлы могут увеличиваться до размеров куриного яйца;
- при увеличении шейных лимфатических узлов происходит деформация шеи.
Характерно то, что при данном инфекционном процессе происходит увеличение всех групп лимфатических узлов. Все изменения происходят сразу с обеих сторон, имеется симметричность изменений.
Через одну неделю от начала клинических проявлений мононуклеоза можно обнаружить при осмотре увеличение селезенки, но на третьей неделе болезни она возвращается к своим исходным размерам.
Через полторы недели от начала клинических проявлений мононуклеоза у больного развивается увеличение ткани печени, может возникнуть желтушная окраска склеры и кожных покровов.
Печень остается увеличенной более длительное время, до нескольких месяцев.
В период разгара клинических проявлений при мононуклеозе может развиться кожный синдром.
Для него характерно наличие кожных высыпаний в виде пятен, папул разнообразного размера. Высыпания на кожных покровах держаться очень короткий промежуток времени, затем они бесследно исчезают.
После исчезновения кожных элементов никаких изменений на коже не остается. Период ярких клинических проявлений составляет около двух-трех недель.
Затем происходит постепенная нормализация состояния всех органов, снижается температура, исчезают признаки воспаления носоглотки, печень и селезенка возвращаются к прежним размерам. Период выздоровления может длиться около месяца.
При обнаружении любых из признаков мононуклеоза необходимо обратиться к врачу инфекционисту.
При осмотре врач может заподозрить мононуклеоз при наличии некоторых признаков:
- значительные увеличения лимфатических узлов;
- признаки поражения слизистых носоглотки (ангины, заложенности носа);
- увеличение печени, селезенки;
- развитие желтухи совместно с лимфаденопатией.
Диагностика начинается с тщательного опроса и осмотра больного, обязательно выясняется, был ли контакт с больным мононуклеозом.
При подозрении у врача на наличие вирусного инфицирования больному проводится лабораторная диагностика мононуклеоза.
Какие необходимо сдать анализы крови при мононуклеозе может определить только специалист.
Лабораторная диагностика проводится очень в короткий промежуток времени в сети лабораторий «Инвитро».
Если сдать анализы крови на мононуклеоз в «Инвитро», то уже на следующий день будет известна природа заболевания.
Общий анализ крови позволяет выявить присутствие особых клеток – мононуклеаров, они возникают только при инфицировании вирусом Эпштейн-Барр.
Проводятся следующие обследования на выявление возбудителя:
- анализ крови на наличие антител к вирусу (к капсидному антигену);
- анализ крови на наличие ядерных антител;
- анализ крови на обнаружение ДНК вируса.
Полученные показатели, интерпретировать анализ может инфекционист.
Лечение в основном проводится в домашних условиях, обязательной госпитализации подлежат больные с тяжелым течением болезни и наличием развившихся осложнений.
При лечении проводится только симптоматическое лечение, антибактериальные средства не назначаются.
Самолечение может привести к развитию тяжелых осложнений и переходу болезни в хронический инфекционный процесс.
Если у больного наблюдается выраженный интоксикационный синдром, то необходим строгий постельный режим на весь период интоксикации.
При наличии высокой температуры назначаются жаропонижающие средства:
Обязательно назначаются антигистаминные препараты:
При тяжелом течении применяют гормональные кортикостероидные препараты (Преднизолон, Дексаметазон).
При наличии признаков воспаления ротоглотки применяются антисептические средства:
Переболевшие лица находятся под диспансерным наблюдением в течение одного года после болезни.
Если вовремя проведена диагностика и лечение вирусной инфекции, то прогноз будет благоприятным. Больной полностью выздоравливает лишь спустя три-четыре месяца после начала клинических проявлений мононуклеоза.источник
Мононуклеоз представляет собой инфекционно-вирусное заболевание комплексного характера. Согласно данным медицинской практики, в патологический процесс вовлекаются все органы пищеварительного тракта (желудок, печень, поджелудочная железа), селезенка, лимфатическая система. В ходе становления заболевания формируется стойкий лимфаденит с воспалением крупных и мелких лимфоузлов. Это опасное заболевание. Если верить статистической информации, основная категория больных — это дети и подростки в возрасте от 10 до 18 лет. Причем у ребенка болезнь протекает легче. Для диагностики патологии требуется провести ряд анализов и инструментальных исследований. О каких же исследованиях идет речь?
Анализ на мононуклеоз — это обобщающее название целого ряда обследований профильного характера. Для диагностики показана сдача ряда анализов крови на инфекционный мононуклеоз, также необходимо проведение ПЦР и ИФА-диагностики. Возможны и иные варианты. Следует разобраться подробнее.
Общий анализ крови у детей и взрослых при мононуклеозе. Кровь из пальца (общий анализ) сдается в первую очередь. Дает комплексную картину воспалительного процесса в организме. В первую очередь увеличивается концентрация лейкоцитов. Это типичный показатель воспаления, но он недостаточно специфичен. Дополнительно определяется присутствие атипичных мононуклеаров и повышенная скорость оседания эритроцитов. Мононуклеары — это особые B-лимфоциты, защитные клетки крови, которые борются с вирусным возбудителем. В результате столкновения с агентом Эпштейна-Барр наблюдается их трансформация и, соответственно, атипия. Дополнительно определяются показатели нейтрофилов, моноциты и т.д. Результаты расшифровываются следующим образом. На мононуклеоз указывают такие показатели:
- Скорость оседания эритроцитов варьируется в пределах 30 мм в час.
- Уровень нейтрофилов находится в пределах более 5%.
- Значение лейкоцитов повышено, но незначительно, в пределах 10% от нормы.
- Атипичных мононуклеаров более 12% или около того.
- Концентрация моноцитов составляет свыше 11%.
Эти значения могут указывать также и на цитомегалию, поэтому одного общего анализа крови недостаточно. Более того, такие значения наблюдаются только при остром инфицировании. Если заражение произошло давно и иммунитет выработал специфические антитела, в большинстве случаев все уровни характерных значений остаются в пределах нормы. Многое, таким образом, зависит от состояния иммунитета пациента.
В обязательном порядке общее исследование капиллярной крови проводится натощак. Прием пищи изменяет показатели в меньшую сторону и искажает результаты.
- Общий анализ мочи. Моча сдается для оценки состояния почек, поскольку мононуклеоз часто дает осложнения на выделительную систему организма. В структуре исследования определяется белок, соли, лейкоциты. Возможна микрогематурия с повышением показателей эритроцитов.
- Биохимическое исследование венозной крови. Кровь из вены рассматривается в рамках дополнительного лабораторного исследования. Клинические показания включают в себя:
- увеличение показателя щелочной фосфатазы: до 90 единиц на литр и более того;
- повышение количества билирубина;
- увеличение показателей АЛТ и АСТ.
- Агглютинационный тест. Сдавать кровь для подобного обследования необходимо. Оно позволяет выявить гетерофильные антитела во фракциях крови. Тест эффективен при остром инфицировании, когда с момента заражения прошло не более трех месяцев. В противном случае смысла в исследовании нет. Средняя точность составляет 95%. Это обследование является дифференцирующим и дает возможность отделить мононуклеоз от иных заболеваний. Однако можно спутать мононуклеоз с цитомегаловирусной инфекцией, что делает тест недостаточно информативным. В ходе процесса биологическая жидкость смешивается с катализаторами. Дополнительно возможно проведение теста Пауля-Буннеля. Это высокоточный метод, но эффективность его оправдана только в первые две недели с момента заражения.
- ПЦР-диагностика. Дает возможность определить наличие ДНК вируса в структуре крови. Благодаря такому тесту можно узнать, присутствует ли в кровеносном русле вирус Эпштейна-Барр.
- ИФА-исследование. Требует дополнительной расшифровки. Суть анализа заключается в поиске особых антител в структуре биологической жидкости. О наличии вируса Эпштейна-Барр говорят два типа антител: Anti VCM IgM и IgG. Речь идет о специфических иммуноглобулинах против данного штамма. М-иммуноглобулины вырабатываются практически сразу после инфицирования. Обладают крупными размерами и быстро борются с вирусом. Можно сказать, что именно они выступают антителами «быстрого реагирования» и связывают вирусный агент. Другой класс иммуноглобулинов – G-антитела, которые вырабатываются несколько позднее, от двух недель до двух месяцев. Они имеют меньший размер и более плотно связываются с антигенами. Это более эффективные вещества. В зависимости от сочетания двух указанных показателей можно судить, в какое время произошло инфицирование и на каком этапе находится процесс.
- IgM положителен, IgG отрицателен. Речь идет о начале инфицирования. Возможно острое течение процесса.
- IgM положителен, IgG положителен. Инфицирование произошло давно. В данный момент процесс находится в подострой фазе.
- IgM отрицателен, IgG положителен. Процесс инфицирования произошел давно. Организм выработал иммунитет.
- Оба показателя отрицательны. Инфицирование отсутствует, человек не страдает мононуклеозом.
Могут потребоваться серологические исследования, дополнительно проводятся инструментальные тесты, в том числе ультразвуковая диагностика печени, желчного пузыря, почек и мочевыделительных структур, сцинтиграфия, урография. Эти обследования необходимы для выявления изменений со стороны органов и систем.
Исследования на мононуклеоз многочисленны. Конкретные способы диагностики определяются только врачом исходя из состояния пациента. Важно не пропустить момент и назначить адекватное лечение.
источник
Анализ крови на инфекционный мононуклеоз: у детей, взрослых, расшифровка, инвитро, подготовка, симптомы, лечение
[При наличии у больного подозрений на мононуклеоз] ему проводятся анализы крови на выявление признаков инфекции.
Мононуклеоз относится к заболеваниям инфекционной природы, он имеет вирусную этиологию. Наиболее распространена данная болезнь среди детей от трех лет и у взрослых до сорока лет.
Заболевание протекает с присутствием характерных признаков, к которым относится выраженная интоксикация, острый тонзиллит, лимфаденопатия.
Возбудителем при мононуклеозе является вирус из семейства герпес-вирусов – [вирус Эпштейн-Барр].
Инфекционный агент распространен повсеместно, наибольший рост заболеваемости отмечается в холодное время года.
- В качестве источника могут выступать больные мононуклеозом, носители вирусного агента и недавно выздоровевшие больные.
- Больные люди начинают выделять вирус в окружающую среду уже в период инкубации, весь период острых клинических проявлений и до полугода после выздоровления.
- Заболевание передается воздушно-капельным путем, но возможен и контактный путь распространения болезни.
- Наиболее часто вирус попадает в организм при поцелуях («поцелуйная инфекция»), предметы быта, игрушки, загрязненные руки.
Не исключается возможность передачи вирусного агента и половым путем, также есть риск заражения ребенка во время родов.
- Отмечается высокая восприимчивость людей к вирусу Эпштейн-Барр, после контакта с больным появляется высокая вероятность заражения мононуклеозом.
- Вирус не устойчив во внешней среде, быстро погибает при нагревании и при обработке дезинфицирующими средствами.
Проникает вирусный агент в организм, когда попадает на слизистые ротоглотки.
Очень быстро возбудитель распространяется по всему организму. Вирус живет в клетках лимфоидных – В-лимфоцитах, он вызывает их деление. Благодаря делению клеток крови вирус быстро размножается.
Важно знать: Мононуклеоз при беременности
В этих же клетках вирус начинает вырабатывать чужеродные для организма антигены. В организме развивается ряд иммунологических реакций, вызывающих характерные изменения в крови больного.
Диагностика при мононуклеозе основывается на выявлении характерных веществ в анализе крови.
Вирус мононуклеоза отличается высокой тропностью к лимфоидной ткани, поэтому при заболевании происходит поражение лимфатических узлов, глоточных миндалин, селезенки, печени.
После попадания вирусного агента на слизистую оболочку носоглотки происходит инкубация вируса, клинических проявлений в этот период не обнаруживается.
Инкубационный период составляет около одного – полутора месяцев.
Начинается вирусная инфекция с признаков интоксикационного синдрома, который проявляется:
- повышением температуры тела до 38,0 – 40,0 градусов;
- головной болью;
- общим недомоганием;
- общей слабостью;
- ломотой во всем теле;
- ознобом;
- тошнотой.
Может появиться заложенность носа.
Развивается клиническая картина воспаления глоточных миндалин (ангины):
- отечность глоточных миндалин;
- покраснение глоточных миндалин;
- могут быть налеты бело-желтого оттенка;
- налет легко удаляется со слизистых миндалин.
Может быть и покраснение и небольшая отечность задней стенки глотки, признаки фарингита.
Затем развивается воспаление в лимфатических узлах, которое проявляется следующими симптомами:
- увеличение лимфатических узлов;
- при пальпации лимфоузлов возникает болезненность;
- увеличение лимфатических узлов видно глазом;
- лимфоузлы могут увеличиваться до размеров куриного яйца;
- при увеличении шейных лимфатических узлов происходит деформация шеи.
Характерно то, что при данном инфекционном процессе происходит увеличение всех групп лимфатических узлов. Все изменения происходят сразу с обеих сторон, имеется симметричность изменений.
Важно знать: Какие существуют последствия мононуклеоза
- Через одну неделю от начала клинических проявлений мононуклеоза можно обнаружить при осмотре увеличение селезенки, но на третьей неделе болезни она возвращается к своим исходным размерам.
- Через полторы недели от начала клинических проявлений мононуклеоза у больного развивается увеличение ткани печени, может возникнуть желтушная окраска склеры и кожных покровов.
- Печень остается увеличенной более длительное время, до нескольких месяцев.
В период разгара клинических проявлений при мононуклеозе может развиться кожный синдром.
Для него характерно наличие кожных высыпаний в виде пятен, папул разнообразного размера. Высыпания на кожных покровах держаться очень короткий промежуток времени, затем они бесследно исчезают.
После исчезновения кожных элементов никаких изменений на коже не остается. Период ярких клинических проявлений составляет около двух-трех недель.
Затем происходит постепенная нормализация состояния всех органов, снижается температура, исчезают признаки воспаления носоглотки, печень и селезенка возвращаются к прежним размерам. Период выздоровления может длиться около месяца.
При обнаружении любых из признаков мононуклеоза необходимо обратиться к врачу инфекционисту.
При осмотре врач может заподозрить мононуклеоз при наличии некоторых признаков:
- значительные увеличения лимфатических узлов;
- признаки поражения слизистых носоглотки (ангины, заложенности носа);
- увеличение печени, селезенки;
- развитие желтухи совместно с лимфаденопатией.
Диагностика начинается с тщательного опроса и осмотра больного, обязательно выясняется, был ли контакт с больным мононуклеозом.
При подозрении у врача на наличие вирусного инфицирования больному проводится лабораторная диагностика мононуклеоза.
Какие необходимо сдать анализы крови при мононуклеозе может определить только специалист.
Лабораторная диагностика проводится очень в короткий промежуток времени в сети лабораторий «Инвитро».
Важно знать: Как определить заразен ли мононуклеоз или нет
Если сдать анализы крови на мононуклеоз в «Инвитро», то уже на следующий день будет известна природа заболевания.
Общий анализ крови позволяет выявить присутствие особых клеток – мононуклеаров, они возникают только при инфицировании вирусом Эпштейн-Барр.
Проводятся следующие обследования на выявление возбудителя:
- анализ крови на наличие антител к вирусу (к капсидному антигену);
- анализ крови на наличие ядерных антител;
- анализ крови на обнаружение ДНК вируса.
Полученные показатели, интерпретировать анализ может инфекционист.
Лечение в основном проводится в домашних условиях, обязательной госпитализации подлежат больные с тяжелым течением болезни и наличием развившихся осложнений.
При лечении проводится только симптоматическое лечение, антибактериальные средства не назначаются.
Самолечение может привести к развитию тяжелых осложнений и переходу болезни в хронический инфекционный процесс.
При наличии высокой температуры назначаются жаропонижающие средства:
Обязательно назначаются антигистаминные препараты:
При тяжелом течении применяют гормональные кортикостероидные препараты (Преднизолон, Дексаметазон).
При наличии признаков воспаления ротоглотки применяются антисептические средства:
Переболевшие лица находятся под диспансерным наблюдением в течение одного года после болезни.
Если вовремя проведена диагностика и лечение вирусной инфекции, то прогноз будет благоприятным. Больной полностью выздоравливает лишь спустя три-четыре месяца после начала клинических проявлений мононуклеоза.
Инфекционный мононуклеоз или лимфоцитарная ангина, часто развивается у детей и у взрослых, и имеет уникальные особенности в клинической картине и, особенно в общем анализе крови, которые позволяют в типичных случаях ставить правильный диагноз без привлечения дополнительных методов современной диагностики.
Такие симптомы, которые характерны только для одного заболевания, называют патогномоничными.
К ним можно отнести, например, характерные пятна Бельского-Филатова-Коплика на слизистой ротовой полости при заболевании корью, и появление так называемых атипичных мононуклеаров, когда проводится анализ крови при мононуклеозе у детей и у взрослых. О чём идёт речь, и какие изменения характерны для этой инфекции?
Обычно при остром инфекционном заболевании общий анализ крови реагирует неспецифическими изменениями. В случае бактериальных инфекций при наличии хорошего иммунного ответа у ребёнка, да у взрослого, возникает лейкоцитоз, количество лейкоцитов увеличивается свыше 8000, и нередко повышается до 12 — 15 тысяч единиц и более.
Повышается СОЭ, в периферическую кровь из красного костного мозга выходят молодые формы иммунных клеток, которые составляют палочкоядерные лейкоциты, а также более незрелые. При тяжелых инфекциях в крови могут наблюдаться юные лейкоциты и даже миелоциты.
При вирусных инфекциях, к которым относится и инфекционный мононуклеоз, чаще всего в крови может обнаруживаться не лейкоцитоз, а напротив, лейкопения, и увеличение количества лимфоцитов и моноцитов. Но анализ при инфекционном мононуклеозе не ограничивается этими простыми и неспецифическими сдвигами.
В общем анализе крови у ребенка, который берется из пальца или из вены, в разгар заболевания наблюдается характерная клиническая картина.
Во время дебюта, в первую неделю заболевания, у детей анализ крови может показывать общие изменения. Это деликатное общее снижение лейкоцитов, за счёт уменьшения количества нейтрофилов или нейтропении.
В разгар болезни отмечается умеренный лейкоцитоз, и специфические изменения общего анализа крови, к которым относятся выраженный мононуклеоз.
Это уже будет не название заболевания, а феномен клинического исследования.
Этот феномен проявляется возникновением в крови своеобразных лейкоцитов, которые называются мононуклеарами, то есть имеют несегментированное, целое ядро. Они бывают самых разных размеров, структуры и формы.
Мононуклеары являются еще более крупными лейкоцитами, чем лимфоциты, которые, имеют наибольшие размеры среди всех лейкоцитов.
У мононуклеаров, несмотря на крупные лимфоцитарные размеры, ядро очень похоже на таковое у моноцитов, при этом у этих клеток широкий поясок цитоплазмы, которая хорошо окрашивается базофильными красителями. 
При этом все остальные показатели красной крови — количество эритроцитов, цветовой показатель и уровень гемоглобина не изменены.
Количество тромбоцитов при инфекционном мононуклеозе может резко уменьшаться, включая понижение до 30 тысяч, но быстро приходит в норму. СОЭ при инфекционном мононуклеозе существенно не изменяется.
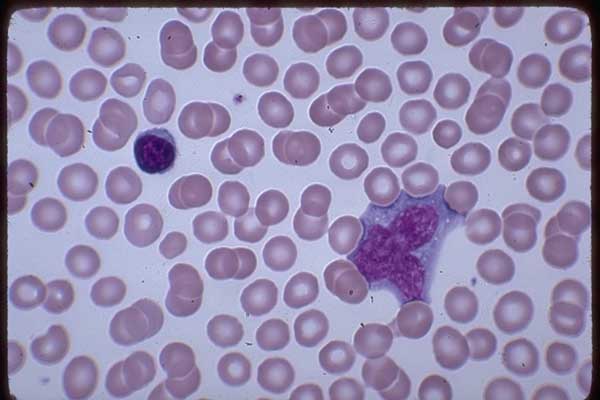
На иллюстрации ниже приведены атипичные мононуклеары «в интерьере», на фоне эритроцитов, что позволяет сделать вывод об их истинных размерах.
Более подробно о них читайте в статье Атипичные мононуклеары в общем анализе крови.

В период выздоровления за счёт повышения мононуклеаров существует феномен гранулоцитопении, или уменьшение количества гранулоцитов, к которым и относятся лидирующие у здорового человека нейтрофилы.
Чем ниже температура у пациентов в период выздоровления, как у взрослых, так и в детском возрасте, тем больше шанс появления в периферической крови повышенного количества эозинофилов, но в невысоких пределах – до 9%.
Помочь поставить диагноз инфекционного мононуклеоза позволяют и другие характерные симптомы, которые видны опытному врачу у постели больного.
Обычно наряду с общим инфекционным началом заболевания, с повышением температуры до фебрильных цифр, с появлением умеренной интоксикации, познабливанием и потливостью обращает на себя внимание значительное увеличение лимфатических узлов задней шейной группы.
Они увеличиваются цепочкой по заднему краю грудино-ключично-сосцевидной мышцы, а также в области сосцевидного отростка височной кости.
Несмотря на значительное увеличение этой группы лимфоузлов, которые могут даже изменить конфигурацию шеи, делая ее толстой, значительной боли обычно не ощущается.
Лишь во время пальпации, а также в случае интенсивного поворота головы дети и взрослые ощущают незначительную боль в шее.
В некоторых случаях лимфоузлы вообще не увеличиваются, или их размер изменяется незначительно, такая клиническая картина часто встречается у взрослых и поэтому может остаться незамеченным.
При этом лимфатические узлы не вызывают покраснения кожи. Никаких симптомов нагноения и локального воспаления обнаружить не удается.
Менее значительно увеличиваются другие группы лимфоузлов, например, поднижнечелюстные и шейные.
Иногда развивается ангина, которая является одной из форм инфекционного мононуклеоза, а также нередко возникают различные изменения в носоглотке, и поэтому пациенты с трудом дышат носом, и предпочитают дышать ртом, хотя при осмотре носовые ходы не забиты слизью, и из носа нет никаких выделений. Опытные врачи называют это состояние «сухим поражением носоглотки».
Общий анализ крови на мононуклеоз у детей и взрослых является одним из самых простых и достоверных способов первичной и достаточно точной постановки диагноза. Но в настоящее время существуют и другие исследования, которые позволяют верифицировать возбудителя, или вирус Эпштейна-Барр с высокой точностью. К ним относятся следующие виды лабораторной диагностики:
- Антитела класса Ig М и G к капсидному антигену вируса Эпштейна-Барр.
Этот иммунологический анализ является основой серологической диагностики инфекционного мононуклеоза. Антитела классов М и G появляются в острую фазу инфекции, и их можно обнаружить практически у всех пациентов с этим заболеванием, вне зависимости от возраста.
После выздоровления иммуноглобулины класса М постепенно исчезают из крови, а иммуноглобулину G циркулируют в крови пожизненно.
Важно помнить, что результаты разового серологического исследования мало что могут сказать для постановки диагноза, и необходимо исследовать оба иммуноглобулина, а также оценивать клиническую картину и расшифровку периферического анализа крови.
- определение ДНК вируса в соскобе эпителиальных клеток ротоглотки, носоглотки, из слюны.
Это исследование позволяет найти геном возбудителя, и проводится методом полимеразной цепной реакции. Известно, что вирус Эпштейна-Барр не только вызывает острый мононуклеоз, который проходит бесследно, но и может быть причиной различных новообразований лимфоидных органов, и даже приводить к онкологическим болезням.
Это анализ показан не только тем пациентам, у которых возникает характерное изменение лимфатических узлов, и появляются атипичные мононуклеары в результатах клинических исследований крови, но и для поиска атипичных форм заболевания, или хронического носительства ВЭБ.
Это может быть острая респираторная инфекция с высокой лихорадкой, состояние резкого ослабления иммунитета при иммуносупрессивной терапии, поиск причин ОРВИ у ВИЧ-инфицированных пациентов и при поиске лимфопролиферативных злокачественных новообразований. Тест на определение ДНК вируса является качественным, и анализ может быть или положительным, что говорит об инфицировании вирусом или отрицательным. В последнем случае, речь может идти как об отсутствии инфекции, так и низкой концентрации вируса.
Но, в любом случае, первым способом лабораторной диагностики мононуклеоза является общий анализ крови. Его информативность в сочетании с характерной клинической картиной типичных случаев позволяет безошибочно поставить диагноз лимфоцитарной ангины, или инфекционного мононуклеоза, как у детей, так и взрослых пациентов.
Вам также может быть полезна другая наша статья на эту тему Как определить мононуклеоз по анализу крови?.
Мононуклеоз – достаточно серьезное инфекционное заболевание вирусной природы.
Передается она воздушно-капельным путем, характеризуется многими неприятными симптомами: лихорадкой, лейкоцитозом, проблемами с селезенкой, печенью, а также изменяет состав крови.
Другое название заболевания – доброкачественный лимфобластоз. Ниже приведены причины инфекционной патологии и способы ее выявления.
Заболевание чаще всего встречается у детей и подростков, реже у взрослых. Клиническими признаками инфекции можно считать:
- длительную лихорадку;
- интоксикационный синдром;
- увеличение практически всех групп лимфоузлов;
- высыпания на коже;
- увеличение селезенки, печени.
При течении болезни может произойти поражение легких, пищеварительного тракта и даже сердца. Увеличение лимфоузлов за грудиной приводит к сдавливанию трахеи и проблемам с дыханием.
На фото симптомы мононуклеоза
Возбудителем заболевания считается представитель группы герпесвирусов – вирус Эпштейна-Барр. Помимо инфекционного мононуклеоза этот патологический агент способен вызвать целый ряд заболеваний, начиная от хронической усталости до гепатитоподобных состояний.
После заражения инкубационный период может составлять около трех недель, но чаще всего симптомы заболевания начинают проявляться уже на седьмой день. Само заболевание может длиться до двух месяцев.
Особенностью мононуклеоза является его активное распространение в больших коллективах, поскольку существует несколько путей его передачи:
- Прямой контакт с заболевшим человеком. Чаще всего вирус передается через слюнные выделения. Если они попадают на бытовые предметы, то при контакте с зараженной поверхностью происходит инфицирование.
- Воздушно-капельный путь. Вирус Эпштейна-Барр в открытой среде менее устойчив, поэтому он попадает в организм только при очень тесном контакте.
- От матери к плоду. Если первичное инфицирование произошло при беременности, то есть вероятность проникновения вируса через плаценту.
- Гематологический путь. Инфекция может попасть в организм при процедуре переливании крови.
- Поцелуй. Специалистами специально поцелуи были выделены в отдельный пункт, поскольку это самый распространенный способ передачи. Этим объясняется широкое распространение заболеваний у подростков 12-16 лет. Мононуклеоз еще называют «болезнью поцелуев».
Что такое инфекционный мононуклеоз, рассказывает доктор Комаровский:
Чтобы лечение инфекционного мононуклеоза было успешным, необходимо своевременно его диагностировать. Потребуется очень тщательное обследование, включающее в себя развернутые анализы мочи, крови, биохимию и многие другие. Их назначают при первых симптомах заболевания: увеличении лимфоузлов, лихорадке, быстрой утомляемости. Также могут потребоваться другие диагностические исследования.
Обследование пациента на мононуклеоз необходимо, чтобы дифференцировать заболевание от других с похожими симптомами: лимфолейкоза, лимфогранулематоза, стрептококкового тонзиллита и прочих. Анализы крови инвитро позволяют не только с точностью поставить диагноз, но и определить степень тяжести заболевания и его длительность.
Исследование общего развернутого анализа крови на мононуклеоз в первую очередь указывает на слегка завышенное содержание лейкоцитов, присутствие мононуклеаров, а также агранулоцитоз.
Мононуклеары – это лимфоциты, подвергшиеся воздействию вируса. Если их количество составляет около 12% — это подтверждает наличие инфекции в организме.
Однако, мононуклеары обнаруживаются в крови далеко не всегда.
В самом начале заболевания такие клетки отсутствуют, их появление фиксируется через 2-3 недели после первичного инфицирования. Если организм испытывает интоксикационный синдром, из-за высокой вязкости крови возможно увеличение уровня эритроцитов.
Расшифровка общего анализа крови при мононуклеозе дает следующие показатели:
- нейтрофилы палочкоядерные более 6%;
- лейкоцитоз нормален либо незначительно повышен;
- СОЭ более 22 мм/ч;
- лимфоциты не менее 40%;
- моноциты выше 10%;
- мононуклеары атипичные выше 10-12%.
Следует знать, что изменение показателей крови происходит только при первичном инфицировании. Если форма заболевания хроническая, то изменений практически не наблюдается.
При мононуклеозе также могут происходить изменения в составе мочи. В собранных анализах обнаруживается повышенный уровень белка, билирубина, возможно незначительное появление крови и даже гной. Завышенные показатели объясняются нарушением работы селезенки и печени.
Как расшифровать общий анализ крови, смотрите в нашем видео:
Для более точной диагностики потребуется сдать анализ крови на биохимию. В этом случае должен производиться забор венозной крови. В результате отмечаются следующие отклонения от нормальных показателей в большую сторону:
- фермента альдолазы в 2-3 раза;
- фосфатазы;
- билирубина;
- АСТ и АЛТ.
Если в анализе определяется билирубин непрямой фракции, то это свидетельствует о развитии тяжелого заболевания – анемии аутоиммунной.
Это специальный тест агглютинации (склеивание клеток и выпадение их в осадок), разработанный для определения гетерофильных антител в сыворотке крови. При первичном заболевании результаты теста эффективны более чем на 90%.
Если первые признаки мононуклеоза появились более 3 месяцев назад, исследование не проводится, поскольку считается нерезультативным. Результат теста готов уже через 5 минут после взятия крови, что значительно облегчает постановку диагноза.
Также возможно проведение реакции Пауля-Буннеля. В этом случае положительная агглютинация происходит уже через 14 дней после заражения. В некоторых случаях может потребоваться повторное прохождение теста. При хроническом течении заболевания показатели не информативны.
С помощью данного анализа в организме определяется количество антител к вирусу. При заражении в крови вырабатываются особые иммуноглобулины, количество которых говорит о тяжести заболевания, его длительности и моменте заражения.
При острой стадии инфекции в крови появляются иммуноглобулины IgM. Они достигают максимальной концентрации к третьей неделе с момента заражения. Позднее возникают IgG (через 4-5 недель). Их концентрация при острой инфекции высокая. При хроническом течении количество таких антител уменьшается, но в крови они остаются на всю жизнь.
Пациенты, у которых подозревается заражение мононуклеозом, обязательно должны сдать трехкратно кровь на предмет выявления вируса иммунодефицита человека. При этом заболевании также могут отмечаться мононуклеары в крови.
Не стоит пугаться, если анализ на ВИЧ дал положительный результат. При мононуклеозе возможна ложноположительная реакция, поскольку организм начинает вырабатывать антитела, схожие с теми, которые обнаруживаются при ВИЧ. Именно поэтому рекомендуют сдавать анализ крови на ВИЧ трехкратно.
Помимо сдачи анализов при мононуклеозе могут потребоваться и другие исследования. УЗИ брюшной полости при заболевании указывает на увеличение печени, которая всегда вовлекается в инфекционный процесс. На рентгенографии грудной клетки отмечается значительное увеличение лимфатических узлов средостения.
Поскольку при инфекционном заболевании возможно поражение сердечной мышцы – миокардит, потребуется электрокардиографическое исследование сердца.
Для достоверности результатов анализов следует соблюдать самые простые правила. Кровь обязательно сдается натощак. Кушать можно не позднее, чем за 8-12 часов до исследования.
Обо всех принимаемых препаратах следует рассказать лечащему врачу. Он оценит их возможное влияние на результат и при необходимости отменит некоторые из них.
Оптимальный вариант – полный отказ от приема медикаментозных средств за 15 дней до исследования.
Накануне сдачи пациент должен придерживаться диеты. Из рациона следует исключить жареные, консервированные и жирные продукты. Также запрещено употреблять алкоголь.
Поскольку мононуклеоз имеет несколько стадий развития, сдавать анализы потребуется не один раз. Первый раз анализ сдают для подтверждения диагноза. По его результатам устанавливается степень заражения и назначается лечение.
Повторное исследование требуется для оценки эффективности выбранного лечения. После выздоровления потребуется сдать кровь еще раз для окончательного подтверждения отсутствия вируса.
Какие анализы нужно сдать после выздоровления, смотрите в нашем видео:
В большинстве случаев после правильного лечения симптомы мононуклеоза начинают проходить через 10 дней. Спадает температура, уменьшаются в объеме лимфоузлы. Окончательное выздоровление наступает в среднем через 4-8 недель с момента инфицирования.
Однако, после выздоровления пациентам требуется реабилитация. Необходимо соблюдать режим сна и отдыха.
Рацион должен быть полноценным, обязательно сбалансированным. В течение месяца следует ограничить любые физические нагрузки.
Для наблюдения за пациентом после такого тяжелого заболевания предусмотрена 6-месячная диспансеризация. С помощью анализов врач будет оценивать адекватность иммунного ответа. Иногда может потребоваться консультация гематолога.
Общий анализ крови для определения количества лейкоцитов сдается ежемесячно. Это необходимо для контроля над активностью вируса. Также потребуется определение специфических антител.
Во избежание осложнений, после окончания курса лечения следует пройти рентгенограмму грудной клетки для определения изменений в легких. Дополнительно может понадобиться УЗИ лимфоузлов.
Инфекционный мононуклеоз – вирусное заболевание, которое встречается достаточно часто у детей и у молодых людей в возрасте до 20–30 лет. Его симптомы легко спутать с простудой, ангиной, ОРЗ. Заподозрить присутствие этой инфекции может опытный врач. Однако достоверную информацию о присутствии герпесвируса в организме могут дать только анализы.
Часто анализ на мононуклеоз не требуется, и врач может поставить диагноз без дополнительных методов диагностики. Однако есть некоторые случаи, в которых необходимо сдать биоматериалы для выявления мононуклеоза.
К таким случаям относят ситуации когда:
- Возникает проблема постановки диагноза и требуется отличить клинические проявления инфекционного мононуклеоза от тонзиллита, развития воспалительного процесса или других герпесвирусов.
- Предстоит проведение трансплантации различных органов и тканей.
- Пациенту поставлен диагноз ВИЧ.
- Была произведена пересадка органов или костного мозга и требуется разработка иммуносупрессивной терапии.
Чтобы отследить правильность и эффективность выбранного метода лечения мононуклеоза пациента могут направить на повторные анализы через некоторое время после начала лечения. Также повторные анализы потребуется сдавать каждые 3 месяца в течение 6 месяцев или 1 года после выздоровления.
Инфекционный мононуклеоз у детей
Для проведения анализа на мононуклеоз подходят практически любые биологические материалы:
- моча;
- слюна;
- соскоб из ротоглотки или носоглотки;
- кровь (венозная, капиллярная);
- мазки из уретры, влагалища, анального отверстия.
Общий анализ крови (развёрнутый клинический) – стандартный метод диагностики. Он помогает получить представление об изменениях в составе крови у детей и у взрослых.
Картина крови, характерная для мононуклеоза:
| Мононуклеары | Количество атипичных мононуклеаров в крови выше 10% |
| Моноциты | Уровень выше 10% |
| Эритроциты | Находятся в норме при отсутствии осложнений. При наличии осложнений количество резко снижается. Опасный показатель менее 3,0·1012/л |
| Лимфоциты+моноциты | Составляют около 90% от общего количества лейкоцитов |
| Палочкоядерные нейтрофилы | Превышают 6% |
| Сегментноядерные нейтрофилы | Уровень понижен относительно нормы |
| Лейкоциты | Количество в пределах нормы или незначительно превышает её |
| Лимфоциты | Количество лимфоцитов выше 40% |
| СОЭ | Незначительное превышение нормы |
| Тромбоциты | Данный показатель находится в норме при отсутствии осложнений. При наличии осложнений количество резко снижается. Опасный показатель менее 150·109/л |
Как правило, общего анализа крови при подозрении на мононуклеоз бывает недостаточно для постановки диагноза. Общие анализы крови и мочи не выявляют инфекцию, однако помогают определить присутствие в организме патологии.
Диагностика вируса Эпштейна-Барр (ВЭБ): анализ крови, ДНК, ПЦР, печеночные пробы
Биохимический анализ крови – также один из стандартных методов исследования. С помощью него оценивают работу внутренних органов. В случае мононуклеоза в данных биохимического исследования могут наблюдаться отклонения в показателях, связанных с работой печени и селезёнки.
Отклонения от нормы в показателях крови при инфекционном мононуклеозе:
| Фермент аланинаминотрансфераза (АлАТ) | Активность повышена в 2-3 раза в сравнении с нормой |
| Фермент аспартатаминотрансфераза (АсАТ) | Активность повышена в 2-3 раза в сравнении с нормой |
| Щелочная фосфатаза | Уровень превышает 90 Ед/л |
| Прямая фракция билирубина | Определяется в количестве свыше 5 мкмоль/л |
| Непрямая фракция билирубина | Показатель свыше 15 мкмоль/л говорит о наличии осложнений со стороны крови |
Общий анализ мочи – также стандартный метод диагностики. Исследование мочи при подозрении на инфекционный мононуклеоз помогает выявить изменения, которые связаны с патологическими процессами в печени и селезёнке, а также с активностью вируса в организме.
Какие происходят изменения в составе мочи при мононуклеозе:
| Белок | Превышение показателей нормы (0,250 г/сут) |
| Билирубин | В норме билирубин не определяется в моче вовсе. О проблеме говорит показатель 5,1 мкмоль/л |
| Цвет мочи | При мононуклеозе моча становится тёмной, практически бурой. В ней могут быть примеси крови и гноя |
Данный метод исследования применяется для выявления в организме антител к вирусу Эпштейна-Барр, который и приводит к развитию мононуклеоза. Исследование на антитела позволяет максимально точно определить присутствие герпесвируса и мононуклеоза в исследуемой крови, срок его нахождения в организме и стадию инфекционного процесса.
Тест на мононуклеоз включает в себя определение антител IgG и IgM.
| Положительно (более 40 Ед/мл) |
|
| Отрицательно (менее 10 Ед/мл) |
|
| Сомнительно (от 10 до 40 Ед/мл) |
|
| Положительно (более 40 Ед/мл) |
|
| Отрицательно (менее 20 Ед/мл) |
|
Полимеразная цепная реакция (ПЦР) – тест, который позволяет выявить наличие вируса Эпштейна-Барр.
Результаты теста имеют качественные показатели. В бланке будет отмечено «положительный» результат или «отрицательный».
- Положительная реакция говорит о присутствии в сданном биологическом материале вируса.
- Отрицательная реакция может говорить об отсутствии признаков инфекционного заболевания, либо о недостаточном количестве частиц герпесвируса в сданном материала.
Присутствие вируса определяется при наличии минимум 80 вирусных частиц на 5 микролитров крови, которая прошла процедуру выделения ДНК.
Определить по анализу присутствие вируса можно с точностью в 98%.
Моноспот тест – специальное экспресс исследование крови на определение вируса Эпштейна-Барр. Тест применяется при подозрении на недавнее первичное заражение. Если первые признаки заболевания проявились более 90 дней назад, то тест не нужно сдавать, так как результаты будут необъективны.
Суть этого анализа крови на мононуклеоз состоит в процессе агглютинации – клетки вируса склеиваются и выпадают в осадок биоматериала.
Результаты теста агглютинации бывают либо положительными (вирус обнаружен), либо отрицательными (вирус не обнаружен).
Серология, ИФА, ПЦР при вирусе Эпштейна-Барр. Положительный и отрицательный результат
Подготовка к сдаче биологического материала важна. От правильного подхода будет зависеть достоверность лечения. Нарушение правил приведёт к получению некорректных данных, а соответственно и к отсутствию адекватного лечения.
Рекомендации по подготовке к сдаче материала на определение вируса Эпштейна-Барр ничем не отличаются от стандартных правил подготовки к исследованию крови:
- Сдать кровь лучше в утреннее время и только натощак. Последний приём пищи должен быть за 8–10 часов до процедуры. Разрешено выпить половину стакана простой воды.
- За 2-3 суток до теста на мононуклеоз прекращают приём антибиотиков. Если пациент принимает различные других препараты, то целесообразность исследования определяется лечащим врачом.
- Нельзя употреблять алкоголь в течение минимум 1 суток. Курить дозволяется за 1 час до процедуры.
Детальные рекомендации относительно подготовки и правил сдачи мочи на анализ следует узнать в клинике или лаборатории, где будет проводиться исследование. Существуют разные подходы к сбору мочи.
Общее правило – перед сбором мочи необходимо проводить гигиенические процедуры в области уретры и гениталий. После гигиенических процедур нужно убедиться, что все моющие средства были тщательно смыты.
Также общее требование – сдача материала на исследование в одноразовых стерильных контейнерах.
Мононуклеоз – заболевание, вызванное герпесвирусом. При подозрении на эту болезнь пациента направляют на стандартные исследования, которые проводят для выявления герпеса.
Не стоит игнорировать этап диагностики.
К нему нужно отнестись со всей серьёзностью и правильно подготовиться к сдаче анализа, так как от наличия развёрнутой информации и от её достоверности зависит правильность назначенного лечения.
Лечение вируса Эпштейна-Барр (ВЭБ) у детей и взрослых. Длительность и схема лечения при ВЭБ
[40-168] Лабораторная диагностика инфекционного мононуклеозаКомплексное исследование для диагностики инфекционного мононуклеоза, включающее все необходимые серологические тесты, ПЦР и клинический анализ крови.
Синонимы русские
- Анализы крови на вирус Эпштейна – Барр
- Серологические тесты и ПЦР при инфекционном мононуклеозе
Синонимы английские
- Laboratory diagnostics of infectious mononucleosis
- EBV, Serology tests, Real-time polymerase chain reaction RT-PCR, Complete blood count CBC
- Какой биоматериал можно использовать для исследования?
- Венозную кровь.
- Как правильно подготовиться к исследованию?
- Исключить из рациона алкоголь в течение 24 часов до исследования.
- Детям в возрасте до 1 года не принимать пищу в течение 30-40 минут до исследования.
- Детям в возрасте от 1 до 5 лет не принимать пищу в течение 2-3 часов до исследования.
- Не принимать пищу в течение 8 часов до исследования, можно пить чистую негазированную воду.
- Полностью исключить (по согласованию с врачом) прием лекарственных препаратов в течение 24 часов перед исследованием.
- Исключить физическое и эмоциональное перенапряжение в течение 30 минут до исследования.
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Вирус Эпштейна – Барр, EBV (другое название – герпес-вирус человека 4 типа, HHV-4) – вездесущий ДНК-содержащий вирус. Подсчитано, что около 90 % взрослого населения имеют признаки перенесенной EBV-инфекции.
У большинства иммунокомпетентных людей EBV-инфекция протекает бессимптомно, однако в 30-50 % случаев возникает инфекционный мононуклеоз, характеризующийся лихорадкой, выраженной слабостью, фарингитом, лимфаденопатией и гепатоспленомегалией.
Эти признаки объединены в «мононуклеозоподобный синдром» и могут наблюдаться не только при острой EBV-инфекции, но и при некоторых других инфекционных заболеваниях (ВИЧ, токсоплазмоз).
Ведущее значение в диагностике инфекционного мононуклеоза и дифференциальной диагностике заболеваний, протекающих с мононуклеозоподобным синдромом, принадлежит лабораторным исследованиям. Как правило, требуются сразу несколько лабораторных тестов. Для врача и пациента наиболее удобным решением является комплексное лабораторное исследование, включающее все необходимые анализы.
Для понимания принципов лабораторной диагностики инфекционного мононуклеоза необходимо учитывать некоторые особенности жизненного цикла вируса EBV. Как и все герпес-вирусы, EBV характеризуется литическим циклом и латентной фазой. Во время литического цикла происходит синтез регуляторных белков, в том числе так называемых ранних антигенов (early antigens, EA).
Ранние антигены EA необходимы для синтеза ДНК вируса, капсидного белка (viral-capsidantigen, VCA) и других структурных белков. Литический цикл завершается разрушением инфицированных лимфоцитов и выходом сформированных вирусных частиц.
Некоторые вирусы EBV, однако, не имеют завершенного литического цикла: вместо этого они устанавливают в лимфоцитах хроническую, персистирующую, латентную инфекцию. Во время латентной фазы происходит синтез ядерных антигенов (Ebstein-Barr nuclear antigens, EBNA) и некоторых структурных белков.
В ответ на синтез в инфицированных лимфоцитах указанных белков EBV в организме вырабатываются специфические к ним антитела. Исследуя эти антитела, можно дифференцировать острую, перенесенную и хроническую инфекцию EBV.
Epstein Barr Virus ранние антигены (EA), IgG. Иммуноглобулины IgG к ранним антигенам могут быть определены в течение первых 3-4 недель после инфицирования и, как правило, не определяются через 3-4 месяца. EA IgG поэтому считаются маркерами острой инфекции. Следует отметить, что EA IgG иногда могут выявляться и при хронической EBV-инфекции.
Epstein Barr Virus капсидный белок (VCA), IgM. Иммуноглобулины IgM к капсидному белку начинают определяться с появлением симптомов болезни и, как правило, исчезают через несколько недель.
Выявление VCA-IgM поэтому свидетельствует об острой инфекции. Следует отметить, что у некоторых пациентов VCA-IgM могут сохраняться в течение нескольких месяцев.
В других случаях первичной инфекции VCA-IgM не определяются вовсе.
Epstein Barr Virus ядерный антиген (EBNA), IgG (количественно). Ядерный антиген, в действительности представляет собой группу из 6 антигенов (EBNA 1-6).
Соответственно, иммуноглобулины к ядерному антигену – это также группа из 6 различных видов иммуноглобулинов. EBNA-1 IgG, как правило, не выявляется в первые 3-4 недели болезни и поэтому считается маркером перенесенной или хронической инфекции. В ходе анализа определяется титр антител.
В отличие от перенесенной инфекции, хроническая инфекция EBV характеризуется высоким титром EBNA IgG.
Результаты серологических тестов, однако, не всегда согласуются. Более того, интерпретация результатов серологических тестов может быть затруднена у пациентов с иммунодефицитом и у пациентов, получивших переливание компонентов крови или иммуноглобулинов. Для получения более точной диагностической информации в дополнение к серологическим тестам проводят анализ ПЦР на ДНК вируса.
Epstein Barr Virus, ДНК [реал-тайм ПЦР].
Полимеразная цепная реакция (ПЦР) и одна из ее разновидностей – ПЦР в реальном времени – это метод молекулярной диагностики, в ходе которого в биологическом материале (например, в крови) определяется генетический материал (в данном случае ДНК) возбудителя инфекции.
Присутствие в крови ДНК вируса Эпштейна – Барр считается признаком первичной инфекции или реактивации латентной инфекции. Метод ПЦР является более чувствительным, чем серологические тесты, анализом для диагностики EBV-инфекции на раннем ее этапе.
Общий анализ крови и лейкоцитарная формула. Этот анализ необходим скорее для исключения других причин заболевания, чем для диагностики инфекционного мононуклеоза.
Лейкоцитоз, лимфоцитоз и атипичные мононуклеары могут наблюдаться и при других инфекционных заболеваниях и поэтому не являются специфическим для мононуклеоза признаком.
С другой стороны, отсутствие лейкоцитоза свидетельствует против диагноза «инфекционный мононуклеоз». Также анемия и тромбоцитопения нехарактерны для этого заболевания.
Как правило, данных этого комплексного исследования достаточно для диагностики инфекционного мононуклеоза. В некоторых случаях, однако, могут потребоваться дополнительные лабораторные тесты. Результат исследования оценивают с учетом всех значимых данных клинических, лабораторных и инструментальных исследований.
Для чего используется исследование?
- Для диагностики инфекционного мононуклеоза.
- Для дифференциальной диагностики заболеваний, протекающих с мононуклеозоподобным синдромом.
Когда назначается исследование?
- При наличии симптомов инфекционного мононуклеоза: лихорадки, выраженной слабости, миалгии и артралгии, боли в горле, лимфаденопатии, гепатоспленомегалии и других.
Что означают результаты?
| EAIgG | VCAIgM | EBNAIgG | ПЦР | Анализ крови | |
| Первичная инфекция (инфекционный мононуклеоз) | + | + | _ | + |
|
| Перенесенная в анамнезеEBV-инфекция | — | +/- | + | — | Нет изменений |
| ЛатентнаяEBV-инфекция | -/+ | — | +++ | -/+ | Нет изменений |
Что может влиять на результат?
- Состояние иммунной системы;
- время, прошедшее с момента первичного инфицирования.
Важные замечания
- Результаты комплексного анализа следует интерпретировать с учетом дополнительных клинических, лабораторных и инструментальных данных.
- Также рекомендуется
- Кто назначает исследование?
- Инфекционист, терапевт, педиатр, врач общей практики.
- Литература
- De Paschale M, Clerici P. Serological diagnosis of Epstein-Barr virus infection: Problems and solutions. World J Virol. 2012 Feb 12;1(1):31-43.
- McPhee S.J., Papadakis M. CURRENT Medical Diagnosis and Treatment / S. J. McPhee, M. Papadakis; 49 ed. — McGraw-Hill Medical, 2009.
Вирус Эпштейна-Барр, определение ДНК в сыворотке крови
Срок исполнения: 1 рабочий день
Вирус Эпштейна-Барр, определение ДНК в слюне
Срок исполнения: 1 рабочий день
Вирус Эпштейна-Барр, определение ДНК в соскобе эпителиальных клеток ротоглотки
Срок исполнения: 1 рабочий день
Инфекционный мононуклеоз – это заболевание вызванное вирусом герпеса человека 4 типа (вирус Эпштейна-Барр). Согласно последним исследованиям 90% людей заражены герпес-вирусом четвертого типа, но симптомы заболевания проявляются только у 30-50% инфицированных.
В качестве биологического материала используется кровь. Подготовка к сдаче анализов на инфекционный мононуклеоз включает такие правила:
- за день до сдачи анализа необходимо воздержаться от чрезмерной физической нагрузки, так как это может физиологически повысить уровень лейкоцитов, и результат будет недостоверным;
- нельзя курить за 30 минут до сдачи крови;
- не следует принимать алкогольные напитки за сутки до сдачи анализа;
- необходимо полностью исключить прием медикаментов за сутки;
- детям до года нельзя принимать пищу за 30-40 минут, а взрослым за 8 часов до исследования.
Клиническая картина инфекционного мононуклеоза может отличаться у разных людей в зависимости от состояния иммунной системы.
Классическими симптомами становятся повышение температуры, мышечная боль, лимфаденопатия, нарушение работы печени и селезенки. Чаще всего острой формой патологии болеют маленькие дети и молодые люди.
Характерными считаются специфическое изменения крови — наличие атипичных мононуклеаров, выявить которые поможет своевременная лабораторная диагностика.
Дифференцировать инфекционный мононуклеоз от других вирусных заболеваний сложно. Единственный надежный метод – комплексная лабораторная диагностика, которая включает несколько видов исследований:
- Серодиагностика. Попадая в организм человека, вирус вызывает реакцию иммунной системы, которая заключается в выработке антител против возбудителя. Антитела представлены иммуноглобулинами (Ig), именно их выявляют в сыворотке крови. Тесты на иммуноглобулины проводят в соответствии со стадией болезни. Ig G ранний — показатель раннего внедрения вируса Эпштейна-Барр. Симптомов болезни в этот период может не наблюдаться. Ig M — отвечает за острый период инфекции, в крови циркулирует несколько недель. Как правило, сопровождается наличием ярких симптомов мононуклеоза. Ig G поздний — это маркер перенесенной ранее инфекции. Появляется в сыворотке крови через 2-3 недели после перенесенной болезни. Недостаток этого анализа — отсутствие специфичности. Иммуноглобулины могут повышаться и при других вирусных инфекциях.
- Молекулярно-генетическая диагностика. Представлена методом ПЦР (полимеразная цепная реакция) – самый достоверный метод диагностики инфекционного мононуклеоза, в основе которого лежит выявление генома вируса герпеса 4 типа.
- Общий анализ крови. Этот анализ нужен для исключения других заболеваний. Повышение лейкоцитов, лимфоцитов и атипичных мононуклеаров еще нельзя считать 100% показателем развития инфекционного мононуклеоза у пациента. Однако отсутствие этих признаков полностью исключает патологию.
Кроме основных лабораторных исследований для диагностики рекомендуется провести анализы на токсоплазмоз, краснуху, эпидемический паротит, определение ВИЧ 1 и 2 типов, вирус герпеса 6 типа, лабораторный скрининг печени.
Выгодные цены на услугу «Инфекционный мононуклеоз» представлены в медицинском центре Радуга, расположенном в Калининском районе Санкт-Петербурга. Опытные врачи центра ставят своей первоочередной задачей восстановление здоровья пациента без назначения лишних процедур, увеличивающих расходы на лечение. Мы предлагаем доступную стоимость на квалифицированную медицинскую помощь.
| Сдача анализовот 150 руб. | +7 (812) 382 09 77 |
Инфекционный мононуклеоз — это болезнь, которую врач может диагностировать только на основе лабораторного скрининга. Именно поэтому, обратившись в клинику «Радуга», вы сможете обезопасить себя от тяжелых форм и проявлений заболевания. Забор крови и лабораторные исследования проводятся в соответствии с международными медицинскими стандартами.
источник