Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
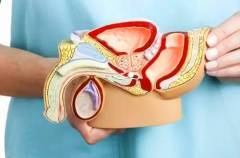
Все, что касается вопросов здоровья представителей сильного пола — мужчин, находится в компетенции врача-андролога. Андролог — это врач, который должен досконально изучить и знать анатомические особенности мужского организма, его эмбриологию и физиологию, возможные пороки и отклонения в развитии мочеполовой системы.
Кроме того андролог должен владеть базовыми и современными методиками диагностики, консервативного и хирургического лечения следующих органов:
- Предстательная железа.
- Уретра (мочеиспускательный канал).
- Семенные пузырьки (семенной бугорок).
- Pénis (половой член).
- Scrotum (мошонка), яички.
Андрология как направление и вектор в медицине считается субспециализацией, находящейся в поле урологии, эндокринологии и сексопатологии. Сам термин – андрология имеет греческие корни: ανδρικός, что означает мужской, и λόγος – наука, учение. Таким образом, андрология изучает анатомические, физиологические особенности представителей сильного пола, а также все проблемы, болезни, методы диагностики и лечения, связанные с половой сферой. Следовательно, сфера деятельности андрологии аналогична урологии, но имеет определенные границы, обозначенные спецификой профессии. На вопрос «кто такой андролог» можно ответить так – это врач, обладающий глубокими знаниями и практическим опытом как врач-уролог, специализирующийся на диагностике и лечении эректильных нарушений, простатита, мочекаменной болезни, уретрита и многих других заболеваний, связанных с мужским здоровьем — мочеполовой сферой.

При появлении дискомфортных признаков, указывающих на возможные заболевания половых или мочеиспускательных органов, необходимо как можно раньше обратиться к урологу, андрологу. Чем раньше будет диагностировано заболевание, тем легче и быстрее восстановятся нарушенные функции, которые так болезненно сказываются на общем и психологическом состоянии мужчины.
Когда следует обращаться к андрологу? Основаниями для консультации специалиста в области мужского здоровья, могут стать такие симптомы и состояния:
- Нетипичные уретральные выделения, в том числе гнойные и вызывающие боль, жжение.
- Нарушение процесса мочеиспускания, дискомфорт, боль при мочеиспускании.
- Изменение структуры и объема мочи – цвета, консистенции, запаха.
- Изменение в процессе выделения спермы (семяизвержения) — сперматорея.
- Болезненные ощущения в паху, промежности, в головке полового органа, в мошонке.
- Недержание мочи.
- Болезненные ощущения внизу живота.
- Изменение кожных покровов половых органов, сыпи, язвы.
- Увеличение и болезненность лимфоузлов в области паха.
- Повышение температуры тела, сопровождающееся болью в паху.
- Дискомфорт или болезненные ощущения при сексуальном контакте.
- Визуальные изменения в размерах, структуре полового органа.
- Эректильные нарушения – снижение потенции.
- Болезненные ощущения при дефекации.
- Снижение или отсутствие полового влечения, тяги (либидо, сексуального влечения).
- Стойкое бесплодие. Если в течение года при постоянных контактах со здоровой женщиной зачатие не происходит, необходимо обследоваться по поводу возможного бесплодия
На вопрос — когда следует обращаться к андрологу, можно ответить таким образом:
- Регулярно (ежегодно) проходить профилактические осмотры и обследования, даже если со стороны мочеполовой системы не наблюдается ни одного тревожного симптома.
- При первых признаках, тревожных симптомах, которые проявились хотя бы один раз. Чем раньше заболевание будет диагностировано, тем быстрее и безболезненнее пройдет лечение.
После сбора анамнеза, визуального осмотра нужно пройти комплексное диагностическое обследование. Какие анализы нужно сдать при обращении к андрологу:
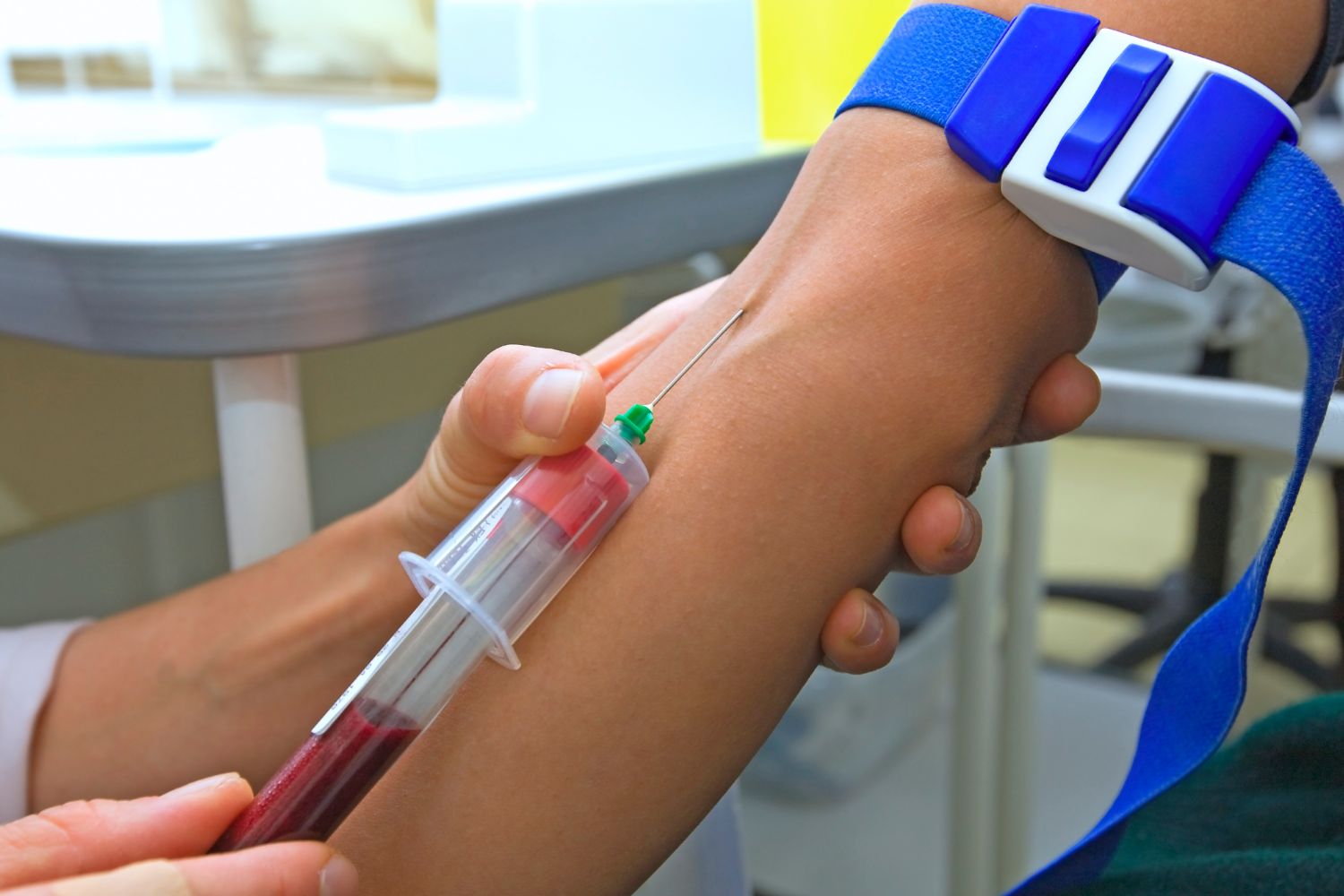
- ОАК – общий анализ крови, показывающий наличие или отсутствие воспалительного процесса (количество лейкоцитов, гемоглобина, СОЭ, гематокрит, кислая фосфатаза и так далее).
- Анализ мочи – клинический, биохимический, пробы.
- По показаниям — биопсия тканей предстательной железы, семенного пузырька, яичка, придатка.
- Бактериальные посевы уретрального секрета, секрета предстательной железы.
- Исследование крови на ПСА – простатический антиген.
- Исследование крови при подозрении на ЗППП методами ПЦР (полимеразной цепной реакции) ИФА (иммуноферментный анализ крови).
- Гормональный скрининг – исследование крови на гормоны.
- Анализ эякулята – спермограмма (MAR-тест, антиспермальные антитела, проба Шуварского — посткоитальный тест).
Какие анализы нужно сдавать при обращении к андрологу зависит от симптоматики, которой проявляется заболевание, от степени тяжести клинических проявлений и общего состояния пациента.
Диагностический комплексные мероприятия, которые помогают точно определить причину симптомов и конкретизировать заболевания, можно разделить на семь общих этапов. Какие методы диагностики использует андролог?
Первичный осмотр, физикальные методы:
- Визуальный осмотр кожных покровов, половых органов, поясницы, живота.
- Пальпация почек (в нормальном состоянии почки не пальпируются), пальпация переполненного или увеличенного за счет опухоли мочевого пузыря, пальпация половых органов (пениса, мошонки).
- Просвечивание тканей мошонки – диафаноскопия.
- ПРИ – пальцевое ректальное исследование для оценки состояния предстательной железы.
Какие лабораторные методы диагностики использует андролог:
- ОАК (общий анализ крови).
- ОАМ (общий анализ мочи).
- Микроскопия секрета простаты (с помощью массажа предстательной железы).
- Микроскопия уретральных выделений.
- Стаканы пробы – исследования мочи.
- Геморенальная проба (Реберга), определяющая концентрацию эндогенного креатинина в сыворотке крови и в моче.
- Анализ мочи по методу Нечипоренко.
- Анализ мочи, проба Зимницкого.
- БАК – биохимическое исследование крови.
- Анализы на бесплодие – MAR-тест, выявление антиспермальных антител, посткоитальный тест (иммунологическая совместимость половых партнеров).
- ПЦР исследование (метод полимеразной цепной реакции).
Морфологические, структурные методы:
Методы инструментального обследования:
- Диагностическая катетеризация мочевого пузыря, уретры, мочеточников.
- Диагностическое бужирование (растяжение) уретры.
- Эндоскопическая уретроскопия.
- Цистоскопия.
- Пиелоскопия.
Какие методы диагностики использует андролог для изменения уродинамических параметров:
- Цистометрия – оценка соотношения объема vesica urinaria – мочевого пузыря и уровня давления мочи во время наполнения.
- УФМ – скрининг, урофлоуметрия, позволяющая оценить параметры и состояние потока урины.
- ЭМГ — электромиография, позволяющая оценить биопотенциалы скелетных мышц.
- КУДИ – многоканальная уродинамика, комбинированное уродинамическое исследование, позволяющее одновременно фиксировать такие параметры — давление мочевого пузыря, абдоминальное давление, скорость потока урины, УФМ, ЭМГ и соотношение давление-поток.
- Видеоуродинамика.
Методы лучевой диагностики:
- УЗИ – ультразвуковое исследование.
- ТРУЗИ — трансректальное ультразвуковое исследование.
- Ультразвуковое обследование почек и мочевых путей.
- УЗИ мошонки, яичек и пениса.
- УЗИ мочевого пузыря.
- Трехмерное УЗИ – 3D-УЗИ.
- Урорентгенодиагностика.
- Общий (обзорный) снимок.
- Обзорная урография.
- Экскреторная, ретроградная, антеградная уретеропиелография.
- Уретрография.
- Цистография.
- Кавернозография и кавернозометрия.
- Ангиография почек.
- Компьютерная уротомография.
- Компьютерная томография таза.
- МРТ (ЯМРТ) – магниторезонансная томография органов мочеполовой системы.
- Статические и динамические методы радиоизотопной ренографии, сцинтиграфии.
- ПЭТ – позитронно-эмиссионная томография.
- Иммуносцинтиграфия – новый радионуклидный метод, позволяющий выявить возможные метастазы и их локализации.
Перечень проблем, описывающий то, чем занимается андролог, достаточно велик, но самые типичные заболевания, с которыми обращаются к узкому специалисту, это простатит, которым согласно статистике в той или иной форме страдает каждый второй мужчина старше 30 лет, а также бесплодие.
Основанием для того, чтобы обратиться за консультацией и помощью к врачу андрологу, являются следующие проблемы:
- Нарушение детородной функции, бесплодие или бездетный брак. Эта проблема не освещается широко в прессе, поскольку по существу является интимной, личной, к тому же довольно болезненной, однако количество бесплодных пар увеличивается с каждым годом. Статистика гласит, что около 20% семей, несмотря на осознанное желание иметь детей и регулярную качественную половую жизнь, не могут зачать ребенка. Более 50% причин, мешающих зачатию, касается женского здоровья, около 40% связаны с состоянием мужской половой сферы.
- Эректильные дисфункции (снижение потенции, преждевременная, ранняя эякуляция), состояния, сопровождающиеся потерей сексуальной тяги, влечения (либидо), связанные с воспалительными заболеваниями или психоэмоциональным стрессом.
- Аномальное развитие (недоразвитие) внутренних и наружных половых органов, вторичных половых признаков, атония гениталий (снижение тонуса).
- Гормональный дисбаланс (гипогонадизм).
- Возрастной физиологический андрогенодефицит.
- Консультативная помощь по вопросам планирования семьи и подготовки мужского организма к зачатию.
- Консультация и подбор донорской спермы для ИИСД (искусственная инсеминация спермой донора).
- Воспалительные процессы в мочеполовой, мочевыделительной системе различной этиологии.
- Инфекционные заболевания, передающиеся половым путем (ЗППП, ИППП).
- Онкологические заболевания мочевыделительной системы.
- Профилактические диспансерные осмотры.
Список направлений, которые обозначают то, чем занимается андролог, достаточно велик и с каждым годом увеличивается, примером тому могут служить операции по смене пола, которые несколько десятков лет назад были невозможны и недоступны.
Андрология – это не только консервативные, но и хирургические методы лечения, в которые входят следующие виды современных эндоскопических, реконструктивных операций, то есть, то чем занимается андролог в качестве хирурга:
- Пластическое восстановление уздечки полового органа.
- Операция (иссечение) по поводу парауретральной кисты.
- Круговая операция, циркумцизия или иссечение крайней плоти.
- Оперативное вмешательство по поводу водянки яичка с помощью различных методик – Винкельмана, Лорда, Бергмана или путем пунктирования.
- Микрохирургия по поводу варикоцеле — варикоза семенного канатика.
- Эктомия или реконструкция (протезирование) яичка.
- Изменение размеров полового органа (удлинение).
- Эпидидимэктомия – эктомия придатков яичка.
- Орхидопексия – лечение крипторхизма.
- Реконструкция деформированного полового члена.
- Эксцизия (иссечение) кисты семенного канатика, кисты яичка.
- Пластическая реконструкция уретры.
- Стентирование уретры.
- Протезирование яичек.
- Эндоскопическая полипэктомия.
- Вазорезекция (стерилизация).
- Операция по поводу олеогранулемы (воспаление тканей полового органа).
- Цистостомия.
- Эндопротезирование полового органа (фаллоэндопротезирование).
- Эндоскопия заболеваний предстательной железы.
- Операция по поводу уретероцеле (грыжи, кисты стенки мочеточника).
- Эндоскопия мочеточника.
- Стентирование мочеточника.
- Эндоскопия стриктуры мочеточника.
Трудно детально перечислить, чем занимается андролог, поскольку андрология как область медицины развивается стремительно, с каждым годом включая в себя все новые методы и способы решения проблем интимной мочеполовой сферы у мужчин.
Все, что касается репродуктивной, мочеполовой, мочевыделительной систем, входит в компетенцию врача андролога. Какие заболевания лечит андролог, с какими проблемами к нему обращаются?
- Семейное бесплодие, связанное с заболеваниями мужской мочеполовой системы.
- Эректильные, сексуальные нарушения (дисфункции), снижение либидо.
- Нарушения ejaculatio — семяизвержения (ретроградная, запоздалая, преждевременная эякуляция).
- Все заболевания, связанные с органами мошонки, яичками, дистальными отделами funiculus spermaticus (семенных канатиков) – орхиты, везикулиты, опухоли, кисты, гидроцеле, варикоцеле.
- Воспалительные процессы в головке или крайней плоти полового органа (фимоз, баланопостит).
- Инконтиненция – различные виды недержания мочи.
- Врожденные анатомические генитальные нарушения (эстетическая реконструкция).
- Смена половой принадлежности.
- Сперматорея (истекание эякулята из уретры без объективных причин).
- Онкологические заболевания предстательной железы.
- Необходимость в реконструкции уретры.
- Гормональные нарушения, андропауза (физиологический гипогонадизм).
- Все заболевания, связанные с предстательной железой, аденома, везикулит, простатит.
- ЗППП (заболевания, передающиеся половым путем), в том числе инфекционной этиологии.
- Детские андрологические проблемы.
Профилактика заболеваний мужской мочеполовой сферы – это превентивные методы, которые помогают сохранить качество и функциональность практически всех органов и систем мужского организма.
Советы врача андролога – это рекомендации, которые в первую очередь относятся к культуре сексуальных отношений и соблюдению правил личной гигиены. Также профилактика патологий мочевыделительной и половой системы – это общие правила здорового образа жизни, двигательная активность и регулярные диспансерные осмотры у врача.
- Двигательная активность – залог мужского здоровья и профилактика застойных явления в предстательной железе. Особенно этот совет актуален для тех, чья работа связана с неподвижным, сидячим положением тела.
- Если деятельность мужчины наоборот связана с тяжелыми физическими нагрузками, в том числе статическими, необходим режим, предполагающий кратковременные перерывы, с разминками или пассивным отдыхом.
- Важным психоэмоциональным фактором, влияющим на мужское здоровье, является полноценный отдых и сон.
- Соблюдение разумного рациона питания, включающего сбалансированное меню, помогает сохранить нормальное состояние сосудистой системы, внутренних органов. Необходимо ограничить употребление специй, острых, жареных, маринованных и жирных блюд, отдавая предпочтение растительной пище, белковым блюдам из телятины, рыбы, мяса птицы. Также советы врача андролога касаются включения в меню растительных масел, жиров, богатых ПНЖК – полиненасыщенными жирными кислотами.
- Отказ от курения и злоупотребления алкогольными напитками поможет снизить риск развития мочеполовых патологий.
- Необходимо регулярно принимать душ или ванны с отварами лечебных трав – коры дуба, ромашки, полевого хвоща. Соблюдение личной гигиены – один из способов надолго сохранить активность и качество половой функции.
- Важным фактором, влияющим на здоровье мочеполовой сферы, является регулярная качественная сексуальная активность предпочтительно с одним и тем же половым партнером во избежание ЗППП.
- Враг органов мочеполовой системы – холод, переохлаждение, вибрация, перегревание, сдавливание.
- Профилактика ИППП, ЗППП, венерических заболеваний – это грамотная контрацепция и избегание случайных сексуальных контактов.
- Регулярные ежегодные осмотры у уролога, андролога помогают минимизировать риск заболеваний.
Приведенные выше рекомендации касаются всех представителей сильной половины человечества, достигших полового созревания. По данным аналитиков ВОЗ, под воздействием различных факторов – от экологических до социально-экономических, во всем мире наблюдается рост заболеваний, связанных с мочеполовой системой.
В течение последних 50 лет среднестатистические показатели качества спермы неуклонно снижаются – скорость на 1,5%, а концентрация на 2% ежегодно. Это тревожный сигнал, свидетельствующий о тотальном снижении мужской фертильности, сохранить которую помогут советы врача андролога.
источник
При обращении с какими-либо жалобами к любому врачу требуется проводить анализы для постановки точного диагноза. Анализы для андролога не составляют исключения и здесь нужно не просто пройти весь предоставленный список, а сделать это максимально правильно, так как большинство анализов требуют специальной подготовки.
Стоит понимать, что для андролога анализы являются одним из основных средств получения информации о больном, так как большинство параметров ни как не обнаружить невооруженным взглядом и требуется обследование при помощи специальных медицинских устройств. Рассматривая, андролог: какие анализы назначает, стоит отметить следующие:
- Спермограмма – это один из основных показателей, на основе которого и можно провести первоначальный диагноз. Если спермограмма в норме, то чаще всего другие анализы не требуются, так как ни каких серьезных проблем, что мешали бы мужскому здоровью, не обнаруживается. Но если в данном анализе есть какие-либо отклонения, то требуется проводить дополнительный сбор информации.
- Ультразвуковое исследование внутренних органов малого таза – чтобы исключить физиологические отклонения и различные блокировки требуется осмотреть внутренние органы на предмет аномалий и патологий. Не всегда их можно обнаружить при помощи пальпации на обследовании. Также это актуально при определении увеличения простаты.
- Анализ крови и мочи на гормоны. Анализы у андролога часто затрагивают гормоны в мужском организме, так как без видимых патологий плохая спермограмма может получиться из-за гормональных сбоев. Это относится не только к тестостерону, как главному мужскому гормону, но и к другим, которые могут косвенно влиять. От этого анализа зависит все дальнейшее лечение.
- Биопсия тканей. Если не удается определить причину проблем, порой берут небольшие образцы тканей важных органов. Это может быть предстательная железа, семенные пузырьки, яички и их придатки. Данный анализ позволяет определить функциональность данных органов и наличие в них каких-либо поражений тканей.
- Мазок секрета. Здесь идет обследование на инфекции, которые могут содержаться в мочеполовой системе. Уреаплазма, и различные бактерии могут присутствовать, не вызывая ни каких симптомов в организме больного, но при этом они существенно ухудшают качество спермограммы и могут быть одной из причин бесплодия.
Это одни из основных анализов, которые нужны для диагностики болезни. Но если заболевание обнаружено и требуется стационарное лечение, то здесь необходимо провести еще ряд дополнительных обследований. Когда пациент поступает в отделение, то следует ознакомиться с еще одним списком, андролог: какие берет анализы для этого:
- Общий анализ крови – он показывает есть ли в организме воспалительные процессы при помощи количества гемоглобина, лейкоцита, СОЭ и прочих параметров;
- Клинический и биохимический анализ мочи – также помогает узнать об общем состоянии здоровья организма, что может стать осложнением при диагностированной болезни;
- Исследование крови на ЗПП – это вполне распространенный анализ для всех отделений, где идет работа с капельницами и внутривенным введением лекарств, тем более, что ЗПП также могут стать серьезным осложнением при любом факторе болезни;
- Флюорография – также очень распространенный общий анализ, без которого невозможно начать официальное лечение в какой-либо клинике.
Спермограмма стала одним из основных показателей для диагностики благодаря тому, что она показывает одновременно несколько очень важных параметров. Проблемы в каждом из них могут стать причиной бесплодия. Здесь допускаются некоторые погрешности, связанные с индивидуальными особенностями организма, но все же, для андролога спермограмма может стать первым шагом для более детального обследования даже из-за выпадения из нормы не самых главных показателей этого анализа.
- Первым параметром является общее количество спермы. Если ее слишком мало или слишком много, то это может говорить о гормональном дисбалансе или наличии проблем с предстательной железой, которая дает столь плохие показатели.
- Далее смотрится количество сперматозоидов, так как даже при достаточном объеме эякулята может быть малое количество самих сперматозоидов, что также уменьшает шансы на оплодотворение.
- Вязкость и время разжижения спермы. Вязкость показывает, насколько хорошо эякулят сможет задержаться во влагалище, чтобы не вылиться сразу после полового акта. Но при сильно большой вязкости сперматозоиды становятся менее активными. Время разжижения также влияет на их активность и максимальную подвижность при передвижении к яйцеклетке.
- Морфология и подвижность. Даже большое количество сперматозоидов оказывается бессильным, если среди них много малоподвижных или они неправильной формы. Небольшой процент мертвых и аномальных всегда допускается, но если их больше половины, то это говорит о наличии различных проблем.
- Наличие посторонних вкраплений, крови и различных сгустков говорит о разнообразных инфекционных заболеваниях, которые следует решать как можно скорее.
Таким образом, не обязательно знать, с какими анализами идти к андрологу, так как при отсутствии нужных специалист направит на их проведение, чтобы поставить диагноз. Не обязательно проходить все из вышеперечисленного, так как набор необходимых анализов зависит от того, какие именно симптомы у пациентов.
Обязательным анализом является только спермограмма. После окончания курса лечения потребуется повторное проведение анализов, чтобы убедиться, что все было вылечено и параметры пришли в норму. В особенности это касается инфекционных заболеваний. После серьезного лечения спермограмма пересдается, примерно, через три месяца, так как именно столько времени требуется на полное обновление ее в организме.
источник
Уролог – доктор, специализирующийся на болезнях мочеиспускательной системы. В основном к этому врачу обращаются представители сильного пола. Однако и женщина может прийти на прием, если ее беспокоят урологические проблемы.
Доктор на приеме работает по классической схеме: собирает у пациента анамнез, уточняет жалобы, проводит осмотр. В конечном итоге назначает анализы, прежде чем поставить диагноз и подобрать лечение.
Какие анализы нужны урологу для постановки верного диагноза, часто интересуются пациенты, и когда стоит посетить этого медицинского работника.
Как подготовиться к исследованиям, и какие анализы могут браться у женщины, если она обращается к урологу?
К сожалению, далеко не все люди знают сегодня, на чем конкретно специализируются врачи-урологи. Принято считать, что к подобному доктору обращается мужчина. Если у него есть проблемы с мочеиспусканием или подозрение на заражение инфекцией, передающейся половым путем. Однако все не так просто.
Уролог – доктор, который также занимается выявлением, лечением и профилактикой заболеваний, поражающих мочевой пузырь, почки, яички, половой член в целом.
Естественно, обращаются к врачу и женщины, у которых есть проблемы с мочеиспусканием, мочевым пузырем или почками. Отдельно также выделяется специальность уролога-андролога. Он специализируется на решении проблем с предстательной железой, бесплодием, нарушениями эрекции. Обратиться к доктору рекомендуется, если:
- появились болевые ощущения, сопровождающие акты мочеиспускания;
- из половых путей выделяются подозрительные субстанции с примесью крови, гноя и других субстратов, которые в норме должны отсутствовать;
- у женщин появились сбои в менструальном цикле;
- ощущаются боли в области живота или поясницы, которые могут иррадиировать в различные участки тела;
- мужчина теряет половую силу, страдает от наступления слишком быстрых или, напротив, слишком медленных оргазмов;
- половые контакты стали причинять неприятные ощущения представителю любого пола и др.
Появление любого из симптомов или сразу целого комплекса – весомый повод для того, чтобы посетить уролога. Правда, как показывает практика, женщина с подобными симптомами предпочитает обращаться к гинекологу. Это не ошибка.
Гинеколог при необходимости сможет направить пациентку к урологу.
Многие пациенты задаются вопросом о том, какие анализы для мужчин назначаются чаще всего. В большинстве случаев доктор самостоятельно определяет оптимальный круг исследований. Ориентируясь на жалобы конкретного пациента и результаты осмотра.
Самостоятельно, без предварительной консультации проходить какие-либо исследования не рекомендуется. Почему так, часто интересуются пациенты. Дело в том, что человеку без медицинского образования сложно понять, какие анализы будут информативны в том или ином случае. Сделать это может только грамотный доктор.
Анализ мочи является одним из первых, которые рекомендуется пройти пациенту, обратившемуся к урологу. Объясняется это тем, что моча является прямым продуктом работы мочеполовой сферы. А значит, она способна указать на наличие множества отклонений. Подготовка к исследованию простая. Рекомендуется:
- приобрести специальную стерильную емкость;
- не совершать тщательный туалет половых органов перед тем, как собирать биоматериал;
- первую порцию мочи слить в унитаз, а затем, задержав на несколько секунд мочеиспускание, подставить емкость и наполнить ее;
- последнюю порцию также рекомендуется слить в унитаз;
- биоматериал передают врачу как можно скорее.
Распространенная ошибка многих пациентов – привозить готовый анализ в стеклянной банке или любой другой емкости, найденной дома. Это неверное решение, которое искажает результаты исследования.
Доктор, получив биологический материал, сначала оценивает цвет и запах, а также прозрачность.
Затем с помощью специальных инструментов оценивается количество различных клеток. Что позволяет определить, например, наличие воспалительного процесса в организме.
Общее исследование крови – еще один анализ, без которого редко обходится посещение любого врача. Чтобы получить общие сведенья о состоянии крови, ее забор производят из пальца. Эта процедура знакома всем с детства. Правила подготовки стандартные:
- необходимо посетить больницу в утреннее время;
- рекомендуется исключить стрессы за несколько суток до исследования;
- стоит отказаться от утреннего приема пищи;
- необходимо в течение пары дней перед исследованием придерживаться легкой диеты.
Для уролога стандартный анализ крови играет роль в первую очередь в том случае, если он берется у ребенка. У детей показатели нормы сильно отличаются от взрослых, что дает большой простор для диагностики. Если речь идет о взрослом мужчине, ему, скорее всего, порекомендуют сдать биохимию крови. Правила подготовки к этому исследованию стандартные, но кровь будет взята у пациента не из пальца, а из вены.
В биохимии определяют глюкозу, билирубин, холестерин и ряд других важных показателей. По ним доктор может судить о течении различных неблагоприятных процессов в организме человека. Также кровь может быть отправлена на исследование на гормоны. Его выполнять рекомендуют в том случае, если у представителя сильного пола есть признаки избытка или недостатка того или иного гормона.
Важно помнить о том, что для достоверной оценки уровня гормонов рекомендуется явиться в больницу к 6-7 утра. Так как в этот период концентрация биологически активных веществ максимальна.
Часто врачи-урологи, подозревая у пациента проблемы с почками, а не с мочевым пузырем или уретрой, назначают больному анализы, называемые почечными пробами. Суть исследования проста, с его помощью оценивается состав мочи.
В первую очередь уделяется внимание двум таким показателям, как креатинин и мочевина. Именно эти два продукта выводятся почками из организма в первую очередь. Их снижение или повышение может указать на наличие проблем.
Процедура сбора биологического материала для почечных проб не из приятных. Пациенту придется перенести постановку уретрального катетера.
Он необходим, чтобы собрать биологический материал сначала от одной почки, а затем от другой. Интервал забора материала составляет в среднем полчаса, но может и увеличиваться при необходимости.
Пациентам при подобном исследовании важно заранее уведомлять доктора, если они принимают какие-то специальные лекарства. Ведь прием некоторых препаратов может сказываться на работе почек, как в положительную, так и в отрицательную сторону. И эту погрешность необходимо учитывать. Отклонения в почечной пробе позволяют выявить опасное для жизни и здоровья состояние – почечную недостаточность.
Многие врачи, специализирующиеся на урологии, назначают своим пациентам исследование, называемое мазком из уретры. При этом анализе необходимо получить биологический материал непосредственно из мочеиспускательного канала. Из-за строения этой структуры для мужчин процедура весьма неприятна.
Мужчине в уретру вставляется тонкая трубка, через которую и получают необходимый для исследования материал. Подготовка к мазку довольно проста:
- рекомендуется на несколько дней отказаться от секса;
- стоит придерживаться простой диеты;
- перед сдачей анализа не проводят туалет половых органов с помощью антисептиков;
- отказываются от приема антибиотиков заранее под медицинским контролем;
- пока биологический материал не будет получен, не мочатся (в среднем 2-3 часа).
В дальнейшем мазок может исследоваться по-разному. Чаще всего его изучают под микроскопом, высеивают на специальные питательные среды, проводят ПЦР и ИФА. В каждом конкретном случае выбор способа оценки производится индивидуально. С помощью оценки мазка удается диагностировать половые инфекции, такие как гонорея, хламидиоз, трихомониаз, сифилис и др. Вирусные заболевания типа герпеса и ВПЧ также подвергаются подобной диагностике.
Посещение уролога при необходимости может включать в себя дополнительные анализы и инструментальные исследования. Если сделал уролог анализ мочи, крови, мазка, но результаты оказались неудовлетворительными? Или данных для постановки диагноза недостаточно, тогда возможно назначение других способов диагностики.
У мужчины помимо крови и мочи для анализа могут браться сперма, секрет предстательной железы. В этих биологических жидкостях также могут обнаруживаться возбудители, которые запустили патологические процессы в организме. В связи с этим представителю сильного пола может потребоваться подготовка к пальцевому ректальному исследованию. Именно с его помощью доктор получит для исследования секрет простаты. Также могут назначаться инструментальные исследования.
Нередко выполняют УЗИ органов малого таза. Это позволяет оценить структуру, местоположение и размеры мочевого пузыря, почек. Нередко проводят УЗИ яичек, чтобы оценить их структуру и работоспособность. Если есть подозрение на наличие ревматического поражения, доктор порекомендует выполнение ревмопроб. Также может быть назначен анализ на онкомаркеры, если есть подозрение на злокачественные процессы в организме.
Нередко женщины, которые довольно редко обращаются к урологам, задаются вопросом о том, какие анализы может порекомендовать доктор для них. Как и в случае с мужчинами, многое зависит от клинической картины и результатов осмотра. Однако, в большинстве своем список анализов стандартен.
У женщин, как и у мужчин, берутся общие анализы мочи и крови, исследуется при необходимости уровень гормонов. Отличается технология взятия мазка.
Для представительниц прекрасного пола процедура безболезненная, проводится на гинекологическом кресле.
Но методы оценки биологического материала используют те же. Естественно, у женщины не получится взять для анализа секрет простаты или сперму. Но мазок у них берется из трех областей мочеполовой системы, в отличие от мужчин.
Инструментальные методики, а особенно УЗИ также часто используются в диагностическом поиске.
Врач-уролог – доктор, чья полноценная работа без проведения анализов невозможно. Объясняется это тем, что урологические заболевания имеют сходные клинические симптомы. Из-за чего отличить их друг от друга довольно сложно.
Опытный доктор всегда сможет подобрать пациенту оптимальный спектр анализов. Это поможет поставить правильный диагноз и выбрать лучшие средства для лечения!
источник
Лабораторные анализы – незаменимая часть диагностики заболеваний мужской мочеполовой системы. Лечением и профилактикой таких патологий занимается врач-андролог.
| Первичный консультативный приём врача с высшей категорией | 1000 руб. |
| Консультативный прием врача по результатам анализов, по результатам УЗИ | 500 руб. |
| УЗИ предстательной железы с применением (по показаниям) допплерографических методик (трансабдоминально) | 1200 руб. |
| УЗИ органов мошонки с применением допплеровских методик | 700 руб. |
| УЗИ малого таза с применением допплерографических методик | 1200 руб |
| Запись по телефону: 8-800-707-15-60 (бесплатный звонок) | |
| *Клиника имеет лицензию на удаление новообразований |
Именно этот специалист определяет перечень необходимых исследований для каждого мужчины, а также проводит расшифровку результатов и подбирает схему лечения при необходимости.
В большинстве случаев врач-андролог назначает пациенту анализы, которые позволяют оценить состояние мужской мочеполовой системы. К таким исследованиям относятся:
- Спермограмма и MAR-тест – один из основных анализов, который отражает способность мужчины к зачатию, а также определяет различные заболевания половой сферы. Анализ необходим для оценки активности сперматозоидов;
- Анализы крови (общий анализ, анализ на ПСА (простатоспецифический антиген – свободный и общий), на инфекции, передающиеся половым путем, анализы на гормоны);
- Анализы мочи (общий, биохимический, по Нечипоренко, проба Реберга, проба Зимницкого);
- Посев биоматериала из уретры – позволяет выявить инфекционно-воспалительные процессы, определить возбудителя заболевания, а также его чувствительность к различным антибиотикам;
- Биопсия — чаще всего образец ткани берется из простаты, яичка. Позволяет отличить злокачественные образования от доброкачественных.
Лабораторные исследования, которые назначает андролог, необходимы для выявления заболеваний мужской мочеполовой системы. Наиболее распространенными патологиями являются:
- Инфекционно-воспалительные процессы (баланопостит, фимоз, орхит, уретрит, эпидидимит);
- Заболевания, которые передаются половым путем (гонорея, сифилис, трихомониаз, хламидиоз, шанкроид, паховая форма лимфогранулематоза, герпес второго типа, кондиломы);
- Доброкачественные образования (аденома, киста, полипы, липома);
- Злокачественные образования (рак яичка, предстательной железы, уретры);
- Заболевания предстательной железы (аденома простаты, везикулит, простатит);
- Гормональные нарушения (избыток или, наоборот, недостаток мужских половых гормонов);
- Нарушения эректильной функции, проблемы с семяизвержением;
- Бесплодие.
Перед тем, как пойти к врачу с результатами анализов, необходимо дождаться, когда все назначенные анализы будут готовы. Врачу будет гораздо легче составить полную картину состояния здоровья мочеполовой системы мужчины, если пациент пройдет полную диагностику, которая помимо лабораторных исследований включает в себя УЗИ.
Перед посещением андролога необходимо провести гигиену наружных половых органов. Никакой другой подготовки не требуется. Если планируется исследование простаты через прямую кишку или ТРУЗИ (ректальное УЗИ) нужно сделать очистительную клизму.
Для постановки диагноза андрологу могут потребоваться не только лабораторные анализы пациента, но и дополнительные диагностические процедуры. Каждый анализ, назначаемый врачом-андрологом, играет свою роль и является важным элементом диагностики.
Только имея перед собой полную картину заболевания, врач может подобрать наиболее эффективное лечение.
источник
Заболевания мужской половой сферы лечит и диагностирует врач-андролог.
Как медицинская наука, андрология изучает диагностику, лечение и профилактику патологий, возникающих в органах репродуктивной системы у мужчин.
К ним могут относиться заболевания предстательной железы, семенных пузырьков, полового члена, яичек и их придатков.
Какие анализы нужно сдать андрологу?
При обращении к андрологу чаще всего пациент сдает следующие анализы:
- Общий анализ крови и мочи.
- Биохимический анализ крови и мочи.
- Анализ крови на уровень ПСА (простатспецифического антигена).
- Спермограмма с целью оценки показателей активности сперматозоидов.
- Бакпосев секрета уретры, сока простаты.
- Анализ крови на половые инфекции с помощью ПЦР, ИФА.
- Анализ крови на уровень концентрации гормонов.
- При необходимости биопсия тканей простаты, яичка с их последующим гистологическим анализом.
То, какие анализы назначит андролог , зависит от клинической картины патологии, ее выраженности, степени остроты и других факторов.
Помимо лабораторных исследований этот врач использует также методы инструментальной диагностики.
К ним относятся ультразвуковое исследование (полового члена, мошонки, органов малого таза), ТРУЗИ простаты, уретро- и цистоскопия, допплерография, МРТ, кавернозография и др.
- Половые расстройства (эректильная дисфункция, преждевременная эякуляция, ослабление полового влечения).
- Бесплодие.
- Заболевания предстательной железы (простатит, аденома простаты).
- Воспалительное поражение семенных пузырьков, яичек, пениса.
- Осложнения воспалительных процессов в тканях гениталий (сужение крайней плоти).
- Половые инфекции (ЗППП).
- Врожденные дефекты развития половых органов.
- Эндокринные нарушения (андрогенодефицит).
- Опухолевые процессы в репродуктивных органах.
- Косметические дефекты в области гениталий.
Для лечения перечисленных патологий андролог может использовать методы консервативного и хирургического лечения.
Схема лечения будет зависеть от этиологии заболевания, его клинической картины, степени остроты и т.д.
О том какие анализы
нужно сдать андрологу
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
| Наименование | Срок | Цена |
|---|---|---|
| Спермограмма | 1 д. | 1500.00 руб. |
| MAR-тест (антитела класса IgA) | 1 д. | 1000.00 руб. |
| Тестостерон общий | 1 д. | 500.00 руб. |
Обследование у андролога необходимо при появлении хотя бы одного из перечисленных симптомов:
- Болезненность в области паха, мошонки, пениса, промежности, внутренней части бедер, заднего прохода, поясницы.
- Нехарактерные выделения из уретры.
- Сыпь, зуд, краснота и отечность в области гениталий, промежности, ануса.
- Явления дизурии: учащение мочеиспускания, жжение, боль в уретре.
- Изменение цвета, объема и запаха мочи.
- Примесь крови в сперме или моче.
- Сексуальные дисфункции – раннее семяизвержение, нарушение эрекции, снижение либидо.
- Увеличение и болезненность паховых лимфоузлов.
- Боль, дискомфорт во время или после полового акта.
- Неприятные ощущения, боль во время акта дефекации.
Профилактика андрологических болезней заключается в следующем:
- Отсутствие вредных привычек (злоупотребления алкоголем, курения).
- Полноценный сон и правильное питание, умеренная физическая активность.
- Избегание нервного напряжения, психоэмоциональных стрессов.
- Периодические профилактические осмотры у андролога (1-2 раза в год).
- Своевременное лечение заболеваний мочеполовой системы.
- Упорядоченная половая жизнь с постоянным сексуальным партнером.
При необходимости посетить андролога в Москве, обращайтесь к автору этой статьи – андрологу, урологу с 15 летним опытом работы.
источник
Наверняка каждый мужчина знает, что гинеколог – это женский врач, но вот, какой специалист занимается исключительно мужским здоровьем, знает не каждый представитель сильного пола. Это страшно и грустно, поэтому сегодня мы побеседуем о лечении, диагностике и профилактике исключительно мужских болезней. У нас в студии – врач уролог-андролог, руководитель Городского центра мужского здоровья – Юрий Викторович Бельчиков.
Андролог – это тот же уролог, но с более узкой специализацией. Он занимается расстройствами и болезнями мужской половой сферы.
Воспалительные заболевания мочеполовых органов (простатит, уретрит), инфекции, передающиеся половым путем, аденома простаты, эректильная дисфункция, кисты яичников, фимоз, варикоцеле, скрининг онкопатологий предстательной железы и мочевого пузыря.
Резкие боли, расстройства мочеиспускания, появление крови в моче. К неочевидным симптомам можно отнести небольшие затруднения в мочеиспускании (особенно ночью), невыраженные боли в области промежности и половых органов, ноющие боли в пояснице, снижение полового влечения, быстрая утомляемость и набор веса в короткий период.
Правда ли, что мочеполовая система мужчины не любит долгого напряжения (в плане опорожнения мочевого пузыря)?
Иногда на самом деле можно перетерпеть позыв к мочеиспусканию и отложить его на 2-3 часа, но если такие ситуации случаются часто, то могут привести к серьезным проблемам со здоровьем, например, к инфекциям мочеполовой системы. Если моча находится в мочевом пузыре слишком долго, то присутствующие в ней бактерии могут прикрепляться к его слизистой. Также на фоне этого может возникать атония мочевого пузыря и другие патологии.
Существует такое бытовое понятие как «сперматоксикоз». А как это проблема звучит на языке профессионала и проблема ли это?
Официально в медицине такого понятия не существует, но под ним подразумевают какие-то побочные эффекты для организма мужчины от длительного сексуального воздержания. На этом фоне у мужчины действительно могут появляться определенные симптомы: раздражительность и агрессивность, повышение полового влечения, депрессия, отсутствие аппетита.
Причин может быть много, это и воспалительные заболевания половых органов, ИППП, травмы, аномалии развития половых органов, воздействие вредных факторов окружающей среды и вредные привычки. Бывают и случаи (их примерно 30%), когда выявить причины и вовсе не удается.
Если говорить о мужском репродуктивном здоровье в целом, то здесь очень важен отказ от вредных привычек, регулярная половая жизнь, ведение здорового образа жизни, подготовка к планированию беременности.
Гиперплазия предстательной железы (аденома) никак не связана с раком. Аденома развивается практически у всех мужчин старше 50 лет, это связано с разрастанием ткани простаты на фоне гормональных изменений. Если мужчина вовремя обратился к врачу и прошел курс лечения, то аденома не будет доставлять ему больших проблем.
Что касается рака, сказать о точной его причине очень сложно, но рак именно предстательной железы протекает не слишком злокачественно и при своевременной диагностике на ранних стадиях прогнозы для лечения и жизни пациента очень хорошие.
Воспалительный процесс в предстательной железе можно условно разделить на две группы: тот, который вызван инфекцией, и тот, который спровоцирован застоем секрета предстательной железы. Обычно простатит приводит к отеку и застою крови, и появляются боли в промежности, температура и другие неприятные симптомы.
Молодым и сексуально активным мужчинам ежегодно рекомендуется сдавать анализ на ИППП, мужчинам старше 50 лет обязательно нужно каждый год сдавать кровь на простатспецифический антиген (онкомаркер) и делать УЗИ предстательной железы.
Чтобы сохранить и укрепить свое репродуктивное здоровье как раз и нужно прийти к урологу или андрологу, ведь все мы знаем, что болезнь проще предупредить, чем лечить. Главный принцип умеренность: в еде, в приеме алкоголя. Важен отказ от вредных привычек и здоровый образ жизни в целом.
источник
Лабораторная диагностика заболеваний мужской репродуктивной системы необходима для постановки правильного диагноза и назначения лечебных мероприятий. В Университетской клинике можно сдать все необходимые анализы, однако самостоятельно разобраться в наборе цифр и понятий, указанных на бланках, невозможно. Для этого нужен большой объем медицинских знаний и опыт работы.
прием андролога по результатам анализов
Поэтому с готовыми анализами надо обратиться к врачу-андрологу, который оценит результат, объяснит причины отклонений от нормы, назначит лечение или дополнительные обследования.
Лабораторное обследование проводится с целью обнаружить патологии и назначить лечение. Поэтому все отклонения в результатах анализов требуют врачебного внимания.
Спермограмм у сдают мужчины, желающие иметь потомство. При различных заболеваниях в анализе снижается количество сперматозоидов, ухудшается их подвижность, обнаруживается большое количество уродливых, неподвижных, мертвых спермиев. В этом случае назначается лечение, улучшающее показатели спермограммы.
Mar-тест, или анализ на антиспермальные антитела, также сдается при мужском бесплодии. Эти белковые соединения появляются при попадании компонентов сперматозоидов в кровь. В результате запускается реакция, создающая антитела. При превышении пороговых показателей андролог направляет больного на консультацию к репродуктологу.
Анализ на флору (микроскопия). Большое количество патогенных микроорганизмов обнаруживается при воспалительных процессах – уретритах, циститах, баланопоститах, орхитах. В этом случае показана антибиотикотерапия. При необходимости назначается УЗИ мошонки. Показана повторная сдача анализов после лечения.
При обнаружении ЗППП и молочницы мужчине назначаются антибактериальные, антигрибковые и антипротозойные препараты. После окончания лечения проводится повторная сдача анализов.
Изменения в секрете предстательной железы также указывают на воспалительный процесс и половые инфекции. Такому больному назначается УЗИ простаты и лечение выявленных заболеваний.
Изменения в анализах мочи – появление крови, гноя, бактерий, белка указывает на урологические патологии. Больного направляют на УЗИ малого таза и на консультацию к урологу. Обнаружение в моче сахара – симптом сахарного диабета, требующий консультации эндокринолога.
Повышение уровня ПСА – простатит-специфического антигена – указывает на заболевания простаты. Пациенту нужно будет пройти УЗИ простаты. Таким больным следует наблюдаться у врача клиники, чтобы не пропустить онкологический процесс.
Кровь на гормоны . Чаще всего у мужчин исследуют концентрации: тестостерона, фолликулостимулирующего (ФСГ) гормона и дигидротестостерона, отвечающего за формирование мужского организма, половое влечение, потенцию, эрекцию и выработку семенной жидкости.
Кроме того, у мужчин имеется небольшое количество женских половых гормонов. Повышение их концентрации вызывает снижение полового влечения, ожирение по женскому типу, гинекомастию – увеличение грудных желез.
Гормональный сбой требует проведения дополнительных лабораторных исследований, УЗ-диагностики желез внутренней секреции и мужских половых органов. Врачи Университетской клиники найдут причины нарушения и назначат лечение, нормализующее гормональный уровень.
| Цена, руб. | |
| Прием (осмотр, консультация) врача-андролога с высшей квалификационной категорией. | 1700 |
| Получение урологического мазка | 350 |
| Удаление лазером единичных папиллом и кондилом до 3 шт. | 4000 |
- К специалисту нужно обращаться, когда пройдены все назначенные обследования. Врач не сможет поставить диагноз, пока не получит полную картину заболевания.
- Дополнительные обследования нужно сделать в максимально короткие сроки, чтобы не допустить устаревания полученных ранее результатов.
- Нужно обязательно пройти всю назначенную диагностику. Обследоваться выборочно бесполезно, поскольку иногда одного анализа не хватает, чтобы составить полную картину состояния организма и убедиться в правильности поставленного диагноза.
Чтобы быстрее обнаружить болезнь и начать терапию, нужно обследоваться и лечиться в одной и той же клинике. Университетская клиника предоставляет такую возможность. Здесь можно пройти разнообразные диагностические процедуры и анализы. Многоплановость избавляет пациентов от необходимости тратить время на поиск медучреждения, в котором оказывают нужную услугу.
В нашей клинике имеется современное оборудование, позволяющее проводить высокоточные лабораторные исследования, что максимально снижает время диагностики андрологических патологий.
источник
Раздел медицины, который изучает и практикует врач-андролог, называется андрология (андрос – мужчина, логос – учение). Андрология долгое время была частью урологии (наука о мочеполовой системе), поэтому традиционно «мужским врачом» считался уролог.
Необходимость в андрологе возникла из-за того, что урологи, проводя лечение мочеполовых болезней, не ставили себе цели восстановление половой и репродуктивной функции мужчины. Разница между андрологом и урологом также заключается в том, что урологи лечат болезни всех отделов мочеполовой системы, начиная с почек, причем как у мужчин, так и у женщин.
Профессия андролога не является новой. Первые клиники для лечения мочеполовых органов в России назывались андрологическими (были открыты еще в конце 19-го века). Позже их переименовали в урологические, так как тогда посчитали «необоснованным» преподавать и практиковать науку о здоровье мужчины. Такие деликатные моменты в то время вообще не обсуждались, и было решено лечить только «важные» проблемы, например, мочекаменную болезнь.
В настоящее время, особенно в Европе, андрология признается отдельной наукой. В странах СНГ андрология является курсом тематического усовершенствования для врачей-урологов или эндокринологов.
Врач-андролог использует знания из других разделов медицины, которые являются смежными с андрологией, то есть оказывают влияние на мужское здоровье. Именно поэтому часто можно встретить андрологов, имеющих две специализации.
Среди андрологов существуют следующие узкие специалисты:
- андролог-уролог – занимается лечением мочеполовых болезней с целью восстановить нарушенное мужское здоровье;
- детский андролог – занимается нарушениями полового созревания, врожденными аномалиями половых органов у детей до 18 лет;
- андролог-эндокринолог – лечит болезни, которые связаны с эндокринными органами (железы, выделяющие гормоны) и оказывают влияние на половую и репродуктивную функцию мужчины;
- хирург-андролог – занимается хирургическим лечением болезней половых органов, а также пластическими операциями на наружных половых органах, включая устранение косметических дефектов;
- андролог-репродуктолог – занимается проблемой бесплодных пар;
- андролог-сексолог – занимается проблемами сексуального характера у мужчины;
- андролог-онколог – занимается лечением опухолей мужских половых органов.

К функциям мужского организма относятся:
- репродуктивная функция – образование сперматозоидов (сперматогенез), способных оплодотворить яйцеклетку;
- половая функция – возможность осуществить половой акт.
Обе эти функции определяют фертильность мужчины (плодовитость), то есть возможность образовывать сперматозоиды и осуществлять их доставку в женский организм. Образование сперматозоидов зависит от гормонов, а их доставка в женский организм – от состояния мочеполовой системы мужчины. Таким образом, андролога можно представить себе как уролога и эндокринолога в одном лице.
Основными болезнями, которые лечит андролог, являются:
- нарушение сексуальной функции;
- нарушение семяизвержения;
- нарушение полового созревания;
- мужское бесплодие;
- мужской гипогонадизм;
- мужской климакс (андропауза);
- эндокринные синдромы;
- гинекомастия;
- андрогенная алопеция;
- ожирение;
- доброкачественная гиперплазия предстательной железы.
В задачу андролога также входят:
- половое воспитание подростка;
- вопросы интимной гигиены;
- мужская контрацепция;
- повышение качества и продолжительности жизни мужчины.
Болезни мочеполовой системы нечетко разделены между андрологом и урологом. Сфера деятельности уролога шире (включает болезни почек), но андролог глубже изучает проблемы мужского здоровья. Проще говоря, андролог – это тот же уролог, который, в первую очередь, заботится о восстановлении мужской силы и плодовитости, поэтому в его работу также входит лечение ряда «условно урологических» заболеваний, так или иначе, нарушающих половую функцию и/или приводящих к бесплодию. Очень удобный и правильный термин придумали западные медики, назвав сферу деятельности этого специалиста уро-андрологией.
Андролог лечит также следующие болезни:
- воспалительные болезни мужских половых органов;
- инфекции, передающиеся половым путем;
- изменения наружных половых органов;
- хронический простатит;
- опухоли половых органов;
- недержание мочи.
Сексуальная дисфункция (дис – нарушение) – это проблемы на каком-либо этапе полового акта.
Основными проявлениями сексуальной дисфункции являются:
- эректильная дисфункция – нарушение процесса эрекции (возбуждения полового члена), которая продолжается более 3 месяцев;
- нарушения, связанные с либидо – ослабление полового влечения;
- нарушения, связанные с эякуляцией – преждевременное семяизвержение, задержка или отсутствие семяизвержения и ретроградная (обратная) эякуляция;
- нарушения, связанные с оргазмом – рассматриваются андрологом вместе с расстройством семяизвержения, так как обычно при отсутствии семяизвержения отсутствует и оргазм (остальные причины отсутствия оргазма носят психологический характер и относятся к деятельности сексолога).
Мужской гипогонадизм (тестикулярная недостаточность) – это пониженная функция мужских половых желез или яичек (в медицине половые железы называются гонадами), в результате чего возникает дефицит тестостерона в мужском организме и нарушается сперматогенез.
Тестостерон образуется в клетках Лейдига в яичках, а также в небольшом количестве в надпочечниках.
Дефицит тестостерона может иметь следующие проявления (одно или несколько):
- нарушение половой функции;
- бесплодие;
- нарушение полового созревания;
- отсутствие или недоразвитие вторичных половых признаков;
- евнухоидное телосложение;
- гинекомастия;
- ожирение.
Гипогонадизм может быть:
- первичным – вызван поражением яичек, при этом уровень гормонов гипофиза (ЛГ и ФСГ) повышен;
- вторичным – дефицит тестостерона связан с отсутствием стимуляции со стороны гипоталамуса и гипофиза (уровень гормонов гипофиза низкий);
- врожденным – причина имеется с рождения;
- приобретенным – причина возникает в течение жизни (болезни эндокринной системы, почек и заболеваний печени).
| Болезнь | Описание |
| Анорхизм | Отсутствие яичек при рождении. |
| Крипторхизм | Неопущение одного или обоих яичек в мошонку на момент рождения (они находятся в брюшной полости). |
| Синдром Клайнфельтера | Хромосомная аномалия, при которой имеется одна или несколько лишних женских хромосом. Формирование половых органов происходит нормально, однако нарушен процесс образования сперматозоидов. |
| Синдром Нунан | Наследственное заболевание, при котором наблюдается низкая чувствительность рецепторов (нервных окончаний) к тестостерону и пороки развития. |
| Синдром дель Кастильо | Отсутствие в яичках зародышевых клеток, из которых образуются сперматозоиды. При этом клетки, выделяющие гормоны сохранены, поэтому единственным проявлением болезни является бесплодие. |
| Синдром Каллмана (Кальмана) | Наследственное заболевание, при котором имеется недостаток гормона гипоталамуса гонадолиберина, стимулирующего выработку гонадотропных гормонов гипофиза (гормонов, воздействующих на гонады, то есть на половые железы). При этом яичники не получают стимула для образования тестостерона. Кроме этого у мужчин наблюдается нарушение обоняния и слуха. |
| Синдром Паскуалини | Врожденный дефицит лютеинизирующего гормона (ЛГ), который у мужчин ответственен за стимуляцию выработки тестостерона в яичниках. Этот синдром называют также синдромом плодовитых евнухов, то есть сперматогенез сохранен, но вторичные половые признаки выражены слабо. |
| Синдром нечувствительности к андрогенам (синонимы – синдром тестикулярной феминизации, синдром Рейфенштейна, ложный мужской гермафродитизм, синдром Морриса) | Генетическое заболевание, возникающее вследствие мутации гена, который ответственен за образование рецепторов к мужским половым гормонам. При этом набор хромосом у ребенка мужской (генотип XY), яички присутствуют, однако на клетках нет рецепторов к андрогенам, поэтому вторичных мужских половых признаков нет, а телосложение формируется, как у женщины. |
Болезни органов, которые вырабатывают гормоны (эндокринные железы) находятся в тесной связи, и если в одном органе имеется повышенная или пониженная выработка гормона, то можно с уверенностью сказать, что в гормональной системе всего организма будет некая перестройка или «сбой». Почти все эндокринные синдромы приводят к дефициту тестостерона, то есть к приобретенному мужскому гипогонадизму.
Причинами приобретенного гипогонадизма чаще всего становятся следующие эндокринные болезни:
- гипопитуитарный синдром – дефицит нескольких или всех гормонов гипофиза, который возникает при инфекциях, травмах или опухолях в области гипоталамуса или гипофиза;
- гиперпролактинемия – высокий уровень пролактина в крови;
- тиреотоксикоз (гипертиреоз) – увеличение количества гормонов щитовидной железы;
- гипотиреоз – недостаток гормонов щитовидной железы;
- болезнь Иценко-Кушинга – опухоль гипофиза, вырабатывающая АКТГ (адренокортикотропный гормон или гормон, направленный на надпочечники), который усиливает образование гормонов в надпочечниках;
- синдром Иценко-Кушинга – опухоль надпочечников, которая выделяет гормоны в автономном режиме, при этом гипофиз никак не может повлиять на этот процесс;
- адреногенитальный синдром (врожденная дисфункция коры надпочечников) – врожденное увеличение размеров ткани надпочечников, при этом надпочечники выделяют не кортизол (как при болезни Иценко-Кушинга), а мужские половые гормоны;
- акромегалия (гигантизм) – опухоль гипофиза, выделяющая гормон роста или соматотропный гормон (СТГ);
- гипофизарный нанизм (карликовость) – дефицит гормона роста.

У мальчиков могут наблюдаться следующие нарушения полового созревания:
- задержка полового созревания – это отсутствие признаков полового развития в возрасте 14 лет;
- преждевременное половое созревание – появление признаков полового развития у мальчиков до 9 лет, которое может протекать по мужскому или женскому типу (увеличение молочных желез, женское телосложение и оволосение).
Преждевременное половое созревание может быть:
- истинным – если вместе с увеличение половых органов наблюдается образование сперматозоидов в яичках;
- ложным – если половой член увеличился в размерах, а яички – нет (неправильный пубертат).
Гинекомастия (gyne – женщина, mastos – грудь) – это увеличение грудных (молочных) желез у мужчин.
Гинекомастия бывает:
- ложная – грудные железы увеличены за счет жировой ткани, при этом обычно имеется общее ожирение;
- истинная – грудные железы увеличены за счет самой ткани железы.
Мужской климакс (синонимы – андропауза, возрастной андрогенный дефицит, поздно начавшийся гипогонадизм, синдром PADAM) – это дефицит тестостерона, который обусловлен возрастными изменениями в мужском организме.
В отличие от женского климакса у мужчин не наблюдается полного прекращения половых и гормональных функций вплоть до глубокой старости, однако имеет место их постепенное угасание. Именно поэтому андрологи используют термины «возрастной андрогенный дефицит» или «поздно начавшийся гипогонадизм».
Андрогенная алопеция – это облысение, вызванное воздействием дигидротестостерона на волосяные луковицы кожи головы. Дигидротестостерон представляет собой более активную форму тестостерона, которая образуется под воздействием фермента 5-альфа-редуктазы в различных тканях, в том числе и в клетках волосяных фолликулов.
Андрогенная алопеция составляют около 95% случаев облысения, однако не является патологией. Этот вид облысения свидетельствует о высоком «мужском» гормональном фоне, так как эффекты дигидротестостерона на половую функцию в разы превышают эффекты обычного тестостерона. Важно отметить, что даже если на голове волосы редеют, то на других участках растительность может быть очень густой, например, могут наблюдаться одновременно лысины и густая борода. Дело в том, что тот же дигидротестостерон усиливает рост волос на лице и туловище.

Могут наблюдаться следующие невоспалительные изменения наружных половых органов:
- варикоцеле – варикозное расширение вен семенного канатика (чаще с левой стороны);
- гидроцеле – скопление жидкости между листками оболочки яичка;
- сперматоцеле – киста, заполненная семенной жидкостью (спермой);
- фуникулоцеле – киста семенного канатика;
- эпидидимоцеле – киста придатка яичника (большая киста обозначается как симптом «третьего яичка»);
- фимоз – врожденная узость или приобретенное сужение крайней плоти, нарушающее процесс обнажения головки полового члена;
- парафимоз – ущемление смещенной крайней плотью головки полового члена после его обнажения (является осложнением фимоза);
- болезнь Пейрони – уплотнение кавернозных тел полового члена в виде рубцовых бляшек, что приводит к искривлению пениса во время эрекции (считается, что рубцовый процесс запускает микротравма);
- приапизм – длительная и болезненная эрекция, которая не связана с сексуальным возбуждением.
Воспалительные болезни мужских половых органов нарушают нормальную половую и репродуктивную функцию мужчины, поэтому также находятся в компетенции врача-андролога.
К воспалительным заболеваниям мужских половых органов относятся:
- простатит – воспаление предстательной железы;
- везикулит – воспаление семенных пузырьков;
- орхит – воспаление яичка;
- эпидидимит – воспаление придатков яичек;
- кавернит – воспаление пещеристых тел полового члена;
- спонгиозит – воспаление спонгиозного (губчатого) тела полового члена;
- баланит – воспаление кожи головки полового члена;
- постит – воспаление крайней плоти;
- баланопостит – воспаление крайней плоти и головки полового члена.
Андролог также лечит следующие болезни нижних мочевыводящих путей:
- уретрит – воспаление мочеиспускательного канала;
- цистит – воспаление мочевого пузыря;
- гиперактивный мочевой пузырь – частые мочеиспускания при отсутствии воспаления мочевого пузыря;
- опухоли нижних мочевых путей – доброкачественные и злокачественные опухоли уретры и мочевого пузыря.
Очень часто мужчины проходят лечение инфекций, передающихся половым путем (ИППП) вместе с партнершей у гинеколога. В остальных случаях мужчины обращаются за помощью к венерологу.
ИППП являются как бы «общими» для таких специалистов как гинеколог, уролог-андролог, дерматовенеролог, за исключением сифилиса, мягкого шанкра, а также некоторых случаев гонореи, когда предпочтительнее, чтобы лечение проводил венеролог (эти три болезни считаются чисто венерическими).
Однако, в связи с тем, что ИППП часто вызывают неприятные ощущения и даже боль во время полового акта, а также с течением времени могут приводить к бесплодию, они также относятся к работе андролога.
Опухоли мужских половых органов могут быть доброкачественные и злокачественные. Особую группу составляют опухоли, вырабатывающие гормоны – гормонально-активные или гормонопродуцирующие опухоли яичек, надпочечников и других органов.
Гормонально-активные опухоли могут выделять:
- андрогены – мужские половые гормоны (тестостерон, андростендион, дегидроэпиандростерон);
- эстрогены – женские половые гормоны, которые в мужском организме в норме выполняют важные функции (стимулируют либидо, сексуальную активность, выделение гормона роста, участвуют в процессе сперматогенеза);
- хорионический гонадотропин – выделяется злокачественными опухолями многих органов (в том числе и яичек) и у мужчин считается онкомаркером.

К андрологу (особенно андрологу-эндокринологу) могут обращаться пары, если у них нарушилась сексуальная гармония.
К андрологу пациента могут направить и другие специалисты, например, гинекологи и репродуктологи при подозрении на мужское бесплодие, или кардиологи и неврологи при симптомах, которые возникают во время мужского климакса.
Среди заболеваний, которые нарушают мужское здоровье, могут быть такие, которые лечатся врачами других специальностей, но требуют консультации андролога.
| Симптом | Механизм возникновения | Какие исследования проводятся для выявления причины? | Какие болезни могут быть причиной симптома? |
| Зуд, жжение или боль в половом члене | — раздражение чувствительных рецепторов веществами, которые выделяются при инфекции и воспалении; |
— сдавление рецепторов органа отечной воспалительной жидкостью.
- расспрос пациента и осмотр;
- анализ крови;
- анализ мочи;
- анализ на ИППП.
— баланопостит;
— кавернит;
— приапизм;
— болезнь Пейрони;
— инфекции, передающиеся половым путем (ИППП);
— уретрит;
— парафимоз.
- расспрос пациента;
- пальцевое ректальное исследование;
- УЗИ (ультразвуковое исследование);
- анализ крови на гормоны (тестостерон, пролактин) и глобулин, связывающий половые гормоны.
— везикулит;
— эпидидимит.
- осмотр и урологическое исследование;
- диафаноскопия;
- УЗИ;
- МРТ (магнитно-резонансная томография);
- КТ (компьютерная томография);
- опухолевые маркеры в крови;
- ретроградная почечная флебография;
- биопсия яичка.
— эпидидимит;
— варикоцеле;
— гидроцеле;
— сперматоцеле;
— опухоль яичка.
- расспрос и осмотр;
- урологическое обследование;
- диафаноскопия;
- анализ на ИППП.
— фимоз;
— сперматоцеле;
— болезнь Пейрони;
— инфекции, передающиеся половым путем (ИППП).
— выделения в виде нитей наблюдаются при остром гнойном воспалении мочеиспускательного канала;
— потеря семенной жидкости без эрекции возникает при слабости мышц семявыносящего протока и усиливается при появлении полового желания, после мочеиспускания или акта дефекации вследствие ослабления мышц таза (сперматорея).
- расспрос и урологическое обследование;
- анализ соскоба из уретры на ИППП;
- анализ мочи (обязательно четырехпорционное исследование мочи и секрета простаты);
- УЗИ простаты;
- уретроскопия.
— уретрит;
— хронические запоры;
— ИППП.
- общий осмотр;
- урологическое обследование;
- анализ на онкомаркеры (ПСА, АФП, ХЧГ);
- УЗИ предстательной железы и органов мошонки;
- спермограмма;
- анализ крови на гормоны;
- анализ крови на ИППП;
- урофлоуметрия;
- уретроскопия (цистоскопия);
- КТ, МРТ;
- рентгеноконтрастное исследование половых органов;
- биопсия яичек, простаты.
— везикулит;
— эпидидимит;
— орхит;
— уретрит;
— инфекции, передающиеся половым путем;
— рак простаты;
— рак яичек;
— травмы половых органов (в том числе и при мочекаменной болезни).
— нарушение оттока венозной крови из пениса приводит к эрекции без полового возбуждение, а застой в венах органов мошонки вызывает увеличение ее размеров с одной или обеих сторон;
— недоразвитие или врожденные пороки.
- расспрос пациента и осмотр;
- урологическое обследование;
- диафаноскопия;
- УЗИ органов мошонки, пениса и брюшной полости;
- анализ на онкомаркеры;
- рентгеноконтрастное исследование половых органов;
- сцинтиграфия;
- ретроградная почечная флебография;
- биопсия яичка.
— болезнь Пейрони;
— варикоцеле;
— гидроцеле;
— сперматоцеле;
— эпидидимит;
— орхит;
— фимоз;
— опухоль яичка;
— крипторхизм.
(сексуального желания)
— нарушение проведения нервного импульса по спинному мозгу;
— низкий уровень тестостерона (мужской гипогонадизм).
- расспрос пациента и урологический осмотр;
- анализ на гормоны (пролактин, тестостерон, эстрадиол, ТТГ и Т4);
- анализ крови и мочи;
- УЗИ щитовидной железы;
- рентгенография черепа;
- КТ и МРТ.
— мужской климакс;
— гипотиреоз;
— ожирение;
— депрессия (в том числе прием антидепрессантов);
— опухоли спинного мозга;
— рассеянный склероз;
— гипопитуитарный синдром;
— гиперпролактинемия;
— болезнь Иценко-Кушинга.
(импотенция)
- разговор с врачом;
- урологические исследования;
- анализ крови на глюкозу и липиды;
- анализ крови на гормоны;
- УЗИ органов брюшной полости;
- УЗИ половых органов (с допплерографией полового члена);
- интракавернозные тесты;
- реофаллография;
- электромиография мышц тазового дна;
- МРТ;
- КТ (особенно позвоночника);
- рентгеноконтрастное исследование мочеполовых органов;
- кавернозометрия и кавернозография;
- генетические анализы.
— хронические стрессы;
— применение лекарственных препаратов (антидепрессанты, психотропные или наркотических вещества).
— рассеянный склероз;
— поражение межпозвоночных дисков;
— сахарный диабет;
— хроническая почечная недостаточность;
— алкоголизм;
— повреждение нервов во время операции.
— нарушение оттока венозной крови – преждевременная утечка крови по венозной системе полового члена.
— артериальная гипертензия;
— атеросклероз;
— сахарный диабет;
— курение (спазм сосудов);
— приапизм.
— избыток пролактина (гормон гипофиза) – высокий уровень пролактина вызывает уменьшение нейрогормона дофамина, который в норме запускает процесс эрекции.
— мужской гипогонадизм;
— возрастной андрогенный дефицит (мужской климакс);
— гиперпролактинемия;
— гипотиреоз;
— тиреотоксикоз;
— болезнь Иценко-Кушинга;
— гипопитуитарный синдром;
— гипофизарный нанизм;
— лекарственные средства, подавляющие выработку андрогенов.
— хроническое воспаление мужских половых органов – общее переутомление воспаленных органов и их неадекватная реакция.
— кавернит;
— хронический простатит;
— фимоз.
— психогенные причины – стрессовые ситуации, фобии, перевозбуждение, редкие половые контакты, прием некоторых лекарственных препаратов;
— нарушения нервного аппарата – поражение нервных волокон, передающих импульс от головного мозга к половым органам;
— эндокринные изменения – дефицит тестостерона (ответственен за половую функцию);
— изменения в половых органах – воспалительные процессы, которые могут повлиять на половой акт.
- расспрос и урологический осмотр;
- анализ на ИППП;
- УЗИ органов малого таза, щитовидной железы и половых органов;
- анализ крови на гормоны (тестостерон, ТТГ, свободный T4);
- КТ и МРТ;
- биопсия предстательной железы.
— везикулит;
— фимоз;
— гипотиреоз;
— гипертиреоз;
— инфекции, передающиеся половым путем;
— гиперплазия (аденома) простаты;
— болезни и травмы позвоночника.
(асперматизм)
— нарушение проходимости мочеиспускательного канала или семявыносящих путей, при этом сперма забрасывается в мочевой пузырь (ретроградная эякуляция), а после выделяется с мочой;
— нарушение работы сфинктера мочевого пузыря, который в норме во время полового акта сокращается, препятствуя попаданию спермы в мочевой пузырь;
— очень частые половые акты в течение короткого промежутка времени истощают запасы семенной жидкости, после полового «перерыва» эякулят вновь появляется;
— недостаточная возбудимость центра семяизвержения может возникать вследствие слабой чувствительности головки полового, поражения нервной системы или психических проблем, связанных с половым актом, (при этом половой акт может длиться очень долго и не заканчиваться ни оргазмом, ни семяизвержением).
- расспрос и урологическое исследование;
- анализ выделения простаты и семенных пузырьков;
- УЗИ мочеполовых органов;
- анализ мочи;
- анализ крови;
- анализ на гормоны;
- анализ на ИППП;
- рентгеноконтрастное исследование половых органов (везикулография);
- КТ, МРТ.
— везикулит;
— кисты простаты;
— пороки развития семявыносящих протоков;
— ИППП;
— мужской гипогонадизм;
— гипотиреоз;
— операция на предстательной железе (ТУР), яичках или органов таза;
— сахарный диабет (диабетические нейропатии);
— спинномозговые травмы;
— рассеянный склероз;
— болезнь Паркинсона;
— прием некоторых лекарственных препаратов (тамсулозин, антигипертензивные препараты, антидепрессанты).
— депрессия;
— алкоголизм;
— табачная и наркотическая зависимость.
— иммунологическое бесплодие – при воспалении или травме яичек нарушается также барьер между кровью и тканью яичка, и собственные антитела атакуют собственные сперматозоиды;
— обтурационное бесплодие – наличие препятствия на пути спермы в виде сужения или полного закрытия просвета семявыносящих протоков или уретры;
— эндокринное бесплодие – низкий уровень тестостерона (мужской гипогонадизм);
— генетическое бесплодие – врожденные и наследственные заболевания;
— идиопатическое (относительное) бесплодие – отсутствие объективных причин (часто наблюдается при хронических стрессах).
- расспрос пациента;
- осмотр и антропометрия;
- урологическое обследование;
- спермограмма;
- анализ крови на гормоны;
- анализа на ИППП;
- определение антиспермальных антител (MAR-тест);
- УЗИ органов малого таза, мошонки и щитовидной железы;
- генетическое исследование;
- биопсия яичка;
- анализ на онкомаркеры;
- анализ мочи;
- анализ крови;
- ретроградная почечная флебография;
- сцинтиграфия;
- рентгеноконтрастное исследование мочеполовых органов;
- КТ черепа;
- МРТ головного мозга.
— сперматоцеле (при большой кисте);
— орхит;
— инфекции, передающиеся половым путем (ИППП);
— гиперпролактинемия;
— алкоголизм;
— табачная зависимость;
— опухоли гипофиза;
— синдром Клайнфельтера;
— синдром Нунан;
— синдром дель Кастильо;
— синдром Кальмана;
— анорхия;
— крипторхизм;
— гипофункция гипофиза;
— хронический простатит;
— гипотиреоз;
— тиреотоксикоз;
— хронические болезни почек и печени.
(особенно ночью)
— во время сна прилив крови к венам предстательной железы увеличивается, она еще сильнее сдавливает мочевой пузырь;
— даже небольшое растяжение стенок мочевого пузыря при его воспалении вызывает сокращение мышцы мочевого пузыря.
- расспрос и осмотр;
- пальцевое ректальное исследование;
- УЗИ мочеполовых органов;
- анализ на ПСА;
- анализ мочи;
- анализ крови;
- анализ на ИППП;
- урофлоуметрия;
- уретроскопия.
— аденома или гиперплазия предстательной железы;
— цистит;
— уретрит.
— предстательная железа сдавливает мочеиспускательный канал в его начальном отделе, в результате чего струя мочи проходит через узкий просвет уретры, вызывая боль;
— сужение крайней плоти закрывает отверстие мочеиспускательного канала на половом члене, поэтому моча выделяется под давлением, вызывая боль.
- расспрос и осмотр;
- анализ на ИППП;
- анализ мочи и секрета простаты;
- анализ крови;
- анализ на ИППП;
- УЗИ предстательной железы;
- урофлоуметрия;
- уретроскопия;
- рентгеноконтрастное исследование мочеполовых органов;
- анализ на ПСА.
— фимоз;
— уретрит;
— доброкачественная гиперплазия предстательной железы (аденома);
— инфекции, передающиеся половым путем.
— патологическое сокращение мышцы мочевого пузыря (детрузора), при этом имеется непреодолимый позыв к мочеиспусканию.
- расспрос и осмотр;
- пальцевое ректальное исследование;
- УЗИ органов малого таза и щитовидной железы;
- анализ на ИППП;
- анализ крови;
- КТ и МРТ;
- урофлоуметрия;
- уретроскопия;
- анализ на гормоны.
— простатит;
— цистит;
— аденома предстательной железы;
— гиперактивный мочевой пузырь;
— опухоли мочевого пузыря;
— тиреотоксикоз;
— рассеянный склероз;
— сахарный диабет;
— ожирение.
— наследственные болезни и хромосомные аномалии, которые нарушают гормональный и общий обмен веществ в организме;
— перенесенная вирусная инфекция, которая поражает железы (в том числе яички);
— применение противоопухолевых препаратов и облучение;
— хронические болезни внутренних органов, которые нарушают все процессы в организме;
- расспрос и осмотр;
- антропометрия и орхидометрия;
- анализ на гормоны (ФСГ, ЛГ, тестостерон, пролактин, ТТГ);
- УЗИ половых органов, щитовидной железы;
- рентгенограммы левой кисти и запястья;
- сцинтиграфия;
- рентгенологическое исследование черепа;
- МРТ и КТ мозга и черепа;
- анализ крови;
- генетический анализ;
- биопсия яичка.
— синдром Нунан;
— орхит;
— гипопитуитарный синдром;
— болезни внутренних органов (почечная недостаточность, бронхиальная астма);
— опухоли и инфекции центральной нервной системы;
— черепно-мозговая травма;
— наследственные заболевания (муковисцидоз, целиакия, гемохроматоз).
— наследственность, которая определяет раннее половое созревание (наблюдается в семье и не считается патологией);
— высокий уровень андрогенов (мужских гормонов), которые вырабатываются не только в яичках, но и в надпочечниках;
— применение гормональных противовоспалительных препаратов (кортикостероидов) для лечения некоторых болезней.
- расспрос и осмотр (оценка половых признаков);
- антропометрия и орхидометрия;
- анализ крови гормонов (ЛГ, ФСГ, гормоны надпочечников и щитовидной железы);
- анализ на онкомаркеры (ХГЧ и альфа-фетопротеин);
- УЗИ яичка, надпочечника, щитовидной железы;
- определение костного возраста;
- рентгенография черепа;
- сцинтиграфия;
- генетическое исследование;
- КТ черепа и надпочечников;
- МРТ черепа;
- биопсия яичка.
— черепно-мозговая травма;
— инфекции центральной нервной системы (менингиты);
— гипотиреоз;
— тиреотоксикоз;
— адреногенитальный синдром;
— опухоли яичка (выделяющие гормоны).
— недостаточная выработка тестостерона в самих яичках;
— нечувствительность к андрогенам;
— выработка женских половых гормонов и хорионического гонадотропина (ХГ) опухолью;
— усиленное образование эстрогенов из андрогенов в жировой ткани при ожирении;
— высокий уровень пролактина, который усиливает эффекты эстрогенов.
- расспрос пациента;
- осмотр и антропометрия;
- урологическое обследование;
- орхидометрия;
- УЗИ мошонки, щитовидной железы;
- рентгенологическое исследование черепа, костей;
- рентгеноконтрастное исследование мочеполовых органов;
- анализ на онкомаркеры;
- анализ на гормоны;
- анализ крови;
- генетические анализы;
- КТ и МРТ;
- биопсия яичка.
— синдром Клайнфельтера;
— синдром Каллмана;
— анорхизм;
— синдром нечувствительности к андрогенам;
— тиреотоксикоз;
— гипотиреоз;
— акромегалия;
— болезнь Иценко-Кушинга;
— мужской климакс (возрастной андрогенный дефицит);
— опухоли яичек и надпочечников (продуцируют эстрогены);
— опухоли печени, яичек и центральной нервной системы (продуцируют хорионический гонадотропин);
— хронические болезни печени и почек;
— ожирение.
— низкий уровень тестостерона нарушает равномерное распределение жировой ткани у мужчин и происходит накопление жира в области живота;
— увеличение жировой ткани, в свою очередь, способствует поддержание низкого уровня тестостерона.
- разговор с врачом;
- осмотр и антропометрия;
- орхидометрия;
- анализ гормонов;
- генетический анализ;
- рентгенография черепа;
- УЗИ половых органов, надпочечников и щитовидной железы;
- КТ, МРТ.
— мужской климакс (андропауза).
(алопеция)
— при возрастном дефиците тестостерона замедляется рост волос, и они становятся тонкими и ломкими.
- расспрос (наследственность) и осмотр;
- анализ на гормоны (тестостерон, дигидротестостерон, Т4, ТТГ);
- анализ крови на глюкозу.
— мужской климакс (андропауза);
— другие эндокринные нарушения (гипотиреоз, гипертиреоз, сахарный диабет).
— увеличение выработки белка, связывающего тестостерон, приводит к уменьшению количество свободного тестостерона;
— снижение образования в надпочечниках дегидроэпиандростерона влияет на настроение;
— с возрастом уменьшается выработка мелатонина, который играют важную роль в поддержании равновесия системы «сон-бодрствование».
- расспрос пациента и общий осмотр;
- анализ на гормоны (тестостерон, ЛГ, ФСГ, пролактин, кортизол, Т4, ТТГ) и белок, связывающий половые гормоны;
- анализ крови;
- анализ мочи;
- УЗИ яичек, щитовидной железы и надпочечников;
- КТ и МРТ черепа;
- рентгенологическое исследование костей.
— гипотиреоз;
— гипертиреоз;
— гиперпролактинемия;
— болезнь Иценко-Кушинга.
Прием у андролога начинается с расспроса о жалобах мужчины и о болезнях, которые у него возникали или имеются в настоящее время. Врач-андролог должен определить связаны ли жалобы с поражением половых органов, с заболеваниями внутренних органов или имеют психологическую причину. Этот этап самый ответственный, так как позволяет выбрать нужное направление для лечения.
| Исследование | Какие заболевания выявляет? | Как проводится? |
| Общий осмотр и антропометрия |
| Во время общего осмотра врач оценивает соответствие половых признаков возрасту, состояние грудных желез, измеряет окружности талии и артериальное давление. |
| Определение размера яичка |
| Размер яичка определяют у мальчиков и юношей, а также у взрослых мужчин при выраженной разнице размеров двух яичек, с помощью орхидометра – четок с цветными бусинами. Измерение проводится посредством подбора той бусины, которая подходит по размеру величине яичка. |
| Урологическое обследование |
| Врач осматривает наружные половые органы, проводит ощупывание пениса, органов мошонки (обязательно в положении лежа и стоя), проводит рефлекторные пробы. Во время обследования также проводится пальцевое ректальное (прямокишечное) исследование предстательной железы. Для этого врач вводит указательный палец правой руки в прямую кишку и определяет размеры, подвижность, плотность и болезненность предстательной железы. Иногда удается прощупать семенные пузырьки (при их воспалении и увеличении). |
| Диафаноскопия мошонки (просвечивание) |
| Проводится в темном помещении с помощью диафаноскопа – прибора с изогнутым кончиком, на котором имеется фонарик. Источник света подводят с задней стороны мошонки и определяют, просвечивается ли свет на ее переднюю сторону. Если да, то в мошонке имеется скопление жидкости, а если нет – в мошонке плотное образование. |
| Ультразвуковое исследование мужских половых органов (УЗИ) |
| Для исследования мужских половых органов используют два вида датчиков — абдоминальный (датчик, который располагают на коже над исследуемым органом) и ректальный (датчик вводят в прямую кишку). Редко используют уретральные датчики, которые вводят в мочеиспускательный канал. УЗИ проводится в обычном двухмерном режиме (серо-бело-черная картинка) и в режиме допплеровского исследования кровотока в сосудах (красные и синие переливы). Кровоток в половом члене (пенильный кровоток) изучают в покое и после введения препаратов, вызывающих эрекцию. |
| УЗИ щитовидной железы и надпочечников |
| Ультразвуковой датчик устанавливают над исследуемой областью и получают изображение органа в серой шкале. Для выявления опухолей используют также допплеровский режим. |
| Рентгеноконтрастное исследование мужских мочеполовых органов (везикулография, вазография, уретрография) |
| Чтобы сделать половые органы видимыми на рентгене с помощью чрескожной пункции (прокола иглой) или через разрез мошонки (под местной анестезией) в семявыносящий проток вводят контрастное вещество. После чего делают серию рентгеновских снимков, отслеживая продвижения и накопление вещества. Исследование придатка яичка называется эпидидимография, семенных пузырьков – везикулография, семявыносящего протока – вазография. Если контрастное вещество вводится в мочеиспускательный канал через катетер, то исследование называется уретрографией. |
| Кавернозография и кавернозометрия |
| Метод представляет собой рентгеноконтрастное исследование кавернозных (пещеристых) тел полового члена в состоянии искусственной эрекции. Эрекцию вызывают введением физраствора в кавернозные тельца полового члена под местной анестезией. После чего начинают регистрировать скорость подачи физраствора, которая поддерживает эрекцию, насколько быстро наступает эрекция (кавернозометрия). Затем вводят контрастное вещество в пенис (урографин, ультравист) и выполняют серию рентгеновских снимков (кавернозография). |
| Ретроградная почечная флебография |
| Для исследования вен яичек используют ретроградную почечную флебографию, то есть введение катетера в левую почечную вену для измерения давления в ней и введение контраста (катетер вводят, прокалывая бедренную вену). |
| Интракавернозные тесты |
| Тесты проводятся посредством введения сосудорасширяющих препаратов (простагландин, папаверин) в кавернозные тельца полового члена. Если через 5 – 15 минут после введения препаратов эрекции не возникает, у пациента диагностируют эректильную дисфункцию. Иногда тесты дополняют другими методами стимуляции эрекции (эротический фильм или журнал, эротический массаж). |
| Реофаллография |
| Электрофизиологическое исследование, которое основано на регистрации сопротивления сосудов полового члена, которое они оказывают во время прохождения пульсовой волны при каждом сердечном сокращении. Сопротивление регистрируют в виде графика из разных участков полового члена в состоянии покоя и эрекции. Электроды устанавливают у основания полого члена и около венечной борозды. В ходе исследования проводят электрокардиографию. |
| Рентгенография черепа |
| Метод позволяет выявить изменения «турецкого седла» (место расположения гипофиза) и признаки повышения внутричерепного давления (то есть только косвенные признаки наличия опухоли). |
| Рентгенография костей |
| Рентген костей позволяет определить костный возраст и состояние костей (остеопороз), которые страдают при некоторых эндокринных синдромах. |
| КТ (компьютерная томография) |
| Компьютерная томография позволяет получить изображение поперечных срезов органов, с помощью томографа и обрабатывающего данные компьютера. Томограф движется относительно пациента, который лежит в горизонтальном положении на диагностическом столе. При необходимости внутривенно вводят контрастное вещество, чтобы визуализировать (сделать видимым) «невидимые» ткани. |
| МРТ (магнитно-резонансная томография) |
| Пациент располагается на диагностическом столе, который в процессе исследования продвигают вглубь тоннеля, где аппарат создает сильное магнитное поле. Чтобы усилить контрастность изображения вводят особые вещества, изменяющие магнитные свойства тканей. МРТ может проводиться с использованием эндоректальной (прямокишечной) катушки. |
| Радионуклидная диагностика (сцинтиграфия) |
| Метод основан на способности радиоактивных веществ накапливаться в тканях организма, излучение которых можно регистрировать с помощью специального сканера. Для исследования яичек и предстательной железы радиопрепарат вводят внутривенно, пациента укладывают на диагностический стол и подводят гамма-камеру (регистратор излучения) над областью пупка и мошонки. Радионуклидная диагностика эректильной дисфункции проводится после стимуляции эрекции (сосудорасширяющие вещества вводят в пенис). |
| Электромиография |
| Исследование позволяет зарегистрировать электрическую активность полового члена, мышц тазового дна и сфинктера мочеиспускательного канала (о состоянии сфинктера уретры судят по состоянию сфинктера заднего прохода, так как они работают синхронно). Для исследования используют накожные или игольчатые электроды (вводят внутрь мышц). |
| Урофлоуметрия |
| Исследование осуществляют в специально оборудованной комнате, где имеется писсуар, который подсоединен к измерительному прибору. Аппарат регистрирует скорость мочеиспускания, количество мочи и время полного опорожнения мочевого пузыря, а потом выдает все эти данные в виде графика. |
| Уретроскопия (уретроцистоскопия) |
| Уретроскопия проводится с диагностической и лечебной целью. Для этого используются оптические уретроскопы (врач осматривает органы через «глазок» на длинном катетере) или видеоэндоскопы (на конце прибора имеется камера, которая подает изображение на экран). Уретроскопию проводят под местной анестезией в положении пациента лежа. Исследование осуществляется урологом-андрологом, который прошел специальную подготовку по проведению эндоскопических манипуляций. |
| Биопсия органов мошонки, пениса и предстательной железы |
| Для биопсии (взятия ткани) яичка проводится либо его пункция, то есть прокол иглой и аспирация (отсасывание) ткани, либо микроразрез на мошонке и забор нужной ткани. Точно так же проводится забор ткани из полового члена. Биопсия простаты осуществляется под контролем ультразвукового исследования тремя способами — через прямую кишку, через уретру и прокол промежности. Полученный материал отправляют на цитологическое (клеточное) и гистологическое (тканевое) исследование. |
Спермограмма – это анализ семенной жидкости (эякулята), который позволяет оценить способность сперматозоидов оплодотворить яйцеклетку.
Анализ спермы сдается методом мастурбации после 2 – 4 дневного (не более) полового воздержания (любого вида сексуальной активности). За несколько дней до сдачи спермы также нельзя принимать алкоголь, идти в баню и сауну, очень нежелательно курить. Полученную сперму собирают в стерильную баночку, которую выдают пациенту в лаборатории. Собирать сперму в домашних условиях не рекомендуется, лучше сдать анализ прямо в лаборатории. Презерватив для сбора спермы никак не подходит, так как вещества в его составе влияют на подвижность сперматозоидов. В тех случаях, когда после мастурбации отсутствует сперма, мужчины должен помочиться в контейнер, так как возможно, что семенная жидкость попала в мочевой пузырь.
Если спермограмма нормальная, то одного анализа достаточно, если же спермограмма «плохая», то исследование делают повторно через 2 – 3 недели, причем количество дней воздержания должно быть такое же, как и до первого анализа.
| Параметр | Норма | Отклонение | Причины отклонения от нормы |
| Количество спермы | 2 – 6,4 мл |
|
|
| Количество сперматозоидов в семенной жидкости | 40 – 600 миллионов и более |
| |
| Число сперматозоидов в 1 миллилитре спермы | более 20 миллионов |
| |
| Подвижные сперматозоиды | более 50% |
| |
| Неподвижные сперматозоиды | менее 30% | ||
| Сперматозоиды с нормальной формой | более 60% |
| |
| Измененные сперматозоиды (патологические) | менее 40% | ||
| Лейкоциты в сперме | не более 1 миллиона в 1 миллилитре |
| |
| Эритроциты в сперме | отсутствуют |
|
Антиспермальные антитела – это иммуноглобулины (защитные белки иммунной системы), которые выделяются для уничтожения сперматозоидов. Эти антитела образуются при повреждении яичка (любого рода) вследствие нарушения барьера между кровью и сперматогенным эпителием яичек, который предназначен для сохранения сперматозоидов в изоляции от иммунной системы.
Если антиспермальные антитела связываются со сперматозоидом, то подвижность последнего резко снижается, он теряют способность проникать в слизь шейки матки и сбрасывать свою оболочку для оплодотворения яйцеклетки. Таков механизм развития иммунологического бесплодия.
Для определения антиспермальных антител у мужчин используются два вида анализов:
- Анализ на антиспермальные антитела – для анализа сдается кровь или сперма (сперма предпочтительнее для анализа, так как в крови количество антител может быть меньше). В норме количество антител составляет 0 – 60 Ед/мл.
- MAR-тест – определяет сколько подвижных сперматозоидов «заблокировано» антиспермальными антителами (обычная спермограмма не может отличить «заблокированные» сперматозоиды от «свободных»). В норме они должны составлять менее 50% от всего числа подвижных сперматозоидов. MAR-тест проводится одновременно со спермограммой, так как его назначение имеет смысл только при наличии в сперме достаточного количества подвижных сперматозоидов.

| Гормон | Норма | Когда повышается? | Когда понижается? |
| Мужской гормональный профиль | |||
| Тестостерон общий | — 14 – 16 лет – не более 21,92 нмоль/л; | ||
— 16 – 18 лет – до 27,53 нмоль/л;
— 18 – 50 лет – 9 – 42 нмоль/л;
— старше 50 лет – 8,6 – 23 нмоль/л.
- преждевременное половое созревание;
- болезнь Иценко-Кушинга;
- синдром резистентности к андрогенам;
- гормонально-активные опухоли яичек;
- гипертиреоз;
- прием некоторых лекарственных препаратов (препараты тестостерона, рифампицин, тамоксифен).
- крипторхизм;
- мужской гипогонадизм;
- гиперпролактинемия;
- гипопитуитарный синдром;
- рак яичка;
- рак предстательной железы;
- эректильная дисфункция;
- синдром Клайнфельтера;
- синдром Паскуалини;
- синдром Каллмана;
- синдром Нунан;
- хроническая почечная недостаточность;
- хроническая печеночная недостаточность;
- прием некоторых лекарственных препаратов (антидепрессанты, дексаметазон, циметидин, правастатин, спиронолактон, тетрациклин и другие);
- хронический простатит;
- вегетарианство, голодание;
- алкоголизм.
— 12 – 19 лет – до 23 пг/мл;
— 20 – 55 лет – до 28 пг/мл;
— старше 55 лет – до 21 пг/мл.
(тестостерон надпочечников, ДГЭА-сульфат)
— до 55 лет – до 12 – 14 мкмоль/л;
— старше 55 лет – до 9,8 мкмоль/л.
- преждевременное половое созревание;
- синдром Иценко-Кушинга;
- адреногенитальный синдром.
- задержка полового развития;
- мужской климакс (возрастной андрогенный дефицит);
- гиперлипидемия (увеличение липидов в крови).
(предшественник тестостерона)
- синдром Иценко-Кушинга;
- адреногенитальный синдром;
- опухоль яичка.
- серповидноклеточная анемия;
- надпочечниковая недостаточность;
- возрастной андрогенный дефицит (мужской климакс).
(СССГ, секс-стероид связывающий гормон)
— 14 – 60 лет – 13 – 70 нмоль/л;
— 60 – 70 лет – 15 – 60 нмоль/л;
— 70 лет – 15 – 85 нмоль/л.
- анорхизм;
- гипертиреоз;
- гепатиты;
- доброкачественная гиперплазия предстательной железы;
- иммунодефицитные состояния (ВИЧ-инфекция).
- ожирение;
- гипотиреоз;
- болезнь Иценко-Кушинга;
- гиперпролактинемия;
- системные заболевания соединительной ткани (системная красная волчанка, ревматоидный артрит);
- сахарный диабет (второго типа);
- цирроз печени;
- акромегалия;
- поражение почек;
- прием гормональных противовоспалительных препаратов (дексаметазон, преднизолон).
(ФСГ)
- анорхизм;
- синдром Клайнфельтера;
- орхит;
- преждевременное половое созревание;
- синдром нечувствительности к андрогенам;
- опухоль яичка;
- опухоли гипофиза (выделяющие гонадотропные гормоны);
- удаление яичек (кастрация, орхидэктомия);
- облучение (рентгеновское);
- курение;
- алкоголизм;
- хроническая почечная недостаточность (уремия).
- синдром Кальмана;
- гипопитуитарный синдром;
- гиперпролактинемия;
- акромегалия;
- гипофизарный нанизм;
- хронический простатит;
- гормонально активные опухоли яичек;
- гемохроматоз;
- серповидноклеточная анемия;
- голодание;
- отравление свинцом;
- после хирургических вмешательств.
(ЛГ)
- анорхизм;
- синдром Клайнфельтера;
- синдром Паскуалини;
- преждевременное половое созревание;
- синдром нечувствительности к андрогенам;
- синдром Нунан;
- гипопитуитарный синдром;
- прием некоторых лекарственных препаратов (спиронолактон, налоксон);
- голодание;
- кастрация;
- хроническая почечная недостаточность (уремия).
- синдром Кальмана;
- гипопитуитарный синдром;
- орхит (вирусный, гонорейный);
- задержка полового созревания;
- ожирение;
- курение;
- прием некоторых лекарственных препаратов (дигоксин);
- после хирургических вмешательств.
— 13 – 16 лет – до 350 мкМЕ/мл;
— старше 16 лет – до 322 мкМЕ/мл.
- болезни гипоталамуса;
- гиперпролактинемия;
- гипотиреоз;
- хроническая почечная недостаточность;
- цирроз печени;
- хронический простатит;
- гинекомастия;
- синдром дель Кастильо;
- опухоли, выделяющие эстрогены;
- аутоиммунные заболевания (ревматоидный артрит, системная красная волчанка);
- опоясывающий лишай;
- тиреотоксикоз;
- прием некоторых лекарственных препаратов (опиаты, галоперидол, большие дозы инсулина);
- низкий уровень сахара в крови;
- чрезмерная физическая нагрузка и эмоциональный стресс.
- гипопитуитарный синдром;
- сахарный диабет;
- удаление гипофиза;
- лучевая терапия;
- применение некоторых препаратов (тироксин, бромокриптин).
(женский половой гормон)
- гинекомастия;
- опухоли яичек и надпочечников, продуцирующие эстрогены;
- цирроз печени;
- гипертиреоз;
- курение.
- дефицит тестостерона (эстрадиол образуется из тестостерона);
- хронический простатит;
- чрезмерная физическая нагрузка.
(ТТГ)
- гипотиреоз;
- прекращение курения;
- отравление свинцом;
- гемодиализ;
- период выздоровления после разных болезней;
- психические болезни.
- гипертиреоз;
- гипопитуитарный синдром;
- акромегалия;
- синдром Иценко-Кушинга;
- хроническая почечная недостаточность;
- цирроз печени;
- голодание;
- курение;
- тяжелые общие болезни;
- после хирургических вмешательств;
- депрессия.
(Т4 свободный)
- гипертиреоз;
- поражение почек;
- поражение печени (гепатит, цирроз);
- ожирение.
- гипотиреоз;
- воспалительное поражение системы гипоталамус-гипофиз;
- голодание;
- наркотическая зависимость (героин);
- отравление свинцом;
- прием некоторых лекарственных препаратов (кордарон, фуросемид, аспирин, пропранолол и другие).
(СТГ, гормон роста)
- акромегалия (гигантизм);
- голодание;
- стресс;
- физическая нагрузка;
- алкоголизм;
- сахарный диабет;
- гиперфункция гипофиза;
- прием некоторых препаратов (бромокриптин, амфетамины, витамин PP, пропранолол).
- гипопитуитарный синдром;
- гипофизарный нанизм;
- синдром Иценко-Кушинга;
- ожирение;
- облучение;
- хирургические вмешательства;
- прием гормональных противовоспалительных препаратов (преднизолон, дексаметазон).
(АКТГ)
- болезнь Иценко-Кушинга;
- адреногенитальный синдром;
- злокачественные опухоли;
- применение инсулина;
- стрессовые состояния.
- синдром Иценко-Кушинга (опухоль коры надпочечников);
- прием гормональных противовоспалительных препаратов (преднизолон, дексаметазон).
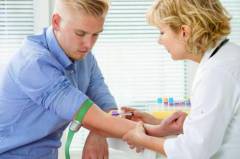
Общий и биохимический анализ крови позволяет выявить:
- состояние печени (печеночные ферменты, билирубин);
- состояние почек (креатинин, мочевина);
- признаки воспалительного и опухолевого процесса (ускорение СОЭ, повышение уровня лейкоцитов);
- уровень глюкозы в крови;
- уровень липидов в крови (холестерин, триглицериды).
Анализ мочи назначается при любой жалобе со стороны мочеполовой системы мужчины. До сбора мочи следует промыть головку полового члена. Для анализа нужна средняя порция мочи, поэтому надо сперва помочиться в унитаз, а потом подставить баночку для сбора. Если моча не выделяется (задержка мочи), то ее собирают с помощью введения катетера в мочевой пузырь.
Также в урологии принято проведение проб с несколькими стаканами, при этом пациент должен помочиться поочередно в два или три стакана.
Исследование мочи позволяет установить:
- состояние почек (почечная недостаточность);
- источник кровотечения (если в моче имеется кровь);
- воспалительные заболевания мочеполовых органов;
- установить возбудителя мочеполовой инфекции и его чувствительность к антибиотикам;
- нарушение семяизвержения (заброс семенной жидкости в мочевой пузырь);
- определить простат-специфический антиген в моче (его показатели в моче в 3 раза выше, чем в крови).
Чтобы определить конкретное место воспаления проводится микроскопическое исследование четырех порций мочи и секрета простаты.
Четырехпорционное исследование мочи проводится следующим образом:
- в первую порцию собирается 5 – 10 мл мочи, которая содержит бактерии мочеиспускательного канала (мужчина мочиться самостоятельно в первый стакан);
- вторую порцию, содержащую бактерии мочевого пузыря, мужчина собирает во второй стакан также самостоятельно;
- третья порция содержит секрет предстательной железы и собирается с помощью массажа простаты, которую проводит врач, вводя указательный палец в прямую кишку;
- четвертная порция состоит из микробов предстательной железы, ее мужчина также собирает самостоятельно в четвертый стакан после прекращения массажа простаты.
Для анализа на инфекции, передающиеся половым путем, берется моча, кровь или соскоб с области заднего прохода или выделение из уретры. В крови и моче можно определить антитела к возбудителям половых инфекций, а с помощью соскоба или мазка из уретры – самих возбудителей посредством полимеразной цепной реакции (ПЦР).
Анализ ПЦР на ИППП состоит из следующих этапов:
- Подготовка. За день до анализа следует воздержаться от алкоголя, а за 6 – 7 часов до взятия соскоба – от полового акта. Желательно сдавать анализ до назначения или после временной отмены (за 7 дней до исследования) антибиотиков. Чтобы взять соскоб из уретры с момента последнего мочеиспускания должно пройти как минимум 2 – 3 часа (не следует пить много жидкости, чтобы мочевой пузырь не заполнился).
- Взятие соскоба. Соскоб берется специальным тампоном или катетером, который вводят в мочеиспускательный канал на глубину 4 – 5 см. Процедура может вызвать некоторый дискомфорт. При необходимости проводят массаж предстательной железы, чтобы исследовать ее секрет на наличие инфекции.
Анализ крови или мочи берется стандартными способами.

Андролог обязательно направляет мужчину на генетический анализ и обследование у генетика, если у него никогда не было детей (первичное бесплодие), а по данным спермограммы количество сперматозоидов в 1 мл менее 1 миллиона.
Кроме того, генетические анализы необходимы, если мужчина и женщина решили пройти процедуру экстракорпорального оплодотворения (ЭКО).
| Анализ | Как сдавать? | Как проводят? | Что выявляет? |
| Кариотипирование | Для анализа берут кровь из вены. До сдачи анализа в течение 2 недель прекращают прием препаратов (под контролем врача), исключают курение и алкоголь. Анализ не проводится при наличии острых инфекционных болезней или обострении хронических. | Кариотипирование – это определение кариотипа (набор хромосом). Полученные клетки крови (лимфоциты) выращивают на специальной питательной среде до момента, когда начнется их деление. После этого из клеток готовят препарат, окрашивают и исследуют его под микроскопом, сравнивая строение каждой хромосомы с нормативом. У мужчин нормальный кариотип – 46 XY, а у женщин – 46 XX. |
|
| Анализ на половой хроматин | Для анализа берут мазок с полости рта или волосяную луковицу. | Половой хроматин – это разрушенная «ненужная» X хромосома, которая имеет вид бугорка на периферии клетки. Чтобы его выявить мазок окрашивают специальным красителем и исследуют с помощью светового микроскопа. В норме у мужчин половой хроматин отсутствует. |
|
| Анализ ДНК | Для анализа берется кровь из вены или мазок из полости рта. Особой подготовки для исследования не требуется. | Полученную молекулу ДНК разделяют на кусочки и окрашивают каждый кусок светящимися ферментами, после чего материал исследуют под микроскопом. Метод позволяет выявить мутации в генах, которые приводят к бесплодию, нарушая процесс образования сперматозоидов прямо или косвенно (болезни внутренних органов). |
|
| Анализ фрагментации ДНК сперматозоидов | Анализ сдается так же, как и анализ на спермограмму, то есть методом мастурбации и сбора семенной жидкости. До сдачи анализа необходимо половое воздержание как минимум 3 дня, исключение лекарств, алкоголя, курения и походов в сауну. | Для определения фрагментаций (разрывов) ДНК сперматозоидов используются светящиеся молекулы, которые имеют способность встраиваться в места разрыва ДНК. В итоге под микроскопом обнаруживаются и подсчитываются «светящиеся» сперматозоиды. В норме количество сперматозоидов с разрывами ДНК не должно превышать 15%. |
|
Онкомаркеры – это вещества, которые выделяются злокачественной опухолью. Анализ на онкомаркеры сдается утром, натощак, за трое суток до анализа нельзя употреблять алкоголь и выполнять чрезмерные физические нагрузки, в день сдачи нельзя курить.
В андрологии назначаются анализы на следующие онкомаркеры:
- Простат-специфический антиген (ПСА) — это особый белок, который вырабатывается в предстательной железе в норме, то есть его наличие не является показателем болезней предстательной железы. Диагностическое значение имеет лишь его повышенный или очень высокий уровень при хроническом простатите, доброкачественной гиперплазии предстательной железы и рак простаты. Нормальные значения ПСА – менее 4 нг/мл.
- Альфа-фетопротеин (АФП) – повышается при некоторых болезнях печени (хронические гепатиты, цирроз печени, алкогольное поражение печени) и при опухоли яичек. Нормальное содержание в крови у мужчин – менее 7,29 МЕ/мл.
- Хорионический гонадотропин человека (ХГЧ) – это гормон, который в норме выделяется плацентой во время беременности (именно он определяется при проведении теста на беременность). У мужчин он может вырабатываться в яичках в очень малых количествах. Нормальные значения для ХЧГ для мужчин – 0 – 5 Мед/мл. Повышение уровня ХЧГ наблюдается при раке яичек, печени, почек.
Чтобы выяснить причину повышения ПСА (рак или аденома) рассчитывается также соотношение связанного и свободного ПСА. Для этого определяют в крови уровень общего и свободного ПСА, после чего с помощью обычных математических расчетов получают уровень связанного ПСА. Опасным является соотношение свободного и связанного ПСА менее 15% (это является показанием для биопсии предстательной железы), если же этот показатель выше 15%, то вероятность наличия рака низкая.

Очень часто лечение проводится совместно с другими узкими специалистами (невролог, кардиолог, психотерапевт или сексолог).
| Заболевание | Основные методы лечения | Примерная длительность лечения | Прогноз |
| Эректильная дисфункция |
| — при легкой степени препараты виагры принимает в течение 2 месяцев в индивидуально подобранной дозе, в тяжелых случаях требуется постоянный прием; |
— терапия тестостероном длится 3 – 6 месяцев;
— препараты альфа-липоевой кислоты (тиоктацид) применяют на постоянной основе (особенно при сахарном диабете);
— инъекции препаратов обычно проводят 2 раза в неделю.
- прогноз во многом зависит от раннего обращения к врачу (а не от возраста пациента) и, в связи с наличием современных методов лечения, прогноз значительно улучшился.
- немедикаментозное лечение –иглоукалывание, физиотерапия (нормализует чувствительность полового члена), «интимная» гимнастика и психотерапия;
- медикаментозное лечение – замедление семяизвержения (антисептические кремы), замедление появления оргазма (антидепрессанты),
- хирургическое лечение – денервация (рассечение нервов) головки полового член, рассечение уздечки полового члена (нормализуют повышенную чувствительность).
- прогноз при раннем обращении к врачу благоприятный;
- если не обращать внимания на проблему, то она становится причиной психологических проблем, которые лечить намного труднее.
- хирургическое лечение – расширение уретры, восстановление проходимости семявыносящих протоков;
- медикаментозное лечение – повышение тонуса сфинктера мочевого пузыря (судафед, гутрон); антиоксиданты (тиоктацид);
- немедикаментозное лечение – отмена препаратов, которые могли повлиять на эякуляцию (антидепрессанты), отказ от курения, алкоголя и наркотиков, психотерапия (желательно с партнершей);
- вспомогательные репродуктивные технологии – применяются для лечения бесплодия у мужчин с ретроградной эякуляцией.
- прогноз при механических причинах отсутствия спермы обычно благоприятный, так как есть возможность восстановить проходимость хирургическим путем;
- при структурном поражении нервной системы прогноз определяется возможностью устранить причину (в большинстве случаев прогноз неблагоприятный);
- психические причины в большинстве случаев удается устранить.
- здоровый образ жизни – отказ от курения, алкоголя и наркотиков, избавление от лишнего веса;
- медикаментозное лечение – заместительная терапия гормонами, иммунодепрессанты, лечение воспалительных заболеваний половых органов и хронических болезней внутренних органов, антидепрессанты;
- хирургическое лечение – удаление опухолей, восстановление кровообращения и нормального расположения половых органов, восстановление проходимости семявыносящих протоков;
- альтернативное лечение – криоконсервация спермы, экстракорпоральное оплодотворение.
- прогноз зависит от конкретной болезни;
- иногда единственным способом стать родителем для мужчины является процедура ЭКО.
- немедикаментозное лечение – отмена препаратов, которые могли вызвать нарушение гормонального баланса, избавление от лишнего веса, здоровое питание;
- гормональная терапия – заместительная терапия препаратами тестостерона, стимуляция выработки тестостерона (хорионический гонадотропин, аналоги ЛГ и ФСГ), лечение эндокринных синдромов;
- хирургическое лечение – удаление гормонально активных опухолей, коррекция крипторхизма.
— терапия может быть назначена в виде курса или на постоянной основе, в зависимости от причины.
- прогноз зависит от конкретного заболевания, которое привело к дефициту тестостерона.
- восстановление уровня тестостерона – заместительная терапия препаратами тестостерона;
- восстановление репродуктивной функции – гонадотропины (хорионический гонадотропин, лютеинизирующий гормон, фолликулостимулирующий гормон) и антиэстрогенные препараты.
— гонадотропины и антиэстрогены используют только, если нужно восстановить фертильность мужчины.
- прогноз благоприятный, заместительная терапия позволяет устранить неприятные симптомы и восстановить половую функцию.
- подавление выделения ЛГ и ФСГ – аналоги гонадолиберина («освободитель» гормонов гипофиза);
- подавление выработки тестостерона –кетоконазол, спиронолактон, тестолактон;
- хирургическое лечение – удаление гормонально-активных опухолей;
- лучевая терапия – показана при внутричерепных опухолях.
- в большинстве случаев прогноз благоприятный;
- важно, чтобы рост ребенка не остановился при быстром созревании (для этого требуется временное подавление полового развития).
- стимуляция роста – анаболические стероиды (оксандролон), гормона роста;
- гормональная заместительная терапия – препараты тестостерона (с 14 лет);
- стимуляция репродуктивной функции – препараты гормонов гипофиза (ХЧГ, аналоги ЛГ и ФСГ).
— лечение тестостероном проводят курсами в течение 3 месяцев, при необходимости повторяют;
— гонадотропные гормоны гипофиза назначаются в течение 2 – 3 лет.
- прогноз зависит от причины задержки полового созревания и возможности ее устранить.
- медикаментозное лечение – угнетение образования пролактина (бромокриптин) и перехода андрогенов в эстрогены (тиамин бромид), стимуляция выработки андрогенов (аевит), антиэстрогенные препараты (кломифен), усиление выработки тестостерона (анаболические стероиды) или заместительная гормональная терапия тестостероном, нормализация функции щитовидной железы, витаминотерапия;
- хирургическое лечение – удаление гормонально активных опухолей, в том числе опухолей гипофиза.
— курс приема кломифена – 10 дней (требуется несколько курсов);
— анаболические стероиды применяют в течение 1,5 месяца (требуется несколько курсов);
— заместительная терапия проводится при первичном гипогонадизме на постоянной основе.
- прогноз зависит от конкретного заболевания;
- гинекомастия в период полового созревания считается физиологической и не всегда требует лечения.
- местное лечение – промывания, ванночки противовоспалительными и антисептическими растворами;
- общее лечение – антибиотики, противовирусные препараты;
- хирургическое лечение – иссечение крайней плоти при баланопостите, удаление гнойника или пластическая операция по удалению рубца при каверните.
- при своевременном лечении прогноз благоприятный.
- медикаментозное лечение – антибиотики, противовоспалительные препараты и иммунодепрессанты, обезболивающие;
- физиотерапия –УВЧ-терапия, электрофорез;
- хирургическое лечение – пункция мошонки, частичное или полное удаление яичка.
— хронический орхит лечат в период обострения;
— вне периода обострений лечение направлено на профилактику повторов и нормализацию ритма семяизвержения.
- при отсутствии гноя прогноз благоприятный, можно ограничиться медикаментами;
- при гнойном расплавлении органа требуется удаление воспаленного яичка;
- при хроническом воспалении на месте ткани яичка образуется рубцовая ткань и нарушается процесс сперматогенеза (возможно бесплодие).
- борьба с возбудителем – антибиотики, противовирусные, противогрибковые препараты;
- повышение иммунитета – витамины, физиотерапия, иммуностимуляторы.
- при своевременном выявлении и правильном лечении (обоих партнеров) прогноз благоприятный;
- ИППП опасны тем, что часто протекают скрытно, единственным проявлением часто становится бесплодие.
- перевязка вены яичка – открытая операция, лапароскопическое или подпаховое микрохирургическое лигирование;
- внутрисосудистая операция – введение в яичковую вены веществ, которые вызывают закрытие ее просвета (склерозирование).
- болезнь встречается у 15 – 20% мужчин;
- почти что половина мужчин, страдающих бесплодием (40%) страдают варикоцеле;
- при своевременной операции функции яичка восстанавливается.
- хирургическое лечение – пункция (прокол и удаление жидкости с помощью иглы), склерозирование (введение склеивающих веществ между оболочками яичка), открытая операция;
- медикаментозное лечение – антибиотики и противовоспалительные препараты (не заменяют операцию).
— склерозирование применяют у пожилых пациентов;
источник