Женские репродуктивные органы — очень сложная и хрупкая система. Особенно уязвима шейка матки. При малейших подозрениях на заболевание врач-гинеколог направляет пациентку на анализы, которые покажут, насколько серьезны изменения тканей и чем они вызваны.
Опасность заболеваний шейки матки в том, что они нередко протекают без каких-либо явных признаков и обнаруживаются случайно, во время планового гинекологического осмотра. Чаще всего встречаются такие заболевания, как дисплазия, эрозия шейки матки, эктопия, эндометриоз, а также новообразования — как доброкачественные (например, полипы), так и онкологического характера. Внешние проявления бывают схожими — например, при осмотре эрозия и эктопия довольно похожи, непросто визуально отличить и полип от злокачественного новообразования. Однако лабораторные и инструментальные исследования помогают внести ясность и назначить правильное лечение.
Первый шаг в решении (да и профилактике) любых проблем — это осмотр у гинеколога, во время которого врач визуально оценит состояние тканей шейки матки. На основании этих данных, а также жалоб пациентки он выписывает направление на анализы.
Это метод исследования шейки матки при помощи кольпоскопа — специального прибора, который дает возможность рассмотреть шейку матки при помощи миниатюрной видеокамеры. Кольпоскоп увеличивает изображение, и врач может увидеть детали, незаметные при обычном осмотре. Этот метод используется, в частности, для обнаружения папиллом.
Гистеросальпингография (сокращенно ГСГ) — так называют рентген-исследование с применением контраста. Его часто назначают при подозрении на бесплодие. Во время ГСГ в маточные трубы и в матку вводят специальное вещество, не пропускающее рентгеновское излучение — контраст. После этого делается рентгеновский снимок — на нем ясно видны и ткани, и контрастное вещество. Такой метод позволяет оценить форму матки, проходимость маточных труб, заметить спайки и новообразования.
Ультразвуковое исследование — один из основных инструментов современной диагностики. УЗИ шейки матки в некоторых случаях можно проводить, установив датчик на живот, однако трансректальное или трансвагинальное расположение датчика позволяет получить гораздо более полную и точную информацию. Посредством УЗИ можно выявить воспаления, изменения структуры и карциному шейки матки на ранних стадиях. Трансвагинальное УЗИ информативно и, как правило, оно дает врачу достаточно информации, так что дополнительные исследования назначаются редко.
Наиболее полную информацию о состоянии тканей шейки матки дают лабораторные исследования. Чаще всего назначают следующие типы анализов:
Этот анализ назначают для выявления причин бесплодия, при подозрении на новообразования, при генитальном герпесе и дисплазии. Он относительно прост, нетравматичен и достоверен. Цитологический анализ нужно делать раз в год, даже если никаких изменений в самочувствии нет.
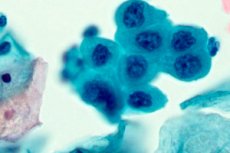
При цитологическом анализе специалист исследует мазок из шейки матки под микроскопом. Цель исследования — найти измененные клетки, например, для диагностики вируса папилломы человека.
Во время анализа образца подсчитываются и клетки плоского эпителия. В норме этот показатель составляет 10 единиц, а его повышение может указывать на гиперкератоз, доброкачественное новообразование.
Существует несколько различных способов анализа биоматериала:
РАР-тест, иначе — окрашивание по Папаниколау. Этот тест недорог, поэтому он и получил столь широкое распространение. Результаты 1 класса означают, что таких клеток не обнаружено, 2 класс говорит о воспалительных процессах, результат 3 класса указывает на возможную дисплазию и подразумевает необходимость дополнительного гистологического исследования, 4–5 класса — на наличие злокачественных клеток.
Цитологическое исследование соскобов шейки матки и цервикального канала с описанием по терминологической системе Бетесда несколько сложнее, однако оно дает больше информации о состоянии клеточных ядер. Это незаменимый инструмент для диагностики дисплазии и онкологических изменений. Обозначение HPV говорит о том, что во время исследования найдены признаки присутствия вируса папилломы человека, а CIN — о дисплазии. Пометка Carcinoma означает развитие карциномы шейки матки.
Жидкостное исследование NovaPrep пока распространено гораздо меньше, однако именно этот метод считается самым передовым и достоверным.
Точность цитологического анализа составляет примерно 95%, на результат может повлиять несоблюдение правил подготовки к анализу. Чтобы анализ показал точные данные, необходимо за неделю до исследования отказаться от половых контактов, антибактериальных моющих средств для интимной гигиены, любых вагинальных свечей, тампонов, губок и гелей, а также спринцеваний.
Каким бы информативным ни был цитологический анализ, иногда его недостаточно, и врач назначает дополнительное исследование — гистологию. Если цитология исследует состояние организма на клеточном уровне, то гистология — на тканевом. Гистологический метод выявляет как воспалительные процессы, так и новообразования и предраковые состояния. Его также часто назначают при невынашивании и замершей беременности.
Для гистологического исследования особым инструментом отщипывается очень маленький кусочек тканей, который затем рассматривается в микроскоп — так специалист находит пораженные клетки. Иногда для забора биоматериала применяются не щипчики, а радиоволновая петля. Это менее травматичный способ, не вызывающий кровотечения.
Гистологический анализ — дело небыстрое. Результаты обычно готовы примерно через 12–15 дней. В бланке результата будет стоять одно из следующих определений:
- Норма.
- Незначительные изменения.
- Инфекционное заболевание, воспаление.
- Цервикальная дисплазия 1 степени.
- Цервикальная дисплазия 2 степени.
- Цервикальная дисплазия 3 степени.
- Койлоцитоз (вирус папилломы).
- Инвазивный рак.
Анализы на состояние шейки матки нужно проводить регулярно и на протяжении всей жизни, независимо от того, живете ли вы половой жизнью, есть ли у вас дети и наблюдаются ли какие-либо изменения в состоянии здоровья.
Онкологические заболевания матки не редкость, особенно опасен рак шейки матки. Почти половина всех случаев онкологии среди женщин приходится на этот тип рака. Выявленный на самых ранних стадиях, рак шейки матки излечим, однако в запущенных случаях прогноз уже не такой обнадеживающий.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Какие анализы необходимо сдать при дисплазии шейки матки?
При дисплазии шейки матки необходимо сдать следующие анализы:
- анализ мазка на цитологию (ПАП-тест или тест Папаниколау);
- анализ мазка методом ПЦР (полимеразной цепной реакции);
- анализы по определению гормонального гомеостаза (концентрация гормонов в крови и их экскреция с мочой);
- общие анализ крови и анализ мочи.
Анализ мазка на цитологию является обязательным для постановки диагноза дисплазии. Метод также ценен при скрининговых (массовых) обследованиях.
Анализ заключается во взятии мазка из влагалища специальной щеточкой. Далее мазок фиксируют на предметное стекло (стеклянная пластинка, на которой размещают исследуемый мазок) и отправляют в лабораторию. В лаборатории изучается форма, структура и функциональные характеристики клеток в мазке.
В зависимости от количества атипичных клеток различают следующие стадии заболевания:
- Стадия 1. Клеток с отклонениями (атипичных) не наблюдается в мазке. Данная цитологическая картина характерна для здоровых женщин.
- Стадия 2. В мазке обнаруживается небольшое количество клеток со структурными изменениями. Данные изменения обусловленными хроническими воспалительными процессами. Поскольку воспалительные заболевания половых органов (вагиниты, кольпиты) являются факторами риска развития дисплазии, то в этой стадии врач может порекомендовать другие анализы, для выявления этих инфекций.
- Стадия 3. В мазке присутствуют единичные эпителиоциты (клетки эпителия) с атипичной формой и структурой. Данная стадия соответствует дисплазии шейки матки.
- Стадия 4. Цитологический анализ выявляет отдельные клетки с признаками озлокачествления. В этой стадии следует исключить рак шейки матки, проведя гистологический анализ.
- Стадия 5. В изучаемом мазке обнаружено большое количество клеток с признаками рака.
Всем женщинам старше 21 года рекомендуется сдавать мазок на цитологию каждые три года.
Метода ПЦР позволяет идентифицировать в изучаемом материале (в данном случае это мазок из шейки матки) наличие вирусов, бактерий и грибков. Поскольку более чем в 90 процентах случаях источником развития дисплазии является вирус папилломы человека (ВПЧ), то данный анализ является обязательным.
ПЦР позволяет не только найти вирус в мазке, но и определить его тип (известно более ста типов вируса). Выявляя онкогенные штаммы вируса (те, которые могут привести к раку шейки матки), врач может оценить риск возможной малигнизации (озлокачествления). Также с помощью ПЦР метода можно определить концентрацию вируса в организме женщины и определять тактику дальнейшего лечения.
Также дисплазия может развиться на фоне хронических инфекций вирусного и бактериального происхождения. ПЦР метод позволять выявить источник этих фоновых патологий.
Чаще всего встречаются следующие вирусы и бактерии:
- уреаплазма уреалитикум – вызывает уреаплазмоз;
- хламидия трахоматис – вызывает хламидиоз;
- влагалищная трихомонада – вызывает трихомониаз;
- вирус простого герпеса второго типа – вызывает генитальный герпес;
- микоплазма – вызывает микоплазмоз.
Таким образом, ПЦР анализ является неотъемлемым в диагностике фоновых заболеваний дисплазии шейки матки (на фоне которых развивается дисплазия), а это позволяет сформулировать тактику дальнейшего лечения.
Анализы по определению гормонального гомеостаза (концентрация гормонов в крови и их экскреция с мочой).
Одним из факторов риска развития дисплазии является длительное применение гормональных препаратов (как правило, это гормональные контрацептивы). Применение этих препаратов (это не касается препаратов, содержащих только прогестины), провоцирует гормональные нарушения, которые, в свою очередь, являются фоновыми для развития предраковой патологии.
Чтобы оценить гормональный дисбаланс, необходимо сдать анализ крови на концентрацию следующих гормонов:
- эстроген;
- прогестерон;
- свободный тестостерон.
Более точно оценить гормональные нарушения позволяет анализ экскреции (выведения) гормонов с мочой.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Какие методы используются в качестве диагностики дисплазии шейки матки:
- Осмотр в кабинете врача, на гинекологическом кресле. Видимые признаки диспластических изменений определяются с помощью зеркал. Критерии – окрас стенок влагалища, слизистой, наличие блеска в зоне зева, равномерность эпителия, наличие мелких белесых очагов и так далее.
- ПАП-тест, цитологическое исследование эпителиальной ткани с помощью микроскопа. Образцы материала берут из разных секторов шейки для получения полной клинической картины. Кроме того, цитология позволяет определить маркеры провоцирующей дисплазию инфекции (чаще всего – ВПЧ).
- Кольпоскопия (расширенная) может быть назначена как дополнительный метод, если дисплазия шейки не диагностируется точно с помощью цитологии. Оптическое обследование в совокупности с пробами дает более четкую клиническую картину.
- Биопсия – прицельный забор биоптата. Гистологический метод исследования тканевого материала нужна как важная информация о характере и степени дисплазии (исключение или подтверждение малигнизации, перерождения в рак). Такая ревизия нужна практически всем пациенткам старше 40 лет для профилактики развития рака шейки матки.
- ПЦР диагностика — это иммунологический метод, направленный на конкретизацию типа ВПЧ (папилломавируса), а также на выбор тактики медикаментозного или хирургического лечения
- По показаниям может быть назначен развернутый анализ крови и исследование гормонального равновесия.
Диагностика дисплазии шейки матки нуждается в дифференциации с такими патологическими процессами:
Если дисплазия (ЦИН) определяется как заболевание III степени, пациента направляют к онкогинекологу. Также к диагностике может подключиться иммунолог, эндокринолог и хирург.

Золотым, общепринятым стандартом диагностики дисплазии шейки матки (ЦИН) является исследование ПАП-тест. Анализ, названный в честь врача, его впервые применившего. Цитологический анализ принят как обязательный во всех развитых странах мира. Его достоверность чрезвычайно высока (до 80%), особенно, если дисплазия шейки матки при первичном осмотре определяется как заболевание первой степени.
В цитологическом материале тест Pap показывает интраэпителиальные изменения в слоях, выстилающих шейку матки. Отклонения от нормы принято обозначать латинскими буквами, рассмотрим подробнее, как это расшифровывается:
- SIL(Squamous Intraepitelial Lesions) или плоскоклеточные интраэпителиальные изменения.
- LSIL (Low-Grade Squamous Intraepitelial Lesions) – поражения эпителия выражены не явно, низкая степень.
- HSIL (High-Grade Squamous Intraepitelial Lesions) изменения, атипия клеток эпителиальной ткани выражены явно. Здесь идет дифференциация анализа – умеренная степень CIN II, карцинома в начальной стадии, реже диагностируют CIN III.
- AGUS – поражение железистого слоя клеток, цервикальная аденокарцинома.
Анализы, процедуры, которые предполагаются, если обнаружена дисплазия шейки матки:
- Осмотр (бимануальное исследование в кабинете гинеколога).
- Цитология.
- ПЦР.
- Осмотр с помощью кольпоскопа.
- Гистология (цервикальная биопсия ткани).
- Конизация (биопсия конуса).

Цитология при дисплазии шейки матки проводится в обязательном порядке. Это стандартный тест, определяющий и выявляющий аномалии строения клеток эпителиальной ткани. Своевременная диагностика помогает снизить процент заболеваемости женщин столь грозной патологией, как рак шейки матки. Во всем мире практикующие гинекологи пользуются ПАП-тестом (анализ по Папаниколау), мазок положено брать у женщин, начиная с 18-20 лет. Особенно актуальна цитология для таких категорий пациентов:
- Возраст старше 40-45 лет.
- Если у женщины обнаружены хронические, вирусные заболевания.
- Онкозаболевания в семье.
- Ранние или поздние роды, в том числе частые роды.
- Частое прерывание беременности.
- Иммунодефицит.
- Частые или напротив, нерегулярные половые связи (смена партнеров).
- Длительные период приема гормональных препаратов, в том числе контрацептивов.
- Мазок позволяет достаточно точно изучить клеточную структуру эпителия шейки матки.
- Забор материала производится с помощью медицинского шпателя или щеточки.
- Полученный материал помещается на специальное стерильное стекло, где закрепляется фиксатором.
- Стекло маркируется и передается для исследования в лабораторию.
- Лаборанты проводят окрашивание полученного материала и изучают результаты реакции с помощью микроскопа.
- Главная задача — профилактика одного из самых распространенных заболеваний у женщин – РШМ (рак шейки матки).
- Определение причины сбоя в менструальном цикле.
- Уточнение состояние шейки матки при хронических инфекционных или вирусных заболеваниях.
- Стойкое бесплодие.
- Длительный период применения оральных препаратов с целью контрацепции.
- Все эндокринные заболевания.
- Вирус папилломы человека у сексуального партнера (заражение женщины практически неизбежно).
- Нарушение нормы веса — анорексия или ожирение.
- Запланированная процедура внедрение противозачаточной спирали.
Цитология в значительной степени позволяет снизить развитие онкологии у женщин, а также своевременно диагностировать начальные стадии различных патологий шейки матки.

Мазок считается простой и общепринятой процедурой, входящей в комплекс обследования на предмет здоровья или определения патологий шейки матки.
Дисплазия шейки матки нередко сопровождается или точнее — провоцируется нарушениями баланса в микрофлоре слизистой оболочки. Бактериальная, вирусная инфекция может быть первичным фактором, который дает начало изменениям в структуре клеток эпителиальной ткани. Мазок на дисплазию шейки матки показывает количество тех или иных показателей. Мазки бывают таких типов:
- Мазок на определение состояние микрофлоры.
- Определение стерильность микрофлоры.
- Мазок цитологический (ПАП-тест).
- Мазок, определяющий инфекции (ПЦР).
Также с помощью мазка на дисплазию гинеколог может оценить некоторые критерии состояния гормональной системы женщины.
Как проводится мазок на дисплазию шейки матки?
- На гинекологическом кресле производится забор небольшого количества слизи, клеточной ткани с поверхностного слоя слизистой шейки матки. Выбор типа материала для анализа зависит от поставленной диагностической задачи.
- Мазок может проводиться несколько раз. Первичный нужен для оценки состояния того или иного параметра шейки матки, следующие для мониторинга успешности лечения заболеваний. Если терапия длительная, мазок производится каждые три месяца.
- Мазок считается безболезненной и быстрой диагностической процедурой, требующей определенной подготовки от пациента (врач дает рекомендации по подготовительным мероприятиям).
Если женщина здорова, мазок, как правило, показывает наличие большого количества лактобактерий (до 95%). Именно они способны вырабатывать защитную, молочную кислоту, которая служит барьером для размножения болезнетворных микроорганизмов. Кислотность микрофлоры является одним из важных показателей здоровья микросреды во влагалище.
Уточним задачи, для которых проводится мазок на дисплазию шейки матки:
- Отсутствие или наличие инфекционных возбудителей, в том числе передающихся половым путем (трихомонады, хламидии, гарднереллы и т.д.).
- Определение скрытых хронических инфекций (ПЦР).
- Оценка состояния клеток эпителия шейки матки как обязательная процедура профилактики рака шейки матки.
Чистота мазка может быть такой:
- Здоровая половая система, первая группа чистоты (рН 4,0–4,5).
- Вторая группа — показатель начальной стадии инфицирования, наличие грамотрицательной бактериальной флоры (рН 4,5–5,0).
- Определение бактериальной флоры в мазке, третья группа (рН 5,0–7,0).
- Четвертая группа — наличие критично большого количества болезнетворных микроорганизмов (рН 7,0–7,5), признак воспалительного процесса.
В норме в мазке на дисплазию шейки матки не должно быть таких показателей:
- Наличие атипичных клеток.
- Клетки, которые поражены инфекционными агентами, ключевые клетки (клеточная ткань плоского эпителия, пораженная инфекционными возбудителями).
- Кандиды и других видов грибковых возбудителей.
- Гарднереллы.
- Кокковая бактериальная инфекция(гонококки, стафилококки, стрептококки, энтерококки).
- Трихомонада.
Если дисплазия шейки матки диагностируется как поражение эпителия первой или второй степени тяжести, мазок показывает наличие болезнетворных агентов, это вовсе не означает, что у женщины онкозаболевание. Огромное количество инфекций в современной медицине уже изучены и успешно лечатся. Своевременное обнаружение патологических изменений в клетках ткани шейки матки позволяет предотвратить рак практически в 75%, по некоторым последним данным этот процент увеличился, благодаря программе регулярных скрининговых мероприятий.
Инструментальная диагностика является ведущей в комплексном обследовании, когда дисплазия шейки матки нуждается как в уточнении степени тяжести, так и для мониторинга успешности лечения заболевания.
Выбор именно инструментальной оценки объясним тем, что дисплазия чаще всего развивается и протекает как процесс без клинически заметных проявлений. На втором по значимости месте стоит лабораторная диагностика. Визуальный первичный осмотр в гинекологическом кресле обязателен, однако считается лишь первым шагом в диагностике.
Что входит в перечень понятия «инструментальная диагностика»?
- Осмотр с помощью гинекологических зеркал. Это специальный влагалищный инструмент, помогающий врачу оценить состояние эпителия шейки матки. Наиболее явные изменения в ткани будут видны невооруженным взглядом при условии использования зеркал. Инструментальная диагностика в формате осмотра зеркалами показывает форму, размеры шейки, а также возможные повреждения наружного зева, разрывы. Зеркала могут оценить критерии состояния нижней части (трети) цервикса и слизистой шейки. Начальная стадия лейкоплакии, аднексита, эрозивные процессы, дисплазия шейки матки — вот далеко не полный перечень патологий, которые может обнаружить бимануальное исследования с помощью влагалищных зеркал.
- Кольпоскоп. Осмотр с помощью этого инструмента предназначен для уточнения степени повреждения конкретного участка шейки матки (увеличение в 10 раз). Также, кольпоскопия проводится одновременно с забором ткани для диагностических проб (цитологические пробы, биопсия). Кольпоскоп помогает взять и пробы ПЦР (молекулярно-биологический, иммунологический анализ на ВИЧ, оценку вирусной нагрузки, уточнение штаммов).
- Расширенная кольпоскопия, которую может потребовать дисплазия шейки матки, делится на несколько этапов. Эпителиальная ткань обрабатывается специальным раствором кислоты, затем еще раз наносится другое средство – раствор Люголя. Только после этого происходит осмотр и забор специальной пробы (проба Шиллера). Такие процедуры нужны для провокации отечности слизистой (кислота), отек в свою очередь вызывает усиленное кровообращение для лучшей проницаемости раствора Люголя. Это средство играет роль краски-маркера. В норме эпителиальная ткань должна приобретать красноватый оттенок за счет гранул гликогена. Любой пораженный участок шейки матки не покажет изменения в цвете.
- Ультразвуковое исследование также относится к ряду инструментальных обследований. Для конкретизации диагноза женщине может быть назначено УЗИ органов мочеполовой сферы на предмет исключения или определения кист, доброкачественных опухолей и так далее. Подобный метод подходит молодым нерожавшим женщинам как альтернативы соскобам, выскабливанию.
- Цитология (тест Папаниколау).
- Биопсия стандартная и кону – прицельная, конусная, выскабливание — зависимости от направления комплекса диагностики дисплазии шейки матки.
Таким образом, инструментальная диагностика – это методы оценки эпителиальной ткани, состояния шейки матки с помощью медицинских инструментов. При дисплазии шейки матки в гинекологической практике инструментальная и лабораторная диагностика являются одним из обязательных условий точного определения степени тяжести патологии.
УЗИ также может быть назначено пациентке при подозрении на диспластический процесс в шейке. Дисплазия шейки матки в 75-85% случаев развивается и протекает без явных клинических проявлений. Часто она сопровождается воспалительными процессами в органах половой сферы, страдают, прежде всего, яичники, матка, могут быть затронуты и почки. Это объясняется преимущественно вирусной, инфекционной природой провоцирующих патологию факторов. Первые жалобы женщины, как правило, это симптоматика воспалений, а не дисплазии как таковой. Гинекологи каждый раз, встречая пациентов, не устают повторять рекомендации по поводу профилактических регулярных осмотров. К сожалению, бывает, что женщина обращается к врачу только тогда, когда появляются болевые ощущения, выделения, нетипичные для здорового состояния, либо при наступившей беременности. Такие ситуации требуют более развернутых диагностических действий, включая не только стандартные методы – осмотр на кресле, но и цитологию, забор материала на гистологию и ультразвуковое обследование.
УЗИ для уточнения диагноза проводят специальным способом – вагинально, в совокупности с ультразвуковым исследованием органов половой сферы (малого таза).
Что может показать УЗИ органов при дисплазии шейки матки?
- Кисты различной этиологии, размеров и видов (требуют уточнения и лечения).
- Миомы, фибромиомы.
- Опухолевый доброкачественный процесс.
- Изменения размеров и формы матки.
- Положение яичников по отношению к матке (норма или сдвиг в сторону патологии).
Если УЗИ органов не показывает явных изменений, патологических отклонений от нормы, молодые пациентки, особенно нерожавшие, могут быть избавлены от более инвазивного обследования – выскабливания, и даже биопсии.
Что такое трансвагинальное ультразвуковое исследование?
- Это одно из важных обследований в гинекологической практике.
- Трансвагинальное сканирование помогает оценить состояние полости матки и ее шейки, чтобы определить дальнейший вектор диагностических мероприятий.
- В отличие от стандартного УЗИ, которое предполагает наличие жидкости в организме для проведения звуковой волны, трансвагинальный метод не требует полного мочевого пузыря.
- С помощью такой технологии гинеколог может оценить не только форму, размеры матки или яичников, но и точнее выявить наличие той или иной патологии.
УЗИ и дисплазия матки, как проходит обследование?
- Пациенту не требуется особенной подготовки. Правила практически такие же, как и при ПАП-тесте (воздержание от половых контактов, отказ от использования свечей, тампонов, спринцевания).
- При трансвагинальной диагностике женщине нет необходимости наполнять мочевой пузырь и терпеть длительное время.
- Специальный датчик смазывается и вводится во влагалище. Так как он располагается довольно близко к исследуемым органам, само обследование считается очень достоверным и проходит быстро.
- Врач, проводящий УЗИ, имеет возможность, как говорится, воочию увидеть четкую клиническую картину и оценить состояния полостей.
- Процедура не вызывает дискомфорта и боли.
- Результат сканирования известен врачу и в принципе, пациенту буквально сразу после процедуры.
Следует отметить, что УЗИ при подозрении на дисплазию чаще всего назначают для того, чтобы оценить состояние яичников. Это необходимо для исключения опухолевого процесса и наличия кист. Также УЗИ, как классическое, так и вагинальное, помогает осуществлять мониторинг успешности лечения, особенно при стойком бесплодии.
Кольпоскоп – один из самых используемых инструментов в гинекологической диагностике. Это оптический медицинский прибор, помогающий выявить самые мельчайшие, невидимые при визуальном простом осмотре, дефекты в слизистой ткани. Эрозивные повреждения, точечные или обширные, микроопухоли, кровоизлияния, другие патологические изменения в шейке матки часто находят именно во время кольпоскопии. Кольпоскопия как метод развивается и на сегодняшний день существует два вида исследования:
- Стандартная кольпоскопия. Дисплазия шейки матки требует такого обследования в 55-60% случаев.
- Видеокольпоскопия – более современная технология, предполагающая наличие аппаратуры (зонда, монитора, процессора).
Для чего назначается кольпоскопия?
- Определение эрозивных процессов.
- Выявить полипы различных видов (форма, количество, размеры).
- Оценить степень тяжести диспластических изменений эпителиальной ткани шейки матки.
- Уточнить предварительный диагноз лейкоплакии.
- Обнаружить онкологические процессы на ранних стадиях.
- Выявить эритроплакию.
- Исключить или подтвердить гиперплазию эпителия.
- Дифференцировать такие патологии как – дисплазия шейки матки, эктопия, аднексит, лейкоплакия и доброкачественные опухолевые заболевания.
Более подробное описание видов кольпоскопии, которые могут быть назначены пр постановке диагноза – дисплазия шейки матки:
- Стандартная кольпоскопия, когда пациентку осматривают в кабинете врача на гинекологическом кресле. Кольпоскоп вводится после расширения специальными медицинскими зеркалами.
- Кольпоскопия расширенным методом. Начальные этапы идентичны простой кольпоскопической процедуре. Далее слизистый покров шейки матки обрабатывается кислотой и раствором Люголя. Так производится проба Шиллера, когда дисплазия шейки матки может быть исключена нормальным окрасом (покраснение и коричневатый оттенок). Также проба может показать отсутствие реакции – это уже патология. Поврежденные участки эпителия не реагируют на провокацию кислотой и раствором, оставаясь бледными, белесыми.
- Вариант расширенной кольпоскопии – цветной метод (цветная кольпоскопия). Обследование практически такое же, как и расширенное, но раствор Люголя заменяется метиленовым синим и классической зеленкой. Таким образом можно увидеть участки поврежденной сосудистой сетки.
- Для выявления онкологических изменений в шейке матки используют люминесцентную кольпоскопию. Слизистая шейки подвергается воздействию флюорохрома. Осмотр проводят с помощью ультрафиолета, вступающего в реакцию с нанесенным раствором. Все патологические очаги при таком «освещении» видны как участки розоватого цвета.
Беременные женщины с диагнозом «дисплазия шейки матки» могут смело проходить процедуру кольпоскопии, она безопасна для самой будущей мамы и для плода также. Выбор вида оптического обследования зависит от состояния здоровья пациентки и того, как протекает беременность. Но в целом, такие процедуры считаются безопасными и лишь помогают исключить нежелательные заболевания и патологии.

источник
Дисплазия шейки матки относится к предраковым заболеваниям и представляет собой изменения в строении клеток слизистой оболочки шейки матки, которые выражаются в утолщении, разрастании, нарушении «специализации» клеток, а также в созревании и отторжении эпителия.
В отличие от эрозии шейки матки, дисплазия захватывает не только поверхностные слои эпителия, но и глубокие.
Чаще всего дисплазией шейки матки страдают женщины детородного возраста, от 25 до 35 лет.
В зависимости от уровня поражения слизистой оболочки, дисплазия шейки матки имеет три степени:
- первая (легкая) степень – в процесс вовлечена 1/3 толщи эпителия;
- вторая (средняя) степень – поражено до 2/3 толщи эпителия;
- третья (тяжелая) – патологически изменен весь слой, клетки промежуточного и глубокого слоев имеют атипичное строение.
Основной причиной дисплазии шейки матки является длительное существование в слизистой оболочке вируса папилломы человека (онкотипы ВПЧ-16 и ВПЧ-18).
Без своевременного и адекватного лечения после 1-1,5 лет существования в эпителии слизистой шейки матки вирус вызывает изменения в его клетках, вследствие чего развивается дисплазия.
Кроме того, не последнюю роль в развитии заболевания имеют предрасполагающие факторы:
- раннее начало половой жизни (до 16 лет);
- беспорядочные половые связи;
- паритет (многочисленные роды);
- аборты и выскабливания полости матки;
- курение (увеличивает риск возникновения заболевания в 4 раза);
- инфекции, передающиеся половым путем (гонорея, хламидиоз и прочие);
- рак головки полового члена у партнера;
- недостаток витаминов А, С и микроэлементов в питании;
- наследственность (генетическая предрасположенность к онкологическим заболеваниям);
- неблагоприятные социальные условия;
- фоновые процессы шейки матки (эрозия, лейкоплакия, эктропион и другие);
- гормональные изменения (беременность, пременопауза, прием гормональных противозачаточных таблеток);
- иммунодефицит (хронические стрессы, лечение антибиотиками и другими лекарственными препаратами, ВИЧ-инфекция).
Как правило, дисплазия легкой и средней степени клинически себя не проявляет. Примерно у каждой десятой женщины заболевание протекает скрыто.
Симптомы патологического процесса проявляются при тяжелой дисплазии или при присоединении вторичной инфекции (кольпит, цервицит).
Характерны признаки воспаления:
- зуд и жжение наружных половых органов,
- болевые ощущения во время полового акта,
- обильные выделения из половых путей с неприятным запахом.
Кроме того, имеют место контактные кровянистые выделения (после интимной близости, гинекологического осмотра, спринцеваний). При тяжелой дисплазии шейки матки возможны ноющие боли внизу живота.
Без лечения процесс прогрессирует и со временем дисплазия легкой степени перетекает в тяжелую стадию, а затем и в плоскоклеточный рак.
Обследование при дисплазии шейки матки включает ряд инструментальных и лабораторных исследований, которые дают возможность подтвердить или опровергнуть диагноз. При визуальном осмотре шейки матки в зеркалах нередко отсутствуют какие-либо видимые изменения.
Основные методы обследования:
- Кольпоскопия – это осмотр шейки матки специальным аппаратом (кольпоскопом) под увеличением в 10 и более раз. Кольпоскопия абсолютно безопасная и безболезненная процедура.
- Цитологическое исследование мазка – проводится ежегодно с профилактической целью у всех женщин и позволяет выявить атипичные клетки эпителия и клетки-маркеры папилломавирусной инфекции.
- Прицельная биопсия – с наиболее подозрительного участка шейки матки под контролем кольпоскопии иссекается кусочек ткани для дальнейшего гистологического исследования. Гистологическое исследование наиболее достоверный метод диагностики и в 100% случаев подтверждает диагноз.
- ПЦР-метод (полимеразная цепная реакция) – является самым достоверным способом определения ВПЧ в любой жидкости организма (в крови, моче, слизи).
Тактика врача при выборе метода лечения зависит от возраста пациентки, размеров патологического очага, наличия сопутствующих заболеваний, степени дисплазии.
В некоторых случаях терапия заболевания не проводится:
- возраст 20 лет и младше;
- точечные поражения слизистой шейки матки;
- дисплазия не распространилась в цервикальный канал;
- отсутствие папилломавирусной инфекции.
При выявлении ВПЧ предварительно назначается противовирусная терапия с последующей кольпоскопией (нередко после лечения дисплазия исчезает или переходит в более легкую степень).
В этом случае показано наблюдение и сдача мазков на цитологическое исследование каждые 3-4 месяца.
Дисплазию 1-2 степени лечит участковый гинеколог, а тяжелую дисплазию курирует гинеколог-онколог.
Хирургическое лечение дисплазии
Хирургическое лечение дисплазии проводится в первую фазу менструального цикла (6-10 день) и при отсутствии воспаления.
- цитологический мазок (не более 6 месяцев),
- мазок на степень чистоты влагалища (не более 10 дней)
- анализы на инфекции, передающиеся половым путем (хламидиоз, уреаплазмоз, микоплазмоз).
- диатермокоагуляция (прижигание и/или иссечение патологического очага с помощью электрического тока);
- криотерапия (разрушение очага дисплазии жидким азотом);
- лазеровапоризация – метод основан на воздействии лазерным лучом низкой интенсивности на поврежденный очаг шейки матки, вследствие чего патологические ткани разрушаются при нагревании, формируя зону некроза на стыке со здоровой тканью;
- ножевая конизация шейки матки – хирургическое вмешательство, во время которого удаляется конусовидный участок шейки матки (как правило, производится петлей диатермокоагулятора после обезболивания);
- ампутация шейки матки.
Противопоказания к хирургическому лечению:
- беременность;
- аденокарцинома;
- инфекция шейки матки и влагалища;
- воспалительные заболевания органов малого таза.
В послеоперационном периоде возможны ноющие боли внизу живота и обильные слизистые выделения из половых путей. При повышении температуры, возникновении кровотечения необходимо срочно обратиться к врачу.
- воздерживаться от половой жизни 4-6 недель,
- ограничить подъем тяжестей,
- не посещать бани и сауны, не принимать ванну,
- не пользоваться тампонами и не спринцеваться.
Восстановительный период длится 4 – 6 недель.
Через 3 месяца проводится контрольная кольпоскопия и цитологическое исследование мазка. В случае отрицательного результата женщина снимается с диспансерного учета через год.
Осложнения хирургического лечения
- нарушение менструального цикла;
- рубцовая деформация шейки матки;
- рецидив заболевания (неполное или неточное обследование);
- обострение хронических воспалительных заболеваний органов малого таза;
- бесплодие.
Осложнения во время или после хирургического лечения встречаются достаточно редко и зависят от сложности процедуры, условий ее выполнения, квалификации врача и соблюдения пациенток рекомендаций в послеоперационном периоде.
источник
Дисплазия шейки матки — это патологические изменения в эпителиальном слое шейки матки, которые могут привести к образованию злокачественной опухоли. Аналоговые названия: шеечное внтуриэпитальное новообразование, цервикальная интраэпителиальная неоплазия — сокращенно ЦИН или CIN.
Дисплазия — это обратимая трансформация тканей шейки матки в аномальное состояние. Переход происходит постепенно и незаметно для женщины — в этом заключается главная опасность патологии.
Эпителиальный слой слизистой шейки матки представляет собой последовательность из базального, промежуточного и поверхностного слоев. В базальном происходит деление клеток, в промежуточном они дозревают, а поверхностный выполняет барьерную функцию. При дисплазии, среди нормальных клеток появляются атипичные: многоядерные, неправильной формы, размеров и аномально расположенных по отношению к базальной мембране. В результате развивается утолщение (гиперплазия) и разрастание клеток (пролиферация) в слоях эпителия. Из-за этого невозможно нормальное обновление, созревание, старение и отторжение клеток. До определенного момента дисплазия не опасна. Однако в запущенном состоянии она может привести к серьезным проблемам — развитию раковой опухоли. Поэтому своевременная диагностика и лечение дисплазии предотвращает развитие рака в шейке матки.
После проведения биопсии шейки матки специалист под микроскопом изучит гистологическое строение взятого материала. При наличии патологии будут обнаружены аномальные эпителиальные клетки со множеством мелких ядрышек или чрезмерно крупным бесформенным ядром с нечеткими границами. Далее необходимо определить степень глубины поражения и состояния клеток на соответствующих слоях.
Стадии (степени тяжести) дисплазии шейки матки означают глубину распространения измененных клеток в шейке матки. Счет для определения толщины поражения эпителиального слоя органа ведется от базальной мембраны:
- I стадия — аномалия распространяется на 1/3 толщины эпителиального слоя. Только 10% пациенток с развитием дисплазии на первой стадии имеют предрасположенность к переходу патологии в умеренную или выраженную дисплазию в ближайшие 2-4 года. В большинстве случаев (90%) неоплазия первой степени проходит самостоятельно;
- II стадия — распространение атипичных клеток на протяжении 2/3 толщины. Предраковое состояние. На данном этапе необходимо деятельное лечение, выжидательная тактика неуместна: высок риск перехода патологии в тяжелую дисплазию и рак шейки матки;
- III стадия — более 2/3. Врачи используют в данном случае определение carcinoma in situ, CIS (карцинома ин ситу) или «рак на месте», неинвазивный рак. Так называется злокачественная опухоль на первых стадиях развития, которая отличается скоплением гистологически измененных клеток без прорастания в подлежащую ткань.
Легкая стадия довольно редко переходит в умеренную или тяжелую стадию: этому способствуют неправильный образ жизни, слабый иммунитет и отсутствие периодических осмотров у гинеколога. Время перехода в рак в глубокие ткани шейки матки:
- при легкой форме и предрасположенности — примерно 5 лет;
- при умеренной форме — 3 года;
- в случае тяжелой формы дисплазии — 1 год.
Основная причина образования атипичных клеток в шейке матки — онкогенные штаммы вируса папилломы человека (ВПЧ16 и ВПЧ18). Анализ на обнаружение этого вируса является положительным в 95-98% случаях дисплазии шейки матки. Поэтому ВПЧ принято считать пусковым механизмом в образовании и развитии заболевания.
Папилломавирус — это инфекционное заболевание, передающееся половым путем, поражающее кожные покровы. Наиболее частое его проявление: папилломы и бородавки.
При диагностике даже легкой формы неоплазии врач обращает внимание на следующие факторы:
- длительность существования вируса в организме (более года — основание для начала лечения);
- общее состояние организма и здоровья пациентки;
- образ жизни женщины, наличие вредных привычек и особенности половой жизни.
Причины возникновения дисплазии:
- эндогенные (внутренние) — патология вызвана гормональными нарушениями и/или сниженным иммунитетом;
- экзогенные (внешние) — к ним относится ВПЧ, другие вирусы и инфекции.
- женщины, чьи близкие родственники болели раком;
- пациентки, которые длительно принимали оральные контрацептивы — это приводит к изменениям в гормональном фоне;
- пациентки с хроническими инфекционно-воспалительными процессами в органах половой системы;
- женщины, рано начавшие половую жизнь;
- женщины, перенесшие много родов или абортов (шейка матки подвергается многократному травмированию).
Состояние иммунодефицита может привести к развитию дисплазии шейки матки и ее трансформации в раковую опухоль. Поэтому врачу нужно знать о частоте воспалительных процессов в организме человека, наличии хронических заболеваний. Также нужно рассказать лечащему доктору о характере питания, стрессах, лечении препаратами, которые снижают иммунитет.
Долгое время считалось, что дисплазия — «болезнь молодых», что ей подвержены девушки в возрасте 20-30 лет. Однако современные данные показывают, что трансформация клеток в эпителии шейки матки может начаться в любом возрасте, включая период после 70 лет.
Дисплазию невозможно диагностировать по конкретным симптомам или признакам за исключением редких случаев (см. ниже). Выявить патологию возможно только по результатам обследования врачом и сдачи анализов.
Но стоит обратиться за дополнительным обследованием к специалисту если имеют место быть:
Выраженной, но не очевидной симптоматикой обладает только третья степень неоплазии:
О том, что шейка матки женщины поражена дисплазией, может узнать только гинеколог. Для постановки диагноза специалист будет руководствоваться показаниями лабораторных анализов и внешними проявлениями — поражение эпителия характеризуется специфическим изменением цвета клеток. Пораженные участки отличаются светлыми, часто желтоватыми оттенками.
При легкой форме ЦИН эпителий выглядит гладким, однородным по цвету;
При умеренной дисплазии ткани отличаются явными изменениями в структуре клеток, которые определяются визуально и пальпированием. Именно поэтому врачи часто называют дисплазию эрозией, чтобы пациентке было понятно, что с ее органом происходит и как он выглядит на данный момент. Но все-таки данные патологии имеют существенное отличие: эрозия — разъедание тканей, дисплазия — патологическая трансформация ткани.
Тяжелая ЦИН характеризуется поражением слизистой оболочки влагалищного отдела шейки матки. Кроме того, у женщин старше 40 лет, патологические процессы могут проходить и в канале шейки матки.
В целях профилактики дисплазии шейки матки необходимо периодически бывать на приеме гинеколога, проходить скрининговый осмотр и сдавать анализы на ВПЧ. Раз в три года рекомендуется проходить цитологический анализ, особенно если женщина находится в группе риска. Также превентивной мерой для девушек является вакцинация от вируса ВПЧ: ее можно проводить в возрасте от 11 до 26 лет (но не младше 9 лет и старше 26).
Инструментальные и клинические:
- осмотр в зеркалах — визуальная диагностика цветового изменения, гладкости поверхности шейки матки, пятен или разрастания эпителия и т.п.
- кольпоскопия — обследование при помощи оптического прибора, увеличивающего изображение в десятки раз.
- ПАП-тест или мазок по Папаниколау — сбор цитологического материала для его последующего исследования под микроскопом. Выявление аномальных клеток требует следующего обследования — биопсии.
- биопсия шейки матки — при осмотре кольпоскопом отщипывается немного материала от пораженного участка шейки матки, который далее исследуется в лаборатории. Биопсия позволяет выяснить толщину слоя и тяжесть поражения тканей.
- анализ на ВПЧ — представляет собой соскоб с поверхности шейки матки.
- иммуногистохимия с онкомаркерами — анализ, проводимый в случае подозрения на онкологию.
Естественно, первым специалистом в данной области выступает гинеколог — только он может диагностировать дисплазию, провести необходимые анализы и осмотр. Однако ЦИН редко вызывается одним лишь вирусом папилломы. Поэтому необходимо пройти обследование и в случае необходимости — лечение у следующих врачей:
- эндокринолог — гормональные изменения могут существенно повлиять на развитие аномальных процессов в половых органах;
- инфекционист — кроме ВПЧ в организме могут находиться другие микроорганизмы, которые снижает сопротивляемость организма;
- иммунолог — иммунитет может снижаться из-за огромного количества факторов и различных заболеваний.
Степень и глубина поражения, а также длительность течения заболевания определяют тактику лечения дисплазии шейки матки.
Можно выделить общие особенности для всех стадий ЦИН:
- эффективного медикаментозного лечения на данный момент не существует;
- все известные методы лечения основываются на удалении или деструкции пораженных областей ткани.
Способ лечения выбирается врачом на основании:
- степени заражения шейки матки;
- возраста пациентки;
- желании женщины иметь детей.
Легкая степень — используется выжидательная тактика и применяются общеукрепляющие препараты. На данном этапе требуется не допустить инфекционно-воспалительных заболеваний, а также регулярно появляться на осмотре у гинеколога.
Средняя степень — зависит от глубины поражения и скорости распространения: в 70% неглубокое проникновение излечивается самостоятельно, однако при выявлении ВПЧ лечение начинается незамедлительно.
Обычно на данном этапе требуется медикаментозное лечение:
- спринцевание, противовирусные свечи и тампоны;
- противовирусные препараты;
- иммуностимулирующие средства.
При неэффективности консервативного лечения, а также при упорном течении заболевания проводится хирургическое вмешательство:
- прижигание шейки матки солковагином;
- лазерная вапоризация или конизация;
- удаление патологически измененных участков радиоволнами (при помощи аппарата Сургитрон);
- криодеструкция (прижигание жидким азотом).
Тяжелая степень — лечение проходит теми же методами, что и при диагностировании умеренной дисплазии. При этой степени заболевания лечение необходимо осуществить в срочном порядке. Из хирургических методов, как правило, применяется конизация шейки матки.
Ножевая конизация
Это старый и уже почти ушедший в прошлое метод удаления пораженных дисплазией тканей с помощью скальпеля. Фактически не используется из-за высокой эффективности и безопасности других методов.
Прижигание электротоком
Этот метод также известен как петлевая электроэксцизия, диатермокоагуляция. Механизм заключается в удалении трансформированных тканей посредством электротока. Способ эффективный, но не рекомендуется молодым и нерожавшим женщинам: после процедуры на шейке матки остаются рубцы, что может привести к бесплодию или преждевременным родам.
Прижигание проводится амбулаторно — не требуется ложиться в больницу. Процедура безболезненная, поскольку перед началом операции врач введет обезболивающий укол.
Лазерное удаление
Лазерное излучение безопаснее использования электротока, поскольку не оставляет на шейке матки рубцовых деформаций. Различают лазерную вапоризацию и лазерную конизацию шейки матки.
Лазерная вапоризация означает выпаривание зараженных участков без удаления здоровых тканей. Процедура безболезненна и безопасна для молодых нерожавших женщин, планирующих иметь детей. Операция занимает около получаса и проводится в амбулаторных условиях.
Лазерная конизация — способ отсечения пораженных тканей лазерным лучом. Этот метод используется в том числе для того, чтобы провести гистологическое исследование клеток, пораженных дисплазией. Процедура проводится под общей анестезией, поскольку требует точности в наведении луча, иначе могут пострадать здоровые участки шейки матки.
Радиоволновой метод
Один из самых популярных и доступных способ избавления от дисплазии, рекомендован молодым и нерожавшим пациенткам, считается безопасным и эффективным методом. В данном случае используется аппарат «Сургитрон».
Криодеструкция
Разрушение очагов дисплазии путем их замораживания жидким азотом. Метод безопасный, поскольку не затрагивает здоровые участки органа. Процедура проводится в амбулаторных условиях и не требует введения обезболивающих. После криодеструкции у пациентки могут начаться водянистые прозрачные выделения желтоватого оттенка.
Для исключения рецидива после лечения пациенткам необходим регулярный осмотр у гинеколога и пройти профилактическое обследование (мазок на цитологию, анализы на ВПЧ, кольпоскопия).
Дисплазия шейки матки не сказывается отрицательно на зачатии, вынашивании или развитии плода. Поэтому хирургическое вмешательство рекомендовано отложить на послеродовой период.
Также нужно помнить о риске преждевременных родов у женщин, которые прошли лечение дисплазии посредством конизации шейки матки.
Чтобы снизить риск развития патологии, а также исключить рецидивы дисплазии, необходимо соблюдать простые правила:
- соблюдение режима питания и включение всех необходимых витаминов и микроэлементов в рацион;
- своевременное лечение воспалительных процессов женской половой сферы;
- отказ от вредных привычек;
- использование барьерных методов контрацепции при частой смене половых партнеров
- регулярный осмотр врача-гинеколога.
источник
Лечением данного заболевания занимаются Гинекологи.
Дисплазия шейки матки — это опасная патология, которая характеризуется потенциально предраковой трансформацией и аномальным ростом нетипичных клеток с множественными и бесформенными ядрами. Также цервикальная интраэпителиальная неоплазия сопровождается отсутствием эпителиального расслоения.
Нарушения клеточного строения тканей при цервикальной дисплазии могут привести к развитию онкологии. Заболеванием страдают преимущественно молодые женщины (25–30 лет).
Раннее обнаружение патологии способствует предупреждению онкологического риска.
Цервикальная дисплазия (CIN) классифицируется на 3 степени:
- Слабая (CIN I) — отличается слабовыраженными нарушениями в эпителиальном строении. Структурные изменения не охватывают больше трети многослойного эпителия. Присутствуют признаки папилломавируса: лейкоплакия (утолщение эпителиального слоя матки), койлоцитоз (клетки, поврежденные вирусом папилломы).
- Умеренная (CIN II) — возникают поражения половины эпителиального пласта, наблюдаются выраженные изменения структур, прогрессирование морфологических изменений на клеточном уровне.
- Тяжелая (CIN III) — патологический процесс затрагивает всю толщу клеток, распространение поражения максимально глубокое. Морфологические изменения ярко выражены, вплоть до появления митозов (неконтролируемое клеточное деление). Атипичные клетки, в которых обнаруживаются крупные гиперхромные ядра, находятся только в слизистой оболочке, не распространяясь на близлежащие структуры.
Основные причины дисплазии шейки матки у большинства пациенток (98%) — это наличие предракового папилломавируса человека (16, 18 и другие онкогенные типы). Длительное наличие данной инфекции вызывает атипичные клеточные изменения.
Также цервикальную неоплазию могут спровоцировать такие факторы:
- Хронические воспаления органов малого таза.
- Подавление иммунитета.
- Долгий прием противозачаточных препаратов.
- Травмы шейки матки из-за частых родов и абортов.
- Курение.
- Предрасположенность к онкозаболеваниям.
- Ранние половые контакты.
- Пренебрежение гигиеной.
- Беспорядочная сексуальная жизнь.
- Сбои гормонального фона.
При начальной стадии симптомы дисплазии шейки матки практически не проявляются. В 15% клинических случаев регистрируется скрытое течение болезни. Только запущенный патологический процесс, а также присоединение вторичной инфекции дает о себе знать.
Срочное обследование необходимо при такой симптоматике:
- Выделение белей с неприятным запахом.
- Зуд и покалывание кожи.
- Выделения с кровью после половой близости.
- Дискомфортные ощущения при половом акте. Эти проявления не являются специфичными именно для дисплазии.
Основное и самое грозное осложнение дисплазии шейки матки – развитие инвазивного рака.
Поскольку болезнь не имеет специфической клинической картины, то в большинстве случаев ее выявляют при обращении пациенток к гинекологу с симптомами воспаления. Чаще всего это воспалительные процессы в канале шейки (цервицит) или во влагалище (кольпит), которые сопровождаются зудом в половых органах, жжением, внеменструальными выделениями.
Программа диагностики дисплазии шейки матки включает такие процедуры:
- Вагинальный осмотр зеркалами для визуализации патологических изменений.
- ПАП-соскоб — цитологическое исследование для выявления патогенных клеток папилломавирусной инфекции.
- Кольпоскопия — инструментальный осмотр шейки матки кольпоскопом, процедура безболезненна и абсолютно безопасна. Для получения более четкой кольпоскопической картины слизистая шейки обрабатывается раствором Люголя или уксусной кислотой, которая способствует сужению сосудов.
- Биопсия — инвазивный забор биоптата с целью гистологического исследования.
- ПЦР-тест — выявление в участках ДНК онкогенных разновидностей папилломавируса.
- Цервикография – рентгенологическое обследование с контрастированием.
Основной метод диагностики дисплазии шейки матки – ПАП-мазок, заключающийся в соскабливании клеток с поверхности слизистой при гинекологическом осмотре. Далее, материал изучается под микроскопом и в 5–7% анализов выявляют видоизмененные клетки.
При положительном результате исследования необходимо пересдать анализ через несколько месяцев, однако, около 61% женщин этого не делают, чем подвергают себя опасности. Появление данного способа обследования позволило не только точно выявлять патологию, то и существенно снизить уровень смертности от заболевания.
Если ставится диагноз дисплазия шейки матки, это не означает, что процесс обязательно закончится развитием раковой опухоли. При своевременном и профессиональном подходе к решению проблемы 74% пациенток с типом CIN II выздоравливают на протяжении пяти лет. У 1% заболевших слабая стадия переходит в умеренную или тяжелую. У 16% умеренная форма переходит в тяжелую в течение двух лет, у 25% — в течение пяти лет. CIN III тип дисплазии шейки матки заканчивается злокачественным перерождением в 12–32% случаях.
Основная цель лечебных мероприятий – максимально возможное снижение риска перехода интраэпителиальной неоплазии в онкозаболевание.
Индивидуальная программа лечения дисплазии шейки матки зависит от возраста женщины, степени цервикальной дисплазии и масштаба поражения. Также врач учитывает наличие нозологических форм болезней и желание пациентки родить ребенка. При легкой степени, которая протекает менее двух лет, врачи-гинекологи не рекомендуют проводить лечение, поскольку за это время организм способен самостоятельно устранить ВПЧ-инфекцию. При CIN I показано динамическое наблюдение, лечение патологий половой и эндокринной системы. Также рекомендовано правильное питание и прием витаминных комплексов.
При 1 и 2 степени цервикальной дисплазии применяют агрессивные методы терапии:
- Иммуностимулирующее лечение. Подразумевает использование интерферонов и иммуномодуляторов. Показано при рецидивирующем течении и обширных поражениях. Если обнаружен вирус папилломы, то проводится противовирусная терапия, после которой дисплазия шейки матки либо регрессирует в легкую форму, либо полностью исчезает.
- Хирургические манипуляции. Включают ликвидацию пораженного участка при помощи криодеструкции — выжигания жидким азотом. Также атипичный участок может быть удален лазером, электродеструкцией или высокочастотными волнами. Иногда проводится оперативное иссечение всей шейки матки или ее участка.
К хирургическому вмешательству вне зависимости от причины дисплазии шейки матки прибегают при двукратном положительном результате ПАП-мазка. Для санации применяются противовоспалительные средства. Зачастую после санации степень дисплазии уменьшается, в некоторых случаях патологический очаг может исчезнуть полностью.
После купирования воспалительного процесса проводят операцию, обычно на 6–8 день цикла. Лазерная вапоризация заключается в прижигании атипичной ткани пучком лазера низкой интенсивности. При нагревании ткань разрушается, образуя некроз.
При диатермокоагуляции происходит разрушение патологического участка под воздействием высокочастотного тока, подающегося на электрод. После гибели эпителия образуется струп. Эффективность метода невысокая – 70%, поэтому применяется он нечасто. К тому же есть риск возникновения негативных последствий.
Криодеструкция больше подходит нерожавшим девушкам. Способ имеет минусы: длительное заживление, развитие воспаления в обработанной зоне.
При отсутствии эффекта от лечения дисплазии шейки матки после медикаментозной терапии и применения малоинвазивных методик хирургии, показана ампутация шейки или эксцизия (удаление патологического фрагмента в пределах здоровой ткани). Другие показания к резекции: значительная деформация шейки, раковое поражение, подтвержденное результатами гистологического исследования.
В редких случаях возможны осложнения дисплазии шейки матки после оперативного вмешательства:
- Рубцовые изменения.
- Обострение хронических воспалений органов малого таза.
- Нарушение цикла.
- Бесплодие.
- Кровотечение, связанное с повреждением сосудов, это больше характерно для деструкции.
- Деформация шейки.
- Непроходимость цервикального канала.
- Восходящая инфекция.
- Гормональный дисбаланс.
Чтобы не было рецидива, необходимо выполнять рекомендации врача:
- Не заниматься сексом в течение полутора месяцев.
- Не делать спринцевания.
- Не использовать в качестве гигиенических средств тампоны.
- Отказаться на время от тепловых процедур (баня, горячая ванна, сауна, солярий).
- Не рекомендована тяжелая физическая работа и поднятие тяжести.
Через три месяца повторно берется мазок при проведении кольпоскопии. При получении нормальных результатов пациентку снимают с диспансерного учета, но это не повод далее не наблюдаться у гинеколога.
Если вам необходимо определить точный диагноз, обратитесь в клинику «АльтраВита». Мы располагаем ультрасовременным диагностическим оборудованием и штатом лучших врачей, что позволяет безошибочно выявить патологию на ранней стадии.
Дисплазия шейки матки — это заболевание, при котором нарушаются структурные элементы органа на клеточном уровне, поэтому без своевременного грамотного лечения возможно перерождение ткани в раковую опухоль.
Наилучшей защитой репродуктивных органов от рака является профилактика дисплазии шейки матки. Ведь в подавляющем большинстве случаев женщина не догадывается о развитии у себя опасной болезни, поэтому плановые гинекологические осмотры и диагностика составляют основу профилактических мероприятий.
Обследование на злокачественное образование шейки в обязательном порядке необходимо женщинам:
- С 21-летнего возраста или не позднее трех лет от начала интимной жизни, а лучше – с началом сексуальных отношений.
- При отрицательных тестах посещать специалиста нужно ежегодно или раз в два года.
- При трех отрицательных результатах женщинам от 30 лет показано обследование однократно в два—три года.
- Если была экстирпация матки, то можно не обследоваться, но только с разрешения доктора.
- В пожилом возрасте можно приостановить диагностику, если не было ни одного положительного теста на протяжении десяти лет.
Программа скрининга, охватывающая 80% женского населения, сокращает заболеваемость и летальный исход от ракового поражения шейки в два раза.
Первичная профилактика дисплазии шейки матки и рака заключается в вакцинировании от папилломавируса. Это не исключает регулярные скрининговые исследования.
Вторичная профилактика предусматривает:
- Отказ от вредных привычек (табакокурение, злоупотребление алкоголем и наркотиками).
- Активный образ жизни.
- Соблюдение правильной личной гигиены.
- Ношение удобного нижнего белья из натуральной ткани. Особенно не рекомендуется носить стринги и пользоваться ежедневными прокладками.
- Использование барьерных контрацептивов при частой смене сексуальных партнеров.
- Хорошее здоровое питание, забота об иммунитете.
- Своевременное выявление и лечение воспалительных процессов в органах малого таза.
Вовремя поставленный диагноз дисплазия шейки матки и проведенная терапия уберегают женщин любого возраста от перерождения клеток в злокачественные.
Для того чтобы пройти тщательную диагностику получить полную информацию о состоянии женского здоровья, запишитесь на консультацию к гинекологу на сайте клиники с помощью обратного звонка или электронной связи.
Наличие инновационной диагностической аппаратуры, собственной лаборатории с отличным техническим оснащением плюс уникальный опыт наших врачей, позволяют поставить точный диагноз, выявить болезнь на ранних сроках, провести максимально эффективное лечение. Самое главное, не пропустить первые симптомы дисплазии шейки матки и сразу же обратиться за профессиональной медицинской помощью. В этом случае шансы на полное выздоровление очень высокие.
источник