Детский пульмонолог – врач, который занимается диагностикой и лечением заболеваний органов дыхательной системы у детей. Обращаются к данному специалисту с простудными заболеваниями, астмой, бронхитом, воспалением легких и другими патологическими состояниями инфекционного и воспалительного характера.
Необходимость в выделении отдельного специалиста для детей обусловлена тем, что, ввиду возраста, у маленького пациента болезни органов дыхания могут иметь свои отличительные черты симптоматической картины, нехарактерные для взрослых людей.
Согласно медицинской статистике, количество детей с хроническими заболеваниями органов дыхательной системы значительно возросло в последнее время. Провоцируют бронхиты, астму, пневмонию и другие патологии следующие факторы:
- генетическая предрасположенность;
- плохая экологическая обстановка;
- врожденные аномалии;
- склонность к аллергическим реакциям;
- подавленная иммунная система;
- проникновение в организм болезнетворной инфекционной микрофлоры;
- невылеченные своевременно воспалительные болезни органов дыхательной системы;
- недостаток витамин.
Опасность данной группы заболеваний у детей заключается в том, что они могут в течение продолжительного времени не давать ярко выраженной симптоматической картины. В результате этого их диагностика проводится несвоевременно, и патология прогрессирует, быстро переходя в хроническую стадию.
Болезни органов дыхательной системы, которыми занимается детский специалист, следующие:
- бронхиальная астма;
- бронхит, протекающий в хронической стадии;
- воспаление легких;
- аллергический бронхит;
- плеврит;
- легочный туберкулез.
Не всегда эти болезни дают острую симптоматику. Патология может развиваться в организме в течение продолжительного времени. Время от времени проявляться приступами кратковременного кашля, повышенной усталостью и постоянными простудными заболеваниями по причине угнетенной иммунной системы.
Чтобы избежать серьезных осложнений, необходимо своевременно обращаться к медицинскому специалисту.
Особенность течения болезней органов дыхательной системы у детей заключается в невыраженных признаках. При наличии следующих симптомов рекомендуется обратиться к детскому пульмонологу:
- дыхание ребенка прерывистое, что особенно заметно во время сна;
- бледность кожных покровов после физических нагрузок;
- одышка, может возникать в спокойном физическом состоянии, усиливается после нагрузки;
- кашель, сухой или с отхождением мокроты;
- постоянные простудные заболевания.
Кашель – основной признак заболеваний органов дыхательной системы. Он может присутствовать постоянно либо появляться только утром или ночью. Постоянные простудные болезни, которыми болеет ребенок, могут указывать на наличие вялотекущего воспалительного процесса в органах дыхания, что приводит к угнетению иммунной системы.
На первой консультации пульмонолог изучает анамнез ребенка. Врача будет интересовать, какими болезнями болел ребенок раньше. Учитывается и семейный анамнез – были ли среди близких кровных родственников случаи хронических болезней органов дыхания, которые с высокой долей вероятности передадутся по наследству.
Врач изучает симптоматическую картину, которая присутствует у ребенка, проводит осмотр маленького пациента, слушает его дыхание фонендоскопом. Для получения детальной картины состояния ребенка назначается детальная диагностика.
Для постановки точного диагноза необходимо пройти комплексное медицинское обследование, которое включает ряд анализов:
- анализ мокроты;
- общий и биохимический анализ крови;
- анализ на наличие туберкулеза;
- анализ на определение чувствительности инфекционной микрофлоры к антибиотикам.
Также используются инструментальные методы диагностики:
- рентген грудной клетки;
- магнитно-резонансная томография (назначается только при наличии определенных показателей);
- бронхография;
- флюорография;
- бронхоскопия;
- пункция плевры легких;
- вентиляция легких.
Какой именно анализ необходимо сдать, решает врач, исходя из характера симптоматической картины и тяжести клинического случая. При легких инфекционных заболеваниях для постановки диагноза достаточно сделать флюорографию.
В терапии заболеваний органов дыхательной системы применяется комплексный подход. Обязательным является прием лекарственных препаратов – антибиотиков, направленных на быстрое уничтожение болезнетворной патогенной микрофлоры.
Назначаются лекарственные средства с отхаркивающим действием. Дозировка и длительность применения лекарства подбирается врачом индивидуально.
Для быстрейшего выздоровления и усиления действия лекарственных препаратов назначаются физиотерапевтические процедуры:
- рефлексотерапия;
- электрофорез;
- магнитная терапия.
Лечение, в зависимости от тяжести клинического случая, проводится амбулаторно, с регулярными визитами к врачу на профилактический осмотр, или же в больничном стационаре, если состояние ребенка требует проведения ежедневных медицинских манипуляций. При аллергической природе кашля назначаются антигистаминные лекарственные препараты.
Крайне не рекомендуется заниматься самолечением. Различные методы народной медицины могут быть использованы только в качестве дополнительной терапии для купирования симптомов болезни. Нельзя принимать лекарства без назначения врача.
Важно понимать, что заболевания органов дыхательной системы у детей очень быстро перетекают в хроническую стадию, если их лечение не проводится своевременно. Избежать осложнений можно, только обратившись к детскому пульмонологу при обнаружении первых признаков заболеваний.
Защитить ребенка от болезней органов дыхания можно путем соблюдения профилактических мер. Любые инфекционные заболевания необходимо лечить своевременно, не допуская осложнений. Не последнее место в профилактике занимает закалка организма.
В период осенних и зимних холодов необходимо принимать витаминные комплексы, чтобы поддерживать защитные функции иммунной системы. Рекомендуется ребенка отдавать в спорт, который способствует укреплению всего организма и значительно снижает вероятность возникновения заболеваний органов дыхательной системы.
При появлении признаков патологий органов дыхания необходимо посещать врача с целью проведения правильного лечения. Это позволит избежать в дальнейшем каких-либо осложнений.
источник
Пульмонолог – врач-терапевт, занимающийся лечением заболеваний дыхательной системы. Врач пульмонолог проводит лечение пневмоний, бронхита, эмфиземы, бронхиальной астмы. В компетенцию пульмонолога входит изучение заболеваний органов дыхания, а именно, легких, трахеи, плевры, бронхов.
Детский пульмонолог занимается диагностикой и лечением заболеваний органов дыхания у детей. Главным фактором в работе детского пульмонолога является объективная оценка состояния здоровья маленького пациента, так как дети зачастую не могут точно описать свои симптомы. Поэтому пульмонолог, по отзывам, должен обладать большим опытом работы, и уметь по косвенным признакам оценить состояние здоровья ребенка, а, при необходимости, назначить щадящие методы обследования.
Врач пульмонолог занимается лечением всех заболеваний, связанных с дыхательной системой. К ним относятся такие простудные заболевания, как фарингит, ринит, бронхит, пневмония, бронхиолит, ларингит, тонзиллит, назофарингит, а также бронхиальная астма, плеврит, фиброзирующий альвеолит, бронхоэктатическая болезнь, злокачественный плеврит, бронхит курильщика, хроническая обструктивная болезнь легких, хроническая дыхательная недостаточность, эмфизема легких, хронический или острый бронхит, затяжные пневмонии, лихорадки невыясненной этиологии.
Врач пульмонолог занимается следующими органами: легкие, бронхи.
К заболеваниям, которыми занимается детский пульмонолог, относятся: хронический бронхит, бронхиальная астма, пневмония и хронический кашель.
К органам, которыми занимается детский пульмонолог, относятся: трахеи, легкие, глотка, гортань, придаточные пазухи носа, бронхи.
При проявлении симптомов заболевания органов дыхания пациенту необходимо сходить на прием к пульмонологу. Но как отличить эти симптомы, если они так похожи на симптомы многих других заболеваний? Наиболее распространенными симптомами являются:
- Кашель. За возникновение кашля отвечает специальный центр мозга (кашлевый), который при раздражении дыхательных путей активируется. Кашель, по сути своей, является защитной реакцией организма на возбудители (инородные частицы, пыль, бронхиальную слизь). Кашель опасен тем, что, по отзывам пульмонологов, может «уйти внутрь» организма, то есть, распространиться на легкие, что чревато серьезными осложнениями. Поэтому при появлении кашля лучше не откладывать посещение к врачу пульмонологу в долгий ящик.
- Кашель курильщика. Такой кашель возникает преимущественно по утрам и переходит в отхаркивание мокроты. Этот симптом свидетельствует о развитии хронического бронхита, и со временем может перейти в дыхательную недостаточность или эмфизему легких.
- Одышка в покое. При болезни легких одышка в покое свидетельствует о развитии эмфиземы легких. Если подобная одышка появляется внезапно, то она может свидетельствовать об обширной пневмонии или тяжелом нарушении сердечной деятельности.
- Одышка с затруднением выдоха. Этот симптом может свидетельствовать о наличии бронхиальной астмы или обструктивного бронхита. При появлении подобной одышки необходимо незамедлительно записаться на прием к пульмонологу.
Помимо вышеперечисленных симптомов стоит также обратить внимание на симптомы бронхиальной астмы: зуд глаз, чиханье, вазомоторные реакции со стороны слизистой носа, приступообразный кашель, головная боль, чувство нехватки воздуха, сдавливание в груди, экспираторная одышка. При появлении этих симптомов необходима консультация пульмонолога.
Родителям необходимо тщательно следить за состоянием и поведением своих детей. Ведь, как известно, чем раньше выявить заболевание, тем успешнее и быстрее пройдет его лечение. По отзывам пульмонологов, родители должны обратить внимание на следующие признаки: интоксикация, появление мокроты, кашель, нарушение дыхания, одышка. Все эти симптомы, их степень выраженности и характер, играют важную роль в постановке правильного диагноза и выбора соответствующего лечения.
- Кожные пробы;
- Исследование выделений из носовой полости;
- Провокационные пробы;
- Общий анализ крови;
- Определение уровня иммуноглобулина Е в сыворотке крови.
Для уточнения диагноза врач пульмонолог может направить пациента на прохождение следующих видов диагностик:
- Компьютерная томография;
- Эхокардиография;
- Рентген-диагностика, исследование функции внешнего дыхания.
- Необходимо записаться на прием к пульмонологу и провести соответствующее медицинское исследование. В некоторых случаях может потребоваться анализ крови и рентгенография грудной клетки. Обычно, для постановки диагноза этих анализов достаточно.
- В случае нахождения каких-либо осложнений могут потребоваться дополнительные анализы. Пульмонолог может также проверить слизь из легких, чтобы выявить возбудителя заболевания. Кроме того, этот анализ поможет врачу пульмонологу определиться с оптимальным способом лечения.
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
источник
Простуда у ребенка считается обычным делом, однако еще неокрепший иммунитет не всегда справляется с нагрузкой и недомогание может перерасти в более серьезное заболевание. Детский пульмонолог – это специалист по лечению заболеваний дыхательных путей у детей, не достигших 14 лет.
Патология органов дыхания у детей, которые лечит детский пульмонолог, занимает значительное место в структуре заболеваемости, причин инвалидности, смертности. Угрожающими темпами растет количество детей, страдающих бронхиальной астмой, интерстициальным заболеванием легких (ИЗЛ), пневмонией и другими опасными заболеваниями. До сих пор наблюдается высокая смертность детей первого года жизни от пневмонии.
К заболеваниям, которые обычно лечит детский пульмонолог, может приводить множество факторов, в частности:
- передача склонности к заболеванию по наследству;
- врожденная патология;
- механическое повреждение тканей органов дыхания;
- воздействие инфекции;
- воздействие аллергенов;
- влияние неблагоприятных природных и экологических факторов;
- ослабленный иммунитет;
- осложнение после простудных заболеваний;
- плохой уход за ребенком (недостаток питания, одежды, антисанитария).
Чтобы исправить ситуацию, специалисты в области педиатрии, неонатологии, детские пульмонологи находятся в постоянном поиске новых эффективных методов своевременной диагностики и лечения органов дыхания у детей.
Приводим несколько признаков, свидетельствующих о проблемах с органами дыхания у ребенка, на которые детский пульмонолог обязательно порекомендует родителям обратить пристальное внимание:
- нестабильное дыхание ребенка во сне;
- побледнение во время физических нагрузок;
- сильная одышка во время подвижных игр, бега, иногда – при приеме пищи;
- непрекращающийся кашель;
- постоянные рецидивы ОРВИ;
- отхаркивание патологической мокроты при кашле.
При регулярном появлении у ребенка перечисленных симптомов следует немедленно записаться на прием, который ведет детский пульмонолог. Врач осмотрит маленького пациента, определит причину проблемы, назначит соответствующее лечение и даст необходимые рекомендации.
Детский пульмонолог лечит многие опасные болезни, которые в случае несвоевременного лечения могут привести к серьезным последствиям для организма ребенка, включая инвалидность и летальный исход.
Приводим перечень наиболее распространенных заболеваний органов дыхания, которыми занимается детский пульмонолог:
- бронхиальная астма;
- воспаление легких;
- бронхит;
- плеврит;
- аллергический ринит;
- туберкулез легких;
- пневмокониоз и многие другие.
При появлении у ребенка признаков этих заболеваний следует немедленно обратиться за консультацией, которую может дать детский пульмонолог, чтобы по возможности раньше провести диагностику и назначить лечение. Это является залогом успешной борьбы с опасным заболеванием и полного выздоровления ребенка.
Первый прием детский пульмонолог начинает с изучения истории болезни ребенка, ознакомления с результатами проведенных ранее анализов, сведениями о вакцинации, просмотра рентгеновских снимков, фиксирования симптомов со слов родителей и самого ребенка.
После определения жалоб, детский врач пульмонолог осматривает пациента с помощью фонендоскопа для выявления проблем с дыханием и других отклонений от нормы. Для постановки точного диагноза, детский пульмонолог направляет ребенка на диагностику, которая поможет выявить все детали заболевания. Как правило, в пульмонологии используются результаты следующих диагностических направлений:
- эхокардиография;
- компьютерная томография;
- рентген;
- пробы кожи;
- анализ крови;
- аллергические диагностические пробы;
- бронхоскопия;
- другие лабораторные исследования, которые детский пульмонолог назначает с учетом вида, тяжести заболевания и состояния ребенка.
По результатам обследования ребенка, детский пульмонолог занимается постановкой окончательного диагноза и приступает к лечению, которое может проводиться амбулаторно или в стационаре.
Выявленные заболевания у детей пульмонолог лечит с применением эффективных проверенных временем методов, таких как рефлексотерапия, ингаляция, электрофорез, магнитная терапия, физиотерапевтические процедуры. Также детский пульмонолог пользуется большим арсеналом лекарственных средств, включая антибактериальные, отхаркивающие, бронхорасширяющие и угнетающие кашель препараты.
Зачастую при появлении признаков серьезных заболеваний органов дыхания у детей, родители занимаются самолечением с применением методов народной медицины и природных лечебных средств. Детский пульмонолог не отрицает пользы от использования проверенных народных средств. Однако применять их следует в большей мере с целью профилактики или как вспомогательное биостимулирующее средство в дополнение к медикаментозному и аппаратному лечению.
К сожалению, полезных свойств средств народной медицины совершенно недостаточно для полного выздоровления ребенка. При этом возникает большая опасность того, что время для профессиональной эффективной борьбы с болезнью будет упущено. Поэтому никогда не следует пренебрегать тем лечением, что детский пульмонолог назначил для ребенка, и заниматься самолечением.
Сохраните ссылку, или поделитесь полезной информацией в соц. сетях
источник

Дыхательная система состоит из следующих отделов:
- верхние дыхательные пути – полость носа, полость рта и глотка;
- нижние дыхательные пути – гортань, трахея, правый и левый бронхи и бронхиолы (мелкие бронхи);
- орган дыхания (газообмена) – легкие, в том числе и сосуды легких;
- органы, участвующие в акте дыхания – плевра (оболочка, окружающая легкие), дыхательные мышцы (мышцы, которые изменяют объем грудной клетки во время вдоха и выдох), в том числе и диафрагма.
Не все случаи нарушения дыхания относятся к деятельности пульмонолога. В компетенции врача-пульмонолога находятся легкие, плевра и нижние дыхательные пути, расположенные внутри легких, то есть бронхи.
Лечением болезней верхних дыхательных путей (а также гортани и трахеи) занимается врач-отоларинголог (ЛОР), болезни диафрагмы лечит хирург, а дыхательных мышц (параличи) – невролог. Что касается сосудов легких, то их патологией обычно занимаются пульмонологи совместно с кардиологами и ревматологами.
Среди врачей-пульмонологов существуют следующие узкие специалисты:
- детский пульмонолог – лечит болезни органов дыхания у детей;
- пульмонолог-аллерголог – занимается аллергическими заболеваниями, которые поражают бронхи и легкие;
- пульмонолог-онколог – специализируется на опухолях легочной системы;
- пульмонолог-фтизиатр – это врач, который занимается проблемами одной болезни, а именно туберкулеза.
Болезни органов дыхания часто называют респираторными, имея в виду, что основным их признаком является нарушение дыхания (respiro – дышу). Однако респираторная медицина и пульмонология не синонимы. Респираторная медицина – это раздел здравоохранения, который занимается проблемой дыхательной недостаточности, независимо от ее причины, а пульмонология – это специальность. Таким образом, врач-пульмонолог является одним из специалистов, которые занимаются респираторной медициной.
Хронический бронхит – это воспаление слизистой оболочки бронхов, которое проявляется постоянным кашлем и отделением мокроты на протяжении как минимум 3 месяцев в году в течение 2 и более лет.
Причинами хронического бронхита являются:
- курение;
- профессиональные вредности (пыль, газы);
- загрязнение атмосферного воздуха;
- перенесенный острый бронхит (хроническая инфекция способствует длительному течению болезни).
Хронический бронхит принципиально отличается от острого бронхита не только причинами развития, но и изменениями, которые происходят в бронхах. Для хронического бронхита характерно выделение большого количества вязкой слизи, которая закупоривает мелкие бронхи. Острый бронхит является одним из проявлений (или осложнений) острых респираторных заболеваний (ОРЗ), то есть возникает при вирусной или бактериальной инфекции.
Хронический бронхит имеет следующие две формы:
- хронический простой бронхит – поражение крупных и средних бронхов без закупорки их просвета;
- хронический обструктивный бронхит (обструкция – завал, препятствие) – глубокие изменения происходят не только в крупных и средних, но и мелких бронхах (бронхиолах), при этом к кашлю и мокроте присоединяется одышка.
Бронхиальная астма – это аллергическое заболевание бронхов, которое проявляется приступами удушья, возникающими вследствие повышенной реакции бронхов на аллергены (вещества, вызывающие аллергическую реакцию). Бронхиальная астма обычно развивается при наличии наследственной предрасположенности к аллергическим заболеваниям (атопия).
Аллергическая реакция бронхов на аллерген проявляется:
- спазмом бронхов;
- выработкой большого количества вязкой слизи в бронхах (отек слизистой).
Эти два процесса приводят к быстрому и практически полному закрытию просвета бронхов (преимущественно мелких), в результате чего воздух не только не может попасть в легкие, но и выйти оттуда. Приступ бронхиальной астмы больные описывают чаще как резкое удушье и невозможность выдохнуть.
Пневмония – это термин, который употребляют для обозначения воспаления легких. Под воспалением легких подразумевается инфекционное поражение легочной ткани. Причиной инфекции могут быть вирусы, бактерии, грибки, микоплазмы, хламидии и другие микроорганизмы.
В классическом представлении пневмония имеет следующие стадии:
- стадии прилива (начальная стадия) – появление экссудата (воспалительной жидкости) в легких (длится до 3 суток);
- стадия красного опеченения – легочная ткань теряет воздушность и напоминает печеночную ткань, в связи со скоплением экссудата, богатого эритроцитами (длится до 3 суток), при этом выделяется мокрота «ржавого» цвета;
- стадия серого опеченения – эритроциты разрушаются, а на их место приходят лейкоциты, которые разрушают микробы, формируя гной, при этом выделяется гнойная мокрота (длится до 8 суток);
- стадия разрешения – происходит рассасывание воспаления и восстановление воздушности легких (длится до 12 дней).
Пневмония может быть острой и затяжной (длится более одного месяца, но заканчивается, обычно, выздоровлением).
Пневмония имеет различное течение и особенности, в зависимости от возбудителя, поэтому врачи часто классифицируют пневмонию по имени микроорганизма, например, аденовирусная пневмония или микоплазменная пневмония.
Переход воспаления с бронхов на легкие называется бронхопневмонией.
Абсцесс и гангрена легких относятся к гнойным заболеваниям легких, при которых наблюдается деструкция (расплавление) легочной ткани под воздействием инфекции. Эти два состояния часто называют деструктивными пневмонитами. Пневмониты – это все случаи воспаления легочной ткани, которые не попадают под описание классической пневмонии.
Абсцесс, в отличие от гангрены, ограничен от здоровой ткани мембраной, которая покрывает участок некроза (разрушения, омертвения), при этом образуется полость, заполненная гноем. Гангрена же не имеет четких границ, поэтому склонна к быстрому захвату новых тканей (участки разложения расположены рядом со здоровой тканью).
Абсцесс легких может возникнуть на фоне пневмонии, при этом для его формирования требуется 10 – 12 дней.
Плеврит – это воспаление плевры или наружной оболочки легких. Плевра состоит из двух листков, а между ними в норме имеется немного жидкости, которая необходима для безболезненного скольжения этих листков во время дыхания.
Плеврит может быть:
- сухим (фибринозным) – возникает, если воспалительная жидкость быстро рассосалась, но на листках плевры остался фибрин (плотные частички воспалительной жидкости), при этом трение листков друг о друга (во время дыхания) вызывает сильную боль в груди;
- выпотным (экссудативным) – возникает, если в полости плевры накапливается много воспалительной жидкости, при этом процесс расправления легких нарушается, однако боль отсутствует.
Плевриты возникают в следующих случаях:
- инфекция – бактерии, вирусы, грибы, простейшие, паразиты (эхинококкоз);
- неинфекционные причины – злокачественные опухоли, аллергические и аутоиммунные болезни (например, системная красная волчанка, плеврит после инфаркта миокарда), травмы грудной клетки, хроническая почечная недостаточность, инфаркт легкого, а также плевральный выпот при панкреатите (воспаление поджелудочной железы).
К особым состояниям плевры относятся:
- эмпиема плевры – гнойный плеврит (эмпиемой называют скопление гноя в естественной полости);
- гидроторакс (гидро – вода, торакс – грудь) – скопление невоспалительной (отечной) жидкости в полости плевры, что особенно характерно для сердечной недостаточности;
- гемоторакс – скопление крови в полости плевры (гема – кровь).
Если воспаление легких переходит на плевру, то это состояние называется плевропневмонией.
Бронхоэктатическая болезнь – это хроническое заболевание бронхов, при котором наблюдается их расширение (эктазия) и гнойное воспаление (гнойный эндобронхит).
Причинами бронхоэктатической болезни являются:
- слабость бронхиальной стенки (генетически обусловленное недоразвитие бронхиальных мышц);
- частые инфекционно-воспалительные заболевания бронхов и легких в детстве (могут вызывать расширение бронхов при наличии наследственной предрасположенности);
- врожденные бронхоэктазы (составляют 6% случаев).
Эмфизема легких – это повышенная воздушность легких, возникающая из-за расширения альвеол (маленьких пузырьков, из которых состоят легкие и в которых происходит газообмен).
Эмфизема легких может быть:
- самостоятельным заболеванием – возникает из-за недостатка альфа-1-антитрипсина, который сохраняет эластичность легочной ткани (наблюдается у детей, является наследственным заболеванием);
- следствием других болезней – формируется при длительно существующем обструктивном бронхите (особенно у курильщиков).
Хронические обструктивные болезни легких (ХОБЛ) – это болезни легких и бронхов, которые объединены общим механизмом развития, а именно нарушением проходимости бронхов (обструкцией).
К хроническим обструктивным болезням легких относятся:
- хронический обструктивный бронхит;
- облитерирующий бронхиолит (болезнь мелких бронхов, которая приводит к их закупорке);
- бронхиальная астма;
- эмфизема легких.
Болезнь может протекать в виде двух форм:
- бронхитическая – кашель с мокротой преобладает над одышкой;
- эмфизематозная – одышка выступает на первый план, кашель выражен слабее, выделяется мало мокроты.
Пневмокониоз (pneumon – легкое, conia – пыль) – это профессиональное заболевание легких, которое вызвано длительным вдыханием производственной пыли. Производственная пыль, оседая в легких, вызывает постоянную воспалительную реакцию, которая в течение 5 – 20 лет (в зависимости от свойств пыли и ее количества) приводит к фиброзу легких (замещение легочной ткани рубцовой).
Пневмокониозы могут вызвать:
- минеральная пыль (силикоз, асбестоз, талькоз, цементоз);
- металлическая пыль (сидероз, алюминоз, бериллиоз);
- углеродсодержащая пыль (антракоз, графитоз);
- пыль растительного, животного или синтетического происхождения (биссиноз – от пыли хлопка и льна).
Пневмокониозы длительное время протекают бессимптомно.
Экзогенный аллергический альвеолит – это аллергическое поражение легочных альвеол, а также межуточной (интерстициальной) ткани легких. Аллергическая реакция в легких возникает в результате интенсивного и длительного вдыхания аллергенных веществ окружающей среды. Именно поэтому альвеолит называется экзогенным, то есть возникающим вследствие воздействия внешних причин (экзо – внешний).
Аллерген или антиген – это белковое вещество, которое способно вызвать аллергическую реакцию организма, то есть образование антител (защитных тел).
| Форма | Источник аллергенов |
| «Легкое фермера» |
|
| «Легкое любителей птиц» |
|
| «Легкое скорняков» |
|
| «Легкое лесорубов, плотников» |
|
| Альвеолит сыроваров |
|
| Альвеолит работающих с кондиционерами |
|
| Лекарственные аллергические альвеолиты |
|
Таким образом, экзогенный аллергический альвеолит чаще всего является профессиональным заболеванием легких.
Фиброзирующий альвеолит – это поражение легочной ткани, которое быстро приводит к рубцовым изменениям в легких. Причина болезни до сих пор точно не установлена, поэтому к названию болезни прибавляют слово «идиопатический», то есть особый.
Идиопатический фиброзирующий альвеолит предположительно возникает при наличии наследственной предрасположенности, а также воздействии так называемых «медленных» вирусов (вирус гепатита C, ВИЧ).
Аспергиллез – заболевание, вызванное плесневыми грибами рода Aspergillus.
Аспергиллез легких наблюдается у людей, чья работа связана птицами (голубями), обработкой красного перца, конопли и ячменя, производством спирта, хлеба, консервированием рыб (аспергиллы распространены в продуктах, особенно если они хранятся в тепле и влажности). Аспергиллы, попадая в организм, выделяют токсины, например афлатоксин, который оказывает воздействие не только на легкие, но и другие органы.
Аспергиллез легких имеет следующие формы:
- аллергический бронхолегочный аспергиллез – проявляется приступами бронхиальной астмы;
- аспергиллезный бронхит – проявляется кашлем с мокротой (комочки серого цвета, напоминающие вату);
- аспергиллезная бронхопневмония – проявляется мелкими «разбросанными» по легкому воспалительными очагами, чаще поражается правое легкое (правый бронх анатомически шире и короче левого);
- аспергиллома – полость, заполненная грибковыми массами (биссус), имеет сообщение с бронхом.
Гемосидероз легких – это болезнь, при которой происходит кровоизлияние в альвеолы легких. При этом содержащиеся в крови эритроциты, выходя из сосудистого русла, подвергаются распаду, и из них высвобождается пигмент гемосидерин (содержит железо), который накапливается в легких.
Причины гемосидероза легких плохо изучены, однако считается, что болезнь имеет иммунный характер (одной из форм гемосидероза является повышенная чувствительность к коровьему молоку).
Гемосидероз легких часто встречается у детей и может протекать под маской пневмонии, в связи с чем проводится неправильное лечение, а состояние организма ухудшается.
Муковисцидоз – это наследственное заболевание, которое поражает все органы, которые выделяют слизь, а именно бронхи, поджелудочную железу, печень, потовые железы, слюнные железы, железы кишечника и половые железы.
В результате генетических нарушений образующаяся в клетках железистых органов слизь перестает быть текучей и закупоривает протоки желез. Постепенно в органах образуется рубцовая ткань (фиброз).
Туберкулез легких – это инфекционное заболевание органов дыхания, которое вызывается микобактериями туберкулеза. Туберкулез легких развивается не у всех заразившихся туберкулезной палочкой, а только у тех, у кого имеются благоприятные для ее жизнедеятельности условия – ослабленный вследствие различных причин организм.
При туберкулезе в легких наблюдаются следующие изменения:
- воспалительный процесс (пневмония);
- образование специфических гранулем (воспалительных бугорков);
- перерождение воспалительных элементов в полости, заполненные творожистыми массами (каверны).
Тромбоэмболия легочной артерии – это закрытие просвета ствола или ветвей легочной артерии тромбом. Источником тромба могут быть вены нижних конечностей, нижняя полая вена или правые отделы сердца, где происходит образование кровяного сгустка и его последующий отрыв, при этом тромб уносится током крови по направлению к легким (то есть в легочную артерию).
В зависимости от того какого размера ветвь подверглась тромбоэмболии, может произойти следующее:
- недостаточность правых отделов сердца (резкое повышение давления в легочной артерии);
- инфаркт легкого;
- рефлекторное резкое падение артериального давления (шок).
Чем ближе к сердцу закупоренная ветвь легочной артерии (то есть, чем она крупнее), тем больше влияния она оказывает на сердце. Закупорка мелких ветвей обычно проявляется пневмониями.
Пневмоторакс – это скопление воздуха в полости плевры.
Пневмоторакс развивается в следующих случаях:
- травма грудной клетки;
- разрушение легочной ткани и «прорыв» в плевру (абсцесс, гангрена легких, туберкулезная каверна, бронхоэктазы, злокачественные опухоли легких);
- повышенная воздушность легких (эмфизема, особенно врожденная);
- врожденная «слабость» плевры;
- спонтанно (при отсутствии патологии или травм, например, при нырянии, во время полета в самолете).

| Симптом | Механизм возникновения | Какие исследования проводят для диагностики причины? | О каком заболевании может свидетельствовать? |
| Кашель с выделением мокроты («влажный») |
|
|
|
| Кашель без выделения мокроты («сухой») |
|
| |
| «Утренний» кашель |
|
|
|
| «Ночной» кашель |
|
|
|
| Одышка (чувство нехватки воздуха) |
|
|
|
| Кровохарканье (выделение крови во время кашля) |
|
|
|
| Боль в грудной клетке |
|
|
|
| Синюшность кожи |
|
|
|
| Свистящее дыхание |
|
|
|
| Повышение температуры тела (в сочетании с другими симптомами) |
|
|
|
До появления многочисленных исследований фонендоскоп и перкуссия грудной клетки были практически единственными способами диагностики легочных заболеваний. На сегодняшний день методы считаются недостаточно объективными, так как зависят от навыков конкретного специалиста.
Кроме того, некоторые патологические процессы в легких никак нельзя обнаружить, а тем более провести их дифференциальную диагностику (отличить одну болезнь от другой) с помощью фонендоскопа.
Кроме того, почти все симптомы и жалобы, которые возникают при болезнях органов дыхания, могут наблюдаться и при болезнях сердечно-сосудистой системы. Дело в том, что дыхательная и сердечно-сосудистая системы тесно связаны, и проблемы в одной из них со временем (а иногда и одновременно) приводят к нарушениям в другой. Чтобы правильно поставить диагноз требуется провести ряд инструментальных исследований.
| Инструментальное исследование | Какие заболевания выявляет? | Как проводится? |
| Рентгенологическое исследование легких |
| Исследование проводится в рентгенкабинете в положении стоя обязательно в двух проекциях – передней и боковой. |
| Компьютерная томография легких (КТ) |
| Пациент во время исследования лежит на диагностическом столе, а рентгеновская трубка томографа и воспринимающий детектор излучения, которые соединены с помощью металлического стержня, вращаются вокруг пациента. После компьютерной обработки полученных рентгеновских срезов получаются четкие изображения органов. |
| Магнитно-резонансная томография (МРТ) |
| Пациент во время исследования лежит на диагностическом столе, который продвигают внутрь сканера. При МРТ используется метод магнитного притяжения водородных ионов, имеющихся в человеческом организме. Метод предпочтительнее при диагностике опухолей, кроме того, при МРТ отсутствует негативный эффект облучения. |
| Бронхография |
| Под местной анестезией или общим наркозом с помощью бронхоскопа (инструмент для исследования легких с камерой на конце) в легкие вводят контрастное вещество, после чего осуществляют серию рентгеновских снимков. |
| Флюорография |
| Представляет собой профилактическое рентгеновское исследование легких, которое применяется массово. Флюорография или «флюшка» имеет довольно низкое разрешение, то есть увидеть, что с легкими «что-то не так» можно, а вот что именно – нет. |
| Бронхоскопия |
| Исследование проводится в специальном кабинете (малой операционной), с применением местной анестезии или общего наркоза (зависит от выбора бронхоскопа). Во время бронхоскопии также можно осуществить забор легочной ткани (биопсию легкого), а также некоторые лечебные процедуры. |
| Торакоскопия |
| Исследование представляет собой осмотр плевральной полости с помощью эндоскопа. Процедура проводится под общим наркозом, при этом в полость плевры через разные отверстия на коже вводятся видеокамера и инструмент для манипуляций. Во время торакоскопии проводится забор ткани и жидкости из полости плевры для микроскопического исследования. Процедура может быть использована также в лечебных целях – удаление плевральных спаек. |
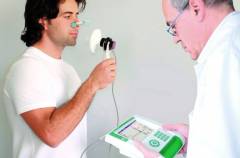
| Спирография (спирометрия) |
| Метод позволяет измерить и зарегистрировать в виде графика основные показатели функции внешнего дыхания (емкости и объемы легкого) в покое, после физической нагрузки и провокационных фармакологических проб (сальбутамол). Пациент закрывает оба носовых хода зажимами, плотно обхватывает насадку-мундштук спирографа губами и дышит через нее. Регистратор спирографа записывает данные в виде графика. |
| Пикфлоуметрия | Пикфлоуметрия – это измерение максимальной скорости выдоха. Применяется для определения проходимости бронхов. Для исследования используется индивидуальный прибор – трубка со шкалой. | |
| Определение газового состава крови |
| Определить содержание в крови кислорода и углекислого газа можно с помощью забора крови из артерии. При этом после взятия крови шприц кладут в ледяной контейнер и отправляют в лабораторию. Для определения насыщения эритроцитов кислородом (сатурация) используют пульсоксиметрию. Для этого на указательный палец надевают пульсоксиметр в виде щипцов. Нормальный показатель сатурации составляет 95 – 98%, нормальное парциальное давление кислорода – 80 – 100 мм рт. ст., углекислого газа – 35 – 45 мм рт. ст. |
| Сцинтиграфия легких (перфузионное и вентиляционное сканирование легких) |
| Во время исследования применяется радиоактивный препарат, излучение которого улавливается с помощью гамма-камеры (сканера) после того как он накапливается в легочной ткани. Если препарат вводят внутривенно, то исследование называется перфузионной сцинтиграфией (то есть исследованием дефектов перфузии или кровообращения в легких). Если же препарат вводят с помощью ингаляции воздушно-газовой смеси, то исследование называется вентиляционным сканированием легких (позволяет выявить участки легких, которые «не дышат»). Иногда применяют оба метода. |
| Пункция плевры (торакоцентез) |
| Исследование проводится под местной анестезией с помощью специальной иглы, которую вводят через кожу и межреберный промежуток в полость плевры. Проводится в диагностических и лечебных целях (удаление жидкости). |
| Биопсия легких |
| Биопсия – это забор кусочка ткани органа. Получить частичку легкого можно при бронхоскопии, чрескожной пункции легкого или во время операции. Полученный материал отправляется на гистологическое исследование (анализ ткани). |
| Селективная ангиопульмонография (исследование сосудов легких) |
| Исследование проводят в рентгеноперационной. Чтобы ввести контрастное вещество в левую, правую или концевые ветви легочной артерии осуществляют прокол и введение катетера в бедренную вену (катетер проводят до правых отделов сердца и легочной артерии). Чтобы контрастировать бронхиальные артерии катетер вводят в бедренную артерию. |
| Ультразвуковое исследование |
| Исследование проводят в положении больного сидя, с наклоненным вперед туловищем. Ультразвуковой датчик устанавливают над разными отделами грудной клетки, чтобы определить уровень жидкости в полости плевры. |
| Электрокардиография |
| Исследование проводят в положении пациента лежа. Регистрацию электрической активности сердца осуществляют с помощью электродов, размещенных над областью сердца. ЭКГ при болезнях дыхательных органов необходимо, чтобы определить степень дыхательной недостаточности и кислородного голодания. Кроме того, некоторые процедуры противопоказаны при нарушении кровоснабжения сердечной мышцы. |
| Показатель | Норма | Когда повышается? | Когда понижается? |
| Лейкоциты (общее число) | 4 – 9 x10 9 /л |
|
|
| Моноциты | 2 – 9% всех лейкоцитов |
|
|
| Эозинофилы | 0 – 5% всех лейкоцитов |
|
|
| СОЭ (скорость оседания эритроцитов) | 2 – 10 мм/ч |
|
|
| Эритроциты | 3,5 – 5,5 x 10 12 /л |
|
|
| Гемоглобин | 120 – 160 г/л | ||
| С-реактивный белок | менее 0,5 мг/л |
|
|
| Альбумины | 33 – 55 г/л |
|
|
| Билирубин | 26 – 205 мкмоль/л |
|
|
| Кальций | 2,26 ммоль/л |
|
|
| Альфа-1-антитриспин | 0,9 – 2 г/л |
|
|
| Маркер опухоли легких (Cyfra 21-1 или фрагмент цитокератина 19) | менее 2,07 нг/мл |
|
|
Мокрота – это патологическое отделяемое легких и бронхов, которое «выбрасывается» во время кашля или отхаркивания. В норме мокрота образуется в бронхах в небольшом количестве, однако она незаметно для человека проглатывается и не вызывает кашлевого рефлекса. По составу мокроты можно выяснить какое именно заболевание вызывает ее образование.
Следуют придерживаться следующих правил сбора мокроты:
- время сбора – мокроту нужно собирать утром, до еды, после полоскания рта;
- способ хранения – для хранения мокроты до сдачи в лабораторию используют специальные стерильные баночки, которые имеют завинчивающиеся крышки и горизонтальные деления, обозначающие количество собранного материала в миллилитрах (такие баночки можно приобрести в аптеке).
- сроки доставки в лабораторию – мокрота должна быть доставлена в лабораторию в течение двух часов после ее забора, так как в «несвежей» мокроте начинают размножаться бактерии, а другие элементы, имеющие важное значение для диагностики, разрушаются;
- кратность сдачи анализа – обычно мокроту сдают на анализ один раз, однако при подозрении на туберкулез или опухоль мокроту берут трижды, то есть 3 дня подряд.
Анализ мокроты включает следующие исследования:
- макроскопическое исследование – признаки, которые можно определить невооруженным глазом (количество, цвет, запах, вязкость);
- микроскопическое исследование – изучение состава мокроты под микроскопом;
- анализ на микробную флору – окрашивание мазков на выявление бактерий;
- бактериологический анализ мокроты – бак посев на питательные среды.
| Что выявляет? | О каких заболеваниях свидетельствует? |
| Макроскопический анализ мокроты | |
| Большое количество мокроты |
|
| Зловонный гнилостный запах мокроты |
|
| Слизистая мокрота (без цвета и запаха) |
|
| Желтая или зеленая мокрота (гнойная) |
|
| Малиновая мокрота |
|
| Черная или серая мокрота |
|
| Примесь крови в любой мокроте (прожилки, сгустки или полностью окрашенная розовая или ржавая мокрота) |
|
| Микроскопический анализ мокроты | |
| Клетки мерцательного эпителия (в большом количестве) |
|
| Макрофаги (сидерофаги, кониофаги, липофаги) |
|
| Лейкоциты (в большом количестве) |
|
| Нейтрофилы |
|
| Лимфоциты |
|
| Эозинофилы |
|
| Эритроциты (в большом количестве) |
|
| Атипичные (опухолевые) клетки |
|
| Сгустки фибрина |
|
| Эластические волокна |
|
| Спирали Куршмана |
|
| Кристаллы Шарко-Лейдена |
|
| Кристаллы холестерина и жирных кислот |
|
Анализ на микробную флору помогает выявить:
- грамположительные бактерии – окрашиваются в синий цвет при окраске по Грамму (пневмококки, стрептококки, стафилококки);
- грамотрицательные бактерии – окрашиваются в красный цвет при окраске по Грамму (клебсиелла, гемофильная палочка, аспергиллы);
- грибковое поражение легких – при окрашивании и исследовании на предметном стекле выявляются грибковые частицы (актиномикоз, кандидоз легких);
- микобактерии туберкулеза – окрашиваются в красный цвет при окраске по Цилю-Нильсену (однако даже отрицательный результат не означает, что туберкулез отсутствует).
Анализ на микробную флору позволяет ориентировочно выявить группу возбудителей. Дело в том, что некоторые антибиотики убивают грамположительные бактерии, но не воздействуют на грамотрицательные, поэтому по данным окрашивания можно назначить «правильный» антибиотик еще до результатов бак посевов (требуется больше времени). При выявлении грибков назначают противогрибковые препараты. Назначение обычных антибиотиков при грибковой инфекции не только неэффективно, но и опасно (наблюдается ухудшение состояния).
Микробиологическое (бактериологическое) исследование мокроты позволяет определить:
- конкретного возбудителя легочного заболевания;
- чувствительность возбудителя к антибиотикам.
Мокроту на бактериологический анализ берут до начала лечения антибиотиками. Данные приходят обычно в течение нескольких дней.
Промывные воды бронхов получают при бронхоальвеолярном лаваже (lavo – мыть), который проводится во время лечебной бронхоскопии. Исследование выполняют под местной анестезией. Через бронхоскоп проводят катетер и вводят промывную жидкость в бронх нужного сегмента легкого (дыхание пациента не нарушается), а после через этот же катетер с помощью вакуумного аспиратора (медицинского отсасывателя) жидкость удаляют.
Анализ промывных вод бронхов включает:
- цитологическое исследование – клеточный состав смыва бронхов и альвеол (идентичен составу мокроты) определяется с помощью микроскопического исследования;
- бактериологическое исследование – посев промывных вод на питательную среду для выявления конкретного возбудителя легочных инфекций и определения его чувствительности к антибиотикам;
- биохимическое исследование – повышение активности ферментов эластазы и коллагеназы, которые нарушают эластичность легких (туберкулез, саркоидоз, экзогенные аллергический альвеолит, хронический бронхит), уменьшение количества альфа-1-антитрипсина, препятствующему действию этих ферментов (эмфизема легких).
Цитологический анализ промывных вод бронхов (эндопульмональная цитограмма) информативен в следующих случаях:
- экзогенный аллергический альвеолит – увеличение количества нейтрофилов, лимфоцитов;
- саркоидоз – повышение уровня лимфоцитов и уменьшение количества макрофагов, а при обострении – нейтрофилов (много нейтрофилов при саркоидозе является неблагоприятным прогностическим признаков и свидетельствует о фиброзе легкого);
- идиопатический фиброзирующий альвеолит – увеличение количества нейтрофилов;
- бронхиальная астма – выявляется много эозинофилов;
- опухоль легких – злокачественные клетки;
- гемосидероз – макрофаги, заполненные гемосидерином (гемосидерофаги);
- пневмокониозы – макрофаги, заполненные пылью (кониофаги).
Плевральную жидкость получают с помощью пункции плевры.
Существуют следующие виды плеврального выпота:
- транссудат – невоспалительный выпот (возникает при сердечной или почечной недостаточности);
- экссудат – воспалительный выпот (свидетельствует о плеврите), который может быть прозрачным (серозным), мутным (гнойным) или с примесью крови (геморрагическим).
Экссудат отличается от транссудата меньшей плотностью, то есть меньшим содержанием белка.
Плевральный выпот подвергается следующим исследованиям:
- биохимический и иммунологический анализ – определение химических веществ (глюкоза, амилаза, ревматоидный фактор) позволяет выяснить причину плеврального выпота;
- микроскопический анализ – исследование под микроскопом выявляет клеточный состав плевральной жидкости, который идентичен составу мокроты;
- микробиологический анализ – выявление грамположительных и грамотрицательных бактерий, микобактерий туберкулеза, а также посев на питательную среду для выявления возбудителя плеврита.
Аллергопробы – это тесты с применением аллергенов. Пробы проводят при подозрении на аллергическое поражение бронхов или легких и только в фазу ремиссии, то есть в период отсутствия симптомов болезни.
При заболеваниях дыхательных путей используют следующие аллергопробы:
- Кожные пробы – введение известных аллергенов в кожу. Через некоторое время после нанесения на кожу (аппликации) или введения в кожу (царапание или прокол тонкой иглой) нескольких самых распространенных аллергенов оценивают реакцию. На месте введения «виновного в болезни аллергена» появляются наиболее выраженные изменения, а именно отек, покраснение и зуд.
- Ингаляционные пробы – вдыхание раствора с аллергеном. Концентрация вдыхаемого аллергена постепенно увеличивается, пока у пациента не возникнет ощутимое затруднение дыхания (вследствие аллергического спазма бронхов).
С помощью аллергопроб выявляются:
- бронхиальная астма;
- экзогенные аллергические альвеолиты (например, «легкое птицевода»);
- туберкулез (проба Манту).
Иммунологический анализ крови позволяет выявить нарушения иммунного ответа, которое возникает при аллергических бронхолегочных болезнях.
Чаще всего иммунологический анализ крови выявляет следующие изменения:
- снижение активности T-супрессоров, то есть лимфоцитов, которые подавляют чрезмерную иммунную реакцию организма (бронхиальная астма, экзогенные аллергические альвеолиты, туберкулез);
- уменьшение количества T-хелперов или помощников в реализации адекватного иммунного ответа (саркоидоз, гемосидероз легких);
- специфические антитела IgE – особый класс иммуноглобулинов, которые выявляются при атопической (наследственной) бронхиальной астме;
- специфические антитела IgG – определяются при экзогенных аллергических альвеолитах.
Д-димер – это частичка белка, который образуется после разрушения тромба. Таким, образом, анализ позволяет выяснить, было ли образование тромба в организме, то есть о наличии тромбоэмболии легочной артерии. Этот тест имеет высокую чувствительность (точно выявляется наличие тромбоэмболии в организме), однако его специфичность низкая, то есть он не может указать, где именно происходит процесс разрушения образовавшегося тромба. При наличии других симптомов (одышка, кровохарканье) или хотя бы подозрение на тромбоэмболию легочной артерии тест сдается в обязательном порядке.
Для определения уровня Д-димера берется анализ крови из вены. Нормальные значения Д-димера – не более 500 нг/мл.
Общий анализ мочи и кала назначается пульмонологом по показаниям. Например, при пневмонии, абсцессе и гангрене легкого наблюдается выраженная интоксикация всего организма, что может привести к появлению в моче белка (альбуминурия), лейкоцитов и эритроцитов (микрогематурия).
Маленькие дети обычно не выплевывают мокроту, а проглатывают. При наличии крови в мокроте (кровохаркании) может быть назначен анализ кала на скрытую кровь (реакция Грегерсена). Такое часто наблюдается при гемосидерозе легких.
В кале больных муковисцидозом обнаруживаются жиры (стеаторея), мышечные волокна, клетчатка (нарушение функции поджелудочной железы).
Потовую пробу проводят всем детям с длительным, хроническим кашлем, чтобы исключить или подтвердить муковисцидоз.
Тест основан на эффекте препарата пилокарпина усиливать выделение слизи потовыми железами (при муковисцидозе нарушено образование слизи во всех органах). Пилокарпин наносится на кожу руки или бедра, пот после его выделения собирается и отправляется на анализ содержания в нем ионов хлора.
В пользу муковисцидоза говорит уровень хлора более 60 ммоль/л при троекратном анализе в разные дни.
Дыхательные органы могут поражаться при системных заболевания, то есть болезнях, которые поражают несколько систем организма. Например, болезни соединительной ткани (ревматоидный артрит, системная красная волчанка) поражают органы, в которых имеются оболочки из соединительной ткани, а именно сердце, легкие, суставы.
Лечением таких болезней занимается врач-ревматолог, при необходимости консультируясь с пульмонологом.
| Заболевание | Основные методы лечения | Примерная длительность лечения | Прогноз |
| Хронический бронхит |
| — длительность терапии в период обострения зависит от выраженности симптомов; |
— антибиотики принимают как минимум 5 – 7 дней;
источник
