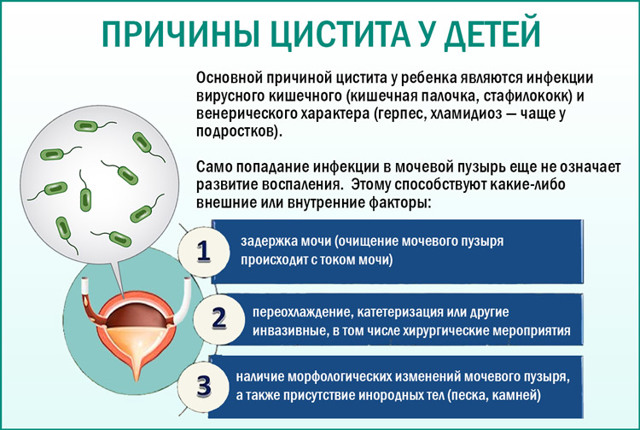
Инфекции мочевыводящих путей широко распространены среди всех возрастных категорий населения. Особенно часто страдают ими дети и женщины, в том числе и беременные. Коварство болезни заключается в часто скрытом ее протекании. В арсенале современной медицины есть немало диагностических методов, способных выявить инфекцию мочевыводящей системы. Самым простым и распространенным из них является общий анализ мочи, а самым информативным — бакпосев мочи. Сдается моча на стерильность не в обычную, а специальную бактериологическую лабораторию. Тест позволяет выявить даже бессимптомные формы инфекций мочевыводящего тракта.
Бактериологическое исследование, бакпосев мочи, анализ на стерильность, анализ на бактериурию — всё это разные названия одного метода исследования. Суть его заключается в том, что собранный материал (мочу) высевают на питательную для бактерий среду и помещают в термостат. Там поддерживаются необходимые для роста бактерий параметры (температура, влажность). Спустя некоторое время появляются колонии микроорганизмов, их количество подсчитывается для определения общего показателя микробного обсеменения материала. Это и есть уровень бактериурии или микробное число мочи — количество колониеобразующих единиц (КОЕ) в 1 мл мочи. КОЕ — это один микроорганизм, который дал рост одной колонии.
Для идентификации возбудителя все колонии подлежат биохимическому типированию. Этот этап позволяет установить принадлежность микроба к определенному виду. При необходимости осуществляется определение чувствительности бактерии к антибиотикам. Для этого используют специальные пропитанные разными антибиотиками диски. Если рост колоний вокруг диска отсутствует, это свидетельствует о том, что антибиотик эффективен для борьбы с данным микробом. Чувствительность измеряется миллиметрами диаметра круга, в котором отсутствует зона роста.
Весь процесс диагностики занимает от 7 до 10 дней.
У здорового человека моча является стерильной. Бактерии в нее попадают непосредственно из мочевыводящих путей или извне при погрешностях сбора материала для исследования. Обычно манифестные формы мочевых инфекций без труда выявляет общий анализ мочи. Но иногда необходимо сдать мочу для бакпосева:
- Подозрение на инфекцию мочевого пузыря, почек, мочевыводящих путей (цистит, пиелонефрит или неуточненная локализация), симптомами которой являются: повышение температуры, болезненное и учащенное мочеиспускание, болевые ощущения в пояснице или животе, озноб, рвота, понос, изменение цвета и мутность мочи.
- Большое количество бактерий или лейкоцитов в общем анализе мочи.
- Контроль лечения инфекции мочевой системы (7-ой день антибиотикотерапии).
- Для выявления рецидива после острого пиелонефрита (период реконвалесценции).
- Для выявления обострения хронического пиелонефрита.
- Профилактическое обследование у беременных при постановке на учет в первом триместре и незадолго до родов (на 36 неделе).
- Профилактическое обследование у грудничков 3 месяцев.
Направление на анализ мочи на стерильность выдает терапевт, педиатр, семейный врач, нефролог, уролог, акушер-гинеколог.
Любая баклаборатория может выдать пациенту инструкцию с информацией о том, как сдать анализ мочи на стерильность. Большинство учреждений при предварительном посещении также выдают стерильную одноразовую пластиковую емкость для сбора материала. Если ее не выдали, лучше самостоятельно приобрести такую в аптеке, чем использовать многоразовые емкости, ведь это повышает возможность постороннего загрязнения материала.
Есть общие правила сдачи мочи для бакпосева, которых следует придерживаться:
- Минимум за 2 недели до исследования исключить прием антибактериальных препаратов, кроме случаев лечения уже имеющейся инфекции мочевыводящих путей и проведения исследования с целью контроля над эффективностью терапии.
- Перед анализом не употреблять диуретики, слишком большое количество жидкости. Это снижает концентрацию микробов мочи.
- Женщинам следует воздержаться от сдачи мочи до окончания менструации, или, если анализ срочный, использовать надежный тампон.
- Для исследования наиболее информативным является первое утреннее мочеиспускание. Следует не мочиться до него минимум 4 часа, не есть и не пить.
- Собирать мочу нужно после тщательного туалета наружных половых органов и области промежности. С этой целью следует выполнить подмывание проточной водой с использованием обычного мыла без антибактериальных добавок (лучше всего детское). Запрещается использовать антисептические растворы для того, чтобы результат исследования был достоверным.
- После подмывания кожу промокают бумажным полотенцем или проутюженной тканью.
- Женщинам (включая беременных) для исключения попадания микрофлоры из гениталий, следует ввести тампон из ваты во влагалище.
- Вымыть руки с мылом.
- Распаковать одноразовый контейнер для мочи. Нельзя касаться внутренней поверхности крышки и стенок контейнера ни пальцами, ни кожей гениталий или промежности.
- Женщина должна развести большие половые губы, а мужчина приоткрыть крайнюю плоть, освободив отверстие уретры. Собрать нужно среднюю часть порции, первую и последнюю часть мочи направляют в унитаз. Для исследования достаточно 10—15 мл.
- Контейнер сразу плотно закручивают. Собранная моча должна быть доставлена в лабораторию в течение двух часов после мочеиспускания. Как исключение, если нет возможности соблюсти данный временной интервал, емкость следует поместить в холодильник не более чем на 3—4 часа.
Важно безукоризненно выполнить эти правила, иначе их нарушение может привести к внешнему загрязнению материала. Длительное хранение образца также нарушает стерильность мочи из-за размножения бактерий. Результат анализа следует ожидать не менее 7—10 дней.
В отличие от взрослых, сбор мочи у ребенка, особенно грудного возраста, представляет определенные трудности. И, если для общего анализа не требуется соблюдения абсолютной стерильности, то для бактериологического исследования это условие обязательно. Иначе анализ будет неинформативным.
Для сбора мочи у детей для бакпосева можно воспользоваться следующими советами:
- После того как ребенок проснулся, нужно сразу нести его в ванную комнату для подмывания, так как для анализа наиболее информативная самая первая утренняя порция мочи. Подмывают ребенка под проточной водой, используя детское мыло без антибактериального эффекта. Мальчиков подмывают в произвольном порядке, а девочек строго движениями от гениталий к промежности. Такое же и направление струи воды. Кожу промокают одноразовым бумажным полотенцем или проутюженной чистой пеленкой.
- Перед тем, как собрать мочу у грудничка, следует выбрать способ. Можно подставить под струю мочи стерильную пластиковую емкость и попытаться поймать ее ближе к средней порции. Так как частота мочеиспусканий у новорожденных и грудничков достаточно высока, обычно долго ждать не нужно. Помочь ускорить процесс может массаж или надавливание на животик младенца теплой рукой, переливание воды вблизи, теплое питье. Недостаток метода в том, что можно нечаянно коснуться внутренних стенок контейнера пальцами, кожей малыша, что может повлиять на результат.
- Сейчас наиболее оптимальным признано метод сбора мочи в детский одноразовый стерильный мочеприемник, который можно приобрести почти в каждой аптеке. Устройство являет собой полиэтиленовый пакет с градуированной шкалой для измерения объема мочи. Основание его обработано клейким веществом, там же имеется отверстие. Отлепив защитную ленту, мочеприемник прикрепляют липкой поверхностью на половые губы девочки, чтобы половая щель находилась напротив отверстия устройства, у мальчика оно крепиться к лобку, а половой член погружается внутрь мешочка. Остается дождаться мочеиспускания, можно сверху надеть трусики или подгузник, чтобы ребенок не снял его. Сейчас выпускают мочеприемники отдельно для девочек и мальчиков в соответствии с анатомическими особенностями.
- После мочеиспускания наступает самый неприятный момент — отклеивание мешочка. Оно может причинить ребенку болезненные ощущения. Далее урина переливается в стерильную емкость и доставляется в лабораторию не позже 2 часов после сбора.
Важно! Нельзя использовать для сбора анализа горшок, одноразовый подгузник, марлю или пеленку.
Результат бактериологического посева мочи имеет такие составляющие:
- вид возбудителя, который высеялся,
- количество каждого выявленного возбудителя в 1 мл мочи (уровень бактериурии или микробное число мочи),
- чувствительность микроба к антибактериальным препаратам.
Могут быть обнаружены самые разнообразные микроорганизмы. Но чаще всего при инфекциях мочевыделительной системы высевают E. Сoli (кишечная палочка) и Proteus.
В зависимости от уровня бактериурии заключения бывают такие:
- «Нет роста» или «моча стерильна» — микроорганизмы не высеялись. Это значит, что проблемы нет, анализ собран правильно.
- Высеян возбудитель в количестве до 1*10³ КОЕ/мл (включительно). Это свидетельствует о внешнем обсеменении образца мочи при погрешностях в сборе анализа. В лечении не нуждается.
- Бактериурия от 1*10³ КОЕ/мл до 1*104 КОЕ/мл — результат сомнительный, анализ нужно пересдать.
- Бактериурия 1*105 КОЕ/мл и более — клинически значимая концентрация возбудителя, требуется лечение.
Если проводилась антибиотикограмма, то указывают степень чувствительности или резистентности к разным антибиотикам в миллиметрах с отметкой «чувствительный», «резистентный» или другие.
Внимание! Расшифровкой бактериологического анализа мочи должен заниматься только квалифицированный специалист. Самолечение недопустимо!
Если мочу сдавала беременная, результат должен оценить гинеколог и при необходимости направить женщину к терапевту. Ведь при беременности создаются благотворные условия для развития инфекций мочевыводящих путей: изменения иммунной системы, гормональные особенности, нарушение оттока мочи из-за давления матки на мочеточники. Даже если женщину ничего не беспокоит, в моче может быть выявлена бактериурия 1*105 КОЕ/мл и более. Это называется бессимптомной бактериурией, которая требует проведения антибиотикотерапии. Ведь инфекция без лечения опасна не только для женщины, но и для ее будущего малыша из-за возможности внутриутробного инфицирования и преждевременных родов.
Бактериологическое исследование мочи является очень ценным для диагностики мочевых инфекций. Этот метод дорогостоящий, требует неуклонного выполнения правил сбора материала, квалификации лаборанта, длительного времени на исследование. Однако, при соблюдении всех требований он позволяет контролировать лечение и вовремя диагностировать проблему.
источник
Анализ мочи на бакпосев (бактериологическое исследование) используется для обнаружения в моче бактерий, подбора антибактериальных препаратов и контроля лечения инфекционно-воспалительных заболеваний органов малого таза.
Для постановки диагноза обычно используются данные не только бакпосева мочи, но и других исследований, а также учитываются клинические признаки патологии.
Инфекционно-воспалительным процессам в мочевыводящих путях свойственно рецидивирующее течение с высокой вероятностью развития осложнений. Чаще всего поражаются мочеиспускательный канал и мочевой пузырь, нередко инфекция распространяется на мочеточники и почки. Исчезновение клинических признаков острой бактериальной инфекции в мочевыводящих путях нередко говорит не о выздоровлении, а о хронизации процесса, т. е. переходе его в вялотекущую хроническую форму. Воспаление и бактериурия (наличие бактерий в моче) при этом сохраняется, что помогает выявить бакпосев мочи.
В норме в мочевыводящих путях микроорганизмы отсутствуют, исключение составляет только дистальный отдел уретры, который заселен микрофлорой с кожных покровов промежности (у женщин также из вульвы).
95% всех воспалительных заболеваний органов малого таза вызвано микроорганизмами. Возбудителями инфекции мочевыводящих путей обычно являются кишечная палочка (Escherichia coli), клебсиелла пневмонии (Klebsiella pneumoniae), синегнойная палочка (Pseudomonas aeruginosa), цитробактер (Citrobacter), протей мирабилис (Proteus mirabilis), серрация (Serratia). Кроме того, инфекционными агентами становятся стафилококки (S. epidermidis, S. aureus, S. saprophyticus), стрептококки (S. pyogenes), микоплазма (Mycoplasma) и пр. При некомпенсированном сахарном диабете в мочевых путях часто обнаруживаются микроскопические грибы рода Candida.
Инфекциям мочевыводящих путей способствуют патологии, при которых нарушается отток мочи, а также системные заболевания. У детей, лиц преклонного возраста и ослабленных пациентов инфекционный процесс нередко протекает в латентной форме или имеет неспецифические проявления (нарушение пищеварения, потеря веса и пр.).
Для сбора мочи на бакпосев не следует пользоваться стеклянными банками, бытовыми пластиковыми емкостями, нельзя использовать нестерильные одноразовые контейнеры.
Для определения возбудителя проводится бактериальный посев мочи. Направление на исследование обычно выдает терапевт, уролог, акушер-гинеколог. При необходимости врач подробно объяснит, что такое анализ мочи на бакпосев, что показывает данное исследование, как собирать материал, сколько делается тест. Расшифровывать полученный результат должен только специалист.
В отличие от клинического анализа мочи, бактериологический анализ не проводится в профилактических целях, а назначается при наличии признаков инфекции мочевыводящих путей. Поводом к назначению бактериального посева мочи может быть обнаружение бактерий или грибов при проведении общего анализа мочи. Кроме того, данное исследование обычно назначается пациентам с рецидивами цистита, паранефритом, пиелонефритом, хроническим уретритом, сахарным диабетом, а также при мониторинге состояния ВИЧ-инфицированных пациентов и пр. Анализ мочи на бакпосев относится к обязательным исследованиям, которые проводятся беременным, в 3–10% случаев определяется бессимптомная бактериурия.
Мочу для бактериологического анализа сдают до начала или через 7–14 дней после завершения антибактериальной терапии (контрольное исследование), если лечащим врачом не указаны другие условия.
Существует ряд правил подготовки к сдаче мочи для бактериологического исследования, соблюдение которых позволяет получить максимально достоверный результат.
За неделю до анализа из рациона рекомендуется исключить соленую, острую и жирную пищу, а также спиртные напитки.
При острых инфекционно-воспалительных процессах обычно выделяется монокультура на фоне бактериурии высокой степени, а при хронических – ассоциации микроорганизмов на фоне бактериурии низкой степени.
Женщинам не следует сдавать мочу на бакпосев во время менструации и еще двое суток после ее окончания, так как менструальные выделения, которые с высокой вероятностью могут попасть в собранный материал, повлияют на результат исследования. Также за два дня перед исследованием не рекомендуется использовать противозачаточные или лекарственные препараты в форме вагинальных суппозиториев. Перед взятием материала на анализ нельзя делать спринцевание.
Перед сбором мочи проводят тщательный туалет наружных половых органов без использования антибактериального мыла. Мужчинам для предотвращения контаминации мочи перед сбором материала рекомендуется тщательно промыть половой член и складку крайней плоти. Для исследования необходимо собрать среднюю порцию первой утренней мочи (то есть начальная и последняя порция спускаются в унитаз). Моча собирается в специальный стерильный одноразовый контейнер, который выдается в лаборатории перед проведением анализа или приобретается в аптеке. В некоторых лабораториях можно приобрести транспортную пробирку с консервантом (обычно с борной кислотой). Набирая мочу, не следует прикасаться к внутренней стенке контейнера.
Материал для бактериологического исследования у грудных детей собирают при помощи мочеприемника, который можно приобрести в аптеке, а потом переливают в стерильный контейнер.
Для сбора мочи на бакпосев не следует пользоваться стеклянными банками, бытовыми пластиковыми емкостями, так как обеспечить стерильность подобной тары в домашних условиях, как правило, не представляется возможным. Кроме того, нельзя использовать нестерильные одноразовые контейнеры.
Доставить в лабораторию материал необходимо не позднее двух часов после сбора.
В норме в мочевыводящих путях микроорганизмы отсутствуют, исключение составляет только дистальный отдел уретры, который заселен микрофлорой с кожных покровов промежности.
Основной задачей анализа является выявление в моче микроорганизмов и определение их этиологической роли. Во внимание принимается вид инфекционного агента, степень бактериурии, обнаружение микроорганизмов в повторных исследованиях и т. д.
Бактериальный посев мочи производится на питательные среды при помощи бактериологической петли, тампона или шпателя. В норме рост микроорганизмов отсутствует, признаки микробного роста говорят о наличии бактериальной инфекции в моче, т. е. бактериурии.
Степень бактериурии позволяет провести дифференциальную диагностику инфекционного процесса от контаминации урины нормальной микрофлорой. Так, бактериурия до 10 3 микробных клеток в 1 мл мочи обычно указывает на отсутствие инфекционно-воспалительного процесса и, как правило, определяется в случае контаминации урины, при бактериурии 10 4 результат является сомнительным и появляется необходимость в повторном исследовании, 10 5 и более – инфекционно-воспалительный процесс.
С целью контроля проводимой терапии оценивается изменение степени бактериурии, ее уменьшение свидетельствует об эффективности применяемых лекарственных средств. Однако при расшифровке анализа мочи на бакпосев следует учитывать, что в ряде случаев (при проведении антибактериальной терапии, низких значениях pH и/или удельного веса мочи, нарушенном пассаже мочи и пр.) низкая степень бактериурии может определяться и при наличии патологического процесса. По этой причине немаловажное значение имеет также идентификация обнаруженных в моче инфекционных агентов (повторное выделение бактерий одного вида, как правило, указывает на наличие инфекции).
В отличие от клинического анализа мочи, бактериологический анализ не проводится в профилактических целях, а назначается при наличии признаков инфекции мочевыводящих путей.
Диагностическое значение имеет выявление в моче монокультуры или ассоциации микроорганизмов. При острых инфекционно-воспалительных процессах обычно выделяется монокультура на фоне бактериурии высокой степени, а при хронических – ассоциации микроорганизмов на фоне бактериурии низкой степени.
Помимо выявления инфекционного агента при проведении анализа мочи на бакпосев может определяться чувствительность к антибиотикам выделенных штаммов микроорганизмов.
Для постановки диагноза обычно используются данные не только бакпосева мочи, но и других исследований, а также учитываются клинические признаки патологии.
Видео с YouTube по теме статьи:
источник
Бактериологический посев (бакпосев) мочи – это микробиологическое исследование, позволяющее выявить наличие микроорганизмов, произвести их идентификацию и определить концентрацию. Для пациента методика является простой и абсолютно безболезненной, а для врача – наиболее информативной из всех существующих на сегодняшний момент.
В процессе проведения исследования выполняется не только высевание биоматериала на питательную среду, но и определение чувствительности выросших колоний болезнетворных бактерий на антибиотики. Благодаря этому врач назначит конкретный препарат, наиболее эффективный при определенном виде возбудителя, что обеспечит скорейшее выздоровление и меньшее количество негативных побочных реакций.
Инфекционные заболевания мочевыделительной системы занимают большую нишу среди всех патологий, поражающих человеческий организм. Воспалительные процессы данной сферы вызываются различными болезнетворными микроорганизмами, такими как бактерии, грибки и простейшие.
Справка! У здорового человека органы мочевыводящей системы стерильны, то есть не содержат никакой бактериальной флоры. Исключение составляет лишь дистальный отдел уретры (мочеиспускательного канала), в котором обитают бактерии кожных покровов промежности, либо микроорганизмы из влагалища или кишечника, что наиболее характерно для женщин.
Наиболее частой причиной развития ИМП (инфекции мочевыводящих путей) становятся бактерии, которые могут относиться как к патогенной флоре, так и к условно-патогенной, то есть в норме, не представляющей угрозы для организма. Воспалительные процессы инфекционного характера при переходе в хроническую форму очень часто сопровождаются осложнениями, и имеют рецидивирующее течение.
При заражении, как правило, поражается уретральный канал и мочевой пузырь, а затем инфекция распространяется на верхние отделы – мочеточники и почки. В начале заболевания симптоматика чаще всего ярко выраженная, но при отсутствии надлежащей терапии постепенно стихает, и патология переходит в хроническое течение.
Такая форма иногда может быть абсолютно бессимптомна, что в медицине называется бактериурия (наличие бактерий в моче) без клинических появлений. Хотя при значительном воспалительном процессе с образованием гноя и появлением его в моче (пиурия) патологические признаки все ж таки присутствуют.
Основными целями проведения анализа мочи на посев микрофлоры являются поиск патогенных бактерий, ставших причиной заболевания, и определение их количественного состава, то есть степени бактериурии. В норме моча содержит микроорганизмы Streptococcus faecalis, Staphylococcus epidermidis, а также семейства Enterobacteriaceae, Bacteroides, Corynebacterium, Lactobacillus и другие разновидности.
Концентрация (количество бактерий в единице объема образца) при посеве мочи исчисляется в колониеобразующих единицах (КОЕ). На английском языке аббревиатура звучит, как colony-forming unit – CFU, и означает одну жизнеспособную клетку либо группу клеток, из которой образуется видимая колония бактерий.
Возбудителями ИМП чаще всего становятся условно-патогенные микроорганизмы, такие как Escherichia coil, S. faecalis, Proteus mirabilis, Citrobacter, Pseudomonas aeruginosa, Klebsiella pneumoniae, Serratia. Немного реже – Staphylococcus aures, Streptococcus pyogenes, S. epidermidis, Staphylococcus saprophyticus, Mycoplasma. Представители семейства Мyxоbacteriaceae и рода Salmonella иногда также могут быть причиной развития патологий мочевыделительных органов.
При длительной антибиотикотерапии, оперативных или диагностических вмешательствах ИМП обусловлено увеличением количества Corynebacterium urealyticum. На фоне чрезмерного роста численности Candida albicans при декомпенсированном сахарном диабете нередко развиваются уретриты и циститы. Развитию инфекции способствуют неврологические и структурные нарушения, которые препятствуют нормальному оттоку урины, а также системные болезни (неоплазии, сахарный диабет).
У лиц пожилого возраста, детей, пациентов с пороками развития или ослабленным иммунитетом ИМП протекают бессимптомно либо с неспецифическими признаками (расстройства функции пищеварения, повышение температуры, снижение веса). Это существенно затрудняет диагностику при первичном посещении врача.
В процессе исследовательской работы было установлено, пороговым показателем для грамотрицательных бактерий является 10 5 КОЕ/мл, для Staphylococcus spp. 10 4 КОЕ/мл, для Candida albicans не более чем 10 4 КОЕ/мл. Основной целью при расшифровке материалов исследования является подтверждение этиологической значимости условно-патогенных бактерий.
Бакпосев мочи – широко распространенный лабораторный метод, который благодаря своей специфичности и высокой чувствительности предоставляет врачу достаточно информации для постановки диагноза. Одним из основных преимуществ исследования является возможность получить максимально точную и развернутую картину состояния микрофлоры мочевыделительной системы.
Такой анализ обязательно сдается при беременности не менее двух раз в плановом порядке, как правило, в начале и конце периода вынашивания. При патологических проявлениях, свидетельствующих об изменении бактериального состава, мочу на бакпосев сдают столько раз, сколько врач посчитает нужным. Это может быть как в диагностических целях, так и при контроле терапии, а также после прохождения лечения.
Следует отметить, что, как и другие диагностические методики, анализ мочи на бакпосев также имеет определенные недостатки, которые являются по большей мере техническими. Основными из них считаются длительность выполнения и высокие требования к сбору биоматериала. Но при этом исследование дает возможность получить данные, которые нереально собрать при других видах диагностики.
Поэтому бакпосев мочи проводится в таких ситуациях как:
- инфекции мочевыделительной системы;
- уточнение диагноза при атипичной симптоматике;
- рецидивирующее протекание патологии;
- контроль проведенной терапии;
- сахарный диабет;
- иммунодефицит;
- беременность;
- подозрение на устойчивую (резистентную) к антибиотикам флору.
И также показаниями для бактериологического исследования являются следующие жалобы пациента либо присутствующая симптоматика, включающая незначительное, но продолжительное повышение температуры тела, тупые боли ноющего либо тянущего характера внизу живота или пояснице, зуд, жжение и дискомфорт при мочеиспускании, а также после него, частые позывы к мочеиспусканию, нередко ложные или с малым выделением урины.
Особенно такие проявления опасны при беременности, и откладывать данное обследование и другие нельзя ни в коем случае. Иногда можно наблюдать отсутствие отклонений в общем анализе мочи, но при этом бакпосев покажет скрытые либо хронические формы ИМП. Поэтому, если врач рекомендует пройти комплексную диагностику, следует прислушаться к его совету.
Как и при большинстве лабораторных анализов, связанных с изучением определенного биоматериала, при бакпосеве самое важное – правильно собрать образец мочи. Для этого необходимо выполнить несколько несложных рекомендаций, которые обеспечат чистоту и точность результатов исследования.
Основные правила подготовки следующие:
- за несколько дней, перед тем как сдавать анализ следует отказаться от приема напитков с содержанием алкоголя;
- за 4–5 суток до исследования придерживаться диетического питания, то есть ограничить употребление острой, жирной, пряной пищи, а также копченостей и маринадов;
- за 2–3 дней до сбора образца нужно исключить цитрусовые, шоколад и красящие продукты;
- собирающим мочу на бакпосев не следует перед манипуляцией принимать в пищу экзотические блюда, до этого не употреблявшиеся;
- свести к минимуму физическое и психоэмоциональное переутомление, постараться не волноваться и избегать стрессовых ситуаций;
- за 2 суток до сбора биоматериала следует исключить половые контакты.
Кроме всего вышеперечисленного, необходимо знать, что за сутки, перед тем как собирать образец урины, нельзя пользоваться ректальными мазями или спреями для лечения геморроя. Это связано с вероятностью попадания компонентов лекарственного препарата в биоматериал, что может привести к получению недостоверных данных, и как результат, к повторному проведению анализа.
И также чтобы правильно сдать мочу на анализ необходимо за 3 суток прекратить прием всех лекарств, кроме поливитаминных комплексов, предварительно согласовав это с врачом. Для наибольшей чистоты исследования рекомендуется на протяжении 24 часов до забора биоматериала выпить 1,5–2 литра чистой воды. Другие напитки, такие как чай, компоты или соки не считаются заменой – их вообще в этот день лучше исключить.
Бактериологическое исследование, как правило, выполняется перед назначением антибиотиков, что позволяет подобрать наиболее подходящий препарат. Для сбора мочи пациенту необходимо приобрести в аптеке специальный контейнер либо подготовить емкость в домашних условиях.
Первый вариант предпочтительнее, так как контейнер стерилен, и при проведении анализа не будет никаких неточностей, связанных с попаданием бактерий из-за некачественной обработки. Непосредственно перед забором мочи, пациент должен выполнить туалет наружных половых органов, не используя при этом специальные средства для интимной гигиены.
Для мытья рекомендуется взять детское мыло (антибактериальное запрещено), а после насухо вытереть органы чистым полотенцем. Женщинам надо проследить, чтобы половые губы не касались контейнера во время сбора образца, так как могут попасть бактерии с кожных покровов или слизистых, а влагалище закрыть тампоном. Для анализа подходит средняя порция мочи, которую пациент соберет после 2–3 часовой задержки мочеиспускания.
Образец необходимо доставить в лабораторию как можно раньше, то есть не позже 1–2 часов. Если нет возможности сразу отвезти, то контейнер ставится в холодильник (температура не выше +4–8º) и сохраняется там не более 6 часов. При сдаче биоматериала в лабораторию пациент может сразу уточнить у медперсонала (если он не сделал этого раньше), сколько делается анализ, и когда приходить за ответами.
Доставленный биоматериал помещается в благоприятную для роста и развития микроорганизмов питательную среду. Наиболее часто используемыми средами являются сахарный бульон или агар, которые находятся в помещении с определенной, необходимой для выращивания бактерий температурой. Образец оставляют на 5–7 дней, чтобы микроорганизмы, в случае их наличия, успели вырасти в хорошо различимые под микроскопом колонии.
Если по истечении указанного срока рост бактерий не выявляется, то результат такого бакпосева считается отрицательным. В противном случае при наличии разросшихся микроорганизмов – оценивается как положительный. Во второй ситуации дополнительно проводится антибиотикограмма, которая показывает чувствительность к антибиотикам у обнаруженных патогенных бактерий либо грибков. Такое исследование дает возможность грамотно подобрать препарат без проб и ошибок.
Расшифровка бакпосева мочи включает в себя описание целого комплекса тестов, к которым относятся вид обнаруженных патогенов, степень бактериурии, рецидивы в процессе заболевания, наличие ассоциации микроорганизмов либо монокультуры. Степень бактериурии предоставляет возможность дифференцировать ИМП от контаминации (загрязнения) мочи нормальной микрофлорой.
Для этого существуют общепринятые критерии степеней бактериурии:
- меньше 10 3 бактерий в 1 мл образца указывает на отсутствие ИМП, и зачастую наблюдается при контаминации мочи;
- не превышающая 10 4 бактерий считается сомнительным результатом, и потребуется повторение анализа;
- равная либо выше 10 5 бактерий свидетельствует о присутствии воспаления в мочевыделительной системе.
Изменение концентрации микроорганизмов в процессе заболевания применяется для оценки проводимой терапии – уменьшение говорит о благоприятном течении болезни и эффективности назначенных лекарств.
При интерпретации также учитывается наличие одного и того же вида возбудителей, так как повторное выявление культуры идентичного вида и типа, говорит о присутствии ИМП. Обязательно берется во внимание наличие монокультуры или ассоциаций патогенов. Первая свидетельствует о развитии острой формы и сопровождается высокой степенью бактериурии.
Тогда как вторая чаще всего диагностируется при хроническом течении и сочетается с низкой бактериурией. При окончательном анализе бактериологического посева обязательно учитываются все имеющиеся материалы других исследований и клинические проявления – только тогда картина состояния пациента будет максимально ясной.
Пациентам. Бакпосев мочи – простой безболезненный диагностический метод, который позволит быстро избавиться от заболевания органов мочевыделительной системы, и предотвратить возможные осложнения. Кроме того, проведенная антибиотикограмма позволяет врачу назначить сразу адекватное лечение, не тратя время на подбор препаратов и максимально защищая нормальную флору организма от побочных эффектов.
источник
Бактериурией называют состояние, когда в моче выявляются бактерии. Она может протекать с ярко выраженной симптоматикой, тогда женщина будет жаловаться на частые позывы, боли и рези в процессе мочеиспускания и дискомфорт внизу живота. А может быть бессимптомной. Бессимптомная бактериурия, хоть и считается доброкачественной, но беременность является фактором риска — иммунитет снижается и бессимптомная бактериурия может осложниться инфекционным процессом:
Повышают риск развития осложнений — возраст, сопутствующие патологии, вредные привычки. Именно поэтому беременные женщины сдают анализ мочи на стерильность.
По данным ВОЗ, до 45% беременных женщин с бессимптомной бактериурией сталкиваются с пиелонефритом.
Чаще всего в моче обнаруживается кишечная палочка. Но могут присутствовать и другие представители микрофлоры:
- Клебсиелла пневмонии
- Proteus mirabilis
- Pseudomonas aeruginosa
- Стафилококки
- Энтерококки
- Стрептококки группы B
Бактериурия может привести к неблагоприятным исходам беременности, таким как низкий вес при рождении и преждевременные роды. Преждевременные роды являются наиболее распространенной причиной серьезных осложнений — в том числе смерти — у новорожденных.
Инфекция почек может также привести к острому респираторному дистресс-синдрому (ОРДС) или сепсису. Сепсис возникает, когда патогенные организмы или токсины проникают в кровь или ткани. Оба могут быть опасными для жизни.
Поскольку симптомы могут отсутствовать, состояние можно определить только сдав мочу на бакпосев. Как правило в период между 12 и 16 неделей беременности.
В пробирку собирается средняя порция мочи. Затем этот образец отправляется в лабораторию для культивирования. Результат будет отображать тип и количество присутствующих бактерий.
Лаборатории отображают результат в единицах, называемых «колониеобразующие единицы на миллилитр» (КОЕ/мл). В случае бессимптомной бактериурии положительный образец мочи определяет как минимум 100000 КОЕ/мл .
В случае положительного результата анализа и отсутствии симптомов, врач может выставить диагноз «бессимптомная бактериурия». У небеременных женщин для постановки такого диагноза необходимо дважды получить положительный анализ с одним и тем же типом возбудителя. Беременным достаточно одного.
При наличие симптомов врач выставит диагноз, соответствующий клинической картине.
В силу серьезности рисков, лечение бактериурии у беременных женщин должно начаться незамедлительно. Бактериальные инфекции лечатся антибиотиками. Как правило достаточно одного курса от семи до десяти дней. Важно аккуратно придерживаться назначенной врачом схемы.
Чаще всего назначаются препараты следующих групп:
- ампициллин;
- амоксициллин;
- цефалексин;
- нитрофурантоин.
Врач обязательно назначит антибиотик, который считается безопасным для использования во время беременности. Некоторые антибиотики, такие как ципрофлоксацин, часто используются для лечения мочевых инфекций у небеременных женщин, но не используются во время беременности из-за проблем с безопасностью для развивающегося плода.
После лечения необходимо пройти повторный тест, чтобы убедится в том, что бактерий больше нет. Весьма вероятно, что врач будет назначать повторные анализы на более поздних сроках беременности.
- Обильное питье. Минимум 8 стаканов в день. Это поможет механически вымывать бактерии из мочевыводящих путей.
- Соблюдение схемы движений спереди назад при всех видах личной гигиены предотвратит механический занос бактерий.
- Мочеиспускание как можно раньше после секса так же очищает мочевыводящие пути.
- Употребление клюквенного сока. Исследования еще продолжаются, но клюквенный сок — полезный напиток и, предположительно, благотворно влияет на состояние системы мочевыделения.
В целом, бактериурия во время беременности — доброкачественное состояние, легко поддающееся лечению. Важно вовремя его выявить и аккуратно соблюсти все предписания врача.
источник

Для проведения микроскопического исследования требуется чистая средняя порция мочи (см таблицу 1). Необходимо, чтобы этот образец был взят до начала терапии антибактериальными препаратами, поскольку они быстро оказывают эффект и титр (количество) бактерий быстро снижается, в результате чего результаты анализа будут искажены. В том случае если пациент уже принимает антибактериальные препараты, это нужно указать в направлении на исследование.
| + | в моче бактерии в небольшом количестве |
| ++ | среднее количество бактерий |
| +++ | много бактерий в моче |
- Один крест — незначительное количество бактерий, два — среднее, три — высокое.
- Если в моче обнаружены бактерии, то для лечения только общего анализа мочи недостаточно, необходимы дополнительные исследования для выявления бактериурии — сдать мочу на бактериурию.
- Дополнительно определяются лейкоциты, эритроциты, кровь, эпителиальные клетки, белок.
Сбор происходит по тем же правилам, что и общий анализ мочи. Лаборант засевает жидкость на питательную среду.
Бактериальный посев мочи проводят 7 дней, так как микробы должны вырасти и размножиться.
Если в моче обнаружены бактерии, лаборант определяет к каким антибактериальным препаратам они имеют чувствительность.
По окончанию тестирования выдается бланк, где записаны названия найденных бактерий и их чувствительности к препаратам (низкая, средняя, высокая).
- Использование соли, которая становится синей при наличии бактерий.
- Использование нитритов. Если возбудитель присутствует, он превращает их в нитраты. Так как у детей урина не содержит нитритов, методика применима только для взрослых.
- Глюкозный тест. Большинство бактерий поглощают сахара. Поэтому при патологии свойственно отсутствие остатков глюкозы.
У здоровой женщины в уретре сосредоточенно небольшое количество не патогенных бактерий, которые являются представителями нормальной микрофлоры. При исследовании они попадают в поле зрения микроскопа.
Если количество бактерий не более 105 клеток на 1 мл образца, это считается нормальным значением.
Только лишь обнаружение бактерий не указывает на заболевание. Показателем считается появление лейкоцитов. Чем больше лейкоцитов обнаруживается в моче, тем интенсивнее развивается болезнь, так как иммунный ответ увеличивается с повышением числа патогенных микроорганизмов.
Для выявления лейкоцитов используется
- микроскопирование осадка (норма в моче у женщин не более 5 клеток на одном поле зрения)
- анализ мочи по Нечипоренко (допустимая норма — не более 2000 на 1 мл образца).
Из-за особенностей строения женской половой системы (уретра короткая) инфекция легко проникает внутрь. Мочевой пузырь является хорошей средой инфекции из-за слабо щелочной или нейтральной ph.
Появление заражения мочи часто характеризуется выделением слизи в большом количестве. Это указывает на наличие бактериального воспаления или о нарушении правил сбора мочи для обнаружения бактерий.
Слизь в моче может свидетельствовать о следующих изменениях организма:
- воспалительный процесс, локализующийся в матке, яичниках, мочевом пузыре, мочевыделительном канале;
- мочекаменной болезни (с наличием эритроцитов в биоматериале или визуально определяемой кровью);
- заражение заболеваниями, передающимися половым путем;
- приеме лекарств (противовирусных, антибактериальных).
Белок в моче появляться не должен.
Если он обнаруживается вместе с бактериями, это указывает на попадание инфекционного очага внутрь почек. Микробы развиваются, при запущенном варианте образуется гной. Такая болезнь называется пиелонефрит. Болезнь часто наблюдается во время беременности из-за давления плода на почки, которое вызвало появление микробов.
Для терапии после обнаружения бактерий в моче у женщин применимы бактериофаги. Лучшим действием обладает их комбинированный тип, состоящий из нескольких видов. Употребляют их в виде спринцеваний во влагалище и перорально от 3 недель до нескольких месяцев.
Во время употребления антибиотиков назначаются препараты, восстанавливающие микрофлору (Линекс, Нормобакт). Если у пациента поднимается температура, используют жаропонижающие средства. Они запрещены во время беременности.
Для предотвращения последствий давления плода на почки при обнаружении бактерий в моче у беременной, необходимо пить препараты, которые их защищают (Канефрон).
Пациент должен соблюдать питьевой режим (не менее 2 литров воды за день). Если женщина не пьет жидкость во время лихорадки, образуется обезвоживание.
Если в моче обнаружены бактерии, народные средства применимы только совместно с препаратами традиционной медицины.
Для того чтобы быстрее вывести возбудителя из организма, необходимо пить как можно больше жидкости. Для этого применима вода или мочегонные настои из ромашки, шиповника, толокнянки.
Их предварительно заваривают кипятком и настаивают несколько часов. Пить настои необходимо весь день с небольшими промежутками.
Можно купить готовые травяные сборы, которые обладают противовоспалительным, мочегонным действием. Разводить их, согласно инструкции. Важно помнить, что на следующий день после заваривания пить тот же отвар нельзя, необходимо повторно его приготовить.
При своевременном обращении к врачу, правильной сдаче анализов и проведении лечения бактерий в моче, согласно предписаниям, прогноз заболевания благоприятный.
Необходимо помнить, что бактериурия — это не болезнь, а только симптом основной болезни. Самолечение не допустимо, оно приведет к ухудшению ситуации, инфекция попадет в кровь и вызовет сепсис.
Бактерии в моче у ребенка могут обнаруживаться даже при общем анализе, который сдается рутинно – не только при наличии жалоб на состояние здоровья, но и, например, перед приемом в садик или школу, при оформлении путевки в санаторий. Их присутствие в материале можно рассматривать как признак инфекционного процесса, однако бывают и другие причины.
Бактериурия, то есть наличие микробных тел в моче, может говорить об инфекционном поражении таких отделов выделительной системы как:
У детей она вызывается чаще всего микроорганизмами:
-
Escherichia coli;
- Enterococcus;
- Staphylococcus;
- Streptococcus;
- Klebsiella;
- Serratia;
- Proteus;
- Pseudomonas.
Бактерии в анализе мочи у ребенка могут обнаруживаться при таком заболевании, как пиелонефрит. Это воспалительный процесс в области паренхимы (ткани) и собирательной системы (чашечно-лоханочных структур) почек. Он может быть острым или хроническим.
- Общая слабость.
- Плохой аппетит вплоть до отказа от пищи.
- Лихорадка, достигающая высоких цифр (38-40 °C).
- Боли в зоне поясницы и/или в животе.
- Мутная моча с неприятным запахом.
Возможны отеки. Симптомы дизурии, то есть нарушения мочеиспускания (болезненность при попытке опорожнить пузырь, слишком частые позывы) бывают не у всех пациентов. У детей встречаются эпизоды тошноты, рвоты, диареи.
Это заболевание также называется цистит; оно может быть острым либо хроническим и имеет симптомы:
- неприятные ощущения в виде жжения, болезненности при попытке опорожнить пузырь (то есть дизурия);
- частые позывы на мочеиспускание;
- боль в надлобковой области, иногда также в пояснице;
- лихорадка (от 37 °C и ↑) – бывает не всегда;
- кровь в моче (гематурия).
Позывы в туалет в ночное время суток преобладают над дневными (никтурия). У маленьких детей вероятна общая интоксикация с высокой температурой тела, выраженной болью в животе. Новорожденный, не способный рассказать о своих ощущениях, плачет, отказывается от пищи.
Ее также называют бессимптомной, или латентной, из чего можно понять, что признаков недомогания у детей не возникает. Выявление микробных тел в моче зачастую происходит случайно – например, при профилактических обследованиях.
Это объясняется разными причинами:
- Бактерии попали в материал извне, например, со стенок емкости (произошло загрязнение, или контаминация).
- У ребенка есть очаг хронической скрытой инфекции в мочевых путях.
- Анализ взят до старта ярких проявлений болезни.
Проводится в условиях лаборатории. Так как материал собирают родители ребенка (или он сам, если речь идет о подростке), необходимо соблюдать все правила подготовки к исследованиям. Инструктаж проводится медицинскими работниками.
Материал нужно получить утром, после ночного сна. Ребенку не стоит накануне давать в пищу красящие продукты (морковь, свекла), капсулы витаминов. Предварительно проводится туалет наружных половых органов (чтобы смыть слизь).
- в стерильную сухую емкость с крышкой;
- в виде средней порции (первые 1-2 секунды ребенок писает в унитаз, затем в контейнер (от 50 до 150 мл), оставшийся материал не требуется);
- если планируется культуральное исследование, или бакпосев, мочой нужно пропитать тампон, который находится в стаканчике; им нельзя прикасаться к коже половых органов; возможен сбор в полиэтиленовый стерильный пакет.
При планировании бакпосева может проводиться пункция (прокол) или катетеризация (введение трубки через уретру) мочевого пузыря.
Это альтернативные варианты, использующиеся при затруднении с получением материала обычным способом. Рекомендуются, прежде всего, для детей до 4 лет, но могут проводиться в разном возрасте.
Цель – исключение контаминации (загрязнения) посторонними микроорганизмами и повышение точности анализа.
Микробные тела могут быть выявлены:
- При микроскопии образца мочи.
- При использовании химических методов экспресс-диагностики (нитритный, глюкозоспецифический, каталазный или ТТХ-тест).
Общий анализ мочи является первичным этапом, но по нему нельзя сказать, сколько бактерий находится в уретре и вышерасположенных отделах выделительной системы. К тому же, высока частота ложного определения наличия микробных тел.
Следует учитывать, что бактерии в моче у грудничка нельзя диагностировать с помощью нитритного теста, являющегося лучшим вариантом выбора для старших детей или взрослых.
При подозрении на наличие бактерий требуется оценивать и лейкоциты – это клетки, нарастающие при микробных воспалительных процессах. В норме они единичные (до 5), при патологии могут покрывать все поле зрения.
Таблица значений, то есть интерпретации:
| Надлобковая пункция мочевого пузыря | Катетеризация | Свободное опорожнение | |
| Положительный, есть инфекция | Любое количество микробов в КОЕ/мл (не ↓10 идентичных колоний) | ≥1000-50 000 КОЕ/мл | ≥ КОЕ/мл при наличии симптомов ≥ КОЕ/мл при отсутствии признаков патологии |
| Отрицательный, бактериурия не подтверждена | Нет бактериального роста | Значения до нижних границ «норма-патология» |
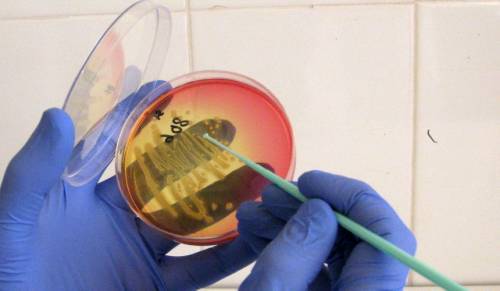
Используется для количественной оценки бактериурии. Материал контактирует со специальными питательными средами, и если на чашке Петри (емкость для исследования) появляются колонии микроорганизмов, их можно идентифицировать и проверить чувствительность к антибиотикам.
- тяжелая инфекционная интоксикация;
- переход острого заболевания в хроническую форму;
- распространение процесса из первичного очага (например, из уретры выше, к мочевому пузырю, почкам);
- сепсис.
Внимание! Даже при бессимптомной бактериурии может идти речь о хроническом очаге инфекции, что способно повлечь за собой обострение процесса (например, при переохлаждении) или провоцировать иммунные нарушения, аллергию, задержку развития.
Проводится амбулаторно (с визитами в поликлинику) или в стационаре (если пациент – грудничок, или его состояние внушает серьезные опасения). Основано, прежде всего, на медикаментозной терапии.
Это лечение, которое направлено на устранение причины неблагоприятного процесса. В случае бактериурии оно подразумевает использование антибиотиков. Их лучше подбирать в соответствии с оценкой чувствительности микробов.
- Активной (при наличии яркого воспалительного процесса).
- Превентивной (для предотвращения возникновения нарушений при бессимптомной бактериурии).
| Фармгруппа | Название | ||
| Пенициллины | «Амоксициллин» «Аугментин» | 3 месяца – 12 лет | Перорально (через рот) или внутривенно |
| Цефалоспорины | «Цефалексин» «Цефаклор» «Цефиксим» | ||
| Аминогликозиды | «Гентамицин» | ||
| Нитрофураны | «Нитрофурантоин» «Фурадонин» | С возраста 1 года |
После курса антибиотиков проводятся повторные анализы на бактериурию. Это культуральный тест, уже описанный в предыдущих разделах. Его выполняют не ранее чем через 7-14 дней после завершения приема лекарств.
Указанный вариант терапии направлен на устранение признаков, беспокоящих пациента при заболевании, сопровождающемся бактериурией:
| Лихорадка | Антипиретики («Парацетамол», «Ибупрофен») | Могут оказывать токсическое влияние, в частности, на печень, поэтому требуют строгой дозировки. Применяются лишь при выраженном повышении температуры тела |
| Рвота, диарея, сильная слабость | Преимущественно солевые растворы для коррекции обезвоживания (дегидратации) и устранения признаков интоксикации – 0,9 % натрия хлорид, «Регидрон», «Ионика» | Даются перорально (через рот) или вводятся внутривенно в зависимости от состояния ребенка и уровня риска |
Подмывания антисептиками и тем более попытки их введения в уретру в домашних условиях не рекомендуются. Программа терапии для ребенка расписывается педиатром, если состояние тяжелое, пациент должен находиться в стационаре.
В перечень превентивных мероприятий входят:
- Регулярное опорожнение мочевого пузыря и, что немаловажно, кишечника.
- Употребление достаточного количества жидкости.
- Отказ от избытка острых блюд.
- Предохранение ребенка от переохлаждения.
- Соблюдение требований гигиены области наружных половых органов и уретры.
Стоит следить за тем, чтобы у грудничка вовремя сменялись подгузники, а дети любого возраста не носили запачканное выделениями белье. Нельзя допускать, чтобы ребенок прикасался к области гениталий грязными руками. При мытье и посещении туалета нужно использовать для зоны промежности одноразовые мягкие салфетки.
Наличие бактерий в моче, превышающее общепринятые нормы, или бактериурия, во многих случаях явное свидетельство развития воспалительного процесса инфекционного характера в органах мочевыделительной системы. К сожалению, не всегда присутствие болезнетворных микроорганизмов можно распознать по выраженной симптоматике.
В отдельных ситуациях подобные патологии протекают скрыто, и заподозрить их визуально можно лишь тогда, когда болезнь запущена либо на ее фоне развились серьезные осложнения. Чтобы предотвратить возникновение бактериурии следует знать причины появления микроорганизмов в моче, пути их попадания и основные способы избавить себя и своих близких от возможного распространения инфекции.
Главным, и к тому же самым простым, вариантом контроля состояния организма является общий анализ мочи. Поэтому нужно разобраться, как часто и когда конкретно его необходимо проходить для минимизации рисков формирования очагов воспаления в мочевыводящих органах.
Изначально следует отметить, что у здорового человека в органах мочевыделительной системы микроорганизмы отсутствуют, то есть слизистая поверхность стерильна. Единственным исключением является дистальный участок уретры (мочеиспускательного канала), в который могут попадать бактерии, входящие в состав микрофлоры кишечника и половых органов (преимущественно у женщин).
При этом бактерии, обитающие в уретре, относятся к условно-патогенным, которые при концентрации, определяемой как норма, не опасны для организма и, следовательно, не могут привести к развитию воспалительного процесса.
К таким видам относятся стафилококки, энтерококки, кандиды, клостридии, и их показатели в моче не должны превышать 104 в 1 мл.
Увеличение численности данных микроорганизмов становится причиной возникновения различных воспалительных заболеваний.
Справка! Бактериурия бывает истинной и ложной, или срытой. Первая характеризуется соответствующей симптоматикой, которая, как правило, заставляет больного обратиться за медицинской помощью. Тогда как второе состояние не сопровождается никакими признаками, и его обнаруживают лишь при проведении анализа мочи.
Учитывая, что повышенные бактерии в анализе мочи определяются при воспалительных заболеваниях мочевыделительной системы, вызванных инфекционными микробами, основными симптомами, сопровождающими бактериурию, будут следующие:
- частые позывы к мочеиспусканию (иногда ложные с уменьшением объема выделяемой жидкости);
- болевые ощущения различного характера при походе в туалет по малой нужде;
- проблемы с мочеиспусканием – недержание (у детей нередко ночное), жжение, зуд, в моче виден осадок или хлопья;
- затруднения при опорожнении мочевого пузыря, гнойное или кровянистое отделяемое из уретры;
- изменение оттенка мочи, помутнение, а также появление специфического запаха;
- повышение температуры тела (может подниматься до 38-39º), озноб, тошнота, рвота, головокружение, общая слабость;
- ноющая, тянущая, иногда режущая боль внизу живота, паху, промежности или поясничной области.
Разумеется не каждое заболевание сопровождается всем комплексом вышеперечисленных симптомов, и благодаря их характерному сочетанию врачу удается сделать предположение о наличии того или иного заболевания.
К примеру, при цистите – воспалении мочевого пузыря – основными признаками бывают боли в паху и промежности, ложные позывы к мочеиспусканию и частые болезненные походы в туалет.
Также может появиться кровь в моче – гематурия.
Тогда как при патологиях, связанных с воспалением почек, – нефрит, пиелонефрит (воспаление лоханки) и гломерулонефрит (воспаление клубочков) будет высокая температура до 39º, боль в пояснице, общая слабость.
Кроме этого, наблюдается изменение характеристик мочи: помутнение, пиурия (гной в урине), гематурия различной степени выраженности, слизь и появление неприятного запаха.
В анализе мочи при таких заболеваниях одновременно повышены и лейкоциты, и бактерии.
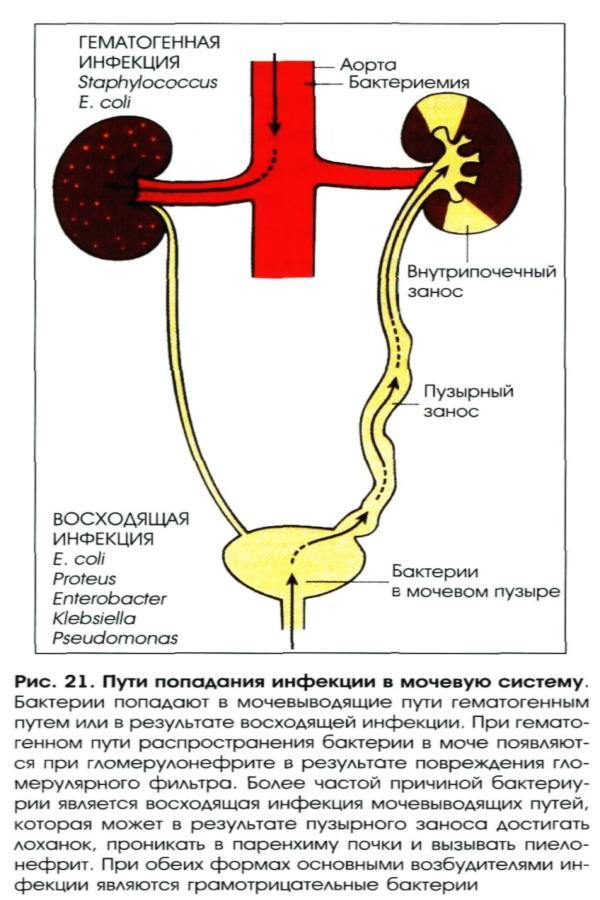
Основных причин появления в моче бактерий четыре, и их еще называют путями попадания или проникновения. Это восходящий, нисходящий, лимфогенный и гематогенный.
Подразумевает поднятие инфекции по мочевыводящему тракту при заболеваниях нижних путей (цистита, уретрита и уретерита (воспаления мочеточника)). Наиболее подвержены таким заболеваниям особы женского пола, так как их анатомическое строение способствует попаданию из кишечника в мочеиспускательный канал микроорганизмов даже при неправильном подмывании.
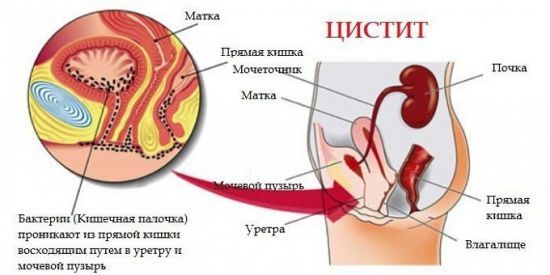
Короткая и близко расположенная уретра очень уязвима для болезнетворных бактерий, особенно при снижении иммунной функции организма. Отсутствие надлежащего лечения ведет к распространению инфекции на верхние отделы, в результате чего могут развиться воспалительные процессы в почках, что и станет причиной бактериурии.
Передача инфекции происходит строго наоборот, то есть при проникновении болезнетворных микробов в верхнюю половину тела (например, в дыхательные пути или органы пищеварительной системы). По мере развития заболевания инфекция попадает в ниже находящиеся органы – почки, мочеточники, мочевой пузырь. Первые два пути относятся к наиболее частым причинам появления бактериурии.
Бактерии распространяются от инфицированного лимфоузла, непосредственно связанного с пораженным органом, и по току лимфы проникают в мочевыводящую систему.
Заражение мочевыделительной системы происходит по такому же принципу, как и при предыдущем пути, разница заключается в жидкости-распространителе. В данном случае – это кровь.
Обязательно после перенесенных простудных и инфекционных заболеваний органов дыхания нужно сдать общий анализ мочи, чтобы исключить риск распространения болезнетворных микробов на почки, мочеточники или мочевой пузырь.
Исследование мочи на бактерии можно осуществлять различными способами. К ним относятся следующие. Общий анализ мочи, хоть и позволяет обнаружить наличие микроорганизмов, но только при исследовании микроскопического осадка. Тогда как присутствие последнего уже свидетельствует об отклонениях в организме и должно стать причиной последующих обследований.
ТТХ (Трифенилтетразолия хлорид)-тест, в основе которого лежит свойство реактива окрашиваться под воздействием продуктов жизнедеятельности микроорганизмов в красный цвет.
Тест Грисса, подразумевающий превращение нитратов в нитриты при взаимодействии с мочой, содержащей микробы и вырабатываемые вследствие их метаболизма вещества. Исследование проводится только взрослым людям, и его степень достоверности невысока – около 50%.
Это объясняется отсутствием у некоторых бактерий ферментов, имеющих в составе нитраты.
Как делают УЗИ мочевого пузыря?
Глюкозный редукционный тест – заключается в проверке уровня глюкозы в утренней порции мочи. Если обнаруживают недостаток сахара относительно нормы, делают вывод о наличии бактерий.
Из-за того, что микроорганизмы повышены, потребляемое количество глюкозы увеличивается, почему собственно ее уровень и падает. Данная методика также не является высокоточной, но зато дает возможность быстро определить бактериурию на начальной стадии.
Бактериальный посев мочи, или бакпосев, – считается самой информативной диагностикой, позволяющей не только выявить присутствие патогенной или большого количества условно-патогенной флоры, но и подсчитать ее количество. Кроме того, в ходе исследования проводится определение чувствительности микробов к антибиотикам, что помогает назначить наиболее подходящее лечение.

К минусам методики можно отнести продолжительность выполнения, так как ее суть заключается в высевании бактерий на питательной среде (агар, бульон), а это занимает 5-7 суток. Причем собранную мочу необходимо доставить в лабораторию не позднее 1-2 часов, так как, если образец находится в помещении при комнатной температуре длительное время, его химические свойства могут измениться.
Внимание! Для проведения бактериологического анализа очень важно правильно собрать образец мочи, в противном случае результат будет недостоверный и процедуру придется повторить.
Чтобы правильно сдать анализ, следует соблюсти несколько несложных рекомендаций, которые избавят от повторных процедур и предоставят врачу достоверную информацию. Особенно необходимо учесть данные правила женщинам, так как у мужчин обычно сложностей со сбором подобного биоматериала не происходит.
Во-первых, нужно приобрести специальный контейнер в аптеке. Можно и самостоятельно подготовить емкость, но желательно прокипятить ее, так как по умолчанию моча собирается в стерильную тару.
Во-вторых, перед непосредственным забором образца нужно провести тщательный туалет внешних половых органов.
Для этого рекомендуется использовать детское мыло, не содержащее никаких отдушек и антибактериальных компонентов.
Подмываться нужно спереди назад, чтобы избежать попадания бактерий из половых органов в уретру – особенно это касается женщин. Кроме того, с этой же целью им следует закрыть вход во влагалище ватным тампоном. Во время менструации сдавать анализ мочи не рекомендуется, но при необходимости нужно воспользоваться тампоном и повторно провести туалет половых органов.
При сборе образца важно, чтобы края контейнера не касались кожных покровов или слизистых, так как они содержат бактериальную микрофлору и достоверность анализа будет утрачена. Для теста берется средняя порция утренней мочи, то есть сначала нужно подмыться, потом спустить первую часть урины в унитаз, последующую в контейнер (не более 20 мл) и остаток также в унитаз.
Как уже упоминалось выше, полученный образец нужно как можно быстрее отправить в лабораторию (не позднее 1-2 часов) либо поставить в холодильник при температуре 4-6º. Хранить в таких условиях мочу можно не дольше 5-6 часов, в противном случае ее химический состав подвергнется изменениям.
Учитывая, что наличие в образце мочи бактерий является не заболеванием, а лишь отдельно взятым признаком, то лечить нужно саму патологию, опираясь на всю присутствующую симптоматику. Поэтому первым делом врачу потребуется выяснить, какие именно возбудители стали причиной болезни и ее локализацию, то есть установить диагноз.
Безусловно, лечение будет напрямую зависеть от вида бактерий, возраста пациента и его состояния. Как известно, избавиться от патогенных микробов можно лишь в результате приема антибиотиков.
Но, к примеру, беременным не рекомендуется проводить антибактериальную терапию, значит, при ее острой необходимости врач будет учитывать срок и соотносить пользу с возможным вредом для развивающегося плода.
Справка! Период вынашивания ребенка сплошь и рядом сопровождается бактериурией, а если конкретнее, то в 5 раз чаще, чем у небеременных женщин. Это связано с растущей маткой, которая сдавливает мочевой пузырь, мочеточники или даже почки, что приводит к застою мочи и увеличению условно-патогенной микрофлоры.
Опираясь на то, какие в моче обнаружены бактерии и их чувствительность к конкретной группе препаратов антибактериального действия, врач выписывает соответствующее лекарство. Антибиотики назначаются курсами продолжительностью 5-10 дней, которые ни в коем случае нельзя прерывать без консультации врача, даже если симптоматика полностью пропала.
Это может привести к появлению устойчивых штаммов, трудно поддающихся лечению и требующих более длительного курса. К тому же, по всей вероятности, придется подбирать другой антибиотик, на что потратится дополнительное время и средства, а за этот период заболевание будет прогрессировать и может вызвать различные осложнения.
Наиболее эффективными антибактериальными средствами являются:
- Максипим – отлично справляется с терапией подавляющего большинства штаммов стафилококков и стрептококков и при этом хорошо переносится детьми и беременными. Практически не имеет противопоказаний – единственное, что наблюдается при его применении – это индивидуальная чувствительность к составляющим.
- Цефурабол – антибиотик цефалоспоринового ряда второго поколения. Его действие направлено на уничтожение грамотрицательных и грамположительных бактерий. Эффективен при лечении многих заболеваний мочевыделительной системы – цистита, нефрита, пиелонефрита. Также используется при симптоматической бактериурии.
- Фуразолидон, Фуразидин – антибактериальные препараты нитрофурановой группы. Лекарства практически не вызывают резистентности (устойчивости к терапии) патогенных микроорганизмов и имеют широкий спектр действия.
При повышении температуры, что часто отмечается при воспалительных процессах в почках, назначаются жаропонижающие препараты, а болевые проявления купируются при помощи спазмолитиков и болеутоляющих средств. То есть при необходимости проводится симптоматическая терапия, направленная на конкретные жалобы пациента.
Для скорейшего выздоровления больного врач дополнительно назначит коррекцию образа жизни.
Сюда входит правильное питание, не содержащее острой, копченой, жирной и маринованной пищи, отказ от физических нагрузок на время лечения и алкоголя. Кроме того, порекомендует пить много жидкости.
Это может быть обычная негазированная вода, чай, компоты и т.д. Для урегулирования кислотности хорошо подходит клюквенный морс.
Практически всегда при инфекционных заболеваниях мочевыделительной системы назначаются мочегонные чаи и отвары лекарственных растений, таких как толокнянка, почки и листья березы, плоды шиповника. Благодаря им увеличивается количество жидкости в организме, а значит, и ее выделение, что помогает вымывать микроорганизмы из мочевыводящего тракта.
Памятка пациентам. Очень важно не забывать о том, что четкое и безукоризненное выполнение всех предписаний и рекомендаций врача – верный путь к скорейшему и эффективному излечению.
А последующий контроль посредством бактериального посева мочи – возможность убедиться в избавлении от заболевания и отсутствии факторов для ее рецидивов.
Потратив всего немного времени, можно уберечь себя от неприятной симптоматики в будущем и развития серьезных осложнений, способных повлиять на качество жизни.
Термин бактериурия означает наличие микроорганизмов в моче, выявляемых при лабораторном исследовании. По общепринятой классификации заболеваний (код МКБ-10) бактериурия обозначается кодом N.39.
0, что означает инфицирование мочевыводящих путей без установления определенной локализации. В норме содержимое мочевого пузыря считается стерильным, т. е.
наличие бактерий — это патология, требующая дальнейшего обследования.
Даже минимальное присутствие микроорганизмов в моче считается патологическим.
Основными показателями при детальных исследованиях становятся:
- количество бактерий на 1 мл мочи;
- род микроорганизмов.
Поэтому вне зависимости от возрастной группы и статуса человека (беременная женщина, грудной ребенок, человек пожилого возраста и т. д.) присутствие любого вида бактерий в моче — патология. Основная причина — воспалительные заболевания почек или мочевыводящего канала (мочеточников, мочевого пузыря, уретры).
У детей, особенно младшего возраста, бактериурия чаще всего возникает из-за воспаления мочевого пузыря.
Ребенку не сложно застудить мочевой пузырь, особенно маленьким девочкам: достаточно промочить ноги во время прогулки или пробежаться по холодному полу босиком.
Отсутствие надлежащей гигиены сказывается на результатах общего анализа мочи, поэтому перед сбором анализа настоятельно рекомендуется тщательно подмыть ребенка.
- Женщины намного чаще мужчин страдают от воспалительных заболеваний мочевого пузыря и уретры из-за относительно короткого уретрального канала при которых и наблюдается бактериурия.
- Инфекция у женщин, попадая в уретру, довольно быстро поднимается выше, в мочевой пузырь, где присутствуют все благоприятные условия для развития патогенной микрофлоры.
- Кроме того, статистически каждой второй женщине знакома симптоматика цистита (острого или хронического):
- частые острые (нестерпимые) позывы к мочеиспусканию;
- тянущая боль в нижней части живота и наружных половых органах (больших половых губах, клиторе);
- тянущие боли в нижней части поясницы;
- сильное жжение при справлении малой нужды;
- изменение цвета мочи: появление выраженного осадка, помутнение (собственно, бактериурия), присутствие слизи и примеси крови (гематурия).
Важно понимать, что при сборе мочи для лабораторного исследования должны соблюдаться определенные правила гигиены.
Бактерии и различные микроорганизмы покрывают тело человека, внутренняя микрофлора влагалища содержит несколько видов микроорганизмов.
Кроме того, в собираемую для анализа мочу могут попадать микроорганизмы из кишечника (через анальное отверстие и фекальные массы). Поэтому подмывание (с мылом или иными средствами для интимной гигиены) — неотъемлемая часть анализа мочи.
Хронический пиелонефрит может вызывать бессимптомную бактериурию. Клиническая картина полностью отсутствует: человек не жалуется ни на болезненность при мочеиспускании, ни на боли в пояснице (в области почек), ни на задержку мочи.
Но лабораторные исследования выявляют присутствие различных видов микроорганизмов.
Относительно часто хронический пиелонефрит встречается у беременных женщин, особенно если беременность была незапланированной (женщина не прошла комплексное обследование перед зачатием).
- Непосредственное воспалительное заболевание почек или мочеиспускательного канала (первичное или вторичное);
- Заболевания кишечника или прямой кишки (запоры, геморрой);
- Воспалительные инфекционные заболевания женской половой системы (яичников, матки, влагалища);
- Воспаление предстательной железы (у мужчин).
Бактериурия характерна для воспалительных процессов почек. Пиелонефрит , особенно хронический, может протекать бессимптомно, но патогенная микрофлора выявляется при общем анализе мочи. Путь попадания бактерий в мочу очевиден: очаг поражения локализуется в почке, реже в обеих.
Воспаления мочеточника развиваются относительно редко. Могут быть вызваны обструкцией (закупоркой) мочевого протока или лоханки, что приводит к застою мочи. Застой мочи дает о себе знать резкой тянущей болью в области поясницы, поэтому чаще всего люди самостоятельно обращаются за медицинской помощью.
Воспалительные процессы в мочевом пузыре сопровождаются резкой, ярко выраженной тянущей болью. В полости мочевого пузыря развиваются патогенные микроорганизмы, что и провоцирует бактериурию на выходе (изначально моча, спускающаяся из почек, не имеет бактериологических примесей).
Заболевания инфекционного характера, сопровождающиеся воспалением и бактериологическим поражением, могут локализоваться в уретре. Зачастую уретриту вызваны венерическими заболеваниями — хламидиозом, гонореей, реже — сифилисом.
У мужчин уретрит может проявляться покраснением внешних краев мочеиспускательного канала. При этом состоянии в моче определяются не только микроорганизмы, но и примеси ноя, крови, белка.
Уретрит, вызванных гонореей или хламидиозом, может не проявляться у женщин до беременности, но дает знать о себе на 3-5 месяце беременности.
Тоже касается детей первого года жизни: при прохождении через родовые пути малыш “цепляет” вредоносные микроорганизмы, что приводит к развитию заболевания. Первые симптомы могут проявляться только на 2-4 месяце жизни.
Стенки нижних отделов кишечника граничат с мочеиспускательным каналом и стенками влагалища (у женщин).
Поэтому хронические запоры (в том числе возникающие во время беременности), воспаление геморроидальных узлов (геморрой), воспаление предстательной железы (у мужчин) могут спровоцировать проникновение бактерий из кишечника в полость мочевого пузыря и уретры.
Но чаще всего бактериурия появляется из-за ненадлежащей гигиены половых органов: вместе с содержимым кишечника или влагалища микроорганизмы попадают на поверхность уретрального канала (мочеиспускательного отверстия), откуда просачиваются в саму уретру, а далее вверх, поражая мочевой пузырь, мочеточники и даже почки.
Пути попадания бактерий в мочу
Можно выделить несколько основных классификаций бактериурии:
- По наличию симптомов: истинная и ложная (бессимптомная).
- По распространению первопричины: восходящая и нисходя
- По возбудителю: стафилококковая, колибациллярная, стрептококковая, гонококковая.
Истинность или ложность бактериурии определяется при дальнейшем обследовании, после первичного выявления бактерий в моче. Истинной называется та форма, при которой размножение микроорганизмов происходит непосредственно в органах мочевыводящей системы.
Ложная, или бессимптомная бактериурия характерна для сопутствующих заболеваний и состояний, таких как:
Восходящая и нисходящая бактериурия также определяется после выявления очага воспаления. Восходящий вид характерен для очага инфекции, расположенного в уретре или мочевом пузыре — при этом бактерии как бы поднимаются по мочеиспускательному каналу, могут вызывать воспаления почек.
Нисходящая бактериурия — характерное проявление пиелонефрита и обструкции мочеточника, когда очаг воспаления расположен в верхних отделах мочевыделительной системы.
Вид микроорганизмов, находящихся в моче, выявляется с помощью бактериального посева. Стафилококки относятся к условно-патогенной микрофлоре: миллионы различных стафилококков обитают на коже человека и способны вызывать воспаления и бактериурию только при ослаблении иммунитета.
Колибациллярная бактериурия характеризуется наличием кишечной палочки (Escherichia coli) в моче. Такое заражение может происходить при патологических процессах в кишечнике и несоблюдении правил личной гигиены.
Стрептококки зачастую обнаруживаются в моче у людей, перенесших соответствующие возбудителю заболевания:
- ангину;
- пневмонию;
- стрептококковый бронхит;
- скарлатину;
- пародонтит;
- отит.
При этом проникновение стрептококков в мочу обусловлено резким снижением активности иммунной системы. Также возможно заражение ребенка во время родов или при половом соитии.
Гонококки — вестники гонореи (венерического заболевания). Поэтому тем, у кого в моче обнаружено даже незначительное количество гонококков рекомендуется посетить венеролога и сдать соответствующие анализы.
На видео о бессимптомной бактериурии у беременных:
Симптоматика бактериурии может быть весьма разнообразной — от бессимптомного течения до острых болей. Бактериурия — это не самостоятельное заболевание, а клинический симптом ряда патологических процессов, зачастую воспалительных, протекающих в организме.
Самостоятельно выявить бактериурию можно с помощью наблюдения за цветом собственной мочи. Если моча мутная, имеет неприятный запах (от кислого до запаха гнилых овощей), в ней выпадает осадок в виде хлопьев или присутствует слизь — то скорее всего так проявляется бактериурия.
Показательно норма — отсутствие бактерий и иных примесей. Наличие микроорганизмов считается патологией.
В случае бактериурии для подтверждения результатов проводится повторный сбор и анализ мочи, перед которым пациенту рекомендуется тщательно подмыться. В условиях стационара подмывание может осуществляться медсестрой или санитаркой.
Предпочтительнее использовать стерильную емкость для сбора материала, но для общего анализа мочи зачастую используется чистая сухая тара.
Правила сбора мочи для общего анализа:
- Тщательно подмыться теплой водой с применением мыла или иных средств для интимной гигиены.
- Собирается средняя порция мочи.
- Касание краев тары (контейнера) должно быть исключено.
- Женщины не должны сдавать материал во время менструации, но при острой необходимости во влагалище необходимо вставить тампон, после чего повторно подмыться. Кроме того, использование тампона рекомендовано и женщинам без менструации (во время беременности и после менопаузы) во избежании попадания выделений из влагалища в собираемый материал. Мужчинам необходимо оголить головку полового члена, отодвинув крайнюю плоть.
Важно доставить мочу в лабораторию в течении часа после сбора. При долгом нахождении в помещении с комнатной температурой моча может изменить физико-химические свойства, что приведет к получению ложных результатов.
Для бактериального посева необходимо собирать мочу в стерильный контейнер, соблюдая вышеперечисленные условия. Анализ проводит в течение 3-7 дней,путем помещения материала в контейнер (чашку Петри) с питательной средой. Определяется не только наличие микроорганизмов, но и их разновидность и чувствительность к различным группам антибиотиков.
Как лечить заболевание, вызвавшее бактериурию, зависит от рода микроорганизмов и их чувствительности к антибактериальным препаратам.
В ряде случаев, например при цистите, достаточно эффективным средством является применение биоактивных лекарственных растений:
При отсутствии патологии почек показано обильное питье и применение мочегонных трав и препаратов, способствующих вымыванию бактерий:
- укроп;
- петрушка;
- сельдерей (в том числе и сок).
У женщин, страдающих от хронического цистита и при беременности, большой популярностью пользуется натуральное средство — Фитолизин.
Фитотерапия может применяться как способ самолечения у детей и у беременных женщин при условии отсутствия аллергии и индивидуальной непереносимости.
Не стоит забывать, что любое самолечение — серьезный и ответственный шаг, поэтому необходима хотя бы консультация врача.
Медикаментозная терапия и дозировка препарата подбираются индивидуально, в зависимости от возраста пациента, состояния здоровья, сопутствующих заболеваний и состояний.
Могут использоваться следующие виды препаратов:
При лечении гонококковой инфекции используется цефтриаксон, ципрофлоксацин, спектиномицин. При пиелонефрите — 5-НОК, Палин, Лораксон, Амоксиклав.
Основные препараты для лечения бактериурии в зависимости от первопричины
источник

 Бактерии в моче без причины не появляются. Этот лабораторный признак входит в комплекс симптомов, наблюдающихся при различных заболеваниях. Острые воспалительные процессы сопровождаются и другими признаками:
Бактерии в моче без причины не появляются. Этот лабораторный признак входит в комплекс симптомов, наблюдающихся при различных заболеваниях. Острые воспалительные процессы сопровождаются и другими признаками: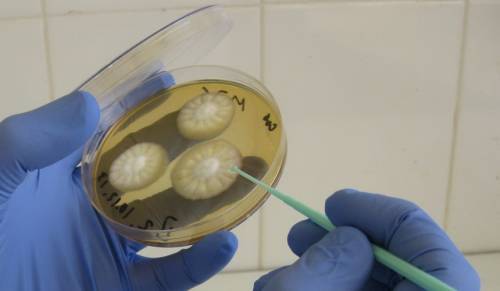
 Кроме бактериурии, при воспалительном процессе общий анализ мочи покажет, что повышены лейкоциты (лейкоцитурия). Их умеренное количество означает, что воспаление приобрело хронический характер или протекает не тяжело. Огромное число лейкоцитарных клеток (более 50, сплошь закрывающих поле зрения) – признак выраженной воспалительной реакции организма. Однако повышенные лейкоциты без бактериурии не всегда свидетельствуют о воспалении. В норме под микроскопом можно увидеть единичные белые кровяные тельца, причем у девочек и у женщин их обнаруживается больше. Допустимое количество – 5 лейкоцитов в поле зрения. Если почки серьезно поражены, они плохо фильтруют белок, и он попадает в мочу (протеинурия). Повреждение тканей в любом отделе мочевых путей – причина появления эритроцитов. В ряде случаев может понадобиться клеточный анализ.
Кроме бактериурии, при воспалительном процессе общий анализ мочи покажет, что повышены лейкоциты (лейкоцитурия). Их умеренное количество означает, что воспаление приобрело хронический характер или протекает не тяжело. Огромное число лейкоцитарных клеток (более 50, сплошь закрывающих поле зрения) – признак выраженной воспалительной реакции организма. Однако повышенные лейкоциты без бактериурии не всегда свидетельствуют о воспалении. В норме под микроскопом можно увидеть единичные белые кровяные тельца, причем у девочек и у женщин их обнаруживается больше. Допустимое количество – 5 лейкоцитов в поле зрения. Если почки серьезно поражены, они плохо фильтруют белок, и он попадает в мочу (протеинурия). Повреждение тканей в любом отделе мочевых путей – причина появления эритроцитов. В ряде случаев может понадобиться клеточный анализ.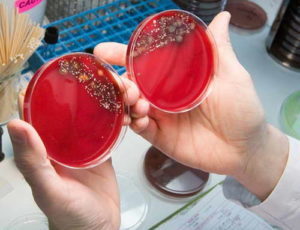 Как ни стараться свести к минимуму случайное попадание микробов, собрать полностью стерильную мочу невозможно. Поэтому расшифровка анализа всегда выявляет незначительное количество разных бактерий. Чтобы установить наличие микроорганизмов в моче, достаточно увидеть их под микроскопом (бактериоскопическое исследование), а чтобы выяснить их количество необходимо сделать посев мочи. Бакпосев на питательную среду осуществляют, чтобы вырастить бактериальную колонию микробов, после этого подсчитывают их количество. Прежде чем лечить бактерии в моче, в лабораторных условиях на них начинают воздействовать разными антибиотиками, чтобы определить чувствительность к препаратам.
Как ни стараться свести к минимуму случайное попадание микробов, собрать полностью стерильную мочу невозможно. Поэтому расшифровка анализа всегда выявляет незначительное количество разных бактерий. Чтобы установить наличие микроорганизмов в моче, достаточно увидеть их под микроскопом (бактериоскопическое исследование), а чтобы выяснить их количество необходимо сделать посев мочи. Бакпосев на питательную среду осуществляют, чтобы вырастить бактериальную колонию микробов, после этого подсчитывают их количество. Прежде чем лечить бактерии в моче, в лабораторных условиях на них начинают воздействовать разными антибиотиками, чтобы определить чувствительность к препаратам.



 Escherichia coli;
Escherichia coli;