Инфекционные болезни развиваются в связи с попаданием в организм человека вирусов, бактерий, грибков, паразитов и могут привести к большим осложнениям здоровья. Поэтому для обследования человека на присутствие у него инфекционной болезни делают анализы на инфекции.
Наиболее изученными и распространенными факторами являются следующие:
- ослабление иммунитета человека, связанное с пороками печени, сердца, легких, сосудов;
- дети младшего возраста и пожилые люди;
- злокачественные образования, болезни крови;
- снижение защитных функций слизистых носа и горла;
- природные факторы (высокая влажность, ветер, холод);
- несоблюдение правил личной гигиены;
- незащищенный контакт с зараженным человеком.
В случае подозрения на инфекционное заболевание следует обратиться к специалистам.
Симптомы проявления заболевания инфекционной природы:
- повышенная температура;
- желтизна кожи, изменение мочи, стула;
- появление высыпаний на коже;
- длительная аллергия, которая не проходит после курса приема антигистаминных препаратов;
- длительные нарушения стула;
- слабость в мышцах, головная боль, быстрая утомляемость;
- любые изменения организма после контакта с зараженным человеком, укусов животных или насекомых.
Появление этих симптомов должно навести на мысль сдать соответствующие анализы.
Для диагностики на определение наличия у человека инфекции применяют такие методы:
- Прямые (бакпосев, ПЦР-диагностика, ИФА-метод, определяющий антигены бактерий).
- Непрямые (серология — ИФА, РА, РНГА, РПГА, РТГА).
Суть прямых методов заключается в обнаружении возбудителей инфекции, а также их антигенов. Чтобы определить бактерию или вирус, спровоцировавшие заболевание, проводят посев материала. Результатов такого метода приходится ждать около 10 дней, поэтому сегодня на помощь этой методике пришло ПРЦ-исследование, которое определяет антигены возбудителя (ДНК, РНК).
К прямым методам относится диагностика на выявление паразитов (яйца глистов и простейших). Самым распространенным методом непрямой диагностики является серология. Серологические анализы на инфекции используют для определения в биоматериале антител к возбудителю инфекционного заболевания. Работа антител заключается в защите организма от возбудителей, благодаря чему можно определить причину болезни. Серология изучает сыворотку крови.
Однако серологический анализ крови на инфекции не дает 100% чувствительности к заразителю, результаты такой диагностики оценивают с учетом клинических симптомов болезни. Для серологической диагностики берут слюну, сыворотку крови или фекалии. Серологический анализ крови помогает определить эффективность лечения, а также может установить рецидив болезни. С помощью серологии можно диагностировать амебиаз, лямблиоз, цистицеркоз, трихинеллез. Расшифровка серологии крови входит в компетенцию лаборатории.
Скрытые инфекции — это болезни, которые могут не говорить о себе на протяжении многих месяцев или даже лет. Это может быть папилломавирус человека, уреоплазмоз, хламидиоз и др. Если бактерии вовремя не обнаружить и не начать терапию, то существует высокая вероятность осложнений, не исключая бесплодия у женщин.
Когда есть необходимость сдать анализы на скрытые инфекции:
- сексуальный контакт без презерватива;
- перед желаемой беременностью и во время вынашивания ребенка.
- неспецифические выделения из половых органов;
- болевые ощущения в нижней части живота;
- дискомфорт в виде зуда в половых органах;
- новые образования на органах;
- резкое снижение веса.
Если вовремя диагностировать ЗППП и начать правильно назначенное лечение, то терапия имеет достаточно положительные прогнозы.
Сегодня существуют такие виды анализов на определение скрытых инфекций, как:
- Лабораторная бактериоскопия, которая изучает посев бактерий с помощью микроскопа. Бактериологический материал для диагностики какое-то определенное время держат в питательной среде и высеивают, выявляя возбудителя недуга. Анализ на скрытые инфекции непременно проводят, планируя зачатие ребенка.
- Иммуноферментный анализ диагностирует обратную реакцию организма на возбудителя. Для этого используют кровь, околоплодные воды, сперму и др. биоматериалы. Минус этого исследования на скрытые инфекции в том, что оно не обнаруживает бактерию или вирус, вызвавший появление заболеваний, а реакцию на них организма.
- Реакция иммунофлюоресценции. Эффективность метода 70% из 100. С помощью этого анализа можно определить сифилис.
- Полимеразная цепная реакция — один из самых современных способов диагностики крови на инфекции. Суть метода в выявлении ДНК и РНК возбудителей заболевания. Для анализа отбирают кровь, выделения из половых органов, слюну. Благодаря данному анализу можно не только диагностировать скрытые инфекции, но и определить число конкретных микроорганизмов в организме больного.
Сдать определенные анализы на инфекции должна женщина, планируя вынашивание ребенка, и желательно в первые месяцы беременности. Наличие инфекций может негативно повлиять на протекание беременности и на развитие эмбриона. В редких случаях инфекции могут стать фактором, вызвавшим выкидыш, или причиной бесплодия. Результат на скрытые инфекции иногда приходится ждать около 10 дней.
Чтобы анализ крови на скрытые инфекции показал более реальный результат, нужно провести правильную подготовку.
Правила подготовки перед тем, как сдать анализы на инфекции:
- Закончить принимать антибиотики, витамины и иммунные препараты за месяц до анализа.
- Избегать сексуальных контактов 2 дня до диагностики на инфекции.
- Не принимать противозачаточные таблетки, свечи, мази и т.д. для интимной гигиены за сутки до диагностики.
- Сдачу крови на инфекции женщинам желательно делать на 6-7 дне цикла.
- Поскольку инфекционные заболевания трудно выявить, рекомендуется «провоцировать» инфекции, употребляя спиртное, вредную пищу накануне диагностики.
- За 2 часа до анализа не рекомендуется мочиться.
Материал для исследования не берут во время месячных у женщин. И у мужчин, и у женщин анализы на скрытые инфекции делают из локтевой вены.
источник
С различными инфекционными заболеваниями в своей жизни сталкивается каждый человек на планете. Некоторые переболевают инфекциями по нескольку раз за год, а часть населения имеют хронические инфекционные заболевания и наблюдаются у врача пожизненно.
Инфекционные болезни – это обширная группа заболеваний, поражающих животных и человека, возникающие вследствие попадания в организм различных микроорганизмов (бактерии, вирусы, грибы, паразиты) и развития серьезных нарушений здоровья. Острые инфекции протекают циклично, некоторые из них при определенных условиях имеют проградиентное течение с формированием хронического заболевания.
1) Снижение иммунологического статуса больного (первичные или вторичные иммунодефициты), к которому относятся сопутствующие болезни (заболевания легких, печени, сердца, сосудов, почек), определенный возраст (дети раннего возраста и пожилые люди), онкологические заболевания, заболевания крови, состояние после трансплантации органов и тканей.
2) Снижение резистентности (сопротивляемости) входных ворот инфекции (слизистые, через которые идет инфицирование человека и проникновение возбудителя в кровь). К снижению резистентности приводят частые простудные заболевания, удаление миндалин, оперативные вмешательства, хронические воспалительные заболевания желудочно-кишечного тракта и др.
3) Погодные факторы (переохлаждение, повышенная влажность, ветер).
4) Пренебрежение элементарными правилами личной гигиены (ежедневный туалет ротоглотки, тела, интимных зон, мытье рук)
5) Пренебрежение элементарными средствами защиты в случае контакта с больными инфекциями людьми (маска, кратковременный контакт, профилактические средства, вакцинация).
Для решения многочисленных вопросов и проблем, связанных с инфекционными заболеваниями, существует специалист – врач-инфекционист. Где найти такого доктора? В любом лечебно-профилактическом учреждении (поликлиника), где ведется ежедневный прием пациентов определенного района населенного пункта.
1. Гепатология (специфические и неспецифические заболевания печени и ЖВП, острые и хронические вирусные гепатиты А, В, С, D, Е, G, циррозы печени вирусной этиологии)
2. Заболевания желудочно-кишечного тракта (острые и хронические кишечные инфекции, дисбактериоз кишечника, специфические заболевания кишечника – брюшной тиф, паратифы и др.)
3. Паразитология (заболевания, вызванные простейшими (лямблиоз, амебиаз), гельминтозы (описторхоз, аскаридоз и другие)
4. TORCH-инфекции (ЦМВИ, ВПГ, токсоплазмоз, краснуха). Консультируются женщины на этапе планирования беременности, беременные женщины, другие пациенты с данными инфекциями.
5. Герпетические инфекции (любые пациенты с проявлениями или положительными лабораторными тестами на цитомегаловирус, вирус простого герпеса 1 и 2 типов, Вирус Эпштейн-Барр – ВЭБ, с синдромом хронической усталости, пациенты с «опоясывающим герпесом» (Herpes Zoster).
6. Иммунодефицитные состояния (часто болеющие пациенты , лица с хроническими поражениями носоглотки).
7. Последствия укуса клещей (подозрение на боррелиоз, клещевой энцефалит)
8. Нейроинфекции (менингиты различной этиологии, энцефалиты)
9. ВИЧ-инфекция
10. Особо опасные инфекции (холера, чума, геморрагические лихорадки) и многое другое.
1) Температура – самый частый симптом инфекционного заболевания. Это может быть высокая температура в течение нескольких дней без характерных симптомов ОРЗ или наоборот невысокая (субфебрильная) температура в течение длительного времени (2 недели и более) без определенной причины.
2) Нарушения цвета кожных покровов и склер глаз (желтуха), изменение цвета мочи, стула.
3) Появление сыпи любого характера, особенно на фоне подъема температуры.
4) Аллергические проявления длительные и без особого успеха после лечения у аллерголога.
5) Нарушения стула разного характера (от частого в течение короткого промежутка времени до полужидкого в течение 2х и более недель).
6) Неспецифические симптомы: слабость утомляемость, головные боли, мышечная слабость и другие.
7) Любые симптомы после характерного эпидемиологического анамнеза (контакта с больным, укусов насекомых, грызунов, контакта с больным скотом, другими животными и птицами, выезда за пределы страны с посещением любых стран с субтропическим и тропическим климатом).
Эти симптомы должны заставить вас обратиться к врачу незамедлительно. Самый ранний метод первичной диагностики инфекционного заболевания – консультация врача-инфекциониста (при отсутствие такового — терапевта). Именно от правильности постановки предварительного диагноза зависит объем диагностических исследований («анализов»).
Для обследования пациента на предмет наличия у него инфекционной болезни применяются две большие группы специфических методов:
1) Прямые методы диагностики (микробиологические методы, ПЦР-диагностика, ИФА метод с определением антигенов возбудителей).
2) Непрямые методы (серологические реакции для обнаружения антител – ИФА, РА, РНГА, РПГА, РТГА, РН и прочие).
Прямые методы диагностики направлены на выявление возбудителей и их антигенов.
Микробиологические исследования проводятся при подозрении на бактериальные и вирусные инфекции путем посева материала от больного на специальные питательные среды и своеобразного выращивания колоний патогенов в определенных комфортных для них условиях. Преимущество таких методов в выявлении самого возбудителя, однако ряд исследований проводится длительно – до 10 дней. В связи с этим на помощь пришла ПЦР-диагностика – определение антигенов возбудителей (ДНК, РНК). Преимущество ПЦР-диагностики в высокой специфичности метода с определением даже одной молекулы нуклеиновой кислоты (ДНК, РНК) в живом или погибшем материале.
Прямыми методами являются и паразитологические исследования материалов на обнаружение яиц простейших и гельминтов. Материалом для исследования при прямых методах является практически любой биологический материал: кровь, слизь носа и зева, моча, желчь, спинномозговая жидкость, биоптаты тканей и органов.
Результатом непрямых методов диагностики является обнаружение в крови специфических антител к какому-либо заболеванию — это иммуноглобулины, которые образуются в ответ на попадание в организм человека возбудителей инфекций. Это метод непрямого выявления возбудителя болезни по образовавшимся антителам, причем можно предполагать как острую инфекцию, так и обострение хронического заболевания. Реакции могут быть качественными и количественными, выражаемыми в титрах антител. Антитела IgM могут определяться как при остром процессе, так и обострении хронического. Антитела класса G свидетельствуют о хронической инфекции либо в стадии активации или ремиссии, реинфекции (повторной инфекции), периоде выздоровления (реконвалесценции), перенесенной инфекции в прошлом. IgG могут циркулировать пожизненно, формируя иммунитет к конкретной инфекции. Концентрация антител в сыворотке крови зависит от ряда факторов: времени с момента заражения, антигенных свойств возбудителя заболевания, состояния иммунной системы самого человека в момент заражения.
Материалом для непрямых методов является преимущественно сыворотка крови больного, взятая натощак.
Дополнительными методами диагностики являются параклинические методы (общий анализ крови, мочи, биохимические исследования крови), исследования кала – копрограмма, а также инструментальные исследования (УЗИ, МРТ и другие.)
источник
Все чаще в медицинской практике стали применять новый метод диагностики инфекционных заболеваний, который имеет аббревиатуру ПЦР. В чем заключается сущность такого метода исследования и какие заболевания можно благодаря ему выявить, а также в чем достоинства ПЦР в сравнении с другими распространенными способами диагностики и как правильно подготовиться к анализу, можно узнать, прочитав данную статью.
Аббревиатура ПЦР расшифровывается как полимеразная цепная реакция. Это возможность участка ДНК пропорционально приумножаться при необходимых условиях. Изобретена ПЦР-диагностика инфекций еще в 1980-х годах. Работали над открытием европейские, американские и советские ученые, поэтому определить первоизобретателя инновационного диагностического метода не представляется возможным. Кроме того, начиная с 1983 года, когда был официально зарегистрирован такой метод исследования инфекционных заболеваний, как ПЦР, продолжается работа по усовершенствованию данного способа. На сегодняшний день такой метод диагностики применяют практически в каждой медицинской лаборатории, имеющей современное необходимое оборудование.
Для анализа ПЦР, в зависимости от медицинских показаний, необходимо провести медицинский забор таких материалов, как кровь, слюна, моча, сперма, грудное молоко или половые выделения, эпителиальные клетки. Диагностика инфекций методом ПЦР заключается в том, чтобы обнаружить ДНК возбудителя в исследуемом материале. С помощью специальных лабораторных манипуляций с использованием химических реактивов и оборудования лаборанты проводят полимеразную цепную реакцию. С ее помощью незаметный в микроскоп участок ДНК возбудителя разрастается до заметных в прибор размеров. Именно поэтому можно обнаружить возбудителя инфекции даже при наличии незначительного участка его ДНК в исследуемом материале.
Способна обнаружить целый ряд патогенных микроорганизмов ПЦР-диагностика инфекций. Расшифровка результатов сводится к обнаружению возбудителя и определению его вида. С помощью полимеразной цепной реакции диагностируют различные заболевания человека: от передающихся половым путем до бессимптомных, так называемых скрытых инфекций. С помощью ПЦР находят:
- вирус гепатита (А, В, С);
- уреплазму уреалитикум;
- уреплазму парвум;
- хламидию трахоматис;
- кандиду;
- микоплазму хоминис;
- микоплазму гениталиум;
- гарганеллу вагиналис;
- трихомоназ;
- микобактерию туберкулеза;
- вирус герпеса простого 1 и 2 типа;
- вирус папилломы;
- вирус Эпшетейна-Барра;
- хеликобактер пилори;
- вирус иммунодефицита.
Вышеперечисленные микроорганизмы вызывают такие заболевания, как гепатит, туберкулез, ИППП и СПИД.
ПЦР-диагностика инфекций проводится в виде качественного (то есть определяют наличие или отсутствие возбудителя) и количественного анализа (высчитывают количество микроба в организме – такой подход необходим, например, при диагностике ВИЧ-инфекций и гепатита).
Практически в каждой лаборатории сегодня проводят диагностику инфекций человека с помощью полимеразной цепной реакции. В чем же достоинства такого метода, почему он стал невероятно популярным как среди медиков, так и в среде пациентов за такой короткий промежуток времени? Объясняется такое стремительное распространение инновационной технологии высоким уровнем достоверности, эффективности и чувствительности. Рассмотрим подробнее достоинства метода диагностики ПЦР:
- Процесс проведения анализа максимально автоматизирован, что исключает человеческий фактор при проведении исследования и расшифровке результата.
- Благодаря современным технологиям культуры выращиваются в течение 4–6 часов, а соответственно, получить результат анализа можно в день сдачи материала для исследования.
- ПЦР-диагностика инфекций обладает высокой чувствительностью, что позволяет обнаружить возбудителя даже при наличии незначительного участка ДНК. В некоторых случаях, например, при вялотекущих и бессимптомных заболеваниях, посев культур иным методом является затруднительным или полностью невозможным.
- Материалом для исследования методом ПЦР могут стать кровь, слюна, урогенитальные выделения, эпителиальные клетки, моча, сперма, что крайне удобно при невозможности взятия для анализа определенного материала. Для диагностики инфекционных заболеваний обычно используют венозную кровь и урогенитальный мазок.
- Методом полимеразной цепной реакции можно определить несколько возбудителей из одного материала. Такой подход не только сокращает время для постановления правильного диагноза, но и экономит затраты на исследование.
- Метод ПЦР считается достоверным, так как было отмечено лишь небольшое количество ложноотрицательных результатов. Ложноположительных ответов зафиксировано до сегодняшнего дня не было.
Какими бы достоинствами ни обладала ПЦР-диагностика инфекций, применяют такой метод не всегда. Например, при диагностике токсоплазмоза полимеразную цепную реакцию проводят только в том случае, если анализ ИФА показал сомнительный или спорный результат. С помощью метода ПЦР невозможно проследить динамику заболевания. Отметим следующие случаи, когда данный метод исследования принесет достоверные и эффективные результаты:
- для определения инфекционных заболеваний, указанных выше, в соответствующем разделе статьи;
- широко распространена ПЦР-диагностика урогенитальных инфекций;
- для определения ИППП во время беременности;
- для диагностики ВИЧ;
- при спорных медицинских ситуациях для подтверждения или опровержения предварительного диагноза;
- для определения отцовства и родственных связей;
- применяют в генотипировании для обнаружения наследственных предрасположенностей;
- помогает метод ПЦР работникам криминалистического отдела медицины для идентификации генетического материала.
Обследование ПЦР-методом назначается в обязательном порядке беременной женщине при постановке на учет с целью ранней диагностики инфекций, передающихся половым путем. Так как такие заболевания крайне опасны для нормального протекания периода вынашивания ребенка. ИППП провоцируют замирание развитие плода, выкидыши, внутриутробные уродства, мертворождение, врожденные патологии. Своевременное обнаружение и лечение инфекции значительно повышают шансы на благоприятный исход беременности и рождение здорового малыша.
Обычно будущей маме назначается комплексное обследование, которое имеет название «ПЦР 6». Такое исследование включает анализ на 6 разных инфекций. Проводится как в государственных, так и в частных учреждениях ПЦР-диагностика: «Инвитро», «Счастливая семья», «Уро-Про» и другие лаборатории предлагают такую услугу. Более подробно этот вопрос описан ниже.
Таким образом, понадобится лишь один раз провести забор материала для анализа. При проведении ПЦР-диагностики во время беременности необходим урогенитальный мазок, который берется из канала шейки матки гинекологической щеточкой. Такая процедура не вызывает болезненных ощущений у беременной и никак не влияет на плод.
Часто назначают ПЦР-диагностику для обнаружения возбудителя гепатита. Объясняется это тем, что такое заболевание нередко протекает бессимптомно и переходит в хроническую тяжелую трудноизлечимую стадию. С помощью ПЦР определяют гепатит на самых ранних этапах, что способствует благоприятному излечению в максимально короткие сроки. Проводится в большинстве частных лабораторий такая ПЦР-диагностика инфекций. Цена зависит от типа определяемого вируса и вида анализа. Так, простое определение наличия или отсутствия ДНК возбудителя в крови стоит 400–600 р. Количественный метод обойдется в 1200-1500 р.
Для еще более эффективной результативности метода ПЦР в диагностике инфекционных заболеваний широко применяют комплексное исследование, которое способствует сокращению сроков постановки диагноза и своевременному лечению. Так, лаборатории предлагают анализ «ПЦР-6» и «ПЦР-12». В первый комплекс входит ПЦР-диагностика половых инфекций, таких как:
- уреплазмоз;
- хламидиоз;
- микоплазмоз;
- папилломавирус человека;
- простой герпес;
- цитомегаловирус.
Такое исследование часто назначается женщинам на ранних сроках беременности, а также в период планирования зачатия.
При проведении «ПЦР-12», помимо вышеуказанных заболеваний, диагностируют следующие:
- гонорею;
- кандидоз;
- бактериальный вагиноз;
- трихомониаз;
- уреплазмоз;
- герпес 1 и 2 типа.
В зависимости от лаборатории, перечень исследуемых заболеваний, входящих в комплекс, может различаться. Врач подберет в каждом конкретном случае наиболее подходящий вариант обследования. В любом случае комплексный анализ методом ПЦР займет гораздо меньше времени, сил и материальных затрат.
Подготовка к анализу методом ПЦР заключается в соблюдении рекомендаций по забору определенного вида материала:
- Сдавая урогенитальный мазок, следует воздержаться от полового контакта за трое суток до предполагаемого анализа, прекратить прием антибактериальных препаратов и местных мазей, кремов, свеч, нельзя проводить процедуру спринцевания. Во время менструальных выделений забор материала не проводится – необходимо провести анализ не ранее, чем через 3 дня после завершения менструаций. Следует воздержаться от мочеиспускания за 3 часа до анализа.
- Венозную кровь лучше сдавать с утра, натощак (хотя это не является правилом). Накануне следует ограничить употребление алкоголя и жирной пищи.
- При сдаче спермы необходимо воздерживаться от полового контакта трое суток. Рекомендуется ограничить употребление спиртного, посещение сауны, прием горячей ванны.
- Мочу следует сдавать утреннюю, предварительно проведя тщательный туалет половых органов. Лучше собирать материал в специальную стерильную емкость. Материал следует доставить в лабораторию в течение нескольких часов.
Не вызывает сложностей интерпретация результатов, после того как была проведена ПЦР-диагностика инфекций. Расшифровка качественного метода заключается в оценке наличия или отсутствия в исследуемом материале возбудителя, а также в определении вида патогенного микроорганизма. Если в исследуемом материале был обнаружен участок ДНК микроба, то записывается положительный результат на соответствующем бланке, а также указывается, какой именно вид микроба был определен. При отсутствии патогенного микроорганизма в материале результат будет отрицательным.
Полученные результаты количественного анализа, например при диагностике гепатита, необходимо расшифровывать с помощью норм, указанных лабораторией. Так как единицы измерения и количественный фактор значительно отличаются в разных медицинских диагностических учреждениях. Достоверно, с учетом всех сопутствующих факторов, расшифровать такой анализ может только врач.
На сегодняшний день практически каждая частная лаборатория предлагает такую услугу, как ПЦР-диагностика инфекций.
- «Инвитро» — цена проводимых данной лабораторией исследований и качество зарекомендовали себя не только в России, но и в Украине, Казахстане, Белоруси. Отзывы пациентов свидетельствуют о высоком качестве предоставления медицинских услуг, быстром получении достоверных результатов. Но ценовая политика соответствует высокому качеству. Так, за анализ методом ПЦР на одну инфекцию, например гепатит, необходимо будет заплатить около 700 р. За сбор материала берут отдельную плату – это еще 400р. Значительно дешевле обойдется комплексное исследование «ПЦР-6» в данной лаборатории – такой анализ стоит 1445 р., в него входят исследования шести инфекций, передающихся половым путем.
- Лаборатория «Хеликс» также заслуживает достойные отзывы потребителей. Современные технологии и оборудование, высококвалифицированный персонал и умеренные цены заслужили положительные отзывы. Стоимость анализа на одну инфекцию методом ПЦР составляет 290 р., дополнительно нужно оплатить забор материала. В зависимости от его вида такой платеж составит от 25 р. (моча) до 550 р. (урогенитальный мазок с секретом простаты).
- Лаборатория «СитиЛаб» отличается тем, что выполняет практически любой анализ методом ПЦР в течение суток, в то время как другие предоставляют готовый результат только через 2 дня. Заплатив немного больше, можно получить ответ даже в день сдачи анализа. Ценовая категория приблизительно следующая: анализ на определение хламидий стоит 230 р., «ПЦР-6» обойдется в 1430 р., а количественный анализ гепатита С – 12650 р. Стоит отметить, что в данной лаборатории представлен широкий выбор комплексных анализов методом ПЦР. Это является несомненным достоинством при диагностике заболеваний.
Проводится ПЦР-диагностика и в государственной поликлинике на платной основе. Следует отметить, что стоимость таких анализов незначительно ниже по сравнению с исследованиями в частной лаборатории. А вот оборудование и материалы значительно отличаются – по этому критерию частные клиники явно выигрывают. Проконсультируйтесь с лечащим врачом по поводу выбора лаборатории для сдачи анализа методом ПЦР в вашем регионе.
источник
Единственный способ диагностировать инфекционное заболевание — выявить источник заражения, т. е. того возбудителя, который вызвал недуг. Это могут быть патогенные бактерии, прионы, вирусы или гельминты. Какие анализы надо сдать на инфекции, чтобы начать адекватное лечение и справиться с заболеванием, расскажет данная статья.
Известны десятки болезней, которые относятся в медицине к инфекционным. Для каждой исследуется различный биоматериал. Список анализов на инфекции зависит от того, каковы симптомы заболевания. Перечислим наиболее распространенные из них:
- Ангина, грипп, корь, краснуха, коклюш, ОРВИ.
- Дифтерия, скарлатина, свинка, ветрянка.
- Аскаридоз, лямблиоз, нематодоз, описторхоз.
- Бешенство, болезнь Лайма, энцефалит, геморрагическая лихорадка.
- Ботулизм, бруцеллез, токсоплазмоз, трихинеллез, ящур.
- Вич-инфекция, ИППП (хламидиоз, гонорея, сифилис и т. д.).
- Гепатит A, B, C, D, E, F, G.
- Педикулез, дерматомикоз, онихомикоз, чесотка, кандидоз.
- Менингит, полиомиелит, столбняк.
- Рожа, газовая гангрена, сепсис.
- Ячмень, розовый лишай, черный лишай, простой герпес.
- Холера, оспа, брюшной тиф, туберкулез, чума, сыпной тиф.
- Малярия, ротавирусная инфекция, пневмония.
- Стрептококковая и стафилококковая инфекция.
Врач может назначить пациенту сдать:
- слюну (кандидоз);
- мочу (уретрит);
- кал (лямблиоз);
- мазок (хламидиоз);
- соскоб слизистой (коклюш);
- кровь (гепатит, ВИЧ и т. д.).
В сокращенном варианте данный метод называют ИФА. Обследованию подлежат мазки из уретры или цервикального канала, а также сыворотка крови.Что следует знать? Наиболее распространен и эффективен анализ крови на инфекции. Его необходимо сдать пациенту, у которого подозреваются такие заболевания, как гепатит, ИППП, микоплазмоз, ВИЧ, папилломавирус, грипп и другие.
Назначение должен сделать врач, после чего к исследованию следует подготовиться. Оно основано на выявлении антител к возбудителям. Столкнувшись с инфекцией, начинает срабатывать иммунная система человека, вырабатывая белок, характерный для конкретного вида заболевания. Метод ИФА обеспечивает 90 % точности для выявления тех инфекций, к которым антитела формируются.
Чтобы исследование было достоверным, забор крови из вены должен происходить в утренние часы натощак. Это делается в процедурном кабинете с соблюдением всех норм. Иногда допускается проведение исследования в течение дня, но при этом человек должен не есть на протяжении не менее 6 часов.
Анализ крови на инфекции исследуют и методом полимеразной цепной реакции. Суть его заключается в том, чтобы с помощью различных ферментов, которые повторяют РНК или ДНК возбудителей заболевания, провести сверку с имеющейся базой данных, чтобы определить концентрацию и тип патогенных микроорганизмов, вызывающих недуг. Для достоверности результата биоматериал исследуют в амплификаторе, который охлаждает и нагревает пробирки. Этот метод требует соблюдения технологии и высокого профессионализма лаборантов, поэтому делать его следует в медицинских учреждениях, имеющих соответствующую лицензию.
Хорошо диагностируются: ВИЧ, герпес, кандидоз, туберкулез, энцефалит и другие заболевания.
Забор крови также проводится в утренние часы натощак.
Если речь идет об инфекциях, которые передаются исключительно половым путем, то наверняка вам будет интересно знать, что еще в XIX в. были известны только две: гонорея и сифилис. Сегодня можно сдать мазок на посев, чтобы выявить до 30 различных штаммов. Среди них хламидиоз, трихомониаз, гарднереллез и другие.
Как правильно сдать анализ мазка на инфекцию, чтобы выявить или исключить заболевание?
Если есть возможность выбрать день, то следует исходить из менструального цикла. Лучше всего сдавать анализ накануне критических дней или на пятый день их завершения. Это делается для того, чтобы исключить попадание крови.
Не следует каким-то образом влиять на флору, поэтому накануне женщине стоит отказаться от спринцевания, использования вагинальных свеч, тампонов или мазей. Рекомендуется в течение одного-двух дней воздержаться от секса, а также не применять специальных средств гигиены.
Чаще всего в женских консультациях для исследования мазка используют метод РИФ — реакцию иммунофлуоресценции. Биоматериал окрашивается специальными антителами, которые соединяются с конкретными возбудителями болезни. Лаборант наблюдает их с помощью люминесцентного микроскопа. При особом излучении патогенные микроорганизмы начинают светиться. Такой метод дает точность на 80 %.
Если у женщины или мужчины есть реальные основания подозревать возможность заражения ИППП, эффективнее сразу обратиться в КВД, где будут применяться более современные и эффективные методы. Кстати, обследоваться лучше сразу обоим партнерам.
Человек так устроен, что обращается за медицинской помощью только тогда, когда у него что-то болит. Но речь должна идти о профилактике и регулярной проверке на скрытые инфекции. Почему их нужно выявлять и лечить? У них довольно длительный инкубационный период и протекает заболевание часто бессимптомно, но оно переходит в хроническое и наносит организму непоправимый вред.
Так, ИППП способны вызвать воспалительный процесс в мочеполовой системе и привести к бесплодию. Скрытые инфекции — причина снижения потенции у мужчин и невынашивания детей у женщин. Чаще всего они выявляются при обследовании пары по причине длительного отсутствия детей или во время постановки женщины на учет по беременности и родам.
Лечить хроническое заболевание сложно, поэтому проверяться следует регулярно:
- Через несколько недель после возможного заражения (случайный контакт).
- Накануне зачатия.
- Ежегодно (при наличии постоянного полового партнера).
Анализ на скрытые инфекции включает в себя исследование мазка и сыворотки крови. Образец клеток эпителия берется у женщин из влагалища или шейки матки, у обоих половых партнеров — из ануса и мочеиспускательного канала. Проверяются сыворотка крови и мазок с помощью ПЦР. Полимеразная цепная реакция позволяет установить род и вид имеющихся патогенных бактерий и с высокой точностью определить возбудителя инфекции.
Это самый современный метод, за который Мюллис, американский врач, получил Нобелевскую премию. Анализы на половые инфекции сдают, как правило, в КВД. В том числе и мочу.
Видов исследований очень много, в том числе посев на патогенные микроорганизмы: стрептококки, энтерококки, стафилококки, кандиды и другие. Его цель — анализ на инфекции.
- Накануне не следует есть продукты, которые резко меняют ее цвет — свеклу, ягоды, морковь и другие.
- Посуду для сбора мочи следует простерилизовать.
- Лучше всего сдать на анализ утреннюю порцию, собрав ее сразу после сна.
- Первые одну-две секунды следует мочиться в унитаз, лишь затем начать сбор выделений для сдачи.
- Достаточно 50-60 мл жидкости.
- Если нет возможности сразу отвезти анализы в лабораторию, хранить посуду с мочой следует при температуре от плюс 2 до плюс 8 градусов Цельсия.
Ребенку родители должны помочь сдать анализ на инфекции. Как сдавать анализ грудничку, знают в любой аптеке, где продаются специальные мочеприемники для малышей. Необходимо лишь простимулировать процесс. Для этого можно ребенку предложить водички, включить кран, откуда будет струйкой стекать вода, погладить животик.
Необходимо сдать анализ кала, если обнаружены следующие симптомы:
- тошнота;
- жидкий стул, особенно появление признаков крови во время дефекации;
- рвота;
- боли в животе;
- температура выше нормы.
Антибактериальное лечение должно назначаться только после выявления возбудителей, поэтому необходим анализ на вирусные инфекции. Для выявления простейших важно доставить кал в лабораторию на протяжении 30-40 минут, храня его в закрытой таре при температуре от +2 до + 4 градусов Цельсия. Необходимо собрать объем, равный половине чайной ложки.
Специальной подготовки для сдачи анализа не требуется, однако с учетом того, что лаборатории работают в утренние часы, необходимо обеспечить дефекацию. Использование клизмы при этом не допускается. Накануне следует соблюдать питьевой режим и исключить препараты и продукты, которые могут привести к запору. При сборе кала необходимо проследить, чтобы в контейнер (баночку с завинчивающей крышкой) не попали выделения из мочевого канала или влагалища (у женщин). Недопустимо использовать для сбора кала картонные или спичечные коробки.
Для проведения бакпосева из анального отверстия берут мазок. Если результаты отрицательные (не выявлены возбудители сальмонеллеза, дизентерии и т. д.) врач не исключает ротавирусную инфекцию. Есть экспресс-тесты, которые позволяют поставить диагноз в течение нескольких минут.
Следует помнить: кишечные инфекции передаются от зараженных людей через грязные руки, общие предметы быта. Сам носитель заболевания может не иметь признаков заболевания. Именно поэтому несовершеннолетние и все работающие в детских коллективах должны проходить регулярные плановые обследования.
Родители должны знать, что любое заболевание, сопряженное с высокой температурой и сопровождающееся болью в горле, образованием белого налета, увеличением лимфоузлов должно быть тщательно исследовано. Ребенку необходимо получать адекватное лечение, поэтому с помощью мазка с поверхности миндалин или задней стенки горла должен быть поставлен правильный диагноз.
Анализ позволит установить: грипп; ангину, вызванную стрептококком; дифтерию, скарлатину; инфекционный мононуклеоз и т. д. Чем быстрее начать лечение, тем более вероятно, что не возникнет серьезных осложнений.
Для сдачи мазка никакой специальной подготовки не требуется.
Как сдавать анализ, если человек хочется провериться по собственной инициативе? Следует знать, что многие инфекционные заболевания можно выявить с помощью современных методик, заключив договор с одной из лицензионных лабораторий или частной клиникой. Сегодня существуют экспресс-методы, которые позволяют узнать результаты через несколько минут или в течение дня. Показатели более сложных анализов придется подождать в течение нескольких дней.
Начать можно с экспресс-теста на определение С-реактивного белка. Общий анализ крови из пальца ответит на главный вопрос: имеется ли в организме бактериальная или вирусная инфекция. В зависимости от симптоматики врачи предложат план-программу обследования.
Очень важно знать, что многие инфекционные заболевания диагностируются по составу крови. У многих детей, например, существует аллергия на пробу Манту. Сегодня есть альтернатива — анализ Т-СПОТ, для которого нет противопоказаний. Его точность достигает 98 %. Это один из самых современных анализов на инфекции. Как сдавать анализ на туберкулез?
Достаточно прийти в лабораторию утром натощак, чтобы лаборант смог взять кровь из вены. Результат будет готов уже через двое суток. Кстати, медики рекомендуют раз в год проверять деток, у которых имеется аллергия на туберкулин, так как проба Манту для них не показательна.
источник
Анализ на ПЦР инфекции – один из самых часто используемых методов диагностики венерических заболеваний.
Он имеет ряд преимуществ по сравнению с другими методиками.
Тест очень чувствительный и высокоспецифичный.
Он занимает минимум времени, недорого стоит и может найти ДНК инфекционного агента в любом биоматериале.
- Принцип ПЦР анализа
- ПЦР диагностика половых инфекций
- Когда анализы ПЦР положительные после заражения
- Какие инфекции можно выявить в ПЦР мазке
- Какие инфекции можно сдать в ПЦР крови
- ПЦР мочи на инфекции
- ПЦР анализы: контроль после лечения
- Как подготовиться к ПЦР мазку и крови
- Больно ли сдавать мазок на ПЦР
- Анализ ПЦР на инфекции с количественной оценкой
- Ложноположительный анализ ПЦР
- Ложноотрицательный анализ ПЦР
- Отличия ПЦР от ИФА крови
- Анализ ПЦР на 12 инфекций
Анализы на инфекции методом ПЦР позволяют обнаружить ДНК или РНК возбудителя в исследуемом материале.
В основе лежит реакция многократного копирования участка ДНК.
После чего он сравнивается с эталоном.
Таким образом, в процессе исследования можно понять, присутствует ли в клиническом материале образец ДНК определенного микроорганизма.
Исследование проводится целенаправленно для выявления определенного участка нуклеиновой кислоты.
Например, если врач берет анализ ПЦР на хламидии, то невозможно случайно выявить в образце трихомонаду.
Потому что лаборант не сравнивает участок генома трихомонады с той ДНК, что содержится в пробе.
Обычно пациента обследуют сразу на несколько инфекций.
Например, взяв мазок из уретры, в нем ищут ДНК хламидии, трихомонады, полового герпеса, гонококка.
На какие инфекции нужно обследовать пациента, врач определяет, исходя из выявленных симптомов, данных анамнеза и других факторов.
Методика широко применяется в венерологии.
Потому что она позволяет выявить любые виды патогенных микроорганизмов, провоцирующих воспалительный процесс урогенитального тракта.
Для исследования в основном используются:
- уретральные соскобы;
- сперма;
- моча;
- сок простаты;
- вагинальные и цервикальные мазки.
Многие инфекционные заболевания могут поражать структуры глаза, глотку, анус.
Поэтому из этих органов тоже берутся мазки.
Некоторые половые инфекции выявляются при помощи ПЦР в крови.
Преимущества диагностики инфекций методом ПЦР в венерологии:
- возможность выявления заболеваний на ранней стадии;
- можно диагностировать даже субклинические формы (без выделений и других симптомов);
- почти не встречаются ошибочные результаты;
- выявляется точный вид микроорганизма, что облегчает подбор терапии;
- могут определяться количественные показатели.
ПЦР диагностика инфекций может применяться для выявления инфекционных заболеваний на ранних стадиях.
Обнаружить вирусную или бактериальную ДНК можно ещё в инкубационном периоде.
Симптомов ещё нет, но выделение возбудителя во внешнюю среду уже есть.
Иногда выявить при помощи ПЦР инфекции можно уже через несколько дней после незащищенного полового акта.
Тем не менее, сдавать анализы сразу не рекомендуется.
Потому что в этот период бактериальных клеток в урогенитальном тракте очень мало.
Они могут не попасть в мазок.
Соответственно, в этом случае не будут обнаружены эти инфекции методом ПЦР.
Чтобы снизить риск ложноотрицательного результата, сдавать анализы желательно:
- через 2 недели после незащищенного полового контакта;
- сразу после появления симптомов, если они возникли раньше, чем через 2 недели.
Для диагностики большинства инфекций берут мазок или соскоб из различных участков тела.
Их берут оттуда, где имеется воспалительный процесс.
Либо данные анамнеза указывают, что инфекция могла попасть в соответствующую область тела.
Например, при наличии в анамнезе анального полового контакта доктор возьмет мазок из ануса.
Если же таких данных нет, ограничится уретральными и вагинальными мазками.

Хотя возможны и другие локализации.
Например, у женщин трихомонада и кандида чаще вызывают воспаление во влагалище.
Хламидия первично поражает шейку матки.
У мужчин кандида или гарднерелла могут инфицировать головку пениса, но при этом не колонизировать уретру.
Герпетическая и папилломавирусная инфекциям может вызвать воспаление где угодно: не только на гениталиях, но и возле них – в паху, на лобке и т.д.
Поэтому в каждом случае врач в индивидуальном порядке решает, откуда взять мазки.
Он учитывает:
- данные анамнеза – чем болен партнер, от которого могло произойти заражения, какие виды секса практиковала пара;
- жалобы – где у пациента болит, зудит, откуда появились выделения;
- данные объективного исследования – доктор смотрит, где располагается сыпь, участки покраснения или отечности.
Например, если при осмотре горла венеролог заметит покраснение, то он может взять мазок для исследования ПЦР на инфекции.
В том числе в случаях, когда пациенты отрицают оральные половые контакты.
Кровь тоже может быть исследована методом ПЦР.
Таким способом выявляются некоторые вирусные инфекции.
В первую очередь к ним относятся:
Исследование может проводиться на сифилис.
Но оно информативно только начиная со вторичного периода.
В первичном для обнаружения ДНК бледной трепонемы используют соскоб с первичной сифиломы.
Не только мазки, но и моча может быть использована для выявления инфекций.
Правда, не все патогены могут быть обнаружены таким способом.
Вирусы, паразитирующие внутриклеточно, выявляются только в соскобе эпителиальных клеток.
Поэтому, если нужно провериться, к примеру, на вирус папилломы человека, то моча не подходит.
Не используется она также, если очаги воспаления расположены в других участках (не в уретре).
Например, если при трихомониазе у женщин наблюдаются симптомы со стороны влагалища, то у неё берут вагинальный мазок.
То же самое касается хламидиоза, который часто поражает цервикс, и при этом может не обнаруживаться в уретре.
Нежелательно исследовать мочу на кандидоз, особенно если основная область поражения у мужчин – головка, а у женщин – влагалище.
Кроме того, мочу не всегда целесообразно использовать при необходимости получения количественных показателей (концентрация копий ДНК).
Но в ряде случаев моча вполне подходит как материал для диагностики.
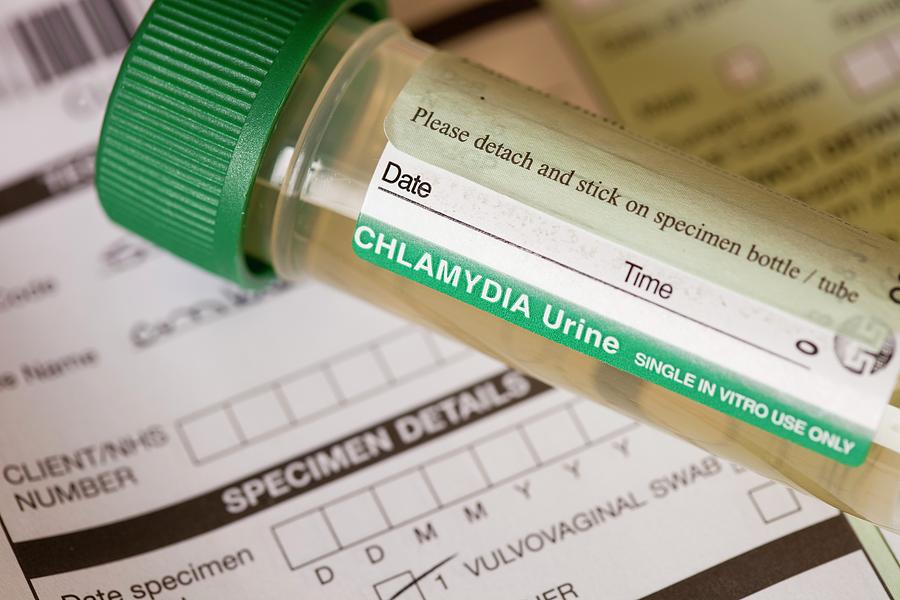
Чаще моча исследуется у мужчин, чем у женщин.
Её берут в основном при преобладании симптомов уретрита в клинике инфекции мочеполовой системы.
ПЦР используют не только для первичной диагностики венерических инфекций.
Методика также применяется с целью контроля излеченности.
Под ним подразумевается оценка результатов лечения.
Критериями выздоровления пациента являются:
- устранение клинических симптомов;
- эрадикация возбудителя или уменьшение его количества до безопасного уровня.
Для подтверждения излеченности анализы обычно сдаются спустя 2-4 недели после завершения курса антибиотикотерапии.
Раньше сдавать анализы нет смысла.
Потому что будет высокая вероятность ложноотрицательных результатов.
После курса антибиотиков количество бактерий, грибков или простейших значительно уменьшается.
Они не всегда могут быть обнаружены.
Бывают и обратные ситуации.
Ложноположительные результаты ПЦР могут быть обусловлены тем, что обнаруживается ДНК погибших микроорганизмов.
Они больше не представляют угрозы.
Тем не менее, все равно определяются, и человек может получить повторно курс терапии, который на самом деле ему не нужен.
Поэтому необходимо выждать необходимый период времени, прежде чем сдать анализы для контроля излеченности.
К анализу крови готовиться не нужно.
А вот для сдачи мазка нужна определенная подготовка.
Есть некоторые запреты, которых должен придерживаться человек, если он хочет, чтобы результаты были достоверными.
Эти запреты соблюдаются для того, чтобы не допустить:
- попадание в урогенитальный тракт бактерий или других микроорганизмов от другого человека;
- угнетение флоры, результатом чего становится снижение её количества в верхних отделах урогенитального тракта и повышение риска ложноотрицательного анализа ПЦР.
Необходимо за 2 суток до взятия мазка для ПЦР прекратить любые половые контакты.

За 2 недели нельзя использовать антибиотики.
За 3 дня нельзя применять любые лекарственные средства местного действия.
И не только лекарства, но и косметику, лубриканты и т.д.
Женщинам запрещено пользоваться тампонами, делать любые интравагинальные процедуры (в том числе диагностические) в течение 2 суток.
Кроме того, анализы не сдаются в период менструаций.
Некоторые пациенты, особенно мужчины, переживают, что сдавать мазок – это больно.
Действительно, процедура – не из приятных.
Врач помещает внутрь уретры на несколько сантиметров щеточку.
Ею выполняют вращающие движения.
В результате щеточка соскабливает клетки эпителия с поверхности слизистой.
Этот процесс может сопровождаться болевыми ощущениями.
Многие врачи делают процедуру неосторожно, не обращая внимания на её переносимость.
Но в нашей клинике в лечебном процессе главное не только результат.
Мы следим, чтобы диагностические и терапевтические процедуры хорошо переносились пациентами.
Поэтому принимаем необходимые меры, чтобы мазок из уретры был для мужчины безболезненным.
С этой целью мы применяем местную аппликационную анестезию.
Мы наносим специальный крем.
Он содержит в составе анестетики, которые выключают чувствительные нервные окончания на некоторое время.
В результате мужчина ничего не чувствует во время взятия мазка.
ПЦР может быть количественной и качественной.
Чаще применяется качественный тест.
Потому что для большинства инфекций вполне достаточно ответа «да или нет», чтобы принять решение о назначении терапии или оценить её эффективность.
То есть, если микроорганизм есть в урогенитальном тракте, то человек болен.
Никаких промежуточных вариантов быть не может.
Это касается многих возбудителей: сифилиса, гонореи, трихомониаза, хламидиоза и т.д.
Их не должно быть в урогенитальном тракте вообще.
Поэтому лечение проводится до тех пор, пока результаты анализов ПЦР на инфекции будут отрицательными.
Но иногда требуются количественные данные.

- нужно ли пациенту лечение;
- насколько высока вероятность, что именно этот микроорганизм вызывал появление симптомов;
- эффективно ли проходит лечение;
- можно ли прекращать терапию или её нужно продолжать дальше.
Результат измеряется в копиях ДНК.
Считается, что некоторые микроорганизмы становятся патогенными, только если количество их больше 10 в 4 степени.
К ним относятся кандиды, гарднереллы, микоплазмы, уреаплазмы.
Врач может назначить лечение при концентрации ДНК свыше 10 в 4 степени, даже если симптомов воспаления нет.
Если же они есть, терапия назначается и при выявлении патогена в меньших количествах.
Но лишь при условии, что не обнаружены другие бактерии или грибы, способные вызывать аналогичные симптомы.
Количественные показатели также используются для оценки излеченности.
Например, кандид не обязательно уничтожать полностью.
Если их количество уменьшилось до 10 в 3 степени и меньше, при этом симптоматика отсутствует, то лечение прекращают.
Ложноположительным называется результат ПЦР, при котором у человека обнаруживают инфекцию, если на самом деле её нет.
Встречаются подобные явления достаточно редко.

- исследуемый материал загрязнен (произошла контаминация);
- в биоматериале выявляется ДНК бактерий, которые имеют генетическое сходство с искомым возбудителем (например, при гонококковой инфекции в мазке изо рта могут быть выявлены непатогенные нейссерии).
Ложноотрицательным называют такой результат, при которой ПЦР не выявляет инфекцию, которая на самом деле есть в организме.
Встречается это очень редко.
Потому что ПЦР обладает высокой чувствительностью.
Обычно достаточно 100 копий ДНК или даже меньше, чтобы ПЦР дала положительный результат.
Но все же ложноотрицательные анализы встречаются.
Их причины могут быть следующими:
- мутации – изменения генома микроорганизма (мутантные штаммы встречаются редко);
- применение антибиотиков до забора мазка;
- очень низкое количество бактерий в материале (ниже порога чувствительности теста);
- неправильное взятие мазка (не из зоны воспалительного процесса, там может не оказаться возбудителя).
Так как результаты ПЦР могут быть в некоторых случаях неправильными, для их уточнения могут использоваться дополнительные тесты.
Одним из них является ИФА.
Метод основан на определении уровня антител в крови.

Метод сам по себе не обладает высокой достоверностью.
Обычно он лишь дополняет или уточняет результаты ПЦР.
ИФА имеет определенные преимущества.
Они состоят в следующем:
- Возможность выявления инфекции, вне зависимости от её локализации.
Не важно, поразила хламидия уретру, глаза или глотку.
В любом случае ИФА покажет положительный результат.
Потому что антитела вырабатываются и попадают в кровь, где и обнаруживаются.
- Оценка стадии заболевания.
На основе количества и динамики различных антител можно выявить, давно ли произошло заражения.
А также провести дифференциальную диагностику первичной инфекции от рецидива.
- Выявление осложнений половых инфекций.
Например, при кандидозе поверхностном ИФА крови дает отрицательные результаты.
Но если болезнь осложняется, развивается инвазивный кандидоз, то в крови появляются иммуноглобулины.
В нашей клинике можно сдать анализы ПЦР на 12 инфекций по доступной цене. 
Оно предполагает выявление в мазке:
- хламидий;
- гонококков;
- 2 видов уреаплазм;
- 2 видов микоплазм;
- герпеса;
- трихомонады;
- гарднереллы;
- кандиды;
- папилломавируса;
- цитомегаловируса.
Это исследование проводится чаще всего при появлении симптомов воспаления урогенитального тракта.
Его также можно делать с профилактической целью людям, которые имеют в течение года более 2 половых партнеров.
Если вам необходимо сдать анализ на ПЦР инфекции, обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
- ВИЧ
- Гарднереллез
- Кондиломатоз
- Молочница
- Сифилис
- Трихомониаз
- Баланопостит
- Герпес
- Гонорея
- Микоплазмоз
- Уреаплазмоз
- Уретрит
- Хламидиоз
- ЗППП
источник

Основными методами лабораторной диагностики вирусной инфекции являются серологические анализы крови и определение вируса в культуре клеток. Для проведения анализа вируса в культуре клеток используют мазок из носоглотки, трахеи, бронхов, везикулярную жидкость, мочу, кал.
Образец материала помещают на специальную питательную среду, где выращивают колонии микроорганизмов. В некоторых случаях вирус можно идентифицировать под световым микроскопом. Но чаще всего для точной идентификации применяют иммунофлюоресцентное окрашивание с использованием антител к данному вирусу.
Сдать анализы на инфекции вирусной природы назначают пациентам при подозрении развития герпеса, цитомегаловируса, вируса папилломы человека, вирусных гепатитов, капельных вирусов (паротит, краснуха, корь).
Анализы крови на вирусные инфекции бывают трех видов.
Основан на применении специфических вирусных белков, которые получены методом генной инженерии или выделены из инфицированных клеток. На каждый вид возбудителя вырабатываются определенные антитела, которые не могут связываться ни с каким другим возбудителем. В результате этого обеспечивается достаточно высокая специфичность данного исследования. Иммуноферментный анализ можно использовать как для качественной оценки, так и для количественной оценки исследуемого образца.
Для определения антител к конкретному вирусу используют следующие реакции:
- метод непрямой иммунофлюоресценции – взаимодействие сывороточных антител с антигенами вирусов в зараженных клетках;
- реакции гемагглютинации и гемадсорбции – основаны на блокировании РНК-содержащих вирусов сывороточными антителами.
С помощью данного метода можно выявить одновременно антитела к нескольким вирусам. Данный метод больше подходит для качественной оценки вирусов.
Как правило проводят анализы на следующие виды патогенных бактерий.
- Стафилококк, стрептококк, энтерококк. Данные инфекции обычно поражают мочеполовые органы, дыхательные пути, мышцы, кости, суставы. Метод анализа — бактериальный посев мазка на питательные среды.
- Хламидии – внутриклеточные паразиты, вызывающие инфекционные заболевания мочеполовой системы у женщин и мужчин. Методами анализа на выявление хламидий являются микроскопия соскобов со слизистых, определение возбудителя в культуре клеток, иммуноферментный анализ (ИФА).
- Микоплазмоз – микроорганизмы, которые занимают промежуточное положение между бактериями, вирусами и простейшими. Развитие данной инфекции приводит к хроническому воспалению мочевых путей, дыхательной системы, половых органов и суставов. Наиболее информативным анализом на микоплазмоз является иммуноферментный анализ.
- Уреаплазмоз – инфекция, которая способствует развитию пиелонефрита, простатита и уретрита у мужчин, воспалительных процессов матки и придатков у женщин.

Наиболее часто встречающимися скрытыми инфекциями в наши дни являются уреаплазмоз, микоплазмоз, хламидиоз, герпес, цитомегаловирус. Данные заболевания выявить без специальной диагностики практически невозможно. Поэтому если человек, инфицированный этими заболеваниями, и обращается к врачу, то уже на достаточно тяжелой стадии болезни. Но скрытые инфекции опасны своими осложнениями, одним из которых является женское и мужское бесплодие.
Правила правильной сдачи анализов на скрытые инфекции:
- за 10–14 дней до сдачи анализа рекомендуется отказаться от приема антибактериальных препаратов, иммуномодуляторов и некоторых других лекарственных средств;
- за 36 часов до анализа нужно воздержаться от половых отношений;
- за 24 часа до сдачи анализа нельзя использовать местные контрацептивы, свечи, мази, средства для интимной гигиены, проводить спринцевания.
Перед тем, как сдать анализ, мужчина должен не мочиться в течение двух часов. Анализ мазка для исследования у мужчины берут из уретры. У женщины берут гинекологический мазок на скрытые инфекции. Также врач может назначить анализ на инфекции и мужчине, и женщине методом исследования крови. Для этого у пациента берут кровь из вены.
Не существует 100% точного метода диагностики скрытых инфекций. Каждый способ исследования имеет достоинства и недостатки. Поэтому для того чтобы точно установить диагноз, назначают несколько методов анализа.
В диагностике скрытых инфекций применяют следующие методы:
- иммуноферментный анализ (ИФА) с помощью которого в крови определяют антитела (особые белковые молекулы), вырабатываемые организмом для борьбы с инфекционными заболеваниями;
- ПЦР-диагностика (полимеразная цепная реакция) – в крови или соскобе выявляют ДНК возбудителя инфекционной болезни;
- культуральное исследование (посев) – выращивание в питательной среде возбудителей инфекций, которые затем можно разглядеть в микроскоп;
- метод окрашивания по Грамму – окрашивание мазка специальными красителями, в результате чего возбудителей инфекции можно обнаружить без специального оборудования в течение нескольких минут.
Результаты анализа крови на скрытые инфекции обычно бывают готовы через сутки. Культуральное исследование материала завершается через 7–10 суток.
источник