Всё о железах и гормональной системеКак проверить поджелудочную железу какие анализы сдать, чтобы выявить патологию
Повышение СОЭ (скорости оседания эритроцитов) и количества лейкоцитов (лейкоцитоз) от 10 до 20×109/л со сдвигом лейкоцитарной формулы влево характерно для острого панкреатита и при обострении хронической его формы (как и для воспалительного процесса любого другого органа).
- Альфа-амилаза (диастаза) мочи более 2000 ЕД/л позволяет предположить острый панкреатит. Этот показатель используют для установления предварительного диагноза. Однако данное исследование неспецифично и не коррелирует с тяжестью заболевания. Диастаза в моче часто повышается также во время болевого приступа при хроническом панкреатите.
- Обнаружение в моче аминокислот лизина и цистина наблюдается при хроническом панкреатите, связанном с генетическими нарушениями белкового обмена.
- Увеличение α-амилазы в сыворотке характерно для 95 % случаев острого панкреатита. При некрозе поджелудочной железы (пакреонекроз), а также ее недостаточности, этот показатель снижается.
- С-реактивный белок (СРБ) – показатель любого острого воспалительного процесса, в т. ч. панкреатита. Норма – от 0 до 0,3 (0,5) мг/л. Чаще лаборатории выдают результат «в крестах». В таком случае норма – «отрицательно» (-), патология – «положительно» (+). Количество «плюсов» (или «крестов») от (+) до (++++) коррелирует со степенью тяжести заболевания.
- Повышение печеночных ферментов (АЛТ и/или АСТ), а также щелочной фосфатазы (ЩФ) характерно для сопутствующего панкреатиту алкогольного гепатита или холедохолитиаза (камни в просвете общего желчного протока). Активность ЩФ повышена у 80 % пациентов с карциномой (злокачественной опухолью) поджелудочной железы.
- Увеличение концентрации билирубина (гипербилирубинемия) встречается в 15-25 % случаев острого панкреатита.
- Повышение сывороточной липазы (одного из энзимов, вырабатывающихся в ПЖ) наблюдается при панкреатите, протекающем в острой форме, или при обострении хронического процесса.
- Глюкоза крови повышается при тяжелом течении острого панкреатита и у 50 % пациентов с недостаточностью поджелудочной железы.
- Гипокальциемия (низкая концентрация сывороточного кальция) наблюдается в первый день заболевания острым панкреатитом, а также при недостаточности ПЖ.
- Гипохолестеринемия и снижение альбумина сыворотки являются признаками недостаточности поджелудочной железы.
- Стеаторея (большое количество жиров, представленных жирными кислотами и мылами) и креаторея (непереваренные мышечные волокна) свидетельствуют о снижении внешней секреции ПЖ при ее недостаточности и хроническом панкреатите.
- Определение фекальной енолазы (фосфопируватгидратазы) каловых масс применяется для диагностики недостаточности ПЖ средней или тяжелой степени.
Обычные лабораторные исследования не могут помочь в ранней диагностике рака поджелудочной железы.
Для того, чтобы вовремя понять, что в поджелудочной железы начинаются проблемы, нужно внимательно относится ко всем сигналам организма. На разных стадиях развития заболевания возникают характерные симптомы, которые вызывают дискомфорт и разлад здоровья:
- Боль. Как только, начинаются воспалительные процессы и закупорка протоков человек ощущает неприятную острую боль под ребрами. В зависимости от локализации недуга может болеть, с одной стороны, боку или сразу по всей окружности ребер. Боль носит постоянный характер и не утихает даже в состоянии покоя.
- Рвота. Желудок прекращает перетравливать съеденную пищу, без ферментных таблеток сразу появляется рвота. Рвота наступает при каждом приеме пищи.
- Высокая температура. Воспалительные процессы в организме и интоксикация провоцирует защитную реакцию организма и поднятие температуры тела до 38–38,5 градусов.
- Желтуха. При отеке поджелудочной железы ее тело может оказывать давление на желчные протоки, с следствии чего образуется механическая желтуха. У человека появляются все признаки желтухи: пожелтевшие глаза, ладони и кожа.
- Диарея или запор. Проблемы пищеварительного тракта сразу дают о себе знать, недостаток ферментов и интоксикация вызывают трудности с дефекацией.
После осмотра у врача и сбора анамнеза назначаются лабораторные исследования. Какие анализы нужно сдать для исследования поджелудочной железы, определит врач, так как их список зависит от конкретных обстоятельств.
Можно выделить следующие категории подобных исследований:
- Стандартные. Взятие образцов крови, мочи или кала для проведения исследования по стандартным текущим показателям.
- С нагрузкой. Состоят из нескольких этапов. Сравниваются базовые показатели с результатами анализов после применения специальных веществ.
- Специальные. Предназначены для диагностики конкретных патологий, подразумевают особую процедуру забора и исследования материала.
Первое, что назначается при болезнях поджелудочной железы — анализы крови. Производится забор крови из пальца и вены для полного исследования. Из общих показателей особое значение имеют количество лейкоцитов и нейтрофилов, а также СОЭ.
Какие анализы сдают при поджелудочной железе? По биохимическому анализу крови определяют следующие показатели:
- билирубин общий и прямой;
- глюкоза;
- альфа-амилаза;
- липаза;
- трипсин.
ПЖ вырабатывает важнейшие вещества: пищеварительные ферменты и инсулин для расщепления глюкозы. Снижение синтеза ферментов ведет к неспособности полноценно перерабатывать и усваивать питательные вещества, а повышение является причиной самоповреждения органа. Инсулин необходим для переработки глюкозы, иначе человек столкнется с диагнозом «сахарный диабет».
Не менее важны анализы на работу поджелудочной железы, основанные на исследовании образцов мочи и кала. Они отражают процесс переработки поступающих в организм веществ. Лучше всего сдавать утренний материал, особенно это касается урины.
В лаборатории образцы мочи исследуют на предмет таких биохимических показателей, как глюкоза, амилаза и аминокислоты. При заболеваниях поджелудочной именно они подвергаются наибольшим изменениям.
Кал исследуют для проведения копрограммы. Анализируются внешние показатели (консистенция, цвет, наличие непереваренных частичек пищи и т.д.), а также биохимические. Наиболее важными критериями оценки являются:
- присутствие пищевых волокон и клетчатки;
- выявление ферментов пищеварения;
- количество эластазы;
- анализ процесса гидролиза.
На этом лабораторная диагностика заболеваний поджелудочной железы заканчивается только в том случае, если существенных отклонений выявлено не было. При наличии сомнительных результатов требуются дополнительные анализы для проверки поджелудочной железы методом нагрузочных тестов.
Используются такие варианты исследований:
Толерантность к глюкозе — берется кровь в начале теста, затем пациент выпивает концентрат глюкозы, и через час забор крови повторяют.
- Диастаза в моче — замеряется начальный уровень, после введения прозерина пробы берутся каждые полчаса в течение 2 часов.
- Йодолиполовый тест. Утренний образец мочи является контрольным. После приема йодолипола регулярные замеры производятся в течение 2,5 часов, чтобы установить концентрацию йодида.
- Антитела к бета-клеткам — выявляют аутоиммунные патологии выработки инсулина.
- Ферменты в двенадцатиперстной кишке. Берутся базовые пробы и после введения соляной кислоты.
- Секретин-панкреазиминовая проба. Выработка амилазы, трипсина и липазы стимулируется посредством введения секретина и холецисто-панкреозимина; после этого уровень ферментов в двенадцатиперстной кишке сравнивается с начальным.
При первой встрече с больным врач интересуется жалобами и проводит общий осмотр пациента. В ходе беседы доктор узнаёт характеристики болевых ощущений, характер диспепсии, частоту и интенсивность клинической симптоматики. Наибольшую диагностическую ценность при диагностике заболеваний железы имеют следующие симптомы:
- Боли в верхней части живота, преимущественно в эпигастральной и подрёберных областях. Боли зачастую носят опоясывающий характер, возникают после приёма обильной жирной пищи. Тяжесть и боль в животе не проходит долгое время.
- Болевые ощущения иррадиируют в левую лопатку, поясницу, что заставляет человека принимать вынужденное положение для облечения состояния.
- Характерный симптом заболевания поджелудочной железы – рвота и тошнота после приёма жирной пищи. В рвотных массах может присутствовать желчь. Рвота не приносит облегчения болевого симптома.
- При заболеваниях железы из-за недостаточного переваривания жиров и липидов возникает стеаторея – частый жидкий или кашицеобразный стул жёлтого цвета с примесью жиров. Стеаторея – патогномоничный симптом при диагностике панкреатита, опухоли и рака органа
- Больных периодически беспокоят вздутие живота, лихорадка, симптомы интоксикации, желтушное окрашивание кожных покровов, что также указывает на заболевание поджелудочной.
Внешним осмотром выявляют желтуху, сухость кожных покровов. При пальпации в зонах проекции поджелудочной железы выявляется болезненность, однако полностью обследовать и пропальпировать орган не удаётся из-за его глубокого расположения.
Такие исследования делают диагноз более точным и показывают, что подозрения оправдались или не нашли подтверждения. Также такие анализы помогают:
- Определить тяжесть течения болезни;
- Есть ли нарушения в выработке ферментов и гормонов.
В зависимости от возможностей больницы, и от того, какие подозрения вызвали клинические исследования, специалист назначает:
Гемограмма, этот метод показывает повышение СОЭ, тромбоцитов и лейкоцитов, чаще всего это происходит при воспалительных процессах с гнойными проявлениями, а также когда есть подозрения на рак.
Биохимический анализ крови и мочи. Эти исследования должны показать при нарушениях в работе поджелудочной железы: увеличение эластазы-1, липазы, трипсина крови или амилазы мочи. Такие показатели бывают при воспалительном процессе. А при потере клеток железы, то есть ее отмирании связанного чаще всего с онкологией: снижает все эти ферменты.
Копрограмма. Это анализ кала, который может показать, что жиры и белки не перевариваются.
Исследование фекальной эластазы-1. Если уровень этого фермента снижается, то специалист может определить у больного опухоли в злокачественном виде, сложные панкреатиты, и другие отклонения на ранних стадиях.
Онкомаркеры. Расскажут о том, есть ли отмирание тканей и клеток поджелудочной железы, на фоне развивающейся онкологии.
Тесты на недостаточность ферментов поджелудочной железы. К таким тестам можно отнести: тест Лунда, с метионином, бентираминовый, с эфиром-мехолилом, панкреатолауриновая проба.
Тест на толерантность к глюкозе или с нагрузкой крахмала
Такой тест помогает показать нарушения выработки очень важного гормона инсулина.
Расшифровкой полученных результатов должен заниматься специалист, это поможет воссоздать правильную картину заболевания, стадию течения. Но не всегда эти анализы помогут точно установить правильный диагноз, так как похожие показатели имеет ряд других заболеваний.
Диагностика поджелудочной железы должна быть комплексной: нужно получить информацию не только о строении органа, но и о его функции. Объясним почему.
Поджелудочная железа – большая железа, обладающая уникальным строением и функциями. Именно она играет ключевую роль в осуществлении пищеварения, вырабатывая ферменты, нужные для расщепления белков и жиров до веществ, которые, попадая в кровь, и будут питать клетки. В этой железе образуется инсулин, помогающий главному энергетическому субстрату – глюкозе – обеспечить энергией клетки и ткани. Синтезируются в ней и другие гормоны.
Расположена железа в забрюшинном пространстве, впереди нее лежат желудок, поперечная толстая и двенадцатиперстная кишки, с обеих сторон – почки. Внутри органа проходят протоки, собирающие богатый ферментами панкреатический сок от железистых клеток. Они впадают в один большой проток, который открывается в двенадцатиперстной кишке.
Поджелудочная железа – орган с множеством протоков, расположенный сзади желудка и петель кишечника
При повреждении некоторого объема ткани железы оставшаяся ткань замещает ее функцию, и никаких симптомов заболевания может не появиться. В то же время может возникать ситуация, когда отмирает или воспаляется совсем небольшой участок, это не заметно по структуре всей железы, но сопровождается выраженным изменением функции органа. Именно поэтому обследование поджелудочной железы должно быть комплексным, и охватывать и структуру органа, и его функцию.
Методы обследования поджелудочной железы имеют тесную связь с лабораторными анализами, позволяющими дать оценку работоспособности органа. Если речь идет об острых процессах воспаления, диагностика продемонстрирует повышенную ферментативную активность. Речь идет о ферментах, которые синтезируются железой. Частично они определяются лучше в крови, частично в кале или моче.
Диагностика работы поджелудочной проходит в комплексе с тем, что обследует врач и печень пациента, поскольку функционируют эти два органа в паре. Однако самые первые анализы, которые сдаются – это общий анализ крови и биохимия. Сдать ОАК, значит получить сведения о присутствии процесса в его остром течении или обострении заболевания, давно перешедшего в хронику. Речь идет о смене уровня лейкоцитов, нейтрофилатов сегментоядерного и палочкоядерного типа. Кроме этого, повышается и СОЭ.
Важна с диагностической точки зрения и биохимия. В ней, при проблемах с поджелудочной, часто фиксируется слишком много прямого билирубина, если заболевание имеет желтушную форму. При этом присутствует увеличенное количество гамма-глобулинов, кислот сиалинового типа и серомукоида.
Есть и более специфические анализы, к примеру, определение антител к бета клеткам поджелудочной железы, определение уровня альфа-амилазы крови, активности трипсина. Патологическое течение приводит к повышению уровня липазы, глюкозы. При повышении такого компонента речь идет о воспалении и деструктивных процессах, которыми поражается эндокринная часть органа.
Больше информации о размерах и структурных изменениях внутренних органов удается получить посредством аппаратной диагностики. При обследовании поджелудочной железы применяются такие методы:
УЗИ. Ультразвуковые волны отражаются от тканей железы и преобразуются в изображение на мониторе. Изменение уровня эхогенности, размеров органа и его контуров, а также присутствие жидкости в брюшной полости свидетельствуют о наличии патологии.
- Эндоскопическое обследование. С помощью эндоскопического зонда просматривается состояние тканей в месте соединения протоков ПЖ и двенадцатиперстной кишки.
- ЭРХПГ. Метод эндоскопической ретроградной холангиопанкреатографии позволяет рассмотреть состояние непосредственно самих панкреатических протоков.
- КТ. Благодаря КТ поджелудочной железы детально рассматривается структура органа, выявляются новообразования и места трансформации здоровой ткани.
- Эндоультрасонография. Используется для детального изучения состояния железы и ее протоков, а также связанных с ней лимфатических узлов.
- Биопсия. В случае выявления подозрительных новообразований производится забор тканей посредством тонкоигольной пункции для дальнейшего проведения гистологического исследования. Это позволяет обнаружить онкологию или убедиться в доброкачественности опухоли.
На основании полученных результатов исследований составляется программа лечения, которая может включать диету и медикаментозную терапию с использованием ферментов. В более тяжелых случаях требуется проведение операции для сохранения менее поврежденных участков железы.
Это воспалительный процесс, которому подвергается поджелудочная железа. Возникает отек тканей поджелудочной железы и протоков к двенадцатиперстной кишке. Из-за отечности ферменты, вырабатываемые железой, через протоки не могу попасть в пищевод.
Но липаза, амилаза, лактаза, химотрипсин и трипсин, основной задачей которых считается помощь в переваривании пищи, не могут исполнять своих основных функций, так как накапливаются в теле поджелудочной железы. Но пищеварительный процесс ферментов остановить нельзя, потому они начинают медленно переваривать ткани, которые их же и произвели, при этом отравляя весь организм токсинами.
Эти методы специалисты считают очень важными при выявлении заболеваний поджелудочной железы. Инструментальные исследования показывают следующие отклонения:
- Величину железы;
- Структуру органа;
- Отек;
- Кисты;
- Фиброз;
- Камни;
- Гнойные проявления;
- Сужение протоков и другое.
К таким исследованиям относятся следующие процедуры:
- Осмотр с помощью эндоскопа;
- Рентген брюшной полости, этот метод поможет определить наличие камней в протоках органа;
- Контрастная дуоденография;
- УЗИ, это самый популярный метод на сегодняшний день для изучения поджелудочной железы. Он помогает определить размеры, состояние протоков, есть ли излишнее количество жидкостей, кисты, наличие камней, опухоли или другие новообразования.
- Эндоультрасонографию. Этот метод помогает дополнить полученные результаты УЗИ.
- Компьютерная томография, этот вид диагностирования можно назвать более результативным и объемным по преподношению информации.
- МРТ, поможет установить проходимость протоков, и оценить, насколько ткани железы поражены.
- ЭРХПГ. Этот метод проводится с помощью эндоскопа и дает очень обширные данные по состоянию протоков.
- Биопсия, это возможность выявить очаги воспаления, новообразования, в том числе злокачественные, атрофию.
Но все же полноценный диагноз делается на основе изучения всех полученных анализов. Для этого также не маловажную роль играют следующие факторы:
- Насколько пациент откровенен;
- Квалификация специалиста;
- Наличие качественной и современной аппаратуры;
- Состояние лабораторий.
Терапевт, к этому доктору обращаются, чаще всего для того, чтобы он смог адекватно оценить состояние пациента и направить его на правильные анализы и к правильным специалистом узкого профилю.
Гастроэнтеролог сможет поставить правильный диагноз и назначить после этого правильное, эффективное лечение.
Врач эндоскопист поможет провести профессионально исследования с помощью эндоскопа и сможет очень четко оценить картину заболевания.
Рентгенолог, сделает рентген, УЗИ и сделает полноценное описание снимка, что очень не маловажно для полноценного диагностирования.
- Назначается лечение с помощью медикаментов;
- Обязательно рекомендуется диета, без нее чаще всего лечение не дает полноценный результат;
- Физиотерапевтические процедуры;
- В некоторых случаях рекомендуют оперативное вмешательство.
Очень важно понимать, что во время правильно поставленный диагноз и назначенное лечение, которое не будет больным игнорироваться, может спасти жизнь. Так как в некоторых стадиях заболевания прогноз не всегда положительный.
Иногда, помимо анализов, которые сдаются натощак, нужно сдать еще и те, что делаются после того, как в организм вводят определенные вещества. Это называется нагрузочный тест. Они бывают разные.
Гликоамилаземическая проба. Сначала сдается анализ для определения исходной концентрации амилазы крови. Затем человеку выдается 50 грамм глюкозы, которую он должен принять внутрь. Спустя несколько часов анализ на амилазу делается повторно. Затем оба показателя сравниваются.
Прозеиновый тест. Сначала необходимо определить, какова изначальная концентрация диастазы в моче. Затем в организм вводится препарат под названием «Прозерин». И в течение двух часов каждые 30 минут измеряется уровень диастазы.
Йодолиполовый тест. После того как человек просыпается, он опорожняет мочевой пузырь, затем принимает препарат, который называется «Йодолипол». Уровень йодина начинают определять в моче спустя час, каждые полчаса. Подобная диагностика болезней поджелудочной железы основывается на активности фермента липазы, который этот орган вырабатывает.
Диагностика болезней поджелудочной железы основывается на активности фермента липазы, который выделяется в мочевом пузыре.
Тест на толерантность к глюкозе необходим, чтобы диагностировать поражения эндокринного аппарата поджелудочной железы. Уровень глюкозы сначала определяется натощак, затем через один час, а потом спустя два часа после того, как пациент принял раствор глюкозы. Этот анализ может назначить только врач-эндокринолог. Именно он и будет трактовать результаты анализов, потому что существует опасность осложнений, которые связаны с повышением в крови уровня этого углевода.
УЗИ и МРТ. Такой метод, как УЗИ при диагностике является одним из важных. Все потому что у врача есть возможность увидеть структуру железы и рассмотреть возможное наличие кисты или онкологии. В норме этот орган пропускает ультразвук, как это делает печень и селезенка. Если нет никаких патологий и поджелудочная железа в порядке, то размер ее хвоста составляет около 35 мм, головка имеет размер 32 мм, а тело около 21 мм. Никаких изменений на ткани органа не должно быть, а контуры поджелудочной должны быть ровными и четкими.
Также применяют рентгенологический метод, если обнаруживается какая-либо патология поджелудочной железы.
Магниторезонансная томография, или МРТ, считается один из наиболее точных методов биопсия поджелудочной железы. Именно при помощи этого способа с большой точностью можно определить, увеличились или изменились ткани органа. При помощи послойных срезов можно более точно определить место расположения кисты или онкологического процесса.
Также применяют рентгенологический метод, если обнаруживается какая-либо патология поджелудочной железы. Однако только в том случае, если она является рентгеноконтрастной. Например, это камни или кисты.
Все перечисленные методы являются основными при диагностике поджелудочной железы.
Если вы стали замечать у себя симптомы сбоя работы поджелудочной железы, необходимо немедленно обратиться к врачу.
Вам следует пройти обследование. Так вы поймете, все ли в порядке с этим органом или вам требуется лечение. Чем раньше будет поставлен точный диагноз, тем быстрее будет начато лечение. Как правило, начинается все с осмотра обычного терапевта. Однако если у вас сильная острая боль, то бригада скорой помощи должна доставить вас в стационар.
Именно там и будет проводиться диагностика. Также может потребоваться вмешательство хирурга. Если же вы хотите ради профилактики пройти обследование этого органа, не следует с этим затягивать. Отправляйтесь как можно скорее в лабораторию, где это можно сделать. Помните о том, что если вовремя не обнаружить проблему, все это приведет к появлению серьезных осложнений.
- Позволяет провести дифференциальный диагноз между острым панкреатитом и кишечной непроходимостью, а также перфорацией при язвенной болезни.
- В 30-40 % случаев выявляет кальциноз при хроническом панкреатите.
- Обнаруживает большие опухоли ПЖ (поздние стадии).
- Для острого панкреатита характерны отек, утолщение и снижение эхогенности поджелудочной железы. Эффективность обследования снижается при наличии в кишечнике воздуха. Данные УЗИ не позволяют определить степень тяжести панкреатита.
- При хроническом панкреатите в протоках и паренхиме ПЖ обнаруживают процессы кальцификации.
- Псевдокиста, содержащая жидкость, чаще всего является следствием острого или хронического панкреатита.
- УЗИ (и КТ) обнаруживают опухоли размерами от 2-3 см.
Позволяет установить величину и контуры ПЖ, опухоль или кисту, кальцификацию. КТ с контрастированием – самый точный метод визуализации поджелудочной железы.
Существующих в настоящее время данных недостаточно для признания МРТ эффективным методом исследования поджелудочной железы.
- Один из наиболее современных и эффективных методов диагностики.
- Позволяет выявлять опухоли ПЖ небольших размеров.
- Инвазивная диагностическая методика, осуществляемая под контролем УЗИ или КТ с дальнейшим цитологическим исследованием материала.
- С высокой точностью диагностирует карциному ПЖ.
В любом случае только врач знает, как проверить поджелудочную железу. К тому же большинство из описанных методов пройти самостоятельно, без направления доктора не получится.
Всем известно, что лечить заболевания гораздо эффективнее на ранних стадиях, пока форма протекания не переросла в хроническую. Но для этого необходимо хотя бы раз в году проходить полное медицинское обследование, благодаря которому своевременно можно определить отклонения от нормы, развитие патологий и ухудшений.
Как проверить поджелудочную? Прежде всего нужно обратиться в врачу-терапевту. Именно он внимательно должен осмотреть больного, провести пальпацию живота, определить в каком месте локализовалась болезнь, и дать направления на анализы. Даже при пальпации доктор может дать определение этиологии болей в животе.
Если есть подозрения на то, что причиной болевых синдромов является панкреатит, то больного отправляют на осмотр к гастроэнтерологу, который и назначает все анализы, подтверждающие или опровергающие предварительный диагноз.
Сдают кровь из пальца, после чего работники лабораторий проверяют количество лейкоцитов и СОЭ в крови. Общий анализ позволяет определить присутствуют ли в организме воспалительные процессы. Недостаток инсулина тоже свидетельствует о развитии отечности железы.
На биохимический анализ берут венозную кровь. Ее проверяют на повышение ферментов. Этот способ особо эффективен при острой стадии панкреатита.
В случае обнаружения в мочи фермента амилазы, наличие болезни поджелудочной железы подтверждается практически в 100%. Эти анализы дают возможность определить на химическом уровне проблемы поджелудочной железы. Но, поскольку многие недуги имеют схожие показатели и симптомы, то анализы необходимо подтверждать и другими методами обследования.
УЗИ является неотъемлемой частью диагностики. С помощью ультразвукового обследования устанавливают размер железистой ткани и ее протоков, ее расположение по отношению к другим органам, наличие жидкостных масс в брюшной полости или их отсутствие. УЗИ дает возможность визуально оценить состояние внутренних органов и исключить нагноение и перитониты.
Очень часто к панкреатиту приводят камни в протоках железистой ткани. Рентгеновский снимок дает возможность визуально установить наличие камней, так называемых кальценатов.
КТ дает возможность наглядно определить изменения в размерах железистой ткани, сужение или расширение протоков. Этот метод считается дорогим, но дает много информации, благодаря которой можно поставить более точный диагноз и назначить правильное лечение.
При помощи небольшого зонда с камерой доктора могут в режиме реального времени рассмотреть всю ситуацию изнутри. Эндоскоп вводят в двенадцатиперстную кишку, и внимательно обследуют фатеров сосок, через которых секреты поступают в пищеварительный тракт. Также во время эндоскопии вводят контраст для того, чтобы сделать более качественные рентгеновские снимки и КТ. Но сам контраст считается раздражителем и может спровоцировать рецидив панкреатита.
Лапароскопия считается больше оперативным вмешательством нежели, методом диагностирования, но она дает немаловажные факты о текущем состоянии болезни. Применяют лапароскопию чаще при острой форме патологии. Это малоинвазивный метод, который помогает устранить омертвевшие участки ткани железы
Полученные анализы также могут свидетельствовать о наличии новообразований и кист, что немаловажно узнать на ранних развитиях опухолей
Подтверждение диагноза невозможно без инструментальных методов. На современном этапе развития медицины применяют рентгенологические, ультразвуковые и оптоволоконные методы диагностики.
- Обзорная рентгенография брюшной полости. Применяется для дифференциальной диагностики синдрома абдоминальной боли. Косвенные признаки поражения поджелудочной – камни и уплотнения в желчном пузыре и желчных протоках.
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). Метод также эффективен при вторичном билиарнозависимом панкреатите вследствие застойных явлений в желчных протоках, при камнях в желчном пузыре, при рубцовых сужениях выводных протоков.
- Компьютерная томография. Помогает диагностировать осложнённый панкреатит (кисты, псевдокисты, кальцификаты, атрофичные и некротизированные участки органа). Широко применяется при объемных новообразованиях: доброкачественных опухолях железы, раке, раковых метастазах из соседних органов. При данных патологиях на снимках контуры железы неровные, размеры увеличены, в области одной или двух долей определяется объёмное новообразование.
УЗИ органов брюшной полости и, в частности, поджелудочной железы – золотой стандарт диагностики первичного и холангиогенного панкреатита, жирового и соединительнотканного перерождения паренхимы, рака поджелудочной железы. В заключении врач даёт точное описание структуры органа, выраженность диффузных изменений, их характер и распространённость.
- При камнях в желчном пузыре или в выводных протоках визуализируются плотные конкременты различного размера и плотности.
- При остром и хроническом панкреатите во всех отделах органа выявляются диффузные изменения паренхимы в сочетании с отёком капсулы и междольковых пространств.
- При раке размеры органа увеличены, эхогенность структур не однородная. В мониторе чётко просматривается граница между здоровой паренхимой и раковой тканью. По плотности новообразования можно судить о происхождении опухоли.
Ещё один метод диагностики патологии поджелудочной железы и билиарного тракта. Метод позволяет выявить рубцовое сужение или закупорку выводного протока камнями при билиарнозависимом панкреатите, а также визуализировать изменения в панкреатодуоденальной зоне, что свидетельствует о первичном панкреатите или раке органа.
Таким образом, диагностика патологии поджелудочной железы – это целый комплекс диагностических исследований, которые проводятся пациенту сразу при поступлении в клинику. Все анализы назначаются врачом-гастроэнтерологом или терапевтом после тщательного осмотра и опроса больного. Этот же врач назначает лечение.
Своевременно поставленный диагноз позволяет быстро определить направление в лечении (направить больного в хирургический или терапевтический стационар), назначить адекватную этиотропную и симптоматическую терапию,улучшает прогноз заболевания.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Панкреатит – чрезвычайно распространенное заболевание. К нему располагают многочисленные особенности современной жизни: нарушения в питании, еда всухомятку, употребление полуфабрикатов и фастфуда, курение и бесконтрольный прием медикаментов. Для того чтобы с самого начала распознать заболевание и приступить к лечебным мероприятиям, пациенту необходимо пройти обследование – в том числе, сдать определенные анализы при панкреатите. От результатов этих анализов будет зависеть, имеется ли необходимость в лечении, и какие именно препараты требуются.
Диагностировать панкреатит не так уж просто – в особенности, если болезнь только зародилась. Поэтому врач должен использовать весь возможный арсенал диагностических средств, и в том числе лабораторные анализы при панкреатите.
Какие анализы сдают при панкреатите?
- Общеклинический анализ крови – помогает найти признаки имеющегося воспалительного процесса (в частности, превышенное количество лейкоцитов, ускоренная СОЭ и пр.).
- Биохимия крови – позволяет увидеть повышенное содержание таких ферментных веществ, как амилаза, трипсин, липаза.
- Анализ крови на уровень глюкозы – указывает на нарушения в секреции инсулина поджелудочной железой.
- Анализ мочевой жидкости – позволяет найти амилазу, что является косвенным признаком острой формы панкреатита.
- Копрограмма – исследование каловых масс, позволяющее обнаружить недостаточно переваренные компоненты пищи, что свидетельствует о нарушенном процессе ферментной выработки.
Конечно же, только лишь лабораторных анализов недостаточно, чтобы поставить диагноз панкреатита. Как правило, необходимо получить результаты инструментальной диагностики. Поэтому врач безоговорочно назначит и другие диагностические процедуры, например, УЗИ, гастроскопию, ретроградную холангиопанкреатографию, компьютерную томографию, а также различные функциональные тесты.
Диагностику работоспособности поджелудочной железы нужно проводить с применением комплексного подхода. Ведь врачу необходимо определить и функциональность, и состояние тканей органа. Поджелудочная железа – это миниатюрный, но очень сложный элемент в человеческом организме, от которого зависит, насколько качественно будут происходить пищеварительные процессы, в каких количествах будут вырабатываться ферменты, как пища будет усваиваться организмом. Кроме прочего, железистый орган играет важную роль и в поддержании общих обменно-метаболических и гормональных процессов.
Поджелудочная железа считается уникальным органом. При повреждении одной области железы другие нормальные ткани замещают функцию поврежденных и начинают работать «за двоих», поэтому даже при наличии проблемы в органе человек может не ощущать существенных нарушений пищеварения. Однако бывает и наоборот: поражается совсем незначительный участок ткани железы, а у больного уже появляются серьезные проблемы с полной клинической картиной панкреатита. Как раз по этой причине важно обследовать поджелудочную железу как можно тщательнее.
Клиническая картина острого и хронического панкреатита не отличается спецификой. Поэтому доктору зачастую становится сложно установить верный диагноз без назначения дополнительных исследований. Поэтому анализы подчас играют основополагающую роль в постановке диагноза.
У медицинского специалиста стоит сложная задача: не только определить наличие панкреатита, но и выяснить форму заболевания – хроническая или острая. Признаки острого панкреатита могут совпадать с симптоматикой, которая наблюдается при обострении хронической формы заболевания, поэтому анализы при панкреатите назначают примерно одинаковые, чтобы внимательно изучить все изменения, произошедшие внутри организма.
Анализы при остром панкреатите берут как можно раньше, чтобы своевременно приступить к лечению. Немаловажно адекватно приготовиться к диагностике, чтобы результаты анализов были предельно достоверными:
- следует воздерживаться от употребления алкогольных жидкостей, крепкого чая и кофе;
- следует исключить любой прием пищи (анализы крови берутся натощак, после 8-часового перерыва в еде);
- следует исключить физические нагрузки до момента сдачи крови для анализа;
- перед сдачей анализа мочи необходимо тщательно помыться, чтобы выделяемое из половых органов не попало в мочу.
Необходимо учесть, что на результаты многих анализов могут повлиять такие лекарственные препараты, как витамин C, парацетамол, антибиотики.
Анализы при хроническом панкреатите обязательно должны включать в себя исследование крови. Этот анализ позволит узнать, имеются ли внутри организма какие-либо воспалительные процессы вообще, даже если это не воспалительная реакция в поджелудочной железе. При хроническом панкреатите, кроме стандартных анализов, доктор может направить больного для проведения разных лабораторных тестов:
- Анализ на иммунореактивный трипсин – назначается относительно редко, так как его эффективность при панкреатите составляет не более 40%. Данный вид исследования входит в перечень диагностических процедур, которые применяют при холецистите или недостаточной почечной функции.
- Анализ уровня ингибиторов трипсина в крови помогает определить масштаб деструктивных процессов в поджелудочной железе.
- Анализ мочи на содержание в ней трипсиногена – используется все реже из-за немалой себестоимости, однако может стопроцентно указать на наличие панкреатита.
Анализы при обострении панкреатита, как правило, те же, что и при остром приступе этого заболевания. Чтобы не упускать время, доктор первоочередно назначает анализ оценки ферментного уровня в крови:
- на протяжении первых суток – уровень панкреатической амилазы;
- далее – уровень эластазы и липазы.
Анализы при панкреатите и холецистите, в первую очередь, предполагают определение диастазы. Нормальным показателем на один миллилитр крови является 40-160 ед., а в миллилитре мочевой жидкости – 32-64 ед. Анализ берут на пустой желудок. В острой фазе заболевания диастаза повышается больше чем в 4-5 раз. При хроническом течении заболевания дополнительно определяется анемия в крови, а в мочевой жидкости – билирубин и α-амилаза.
В остром периоде, либо при обострении хронического холецистопанкреатита обнаруживается лейкоцитоз (смещение формулы влево), ускоренная СОЭ. Анализ мочи демонстрирует наличие билирубина и желчных пигментов, повышение уробилина. Биохимический анализ указывает на высокое содержание билирубина, фибриногена и гапроглобина.
Хронический процесс сопровождается резким снижением количества В и Т-лимфоцитов и уменьшением содержания иммуноглобулина А.

Общеклинический анализ крови при панкреатите имеет только вспомогательное значение, помогая доктору подтвердить, что внутри организма имеется воспалительный процесс. Кроме воспаления, анализ крови способен выявить анемию.
Показатели анализа крови при панкреатите отличаются соответствующими изменениями:
- Снижается содержание гемоглобина и эритроцитов – например, при длительном хроническом течении панкреатита, а также при осложнениях, связанных с кровоточивостью воспалительного очага.
- Повышается лейкоцитарный уровень, причем существенно – в результате сильно выраженного воспаления.
- Ускоряется оседание эритроцитов, что считается дополнительным признаком наличия воспаления.
- Повышается гематокрит – в случае, если имеется расстройство баланса воды и электролитов.

источник
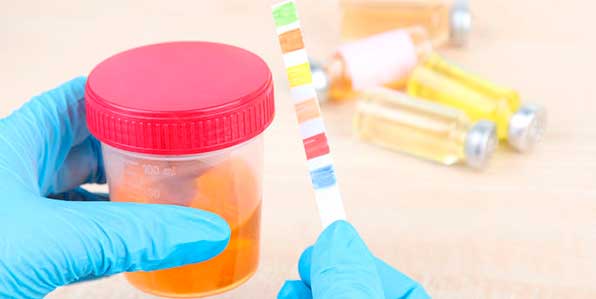
При наличии подозрений на заболевание поджелудочной железы, в частности панкреатит, проводятся необходимые клинико-диагностические исследования, подтверждающие или опровергающие диагноз. Результативным методом, позволяющим выявить заболевание, считается анализ мочи.
Моча при панкреатите изменена по составу: повышен уровень амилазы – фермента поджелудочной железы, отвечающего за расщепление сложных углеводов в организме.
Результативным методом, позволяющим выявить заболевание, считается анализ мочи.
Диагностика проводится на основании результатов, которые дает общий анализ мочи: уровень лейкоцитов, наличие белка, билирубина, глюкозы, COЭ.
Показания исследований физических свойств мочи (цвет, запах, кислотность и пр.) также дают представление о наличии воспалительного процесса.
Пациентам, обратившимся к врачу с жалобами на болезненные ощущения в области живота, расстройство ЖКТ, тошноту, рвоту, температуру, снижение аппетита, резкую потерю веса, назначаются исследования крови и мочи. По результатам диагностируется заболевание и назначается лечение.
Пациентам, обратившимся к врачу с жалобами на болезненные ощущения в области живота, расстройство ЖКТ, тошноту, рвоту, температуру, снижение аппетита, резкую потерю веса, назначаются исследования крови и мочи.
Для анализа используется утренняя моча, которая берется натощак. Урину помещают в специальный контейнер. Лучше всего приобрести его в аптеке. Перед заполнением емкости проводятся необходимые гигиенические процедуры по очищению половых органов. Выждав несколько секунд после начала мочеиспускания, набирают не менее 50 мл урины. Передать материал в лабораторию нужно в течение 2-3 часов. Результат получают уже на следующий день.
Для наблюдения за развитием болезни в динамике может понадобиться мониторинг диастазы в урине, полученной в течение дня с интервалом в несколько часов.
При необходимости сбора урины в течение суток важно правильно хранить ее. Для этого используется только стерильная стеклянная емкость.
Передать материал в лабораторию нужно в течение 2-3 часов. Результат получают уже на следующий день.
Перед сдачей анализа необходимо в течение нескольких дней соблюдать строгую диету: отказаться от жирной, жареной и острой пищи, алкоголя. За сутки исключить из рациона свеклу, чернику, морковь, цитрусовые, которые могут изменить цвет и состав урины. Лекарства, повышающие уровень глюкозы (Парацетамол, Аспирин), принимать не рекомендуется. За 12 часов до процедуры следует отказаться от пищи и снизить потребление минеральной воды.
Необходимо также уменьшить физические нагрузки и постараться избегать стрессов.
В лабораториях специалисты изучают физико-химические показатели сданного материала, осуществляя визуальный и биохимический анализ.
Для диагностики панкреатита определяют уровень диастазы в моче: при повышенном содержании делается заключение о наличии воспалительного процесса, характерного для острого панкреатита, при пониженном – хронического.
Анализ мочи по Нечипоренко назначается при сопутствующих панкреатиту болезнях почек и мочевыводящих путей. Метод заключается в пропускании малого количества урины через центрифугу, в результате чего в полученном осадке определяют содержание лейкоцитарных, эритроцитарных клеток и цилиндрических элементов. Их повышенное количество свидетельствует об имеющейся патологии почек, усугубляющей течение панкреатита.
Анализ мочи по Нечипоренко назначается при сопутствующих панкреатиту болезнях почек и мочевыводящих путей.
О наличии заболевания свидетельствует расшифровка результатов, показывающих повышенный уровень панкреатической амилазы, липазы, эластазы, фосфолипазы, трипсина и билирубина в крови пациента. Может наблюдаться низкий уровень гемоглобина и эритроцитов, повышенное число лейкоцитов и увеличенная СОЭ. Общий белок и глобулины ниже нормы, в острой фазе панкреатита присутствует антиген поджелудочной железы.
Увеличенное содержание диастазы в моче свидетельствует об остром воспалительном процессе. Норма у взрослых составляет 64 единицы, но ее повышенное значение не всегда означает заболевание панкреатитом. Отклонение может быть связано с различными травмами в области живота, аппендицитом, перитонитом, патологиями во время беременности.
Кровь и моча пациента с подозрением на панкреатит прежде всего будут содержать повышенное количество амилазы (диастазы), в отдельных случаях превышающее норму в 10 раз. При исследовании урины на трипсиноген его наличие свидетельствует о воспалительном процессе.
Причинами увеличения уровня амилазы (диастазы) в крови и моче помимо панкреатита могут оказаться также желудочные заболевания, алкогольная интоксикация, прием определенных лекарств: Тетрациклина, нестероидных противовоспалительных средств, препаратов, блокирующих рост злокачественных опухолевых клеток. При сопутствующем сахарном диабете будет дополнительно повышен уровень глюкозы.
Моча здорового человека имеет светлую или ярко-желтую окраску в зависимости от количества потребляемой воды.
У детей отклонения показателей в сторону увеличения количества ферментов поджелудочной железы (липазы, трипсина, амилазы), лейкоцитов в крови и наличие в моче амилазы позволяют диагностировать острый, хронический или реактивный панкреатит.
Важным показателем при анализе урины является ее цвет. Моча здорового человека имеет светлую или ярко-желтую окраску в зависимости от количества потребляемой воды. При панкреатите она меняет свой цвет на более темный и может быть от темно-желтой до коричневой. Красный цвет говорит о наличии частичек крови в моче. Яркая окраска урины (золотистая, неоново-желтая, синяя или зеленая) свидетельствует о потреблении каких-либо витаминов, лекарственных препаратов или ярко окрашенных продуктов.
источник
Чтобы полностью быть уверенным, в диагнозе панкреатит и необходимости специфического лечения доктора назначают анализы и исследования.
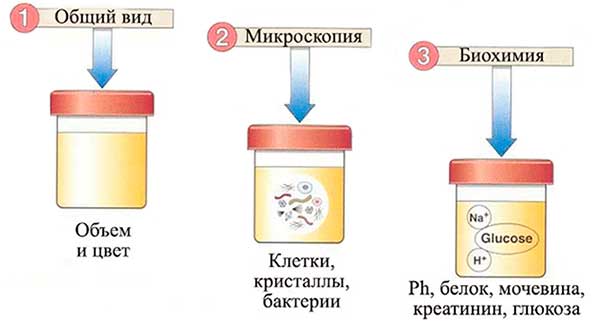
Лабораторные анализы позволяют определить уровень поражения поджелудочной железы, состояние организма пациента, характер патологии, осложнения болезни, контролировать эффективность назначенной терапии. Проводят анализы биологических сред и жидкостей: кровь, моча, кал, иногда делают исследование плеврального и перитонеального выпота.
- Анализ крови общий клинический;
- Биохимический анализ крови;
- Анализ кала;
- Анализ мочи на содержание амилазы.
Эти анализы при панкреатите направлены на выявление воспаления, обнаружение уровня и концентрации выброшенных ферментов поджелудочной железой в кровь, мочу, а также определение двух основных функций, которые могут быть нарушены в разных степенях: выработка ферментов для расщепления пищи и выработка гормонов для обмена углеводов – инсулина и глюкагона.
По ОАК выявляют признаки воспаления: увеличивается количество лейкоцитов, нейтрофилов, ускоряется СОЭ. При правильном и эффективном лечении в анализе крови показатели быстро приходят в норму.
Самым последним стабилизируется СОЭ. Длительное сохранение увеличенного количества лейкоцитов и ускоренного СОЭ может говорить о возникновении осложнений панкреатита.
У пациентов длительно и тяжело болеющих хроническим панкреатитом наоборот наблюдают уменьшение количества лейкоцитов и снижение СОЭ в виду того, что не хватает питательных веществ (жиров, белков, углеводов) для организма и синтеза клеток.
При тяжелом нарушении всасывания витаминов, питательных веществ могут наблюдаться в анализе крови признаки В12- , фолиево- и железодефицитной анемии.
Амилаза. Главным анализом, который отвечает на вопрос «действительно ли это панкреатит?», считают определение в крови и моче амилазы.
Амилаза – фермент для расщепления крахмала в просвете ЖКТ. Образуется амилаза в поджелудочной и слюнных железах. При панкреатите амилаза и многие другие ферменты по разным причинам не секретируются в просвет кишечника, а начинают активироваться прямо в поджелудочной железе, запуская ее самопереваривание. Часть фермента попадает в кровеносное русло, а из крови через почки выделяются в мочу.
При панкреатите повышается содержание амилазы в крови уже через 1 – 12 часов от начала болезни, достигает максимальной концентрации от 20 до 30 часов, исчезает в течение 2х – 4х суток.
Повышенное содержание амилазы в моче характеризуется более стойким значением: обычно амилаза задерживается в моче по сравнению с показателями крови на 9 – 10 часов. В моче может присутствовать на протяжении 3х – 5ти суток, а появляться через 4 – 7 часов от момента начала заболевания. Максимальное содержание амилазы в моче регистрируют через 9 – 10,5 часов.
В некоторых случаях содержание амилазы в крови и моче вовсе не повышается. Это может быть даже очень тяжелое течение панкреатита и длительное течение панкреатита.
Значение общей амилазы может повышаться при следующих состояниях: острый аппендицит, трубная беременность прерванная, кишечная непроходимость, холецистит, травма поджелудочной железы, нарушение оттока в поджелудочной железе, патология слюнных желез, перитонит, тяжелое течение сахарного диабета, перфорация язвы желудка, беременность, разрыв аневризмы аорты.
Нормальные значения общей амилазы в крови: 29 – 100 ЕД/л; амилазы панкреатической – не более 53 Ед/л. Нормальные показатели амилазы общей в моче: до 408 ЕД/сут.
Липаза. Определение липазы в крови – это еще один из анализов при панкреатите. Липаза также является ферментом поджелудочной железы, она предназначена для расщепления липидов – жиров. Уровень появления в крови, максимальной концентрации и время выведения из организма очень вариабельны, поэтому этот метод для диагностики хронического панкреатита является не очень точным. Но период активности липазы в организме однозначно дольше времени активности амилазы. По уровню липазы нельзя судить о тяжести и дальнейшем течении заболевания.
Важно! Определение липазы — более специфичный анализ, чем определение амилазы, потому что только поджелудочной железой липаза вырабатывается и ее уровень повышается исключительно при патологиях данного органа.
Нормальный уровень липазы: 14 – 60 МЕ/л.
Кровь под микроскопом
Эластаза. Определение активности эластазы-I является самым «поздним» анализом при панкреатите, потому что его уровень сохраняется повышенным на протяжении примерно 1,5 недель от обострения хронической формы панкреатита или атаки острой формы. Например, в этот период уровень эластазы-I повышен у 100 % пациентов, концентрация амилазы панкреатической 43 %, липазы – 85 % больных. Однако по уровню повышения эластазы- I в крови нельзя утверждать о степени поражения ткани поджелудочной железы.
Уровень эластазы – I в крови: 0,1 — 4 нг/мл.
Эластазу-I в крови определяют для выявления острого воспаления поджелудочной железы, а обнаружение эластазы в кале служит признаком нарушенной функции синтеза поджелудочной железой ферментов.
Другие показатели. Биохимический анализ крови при панкреатите сдается еще для определения общеклинических показателей, в нем нередко определяют изменения:
- снижается уровень общего белка, альбумина, ферритина, трансферрина;
- меняется индекс альбумино-глобулиновый в сторону увеличения альфа-1- и альфа-2-глобулинов;
- нередко увеличивается активность аланинаминотрансферазы и аспартатаминотрансферазы, лактатдегидрогеназы, гамма – глутамилтрансферазы;
- увеличение содержания билирубина, холестерина, фосфатазы щелочной характерно для возникновения осложнения – блока желчного протока и развития синдрома холестаза, реактивного гепатита;
- в биохимическом анализе нередко наблюдают снижение уровня кальция в крови, что служит показателем тяжести течения панкреатита.
Важно! Уровень снижения кальция и снижения количества белка в крови является маркером тяжести течения панкреатита и степени поражения ткани поджелудочной железы.
Общий белок в норме в крови 64 – 84 г/л; уровень кальция – 2,15 – 2,55 ммоль/л.
Онкомаркеры. Определение содержания в крови онкомаркеров карциноэмбрионального антигена и СА 19 – 9 является при хроническом панкреатите необходимым анализом. Это нужно, чтоб не упустить момент превращения хронического панкреатита в рак поджелудочной железы.
Увеличение СА 19 – 9 троекратно и карциноэмбрионального антигена двукратно служит показателем воспаления поджелудочной железы, но повышение значений этих онкомаркеров в крови свыше перечисленных показаний служит косвенным признаком возникновения рака поджелудочной железы.
Может повышаться уровень этих онкомаркеров при раке желудка, колоректальном и холангиогенном раке, поэтому этот анализ является косвенным знаком рака поджелудочной железы.
Значения СА 19 – 9 в норме: 0 – 34 ЕД/мл; карционэмбриональный антиген: 0 – 3,75 нг/мл для некурящих, для курящих 0 – 5,45 нг\мл.
Глюкоза. Определение в крови уровня глюкозы – обязательный анализ, потому что часто исходом хронического панкреатита является сахарный диабет.
Этот анализ нужно делать несколько раз для достоверности результата, так как на него влияют разные факторы: прием пищи перед сдачей анализа, уровень физической активности и прием некоторых лекарств. В норме в крови концентрация глюкозы до 5,5 ммоль\л.
Более точный анализ для определения сахарного диабета, в дополнении к определению в крови сахара – это определение гликированного гемоглобина. Гликированный гемоглобин – гемоглобин, который в кровеносном русле связан с глюкозой.
Измеряется в %, в норме колеблется от 4,0 до 6,2 %. Этот показатель наиболее точно показывает среднее значение в крови за последние 3 месяца концентрации глюкозы.
Анализ кала, или копрологическое исследование, проводят для обнаружения нарушенной функции поджелудочной железы и выработки ферментов.
В норме при употреблении жира 100 г с калом выделяется нейтральный жир 7 г, увеличение в кале количества жира свидетельствует о нарушении всасывания и расщепления его вследствие нехватки ферментов поджелудочной железы.
Условием для достоверного анализа является соблюдение диеты (используется диета Шмидта: белок 105 грамм, углеводы 180 грамм, жиры 135 грамм) и не использование ферментных препаратов в этот период.
Если обнаруживают в кале повышенное содержание мыла и нейтрального жира при неизменном содержании желчных кислот, то внешнесекреторную недостаточность диагностируют.
Еще в анализе кала можно обнаружить креаторею: повышенное количество в кале непереваренных мышечных волокон.
Недостоверный результат может быть:
- При неправильном сборе кала;
- При несоблюдении предписанной диеты;
- Стеаторея и креаторея могут быть при ряде других заболеваний пищеварительного тракта (при поражении подвздошной кишки и бактериальной инфекции тонкой кишки).
Лабораторное исследование является одним из главенствующих и ключевых методов исследования при панкреатите. Лабораторные анализы зачастую доступны для многих медицинских учреждений, позволяют качественно и быстро уточнить диагноз панкреатита, что является немаловажным пунктом, так как при панкреатите дорога каждая минута – нужно скорее удостовериться в диагнозе и начать хорошее лечение панкреатита.
источник
Диагностировать панкреатит, особенно на ранних стадиях его развития, достаточно тяжело. Поэтому пациент подвергается ряду лабораторных, а также инструментальных исследований.
Анализ мочи является одним из обязательных методов исследования, который дает возможность не только оценить общее состояние организма, но и определить функциональность ферментов поджелудочной железы.
Специалисты назначают сбор материала для анализа мочи на панкреатит при первом же подозрении на обострение воспаления тканей и протоков поджелудочной железы.
Этот вид исследования не только один из самых доступных, но и достаточно информативный, поскольку по составу и некоторым характеристикам урины можно сделать некоторые выводы о составе кровяной жидкости, обмене веществ и состоянии организма в целом (в особенности органов мочевыделительной системы).
Показаниями для сдачи данного анализа являются следующие симптомы:
- Болезненные ощущения в верху живота, которые отдают в область поясницы. В отдельных случаях локализация болевого симптома может быть смещена.
- Повышенная температура.
- Посветление кала.
- Неприязнь к пище.
- Снижение веса.
- Рвота.
- Тошнота.
- Изменение консистенции и запаха стула.
- Ощущение дискомфорта в ЖКТ после приема пищи.
- Отрыжка воздухом либо ранее употребляемой пищей.
- Повышенное газообразование, метеоризмы, вздутие живота.
Часто панкреатит сопровождается закупоркой желчных путей либо желчекаменной болезнью. В таких случаях к вышеуказанным симптомам добавляется желтуха, которая проявляется пожелтением глазных белков и кожных покровов.
В случае развития патологических симптомов необходимо как можно скорее обратиться за медицинской консультацией. Чем раньше будет диагностирован недуг и назначено адекватное лечение, тем проще избавиться от болезни. Панкреатит – это очень опасное заболевание, которое не пройдет само по себе и требует незамедлительного медицинского вмешательства.
На итоги исследования могут повлиять некоторые виды пищевых продуктов, лекарств, а также наличие заболеваний. Они приводят либо к изменению цвета мочи, либо к повышению/понижению уровня диастазы, что искажает информативные данные исследования.
Чтобы результаты были более точными, за два дня до отбора материала нужно придерживаться нескольких важных правил:
- Ограничить употребление еды, обогащенной белками.
- Не употреблять пищу, которая может изменить цвет мочи (свекла, морковь, черника, черная смородина), а также медикаменты, обладающие подобным действием (к примеру, Леводопа, Фениотин, некоторые витаминные комплексы).
- Не употреблять алкоголь.
- Не перетруждать себя физическими нагрузками.
Забирать материал рекомендуется натощак (не кушать и не пить следует как минимум за два часа до процедуры). Материал не отбирается в дни менструации, так как при заборе в контейнер могут попасть капли крови.
Так же обращают внимание на наличие внутренних патологий:
| Повышают концентрацию диастазы | Понижают концентрацию амилазы |
| Такие заболевания как сахарный диабет, рак, кишечная непроходимость, обострение язвенных процессов, воспаление слюнных желез, а также органов пищеварительного тракта приводят к увеличению концентрации вещества в моче. | Перитонит, отравление, гепатиты, почечная недостаточность, алкоголизм, травмирование области живота, вынашивание плода могут стать причиной пониженного показателя. |
Некоторые лекарственные препараты приводят к повышению уровня диастазы в моче. К таковым, прежде всего, относятся диуретики, гормональные контрацептивы, глюкокортикостероиды, холинергетики. Поэтому нужно обязательно предупредить врача о сильнодействующих медикаментах, которые на данный момент употребляются пациентом.
Сегодня выделяют три основных вида анализа урины: общий, биохимический, по Нечипоренко. Отличаются они особенностями забора и исследования материала.
| Вид | Значение | Особенности |
| Общий анализ мочи | Дает общую информацию о состоянии организма. | Исследуется цвет, запах жидкости, количество лейкоцитов, наличие эритроцитов, белка и других веществ, которые могут свидетельствовать о наличии того или иного заболевания. Для анализа берется утренняя порция мочи. |
| Биохимический анализ | Проводится с целью определения концентрации биохимических молекул в моче. | Его результаты дают возможность диагностировать острые заболевания, развитие патологических нарушений в организме. Для исследования берется суточная порция мочи. |
| Анализ по Нечипоренко | Проводится в случае, если общий анализ показал плохие результаты. | Он считается более информативным. Исследование проводится для точного определения в одном миллиграмме мочи цилиндров, лейкоцитов, эритроцитов. Для забора берется средняя порция утренней мочи. |
Наиболее информативными при панкреатите являются биохимический анализ и по Нечипоренко.
Для того чтобы получить максимально точные данные, к сбору материала нужно подойти ответственно. Для разных видов анализа сбор проводится по определенным правилам, поэтому данный вопрос необходимо заранее обговорить со специалистом и обсудить все нюансы.
Для общего анализа мочи используется первая утренняя жидкость. Перед ее забором необходимо хорошо вымыть и высушить половые органы. Мочу выпускают средним потоком в стерильный контейнер, который можно приобрести в аптеке или же получить в лечебном заведении. Для исследования достаточно всего 100 мл. материала.
Отнести образец мочи в лабораторию нужно в течение часа после его забора. Такое строгое ограничение по времени объясняется тем, что распад альфа-амилазы происходит на протяжении первого часа после выхода с мочой. Если доставить анализ на протяжении этого времени возможности нет, подмыться можно дома, а сам материал отобрать в лечебном заведении.
Нельзя переохлаждать жидкость — рекомендуется соблюдать температурный режим в пределах 5-20 градусов. В некоторых случаях моча сдается в еще теплом виде.
При срочном исследовании результат можно получить в тот же день. В обычном порядке он, как правило, сообщается на следующий день.
В процессе исследования на биохимических анализаторах проводится установление в моче наличия и количества следующих компонентов:
- кальция;
- натрия;
- калия;
- креатина;
- мочевины;
- фосфора неорганического;
- микроальбумина;
- альфа-амилазы;
- панкреатической амилазы;
- электролитов;
- метаболитов.
Материал также исследуется на кислотно-щелочный и газовый состав. При панкреатите данный анализ назначается с целью определения уровня диастазы в моче.
Для анализа нужна суточная моча, которую собирают в одну емкость на протяжении 24 часов. Непосредственно в процессе сбора материала рекомендуется использовать чистую пластиковую двухлитровую тару.
Самую первую утреннюю порцию урины не берут. Сбору подлежат все остальные порции на протяжении суток. Последнюю порцию нужно забирать в то же самое время, когда накануне был начат сбор. Например, с 7 утра до 7 утра следующего дня, это время записывается. На протяжении всей процедуры материал хранят в прохладном, защищенном от попадания солнечных лучей месте.
После завершения процесса количество всей мочи нужно точно вымерять. Затем материал хорошо перемешать и в стерильный сухой контейнер отлить около 100 мл. На емкость рекомендуется прикрепить листик бумаги с указанием время сбора, точного количества всей собранной мочи, фамилии, имени пациента. Емкость плотно закрыть и в течение часа доставить в лабораторию.
В процессе исследования анализа по Нечипоренко определяется точное количество лейкоцитов, эритроцитов, цилиндров на один миллиграмм мочи.
Для изучения нужна средняя порция самой первой утренней мочи. Ее забирают следующим способом: первые 20 мл мочи пропустить, а в контейнер собрать только последующие 50-100 мл. жидкости.
На фоне воспаления поджелудочной железы такой анализ чаще всего назначается с целью определения, отягощен ли панкреатит болезнями почек или мочевых путей, либо же патологические процессы не связаны. Это необходимо для выяснения, какие лекарства можно назначить для лечения поджелудочной.
В момент расшифровки анализов оценивается запах, цвет мочи, количество выявленных биохимических элементов. В таблице представлены нормальные значения.
| Элемент | Норма |
| Глюкоза | До 1 ммоль на литр |
| Белок общий | До 0,14 г/л |
| Кетоны | До 0, 5 моль |
| Билирубин | До 8, 5 мкмоль |
| Уробилиноген | До 35 мкмоль |
| Гемоглобин | Нет |
| Эритроциты | 0-2 в поле зрения |
| Лейкоциты | 0-5 в поле зрения |
| Эпителий | 0-5 в поле зрения |
| Цилиндры | 0-2 в поле зрения |
| Мочевина | 333-587 ммоль в сутки |
| Кислотность | 4-7 pH |
| Бактерии | Не обнаружены |
По Нечипоренко нормальными считаются такие показатели:
- эритроциты: не больше 1000;
- лейкоциты: не больше 2000;
- цилиндры: не больше 20.
При панкреатите значение указанных показателей, как правило, повышено. Иногда обнаруживаются бактерии и кетоны, наблюдается высокая глюкозурия.
Повышенные показатели мочевины, лейкоцитов, эритроцитов, кетонов, билирубина и белка также могут свидетельствовать о воспалении почек, мочевыводящих путей, поражении печени. Повышение глюкозы является признаком сахарного диабета.
Одним из основных показателей для диагностики мочи является количество диастазы (альфа-амилазы). В норме он варьируется в пределах:
- 10-64 ЕД у детей до 17 лет.
- 16-124 ЕД у пациентов 17-60 лет.
По результатам исследования врач делает выводы:
- Диастаза мочи при остром панкреатите и при обострении ХП может повышаться в десять-тридцать и более раз.
- При хроническом панкреатите показатель повышается не значительно – до пяти раз.
- Пониженный уровень диастазы (ниже 16 ЕД у взрослых) свидетельствует о поджелудочной недостаточности либо обширном повреждении паренхиматозного органа.
Следует отметить, что небольшое повышение амилазы характерно и для таких заболеваний, как холецистит, воспаление слюнных желез, сахарный диабет, а также для травм органов брюшной полости и беременности.
- Урина здорового человека обладает светло или ярко желтым (соломенным) окрасом.
- Цвет мочи при остром панкреатите меняется, она становится более темная.
- Коричневый цвет материала может означать развитие острого панкреатита или гепатита.
- Мутная, зеленоватая жидкость свидетельствует о наличии бактерий, инфекций.
- Красная моча является признаком острого панкреатита. Такой окрас она приобретет по причине попадания телец крови в урину.
- Розовый оттенок мочи может быт результатом травмирования мочевыводящих путей камнями.
- Некоторые продукты и лекарств могут окрашивать мочу в синий, золотистый, оранжевый, красный цвет.
Урина должна быть прозрачной, без осадка, замутнений и сгустков. Наличие выпадений на дне емкости может свидетельствовать о повышенном содержании фосфатов, оксалатов или солей.
Полное отсутствие цвета или сильная бледность мочи так же не является нормой. В этой ситуации врачи назначают дополнительные анализы для проверки наличия почечной недостаточности хронической формы либо диабета (сахарного и несахарного).
Запаху урины зачастую не придают особого значения, поскольку на ее качество может повлиять диета, отдельные продукты питания или медикаменты, которые человек должен принимать с целью недопущения рецидивов обострения панкреатита и для восстановления паренхиматозного органа. В отдельных случаях присутствие ярко выраженных посторонних запахов может свидетельствовать о наличии внутренних патологий:
- Аммиачный запах – воспаление мочеполовой системы, цистит.
- Запах ацетона — присутствие ацетоновых (кетоновых) тел в урине.
- Фекальный – присутствие кишечной палочки.
- Запах гнили и разложений – наличие язв, некротических участков в мочевыводящих органах.
У здорового человека запах мочи не должен быть резким.
Вы удивитесь, как быстро отступает болезнь. Позаботьтесь о поджелудочной железе! Более 10000 людей заметили значительное улучшение в своем здоровье, просто выпивая по утрам…
Прибор улучшает микроциркуляцию и обменные процессы в тканях поджелудочной железы, расширяет просвет капиллярных сосудов

Изучая пальпаторно отделы железы, по возникновению боли в определенной ее части можно установить, где именно запущен патологический процесс.

Обследование в комплексе с другими методиками позволяет точно установить присутствующее заболевание, его форму, стадию и характер

Ошибочно поставленный диагноз может быть смертельно опасным для пациента, поэтому использование дифференциальной диагностики считается необходимым мероприятием
У меня при остром панкреатите показатели диастазы были больше в двадцать раз. Если не ошибаюсь, то были завышены значения эритроцитов, лейкоцитов, кетона, белка.
У меня при обострении хронического панкреатита в моче показывает 4340 ЕД диастазы, а когда болезнь переходит на стадию ремиссии – 300-350 ЕД.
источник