15 марта 2017, 10:47 Эксперт статьи: Блинова Дарья Дмитриевна 0 7,435
Малярия — одно из опаснейших паразитарных заболеваний на планете, ежегодно поражающее сотни миллионов человек. Люди должны понимать, как проводятся исследования на малярию, как распознать симптомы и когда обратиться за лечением. Ежегодно из сотен миллионов заразившихся сотни тысяч умирают, несмотря на то, что существует лекарство, заболевание поддается лечению.
Малярия — опасное и очень заразное паразитарное заболевание, легко передающееся через укусы комаров рода анофелис и через кровь, например, при переливании. Недуг сопровождается повторяющимися приступами лихорадки, наиболее широко распространен в странах с влажным и жарким климатом. После того как паразит попал в тело, он начинает размножаться, поражает клетки, разрушает их, лавинообразно наращивая свое присутствие. Посему решившие посетить жаркие тропические страны должны проявлять повышенную осторожность, и при наименьших подозрениях сдать анализ крови. Заражению особенно подвержены:
- люди с низким иммунитетом,
- дети до 5 лет,
- беременные женщины.
Вернуться к оглавлению
Всего различают четыре различных вида малярии и четыре типа плазмодий, ее вызывающие:
- Plasmodium falciparum, что провоцирует тропическую лихорадку — одну из самих опасных и нуждающихся в срочном лечении разновидностей заболевания.
- Plasmodium vivax — провоцирует появление трехдневной малярии.
- Plasmodium malariae — является источником четырехдневной лихорадки.
- Plasmodium ovale — главная причина малярии овале (недуга вроде трехдневной).
Вернуться к оглавлению
Главными (и самим очевидными) симптомами, проявляющимся при малярии, являются повторяющиеся с равными промежутками времени приступы лихорадки, повышение температуры и озноб. Длятся они несколько часов и сопровождаются такими признаками:
- повышение температуры до 41 °C;
- дрожь;
- проявления кашля;
- повышенная потливость (обычно сопровождает окончание приступа и снижение температуры).
Кроме того приступы могут сопровождаться такими явлениями как:
- расстройства пищеварительной системы,
- боль в разных частях тела, мышцах, голове,
- повышенная утомляемость,
- желтуха.
Хотя обычно симптомы при малярии проявляются спустя несколько недель после заражения, некоторые возбудители могут месяцами жить в организме незаметно. Во время острых приступов наблюдается тенденция к изменению состава крови, может возникать анемия, в особенности при тропической лихорадке. Возможно увеличение внутренних органов, например селезенки, но точную оценку может дать лишь врач.
При обнаружении вышеперечисленных симптомов необходимо срочно провести диагностику малярии. Единственным основным способом диагностирования заболевания до сих пор остается непосредственное обнаружение плазмодиев в крови, которая берется у больного во время приступов. Самые распространенные способы анализа включают взятие крови на малярию методом толстой капли и мазка. Обнаружив плазмодии, можно определить, серьезно ли болен человек, каким именно штаммом. Проводятся также общее исследование крови, обследование мочи, биохимические исследования на содержание билирубина или уровень альбумина.
Поскольку паразит влияет непосредственно на кровь, из-за лихорадки в ее составе наблюдаются различные изменения. Таким образом, показано проведение общего обследования крови для выявления малярии. Лейкоцитоз, анемия, тромбоцитопения — вот лишь немногие возможные последствия болезни.
- Сравнение уровня гемоглобина, а также эритроцитов — плазмодии влияют напрямую на кровяные тельца, разрушая их во время болезни.
- Оценка показания уменьшения тромбоцитов — наблюдается у подавляющего большинства больных, является одним их характерных признаков малярии.
- Проверка лимфоцитов — их уровень тоже может меняться во время болезни.
Вернуться к оглавлению
Можно также выделить ряд других анализов крови, что могут обнаружить малярию:
- Метод выявления антител к малярии — позволяет с помощью введения в организм плазмодия отслеживать реакцию иммунитета на него. Если итогом будет негативная реакция, это позволит исключить диагноз.
- Метод выявления белков плазмодия является одним из новейших возможных анализов, позволяющих определять составные молекулы возбудителя. При сравнительной быстроте способ обладает неплохой точностью, а также небольшими финансовыми затратами для пациента.
- Метод ПЦР, или полимеразная цепная реакция — непосредственно определяет генетический материал малярийного плазмодия. Проводя такой анализ крови можно определить точное число возбудителей, даже если оно небольшое. К сожалению, одним из недостатков является высокая стоимость процедуры.
Вернуться к оглавлению
Анализ мазка и толстой капли крови являются наиболее дешевыми и простыми методами обнаружения малярии. В то же время они требуют внимательности и значительных трудозатрат, а также исполнения ряда рекомендаций. При необходимости обследовать более одного пациента необходимо подготовить инструментарий заранее. При тонком мазке кровь берут из безымянного либо среднего пальца на левой руке. При изготовлении мазка палец удерживается ранкой кверху. Мазок крови — небольшой, его располагают в центре стекла.
Толстая капля отличается от мазка возможностью исследовать больший объем материала. Если обычные мазки крови— тоненькие, то капля, наносимая на стекло этим методом, имеет размер с монету. В итоге, исследуется в десятки раз больший объем крови. В дальнейшем каплю подсушивают, и после окрашивания краской Романовского, промывания — исследуют. Лучше, если анализы будет проводить опытный исследователь, ведь неподготовленный может принять за паразитов различные загрязнения или образования: бляшки Биццоцеро, обломки лейкоцитов, различные микроорганизмы, включая грибок или простейших, случайно попавших на образец.
источник
Малярия – это инфекционное заболевание, которое вызывает повторяющиеся приступы озноба и лихорадки. Возбудителем малярии является плазмодий – паразит, передающийся с укусами комаров – носителей инфекции. Каждый год от малярии умирает примерно один миллион людей по всему миру, но наиболее распространена она в странах с тропическим и субтропическим климатом.
Вакцины для предотвращения малярии не существует, однако при приеме профилактических средств риск заболеть снижается.
Успешность лечения зависит от вида плазмодия, состояния больного и других факторов.
Болотная лихорадка, перемежающаяся лихорадка, пароксизмальная малярия.
Malaria, Jungle fever, Marsh fever.
Для малярии характерно периодическое повторение приступов (каждые 48-72 часа, в зависимости от вида возбудителя). Приступ длится примерно 1-2 часа и сопровождается следующими симптомами:
- озноб – от умеренного до тяжелого,
- высокая температура тела (до 39-41 °С),
- кашель,
- обильное потоотделение (появляется в конце приступа и сопровождается снижением температуры до нормальной или ниже нормы).
Кроме того, могут появляться другие симптомы:
- головная боль,
- тошнота, рвота, понос,
- усталость, быстрая утомляемость,
- потеря аппетита,
- боль в мышцах,
- желтуха.
Как правило, малярия проявляется в течение нескольких недель после укуса зараженного комара. Однако некоторые паразиты могут находиться в организме несколько месяцев или лет, не вызывая никаких симптомов.
Общая информация о заболевании
Малярия – это инфекционное заболевание, которое вызывает повторяющиеся приступы озноба и лихорадки. Возбудителем являются четыре вида паразитов, передающихся с укусами комаров – носителей инфекции. Реже малярия распространяется через переливание крови или от матери к плоду. Чаще всего она встречается в странах с тропическим и субтропическим климатом.
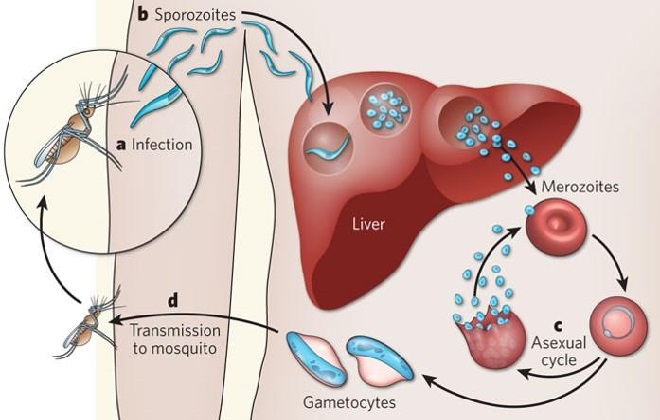
Жизненный цикл малярийного паразита начинается, когда самка комара вида анофелес, питаясь кровью больного малярией, проглатывает паразитов. В процессе полового развития в организме комара из них развиваются спорозоиты (одна из жизненных форм паразита), располагающиеся в слюнных железах насекомого.
При укусе комар вводит слюну со спорозоитами в организм человека, где они размножаются бесполым путем в клетках печени. После периода созревания, длящегося от нескольких суток до нескольких месяцев, паразиты высвобождаются из клеток печени и проникают в эритроциты (красные кровяные тельца), что является началом активной фазы болезни. В эритроцитах происходит дальнейшее бесполое размножение паразитов; при разрыве оболочки эритроцита (каждые 48-72 часа) плазмодии оказываются в плазме крови, что обуславливает возникновение лихорадки и озноба. Затем они проникают в непораженные эритроциты и цикл повторяется. Промежуточные формы плазмодий способны сохраняться в организме (в печени) до нескольких лет, вызывая повторное развитие заболевания даже после курса лечения.
Малярия может привести к смерти, чаще всего от нее умирают дети в возрасте до 5 лет. Обычно летальный исход связан с осложнениями заболевания:
- церебральная малярия – зараженные эритроциты могут закупоривать мелкие кровеносные сосуды мозга, вызывая его отек или повреждение;
- дыхательная недостаточность из-за накопления в легких жидкости;
- повреждение органов – печеночная или почечная недостаточность, повреждение селезенки;
- тяжелая анемия как следствие уменьшения количества нормально функционирующих эритроцитов;
- низкий уровень сахара в крови (может быть спровоцирован как малярией, так и ее лечением).
Чаще всего малярией болеют люди, живущие в странах с тропическим и субтропическим климатом (африканские государства к югу от пустыни Сахары, индийский субконтинент, Соломоновы острова, Папуа-Новая Гвинея и Гаити), или гости этих стран.
Более тяжелому течению малярии подвержены:
- дети до 5 лет,
- туристы из регионов, где не распространено данное заболевание, посетившие субтропические или тропические страны,
- беременные и их еще не рождённые дети,
- бедные слои населения, не имеющие доступа к квалифицированной медицинской помощи.
Заподозрить заболевание позволяют периодические приступы лихорадки, особенно если пациент находился в очагах малярии за последние два года. Для подтверждения диагноза необходимо обнаружить паразита в мазках крови.
Лабораторные методы исследования
- Микроскопия мазка крови. Этот анализ до сих пор остается ведущим методом диагностики малярии. Он достаточно простой и недорогой, однако относительно трудоемкий. Кровь для приготовления мазка необходимо брать у пациента во время приступа лихорадки – это повышает вероятность обнаружения малярийных плазмодиев. После изготовления мазка и его окраски по специальной технологии можно обнаружить самих возбудителей заболевания или характерные изменения эритроцитов. В частности, при малярии в эритроцитах определяются пятна, обусловленные включениями плазмодиев. По результатам исследования мазка крови судят о наличии инфекции, а также определяют вид паразита и стадию заболевания.
- Определение антител к возбудителю малярии – молекул, вырабатываемых иммунной системой в ответ на попадание в организм малярийного плазмодия. Отрицательный результат анализа позволяет исключить диагноз «малярия».
- Определение белков возбудителя. Современный анализ, с помощью которого можно выявить в крови молекулы, входящие в состав малярийного плазмодия. Это быстрый, недорогой метод диагностики, обладающий высокой достоверностью в отношении малярийной инфекции.
- Определение генетического материала малярийного плазмодия методом полимеразной цепной реакции (ПЦР). Позволяет определить даже незначительное число возбудителей заболевания в крови. В силу высокой стоимости исследование широко не распространено.
- Общий анализ крови (без лейкоцитарной формулы и СОЭ).
- Гемоглобин и эритроциты. Так как при приступах малярии происходит разрушение эритроцитов (гемолиз), их уровень в крови, а также уровень содержащегося в них гемоглобина может быть снижен, свидетельствуя о развитии анемии.
- Тромбоциты. Снижение уровня тромбоцитов является характерным признаком малярии и наблюдается примерно у 70 % больных.
- Лимфоциты. При малярии в крови могут определяться измененные (атипичные)лимфоциты (белые кровяные тельца).
- Ретикулоциты – это созревающие эритроциты. Так как при приступах малярии зрелые эритроциты разрушаются, выработка ретикулоцитов возрастает.
- Лактатдегидрогеназа (ЛДГ) – фермент, который содержится во многих органах и тканях человека, в том числе в эритроцитах. Повышение ЛДГ является характерным признаком малярии.
- Аланинаминотрансфераза (АЛТ), аспартатаминотрансфераза (АСТ). Повышение уровня печеночных ферментов АЛТ и АСТ будет указывать на повреждение печени, вызванное малярией.
- Общий билирубин. Билирубин – конечный продукт распада гемоглобина. При усиленном разрушении эритроцитов его уровень повышается.
Другие методы исследования
- Компьютерная томография головного мозга. При признаках поражения центральной нервной системы может потребоваться выполнение компьютерной томографии головного мозга, которая позволяет выявить отек головного мозга и кровотечение в его оболочке.
Лечение малярии предполагает прием специальных противомалярийных препаратов, а также устранение осложнений заболевания.
Отмечается устойчивость некоторых видов малярии к лекарствам. Вакцины, позволяющей полностью избавить пациента от этого заболевания, не существует, хотя ее поиски активно ведутся.
- Применение противомалярийных препаратов при путешествиях в регионы с высоким уровнем заболеваемости малярией.
- Предотвращение заражения через укус. Избежать укусов комаров можно с помощью:
- обработки стен дома специальными спреями,
- использования москитной сетки, пропитанной препаратами против комаров,
- ношения одежды, закрывающей тело, опрыскивания одежды противомоскитными спреями.
Рекомендуемые анализы
- Общий анализ крови
- Лактатдегидрогеназа
- Аланинаминотрансфераза (АЛТ)
- Аспартатаминотрансфераза (АСТ)
- Общий билирубин
источник
Малярия – заболевание, вызываемое паразитом плазмодием одного из четырех потенциально опасных видов. Большую часть своего жизненного цикла это простейшее проходит в крови носителя, прикрепляясь там к рецепторам на мембране эритроцитов. По этой причине выявить данное заболевание можно только в результате анализа крови, который делается в условиях лаборатории. Сдать анализ на малярию можно по направлению от врача или самостоятельно в условиях коммерческих клиник или лабораторий.
Данное исследование является обязательным, когда присутствует клиника любого заболевания. Такой забор выполняется из пальца натощак, преимущественно в утреннее время. В результате него врач получает данные об общих показателях наличия или отсутствия инфекционного процесса. При малярии анализ крови имеет характерные изменения:
- Сниженный гемоглобин (он начинает выделяться в моче, потому анализ мочи, напротив, показывает большое количество гемоглобина);
- Сниженное содержание эритроцитов (что связано с активным захватом их плазмодием);
- Цветовой показатель в норме или же ниже нормы;
- Средний объем эритроцита снижен, иногда очень значительно;
- Лейкоциты повышены, что говорит о наличии инфекции;
- Тромбоциты также повышены.
Сами по себе эти изменения не говорят о наличии заболевания, но в сочетании с характерной клинической картиной, они для врача становятся поводом назначить профильный и сложный анализ на малярию.
Данное исследование так же, как и анализ крови, назначается при наблюдении врачом клинической картины любого заболевания. Помогает, вместе с изучением крови, установить присутствие инфекции или воспалительного процесса и сделать заключение о его характере. В расшифровке этого исследования отмечаются следующие отклонения от нормальных показателей при заражении:
- Гемоглобинурия – в моче обнаруживается гемоглобин, иногда в значительных количествах;
- Гематурия – появление крови и ее сгустков в пробе;
- Эритроцитурия – обнаружение в пробе эритроцитов, не заметных визуально.
В сочетании с характерными изменениями в ОАК такие показатели мочи дают подозрения на малярию. Часто назначается также и биохимия.
Биохимический анализ крови назначается не всегда и несет дополнительный характер. Он позволяет врачу окончательно убедиться в том, что пациент заражен плазмодием. В биохимии наблюдаются отклонения следующего типа:
- Высокая активность АЛТ и АСТ;
- Повышение содержания билирубина обоих видов;
- Превышение содержания альбумина.
Характерные анализы по всем трем типам анализов и присутствие типичной клинической картины позволяют врачу сделать вывод о существовании заражения. В этом случае также собираются эпидемические данные у больного. В расчет берется информация за последние три года – необходимо выяснить, бывал ли больной за этот период в регионах с неблагоприятной обстановкой по малярии. Кроме того собирается анамнез о том, не переносилось ли заболевание ранее.
После постановки диагноза методом дифференциальной диагностики и основываясь на результатах исследований общего характера, врач назначает пациенту профильные анализы, которые позволяют установить тип паразита для подбора наиболее эффективного и наименее токсичного лечения. Проводятся следующие типы исследований:
- Толстая капля крови. Может забираться в любой период заболевания. Проводится тогда, когда необходимо определить вид паразита, провести контроль лечения (делается через 5 часов после начала лечения для определения количества паразитов, через три дня лечения плазмодиум перестает определяться вовсе). Также проводится для определения устойчивости возбудителя к лечению. Это самый дешевый и простой метод исследования;
- Тонкая капля крови. Назначается тогда, когда ранее исследовалась толстая капля на предмет заражения, и исследование не дало однозначных результатов. Хотя само по себе данное исследование менее показательно, оно подходит для уточнения неясностей.
Метод тонкой капли, зачастую, не применяется, так как в нем нет необходимости после проведения исследования способом толстой капли. Однако иногда он используется для установки вида возбудителя болезни.
Иногда назначаются и более специфичные способы лабораторной диагностики, которые помогают уточнить данные о возбудителе.
- Иммунологическое исследование на присутствие особых белков Плазмодиум, Фальципарум. Способ основывается на знании о том, что при проникновении в организм инфекции иммунная система начинает вырабатывать особые белки-антитела того или иного типа. Если они присутствуют в образце, то можно говорить о наличии паразита в организме. Таким методом удается установить тип возбудителя Фальципарум;
- Серологическое исследование проводится на пробе из вены. Это исследование крови на присутствие специфических антител к болезни. Целесообразно применять лишь в регионах с нормальной эпидемиологической обстановкой по заболеванию;
- Полимеразно-цепная реакция (ПЦР) к болезни – изучение толстой капли для определения и выявления самого возбудителя. Широко применяется при тропической малярии и незначительном уровне паразитемии. Используется в качестве дополнительной меры диагностики. Это сложное и дорогостоящее исследование. Результативность исследования более 95%.
Кровь на исследование, вне зависимости от типа диагностики, нужно забирать в период приступа. Иногда также назначается и забор в промежутке между приступами. Когда концентрированность плазмодия в пробе низкая, то приходится делать несколько заборов пробы на протяжении 24-х часов, через каждые 4-6 часов. Если в результате исследования выявлено более 2% зараженных эритроцитов, то ставится диагноз малярия.
Сдать кровь на заболевание можно в коммерческой клинике или в условиях государственного стационара. Стоимость такого исследования составляет 900 рублей. Длительность его выполнения около 2-х рабочих дней.
источник
Малярия это серьезное заболевание, которое сопровождается лихорадкой и приступами озноба с тяжелыми последствиями для организма. Несмотря на развитие медицины, даже сегодня от этого заболевания гибнут люди. Согласно медицинской статистике ежегодно от малярии погибает около 1 млн человек. Лабораторная диагностика малярии это единственный способ установить диагноз. Возбудителем инфекции является паразит, который может проникнуть в организм с укусом комара.
Заболевание начинается не сразу. Малярия имеет инкубационный период, который может длиться от 1 до 3 недель. В некоторых случаях инкубационный период может достигать 5 недель. Тропическая малярия развивается в течение 14 дней. После происшествия инкубационного периода заболевание проявляется резко. Симптомы включают в себя боль в теле, озноб, кожные покровы становятся холодными, появляется одышка. В некоторых случаях больной страдает от рвоты и жажды.
Симптомы сопровождаются тяжелым биением сердца, тахикардией, увеличением печени и селезенки. Приступы лихорадки могут длиться от 1 до 15 часов. Проявления лихорадки сопровождается обильным потоотделением и слабостью в теле. После приступа состояние пациента улучшается, температура тела снижается до нормального уровня и человек чувствует себя удовлетворительно. Но затем начинается новый приступ.
При использовании современной медицинской помощи заболевание характеризуется одним или двумя приступами. Без надлежащего лечения приступы повторяются очень часто, постепенно состояние пациента ухудшается. Из-за тяжести приступов страдает иммунная система организма, а также наступает упадок сил. В тяжелых случаях малярия дает осложнения на мозг, вызывает почечную недостаточность, психологические расстройства и малярийную кому.
Диагностика любого заболевания начинается с опроса и осмотра больного. При обращении к врачу и подозрении на малярию особое значение имеет место положения пациента. Регионы распространения малярии, как правило, жаркие страны с тропическим или субтропическим климатом.
Заподозрить малярию в России можно только при условии, что человек недавно посещал страны, в которых присутствуют малярийные плазмодии.
Осмотр начинается с кожных покровов. При поражении организма плазмодием кожа становится сухой, появляются высыпания, которые сопровождается увеличением температуры тела. После осмотра по результатам полученных данных назначается общий анализ крови. Анализ крови на малярию берется утром, лучше натощак. Сдать кровь можно в любой клинике, однако в странах и городах, которые подвержены вспышкам малярии, медицинская инфраструктура обычно развита очень плохо. Из-за этого диагностика может затрудняться.
В результате лабораторного исследования будут отражены следующие параметры:
- Цветовой показатель крови, параметр отражающий содержание гемоглобина в одном эритроците. В качестве нормы установлено значение 0,80-1,06. У больных малярией цветовой показатель находится ниже нормы, иногда показатель без отклонений.
- Общее содержание эритроцитов снижается, за счёт того, что эти клетки активно захватываются плазмодии.
- Количество гемоглобина также понижается. Плазмодий активно разрушает гемоглобин внутри клеток.
- Средний объем эритроцитарных клеток снижен, В некоторых случаях значительно.
- Уровень тромбоцитов повышается.
- Как и при других воспалительных процессах, при малярии, значительно повышается уровень лейкоцитов в крови пациента.
Указанные результаты анализов не всегда говорят о развитии именно малярии. Говорить о поражении организма плазмодием можно только в сочетании с клиническими симптомами. Если картина неясна, диагноз подтвердить нельзя. В таком случае врач назначает дополнительные методы исследования.
Для определения малярии лабораторная диагностика особенно важна. Биохимическое исследование назначается в качестве дополнительной меры диагностики. Этот тип исследования проводится утром, натощак. Анализ, для которого используется венозная кровь, проводиться только в лабораторных условиях. Результаты теста могут быть готовы уже через сутки, но при большой загрузке лаборатории, они могут предоставляться через несколько дней.
Анализ проводится на следующие показатели:
- АЛТ и АСТ или печеночная проба. Эти два показателя имеют большое значение в диагностике заболеваний печени. При диагностике малярии эти вещества используются в качестве подтверждения влияния плазмодия на печень. Если в организме активно действует возбудитель малярии, оба показателя будут повышены.
- Билирубин. Этот фермент органической природы появляется в печени в результате распада клеток гемоглобина. Так как при поражении организма плазмодием концентрация гемоглобина снижается, то продукт его распада активно накапливается в печени. Показатель прямого и непрямого билирубина будет повышен.
- Альбумин. Уровень этого белка при поражении малярией обычно повышен. Это связано с изменением структуры крови, а также обезвоживанием организма в результате тошноты и рвоты.
Каждый человек, который сдавал мочу для анализа, знает, что эта процедура обычно проводится дома. При подозрении на малярию, пациент госпитализируются, и все тесты проводятся в стенах медицинского учреждения. Сбор биологического образца проводится утром. В качестве емкости используется специальный контейнер из пластика или стекла. Такой контейнер можно приобрести в аптеке. Для сбора материала также можно использовать подручные средства, чистую стеклянную банку или пластиковую емкость. Перед использованием емкость необходимо подготовить, тщательно вымыть и обработать кипятком. После сбора образца его необходимо доставить в лабораторию или поликлинику.
Результат исследования обычно готов через сутки:
- В результате анализа может быть отмечено обнаружение сгустков крови в моче. Эти сгустки видны невооруженным глазом. Это явление называется гематурия.
- В результате активного распада эритроцитов в моче может повыситься количество гемоглобина. В результате анализа это состояние может быть отмечено, как гемоглобинурия.
- В связи с активным снижением эритроцитарных клеток в крови пациента, разрушенные эритроциты попадают в мочу. В моче показатель эритроцитов будет повышен. При этом вкрапление крови или изменение цвета мочи не наблюдается.
Одним из самых достоверных методов исследования является диагностика Толстой капли крови. Этот вид медицинского теста может быть проведен в любом медицинском учреждении. С помощью Толстой капли крови можно определить вид плазмодия, который проник в организм. Это позволяет подобрать наиболее эффективное лечение, направленное против этого вида возбудителя малярии. Внимание лаборатории направляется на изучение увеличенных в объеме и бледных эритроцитов, Именно они содержат в себе образец плазмодия. Кроме вида микроорганизма этот медицинский тест позволяет определить стадию заболевания, а также распространение плазмодиев в пределах организма.
Лабораторная изучение тонкой капли крови назначается, если предыдущие тесты не дали однозначных результатов. Этот тип исследования также позволяет выявить стадию заболевания и распространение плазмодиев по организму. Используется и другие лабораторные приёмы.
Иммунологическое исследование направлено на выявление одного из видов заболевания, тропической малярии. Это быстрый и доступный способ диагностики. Тест может быть проведён в лабораторных условиях, любая клиника может предоставить подобные услуги. Возможно самостоятельное проведение анализа на малярию. Это делается с помощью теста экспресс-диагностики, который продается в аптеках.
Положительный результат говорит о присутствии в организме плазмодия тропической малярии, отрицательный результат свидетельствует о том что человек здоров.
Методы серологического исследования (иммуноферментный анализ или ИФА) направлены на поиск специфических антител, которые вырабатывает организм для борьбы с малярией. Этот тип анализа особенно эффективен в регионах, подверженных вспышкам заболевания. Подобные медицинские тесты используется в качестве скрининга для предотвращения эпидемий.
Полимеразная цепная реакция или ПЦР один из современных и дорогостоящих методов исследования. Этот медицинский тест позволяет выявить малярию даже при незначительном содержании плазмодиев в крови и используется в качестве метода подтверждения диагноза. Не все медицинские учреждения могут предоставить эту услугу.
Заразиться малярией может любой человек. Наиболее распространено это заболевание в странах с жарким климатом, тропики и субтропики. Иммунная система человека не может устоять перед возбудителем инфекции (плазмодием). Чтобы выработать естественный иммунитет организму требуется несколько лет и несколько перенесенных случаев малярии. Сегодня не существует доступной вакцины против малярии. Ученые ведут исследования долгие годы в поисках прививки, но лишь в 2017 году были опубликованы результаты исследований, которые подтвердили создание вакцины. В результате проведения опытов было доказано стопроцентная эффективность этого средства. Однако до внедрения этой вакцины пройдет еще немало времени.
В настоящее время в качестве профилактики от заражения малярией используются те же препараты, которые направлены на лечение болезни. Следует отметить, что эффективность данного способа оставляет желать лучшего, так как появляются новые штаммы плазмодиев.
Лучшим и безвредным средством от малярии на протяжении сотен лет остается избегание прямого контакта с переносчиком инфекции — малярийными комарами. При посещении стран, в которых распространена малярия, людям рекомендуется носить одежду с длинными рукавами, спать используя москитные сетки и применять средства отпугивающие комаров.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
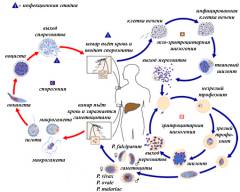
Плазмодии в мазке крови у здоровых людей отсутствуют. Малярийные плазмодии поочередно паразитируют в 2 хозяевах: в организме самки комара рода Anopheles, где происходит половое размножение, спорогония, и в организме человека, где имеет место бесполое размножение, шизогония. Начальная фаза шизогонии происходит в гепатоцитах (экстраэритроцитарная шизогония), последующая — в эритроцитах (эритроцитарная шизогония). Развиваясь в эритроцитах, плазмодии питаются гемоглобином и разрушают поражённые эритроциты. Все патологические проявления малярии [приступы лихорадки, анемия, спленомегалия, поражение центральной нервной системы (ЦНС) при тропической форме малярии] связаны с эритроцитарной шизогонией.
Различают 4 вида плазмодиев:
- P. falciparum — возбудитель тропической лихорадки, наиболее опасной формы малярии, при которой необходимо срочное лечение. У P. falciparum эритроцитарная шизогония начинается в периферическом русле крови, а заканчивается в центральном, вследствие задержки поражённых эритроцитов в капиллярах внутренних органов. В результате этого в начале инфекции в препаратах крови присутствуют только молодые трофозоиты («кольца»). Гаметоциты после созревания в капиллярах внутренних органов обнаруживаются в периферической крови на 10-12-е сутки заболевания. Выявление в периферической крови взрослых трофозоитов или шизонтов любого возраста свидетельствует о начале злокачественного течения тропической малярии и близком летальном исходе, если не будут проведены неотложные мероприятия. При других видах малярии эритроцитарная шизогония целиком протекает в периферическом кровяном русле. Гаметоциты P. falciparum в отличие от других видов плазмодиев имеют не круглую, а продолговатую форму и отличаются длительным периодом жизни. Они отмирают в течение 2-6 нед (другие виды — в течение 1-3 сут), поэтому обнаружение гаметоцитов P. falciparum в течение многих дней после излечения больного (прекращения эритроцитарной шизогонии) благодаря действию шизонтицидных препаратов — обычное явление, которое не считают показателем неэффективности терапии.
- P. vivax — возбудитель трёхдневной малярии.
- P. malariae — возбудитель четырёхдневной малярии
- P. ovale — возбудитель малярии овале (типа трёхдневной).
Цикл эритроцитарной шизогонии повторяется у P. falciparum, P. vivax и P. ovale каждые 48 ч, у P. malariae — 72 ч. Малярийные приступы развиваются на той фазе цикла эритроцитарной шизогонии, когда основная масса поражённых эритроцитов разрушается и вышедшие из них дочерние особи плазмодиев (мерозоиты) инвазируют интактные эритроциты.
Для установления видовой принадлежности малярийных паразитов имеет значение следующее: наличие полиморфизма возрастных стадий или одной ведущей, их сочетание с гаметоцитами; морфология разных возрастных стадий, их размеры по отношению к поражённому эритроциту; характер, размер ядра и цитоплазмы; интенсивность пигмента, его форма, размеры зёрен/гранул; количество мерозоитов в зрелых шизонтах, их размеры и расположение по отношению к скоплению пигмента; склонность паразита к поражению эритроцитов определённого возраста (тропизм); склонность к множественному поражению отдельных эритроцитов несколькими особями паразитов и его интенсивность; размеры поражённых эритроцитов по отношению к непоражённым, форма поражённых эритроцитов, наличие азурофильной зернистости в поражённых эритроцитах; форма гаметоцитов.
При острых приступах малярии прослеживается определённая закономерность изменений крови. Во время озноба появляется нейтрофильный лейкоцитоз со сдвигом влево. В период лихорадки количество лейкоцитов несколько уменьшается. При появлении пота и при апирексии нарастает моноцитоз. В дальнейшем после 2-4 приступов появляется анемия, которая особенно рано и быстро развивается при тропической лихорадке. Анемия носит в основном гемолитический характер и сопровождается повышением содержания ретикулоцитов. В мазках крови обнаруживают пойкилоцитоз, анизоцитоз, полихроматофилию эритроцитов. При присоединении угнетения костного мозга количество ретикулоцитов уменьшается. Иногда отмечается картина пернициозоподобной анемии. СОЭ при малярии значительно повышается.
В межприступный (безлихорадочный) период в крови при всех формах малярии кроме тропической преобладают взрослые трофозоиты. В этот период болезни те или иные стадии плазмодиев присутствуют в крови постоянно, вплоть до полного прекращения эритроцитарной шизогонии. В связи с этим нет необходимости брать кровь на исследование только на высоте малярийного приступа, а можно исследовать её в любое время. Отсутствие плазмодиев малярии в мазках крови и толстой капле больного малярией отражает лишь тщательность проведённого исследования и профессиональную компетентность специалиста лаборатории.
При оценке интенсивности паразитемии учитывают суммарно бесполые и половые формы, за исключением P. falciparum. Интенсивность паразитемии оценивают по «толстой капле» в расчёте на 1 мкл крови. Подсчитывается количество паразитов по отношению к определённому количеству лейкоцитов. При обнаружении 10 и более паразитов на 200 лейкоцитов подсчёт заканчивается. При обнаружении 9 и менее паразитов на 200 лейкоцитов подсчёт продолжают для определения количества паразитов на 500 лейкоцитов. При обнаружении единичных паразитов в «толстой капле» крови подсчитывают их количество на 1000 лейкоцитов. Определение количества паразитов в 1 мкл крови проводится по следующей формуле: X = A × (B / C), где: X — количество паразитов в 1 мкл крови; A — подсчитанное количество паразитов; B — количество лейкоцитов в 1 мкл крови; C — подсчитанное количество лейкоцитов.
В тех случаях, когда нет возможности определить количество лейкоцитов у данного больного, их число в 1 мкл по рекомендации ВОЗ условно принимают равным 8000.
Контроль за эффективностью лечения проводят путём исследования толстой капли крови с подсчётом паразитов в 1 мкл крови. Исследование необходимо выполнять ежедневно с 1-го по 7-й день от начала химиотерапии. При исчезновении паразитов в течение этого периода дальнейшее исследование крови проводят на 14-, 21- и 28-й день от начала лечения. При выявлении резистентности (оценивают по уровню паразитемии) и соответственно неэффективности лечения противомалярийный препарат заменяют на специфический препарат другой группы и исследование крови проводят по той же схеме.
За больными, перенёсшими тропическую малярию, устанавливают диспансерное наблюдение в течение 1-2 мес, при этом с интервалом 1-2 нед проводят паразитологическое исследование крови. Диспансеризацию больных, перенесших малярию, вызванную P. vivax, P. ovale и P. malariae, следует проводить в течение 2 лет. При любом повышении температуры тела у этих лиц необходимо лабораторное исследование крови с целью обнаружения малярийных плазмодиев.

источник
Малярия – инфекционное заболевание, характеризующееся поочередно сменяющимися приступами озноба и лихорадки. Возбудителем инфекции является паразит – малярийный плазмодий. На сегодняшний момент статистика неутешительна. Каждый год от этого заболевания в мире умирает до одного миллиона человек. Поэтому тщательная и своевременная лабораторная диагностика малярии очень важна. Паразитирует малярийный плазмодий в организмах двух хозяев. Первым является самка комара вида Anopheles. В организме комара протекает половое размножение, или спорогония. Вторым организмом является человек, где происходит бесполое размножение или шизогония. В организме человека плазмодии развиваются в эритроцитах, помимо этого, они питаются гемоглобином и разрушают уже атакованные эритроциты.
Основой лабораторной диагностики в выявлении малярийного плазмодия является микроскопия крови. Этот метод называется «толстая капля». Данное исследование считается достоверным и не очень затратным, но трудоемким. Биоматериал на малярию рекомендуется брать у пациента именно в момент приступа лихорадки, так как именно в этот момент вероятность обнаружения плазмодия наиболее высока. После взятия делаются мазки и оцениваются под микроскопом. При присутствии паразита эритроциты значительно увеличены, могут иметь на поверхности зернистость. Данный тест на малярию может достоверно обнаружить не только самого возбудителя, но и вид паразита, а также стадию развития заболевания.
Помимо толстой капли, исследуется тонкий мазок крови. Метод проводится так же, как и в предыдущем случае, оцениваются морфологические изменения эритроцитов. Проделывается он для подтверждения и не является основным.
Затем биоматериал отправляется на иммуноферментный анализ (ИФА), в котором будут определяться антитела к возбудителю, и на полимеразную-цепную реакцию (ПЦР). Последнее исследование является самым достоверным, так как определяет непосредственно генетический материал возбудителя, но такой тест на малярию является самым дорогим.
Еще к основным диагностикумам для определения инфекции относят общий анализ крови и мочи. При данной болезни в результате будет интерпретироваться прогрессирующий воспалительный процесс, проходящий в организме. А также будут признаки анемии. Это сниженный гемоглобин и сниженное количество эритроцитов, что говорит о захвате их паразитом. А вот лейкоциты и тромбоциты будут значительно повышены – это свидетельствует о воспалении.
С помощью общего анализа мочи можно обнаружить гемоглобин, а также эритроциты. В сочетании с общим анализом крови врач уже может подозревать такое заболевание, как малярия.
В дополнение могут назначить биохимическое исследование, в котором при инфекции будет наблюдаться повышенное количество трансаминаз, альбумина и билирубина. С-реактивный белок также дает положительный результат.
Паразитологический метод направлен на выявление половых и бесполых форм паразита посредством исследования крови. Диагностика болезни паразитологическим способом включает в себя два исследования. Это «толстая капля», является основным, по результатам которого врач может выставить диагноз, и «тонкий мазок».
Исследование крови выявляет наличие малярийного инфицирования.
Суть заключается в том, что обрабатывается большое количество крови за один промежуток времени. На предметное стекло наносятся 2-3 большие капли, посредством специальной иглы равномерно распределяются. После этого мазок высушивается на свежем воздухе или в термостате и окрашивается по методу Романовского-Гимзе. Просматривается 100 полей зрения, в 1 мл можно обнаружить до 10 паразитов. Для того чтобы возбудителя увидеть под микроскопом, каплю окрашивают специальным красителем. После окраски эритроциты подвергаются гемолизу, а плазмодий – деформации. Поэтому не всегда можно распознать вид возбудителя. В данном анализе объем крови в десятки раз больше, чем при исследовании тонкого мазка. Диагностику заболевания всегда начинают с «толстой капли».
Оценка результата проводится в крестах «+». Выглядеть результат может следующим образом:
- «+» – на 100 полей зрения насчитывается от 1 до 10 паразитов.
- «++» – на 100 полей зрения насчитывается от 11 до 100.
- «+++» – на 1 поле зрения насчитывается от 1 до 10.
- «++++» – на 1 поле зрения насчитывается более 100.
Ответ выдается после того как будут просмотрены 200-300 полей зрения.
Используется как подтверждающий тест. То есть если есть подозрение на присутствие малярийного плазмодия в толстой капле, делают дополнительно мазок для дифференцировки вида возбудителя. Помимо этого, обязательно учитывают морфологические изменения красных телец.
Диагностика иммунологическим способом (ИФА) направлена на обнаружение в сыворотке антител к паразиту. Как только он попадает в организм человека, иммунная система активизируется и в ответ на инфекцию выделяет специфические белки или антитела. При постановке реакции сыворотка пациента капается в микролунки, на дно которых нанесены антигены возбудителя. Суть заключается в том, что если у человека имеются антитела к данному паразиту, то они начинают взаимодействовать с его антигенами, по принципу «ключ-замок». Используется для выявления инфекции в неэндемических регионах.
Ответ выдается как положительный или отрицательный. При положительном титр антител составляется более 1:20, отрицательном – менее 1:20.
Исследование на данное заболевание с помощью ПЦР практически однозначно выявляет возбудителя, так как метод основан непосредственно на определении генетического материала в организме человека. Для исследования производится забор венозной крови. Является дорогостоящим, поэтому его целесообразней делать как подтверждающий.
Результаты учитываются как положительный и отрицательный, если речь идет о качественной реакции. При положительном ответе для точного подтверждения назначают ПЦР количественную. При количественном определении в бланке указывается, сколько копий плазмодия в 1 л крови.
Еще к иммунологическим методам для выявления плазмодия относят экспресс-тест на малярию. Используется для экстренной диагностики паразита. Причем проводиться он может самостоятельно человеком при подозрении заболевания. Основан он также на выявлении специфических белков к возбудителю. В основном такие экспресс-тесты используются туристами при посещении опасных в отношении малярии регионов.
Учет результатов оценивается как положительный при наличии на тесте двух полосок (контроля и теста) и отрицательный – одна (контрольная полоска). Если отсутствуют обе полоски, значит, нужно провести новый тест.
Для того чтобы анализы были наиболее информативными, сдаются они натощак. За час до сдачи крови на малярию не стоит курить. Накануне ужин должен быть наиболее легким. Физические нагрузки также исключаются.
При подозрении на инфицирование малярийным плазмодием человеку нужно обратиться в поликлинику по месту жительству. Там врачом будет назначен анализ для обнаружения паразита. Проводится исследование бесплатно при наличии медицинского страхового полиса.
Если же человек решил сдать анализы самостоятельно, то цена будет разниться в зависимости от лаборатории. Так, в среднем анализ «толстая капля» и мазок будет составлять в пределах от 300 до 1000 рублей. Иммунологические методы – в пределах 1000 рублей. Экспресс-тесты являются самыми дорогостоящими, их стоимость начинается от 3000-5000 рублей за упаковку.
Своевременная и правильная лабораторная диагностика позволяет выявить и правильно купировать плазмодия, так как заболевание является очень тяжёлым и может привести к летальности. Для постановки диагноза следует сдать несколько анализов. В случае выявления паразита назначается индивидуальное для каждого пациента лечение, проводится оно в инфекционных отделениях.
источник
Приготовление мазка и толстой капли крови при малярии.Основной метод лабораторной диагностики малярии — обнаружение эритроцитарных паразитов в толстой капле или мазке крови. В практической работе исследуют преимущественно толстые капли, так как за один и тот же промежуток времени в толстой капле можно просмотреть в 30 — 50 раз больший объем крови, чем в мазке, следовательно, и количество плазмодиев в ней больше. К мазку обращаются лишь в тех случаях, когда видовую принадлежность найденных паразитов по толстой капле установить не удается. Для выявления возбудителей малярии кровь берут при первом же подозрении на эту инфекцию независимо от температуры тела, поскольку паразиты циркулируют в крови и в интервале между приступами.
Предметные стекла, на которых готовят препараты, должны быть хорошо вымыты и обезжирены. Кровь берется с соблюдением правил асептики. Кожу пальца протирают спиртом и прокалывают простерилизованной иглой-копьем или толстой инъекционной иглой. Если кровь из мякоти пальца вытекает плохо, то больного просят сделать несколько энергичных движений рукой, кистью и слегка массируют палец. Первую выступившую каплю крови вытирают сухой ватой, затем палец поворачивают проколом вниз и ко второй капле прикасаются предметным стеклом.
Тонкие мазки крови приготавливают по методике, общепринятой для гематологических исследований. Мазок не должен доходить ни до конца, ни до краев предметного стекла. Поэтому капля крови должна быть диаметром не более 2 — 3 мм. Предметное шлифованное стекло, которым делается мазок, должно быть уже стекла, на которое наносят мазок. Для этого углы шлифованного стекла обламывают пинцетом. В целях приготовления мазка шлифованное стекло ставят перед каплей крови под углом 45° и продвигают вперед до соприкосновения с ней. Когда кровь равномерно распределится между обоими стеклами, быстрым движением делают мазок.
Для приготовления толстой капли крови на предметное стекло наносят каплю крови диаметром около 5 мм. Эту каплю размазывают иглой или углом предметного стекла в диск диаметром 10 — 15 мм. Толщина капли должна быть такой, чтобы сквозь нее можно было читать газетный шрифт Мазки не должны быть толстыми, поскольку после высыхания они растрескиваются и отстают от стекла. Обычно на стекло наносят 2 — 3 капли на некотором расстоянии одна от другой. Взятые капли должны быть отмечены. На обратной стороне стекла восковым карандашом указывается фамилия больного или соответствующий регистрационный номер.
Очень удобно наносить толстую каплю на влажный толстый мазок крови. В этом случае капля самостоятельно растекается в правильный диск. Простым карандашом на мазке делается маркировка препарата Такой препарат удобен еще и тем, что в мазке довольно хорошо сохраняется часть пораженных эритроцитов, а это важно для уточнения вида паразита. Преимущество данного метода в том, что капля, нанесенная на мазок, удерживается более прочно, чем нанесенная непосредственно на стекло.
Приготовленные толстые капли высушивают при комнатной температуре не менее 2 — 3 ч без какого-либо дополнительного подогревания во избежание фиксации крови. После высыхания капли на нее наливают краску Романовского — Гимзы, разведенную как обычно (2 капли краски на 1 мл дистиллированной воды). Продолжительность окраски в среднем составляет 30 — 45 мин. Окрашенную каплю осторожно ополаскивают водопроводной водой (сильная струя может смыть каплю) и просушивают в вертикальном положении. Фильтровальной бумагой ее высушивать нельзя. При окраске капли в водных растворах красок происходит выщелачивание гемоглобина из эритроцитов, вследствие чего в окрашенной капле эритроциты уже не видны. Из форменных элементов сохраняются лейкоциты и тромбоциты.
Мазки фиксируют, помещая их на 3 мин в метиловый или на 10 мин в 96% этиловый спирт. Зафиксированные препараты высушивают на воздухе, защищая от пыли и мух. Потом препараты помещают в специальный контейнер и окрашивают азур-эозиновым красителем по Романовскому — Гимзе на протяжении 20 — 30 мин.
По истечении этого срока контейнер подставляют под слабую струю воды и промывают. После того как из контейнера польется неокрашенная вода, остатки ее сливают и промывают еще раз. Не рекомендуется сначала сливать краску, а затем промывать мазок водой, поскольку пленка, образовавшаяся на поверхности красителя, может попасть на препараты и оказаться причиной диагностической ошибки. Капля на мазке окрашивается так же, как толстая капля.
Промытые препараты высушивают и исследуют под микроскопом. В зараженных эритроцитах видны плазмодии малярии с голубой цитоплазмой и ярко-красным ядром. Нахождение плазмодиев малярии в крови больного является неоспоримым доказательством болезни.
Определение интенсивности паразитемии при малярии. Достаточно точный метод сводится к подсчету среднего числа паразитов на одно поле зрения толстой капли. Если паразитов много, то подсчет ведут в 10 полях зрения, если мало в 100. Численность указывают отдельно для обнаруженных стадий паразита, например, р. falciparum кольца +++, гаметоциты +. Применительно к численности колец ВОЗ рекомендованы следующие символы:
Лаборанты с высоким уровнем подготовки применяют более точный метод, а именно, подсчитывают численность паразитов по отношению к числу лейкоцитов. Например, в толстой кишке на 100 лейкоцитов найдено 20 паразитов.
Допуская, что у больного 4.000 лейкоцитов в 1 мкл крови, легко установить:
в исследованных полях зрения – 100 лейкоцитов и 20 паразитов в 1 мкл имеется 4000 лейкоцитов и Х паразитов. Следовательно, в 1 мкл: 4000х20/100 = 800 паразитов. Подсчет будет еще более точным, если в формулу ввести конкретное, а не предположительное число лейкоцитов у данного пациента. При очень высокой паразитемии ее интенсивность может быть охарактеризована числом паразитов на 100 эритроцитов, подсчитанных в тонком мазке.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Для студента самое главное не сдать экзамен, а вовремя вспомнить про него. 10148 — 

195.133.146.119 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
Малярия — это острое инфекционное заболевание с регулярно повторяющимися лихорадочными приступами, гепатолиенальным синдромом и анемией. Довольно распространенная патология в странах с теплым климатом.
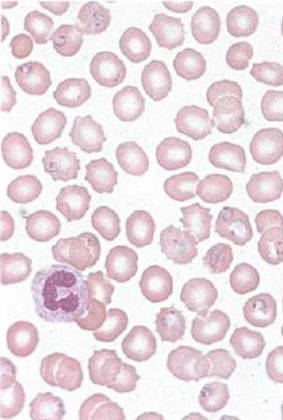
Этот период называется циклом тканевого развития. При трехдневной малярии он длится 8 суток, тропической — 6 суток и четырехдневной малярии — 15 суток. После окончания этой фазы мерозоиты проникают в эритроциты крови, в которых продолжают свой цикл развития. Эритроцитарный цикл повторяется 3–4 раза. Продолжительность этого цикла при 3-дневной малярии длится 2 суток, при тропической — 3 суток. После завершения эритроцитарных циклов появляются женские и мужские половые клетки (гаметоциты), развитие которых в дальнейшем осуществляется только в самках комара.
Инкубационный период составляет: при трехдневной малярии 1–3 недели, четырехнедельной — от 2 до 5 недель, тропической малярии — в пределах 2 недель. Болезнь начинается внезапно с выраженного озноба, кожные покровы, особенно ног, становятся холодными на ощупь, появляется одышка, интенсивная головная боль, реже рвота. Спустя какой-то промежуток времени (от нескольких минут до 2 часов) озноб сменяется жаром, кожа становится сухой, горячей на ощупь, лицо краснеет, возникает жажда и рвота. Больной находится в возбужденном состоянии, бредит, случаются потеря сознания и судорожные припадки. Снижается кровяное давление, появляется тахикардия, увеличиваются в размерах печень и селезенка. Приступ длится от 1 часа до 10–15 часов и завершается проливным потом. В постприступный период отмечается выраженная слабость, критически снижается температура тела и состояние больного становится удовлетворительным. Периодичность возникновения и длительность приступов определяется видом малярии и возрастом больного. Они могут возникать ежедневно и повторяться через несколько дней.
В случае своевременно начатой терапии течение малярии ограничивается 1–2 приступами. При продолжительном течении болезни без лечения приступы часто повторяются, после видимого благополучия возникают рецидивы малярии, развивается гемолитическая анемия, увеличиваются печень и селезенка до значительных размеров. Следует опасаться таких осложнений малярии как отек мозга, малярийная кома, острая почечная недостаточность, малярийный алгид и психические расстройства.
Не представляет трудностей в связи типичной клиникой приступа. Подтверждением диагноза являются лабораторное обследование, включающее обнаружение паразитов в периферической крови и серологические методы (РИФ, РНГА). При частых приступах малярии развивается анемия и тромбоцитопения.
Дифференциальный диагноз проводится с бруцеллезом, лейшманиозом, возвратным тифом, гемолитическими анемиями другой этиологии, лейкозом, циррозом, туберкулезом и сепсисом.
При малярии используют препараты, действующие на бесполые формы плазмодий. К ним относятся «Хингамин», «Акрихин», «Хлоридин» и др. Проводится симптоматическая и иммунокорригирующая терапия.
Имеются противопоказания. Необходима консультация специалиста.
- Хингамин (противомалярийное средство). Режим дозирования: для лечения малярии (трехдневной, четырехдневной, тропической и малярии типа трехдневной, вызываемой Plasmodium ovale) Хингамин назначается внутрь взрослым: в 1-й день лечения — по 0,5 г 2 раза в день, на 2-й и 3-й дни — по 0,5 г 1 раз в день. При тяжелых формах малярии препарат назначают внутримышечно по 10 мл 5% раствора 2 раза в день. Внутривенное введение Хингамина назначается только в особо тяжелых случаях. 10 мл 5% раствора препарата разводят в 10-20 мл 40% раствора глюкозы или изотонического раствора хлорида натрия и медленно вводят в вену. После улучшения состояния больного переводят на прием Хингамина внутрь. Для профилактики малярии взрослым препарат дается 1 раз в неделю по 0,5 г.
- Акрихин (противомалярийное средство). Режим дозирования: как противомалярийное средство принимают акрихин внутрь после еды, запивая достаточным количеством воды. На курс назначают 1,5 г: в 1-й день по 0,3 г 2 раза с интервалом 6 ч, во 2-3-4-й день — по 0,3 г в 1 прием. При тяжелом течении заболевания курс лечения может продолжаться до 7 дней.
- Примахин (противомалярийное средство). Режим дозирования: внутрь, взрослым в дозе 15 мг 1 раз в сутки. Курс лечения необходимо проводить в течение 2 нед.
Рекомендуется консультация инфекциониста.
| Мужчины | Женщины | |||||||||||||
| Возраст, лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-во заболевших | 0.001 | 0.001 | 0.001 | 0.001 | 0.001 | 0.001 | 0.001 | 0.001 | 0.001 | 0.001 | 0.001 | 0.001 | 0.001 | 0.001 |
При малярии из-за распада гемоглобина в организме уробилин повышается в крови и появляется в моче.
При малярии понижено количество нейтрофилов (Neut), отмечается относительный лимфоцитоз (Lymph) (более 35%).
При малярии наблюдается высокая концентрация антител к кардиолипину IgG, высокая концентрация антител к кардиолипину IgM.
источник
Малярия – это инфекционно-паразитарное заболевание, для которого характерно поражение эритроцитов простейшими внутриклеточными паразитами рода Plasmodiu.
Это паразитарное, трансмиссивное (попадает через кровь) заболевание, передающееся через укусы комаров рода Anopheles, инфицированных простейшими рода плазмодий (Plasmodium). Само заболевание проявляется лихорадкой и другими комплексами симптомов; течение его прогрессирующее, хроническое с частыми рецидивами.
Ранее малярию называли «болотной лихорадкой» (дело в том, что возбудитель чаще всего встречается в местах с повышенной влажностью и теплым климатом, где создаются хорошие условия для жизни самого паразита и переносчика болезни – комара). Название «малярия» переводится с итальянского языка как «плохой воздух». Причину заболевания открыли европейцы в конце XIX века.
Малярия достаточно древнее заболевание, но и на данный момент оно распространено во всем мире, особенно в странах Африки. По официальной информации ВОЗ, ежегодно малярией заболевает около 200 млн. людей, примерно 0,3% из всех случаев заканчиваются смертью больного. Благодаря комплексным мероприятиям, направленным на борьбу с малярией, смертность от нее с 2000 к 2013 г. уменьшилась примерно на 50%.
- Plasmodium falciparumвызывает самую опасную форму малярии (тропическую), протекающую молниеносно и часто приводящую к летальному исходу. Возбудитель тропической малярии самый мелкий из малярийных плазмодиев.
- Plasmodium vivax вызывает трехдневную малярию.
- Plasmodiummalariaeвызывает четырехдневную малярию.
- Plasmodiumovaleвстречается редко, вызывает малярию овале, сходен сPlasmodium vivax.
- Plasmodium knowlesi также может вызвать малярию, но этот вид и его значение в эпидемической цепи малярии мало изучен.
Все виды плазмодиев морфологически схожи, отличаются лишь некоторыми признаками и особенностями. Каждый плазмодий проходит свой жизненный цикл в теле больного и в теле комара. Комар является постоянным хозяином, тогда как промежуточный хозяин – человек.
Основной особенностью малярийных плазмодиев является способность проникать и развиваться в эритроцитах крови человека. Малярией болеют только люди (антропоноз).
Жизненный цикл плазмодия 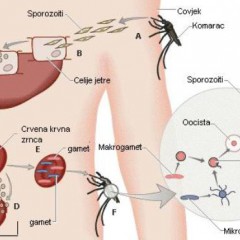
| Период цикла жизнедеятельности плазмодия | Где и что происходит? | Стадия плазмодия | Длительность стадии | Как выглядит плазмодий? |
| Спорогония | Половое развитие в желудочно-кишечной трубке комара рода Anopheles. | Спорозоит | Время жизни комара и первые 30 минут после попадания в кровь человека | Подвижные тельца продолговатой формы. |
| Тканевая шизогония | – бесполое развитие в клетках печени. На этом этапе происходит разделение плазмодий на быстро и медленно развивающиеся. Именно это свойство плазмодиев и объясняет хроническое и рецидивирующее течение болезни, так как медленные и спящие спорозоиты через длительное время развиваются, вызывая симптомы малярии. В этом периоде клинических симптомов может и не быть. Плазмодии разрушают клетки печени и поступают в кровь. | Тахиспорозоиты – быстро развивающиеся плазмодии. Брадиспорозоиты – медленно развивающиеся плазмодии Гипнозоиты – «спящие» плазмодии, характерны для Pl. vivax и ovale. | От 6,5 дней при Pl. falciparum и от 8 дней при Pl. vivax. 3 – 4 недели | Гипнозоиты – покоящиеся плазмодии, мелкие округлые тельца с одним ядром. |
| Эритроцитарная шизогония | — бесполое развитие в клетках крови (эритроцитах). Этим этапом объясняется цикличность лихорадки при малярии. В зависимости от вида плазмодия, длительность их различается. В этом периоде мерозит разрывает эритроцит и происходит выход токсических веществ плазмодия в русло крови. Клинически проявляется как приступ лихорадки, увеличение селезенки. | Мерозоит – молодые тельца, которые внедряются в эритроциты (кольцевидный шизонт). | Эритроцитарная шизогония заканчивается после начала лечения под действием иммунитета человека (индивидуально) или после его смерти. | Кольцевидный шизонт в эритроците – цитоплазма плазмодия в виде кольца и темное ядро в ней. |
| Трофозоит – тела паразитов питаются гемоглобином эритроцитов. Для каждого вида плазмодия характерна своя форма трофозоита (амебовидный шизонт характен для Pl. vivax, лентовидный шизонт — Pl. malariae, округлый шизонт — Pl. falciparum, фестончатый шизонт — Plasmodium ovale). | Округлый шизонт питается гемоглобином эритроцитов, округлой формы, количество цитоплазмы становится большим, в центре откладывается небольшое количество пигмента. На данном препарате также виден зрелый шизонт. | |||
| Шизонт – состояние плазмодия во время деления, в итоге образуются новые мерозоиты, которые вновь проникают в эритроциты крови (повторный цикл). | ||||
| Гаметоцитогония | – формирование половых клеток, является одним из параллельных процессов эритроцитарной шизогонии. Происходит в кровеносных сосудах внутренних органов. Гаметоциты постепенно увеличиваются в размере, созревают, делятся на мужские и женские. Этот процесс заканчивается в стенке кишечника комара. | Незрелые гаметоциты Зрелые гаметоциты Оокинета и | 2 — 12 суток От 3часов до 6 недель | Гаметоцит имеет вытянутую форму, в центре ядро, вокруг пигмент, гаметоцит выходит из эритроцита, далее, попадая в тело комара, развивается в оокинету, ооцисту и спорозоит. |
Схема жизненного цикла малярийного плазмодия
Инфицирование
Происходит в то время, когда инфицированный комар рода Anopheles всасывает кровь человека. Плазмодии со слюной комара в виде спорозоитов попадают в кровь.
Инкубационный период
Длится от момента инфицирования до первых клинических проявлений. Больной жалобы не предъявляет. Этот период соответствует тканевой шизогонии или спячке спорозоитов.
Длительностьинкубационного периода зависит от вида плазмодия:
- Трехдневная малярия – 10 – 21 день, иногда, при заражении медленно развивающимися формами плазмодия, этот период увеличивается до 6 – 12 месяцев.
- Малярия овале – от 11 до 16 дней, при заражении медленно развивающимися формами спорозоитов – 6 – 18 месяцев.
- Четырехдневная малярия – от 25 до 42 дней.
- Тропическая малярия – от 10 до 20 дней.
Продромальный период
Это так называемый период предвестников болезни. Характеризуется ухудшением общего состояния в виде появления гриппоподобных симптомов: слабость, недомогание, головные боли, боли в суставах, ощущение озноба и др. Период длится в течение 3 – 4 суток.
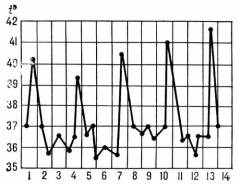
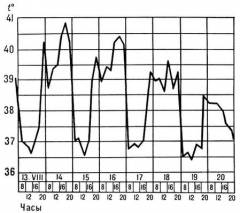
Период первичных симптомов
Острый период, который характеризуется появлением повторяющейся приступообразной лихорадки. Продолжительность приступа от 5 до 12 часов, иногда до суток. Первые приступы сопровождаются неправильным характером лихорадки. Период приступов лихорадки связан с эритроцитарной шизогонией плазмодия.
Различают три стадии приступа малярии:
- Озноб– температура тела повышена до 39С, длится от 20 минут до 4 часов.
- Жар — температура тела повышена от 39 до 41С, больной ощущает облегчение и пребывает в состоянии эйфории. Это связано с тем, что на фоне высоких температур периферические сосуды резко расширяются, начинается потоотделение. Длительность жара — от 3 до 12 часов.
- Повышенное потоотделение способствует снижению температуры тела вплоть до 35С. Больной успокаивается.
После приступа лихорадки наступает межприступный период, температура тела нормализуется, а самочувствие больного улучшается.
Особенности приступов в зависимости от вида малярии:
- Трехдневная малярия — характеризуется короткими приступами лихорадки до 8 часов, приступы возникают в утреннее время. Межприступный период — 1 день через 1 день.
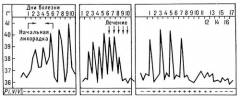
- Малярия овалепо клинике схожа с трехдневной, характеризуется более легким течением, приступы возникают в вечернее время. Межприступный период — 1 день через 1 день.
- Четырехдневная малярияхарактеризуется доброкачественным течением, редко приводит к осложнениям. Межприступный период — 2 дня через 1 день.
- Тропическая малярия – доминирует стадия жара, может достигать 40 часов, что значительно изматывает больного, а без немедленного лечения может привести к его смерти. Межприступный период очень короткий, иногда 3-4 часа.
Второй латентный период
Наступает после 10 – 12 приступов лихорадки. Общее состояние и самочувствие больного в этот период удовлетворительное. Если была проведена неадекватная терапия в период приступов, то через 3 — 4 недели или через 5 – 10 месяцев может наступить период рецидивов.
Рецидивы
Бывают такие виды рецидивов:
- Ранние(возникают в течение 3 – 4 недель, их развитие связано с активацией медленно развивающихся спорозоитов).
- Поздние(возникают через 5 — 10 месяцев, связано с активацией спящих плазмодиев). Иногда поздний рецидив может возникнуть через 2 – 3 года.
Реконвалисцентный период
Этот период малярии наступает после полного выздоровления. Этот период требует постепенного восстановления всех функций организма и реабилитации.
- Клинические – характерные клинические проявления (симптомы), наличие лихорадки.
- Эпидемические – пребывание больного в регионах эндемичных по малярии в период последних трех лет.
- Анамнестические (история жизни больного): перенесенная ранее малярия, факты переливания крови.
- Лабораторные исследования остаются основными критериями в постановке диагноза «малярия».
| Метод диагностики | Показания к обследованию | Маркеры малярии |
| Исследование толстой капли крови |
Кровь можно набирать в любой период заболевания, плазмодии перестают определяться минимум через 3 дня после начала эффективного лечения.
| На фоне обычных красных кровяных клеток определяются эритроциты, увеличенные в размерах, окрашенные бледнее, некоторые из них содержат дополнительные включения (зернистость, кольцо, пигмент и другое). При тропической малярии изменения менее выражены из-за мелких размеров возбудителя. С помощью данного метода можно определить наличие заболевания, вид плазмодия, стадию развития плазмодиев, уровень паразитемии. Наличие плазмодиев в крови на всех стадиях развития говорит об осложненном течении заболевания. |
Уровень паразитемии определяется количеством паразитов в поле зрения, при исследовании толстой капли крови просматривают 100 полей препарата крови:
4 степень – до 20 в 100 полях зрения;
3 ст. – от 20 до 100 в 100 полях зрения;
2 ст. – до 10 в каждом поле зрения;
1 ст. – более 10 в каждом поле зрения.
Определение специфических белков при Plasmodium falciparum
Используют в регионах с высокой распространенностью малярии. Может использоваться самостоятельно пациентом, который находится в регионах эндемических по малярии. Исследуют периферическую кровь.
Отрицательный результат не отрицает наличие малярии вообще, а только исключают тропическую малярию, вызванную Pl. falciparum.
- Серологические методы исследования
(ИФА)
Интерпретация результатов ИФА:
отрицательный результат -концентрация антител менее, чем1:20 –
положительный результат – более, чем 1:20.
Используют при диагностике малярии с низким уровнем паразитемии, особенно при тропической малярии.
Дороговизна и сложность метода ПЦР не позволяет его использовать как скрининг. Используется как дополнительный метод при подозрении малярии.
Отрицательный результат – не выявлено.
Специфичность метода выше 95%.
Фото №5: Препарат толстой капли крови пациента с малярией. На этом препарате, окрашенном по Романовскому – Гимзе, представлены плазмодии в эритроцитах и в плазме крови на разных стадиях своего развития. Данный анализ свидетельствует о длительном и осложненном течении заболевания.
Существуют несколько видов возбудителей малярии: плазмодия трехдневной, четырехдневной и тропической лихорадки.
Кровь для анализа у пациента необходимо брать во время приступа, возможно и в межприступный период. В ряде случаев – при малой концентрации плазмодиев забор крови для анализа производится в течение суток каждые 4-6 часов.
Кровь исследуют, так называемым методом толстой капли, а так же методом окрашенных мазков. При помощи данных исследований, возможно определить форму заболевания. При поражении более 2% эритроцитов выставляется диагноз тропической малярии.
- Лихорадка, ознобы – периодические обострения лихорадки
- Болезненность в суставах
- Рвота — периодические приступы
- Анемия, вызванная массивным разрушением эритроцитов
- Гемоглобинурия — выведение гемоглобина с моче
- Увеличенная селезенка – вызвана ускоренным разрушением эритроцитов.
- Периодические головные боли – вызваны нарушением кровообращения
- Анемия – связана с ускоренным разрушением эритроцитов
- Желтуха – связана с ускоренным разрушением эритроцитов и разрушением гемоглобина.
Течение малярии
Обычно течение малярии тяжелое. Возможно течение благоприятное, малосимптомное, атипичное, осложненное и летальный исход.
В эндемических по малярии регионах возможна жизнедеятельность нескольких видов малярийного плазмодия, бывает и заражение различными видами паразита, что может отразиться на течении болезни и способствовать развитию атипичной клиники малярии.
Течение малярии также может изменяться в зависимости от состояния иммунной системы (природный иммунитет к малярии, ранее перенесенная малярия, ВИЧ и др.), проведенной ранее химиопрофилактики, неадекватной терапии противомалярийными препаратами.
Более тяжелое течение наблюдается у детей (особенно раннего возраста) и беременных женщин.
Тяжелее протекает тропическая малярия и малярия у людей со сниженным иммунитетом.
| Симптом или синдром | Проявления симптома | Механизм возникновения симптома |
| Лихорадка | Лихорадка носит цикличный характер. В начале лихорадки больной ощущает озноб – чувство холода, мышечная дрожь, не может согреться, вынужденное положение в постели. Кожа «гусиная», на ощупь холодная. Дыхание учащенное, повышение цифр артериального давления. | Лихорадка связана с выходом мерозоитов и токсинов из эритроцитов в плазму крови (эритроцитарная шизогония). Интенсивность клинических проявлений зависит от количества плазмодиев и его токсинов в крови. Иммунная система реагирует на инфекционный агент повышением температуры тела (Т) с целью убить возбудителя, параллельно токсины негативно действуют на центры терморегуляции в головном мозге. Озноб развивается при повышении температуры тела до 39С (умеренное), связан с сужением периферических кровеносных сосудов. Сужение сосудов необходимо организму для сохранения жидкости, уменьшения ее выделения через кожу. Мышечная дрожь связана с ухудшением кровоснабжения мышц и нарушениями центра терморегуляции, направлена на согревание тела. |
| Жар | Озноб сменяет чувство жара, самочувствие больного улучшается, он находится в состоянии эйфории, бредит. Кожа краснеет, становится горячей, сухой на ощупь. | Жар появляется при повышении температуры тела выше 39С. Организм пытается снизить температуру тела увеличением теплоотдачи и уменьшением образования тепла, при этом периферические сосуды резко расширяются. Прекращается мышечная дрожь, больной согревается. С резким расширением сосудов связано и эйфорическое состояние, увеличение процессов в головном мозге. |
| Повышенное потоотделение | Жар быстро сменяется повышенным потоотделением, самочувствие больного улучшается, он успокаивается, засыпает. | Повышенное потоотделение связано с расширением периферических сосудов, с повышением теплоотдачи. Чаще этот механизм снижает температуру тела до нормальных или даже ниже нормальных цифр. |
| Анемия | Больной может не ощущать анемию, лабораторно выявляется снижение количества эритроцитов, гемоглобина, цветного показателя. Может проявляться бледностью кожных покровов, вплоть до серого цвета, слабостью. | Механизм развития анемии связан с разрушением плазмодиями эритроцитов. Также длительная малярийная интоксикация действует и на красный костный мозг, угнетая образование эритроцитов. |
| Увеличение селезенки (спленомегалия) | У больного увеличиваются размеры живота в объеме. Пальпируется увеличенная селезенка в несколько раз. Спленомегалия развивается после нескольких приступов лихорадки. При тропической малярии возможно увеличение селезенки после первого приступа. | Увеличение селезенки связано с быстрым разрушением эритроцитов и запуском аутоиммунных процессов в ней на фоне токсического действия возбудителя, необходимостью селезенки вырабатывать большое количество антител к малярии и других клеток крови. |
| Боли в суставах (артралгия) | Больной ощущает ломоту в суставах конечностях, спине. Чаще этот симптом появляется в период лихорадки. | Артралгия возникает в результате действия на суставы токсинов. |
| Увеличение печени | Больной может ощущать болезненность в правом подреберье, тошноту. При пальпации печень увеличена, болезненна. При лабораторном исследовании крови определяют повышение биохимических показателей печени. Симптом развивается после нескольких приступов лихорадки. | Печень – природный фильтр крови. При интоксикации увеличивается нагрузка на печень, образуется некроз (разрушение ткани) в печеночной ткани малярийными пигментами. Реакция печени также связана с быстрым разрушением эритроцитов и гемоглобина в частности. При длительном поражении печени возможно развитие печеночной недостаточности. |
| Желтушность кожных покровов | Желтый оттенок кожи, иктеричность (желтушность) слизистых склер, ротовой полости и др. Часто сопровождается потемнением цвета мочи и обесцвечиванием кала. | Иктеричность (желтушность) связана с повышением билирубина в крови. Билирубин повышается за счет быстрого распада гемоглобина и появляющейся печеночной недостаточности. |
| Сонливость или бессонница | Эти симптомы могут возникать во время приступов и в межприступные периоды. | Нарушение сна связано с действием интоксикации и высокой температуры тела на головной мозг, которая может проявляться повышенным возбуждением или торможением нервной системы. |
| Головная боль | Головная боль носит ноющий характер, чаще локализуется в лобной области и в области глазниц. | Этот симптом возникает под действием токсинов на нервные синапсы, а также нарушением микроциркуляции головного мозга на фоне высокой температуры тела и высокой концентрации паразитов в крови. |
| Спутанность сознания | Возникает в период приступа лихорадки или при длительном и осложненном течении заболевания как предвестник малярийной комы. Сон больного сменяется возбуждением и бредом. | Механизм развития данного симптома такой же, как и при головной боли. |
| Боли в животе, рвота, тошнота, понос | Эти симптомы могут проявляться как отдельно, так и в комплексе. Чаще возникают на фоне приступа лихорадки. | Абдоминальный (брюшной) синдром связан с нарушениями работы печени, селезенки, почек на фоне высокой температуры, а также под действием токсинов на центры головного мозга. |
| Кровотечения (геморрагический синдром) | Кровотечения могут быть как локальными, так и обширными: легочные, кишечные, почечные, геморрагический инсульт, внутрисуставные, маточные и прочие. | Кровотечения связаны с повышением проницаемости сосудов, коллапсом сосудов (нарушение тонуса сосудов), снижением количества тромбоцитов и других клеток крови из-за угнетения костного мозга, работы печени, селезенки. Профузные (обильные) кровотечения могут привести к смерти больного. Чаще развивается при тропической малярии, чем при других видах. |
| Геморрагическая сыпь по телу | Синие, красные, фиолетовые пятна неправильной формы (звездчатые), неравномерно распределенные по всему телу. | Разновидность проявления геморрагического синдрома на коже. |
| Судорожный синдром | Судороги могут проявляться в различных вариантах: однократные и множественные, клонические и тонические, локальные и тотальные. | Могут быть связаны с тромбозом сосудов головного мозга, кровотечениями в мозг (геморрагический инсульт), проникновением паразитов в менингиальные пространства, ишемией сосудов головного мозга на фоне высокой температуры (сужение сосудов в фазе озноба приступа лихорадки). |
| Задержка мочи (анурия) | Отсутствие мочи или выделение мочи до 50 мл в сутки. Первый признак нарастания почечной недостаточности. | Кровоизлияния и / или некроз почечной ткани. |
| Гемоглобинурийная лихорадка | Внезапное начало с повышения температуры тела, озноба, затем моча становится кроваво – бурой, резко нарастает желтуха кожных покровов. Высокая летальность при развитии данного осложнения. | Развивается из-за внутрисосудистого свертывания крови (ДВС — синдром), чаще возникает на фоне начала лечения противомалярийными препаратами хинина. |
| Полиорганная недостаточность | В себя включает недостаточность и несостоятельность жизненно важных органов, обычно развивается постепенно (дыхательная, сердечная, сосудистая, почечная, печеночная, кишечная и т. д.). В большинстве случаев приводит к смерти больного. | Развитие полиорганной недостаточности объясняется нарушением микроциркуляции этих органов, образованием тромбов из паразитов, кровотечениями в эти органы, нарушением регуляции работы органов нервной системой. |
| Малярийная кома | Резкое снижение рефлексов вплоть до их отсутствия, человек теряет сознание. | Большое поражение головного мозга формами малярийного плазмодия, тромбоз сосудов, аккумуляция в сосудах плазмодиев, декомпенсация микроциркуляции и совокупность многих других процессов, происходящих в организме под действием инфекционно-токсического шока, может привести к коме. Без немедленного лечения больной погибает. После эффективного лечения могут остаться необратимые остаточные изменения в головном мозге. |
Фото №2
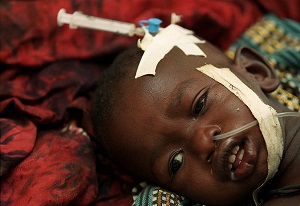
Фото №3
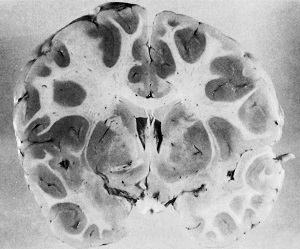
При гистологических исследованиях головного мозга данного больного будут выявлены множественные тромбозы сосудов малярийными плазмодиями, нарушения проницаемости сосудов, некротические очаговые изменения участков головного мозга и др.
Лечить малярию необходимо только после лабораторного подтверждения диагноза. Без паразитологического доказательства заболевания можно провести лечение, во-первых, при наличии клинических симптомов в очагах эндемических по малярии, во-вторых, при недоступности лабораторных методов исследования. Лечение проводят в условиях инфекционного стационара.
| Препарат | Англ. название | Профилактика | Лечение | Коммерческое название |
| Артеметер-люмефантрин | Artemether-lumefantrine | — | + | Коартем |
| Артезунат–амодиахин | Artesunate-amodiaquine | + | — | |
| Атовакуон–прогуанил | Atovaquone-proguanil | + | + | Маларон |
| Хинин | Quinine | — | + | |
| Хлорохин | Chloroquine | + | + | |
| Котрифазид | Cotrifazid | + | + | |
| Доксициклин | Doxycycline | + | + | |
| Мефлохин | Mefloquine | + | + | Лариам |
| Прогуанил | Proguanil | — | + | |
| Примахин | Primaquine | + | — | |
| Сульфадоксин-пириметамин | Sulfadoxine-pyrimethamine | + | + | Фансидар |
Цель лечения малярии
- Прервать жизнедеятельность паразита в крови больного.
- Предотвратить появление осложнений заболевания.
- Не допустить смерть больного.
- Профилактика хронического течения и рецидивов малярии.
- Уменьшить резервуар возбудителя, профилактика дальнейшего распространения паразита.
- Профилактика выработки устойчивости плазмодия к противомалярийным препаратам.
Виды лечения
- Специфическое (противомалярийное, медикаментозное) – основное этиотропное лечение (направлено на возбудителя).
- Симптоматическая и патогенетическая терапия (используется при осложненных формах малярии).
- Режим ухода за больным.
Медикаментозное лечение малярии
В зависимости от вида малярии, наличия или отсутствия осложнений заболевания, стадии цикла развития малярийного плазмодия, наличия устойчивости (резистентности) к противомалярийным препаратам, разрабатываются индивидуальные схемы этиотропной терапии из представленных противомалярийных препаратов.
| Группа препарата | Названия препаратов | Механизм действия | Эффективность в отношении вида малярии | Режим приема |
| Хинолилметанолы | Хинин (хинина сульфат, хинина гидрохлорид и дигидрохлорид, хинимакс, гексахин) | Гематошизотропные противомалярийные препараты эффективны в отношении плазмодий в периоде эритроцитарной шизогонии. Препятствуют проникновению плазмодиев в эрироциты. Гаметоцидный препарат действует на гаметоциты (половые формы), препятствует дальнейшему попаданию плазмодия в тело комара. | Все виды плазмодиев, в т. ч. устойчивых к хлорохину. | Взрослые – 2 г/сут. на 3 приема внутрь, 20-30мг/кг/сут. в 2-3 приема в/в капельно, 3-7 дней. Дети – 25 мг/кг в 3 приема, 3-7 дней. |
| Хлорохин (делагил, хингамин) | Гематошизотропное и умеренное гаметоцидное действие. | Все виды плазмодиев. | Взрослые – 0,5 г/сут. внутрь, 20-25 мг/кг в 3 введения каждые 30-32 ч. в/в капельно. Дети – 5 мг/кг/сут 2-3 дня. | |
| Гидроксихлорохин (плаквенил) | Гематошизотропное и умеренное гаметоцидное действие. | Все виды плазмодиев. | Взрослые – 0,4 г/сут. внутрь 2-3 дня. Дети – 6,5 мг/кг/ сут. 2-3 дня. | |
| Мефлохин (лариам) | Гематошизотропное действие | Тропическая малярия, в т. ч. и устойчивая к хинину и хлорохину. | Взрослые: первая доза – 0,75, через 12 ч. – 0,5 г. Дети – первая доза – 15 мг/кг, через 12 ч. – 10 мг/кг. | |
| Примахин | Гистошизотропный препарат действует на тканевые шизонты плазмодиев, в т.ч. и на гипнозоиты (спящие формы).Эффективный для профилактики рецидивов. Гаметоцидное действие. | Трехдневная и овале- малярия. | Взрослые: 2,5 мг/кг каждые 48 ч. – 3 приема. Дети: 0,5 мг/кг каждые 48 ч. – 3 приема. | |
| Бигуаниды | Прогуанил (бигумаль, палудрин) | Гистошизотропное действие. Медленное гематошизотропное действие. | Тропическая малярия, в т. ч. и устойчивая к хинину и хлорохину. | Взрослые: 0,4 г/сут. 3 дня. Дети: 0,1 – 0,3 г/сут. 3 дня |
| Диаминопиримидины | Пириметамин (хлоридин, дараприм) | Гистошизотропное действие. Медленное гематошизотропное действие в сочетании с сульфадоксином. | Тропическая малярия. | Взрослые: 0,075 г однократно. Дети: 0,0125 – 0,05 г однократно. |
| Терпенлактоны | Артемизинин (артеметр, артезунат) | Гематошизотропное действие. Препарат резерва, используют при наличии устойчивости к другим препаратам. | Все виды малярии. | Взрослые и дети: первая доза – 3,2 мг/кг, затем 1,6 мг/кг 1-2 раза в сут.5-7 дней. |
| Гидроксинафтохиноны | Атовахон (мепрон) | Гематошизотропное действие. Препарат резерва, используют при наличии устойчивости к другим препаратам. | Все виды малярии. | Взрослые: 0,5 г 2 р/сут 3 дня. Дети: 0,125-0,375г 2 р/сут 3 дня. |
| Сульфаниламиды | Сульфадоксин | Гематошизотропное действие в сочетании с пириметамином. | Тропическая малярия. | Взрослые: 1,5 г однократно. Дети: 0,25 – 1,0 г однократно. |
| Сульфоны | Дапсон | Гематошизотропное действие в сочетании с пириметамином. | Тропическая малярия, устойчивая к выше указанным препаратам. | Взрослые: 0,1 г/сут. Дети: 1-2 мг/кг/сут. |
| Тетрациклины | Тетрациклин | Гематошизотропное действие, обладает низкой активностью, умеренное гистошизотропное действие. | Тропическая малярия, устойчивая к выше указанным препаратам. | Взрослые: 0,3 – 0,5 г 4 р/сут. Дети старше 8 лет: 25-50мг/кг/сут. |
| Линкосамиды | Клиндамицин | Гематошизотропное действие, обладает низкой активностью, умеренное гистошизотропное действие. | Тропическая малярия, устойчивая к выше указанным препаратам, низкая активность. | Взрослые: 0,3 – 0,45 г 4 р/сут. Дети старше 8 лет: 10-25 мг/кг/сут. |
Уход за больным малярией
За больным малярией необходим постоянный и тщательный уход, который уменьшит страдания во время приступов лихорадки. В период озноба необходимо укрыть больного, можно положить грелки к ногам. Во время жара необходимо раскрыть больного, убрать грелки, но не допустить его переохлаждения и сквозняков. При головной боли можно положить холод на голову. После профузного потоотделения поменять белье, дать покой больному.
В помещении, где находится больной, необходимо провести профилактику попадания комаров (использование сеток, инсектицидов) с целью предотвращения распространения малярии.
При появлении осложнений малярии больного переводят в палату или отделение интенсивной терапии.
Диета при малярии
- Межприступный период – диета не прописывается, общий стол №15 с обильным питьем.
- Во время приступа лихорадки –стол №13 с обильным питьем. Стол №13 предусматривает повышение защитных сил организма, питание должно быть частым и дробным.
Рекомендованные продукты при диете стол №13:
- нежирные сорта рыбы и мяса, нежирные бульоны,
- вареные яйца,
- кисломолочные продукты,
- протертые рисовая, гречневая и манная каши,
- вареные овощи,
- пшеничный несвежий хлеб, сухарики,
- перетертые мягкие фрукты и ягоды,
- соки, морсы, отвары,
- мед, сахар.

Перед поездкой рекомендовано проконсультироваться в посольстве страны, в которую планируется путешествие, относительно эпидемической ситуации и эффективных для этого региона мер профилактики малярии.
- Противомоскитные сетки на окнах и проемах дверей, можно спать под завесой из сетки, заправив ее под матрац.
- Репелленты – химические соединения, отпугивающие комаров, но не убивающие их, которые наносятся на кожу или одежду человека. Бывают различные формы: крема, спреи, аэрозоли, гели и т. п. Используются согласно инструкции.
- Инсектициды – средства для уничтожения комаров. Аэрозолем инсектицида рекомендовано обрабатывать помещения, сетки, пороги. Через полчаса после обработки необходимо проветрить помещение.
Используются противомалярийные препараты. Необходимо уточнить региональную устойчивость малярии к препаратам. Медикаментозная профилактика не обеспечивает 100% защиты, но значительно снижает риск заболевания.
Препараты, используемые для профилактики малярии (необходимо начать принимать за 1 неделю до поездки и продолжать 4 – 6 недель после прибытия домой):
- Хлорохин (делагил) 0,5 г взрослым и 5 мг/кг/сут. детям 1 раз в неделю.
- Гидроксихлорохин (плаквенил) 0,4 г взрослым и 6,5 мг/кг детям 1 раз в неделю.
- Мефлохин (лариам) 0,25 г взрослым и 0,05 – 0,25 мг детям 1 раз в неделю.
- Примахин30 мг взрослым и 0,3 мг/кг детям 1 раз в 48 ч.
- Прогуанил (бигумаль)0,2г/сут. взрослым и 0,05-0,2 г детям.
- Приметамин(хлоридин) 0,0125 г взрослым и 0,0025 – 0,0125 г детям в сочетании с препаратом дапсон 0,1 г взрослым 1 раз в неделю.
На данный момент официальная противомалярийная вакцина отсутствует. Однако проводятся клинические исследования экспериментальной вакцины в отношении тропической малярии. Возможно, в 2015 — 2017 году данная вакцина поможет справиться с эпидемией малярии в мире.
Этапами проявления герпеса на губах являются:
- пощипывание;
- формирование пузырьков;
- образование язвочек;
- формирование струпьев;
- заживление.
Пощипывание
Начальная стадия герпеса на губах проявляется несильным зудом. Пациент начинает испытывать чувство легкого пощипывания в уголках рта, на внутренней и внешней поверхности губ. Одновременно с пощипыванием больного может беспокоить желание почесать зоны вокруг крыльев носа или другие части лица. Иногда в этот процесс может быть вовлечен язык. Продолжительность этой стадии чаще всего не превышает 24 часов. Данные симптомы могут возникать на фоне перегрева или переохлаждения организма. Нередко герпес на губах является предвестником простудного заболевания. У женщин это явление может развиваться в период менструаций.
Формирование пузырьков
На данном этапе начинает развиваться воспалительный процесс. Зоны, в которых ощущалось пощипывание, набухают и на их поверхности образуются мелкие прозрачные пузырьки. Располагаются везикулы плотно друг к другу, формируя небольшие скопления. Эти образования заполнены прозрачной жидкостью, которая по мере их увеличения, становится более мутной. Давление в пузырьках увеличивается, и они становятся очень болезненными. Место локализации пузырьков – верхняя или нижняя губа, а также зоны под носом.
Образование язвочек
Спустя 2 – 3 дня пузырьки с жидкостью начинают лопаться. В этот период больной наиболее заразен, так как в жидкости содержится большое количество вирусов. На месте лопнувшего пузырька формируется язва.
Формирование струпьев
На этой стадии язвы начинают покрываться коричневой коркой. В процесс вовлекаются все зоны поражения, и в течение одного дня на месте пузырьков образуются подсохшие струпья. При удалении корки могут возникать кровоточащие раны, чувство зуда или жжения.
Заживление
В течение 4 – 5 дней происходит заживление ран и восстановление кожных покровов. В процессе отпадания струпа больного может беспокоить несильное шелушение и зуд, что нередко провоцирует пациентов самостоятельно отслаивать корочку язв. Это приводит к тому, что процесс заживления затягивается. Такое вмешательство может привести к присоединению бактериальной инфекции.
Общие проявления герпеса на губах
Наряду с высыпаниями в зоне губ простой герпес первого типа может проявляться ухудшением общего состояния, слабостью, головной болью. Нередко у пациентов увеличиваются лимфатические узлы, расположенные в области нижней челюсти. Также может повышаться температура тела, развиваться боль в мышцах, увеличиваться слюноотделение.

Видами малярии являются:
- тропическая малярия;
- трехдневная малярия;
- малярия овале;
- четырехдневная малярия.
Тропическая малярия
Тропическая или, как ее еще называют, коматозная малярия отличается наиболее тяжелым течением. На ее долю приходится около 95 – 97 процентов всех летальных исходов. В клинике предоминирует выраженный токсический синдром. Характерные для других форм малярии смены фаз «озноба», «жара» и «пота» не выражены.
Заболевание начинается с появления лихорадки, разлитой головной боли и миалгий (сильных болей в мышцах). Спустя пару дней появляются симптомы токсического синдрома – тошнота, рвота, сниженное артериальное давление. Для тропической малярии характерно появление сыпи на теле (аллергической экзантемы), кашля, ощущения удушья. В течение первой недели развивается гемолитическая анемия, которая сопровождается развитием желтухи. Анемия развивается вследствие усиленного разрушения (гемолиза – откуда и название анемии) эритроцитов. Увеличение печени и селезенки отмечается лишь на второй неделе, что существенно затрудняет раннюю диагностику малярии.
У многих людей с ослабленным иммунитетом уже на первой – второй неделе заболевания может развиваться токсический шок, малярийная кома или острая почечная недостаточность. Пациенты, у которых развивается малярийная кома, становятся вялыми, сонными, апатичными. Через несколько часов сознание становится спутанным, заторможенным, также могут появляться судороги. Такое состояние отличается неблагоприятным исходом.
Из-за массивного разрушения эритроцитов чаще всего развивается острая почечная недостаточность. Так, из разрушенных эритроцитов гемоглобин поступает сначала в кровь, а потом в мочу. В результате этого в почках нарушаются процессы мочеобразования и снижается диурез (суточная моча). Из-за олигурии продукты обмена, которые в норме выводятся с мочой, остаются в организме. Развивается состояние, которое называется уремией.
Трехдневная малярия
Трехдневная малярия относится к доброкачественным видам малярийной инвазии. Как правило, она не сопровождается тяжелыми осложнениями и не ведет к летальным исходам.
Ее началу предшествует небольшой продромальный период, который отсутствует у тропического вида. Проявляется он слабостью и болями в мышцах, после чего резко появляется лихорадка. Отличием трехдневной малярии является то, что подъемы температуры происходят каждые 48 часов, то есть на каждые третьи сутки. Отсюда и происходит название этого вида малярии. В период подъема температуры больные возбуждены, тяжело дышат, их кожные покровы горячие и сухие. Частота сердечных сокращений резко увеличена (до 100 – 120 ударов в минуту), артериальное давление падает, развивается задержка мочи. Более отчетливыми становятся фазы «озноба», «жара» и «пота». Средняя продолжительность приступа варьирует от 6 до 12 часов. После двух – трех приступов (соответственно на 7 – 10 день) появляется увеличенная печень, селезенка, развивается желтуха.
Однако может происходить и так, что приступы подъема температуры происходят каждый день. Такой феномен обусловлен попаданием в кровь сразу нескольких поколений малярийного плазмодия. Спустя несколько месяцев после заболевания у пациента могут сохраняться периодические подъемы температуры.
Малярия овале
Этот вид малярии во многом схож с трехдневной малярией, но отличается более легким течением. Отличием малярии овале является то, что приступы лихорадки возникают через день. Поднимается температура преимущественно в вечерние часы, что не характерно для предыдущих видов малярии.
Четырехдневная малярия
Этот вид малярии, как и предыдущий, относится к доброкачественным формам малярийной инвазии. Развивается она остро, без каких-либо продромальных явлений. Приступы лихорадки развиваются каждые 72 часа. Температура поднимается до 39 – 40 градусов. Во время приступов больной также в тяжелом состоянии – сознание спутанное, кожные покровы сухие, язык обложен, артериальное давление резко падает.
Помимо классических видов малярии есть еще шизонтный вид. Он развивается в результате попадания в кровь человека уже готовых шизонтов (плазмодии, которые прошли бесполый цикл развития). Шизонтная малярия, в основном, развивается вследствие переливаний крови или же трансплацентарным путем. Поэтому этот вид еще называется шприцевый или прививный. Его отличием является отсутствие фазы развития плазмодия в печени, а клиническая картина полностью зависит от объема введенной крови.
Также встречается смешанная малярия, которая развивается вследствие заражения одновременно несколькими видами малярийных плазмодиев.

Начало заболевания
Для малярии характерно наличие продромального периода (промежутка легкого течения заболевания), которое характеризуется общим недомоганием, слабыми головными болями. Типичные для этой болезни лихорадочные состояния, сменяемые периодами спокойствия (пароксизмы), наступают спустя 2 – 3 дня. При тропической малярии начало заболевания более острое. С первых дней больных начинает беспокоить тошнота, рвота, расстройство пищеварения в виде диареи. Головные боли отличаются своей интенсивностью. К этим симптомам присоединяется лихорадочное состояние постоянного характера, которое может продолжаться несколько дней. В дальнейшем лихорадка приобретает перемежающееся течение с другими фазами пароксизмов.
| Все формы малярии кроме тропической | Критерии | Тропическая малярия |
| Для приступов характерна четкая смена фаз озноба, жары и пота. Продолжительность второй стадии редко превышает 12 часов. После завершения жары, температура тела резко уменьшается и начинается повышенное потоотделение. Возникают приступы по определенной схеме. Так, при трехдневной малярии пароксизм беспокоит больного раз в 3 дня, при четырехдневной малярии – раз в четыре дня. | Пароксизмы | Отличием пароксизмов при данной форме является небольшая продолжительность и слабая выраженность первой фазы (озноба). В некоторых случаях приступы начинают развиваться со стадии жара, минуя озноб. При этом температура резко достигает высоких значений (выше 40 градусов) и может держаться целые сутки. Не существует определенной систематичности возникновения приступов. Они могут наступать через день, ежедневно или дважды в сутки. Снижение температуры может происходить без сильного потоотделения. |
| Пациент может не ощущать анемию и данный признак в большинстве случаев выявляется во время лабораторного исследования. Иногда изменения крови проявляются бледностью кожных покровов и слабостью. | Анемия | При тропической малярии анемия более выражена. В анализах крови патологии можно выявить уже с первых дней заболевания. Пациенты по причине сниженного количества гемоглобина испытывают вялость, апатию. Наблюдается синюшный оттенок конечностей. |
| Селезенка увеличивается в размерах спустя несколько приступов. При этом живот становится большим и при пальпации может быть выявлено двукратное увеличение этого органа. | Увеличение селезенки | Эта форма малярии характеризуется стремительным увеличением селезенки, которое может быть определено на ультразвуковом исследовании уже на 2 – 3 день. При этом пациенты жалуются на боли в зоне правого подреберья, которые становятся сильнее при глубоком вздохе. |
| При малярии наблюдается увеличение печени, что влечет за собой тошноту и боли, которые локализуются в правом подреберье. Функции печени нарушаются не сильно, но при этом присутствует желтушность кожи и слизистых оболочек. Изменение размеров этого органа происходит после первых приступов и приводит к 10 – 15- процентному увеличению общей массы органа. | Увеличение печени | При тропической малярии увеличение печени носит более прогрессивный характер. Также для этой формы свойственны поражения печени, которые влекут за собой повреждение печеночных долек (функциональных единиц печени). |
| При малярийной инфекции наблюдается снижение артериального давления при фазе жара и его незначительное увеличение в стадии озноба. Также больные жалуются на учащенное сердцебиение и боли в области сердца, которые носят колющий характер. | Патологии сердечно-сосудистой системы | Тропическая малярия проявляется выраженной гипотонией (снижением артериального давления). Кроме этого присутствуют сильные сердечные боли, шумы, тахикардия. |
| При приступах пациенты испытывают головные боли, двигательное возбуждение. Может наблюдаться лихорадочный бред. В большинстве случаев с нормализацией температуры эти симптомы проходят. | Нарушения нервной системы | Для тропической малярии характерно более выраженное поражение нервной системы. Часто отмечается сильная головная боль, чувство тревоги и беспокойства, судороги, расстройство сознания. |
| Малярия может сопровождаться таким расстройством как альбуминурия (повышенное выделение белка с мочой). Нередко дисфункция почек провоцирует отеки. Такие нарушения встречаются достаточно редко – в 2 процентах случаев. | Дисфункция почек | При этой форме дисфункция почек диагностируется у 22 процентов пациентов. |
Осложнения
Тяжелые осложнения, которые нередко заканчиваются смертью пациента, чаще всего развиваются при тропической малярии.
Осложнениями тропической малярии являются:
- малярийная кома – бессознательное состояние пациента при полном отсутствии реакции на какие-либо раздражители;
- алгид – токсико-инфекционный шок, при котором больной сохраняет сознание, но пребывает в прострации (сильно угнетенном безучастном состоянии);
- гемоглобинурийная лихорадка – развитие острой почечной и печеночной недостаточности.
Длительность заболевания
Длительность этой формы малярии отличается от других видов заболевания. Так, общая продолжительность трехдневной малярии варьирует от 2 до 3 лет, четырехдневной малярии – от 4 до 5 лет, малярии овале – примерно 3 – 4 года. Длительность тропической малярии не превышает, в большинстве случаев, одного года.
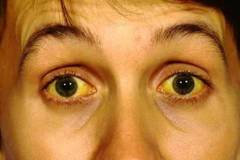
Фазами малярийного приступа являются:
- озноб;
- жар;
- пот.
Озноб
Эта стадия может проявляться как несильным дрожанием, так и сильным ознобом, от которого у пациента сотрясается все тело. При этом руки, ноги и лицо больного становятся холодными и приобретают синюшный оттенок. Пульс учащается, а дыхание становится поверхностным. Кожные покровы бледнеют, становятся шероховатыми и обретают синеватый цвет. Озноб может длиться от получаса до 2 – 3 часов.
Жар
Данная фаза сопровождается резким увеличением температуры, которая может достигать выше 40 градусов. Состояние больного заметно ухудшается. Лицо становится красным, кожа – сухой и горячей на ощупь. Пациент начинает испытывать сильные головные боли, тяжесть в мышцах, учащенное болезненное сердцебиение. Язык обложен сероватым налетом и при этом недостаточно влажен. Нередко стадия жара сопровождается рвотой и поносом. Больной пребывает в состоянии возбуждения, могут отмечаться судороги и потеря сознания. Жар провоцирует неутолимую жажду. Продолжаться такое состояние может от 5 – 6 до 12 часов.
Пот
Стадию жара сменяет финальная фаза, которая манифестируется обильным потоотделением. Температура резко снижается до нормальных значений, иногда может достигать 35 градусов. Больной при этом чувствует облегчение, успокаивается и засыпает.
Другие признаки малярии
Вместе с приступами в число наиболее характерных признаков малярии входят анемия (малокровие), спленомегалия (увеличение селезенки) и гепатомегалия (увеличение печени). Также данное заболевание обладает рядом симптомов, которые проявляются как на физическом, так и психическом уровне.
К признакам малярии относятся:
- анемия;
- спленомегалия;
- гепатомегалия;
- расстройства мочеиспускания;
- дисфункция сердечно-сосудистой системы;
- желтушное окрашивание кожных и слизистых покровов;
- кожные кровоизлияния;
- герпетические высыпания (проявления герпеса);
- нервные расстройства.
Анемия
У больных малярией резко развивается анемия, которая характеризуется дефицитом гемоглобина и эритроцитов. Развивается она из-за массивного разрушения эритроцитов, по причине обитания в них малярийного плазмодия (так называемая гемолитическая анемия). Наиболее очевидны признаки анемии в период между приступами. Однако сохраняться анемия может еще длительное время после выздоровления. Кожа пациента становится желтоватого или землистого цвета, отмечается слабость, повышенная утомляемость. При анемии ткани организма испытывают сильную кислородную недостаточность, потому как гемоглобин является переносчиком кислорода.
Спленомегалия
Увеличение селезенки отмечается спустя 3 – 4 приступа лихорадки и сохраняется на протяжении длительного времени. При тропической малярии селезенка может увеличиться сразу после первого пароксизма. Вместе с увеличением наблюдается болезненность этого органа. Селезенка становится более плотной, что определяется при пальпации. При отсутствии адекватного лечения, селезенка увеличивается настолько, что начинает занимать всю левую часть живота.
Гепатомегалия
Увеличение печени происходит быстрее, чем изменение селезенки. При этом край печени опускается ниже реберной дуги, становится более плотным и болезненным. Больной жалуется на болезненный дискомфорт в зоне правого подреберья.
Расстройства мочеиспускания
На фоне происходящих процессов в организме, при приступах во время озноба у пациентов наблюдается учащенное мочеиспускание. При этом моча обладает почти прозрачным цветом. При наступлении жара объем мочи становится более скудным, а цвет приобретает темный оттенок.
Дисфункция сердечно-сосудистой системы
Наиболее резко нарушения сердечно-сосудистой системы выражены при малярийных пароксизмах. Характерными для этого заболевания признаками является увеличение артериального давления во время озноба и его падение во время жара.
Желтушное окрашивание кожных и слизистых покровов
Является ранним признаком малярии у взрослых. Когда эритроциты разрушаются из них выходит не только гемоглобин, но и билирубин (желчный пигмент). Он и придает желтый цвет кожным покровам и слизистым. У людей с темным цветом кожи выявить желтушное окрашивание порой сложно. У них желтуха определяется по цвету видимых слизистых, а именно склер (наружной оболочки глаза). Желтоватый цвет склер или же их иктеричность может появляться задолго до желтушного окрашивания кожи, поэтому является важным диагностическим признаком.
Кожные кровоизлияния
Вследствие спазмов сосудов на теле пациента образуется геморрагическая сыпь (подкожные кровоизлияния). Сыпь не имеет конкретной локализации и неравномерно распространяется по всему телу. Внешне данный признак выглядит как звездчатые пятна синего, красного или фиолетового цвета.
Герпетические высыпания
Если пациент с малярией является носителем вируса герпеса, во время лихорадочного состояния он обостряется. Характерные для вируса пузырьки с прозрачной жидкостью появляются на губах, крыльях носа, реже на других зонах лица.
Нервные расстройства
Наиболее явно нарушения нервной системы проявляются при трехдневной и тропической малярии. Пациенты испытывают постоянные головные боли, бессонницу, вялость по утрам и в течение дня. Негативным изменениям подвергается психика больных во время приступов. Они находятся в подавленном состоянии, плохо ориентируются, спутано отвечают на задаваемые вопросы. Нередко в период жара пациенты бредят, испытывают галлюцинации. Для тропической малярии характерно буйное состояние больного, которое может продолжаться даже после приступа.
К признакам малярии у детей относятся:
- лихорадка;
- анемия;
- сыпь;
- расстройства со стороны желудочно-кишечного тракта;
- расстройства со стороны нервной системы;
- судороги;
- увеличение селезенки и печени.
Лихорадка
Является основным симптомом детской малярии. Она может быть как постоянной, так и в виде приступов. Классические приступы, которые характерны для взрослых, встречаются редко. Такие приступы проходят в несколько этапов. Первый этап – озноб; второй – жар (высокая температура); третий – проливной пот. Для детей характерны высокие подъемы температуры до 40 градусов и более. Чем младше ребенок, тем сильнее у него лихорадка. Во время второго этапа – дети возбуждены, у них регистрируется учащенное дыхание, сухая и красная кожа. Падение температуры сопровождается проливным потом и сильной, истощающей слабостью. Такие классические приступы редки для детей. Чаще температура имеет непостоянный характер, а у 10 – 15 процентов детей малярия и вовсе протекает без лихорадки. У грудных детей чаще наблюдается постоянная температура, сонливость, вялость. Эквивалентом приступа у грудных детей является резкое побледнение кожи, переходящее в цианоз (синюшную окраску кожи). При этом кожа становится резко холодной, наблюдается тремор конечностей.
Анемия
Как правило, малярия у детей протекает с тяжелой анемией. Она появляется уже с первых дней заболевания и нередко является ранним диагностическим признаком. Развивается она вследствие массивного разрушения эритроцитов. Число эритроцитов иногда снижается до 30 – 40 процентов от нормы.
Отличительным признаком малярийной инвазии у детей являются изменения в крови не только со стороны эритроцитов и гемоглобина, но и других элементов крови. Так, очень часто отмечается общее снижение лейкоцитов (лейкопения), тромбоцитов. В то же время скорость оседания эритроцитов увеличивается. Несмотря на тяжелую анемию, желтуха у детей, больных малярией, отмечается лишь в 15 – 20 процентах случаев.
Сыпь
Сыпь особенно часто наблюдается у маленьких детей. Сначала она появляется на животе, затем распространяется на грудную клетку и другие части тела. Характер сыпи может быть самым разнообразным — петехиальным, пятнистым, геморрагическим. Развитие сыпи обусловлено снижение числа тромбоцитов и повышенной проницаемостью сосудистой стенки.
Расстройства со стороны желудочно-кишечного тракта
Расстройства со стороны системы пищеварения отмечается почти всегда. Чем младше ребенок, тем разнообразнее эти расстройства. Проявляются они в виде диареи, неоднократной рвоты, тошноты. Часто отмечается жидкий стул с примесью слизи, который сопровождается вздутием живота, болезненностью. У грудных детей это может быть первым признаком малярийной инвазии. Также возникает многократная рвота, которая не приносит облегчения.
Расстройства со стороны нервной системы
Могут появляться как на высоте лихорадочных приступов, так и в бестемпературный период. Проявляются эти расстройства в виде менингеальных симптомов, которые характерны для всех видов малярии. Появляется светобоязнь, ригидность затылочных мышц, рвота. Подобные симптомы исчезают одновременно с падением температуры. Также может возникать двигательное возбуждение, бред, помрачение сознания. Такое разнообразие расстройств со стороны нервной системы объясняется действием малярийного токсина на нервные клетки.
Судороги
Судороги или конвульсии также очень часто отмечаются у детей, болеющих малярией. В основном, судороги появляются на высоте лихорадки. Они могут быть клоническими или тоническими. Их появление объясняется высокой температурой, а не наличием какого-либо заболевания. Эти судороги относятся к категории фебрильных судорог, которые характерны для детского возраста. Чем младше возраст ребенка, тем вероятнее у него судороги.
Увеличение селезенки и печени
Является частым, но непостоянным признаком. Селезенка и печень увеличиваются лишь после нескольких повторных приступов лихорадки.
Отдельным видом малярийной инвазии у детей является врожденная малярия. В этом случае малярийный плазмодий проникает в организм ребенка внутриутробно через плаценту. Данная малярия протекает крайне тяжело, нередко заканчивается летально. Дети с врожденной малярией рождаются на свет преждевременно, с недостаточным весом и аномалиями внутренних органов. Кожа таких детей бледная, с восковым или желтушным оттенком, нередко наблюдается геморрагическая сыпь. Селезенка и печень резко увеличена. При появлении на свет дети не издают первого крика, обычно вялые, со сниженным мышечным тонусом.

Последствие малярии для женщины
Наибольшую опасность инфекция представляет при заражении ею на ранних сроках вынашивания ребенка. Наиболее частым последствием является самопроизвольный аборт. Прерывание беременности происходит по причине необратимых изменений, произошедших в организме женщины под воздействием малярийных плазмодиев. При сохранении беременности дети часто рождаются недоношенными, среди которых 15 процентов погибают при родах и 42 процента умирают в первые дни после появления на свет. Среди доношенных детей, рожденных от женщин, инфицированных малярией, процент мертворожденных на порядок выше, чем у остальных рожениц. Часто дети пациенток с малярией рождаются с недостаточным весом и на протяжении первых лет жизни часто болеют.
Осложнениями малярии при беременности являются:
- анемия (в народе малокровие);
- нефропатия (форма позднего токсикоза, вызванная дисфункцией почек);
- эклампсия (критические осложнения по причине поражения головного мозга);
- гипогликемия (снижение сахара в крови).
Анемия
Недостаток гемоглобина в крови провоцирует множественные патологические процессы в организме женщины. Печень перестает вырабатывать необходимое количество белка для формирования новых клеток, в результате чего может наступить внутриутробная задержка развития эмбриона. Токсины перестают выводиться в полном объеме, что может привести к недостаточному снабжению плода кислородом.
Другими последствиями малярии по причине анемии являются:
- выкидыш или преждевременные роды;
- отслойка плаценты раньше времени;
- рождение мертвого ребенка;
- слабость родовой деятельности.
Нефропатия
Нефропатия развивается после 20 недели беременности и проявляется повышением артериального давления, отечностью рук и лица, бессонницей и головными болями. Лабораторные анализы при данном расстройстве определяют в моче повышенное содержание белка и мочевой кислоты. Последствиями нефропатии могут быть задержка внутриутробного развития, замирание беременности, гибель плода.
Эклампсия
Данное расстройство развивается на фоне повреждения мозговых клеток, которые провоцирует малярийная инфекция. Проявляется эклампсия судорожными припадками, после которых пациентка впадает в кому. Через некоторое время больная возвращается в сознание. В некоторых случаях возможно развитие продолжительной комы, из которой женщина не может выйти. Спазмы сосудов, которые происходят при судорогах, могут привести к асфиксии (удушью) или гипоксии (кислородному голоданию) эмбриона. Нередко эклампсия становится причиной внутриутробной гибели плода. У беременной женщины данное осложнение малярии может спровоцировать инсульт, сердечную или легочную недостаточность, дисфункцию печени или почек. Нередко на фоне этого расстройства происходит преждевременная отслойка плаценты. Все эти патологии могут привести к гибели как плода, так и самой женщины.
Гипогликемия
Данный синдром может развиться у беременных женщин, зараженных тропической малярией. Гипогликемия проявляется приступами, неоднократное повторение которых может нанести вред как плоду, так и будущей матери. Отсутствие требуемого количества глюкозы может спровоцировать у эмбриона нарушения сердцебиения или отставания в физическом и умственном развитии. Для женщин данное состояние чревато угнетением когнитивных функций, подавленным состоянием, расстройством внимания.
Последствия малярии для плода
Плацента не является барьером для малярийных плазмодиев. Вызывая патологические изменения в структуре плаценты, паразиты могут инфицировать плод. Внутриутробная малярия встречается в 7 процентах случаях. Наиболее вероятно заражение плода при тропической малярии. Если инфицирование произошло на начальных сроках вынашивания ребенка (до 16 недели), гибель плода является наиболее распространенным исходом. При заражении на более поздних сроках ребенок может родиться недоношенным. Часто последствием заражения малярией является недостаточный вес младенцев и другие физические патологии.
Также к последствиям врожденной малярии относятся:
- желтуха;
- эпилептические припадки;
- анемия (часто в тяжелой форме);
- отек легких;
- увеличенная печень и/или селезенка;
- повышенная восприимчивость к инфекциям.
Последствия внутриутробного заражения могут быть выявлены сразу или спустя некоторое время после рождения.
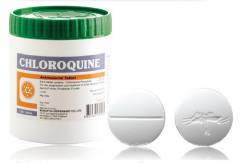
Существуют следующие основные группы препаратов против малярии:
- препараты, которые действуют на малярийные плазмодии в печени и которые предотвращают дальнейшее их проникновение в эритроциты – прогуанил, примахин;
- препараты, действующие на эритроцитарные формы плазмодия, то есть на те, которые уже в эритроцитах – хинин, мефлохин, атоваквон;
- препараты, которые действуют на половые формы малярийного плазмодия – хлорохин;
- препараты для предотвращения рецидивов малярии – примахин;
- препараты, использующиеся для профилактики малярии – плазмоцид, бигумаль.
- препараты, которые используются и для лечения, и для профилактики малярии – антифолаты.
| Препарат | Характеристика |
| Хлорохин | В основном, используется в целях профилактики всех видов малярии. Препарат начинают принимать за неделю до въезда в эндемическую зону (страну или регион с высокой частотой малярии). |
| Мефлохин | Используется для профилактики малярии, в тех случаях, когда хлорохин неэффективен. |
| Хинин | Применяется в лечении злокачественных форм малярии, например, при тропической форме. Препарат может быть противопоказан, вследствие индивидуальной непереносимости. |
| Прогуанил | Используются в лечении малярии в комбинациях с другими препаратами, например, с атоваквоном. Также используется для профилактики. |
| Пириметамин | Обладает широким спектром действия и эффективен в отношении малярийного плазмодия, токсоплазм. Редко используется в монотерапии, так как быстро вызывает резистентность. |
| Атоваквон | Используется в лечении малярии, но не зарегистрирован в большинстве стран СНГ. Высокоэффективен в отношении всех видов малярии, используется в лечении малярии у больных СПИДом. |
| Гальфан | Является препаратом резерва и используется в крайних случаях при резистентных к другим препаратам формах малярии. Также обладает большой кардиотоксичностью. |
Есть и другие препараты, используемые в лечении малярии:
- антигистаминные препараты – клемастин, лоратадин;
- мочегонные средства – фуросемид, диакарб, маннитол;
- коллоидные и кристаллоидные растворы – рефортан, 20 и 40-процентный раствор глюкозы;
- кардиотонические препараты – допамин, добутамин;
- глюкокортикоиды – авамис, беклазон;
Так, при малярийной коме используется маннитол; при почечной недостаточности – фуросемид; при рвоте – церукал. В тяжелых случаях, когда развивается сильная анемия, используется переливание донорской крови. Также при почечной недостаточности используются такие методы очистки крови как гемосорбция, гемодиализ. Они позволяют удалить из организма токсины и продукты обмена.
Основными лекарственными группами таблеток от малярии являются:
- хинолин метаноловая группа (хинина сульфат, хлорохин, гидроксихлорохин, примахин);
- бигуаниды (прогуанил);
- диаминопиримидиновая группа (пириметамин);
- сульфаниламидная группа (сульфадоксин);
- сульфоны (дапсон);
- тетрациклиновая группа (тетрациклин);
- линкосамиды (клиндамицин).
Хинолин метаноловая группа
Таблетки от малярии, в основе которых присутствует хинолин метаноловая группа, считаются препаратами первого ряда по эффективности в лечении всех видов заболевания. Эти препараты обладают выраженным противопаразитарным действием, особенно по отношению к малярийному плазмодию в его эритроцитарный период развития. Они также снижают способность паразитов проникать в кровяные клетки и размножаться. В хинолин метаноловую группу препаратов входят таблетки хинина сульфат, хлорохин, гидроксихлорохин и примахин.
| Название таблеток | Характеристика |
| Хинина сульфат | Принимаются по 1 – 2 грамма в день, длительностью в 4 – 7 дней. Их можно найти в виде таблеток по 0,25 грамма и 0,5 грамма. Суточная доза разделяется на 2 – 3 приема. Таблетки надо запивать подкисленной водой. Лучше всего использовать воду с лимонным соком. Доза и длительность приема таблеток зависит от вида малярии. Детские дозы зависят от возраста. |
| Хлорохин | Взрослым назначают по 0,5 грамма в день. В первый день суточная доза увеличена до 1,5 грамма в два приема – по 1,0 и 0,5 грамма. Детские дозы составляют 5 – 7,5 миллиграмма на килограмм. Лечение хлорохином длится 3 дня. |
| Гидроксихлорохин | Взрослым назначают по 0,4 грамма в день. В первый день суточная доза увеличена до 1,2 грамма в два приема – по 0,8 и 0,4 грамма. Детские дозы составляют 6,5 миллиграмма на килограмм. Лечение таблетками гидроксихлорохин длится 3 дня. |
| Примахин | Выпускаются по 3 и 9 миллиграмм. Они принимаются по 27 миллиграмм в сутки на протяжении двух недель. Суточную дозу разделяют на 2 – 3 приема. Дозы для детей подбираются согласно возрасту и массе тела. |
Бигуаниды
Таблетки от малярии из группы бигуанидов назначаются при резистентности плазмодиев к предыдущим препаратам. Они высокоэффективны в борьбе с тканевыми формами малярийных паразитов.
Прогуанил прописывают не только для терапии, но и для профилактики малярии. Дозировка зависит от вида малярии. В среднем, суточная лечебная доза составляет 0,4 грамма, а профилактическая доза – 0,2 грамма. Лечение длится 3 дня, а профилактика – весь период пребывания в районе с большим риском заражения плюс еще 4 недели. Детские дозы не превышают 0,3 грамма в день.
Диаминопиримидиновая группа препаратов
Таблетки пириметамин назначаются в комплексном лечении и профилактики тропической малярии. Обычно они применяются вместе с препаратами сульфаниламидной группы. Взрослым прописывают 50 – 75 миллиграмм в один прием. Детская доза варьирует от 12,5 до 50 миллиграмм в зависимости от возраста. В профилактических целях таблетки пириметамин принимаются по 25 миллиграмм в неделю в один прием на протяжении периода пребывания в «опасной» зоне.
Сульфаниламидная группа препаратов
Сульфаниламидная группа препаратов от малярии проявляет эффективность в борьбе с эритроцитарными формами плазмодиев только в сочетании с бигуанидами.
Таблетки сульфадоксин назначаются в виде однократного приема 1,0 – 1,5 грамма, в соответствии со степенью тяжести малярии. Детская доза составляет 0,25 – 1,0 грамм учитывая возраст ребенка.
Сульфоны
Сульфоны являются препаратами резервной группы в лечении малярии. Они назначаются при тропической малярии, резистентной к обычному лечению. Таблетированный препарат дапсон применяется в сочетании с препаратами диаминопиримидиновой группы (пириметамином). Доза взрослого составляет 100 – 200 миллиграмм в сутки. Продолжительность приема таблеток зависит от тяжести малярии. Детские дозы соответствуют весу ребенка – до 2 миллиграмм на килограмм.
Тетрациклиновая группа препаратов и линкосамиды
Тетрациклиновая группа препаратов и линкосамиды назначаются при малярии только в случае неэффективности остальных лекарственных средств. Они обладают слабым действием против плазмодиев, поэтому курс лечения длителен.
| Название таблеток | Характеристика |
| Тетрациклин | Выпускаются по 100 миллиграмм. При малярии они принимаются по 3 – 5 таблеток 4 раза в день. Сроки терапии могут варьироваться от 2 до 2,5 недель. Детские дозы вычисляются согласно весу ребенка. Суточная доза – до 50 миллиграмм на килограмм. |
| Клиндамицин | Назначают по 2 – 3 таблетки 4 раза в день. В одной таблетке – 150 миллиграмм активного вещества. Детям показано по 10 – 25 миллиграмм на килограмм в день. Лечение таблетками клиндамицин при малярии может длиться 1,5 – 2 недели. |
Общий анализ мочи
При подозрении на малярию необходимо сдать общий анализ мочи. Результаты анализа могут указать на появление крови в моче больного.
Показателями, указывающими на присутствие крови в моче больного малярией, являются:
- красноватый цвет мочи;
- появление эритроцитов (красных кровяных клеток) в моче;
- появление свободного гемоглобина (белка, придающего эритроцитам красный цвет) в моче;
- выделение сгустков крови с мочой (гематурия).
Анализы крови
Особенно информативны при малярии анализы крови, которые указывают на присутствие паразита в организме человека. Для его выявления необходимо сдавать анализы крови в период выраженных клинических проявлений. При малоинформативных результатах забор крови производится каждые 5 – 6 часов на протяжении суток.
| Общие анализы крови | Специфические анализы крови |
|
|
Гемолейкограмма
Все анализы крови начинаются с гемолейкограммы. При малярии разрушаются в большом количестве эритроциты, что приводит к появлению сдвигов в общем соотношении клеточных элементов крови.
Основными отклонениями в гемолейкограмме при малярии являются:
- снижение показателя эритроцитов (меньше 3,5 – 4 триллионов клеток в литре крови);
- снижение показателя гемоглобина (меньше 110 — 120 грамм в литре крови);
- уменьшение среднего объема эритроцита (меньше 86 кубических микрометров);
- увеличение показателя тромбоцитов (больше 320 миллиардов клеток в литре крови);
- увеличение показателя лейкоцитов (больше 9 миллиардов клеток на литр крови).
Биохимический анализ крови
При малярии также необходимо сдать биохимический анализ крови, который подтверждает активное разрушение эритроцитов в сосудистом русле.
Основными изменениями в биохимическом анализе крови при малярии являются:
- повышение уровня прямого билирубина (выше 7,9 микромоль на литр);
- повышение уровня непрямого билирубина (выше 19 микромоль на литр);
- рост уровня альбумина (больше 52 грамм на литр);
- повышение активности АЛТ – фермента, отвечающего за оценку работы сердца (более 40 единиц на литр);
- повышение активности АСТ – фермента, отвечающего за оценку работы печени (более 40 единиц на литр).
Микроскопия крови
Анализ крови с микроскопией (изучением под микроскопом) необходимо сдать для обнаружения самих малярийных паразитов.
При микроскопии толстой кровяной капли обнаруживаются большие относительно бледные эритроциты, в которых находятся плазмодии малярии в различных стадиях развития. Их количество в периферической крови зависит от тяжести заболевания. Микроскопия тонкого мазка крови позволяет более детально изучить измененные эритроциты и паразитов в частности. Такой анализ назначается для определения вида паразита и его стадии развития.
Иммунологический анализ крови
Для обнаружения малярийных антигенов (особых белков) необходимо сдать кровь на иммунологический анализ. Существует несколько экспресс-тестов на различные виды плазмодий, которые позволяют диагностировать болезнь прямо у кровати больного. Выполнение иммунологических тестов занимает 10 – 15 минут. Этот анализ широко используется для эпидемиологических исследований в странах с высоким риском заражения малярией.
Серологический анализ крови
При малярии необходимо сдать серологический анализ крови, чтобы обнаружить антитела к плазмодиям в крови пациента. Результаты этого анализа могут указывать не только на присутствие паразита в организме, но и на перенесенное заболевание. Положительным результатом считают рост концентрации антител в крови более чем 1 к 20.
Полимеразная цепная реакция на основе капли крови
ПЦР при малярии необходимо сдавать, только если предыдущие анализы не подтвердили заболевание. ПЦР выполняется на основе капли периферической крови заболевшего человека. Данный вид анализа является высокоспецифичным. Он дает положительный результат и обнаруживает возбудителя в более чем 95 процентах случаев болезни.
Стадиями малярии являются:
- стадия инкубации;
- стадия первичных проявлений;
- стадия ранних и поздних рецидивов;
- стадия выздоровления.
Стадия инкубации
Инкубационным периодом называется отрезок времени с момента попадания малярийного плазмодия в организм до появления первых симптомов. Длительность этого периода зависит от вида малярийного плазмодия.
| Вид малярии | Длительность инкубационного периода |
| Тропическая малярия | От 7 до 16 дней |
| Четырехдневная малярия | От 25 до 40 дней |
| Трехдневная малярия | От 10 до 21 дня |
| Малярия овале | От 11 до 16 дней |
Длительность инкубационного периода может изменяться, если ранее была предпринята неадекватная профилактика.
Стадия первичных проявлений
Для этой стадии характерно появление классических лихорадочных приступов. Начинаются эти приступы с потрясающего озноба, пронизывающего все тело. После него следует фаза жара (максимальное поднятие температуры). В эту фазу пациенты возбуждены, мечутся в пределах постели либо, наоборот, заторможены. Температура в фазу жара достигает 40 градусов и даже более. Кожа пациентов становится сухая, красная и горячая. Частота сердечных сокращений резко увеличивается и достигает 100 – 120 ударов в минуту. Артериальное давление при этом снижается менее 90 миллиметров ртутного столба. Через 6 – 8 часов температура резко падает, а на смену ей приходит проливной пот. Самочувствие пациентов в этот период улучшается и они засыпают. Далее развитие первичных проявлений зависит от вида малярийной инвазии. При трехдневной малярии лихорадочные приступы возникают на каждый третий день, при четырехдневной – на каждый четвертый. Отличием тропической малярии является отсутствие таких пароксизмов. Также во время этой стадии увеличивается печень и селезенка.
В периоды отсутствия температуры сохраняются такие симптомы как мышечные и головные боли, слабость, тошнота. Если малярия развивается у детей, то в этот период преобладают симптомы расстройства желудочно-кишечного тракта. Таковыми симптомами является рвота, диарея, вздутие. По мере увеличения печени нарастает тупая боль в правом подреберье и развивается желтуха, вследствие чего кожа пациентов приобретает желтушный оттенок.
Одним из самых грозных симптомов этого периода является быстро развивающаяся анемия (снижение числа эритроцитов и гемоглобина в крови). Ее развитие обусловлено разрушением эритроцитов малярийным плазмодием. Эритроциты разрушаются, а из них выходит гемоглобин (который впоследствии появляется в моче) и билирубин, который придает коже желтый цвет. Анемия, в свою очередь, ведет к другим осложнениям. Это, во-первых, кислородная недостаточность, которую испытывает организм. Во-вторых, гемоглобин, вышедший из эритроцитов, попадает в почки, нарушая их функциональность. Поэтому частым осложнением этого периода является острая почечная недостаточность. Она же является основной причиной летального исхода малярии.
Эта стадия характеризует основную клиническую картину малярии. В случае несвоевременной диагностики и лечения развиваются такие состояния как малярийная кома, токсический шок, геморрагический синдром.
Стадия ранних и поздних рецидивов
Рецидивами называются периоды возобновления симптомов малярии после выздоровления. Основными симптомами и ранних и поздних рецидивов являются лихорадочные пароксизмы. Длительность ранних пароксизмов колеблется в пределах 2 – 3 месяцев. Эти сохранившиеся пароксизмы объясняются наличием сохранившихся малярийных паразитов в эритроцитах. В течение двух – трех месяцев пациента беспокоят периодические подъемы температуры, которые также могут протекать в виде смен фаз «озноба – жара – пота». Однако эти приступы протекают гораздо легче, чем в стадии первичных проявлений.
Токсический синдром в этой стадии выражен умеренно, осложнения редки. Как и в стадии ранних проявлений развивается анемия, умеренно увеличивается печень и селезенка.
Для трехдневной и четырехдневной малярии также характерны поздние рецидивы. Они возникают через 8 – 10 месяцев, после того как окончились ранние рецидивы. Поздние рецидивы также характеризуются периодичными подъемами температуры до 39 – 40 градусов. Смены фаз также хорошо выражены.
Стадия выздоровления
Наступает тогда, когда проходит стадия поздних рецидивов. Таким образом, общая продолжительность болезни определяется видом инвазии. Общая продолжительность для трехдневной и четырехдневной малярии составляет от двух до четырех лет, для малярии овале – от полутора лет до трех, для тропической – до года.
Иногда между периодами ранних и поздних рецидивов может возникать латентная стадия (полное отсутствие симптомов). Она может длиться от двух до десяти месяцев и, в основном, характерна для трехдневной малярии и малярии овале.

Последствиями малярии являются:
- малярийная кома;
- токсический шок;
- острая почечная недостаточность;
- острый массивный гемолиз;
- геморрагический синдром.
Малярийная кома
Как правило, является осложнением тропической малярии, но также может быть и последствием других форм малярийной инвазии. Это осложнение характеризуется стадийным, но, в то же время, быстрым течением. Вначале больные предъявляют жалобы на сильную головную боль, повторяющуюся рвоту, головокружение. У них отмечается вялость, апатия и выраженная сонливость. В течение нескольких часов сонливость усугубляется, развивается сопорозное состояние. В этот период иногда отмечаются судороги, менингеальные симптомы (светобоязнь и ригидность мышц), сознание становится спутанным. Если отсутствует лечение, то развивается глубокая кома, во время которой артериальное давление падает, рефлексы пропадают, дыхание становится аритмичным. Во время комы отсутствует реакция на внешние раздражители, изменяется сосудистый тонус и нарушается температурная регуляция. Это состояние является критическим и требует реанимационных мер.
Токсический шок
Токсический шок также является последствием, которое представляет угрозу для жизни. При этом отмечается поражение жизненно важных органов, таких как печень, почки, легкие. При шоке в первую очередь падает артериальное давление, иногда доходя до 50 – 40 миллиметров ртутного столба (при норме от 90 до 120). Развитие гипотензии связано как с нарушением сосудистого тонуса (сосуды расширяются и давление падает), так и с нарушением сердечной деятельности. При шоке дыхание у пациентов становится поверхностным и непостоянным. Основной причиной летальности в этот период является развивающаяся почечная недостаточность. Из-за резкого снижения артериального давление происходит гипоперфузия (недостаточное кровоснабжение) почечной ткани, в результате чего развивается ишемия почек. Поскольку почки выводят из организма все токсины, то когда они утрачивают свою функцию, все продукты обмена остаются в организме. Происходит явление аутоинтоксикации, которое означает, что организм отравляется своими же продуктами обмена (мочевиной, креатинином).
Также при токсическом шоке происходит поражение нервной системы, которое проявляется спутанностью сознания, психомоторным возбуждением, повышением температуры (вследствие нарушения температурной регуляции).
Острая почечная недостаточность
Это последствие обусловлено массивным разрушением эритроцитов и выходом из них гемоглобина. Гемоглобин начинает появляться в моче (этот феномен называется гемоглобинурией), придавая ей темную окраску. Состояние осложняется пониженным артериальным давлением. Почечная недостаточность при малярии проявляется олигурией и анурией. В первом случае суточное количество мочи уменьшается до 400 миллилитров, а во втором – до 50 – 100 миллилитров.
Симптомами острой почечной недостаточности является быстрое ухудшение состояния, снижение диуреза, темная окраска мочи. В крови отмечается нарушение водно-электролитного баланса, сдвиг щелочного равновесия, увеличение числа лейкоцитов.
Острый массивный гемолиз
Гемолизом называется преждевременное разрушение эритроцитов. В норме жизненный цикл эритроцита составляет около 120 суток. Однако при малярии, из-за того что в них развивается малярийный плазмодий, разрушение эритроцитов происходит намного раньше. Гемолиз является основным патогенетическим звеном при малярии. Он является причиной анемии и множества других симптомов.
Острый массивный гемолиз может быть проявлением неадекватного лечения, когда происходит массивное разрушение малярийных паразитов, а вместе с ними и эритроцитов. Чаще всего он развивается после приема хинина или примахина. Начинается это осложнение внезапно с потрясающего озноба и подъема температуры до 40 градусов. Пациенты жалуются на невыносимую боль в мышцах и суставах, на резкую головную боль. Иногда возникает неукротимая рвота желчным содержимым, которая сопровождается болями в животе. Острый массивный гемолиз может доходить до состояния, которое называется гемоглобинурийной лихорадкой или горячкой.
При этом развивается сильная анемия (так как разрушаются эритроциты), темнеет моча (из-за попадания в нее гемоглобина), кожа приобретает желтушный оттенок.
Геморрагический синдром
При геморрагическом синдроме вследствие многочисленных нарушений гемостаза развивается повышенная склонность к кровотечениям. Чаще развивается геморрагическая сыпь, которая проявляется множественными кровоизлияниями в кожу и слизистые. Реже развиваются кровоизлияния в мозг (встречаются при малярийной коме) и другие органы.
Геморрагический синдром может сочетаться с синдромом диссеминированного внутрисосудистого свертывания (ДВС-синдромом). Он, в свою очередь, характеризуется образованием многочисленных тромбов. Тромбами называются сгустки крови, которые заполняют просвет сосудов и препятствуют дальнейшей циркуляции крови. Так, в головном мозге тромбы формируют образование гранулем Дюрка, которые специфичны для малярийной комы. Эти гранулемы представляют собой капилляры, заполненные тромбами, вокруг которых образуется отек и кровоизлияния.
Формируются эти тромбы из-за усиленного тромбоцитопоэза, который, в свою очередь, активируется вследствие разрушения эритроцитов. Таким образом, формируется порочный круг. В результате гемолиза эритроцитов образуются многочисленные продукты распада, которые усиливают образование тромбов. Чем интенсивнее гемолиз, тем сильнее геморрагический и ДВС синдром.
Первая прививка от малярии была создана в 2014 году в Великобритании фармацевтической компанией GlaxoSmithKline. Британские ученые создали препарат mosquirix (москирикс), который предназначен для вакцинации населения, наиболее подверженного риску заражения малярией. С 2015 года данная прививка используется для вакцинации детей многих стран Африки, где чаще всего встречается малярия.
Прививку москирикс делают детям от полутора месяцев до двух лет. Именно в этом возрасте африканские дети наиболее подвержены заражению малярией.
По данным ученых в результате прививания не у всех детей развивался иммунитет против малярии. У детей в возрасте от 5 до 17 месяцев заболевание было предотвращено в 56 процентах случаев, а у детей до 3 месяцев — только в 31 процентах случаев.
Таким образом, в настоящее время созданная прививка от малярии имеет ряд отрицательных качеств, что приостанавливает ее масштабное использование.
Главными отрицательными качествами прививки от малярии являются:
- не является универсальной;
- не создает стойкого иммунитета;
- способствует возникновению новых видов малярийных паразитов.
Создание универсальной прививки от малярии затруднено из-за того, что плазмодии (малярийные паразиты) обладают большим генетическим разнообразием. В одном и том же ареале обитания могут одновременно находиться сотни видов возбудителей малярии, отличных друг от друга. В одной-единственной прививке невозможно совместить антигены всех этих видов.
Довольно большим минусом современной прививки от малярии является то, что не создается стойкого иммунитета к болезни. Ее эффективность постепенно снижается. Уже через год риск заражения малярийными паразитами начинает повышаться.
Другой минус прививки – возникновение новых видов плазмодиев. Когда прививаются люди, в организме которых присутствуют малярийные паразиты, через некоторое время последние становятся более вирулентными (болезнетворными). Новые вирулентные плазмодии способны вызывать болезнь в более тяжелых формах у непривитых людей.
В настоящее время ведутся новые разработки в создании более универсальной прививки от малярии. По прогнозам ученых первые массовые прививки должны появиться к 2017 году.
источник