Анализ мазка по гинекологии на флору считается классическим методом обследования. Для его выполнения берут биологический материал, полученный с выстилающего слоя влагалища, шейки матки и уретрального (мочеиспускательного) канала.
В расшифровке указывают наличие или отсутствие полезных, болезнетворных и условно-патогенных микроорганизмов. На основании этого оценивается полнота функционирования органов мочеполовой системы.
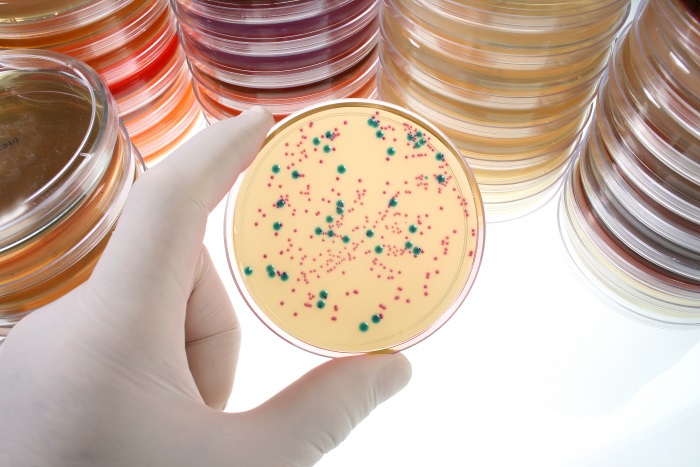
Другим названием гинекологического мазка является бактериологический посев. Он представляет собой высаживание полученного образца на питательную среду и выращивание колоний бактерий в благоприятных условиях. При изучении под микроскопом лаборант видит болезнетворные микроорганизмы (дрожжеподобные грибы, трихомонады, гарднереллы и прочее), а также полезные бактерии.
Расшифровка анализа мазка по гинекологии, проведенная качественно и на ранней стадии, способна подтвердить или опровергнуть развитие заболеваний бактериального типа или патологий иного происхождения. Поскольку влагалище не является стерильным органом, в норме его населяют в незначительном количестве стрептококки, стафилококки и Кандиды. Качественно проведенная на
Еще одним видом диагностики является цитологическое исследование. По его результатам выставляется качественная оценка состояния клеток мочеполовой системы, изучается их строение, отмечаются имеющиеся изменения. Благодаря этому гинекологи определяют воспалительные заболевания, присутствие вируса папилломы человека (ВПЧ), опухоли, способные привести к развитию онкологических патологий.
Анализ мазка по гинекологии, расшифровка которого производится в клинической лаборатории, делается не только для изучения состава микрофлоры. Если интерпретация результатов не позволила окончательно выставить диагноз, назначаются дополнительные методы исследования.
В 95% всех клинических случаев обращения женщин к специалистам, дополнительно проводят:
- Мазок по Граму. Безошибочно выявляет процессы воспалительного характера, поражающие влагалище. Микроскопическое исследование четко определяет количество лейкоцитов (повышенное содержание клеток указывает на воспаление), соотношение полезных и патогенных микроорганизмов.
- Мазок на «стерильность». Проводится с целью определения степени чистоты влагалища. У женщин, вынашивающих ребенка, позволяет заподозрить вероятность прерывания беременности на ранних сроках.
- Мазок по Папаниколау. Обязательно берется у каждой девушки, которая пришла на профилактический осмотр (проверятся у гинеколога нужно 1 раз в год, даже при отсутствии проблем в работе мочеполовой системы). Выявляет атрофические изменения клеточных структур влагалища при их наличии.
- Мазок на скрытые инфекции. Проводится дополнительно, если ранее сделали исследование, а его результат показал отклонение от нормы в составе микрофлоры.
Исследование полученного во время мазка материала может быть микробиологическим и цитологическим. В первом случае оценивается состав микрофлоры, а во втором определяют наличие или отсутствие атипичных (болезненных, неестественных) клеток.
Анализ мазка по гинекологии, расшифровка которого находится в компетенции ведущего специалиста, выписавшего направление пациентке на его выполнение, раскрывает целостную картину состояния органов мочеполовой системы.
Существует ряд показаний, при наличии которых исследование необходимо:
- выделения из влагалища (бели) слишком обильные, имеют неприятный запах, изменили естественный оттенок;
- подготовка организма женщины к экстракорпоральному (искусственному) оплодотворению;
- контроль состояния пациентки в период беременности;
- в нижней части живота присутствует дискомфорт или боль, не имеющий связи с менструальными кровотечениями;
- нарушение нормального мочеиспускания (частые или ложные позывы, малое количество выводимой урины, недержание мочи);
- определение состава микрофлоры после пройденного курса лечения антибиотиками.
В обязательном порядке исследование биологического материала из уретры, влагалища и шейки матки выполняется в профилактических целях, когда женщина проходит регулярный ежегодный осмотр. Благодаря этому можно выявить также гормональные нарушения, инфекционные и воспалительные патологии.
Гинекологический мазок – это диагностическая процедура, к выполнению которой следует подготовить организм. Мероприятия проводятся с целью предупреждения получения ложноположительных или ложноотрицательных результатов анализа.
Подготовительный этап основан на правилах «двойки»:
- За 2 недели до исследования прекращают прием лекарств из группы антибиотиков.
- За 2 дня до мазка запрещено вступать в интимную близость.
- За 2 дня до забора материала не используют вагинальные крема, суппозитории и гормональные медикаменты.
- За 2 часа до манипуляции запрещается выполнять мочеиспускание.
При соблюдении вышеуказанных правил можно быть уверенным, что точность результата повышается в 3-5 раз. Если получены неудовлетворительные показатели, тогда назначается повторный анализ. Забор биологического материала производится после стандартного гинекологического осмотра (на кресле с использованием зеркал) и визуальной оценки состояния стенок влагалища.
Процедура неинвазивная, то есть, во время нее пациентка не чувствует боли или дискомфорта. При помощи стерильного тампона или небольшой щетки (если берут мазок из уретры) гинеколог проводит по слизистой оболочке половых органов несколько раз. Полученную слизь помещают на предметное стекло, отправляют в лабораторию и изучают под микроскопом.
Анализ мазка по гинекологии, расшифровка которого занимает от нескольких часов, до нескольких суток, — важная гинекологическая диагностическая процедура, позволяющая оценить состояние мочеполовой системы.
Период получения результатов определяется загруженностью лаборатории и назначенным типом исследования биологического материала (цитология делается дольше).
Если ситуация экстренная, например неотложное хирургическое вмешательство, то результаты выдаются врачу через 3-5 минут. При прохождении планового обследования в больнице по месту жительства на расшифровку отводится до 14 дней. В частных клиниках ответ можно получить за 1-3 дня. Цитологическое исследование проводится в течение 7-10 дней, вне зависимости от учреждения.
Гинекологический анализ мазка полученного биологического материала проводится по назначению врача в детском и подростковом возрасте. Нормы у здорового ребенка приведены в таблице.
| Оцениваемые показатели | 1-5 лет | 6-10 лет | 11-15 лет | 16-17 лет | Подростки, ведущие половую жизнь |
| Лейкоциты | 0-2 | 3-5 | 5-7 | До 10 | До 10 |
| Слизь | 1-2 | 1-2 | 1-2 | 1-2 | 1-2 |
| Эпителий | 1-3 | 4-6 | 5-6 | До 10 | До 10 |
| Флора | Кокковая + | Кокковая + | Смешанная | Палочковая | Палочковая |

Указанные параметры соответствуют количеству видимых клеток тех или иных микроорганизмов, попадающих в поле зрения, при изучении материала под микроскопом. У женщин репродуктивного и старшего возраста нормы зависят от того, откуда была получена слизь.
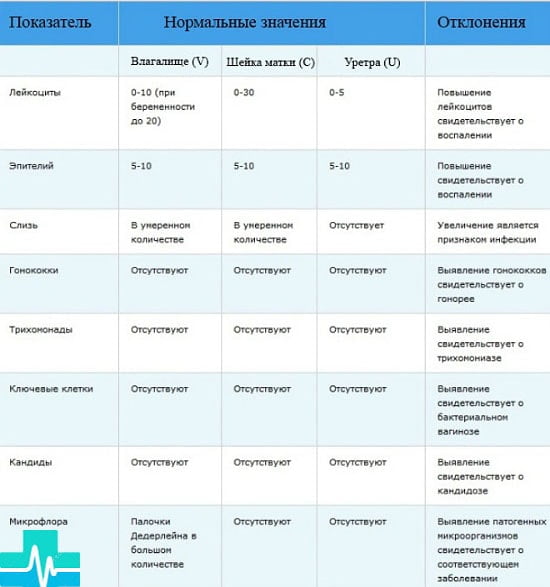
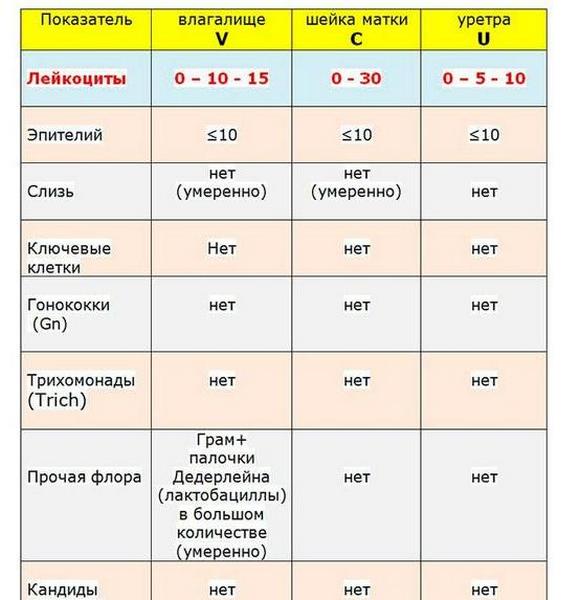
| Показатели | Вагина (V) | Цервикальный канал (С) | Уретра (U) |
| Лейкоциты | 0-10 | 0-30 | 0-5 |
| Плоский эпителий | 5-10 | 5-10 | 5-10 |
| Гонококки | Отсутствуют | Отсутствуют | Отсутствуют |
| Трихомонады | Отсутствуют | Отсутствуют | Отсутствуют |
| Ключевые клетки | Отсутствуют | Отсутствуют | Отсутствуют |
| Дрожжи | Отсутствуют | Отсутствуют | Отсутствуют |
| Микрофлора | Множественные палочки Дедерлейна (грамположительные) | Отсутствует | Отсутствует |
| Слизь | Умеренное количество | Умеренное количество |
У пациенток репродуктивного и детского возраста отличается не только количественное содержание определенных клеток, но и список параметров, по которому оценивается состояние органов мочеполовой системы.
В период вынашивания ребенка в организме женщины существенное меняется гормональный фон, начинает больше вырабатываться прогестерона и эстрогена. Это отражается на состоянии микрофлоры влагалища. Поэтому при беременности исследование выполняется три раза: при постановке на учет, на 30 недели и перед родами.
Анализ мазка по гинекологии, расшифровка которого показывает повышенное содержание лактобацилл (полезных микроорганизмов), говорит о том, что пациентка здорова. Также отмечается увеличение объема слизи, обогащенной гликогеном.
В норме микроскопическая диагностика показывает следующее:
- эпителий – не больше 15;
- лейкоциты – в пределах 10;
- слизь – в виде +/++;
- грибки – составляют 10 4 .
Не исключено выявление нетипичных для обследуемой зоны клеток. Зачастую они определяются, когда производится забор мазка с поверхности шейки матки. Такое состояние указывает на развитие дисплазии. Для исключения развития онкологического заболевания дополнительно назначается цитологическое исследование.
В медицинской практике принято использовать сокращения, поэтому в бланке, который получает женщина на руки в лаборатории, указаны первые несколько латинских букв.
Когда был проведен анализ мазка по гинекологии, интерпретация символов будет следующей:
- Вагина, цервикальный канал, уретра (V, C, U соответственно) – зоны взятия биоматериала.
- Лейкоциты – L.
- Эпителий и плоский эпителий – Эп. или Пл.эп.
- Гонококк – GN.
- Трихомонады – Trich.
В списке указаны основные параметры. Дополнительно результаты могут содержать определенный уровень кислотности (pH), количество лактобацилл (в норме составляет 95%). Если какая-либо флора в мазке отсутствует, тогда в графе указывают «abs» — этот тип микроорганизма не был обнаружен.
Если посмотреть на результаты анализа здоровой женщины, то в составе ее микрофлоры преобладают лактобациллы (в пределах 95%). Это молочнокислые бактерии, которые также известны как палочки Дедерлейна. В случае снижения их концентрации ухудшается местный иммунитет, развиваются проблемы с репродуктивной функцией (невозможность забеременеть или выносить ребенка).
Исследование на определение состава микрофлоры влагалища указывает на степень чистоты органа. Не считается отклонением, если в нем присутствует от 1 до 4 видов микроорганизмов в разнообразной комбинации.
Всего специалисты при интерпретации выделяют четыре степени:
- 4 плюса – 1 степень (выявляется редко, в основном после санации или приема антибиотиков);
- 1 или 2 плюса – 2 степень (указывает на незначительное присутствие кокков, но при условии, что палочковая флора преобладает, а это помечается 2 или 3 плюсами);
- 3 или 4 плюса – 3 степень (считается патологическим состоянием, особенно если палочковая флора имеет показатель в виде 1 или 2 плюсов);
- 4 плюса – 4 степень, в которой преобладают гонококки и полностью отсутствуют грамположительные палочки (обязательно необходимо лечение с приемом антибиотиков).
Во влагалище здоровой женщины поддерживается кислая среда. За это несет ответственно вещество гликоген (продуцируется из эпителиальных клеток). Такого типа pH не позволяет увеличивать численность болезнетворных и условно-опасных микроорганизмов, что позволяет предупредить прогрессирование серьезных гинекологических заболеваний.
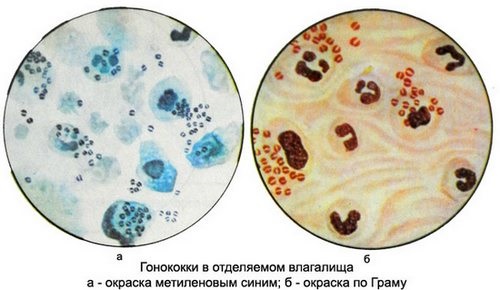
Основным возбудителем гонореи выступают гонококки. Эти микроорганизмы не могут существовать во внешней среде, но активно размножаются при проникновении во влагалище. Инфицирование происходит от носителя после незащищенного полового акта. Сопровождается заболевание обильными гнойными выделениями из половых путей с неприятным запахом.
Нормальным считается полное отсутствие гонококков в мазке на микрофлору. Определяются они исключительно при наличии у пациентки гонореи, которая может протекать в скрытой форме. В последнем случае не исключается трансформация заболевания в хроническую форму, что приводит к бесплодию. При подтверждении диагноза лечение обязательно должны пройти все половые партнеры и сама женщина.
При проведении исследования есть вероятность выявить в биологическом материале трихомонады. Эти микроорганизмы провоцируют урогенитальный трихомониаз, который передается половым путем. При отсутствии патологии трихомонады не должны определяться.
В организме каждого человека лейкоциты выполняют защитную функцию. Она может быть специфической или неспецифической. В зависимости от того, какую роль они выполняют, гинекологи выделяют клетки, распознающие бактерии, доставляющие их и уничтожающие.
При выполнении исследования биологического материала под микроскопом внимание уделяется не их типу, а количеству клеток, попадающих в поле зрения прибора.
При повышенной концентрации клеток предполагается прогрессирование в органах мочеполовой системы воспалительного процесса. В норме их не должно быть более 10 единиц (если женщина не беременна), а при вынашивании ребенка до 20 единиц. Если биоматериал получен с влагалищной шейки матки, допускается показатель в 30 единиц.
Обязательно при интерпретации результатов в учет принимается количество эпителиальных клеток, попадающих в поле зрения. Если женщина репродуктивного возраста имеет хороший уровень здоровья, то частицы выстилающей слизистой оболочки регулярно слущиваются, что позволяет поддерживать постоянство среды влагалища.
Повышенная концентрация клеток плоского эпителия указывает на следующие состояния:
- Развитие воспалительной патологии (кольпит, цервицит, эндометрит, сальпингоофорит).
- Наличие инфекций, передающихся половым путем.
- Прогрессирование бактериального вагиноза.
- Нарушение гормонального баланса.
У здоровой женщины нормой считается не больше 10 клеток. Также о проблемах говорит и недостаточное количество плоского эпителия, например, не исключена малая выработка женского гормона (эстрогена), либо же чрезмерное продуцирование андрогена, развитие атрофического кольпита.
Биологический материал, полученный во время взятия мазка, имеет много составляющих, среди которых присутствует слизь. Ее наличие не считается отклонением от нормы, при условии, что ее определяется минимальное (+) или умеренное (++) количество.
Единственным исключением является выявление представленного вещества в гинекологическом мазке, полученном из уретрального (мочеиспускательного) канала. При существенной концентрации слизи врачи предполагают развитие у пациентки воспаления, например, кольпит или цервицит.
Некоторые лаборатории выполняют максимально развернутый анализ гинекологического мазка, в котором присутствует графа, указывающая наличие или отсутствие ключевых клеток. Это слущенный эпителий со слизистой оболочки влагалища.
При детальном рассмотрении можно увидеть, что по его краям имеются тонкие палочки, кокки и гамвариабельные бактерии. Под микроскопом слущенный эпителий будет иметь неровный, зернистый вид. В норме такие клетки не должны определяться, а при их выявлении есть вероятность влагалищного дисбактериоза.
Их называют грибами рода Candida – главные возбудители «молочницы» или вагинального кандидоза. В норме они могут присутствовать в незначительном количестве и относятся к условно-патогенным представителям. Если лактобактерий во влагалище более 90%, то они будут сдерживать рост Кандид и не позволят развиться заболеванию.
Увеличение численности дрожжеподобных грибов происходит при таких условиях:
- понижение иммунитета;
- развитие эндокринных заболеваний;
- наличие опухолей злокачественного характера;
- период беременности;
- прием глюкокортикостероидов и антибиотиков.
Вагинальный кандидоз, на который указывает большое содержание грибов Candida, требует специфического лечения (курс антибиотикотерапии и прием противомикотических средств) с последующим восстановлением нормального состава микрофлоры. Пренебрежение эти приведет к хронизации заболевания.
Проводимая интерпретация результатов исследования предусматривает определение присутствия кокковой флоры во влагалище. Эти микроорганизмы имеют округлую форму и классифицируются как условно-патогенные представители. В норме они могут населять влагалищную среду в небольшом количестве.
Выделяют грамположительные и грамотрицательные кокки, поэтому в бланке есть две графы, куда заносятся количественные значения согласно типу выявленного организма. Норма кокковых представителей в мазке не должна превышать 5%. В противном случае начнут развиваться признаки воспалительного процесса (зуд, жжение, проблемы с мочеиспусканием).
Важным параметром во время изучения биологического материала, поученного во время взятия мазка, является наличие крупных и неподвижных грамположительных бактерий. Эти микроорганизмы несут ответственность за создание нормальной кислотности влагалища, что позволяет сперматозоидам беспрепятственно проникать к яйцеклетке.
В медицине они называются палочками Дедерлейна. Еще одной важной функцией является предупреждение увеличения численности патогенных и условно-патогенных микроорганизмов. Поскольку эти бактерии обладают способностью выделять перекись водорода, удается поддерживать нормальную чистоту влагалища. В норме их должно быть в мазке 90-95%.
В микрофлоре влагалища может обнаруживаться такой микроорганизм как лептотрикс. Он входит в класс анаэробных грамположительных палочек. Основной средой их обитания выступают различные водоемы. Если изучать его вид и строение под микроскопом, то он будет иметь схожесть с тонким волосом, который не всегда можно отчетливо заметить.
Если анализ показал, что этот микроорганизм присутствует в микрофлоре половой системы, но при этом у женщины не выявлены какие-либо патологические процессы, переживать за свое состояние здоровья не стоит.
Стоит отметить, что лептотрикс не обладает способностью передаваться при незащищенном половом контакте. Нередко лаборанты выявляют микроорганизм в тандеме с трихомонадами или хламидиями. Такое сочетание требует выполнения качественной и комплексной антибактериальной терапии.
Не всегда после получения результатов исследования женщины видят удовлетворительные или идеальные показатели. Отсюда встает вопрос, почему данные не соответствуют норме.
Гинекологи выделяют ряд причин:
- Наличие воспаления специфического и неспецифического характера.
- Нарушение гормонального баланса.
- Период полового созревания.
- Наступление климакса.
- Вынашивание ребенка.
Расшифровка анализа мазка по гинекологии позволяет оценить состояние органов мочеполовой системы. Исследование применимо для выявления некоторых воспалительных, инфекционных, бактериальных заболеваний. Благодаря этому можно своевременно начать лечение и не допустить хронизации патологии.
Автор: Чернышова Виктория
Оформление статьи: Мила Фридан
Как расшифровать мазок на флору:
источник
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
В структуре гинекологических заболеваний детского возраста воспалительные поражения гениталий занимают ведущее место. Клиническое значение указанной патологии определяется не только ее частотой, но и тем, что она может явиться причиной серьезных нарушений репродуктивной системы в дальнейшем.
У девочек допубертатного «нейтрального» периода (в среднем до 10 лет) наружные половые органы и влагалище наиболее подвержены воспалительным процессам с развитием вульвитов и вагинитов. При этом самым распространенным является сочетанное поражение, трактуемое как вульвовагинит.
Сказанное определяется прежде всего физиологическими особенностями и этапностью становления биоценоза половых путей растущей девочки.
Микрофлора вульвы и влагалища девочек в норме в зависимости от возраста
Биоценоз половых путей растущей девочки изучен достаточно хорошо, что дало возможность выработать критерии для оценки его состояния в норме и при патологии. Формирование естественной микрофлоры влагалища у здоровой девочки – сложный многофакторный процесс, в основе которого лежит взаимодействие гормональной системы с иммунологическими особенностями организма. При этом доминирующее значение имеет функциональное состояние яичников, наличие лактофлоры и состояние местного иммунитета.
У новорожденной девочки влагалище стерильно, но уже через 12 часов после рождения слизистая заселяется бактериями, среди которых преобладают лактобациллы (палочка Додерлейна). Последние расщепляют гликоген влагалищного эпителия с образованием молочной кислоты, что формирует кислую реакцию влагалищной среды, которая и защищает слизистую от контаминации экзогенными микроорганизмами.
К 20–му дню жизни материнские гормоны (прогестерон, эстрогены), обеспечивающие пролиферацию вагинального эпителия и его высокую степень насыщения гликогеном, выводятся из организма. Мазок принимает атрофический характер – эпителий истончается, лактобактерии исчезают, реакция среды становится слабо–щелочной или нейтральной. При этом влагалище заселяется кокковой и бациллярной флорой.
Обследование здоровых девочек с 2–х месячного возраста до менархе показало преобладание следующих микроорганизмов:
- эпидермальный стафилококк – 84% случаев;
- дифтероиды (коринебактерии) – 80%;
- бактероиды и пептококки – 76%;
- пептострептококки – 56%;
- эубактерии – 32%;
- гарднерелла вагиналис – 32 % ( в школьном возрасте);
- микоплазма – 9% (в основном до 9 лет) случаев.
Наибольшая частота вульвовагинитов приходится на «нейтральный» период и составляет, по данным различных авторов, 82–85% в структуре гинекологической заболеваемости.
После 9 лет повышается эстрогенная секреция и вновь происходят изменения во влагалищном эпителии в виде усиления пролиферации, созревания, накопления гликогена, и к 10 годам начинается заселение лактобациллами, со смещением рН среды в кислую сторону.
К 12 годам в мазке преобладает лактофлора. Повышение эстрогенной стимуляции приводит к дальнейшему созреванию эпителия, размножению лактобацилл и к 13–14 годам рН влагалищной среды становится кислой.
Частота вульвовагинитов после 10 лет снижается до 30–40%, уступая в пубертатном периоде заболеваниям, именуемым расстройствами менструальной функции.
В основу большинства классификаций вульвовагинитов у девочек положен этиологический принцип. Наиболее удобной для использования в практической работе является классификация, приведенная в таблице 1.
Исходя из приведенных данных следует, что к основным факторам, способствующим инфицированию половых путей у девочек, следует отнести:
- анатомо–физиологические особенности гениталий у девочек;
- экстрагенитальные заболевания различной природы;
- экзогенные патологические факторы.
Имеют значение неблагоприятные социально–бытовые условия, несоблюдение правил личной гигиены.
Однако ведущая роль принадлежит причинному инфекционному фактору. В большинстве случаев (в 72%) у девочек до 10 лет этиологическим фактором вульвовагинитов является бактериальная флора, представленная:
- кишечной палочкой у 60% больных;
- золотистым стафилококком у 21%;
- диплококком у 11%;
- энтерококком у 7%;
- хламидиями у 13%;
- анаэробной флорой – 7%.
В возрасте от 10 до 15 лет среди вульвовагинитов чаще встречаются микотические, что может быть обусловлено кислой реакцией влагалищной среды, благоприятной для грибов, а также наличием взаимосвязи с предшествующей антибактериальной терапией. Согласно литературным данным, наиболее часто встречаются:
- грибы рода Кандида у 46,7% больных;
- кишечная палочка у 37%;
- стафилококки у 14,5%;
- стрептококки у 20 %;
- ассоциации микроорганизмов у 7%.
Следует обратить внимание на возрастание этиологической роли стрептококковой инфекции в развитии вульвовагинитов у девочек–подростков.
Несмотря на различие этиологических факторов вульвовагинитов, клинические проявления в основном идентичны (табл. 2).
Необходимые исследования для установления и подтверждения диагноза включают как общие, так и специальные методы обследования девочек (табл. 3).
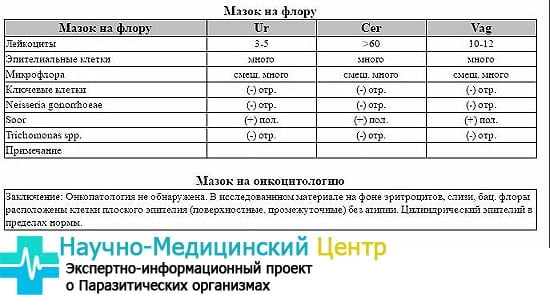
При наличии клиники вульвовагинита в мазке:
– лейкоцитов больше 15 в п/зрения;
– слущенного эпителия – много;
– флора – смешанная, кокковая, палочковая, специфическая – в значительном количестве (табл. 4).
Лечение вульвовагинитов у девочек нередко является сложной задачей, требует комплексной терапии и предполагает дифференцированную тактику. При тяжелых проявлениях воспаления, частых рецидивах, кроме соблюдения личной гигиены и проведения местного противовоспалительного лечения, необходима терапия основного заболевания, санация очагов хронической инфекции, повышение защитных сил организма (табл. 5).
Лечение вульвовагинитов у девочек нередко является сложной задачей, требует комплексной терапии и предполагает дифференцированную тактику. При тяжелых проявлениях воспаления, частых рецидивах, кроме соблюдения личной гигиены и проведения местного противовоспалительного лечения, необходима терапия основного заболевания, санация очагов хронической инфекции, повышение защитных сил организма (табл. 5).
Местная антибиотикотерапия применяется при рецидивирующем характере течения и только при идентифицированной патогенной микрофлоре с определением ее чувствительности к антибактериальным препаратам (табл. 6). При тяжелых вульвовагинитах показано парентеральное введение антибактериальных препаратов. Учитывая частоту анаэробов, участвующих в развитии вагинитов, а также тяжесть анаэробной инфекции, многие авторы рекомендуют широкое использование в его лечении метронидазола, эффективного в отношении Trichomonas vaginalis, бактероидов, фузобактерий. При наружном применении препарат обладает также антиоксидантным и противовоспалительным дерматопротективным действием. Метронидазол действует синергически с другими антибиотиками. Внутрь детям старше 15 лет назначают по 250–500 мг 2–3 раза в сут. Детям до 15 лет назначают в дозе 20–40 мг/кг в сут., в 3 приема. Свечи и вагинальные таблетки назначают по 1 шт. (500 мг) на ночь. Внутривенное введение показано при тяжелом течении инфекций, а также при отсутствии возможности приема препарата внутрь. Для детей старше 12 лет разовая доза при внутривенной инфузии составляет 500 мг, интервал между введениями 8 ч. Длительность курсов лечения и частота их проведения определяются индивидуально.
На заключительном этапе этиотропного лечения с целью коррекции вагинальных дисбиотических процессов применяются местно и энтерально такие препараты, как, бифидумбактерии, лактобактерин, биовестин–лакто.
Лечение микотического вульвовагинита у девочек
Микотический вульвовагинит в большинстве случаев является частным проявлением кандидоза, развитию которого способствуют тяжелые соматические и инфекционные заболевания, нарушение обмена, гиповитаминозы, нерациональное использование антибиотиков широкого спектра действия, иммунодефицитные состояния. В связи с этим обязательным условием эффективного лечения кандидоза гениталий является сведение к минимуму или устранение указанных факторов, что достигается:
1) лечением основного заболевания;
2) диетотерапией с ограничением продуктов, богатых углеводами;
3) витаминотерапией и иммунокорригирующими средствами;
4) десенсибилизирующей терапией.
Особенностью кандидозного вульвовагинита является упорное течение, склонность к рецидивированию. Поэтому специфическое лечение, как правило, должно быть длительным, курсовым. Количество курсов – не менее 2–3, перерыв между курсами 7–10 дней.
При микотическом поражении гениталий у девочек нередко возникают ассоциации с бактериями, простейшими. В этих случаях целесообразно применение препаратов, обладающих не только антимикотической активностью, но и проявляющих антибактериальное воздействие на грамположительные и грамотрицательные микроорганизмы, а также имеющих антипаразитарное действие (табл. 7, 8).
К таким препаратам (из указанных выше) относятся:
Изоконазол – активен в отношении дрожжеподобных грибов, грамположительных микробов (стафилококки, микрококки, стрептококки).
– активен в отношении дрожжеподобных грибов, грамположительных микробов (стафилококки, микрококки, стрептококки).
Миконазол – выражена активность в отношении грибов рода Кандида и грамположительной микрофлоры
Сангвиритрин – обладает широким спектром антимикотической и антимикробной активности, действуя на грамположительные и грамотрицательные микроорганизмы. Активен в отношении антибиотикорезистентных штаммов микробов.
В последние годы стали применяться комбинированные препараты для лечения микотических и смешанных вульвовагинитов. Литературные данные свидетельствуют об их высокой эффективности, позволяющей добиться полного клинического и микробиологического выздоровления при отсутствии побочных реакций. В то же время сведений о применении комбинированных препаратов в педиатрической практике фактически нет, имеются лишь отдельные наблюдения.
В перерывах между курсами специфической антимикотической местной терапии проводят неспецифическую терапию широко известными средствами:
- 2% раствором соды;
- 20% раствором буры в глицерине;
- жидкостью Кастеллани;
- 1% раствором йодинола;
- генциан–виолетом 1:5000;
- основным фуксином 1:5000.
Вышеперечисленные средства способствуют удалению мицелия гриба, нарушают процесс прикрепления гриба к слизистым, тормозят его размножение.
Эффективность лечения микотического вульвита увеличивается при сочетанном применении антимикотических средств местно и энтерально. Общее лечение становится обязательным при неэффективности местного, в частности, при рецидивировании процесса и его генерализации.
Кетоконазол – высокоэффективный антимикотический препарат. Однако при лечении возможны серьезные побочные реакции, обладает кумулятивным эффектом. В связи с этим применение препарата ограничено.
Натамицин – малотоксичен, к нему чувствительны большинство патогенных дрожжеподобных грибов, особенно Candida albicans. По данным сотрудников кафедры педиатрии РМАПО, препарат эффективен, хорошо переносится больными, в т.ч. детьми первого года жизни, побочных реакций не отмечено.
С целью восстановления биоценоза влагалища и коррекции местного иммунитета после проведенной комплексной терапии микотического вульвовагинита целесообразно назначение эубиотиков (ацилакт, лактобактерин и др.) в свечах ректально и вагинально.
Исходя из вышеизложенного, тактика лечения вульвовагинитов у девочек должна быть строго дифференцирована и определяться как этиологическим фактором, так и состоянием макроорганизма в целом. Внедрение в практику современных антибактериальных и антимикотических препаратов позволяет не только повысить эффективность терапии воспалительных заболеваний гениталий у девочек, но и снизить число рецидивов, профилактировать хронизацию процесса, избежать отдаленных последствий перенесенного воспаления гениталий.
1. Кохреидзе Н.А., Кравченко М.Е.. Становление вагинальной микрофлоры в возрастном аспекте // Ж. Детская больница, 2002, 3: 45–47.
2. Буданов П.В., Баев О.Р. Диагностика и варианты комплексного нарушения микроценоза влагалища // Вопросы гинекологии, акушерства и перинатологии, 2002; т.1, 2: 73–76.
3. Лебедев В.А., Давыдов А.И. Урогенитальный хламидиоз // Вопросы гинекологии, акушерства и перинатологии, 2002; т.1, 2: 25–30.
4. Коколина В.Ф., Бижанова Д.А. Диагностика и лечение вульвовагинитов // Ж. Педиатрия, 1993№ 6: 57–59.
5. Коколина В.Ф., Зубакова О.В. Диагностика и лечение урогенитальных инфекций в гинекологии детского и подросткового возраста. Методическое пособие. М. 1998.
6. Кобозева Н.В., Кузнецова М.Н., Гуркин Ю.А. Гинекология детей и подростков // Ленинград «Медицина». 1988, 126–146.
7. Кулаков В.И., Прилепская В.Н. Практическая гинекология // Москва, 2001, 177–253.
8. Серов В.Н. с соавт. Значение генитальных инфекций в формировании распространенных гинекологичесих заболеваний и их современное лечение // Информационное письмо, Москва, 1997.
источник
Обязательной процедурой при посещении гинеколога является взятие биологического материала для оценки состояния микрофлоры и клеток эпителия влагалища, внутренней слизистой оболочки тела матки, эндометрия, цервикального канала.
Гинекологический мазок, исследование и расшифровка которого проводится в лабораторных условиях, обладает высокой информативностью.
Анализ позволяет определить гормональный уровень репродуктивной системы, количество и состав влагалищных выделений, бактериальное содержание микрофлоры у женщин, предупредить воспалительные процессы, выявить патологии развития, наличие новообразований и инфекции, которые передаются половым путем.
Заболеваниями женской половой системы занимается специализированное направление в медицине — гинекология.
Причин для обращения пациенток достаточно много: прохождение медкомиссии для приема на работу, беременность, болевые или неприятные схваткообразные ощущения в области нижней части живота, зуд или жжение, молочница, обильные менструации или выделения неизвестного происхождения.
Общий мазок или микроскопия проводится во время профилактического осмотра или в период планирования беременности. Результатом является изучение цервикального и мочеиспускательного канала, влагалища, у девственниц — прямой кишки.
Анализ Папаниколау на цитологию дает возможность вовремя обнаружить вирус папилломы, предраковые состояния эпителия, шейки матки. Рекомендуется проходить ПАП-тест всем представительницам женского пола, имеющим наследственные онкологические заболевания, лицам старше 21 года.
Бактериологический метод исследования, бакпосев у женщин, рекомендуется при подозрении на течение воспалительного процесса, нарушение микрофлоры, которое было вызвано условно-патогенными и патогенными микроорганизмами.
ПЦР проводится в виде анализа на инфекции, передающиеся, в основном, половым контактным путем. Дает полную информацию о бактериальном составе внутренней микрофлоры.
Эффективность и достоверность метода составляет 98%.
Прежде, чем назначать обследование, гинеколог или сотрудник лаборатории обязан предупредить пациентку о том, как правильно сдать мазок на флору, что можно и нельзя делать перед процедурой.
Подготовка к микроскопическому исследованию предусматривает отказ от сильнодействующих антибиотиков за 2 недели до предполагаемого анализа, посещения ванной комнаты накануне. Следует постараться не ходить в туалет за 2 часа до анализа.
Диагностику лучше делать не перед, а во время месячных и в первые два дня после.
Чтобы повысить чувствительность теста, бакпосев на микрофлору проводится при отсутствии лечения антибактериальными препаратами и спринцевания. Обязательно соблюдать специальный режим питания за 2-3 дня до бактериологического анализа: ограничить продукты, провоцирующие брожение или расстройство кишечника.
Воздержаться от полового сношения с партнером и не подмываться за 24 часа до забора данных.
За 3-5 дней перед назначенной ПЦР диагностикой запрещен прием любых антибактериальных и противозачаточных средств. За 36 часов необходимо исключить половые контакты. Желательно за сутки до ПЦР и накануне взятия анализа не ходить в душ. Материал берется во время менструации и на протяжении 1-2 дней после ее окончания.
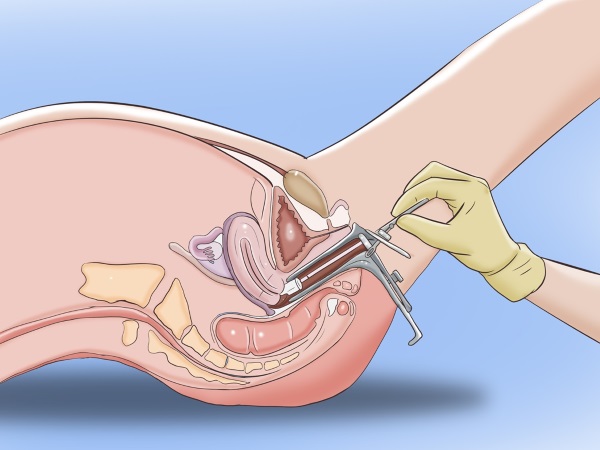
Техника проведения забора материала проводится обычно в утренние часы в отделении гинекологии или непосредственно в самой лаборатории. Взятие влагалищных выделений и участков на исследование назначается только для женщин, которые живут половой жизнью. У девочек его берут более аккуратно с бокового свода влагалища, чтобы исключить повреждение девственной плевы, и из кишечника, выделения секрета.
Все манипуляции происходят на гинекологическом кресле. В это время специалист вводит специальное зеркало в зависимости от возраста и физиологических особенностей пациентки. Если органы еще не сформированы, используется размер XS, девушкам потребуется зеркало S. После родовой деятельность применяются инструменты для осмотра с диаметром 25-30 мм, размером M, L.
Сбор материала проводится шпателем или лопаточкой, щеточкой, наносится на предметное стекло или помещается в пробирку для дальнейшей передачи полученных результатов в лабораторию.
Самостоятельно сделать вывод о том, насколько хороший или плохой мазок получился, невозможно без соответствующих знаний. С помощью специальных обозначений расшифровать микроскопическое исследование мазка очень просто. В зависимости от локализации взятого биологического материала различают: влагалище — «V», шейка матки — «C» и уретра — «U».
Грамположительные палочки, «Гр.+» и отсутствие кокковой флоры. Результат — «++++». Наблюдается достаточно редко, чаще всего является последствием интенсивной антибактериальной терапии. Норма: «++», «+++» палочки, количество кокков не превышает «++».
Грамотрицательные бактерии гонококки — «Gn», влагалищные трихомонады — «Trich», дрожжи рода «Candida». Соответствуют заболеваниям, как гонорея, трихомониаз и кандидоз.
Наличие ключевых клеток и кишечной палочки, если они указаны в составе микрофлоры, говорит о том, что у пациентки присутствует бактериальный вагиноз.
Всем без исключения пациенткам, начиная с 14 лет и до наступления менопаузы, соответствует одна и та же норма, полученная в результате лабораторного микроскопического исследования.
Лейкоциты. Обеспечивая защиту организма от проникающих вирусов, бактерий и инфекций, могут быть в поле зрения, но не должны превышать показателя во влагалище — 10, в шейке матки — 30, уретре — 5.
Эпителий. Умеренное количество эпителиальной ткани — норма. Большое количество указывает на возможное воспаление, а слишком низкое — на недостаточную выработку гормона эстрогена.
Слизь. Допускается незначительное количество или ее отсутствие. Максимальная суточная норма выделений секрета желез канала шейки матки — 5 мл.
Грамположительные палочки, «Гр.+». Обязательно должны присутствовать лактобациллы и палочки Додерлейна в большом количестве. Они отвечают за иммунный ответ организма на чужеродные тела. В шейке матки и уретре их быть не должно.
«Гр.-», грамотрицательные, анаэробные палочки не определяются.
Гонококки с условным обозначением «gn», трихомонады, хламидии, ключевые и атипичные клетки, грибы, дрожжи, Candida отсутствуют. Если они обнаруживаются в результатах, пациентке назначается дополнительное обследование на гонорею, трихомониаз, хламидиоз, бактериальный вагиноз, молочницу.
Чтобы избежать осложнений в период вынашивания плода, беременным рекомендуется определять степень чистоты гинекологического мазка. В норме у здоровой женщины микрофлору влагалища на 95-98% составляют Bacillus vaginalis или лактобактерии палочки Додерлейна. Они вырабатывают молочную кислоту, которая способствует сохранению уровня кислотности.
Патогенные и условно-патогенные микроорганизмы не способны выживать в таких условиях. Но под действием различных факторов, как половая активность, менопауза, менструальный цикл и снижение иммунитета, показатели микрофлоры могут меняться.
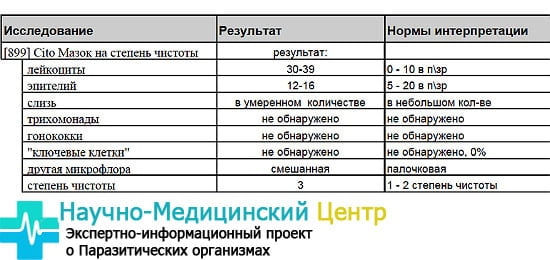
- 1 степень чистоты влагалища в норме составляет рН 3,8-4,5. Среда — кислая. Лейкоциты и эпителиальные клетки — не более 10.
- 2 степень. Слабокислая среда: рН=4,5-5. Наблюдается незначительное увеличение грамположительных кокков, грибов Кандида.
- 3 степень. Активизируются патогенные микроорганизмы, появляется слизь, показатели эпителия превышают норму. Нейтральный уровень кислотности, рН=5-7. Лейкоцитов свыше 10. Слизь, ключевые клетки присутствуют, грамотрицательные и грамположительные микроорганизмы размножаются в благоприятных условиях микрофлоры.
- На последней, 4 степени, чистота низкая. Показатели рН достигают 7,5. Палочки Додерлейна или вообще отсутствуют, или находятся в единичном количестве. Влагалище заполнено болезнетворными микроорганизмами.
Разнообразие состава, помимо лактобактерии палочки Додерлейна, который являются неотъемлемой частью микрофлоры влагалища обследуемой женщины, начинают изучать не сразу. Посев на специально созданную благоприятную среду собранного биологического материала для его последующего роста, развития и размножения занимает время.
Оценить бактериологический посев на флору можно через микроскоп при условии увеличения численности представителей микроорганизмов.
- 0 класс. Наблюдается при лечении антибиотиками. Возбудитель отсутствует.
- I класс. Количество бактерий не увеличивается или умеренный рост.
- II класс. Смешанный характер микрофлоры. Определяется до 10 колоний бактерий Gardnerella vaginalis или Mobiluncus, возбудителей гарднереллёза.
- III класс. Колоний насчитывается около 100. Преимущественно в микрофлоре обитают Gardnerella и Mobiluncus. Проявляются симптомы бактериального вагиноза.
- IV класс. Лактобактерии отсутствуют, иммунитет ослаблен. Диагноз приобретенного инфекционного заболевания — аэробного вагинит.
Вероятность обнаружить участки измененного эпителия, вируса папилломы и онкологических новообразований достаточно велика после 30 лет, начала половой жизни.
Поэтому гинекологи рекомендуют сдавать мазок на цитологию или ПАП-тест. Исходным материалом для цитологического исследования является: цервикальный канал, влагалищная часть шейки матки.
Правильная расшифровка ПАП-теста зависит от наличия или отсутствия раковых, нетипичных клеток.
- NILМ. Клиническая картина без особенностей, ЦБО. Лейкоциты и бактерии выделяются в небольшом количестве. Возможен первичный кандидоз или бактериальный вагиноз. Эпителиальный слой в норме.
- ASC-US. Обнаружены атипичные участки в эпителиальной ткани неизвестного происхождения. Повторный анализ проводится через 6 месяцев на поиск хламидиоза, дисплазии, вируса папилломы человека.
- LSIL. Для подтверждения предракового состояния, вызванного атипичными клетками, назначают биопсию, кольпоскопию. Слабо выраженные признаки изменения эпителия.
- ASC-H. Ярко выраженное поражение плоского эпителия. У 1% пациенток диагностируют начальную стадию рака шейки матки, остальные 98-99% имеют дисплазию 2-3 степени.
- HSIL. Сопутствующие симптомы, предшествующие раку плоского эпителия, шейки матки, выявлены у более чем у 7% обследуемых женщин. У 2% — рак.
- AGC. Атипичное состояние железистого эпителия. Диагноз: рак шейки матки или эндометрия, запущенная форма дисплазии.
- AIS. Плоскоклеточная карцинома, рак шейки матки.
Высокой чувствительностью и достоверностью полученных данных отличается молекулярно-биологический метод ПЦР диагностики. Благодаря созданию более ранних образцов выделенного и скопированного участка ДНК происходит сравнение с полученным биологическим материалом.
Анализ на инфекции с помощью ПЦР дает возможность за короткий срок найти возбудителя заболевания женских половых органов с помощью получения положительного или отрицательного результата.
Полимеразная цепная реакция облегчает определение хламидиоза, уреаплазмоза, молочницы, трихомониаза, ВПЧ, ВИЧ, поиск причин течения тяжелой беременности и гормональных нарушений.
Недостатками ПЦР являются случаи ложных данных при неправильно проведенных тестах, возможной мутации ДНК возбудителя.
источник
Анализ мазка на флору у женщин выполняется во время профилактического осмотра у гинеколога и при наличии жалоб со стороны мочеполовой системы. К ним относятся: болезненные ощущения внизу живота, зуд, жжение во влагалище, выделения, указывающие на возможный воспалительный процесс. Также этот анализ желательно делать по окончании курса антибиотикотерапии с целью профилактики молочницы и при планировании беременности.
Обычно мазок из влагалища является частью плановой медицинской проверке женщин. Он проводится специалистом при гинекологическом осмотре. Также забор биологического материала осуществляется из мочеиспускательного канала и шейки матки.
Данная диагностика позволяет обнаружить возможные проблемы с женским здоровьем, такие как воспалительный процесс или заболевание, причиной которого является инфекция. В медицинской терминологии такое исследование имеет и другое название – бактериоскопия.
Гинекологический мазок берут при подозрении на такие заболевания:
Назначать взятие мазка специалисты могут при следующих жалобах пациентки:
Мазок берут при планировании беременности и после антибактериальной терапии. Кроме того, мазок позволяет контролировать эффективность терапии при лечении гинекологических заболеваний.
- Безболезненность процедуры.
- Простые правила подготовки к сдаче мазка.
- Контроль эффективности лечения женских болезней.
- Возможность определения множества заболеваний мочеполовой системы.
С профилактической целью женщинам периодически необходимо проводить данную диагностику. Это поможет предотвратить возможные нежелательные последствия.
Некоторые врачи говорят, что данный анализ не требует специальной подготовки, однако, это не так. Для достоверности результатов пациенту рекомендуется не ходить в туалет в течение 2-3 часов, так как моча может смыть все патогенные бактерии и инфекции, лечащему врачу будет тяжело определить причины вашего патологического состояния.
Спринцевание, вагинальные свечи и антибактериальное мыло тоже способствуют недостоверным показателям. Женщинам нужно обязательно сдавать данный анализ после окончания менструации и к тому же всем пациентам следует воздержаться от любых половых контактов за 2 дня до взятия биоматериала.
Анализ чаще всего берет врач, когда вы приходите к нему на обычный на прием в поликлинику или, когда вы просто обращаетесь в платную лабораторию, где акушеры и медицинский персонал берут у вас биоматериал.
Гинеколог, акушер или любой другой медицинский работник слегка проводит специальным одноразовым шпателем в форме палочки по трем точкам- влагалищу, уретре и цервикальному каналу.
У мужчин уролог иди другой врач вставляет специальный одноразовый зонд в уретру, несколько раз поворачивает вокруг оси и берет анализ. Считается, что исследование не вызывает болевых ощущений, однако, это не исключает неосторожность врача, а также индивидуальную чувствительность или наличие того или иного заболевания, что может вызвать дискомфорт.
Медики используют не полные названия, а сокращения — первые буквы каждого из параметров анализа. Для понимания нормальной микрофлоры влагалища очень поможет знание буквенных обозначений.
- сокращения зон, откуда осуществляется забор материала, обозначают буквами V (вагина), С (цервикальный участок шейки) и U (уретра или канал мочеиспускания);
- L — лейкоциты, величина коих может не совпадать в норме и при патологии;
- Эп — эпителий или Пл.Эп — эпителий плоский;
- GN — гонококк («виновник» гонореи);
- Trich — трихомонады (возбудители трихомониаза).
В мазке возможно обнаружение слизи, указывающей на нормальную внутреннюю среду (PH), полезные палочки Додерлейна (либо лактобациллы), величина коих приравнивается к 95% от всех полезных бактерий.
Некоторыми лабораториями берется за правило ставить отметки в отношении содержания конкретного вида бактерий. Например, где-то используют для этого знак «+». Его проставляют по 4 категориям, где один плюс — незначительное содержание, а максимальное значение (4 плюса) соответствует их обилию.
При отсутствии какой-либо флоры в мазке проставляют аббревиатуру «abs» (лат., нет этого типа флоры).
С помощью этого анализа нельзя определить такие состояния или заболевания организма:
1) Рак матки и шейки матки. Чтобы диагностировать злокачественное перерождение эндометрия, необходим гистологический материал, причем в большом количестве. И забирают его непосредственно из матки при раздельном диагностическом выскабливании.
2) Беременность. Чтобы ее определить, мазок не нужен и не важно какой результат он покажет. Необходимо сдать анализ крови на ХГЧ, пройти гинекологический осмотр у врача или сделать УЗИ матки. Можно определить хорионический гонадотропин в моче, но не в отделяемом из половых органов!
3) РШМ и другие патологии (эрозия, лейкоплакия, койлоцитоз, ВПЧ поражение, атипичные клетки и др.) ставят по результатам цитологического исследования. Данный анализ берется непосредственно с шейки матки, из зоны трансформации, по определенной методике с прокрашиванием по Папаниколау (отсюда и название анализа — ПАП-тест). Еще его называют онкоцитологией.
4) Не показывает такие инфекции (зппп) как:
Первые четыре инфекции диагностируются методом ПЦР. А определить наличие вируса иммунодефицита по мазку с высокой точностью невозможно. Нужно сдать анализ крови.
Получив результаты анализов, порою бывает очень трудно разобраться в цифрах и буквах, написанных врачом. На самом деле все не так уж сложно. Для того чтобы понять, имеете ли вы гинекологические заболевания, нужно при расшифровке анализа мазка на флору знать показатели нормы. Их немного.
В анализах мазка у взрослой женщины показатели нормы следующие:
- Слизь – присутствовать должна, но только в небольшом количестве.
- Лейкоциты (L) – допускается наличие этих клеток, так как они помогают бороться с инфекцией. Нормальным считается количество лейкоцитов во влагалище и мочеиспускательном отверстии не больше десяти, а в области шейки матки – до тридцати.
- Плоский эпителий (пл.эп.) – в норме его количество должно быть в пределах пятнадцати клеток в поле зрения. Если цифра больше, то это свидетельство воспалительных заболеваний. Если меньше – признак гормональных нарушений.
- Палочки Дедерлейна – у здоровой женщины их должно быть много. Малое количество лактобацилл говорит о нарушенной микрофлоре влагалища.
Присутствие в результатах анализа грибов рода Кандида, мелких палочек, грам(-) кокков, трихомонад, гонококков и других микроорганизмов, свидетельствует о наличии заболевания и требует более глубокого исследования и назначения лечения.
Расшифровка результатов анализа мазка на флору у женщин представлена в таблице ниже:
| Показатель | Влагалище (V) | Канал шейки матки (C) | Уретра (U) |
| Лейкоциты | 0-10 | 0-30 | 0-5 |
| Эпителий | 5-10 | 5-10 | 5-10 |
| Слизь | Умеренно | Умеренно | |
| Гонококки(Gn) | нет | нет | нет |
| Трихомонады | нет | нет | нет |
| Ключевые клетки | нет | нет | нет |
| Кандиды (дрожжи) | нет | нет | нет |
| Микрофлора | Большое количество Грам+ палочек (палочки Дедерлейна) | нет | нет |
В зависимости от результатов мазка различают 4 степени чистоты влагалища. Степени чистоты отражают состояние микрофлоры влагалища.
- Первая степень чистоты: Количество лейкоцитов в норме. Большая часть микрофлоры влагалища представлена лактобактериями (палочками Додерлейна, лактоморфотипами). Количество эпителия – умеренное. Слизи – умеренно. Первая степень чистоты говорит о том, что у вас все в норме: микрофлора в порядке, иммунитет хороший и воспаление вам не грозит.
- Вторая степень чистоты: Количество лейкоцитов в норме. Микрофлора влагалища представлена полезными лактобактериями наравне с кокковой флорой или дрожжевыми грибками. Количество эпителия – умеренное. Количество слизи – умеренное. Вторая степень чистоты влагалища также относится к норме. Тем не менее, состав микрофлоры уже не идеален, а значит, местный иммунитет понижен и есть более высокий риск воспаления в будущем.
- Третья степень чистоты: Количество лейкоцитов выше нормы. Основная часть микрофлоры представлена болезнетворными бактериями (кокками, дрожжевыми грибками), количество лактобактерий минимально. Эпителия и слизи много. Третья степень чистоты – это уже воспаление, которое необходимо лечить.
- Четвертая степень чистоты: Количество лейкоцитов очень большое (все поле зрения, сплошь). Большое количество болезнетворных бактерий, отсутствие лактобактерий. Эпителия и слизи много. Четвертая степень чистоты говорит о выраженном воспалении, требующем незамедлительного лечения.
Первая и вторая степени чистоты встречаются в норме и не требуют лечения. При этих степенях разрешены гинекологические манипуляции (биопсия шейки матки, выскабливание матки, восстановление девственной плевы, гистеросальпингография, различные операции и т.д.)
Третья и четвертая степени чистоты – это воспаление. При этих степенях противопоказаны любые гинекологические манипуляции. Вам нужно сначала пролечить воспаление, а затем повторно сдать мазок.
Кокки – это бактерии, имеющие шаровидную форму. Они могут встречаться как в норме, так и при разнообразных воспалительных заболеваниях. В норме в мазке обнаруживаются единичные кокки. Если иммунная защита снижается, количество коккобациллярной флоры в мазке увеличивается. Кокки бывают положительные, (гр+), и отрицательные (гр-). В чем отличие гр+ и гр- кокков?
Для детального описания бактерий микробиологи, помимо указания формы, размеров и других их характеристик, окрашивают препарат по специальному методу, который называется «окраска по Граму». Микроорганизмы, которые остаются крашеными после промывки мазка, считаются «грамположительными» или гр+, а которые обесцвечиваются при промывке являются «грамотрицательными» или гр-. К грамположительным относятся, к примеру, стрептококки, стафилококки, энтерококки, а также лактобациллы. К грамотрицательным коккам принадлежат гонококки, кишечная палочка, протей.
Палочки Додерлейна или, как их еще называют, лактобациллы и лактобактерии – микроорганизмы, защищающие влагалище от болезнетворных инфекций путем выработки молочной кислоты, которая способствует поддержанию кислой среды и уничтожению патогенной флоры.
Уменьшение количества лактобацилл свидетельствует о нарушенном кислотно-щелочном балансе микрофлоры во влагалище и сдвиге его в щелочную сторону, что часто имеет место у женщин, ведущих активную половую жизнь. На pH влагалища существенное влияние оказывают и патогенные микроорганизмы, и условно-патогенные (которые иногда встречаются во влагалище в норме).
Микрофлора у каждой женщины строго индивидуальна, и в норме состоит на 95% из лактобактерий, которые вырабатывают молочную кислоту и сохраняют постоянство РН внутренней среды. Но во влагалище присутствует в норме и условно-патогенная флора. Свое название она получила потому, что становится патогенной только при определённых условиях.
Это значит, что пока во влагалище присутствует кислая среда, условно-патогенная флора не причиняет никаких неудобств и активно не размножается. К ним относятся дрожжеподобные грибки, которые при определенных условиях могут вызывать кандидоз влагалища, а также гарднереллы, стафилококки, стрептококки, которые в других условиях могут вызывать у женщины бактериальный вагиноз (воспалительный процесс).
Флора у женщины может меняться в силу самых различных причин – при снижении иммунитета, приеме антибиотиков, при общих инфекционных заболеваниях и сахарном диабете. Одним из таких факторов, который может изменить микрофлору, является изменение гормонального фона. Так, у беременной женщины до конца беременности практически не вырабатываются эстрогены, а вырабатывается в большом количестве гормон прогестерон. Этот гормональный фон позволяет палочкам Додерлейна увеличиться в 10 раз, так организм старается предохранить плод от возможного заражения во время беременности. Поэтому очень важно до планируемой беременности пройти обследование и выявить степень чистоты влагалища. Если же этого не сделать, то во время беременности условно-патогенная флора может активироваться и вызвать различные заболевания влагалища.
Кандидоз, бактериальный вагиноз, гарднереллез, гонорея, трихомониаз – вот далеко неполный перечень заболеваний, которые ослабляют и разрыхляют стенки влагалища. Это опасно тем, что во время родов могут произойти разрывы, чего могло бы и не быть, будь влагалище чистым и здоровым. Такие заболевания, как микоплазмоз, хламидиоз и уреаплазмоз, при анализе мазка не выявляются, и обнаружить эти патогенные микроорганизмы можно только при анализе крови методом ПЦР (полимеразно-цепная реакция), с помощью специальных маркеров.
Анализ мазка у беременной женщины берется во время постановки на учет, а затем для контроля в сроке 30 и 38 недель. Обычно для оценки состояния микрофлоры влагалища медики говорят о так называемых степенях чистоты влагалища, которые женщина должна знать и следить за тем, чтобы во время беременности сохранялась необходимая степень.
источник