В большом материале мы собрали для Вас главные правила подготовки к сдачи различных видов анализов: анализ крови, мочи, кала, микробиологические исследования и многие другие. Узнайте, как подготвить себя и свой организм для получения достоверных результатов.
Во всех случаях перед сдачей крови рекомендуется придерживаться нескольких правил:
- Кровь сдается в утренние часы натощак (или в дневные и вечерние часы, спустя 4-5 часов после последнего приема пищи). Показатели крови могут существенно меняться в течение дня, поэтому рекомендуется все анализы сдавать в утренние часы.
- Не употреблять жирную пищу за несколько часов до сдачи анализа, желательно не есть в течение 4 часов — высокая концентрация жиров в крови может помешать любому исследованию.
- Незадолго до взятия крови выпить 1–2 стакана обычной негазированной воды, это снизит вязкость крови, и взять достаточный для исследования объем биоматериала будет проще, кроме того, это снизит вероятность образования сгустков в пробирке.
- По возможности отказаться от приема лекарств минимум за сутки до сдачи анализов.
- При сдаче анализов на фоне приема лекарственных препаратов, необходимо указать этот факт в направительном бланке.
- В день сдачи анализов рекомендуется не заниматься спортом.
- В день сдачи анализов рекомендуется исключить повышенные эмоциональные нагрузки.
- В день сдачи анализов рекомендуется за несколько минут перед взятием крови принять удобное положение (сесть), расслабиться, успокоиться.
- Воздержаться от употребления алкоголя в течение 72 часов до сдачи анализа.
- Не курить как минимум за 30 минут до взятия крови.
- Уточнить оптимальные дни менструального цикла (или срок беременности) для сдачи крови на половые гормоны.
- ФСГ – фолликулостимулирующий гормон. Сдача анализа женщиной на этот половой гормон должна производиться на 3-7-ой дни цикла. Чтобы определить возможность роста фолликула, ФСГ сдают на 5-8 дни цикла;
- ЛГ – лютеинизирующий гормон. ЛГ у мужчин отвечает за повышение проницаемости семенных канальцев для тестостерона. ЛГ у женщин обеспечивается завершение созревания яйцеклетки в фолликуле и овуляция, секреция эстрогенов и образование желтого тела. Сдача анализа крови на ЛГ женщинам должна производиться на 3-8 дни цикла;
- Пролактин. Если уровень пролактина повышен у мужчины, то этим ожжет быть нарушена половая функция. У женщин пролактин принимает участие в процессе овуляции, им стимулируется лактация в период после родов. Чтобы определить уровень этого гормона, анализ должен производиться в 1 и 2 фазу менструального цикла, сдача образца должна осуществляться только утром натощак. Перед забором крови пациенту рекомендуется провести 30 минут в состоянии покоя, поскольку пролактин представляет собой гормон стресса, вследствие чего небольшая физическая нагрузка или волнение способны оказать влияние на его уровень;
- Эстрадиол. У женщин забор анализа может осуществляться в любую фазу менструального цикла. Эстрадиолом у женщин обеспечивается становление и регуляция менструальной функции, развитие яйцеклетки;
- Прогестерон. Этот гормон ответственен за обеспечение окончательной подготовки слизистой оболочки матки к тому, чтобы прикрепился эмбрион. Прогестероном обеспечиваются оптимальные условия для того, что развивалась беременность. Сдача анализа предусмотрена на 19-21 дни менструального цикла;
- Тестостерон. Проверка данного гормона у женщин может проводиться в любой день цикла. Если у мужчины понизилась его концентрация, то это влечет за собой снижение качества спермы и недостаточную мужскую силу;
- ДГЭА-сульфат. Если концентрация гормона повышена у женщины, то это может быть причиной нарушения работы яичников и бесплодия. Проверка уровня гормона у женщины может производиться в любой день цикла.
В зависимости от необходимых лабораторных исследований для анализа может использоваться первая, средняя, третья (как правило, утренняя) или «разовая» (не зависящая от последовательности сбора) порция мочи. Моча для исследования собирается пациентом в стерильный пластиковый контейнер.
Для получения достоверных результатов рекомендуется соблюдать следующие условия:
- Не рекомендуется употреблять накануне исследования (за 10–12 часов): алкоголь, острую, соленую пищу, пищевые продукты, изменяющие цвет мочи (например, свекла, морковь);
- По мере возможности исключить прием мочегонных препаратов;
- Перед сдачей анализа произвести тщательный туалет наружных половых органов;
- Женщинам исследование рекомендуется производить до менструации или через 2 дня после ее окончания;
- Способ диагностики урогенитальных инфекций по моче методом ПЦР подходит исключительно для мужчин, у женщин данный способ диагностики намного уступает по своей информативности исследованию урогенитального мазка и не используется.
Суточная моча — это вся моча, собранная в течение 24 часов.
Суточная моча, чаще всего, собирается пациентом самостоятельно в домашних условиях с помощью специального набора для сбора и транспортировки образца суточной мочи. Перед началом сбора пациенту даются необходимые указания о порядке сбора и необходимых мероприятиях по подготовке к сдаче анализа.
Для получения достоверных результатов рекомендуется соблюдать следующие условия:
- Не рекомендуется употреблять накануне исследования (за 10–12 часов): алкоголь, острую, соленую пищу, пищевые продукты, изменяющие цвет мочи (например, свекла, морковь).
- По мере возможности исключить прием мочегонных препаратов.
- Перед сдачей анализа произвести тщательный туалет наружных половых органов.
- Женщинам исследование не рекомендуется производить во время менструации.
Для сбора и транспортировки кала пациенту выдается стерильный пластиковый контейнер с ложечкой. Контейнер может содержать питательную среду (пептон) или консервант, в зависимости от типа исследования.
Выделение яиц гельминтов, а также цист простейших с калом напрямую зависит от жизненного цикла паразитов. По этой причине результаты исследования могут оказаться отрицательными даже в случае наличия заражения. Для наиболее достоверных результатов рекомендуется трехкратное исследование кала с интервалом в 3–7 дней.
- Исследование рекомендуется проводить до начала приема антибиотиков и других антибактериальных химиотерапевтических препаратов (если это невозможно, то не ранее, чем через 12 часов после отмены препарата).
- Исключить прием слабительных препаратов, введение ректальных свечей, масел, ограничить прием медикаментов, влияющих на перистальтику кишечника (беладонна, пилокарпин и др.), и препаратов, влияющих на окраску кала (железо, висмут, сернокислый барий) в течение 72 часов до сбора кала.
- Материал, полученный после клизмы, после приема рентгеноконтрастных веществ (бария при рентгеновском обследовании) непригоден для исследования.
- Исключить прием слабительных препаратов, введение ректальных свечей, масел, ограничить прием медикаментов, влияющих на перистальтику кишечника (беладонна, пилокарпин и др.), и препаратов, влияющих на окраску кала (железо, висмут, сернокислый барий) в течение 72 часов до сбора кала.
- Исследование проводить перед выполнением ректороманоскопии и других диагностических манипуляций в области кишечника и желудка.
- Для исследования кала на скрытую кровь исключить из рациона мясо, рыбу, зеленые овощи, томаты в течение 72 часов до исследования.
- В течение 2 недель до исследования исключить местное применение антисептиков и/или антибактериальных и противогрибковых препаратов.
- В течение 3 часов до исследования удержаться от мочеиспусканий, не проводить туалет наружных половых органов.
- Рекомендовано проводить анализ урогенитального мазка у мужчины не ранее, чем через 2 недели после приема антибактериальных препаратов.
- У мужчин при наличии выделений из уретры поверхность головки и область наружного отверстия уретры должны быть очищены с помощью марлевого тампона и крайняя плоть отведена назад для предупреждения контаминации.
- Исследование следует проводить перед менструацией или через 1–2 дня после ее окончания.
- Накануне обследования не следует проводить спринцевание, туалет наружных половых органов с применением средств интимной гигиены.
- Материал берется до проведения мануального исследования.
- Для исследования используется мазок-отпечаток с перианальной области. Взятие биоматериала для исследования производится медицинской сестрой.
- Сбор биоматериала производится только утром, до 10.00 часов.
- Утром накануне забора биоматериала не проводить туалет кожных покровов в области ануса и ягодиц.
- Мокрота собирается пациентом самостоятельно посредством глубокого откашливания.
- Сбор мокроты рекомендуется проводить в утренние часы.
- Перед сбором мокроты рекомендуется почистить зубы, прополоскать рот и горло кипяченой водой.
- Мазки (соскобы) с поверхности шейки матки (наружного маточного зева) и цервикального канала на атопию.
- Мазки желательно брать не ранее чем на 5-й день менструального цикла и не позднее чем за 5 дней до предполагаемого начала менструации.
- Нельзя получать мазки в течение 24 часов после полового контакта, использования любрикантов, раствора уксуса или Люголя, тампонов или спермицидов, спринцевания, введения во влагалище медикаментов, свечей, кремов, в том числе гелей для выполнения ультразвукового исследования.
- При острой инфекции желательно получать материал в целях обследования и выявления этиологического агента; после лечения, но не ранее чем через 2 месяца, необходим цитологический контроль.
Волосы с головы — наиболее предпочтительный биоматериал для исследования. Волосы с других участков тела следует использовать только при отсутствие волос на голове.
- Прекратить использование лечебных средств для волос за 2 недели до сдачи волос на анализ.
Окрашенные, обесцвеченные, подвергнутые химической завивке волосы непригодны для исследования. Необходимо дождаться, когда волосы отрастут в количестве, достаточном для сбора образца волос. - Волосы должны быть чистыми и сухими (желательно вымыть волосы не позднее, чем за сутки до сбора волос). Перед исследованием не допускается нанесение на волосы любых косметических или лечебных средств (кремов, масел, гелей и т. д.).
- Исключить профессиональный контакт волос с внешними загрязнениями (сварка, горнодобывающая промышленность) между мытьем головы и процедурой сбора волос.
- Перед процедурой сбора волос тщательно вымыть и высушить руки, а также ножницы.
источник
Основным назначением иммунной системы является защита организма от вирусов, токсинов и различных болезнетворных возбудителей, поэтому всегда при проникновении чужеродных частиц возникает определенная реакция.
Анализ крови на ревматоидный фактор позволяет выявить такую реакцию, а также определить возбудителя и подобрать эффективное лечение болезни. Исследование на ревматоидный фактор служит одним из первых способов лабораторной диагностики такой патологии, как ревматоидный артрит.
Ревматоидный фактор – это иммуноглобулиновые антитела IgM
Ревматоидный фактор (РФ) – это своего рода группа антител, которые реагируют на чужеродные частицы, проникающие в организм из пораженных органов. Скопление большого их количества и формирование определенных комплексов может спровоцировать повреждение сосудистых стенок.
Существует и иное объяснение такого термина, как ревматоидный фактор. Это белок, который под влиянием вирусов и болезнетворных микроорганизмов воспринимается организмом человека как чужеродное тело. Начинается усиленное производство антител, которые специалисты и диагностируют при проведении лабораторного исследования.
С возрастом возможно увеличение содержание антител у человека, а у многих после 65 лет отмечается положительная реакция на ревматоидный фактор.
Возникновение ревматоидного фактора особенно характерно для ревматоидного артрита, то есть аутоиммунного воспаления сустава. Кроме этого, он может присутствовать в крови при синдроме Шегрена, аутоиммунных патологиях и продолжительных заболеваниях печени. Увеличение ревматоидного фактора нередко наблюдается при инфекционных и опухолевых болезнях, но при выздоровлении показатели приходят в норму.
Чаше всего анализ используют для диагностики патологий суставов и соединительных тканей
Выявить антитела в лаборатории удается с помощью анализа биологического образца. Назначить проведение исследования на ревматоидный артрит может как врач-ревматолог, так и участковый терапевт.
Существуют следующие показания к проведению анализа:
- Появление у человека симптоматики, указывающей на ревматоидный артрит. При такой патологии наблюдается покраснение суставов, болевой синдром во время движения и сгибания, а также выраженная отечность тканей.
- Определение показателя ревматоидного фактора в ходе лечения артрита по назначению специалисты для контроля эффективности проводимой терапии.
- Проведение различных диагностических исследований патологий суставов и соединительной ткани.
- Анализ на ревматоидный фактор может проводиться при выявлении у больного патологий сердца и сосудистой системы.
- Подозрения на синдром Шегрена, при котором разрушаются не сами суставы, а соединительные ткани. При отсутствии лечения патология переходит в хроническую форму и поражает различные железы.
- Выявление патологий, спровоцированных сбоями в работе иммунной системы либо ее отдельных составляющих.
Анализ крови на ревматоидный фактор служит не единственным исследованием, которое назначается больному. Для получения развернутой картины дополнительно проводится общий анализ крови и мочи, СОЭ и биохимическое исследование на почечные ферменты.
Кровь на анализ сдают из вены
Суть процедуры заключается в том, что если в крови присутствует ревматоидный фактор, то он вступит в реакцию с тестовыми антителами.
Для исследования делается забор венозной крови и для получения достоверного результата необходимо соблюдение следующих рекомендаций:
- последний прием пищи должен быть не позднее, чем за 8-12 часов до назначенного времени исследования
- разрешается употреблять лишь обычную воду
- необходимо хотя бы за день до анализа отказаться от сигарет
- за сутки до анализа избегать любых физических нагрузок на организм
- придется отказаться от жирных и жареных блюд за 2-3 суток до анализа
- не разрешается употреблять алкоголь перед исследованием
В том случае, если есть возможность, необходимо прекратить прием лекарственных препаратов. При появлении признаков ревматоидного артрита необходимо как можно скорее обратиться за консультацией к врачу. Лучше всего пройти всевозможные тестирования, с помощью которых получится составить развернутую картину заболевания.
В крови здорового человека обычно такой вид антител не выявляется. В то же время существуют определенные допущения, которые считаются вариантом нормы. В первую очередь, это зависит от возраста пациента. У взрослых допустимым значением считается 0-14 МЕ/мл, причем, чем старше человек, тем выше ревматоидный фактор.
Повышение РФ от нормы в 2-4 раза свидетельствует о наличии серьезного заболевания
В детском возрасте допустимым значением является 12,5 Ед/мл. В некоторых случаях такое значение может свидетельствовать о ювенильном ревматоидном артрите, который чаще всего диагностируется у пациентов до 16 лет.
На самом деле, изменение титра ревматоидного фактора в крови не является единственным диагностическим проявлением какой-либо патологии. При его повышении специалист обычно направляет пациента на прохождение дополнительных исследований, благодаря которым можно выявить недуг с большой точностью.
Увеличение показателя ревматоидного фактора в крови может служить проявлением различных сердечно-сосудистых патологий, которые часто возникают как последствие ревматоидного артрита.
- Перикардит сопровождается появлением такой симптоматики, как болевые ощущения в области грудины, которые распространяются в спину и левое плечо. Кроме этого, может наблюдаться тахикардия и отечность нижних конечностей.
- Ревматический миокардит является патологией, которая ассоциируется с внесуставными проявлениями, повышенным уровнем ревматоидного фактора и симптомами системного васкулита.
- Пороки сердца часто возникают у пациента как последствие продолжительного эрозивного ревматоидного артрита. Чаще всего они не сопровождаются развитием ярко выраженной клинической картины и основными симптомами в такой ситуации становятся внесуставные изменения и повышение данного показателя.
Больше информации о ревматоидном артрите можно узнать из видео:
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Уважаемые пациенты! Обращаем внимание, что кровь для выполнения лабораторных исследований рекомендуется сдавать утром натощак, после 8 — 12 часового ночного периода голодания. Если у пациента нет возможности прийти в лабораторию утром, кровь следует сдавать после 6 часов голодания, исключив в утреннем приеме пищи жиры.
По оценке Всемирной Организации Здравоохранения (ВОЗ) лабораторные исследования дают 60 — 80% диагностической информации о больном. Конечно, только по одному лабораторному анализу диагноз не ставят, его сопоставляют с клинической картиной, с данными других исследований и наблюдений. Лабораторный анализ подсказывает направление для дальнейшего поиска. Поэтому регулярные профилактические обследования — это залог своевременного начала лечения, а правильная подготовка к сдаче анализов в современной лаборатории — это точный диагноз.
- Ряд анализов делают натощак. Например, биохимические (глюкоза, холестерол, билирубин и др.) и серологические тесты (сифилис, гепатит В), гормоны (ТТГ, паратгормон) и др. «Натощак» — это когда между последним приёмом пищи и взятием крови проходит не менее 8 часов (желательно — не менее 12 часов). Сок, чай, кофе, тем более с сахаром — тоже еда, поэтому придётся потерпеть. Можно пить воду.
- Строго натощак (после 12-часового голодания) следует сдавать кровь для определения параметров липидного профиля: холестерол, ЛПВП, ЛПНП, триглицериды.
- Если предстоит сдавать общий анализ крови, последний приём пищи должен быть не позже, чем за 1 час до сдачи крови. Завтрак может состоять из несладкого чая, несладкой каши без масла и молока, яблока.
- Желательно за 1 — 2 дня до обследования исключить из рациона жирное, жареное и алкоголь. Если накануне состоялось застолье — перенесите лабораторное исследование на 1-2 дня. За час до взятия крови воздержитесь от курения.
- Содержание многих анализов в крови подвержено суточным колебаниям, поэтому для ряда исследований кровь следует сдавать строго в определенное время суток. Так, кровь на некоторые гормоны (ТТГ и паратгормон), а также на железо сдают только до 10 утра.
- При сдаче венозной крови нужно исключить факторы, влияющие на результаты исследований: физическое напряжение (бег, подъём по лестнице), эмоциональное возбуждение. Поэтому перед процедурой следует отдохнуть 10 — 15 минут в приёмной, успокоиться.
- Случается, что врач назначил исследование, но пациенту по разным причинам затруднительно прийти в медицинский офис (болезнь, беременность, дефицит времени и т. п.) В этом случае достаточно вызвать Скорую лабораторную помощь ИНВИТРО, позвонив по тел. +7(495)363-03-63 , и наша процедурная бригада приедет в удобное для вас место и время.
- Кровь на анализ сдают до начала приёма лекарственных препаратов (например, антибактериальных и химиотерапевтических) или не ранее чем через 10 — 14 дней после их отмены. Исключение составляют случаи, когда хотят исследовать концентрацию лекарств в крови (например, вальпроевой кислоты, антиконвульсантов). Если вы принимаете лекарства, обязательно предупредите об этом лечащего врача.
- Кровь не следует сдавать после рентгенографии, ректального исследования или физиотерапевтических процедур.
- При гормональных исследованиях у женщин репродуктивного возраста (примерно с 12 — 13 лет и до наступления климактерического периода) на результаты влияют физиологические факторы, связанные со стадией менструального цикла. Поэтому при подготовке к обследованию на гормоны ФСГ, ЛГ, пролактин, эстриол, эстрадиол, прогестерон следует указать фазу цикла. При проведении исследования на половые гормоны строго придерживайтесь рекомендаций вашего лечащего врача о дне менструального цикла, в который необходимо сдать кровь.
- При выполнении исследований на наличие инфекций следует учитывать, что в зависимости от периода инфицирования и состояния иммунной системы у любого пациента может быть отрицательный результат. Но, тем не менее, отрицательный результат полностью не исключает инфекции. В сомнительных случаях рекомендуется провести повторный анализ.
- В разных лабораториях могут применяться разные методы исследования и единицы измерения. Чтобы оценка ваших результатов была корректной и была приемлемость результатов, делайте исследования в одной и той же лаборатории, в одно и то же время. Сравнение таких исследований будет более корректным.
Подготовка пациента к процедуре сдачи мочи
Сбор мочи для общего анализа в контейнер с консервантом
Сбор суточной мочи для биохимического анализа
Собирается моча за сутки. Первая утренняя порция мочи удаляется. Все последующие порции мочи, выделенные в течение дня, ночи и утренняя порция следующего дня собираются в одну ёмкость, которая хранится в холодильнике (+4. +8°С) в течение всего времени сбора (это необходимое условие, так как при комнатной температуре существенно снижается содержание глюкозы). После завершения сбора мочи содержимое ёмкости точно измерить, обязательно перемешать и сразу же отлить в небольшую баночку (не больше 5 мл). Эту баночку принести в лабораторию для исследования. Всю мочу приносить не надо. На направительном бланке нужно указать суточный объём мочи (диурез) в миллилитрах, например: «Диурез 1250 мл», напишите также рост и вес пациента.
До 10 утра (1-я или 2-я утренняя порция мочи) берут пробу мочи для определения ДПИД.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
источник
Строго натощак (не менее 12 часов после последнего приема пищи) сдают следующие анализы:
— общеклинический анализ крови; определение группы крови и резус-фактора;
— биохимические анализы (глюкоза, холестерин, триглицериды, АлАТ, АсАТ и др.);
— исследование системы гемостаза (АЧТВ, протромбин, фибриноген и др.);
— гормоны;
— онкомаркеры.
Прием воды на показатели крови влияние не оказывает, поэтому воду пить можно.
Показатели крови могут существенно меняться в течение дня, поэтому рекомендуем все анализы сдавать в утренние часы. Именно для утренних показателей рассчитаны все лабораторные нормы.
За один день до сдачи крови желательно избегать физических нагрузок, приема алкоголя и существенных изменений в питании и режиме дня.
За два часа до сдачи крови на исследование необходимо воздержаться от курения.
При лабораторных исследованиях гормонов (ФСГ, ЛГ, пролактин, эстриол, эстрадиол, прогестерон) кровь следует сдавать только в тот день менструального цикла, который был назначен врачом.
Все исследования крови делают до проведения рентгенографии, УЗИ и физиотерапевтических процедур.
Подготовка к сдаче анализов
Венозная кровь сдается натощак, с 8 до 14 часов
Накануне и в день сдачи анализов недопустим психологический и тепловой стресс, большие физические нагрузки (в том числе спортивные тренировки), прием алкоголя
Если накануне Вам пришлось бодрствовать ночью, это может нарушить ритм секреции ТТГ
За 1 месяц до сдачи анализов исключить прием препаратов щитовидной железы, если врач не дал других указаний
За 2-3 дня исключить прием препаратов, содержащих йод, в том числе радионуклидные препараты йода
Взятие крови проводится до рентгеноконтрастных исследований
Непосредственно перед сдачей крови на анализ воздержаться от курения не менее 1 часа, посидеть в покое около 30 минут
Антитела к ТГ (тироглобулин)
Антитела к ТПО (тироидной пероксидазе)
Антитела к рецепторам ТТГ (тиреотропный гормон)
Венозная кровь сдается натощак
ФСГ (фолликулостимулирующий гормон)
ЛГ (лютеинизирующий гормон)
Венозная кровь сдается натощак, с 8 до 12 часов
За 3 дня исключить физические нагрузки (спортивные тренировки), за 1 час исключить курение, рекомендуется 15-20 минут покоя перед взятием крови
ИФР-1 (инсулиноподобный фактор роста)
Венозная кровь сдается натощак, с 8 до 10 часов, последний прием пищи не позднее 8 ч. вечера
За сутки исключить прием алкоголя, физические нагрузки, психологические стрессы, перед сдачей крови не курить, посидеть 20-25 минут в покое
Гормон инсулин сдаётся натощак, как правило, вместе с сахаром крови. Иногда вместе с пробой на «толерантность к глюкозе» (тогда 2 раза — натощак и через 2 часа после «сахарного сиропа»).
ГСПГ (глобулинсвязывающий половой гормон)
ДЭАС (дигидроэпиандростерона сульфат)
Венозная кровь сдается натощак, с 8 до 12 часов
Исключить физические нагрузки, любые виды стрессов, прием алкоголя за 3 дня до исследования
ПСА (простата-специфический антиген)
Исследование крови на ПСА выполняется до или не ранее, чем через 6-7 дней после массажа, пальцевого ректального обследования простаты, трансректального УЗИ, биопсии, лазерной терапии, эргометрии, цисто- и колоноскопии и других любых механических воздействий на простату
Онкомаркеры, СА-125, СА-15-3, РЭА (раково — эмбриональный антиген), СА-242, АФП (альфафетопротеин)
Венозная кровь сдается натощак, с 8 до 14 часов
АКТГ (адренокортикотропный гормон)
Венозная кровь сдается натощак, с 8 до 10 часов,
последний прием пищи не позднее 8 часов
За сутки исключить прием алкоголя, физические
нагрузки, психологические стрессы, перед
анализом не курить,посидеть 20-25 минут в покое
При резкой смене часовых поясов секреция нормализуется в течение 7-10 дней
Иногда сдаётся в 13:00 или 20:00 по назначению врача
Венозная кровь сдается с 8 до 14 часов, допускается легкий нежирный завтрак
Венозная кровь сдается натощак, с 8 до 12 часов
ХГЧ (хорионический гонадотропин)
Венозная кровь сдается натощак, с 8 до 14 часов, исключить физические нагрузки
Из-за индивидуальных различий в скорости синтеза рекомендуется проводить исследование не ранее 3-5 дней задержки менструации, во избежание ложноотрицательных результатов
При сомнительных результатах повторить исследование с интервалом в 2-3 дня
Для установления факта беременности необходимо указать на сколько дней задержка, для уточнения сроков – примерный срок беременности
IgE, общий и специфический
Венозная кровь сдается натощак, с 8 до 14 часов
За 3 дня до взятия крови исключить физические и эмоциональные нагрузки
Перед взятием крови не курить в течение 1 часа
АФС (антифосфолипидный синдром)
Венозная кровь сдается натощак, 8 до 14 часов
Венозная кровь сдается, с 8 до 14 часов, можно после легкого завтрака
Собрать мочу точно за 24 часа , указать время сбора (с… до . ), мочу хранить на нижней полке в холодильнике (не замораживать) в стеклянной банке с закрытой крышкой. Доставить в полном объеме в лабораторию
В день сбора мочи избегать повышенных физических нагрузок, длительного стояния на ногах. Питьевой режим обычный
Венозная кровь сдается натощак, с 8 до 12 часов
За 1 день исключить половые сношения, тепловое воздействие (баня, сауна)
Поскольку на результаты анализа большое влияние оказывает стресс — накануне исключить физическое напряжение, эмоциональное возбуждение
Перед взятием крови рекомендуется 15-20 минут покоя, не курить
Общеклинический анализ крови
Кровь сдается в утренние часы натощак (или в дневные и вечерние часы, спустя 4-5 часов после последнего приема пищи).
За 1-2 дня до исследования исключить из рациона продукты с высоким содержанием жиров.
За 1-2 дня до исследования необходимо соблюдать диету: отказаться от употребления богатой пуринами пищи — печени, почек, а также максимально ограничить в рационе мясо, рыбу, кофе, чай.
Противопоказаны интенсивные физические нагрузки.
Кровь необходимо сдавать после 12-14 часового голодания.
За две недели до исследования необходимо отменить препараты, понижающие уровень липидов в крови, если не ставится цель определить гиполипидемический эффект терапии этими препаратами.
При сдаче крови на глюкозу (в дополнение к основным требованиям подготовки к анализам) нельзя чистить зубы и жевать резинку, а утренний чай/кофе (даже несладкий) запрещен. Утренняя чашка кофе кардинально изменит показатели глюкозы.
Также на них повлияют контрацептивы, мочегонные средства и другие лекарства.
Мочу собирают сутки с 8.00 одного дня до 8.00 другого дня (записывают весь! объём собранной мочи)
При сборе суточной мочи из рациона исключают — свёклу, морковь, бананы, репу, цитрусовые, препараты кальция.
генетические полиморфизмы, в том числе полиморфизмы генов гемостаза, сосудистого тонуса, полиморфизм генов цитокинов, AZF-фактор, мутации CYP-21, гена CFTR, HLA-типирование
Факторы, искажающие результат исследований:
нагрузка – завышает показатель
Страх при взятии анализов завышает
Брать анализ строго с 7 до 10 ч. утра
Анализы крови на инфекции:
Антитела к вирусным гепатитам
Антитела к краснухе, цитомегаловирусу
Накануне сдачи анализа рекомендуется не употреблять овощи и фрукты, которые могут изменить цвет мочи (свекла, морковь и пр.), не принимать диуретики.
Перед сбором мочи надо произвести тщательный гигиенический туалет половых органов.
Женщинам не рекомендуется сдавать анализ мочи во время менструации.
Соберите утреннюю мочу в контейнер. Для правильного проведения исследования при первом утреннем мочеиспускании небольшое количество мочи (первые 1 — 2 сек.) выпустить в унитаз, а затем, не прерывая мочеиспускания, подставить контейнер для сбора мочи, в который собрать приблизительно 50-100 мл мочи. Плотно закройте контейнер завинчивающейся крышкой.
Специализированный пластиковый контейнер — оптимальное средство сбора и транспортировки мочи для лабораторных исследований. Спрашивайте в аптеках. Контейнер представляет собой широкогорлый градуированный полупрозрачный стаканчик емкостью 125 мл с герметично завинчивающейся крышкой. Контейнер стерилен, не требует предварительной обработки и полностью готов к использованию.
Для анализа мочи по методу Нечипоренко — собирают утреннюю порцию в середине мочеиспускания («средняя порция»). Достаточно 15-25 мл.
Для лабораторных исследований утром перед сбором мочи необходимо провести туалет наружных половых органов.
Первую утреннюю порцию мочи не собирают, но отмечают время мочеиспускания. В дальнейшем собирают всю мочу, выделяемую за 24 часа от отмеченного времени первого мочеиспускания до того же часа через сутки.
Сбор суточной мочи оптимально проводить в специализированный градуированный пластиковый контейнер на 2, 7 л, имеющий широкую горловину и рельефную ручку. Контейнер безопасен и удобен в обращении.
Мочиться следует непосредственно в контейнер, после каждого мочеиспускания плотно завинчивать крышку. Мочу следует хранить в закрытом контейнере в холодильнике на нижней полке, не допуская замораживания.
По окончании сбора (последнее мочеиспускание производится в то же время, которое отмечено как время первого мочеиспускания, но через сутки) мочу можно сдать в лабораторию: суточный объем мочи в закрытом контейнере взбалтывается, после чего в малый контейнер для клинического анализа мочи на 125 мл отливают порцию 100 мл. Всю мочу приносить не надо. В медцентре сообщите суточное количество мочи.
Собирается моча за сутки (8 порций в 8 контейнеров, каждые 3 часа). Первая утренняя порция мочи удаляется. Все последующие порции мочи, выделенные в течение дня, ночи и утренняя порция следующего дня собираются в разные контейнеры (50 мл), купленные в аптеке, на каждом подписывается время сбора.
После завершения сбора мочи содержимое емкости точно измерить, обязательно перемешать и сразу же отлить в контейнер, купленный в аптеке. Контейнер принести в медицинский центр для исследования. Всю мочу приносить не надо. В медцентре сообщите суточное количество мочи.
Из суточного количества мочи доставляют в лабораторию 50-100 мл мочи или 3 порции мочи, собранной за сутки с перерывами в 8 ч:
1 порция — с 8 до 16 часов
2 порция —с 16 до 24 часов
3 порция —с 24 до 8 часов утра (по указанию врача).
Перед сбором мочи необходимо провести туалет наружных половых органов. Мочу собирают утром натощак после сна или не ранее чем через 2-3 часа после последнего мочеиспускания в стерильный пластиковый контейнер. Минимальный объем мочи, необходимый для проведения анализа, составляет 20 мл.
Пробу мочи собирают только в стерильную посуду.
Мочу необходимо сдать до начала антибактериального лечения или спустя 3 дня после терапии. Если больной принимает антибактериальные препараты, то нужно решить вопрос об их временной отмене.
После тщательного туалета наружных половых органов первую порцию мочи cпустить в унитаз, среднюю порцию в количестве 3-5 мл собрать в стерильную герметически закрывающуюся посуду. Мочу доставить в лабораторию в течение 1-2 часов, если такой возможности нет, то хранить пробу мочи можно в холодильнике не более суток. При транспортировке пробы нужно следить, чтобы пробка не промокла.
Нельзя проводить исследования кала раньше чем через 2 дня после клизмы, рентгенологического исследования желудка и кишечника, колоноскопии.
Нельзя накануне принимать лекарственные вещества в том числе:- слабительные; — активированный уголь; — препараты железа, меди, висмута; — использовать ректальные свечи на жировой основе.
Не допускать попадания в образец мочи или воды.
Проводить исследование кала у женщин во время менструации
Собирать кал для исследования следует утром. Если это затруднительно, можно подготовить пробу заранее, но не более чем за 8 часов перед сдачей кала в лабораторию. В этом случае хранить пробу следует в холодильнике (не замораживать).
Тщательный туалет наружных половых органов и области заднего прохода. Предварительно помочиться. Дефекацию производить в сухую, чистую емкость: судно или ночную вазу. Перенести пробу кала объемом 3-5 куб. см в заранее подготовленныйь чистый сухой контейнер для хранения и транспортировки.
Больной за 3-5 дней до исследования не должен есть мясо, рыбу, томаты (их можно заменить молочно-крупяными блюдами). Пациент не должен чистить зубы. Материал собирается на четвертый день в чистый сухой контейнер для хранения и транспортировки.
Требуется полное половое воздержание в течение 3-5 дней перед исследованием, но не более 7 дней. В направлении необходимо указать принимаемые в данный момент медикаментозные препараты (лекарства). Нельзя собирать материал из презерватива. Сбор материала лучше проводить в утренние часы.
Материал забирают с пораженных мест в разгар воспалительного процесса с соблюдением правил асептики. Не менее чем за 5-6 часов до исследования отменяют все медикаменты и процедуры. Взятие материала производит врач отдельным тампоном для каждого глаза.
При наличии обильного гнойного отделяемого стерильным сухим ватным тампоном берут гной с внутренней поверхности нижнего века движением к внутреннему углу глазной щели. Необходимо следить, чтобы ресницы не касались тампона (придерживать веки руками).
Корочки гноя удаляют пинцетом. Берут материал из язвочки у основания ресниц.
Материал для исследования берут после обезболивания стерильным сухим ватным тампоном.
Материал из носовой полости забирают сухим стерильным ватным тампоном, который вводят вглубь полости носа. Для каждого носового хода используется отдельный тампон.
Материал из носоглотки берут стерильным заднеглоточным ватным тампоном, который вводят через носовое отверстие в носоглотку. Если при этом начинается кашель, тампон не удаляют до его окончания. Для проведения анализов на дифтерию исследуют одновременно пленки и слизь из носа и глотки.
Материал из ротовой полости берут натощак или через 2 часа после еды стерильным ватным тампоном со слизистой оболочки или ее пораженных участков у выходов протоков слюнных желез, поверхности языка, из язвочек. При наличии пленки последнюю снимают стерильным пинцетом.
Материал при воспалении среднего уха берет врач. Кожа прилегающих областей обрабатывается раствором антисептика.
1. Различные микроорганизмы имеют свои особенности локализации, пути распространения и выделения, что следует учитывать при выборе места взятия биоматериала.
2. Взятие биоматериала, по возможности, должно проводиться в период обострения инфекции. За несколько дней до исследования необходимо прекратить прием химиопрепаратов. Контроль эффективности лечения должен проводиться не ранее чем через 3-4 недели после окончания терапии.
3. Объём отбираемого биоматериала не должен быть избыточным, т. к. вместе с возбудителем в пробу попадают вещества, которые могут вызывать ингибирование ПЦР или способствовать деградации ДНК при хранении и транспортировке. При взятии мазков и соскобов достаточно получить материал в объёме «спичечной головки».
4. Для взятия проб необходимо пользоваться только одноразовым инструментом и стерильными пластиковыми контейнерами (или пробирками с транспортной средой) с плотно закрывающейся крышкой.
Рекомендации женщинам по подготовке к сдаче мазка на ПЦР, РИФ, посева на флору, микоплазму, трихомонаду, грибковую инфекцию.
Нельзя проводить такие исследования в период приема любых антибактериальных препаратов.
Эти исследования не сдаются в период менструации и в течение 1-2 дней после её окончания.
За 2-3 дня до визита в клинику следует прекратить использование любых влагалищных таблеток, шариков, свеч — и лечебных, и противозачаточных (Фарматекс, Пантекс-Овал, клион Д, Полижинакс и прочие).
Накануне вечером и с утра в день взятия мазка не следует подмываться и спринцеваться.
ВАЖНО! Нельзя брать мазки на ПЦР после проведения кольпоскопических проб.
Перед взятием материала пациенту рекомендуется воздержаться от мочеиспускания в течение 1,5-2 часов. Непосредственно перед взятием материала наружное отверстие уретры необходимо обработать тампоном, смоченным стерильным физиологическим раствором. При наличии гнойных выделений соскоб рекомендуется брать через 15-20 мин. после мочеиспускания, при отсутствии выделений необходимо провести массаж уретры с помощью зонда для взятия материала. У женщин перед введением зонда в уретру проводится ее массаж о лобковое сочленение. В уретру у женщин зонд вводится на глубину 1,0-1,5 см, у мужчин — на 3-4 см, и затем делается несколько осторожных вращательных движений. У детей материал для исследования берут только с наружного отверстия уретры. После взятия материала зонд переносят в упаковку зонда, либо вносят в пробирку с транспортной средой и тщательно отмывают, пробирка закрывается и маркируется, после чего материал доставляется в лабораторию.
Перед взятием материала необходимо удалить ватным тампоном слизь и затем обработать шейку матки стерильным физиологическим раствором. Зонд вводится в цервикальный канал на глубину 0,5-1,5 см, материал собирается осторожными вращательными движениями. При наличии эрозий цервикального канала необходимо их обработать стерильным физиологическим раствором, материал следует брать на границе здоровой и измененной ткани. При извлечении зонда необходимо полностью исключить его касание со стенками влагалища. После взятия материала зонд переносят в упаковку зонда, либо вносят в пробирку с транспортной средой и тщательно отмывают, пробирка закрывается и маркируется, после чего материал доставляется в лабораторию.
Материал должен быть взят до проведения мануального исследования. Зеркало перед манипуляцией можно смочить горячей водой, применение антисептиков для обработки зеркала противопоказано. В случае избытка слизи или обильных выделений необходимо удалить их стерильным ватным тампоном. Влагалищное отделяемое собирают стерильным одноразовым зондом из заднего нижнего свода или с патологически измененных участков слизистой. У девочек материал нужно забирать со слизистой оболочки преддверия влагалища, в отдельных случаях — из заднего свода влагалища через гименальные кольца. После взятия материала зонд переносят в упаковку зонда, либо вносят в пробирку с транспортной средой и тщательно отмывают, пробирка закрывается и маркируется, после чего материал доставляется в лабораторию.
Перед взятием секрета простаты головка полового члена обрабатывается стерильным ватным тампоном, смоченным физиологическим раствором. После предварительного массажа простаты через прямую кишку врач проводит массаж с надавливанием несколькими энергичными движениями от основания к верхушке полового члена. Затем из кавернозной части выдавливается 0,5-1 мл простатического секрета, который собирается в сухую стерильную ёмкость. Материал должен быть доставлен в лабораторию в течение 1-3 часов, транспортировка должна производиться только в сумке-холодильнике.
При наличии обильного гнойного отделяемого его убирают стерильным ватным тампоном, смоченным физиологическим раствором. Соскоб берут с внутренней поверхности нижнего века движением к внутреннему углу глазной щели. При взятии соскоба необходимо придерживать веко руками, чтобы при моргании ресницы не касались зонда. После взятия материала зонд переносят в упаковку зонда, либо зонд вносят в пробирку с транспортной средой и тщательно отмывают, пробирка закрывается, маркируется и доставляется в лабораторию.
Взятие материала проводится натощак или не ранее, чем через 2-4 часа после еды. Одноразовый зонд вводят за мягкое небо в носоглотку и проводят по задней стенке глотки. Если целью исследования являются миндалины, зонд вводится в лакуны миндалин и там ротируется. После взятия материала зонд переносят в упаковку зонда, либо вносят в пробирку с транспортной средой и тщательно отмывают. Пробирка закрывается, маркируется и доставляется в лабораторию.
Взятие материала проводится натощак или не ранее, чем через 2-4 часа после еды. При взятии материала необходимо хорошее освещение, пациент сидит против источника света, корень языка придавливают шпателем, материал берут стерильным зондом, не касаясь языка, слизистой щек и зубов. После взятия материала зонд переносят в упаковку зонда, либо вносят в пробирку с транспортной средой и тщательно отмывают, пробирка закрывается, маркируется и доставляется в лабораторию.
Мазки из зубодесневого кармана собираются в стерильную пробирку (типа эппендорф) с физиологическим раствором. В этом случае пробирки могут храниться в холодильнике (+4. 6°С) не более 12 часов, а их транспортировка осуществляется в сумке-холодильнике. Можно брать мазки и жесткими уретральными зондами. В этом случае зонд после взятия материала помещают в его одноразовую упаковку, и в таком виде доставляют в лабораторию.
За 12 часов до взятия (сбора) слюны исключается прием пищи, алкоголя и лекарственных препаратов. Непосредственно перед сбором слюны необходимо исключить использование зубной пасты и удалить зубные протезы. Перед тем, как собрать слюну, необходимо почистить зубы без зубной пасты, затем хорошо прополоскать рот без использования раздражающих средств. Слюну выплевывают или отсасывают со дна рта одноразовым шприцем и переносят в пробирку (типа эппендорф). Слюна может храниться в холодильнике (+4. 6°С) не более 12 часов, транспортировка осуществляется без охлаждения.
В прямую кишку вводят стерильный одноразовый зонд, вращательными движениями собирают материал, зонд вынимают и помещают в стерильную пробирку, которую доставляют в лабораторию.
После тщательного туалета полости рта (чистка зубов и полоскание кипячёной водой) в стерильную посуду собирают утреннюю порцию мокроты. Диагностическую ценность представляет мокрота слизистого или слизисто-гнойного характера, а также мокрота, содержащая плотные белесоватые включения, и мокрота, окрашенная в желтоватый, серый или бурый цвет. Достаточный для исследования объём мокроты — 3-5 мл. Для повышения информативности возможно повторное (до 3 раз) исследование мокроты, что позволяет повысить число положительных находок.
Если мокрота выделяется нерегулярно или в скудном количестве, накануне вечером и рано утром в день сбора мокроты следует применить отхаркивающие препараты или раздражающие ингаляции. Приготовление мазков из материала, полученного таким способом, должно быть произведено в день его сбора. При отсутствии мокроты, невозможности проведения аэрозольной ингаляции или ей безуспешности для исследования на микобактерии следует исследовать промывные воды бронхов или желудка.
источник
Анализ крови на ревматоидный фактор – это диагностическая процедура, позволяющая подтвердить или исключить аутоиммунное поражение.
Ревматоидным фактором называют белковый комплекс, который воспринимается иммунной системой как чужеродный. Он представляет собой сочетание аутоантител A, D, E, G и М.
Главным образом, ревматоидный фактор представлен иммуноглобулинами М (на их долю приходится до 90%). Если на начальных этапах болезни они синтезируются в клетках синовиальной выстилки пораженного сустава, то по мере прогрессирования процесса могут образовываться в подкожных ревматоидных узелках, селезенке, лимфоузлах и костном мозге. Попадая в кровяное русло, антитела вступают в реакцию с нормальными иммуноглобулинами (IgG). В результате образуется специфический иммунный комплекс, состоящий из нормального и патологического антител. Он оказывает повреждающее воздействие на сосудистые стенки и ткани суставов.
В норме ревматоидный фактор в крови при качественном анализе не обнаруживается. При количественном тесте может определяться его незначительное присутствие, не превышающее 14 МЕ/мл. В некоторых ситуациях анализ бывает положительным при совершенно нормальном самочувствии пациента.
Тест предполагает обнаружение в крови пациента специфических собственных антител, которые при определенных обстоятельствах изменять свои характеристики и выступать в роли аутоантигена, реагируя с IgG.
Виды анализов:
- реакция Ваалера-Розе;
- латекс-тест;
- нефелометрическое и турбидимитерическое определение фактора;
- ИФА.
Ставший классическим тест Ваалера-Розе в настоящее время применяется сравнительно редко. Специфическое исследование на реакцию пассивной агглютинации проводится с использованием эритроцитов овец, прошедших обработку антиэритроцитарной сывороткой, полученной из крови кроликов.
Для латекс-теста (качественный анализ) используется латексная поверхность, на которой агрегированы нормальные иммуноглобулины G человека. В присутствии ревматического фактора начинается реакция их агглютинации. Методика применяется преимущественно при скрининговых исследованиях, и в ряде случаев дает ложноположительные результаты. Она сравнительно проста, и не требует дорогостоящего оборудования. Положительный латекс-тест – еще не основание для окончательной верификации диагноза.
Нефелометрическое и турбидимитерическое определение фактора (количественный анализ) является более точным; его результаты достаточно хорошо согласуются с латекс-тестом. Уровень содержания патологического комплекса определяется в МЕ/мл. Результат оценивается как положительный, если цифры > 20 МЕ/мл. В частности на фоне ревматоидного артрита определяется титр ≥ 40 МЕ/мл.
Положительный результат выявляется у 2-3% совершенно здоровых молодых людей и почти у 15% лиц пожилого возраста.
Наиболее информативным считается метод ИФА (иммуноферментного анализа). С его помощью определяются не только патологические иммуноглобулины М, но также Ig А, Ig Е и Ig G, обнаружить которые в ходе других тестов не представляется возможным. В настоящее время данная методика внедрена практически повсеместно.
Ig А определяются при тяжелом течении ревматоидного артрита, а при сопутствующих васкулитах (воспалительных поражениях сосудов) повышается уровень Ig G.
Критерии оценки данных (в МЕ/мл):
- слегка повышенный уровень – от 25 до 50;
- повышенный – 50-100;
- существенно повышенный – свыше 100.
Нормальные значения в разных лабораториях могут различаться, поскольку используется различное оборудование и химические реактивы. В бланке, куда заносятся данные, обязательно должны быть указаны референсные показатели, на которые и нужно ориентироваться.
Одним из способов определения нормы является разведение крови физраствором 1:20. У здорового человека при такой концентрации биологического материала патологический комплекс не обнаруживается.
Помимо перечисленных исследований в лабораториях проводят выявление С-реактивного белка, появляющегося при остром течении воспалительного процесса и другого острофазного маркера – антистрептолизина-О. Определяется также присутствие в крови антител к циклическому цитруллиновому пептиду. Дополнительные методы нужны для дифференциальной диагностики с другими патологиями со схожими клиническими проявлениями.
Для уточнения диагноза врачу потребуются также данные следующих лабораторных тестов:
ОАК (общий анализ крови);
Наиболее часто (в 80% случаев) патологический комплекс выявляется у пациентов, страдающих ревматоидным артритом (РА), особенно – при наиболее распространенной его форме – синовите (воспалении синовиальных суставных оболочек).
Ревматоидный артрит – это хроническое аутоиммунное заболевание, при котором поражается соединительная ткань. При данной патологии в основном страдают мелкие периферические суставы.
Установлено, что существуют две разновидности РА – серопозитивная и серонегативная. В первом случае патологический комплекс в анализе крови определяется, а во втором – нет. Высокий титр ревматоидного фактора указывает на прогрессирующее течение патологического процесса. Отрицательный результат, полученный при однократно проведенном тесте, еще не повод говорить об отсутствии РА, особенно если имеет место характерная симптоматика заболевания.
Многочисленные клинические исследования позволяют утверждать, что активной продукцией антител сопровождаются многие воспалительные заболевания с хроническим течением.
На результаты исследования могут влиять некоторые фармакологические препараты. На фоне проводимой терапии результаты нередко искажаются, и уже не отражают реальную картину.
Ювенильный ревматоидный артрит, манифестирующий у детей младше 10 лет, приводит к повышению уровня ревматоидного фактора только в 5% случаев, даже при наличии активного воспалительного процесса. Высокий титр обусловлен преимущественно иммуноглобулином М. Ранний дебют патологии (до 5 лет) сопровождается появлением РФ в среднем у 20% детей.
У детей, которые часто и подолгу болеют, анализ может быть положительным даже в отсутствие признаков заболевания на момент проведения теста. Это обусловлено тем, что IgM продуцируется на фоне продолжительной иммуностимуляции на фоне перенесенных глистных инвазий, вирусных и бактериальных инфекций. Подобная специфика фактора снижает диагностическую ценность исследования в педиатрической практике.
Ревматоидный фактор всегда определяется при синдроме Стилла (разновидность ювенильного РА) и схожем с ним по симптоматике Felty-синдромом (разновидность РА с острым началом).
При циррозе печени и активном гепатите показатель РФ повышается в 2-4 раза.
Другие заболевания, при которых анализ на РФ дает положительные результаты:
РФ обычно повышен на фоне злокачественных опухолевых поражений, а также после перенесенных хирургических операций. По мере выздоровления и восстановления показатель приходит в норму.
Показатель имеет свойство естественным образом повышаться в пожилом и старческом возрасте. Положительный результат может быть получен, если пациент принимает противосудорожные препараты, антигипертензивное средство Метилдопа или оральные контрацептивы.
Кровь на ревматоидный фактор берут у пациента из вены. Перед забором материала не следует принимать пищу в течение 8-12 часов; лучше, если забор материала проводится утром натощак. Пить перед посещением лаборатории можно только чистую воду во избежание искажения результатов.
Людям с никотиновой зависимостью нужно воздерживаться от курения сутки. В течение 24 часов нельзя принимать алкоголь и жирную пищу. Кроме того, накануне пробы нужно исключить физические нагрузки.
Если пациент принимает какие-либо лекарственные препараты, об этом следует поставить в известность врача.
Плисов Владимир, врач, медицинский обозреватель
15,466 просмотров всего, 1 просмотров сегодня
источник
Анализ на группу крови и резус-фактор – как подготовиться к исследованию, и как расшифровать результаты?
Говоря о группе крови, доктор зачастую подразумевает два показателя: собственно группу крови, и резус-фактор.
Кровь состоит из антигенов, которые располагаются на поверхности красных кровяных телец. Антиген – это особая структура, находящаяся в крови. И если такая структура окажется чужеродной — запустятся защитные реакции организма. В связи с этим, очень важно точно знать группу крови человека и его Rh. Это поможет избежать неприятных последствий после переливания крови, а также даст ориентировки доктору на то, как правильно вести беременность.
Рассматриваемый вид обследования могут назначать при следующих ситуациях:
- Перед процедурой переливания крови с целью определения совместимости. Переливание крови (гемотрансфузия) как лечебный метод и показания к его применению
- Период вынашивания ребенка. Это дает возможность доктору наблюдать за течением беременности у женщин, имеющих отрицательный резус-фактор.
- Подготовка перед хирургической манипуляцией. При больших потерях крови оперируемому нужно будет влить донорскую кровь. Поэтому важно заранее знать его группу и резус-фактор.
- Гемолитическая патология новорожденных. Зачастую встречается, если у мамы отрицательный резус-фактор, а у ребенка положительный. Реже бывает при несовместимости по группе крови.
- За сутки до анализа следует питаться адекватно: не переедать, пить побольше обычной негазированной воды.
- Назначенные перед указанным анализом физиотерапевтические мероприятия, а также инструментальную диагностику лучше провести после тестирования. Либо же сдачу анализа на группу крови и резус-фактор переносят на несколько дней.
- Сообщить доктору о приеме тех или иных лекарственных препаратов заранее. Доктор на свое усмотрение может посоветовать приостановить либо продолжать прием медикаментов.
- Стараться избегать стрессовых ситуаций и физических нагрузок.
- Не курить минимум за час до сдачи крови. То же самое касается алкогольных напитков.
- После прихода в лабораторию следует «отдышаться» хотя бы 10 минут.
- Обычно кровь сдают до 11 часов дня. За 8-12 часов до этого необходимо воздержаться от приема пищи.
Медицинское учреждение при этом менять не стоит.
Иммунологические лаборатории являются местом, где осуществляют проверку крови на резус-фактор и группу. Подобные лаборатории действуют при специальных медицинских центрах, а также в некоторых больницах.
При необходимости проведения указанной диагностики, пациенту следует обратиться к своему доктору по месту жительства. Он выдаст направление, с которым, после надлежащей подготовки, человек приходит в манипуляционный кабинет больницы.
В этом случае, результаты будут готовы в течение 2-3 дней, а за сам анализ платить не нужно.
В частных поликлиниках никакого направления на указанное тестирование не требуется: забор крови осуществляется по предварительной записи, либо без нее. О сроках подготовки результатов следует уточнять у лаборанта — но, как правило, за ними можно прийти уже на следующий день.
В наши дни существует также услуга по экспресс-определению группы крови и резуса. Стоит она недешево, а бланк с готовыми результатами можно получить в течение пары часов после сдачи биоматериала.
- Стерильным шприцом из локтевой вены берут необходимое количество крови.
- Предварительно накладывается жгут.
- У новорожденных кровь берут из вены на голове в родильном доме, и только при необходимости. Родители могут отказаться от подобной процедуры, и пройти ее позже в платной клинике.
- Кровь, после ее смешивания с раствором полиглюкина, выливают в мензурку.
- В указанную емкость добавляют кровь по каплям.
- Центрифугирование содержимого пробирки в специальном устройстве. В ходе данной процедуры компоненты крови, под влиянием агглютининов, выпадают в осадок.
- Добавление в емкость с исследуемым материалом физиологического раствора (3-процентного). Если после взбалтывания образуются белые хлопья, диагностируют Rh+. Наличие розовой жидкости в пробирке свидетельствует об отрицательном резус-факторе.
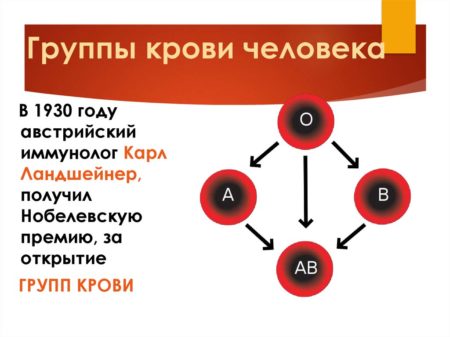
На сегодняшний день, медиками при определении групп крови применяется система АВ0. А и В – специальные липиды, которые именуют агглютиногенами.
- I (0). Это означает, что у человека первая группа крови. Агглютиногены отсутствуют в эритроцитах, но есть в плазме.
- II (A). Подобная отметка будет присвоена пациентам со второй группой крови. Лабораторные исследования в подобном случае подтверждают наличие белка А в красных кровяных тельцах. В плазме же выявляют лишь антиген В.
- III (В). Указанным способом обозначают третью группу крови. Проверка эритроцитов будет констатировать присутствие в них белка В, в плазме – антитела А.
- IV (АВ). Является одной из самых редких на планете групп крови – четвертой. Она свидетельствует о наличии в эритроцитах агглютиногенов А и В. В плазме же указанных белков нет.
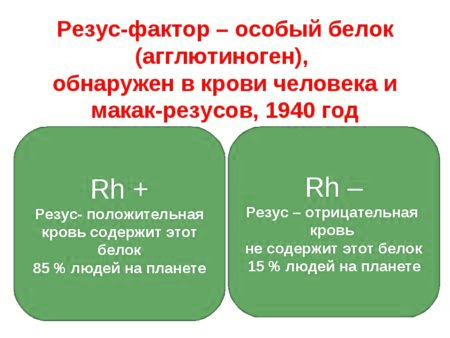
Рассматриваемый показатель, по своей сути, является особым белком (антиген D), который может присутствовать, либо отсутствовать, на поверхности эритроцитов.
- В первом случае говорят о Rh+ положительном резус-факторе.
- Если в бланке исследования пациент найдет отметку Rh-, это будет означать, что в его крови антигена D нет.
Может ли быть ложный результат анализа на группу крови и резус-фактор, что влияет на точность результатов исследования?
Изменить группу либо резус-фактор возможно лишь посредством введения чужеродного гена в ДНК человека. Подобную манипуляцию произвести невозможно, а это означает, что группа крови и резус-фактор, с которыми человек рождается, остаются неизменными на протяжении всей его жизни.
Если у человека при сдаче рассматриваемого анализа резко поменялись показатели, этому может быть лишь одно объяснение — ошибка лаборантов. Подобную диагностику проходят множество людей, и пробирки с образцами биоматериала могут случайно перепутать. Кроме того, подобную ошибку могли допустить еще в роддоме.

Каждый человек – даже, если он темнокожий — должен ежемесячно проверять свою собственную кожу. Нужно проводить полное обследование кожи каждый месяц перед зеркалом, в уединении, полностью раздеваясь (например, до или после ванны) при ярком естественном солнечном свете или при хорошем … Читать далее → →
Артроскопия (артроскопическая хирургия, артроскопическое исследование, эндоскопия суставов, артроскопия суставов колена и плеч, исследование волоконно-оптического сустава) — это минимально инвазивная процедура, которая используется, чтобы диагностировать и лечить заболевания суставов. Медицинский работник может напрямую просматривать внутреннюю структуру сустава при помощи инструмента, называемого … Читать далее → →
источник