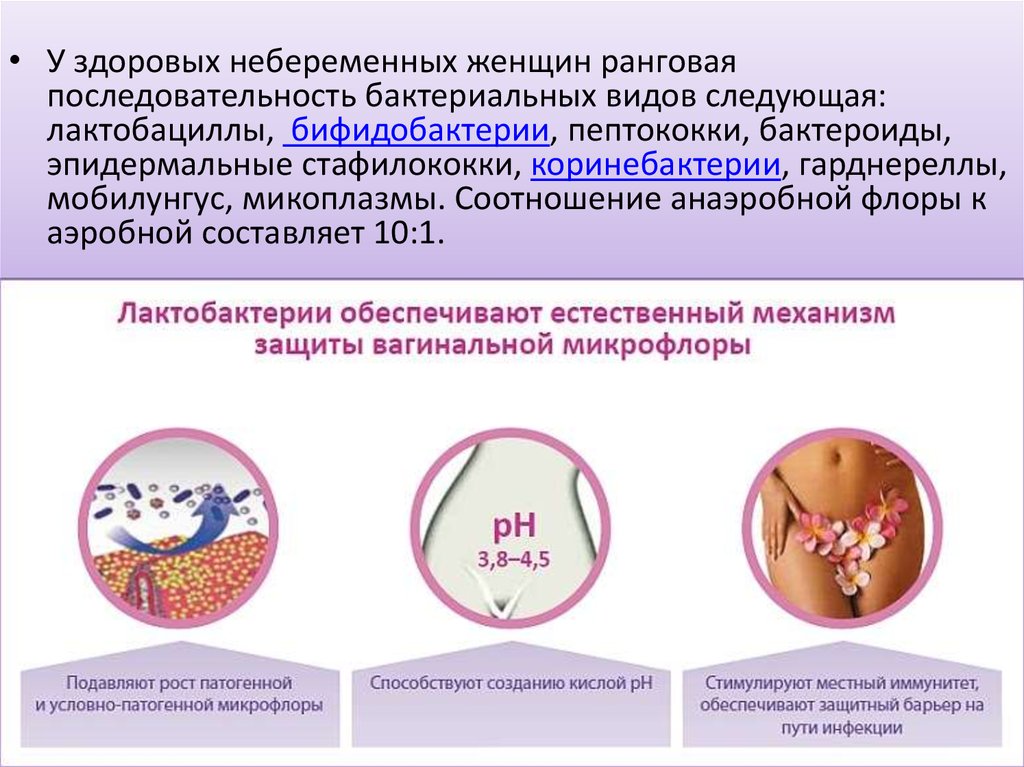
Что значит ситуация, когда мазок из половых органов показал воспаление?
У женщин в ходе гинекологического обследования с помощью влагалищных зеркал всегда берут материал со стенок влагалища, шейки матки, а также из уретры.
У мужчин в ходе урологического осмотра берут отделяемое мочеиспускательного канала.
У пациентов и мужского, и женского пола могут также исследовать мазки из заднего прохода и полости рта. Полученный материал наносят на предметные стекла в виде мазков, а затем исследуют под микроскопом. В тех случаях, когда мазок показал воспаление, делается вывод о неблагополучии органов мочеполовой системы.
Это бывает при:
- кольпитах – воспалительных процессах в слизистой влагалища;
- эндоцервицитах – воспалительном поражении слизистой канала шейки матки;
- урогенитальных инфекциях: они могут быть неспецифическими (стафило-, стрепто-, энтерококковая) и специфическими, или ЗППП (уреа- и микоплазменная инфекции, хламидиоз, гонорея, трихомониаз и др.);
- эндометритах – воспалении внутренней выстилки матки;
- уретритах – поражении слизистой мочеиспускательного канала;
- циститах – воспалении мочевого пузыря.
Причины появления маркеров воспаления в мазке включают в себя не только воспалительные процессы в тканях урогенитального тракта. Но и ослабление иммунной резистентности организма, а также ослабление местного тканевого иммунитета.
Общий и местный иммунитет мочеполовой системы снижается:
- при частых переохлаждениях,
- злоупотреблении алкогольными напитками,
- частой смене половых партнеров,
- слишком бурной сексуальной жизни,
- низком уровне интимной гигиены.
Это рано или поздно провоцирует развитие инфекционно-воспалительного процесса. Или в результате заражения возбудителями ЗППП, или вследствие активации условно-патогенной микрофлоры. Кроме того, воспаление одного органа мочеполовой системы может распространяться на рядом расположенные. Особенно при восходящей инфекции. Это приводит к персистенции заболевания при отсутствии его адекватного лечения или развитии осложнений.
Для анализа мазок берут в ходе урологического или гинекологического осмотра. Материал получают у женщин с помощью стерильного одноразового шпателя. Биоматериал берут из разных участков и помещают на разные предметные стекла с пометкой.
У мужчин отделяемое уретры берут с помощью одноразового зонда.
Его вводят в просвет канала на глубину 3-4 см. Затем поступательными, слегка вращательными движениями выводят обратно наружу. Полученный материал помещают на стерильное предметное стекло. Мазок исследуют после окрашивания или без него.
Анализ проводится путем бактериоскопии – исследования под световым микроскопом. Маркерами воспаления в мазке являются повышение численности лейкоцитов, увеличение количества эпителиальных клеток, а также повышение количества слизи в поле зрения.
Подтверждением заражения некоторыми ЗППП является обнаружение их возбудителей в мазке. Таким образом можно выявить гонококки, трихомонады, дрожжеподобные грибки, гарднереллы (при бактериальном вагинозе).
При исследовании мазка, взятом из мочеполовых путей, подтверждением наличия воспалительных процессов станет обнаружение повышенного количества лейкоцитов.
Во влагалище – больше 10, цервикальном канале – более 15, в уретре – более 5. Наряду с увеличением количества лейкоцитов в мазке при этом обнаружится избыточный уровень клеток плоского эпителия.
Он в большом количестве слущивается и отделяется на фоне усиленной десквамации.
Вместе с избытком лейкоцитов и эпителиоцитов в поле зрения находят большое количество слизи. Это также связано с процессами воспаления в слизистой урогенитального тракта.
В мазке на флору выявляют не только признаки воспаления. Но и определяют степень чистоты влагалища, выявляют дисбиотические явления. Идентифицируют некоторые патогенные микроорганизмы, провоцирующие развитие ЗППП.
Воспаление в мазке выявляют при любых ЗППП – бактериального, грибкового, вирусного или протозойного происхождения.
Каждая урогенитальная инфекция сопровождается воспалительным поражением тканей мочеполовых путей. В большей или меньшей степени и с разными клиническими проявлениями.
Мазок на цитологию делают с целью выявления или исключения неопластических поражений слизистой мочеполовых путей и органов. В ходе цитологического анализа оценивается морфология клеток, а также выявляются признаки воспаления.
При дисбактериозе наряду с выявлением признаков воспаления в мазке находят повышенное количество гарднерелл и условно-патогенных микроорганизмов. Одновременно с уменьшением численности полезной молочнокислой лактофлоры.
Отклонение в нормальном соотношении ацидофильной микрофлоры к условно-патогенным микроорганизмам приводит к нарушению естественной микробиоты влагалища и провоцирует воспалительные процессы в его слизистой. Такое состояние у женщин называется бактериальным вагинозом.
- если появились признаки заболевания органов репродуктивной и мочеполовой систем (боли внизу живота и области поясницы, патологическая секреция из мочеполовых путей, дизурические расстройства в виде учащенных позывов в туалет и болезненного мочеиспускания, жжение и боль в уретре, зуд, покраснение, сыпь на половых органах, увеличение паховых лимфоузлов и т.д.);
- при планировании и наступлении беременности;
- в качестве профилактического скрининга 1-2 раза в год, особенно при активной сексуальной жизни и частой смене половых партнеров;
- после незащищенного полового акта со случайным партнером или при выяснении его зараженности венерическим заболеванием или ИППП.
Если мазок на флору показал воспаление, необходимо выяснение точного диагноза с помощью уточняющих дополнительных исследований (бакпосев, ПЦР, серодиагностика) и последующее назначение медикаментозного лечения.
Программа лечения при выявлении воспаления в мазке целиком зависит от причинно значимого этиофактора. Если к патологии привела бактериальная инфекция, терапия должна обязательно предполагать прием больной антибиотиков в качестве этиотропных лекарственных средств.
При вирусной природе болезни назначают противовирусные препараты и иммуномодуляторы (интерферон и его производные, адаптогены).
Грибковые инфекции лечат с помощью антимикотиков, протозойные – противотрихомонадных средств.
Наряду с противомикробным лечением обязательна ферментотерапия.
На фоне системного лечения необходимы местные обработки – спринцевания влагалища, применение интравагинальных свечей.
Явления дисбактериоза влагалища устраняют с помощью системного приема эубиотиков (ацидофилин, аципол, ацидолакт др.) и местного применения свечей.
Прием системных пробиотиков, кроме того, защитит кишечную флору от ее нарушения на фоне антибиотиколечения. После стихания острых воспалительных явлений может применяться физиотерапия, оказывающая на ткани противовоспалительное, стимулирующее и регенерирующее действие.
При выявлении воспаления в мазке обращайтесь к грамотным венерологам нашего медицинского центра.
источник
Мазок на флору — простой, доступный и безопасный анализ количественно-качественных соотношений микроорганизмов и состояния (наличия или отсутствия воспалительного процесса) шейки матки, влагалища и уретры.
Биологический материал в специально оборудованных лабораториях изучают с помощью светового микроскопа и специальных окрасок. Образец, полученный из канала шейки матки, влагалища и уретры аккуратно наносят на предметное стекло, высушивают и окрашивают. Краситель помогает рассмотреть и классифицировать микроорганизмы, а также оценить свойства клеток поверхностных слоев исследуемых органов. Бактериоскопия позволяет быстро оценить состав микрофлоры, а также выявить некоторые венерические инфекции (гонорею, трихомонаду). Также по уровню лейкоцитов в слизи можно заподозрить наличие воспалительного процесса и предложить пациентке углубленное обследование на ИППП.
- При первичном посещении гинеколога, независимо от причины обращения.
- Бели из влагалища.
- Болевые ощущения внизу живота.
- Профилактическая диагностика при диспансеризации.
- Дискомфорт, зуд и жжение в области гениталий, нарушения мочеиспускания.
- Планирование беременности, подготовка к ЭКО либо внутриматочной инсеминации, беременность.
- Неестественные выделения или кровотечения из влагалища
- Длительное применение лекарственных препаратов: цитостатиков, антибиотиков, иммуностимуляторов, гормонов.
- Подозрения на онкологические заболевания репродуктивных органов.
- Перед гинекологическими операциями, перед госпитализацией в тех случаях, когда требуется осмотр гинеколога.
- При диагностике генитальных инфекций.
- При нарушениях менструального цикла.
- Незащищенный секс, смена полового партнера.
Одним словом, любой визит к гинекологу независимо от причины — врач должен рекомендовать забор мазка на микрофлору.
Для обеспечения достоверности результатов мазка за двое суток до манипуляции даме нужно исключить сексуальные контакты, а также соблюдать ряд простых правил.
- Отказаться от спринцевания, вагинальных таблеток, суппозиториев, кремов и тампонов.
- Накануне мероприятия воздержаться от применения средств интимной гигиены, не подмываться.
- В течение одного-двух часов перед процедурой опорожнять мочевой пузырь не рекомендуется.
Раньше дерматовенерологи рекомендовали выполнить провокацию перед взятием мазка (алиментарную или гоновакциной и т п.). В настоящее время нет доказательной базы о целесообразности таких мероприятий и провокация не является обязательной процедурой. Следует отметить, что венерологи в КВД выполняют мазок на флору не только из влагалища и шейки матки и уретры, но еще и из прямой кишки и глоточных миндалин. Следует быть морально готовым к подобному забору материала.
Анализ позволяет определить объём и характеристики слизи, плоского эпителия, количество лейкоцитов, лактобактерий, других бактерий, а также дрожжеподобных грибков, наличие трихомонады и гонококков. Присутствие определённого эпителиальных клеток и бактерий в мазке является нормой, поскольку они постоянно живут в генитальном тракте здоровой женщины, формируют индивидуальный биоценоз мочеполовой системы.
В идеале итоги исследований долины соответствовать среднестатистическим данным, которые представлены в нижеприведённой таблице.
| Показатель | Vagina (V) | Cervix (C) | Urethra (U) |
|---|---|---|---|
| Лейкоциты | 0–30 Соотношение с эпит. клетками 1/1 | 0-10 | 0–5 |
| Плоский эпителий | Количество зависит от дня менструального цикла | 5-10 | 5-10 |
| Слизь | Умеренно (в уретре может отсутствовать) | ||
| Дрожжевые клетки мицелий грибов ключевые клетки трихомонады гонококки | Единичные или отсутствуют отсутствует не более 30% отсутствуют отсутствуют | ||
При этом следует отметить, что уровень лейкоцитов во влагалище следует соотносить с количеством эпителиальных клеток, преобладание лейкоцитов- истинно воспалительный процесс.
Увеличение лейкоцитов во влагалище в несколько раз считается нормой только при одновременном увеличении количества эпителиальных клеток, в других ситуациях отклонение от нормы сигнализирует о возможности воспалительных процессов.
Отсутствие плоского эпителия — признак атрофии тканей ввиду недостатка эстрогенов, а чересчур большое количество эпителиальных клеток при некоторых заболеваниях (десквамативный вагинит).
Малое количество либо полное отсутствие лактобактерий сигнализируют о критическом снижении иммунитета, высокой вероятности заражения генитальной инфекцией.
Наличие патогенных микроорганизмов свидетельствует о наличии гонорее или трихомониазе. Присутствие ключевых клеток в большом количестве сигнализирует о бактериальном вагинозе.
Грибки рода Candida являются возбудителями «молочницы», при которой в мазке присутствует мицелий гриба.
Наличие кокков, ГР+/- палочек может свидетельствовать о дисбиозе влагалища.
Наличие в мазке сперматозоидов, посторонних примесей говорит о нарушении правил подготовки к исследованию и диктуют необходимость перезабора анализа.
источник
В женской микрофлоре влагалища содержатся микроорганизмы, в частности вирусы, бактерии, грибки и прочие патогенны, наличие которых в пределах нормы никак не отражается на здоровье в целом. Чтобы определить, не превышает, ли их количество допустимых пределов берут анализ мазка, воспаление устанавливается при повышении в пробе уровня лейкоцитов. Затем по необходимости назначаются дополнительные анализы для определения причины активности лейкоцитов.
Половая система женщин – это тонкая система, в которой при развитии воспаления могут происходить серьезные сбои. Мазок на микрофлору проводиться для определения таких показателей: уровня лейкоцитов, наличие плоского эпителия, трихомонады, гонококков и так далее.
Если при проведении мазка было установлено повышение лейкоцитов, то в основном это считается показателем имеющегося воспаления в половых органах. При этом интенсивность воспалительного процесса определяется тем, насколько превышена норма. Не во всех случаях лейкоциты в мазке говорят об острой форме воспаления. Инфекция может развиваться бессимптомно, проявляя признаки только при ослаблении иммунитета.
Мазок на анализ берется при каждом осмотре у гинеколога, даже плановом посещении. Если имеются жалобы на появление сухости, зуда, жжения и так далее также назначают мазок.
В мазке определяется высокий уровень лейкоцитов, если имеются следующие заболевания:
- воспаление эндометрия;
- воспаления маточной шейки;
- уретрита, кольпита, вагиноза;
- злокачественных новообразований;
- инфекций, которые передаются при половом контакте.
Бывают случаи, когда анализ определяет увеличение количества лейкоцитов не при воспалении, а в результате воздействия сильного стресса. Как правило, по завершении напряженного периода, содержание белых телец крови в мазке снова становиться нормальным. Тем не менее, если женщина подвергается хроническому стрессу, то показатель лейкоцитов может, наоборот, понизиться. Это обусловлено истощением, одним из этапов реакции организма на стресс.
Воспаление мочеполовой сферы в основном проявляется интенсивно. Возникают болевые ощущения разной степени, выделения, которые отличаются по цвету, запаху от обычных ежедневных выделений. Воспаление также часто сопровождается дискомфортным состоянием, зудом, отечностью, краснотой. Некоторые инфекции не проявляются никакой симптоматикой, и своевременно их выявить поможет только сданный мазок. Поэтому рекомендуется регулярно посещать гинеколога для сдачи анализа на флору.
При повышении лейкоцитов врач должен назначить пациентке дополнительное обследование, чтобы на основе его результатов определить направление лечения.
Повышение лейкоцитов может указывать на воспаление эндометрия – эндометрит. Такое заболевание в основном возникает в результате попадания в половую систему определенных бактерий. Лечение при таком воспалении включает прием антибиотиков. При осложнениях и запущенных формах болезни пациентке требуется госпитализация.
Такое заболевание также носит инфекционный характер и требует курса лечения антибиотическими препаратами. Как правило, назначается метронидазол. Но возможно и использование других антибиотиков для употребления внутрь или мазями. Если развитие кольпита произошло в результате грибковой инфекции, то лечение включает применение специальных мазей против грибка. В стандартных случаях, лечебный курс не длится более недели.
Это болезненное состояние также возникает при попадании инфекции на слизистую оболчку канала шейки матки. Вызвать развитие цервицита могут трихомонады, хламидии. Лечение при воспалении тоже включает прием антибиотиков – офлоксацина, азитромицина, метронидозола и других. Полностью излечить это заболевание сложно, но снять проявления доставляющие дискомфорт можно достаточно быстро. Если обострения инфекции тревожит пациентку очень часто, то ей следует сдать анализы и назначить курс для укрепления иммунитета.
Показатель лейкоцитов может повышаться в мазке, если отсутствует какая-либо симптоматика при наличии вагиноза. Это заболевание встречается довольно часто и характеризуется интенсивным размножением во влагалище бактерий. Если вагиноз никак себя не проявляет, то в лечение нет необходимости, заболевание проходит самостоятельно и следующий мазок покажет нормальный уровень лейкоцитов.
Но при четких проявлениях симптомов вагиноза, допустим, в период вынашивания ребенка, следует пройти курс лечения антибиотиками. Также антимикробная терапия требуется, если женщине предстоит вскоре какая-либо гинекологическая операция. Своевременное лечение в данных случаях надо провести, чтобы исключить распространение инфекции на органы малого таза, половой системы.
Иногда определить наличие инфекции в мочеполовой системе поможет только анализ на флору. Так как некоторые болезни могут длительное время протекать никак себя не проявляя. К таким скрытым заболеваниям относится хламидиоз, выявление которого чаще всего происходит случайно, при плановом осмотре.
Мазок также назначается как способ диагностики при наличии жалоб, выраженных симптомов (зуда, раздражения и так далее), во время беременности. Анализ на микрофлору определяет многие показатели, с его помощью можно установить не только содержание белых телец крови, но и наличие инфекций различного типа, а также определить есть ли сбои в гормональном фоне женщины.
Стоит отметить, что отклонение от нормы содержания лейкоцитов может быть вызвано разными причинами. Чтобы поставить точный диагноз врач должен провести ряд дополнительных мероприятий и установить точную причину для назначения грамотного лечения.
источник
Цитология в гинекологии имеет важное значение, а потому каждая женщина, независимо от своего возраста, должна постоянно и регулярно посещать гинеколога и сдавать у него мазок на цитологию. Эти манипуляции проводятся врачом после предварительного осмотра пациентки.
Что показывает такой мазок? В мазке на цитологию доктор способен увидеть состояние матки и слизистой, также определить возможность проявления онкологии и воспалений. Если мазок на цитологию показал, что есть воспаление или иное гинекологическое заболевание и вообще результат плохой, то назначается соответствующая терапия или дополнительные тесты для уточнения диагноза.
Как берут мазок для исследования по микрофлоре, а также, что предшествует цитологическому заболеванию, будет рассказано ниже. Также стоит отметить, что брать атрофический тип мазка на цитологию и проводить его исследование надо только в условиях стационара и в лаборатории. Результаты цитологии в обязательном порядке сообщаются пациентке.
Из-за того, что женщина не вовремя проводит такое тестирование, а также из-за сложности самого диагностирования иногда может быть утрачено время и не вовремя начато лечение. Это усложняет всю терапию.
Также женщина может не обращаться к доктору, так как не испытывает никаких негативных симптомов. Часто цитология шейки определяется только при проведении тщательного обследования. При помощи мазка цитология может быть выявлена на ранней стадии. Исследованием такого заболевания занимается только профильный врач.
Обычно мазок на флору и цитологию может показать все изменения в матке и на слизистых. Когда врач заметит такие изменения, то он незамедлительно назначает соответствующую терапию или дополнительное тестирование.
После проведения исследования доктор может сделать заключение. Обычно тут есть два варианта. Первый, когда результат положительный, то значит, в матке происходит воспаление и атрофия клеток. Второй – когда результат отрицательный. В таком случае женщина здорова и не потребует лечения.
Специалисты советуют проводить воспалительный тип мазка на цитологию раз или два раза в год. Также во время такого обследования могут быть выявлены и другие патологии во влагалище, что даст возможность вовремя их начать лечить и предотвратить развитие осложнений или проявление онкологии.
Чтобы каждая женщина была уверена в своем здоровье, надо сдавать мазок постоянно. Но не все так поступают. Потому доктора определили показания, при которых в обязательном порядке потребуется посетить профильного врача. Это:
- Нарушение менструального цикла.
- Инфекция в матке.
- Планирование зачатия плода.
- Проведение операции.
- Установка спирали.
Также есть и группы риска. Когда женщина принадлежит к таким, то она также должна регулярно посещать гинеколога и проводить у него обследования. Это такие группы:
- С ожирением.
- С диабетом.
- С генитальным герпесом.
Когда женщина постоянно меняет партнеров по сексу, а также принимает гормональные средства против зачатия или у нее просто слабый иммунитет, то ей тоже стоит подумать про прохождение таких тестов. Можно отказаться от таких обследований только в одном случае – когда молодая женщина не имеет секса и ей не проводили гистерэктомию.
Чтобы определить, есть ли цитология шейки, надо проводить такие обследования регулярно. Наилучшим периодом для этого, как отмечают врачи, является 15-20 цикл. Но сдавать мазок стоит только после того, как месячные прекратятся. Когда ранее была проведена кольпоскопия, то сдавать мазок можно на второй день.
Чтобы получить максимально точный и достоверный результат, к такой процедуре стоит подготовиться. Для этого надо:
- Не заниматься сексом за два дня до тестирования.
- Не пить на протяжении 7 дней антибиотики.
- Отказаться от приема препаратов, которые могут оказать влияние на флору матки. Это могут быть спреи или свечи. Также нельзя использовать разные смазки.
За два часа до самой процедуры не стоит посещать туалет. Тут потребуется немного потерпеть.
Процедура ascus проводится в кабинете гинеколога на кресле. Для тестирования надо приготовить шпатель, зеркало и щетку. За 10-15 минут врач должен взять три мазка. Это такие мазки:
- Со стенок матки.
- С шейки матки.
- Из цервикального канала.
Обычно такое мероприятие не вызывает у пациентки негативных ощущений. Но тут есть два момента, на которые надо обратить внимание:
- Если есть в матке воспаления, то любое вмешательство может вызвать боли.
- Для полноценного тестирования и получения точных результатов важно брать те ткани, которые находятся глубже, а не сверху. А потому врачу придется с некоторым усилием проводить по слизистой и отщипнуть ее часть. Это обычно может вызвать неприятные ощущения.
Важно! Определенная категория женщин после взятия таких проб может чувствовать неприятные ощущения при испускании урины. Но тут нет ничего страшного. Такие симптомы быстро пройдут сами. Если они будут наблюдаться на протяжении длительного времени, то стоит обратиться к доктору.
Полученные таким способом ткани подсушиваются и отдаются в лабораторию для тестирования. Там они осматриваются специалистом под микроскопом.
Когда доктор берет мазок, то лаборант должен его внимательно осмотреть. При этом он внимание обращает на такие моменты:
- Эпитель.
- Размер клеток.
- Расположение клеток.
- Количество элементов в мазке.
- Изменения в структуре.
После проведения тестирования врач делает заключение и выдает результат пациенту. Обычно для заключения и исследования результатов может понадобиться 1-2 дня.
Врач может выдать пациентке заключение с таким результатами:
- Отрицательный. Патологий не обнаружено и пациент здоров.
- Воспалительный. Назначаются дополнительные тесты, чтобы выяснить причину инфекции. Через 2-3 недели женщина направляется на повторную сдачу анализов.
- Аномальные клетки. Тут потребуется микробиологическое тестирование. Результат можно будет делать по полученным данным. Тут также через время женщине потребуется сдать дополнительные тесты.
- Онкология. Назначаются другие методы, чтобы уточнить диагноз.
Также врачи говорят, что результаты тестирования ткани могут только показать, что за изменения происходят в организме. Потому ставится диагноз только по таким результатам. Если у врача есть подозрения на какое-то заболевание, то он назначает дополнительное обследование.
Следствием такой патологии могут разные недуги. Самой популярной причиной является молочница. Также есть и другие заболевания. Это:
При помощи мазка врач может увидеть только определенные изменения, которые произошли в организме. Если такие будут выявлены, то обязательно для постановки точного диагноза назначаются другие тесты.
Во время вынашивания плода мазок может браться минимум три раза на протяжении всего срока. В таком состоянии врачу важно выявить не только цитологию при взятии мазка, но также определить и наличие других патологий, если такие есть в организме.
источник
При любом обращении к гинекологу специалист берет мазок со слизистой влагалища, уретры и шейки матки на исследование.
Анализ проводится в течение суток, и уже на следующий день имеются результаты обследования.
Если они в норме, то есть микрофлора женской половой системы не страдает, значит, беспокоиться нет повода.
Но как поступить женщине, если мазок на флору показал воспаление?
В каких ситуациях появляется воспаление?
Многие болезненные процессы мочеполовой системы у женщин способны вызвать патологические воспалительные изменения в анализе мазка.
В подобных случаях выявляется повышенное содержание лейкоцитов по результатам обследования.
Это может свидетельствовать о следующих патологических процессах:
- вагинит – воспаление влагалища;
- цервицит – страдает шейка матки;
- уретрит, цистит – воспаление в мочевой системе;
- эндометрит – патология матки;
- вульвит – воспалительные изменения в наружных половых органах.
Чаще всего, если мазок показал воспаление, в женской половой сфере персистирует инфекция.
Ее могут вызывать следующие микроорганизмы:
- I. неспецифическая флора (стрептококки, стафилококки, кишечная палочка)
- II. специфическая флора (хламидии, микоплазмы, уреаплазмы, гарднереллы, трихомонады, гонококки)
В большинстве случаев инфекция попадает в женскую половую систему посредством сексуальных контактов.
Это означает, что нужно обратиться в кожно-венерологический диспансер к грамотному специалисту.
Врач поможет скоординировать дальнейшее обследование.
Выявит точную причину и назначит лечение с целью скорейшего выздоровления.
О том что делать если мазок
показал воспаление
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Какие нужны дополнительные обследования?
Одного результата мазка недостаточно для точной постановки диагноза.
Необходимо дообследование с целью выявления возбудителя заболевания и определения зоны поражения.
- исследование секрета вагинального содержимого на инфекции, передающиеся половым путем (ИППП);
- УЗИ малого таза;
- общие анализы крови и мочи.
Наиболее точно позволит определить тип возбудителя исследование на ИППП методом ПЦР.
Если мазок на цитологию показал воспаление, то в более чем в 60% случаев, это вызывается специфической флорой.
В нашем кожно-венерологическом диспансере опытные врачи возьмут мазок из влагалища на ИППП.
Это можно сделать в течение всего рабочего дня КВД.
Никакая подготовка не требуется, желательно не начинать употребление антибиотиков без проведения комплексного обследования.
По результатам диагностики врачи-специалисты диспансера назначат качественное лечение для полного устранения возбудителя.
Дополнительно может понадобиться исследование крови на антитела к специфическим возбудителям.
Это помогает установить остроту процесса и степень активности воспаления.
Исследование крови проводится после назначения врачом диспансера.
УЗИ малого таза позволяет уточнить степень поражения различных органов женской мочеполовой системы инфекционными возбудителями.
Это влияет на интенсивность терапии.
Так как при больших зонах воспаления необходимо полноценное лечение с парентеральным введением лекарственных препаратов.
Таким образом, если анализ мазка показал воспаление, это всегда тревожный симптом, требующий дополнительной диагностики и лечения.
Наиболее эффективно позволит установить диагноз ПЦР анализы на ИППП.
Методика широко применяется в современной медицине с отличным результатом.
Исследование проводится опытными специалистами в независимой клинической лаборатории на современном оборудовании с использованием высококачественных реактивов.
После проведения обследования можно сразу проконсультироваться с врачом по вопросам тактики лечения.
Если мазок показал воспаление, обращайтесь в наш медицинский центр.
источник
Тонкая система равновесия в половой сфере женщины может давать сбой при наличии воспалительного процесса, вызванного воздействием разнообразных возбудителей.
Показателем наличия заболевания становится повышение уровня лейкоцитов в пробе. Обнаружение превышения числа белых телец становится основанием для проведения углубленного исследования с целью выявления источника заболевания и назначения целенаправленного лечения.
Мазок на флору — эффективная диагностика оценки характера воспаления мочеполового канала
Наличие лейкоцитов в мазке не всегда означает острое воспаление. Процесс инфицирования мог состояться давно, но ярко проявился при снижении иммунитета, например, при простуде или после наступления беременности.
Обычно мазок берется у женщины при каждом посещении гинеколога, как при плановом осмотре, так и в случае наличия жалоб на непонятные выделения, появление сухости, жжения, зуда, раздражения и болей при половом контакте.
В некоторых случаях инфекции не проявляют себя внешними проявлениями и их можно обнаружить лишь при проверке мазка.
Примером такого «скрытного» заболевания является хламидиоз, протекающий бессимптомно и обнаруживаемый часто совершенно случайно. Основанием для назначения мазка, кроме наличия жалоб, является обнаружение при другом типе обследования оснований для подозрения на наличие неблагополучия в половой сфере женщины, а также беременность. Мазок на флору выдает много показателей, он демонстрирует не только количество белых телец, но и возможное инфицирование различными микроорганизмами, а также указывает на состояние гормонального статуса женщины.
Проведение анализа заключается во взятии мазка из разных мест — уретры, влагалища и шейки матки, в некоторых случаях — из прямой кишки и ротоглотки.
Его берут при помощи специального одноразового шпателя, а пробы по отдельности наносят на специальные стекла. Затем пробы отмечаются, для того, чтобы точно знать, из какой зоны отбирался материал для анализа.
Готовые стекла отправляются на микроскопическое исследование, которое выполняется опытным лаборантом. Он подсчитывает количество лейкоцитов, а также выявляет возможное наличие патогенной микрофлоры.
Мазок — это достаточно простая и быстрая проба, которая может довольно точно определить наличие или отсутствие воспалительного процесса и указать на имеющийся источник инфекции.
При проведении анализа выполняется проверка на наличие следующих показателей:
Если выполнен мазок на флору, а лейкоциты повышены, то это означает, что специалист насчитал в пробе из шейки матки больше 15 клеток в поле зрения, 5 — в соскобе с уретры, и 10 — из влагалища. Обычно это является свидетельством воспалительного процесса в половых органах женщины, причем чем выше показатели пробы, тем интенсивнее воспаление.
Повышение уровня лейкоцитов в мазке свидетельствует о возможные заболеваниях
Основная причина показателей, существенно превышающих норму, это наличие воспалительного процесса в зоне мочеполовых органов.
Заболеваний, которые вызывают такие симптомы, может быть несколько:
- ИППП
- Дисбактериоз влагалища и/или кишечника
- Кольпит — воспалительный процесс, развивающийся в слизистой оболочке влагалища
- Цевицит — воспаление, локализованное в канале шейки матки
- Эндометрит — воспаление слизистой оболочки матки
- Аднексит — воспаление яичников, фаллопиевых труб
- Уретрит — процесс, затронувший мочеиспускательный канал
- Онкологические поражения мочеполовых органов
Если мазок на флору показывает, что лейкоциты повышены, а цифры очень велики, это повод бить тревогу и немедленно обращаться за проведением углубленного исследования и назначения нужного лечения.
Полезное видео — Мазок из цервикального канали у женщин.
При любом обращении к гинекологу специалист берет мазок со слизистой влагалища, уретры и шейки матки на исследование.
Анализ проводится в течение суток, и уже на следующий день имеются результаты обследования.
Если они в норме, то есть микрофлора женской половой системы не страдает, значит, беспокоиться нет повода.
Но как поступить женщине, если мазок на флору показал воспаление?
В каких ситуациях появляется воспаление?
Многие болезненные процессы мочеполовой системы у женщин способны вызвать патологические воспалительные изменения в анализе мазка.
В подобных случаях выявляется повышенное содержание лейкоцитов по результатам обследования.
Это может свидетельствовать о следующих патологических процессах:
- вагинит – воспаление влагалища;
- цервицит – страдает шейка матки;
- уретрит, цистит – воспаление в мочевой системе;
- эндометрит – патология матки;
- вульвит – воспалительные изменения в наружных половых органах.
Чаще всего, если мазок показал воспаление, в женской половой сфере персистирует инфекция.
- I.неспецифическая флора (стрептококки, стафилококки, кишечная палочка)
- II.специфическая флора (хламидии, микоплазмы, уреаплазмы, гарднереллы, трихомонады, гонококки)
В большинстве случаев инфекция попадает в женскую половую систему посредством сексуальных контактов.
Это означает, что нужно обратиться в кожно-венерологический диспансер к грамотному специалисту.
Врач поможет скоординировать дальнейшее обследование.
Выявит точную причину и назначит лечение с целью скорейшего выздоровления.
В женской микрофлоре влагалища содержатся микроорганизмы, в частности вирусы, бактерии, грибки и прочие патогенны, наличие которых в пределах нормы никак не отражается на здоровье в целом. Чтобы определить, не превышает, ли их количество допустимых пределов берут анализ мазка, воспаление устанавливается при повышении в пробе уровня лейкоцитов. Затем по необходимости назначаются дополнительные анализы для определения причины активности лейкоцитов.
Половая система женщин – это тонкая система, в которой при развитии воспаления могут происходить серьезные сбои. Мазок на микрофлору проводиться для определения таких показателей: уровня лейкоцитов, наличие плоского эпителия, трихомонады, гонококков и так далее.
Если при проведении мазка было установлено повышение лейкоцитов, то в основном это считается показателем имеющегося воспаления в половых органах. При этом интенсивность воспалительного процесса определяется тем, насколько превышена норма. Не во всех случаях лейкоциты в мазке говорят об острой форме воспаления. Инфекция может развиваться бессимптомно, проявляя признаки только при ослаблении иммунитета.
Мазок на анализ берется при каждом осмотре у гинеколога, даже плановом посещении. Если имеются жалобы на появление сухости, зуда, жжения и так далее также назначают мазок.
В мазке определяется высокий уровень лейкоцитов, если имеются следующие заболевания:
- воспаление эндометрия;
- воспаления маточной шейки;
- уретрита, кольпита, вагиноза;
- злокачественных новообразований;
- инфекций, которые передаются при половом контакте.
Бывают случаи, когда анализ определяет увеличение количества лейкоцитов не при воспалении, а в результате воздействия сильного стресса. Как правило, по завершении напряженного периода, содержание белых телец крови в мазке снова становиться нормальным. Тем не менее, если женщина подвергается хроническому стрессу, то показатель лейкоцитов может, наоборот, понизиться. Это обусловлено истощением, одним из этапов реакции организма на стресс.
Воспаление мочеполовой сферы в основном проявляется интенсивно. Возникают болевые ощущения разной степени, выделения, которые отличаются по цвету, запаху от обычных ежедневных выделений. Воспаление также часто сопровождается дискомфортным состоянием, зудом, отечностью, краснотой. Некоторые инфекции не проявляются никакой симптоматикой, и своевременно их выявить поможет только сданный мазок. Поэтому рекомендуется регулярно посещать гинеколога для сдачи анализа на флору.
При повышении лейкоцитов врач должен назначить пациентке дополнительное обследование, чтобы на основе его результатов определить направление лечения.
Повышение лейкоцитов может указывать на воспаление эндометрия – эндометрит. Такое заболевание в основном возникает в результате попадания в половую систему определенных бактерий. Лечение при таком воспалении включает прием антибиотиков. При осложнениях и запущенных формах болезни пациентке требуется госпитализация.
Такое заболевание также носит инфекционный характер и требует курса лечения антибиотическими препаратами. Как правило, назначается метронидазол. Но возможно и использование других антибиотиков для употребления внутрь или мазями. Если развитие кольпита произошло в результате грибковой инфекции, то лечение включает применение специальных мазей против грибка. В стандартных случаях, лечебный курс не длится более недели.
Это болезненное состояние также возникает при попадании инфекции на слизистую оболчку канала шейки матки. Вызвать развитие цервицита могут трихомонады, хламидии. Лечение при воспалении тоже включает прием антибиотиков – офлоксацина, азитромицина, метронидозола и других. Полностью излечить это заболевание сложно, но снять проявления доставляющие дискомфорт можно достаточно быстро. Если обострения инфекции тревожит пациентку очень часто, то ей следует сдать анализы и назначить курс для укрепления иммунитета.
Показатель лейкоцитов может повышаться в мазке, если отсутствует какая-либо симптоматика при наличии вагиноза. Это заболевание встречается довольно часто и характеризуется интенсивным размножением во влагалище бактерий. Если вагиноз никак себя не проявляет, то в лечение нет необходимости, заболевание проходит самостоятельно и следующий мазок покажет нормальный уровень лейкоцитов.
Но при четких проявлениях симптомов вагиноза, допустим, в период вынашивания ребенка, следует пройти курс лечения антибиотиками. Также антимикробная терапия требуется, если женщине предстоит вскоре какая-либо гинекологическая операция. Своевременное лечение в данных случаях надо провести, чтобы исключить распространение инфекции на органы малого таза, половой системы.
Иногда определить наличие инфекции в мочеполовой системе поможет только анализ на флору. Так как некоторые болезни могут длительное время протекать никак себя не проявляя. К таким скрытым заболеваниям относится хламидиоз, выявление которого чаще всего происходит случайно, при плановом осмотре.
Мазок также назначается как способ диагностики при наличии жалоб, выраженных симптомов (зуда, раздражения и так далее), во время беременности. Анализ на микрофлору определяет многие показатели, с его помощью можно установить не только содержание белых телец крови, но и наличие инфекций различного типа, а также определить есть ли сбои в гормональном фоне женщины.
Стоит отметить, что отклонение от нормы содержания лейкоцитов может быть вызвано разными причинами. Чтобы поставить точный диагноз врач должен провести ряд дополнительных мероприятий и установить точную причину для назначения грамотного лечения.
31 августа 2015 в 03:08
Показателем острого или хронического (вялотекущего) воспалительного процесса половых органов являются повышенные лейкоциты в мазке у женщины. Причины воспаления весьма разнообразны, но число лейкоцитов в мазке тем больше (до 100>), чем сильнее воспаление.
Мазок из влагалища – обязательный тест, который должен проводиться каждой женщине при гинекологическом осмотре.
Иногда, для большей информативности мазки берутся: — со слизистой влагалища V; — со слизистой канала шейки матки C; — со слизистой уретры U (мочеиспускательного канала).
Физиологическими причинами повышения лейкоцитов в мазке могут быть: — беременность; — период перед менструацией (несколько дней перед началом месячных). Незначительное повышение «спокойных» (с неразрушенными ядрами, без признаков фагоцитоза) лейкоцитов (до 35 – 40) в это время считается нормой.
Причиной повышения лейкоцитов в мазке у женщин могут быть инфекции, передающиеся половым путём (ИППП):
- Бактериальные инфекции (их возбудители):
— Гонорея (гонококки). — Сифилис (бледная спирохета= трипонема паллидум). — Хламидиоз (хламидия трохоматис). — Урогенитальный микоплазмоз (микоплазма, уреаплазма уреалитикум). — Туберкулёз женских половых органов (туберкулёзная палочка Коха). Встречается у 18 – 25% женщин с хроническими воспалительными заболеваниями.
— Паховая гранулёма (клебсиелла).
— Трихомониаз (трихомонада). Среди женщин, ведущих активную половую жизнь, заболеваемость достигает 60 – 70%.
— ВИЧ. — Генитальный герпес ВПГ-2.
— Кандидоз (молочница). — Актиномицеты.
Лечение воспалений половой сферы проводит врач. Фармпрепараты — антибиотики, пртивовирусные, антипаразитарные средства, их дозировка и схема приёма определяется индивидуально в зависимости от возбудителя инфекции и общего состояния здоровья пациентки. Самолечение приводит к хронизации воспалительного процесса и фатальным последствиям.
Воспаления, приводящие к повышению лейкоцитов в мазке у женщин, бывают и по причинам, не связанным с ИППП (этих инфекций нет).
Микрофлора влагалища здоровой женщины на 70-98% состоит из лактобацилл (палочек Дедерлейна) и на 3-5% из других бактерий.
- Дисбактериоз влагалища (бактериальный вагиноз).
Воспалительные явления во влагалище по причине дисбактериоза достигают 60%. Воспаление происходит из-за массового размножения условно-патогенной флоры: гарднерелл, стрепто-и стафилококков, кишечной палочки, грибков и др. Причины дисбиоза влагалища:
— нарушение или изменение гормонального статуса женщины (период полового созревания, беременность, выкидыш, климакс, эндокринные болезни);
— нарушение местного иммунитета; — глубокое подмывание, самолечение антибиотиками, частые спринцевания и т.п.; — лучевая, химиотерапия; — стресс, переутомление; — оральный секс; — деформация входа во влагалище (из-за родов, абортов, хирургического вмешательства, анатомических особенностей); — инородные предметы во влагалище (тампоны и т.п.), — спермициды (противозачаточные мази, свечи); — частая смена половых партнёров;
Лечение дисбактериоза комплексное. Сначала проводится санация местной патогенной флоры, затем назначаются препараты, которые восстанавливают влагалищную микрофлору (Лактожиналь, Вагилак, Лактобактерин, Бифидумбактерин и т.д.). Одновременно ведётся лечение сопутствующих гинекологических и соматических болезней.
Местные аллергические реакции на: — вагинальные лекарственные формы или спринцевания (травы, самолечение); — лубриканты (интимные гели-смазки);
— сперму полового партнёра (редко).
Иногда причиной повышения лейкоцитов в мазке у женщин является системная аллергическая реакция.
- Раздражение половых органов по причинам:
— загрязнение (нарушение гигиены); — термическое воздействие (переохлаждение, перегревание); — механические повреждения, микротравмы (грубое, неудобное нижнее бельё (стринги), частый или грубый коитус и т.п.); — химическое раздражение (лекарственные препараты, самолечение);
— соматические заболевания (диабет, гепатит, болезни почек и мочевыводящих путей и др.)
Повышение лейкоцитов в мазке у женщины «без причины» – показание для проведения современного и точного обследования пациентки.
Зачастую хронические (начальные) стадии этих болезней протекают бессимптомно или с незначительной (стёртой, неспецифичной) симптоматикой.
- Кольпит (инфекционный, аллергический, дисгормональный и др.)-
воспаление слизистой оболочки влагалища.
воспаление слизистой канала шейки матки.
воспаление слизистой оболочки матки.
воспаление придатков матки (яичников и маточных труб).
- Онкология половых органов.
Повышенные лейкоциты в мазке у женщины не причина расстраиваться. Это основание для полного обследования и адекватного лечения. БУДЬТЕ ЗДОРОВЫ!
Нажмите «ЗВЕЗДОЧКУ» сверху 🙂
Лейкоциты (белые иммунные клетки крови) — это кровяные элементы иммунной системы. Их главной задачей является обеспечение защиты организма и борьба со всевозможными вредоносными микроорганизмами, бактериями, микробами и вирусами.
Они формируются в пространстве костного мозга и лимфатических узлах, но могут свободно передвигаться через стенки сосудов и перемещаются в места, где появляется потенциальная опасность. Проявляют антитоксическое и антимикробное действие.
Так почему в гинекологическом мазке у женщин может быть много лейкоцитов — основные причины и особенности лечения расскажем в нашей статье!
Процесс уничтожения лейкоцитами чужеродных и опасных элементов называют фагоцитозом. Они захватывают и поглощают «врагов», после чего погибают и сами.
Что такое лейкоциты в мазке у женщин? Основными их функциями являются:
- Выработка антител для борьбы с внешними и внутренними «врагами».
- Нормализация обменных процессов и снабжение тканей необходимыми ферментами и веществами.
- Очищение организма — ликвидация болезнетворных микроорганизмов и погибших клеток лейкоцитов.
Увеличение лейкоцитов в мазке у женщин является признаком наличия воспалительного процесса в организме.
Выяснить их уровень можно путем сдачи анализов:
- Мазок на флору;
- Анализ крови;
- Анализ мочи.
Женщинам чаще всего назначается сдача мазка на флору.
Такое исследование позволяет выявить заболевания мочевыделительной канала, почек или мочевого пузыря; дает возможность распознать наличие воспалительного процесса в урогенитальной области.
Материал для исследования берется:
- Со стенки влагалища;
- Со слизистой поверхности шейки матки;
- Со слизистой мочеиспускательного канала.
Нормальными показателя уровня иммунных клеток в мазке являются:
- Из влагалища — не более 10.
- Из мочеиспускательного канала — не более 5.
- Из маточной шейки — не более 15.
Таблица нормы лейкоцитов в мазке у женщин и другие показатели анализа:
Во время исследования необходимо учитывать некоторые особенности:
- Число белых кровяных клеток (лейкоцитов) увеличивается после полового контакта; повышенные показатели держатся в течение 24 часов после акта.
- Повышенный уровень наблюдается и во время установки внутриматочной противозачаточной спирали.
- Микротравмы стенок влагалища также способствуют увеличению показателей.
Основными причинами повышения количества лейкоцитов в мазке у женщин являются:
- Половые инфекции, передающиеся непосредственно во время половых актов (ИППП):
- Бактериальный вагиноз. Такое заболевание более известно как дисбактериоз влагалища. Возникает, когда увеличивается число патогенных микроорганизмов в вагинальной флоре. Предпосылками к развитию заболевания могут стать гормональные нарушения, снижения местного иммунитета или использование вагинальных свеч.
- Аллергическая реакция на гели и смазки для интимной гигиены или средства для спринцевания.
- Онкологические болезни репродуктивной системы.
Повышенное содержание белых иммунных клеток в мазке указывает на наличие следующих заболеваний:
- Кольпит — воспалительный процесс слизистых тканей влагалища.
- Цервицит – воспалительный процесс цервикального канала.
- Эндометрит – воспалительный процесс слизистой поверхности матки.
- Аднексит – воспалительный процесс яичников и маточных труб.
- Уретрит – воспалительный процесс мочеиспускательного канала.
- Дисбактериоз кишечника или влагалища.
- Онкология органов половой системы.
На заметку: Причиной повышенного уровня лейкоцитов в мазке у женщин могут выступать длительные стрессовые ситуации или депрессия.
Признаками, указывающими на повышение уровня лейкоцитов и развитие воспалительного процесса мочевыделительной системы, являются:
- болезненный характер мочеиспускания;
- появление ложных позывов к мочеиспусканию;
- выделения необычной природы;
- резкий запах выделений из половых органов;
- ощущение жжения и зуда внутри половых органов;
- сбой цикла менструации;
- проблемы с зачатием малыша;
- неприятные ощущения при половом контакте.
Проявление таких симптомов — повод, чтобы сдать мазок на флору и проверить состояние организма.
Воспалительный процесс может протекать без ярко выраженной симптоматики, поэтому важно прислушиваться к малейшим отклонениям.
Во время беременности мазок на флору сдается в обязательном порядке, как при становлении на учет, так и до родов.
Показателями в пределах допустимой нормы являются: 10 — 20 единиц в поле наблюдения. А повышенное количество указывает на развитие воспаления.
Часто именно во время беременности обостряются многие заболевания, которые никак не проявляли своего присутствия до зачатия.
Происходит изменение гормонального фона, снижается иммунная защита и часто у беременных возникает молочница или кандидоз. При выявлении повышенного уровня белых кровяных клеток необходимо пройти дальнейшее обследование для установления точной причины воспалительного или инфекционного процесса.
Причинами повышенных лейкоцитов в мазке у женщин могут оказаться:
- Заболевания, предающиеся половым путем (уреаплазмоз, сифилис, гонорея и другие).
- Молочница.
- Вагиноз.
- Кольпит.
Любой воспалительный или инфекционный процесс представляет серьезную опасность во время вынашивания ребенка, поэтому в обязательном порядке необходимо провести лечение.
Врачами часто назначаются препарат для укрепления местного иммунитета:
Для лечения вагиноза прописывают:
- Бифидумбактерин
- Лактовит
- Лактофильтрум.
Лейкоциты мгновенно реагируют на малейшие отклонения или изменения в работе организма. Поэтому часто их уровень повышается по физиологическим причинам. К числу таковых относится и послеродовой период.
Во время родов женщина теряет много крови.
Для предотвращения осложнений иммунные белые клетки заблаговременно подготавливаются к такой ситуации и скапливаются в большом количестве в области матки.
Именно с этим связано увеличение числа их показателей в мазке после родов.
Их количество увеличивается во время начала родоразрешения и в восстановительный период. Показатели нормализуются через 4-5 дней после родов.
Если повышенный уровень иммунных клеток держится больше 5 дней и имеет серьезные отклонения от нормы, это указывает на развитие осложнений после родов и наличие воспаления в полости матки, почек или мочевыделительной системы.
В таких случаях необходимо незамедлительно обратиться к врачу.
Хроническое и частое повышение уровня лейкоцитов в организме может привести к серьезным осложнениям. К числу возможных рисков относятся:
- Наступление бесплодия.
- Внематочная беременность.
- Появление эрозии.
- Проявление мастопатии.
- Отклонения в работе мочевого пузыря или почек.
- Нарушение работы яичников.
- Образование спаек и миом.
При выявлении повышенного уровня лейкоцитов в мазке необходимо обязательно обратиться к квалифицированному врачу:
- Гинекологу
- Дерматовенерологу
- Инфекционисту.
Врач выбирает способ лечения, основываясь на лабораторных исследованиях. Для установления точного диагноза назначается дополнительная диагностика.
Чаще всего назначаются следующие виды диагностических процедур:
- Посев на флору
- Мазок на флору
- ИФА (иммуноферментный анализ)
- Анализ на антитела в крови
- Биопсия
- ПЦР (полимеразная цепная реакция)
- ОАК (общий анализ крови)
- ОАМ (общий анализ мочи)
- УЗИ брюшной полости.
Как уже отмечалось, повышение количества белых иммунных клеток может произойти вследствие воспалительного или инфекционного заболевания. Лечение, проводимое при наличии воспалений или инфекций, имеет разноплановый характер.
Лечение воспалительного процесса проводится по следующей схеме:
- Применение антисептических средств. Проводится регулярное промывание влагалища антисептиками «Мирамистином», «Хлоргексидином», «Калия перманганатом».
- Используются антибактериальные препараты. Чаще всего назначаются «Генферон», «Пимафуцин», «Тержинан», «Виферон».
- Для лечения кандидоза применяют «Флуконазол» и «Флюкостат».
Лечение инфекционного процесса проводится по следующей схеме:
- Внутривенное применение антибактериальных средств: «Орнидазол», «Метронидазол» и «Ципринол».
- Назначение препаратов для профилактики дисбактериоза влагалища: «Бифидумбактерин», «Лактовит» и «Лактофильтрум».
На заметку: Категорически запрещено заниматься самолечением, используя антибактериальные средства. Они назначаются только грамотным врачом, учитывая тяжесть заболевания и состояние организма больного.
Народные методы предполагают использование домашних отваров трав для спринцевания и приема внутрь. Их можно приготовить по следующим рецептам:
- Залить одну десертную ложку сухой травы ромашки (можно заменить крапивой, календулой, зверобоем) стаканам кипяченой воды. Довести на слабом огне до кипения, снять с огня и настаивать полчаса. Процедить. Использовать для спринцевания влагалища.
- Можно проводить спринцевание содой. Для приготовления раствора используется половина маленькой ложки пищевой соды. Ее разводят стаканом теплом воды.
- Полезен и отвар зверобоя для приема внутрь. Одну десертную ложку травы зверобоя заливают стаканом воды и кипятят четверть часа. Процеживают и принимают трижды в течение дня по 1/4 стакана.
Во время лечения воспалительного процесса в области малого таза необходимо соблюдать осторожность.
- Запрещено использовать антибиотики без назначения врача.
- Нельзя использовать антибактериальные препараты во время беременности.
- Нельзя лечить инфекционный процесс противовоспалительными препаратами.
- Запрещено подмываться холодной водой.
- Следует заменить тампоны обычными прокладками.
- Запрещено использовать средства для спринцевания на спиртовой основе.
- Нельзя допускать переохлаждения организма.
Узнайте больше об анализах в гинекологии: расшифровка мазка на флору у женщин, норма содержания лейкоцитов и по каким причинам возможно повышенное их содержание, расскажет специалист в этом видео:
Повышенный уровень лейкоцитов в мазке – повод, чтобы всерьез заняться лечением. Такой показатель является признаком неполадок в работе внутренних органов и систем и указывает на развитие инфекции или воспаления.
Самолечением заниматься запрещено. При обнаружении любых отклонений в результатах анализа следует обратиться за помощью опытного врача.
Нравится статья? Оцени и поделись с друзьями в соцсетях!
источник