Воспаление мочеиспускательного канала в урологии называется уретрит. Анализы при этом заболевании сдают с несколькими целями:
- подтверждение диагноза;
- дифференциальная диагностика с другими патологиями, которые дают схожие симптомы;
- определение причины уретрита, так как она влияет на выбор лечебной тактики;
- в случае инфекционного уретрита – определение возбудителя заболевания;
- оценка чувствительности микробов к антибиотикам для подбора максимально эффективной терапии.
Поговорим о том, какие анализы при уретрите нужно сдать.
- Общий анализ мочи при уретрите
- Двухстаканная проба мочи при уретрите
- Моча по Нечипоренко при уретрите
- Мазок из уретры при уретрите
- Посев мазка из уретры
- Анализы на половые инфекции при уретрите
- Интерпретация результатов анализов на уретрит
- Как подготовиться к анализам
- Анализы при уретрите после лечения
- Какой врач лечит уретрит у женщин
Начинается диагностика у женщин и мужчин часто с общеклинических исследований. Сдается в числе прочего общий анализ мочи. В нем обнаруживаются признаки воспаления. Это лейкоциты – белые кровяные тельца, отвечающие за иммунные реакции. Но данное исследование является лишь ориентировочным. Оно говорит о том, что в мочеполовой системе есть воспаление. Но не сообщает врачу, где именно локализуется патология. Потому что моча на пути движения проходит через множество органов. Где именно она «подхватила» эти лейкоциты, не известно. Ведь эти клетки могли попасть в мочу не только из уретры. Это могут быть почки, мочеточники, простата, мочевой пузырь. Поэтому нужны требуется дальнейшая диагностика для определения локализации патологии.

Если в первом обнаруживается гной, скорее всего, патология локализуется в уретре или простате. Потому что первая порция вымывает гной из мочеиспускательного канала. Он там может быть, если:
- гной образовался непосредственно в уретре;
- гной попал в уретру из предстательной железы и накопился в ней.
Но если первая порция прозрачная, а вторая – мутная (с лейкоцитами), это говорит о том, что воспалены почки или мочевой пузырь. Более точную информацию дает трехстаканная проба. Больной выпускает первую струю мочи в первый сосуд, далее – основную часть мочи во второй, и остаток – в третий.
При уретрите гной будет только в первом стакане. При цистите – только в третьем. При пиелонефрите – во всех порциях равномерно.
Иногда при подозрении на уретрит назначается анализ мочи по Нечипоренко. Он предполагает подсчет количества лейкоцитов и эритроцитов в утренней порции мочи.
В норме лейкоцитов не должно быть более 4х10 6 клеток на литр. Норма эритроцитов вдвое меньше – 2х10 6 клеток на литр.
При спорных результатах возможно повторение анализа по Нечипоренко после провокационного теста. Вводится пирогенал или преднизолон. После этого воспалительный процесс активизируется и в моче определяется большое количество лейкоцитов.

Мазок берут из уретры. Он фиксируется на стекле и окрашивается. Затем врач изучает биоматериал. В нем могут быть выявлены различные патологические изменения. Самое главное из них, это повышенный уровень лейкоцитов. В норме их должно быть не больше 5 в поле зрения. Есть и другие показатели. В мазке не должно быть больше 10 эпителиальных клеток.
Количество слизи – умеренное. Допускается наличие единичных кокков. Потому что в дистальном отделе мужской уретры обитают микроорганизмы. Только проксимальный отдел должен быть стерильным. Но наличие большого количества бактерий часто говорит в пользу неспецифического уретрита. Также в ходе микроскопии могут быть обнаружены возбудители венерологических инфекций.
Врач способен увидеть гонококки, трихомонады и кандиды. Чаще всего уретрит является именно инфекционным. Очень редко он бывает вызван аллергическими реакциями, травмами, ожогами, облучением или аллергией. Но такие случаи тоже иногда происходят, и врач это учитывает в процессе проведения диагностики.
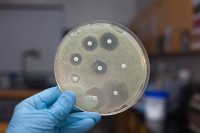
Посев при уретрите – одно из наиболее информативных исследований. Оно позволяет установить этиологию заболевания.

На питательной среде могут вырасти:
- грамотрицательные палочки;
- энтеробактерии;
- коринебактерии;
- гемофилы;
- стрептококки;
- стафилококки;
- дрожжи.
Результат исследования дается количественный. Он оценивается в колониеобразующих единицах.
Основные показатели анализа при уретрите следующие:
- указание факта роста колоний на питательной среде;
- указание вида микроорганизма или нескольких микроорганизмов;
- указание их количества в КОЕ.
В случае, если какой-то микроорганизм обнаружен в количестве, превышающем 10 4 КОЕ/тампон, проводится определение его чувствительности к антибиотикам.
Врач получает данные антибиотикограммы. В столбик указываются различные антибиотики. В таблице отмечается уровень восприимчивости к нему выделенных бактерий. Патогены могут быть к определенному препарату чувствительными, малочувствительными или резистентными.
Посев также врач может взять на:
- дрожжеподобные грибы (кандидоз);
- хламидиоз;
- уреаплазмы;
- микоплазмоз;
- гонорею;
- трихомонады.
Это возбудители венерических инфекций. Они тоже растут на питательных средах. Но для их выявления нужны отдельные анализы.
По этиологическому фактору все инфекционные уретриты делятся на три группы:
- гонококковые;
- негонококковые;
- неспецифические.
Первая группа возникает в результате заражение гонореей. Это одно из распространенных венерологических заболеваний. Оно практически всегда приводит к воспалению уретры. Особенно бурно патология протекает у мужчин. У них обычно выделяется большое количество гноя.
Часто гонорею можно заподозрить по одним только симптомам. Но для подтверждения в любом случае требуется лабораторная диагностика.
Гонококков можно обнаружить даже при микроскопии мазка. Особенно у мужчин, на фоне обильных выделений из уретры. Но не всегда они выявляются. Их отсутствие в мазке не значит, что гонококков нет. Это всего лишь означает, что нужны более точные диагностические тесты. Поэтому в таких случаях проводится ПЦР, реже – бак посев.
В отдельную форму выделяют постгонококковые уретриты. Их вызывают в основном микоплазмы и уреаплазмы. Эти микроорганизмы часто присутствуют у людей, которые ведут активную половую жизнь.
Микоплазмы и уреаплазмы не всегда сразу после инфицирования вызывают уретрит. Они могут длительное время не вызывать воспаление. Но на фоне других ИППП, в том числе гонореи, эти инфекции активизируются. Как результат, после излечения патологии воспаление не прекращается.
Реже используется бактериологический посев. Он может потребоваться в случае неэффективности терапии, для оценки чувствительности к антибиотикам.
К числу негонококковых уретритов относятся другие воспалительные процессы уретры, которые вызваны специфической флорой. Это могут быть:
- хламидии;
- уреаплазмы и микоплазмы;
- трихомонады;
- герпес.
Трихомонады могут быть обнаружены при микроскопии мазка.
Остальные микроорганизмы не выявляются таким способом. Поэтому основным методом диагностики остается ПЦР. Этот метод позволяет обнаружить ДНК бактерии, вируса или простейшего в исследуемом материале.
При выявлении патогена в мазке из уретры устанавливается диагноз и назначается лечение. Кроме того, все перечисленные патологии за исключением герпеса могут быть диагностированы в ходе культуральной диагностики.
Материал сеют на питательную среду и наблюдают за ростом колоний. Ещё одна группа уретритов – неспецифические. Это воспаления мочеиспускательного канала, которые вызваны условно-патогенной флорой. Не всегда её идентифицируют. Иногда лечение назначают эмпирически, без уточняющих анализов. Если же они требуются, проводится бак посев. Он позволяет выявить возбудителей неспецифического уретрита. О том, что тот или иной микроорганизм мог вызывать воспаление, говорит увеличение его популяции. В этом случае он определяется в количестве более 10 4 КОЕ.
Анализы на уретрит должен расшифровывать врач. Потому что они интерпретируются в комплексе.
Изначально сдается мазок. Он показывает, есть ли воспаление. Об этом доктор судит по наличию лейкоцитов. Также мазок позволяет во многих случаях обнаружить трихомониаз, кандидоз или гонорею.
Выявление по крайней мере одной клетки патогена становится поводом для выставления диагноза. На следующем этапе сдают ПЦР.
Результаты бывают качественными или количественными. Обычно проводятся качественные исследования. Они дают ответ, присутствует ли возбудитель в мочеиспускательном канале.
Количественные диагностические тесты требуются при:
Все эти микробы могут обитать в уретре, не вызывая воспаление. Поэтому только увеличение их популяции говорит в пользу вызванных этими бактериями и грибами заболеваний.
Большинство анализов на уретрит сдаются утром. До этого нельзя лечиться антибиотиками. Потому что увеличивается вероятность ложноотрицательных результатов диагностических тестов.
Лечение назначается только после завершения диагностики уретрита. За 2 суток до исследования нельзя заниматься сексом, а также использовать любые противомикробные средства местного действия.

Исключение составляют случаи, когда имеет место обильное отделяемое из мочеиспускательного канала. Тогда анализ можно сдать даже через 20-30 минут после последнего мочеиспускания.
Женщинами обычно одновременно сдаются мазки из влагалища. Потому что у них инфекции могут распространяться на репродуктивные органы и вызывать вагинит. Поэтому для женщин есть дополнительные подготовительные рекомендации. Им нельзя в течение 2 дней до диагностики:
- использовать спермициды;
- пользоваться тампонами;
- проводить спринцевания.
Запрещены любые диагностические или терапевтические процедуры, при которых инструмент проникает в половые пути. Нельзя использовать влагалищные таблетки или свечи. Только тогда можно рассчитывать на максимально точные результаты диагностики уретрита.

Анализы являются обязательными в случае, если уретрит вызван возбудителем венерического заболевания.
Контрольные лабораторные тесты могут назначаться в разные сроки. В основном их делают через 2 недели после отмены антибиотиков.
При гонококковой инфекции возможен дополнительный контроль на 2 день после отмены препаратов. При микоплазмозе или уреаплазмозе контрольные анализы могут сдаваться через 4 недели после лечения. В основном контроль проводится при помощи ПЦР. Иногда назначается бактериологическое исследование.
Уретрит как у женщин, так у мужчин может лечить врач-уролог. Кроме того, этим нередко занимается венеролог. Потому что заболевание часто вызвано венерологическими инфекциями.
У женщин патологию может лечить гинеколог. В том числе если она вызвана специфической микрофлорой. Все эти специалисты ведут прием в нашей клинике. У нас вы можете пройти диагностику и лечение уретрита.
При подозрении на уретрит обращайтесь к автору этой статьи – урологу, венерологу в Москве с многолетним опытом работы.
- ВИЧ
- Гарднереллез
- Кондиломатоз
- Молочница
- Сифилис
- Трихомониаз
- Баланопостит
- Герпес
- Гонорея
- Микоплазмоз
- Уреаплазмоз
- Уретрит
- Хламидиоз
- ЗППП
источник
Признаки развития воспалительного процесса в органах мочевыводящей системы могут возникать при различных патологиях. Поскольку терапия существенно отличается, очень важно корректно определить заболевание. Если этого не сделать, то в последующем терапия окажется не эффективной, а воспаление будет хроническим.
Диагностика уретрита может быть лабораторной и инструментальной. Рассмотрим более детально, какие методики являются самыми информативными, в чем заключается особенность подготовки пациента для получения правильных результатов. Что лучше сдавать, анализ мочи или делать уретроскопию.
О том, какие анализы на уретрит лучше всего сдавать, будет рассказано далее. Чтобы точно диагностировать это патологическое состояние, в урологической практике разработана эффективная схема обследования пациента, в которой внимание отводится каждому пункту обязательно.
Изначально проводится стандартный осмотр и сбор анамнеза. Во время беседы врач должен получить максимум информации от пациента. Обязательно необходимо рассказать специалисту, что именно беспокоит, когда возникли первые симптомы, был ли в недавнем времени незащищенный половой контакт с непроверенным партнером.
После этого проводится урологический осмотр или гинекологический. Врач выставляет визуальную оценку состояния мочеиспускательного канала, отмечает присутствие или отсутствие неестественных выделений (гной, слизь), их характер и консистенцию. Также осматривается область промежности и наружные половые органы на предмет покраснений, налета, сыпи.
Далее производится забор мазков из уретры. В последующем материал будет отправлен на микроскопическое и бактериоскопическое исследование. Если причиной патологии являются трихомонады, то при изучении мазка под микроскопом будет видно активное движение бактерий, при условии, что секрет получен в недавнее время.
Возможно проведение специфических исследований, среди которых уретроскопия или уретрография. В первом случае в мочеиспускательный канал вводят зонд, который визуализирует с камеры изображение на монитор, что позволяет оценить состояние слизистой оболочки. При уретрографии диагностика проводится с использованием рентгеноконтрастного вещества.
Традиционным является назначение общего анализа мочи, трехстаканной пробы, исследование крови путем биохимии, а также изучение биологических жидкостей методом полимеразной цепной реакции. Представительницам слабого пола могут проводить ультразвуковой скрининг органов малого таза, а мужчинам – мочевого пузыря, простаты и семенных пузырьков.
Анализ мочи при уретрите у женщин является одним из лабораторных методов подтверждения диагноза. Исследование биологического материала дает возможность диагностировать большое количество патологий. Как именно сдавать урину для исследования ее состава, расскажет ведущий специалист.
Основным методом исследования является посев мазка на питательную среду. Источник: prourinu.ru
Также выделяют и другие способы:
- Бактериоскопия – изучение показателей полученного материала при помощи микроскопа;
- Бактериология – выращивание бактерий на специальной среде, полученных из мазка;
- ПЦР – методика исследования крови или мочи, а также иных биологических жидкостей посредством полимеразной цепной реакции, с целью обнаружения в них определенных возбудителей;
- Общеклинические методы – изучение показателей крови или урины, которые помогут выявить воспалительный процесс, а также его степень выраженности.
Нужно отметить, что при уретрите анализ мочи назначается каждому пациенту. Если по его результатам врач не сможет точно установить диагноз, тогда проводятся дополнительные исследования, например, изучается состава секрета, продуцируемого уретрой.
Каждого представителя сильного пола интересует, как сдаются анализы при уретрите у мужчин. В медицине существуют определенные правила подготовки к исследованию. Их обязательно необходимо соблюдать, поскольку в противном случае данные могут оказаться неточными, что затруднит разработку терапии.
Какой-либо специфической подготовки не требуется. Секрет из мочеиспускательного канала берут в амбулаторных условиях. Однако несколько дней до анализа лучше придерживаться диетического питания, и не нужно забывать о регулярной гигиене половых органов. Процедуры лучше проводить теплой водой и без использования мыла.
Забор биологического материала проводится не ранее чем через 2 часа после того, как было проведено мочеиспускание. Времени может пройти и больше, если пациент не страдает от частых позывов к испражнению. Далее врач вводит в уретру эндобраш на глубину 2-4 см, затем вращает его несколько раз по часовой стрелке, и извлекает инструмент.
Забор мазка из уретры у мужчин. Источник: menquestions.ru
Также необходимо рассмотреть, как сдать анализ на уретрит женщине. После предыдущего мочеиспускания должно пройти минимум 60 минут. Биологический материал получают при помощи стерильного ватного тампона или небольшой кисточки, которая напоминает ершик. Дальнейшие действия аналогичны тем, что выполняются мужчинам.
В определенных клинических случаях, когда патологический процесс протекает в скрытой форме или является хроническим, выраженная симптоматика отсутствует. Соответственно, нет возможности получить отделяемый секрет при помощи кисточки.
Чтобы исследование было информативным, необходимо произвести соскоб слизистой оболочки мочеиспускательного канала. Для этих целей используется ложка Фолькмана. Во время процедуры пациенты чувствуют лишь незначительный дискомфорт, а боль отсутствует.
Проведенная по описанной схеме микроскопия полученного биологического материала является высокоинформативным методом исследования, поэтому с высокой долей точности позволяет подтвердить или опровергнуть наличие патологического процесса, а также определить вид возбудителя.
В зависимости от того насколько точно была проведена диагностика уретрита у мужчин и женщин, в последующем лечение может оказаться более или менее эффективным. Бактериологические исследования являются достаточно эффективными, поскольку дают возможность установить уровень чувствительности микробов к лекарствам.
Многие пациенты интересуются, какие анализы сдают на уретрит. Если человек пришел к врачу с жалобой на то, что у него проблемы с мочеиспусканием, например, оно участилось или сопровождается болью, обязательно будет назначен общий анализ мочи.
Также некоторые урологи рекомендуют сдать биологическую жидкость для исследования по Нечипоренко. Нередко после лабораторной диагностики определяется наличие в урине большого количества лейкоцитов или бактерий.
Для выявления воспаления назначают трехстаканную пробу мочи. Источник: etopochki.ru
В этом случае для подтверждения наличия воспаления будет назначена трехстаканная проба. Подобные анализы на уретрит у мужчин дают возможность определить, в какой именно части мочевыводящей системы локализуется воспаление. Помимо этого трехстаканная проба мочи позволяет точно понять, сколько содержится патогенных микроорганизмов 1 мл биологической жидкости, к какому виду они принадлежат, имеют ли чувствительность к лекарствам.
Такие анализы для уретрита особенно эффективны при подозрении на то, что заболевание было спровоцировано условно-патогенными микробами, которые принадлежат к виду стафилококков, стрептококков, протей или кишечной палочки. Как уже говорилось ранее, трехстаканная проба дает возможность точно определить место локализации воспаления.
При прогрессировании уретрита отклонения от нормы будут замечены в первой порции мочи, о наличии простатита и цистита говорят изменения во второй порции, если они есть в трех пробах, то это указывает на пиелонефрит или воспаление почек.
Если врачи затрудняются поставить диагноз и сказать точно, что прогрессирует уретрит у мужчины, анализы могут быть дополнены таким методом исследования как уретроскопия.
Во время процедуры специалист будет иметь возможность оценить характер повреждения слизистой оболочки. Нужно понимать, что манипуляции этого типа достаточно болезненные, поэтому для купирования неприятных ощущений используется анестезия местного типа, например, спрей или гель.
Какой анализ сдавать при уретрите, может определить только врач. Если для постановки диагноза назначена уретроскопия, то вовремя ее выполнения в отверстии мочеиспускательного канала врач будет вводить тонкий зонд, оснащенный видеокамерой.
Принцип выполнения уретроскопии у мужчины. Источник: kvd-moskva.ru
Благодаря такой особенности оборудование будет визуализировать на экран монитора изображение, которое позволит детально рассмотреть характер поражения слизистой оболочки уретры. Мужчинам такой вид диагностики также проводится для дифференциации заболевания с простатитом или воспалением семенных пузырьков.
Представленный метод исследования в равной степени может проводиться как пациентам слабого пола, так и сильного. В медицинской практике выделяют две разновидности уретроскопии (ирригационная и сухая). В первом случае для улучшения визуализации выполняют введения в мочевой пузырь физраствора, а во втором используют специальный газ.
Если врач предполагает у пациента прогрессирующей уретрит, какие анализы сдавать, будет определено в зависимости от клинического случая. Что касается уретроскопии, то она практически не имеет противопоказаний.
Для диагностики уретрита в современной медицине имеется множество различных методик, отличающихся по стоимости и принципу проведения. Благодаря этому специалисты могут выявить не только патологию на ранней стадии, но и если она протекает в скрытой или хронической форме. В последующем это помогает в определении тактики лечения.
источник
- Рядом с метро Кропоткинская
- Работаем каждый день с 9:00 до 20:00
- Стоимость консультации 900 рублей
При уретрите анализы позволяют определить причину заболевания.
А также дают возможность выяснить, не воспалены ли другие органы, располагающиеся рядом.
Некоторые люди полагают, что уретрит – это одно определенное заболевание.
Его можно определить по симптомам.
Затем сразу же стоит приступать к лечению.
По симптомам действительно можно констатировать факт наличия воспаления в уретре.
При этом не всегда понятно, откуда оно взялось, какие микроорганизмы вызвали уретрит, какие органы вовлечены в процесс.
Сам же термин подразумевает группу патологий, совершенно различную по происхождению и клиническому течению.
Он указывает лишь на топику поражения.
То есть, слово уретрит говорит нам о том, что воспалена именно уретра.
Для уточнения этого заболевания нужны анализы.
Цели диагностики:
- определение причины болезни;
- выявление осложнений;
- обнаружение сопутствующих болезней;
- установление предрасполагающих факторов.
Итоговой целью диагностики является подбор максимально эффективной схемы лечения.
Анализы при уретрите сдают следующие:
- отделяемое уретры;
- соскоб эпителиальных клеток мочеиспускательного канала;
- различные анализы мочи;
- исследование крови на антитела.
Кроме того, пациентам может быть назначена инструментальная диагностика, если в ней возникнет необходимость.
Перед тем как пойти к врачу, нужно подготовиться.
Давайте предположим, что на приеме вы будете сдавать такие анализы:
Возможно, потребуется УЗИ почек и мочевого пузыря или простаты.
Готовиться нужно следующим образом:
- не мыться 1 день;
- не мочиться 3 часа;
- не заниматься сексом 2 дня;
- не принимать антибиотики 2 недели;
- не пользоваться антисептиками 3 дня.
Если делается УЗИ органов мочевыделительной системы, следует приходить с умеренно наполненным мочевым пузырем.
Это вполне совпадает с рекомендацией не мочиться 3 часа до сдачи мазков.
Перед УЗИ простаты и органов мошонки нужно сходить в туалет «по большому», а ещё лучше – поставить клизму.
Потому что предстательную железу врач будет «смотреть» через прямую кишку.
Самая главная цель обследования пациента состоит в том, чтобы выяснить, почему он болен.
Зная причину, врач может устранить её.
Это приведет к выздоровлению.
Микроскопия
Бактериоскопическое исследования является базовым.
Суть его состоит в том, что у человека берут из уретры мазок.
Его окрашивают и изучают под микроскопом.
При таком исследовании можно много чего обнаружить, например:
- трихомонады;
- гонококки;
- дрожжи;
- неспецифическую бактериальную кокковую или палочковую микрофлору;
- повышенные лейкоциты, что подтверждает факт наличия воспаления.
Это только начальный этап диагностики.
Его проходят все без исключения пациенты.
В дальнейшем врач отталкивается от его результатов.
Он может назначить другие лабораторные тесты.
Возможные диагнозы, которые могут быть установлены после одной только микроскопии:
С высокой вероятностью гонококки при уретрите обнаруживаются у мужчин.
Особенно если у них отмечаются обильные гнойные выделения.
Потому что у них болезнь протекает легче.
Столь бурных проявлений уретрита нет.
Поэтому бактерии могут не попадать в поле зрения.
2. Трихомониаз.
Паразитирует трихомонада в основном во влагалище.
В уретре она тоже обитает.
Но там микроорганизм плохо себя чувствует.
Поэтому не вызывает столь бурных клинических симптомов, как при трихомонадном вагините.
Количество клеток возбудителя в уретре значительно меньше.
Поэтому в уретральных мазках трихомонада обнаруживается нечасто.
С высокой вероятностью обнаруживается, если уретрит сопровождается:
- баланопоститом – воспалением члена;
- вульвовагинитом – воспалением влагалища.
Если этих явлений нет, обнаружение кандиды в одной только уретре маловероятно.
Потому что эти грибки редко вызывают изолированный уретрит.
Таким образом, чаще всего в ходе микроскопии выявляется гонококк.
Для установления уретритов другой этиологии требуются дополнительные лабораторные исследования.
Из уретры берут клинический материал.
Его помещают на питательную среду.
Там при оптимальных для себя температурных условиях растут бактерии, простейшие или грибы.
Посев можно проводить на любую флору.
Не выявляются таким способом только вирусные инфекции и микоплазмоз, вызванный микоплазмой гениталиум.
Но всё же применяется это исследование нечасто.
Основные причины:
- высокая стоимость;
- длительность – при остром уретрите человек может излечиться раньше, чем будут получены результаты посева;
- низкая чувствительность при некоторых инфекциях (хламидиоз);
- большая зависимость результатов от соблюдения пациентом правил подготовки, а врачом – правил забора и транспортировки материала (для точных результатов посева нужны только живые бактерии).
А вот при подозрении на неспецифический уретрит бактериологическое исследование является довольно информативным.
Многие бактерии растут на одной питательной среде, поэтому посев не приходится проводить многократно.
Если вырастает флора, оценивается её количество и чувствительность к антибиотикам.
Считается, что весомый вклад в развитие уретрита могут внести те бактерии, количество которых выше 10 в 4 степени КОЕ.
Если их меньше, скорее всего, эта флора в данный момент не является причиной воспаления.
Одно из основных исследований, позволяющих идентифицировать любого микроорганизма, будь то:
Метод базируется на определении фрагмента ДНК, уникального для конкретного патогена.
Обычно исследование проводится одновременно на все часто встречающиеся ЗППП, которые способны вызывать уретрит.
- гонорея;
- хламидия;
- несколько видов кандид;
- трихомонада;
- герпес;
- папилломавирус;
- микоплазма;
- уреаплазма;
- гарднерелла.
При необходимости могут быть определены количественные показатели.
Преимущества диагностического теста:
- высокая точность;
- автоматизированное проведение (результаты не зависят от человеческого фактора);
- результаты на следующий день, а при необходимости даже через несколько часов;
- возможность выявить любые инфекции, которые не обнаруживаются другими способами;
- высокая чувствительность, позволяющая диагностировать заболевания даже на начальной стадии или протекающие в бессимптомной форме.
Анализ крови на антитела
Редко применяется для этиологической диагностики венерических болезней.
Принцип метода состоит в том, что определяется реакция иммунитета на попадание в организм возбудителя.
Наша иммунная система защищается от любых патогенов.
Она вырабатывает специфические антитела.
Они подходят только к определенному антигену, как ключ к замку.
К примеру, при заражении гонореей будут вырабатываться антитела именно к гонококку, но не к трихомонаде или хламидии.
Таким образом, определение в крови тех или иных иммуноглобулинов говорит о том, что человек сталкивался с этой инфекцией.
Но методика эта в большей мере уточняющая, чем подтверждающая.
Антитела вырабатываются не сразу, и могут быть не обнаружены при остром уретрите.
Нередко в крови выявляются иммуноглобулины, оставшиеся от перенесенного ранее заболевания.
Поэтому метод не слишком точен.
Но он позволяет оценить:
- на какой стадии пребывает инфекция;
- как давно произошло заражение;
- эффективно ли проходит лечение;
- прогрессирует ли заболевание.
Чтобы получить всю эту информацию, используется определение разных классов иммуноглобулинов.
При некоторых инфекциях определяются также иммуноглобулины слизистых оболочек IgA.
К тому же анализы проводятся в динамике.
При хроническом уретрите они позволяют понять, есть ли результат от лечения (количество антител уменьшается) или болезнь прогрессирует (концентрация иммуноглобулинов увеличивается).
Очень важно понимать, ограничен ли воспалительный процесс уретрой.
Ведь патология может распространяться на:
Патология распространяется восходящим путем.
Уретра соединена с другими органами мочевыделительной, а у мужчин – репродуктивной системы.
У пациентов женского пола воспаление канала часто сочетается с вагинитом.
Из влагалища инфекция может подняться выше, поразив цервикс, матку и придатки.
Самый простой способ предположить, нет ли инфекции в вышележащих отделах репродуктивной системы, состоит в том, чтобы проверить, в какой порции мочи есть воспалительные клетки, а в какой их нет.
При прохождении мочи она вначале проходит через уретру.
Дальше выходит та её порция, которая отражает состояние мочевого пузыря, простаты и почек.
Человек поочередно мочится в два сосуда.
Причем в первый он выпускает совсем немного мочи.
В другой – всю оставшуюся её часть.
Если только в первой есть лейкоциты, это говорит о том, что уретрит изолированный.
Другие мочевыделительные органы не поражены.
Если во второй порции тоже есть лейкоциты, у мужчин это может говорить о сопутствующем простатите.
У пациентов обоих полов – о цистите или пиелонефрите.
Двухстаканная проба мочи – лишь ориентировочный тест.
Его результаты, а также возникающие симптомы могут подвигнуть врача к тому, чтобы назначить пациенту инструментальную диагностику.
Методы применяются разные.
В основном используется УЗИ.
Реже применяются эндоскопические исследования (цистоскопия, гистероскопия).
В острую фазу заболевания они не используются.
На УЗИ у женщин оценивают состояние:
- матки и всех её слоёв;
- фаллопиевых труб, если исследование проводится с введением физраствора;
- яичников.
У мужчин смотрят простату и органы мошонки.
У обоих полов может проводиться УЗИ почек.
Нередко у пациентов с уретритом обнаруживаются признаки воспалительных процессов в чашечно-лоханочной системе.
А также могут быть обнаружены признаки мочекаменной болезни.
Она является предрасполагающим фактором для повторяющихся воспалительных процессов уретры, не связанных с половыми инфекциями.
При обследовании пациентов с уретритом могут применяться и другие лабораторные тесты.
Объем необходимых исследований определяется врачом индивидуально.
Это может быть:
- обследование на туберкулез, сифилис, ВИЧ или другие инфекции;
- рентген или КТ почек;
- анализ крови на аллергию;
- биохимический анализ крови для оценки функции почек;
- кровь на сахар и гликированный гемоглобин (сахарный диабет является одним из факторов риска уретрита);
- иммунограмма (воспаления мочеиспускательного канала рецидивируют у пациентов со слабым иммунитетом).
При уретрите диагностика бывает не только первичной.
Требуются также исследования, направленные на оценку эффективности лечения.
После завершения курса терапии врач должен убедиться, что:
- инфекция уничтожена;
- болезнь не вернется в ближайшее время;
- нет остаточных явлений, которые нужно лечить (фимоз, стриктуры уретры и т.д.).
Важнее всего установить этиологическую излеченность.
Врач проверяет, нет ли в уретре той инфекции, от которой человек лечился в течение последних дней или недель.
Анализы не берут сразу после окончания терапевтического курса.
Даже если бактерии не уничтожены полностью, то их в любом случае становится гораздо меньше.
Это затрудняет обнаружение патогенов.
К тому же, в ходе ПЦР могут выявляться погибшие микроорганизмы.
Ведь искомые фрагменты ДНК могут остаться неповрежденными.
Поэтому нужно выждать минимум 2 недели.
После этого сдаются контрольные анализы.
Контроль проводится такими методами:
- клиническое обследование (врачебный осмотр);
- микроскопическое исследование мазка;
- ПЦР или бактериологическое исследование.
На основании одной только клиники и микроскопии вывод об излеченности сделан быть не может, если речь идет о специфическом уретрите.
Потому что эти методы диагностики недостаточно чувствительны.
Они нередко дают отрицательные результаты при реально существующей инфекции.
При любых инфекциях, кроме вирусных ЗППП и хламидиоза, может применяться посев в качестве контроля.
При всех без исключения инфекционных заболеваниях уретры используют ПЦР.
Лабораторные исследования проводятся в нашей клинике.
Приходите к нам, если вы ощутили рези при мочеиспускании или заметили подозрительные выделения.
Опытный венеролог возьмет мазки.
Мы проверим вас на инфекции.
После установления возбудителя заболевания подберем лечение, которое поможет быстро решить проблему.
Не стоит заниматься самолечением или применять выжидательную тактику, авось «само пройдёт».
В случае половых инфекций само точно не пройдёт.
Лечиться нужно, и чем раньше вы придете к врачу, тем меньше риск осложнений и перехода болезни в хроническую форму.
И тем меньше людей вы заразите этой инфекцией.
Для сдачи анализов при уретрите обращайтесь к автору этой статьи – урологу, венерологу в Москве с многолетним опытом работы.
источник
| Найдено вопросов: 126 | Страницы: 1 2 3 4 5 6 7 8 9 10 11 > >> |
| Следующие 10 вопросов >> |
| Не могли бы Вы прокомментировать результат моего анализа? Все дело в том, что на протяжении долгого времени и, несмотря на пройденное лечение как у уролога, так и гинеколога, меня периодически беспокоит небольшое жжение во время мочеиспускания и при наполнении мочевого пузыря. Гормоны, анализ на дисбиоз кишечника, анализ крови общий и анализ мочи в норме. ИПП нет. На данный момент принимаю «Уро-ваксом». Исследование отделяемого мочеполовых органов. Nesseria gonorhoeae не обнаружены. Лейкоциты: влагалище 0-1 в п/зр, цервикальный канал 1-2 в п/зр, уретра нет. Мицелий и споры Candida не обнаружены. Эпителиальные клетки: влагалище 8-10 в п/зр, цервикальный канал 10-15 в п/зр, уретра 1-2 в п/зр. «Ключевые» клетки 0. Mobiluncus не обнаружен. Эритроциты нет. Leptotrichia не обнаружен. Trichomonas vaginalis не обнаружены. Микрофлора: палочки и коккобацилы в небольшом количестве. Исследование на микробоиценоз отделяемого цервикального канала: «Ключевые» клетки 0%. Слизь в большом количестве. Исследование на микробоиценоз отделяемого уретры: «Ключевые» клетки 0%. Слизь в небольшом количестве. Исследование на микробоиценоз отделяемого влагалища. Слизь в умеренном количестве. «Ключевые» клетки 0%. Лейкоциты и «ключевые» клетки: лейкоциты 1-2 в п/зр. Спасибо! Вы привели результаты мазка, они нормальные, но показатели обычного мазка большого отношения к Вашим проблемам не имеют. Скорее всего это связано с нарушением флоры влагалища и снижением иммунитета слизистых мочевого пузыря и уретры. Состояние иммунитета слизистых не покажет никакой анализ и никакое обследование, а нарушение флоры влагалища диагностируется по специальному посеву на микрофлору. |
| Я из Украины, у меня 3-й этап уретрита (когда антибиотики только ухудшают состояние и никакое лечение не помогает). Только у Вас в клинике мне могут помочь. Есть ли у Вас стационар, где можно было бы пройти полный курс лечения? Спасибо! Нет, стационара у нас нет, лечение проходит амбулаторно. Тем, кто приезжает ко мне из других городов и стран, приходится заботиться о жилье в Москве. Планировать свой визит стоит на 2 недели, за это время можно провести полный курс лечения. В данный момент ситуация складывается так, что я могу пригласить Вас только в мае с 11 по 23 числа, после этого меня не будет в России 3 месяца. Если у Вас получится приехать в этот период, буду рад помочь Вам. Средства и препараты для повышение потенции есть тут в аптеке. Большой выбор и отзывы пользователей помогут выбрать нужный препарат для себя. |
| У меня постоянное жжение в уретре в течение дня, проходит незначительно только ночью. Посоветуйте, пожалуйста, врача в Киеве, в Питер нет возможности приехать. Спасибо за ответ! Вы описываете симптомы уретрита, судя по всему зашедшего уже достаточно далеко. К сожалению, ни в Киеве, ни в Питере по этой проблеме мне некого рекомендовать. Я работаю в Москве, и за время моей работы ко мне приезжало лечиться немало пациенток с похожими проблемами как из Питера, так и из Киева. |
| Прочитала Вашу статью про уретриты у женщин. Болею чем-то подобным уже 5-й год. Принимала антибиотики, противогрибковые средства несколько раз, и совместно с мужем (на случай половых инфекций) один раз. Препараты для почек принимала. Все равно симптомы возвращаются уже без явных на то причин (переохлаждения, половой жизни, стрессов). В районной поликлинике, КВД и женской консультации была. Из стандартного набора анализов — только незначительное количество песка (камней в почках как таковых нет) и незначительное количество энтерококков во влагалище, тест на антибиотики отрицательный. Самолечение по схеме антибиотики, иммуностимуляторы, витамины уже было. Все перечисленные способы помогают, но максимум на 3-6 недель. Один раз после антибиотиков симптомов не было полгода. Последнее время казалось, что прием уролесана, канефрона снимает симптомы за 2-3 дня, но теперь уже не кажется. Посоветуйте, пожалуйста, какие действия предпринять? И куда (к кому) обратиться в Петербурге? По всем признакам основной причиной Вашего уретрита является снижение иммунитета слизистой мочеиспускательного канала. В таком случае необходимо специальное лечение, направленное на его восстановление, только оно дает хороший эффект. Насколько мне известно, такое лечение можно пройти только в нашей клинике, я не слышал, чтобы его проводили где-то еще. Поэтому могу лишь пригласить Вас приехать к нам на лечение. К сожалению самостоятельно с этой проблемой практически не справиться. |
| Можно ли говорить об уретрите, если анализ мочи в норме, и мазок показал нормальную микрофлору влагалища, а неприятные ощущения внизу мочевого пузыря присутствуют? При этом при мочеиспускании болей нет. Спасибо! Да, скорее всего можно. При уретрите общие анализы часто не показывают никаких изменений, и диагноз должен ставиться на основании симптомов. Чаще всего это означает, что заболевание развилось на фоне снижения иммунитета слизистой мочеиспускательного канала. И немного отвлекаясь, если для вас актуальна тема мужского здоровья, рекомендуем купить фужуньбао супер . Это мощный растительный препарат направленный на борьбу с различными сексуальными расстройствами у мужчин любого возраста. |
| В середине декабря появилось жжение после мочеиспускания, начала пить канефрон. Сходила к терапевту, мне назначили антибиотики, цистон, брусничный лист. Вместо цистона продолжала пить канефрон. Состояние не улучшилось, температура всё это время держалась до 37, 4, выше не поднималась. Посадили меня на больничный с ОРЗ и фарингитом. Выписали новые антибиотики. По анализам крови всё нормально, только низкий гемоглобин 100. Анализ мочи последний показал лейкоциты 1-2, слизь 2+. УЗИ почек хорошее. Сейчас тянет низ живота и при мочеиспускании бывает жжение вначале и после. Туалет посещаю через 2-3-4 часа. Ночью не хожу. Есть ноющая боль в пояснице, ближе к позвоночнику слева. Подскажите, пожалуйста, возможны ли в этой ситуации явления пиелонефрита, и стоит ли мне снова обратиться к врачу? У гинеколога анализы показали: флора смешанная, скудная, лейкоциты 5-6, эпителий 6-8, остальное не обнаружено. Посоветуйте, что мне делать в данной ситуации? Боюсь осложнений. Спасибо! Складывается впечатление, что речь идет о воспалительном процессе в мочевых и половых органах, протекающем на фоне сниженного иммунитета организма. Именно поэтому симптомы заболевания не проходят окончательно. В такой ситуации необходимо серьезно поработать над повышением общего и местного иммунитета, иначе она будет и продолжаться, и прогрессировать дальше. |
| У меня хронический уретрит. Живу в Киеве. Кого Вы могли бы посоветовать из лечащих врачей? К сожалению рекомендовать некого, могу лишь пригласить Вас приехать на лечение в нашу клинику. |
| Какие процедуры необходимы при лечении уретрита, если он вызван снижением иммунитета и нарушением микрофлоры влагалища? Все ли их нужно будет проводить в клинике, или есть возможность лечения по указанию врача на дому? Чаще всего в мои схемы лечения в подобной ситуации входит курс инстилляций мочевого пузыря и уретры и курс санаций влагалища. И то и другое необходимо проводить в клинике, дома эти процедуры не повторить ни самостоятельно, ни даже с чьей-то помощью. Обычный курс лечения занимает 2 недели, процедуры проводятся через день. Вы всё своё время проводите на работе, и у вас нет времени на прохождение курсов для получения медицинского сертификата специалиста, тогда вы можете просто купить медицинский сертификат специалиста и с этим сертификатом специалиста работать спокойно ещё 5 лет! |
| Прошла 2 курса комплексного лечения (вильпрафен, затем клацид по результатам бакпосева) уреаплазмы, но жжение во время мочеиспускания и воспаление влагалища после секса (барьерная контрацепция) все еще остаются. Значит ли это, что эффект от лечения не наступил? Обнаружили в октябре 2011 года. Возможно ли избавиться от этой напасти? Между уреаплазмой и описанными Вами симптомами скорее всего нет никакой связи. Вас беспокоят явления уретрита и кольпита, воспаление мочеиспускательного канала и влагалища. Причинами этих заболеваний чаще всего являются нарушение флоры влагалища и снижение иммунитета слизистых оболочек этих органов. Уреаплазма тоже принимает участие в нарушении флоры влагалища, но она сама почти никогда воспаления не вызывает. А применение антибиотиков только усугубляет ситуацию. Эффективным в таких случаях бывает только специальное лечение, направленное на повышение общего и местного иммунитета и восстановление микрофлоры. Такое лечение можно пройти в нашей клинике. |
| Сдавала анализы на инфекции и посев, обнаружили недостаток лактобактерий (дисбиоз) и гарднереллы. Пролечилась тибералом, тержинаном, ацилактом, нормоспектрумом. Но снова беспокоят острые боли во влагалище, при мочеиспускании до и после полового акта, при том, что у партнера инфекций не обнаружено. Не может ли это быть связано с моим гормональным сбоем (удален один яичник), недавним началом половой жизни, хроническим циститом с детства, с плохим результатом глюкозотолер. теста? Может ли это быть уретрит? Какие анализы сдавать, нужна ли консультация и осмотр урогинеколога? Полноценного полового акта у меня еще не было из-за начала половой жизни и описанных мною многочисленных проблем после операции на яичник и пр. Девственная плева была разорвана рукой партнера, после я (естественно) сходила к гинекологу, сдала анализы и обнаружился дисбиоз и гарнерелла. Но и тогда и после лечения сохраняется острая боль во время и после «контакта». Очень сложно все это объяснять обычному гинекологу. Потому что все время подозревают в том, что я якобы придумываю такую «странную» ситуацию. Очень надеюсь на понимание и помощь! С уважением, Анна. Вы описываете скорее симптомы уретрита, но возможно, что мочевой пузырь также участвует в воспалительном процессе. Плюс к этому конечно нарушена флора влагалища, и в свете давних циститов начало половой жизни в такой ситуации почти неизбежно ведет к резкому обострению всех проблем в этой области. Вам действительно необходима помощь урогинеколога, и лечение, направленное на повышение общего и местного иммунитета и восстановление нормальной микрофлоры влагалища. Приезжайте, займемся Вашим здоровьем. источник
Определить уретрит помогают лабораторные методы. Они занимают основное место в диагностике этой патологии. Основные способы, которые используются, чтобы выявить уретрит, следующие:
Чтобы установить правильный диагноз уретрита (при наличии подозрительных клинических признаков или воспалительных изменений в общеклиническом анализе мочи), необходимо в первую очередь исследовать отделяемое из уретры. Но некоторые факторы могут исказить достоверность этого анализа, поэтому врачи придерживаются определенных правил при заборе материала. Правила получения отделяемого из уретры разнятся у женщин и мужчин. У женщин эти правила включают в себя:
У мужчин правила сбора следующие:
В тех случаях, когда уретрит протекает с невыраженной симптоматикой, и при хронических формах взятие отделяемого с помощью эндобраша оказывается не всегда информативным. Поэтому таким пациентам врачи проводят аккуратное соскабливание слизистой оболочки, используя ложку Фолькмана. Эта процедура нормально переносится, может ощущаться незначительный дискомфорт во время ее проведения. Полученный материал либо подвергают микроскопии (бактериоскопический метод), либо сеют на среды (бактериологический метод). С помощью микроскопического исследования удается быстро и без труда выявить трихомонад и гонококков (в отношении других возбудителей метод менее чувствителен). Но их отсутствие в мазке не говорит, что они как причина уретрита исключены. В этом случае при наличии подозрительной клинической симптоматики показано проведение полимеразной диагностики. Обнаружение в мазке более 5 лейкоцитов в одном поле зрения — это достоверный признак воспалительного процесса в уретральной зоне, который и называется уретрит. Таким образом, с помощью микроскопии можно диагностировать:
Преимущество бактериологической диагностики уретрита в возможности определения чувствительности причинных микробов к антибиотикам, чтобы врач изначально мог назначить тот, который будет наиболее эффективен у данного пациента. Первоначально при наличии жалоб на учащение мочеиспускания и его болезненность врач предполагает уретрит, поэтому и назначает общий анализ мочи. Если в нем (или в анализе по Нечипоренко) выявляются лейкоциты в большом количестве или бактерии, рекомендуется проведение трехстаканной пробы. 3-стаканная проба помогает провести топическую диагностику поражения мочевыделительной системы, т.е. определить, какой орган конкретно воспален. С ее помощью также можно оценить:
Особенно информативна эта проба, если причиной заболевания стали условно-патогенные микробы (если другие методы их не выявляют):
С помощью этого анализа удается понять, в каком из отделов мочевой системы развилось воспаление. Результаты интерпретируются следующим образом:
В некоторых случаях для уточнения характера поражения слизистой врач может проводить уретроскопию. Это эндоскопический метод, выполняемый под обезболиванием. Чаще всего используют современные высокоэффективные местные анестетики; раньше для этого использовали наркоз, но из-за его побочных эффектов сейчас отказались от этого метода обезболивания. В просвет мочеиспускательного канала вводится специальный тончайший зонд с видеокамерой, а на экране выводится изображение. Такую диагностику проводят, чтобы установить особенности поражения уретры, а также при наличии простатита или воспаления семенных пузырьков. Уретроскопия может выполняться как у мужчин, так и у женщин. Существует 2 разновидности этого метода:
В зависимости от того, как протекает уретрит, уролог выбирает наиболее информативный метод из рассмотренных. Помимо воспалительного поражения мочеиспускательного канала, с помощью уретроскопии врач может выявить:
Метод практически не имеет противопоказаний. Только запущенный уретрит ограничивает его применение, т.к. из-за выраженного воспалительного процесса при введении уретроскопа существует очень высокий риск разрыва мочеиспускательного канала. В этом случае диагностика основывается только на результатах лабораторных исследований. В течение нескольких дней после проведения уретроскопии могут отмечаться некоторый дискомфорт, связанный:
Если после проведения процедуры повышается температура тела, ослабевает струя мочи или имеется кровотечение, которое не останавливается – надо срочно идти к урологу. Эти симптомы могут указывать на возможные осложнения уретроскопии, которых не лишен ни один метод инвазивной (связанной с непосредственным проникновением аппаратуры в организм человека) диагностики и уретроскопия – не исключение. Чтобы выявить хламидийный уретрит, могут применяться следующие методы:
Диагноз гонорейного уретрита в большинстве случаев устанавливают на основании результатов микроскопического исследования отделяемого мочеиспускательного канала. При этом обнаруживаются диплококки, которые напоминают кофейное зерно, состоящее из 2 половин. Они:
Для обнаружения этих возбудителей уретрита проводится также бактериологическое обследование. Взятый материал сеют на мясопептонные среды, а затем изучают характер роста на них. Гарднереллезный уретрит помогают обнаружить бактериоскопические методы. Взятый материал исследуют в неокрашенном виде и после окраски по Граму. В первом случае признак, который указывают на гарднереллез — это наличие ключевых клеток. Они представляют собой клетки плоского эпителия, выстилающего уретру, к которым прикреплены гарднереллезные бактерии. Во втором случае (при окраске препарата) на эту инфекцию указывают:
Выявить уретрит, вызванный микоплазмами или уреаплазмами, непросто. Широко распространенные методы микроскопической диагностики оказываются неинформативными из-за большого видового многообразия этих бактерий. Культуральные методы тоже не всегда информативны, т.к. даже если есть рост на питательных средах — это еще не говорит об инфицировании. Микоплазмы и уреаплазмы могут быть условно-патогенными обитателями мочевых путей мужчин и женщин, не вызывая развития воспалительной реакции. Поэтому в настоящее время уретрит, который предположительно связан с этими микроорганизмами, является показанием для проведения ПЦР-диагностики. Уретрит, вызванный вирусами герпеса первого или второго типа, диагностируется с помощью одного из следующих методов:
Грибковый уретрит диагностировать легко. При микроскопическом обследовании взятых мазков лаборант видит большое количество мицеллярных нитей, располагающихся в густой слизи. Применять более дорогостоящие методы для диагностики кандидоза нет смысла, т.к. микроскопия высокоинформативна. Трихомонадный уретрит не представляет трудностей для диагностики, т.к. имеет типичные симптомы (подробнее в разделе «Симптомы уретрита»). Однако окончательно определиться с причинным микроорганизмом (трихомонадами) помогают следующие методы:
Наличие симптомов уретрита является показанием для проведения лабораторной и/или инструментальной диагностики. Ее задача – подтвердить воспаление мочеиспускательного канала, а также выявить его причину (конкретный микроорганизм). Это помогает врачу провести дифференцированное лечение и вылечить уретрит у пациента. источник |







 Симптомы воспаления мочеиспускательного канала могут напоминать и другие заболевания мочеполовой системы. Но лечение разных патологий существенно отличается друг от друга. Поэтому очень важно правильно определить имеющееся заболевание (уретрит это или что-то другое). В этом помогает лабораторная и инструментальная диагностика уретрита. Какие методы наиболее информативны, как к ним подготовиться для получения точного результата и как они проводятся? Поговорим об этом детальнее.
Симптомы воспаления мочеиспускательного канала могут напоминать и другие заболевания мочеполовой системы. Но лечение разных патологий существенно отличается друг от друга. Поэтому очень важно правильно определить имеющееся заболевание (уретрит это или что-то другое). В этом помогает лабораторная и инструментальная диагностика уретрита. Какие методы наиболее информативны, как к ним подготовиться для получения точного результата и как они проводятся? Поговорим об этом детальнее.