Простатит не имеет четко выраженной симптоматики, что значительно осложняет диагностику патологии на ранних стадиях.
Без использования дополнительных анализов сделать это невозможно. Но какие анализы на простатит сдать нужно?
Ведь только лабораторные исследования позволяют установить текущую стадию воспаления железы и степень тяжести патологического процесса.
В статье мы поговорим о диагностике простатита, анализах, как определить коварную болезнь.
Анализы при установлении воспаления предстательной железы – комплекс клинических исследований, позволяющий выяснить следующие моменты:
- общее состояние полового органа;
- наличие воспаления;
- стадии поражения тканей.
Дополнительно могут быть рекомендованы клинические обследования. Именно совокупность аналитических данных дает возможность доктору составить полную картину состояния здоровья пациента.
Какие анализы сдать при простатите? С целью получения полноценной картины заболевания уролог назначает проведение следующих лабораторных исследований:
- общий анализ мочи;
- общий анализ крови;
- анализ секрета простаты;
- анализ секрета уретры.
Рассмотрим какие анализы при простатите нужно сдать — план обследования:
При подозрении на простатит анализ мочи — первый анализ который нужно сдать.
Исследование урины пациента позволяет доктору выявить воспаление, затрагивающее предстательную железу.
Если анализ мочи показывает повышенное содержание лейкоцитов, то это подтверждает наличие воспаления.
Анализ мочи при простатите — показатели:
- Лейкоциты. В норме этот показатель не должен подниматься выше 7 единиц. Если цифра повышена, то в организме человека проходит воспалительный процесс.
- Белок. В урине его содержаться не должно. Его присутствие может говорить о хроническом течении простатита.
- Эритроциты. В анализах на простатит норма – 5 единиц. Повышенное содержание эритроцитов может быть признаком абсцесса простаты либо калькулезной формы заболевания.
- Осадок. Появление осадка говорит о повышенном содержании солей, что может становиться причиной формирования камней в протоках предстательной железы.
Менее результативными в диагностировании простатита является плотность мочи и показатель КОЭ. Превышение допустимых норм может указывать на патологии мочеполовой системы в целом.
Еще какие анализы сдают при простатите у мужчин? Один из них — анализ простатита по крови. Забор крови для исследования выполняется из пальца строго натощак. Ниже Вы можете увидеть показатели общего анализа крови при простатите.
Анализ крови при простатите — норма:
- повышенные показатели лейкоцитов (более 9×10^9);
- увеличенное СОЭ (свыше 5 мм/ч);
- фиксирование палочкоядерных лейкоцитов (больше 4);
- низкие показатели гемоглобина (меньше 110 г/л).
Если в анализе крови на простатит обнаружены подобные отклонения, то они указывают на длительно протекающее воспаление.
Значимыми показателями исследования являются:
- Лейкоциты. В норме показатель не должен подниматься выше 10. При наличии воспалительного процесса количество лейкоцитов увеличено.
Они должны присутствовать в составе секрета в значительном объеме.
При имеющемся хроническом воспалении простаты лецитиновые зерна могут как отсутствовать полностью, так и определяться малым числом.
При обнаружении патогенных микроорганизмов рекомендовано выполнения бактериального посева секрета простаты с определением чувствительности возбудителя к антибиотикам.
Иногда на фоне хорошего анализа у человека фиксируется симптоматика простатита. В таком случае может назначаться провокационный тест. Пациенту внутривенным способом вводится преднизолон либо пирогенал. Затем выполняется повторный забор секрета простаты и сбор мочи.
Введенный препарат активирует выведение лейкоцитов (при наличии скрыто протекающего простатита). Повышенное содержание лейкоцитов в биологических жидкостях мужчины подтверждает патологию.
Хорошие результаты дает люминесцентная микроскопия. Метод позволяет выявить даже единичные клетки цилиндрического эпителия, что становится подтверждением хронического простатита.
Очень часто сопутствующей простатиту патологией становится воспаление уретры – уретрит. Для диагностирования заболевания выполняется соскоб при помощи стерильного зонда, вводимого в просвет мочеиспускательного канала на глубину в три-четыре сантиметра.
При уретрите анализ показывает наличие бактерий в исследуемом материале, а также увеличение числа лейкоцитов (больше трех в поле зрения). Кроме этого, фиксируется повышенное содержание слизи и эпителиальных клеток.
Какие сдавать анализы при простатите? Довольно часто для получения более ясной картины заболевания уролог назначает проведение дополнительных исследований.

Также причиной может стать появившаяся симптоматика осложнений простатита.
Здесь могут назначаться: анализ крови на ПСА, бактериологический посев секрета простаты, ПЦР, спермограмма.
Белок ПСА (простатический специфический антиген) продуцируется тканями железы. Его основная функция – разжижение спермы. Превышение ПСА допустимой нормы может указывать на наличие злокачественных клеток, а также иных патологических изменениях в тканях предстательной железы.
Диагностический интерес представляют три типа ПСА:
- свободный (составляет 20% от общего количества белка, циркулирующего в крови);
- связанный;
- общий.
При нормальной работе секреторного эпителия простаты ПСА в крови мужчины определяется не больше чем 4 нг/мл.
Содержание в крови общего антигена в пределах 4…10 нг/мл является признаком следующих патологий:
Для более точной интерпретации анализа рассматривается содержание конкретных фракций белка:
- снижение свободного ПСА становится одним из признаков развития рака простаты;
- повышение допустимой нормы свободного ПСА указывает на хроническую форму простатита.
Анализ относится к бактериологическим исследованиям. Анализ позволяет выявить возбудителя и установить его чувствительность к различным типам антибиотиков.
ПЦР-диагностика – одна из наиболее результативных методик, широко используемых в урологической практике.

Именно ПЦР является максимально информативной методой диагностирования воспаления предстательной железы.
Методика ПЦР выявляет ДНК всех возбудителей, присутствующих во взятом биологическом материале.
Это дает возможность подбора адекватной медикаментозной терапии. Кроме этого, исследование выявляет даже единичные вирусы и бактерии, что совершенно невозможно при иных методах.
Что такое спермограмма при простатите? Для чего ее делают? Исследование позволяет выявить воспалительный процесс. Чаще всего анализ спермы назначается в тандеме с бакпосевом секрета простаты.
Оценка полученного материала проводится по следующим показателям:
- Объем эякулята. Усредненная норма – 3…5 мл. Получение меньшего количества спермы указывает на недостаточность предстательной железы. Превышение – имеющееся в данный момент воспаление.
- Цвет. Норма – белый, слегка желтоватый или сероватый. Потемнение эякулята (иногда содержание крови) говорит о травмировании железы, а также может указывать на калькулезный простатит.
- Кислотность. В норме показатель pH укладывается в диапазон 7,2-7,8. Отклонения могут указывать на наличие простатита.
- Период разжижения. В норме этот показатель не должен превышать одного часа. При хроническом воспалении железы фиксируется увеличение параметра.
- Вязкость эякулята. У здорового мужчины длина нити не превышает 0,5 см. Превышение допустимого показателя также может быть обусловлено простатитом.
Подготовка к сдаче требует полового воздержания как минимум в течение двух суток. В течение этого периода необходимо отказ от приема кофе, алкоголя, каких-либо лекарственных препаратов и посещения саун, бань, соляриев. Для анализа используется вся полученная сперма.
Простатит – одно из серьезнейших заболеваний мужской репродуктивной системы, значительно ухудшающее качество жизни пациента. Сдать анализы при простатите нужно обязательно! Ведь проведение комплексного анализа позволяет не просто выявить патологию в начале ее развития, но и составить оптимальную схему лечения.
При простатите какие анализы сдать? Смотрите видео ниже:
источник
Анализ крови при простатите является одним из первых исследований состояния пациента. Он не способен дать достаточную точность для постановки диагноза, но в совокупности с симптомами может указать врачу на какие обследования следует направить пациента. При исследовании крови происходит дифференциальное изучение различных показателей и составляющих.
Показатели анализа крови при простатите недостаточно информативны для окончательной постановки диагноза. Тем не менее этот способ диагностирования является достаточным для первичного выявления патологий мужской мочеполовой системы. В зависимости от его результатов и совокупных симптомов, а также пальпации предстательной железы, уролог получает возможность назначить более точные обследования для выявления конкретного заболевания.
При патологиях предстательной железы анализ крови включает в себя несколько видов исследований:
- общее клиническое;
- биохимическое;
- исследование гормонов;
- бактериальное;
- исследование на простат-специфический антиген (ПСА).
При простатите общий анализ покажет следующие результаты:
- Количество лейкоцитов более 9×10^9.
- Более 4-х палочкоядерных лейкоцитов в поле зрения.
- Уровень гемоглобина ниже 110 г/л.
- Скорость оседания эритроцитов (СОЭ) больше 10-15 мм/час.
Однако скорость оседания эритроцитов является непрофильным параметром, даже в норме она может превышать 20 мм/час.
Биохимический анализ крови при заболеваниях предстательной железы проводят для исследования следующих показателей:
- мочевину;
- глюкозу;
- щелочную фосфату (ЩФ);
- АлАТ и АсАТ;
- натрий, калий и хлор;
- общий холестерин и билирубин;
- общий белок и белковые фракции;
- гамма-глутамилтранспептидаза (ГГТ);
- креатинин.
Этот показатель не является основным для диагностирования воспаления простаты и назначается только при подозрении на онкологию. В норме уровень ПСА не превышает 2,5 нг/мл, однако с возрастом значение повышается. Поэтому оценивать его необходимо только зная возраст пациента. К тому же при простатите показатель повышается незначительно и не превышает 10 нг/мл. Несмотря на то что он используется для диагностики рака, этот показатель анализа крови может применяться при хроническом простатите для выявления эффективности лечения. Падение уровня покажет успех терапии, в то время как повышение или отсутствие снижения – неэффективность или рецидив заболевания.
Исследование гормонов изучает следующие показатели:
- Тестостерон и дигидротестостерон (основной параметр при заболеваниях простаты).
- Глобулин, связывающий половые гормоны (ГСПГ).
- Фолликулостимулирующий гормон (ФСГ).
- Пролактин.
- Эстрадиол.
Большинство заболеваний мочеполовой системы происходит по причине инфицирования, поэтому проводиться анализ крови для обнаружения следующих половых инфекций:
- генитальный герпес;
- хламидиоз;
- папилломавирус;
- уреаплазмоз;
- цитомегаловирус.
Исследование осуществляется одной из следующих методик:
- полимеразной цепной реакцией (ПЦР);
- иммуноферментным способом (ИФА);
- иммунофлюоресценцией.
Сдача материала происходит с утра и осуществляется из вены в области локтевого сустава. Перед ней запрещено употреблять пищу, употреблять кофе и крепкий чай, лучше пить только небольшое количество негазированной воды. Также следует отказаться от курения. За неделю перед этим следует воздержаться от половых актов. Нарушение этих рекомендаций может привести к нарушению точности анализов.
источник
При посещении уролога по поводу подозрений на простатит алгоритм диагностики заболевания врачом начинается со сбора данных, для чего производится опрос о жалобах пациента, ректальная пальпация.
Но без лабораторных и инструментальных способов диагностики точно установить диагноз болезни не удается.
СОДЕРЖАНИЕ (нажмите на кнопку справа):
Простатит в начальной стадии развития проходит с не ярко выраженными симптомами, которые могут указывать на другие, нередко более опасные заболевания для мужчины.
По этой причине полную клиническую картину можно получить только при использовании комплекса диагностических способов.
Основаниями для назначения комплексной диагностической методики являются следующие жалобы:
- нарушение опорожнения мочевого пузыря;
- снижение сексуальной активности;
- неоднократные ощущения жжения в области промежности;
- психическая депрессия, связанная с неудовлетворенностью половой жизнью;
- чрезмерная утомляемость при отсутствии повышения обычной нагрузки;
- эректильное снижение функции;
- неоднократные болевые ощущения при опорожнении кишечника;
- участившиеся акты мочеиспускания;
- «скорострельность» — быстрое семяизвержение;
- длительные эрекции в ночное время.
Комплексная диагностика при простатите позволяет оценить состояние предстательной железы, наличие в ней инфекционных агентов, присутствие (отсутствие) воспалительной реакции, степень патогенного процесса.
Вспомогательные методики обследования дают возможность для врача выявить:
- общее состояние здоровья мужчины;
- степень вовлечения простаты в процессы развития новообразований;
- способность имеющихся инфекционных агентов к активации;
- степень резистентности организма к воздействию патогенных организмов.
Анализы при подозрении на простатит условно классифицируют на 2 группы:
- Основные – бактериологическое исследование мочи, молекулярно-генетическая диагностика (анализ полимеразной цепной реакции), компьютерная и магнитно-резонансная томография, общий анализ простатической жидкости и мочи.
- Вспомогательные – анализ спермы, после которого проводят расшифровку спермограммы, ультразвуковое исследование мочевого пузыря, выявление в крови онкомаркеров простаты, сонография в виде трансректального ультразвукового исследования предстательной железы.
Функциональное тестирование является основной методикой обследования среди мануальных способов.
Его уместно проводить при отсутствии симптоматических признаков острого протекания простатита.
Одна из тестовых методик в оценке функционирования простаты – массаж железы, проводимый трансректальным способом.
Врач-уролог имеет возможность оценить степень поражения органа, размер и формы железы, плотность и консистенцию фолликулярной ткани.
При остром поражении простаты присутствует риск повреждения гнойно-некротических участков и миграция их в кровь, что грозит системной воспалительной реакцией, известной под названием «сепсис».
При массаже простаты во время острого протекания порог болезненности процедуры снижается значительно, что усиливает страдания пациента во время процедуры.
Показатель простатического специфического антигена (ПСА) – значимый диагностический инструмент, применяемый в диагностике урологических патологий в анализе крови.
Выявляя количество онкомаркеров в крови, анализ показывает присутствие или отсутствие рака в предстательной железе, а также позволяет отслеживать за уровнем онкомаркеров при терапевтической методике лечения рака.
Незначительное повышение специфического антигена простаты в крови означает любое повреждение железы или наличие в ней воспалительных процессов, сопровождающихся гиперплазией органа.
По этой причине мужчина перед сдачей крови на анализ ПСА должен максимально позаботиться о недопущении даже минимальной травмы простаты, чтобы не исказить анализ ПСА.
Микротравмы можно получить при занятии сексом, мастурбации, трансректальном массаже, ТРУЗИ и цистоскопии.
Оптимальный срок для воздержания от анализа после указанных процедур 7-11 суток.
При биопсии простаты длительность интервала между процедурами составляет около 1 месяца.
Неделя перед сдачей анализа на ПСА должна пройти без активных физических тренировок, употребления в пищу продуктов с повышенной жирностью, острых приправ и солью. В это время не употребляют спиртные напитки и не курят.
В день сдачи анализа на специфический антиген питьевой режим составляет только негазированная вода.
Во время развития злокачественной опухоли численность онкомаркеров в крови превышает норму во много раз.
Нормальной концентрацией простатического антигена принято считать концентрацию в 1 мл от 1,5 нг до 6,5. Верхний предел нормы считают для мужчин в возрасте 70 лет.
Каждое десятилетие моложе этого возраста снижает норму:
- у 60-летних пациентов она составляет 3,5 нг/мл;
- 50-летние мужчины имеют нормальную концентрацию ПСА 2,5 нг/мл;
- 40-летние — 2,0 нг/мл;
- 35-летние – не более 1,5 нг/мл.
Возраст более 70 лет допускает всякое повышение уровня ПСА при условии отсутствия малигнизации здоровых клеток простаты.
Увеличение концентрации простатического антигена свыше 10 нг/мл указывает на возможное доброкачественное изменение в простате (аденома) или гиперплазию железы, причем уровень связанного ПСА составляет 15% по отношению к свободному антигену.
В норме концентрация свободного ПСА в крови составляет 90% от общей концентрации антипротеаз.
В связанной форме в количестве 10% от общего специфического антигена ПСА находится в связи с белками кровяной сыворотки.
При концентрации ПСА до 30 нг/мл рассматривается возможная трансформация доброкачественной опухоли в злокачественную форму. Превышение уровня простатического антигена отметки 1000 нг/мл однозначно указывает на обширное поражение предстательной железы раковой опухолью.
На бумажном бланке после проведения анализа уровень ПСА следует смотреть в графе, где антипротеаза обозначается латинскими символами PSA.
Лечение простатита, при котором значение показателя не превышает 7 нг/мл происходит по упрощенной схеме.
Мужчины старше 55 лет в обязательном порядке проходят обследование на уровень ПСА в крови для предупреждения развития простатита.
Для общего анализа крови процедура забора происходит из вены. Показателями для исследования являются концентрация общего гемоглобина, присутствие (отсутствие) гельминтов, наличие воспалительного процесса.
Последний показатель является основой для предположения о возможности развития простатита.
По общему анализу крови нельзя предположить диагноз «простатит», если уровень гемоглобина в крови не снижается ниже отметки 110 г/л. Концентрация лейкоцитов не должна превышать 9х109.
При расшифровке лейкоцитарной формы крови обращают внимание на количество палочкоядерных лейкоцитов, норма которых составляет не более 4.
При развитии воспаления в простате СОЭ в крови увеличивается свыше 5 мм/ч.
Превышение нормы в показателях общего анализа крови пропорционально изменяется со степенью развития воспалительного процесса в предстательной железе: чем больше превышают показатели норму, тем сильнее протекает воспаление.
Направление на общий анализ крови производит врач-уролог после обследования другими диагностическими методиками.
Общий анализ крови не является единственным и самостоятельным основанием для установления диагноза.
Показателями для анализа мочи при простатите служат количественные параметры белка, солей, кетоновых тел и ацетона, форменных элементов крови и патогенных бактерий.
Разделение анализа происходит на бактериологическую и цитологическую составляющие, общий анализ.
К сдаче мочи на анализ пациент готовится особенно тщательно, следя за чистотой тела, диетой и процедурой сбора мочи.
Секрет простаты подлежит сбору с последующим определением патологии с использованием микроскопического метода.
Под микроскопом исследуется наличие патологического содержимого и консистенция секрета.
Результаты анализа позволяют судить о степени поражения простаты и характере воспалительной реакции.
Анализ секрета простаты не проводится при течении простатита в острой форме.
Секрет предстательной железы получают путем выделения из простаты капли прозрачной слизистой жидкости путем трансректальной стимуляции органа.
Секрет, выделившийся через уретральное отверстие, помещают на предметное стекло в форме мазка и впоследствии рассматривают через окуляр микроскопа.
Предстательный секрет спустя несколько минут начинает приобретать сходство с удаленным изображением папоротника. При наличии патологии на рисунке появляются фрагменты разной формы.
В случаях отсутствия выделения секрета даже после трансректальной стимуляции пациенту предлагается собрать первую порцию струи при мочеиспускании, в которой присутствует секрет предстательной железы.
Химический и бактериологический анализ мочи показывает резкие отклонения в показателях при агрессивном развитии простатита и ярко выраженных воспалительных процессах.
Процесс сбора мочи при бактериологическом анализе отличается высокой степенью стерильности процедуры забора, которая должна исключить попадание инфекционных агентов в лабораторную посуду при выделении из уретры.
Выделяют 2 метода стерильного забора мочи:
- При помощи стерильного мочевого катетера забор производят, вставляя инструмент через уретру по направлению к мочевому пузырю. Этот способ наиболее стерильный, так как при условии стерильности металлической трубки исключает другие условия обсеменения мочи.
- С использованием стерильного тампона, накладывающегося на отверстие мочеиспускательного канала, после которого начинается мочеиспускание. Первая порция струи обильно смачивает тампон, подлежащий последующему выделению влаги и помещению ее на предметное стекло. Недостатком метода считается высокая вероятность проникновения патогенных микроорганизмов с кожи пениса на тампон и другими способами. В отсутствии мочевого катетера следует кожу пениса, прилегающую к головке, обработать дезинфицирующими материалами.
Результаты бактериологического посева мочи выявляются спустя несколько дней после роста числа особей патогенных микроорганизмов или роста колонии.
Для определения уровня лейкоцитов и содержания патогенных микроорганизмов в мочеиспускательном канале используется методика взятия мазка при помощи специального зонда с наконечником в виде ватного тампона.
После зондирования ватный тампон круговыми движениями вытирается о предметное стекло.
Семенная жидкость является комплексом секретов бульбоуретральных, предстательной желез, яичек и семенных пузырьков.
По характеру и составу секрета, представленного в обязательном порядке простатой, судят о наличии и степени развития воспалительного процесса, исходя из лейкоцитарного и возможного эритроцитарного присутствия.
Фрагменты ослабленных и погибших половых клеток мужчины возникают в ходе патогенных метаболических процессов и иммунных реакций.
О воспалительном процессе в простате можно судить также по кислотно-щелочному балансу жидкости. Нормальное рН эякулята имеет небольшой сдвиг в кислую сторону.
При отклонении рН среды от нейтральной в сторону щелочной подозрение на воспалительный процесс в железе усиливается.
На простатит указывает 8 из десяти сперматозоидов мертвых или инактивированных.
Больший процент гамет, не имеющих возможности оплодотворить яйцеклетку, выявляет раковые состояния простаты или патологии, охватившие не только простату, но и яички мужчины.
Трансформированные сперматозоиды показывают патологии эндокринной функции, развитие злокачественных состояний простаты или генетические отклонения.
При возникающих трудностях с бактериологическим анализом содержимого простаты, производят посев эякулята.
Анализ семенной жидкости считается одним из надежных лабораторных методов обнаружения воспалений в предстательной железе.
По этой причине и вследствие высокой достоверности результатов анализ семенной жидкости врачами урологами используется часто при диагностике простатита.
ВАЖНО ЗНАТЬ : При острой форме простатита противопоказана процедура цистография.
Перечисленные выше основные методы обнаружения простатита не дают полной гарантии достоверного положительного результата.
С целью повышения достоверности результатов используется несколько дополнительных приемов, указанных выше в классификации, если инфицированность простаты, клинические признаки воспаления не купируются даже после начала применения терапевтических методов.
Дополнительное обследование требуется при обнаружении симптомов простатита, возникшего как следствие развитие злокачественной опухоли в простате или органах малого таза.
Вспомогательная методика неизбежна при возникновении осложнений после простатита.
Несмотря на многочисленность основного и дополнительного комплекса методик при обнаружении простатита, эффективность одной из них превышает остальные по рейтингу как в части частоты использования, так и степени достоверности результатов.
Эта методика – ТРУЗИ, когда датчик, водимый в ампулу прямого кишечника, показывает консистенцию, размер предстательной железы, наличие в ней камней и кальцификатов.
источник
Воспаление предстательной железы – заболевание, требующее как можно более ранней диагностики. Чем быстрее специалист поставит диагноз, тем раньше будет назначена эффективная схема терапии и тем проще будет не допустить хронизации патологии. Чтобы проявить полную клиническую картину заболевания, врач назначает анализы при простатите у мужчин. Так выявляют причину болезни, чтобы подобрать верное лечение, быстрее убрать негативную симптоматику.
Различается несколько видов исследований:
-
Пальпация. Проводится ректальным способом, помогает определить размер, однородность ткани, наличие уплотнений и контуры железы.
- Лабораторная диагностика используется для выявления характера воспаления, оценки общего состояния пациента, определения возбудителя и помогает исключить рак. Сдается моча, кровь, сперма, забирается мазок на бакпосев и иногда назначается биопсия.
- УЗИ – это визуализация органа, определяющая размерные градации.
- ТРУЗИ – еще один анализ для более точного диагностирования изменений простаты. Специалист может увидеть спайки, камни, опухоли и другие отклонения предстательной железы.
- МРТ – уточняющее обследование, помогающее определить тип простатита.
- Уретроскопия. Забор биоматериала проводится при подозрениях на инфекционное развитие патологии.
- Рентгенологическое исследование позволяет определить нарушения, возникающие при хронизации процесса.
Важно! Биопсия, цитология, гистология и другие дополнительные анализы при хроническом мужском простатите проводятся для исключения онкологического фактора заболевания.
Рассмотрим самые часто назначаемые анализы на предмет наличия простатита в подробностях:
- Анализы мочи при простатите. Исследуются показатели белков, лейкоцитов, наличие патогенных бактерий. Цитология – это выявление эпителия в урине, что может говорить о злокачественных образованиях в простате.
- Забор спермы. Производится для исследования семенной жидкости с целью выявления воспалительной/невоспалительной формы патологии, а также для определения объема выделяемого эякулята.
- Мазок из уретры помогает распознатть наличие инфекционных агентов, передаваемых половым путем.
-
Анализ крови, исследование ПСА выявляют характер воспаления, есть ли аденома, прочие образования. Для уточнения диагноза, определения эффективности терапии требуется сопоставление показателей свободного и связанного ПСА.
- Анализ секрета простаты. Забор производится для выявления патогенной микрофлоры, наличия лецитиновых зерен, уровня содержания лейкоцитов. Если пациент не может сдать секрет, то исследования проводятся на осадке мочи.
- Биопсия. Анализ назначается при выявлении повышенных показателей ПСА. Различается гистологический забор с точным определением клеточного состава тканей железы и цитологический забор – исследуются не паренхима, а поверхностные клетки для диагностирования ранних стадий онкологии.
Сдавать биоматериал на анализы нужно при обнаружении симптомов простатита, таких как:
- боли при мочеиспускании;
- эректильный сбой;
- зуд и жжение в уретре;
- боли при дефекации;
- ощущение постороннего предмета в анальном отверстии;
- плавающие «нити» в моче;
- ложные и/или частые позывы к мочеиспусканию;
- преждевременное семяизвержение;
- общая слабость, сниженная работоспособность.
Все признаки говорят о том, что половые органы подвергаются атаке микробов. Задача пациента – как можно лучше запомнить и описать симптомы заболевания, частоту и интенсивность проявлений.
Когда анализы лучше отложить? Это определяет доктор, но запрет на забор биоматериалов наступает при выявлении следующих факторов:
- обострение геморроя;
-
наличие алкоголя в крови;
- трещины в области ануса;
- высокая температура тела;
- острое воспаление.
При некоторых формах исследования нельзя брать материал, если последний половой акт был позднее, чем за 3-е суток до предполагаемой даты произведения анализа, или если имеются гнойные выделения (свидетельство венерического заболевания). Категорически запрещено сдавать материалы на анализ, если обострился хронический инфекционный простатит. Стимуляция кровообращения может привести к быстрому распространению патологического процесса, что повлечет за собой развитие абсцесса, сепсиса. Любое недомогание, ухудшение состояния мужчины – повод отложить исследования, нужно дождаться полного выздоровления и только потом получить результаты, которые в противном случае могут оказаться неверными.
Период готовности результатов анализов зависит от типа исследования:
| Наименование исследования | Сроки готовности (в рабочих днях) |
|---|---|
| Секрет простаты | 2 |
| Мазок из уретры | 2 |
| Анализ мочи | 1 |
| Анализ крови | 1 |
| Биохимия | 1 |
| ПСА | 1 |
| Анализ спермы | 1 |
В зависимости от оснащенности клиники исследования биоматериалов могут занимать больше времени.
Нарушения в работе простаты могут привести к самым печальным последствиям: от утраты эрекции до бесплодия, онкологии. Поэтому крайне важно провести все назначаемые анализы и правильно интерпретировать их результаты.
Но если расшифровку лучше поручить специалисту, то о видах рекомендуемых обследований следует знать самому пациенту.
Сдавать кровь нужно в обязательном порядке, причем назначается несколько вариантов исследований:
- общий (ОАК);
- биохимический;
- определение простатического специфического антигена (ПСА).
Сдавать кровь нужно утром натощак, перед этим нельзя употреблять алкоголь и следует воздержаться от жирного ужина. Запрещается также курить за 2 часа до забора биоматериала. Нормальные показатели:
- лейкоциты до 9-190/1 л;
- СОЭ – 5 мм/ч;
- Гемоглобин – 130 г/л.
Анализ урины считается одним из самых информативных, и моча сдается на три исследования: цитологию, бактериологию, общее состояние. Показатели нормы:
- цвет желтый;
- плотность 1,008-1030 г/л;
- прозрачность – от чистой до слабо мутной;
- pH – 5-7;
- белок отсутствует;
- лейкоциты до 3 ед.;
- эритроциты до 3 ед.;
-
уробилин до 17 умол/л.
Все остальные определяемые параметры равны нулю. Чтобы получить хороший анализ, накануне не следует кушать овощи, изменяющие цвет урины, исключить прием аспирина, диуретиков, физические нагрузки, алкоголь. Сдается моча натощак.
Если предполагается общий анализ, берется первая струя, забор по Нечипоренко требует пропуска первой и последней порций урины, забирается средняя часть выделяемой жидкости. Цитология проводится параллельно с общим анализом, при этом используется одна порция мочи. Результат показывает наличие изменений в паренхиме органа, присутствие или отсутствие злокачественных новообразований.
Важно! При назначении забора мочи на бактериологию необходимо сдать три порции утренней струи, собранные в разные емкости. Об этом доктор предупреждает пациента заранее, давая нужные рекомендации.
Сдавать сок железы на исследования необходимо при хронизации воспаления. Процесс этот несложный, проводится в лаборатории. Изменения в состоянии секрета позволяют выявить степень поражения и тип патологии. Норма – это следующие показатели:
- объем 0,5-2 мл;
- цвет белый, прозрачный;
- плотность до 1,022;
- количество лецитиновых зерен 10 млн. на 1 мл сока;
- кислотность в пределах 6,7-7,3;
- уровень лейкоцитов до 10 ед.;
- макрофаги отсутствуют;
- эритроциты до 3 ед.;
- все остальные показатели равны нулю.
Чтобы сдать анализ, за 5-7 дней исключаются половой акт, сильные физические нагрузки, баня, сауна, алкоголь.
В день забора сока мужчина должен предварительно опорожнить кишечник: для взятия вещества, специалист проводит массаж простаты, а при полном кишечнике во время процедуры может случиться неприятность.
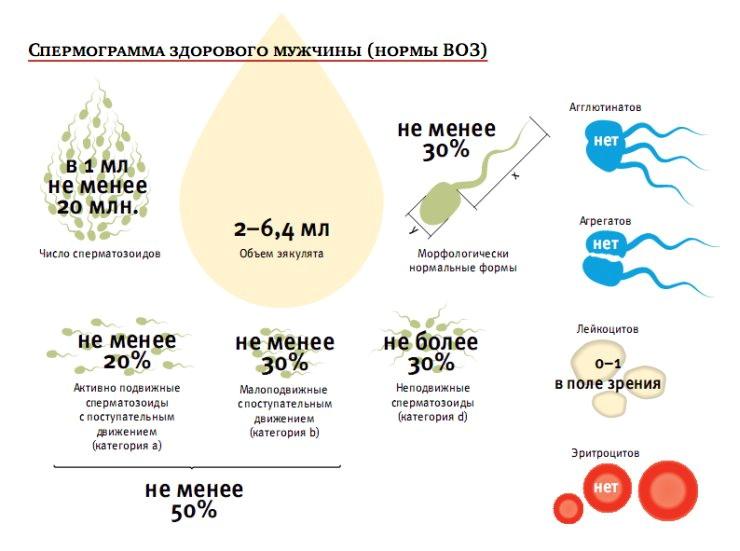
Спермограмма является одним из важнейших исследований. Нормальная сперма должна оставаться вязкой в течение нескольких часов после выделения. Допустимый объем 1,5 мл, а показатель pH равен 7,2-7,8 ед. Любые отклонения, в том числе в оттенке (норма – белый), свидетельствуют о наличии заболеваний.
Важно! Забор биоматериала осуществляется непосредственно в клинике. Но если разрешено приносить сперму из дома, доставить ее нужно в течение 60 минут, иначе анализ придется переделывать.
Показывает наличие множества заболеваний:
- простатита;
- уретрита, уроплазмоза;
- гонореи, хламидиоза.
Мазок берется в лаборатории, высушивается и исследуется. Норма выглядит так:
- клеток эпителия нет;
- лейкоциты до 15 ед.;
- все другие показатели равны нулю.
Перед тем, как сдать соскоб на анализ, следует за 2 суток исключить половые акты, за 10 суток отменить прием всех лекарств, за 2 часа до взятия материала не мочиться. Процедура забора может сопровождаться болью, у многих пациентов ощущения сохраняются и после взятия пробы.
Проводится при хронизации простатита, выявляет сгустки нежизнеспособных спермиев, а также процессы сенсибилизации, запускаемые возбудителями болезни. При хроническом воспалении в сперме может обнаруживаться до 80% мертвых или малоподвижных сперматозоидов. В норме показатели выглядят так:
- объем 0,5-2 мл;
- цвет белый;
- запах специфический без зловония;
- плотность равна 1022;
- уровень pH 6,4-7,0;
- эритроциты до 3 ед.;
- лейкоциты 0-10 ед. в поле зрения;
- клетки эпителия до 1-2 ед.;
- лецитиновые зерна от 10 млн./мл.;
- флора единичная;
- симптом папоротника положительный;
- все остальные показатели равны нулю.
Диагностика позволяет анализировать наличие или отсутствие ДНК возбудителей патологий, передающихся половым путем. Отклонением от нормы считается обнаружение любого количества гонококковых, грибковых микроорганизмов, микоплазм, хламидий и других.
Сдать кровь на анализ нужно, если есть подозрение на онкологию. Норма присутствия ПСА различается в зависимости от возраста. Например, у мужчины до 40 лет результат исследования покажет содержание ПСА 2,5 нг/ мг, в 40-50 лет показатель будет выше, от 2,5 нг/мг, в 50-60 лет – от 3,5 нг/мг, а в 70 и более лет – от 4,5 нг/мг.
Повышенный уровень ПСА не всегда говорит об онкологическом заболевании. Мужчины от 70 лет часто показывают норму от 63,5 нг/мг, поэтому доктор назначает нужный анализ для выявления или исключения дополнительных признаков раковой опухоли.
Нормальным показателем считается 2 единицы. Отклонения свидетельствуют об онкологии, фиброзе, запущенном хроническом простатите, а вот уровень в 8-10 единиц – это уже агрессивное развитие раковых клеток. В зависимости от показателя рассматривается дальнейшее лечение. Что нужно знать:
- Показания до 6 ед. – опухоль поддается лечению, можно подождать и проследить динамику развития. Риск роста и распространения злокачественных клеток низкий.
- Показатель в 7 ед. – сигнал о том, что железа значительно поражена и возможно распространение метастазов на другие органы. Допускается хирургическое вмешательство, а также проводятся курсовая химиотерапия, лучевое воздействие.
- Уровень 8-10 ед. требует немедленного агрессивного лечения, так как метастазы уже перекидываются на другие органы, простата поражена полностью или большей частью, иногда необратимо.
Чтобы информативность исследования не была нарушена, следует знать, как именно сдавать биоматериал на анализ, к чему готовиться и от чего отказаться заранее. Некоторые виды обследования требуют заблаговременных процедур.
В чем заключается подготовка к забору биоматериала:
- Перед сдачей семенной жидкости с целью получения спермограммы за 7 суток следует отказаться от половой жизни.
-
За 7 суток до проведения всех видов анализов надо исключить парилки, сауны, алкоголь, антибиотики.
- Гигиена половых органов обязательна перед всеми разновидностями заборов проб.
- Исследование семенных пузырьков проводится на полный мочевой пузырь, половые акты запрещены в течение 3 суток до забора пробы.
- Соскоб, материалы для проведения бакпосева, определения флоры сдаются на полный мочевой пузырь. За 36 часов до забора проб нельзя заниматься сексом, накануне не рекомендуется применять дезинфицирующие моющие средства, пользоваться мылом при проведении интимных гигиенических процедур перед взятием мазка.
Остальные правила определит врач, назначающий обследование.
Все анализы сдаются в чистой таре, лучше купить в аптеке специальный стакан для урины, спермы. План сбора порции мочи такой:
- Помыть гениталии без применения мыла.
- Для проведения общего анализа не собирается первая струя утренней мочи, нужна вторая порция, начальные и последние капли спускаются в унитаз.
- Доставить пробу в лабораторию следует как можно быстрее, если сделать это нельзя, контейнер помещается в место с температурой до 18 0 С на 1,5-2 часа.
- Диагностика простатита проводится по 3-х стаканной пробе, методика Нечипоренко не всегда информативна. Порция урины последовательно забирается в три емкости, которые плотно закрываются и доставляются в лабораторный отдел клиники.
- Перед сбором сока простаты нужно сделать клизму, а вот помочиться можно только после забора биоматериала.
Если доктор выдает дополнительные рекомендации, им нужно следовать неукоснительно. В противном случае постановка диагноза будет затруднена, лечение назначено неправильно, а значит, терапия не принесет нужного эффекта.
Зная о том, какие анализы необходимо сделать для выявления клинической картины патологии, нелишним будет прояснить вопрос цены, вариантности обращения. Районный отдел поликлиники или частное медицинское учреждение: что лучше?
Сразу скажем, что цена исследования может оказаться высокой, но выявление причины заболевания на ранней стадии дает хороший результат лечения. Поэтому обследоваться все же придется.
Цены на диагностические услуги
| Анализ | Примерная цена (руб.) |
|---|---|
| ПСА | 600,00 |
| Кровь из вены | 200,00 |
| Биохимия | 3600,00 |
| ОАК | 300,00 -1020,00 |
| Соскоб/мазок | 800,00 |
| Цитология (моча) | 840,00 |
| Гистология (моча) | 360,00 |
| Биопсия | 4300,00 |
| Бакпосев | 800,00 |
Клинический бактериальный забор осуществляется только при наличии подозрений на инфекционную природу патологии. Количество рекомендуемых анализов может изменяться, но если доктор назначает дополнительные исследования на гормон, антитела, визуализацию и другие методики – нужно пройти все процедуры. Это необходимый план уточнения диагноза и предупреждения развития необратимых патологий.
Забор биопроб проводится в любом медицинском учреждении, где есть лаборатория. Определяя для себя возможность обращения в то или иное заведение нужно помнить: в государственных поликлиниках бесплатные направления на анализ не всегда в полной мере обеспечивает полноценное изучение биоматериала. В ряде случаев врач отправляет пациента в крупный медцентр, где спектр исследований намного шире. Многое зависит также от количества времени, затрачиваемого на диагностику: в частной клинике все сделают быстро, но за деньги. В государственной – платить надо меньше или не нужно вовсе, а ждать придется дольше.
От скорости получения результатов зависят сроки постановки диагноза и начала лечения. Если предстательная железа переживает острый процесс воспаления, промедление может обернуться хронизацией патологии.
Внимание! Пациенты, проходящие лечение в платном медцентре, должны насторожиться при особой длительности проведения анализов и подозрительной многочисленности диагностических заборов проб. Чем дольше лечится пациент, тем больше у клиники денег. Минимизировать риск обмана можно, обратившись в независимую коммерческую лабораторию, это дешевле, чем постоянно платить за фальсифицированные анализы.
Нюансы выбора коммерческого центра:
- В больнице есть лабораторное оборудование, реагенты.
- На видном месте висит действующая профильная лицензия от Минздрава.
- Клиника аккредитована и аттестована с перечислением всего реестра оказываемых услуг.
Хороший центр всегда подписывает договор с пациентом о неразглашении тайны результатов анализов, обеспечивает полной информацией об услугах и ценах перед тем, как направить на обследование.
Такое учреждение также имеет специальные документы, касающиеся внешней оценки качества работы по стандартам международного образца. Неплохой репутацией пользуется медицинский центр «Инвитро» – клиника многолетним трудом получила право называться одной из лучших и имеет все перечисленные сертификаты, лицензии и разрешения.
Метод трансректального ультразвукового обследования считается одним из передовых и позволяющих увидеть все изменения предстательной железы. Выявляются кальцинаты, определяется состояние органа, его форма, структура. Не менее хорошим исследованием признана МРТ – это визуализация простаты, дающая возможность найти причину эректильной дисфункции. Во время процедуры просматриваются границы, очертания и все изменения формы мужской железы. На МРТ видно наличие или отсутствие злокачественных/доброкачественных новообразований.
Общего рецепта моментальной нормализации показателей нет, все зависит от того, насколько сложной и длительной окажется терапия. Но есть принципы, придерживаясь которых пациент сможет достаточно быстро привести уровень содержания важных элементов в допустимые рамки:
- Придерживаться диеты. Необходимо отказаться от вредной пищи, алкоголя, дополнить рацион фруктами, овощами. При высоком показателе ПСА запрещено молоко и молочные продукты, а при появлении бактериальной флоры, кислого уровня pH – продукты с повышенным содержанием кислот.
- Принимать антиоксиданты, содержащиеся в различных продуктах. Это могут быть гранаты – настоящий «мужской плод», рыба, нежирное мясо, цитрусовые, томаты.
- Нормализовать физическую активность, интимные отношения. Отсутствие нагрузок, как и их избыток, негативно влияет на показатели анализов. При неумеренной половой жизни спермограмма может выдать скудный результат.
-
Проходить профилактические осмотры. Делать это надо не реже 1 раза в 6 месяцев для предупреждения обострений в установленном доктором режиме при диагностировании хронического воспаления.
- Не пренебрегать физиотерапией, массажем простаты. Не допускать задержки мочеиспускания (скопление мочи приводит к распространению инфекции).
- Осуществлять назначенное лечение в полном объеме.
Последний пункт самый важный. Часто пациенты заканчивают прием медикаментов при облегчении симптоматики. Но это большая ошибка! Отсутствие боли и дискомфорта не значит, что патология полностью устранена – процесс воспаления продолжается и в любой момент может проявиться обострением. Поэтому все процедуры и лекарства следует принять полным курсом. Допускается взять на вооружение народные рецепты: настои, отвары, клизмы, ванночки. Эти дополнительные способы хороши в укреплении здоровья простаты и положительно влияют на поддержание мочевыделительной и эректильной функции.
Точная постановка диагноза зависит от многих факторов, в числе которых адекватная подготовка к проведению анализов и правильный сбор необходимых биоматериалов. Комплекс диагностических мер подразумевает изучение всех граней заболевания и выявление причины патологии. Лабораторные методы обеспечивают полноту клинической картины, дают возможность подбора нужных форм и видов препаратов, продолжительности курса терапии. В некоторых случаях своевременность обследования помогает избежать самого страшного – необратимости поражения, приводящего к удалению простаты.
источник
Воспаление простаты провоцируется патогенами, для выявления которых исследуются биологические жидкости: кровь, моча, сперма, простатический секрет, уретральное отделяемое (соскоб из мочеиспускательного канала). Анализы при простатите назначает уролог (андролог, венеролог).
Эффективным методом обнаружения патогенов является ПЦР − цепная реакция, в ходе которой выявляются ДНК всех микроорганизмов, находящихся в анализируемом материале. Иными способами их не всегда удается обнаружить, при этом ошибочно диагностируется абактериальный простатит. Точность метода ПЦР составляет 99,9%. Для исключения ложноположительных или ложноотрицательных результатов анализа на половые инфекции параллельно используется метод РИФ (реакция иммунофлуоресценции).
Покажут простатит и другие способы диагностики. При помощи бакпосева (помещение биоматериала в питательную среду) можно выявить частых возбудителей хронического простатита: кишечные палочки, стрептококки, стафилококки, скрытые половые инфекции. Минусы метода: длительность ожидания результата, высокие требования к забору материала и квалификации персонала.
Быстрым и достаточно точным методом диагностики являются микроскопические исследования, в ходе которых биоматериал изучается при многократном оптическом увеличении. В поле зрения специалиста оказываются все клеточные структуры, содержащиеся в пробе.
Поскольку часть уретры проходит сквозь предстательную железу, воспалительные процессы последней не всегда, но оказывают влияние на состав мочи (секрет простаты периодически попадает в мочеполовой канал). В ряде случаев признаки воспаления очевидны (таблица 1).
Таблица 1. Изменения внешнего вида мочи, которые могут свидетельствовать о простатите
| Изменения в моче | Тип простатита | Дополнительные признаки |
| Розовая или красная | Острая форма воспаления. Возможно осложнение в виде пиелонефрита. | Рези при мочеиспускании, постоянные тянущие боли в паху, общая слабость. |
| Белые нити, сгустки, светлые хлопья | Гнойный простатит | Повышение температуры, боли в пояснице, области паха, лихорадка, частые позывы к мочеиспусканию. |
| Липкая, густая моча | Хроническая форма воспаления | Периодические болевые ощущения в промежности. |
Точность диагностирования простатита на основании анализа мочи составляет около 60%. Применяют следующие типы исследований:
- Общий анализ. Учитывается внешний вид мочи, ее физико-химические свойства, биохимический состав. Признаки воспалительного процесса: наличие белка (количество более 0,033 г/л – явное свидетельство простатита), более 3-х лейкоцитов в поле зрения, присутствие кристаллов солей или эритроцитов. Повышение либо понижение кислотности (норма pH 5-7) не считается характерным признаком простатита. Этот показатель меняется в зависимости от степени физической активности, состава рациона.
- Цитологический анализ. Помогает выявить злокачественное перерождение железы по наличию патологических клеток в выделяющемся эпителии.
- Бактериологическая диагностика (бакпосев) осадка. В норме ни грибов, ни палочек, ни иных посторонних микроорганизмов в моче быть не должно. В противном случае есть основания подозревать инфекционный простатит.
Наличие эритроцитов в моче не всегда является опасным признаком. Причиной может быть употребление синтетического витамина С, ряда препаратов (например, сульфаниламидов). При калькулезном простатите выходящие по протокам твердые образования травмируют эпителий, провоцируя выделение крови.
Для сбора мочи при простатите применяют 3-х или 4-х стаканный метод. В первом случае мужчине нужно помочиться последовательно в каждый из стаканов. Во втором забор происходит в 4 этапа:
- В 1 стакан собирают 30 мл первой мочи;
- Далее мужчина мочится в унитаз (сливается 100-200 мл), затем около 15 мл мочи собирается во 2 стакан;
- Производится массаж простаты, после чего в 3 стакан (пробирку) набирается несколько капель выделившегося из уретры сока;
- Остаток мочи (15-20 мл) вместе с секретом простаты собирают в 4 стакан.
Весь процесс занимает порядка 20 минут. При остром воспалении, сопровождающемся сильной болью, массаж простаты не производится.

Правила сбора мочи:
- Не мочиться, не заниматься сексом и мастурбацией в течение 5 часов перед сдачей.
- Информативнее всего утренняя моча.
- Перед мочеиспусканием нужно промыть член с антисептическим средством.
- Уросептики и антибиотики влияют на результаты, поэтому сдавать мочу следует после прекращения их приема.
- За 2-3 суток до сдачи нельзя пить алкоголь, за 7-12 часов не рекомендуется принимать пищу.
Анализ мочи при простатите может проводиться несколько раз для отслеживания динамики лечения либо исключения посторонних факторов, влияющих на показатели.
При подозрении на простатит кровь сдается с целью выявления воспалительных и инфекционных агентов. Производится микроскопическое и бактериологическое исследование.
О наличии воспаления железы свидетельствуют следующие показатели:
- Уровень лейкоцитов выше 9*10(9) единиц, в поле зрения более 4-х палочкоядерных лейкоцитов;
- СОЭ превышает 5 мм/час;
- Гемоглобин снижен – меньше 110 г/л.
Для обнаружения присутствующих в крови половых инфекций наиболее эффективен метод ПЦР. С его помощью эффективно выявляются скрытые внутриклеточные возбудители.
На функционирование простаты влияет гормональный фон, поэтому в ряде случаев необходимо сдать кровь для определения уровней тестостерона, ФСГ (фолликулостимулирующий гормон), дигидротестостерона.
Кровь для общего и биохимического анализа следует сдавать с утра натощак (забирается из вены). Накануне не рекомендуется употреблять жирную пищу и алкоголь. За час до сдачи анализа важно воздержаться от курения.
В ряде случаев при простатите (в основном мужчинам после 40 лет) назначается анализ на ПСА – белковый фермент, выделяемый из секрета простаты (своеобразный гормон железы). Само его наличие не свидетельствует о воспалении или раке. ПСА выполняет ряд важных функций: разжижает сперму, расщепляя белковые цепочки, регулирует функционирование яичек. Диагностическое значение имеет уровень фермента (как делают анализ ПСА при простатите).
Нормативные показатели (в нг/мл):
ПСА на фоне воспаления простаты всегда оценивается в комплексе с результатами других анализов. При хроническом простатите показатель составляет от 5 до 6 нг/мл, при обострении возрастает до 10. Превышение норм при простатите и аденоме простаты обычно несущественно. Серьезное увеличение количества фермента в 60% случаев свидетельствует о развитии онкологического процесса.
Перед сдачей анализа рекомендуется половое воздержание в течение минимум 3-5 дней. После ТРУЗИ следует выждать 10-14 дней. Остальные условия − как и при подготовке к общему анализу крови.
Простатический секрет наиболее точно отражает функциональное состояние железы. В нем можно обнаружить инфекции, передающиеся половым путем (гонорея, трихомонады, уреаплазма, микоплазма), а также неспецифических возбудителей простатита (протей, энтерококки, кишечная, синегнойная палочка). Выявление последних в единичных количествах допускается и не считается признаком простатита. Для анализа простатического секрета наиболее эффективным считается метод бакпосева с последующей антибиотикограммой.
Нормативные показатели (микроскопическое исследование):
- Лейкоциты − до 12 единиц, наблюдаемые в поле зрения;
- Эритроциты – отсутствуют либо единичные;
- Амилоидные тельца (бурые вкрапления, образующиеся вследствие распада погибших клеток эпителия) – отсутствуют. Их повышенное количество свидетельствует о бактериальном простатите;
- Клетки эпителия – в норме отсутствуют, может быть максимум до 2-х в поле зрения;
- Макрофаги (клетки, борющиеся с чужеродными микроорганизмами) – отсутствуют;
- Лецитиновые зерна – примерно 10 млн. единиц в 1 мл сока. Чем больше их количество, тем лучше работает простата.
Наиболее значимые показатели общего клинического анализа секрета:
- Объем сока. Если выделяется больше 2 мл, есть повод подозревать воспаление, меньше – застойные процессы.
- Плотность. Норма – строго 1,022 г/мл.
- Оттенок – однородный белый.
- Кислотность pH – 7 (+/- 0,3).
На фоне острого простатита сок желто-бурого цвета, кислый, со сладковатым запахом. Лецитиновых зерен мало, присутствуют эпителиальные клетки, кристаллы Беттхера.
Подготовка к процедуре:
- Половой покой в течение 2-3 дней;
- Воздержание от спиртного, посещения бани в течение 3-х дней;
- Клизмирование примерно за час до процедуры.
Процесс забора биоматериала: пациент укладывается на бок, поджимает колени, врач на протяжении нескольких минут проводит ректальный массаж простаты, вследствие чего из уретры выделяется небольшое количество жидкости (около 2 мл). Если отделяемого нет, то собирают мочу (сок может заброситься в мочевой пузырь).
Простатический сок составляет примерно 30% эякулята, поэтому качество последнего во многом зависит от состояния железы. Сперму для анализа получают путем мастурбации после полового воздержания в течение 2-3 дней (но не более 7). В течение 5-6 дней нельзя пить спиртное. Материал можно сдать либо в клинике, либо в домашних условиях. В последнем случае нужно заранее приготовить стерильный контейнер и в течение 30 минут доставить сперму в клинику, не тряся и не переохлаждая при этом емкость.
При простатите объем эякулята сокращается (менее 1,5 мл), pH сдвигается в щелочную сторону (норма от 7,2 до 7,8). Цвет жидкости становится желтоватым, бурым, иногда красным. Увеличивается время разжижения (больше часа). В сперме здорового мужчины не обнаруживаются патогены, слизь, эпителий. Бактериальное заражение диагностируется при концентрации микроорганизмов >103 КОЕ/мл.
Для наиболее полной диагностической картины врачи одновременно назначают анализ спермы и простатического сока. Первоисточник инфекции может находиться не только в простате, но также в семенных пузырьках или в уретре. Эякулят более информативен, поскольку попутно захватывает выделения всех желез и омывает уретру. Но простатический секрет не всегда полностью выделяется в сперму. Могут быть закупоренные протоки, которые открываются только при массаже. Анализ обеих жидкостей позволяет получить объективный результат.
Мазок (соскоб) из уретры является одним из обязательных анализов при простатите. Подготовка к забору материала:
- За 2 суток не эякулировать.
- За 2 часа не мочиться.
- Не мыть половой член в день процедуры.
- За неделю прекратить прием медикаментов (по согласованию с врачом).
Сама процедура неприятная, но и не слишком болезненная: в уретру (глубина около 3 см) погружается гибкий зонд, прокручивается, затем извлекается. После процедуры могут быть неприятные ощущения еще в течение нескольких часов.
Нормативные показатели:
- Лейкоциты: до 5 единиц, различаемых в поле зрения;
- Эпителий: в диапазоне от 5 до 10;
- Слизь: умеренно;
- Трихомонады, гонококки отсутствуют;
- Кокки: умеренно.
При простатите соскоб из уретры в ряде случаев производится после массажа простаты с целью одновременно проверить секрет железы.
Анализы на простатит можно сдать бесплатно в государственной клинике (по месту жительства) по направлению лечащего врача. Из минусов: долгое время ожидания приема и результатов анализов, не всегда качественное оборудование.
Большинство мужчин предпочитают обращаться в частные сетевые лаборатории, например: «Хеликс», «Инвитро», «Гемотест», «Ситилаб». Основные плюсы:
- Качественное оборудование.
- Быстрый результат (можно получить по почте).
- Скидки на программу обследования, включающую основные анализы.
Средняя минимальная стоимость набора лабораторных исследований при простатите составит от 2 до 5 тыс. руб. (в зависимости от клиники и города). Примерные цены на анализы и сроки их выполнения:
- Сок простаты – 450 руб. (2 дня);
- Мазок из уретры – 440 руб. (2 дня);
- Общий анализ мочи – 350 руб. (1 день), цитологический – 840 руб. (2 дня), бактериологический – 900 руб. (до 2-х недель);
- Кровь общий (в зависимости от количества показателей) − от 300 до 1200 руб., биохимический – 3600 руб. (1 день);
- Спермограмма – 1500 руб. (1 день);
- ПСА – 800 руб. (1 день).
Частные лаборатории не расшифровывают результаты, давая лишь краткую характеристику по некоторым показателям. Назначать анализы и интерпретировать их итоги должен лечащий врач на очной консультации.
Правильно поставленный диагноз – залог успешного лечения простатита. Врачи не рекомендуют затягивать с диагностикой или стесняться некоторых процедур. Чем раньше будет начато лечение, тем меньше будет повреждение тканей простаты и окружающих ее органов. Мужчинам после 40 лет рекомендуется сдавать анализы не реже 2-х раз в год. Это позволит предупредить образование аденомы, развитие хронического простатита, онкологическое перерождение клеток железы.
источник


 Пальпация. Проводится ректальным способом, помогает определить размер, однородность ткани, наличие уплотнений и контуры железы.
Пальпация. Проводится ректальным способом, помогает определить размер, однородность ткани, наличие уплотнений и контуры железы. Анализ крови, исследование ПСА выявляют характер воспаления, есть ли аденома, прочие образования. Для уточнения диагноза, определения эффективности терапии требуется сопоставление показателей свободного и связанного ПСА.
Анализ крови, исследование ПСА выявляют характер воспаления, есть ли аденома, прочие образования. Для уточнения диагноза, определения эффективности терапии требуется сопоставление показателей свободного и связанного ПСА. наличие алкоголя в крови;
наличие алкоголя в крови;
 уробилин до 17 умол/л.
уробилин до 17 умол/л.

 За 7 суток до проведения всех видов анализов надо исключить парилки, сауны, алкоголь, антибиотики.
За 7 суток до проведения всех видов анализов надо исключить парилки, сауны, алкоголь, антибиотики.
 Проходить профилактические осмотры. Делать это надо не реже 1 раза в 6 месяцев для предупреждения обострений в установленном доктором режиме при диагностировании хронического воспаления.
Проходить профилактические осмотры. Делать это надо не реже 1 раза в 6 месяцев для предупреждения обострений в установленном доктором режиме при диагностировании хронического воспаления.