Исследование дуоденального содержимого включает определение физических свойств, химическое, микроскопическое, а иногда и бактериологическое исследование. Следует подчеркнуть, что для получения достоверных результатов исследование желчи должно проводиться в кротчайшие сроки от момента ее получения, так как в противном случае форменные элементы в желчи, в частности патологические примеси (в первую очередь лейкоциты), могут довольно быстро разрушаться желчными кислотами.
Определение физических свойств желчи.
У здорового человека все порции желчи прозрачны и не содержат патологических примесей.
Помутнение желчи порции А связано с примесью желудочного сока, слизи. При хроматическом зондировании даже небольшим патологическим примесям в порции В следует придавать диагностическое значение.
Порция А имеет светло-желтый цвет, порция В — сине-зеленый (без красителя — насыщенно — желтый цвет, темно-оливковый или коричневый цвет) и порция С имеет желтоватый цвет. Изменения в порции А указывают на патологию со стороны желчевыделительной системы и 12-перстной кишки. Изменение цвета порции А будет свидетельствовать о забрасывании в нее пузырной желчи, о нарушении поступления желчи в 12-перстную кишку из-за закупорки сфинктера Одди. Появление примесей крови может быть обусловлено язвой 12-перстной кишки, опухолью фатерова соска, геморрагическим диатезом. Большое количество хлопьев в желчи порции А может быть обусловлено дуоденитом.
Относительная плотность желчи порции А в норме 1,008 — 1,016 г/л. Она возрастает при застое пузырной желчи, гемолитической желтухе, снижается — при гепатитах, циррозах печени, нарушении поступления желчи в 12-перстную кишку.
Реакция желчи порции А в норме слабощелочная (рН 8,1 — 9,0) иногда нейтральная (рН 7,0 — 8,0). Сдвиг в кислую сторону отмечается при наличии воспалительного процесса в желчном пузыре, при попадании желудочного сока.
Слабое окрашивание порции В может быть при хронических воспалительных процессах в желчном пузыре, сопровождающихся атрофией его слизистой оболочки. В этом случае обнаруживаются хлопья слизи. При застойных явлениях в желчном пузыре желчь приобретает более темную окраску. Относительная плотность желчи порции В в норме 1,016 — 1,034 г/л. При ухудшении концентрационной способности желчного пузыря она снижается, при застое в нем (воспаление, атония), при холелитиазе — повышается. Реакция желчи порции В в норме близка к нейтральной (рН 6,5 — 7,3), при воспалительном процессе в желчном пузыре — кислая.
При вирусном гепатите, циррозе печени желчь порции С становится более светлой, при гемолитической желтухе — более темной (плеохромия). Причины появления примеси крови — те же, что и в порции А. При воспалении в печеночных ходах появляются хлопья слизи. При этом рН желчи снижается (в норме 7,5 — 8,2), относительная плотность желчи порции С в норме 1,007 — 1,010 г/л. Она уменьшается при снижении секреции (гепатиты, циррозы), увеличивается при гемолитической желтухе.
Химическое исследование желчи
Химическое исследование желчи дает возможность судить о концентрационной функции желчного пузыря и о коллоидной устойчивости желчи. В клинической практике в желчи определяют содержание белка, билирубина, уробилина, желчных кислот, холестерина и холато-холестериновый коэффициент.
Повышение содержания белка в порциях желчи свидетельствует о наличии воспалительного процесса в соответствующих отделах желчевыделительной системы. Пониженное содержание билирубина говорит о синдроме холестаза, гепатитах, циррозах печени ; повышение — о гемолитической желтухе.
Уробилин в желчи у здоровых людей отсутствует, обнаруживается при циррозе печени, механической желтухе, гемолизе эритроцитов.
Увеличение концентрации желчных кислот в порции С наблюдается при повышенной их секреции гепатоцитами; уменьшение — при секреторной недостаточности печеночных клеток.
Увеличение содержания холестерина наблюдается при желчекаменной болезни, калькулезном холецистите и гемолитической желтухе; уменьшение — при нарушении оттока желчи в двенадцатиперстную кишку.
Снижение холато-холестеринового коэффициента (соотношения концентраций холатов и холестерина) ниже нормы (ниже 10) является индикатором наклонности к камнеобразованию в желчевыделительной системе.
При микроскопии желчи обращают внимание на клетки (эпителий, лейкоциты), кристаллические образования, скопления слизи, паразитов, другие патологические примеси. Количество просматриваемых препаратов должно быть не менее 15-20. Надо учитывать, что в норме желчь не содержит никаких клеточных элементов.
В желчи можно различить три вида цилиндрического эпителия: мелкий призматический эпителий внутрипеченочных желчных ходов – при холангите и холецистите; удлиненный призматический эпителий общего желчного протока — при его воспалении; широкий эпителий желчного пузыря — при холецистите.
Слизь в желчи выявляется в виде мелких комочков при катаральном воспалении желчевыводящих путей и дуодените.
Появление эритроцитов в желчи связано с травмированием в ходе зондирования. В желчи различных порций могут содержаться лейкоциты, лейкоцитоиды ( представляют собой округлившийся цилиндрический эпителий 12- перстной кишки), кристаллы холестерина и билирубината кальция, присутствие которых свидетельствует об изменении коллоидной стабильности желчи — вследствие воспалительного процесса.
Микролиты чаще всего обнаруживают в хлопьях слизи. Обнаружение их имеет связь с процессом камнеобразования.
Из простейших, паразитирующих в двенадцатиперстной кишке и желчном пузыре, наибольшее значение имеют лямблии. При инвазии их находят обычно во всех порциях желчи в виде вегетативных форм. Вопрос об их патогенности остается спорным.
Бактериологическое исследование желчи имеет небольшое значение, так как трудно установить происхождение высеянной флоры (из полости рта, кишечника или желчных путей).
источник
Холецистит — воспаление стенок желчного пузыря. Симптоматика схожа с рядом других патологий желудочно-кишечного тракта (ЖКТ). Правильно поставить диагноз помогут результаты лабораторных исследований, УЗИ, компьютерная томография.
Анализы при холецистите выявляют отступления показателей от норм, сигнализируют о начале воспаления, помогают дать оценку состояния печени, желчных протоков.
Холецистит — патология желчного пузыря в сочетании с функциональными расстройствами желчевыделительной системы. Заболевание возникает как следствие погрешностей в питании, инфекционных поражений кишечника и печени, инвазии паразитами. Холецистит может носить наследственный характер, быть проявлением потрясения.
Задача диагностических мероприятий — выявить причину появления и развития патологии.
- Острая. Характеризуется резкой болью справа под ребрами, тошнотой, рвотными позывами, неприятными ощущениями в кишечнике, желтушностью кожи и склер глаз, повышением температуры от 38°С. Причина — нарушен желчный отток.
- Хроническая. Развитие идет постепенно. Отличается ноющими болями, слабостью, снижением веса, повторяющейся тошнотой. Часто на фоне длительного воспаления в пузыре образуются конкременты.
Заболевание долгое время не проявляет себя или его принимают за другие патологии ЖКТ. Выявить его может комплексная диагностика, которая включает ряд стандартных процедур:
- анализы на холецистит: представляют забор биоматериала (кровь, моча, кал);
- проведение УЗИ-диагностики, компьютерной томографии;
- дуоденальное зондирование для взятия проб желчи;
- печеночное исследование (АСД).
Гастроэнтеролог фиксирует жалобы пациента, осматривает его, изучает анамнез болезни. На основе полученных сведений ставит предварительный диагноз, который требует подтверждения анализами и дополнительными диагностиками.
Лечение холецистита длительное, строго под контролем врача, часто в условиях стационара. Ежегодно проводят весь комплекс диагностических процедур. Это позволит вести наблюдение за развитием болезни или засвидетельствовать выздоровление.
При изменении состояния пациента в сторону ухудшения, опасении развития воспаления в организме делается забор крови для изучения и определения отклонений в ее составе.
Врач назначает 2 вида обследования:
- Клиническое (ОАК). Определяет количество кровяных телец. Берется капиллярная кровь.
- Биохимическое. Изучает широкий диапазон ферментов, веществ. Объект исследования — венозная кровь.
Анализы крови при холецистите делаются после 12-часового голодания. Чтобы получить точную информацию, их проводят через равные промежутки времени.
Общий анализ крови необходим для определения количества лейкоцитов, нейтрофилов, СОЭ. В период обострения болезни они будут повышены, что говорит о воспалительном процессе. Низкий уровень гемоглобина укажет на анемию. При хроническом течении параметры кровяных телец будут в норме или меньше ее. На долгое воспаление в холецистите указывает пониженный уровень лейкоцитов (лейкопения).
Показатели биохимического анализа крови при холецистите информируют об уровне билирубина, холестазе. Увеличение в крови показателей нормы щелочной фосфатазы, глобулинов определяет холецистит и застой желчи в пузыре. Повышенный непрямой билирубин предполагает конкременты в желчном пузыре, сокращение сосудов, деструктивные изменения органа, внепеченочный холестаз.
Достоверность результатов зависит от правильной подготовки. Необходимо:
- отказаться от алкоголя, жирной и острой пищи за 5 дней;
- прекратить принимать лекарственные средства за 3 дня (по согласованию с врачом);
- уменьшить физические нагрузки;
- последний прием пищи, напитков перед забором крови должен быть за 12 часов до исследования;
- проведение УЗИ, рентгена перед сдачей анализа запрещено.
Несоблюдение правил исказит результаты, что будет способствовать постановке ложного диагноза.
Лабораторное изучение выявляет отступления от стандартных величин в ее структуре. Нормы состава и секреции:
- базальная — прозрачная светло-желтая, плотность 1007-1015, слабощелочная;
- пузырная — прозрачная темно-зеленого цвета, плотность 1016-1035, pH 6.5-7.5;
- печеночная — прозрачная светло-желтая, плотность 1007-1011, pH 7.5-8.2.
Фракционное исследование позволит судить о нарушениях функционирования системы желчевыделения. Порции желчи, собранные при исследовании зондом, отправляют на биохимию, при необходимости – на гистологию и микроскопию. Пробы изучают на чувствительность к антибиотикам, микрофлору.
Если показатели анализа отклоняются от норм, можно диагностировать:
- Воспалительный процесс. Характеризуется снижением прозрачности желчи, увеличением лейкоцитов, присутствием цилиндрических клеток.
- Камни в протоках, застой желчи. Выявляются при повышенном холестерине, наличии кристаллов кальция.
Исследование желчи может выявить присутствие гельминтов в 12-перстной кишке, желчевыводящих путях.
Кровь на печеночные пробы показывает вид воспалительного процесса (острый, хронический), выявляет или подтверждает поражение органа.
Виды проб, их нормы (ммоль час/л):
Повышенное содержание АЛТ, АСТ говорит о воспалении вирусной, токсической, лекарственной этиологии. Увеличение ГГТ можно обнаружить, когда состояние желчного пузыря, его тканей и холедохов не позволяет им полноценно работать. Излишки ЩФ подразумевают неправильный отток желчи, изменение в тканях органа.
Гипербилирубинемия – признак застоя желчи. Причина — нахождение камней в желчном пузыре. Повышенная концентрация билирубина в крови больного может указывать на патологические изменения в печени (цирроз, гепатиты, онкологическое заболевание).
Как желчный пузырь выполняет свою функцию, оценить можно по результатам проверки урины и кала пациента.
Главный показатель — количество билирубина в биоматериале. Низкое содержание вещества в испражнениях приводит к его накоплению в коже. Желтый оттенок дермы — прямое доказательство неправильного функционирования печени и желчного пузыря.
При холецистите может быть обесцвечивание кала. Копрограмма показывает много азотистых продуктов, жира, которые придают белесый оттенок. Причина — недостаток желчи в кишечнике из-за непроходимости холедохов (ЖКБ).
Анализ кала дает информацию о паразитарных поражениях печени, желчевыводящих каналов.
Какие должны быть анализы мочи при холецистите:
- цвет темно-коричневый;
- кислотность не выше 7 pH;
- билирубин 17-34 ммоль/л;
- превышена норма белка;
- присутствуют фосфаты;
- наличие слизи, бактерий.
Показатели мочи отражают воспаление в желчном пузыре, закупорку каналов оттока желчи.
- исключить из рациона продукты, меняющие ее цвет;
- за 2-3 дня прекратить прием витаминов, мочегонных лекарств;
- собирать мочу с утра, именно среднюю часть.
Контейнер для анализов должен быть стерильным. Хранить материал нельзя.
Чтобы дополнить анамнез, проводится УЗИ желчного пузыря. Ультразвук выявляет изменение размеров и формы органа, неравномерность стенок, присутствие внутри уплотнений, камней. Позволяет увидеть неравномерное накопление желчи, определить ее плотность.
- голодание 12 часов до процедуры;
- исключить напитки (чай, кофе), курение, жевательную резинку на 2-3 дня перед проведением УЗИ, КТ.
Обследование проводится в двух положениях: на спине, на левом боку.
Форма холецистита определяется компьютерной томографией, с помощью которой можно выявить – острая или хроническая фаза. Дополнительно информирует о новообразованиях, воспалении протоков (холангит), дискинезии, полипах и камнях в полости пузыря, его каналов. Лучевой способ дает больше информации о патологии органа, чем УЗИ.
Специальная подготовка не требуется. При контрастном способе есть ограничение в последнем приеме пищи (за 4-5 часов). Во время процедуры пациент должен снять все украшения, чтобы не исказить результат. Положение – лежа на спине.
Для диагностики заболевания желчного пузыря комплексное инструментальное обследование наиболее информативно. Отличительная его черта — неинвазивность.
Исследовав методом гастродуоденального зондирования желчный пузырь, диагностируют изменения в работе органа. Подготовительный этап заключается в суточном голодании, приеме желчегонных средств.
Зондирование проходит поэтапно:
- Материал берется из 12-перстной кишки. Порция «A» собирается 10-20 мин.
- При помощи специального раствора, который вливается через зонд, стимулируется сжатие сфинктера Одди (3-5 мин).
- Желчь собирается из внепеченочных холедохов. Сбор длится около 3 мин.
- «B» берется из желчного пузыря в течение 20-30 мин.
- «C» забирается из печени. Заключительный этап длится 30 мин.
Полученный биоматериал проверяется по 2 направлениям:
- Микроскопия — для обнаружения слизи, кислот, лейкоцитов, микролитов и ряда других веществ. Наличие их в порции «B» говорит о воспалении органа.
- Биохимия — определяет уровни билирубина, лизоцима, белков, щелочной фосфатазы, иммуноглобулинов A и B. Отклонения от норм подтверждает диагноз холецистит.
Повторная процедура зондирования делается через 3 суток. Ее проводят с целью анализа желчных протоков на присутствие паразитов, а также для оценки сократимости путей, выводящих желчь.
Какие анализы сдают при холецистите, решает только врач. Комплекс исследований, применяемых в медицине, помогает дать точное заключение. Инструментальные способы проводятся разным оборудованием, но цель одна — определить патологии желчного пузыря и желчевыводящих протоков.
Лабораторная диагностика информирует о воспалительных процессах в органах, наличии болезнетворных бактерий и паразитов. Включает общий и биохимический анализ крови, печеночные пробы, анализ мочи, кала. После тщательного осмотра гастроэнтеролог найдет истинную причину недомогания с помощью анализов и исследований, проводимых ультразвуком (УЗИ) и лучевой томографией (КТ).
Холецистит доставляет неприятные ощущения, боль, ухудшение общего состояния. Часто маскируется под иные болезни в ЖКТ.
источник
Дуоденальное зондирование – это процедура введения зонда, с целью диагностики и лечения, в двенадцатиперстную кишку. Для исследования надо произвести забор содержимого двенадцатиперстной кишки, желчи и панкреатического сока, вырабатываемого поджелудочной железой. Иногда процедуру применяют с лечебной целью для удаления секрета из органа при вялотекущих воспалениях желчного пузыря или для промывания и введения лекарственных препаратов при лечении панкреатитов и язвенной болезни.
Метод исследования дуоденального содержимого имеет почти столетнюю историю и нередко используется в гастроэнтерологии для выставления диагноза. Состав жидкости двенадцатиперстной кишки, полученной с помощью зонда, состоит из секрета самой кишки и поджелудочной железы, желчи и желудочного сока. Этот метод применяют для определения состояния желчного пузыря и желчевыводящих путей. Он используется при подозрениях на содержание паразитов в печени и двенадцатиперстной кишке, на цирроз и вирусный гепатит, желчнокаменную болезнь. Для исследования берется несколько порций проб, отображающих состояние желчевыводящей системы. Для проведения манипуляции требуется:
- Зонд с эластичной резиновой трубкой диаметром от трех до пяти миллиметров и длиной полтора метра, конец которого снабжен металлической или пластмассовой оливой с отверстиями. На зонде нанесены три метки: первая на расстоянии 0,45 м от оливы, вторая – 0,7 м и третья – 0,8 м.
- Шприц, объем которого составляет 10 или 20 мл.
- Пробирки для сбора отдельных порций желчи.
Для забора трех порций содержимого двенадцатиперстной кишки требуется от полутора до двух часов. После этого проводится исследование дуоденального содержимого в лабораторных условиях.
Процедура забора материала для исследования имеет свои особенности и доставляет определенный дискомфорт индивиду, поэтому проводится только при необычных симптомах и подозрениях на определенные заболевания. К таковым можно отнести:
- постоянное чувство горечи во рту;
- боль и дискомфорт в правом подреберье;
- стабильная тошнота и возникновение рвоты;
- обесцвечивание каловых масс и видоизменение цвета урины до бурого или желто-коричневого цвета;
- выявленный по результатам УЗИ застой желчи;
- подтверждение имеющегося диагноза;
- болезни желчевыводящих протоков и печени;
- подозрение на воспаление в желчном пузыре;
- желчнокаменная болезнь.
Взятие материала для исследования дуоденального содержимого при наличии камней в желчном пузыре имеет риск развития осложнений, поэтому при назначении процедуры доктор обязательно оценивает пользу и вред для пациента.
Проведение манипуляции сопровождается повышенным выделением желчи и увеличивает количество сокращений желчный путей, поэтому исследование нежелательно при:
- Обострении хронического или острого холецистита.
- Варикозном заболевании пищевода – возможно повреждение стенок сосудов зондом и возникновение кровотечения.
- Наличии в желчном пузыре камней – может начаться движение камня, который закупорит желчный проток.
- В период беременности и грудного вскармливания – использование препаратов во время проведения процедуры исследования дуоденального содержимого приводит к снижению артериального давления, что способствует ухудшению кровоснабжения плода, кроме того, медикаменты проникают в грудное молоко.
- Раке органов пищеварительного тракта.
Перед назначением процедуры доктор оценивает целесообразность ее проведения.
Методы забора дуоденальной жидкости могут быть нескольких видов. Различают следующие виды зондирования:
- Слепое – проводится без использования зонда. Больному вводятся желчегонные средства для очистки желчного пузыря. Этот метод используют при застое желчи и риске возникновения камней.
- Фракционное – классический метод получения дуоденального содержимого, состоящий из забора трех порций желчи с помощью зонда через установленные интервалы времени.
- Хроматическое – применяется специальное окрашивание пузырной желчи для точного определения ее количества. Для этого индивид за 12 часов до проведения процедуры принимает контрастное вещество.
Помимо этого, дуоденальное зондирование применяется и с лечебной целью.
Дуоденальное зондирование проводится на голодный желудок. За 8-10 часов до его проведения пациент не должен употреблять пищу, а за 3-4 часа – жидкость. При подготовке к процедуре зондового исследования дуоденального содержимого за пятидневный срок до ее начала необходимо исключить из меню следующие продукты:
- все хлебобулочные и кондитерские изделия;
- овощи и фрукты с большим количеством клетчатки, в любом виде;
- молоко и продукты, изготовленные из него;
- жирные сорта рыбы и мяса;
- бобовые культуры.
Диета способствует уменьшению газообразования в кишечнике. Кроме этого, больному необходимо прекратить прием следующих препаратов:
- спазмолитиков – «Папаверин», «Бешпан», «Спазмалгон», «Но-шпа»;
- желчегонных – «Холосас», «Фламин», «Аллохол», «Барберин»;
- сосудорасширяющих;
- слабительных;
- содержащих ферменты – «Фестал», «Панкреатин», «Креон».
Перед проведением исследования рекомендуется принять восемь капель 0,1 % раствора «Атропина» и выпить стакан теплой воды, растворив в ней 30 грамм ксилита. Объективность полученных результатов зависит от соблюдения подготовительных мероприятий.
При введении зонда и использовании медикаментозных средств для получения материала на исследование желудочного и дуоденального содержимого могут развиться нежелательные явления:
- Увеличенное слюноотделение.
- Кровотечение, которое возникает в результате повреждения слизистой, при быстром заглатывании зонда.
- Тошнота и рвота. Пациентам с повышенной чувствительностью к возникновению рвотной реакции желательно сделать анестезию задней стенки глотки, используя перед процедурой специальный спрей.
- Диарея. «Сульфат магнезии», используемый во время проведения манипуляции, обладает сильным слабительным эффектом. Больным, имеющим проблемы с пищеварением, желательно использовать другие препараты.
- Головокружение возникает в результате снижения артериального давления под воздействием «Сульфата магнезии».
Врачи рекомендуют после проведения процедуры несколько минут спокойно полежать, а затем медленно встать.
Для диагностики получают определенные порции желчи из разных мест локализации и после этого проводят микроскопический и химический анализ. Процедура забора жидкости проходит в несколько этапов:
- Больной находится в сидячем положении. Зонд вводят в приоткрытый рот, помещая оливу около корня языка. Индивид делает глотательные движения, и зонд начинает продвигаться по глотке в пищевод. При рвотных позывах пациенту желательно глубоко дышать носом. В редких случаях проводят анестезию. Первая отметка на зонде означает, что он находится в желудке. Из наружного конца резиновой трубки во вдетый шприц будет поступать мутноватая жидкость.
- Для облегчения дальнейшего прохождения зонда при взятии дуоденального содержимого медицинская сестра проводит следующие манипуляции: переворачивает больного на правый бок, а под область таза подкладывает мягкий валик, чтобы зонд под тяжестью оливы направлялся к привратнику – части желудка, переходящей в двенадцатиперстную кишку.
- При прохождении отметки в 70 см олива достигает двенадцатиперстной кишки, и в шприц начинает поступать прозрачная жидкость золотисто-желтого цвета. Она является смесью желчи, кишечного сока и секрета поджелудочной железы и называется порцией A, которая помещается в первую пробирку в объеме 40 мл.
- Для стимуляции выделения желчи в кишечник вводят «Сорбит», «Ксилит» или «Сульфат магнезии», на зонд ставят зажим на 10 минут.
- После перерыва начинают собирать вторую порцию B, состоящую из пузырной желчи. Процесс длится полчаса для сбора 60 мл.
- Через 30 минут начинается выделение печеночной желчи, имеющей ярко-желтый цвет. Собирается порция C в количестве 20 мл.
После окончания забора зонд аккуратно удаляют. Спустя полчаса пациент может употреблять щадящую пищу. Три собранных порции желчи отправляют в лабораторию на микроскопическое, химическое, а при необходимости, и бактериологическое исследование.
Каждая порция вещества, требующая исследования, собирается в отдельную стерильную пробирку, у которой производят обжигание краев до и после забора желчи, используя газовую горелку. Пробирки незамедлительно отправляются в лабораторию для исследования. Промедление с отправкой нарушит правильность результатов: разрушатся лейкоциты, затруднится обнаружение лямблий, потому что при понижении температуры они перестают двигаться. Расшифровку анализа проводит доктор, имеющий соответствующую квалификацию. Регистрация исследований дуоденального содержимого производится врачом в письменном виде и фиксируется в специальных документах. С помощью дуоденального зондирования можно обнаружить возникновение вирусных и бактериальных инфекций, присутствие камней в протоках желчи, патологии в функционировании сфинктера и стенок желчного пузыря, различные патологии в желудке и в двенадцатиперстной кишке, следы паразитов. Больной с полученной расшифровкой результатов возвращается к лечащему доктору для прохождения дальнейшей терапии.
Как уже упоминалось выше, исследование проводят обязательно на голодный желудок и после предварительной подготовки в диагностических центрах, специально оборудованных кабинетах поликлиник или стационаров. Чаще всего при исследовании дуоденального содержимого расшифровку делают по трем порциям желчи A, B и C. К физическим свойствам исследуемого содержимого относится:
- Цвет. В норме порция A, которая забирается из двенадцатиперстной кишки, окрашена янтарным, золотисто-желтым тоном, B (из желчного пузыря) – интенсивного желтого оттенка, C – печеночная порция светло-желтоватого колера. Модификация цвета совершается при воспалении двенадцатиперстной кишки, в результате образования камней и опухолей различных происхождений, а также нарушения тока желчи.
- Прозрачность. Все порции желчи в норме являются прозрачными. Незначительная мутность в самом начале зондирования возникает из-за примеси соляной кислоты и не связана с воспалительным процессом.
- Плотность. В порции A верхняя граница составляет 1016, B – 1032, C – 1011. Ее увеличение указывает на возникновение желчнокаменной болезни, сгущение желчи и нарушение работы печени.
Сразу после выделения дуоденальной жидкости делают микроскопическое исследование, потому что лейкоциты разрушаются через десять минут после забора материала, а другие элементы немного позднее. При отсутствии возможности незамедлительного проведения исследования к желчи добавляют формалин, что неблагоприятно сказывается на результатах обработки.
Желчь каждой порции распределяют по чашкам Петри и по очереди анализируют на черном и белом фоне. Хлопья слизи помещают на предметное стекло и изучают под микроскопом. Иногда применяют другой метод исследования дуоденального содержимого. Для этого желчь подвергается на 7–10 минут центрифугированию. Полученную жидкость сливают, а осадок подвергают микроскопическому исследованию:
- Лейкоциты. В норме эти элементы содержатся в единичном количестве. Их увеличенное количество в желчи указывает на воспалительный процесс в системе желчеотделения. Необходимо учитывать, что лейкоциты могут попасть в исследуемую жидкость из ротовой полости, желудка и органов дыхания.
- Эпителиальные клетки. Содержание в порциях B и C большого количества круглых клеток эпителия свидетельствует об аномальных изменениях в двенадцатиперстной кишке, а цилиндрических – о воспалении желчных путей.
- Билирубинат кальция. При микроскопическом исследовании дуоденального содержимого обнаруживается в виде бесформенных крупинок черного, коричневого, бурого или желто-золотистого цвета. Большое их содержание указывает на холелитиаз.
- Кристаллы холестерина – это пластинки четырехугольной формы, тонкие и не имеющие цвета. В норме обнаруживаются в порции B в небольшом количестве.
- Микролиты – темные многогранные или округлые образования, состоящие из слизи, извести и холестерина. Выявляются при предрасположенности к камнеобразованию.
- Паразиты – чаще всего в желчи обнаруживают лямблии и яйца гельминтов, которые поражают печень и двенадцатиперстную кишку.
При химическом исследовании дуоденального содержимого определяют наличие следующих компонентов:
- Билирубин (мкмоль/л). Его норма в желчи: в порции A – 227, B – 657, C – 339. Увеличенные показатели в первых двух порциях подтверждают застой и сгущение желчи. Уменьшенные – сигнализируют о сбое концентрационной функции желчного пузыря. При модификации показателей в порции C судят о нарушениях работы печени, связанной с выделением билирубина.
- Холестерин (ммоль/л). Определяется для установления оценки коллоидальной стабильности желчи. При исследовании дуоденального содержимого в норме верхняя граница холестерина составляет в порции A – 2,08, B – 10,04, C – 2,08. При холецистите и желчнокаменной болезни эти показатели повышаются.
- Желчные кислоты. По количеству их содержания в дуоденальной жидкости определяют функциональные способности печени, желчного пузыря и желчевыводящих путей. Секрет двенадцатиперстной кишки в норме свободные желчные кислоты не содержит.
- Белки. В нормальной желчи отсутствуют. Их появление говорит о возникновении воспалительного процесса.
Следует отметить, что показатели содержания компонентов желчи могут отличаться от приведенных выше. Это зависит от способа их определения, которых существует несколько.
Бактериологическое исследование дуоденального содержимого двенадцатиперстной кишки и желчного пузыря проводится для обнаружения в каждой порции желчи микроорганизмов. Бывает сложно определить месторасположения высеянных микроорганизмов. Под ним может подразумеваться кишечник, полость рта и желчные пути. При проведении вторичных изысканий и высевании этой же микрофлоры в той же порции желчи расценивается таким образом, что найденные микроорганизмы находились в желчных путях. Нормой считается полная стерильность всех порций желчи.
В дуоденальную жидкость двенадцатиперстной кишки входит кишечный сок, желчь, секрет поджелудочной железы, желудочный сок, который попадает в кишку через привратник, и небольшое количество слизи. В аномальных условиях к этому содержимому добавляется значительное количество слизи, крови, гноя, желчи с измененным составом или пищеварительного сока.
Поэтому исследование желчи и дуоденального содержимого физическим, микроскопическим, химическим и бактериологическим методом дает необходимые данные о различных поражениях и функциональной деятельности поджелудочной железы, печени, желчевыводящих путей и двенадцатиперстной кишки.
источник
Исследование дуоденального содержимого при инфекционных болезнях — вспомогательный метод диагностики, его производят в целях диагностики инфекционных болезней, протекающих с поражением гепатобилиарной системы и протоков поджелудочной железы, диагностики дискинезий, воспалительных поражений желчевыводящих путей, осложняющих течение инфекционных болезней, диагностики бактерионосительства при тифопаратифозных заболеваниях и других сальмонеллёзах.
Показания к дуоденальному зондированию:
— наличие клинико-эпидемиологических данных, указывающих на возможность описторхоза, клонорхоза, фасциолёза, анкилостомидоза, стронгилоидоза, лямблиоза;
— наличие у больных вирусными гепатитами, иногда другими инфекционными болезнями симптомов, указывающих на поражение гепатобилиарной системы (тошнота, тяжесть и боли в правом подреберье, горечь во рту и др.);
— выявление бактерионосительства у реконвалесцентов брюшного тифа, паратифов А и В и генерализованных форм сальмонеллёза.
• Острый период инфекционной болезни с лихорадочно-интоксикационным синдромом.
• Язвенное поражение кишечника (брюшной тиф до 10-го дня нормальной температуры).
• Желудочное кровотечение, стеноз и дивертикулёз пищевода, аневризма аорты, декомпенсированные заболевания сердечно-сосудистой системы, беременность.
Исследование проводят утром натощак в положении сидя.
Оборудование: дуоденальный резиновый (пластиковый) зонд длиной 1500 мм и диаметром просвета 2–3 мм с металлической оливой на конце, имеющей отверстия для прохождения жёлчи (зонд имеет три отверстия: на уровне 400–450 мм — расстояние от зубов до кардиальной части желудка; на уровне 700 мм — расстояние от зубов до входа в привратник; на уровне 800 мм — расстояние от зубов до фатерова соска); штатив с тремя обычными и тремя стерильными пробирками; цилиндр градуированный.
Больной заглатывает зонд активными глотательными движениями. Олива достигает желудка (первая отметка) через 5–10 мин. Затем больного укладывают на правый бок, под него подкладывают валик на уровне подреберья. После этого больной заглатывает зонд до второй отметки. Дальнейшее продвижение зонда достигается благодаря перистальтике в среднем за 1,5 ч, правильность расположения оливы контролируется рентгенологически. При правильном положении зонда в пробирку вытекает жёлчь из общего жёлчного протока (порция А), через 10–20 мин вводят стимулятор сокращения жёлчного пузыря через зонд (подогретый магния сульфат, сорбитол, оливковое масло в дозе 30–50 мл) или внутривенно (холецистокинин, секретин). Через 15–25 мин выделяется 30–60 мл пузырной
жёлчи (порция В). Затем поступает более светлая жёлчь из протоков (порция С).
Из каждой порции жёлчи производят посев в стерильные пробирки. Объём каждой порции измеряют. Все исследования производят сразу после завершения процедуры.
Нормальные показатели представлены в табл. 5-2.
Таблица 5-2. Нормальные показатели исследования дуоденального содержимого
| Показатель | Порция А | Порция В | Порция С |
| Цвет | Золотисто-жёлтый | Тёмно-оливковый | Светло-жёлтый |
| Количество, мл | 20–25 | 35–50 | Вытекает непрерывно, пока стоит зонд |
| Прозрачность | Прозрачная | Прозрачная | Прозрачная |
| Реакция | Нейтральная или слабощелочная | Щелочная | Щелочная |
| Плотность | 1003–1016 | 1016–1032 | 1007–1011 |
| Жёлчные кислоты, ммоль/л | 17,4–52,0 | 57,2–184,6 | 13,0–57,2 |
| Билирубин*, ммоль/л | 0,17–0,34 | 6–8 | 0,17–0,34 |
| Холестерин, ммоль/л | 1,3–2,8 | 5,2–15,6 | 1,1–3,1 |
Микроскопическое исследование дуоденального содержимого производят сразу же после получения каждой порции жёлчи. Анализу подвергается осадок (порций А, В, С):
— лейкоциты — 1–3 в поле зрения;
— эпителий — незначительное количество;
— слизь — значительное количество;
— кристаллы холестерина и билирубината кальция — единичные (только в порции В);
— жёлчные кислоты — присутствуют (в различных количествах во всех порциях);
У инфекционных больных важно выявить признаки воспалительного процесса в желчевыводящих путях (мутность жёлчи, наличие хлопьев слизи, повышенное содержание белка и лейкоцитов), при микроскопии — яйца глистов и простейшие (лямблии); выделить культуру возбудителя воспалительного процесса и определить его чувствительность к антимикробным препаратам, культуру патогенных сальмонелл и тем самым установить факт их носительства.
При учёте противопоказаний осложнения не возникают.
Рентгенологическое исследование, эзофагогастродуоденоскопия (ЭГДС), лапароскопия, холецистография, ультразвуковое исследование (УЗИ), компьютерная томография (КТ) в ряде случаев полностью не заменяют дуоденального зондирования.
источник
Одним из наиболее простых и доступных методов обследования является ультразвуковая диагностика, которая позволяет выявить ряд заболеваний. Комплекс исследований брюшной полости включает ультразвук.
Но выполнить расшифровку УЗИ жёлчного пузыря в норме сможет далеко не каждый. Именно этот орган имеет ряд анатомических особенностей, на которые следует обратить внимание.
Некоторые состояния требуют назначения УЗИ жёлчных протоков и пузыря. К их числу можно отнести:
- приступ печёночной колики,
- наличие желчнокаменной болезни в анамнезе,
- распирающие боли в области правого подреберья,
- желтушность кожных покровов и склер глаз,
- травматическое повреждение брюшной полости,
- динамическое наблюдение пациента при назначенном курсе лечения,
- подозрение на аномалии развития,
- контроль за состоянием пациента после оперативного вмешательства,
- необходимость проверить кровоснабжение жёлчного пузыря перед операцией.
Спектр противопоказаний крайне скуден в связи с высокой безопасностью метода и простотой его выполнения. Нельзя делать УЗИ внутренних органов при:
- неадекватном поведении пациента, наличии психических заболеваний, препятствующих проведению манипуляции,
- тяжёлом соматическом состоянии больного, угрозе его жизни,
- нахождении пациента в условиях искусственной вентиляции лёгких при отсутствии передвижного УЗ-сканера,
- повреждениях кожи области правого подреберья (ожог, ссадины и пр.).
При ультразвуковом исследовании жёлчного пузыря ребёнка можно оценить форму, размер, особенности его строения и работы. Кроме этого, возможна визуализация окружающих тканей, а также определение наличия различного рода объёмных образований.
Чаще всего педиатры отправляют детей в кабинет УЗ-диагностики при наличии следующих жалоб:
- боли в области живота,
- обесцвечивание кала,
- тёмный цвет мочи,
- пожелтение кожи и белой оболочки глаз,
- изменение консистенции стула,
- другие диспепсические явления.
Так как метод диагностики вполне безопасен даже для детского организма, его рекомендуют пройти всем новорождённым. Это позволяет исключить наличие у грудничка аномалии развития, дискинезии жёлчных путей.
Расшифровкой УЗИ жёлчного пузыря занимается врач функциональной диагностики с учётом истории заболевания, клинической картины, особенностей строения тела, наличия сопутствующих патологий. В этом значительную помощь оказывают дополнительные обследования и анализы. К их числу можно отнести:
- общий и биохимический статус крови,
- микроскопия мочи,
- компьютерное сканирование брюшной полости,
- динамическое УЗИ жёлчного пузыря с определением функции органа.
В первую очередь обращают внимание на строение, анатомию жёлчного пузыря, особенности его кровоснабжения. Обычно он определяется в правой подрёберной области. Если пузырь не видно, можно заподозрить его врождённое отсутствие и тяжёлую аномалию развития. Некоторые заболевания лёгких, печени могут приводить к смещению органа книзу, что несколько затрудняет проведение сеанса ультразвукового сканирования.
Важно помнить, что результаты УЗИ исследований будут достоверны только при соблюдении всех рекомендаций врача по подготовке к манипуляции.
Содержимое жёлчного пузыря в норме определяется УЗИ как эхонегативное, однородное. Это значит, что при правильной подготовке к исследованию полость содержит жидкость (жёлчь), которая не имеет примесей. Контур (стенка) вокруг содержимого чёткий, гиперэхогенный, ровный, тонкий. Расплывчатый контур может говорить о наличии воспалительных процессов.
При диагностике оцениваются и другие структуры, в том числе холедох желчевыводящих путей. Это образование отводит пищеварительные ферменты к двенадцатипёрстной кишке, где происходят важнейшие процессы переваривания пищи. При изменении просвета холедоха (сужении или патологическом расширении) ставится вопрос о наличии дискинезии.
Для максимально полной оценки состояния желчевыводящих путей по результатам ультразвукового сканирования был создан алгоритм выполнения процедуры, в ходе которого отмечаются следующие показатели:
- форма пузыря: овоидная, округлая, уменьшается в сторону шейки. В этом же отделе может отмечаться билиарный карман Гартмана, который образуется в результате патологического растяжения стенок из-за желчнокаменной болезни,
- размеры: длинник жп не превышает 100 мм, поперечник — 30 мм, толщина стенки — до 3 мм,
- диаметр холедоха (должен быть в норме не более 8 мм),
- содержимое органа: обычно эхонегативное, гомогенное, без посторонних примесей,
- междолевые протоки (диаметр поперечного сечения не более 3мм).
Кроме этих показателей, всегда отмечается состояние окружающих тканей печени, лёгких, диафрагмы, поджелудочной железы, селезёнки. Это необходимо для исключения сопутствующей патологии и влияния её на билиарную систему.
Воспалительные процессы в билиарной системе, как правило, сопровождаются характерными изменениями ультразвуковой картины. К основным признакам холецистита можно отнести:
- утолщение стенок ЖП, изменение их эхогенности, контуров,
- увеличение размеров ЖП,
- появление всевозможных мелких штриховидных включений в полости, изменение консистенции жёлчи,
- инфильтрация окружающих тканей, их отёчность, связанная со вторичным поражением,
- нарушение межорганного взаимодействия,
- усиление кровотока пузырной артерии, выявляемое в ходе доплерографии.
Наиболее яркая УЗИ-картина характерна для острого холецистита. В этом случае отёк стенки может достигать 25 мм. При этом пациент жалуется на резкую боль в области правого подреберья, диспепсические явления в виде тошноты, рвоты. изменения стула. Эти данные дают возможность врачу заподозрить воспалительный процесс и обратить более пристальное внимание на проблемную зону.
В тяжёлых случаях возможно выявление неоднородной гиперэхогенной зоны с нечёткими контурами вокруг исследуемой области. Такая картина характерна для осложнений холецистита в виде гангрены, разрыва или абсцедирования воспалительного очага.
Наличие камней в билиарной системе позволяет поставить диагноз ЖКБ. Самым простым способом их выявить является ультразвуковое сканирование. При этом отмечаются следующие признаки патологии:
- гиперэхогенные включения в полости органа с эффектом акустической тени — именно этот симптом является основным при написании заключения. Камни могут быть одиночными или множественными. В обязательном порядке измеряется их величина, форма, а также смещаемость при надавливании датчиком,
- во время проведения осмотра врач старается определить точное местоположение конкрементов. Попадание камней внутрь протоков меняет тактику лечения пациента.
Наличие ЖКБ не исключает холецистита. Напротив, в период обострений эти два состояния часто сопровождают друг друга. Поэтому в заключении может звучать сразу несколько выявленных патологий.
Изображение на УЗИ полипов жёлчного пузыря имеет вид солидных образований, расположенных пристеночно и связанных с органом. От камней полипы отличаются следующими признаками:
- отсутствие эффекта акустической тени,
- невозможность смещения образований,
- размеры обычно не превышают 10-12 мм,
- медленный рост или его отсутствие,
- возможность визуализации ножки (места крепления) полипа,
- средняя или гиперэхогенная структура,
- отсутствие кровотока и слабый доплеровский сигнал от пузырной артерии.
Крайне важным при интерпретации данных является динамическое наблюдение за пациентом и дополнительные методы обследования. Это позволяет провести дифференциальную диагностику с ЖКБ и злокачественными образованиями билиарной системы. Повторное назначение ультразвука является необходимым в случае попытки растворения холестериновых полипов для подтверждения эффективности лечения.
Различают следующие виды аномалий развития билиарной системы:
- Патологии ЖП: врождённое отсутствие, уменьшение в размерах, изменение формы, строения (дивертикулез, наличие перегородок), удвоение, аномальное положение (внутрипечёночное, на противоположной стороне тела),
- Патологии внутрипечёночных протоков: кисты и врождённое смещение,
- Аномалии внепечёночных протоков: кисты холедоха, его отсутствие. При этом дифференциальную диагностику проводят с патологическим сужением холедоха.
Помимо вышеуказанных болезней билиарной системы возможно обнаружение злокачественных новообразований. Они обильно кровоснабжаются, что подтверждается доплерографией, имеют неоднородную структуру, склонны к быстрому росту.
Холестероз, или накопление большого количества холестерина в стенке ЖП, характеризуется утолщением контура с наличием множественных включений. В этом случае дифдиагностику проводят с ЖКБ и холециститом.
источник
Дуоденальное зондирование – виды, подготовка, алгоритм и техника проведения исследования. Расшифровка результатов анализа желчи и выявление заболеваний желчного пузыря и печени. Где сделать, отзывы, цена процедуры.
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Дуоденальное зондирование представляет собой инструментальный метод обследования, применяющийся с целью диагностики заболеваний и оценки состояния желчевыделительной системы, основанный на анализе отобранных порций желчи из двенадцатиперстной кишки, куда она поступает из желчевыводящих путей. Отобранная желчь подвергается цитологическому, биохимическому, бактериологическому анализам, на основании которых удается выявить нарушения желчеобразования, желчевыделения и моторики желчевыделительной системы (например, тип дискинезии желчного пузыря, холестаз и т.д.). Кроме того, дуоденальное зондирование применяется не только в диагностических целях, но и для отсасывания желчи при застойных явлениях в желчевыводящей системе.
Сегодня имеется две основные разновидности дуоденального зондирования – это классическое трехфазное и фракционное. Для обозначения трехфазного классического варианта обычно не применяют каких-либо иных названий.
А вот метод фракционного дуоденального зондирования в настоящее время в научной литературе и официальной медицинской документации полно может называться «фракционное дуоденальное зондирование», «порционное дуоденальное зондирование», «этапное дуоденальное зондирование», «многомоментное дуоденальное зондирование». Все эти названия применяются для обозначения одного и того же метода обследования – фракционного дуоденального зондирования.
Следует знать, что принципиальных различий между двумя разновидностями дуоденального зондирования (фракционным и трехфазным) нет, так как они выполняются с точки зрения пациента одинаково. Просто во фракционном зондировании этап, который в классическом трехфазном зондировании был единым, разделили на три этапа, получив в результате не трехфазный, а пятифазный метод.
Названия «дуоденальное зондирование желчного пузыря» и «дуоденальное зондирование желчи» являются неправильными наименованиями обычного дуоденального зондирования. В данных неправильных названиях введено уточнение о том, что зондирование касается желчного пузыря или желчи, что некорректно, так как в ходе процедуры из двенадцатиперстной кишки отбирается желчь трех порций – из общего желчного протока, из желчного пузыря и из печеночных протоков. После забора все три порции желчи отправляются на анализ. Соответственно, дуоденальное зондирование предполагает забор разных порций желчи, в том числе и из желчного пузыря, поэтому вышеописанные некорректные уточнения совершенно излишни.
Таким образом, очевидно, что под терминами «дуоденальное зондирование желчного пузыря» и «дуоденальное зондирование желчи» нужно понимать обычное дуоденальное зондирование.
Дуоденальное зондирование представляет собой извлечение желчи из двенадцатиперстной кишки при помощи специального зонда, проведенного в этот орган. А в двенадцатиперстную кишку, в свою очередь, желчь поступает из желчного протока, желчного пузыря и внутрипеченочных протоков. Таким образом, через двенадцатиперстную кишку врачам удается извлечь желчь из трех органов желчевыделительной системы – желчного протока, желчного пузыря и печени. Далее отобранная желчь анализируется в лаборатории – определяется ее состав, наличие паразитов, объем и т.д. На основании данных лабораторного исследования полученной в ходе зондирования желчи врач может оценивать состояние и активность желчевыделительных путей, а также выявлять различные нарушения желчеобразования, желчевыделения и моторики «желчных» органов.
Также дуоденальное зондирование позволяет оценивать состояние сфинктеров Люткенса и Одди, которые представляют собой своеобразные жомы, запирающие выход из желчного пузыря и выход из общего желчного протока в двенадцатиперстную кишку. Так, сфинктер Люткенса располагается в шейке желчного пузыря, и закрывает выход желчи из него в желчный проток. Благодаря сфинктеру Люткенса желчный пузырь остается закрытым «мешком», в котором желчь, поступающая из печени, накапливается, концентрируется и хорошо перемешивается. В норме, когда пищевой комок поступает в двенадцатиперстную кишку, это по различным механизмам обратной связи приводит к раскрытию сфинктера Люткенса и сокращению желчного пузыря, благодаря чему желчь поступает в желчный проток.
Сфинктер Одди располагается в месте впадения желчного протока в двенадцатиперстную кишку и, в свою очередь, закрывает желчный проток. В норме сфинктер Одди открывается, когда в желчном протоке появляется желчь из пузыря, пропускает ее в двенадцатиперстную кишку и снова закрывается.
Хорошая, правильная и согласованная работа сфинктеров Одди и Люткенса крайне важна для нормального функционирования желчевыделительной системы и пищеварения. При их чрезмерном напряжении или, напротив, расслаблении, а также рассогласованности появляются различные нарушения желчевыделения. Например, при избыточной сократимости сфинктеров они своевременно не открываются, что приводит к застою желчи и нарушению пищеварения из-за ее нехватки в кишке. А при расслаблении сфинктеров желчь свободно истекает из пузыря в кишку, раздражая ее, провоцируя рефлюксы и воспалительные явления.
Учитывая все вышесказанное, очевидно, что дуоденальное зондирование показано к проведению при наличии у человека заболеваний печени, желчного пузыря или желчевыводящих путей. Иными словами, зондирование проводят, когда нужно оценить состояние желчевыделительной системы.
В настоящее время, в зависимости от особенностей деления дуоденального зондирования на стадии (фазы, этапы), выделяют три основные разновидности этого исследования:
- Классическое трехфазное дуоденальное зондирование;
- Фракционное дуоденальное зондирование;
- Хроматическое этапное дуоденальное зондирование.
Рассмотрим краткую характеристику каждой разновидности дуоденального зондирования. Особенности проведения и расшифровки результатов каждого вида зондирования мы приведем отдельно в соответствующих разделах.
Классическое трехфазное зондирование
Метод получил такое название вследствие того, что дуоденальное зондирование делится на три этапа, в каждом из которых отбираются порции желчи, обозначаемые буквами А, В и С (рисунок 1). При этом порция А соответствует желчи, выделяющейся в начальные моменты зондирования из крупных желчных путей, которые соединяют желчный пузырь с двенадцатиперстной кишкой. Порция В соответствует желчи, выделяющейся из желчного пузыря на втором этапе зондирования, который начинается с введения желчегонного препарата (обычно 33 % магнезии), и продолжается до полного вытекания желчи из пузыря. Наконец, порция С соответствует желчи, вытекающей из внутрипеченочных желчных протоков на третьем этапе зондирования.
Каждая порция желчи собирается в отдельную емкость и подписывается буквами А, В и С. Далее в лаборатории исследуются физико-химические свойства желчи (цвет, прозрачность, плотность, рН, количество), определяется концентрация лецитина, желчных кислот, холестерина, белка, альфа-амилазы, трипсина, а в осадке выявляется наличие или отсутствие лейкоцитов, эпителия, слизи, кристаллов билирубина и холестерина. Отдельно в порции В определяют наличие или отсутствие паразитов. Кроме того, фиксируется длительность каждой из трех фаз в минутах, и количество выделяющейся при этом желчи.
Классическое трехфазное зондирование позволяет оценить состояние, функциональную активность желчевыводящих путей, выявить в них патологические процессы, уточнить диагноз. Поэтому такое зондирование показано к применению при заболеваниях печени, желчного пузыря и желчевыводящих путей.
Рисунок 1 – Три порции желчи А, В и С, собираемые при классическом трехфазном зондировании.
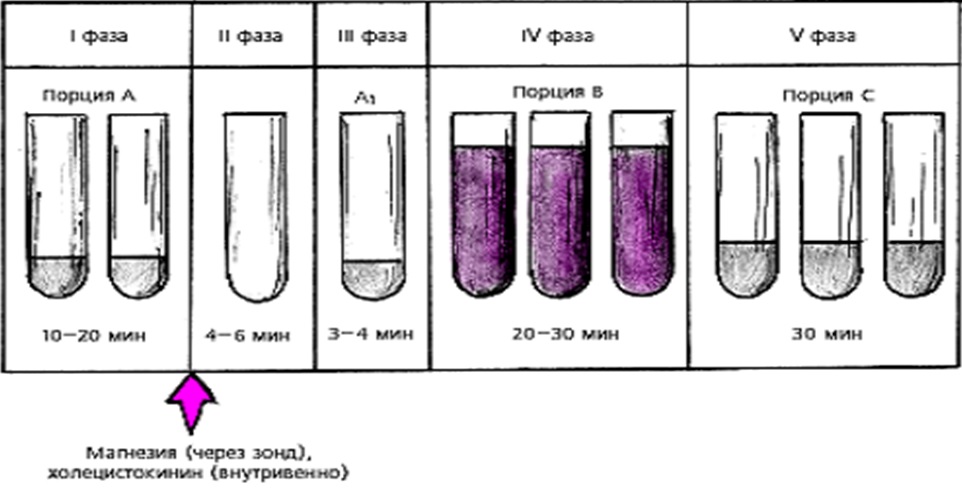
Фракционное дуоденальное зондирование
Фракционное дуоденальное зондирование представляет собой модификацию обычного трехфазного зондирования. Модификация заключается в том, что первый этап, на котором выделяется порция желчи А, подразделяется на три этапа, продолжительность которых по времени фиксируют отдельно. Таким образом, фракционное дуоденальное зондирование состоит из пяти этапов, первые три из которых соответствуют первой фазе трехфазного зондирования, а второй и третий этапы полностью совпадают с таковыми при трехфазном зондировании (рисунок 2).
Соответственно, в ходе фракционного дуоденального зондирования также получают три порции желчи, обозначаемые буквами А, В и С. Эти порции получаются из тех же частей желчевыделительной системы, что и при трехфазном зондировании. И их точно также анализируют в лаборатории, определяя физико-химические свойства, биохимическое содержание веществ и выполняя микроскопию осадка.
Единственное отличие фракционного дуоденального зондирования от классического трехфазного состоит в том, что этап забора желчи порции А делится на три отдельных этапа, временная продолжительность которых также фиксируется отдельно.
Назначение и показания к применению для фракционного дуоденального зондирования точно такие же, как и для классического трехфазного. То есть метод применяется для оценки состояния желчеобразующей и желчевыводящей системы при заболеваниях печени, желчного пузыря и желчевыводящих путей.
Рисунок 2 – Этапы фракционного дуоденального зондирования.
Хроматическое этапное дуоденальное зондирование
Представляет собой модификацию фракционного дуоденального зондирования с предварительным приемом специального красителя. То есть за 14 часов до начала процедуры фракционного дуоденального зондирования пациенту дают принять метиленовый синий в дозе 0,15 г, который и является красителем. После проводят стандартную методику фракционного дуоденального зондирования.
Краситель поступает в системный кровоток, из него попадает в печень, и начинает выделяться из нее вместе с секретируемой желчью, окрашивая последнюю в оттенки синего и фиолетового цветов. Скорость выведения и количество метиленового синего, оказавшиеся в желчи порций А, В и С, позволяют оценить концентрационную и сократительные функции желчного пузыря, то есть определить, в полном ли объеме пузырь концентрирует и перемешивает желчь, и насколько активно ее выталкивает в желчный проход.
Вместо метиленового синего в качестве красителя может использоваться бромсульфофталеин, который вводится внутривенно во время проведения фракционного дуоденального зондирования. При этом засекают время, через которое краситель появится в желчи. В норме краситель появляется в течение 25 минут после его введения. Если же он обнаруживается в желчи спустя более, чем 25 минут после внутривенного введения, то это свидетельствует о нарушенной проходимости желчных путей.
Полученные в ходе зондирования три порции желчи А, В и С подвергаются обычному лабораторному анализу с оценкой физических свойств, микроскопией осадка и биохимическим определением концентраций различных веществ.
Помимо лабораторного анализа порций желчи, при хроматическом этапном зондировании обязательно строится график желчевыделения, на котором по оси Х (абсцисс) откладывается время каждой из пяти фаз, а по оси Y (ординат) – объем выделившийся в каждую фазу желчи. Кроме того, по простой формуле рассчитывается скорость желчевыделения на каждом из пяти этапов на основании знания его продолжительности и объема получаемой желчи. Графическое изображение в сочетании с рассчитанной скоростью желчевыделения позволяет в деталях оценить работу сфинктеров всего желчевыводящего тракта.
Ведь скорость движения желчи на первом этапе фракционного дуоденального зондирования зависит от состояния и согласованной работы сфинктеров Одди и Мирицци. На четвертом этапе скорость выделения желчи зависит от сократительной способности желчного пузыря и состояния сфинктера Люткенса. На пятом этапе скорость желчевыделения зависит от секреторного давления печени. Таким образом, зная скорость желчевыделения, измеренную в ходе хроматического этапного зондирования, можно оценить и работу сфинктеров, и сократительную активность желчного пузыря, и секреторное давление печени. В итоге это позволяет выяснить проходимость желчевыводящих путей с уточнением того, на уровне какого именно участка имеется препятствие и чем оно обусловлено.
Например, если скорость желчевыделения ниже нормы на первом этапе, то это свидетельствует о рассогласованности работы сфинктеров Одди и Мирицци, или же о перенапряжении этих сфинктеров, и т.д. Если же скорость желчевыделения ниже нормы на четвертом этапе, то это свидетельствует о недостаточной сократительной активности желчного пузыря, то есть о дискинезии.
Дуоденальное зондирование на паразитов
В связи с «популярностью» исследования желчи на предмет наличия различных паразитов, следует отдельно указать, как это делается. Прежде всего, следует знать, что это не отдельный специальный метод зондирования, а совершенно стандартное исследование, в ходе которого дополнительно желчь проверяется на наличие паразитов.
Итак, дуоденальное зондирование на паразитов может быть произведено либо классическим трехфазным методом, либо фракционным. Далее для исследования на наличие паразитов берется порция пузырной желчи В, которая в теплом виде доставляется в лабораторию, где врач проводит нужные анализы для выявления патогенных микроорганизмов. Следует помнить, что для качественной диагностики паразитов желчь порции В должны быть обязательно доставлена в лабораторию теплой. То есть ее нужно сразу после получения отнести в лабораторию, или же не давать ей остыть до окончания процедуры дуоденального зондирования.
При дуоденальном зондировании любой модификации (трехфазном, фракционном, хроматическом этапном) получают порции содержимого двенадцатиперстной кишки, которое включает в себя следующие соки:
- Желчь, которая выделяется в двенадцатиперстную кишку через общий желчный проток (холедох);
- Секрет поджелудочной железы, который выделяется в двенадцатиперстную кишку через Вирсунгов проток;
- Кишечный сок, вырабатываемый слизистой оболочкой двенадцатиперстной кишки;
- Желудочное содержимое, попадающее в двенадцатиперстную кишку через привратник желудка.
Все вышеуказанные соки оказываются в порциях жидкости, забираемых в ходе дуоденального зондирования. Большая часть каждой порции состоит из желчи, и поэтому упрощенно считается, что в ходе дуоденального зондирования получают три разные порции желчи, выделившиеся из различных органов желчевыделительного тракта. Первая порция желчи выделяется из холедоха, вторая порция – из желчного пузыря, а третья – из печени.
Далее каждая порция желчи подвергается лабораторному анализу с целью определения биохимических показателей, физических свойств и наличия организованного осадка.
Дуоденальное зондирование любой модификации (классическое трехфазное, фракционное, хроматическое этапное) делится на стадии или этапы. В ходе таких этапов получают порции желчи, которая вытекает из зонда в подготовленную ёмкость. Соответственно, порцией в дуоденальном зондировании считается объем желчи, полученный в течение одного этапа исследования.
Ниже мы рассмотрим правила подготовки и проведения различных модификаций дуоденального зондирования. Причем, в первую очередь, укажем состояния и заболевания, при которых проведение данного исследования противопоказано.
Подготовка к процедуре дуоденального зондирования любой модификации (классического трехфазного, фракционного или хроматического этапного) начинается за несколько дней до его проведения.
Во-первых, в течение недели перед предстоящим дуоденальным зондированием нельзя делать слепые тюбажи желчевыделительной системы.
Во-вторых, минимум за 2 – 3 дня до назначенной даты проведения дуоденального зондирования отменяется прием любых лекарственных препаратов и трав, влияющих на состояние желчевыделительной системы. Нужно отменять прием следующих лекарственных средств и трав:
- Желчегонные препараты (Аллохол, Холосас, Холензим, Холагол, Лив-52, Фламин, Циквалон и т.д.).
- Спазмолитические препараты (Папаверин, Но-шпа, Бишпан, Тифен, Дюспаталин, Беллоид, Беллалгин и т.д.).
- Слабительные препараты с желчегонным действием (Карловарская соль, соль Барбары, сернокислая магнезия, ксилит, сорбит и проч.).
- Средства, улучшающие пищеварение (Панкреатин, Мезим, Фестал, Абомин, Панзинорм, Пензитал, Креон и т.д.).
- Средства, усиливающие секрецию желудка (натуральный желудочный сок, Ацедин-пепсин, Пепсидил, Плантаглюцид и т.д.).
- Травы с желчегонным действием (корни, кора, плоды барбариса, цветы бессмертника, василька, пижмы, столбики кукурузы, плоды рябины, шиповника, можжевельника, листья вахты трехлистной, брусники, трава золототысячника, полыни горькой, корень лопуха большого, цикория, семена тмина, шишки хмеля, почки березы, сок ягод клюквы).
- Травы со спазмолитическим действием (трава просвирника, корневища, листья белокопытника, плоды фенхеля, тмина, кориандра, аниса, цветы и плоды бессмертника, листья мяты перечной, корни барбариса и дягиля).
- Травы, уменьшающие секреторную активность желудка (сок клубней картофеля, листья подорожника, мяты перечной, корневище гравилата, цветы липы, плоды фенхеля, трава буквицы).
- Травы, усиливающие секреторную активность желудка (корневище хрена, трава полыни горькой, золототысячника, кислицы, корень горечавки, одуванчика, дягиля, цикория, листья вахты, цветы василька, бессмертника, семена тмина, горчицы, плоды кориандра, шишки хмеля).
В-третьих, в течение минимум 2 – 3 дней перед дуоденальным зондированием следует соблюдать диету, которая заключается в ограничении потребления продуктов, сильно стимулирующих желчеобразование и желчевыделение. Так, следует ограничить употребление жирного и жареного, растительных масел (подсолнечного, оливкового и т.д.) в качестве заправок для салатов, крепких мясных и рыбных бульонов, яиц и блюд из яиц, бобовых (горох, фасоль, чечевица и др.), сметаны, сливок, пряностей, кофе, крепкого чая, сладостей, газированных напитков, алкогольных напитков, свежих овощей, фруктов и ягод. Рекомендуется составить рацион перед дуоденальным зондированием из супов на некрепких бульонах, каш на воде, нежирного творога, отварных мяса и рыбы нежирных сортов, паровых котлет или суфле, вареных овощей, пареных фруктов, подсушенного белого хлеба.
В день накануне дуоденального зондирования следует поужинать в 18.00 часов, принять 2 таблетки Но-шпы. Если до 18.00 поужинать не удается, то следует это сделать максимум до 20.00 часов. После ужина допускается питье несладкого чая, обычной воды с добавлением небольшого количества меда.
Утром в день производства дуоденального зондирования нельзя принимать пищу, пить (даже несладкий чай), курить и жевать жвачку! Следует утром только почистить зубы, прополоскать рот водой и ждать начала зондирования, не пытаясь позавтракать или попить чай.
Перечень предметов, необходимых для проведения зондирования

- Стерильный зонд с оливой на конце;
- Стерильный шприц ёмкостью 20 мл;
- Мягкие валики;
- Теплая грелка;
- Полотенце;
- Лоток;
- 50 мл 25 %-го или 33 %-го подогретого раствора магнезии (или иного желчегонного средства, например, 40 мл теплого оливкового масла, 30 – 40 мл 10 %-го раствора поваренной соли, 30 – 50 мл 10 %-го раствора глюкозы);
- Штатив с пробирками или другими ёмкостями для сбора порций желчи;
- Комплект белья;
- Стакан кипяченой воды или слабо-розового раствора марганцовки, или слабосоленого раствора, или 2 % раствора соды;
- Аэрозоль для обезболивания;
- Пластырь.
Зонд вводится в двенадцатиперстную кишку, и именно через него забирается желчь. Аэрозоль для обезболивания применяется перед введением зонда с целью устранения болевых ощущений, рвотных позывов и, тем самым, облегчения проникновения трубки в глотку. Шприц необходим для введения желчегонных средств. Полотенцем укрываются шея и грудь пациента, чтобы он не запачкался, комплект чистого белья стелится на кушетку. Мягкие валики подкладываются под таз, а грелка под правый бок для облегчения выхода желчи. Лоток используется для сбора слюней и рвотных масс. Желчегонные средства нужны для стимуляции сокращения желчного пузыря и забора пузырной порции желчи. В пробирки собирается выделяющаяся желчь. Пластырь используют для закрепления свободного конца зонда на щеке пациента, чтобы он случайно не вышел из двенадцатиперстной кишки. Кипяченая вода или раствор марганцовки нужны для прополаскивания полости рта после завершения зондирования.
Зонд для дуоденального зондирования
Для выполнения любой модификации дуоденального зондирования (классического трехфазного, фракционного или хроматического этапного) используется специальный зонд, который представляет собой резиновую трубку длиной 1,5 м с нанесенными на нее метками и металлическим наконечником (оливой). Метки необходимы для определения глубины проникновения зонда в пищеварительный тракт, а олива предназначена для забора содержимого двенадцатиперстной кишки. Сама олива снабжена многочисленными отверстиями, через которые в нее затекает желчь. Такой зонд вводится в пищеварительный тракт до его проникновения в двенадцатиперстную кишку, в которой оставляется до окончания процедуры дуоденального зондирования.
Пациент проходит в процедурный кабинет, где медицинская сестра проводит процедуру дуоденального зондирования.
Перед началом манипуляции на грудь и шею пациента кладут полотенце, чтобы он не испачкался, и просят снять зубные протезы, если таковые имеются. В руки пациенту дают лоток для сбора слюны и рвотных масс.
Далее пациента усаживают на стул и просят слегка наклонить голову вперед. Увлажняют водой конец стерильного зонда и просят больного открыть рот, после чего наносят на слизистую оболочку глотки обезболивающий аэрозоль или гель. Затем металлическую оливу зонда кладут на корень языка и проверяют рвотный рефлекс, касаясь небного язычка и задней стенки глотки.
После этого пациента просят совершить глотательное движение, и в этот момент продвигают зонд в пищевод. После первого продвижения зонда просят пациента глубоко подышать носом, чтобы, во-первых, купировать рвотный рефлекс, а во-вторых, удостовериться в том, что зонд вошел именно в пищевод. Если после первого продвижения зонда человек начинает кашлять, то его следует вытащить, так как трубка попала в дыхательный пути.
Далее с каждым глотательным движением зонд медленно продвигают внутрь до четвертой отметки + еще 10 – 15 см. После этого к концу зонда присоединяют шприц, тянут поршень на себя, чтобы получить жидкость. Если в шприце появилась мутноватая жидкость, то зонд находится в желудке.
После этого при помощи глотательных движений пациент продвигает зонд внутрь до седьмой отметки. Если человек в состоянии, то лучше всего это сделать, медленно прохаживаясь по процедурному кабинету.
Когда зонд будет проглочен до седьмой отметки, пациента укладывают на кушетку на правый бок, подложив под таз валик, а под правое подреберье теплую грелку. В таком положении пациент должен продолжить введение зонда глотательными движениями до девятой отметки.
Если желчь не идет после введения зонда в двенадцатиперстную кишку, то придется встать, поприседать, или лежа на кровати постоянно подтягивать согнутые ноги к животу, или же надувать живот и сокращением брюшного пресса стараться вытолкнуть из себя жидкость.
Для сбора желчи свободный конец зонда опускают в пробирку или баночку, установленную ниже уровня кушетки. Как только из зонда начинает вытекать светло-желтая желчь, медсестра засекает время и подписывает ёмкость буквой А. Далее дают желчи свободно вытекать до тех пор, пока она не закончится. Фиксируют время окончания желчевыделения, и на этом считают завершенной первую фазу зондирования, в ходе которой собрана желчь из холедоха, обозначенная буквой А. В норме за первую фазу выделяется 15 – 40 мл желчи, а продолжается она 20 – 30 минут.
После этого переходят ко второй фазе зондирования – сбору желчи из желчного пузыря, которая обозначается буквой В. Для этого стерильным шприцем через зонд вводят желчегонное средство – 30 – 50 мл теплого 25 – 33 %-го раствора сернокислой магнезии, или 40 мл теплого оливкового масла, или 30 – 40 мл 10 %-го раствора поваренной соли, или 30 – 50 мл 10 %-го раствора глюкозы. После введения желчегонного средства на свободный конец зонда накладывают зажим на 5 – 10 минут. Затем зажим снимают, опускают свободный конец зонда в ёмкость для сбора пузырной желчи, подписанную буквой В, и засекают время. В ёмкость начинает поступать густая темно-оливковая желчь. Ее собирают до тех пор, пока из зонда не пойдет ярко-желтая желчь. В этот момент фиксируют время, а свободный конец зонда перекладывают в ёмкость, подписанную буквой С, для сбора печеночной желчи. То есть вторая фаза зондирования, заключающаяся в сборе пузырной желчи, заканчивается, когда из зонда начинает идти не темная, а ярко-желтая печеночная желчь. В норме вторая фаза продолжается 20 – 30 минут, за которые выделяется 50 – 60 мл желчи из желчного пузыря.
После начала третьей фазы, когда появляется ярко-желтая желчь, ее собирают в течение 15 минут. За это время в норме натекает 25 – 30 мл печеночной желчи.
Когда будет собрана последняя порция желчи С, зондирование считается завершенным. Пациента переводят в положение сидя, медленно и осторожно вытаскивают зонд. Пациенту дают стакан воды или антисептика для прополаскивания полости рта.
После этого медсестра измеряет давление, так как оно может снизиться из-за применения магнезии. Если давление оказывается низким, то вводятся препараты, которые его повысят. Затем следует вернуться в палату и полежать 30 – 60 минут. После этого можно позавтракать.
Фракционное дуоденальное зондирование также проводится в процедурном кабинете. При этом техника введения зонда точно такая же, как и при выполнении классического трехфазного зондирования. То есть пациент садится на стул, наклоняет голову немного вниз, берет в руки лоток для слюней и рвотных масс, медсестра закрывает ему шею и грудь полотенцем, смазывает обезболивающим гелем или аэрозолем заднюю стенку глотки, после чего просит совершить глотательное движение, и во время его выполнения продвигает зонд в пищевод. Когда зонд продвинется в пищевод, медсестра просит глубоко подышать носом, чтобы устранить рвотный рефлекс и убедиться в том, что трубка не попала в дыхательные пути.
После этого медсестра просит совершать глотательные движения, и во время их выполнения медленно продвигает зонд глубже до отметки 45 см (или четвертая места + 10 – 15 см). Достигнув этой глубины, медсестра откачивает из зонда шприцем содержимое, которое должно быть мутноватой жидкостью. Такое откачивание жидкости нужно, чтобы удостовериться, что зонд в желудке.
Далее пациента укладывают на кушетку на правый бок с ногами, согнутыми в коленях и бедрах, а в правое подреберье подкладывают грелку, и просят глотательными движениями продвигать зонд глубже до девятой отметки. На этом зонд считается введенным, и начинает сбор желчи в разные пробирки, которые должны быть подписаны буквами А, В и С. Желчь собирают в одну пробирку в течение пяти минут, затем следующие пять минут во вторую пробирку, и т.д. Обязательно фиксируют объем выделившейся желчи в течение каждого пятиминутного интервала.
Если желчь после введения зонда не идет, то нужно будет поприседать, или подтягивать согнутые ноги к животу, или надувать живот и с силой пытаться вытолкнуть из него воздух.
Процесс желчевыделения состоит из пяти последовательных фаз.
Первая фаза (I этап). Называется этапом базальной секреции желчи или холедохус-фазой, когда в ответ на раздражение металлической оливой зонда стенки двенадцатиперстной кишки начинается выделение светло-желтой прозрачной желчи из общего желчного протока (холедоха). Продолжительность этого этапа составляет 20 – 40 минут, в течение которых выделяется 15 – 40 мл желчи.
Скорость желчевыделения на первом этапе характеризует секреторное давление вне печени и состояние сфинктера Одди.
Когда заканчивается выделение желчи на первом этапе, через зонд шприцем медленно, в течение 7 минут вводится желчегонный препарат (30 – 50 мл теплого 25 – 33 %-го раствора сернокислой магнезии, или 40 мл теплого оливкового масла, или 30 – 40 мл 10 %-го раствора поваренной соли, или 30 – 50 мл 10 %-го раствора глюкозы), после чего на свободный конец зонда накладывают зажим на три минуты. Затем зажим снимают, и обычно после этого выделяется несколько миллилитров введенного желчегонного препарата.
Вторая фаза (II этап). Называется латентным периодом желчевыделения или фазой закрытого сфинктера Одди. Характеризует холестатическое давление в билиарном тракте, а также готовность желчного пузыря к опорожнению и его тонус.
Она начинается после снятия зажима с конца зонда после введения желчегонного средства. На этом этапе желчь не выделяется. Ее продолжительность составляет 3 – 6 минут. Завершается вторая фаза, когда из зонда начинает поступать желчь. Соответственно, с началом выделения желчи начинается третья фаза.
Третья фаза (III этап). Называется этап сфинктера Люткенса и холедоха или фаза выделения желчи порции А. Фаза продолжается 2 – 5 минут, в течение которых выделяется 3 – 5 мл светло-коричневой желчи из холедоха (общего желчного протока) со скоростью 1 – 2 мл/мин. Когда появляется желчь темно-оливкового цвета, это свидетельствует о завершении третьей фазы и начале четвертой.
Первые три фазы составляют порцию А классического трехфазного дуоденального зондирования.
Четвертая фаза (IV этап). Называется этапом желчного пузыря или пузырной фазой выделения желчи. Начинается с момента появления темно-оливковой желчи, которая называется порцией В. Длительность этой фазы составляет 20 – 40 минут, в течение которых выделяется 30 – 70 мл пузырной желчи со скоростью 2 – 4 мл/мин. Четвертая фаза характеризует продолжительность опорожнения желчного пузыря и объем желчи, депонированный в пузыре. Завершается четвертая фаза и одновременно начинается пятая с появлением ярко-желтой желчи.
Пятая фаза (V этап). Называется этапом внешней секреции печени или печеночной фазой. Характеризует желчеобразующую функцию печени. В норме в течение 15 – 20 минут выделяется со скоростью 1 мл/мин 15 – 30 мл желчи ярко-желтого или золотистого цвета, которая называется порцией С. Обычно после сбора печеночной желчи в течение 15 – 20 минут дуоденальное зондирование завершают. Но если зонд оставить в двенадцатиперстной кишке, то печеночная желчь продолжит выделяться со скоростью примерно 0,5 мл/мин вследствие того, что печень будет ее постоянно образовывать.
После завершения зондирования медсестра аккуратно и медленно удаляет зонд из двенадцатиперстной кишки, измеряет артериальное давление, которое может сильно снижаться из-за действия магнезии. Если давление сильно упало, то вводятся необходимые препараты для его повышения. После этого нужно пройти в палату и полежать 30 – 60 минут, по истечении которых нужно съесть диетический завтрак.
Алгоритм проведения этапного хроматического зондирования точно такой же, как и фракционного дуоденального зондирования. Между ними имеется только одно отличие – за 14 часов до зондирования пациенту дают выпить краситель – метиленовую синь в дозе 0,15 г в желатиновой капсуле. Все остальные фазы хроматического этапного зондирования и правила сбора желчи точно такие же, как и при фракционном зондировании.
Сама процедура дуоденального зондирования не болезненная, но неприятная, так как проведение зонда в двенадцатиперстную кишку вызывает рвотный рефлекс из-за раздражения задней стенки глотки. Кроме того, сама ситуация нахождения инородного тела в пищеводе, желудке и двенадцатиперстной кишке весьма неприятна. Также неприятные ощущения вызывает введение желчегонного препарата в зонд, но сам процесс выделения желчи не доставляет дискомфорта.
Однако по свидетельству многих пациентов, которые проходили процедуру дуоденального зондирования неоднократно, боль часто возникает после манипуляции. При этом в течение нескольких дней болит все внутри тела, но постепенно боли стихают, и все приходит в норму.
После завершения дуоденального зондирования нужно два часа воздерживаться от питья и пищи, после чего можно позавтракать. Для этого хорошо подойдет каша на воде или подсушенный белый хлеб, а также стакан несладкого чая с несколькими ложками меда. В течение всего дня после проведения манипуляции следует соблюдать ту же диету, что и в период подготовки к дуоденальному зондированию. На следующий день после зондирования можно вести привычный образ жизни и кушать все, что захочется.
В течение 1 – 2 дней после дуоденального зондирования может быть послабление стула, обусловленное действием магнезии. Когда препарат перестанет работать, стул вернется к обычной норме.
Отзывы о дуоденальном зондировании неоднозначны – примерно 2/3 из них – положительные и 1/3 – отрицательные. В положительных отзывах указывается, что процедура, конечно, неприятная, но важная, нужная, информативная и вполне переносимая, поэтому для здоровья можно и потерпеть некоторый дискомфорт.
В отрицательных отзывах указывается, что процедура не просто неприятная, но еще и опасная, так как при использовании не одноразовых зондов и олив происходит обсеменение микробами желудочно-кишечного тракта, и после манипуляции болит все внутри.
Проводится только детям старше трех лет. Принципиальных отличий от взрослых в показаниях, противопоказаниях и методике проведения исследования нет. А вот нормы количества желчи, скорости желчевыделения и длительности фаз отличаются от таковых для взрослых. И потому мы приводим их в таблице ниже.
| Показатель | Первая фаза | Вторая фаза | Третья фаза | Четвертая фаза | Пятая фаза |
| Объем желчи, мл | 23 ± 6 | 4 ± 3 | 55 ± 12 | 30 ± 6 | |
| Длительность фазы, мин | 31 ± 5 | 3 ± 1 | 3 ± 1 | 35 ± 6 | 22 ± 3 |
| Скорость желчевыделения, мл/мин | 0,8 ± 0,3 | 10,3 ± 0,3 | 1,6 ± 0,3 | 1,3 ± 0,2 |
В таблице приведены нормы для фракционного пятифазного зондирования. Следует знать, что их легко можно перевести в нормы для классического трехфазного. Ведь первая, вторая и третья фазы фракционного зондирования все вместе дают первую фазу классического трехфазного зондирования. Значит, нормы для первой фазы трехфазного зондирования равны сумме показателей для первой, второй и третьей фаз фракционного зондирования. Четвертая фаза фракционного зондирования соответствует второй классического трехфазного. А пятая фаза фракционного зондирования соответствует третьей классического трехфазного.
Рассмотрим нормальные показания, их значение и расшифровку результатов дуоденального зондирования.
Второй кластер состоит из результатов лабораторных анализов трех порций (А, В и С) желчи. В лаборатории определяют следующие показатели для каждой порции желчи:
- Цвет;
- Прозрачность;
- Плотность;
- Кислотность (рН);
- Концентрация желчных кислот;
- Концентрация лецитина;
- Концентрация холестерина;
- Концентрация белка;
- Активность альфа-амилазы;
- Активность трипсина;
- Наличие лейкоцитов, слизи, эпителия, кристаллов холестерина и билирубина, паразитов в осадке желчи.
Кроме того, отдельно может отбираться небольшое количество каждой порции желчи для бактериологического посева на патогенные микробы. Обычно посев выполняют при хронических воспалительных заболеваниях желчевыводящих путей для выявления участвующих в патологическом процессе микробов и их чувствительности к антибиотикам.
Нормальные показатели скорости, количества желчи и длительности фаз для классического трехфазного дуоденального зондирования приведены в таблице ниже.
| Показатель | Первая фаза (порция желчи А) | Вторая фаза (порция желчи В) | Третья фаза (порция желчи С) |
| Длительность фазы | 20 – 30 минут | 20 – 30 минут | 15 – 20 минут |
| Объем выделяющейся желчи | 15 – 40 мл | 50 – 60 мл | 25 – 30 мл |
| Скорость выделения желчи | 1 – 2 мл/мин | 1 – 2 мл/мин | 1 мл/мин |
Нормальные показатели длительности фаз, количества выделяемой желчи и скорости желчевыделения для фракционного и хроматического этапного зондирования приведены в таблице ниже.
| Показатель | Первая фаза (холедохус-фаза) | Вторая фаза (закрытый сфинктер Одди) | Третья фаза (фаза порции А) | Четвертая фаза (пузырная фаза, желчь порции В) | Пятая фаза (печеночная фаза, желчь порции С) |
| Длительность фазы | 20 – 40 минут | 3 – 6 минут | 2 – 5 минут | 20 – 40 минут | 15 – 20 минут |
| Объем выделяющейся желчи | 15 – 40 мл | 0 мл | 3 – 5 мл | 30 – 70 мл | 15 – 30 мл |
| Скорость выделения желчи | 1 – 1,5 мл/мин | 0 мл/мин | 1 – 2 мл/мин | 2 – 4 мл/мин | 1 мл/мин |
Нормальные лабораторные показатели для трех порций желчи (А, В и С), собираемых в результате трехфазного или фракционного дуоденального зондирования, приведены в таблице ниже.
| Показатели | Порции желчи | ||
| Порция желчи А (холедоховая) | Порция желчи В (пузырная) | Порция желчи С (печеночная) | |
| Цвет | Светло-желтый | Темно-оливковый (или коричневый) | Золотистый |
| Прозрачность | Прозрачная | Прозрачная | Прозрачная |
| Относительная плотность | 1007-1015 | 1016-1032 | 1007-1010 |
| Реакция (рН) | Слабощелочная (рН больше 7, но меньше 8) | Щелочная (рН 6,5 – 7,5) | Щелочная (рН 7,5 – 8,2) |
| Желчные кислоты, г/л | Менее 115 г/л | 7 – 14 г/л | |
| Лецитин, г/л | Менее 35 г/л | 1 – 5,8 г/л | |
| Холестерин, г/л | 4,3 г/л | 0,8 – 2,1 г/л | |
| Белок, г/л | 4,5 г/л | 1,4 – 2,7 г/л | |
| Альфа-амилаза, г/мл*ч | 1,67 – 4,45 г/мл*ч | 6 – 16 г/мл*ч | |
| Трипсин, мкмоль/л*мин | 50 – 500 мкмоль/л*мин | ||
| Эпителий | Мало | Единичные клетки | Единичные клетки |
| Лейкоциты | 2 – 4 в поле зрения | 5 – 10 в поле зрения | 2 – 4 в поле зрения |
| Слизь | Мало | Мало | Мало |
| Кристаллы холестерина и билирубина | Отсутствуют | Единичные | Отсутствуют |
| Паразиты (посев) | Отсутствуют (стерильный) | Отсутствуют (стерильный) | Отсутствуют (стерильный) |
Итак, если в первую фазу трехфазного или фракционного зондирования не выделяется желчь, то это свидетельствует о спазме сфинктера Одди, либо о наличии препятствия для оттока желчи в конечном отделе общего желчного протока (например, закупорка камнем, сдавление опухолью и др.). Если в этой фазе получают пузырную желчь темно-оливкового цвета, то это свидетельствует о гиперкинетической дискинезии желчного пузыря. Если в первой фазе получено желчи больше нормы, то это говорит о расширении холедоха или повышенной секреции желчи. Если же желчи получено меньше нормы, то это говорит об уменьшенной ёмкости холедоха.
Если во вторую фазу фракционного зондирования появляется желчь, то это говорит о гипомоторной дискинезии сфинктера Одди или гипертонической дискинезии желчного пузыря. Если же эта фаза длится дольше нормы, то это свидетельствует о спазме (гипертонусе) сфинктера Одди, гипертонусе общего желчного протока или наличии в нем препятствия (камня, опухоли).
Если продолжительность третьей фазы фракционного зондирования больше нормы, то это свидетельствует о гипотонической дискинезии желчного пузыря или гипертонусе сфинктера Люткенса.
Если четвертая фаза фракционного (или вторая трехфазного) зондирования длится дольше нормы, и скорость выделения желчи при этом снижена, то это свидетельствует о гипокинетической дискинезии желчного пузыря. Если же эти фазы короче нормы, и скорость вытекания желчи выше нормальной, то это свидетельствует о гиперкинетической дискинезии желчного пузыря. Если желчь выделяется прерывисто, а не постоянным потоком, то это свидетельствует о рассогласованности работы сфинктеров Одди и Люткенса.
Если в пятую фазу фракционного или в третью фазу трехфазного зондирования желчь выделяется прерывисто, а не монотонно, то это свидетельствует о рассогласованности работы сфинктеров Одди и Мирицци.
Теперь рассмотрим, о каких патологиях могут говорить отклонения от нормы в лабораторных показателях желчи порций А, В и С.
Во-первых, увеличение количества любой порции желчи может наблюдаться при атонии желчного пузыря и язве двенадцатиперстной кишки, а уменьшение объема выделяющейся желчи – при закупорке желчных протоков и печеночной желтухе.
Изменение цвета желчи любой порции свидетельствует об увеличении или снижении концентрации билирубина.
Мутность желчи любой порции часто обусловлена примесью желудочного сока, но может свидетельствовать и о воспалительных процессах, если также имеются хлопья слизи.
Повышение относительной плотности в любой порции желчи наблюдается при застое в желчном пузыре и желчнокаменной болезни, а понижение – при воспалительных процессах в желчном пузыре.
Сниженная концентрация билирубина в любой порции желчи свидетельствует о закупорке холедоха, вирусном гепатите или циррозе печени, а повышенная наблюдается при гемолитических анемиях и любых других состояниях, связанных с массированным распадом эритроцитов.
Увеличение концентрации холестерина во всех порциях желчи наблюдается при желчнокаменной болезни и холецистите, а уменьшение – при нарушении концентрационной функции желчного пузыря.
Уменьшение концентрации желчных кислот в порции С свидетельствует о секреторной недостаточности печени.
Повышенное содержание белка в любой порции говорит о воспалительном процессе в желчных путях.
Увеличение активности альфа-амилазы и трипсина в любой порции желчи свидетельствует о заболевании поджелудочной железы.
Если в осадке любой порции присутствует большое количество кристаллов холестерина, то это свидетельствует о недостаточной коллоидной устойчивости желчи. Наличие лейкоцитов, хлопьев слизи, комочков желчных кислот и коричневых пленок в осадке любой порции (особенно порции А и В) свидетельствует о воспалительном процессе в желчных путях и желчном пузыре. Наличие в осадке паразитов или их личинок свидетельствует о заражении тем или иным гельминтом.
Кроме того, при уремии в желчи обнаруживается мочевина, а при сахарном диабете – глюкоза, в норме отсутствующие. При хроническом отравлении мышьяком, свинцом или ртутью в желчи также обнаруживаются эти вещества.
Посев желчи на питательные среды позволяет выявить флору, которая заселяет желчевыводящие пути. Если по результатам посева выявляются кишечные палочки, клебсиеллы, протей, синегнойные палочки в большом количестве, то это свидетельствует о тяжелом течении воспалительных процессов в желчевыделительной системе.
Нужно помнить, что основная задача дуоденального зондирования – это оценка сократительной и секреторной функций желчного пузыря, а также состояния сфинктеров Одди и Люткенса. А все остальные результаты зондирования (лабораторные анализы желчи) считаются просто дополнительными.
Чтобы записаться на прием к врачу или диагностику, Вам достаточно позвонить по единому номеру телефона
+7 495 488-20-52 в Москве
+7 812 416-38-96 в Санкт-Петербурге
Оператор Вас выслушает и перенаправит звонок в нужную клинику, либо примет заказ на запись к необходимому Вам специалисту.
Ниже мы приведем адреса крупных медицинских учреждений в различных городах России, в которых можно сделать дуоденальное зондирование.
УЗИ поджелудочной железы в Москве
Выполняют в следующих учреждениях:
- НИИ Скорой помощи им. Склифосовского, расположенный по адресу Большая Сухаревская площадь, 3. Телефоны – (495) 680 41 54, (495) 680 93 60.
- ФНКЦ ФМБА России, расположенный по адресу Ореховый бульвар, 28. Телефоны – (499) 688 83 54.
УЗИ поджелудочной железы в Санкт-Петербурге
Выполняют в следующих учреждениях:
- НИИ Скорой помощи им. Джанелидзе, расположенный по адресу ул. Будапештская, 12. Телефон – (812) 313 28 58.
- НИИ Онкологии им. Петрова, расположенный по адресу ул. Ленинградская, 68. Телефон – (812) 439 95 25.
УЗИ поджелудочной железы в Екатеринбурге
В Областной больнице № 1, расположенной по адресу ул. Волгоградская, 185. Телефон – (343) 240 34 59, (343) 351 16 40.
УЗИ поджелудочной железы в Казани
В Межрегиональном клинико-диагностическом центре, расположенном по адресу ул. Карбышева 12а. Телефоны – (843) 291 11 01, (843) 291 10 16, (843) 291 10 24.
УЗИ поджелудочной железы в Новосибирске
В Новосибирской областной клинической больнице, расположенной по адресу ул. Немировича-Данченко, 130. Телефон – (383) 315 98 18.
УЗИ поджелудочной железы в Челябинске
В Челябинской областной клинической больнице № 1, расположенной по адресу ул. Воровского, 90. Телефоны – (351) 232 80 60, (351) 232 80 61, (351) 232 79 88.
УЗИ поджелудочной железы в Уфе
В Железнодорожной больнице на ст. Уфа ОАО РЖД, расположенной по адресу проспект Октября, 71/1. Телефоны – (347) 246 03 35, (347) 246 03 40, (351) 246 03 45.
Стоимость дуоденального зондирования любой модификации в настоящее время колеблется от 300 до 5000 рублей в различных частных клиниках и государственных медицинских учреждениях.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник