Мазок на флору направлен на выявление инфекционно-воспалительных заболеваний урогенитальной области (цервикального канала, влагалища и уретры). Микроскопия мазка с поверхности слизистой позволяет определить количество эпителиальных клеток и клеток воспаления (лейкоцитов), вид и количество присутствующих микроорганизмов (бактерий, простейших или грибов).
Мазок на фору забирается в зеркалах с помощью ложечки, щетки или специальной бактериологической петли, после чего материал тонким слоем распределяется на предметном стекле и высушивается при комнатной температуре. Обязательным является маркировка места взятия мазка. Полученный препарат окрашивают и изучают под микроскопом.
Наиболее информативен мазок когда:
- материал забирается во время активной фазы заболевания.
- не проводилось никакого местного и общего лечения перед взятием материала, либо через 4 недели после окончания приема антибактериальных препаратов внутрь, либо через 10 дней после проведения местного лечения.
- забор материала осуществляется в середине менструального цикла (при отсутствии явных клинических проявлений болезни) или в активную фазу заболевания при отсутствии кровянистых выделений.
- в течение суток до проведения процедуры не было половых связей, использования любых вагинальных средств, в том числе спринцевания, вагинальных душей, тампонов.
- туалет наружных половых органов накануне исследования проводился без использования мыла и гелей.
- накануне забора материала не рекомендуется принимать ванную.
- за суки до проведения мазка нежелательно проведение трансвагинального УЗИ и кольпоскопии.
- также за 2 часа до проведения мазка не рекомендуется мочиться.
Не запрещается брать мазок на флору и в другие дни , однако нужно понимать, что диагностическая значимость будет низкой за счет большого количества ложноположительных результатов.
В любом случае, заключение о наличии какого-либо заболевания должно строиться на двух критериях — это клинические проявления и результаты мазка.
Нормальная микрофлора влагалища очень разнообразна и содержит большое количество бактерий. У женщин репродуктивного возраста доминирующим микроорганизмом являются лактобациллы, однако кроме них находят уреаплазм (у 80%), гарднерелл (у 45%), кандид (у 30%) и микоплазм (у 15%) — это условно-патогенные микроорганизмы, которые при снижении иммунитета могут чрезмерно размножаться и приводить к возникновению воспаления и требуют назначения соответствующего лечения. В отсутствии клинических проявлений, таких как патологические выделения с неприятным запахом или зудом в области промежности, выявление данных микроорганизмов не должно трактоваться как патология.
Хламидии и вирусы также могут находить у женщин, которые не предъявляют никаких жалоб, однако эти агенты не являются частью нормальной микрофлоры и их наличие говорит о скрытой инфекции.
Микрофлора влагалища динамична и может меняться в различные дни менструального цикла. Бывают периоды, когда доминирует лактобациллярная флора и дни, когда преобладает гарднерелла. Значимое нарушение баланса микроорганизмов, сопровождающееся клинической симптоматикой, лежит в основе таких состояний как бактериальный вагиноз и кандидоз. Эти состояния могут часто рецидивировать даже при малейших изменениях в общем состоянии здоровья женщины или приеме антибиотиков. Особенно страдают женщины с семейной предрасположенностью.
Мазок на флору (общий мазок) — это первый шаг в оценке инфекционно-воспалительного процесса урогенитальной области. Он позволяет быстро определить одно из следующих состояний:
- Норма
- Нарушение микрофлоры влагалища — бактериальный вагиноз
- Инфекция, вызванная грибами рода кандид — молочница
- Инфекции, передающиеся половым путем — гонорея и трихомониаз
- Неспецифический (бактериальный) вульвовагинит — лейкоциты в мазке в большом количестве без определяемой специфической микробной флоры. При выявлении большого количества лейкоцитов в мазке и наличии клиники воспаления возможно назначение антибиотика широкого спектра действия, который уничтожает до 90 % бактерий. При отсутствии лечебного эффекта для определения инфекционного агента необходимо провести бактериологический посев, поскольку микроскопически невозможно определить точный вид микроорганизма, вызвавшего воспаление. Бакпосев обычно сопровождается определением чувствительности к антибиотикам, что позволяет выбрать оптимальный препарат и достичь хорошего эффекта лечения.
Мазок на флору НЕ ОПРЕДЕЛЯЕТ:
- Скрытые и внутриклеточные инфекции (герпес, впч, хламидии, микоплазмы, уреаплазмы, ВИЧ). Для определения этих агентов обязательно определение ДНК агента путем ПЦР.
- Беременность
- Предопухолевую (дисплазия шейки матки) и опухолевую (рак) патологию. Для этого существует мазок на цитологию , сутью которого является определение качественных изменений эпителия с помощью специальных окрасок.
Довольно часто в результатах мазка можно увидеть фразу «плоский эпителий в большом количестве». Что это значит?
В норме в мазке должен присутствовать плоский эпителий — это слущенные клетки слизистой оболочки шейки матки и влагалища. Нормой считается определение не более 10 клеток в поле зрения, хотя это и относительный показатель. Повышение количества слущенного эпителия может наблюдаться при воспалительном процессе, раздражении слизистой (в том числе при активной половой жизни) и использовании различных влагалищных средств и процедур.
При обнаружении в мазке большого количества эпителиальных клеток 30-40-50 и более в первую очередь необходимо исключать воспаление!
Врач-лаборант при анализе мазка на флору может оценить количество лейкоцитов, а также соотношение между нормальной, условно-патогенной и патогенной флорой. Это достаточно субъективный метод оценки здоровья влагалища, однако он позволяет быстро определиться с дальнейшей тактикой.
[su_button url=»//docdoc.ru/?p >| II | Большое количество палочек Дедерлейна, небольшое количество кокков. |
| Большое количество кокков и лейкоцитов. Палочки Дедерлейна в небольшом количестве. | |
| Обилие условно-патогенной микрофлоры, промежуточная флора (переходные формы между палочками и кокками). Большое количество лейкоцитов (сплошным слоем). |
Число лейкоцитов зависит от индивидуальных особенностей организма, дня менструального цикла, наличия внутриматочной спирали и не может являться объективным критерием воспаления! Для установления диагноза необходимо два критерия — клинические проявления инфекции и воспалительный характер мазка!
Несмотря на субъективность оценки лейкоцитов в мазке, за норму принято наличие не более 10-15 лейкоцитов в поле зрения. Большим количеством лейкоцитов считается наличие 30-40-50 и более клеток в поле зрения и может быть признаком воспаления.
При определении большого количества лейкоцитов в мазке может быть сразу же назначено противовоспалительное лечение или же дополнительные методы исследования для уточнения инфекционного возбудителя — посев на флору с определением чувствительности к антибиотикам и ПЦР.
| критерии | норма | бактериальный вагиноз | неспецифический вагинит | кандидоз | трихомониаз |
| эпителий | единичные клетки | умеренное количество, «ключевые клетки» | в большом количестве | в большом количестве | в большом количестве |
| лейкоциты | единичные | единичные | в большом количестве | в большом количестве | в большом количестве |
| слизь | умеренно | много | много | умеренно | много |
| микрофлора | лактобациллы | отсутствие лактобацилл, обилие кокков, вибрионов | Ообильная смешанная флора | мицелий гриба | трихомонады |
| 1:1 | 1:1 | >1:1 | >1:1 |
Бактериальный вагиноз развивается при нарушении нормального соотношения микроорганизмов во влагалище, что клинически проявляется сливкообразными выделениями со специфическим аминным запахом (запах «рыбы»). Частичная или полная утрата молочнокислых бактерий во влагалище ведет к избыточному размножению других микроорганизмов, таких как Гарднерелла (Gardnerella vaginalis), Микоплазма (Mycoplasma hominis), Уреаплазма (Ureaplasma urealyticum), а так же другие анаэробы — Fusobacterium, Prevotella, Peptococcus, Bacteroides, Peptostreptococcus, Veilonella, Vulonella, Mobiluncus. Однако ведущая роль в развитии бактериального вагиноза отводится именно Gardnerella vaginalis.
Изменения мазка при бактериальном вагинозе:
- Лейкоциты обычно в норме или отсутствуют;
- Резкое снижение числа лактобацилл;
- Большое количество мелких кокков;
- Присутствие «ключевых» клеток — это эпителиальные клетки, покрытые сплошным слоем бактерий.
Мазок на флору является методом выбора для диагностики бактериального вагиноза и в проведение ПЦР исследования нет необходимости. В ряде случаев бактериальный вагиноз может протекать в сочетании с другими инфекциями, что клинически будет проявляться отеком и покраснением слизистой, зудом, дизурическими расстройствами. При подозрении на смешанную инфекцию целесообразно проведение дополнительных методов исследования (ПЦР и посева на флору с определением чувствительности к антибиотикам).
Лечение бактериального вагиноза показано для устранения симптомов и направлено на подавление чрезмерного роста условно — патогенной флоры и нормализацию биоценоза влагалища. Доказано, что лечение БВ снижает риск заражения ИППП, поэтому ряд специалистов выступает за проведение антибактериальной терапии и у женщин с бессимптомным течением заболевания.
Кандидозный вагинит — частое заболевание женщин репродуктивного возраста. Существует бессимптомное носительство дрожжеподобных грибов рода кандид и клинически развернутое заболевание со специфическими проявлениями. Заболевание возникает при гормональном дисбалансе, дефектах общего и местного иммунитета, нарушениях микрофлоры влагалища, вследствие длительного приема антибиотиков широкого спектра действия, психоэмоциональном перенапряжении. Проявляется заболевание зудом и белесыми творожистыми выделениями, лечится однократным приемом противогрибкового препарата. В случае тяжелого течения кандидоза с частыми рецидивами применяются схемы длительной противогрибковой терапии.
Гонорея прявляется желтовато-зеленоватыми выделениями с отеком слизистой. Причиной являются диплококки Neisseria gonorrhoeae. При определении в мазке из цервикального канала более чем 15 лейкоцитов в поле зрения, обязательным шагом является последующее углубленное обследование на гонококковую и хламидийную инфекции. Исследование стоит проводить, поскольку гонококковая инфекция вызывает тяжелый гнойный аднексит, что ведет в будущем к бесплодию.
Критериями острой гонореи является:
- резкое снижение числа лактобацилл;
- обилие лейкоцитов, фагоцитирующих бактерии;
- обилие диплококков;
- смешанная флора.
Трихомониаз — инфекция, вызванная простейшими микроорганизмами и проявляющаяся белесыми, водянистыми, пенящимися выделениями. Трихомонады могут переносить на себе другие микроорганизмы (хламидии, гонококки), вызывая таким образом смешанную тяжелую инфекцию. При выявлении в мазке трихомониаза обязательным становится определение возбудителей гонореи и хламидиоза.
Аэробный вагинит проявляется желтовато-зеленоватыми выделениями со сладковатым запахом. Вызывается неспецифический вульвовагинит грамположительными и грамотрицательными микроорганизмы. В мазках отмечается наличие лейкоцитов в большом количестве, большое количество слущенного эпителия и бактерий. Лечится антибактериальными препаратами широкого спектра или направленным АБ после определения чувствительности.
источник
Обязательной процедурой при посещении гинеколога является взятие биологического материала для оценки состояния микрофлоры и клеток эпителия влагалища, внутренней слизистой оболочки тела матки, эндометрия, цервикального канала.
Гинекологический мазок, исследование и расшифровка которого проводится в лабораторных условиях, обладает высокой информативностью.
Анализ позволяет определить гормональный уровень репродуктивной системы, количество и состав влагалищных выделений, бактериальное содержание микрофлоры у женщин, предупредить воспалительные процессы, выявить патологии развития, наличие новообразований и инфекции, которые передаются половым путем.
Заболеваниями женской половой системы занимается специализированное направление в медицине — гинекология.
Причин для обращения пациенток достаточно много: прохождение медкомиссии для приема на работу, беременность, болевые или неприятные схваткообразные ощущения в области нижней части живота, зуд или жжение, молочница, обильные менструации или выделения неизвестного происхождения.
Общий мазок или микроскопия проводится во время профилактического осмотра или в период планирования беременности. Результатом является изучение цервикального и мочеиспускательного канала, влагалища, у девственниц — прямой кишки.
Анализ Папаниколау на цитологию дает возможность вовремя обнаружить вирус папилломы, предраковые состояния эпителия, шейки матки. Рекомендуется проходить ПАП-тест всем представительницам женского пола, имеющим наследственные онкологические заболевания, лицам старше 21 года.
Бактериологический метод исследования, бакпосев у женщин, рекомендуется при подозрении на течение воспалительного процесса, нарушение микрофлоры, которое было вызвано условно-патогенными и патогенными микроорганизмами.
ПЦР проводится в виде анализа на инфекции, передающиеся, в основном, половым контактным путем. Дает полную информацию о бактериальном составе внутренней микрофлоры.
Эффективность и достоверность метода составляет 98%.
Прежде, чем назначать обследование, гинеколог или сотрудник лаборатории обязан предупредить пациентку о том, как правильно сдать мазок на флору, что можно и нельзя делать перед процедурой.
Подготовка к микроскопическому исследованию предусматривает отказ от сильнодействующих антибиотиков за 2 недели до предполагаемого анализа, посещения ванной комнаты накануне. Следует постараться не ходить в туалет за 2 часа до анализа.
Диагностику лучше делать не перед, а во время месячных и в первые два дня после.
Чтобы повысить чувствительность теста, бакпосев на микрофлору проводится при отсутствии лечения антибактериальными препаратами и спринцевания. Обязательно соблюдать специальный режим питания за 2-3 дня до бактериологического анализа: ограничить продукты, провоцирующие брожение или расстройство кишечника.
Воздержаться от полового сношения с партнером и не подмываться за 24 часа до забора данных.
За 3-5 дней перед назначенной ПЦР диагностикой запрещен прием любых антибактериальных и противозачаточных средств. За 36 часов необходимо исключить половые контакты. Желательно за сутки до ПЦР и накануне взятия анализа не ходить в душ. Материал берется во время менструации и на протяжении 1-2 дней после ее окончания.
Техника проведения забора материала проводится обычно в утренние часы в отделении гинекологии или непосредственно в самой лаборатории. Взятие влагалищных выделений и участков на исследование назначается только для женщин, которые живут половой жизнью. У девочек его берут более аккуратно с бокового свода влагалища, чтобы исключить повреждение девственной плевы, и из кишечника, выделения секрета.
Все манипуляции происходят на гинекологическом кресле. В это время специалист вводит специальное зеркало в зависимости от возраста и физиологических особенностей пациентки. Если органы еще не сформированы, используется размер XS, девушкам потребуется зеркало S. После родовой деятельность применяются инструменты для осмотра с диаметром 25-30 мм, размером M, L.
Сбор материала проводится шпателем или лопаточкой, щеточкой, наносится на предметное стекло или помещается в пробирку для дальнейшей передачи полученных результатов в лабораторию.
Самостоятельно сделать вывод о том, насколько хороший или плохой мазок получился, невозможно без соответствующих знаний. С помощью специальных обозначений расшифровать микроскопическое исследование мазка очень просто. В зависимости от локализации взятого биологического материала различают: влагалище — «V», шейка матки — «C» и уретра — «U».
Грамположительные палочки, «Гр.+» и отсутствие кокковой флоры. Результат — «++++». Наблюдается достаточно редко, чаще всего является последствием интенсивной антибактериальной терапии. Норма: «++», «+++» палочки, количество кокков не превышает «++».
Грамотрицательные бактерии гонококки — «Gn», влагалищные трихомонады — «Trich», дрожжи рода «Candida». Соответствуют заболеваниям, как гонорея, трихомониаз и кандидоз.
Наличие ключевых клеток и кишечной палочки, если они указаны в составе микрофлоры, говорит о том, что у пациентки присутствует бактериальный вагиноз.
Всем без исключения пациенткам, начиная с 14 лет и до наступления менопаузы, соответствует одна и та же норма, полученная в результате лабораторного микроскопического исследования.
Лейкоциты. Обеспечивая защиту организма от проникающих вирусов, бактерий и инфекций, могут быть в поле зрения, но не должны превышать показателя во влагалище — 10, в шейке матки — 30, уретре — 5.
Эпителий. Умеренное количество эпителиальной ткани — норма. Большое количество указывает на возможное воспаление, а слишком низкое — на недостаточную выработку гормона эстрогена.
Слизь. Допускается незначительное количество или ее отсутствие. Максимальная суточная норма выделений секрета желез канала шейки матки — 5 мл.
Грамположительные палочки, «Гр.+». Обязательно должны присутствовать лактобациллы и палочки Додерлейна в большом количестве. Они отвечают за иммунный ответ организма на чужеродные тела. В шейке матки и уретре их быть не должно.
«Гр.-», грамотрицательные, анаэробные палочки не определяются.
Гонококки с условным обозначением «gn», трихомонады, хламидии, ключевые и атипичные клетки, грибы, дрожжи, Candida отсутствуют. Если они обнаруживаются в результатах, пациентке назначается дополнительное обследование на гонорею, трихомониаз, хламидиоз, бактериальный вагиноз, молочницу.
Чтобы избежать осложнений в период вынашивания плода, беременным рекомендуется определять степень чистоты гинекологического мазка. В норме у здоровой женщины микрофлору влагалища на 95-98% составляют Bacillus vaginalis или лактобактерии палочки Додерлейна. Они вырабатывают молочную кислоту, которая способствует сохранению уровня кислотности.
Патогенные и условно-патогенные микроорганизмы не способны выживать в таких условиях. Но под действием различных факторов, как половая активность, менопауза, менструальный цикл и снижение иммунитета, показатели микрофлоры могут меняться.
- 1 степень чистоты влагалища в норме составляет рН 3,8-4,5. Среда — кислая. Лейкоциты и эпителиальные клетки — не более 10.
- 2 степень. Слабокислая среда: рН=4,5-5. Наблюдается незначительное увеличение грамположительных кокков, грибов Кандида.
- 3 степень. Активизируются патогенные микроорганизмы, появляется слизь, показатели эпителия превышают норму. Нейтральный уровень кислотности, рН=5-7. Лейкоцитов свыше 10. Слизь, ключевые клетки присутствуют, грамотрицательные и грамположительные микроорганизмы размножаются в благоприятных условиях микрофлоры.
- На последней, 4 степени, чистота низкая. Показатели рН достигают 7,5. Палочки Додерлейна или вообще отсутствуют, или находятся в единичном количестве. Влагалище заполнено болезнетворными микроорганизмами.
Разнообразие состава, помимо лактобактерии палочки Додерлейна, который являются неотъемлемой частью микрофлоры влагалища обследуемой женщины, начинают изучать не сразу. Посев на специально созданную благоприятную среду собранного биологического материала для его последующего роста, развития и размножения занимает время.
Оценить бактериологический посев на флору можно через микроскоп при условии увеличения численности представителей микроорганизмов.
- 0 класс. Наблюдается при лечении антибиотиками. Возбудитель отсутствует.
- I класс. Количество бактерий не увеличивается или умеренный рост.
- II класс. Смешанный характер микрофлоры. Определяется до 10 колоний бактерий Gardnerella vaginalis или Mobiluncus, возбудителей гарднереллёза.
- III класс. Колоний насчитывается около 100. Преимущественно в микрофлоре обитают Gardnerella и Mobiluncus. Проявляются симптомы бактериального вагиноза.
- IV класс. Лактобактерии отсутствуют, иммунитет ослаблен. Диагноз приобретенного инфекционного заболевания — аэробного вагинит.
Вероятность обнаружить участки измененного эпителия, вируса папилломы и онкологических новообразований достаточно велика после 30 лет, начала половой жизни.
Поэтому гинекологи рекомендуют сдавать мазок на цитологию или ПАП-тест. Исходным материалом для цитологического исследования является: цервикальный канал, влагалищная часть шейки матки.
Правильная расшифровка ПАП-теста зависит от наличия или отсутствия раковых, нетипичных клеток.
- NILМ. Клиническая картина без особенностей, ЦБО. Лейкоциты и бактерии выделяются в небольшом количестве. Возможен первичный кандидоз или бактериальный вагиноз. Эпителиальный слой в норме.
- ASC-US. Обнаружены атипичные участки в эпителиальной ткани неизвестного происхождения. Повторный анализ проводится через 6 месяцев на поиск хламидиоза, дисплазии, вируса папилломы человека.
- LSIL. Для подтверждения предракового состояния, вызванного атипичными клетками, назначают биопсию, кольпоскопию. Слабо выраженные признаки изменения эпителия.
- ASC-H. Ярко выраженное поражение плоского эпителия. У 1% пациенток диагностируют начальную стадию рака шейки матки, остальные 98-99% имеют дисплазию 2-3 степени.
- HSIL. Сопутствующие симптомы, предшествующие раку плоского эпителия, шейки матки, выявлены у более чем у 7% обследуемых женщин. У 2% — рак.
- AGC. Атипичное состояние железистого эпителия. Диагноз: рак шейки матки или эндометрия, запущенная форма дисплазии.
- AIS. Плоскоклеточная карцинома, рак шейки матки.
Высокой чувствительностью и достоверностью полученных данных отличается молекулярно-биологический метод ПЦР диагностики. Благодаря созданию более ранних образцов выделенного и скопированного участка ДНК происходит сравнение с полученным биологическим материалом.
Анализ на инфекции с помощью ПЦР дает возможность за короткий срок найти возбудителя заболевания женских половых органов с помощью получения положительного или отрицательного результата.
Полимеразная цепная реакция облегчает определение хламидиоза, уреаплазмоза, молочницы, трихомониаза, ВПЧ, ВИЧ, поиск причин течения тяжелой беременности и гормональных нарушений.
Недостатками ПЦР являются случаи ложных данных при неправильно проведенных тестах, возможной мутации ДНК возбудителя.
источник
Регулярное посещение гинеколога позволяет своевременно выявить патологии женской репродуктивной системы и принять корректные терапевтические и профилактические меры. Приходить на прием к врачу рекомендуется один раз в полгода. Во время приема специалист обязательно берет мазок из влагалища для исследования микрофлоры. Это достаточно информативный и одновременно несложный метод диагностики, позволяющий заподозрить отклонения в работе женской репродуктивной системы.
Взятие гинекологического мазка на флору целесообразно при наличии у женщин таких клинических проявлений:
- Изменение нормального цвета и запаха у выделений из влагалища.
- Болевой синдром в нижней части живота как в покое, так и при половых контактах.
- Жжение, зуд в области половых органов.
Помимо этого, мазки на флору берутся при:
- профилактических осмотрах;
- во время беременности раз в триместр;
- антибиотикотерапии для исключения кандидоза.
Расшифровать анализ мазка на флору должен лечащий врач после получения результатов исследования из лаборатории.
Следует обратить внимание на то, что показатели анализа микрофлоры могут меняться не только при каких-либо патологиях. Колебания значений наблюдаются при изменении гормонального фона в пубертатный период, при беременности, в климактерический период. Кроме того, изменения в мазке взрослых пациенток могут вызвать контрацептивные препараты, пренебрежение правилами личной гигиены, половая активность. Незначительные колебания возможны и в зависимости от фазы менструального цикла.
Важно! Но появление любых патогенных микроорганизмов — сигнал о наличии заболевания или (что реже) — о носительстве. Обнаружение патогенов требует назначения специфических терапевтических мер.
Чтобы получить достоверные результаты исследования мазка на флору, необходимо придерживаться таких ограничений:
- исключить половые контакты за два дня до забора биоматериала;
- не применять вагинальные свечи, мази, кремы за два дня до взятия мазка;
- не прибегать к спринцеванию;
- мероприятия личной гигиены проводить, принимая душ, а не ванну;
- не мочиться за несколько часов до посещения врача.
Важно строго придерживаться этих правил, чтобы результат мазка на флору был информативным.
Взятие мазка на флору у женщин производит врач-гинеколог на приеме. Кроме того, биоматериал можно сдать в частных лабораториях. Сама процедура взятия мазка состоит из таких этапов:
- Женщина располагается на гинекологическом кресле.
- Для лучшего доступа к стенкам влагалища и цервикса вводятся стерильные зеркала.
- Сбор биоматериала с влагалищной стенки. Манипуляция безболезненна, но при воспалении могут наблюдаться неприятные ощущения.
- Материал наносится на предметное стекло при помощи штриховых движений и максимально тонко.
- Фиксация мазка. Необходима в тех случаях, когда мазок будет доставлен в лабораторию более, чем спустя 3 часа после взятия.
- Доставка мазка в лабораторию.
- Окраска стекла. Чаще применяется краситель метиленовый синий.
- Микроскопическое исследование мазка, которое проводит врач клинической лабораторной диагностики. Специалист определяет повышенные лейкоциты в цервикальном канале, оценивая состав флоры. Выявляет степень чистоты влагалища.
- Отправка полученных результатов врачу-гинекологу.
Чаще биоматериал берется из трех точек:
- мазок на флору из цервикального канала;
- мазок с влагалищных стенок;
- мазок из уретры и парауретральных каналов.
Из-за анатомической близости перечисленных участков инфекционно-воспалительные процессы этих областей зачастую взаимосвязаны. Для взятия материала из каждой области врач берет отдельный стерильный инструмент и делает три мазка на отдельных стеклах.
После забора биоматериала нет необходимости в каких-либо ограничениях для женщины. Можно купаться в ванне, плавать в водоемах, разрешены половые контакты.
Для обозначения локализации взятия материала используются буквы латинского алфавита: V, C и U. Буква V обозначает влагалище, C — цервикальный канал, U — уретру. Для понимания интерпретации полученных при исследовании данных следует разобраться с тем, какие микроорганизмы можно выявить при анализе мазка на флору.
Кокковые микроорганизмы имеют округлую форму и могут обнаруживаться в мазках как в норме, так и в патологии. При окраске материала по методу Грама выявляются грамположительные и грамотрицательные кокки. Появление грам + кокков в мазке допустимо — ими могут быть стрептококки и стафилококки. Грамотрицательные кокки часто являются патогенами — к ним относятся гонококки, которые провоцируют гонорею.
Палочковая флора во влагалище является важнейшим показателем здоровья женской репродуктивной системы. Под палочками Додердейна объединены крупные неподвижные палочки, которые относятся к грамположительным микроорганизмам. Они необходимы для обеспечения здоровой микрофлоры влагалища.
Среди функций палочек Додердейна (или лактобактерий) нужно выделить следующие:
- Поддержание кислой реакции среды во влагалище, необходимой в том числе и для корректного оплодотворения: ослабленные мужские половые клетки гибнут, а сильные могут преодолеть барьер и оплодотворить яйцеклетку.
- Подавление размножения патогенов в результате активации макрофагов.
- Поддержание чистоты влагалища посредством выделения перекиси водорода.
Нормальные показатели флоры предусматривают большое количество палочек Додердейна. Снижение их количества может сигнализировать о серьезных проблемах в женском репродуктивном здоровье.
Лептотрикс является условным патогеном. Это анаэробная грамположительная палочка. При микроскопии этот микроорганизм легко отличить — он имеет вид тонкой и длинной палочки в виде волоса.
Важной особенностью лептотрикса является то, что этот микроорганизм часто выявляется одновременно с серьезными патогенами — хламидиями и трихомонадами. Если лептотрикс обнаруживается при планировании беременности, лечение назначается в обязательном порядке.
Чтобы было легче разобраться в полученных результатах, нужно знать, какие показатели считаются нормой. Итак, в норме расшифровка анализа мазка предполагает:
- Плоский эпителий — допускается до 15 клеток в одном поле зрения. Увеличение количества клеток плоского эпителия говорит о наличии воспалительного процесса, а уменьшение — о гормональном дисбалансе.
- Лейкоциты в цервикальном канале — нормой лейкоцитов в мазке на флору считается до 10 в поле зрения, в уретре — до 5, а в цервиксе — до 30.
- Палочки Додерлейна в норме содержатся в мазке в большом количестве.
- Слизь в биоматериале должна присутствовать в небольшом количестве.
Обнаружение в материале грибков Кандида, грамотрицательных кокков, гонококков, мелких палочек, трихомонад является показанием для дополнительных исследований (бактериологический анализ и другие методы диагностики) и последующего комплексного лечения.
В таблице ниже представлены основные показатели мазка на флору.
Таблица: Что показывает результат мазка на флору
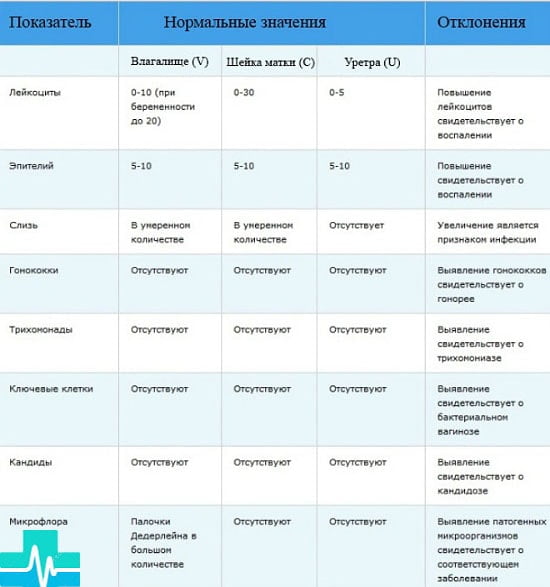
| Показатель | Значение в норме | Отклонения | ||
| Влагалище | Цервикс | Уретра | ||
| Лейкоциты | 0-10 | 0-30 | 0-5 | Увеличение количества лейкоцитов свидетельствует об активации воспаления. |
| Эпителиальные клетки | 5-10 | 5-10 | 5-10 | При возрастании числа — воспаление, при снижении — гормональный дисбаланс. |
| Слизь | Умеренное количество | Умеренное количество | Увеличение количества слизи может быть косвенным подтверждением инфекционного процесса. | |
| Микрофлора | Большое количество палочек Додердейна | Нарушение баланса флоры с выявлением конкретных патогенов говорит о наличии соответствующей патологии. | ||
| Грибки Кандида | При обнаружении — кандидоз. | |||
| Трихомонады | При обнаружении — трихомоноз. | |||
| Гонококки | При обнаружении — гонорея. | |||
| Ключевые клетки | При обнаружении — бактериальный вагиноз. | |||
Немаловажным этапом в гинекологической диагностике является оценка степени чистоты влагалища. Различают четыре возможных степени, первые две из каких свидетельствуют о норме, а третья и четвертая — подтверждают наличие патологического процесса. Характеристика каждой из степеней представлена ниже:
- Лейкоциты и эпителиальные клетки в нормальном количестве. Большое число палочек Додерлейна, слизь в небольшом количестве.
- Лейкоциты в пределах нормы, большое число лактобактерий, немного кокковой флоры, возможно наличие грибков Кандида..
- Много слизи и клеток эпителия — много лейкоцитов в мазке на флору. Палочек Додердейна мало, возможно преобладание кокковой флоры, наличие грибков, патогенных микроорганизмов.
- Сильно увеличено количество лейкоцитов. Отсутствие палочек Додердейна. Большое количество эпителиальных клеток и слизи. Обнаружение патогенных микроорганизмов.
Третья и четвертая степени чистоты влагалища требуют назначения терапевтических мер.
Исследование мазка на флору проводится однократно в каждом триместре беременности: при постановке на учет, на тридцатой неделе и непосредственно перед предполагаемой датой родоразрешения. Анализ необходим как профилактическая мера для выявления патологий, какие могут осложнить течение беременности и роды, а также спровоцировать болезнь у ребенка.
Важно! Изменение показателей исследования флоры у беременной женщины объясняется перестройкой гормонального фона — возрастает уровень прогестерона и снижается уровень эстрогена.
Показатели анализа микрофлоры у беременной женщины имеют мало отличий от таковых у небеременной женщины. Однако, отличия все же есть и о них нужно знать:
- Увеличение количества палочек Додерлейна. Физиологически это необходимо для защиты от различных патогенов и предотвращения проникновения и развития инфекции.
- Возрастание числа эпителиальных клеток в мазке.
При выявлении патогенов врач назначает щадящие методы лечения, конкретные из которых выбираются в зависимости от триместра и особенностей клинического случая. Чаще используются наружные средства — мази, свечи или тампоны.
Возрастание числа лейкоцитов в сочетании с возрастанием количества слизи и эпителиальных клеток говорит о наличии воспалительного процесса, или о таких патологиях:
Если изолированно возрастает только количество эпителиальных клеток в мазке, то это допустимо при увеличении уровня эстрогена в ходе менструального цикла. Тот случай, когда число клеток эпителия снижается, говорит о климаксе или о гормональном дисбалансе. Большое количество слизи говорит или о воспалении, или о несоблюдении личной гигиены.
Смешанная флора, то есть присутствие в мазке и палочек, и кокков, может быть вариантом нормы в возрасте до 14 лет и в климактерический период. В остальных случаях смешанная флора может говорить о воспалительном процессе, гиперфункции яичников, о начале или конце менструации, а также о венерических патологиях. 
Кокковая флора встречается при воспалительных патологиях уретры или влагалища, при бактериальном вагинозе. Обнаружение ключевых клеток в мазке также подтверждает бактериальный вагиноз.
Мазок из цервикального канала в норме предполагает отсутствие флоры, ключевых клеток, патогенов, число лейкоцитов до 30 в поле зрения и умеренное количество эпителиальных клеток, отклонения от этих значений свидетельствуют о патологии.
Выявление патогенов — сигнал для врача о необходимости дополнительных анализов и последующего лечения. В частности, может понадобиться бактериологическое исследование, а также анализ при помощи полимеразно-цепной реакции (ПЦР). ПЦР необходима для обнаружения ДНК тех патогенов, которые невозможно обнаружить в мазке — а именно микоплазм, уреаплазм, хламидий. Также может потребоваться исследование на гонорею — врач выписывает направление на “анализ на гн”.
Микрофлора влагалища, мазок из цервикального канала и уретры могут меняться не только в случае инфекционно-воспалительных процессов. Это возможно и при эрозии, патологиях иммунной системы, проведении антибиотикотерапии, при метаболических заболеваниях. Любое отклонение от нормальных значений является показанием для более детальной диагностики.
Сейчас несложно получить расшифровку анализа на микрофлору у женщин онлайн, однако, все же лучше доверить интерпретацию полученных данных специалисту, у которого наблюдается пациентка. Расшифровка мазка на флору онлайн возможна, но рекомендуется обратиться к врачу, особенно при отклонениях от нормы.
Регулярное посещение гинеколога и проведение анализа показателей микрофлоры влагалища, цервикального канала и уретры необходимо для максимально раннего выявления опасных заболеваний и назначения соответствующего лечения. Важно соблюдать все рекомендации специалиста и сдавать повторные анализы при необходимости.
источник
У посещения венерологического кабинета есть одна особенность. Уже при первичном приеме проводится не только внешний осмотр половых органов, но и взятие мазков на флору из урогенитального тракта.
Урогенитальный мазок у женщин позволяет получить информацию о состоянии микрофлоры влагалища и наличии патогенных форм микроорганизмов.
- Когда необходимо сдать урогенитальный мазок
- Как подготовиться к урогенитальному мазку
- Как берут урогенитальный мазок
- Как проводится анализ урогенитального мазка
- Как долго выполняется урогенитальный мазок
- Расшифровка урогенитального мазка у женщин
- Показатели нормы урогенитального мазка у мужчин
- Особенности показателей результатов урогенитального мазка
- Особенности урогенитального мазка при беременности

При появлении следующих симптомов необходимо взятие урогенитального мазка для исследования:
- Наличие патологических влагалищных выделений с измененной структурой, признаками наличия гноя и имеющих характерный запах.
- Жалобы на болезненность в нижней части живота.
- Наличие зуда и жжения в области гениталий.
Необходимо посетить доктора на этапе планирования беременности и после курса лечения антибактериальными средствами.
Для того, чтобы получить достоверные результаты необходимо придерживаться определенных рекомендаций. Подготовка к взятию соскоба проводится следующим образом:
-
Чтобы моча не смыла инфекцию, взятие мазка проводится не ранее двух часов после мочеиспускания.
- Не следует перед походом к доктору спринцеваться или использовать для подмывания антисептические растворы, так как их применение может искажать показатели.
- Женщинам можно пройти исследование после применения влагалищных свечей не ранее, чем через 2-3 дня.
- Мазок на урогенитальные инфекции не следует сдавать ранее, чем через день после полового контакта.
- Забор анализа лучше проводить после менструации.
Урогенитальный мазок гинеколог берет во время вагинального осмотра женщины. С помощью шпателя доктор собирает выделения со стенок влагалища, из цервикального канала, а также из уретры — специальным инструментом и распределяет их по стеклу.
У мужчин забор содержимого уретры проводит уролог. Используя специальный зонд, доктор вводит его в уретру и немного проворачивает. После чего наносит полученный биоматериал с секретом простаты на стекло.
Взятие мазка проходит безболезненно, но все-таки многие мужчины говорят, что процедура неприятная. Присутствие боли может быть связано с наличием инфекции, которая вызывает раздражение слизистой мочеиспускательного канала. Нередко в условиях лаборатории взятие мазков осуществляется медсестрой.

Микроскопическое исследование урогенитального мазка является достаточно простой процедурой. Поэтому результаты будут уже готовы через несколько часов в этот же день.
Что показывает исследование выделений на степень чистоты?
Мазок позволяет получить информацию о наличии в количественном соотношении таких показателей, как:
-
лейкоциты,
- эпителиальные клетки;
- наличие в мазке слизи,
- инфекции,
- лактобактерий,
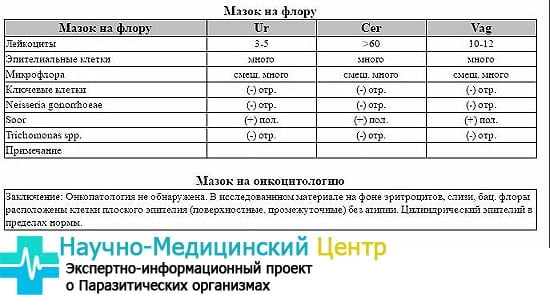
Результаты исследования обычно представлены таблицей с тремя колонками: C (цервикальный канал), V (влагалище), U (уретра). В каждой колонке содержатся показатели состава выделений. Чтобы понять, что означает каждая из них, необходимо знать их примерное количество, которое является нормой.
Результат влагалищного мазка может иметь следующие показатели:
- Наличие плоского эпителия в вагинальных выделениях – это норма, а их отсутствие может указывать на патологию работы гормональной системы организма. Содержание эпителиальных клеток должно находиться в пределах от 5 до 10. На фоне повышенного содержания эстрогенов может происходить увеличение количества клеток вплоть до того, что эпителий может в мазке располагаться пластами. И, наоборот, при недостатке – уменьшение. Часто это происходит в период климакса.
- Лейкоциты являются показателем защитных свойств. Их содержание в уретре и во влагалище отличается. Норма лейкоцитов в мочеиспускательном канале составляет 0-5, в вагинальном мазке 0-10. Повышение их количества во время беременности до 20 не является патологией. Если результат анализа показал большое количество лейкоцитов, то это является признаком воспалительного процесса, и чем он выше, тем заболевание более выраженно.
- Наличие стафилококковой инфекции в мазке из урогенитального тракта является нормой. Если показатели завышены, то это симптом, указывающий на наличие воспаления мочеполовой системы.
- Избыток слизи может свидетельствовать о неправильной гигиене, воспалительном процессе или взятии мазка с нарушениями. Анализ является нормальным при умеренном содержании слизи в мазке.
- Наличие лактобактерий в выделениях говорит о здоровой микрофлоре, которая также является защитой против развития патогенных микроорганизмов. Во время беременности численность лактобактерий заметно увеличивается, что создает препятствие для проникновения во влагалище патогенной флоры. Если их количество снижается, то это может спровоцировать дисбактериоз.
- Присутствие посторонних бактерий может указывать на воспалительный процесс.
В мазке из уретры, так же как и влагалищном, могут присутствовать следующие виды бактерий:
- Кокковая инфекция (гонококки, диплококки и др.). Кокки могут двух разновидностей: грамотрицательные и грамположительные. В зависимости от вида и количественного состава микроорганизмов можно судить о возможном воспалении. На основании принадлежности инфекции к тому или иному виду подбирается соответствующее лечение.
- Присутствие в мазке маленьких палочек указывает на наличие гарднереллеза.
- Если в анализе обнаружены грибки, то это может свидетельствовать о молочнице.
- При трихомониазе в мазке будут трихомонады.
- Лептотрикс – инфекция, нередко входящая в состав микрофлоры, которая может сопровождать различные половые инфекции.
Для здорового содержимого цервикального канала характерен следующий состав:
- Показатель количества лейкоцитов находится в пределах 0-30.
- Наличие эпителия является нормой.

Урогенитальный мазок позволяет лишь выявить наличие патогенной флоры. Т.к. метод микроскопии возбудителей не показывает. А это значит, что для получения более полной картины состава выделений врач может назначить ПЦР диагностику. Для уточнения вида инфекции и ее чувствительности к антибиотикам проводится бакпосев.
Результаты исследования представлены двумя колонками: в первой элементы содержимого, во второй – их количественные значения:
Нормой для мужчин является:
- количество лейкоцитов – 0-5;
- эпителия – в пределах 5-10;
- умеренное количество слизи;
- кокковая инфекция – единицы в поле зрения.
Присутствие других микроорганизмов говорит об инфицировании и является показанием к дополнительным исследованиям. Если по результатам исследования выявлено:
-
наличие лейкоцитов сверх нормы, то это может являться признаком воспалительной реакции;
- при значениях превышающих нормальное количество эпителиальных клеток доктор может заподозрить развитие воспалительного процесса или начало мочекаменной болезни.
- Присутствие кокков может свидетельствовать о начале уретрита.
- Повышенное содержание слизи указывает на воспаление уретры и простаты.
Существует четыре степени чистоты микрофлоры влагалища. На здоровую микрофлору указывают только первая и вторая степени чистоты. 3-я и 4-я свидетельствуют об имеющейся патологии.
-
1-я степень чистоты. Встречается редко и в основном у девочек и девушек. Все составляющие нормального мазка находятся в пределах нормы.
- 2-я степень характеризуется всеми нормальными показателями, могут в единичных количествах присутствовать кокки. Наличие лактобацилл в большом количестве.
- 3-я степень отличается изобилием эпителиальных клеток и слизи. Количество лактобактерий снижено. В небольших количествах имеются грибки и кокковая инфекция.
- 4-я степень – признак присутствия патогенной инфекции. В составе много слизи, лейкоцитов, флора кокковая.
3-я и 4-я степени чистоты говорят о патологическом процессе и требуют незамедлительного лечения.

- Увеличение количества лактобактерий обусловлено необходимостью защиты от внедрения патогенной флоры.
- Количество эпителия выше, чем у небеременных женщин. Увеличение числа эпителиальных клеток связано с жизнедеятельностью лактобактерий.
Если вам необходимо сдать урогенитальный мазок, обращайтесь к грамотным венерологам и гинекологам.
- ВИЧ
- Гарднереллез
- Кондиломатоз
- Молочница
- Сифилис
- Трихомониаз
- Баланопостит
- Герпес
- Гонорея
- Микоплазмоз
- Уреаплазмоз
- Уретрит
- Хламидиоз
- ЗППП
источник
Что показывает мазок на флору у женщин? Мазок на флору относится к основным методам выявления воспалительных процессов в половых органах, а также их причины. Данный анализ позволяет определить наличие или отсутствие воспаления, степень его выраженности, характер микрофлоры влагалища, мочеиспускательного канала, цервикального канала, выявить инфекционного агента или косвенные признаки его наличия.
Мазок на флору у женщин (урогенитальный мазок на флору, бактериоскопия, общий мазок) – это метод лабораторной диагностики, в ходе которого проводится микроскопическое исследование биологического материала из влагалища. Это один из наиболее распространенных методов лабораторной диагностики, используемых в гинекологической практике, его преимуществами являются доступность и информативность.
Мазок на флору можно сдать в женской консультации, в поликлинике по месту жительства, в частной специализированной клинике, в кабинете забора материала некоторых лабораторий.
Мазок на флору у женщин берется во время планового профилактического осмотра у гинеколога, планирования беременности, постановки на акушерский учет, а также при подозрении на инфекционное воспаление половых органов и в целях контроля эффективности проводимого лечения.
При беременности данное исследование играет особенно важную роль, так как вследствие изменения гормонального фона (в частности, гиперэстрогении) и вызванного этим снижения иммунитета увеличивается риск развития воспалительных процессов в наружных и внутренних половых органах. Воспаление может стать причиной прерывания беременности, преждевременных родов, заражения ребенка при прохождении через родовые пути.
Во время беременности исследование влагалищной микрофлоры, как правило, назначается трижды через определенные промежутки времени, а при выявленном инфекционном воспалении и чаще.
Основные симптомы, служащие поводом назначения мазка на флору:
- болезненные ощущения в нижней части живота (самопроизвольные или во время полового акта);
- зуд и/или ощущение дискомфорта в области наружных половых органов;
- необычные выделения из половых путей;
- болезненное мочеиспускание;
- расстройства менструального цикла.
В ходе исследования мазка определяется так называемая степень чистоты влагалища. Это первичный скрининг, позволяющий определить необходимость дальнейшего обследования и его объем.
В профилактических целях гинекологический мазок на флору рекомендуется сдавать не реже чем раз в год даже в отсутствие каких-либо симптомов, так как многие заболевания репродуктивной системы, в том числе инфекционные, характеризуются скрытым течением. Также профилактический мазок на флору рекомендуется сдать в случае, если у женщины произошел незащищенный сексуальный контакт с сомнительным партнером.
Мазок на флору можно сдать в женской консультации, в поликлинике по месту жительства, в частной специализированной клинике, в кабинете забора материала некоторых лабораторий.
Обычно исследование мазка по времени занимает один рабочий день, однако уточнить срок получения результата лучше у врача, так как сроки изготовления анализа в разных лабораториях могут отличаться.
Обычно мазок на флору сдают на четвертый-пятый день менструального цикла, если нет других указаний. Во время менструации сдавать анализ нежелательно, поскольку неизбежно попадание в материал менструальной крови, которая с высокой вероятностью исказит результат.
Если пациентка проходит курс противоинфекционной терапии, вначале следует его завершить и только потом сдавать анализ. Мазок на микрофлору берется не ранее чем через три недели после окончания лечения антибактериальными и антимикотическими препаратами (если не было получено других указаний от лечащего врача). Применение антибактериальных, антимикотических, противовоспалительных препаратов и противозачаточных средств может стать причиной получения ложноотрицательных результатов исследования.
Необходимо учитывать, что нередко патогенные возбудители, вызывающие ЗППП (заболевания, передающиеся половым путем), не обнаруживаются при микроскопии мазка, несмотря на присутствие в организме.
В течение 1-2 дней перед сдачей материала на анализ необходимо исключить сексуальные контакты, также в этот период не следует применять вагинальные суппозитории, мази, не проводить спринцевание. Накануне и в день сдачи материала нельзя пользоваться средствами для интимной гигиены. Ограничений по физической активности и питанию данный анализ не требует.
Желательно не мочиться 2-3 часа перед взятием материала на анализ.
Перед взятием материала для исследования пациентка проходит обычный гинекологический осмотр при помощи зеркал. Врач визуально оценивает вульву, стенки влагалища и влагалищную часть шейки матки, затем при помощи стерильного шпателя производит забор материала из трех участков – стенки влагалища, наружного отверстия мочеиспускательного канала, шейки матки. В некоторых случаях материал для исследования берется из одной указанной точки, например, только из влагалища или шейки матки. Процедура безболезненна.
Взятый из разных участков материал наносится шпателем на предметное стекло отдельно друг от друга, маркируется (V – влагалище, U – мочеиспускательный канал, C – шейка матки), высушивается и отправляется в лабораторию.
Для подробного ознакомления с техникой забора материала можно посмотреть соответствующее видео о том, как брать мазок на флору у женщин.
В ходе исследования мазка определяется так называемая степень чистоты влагалища. Это первичный скрининг, позволяющий определить необходимость дальнейшего обследования и его объем.
В течение 1-2 дней перед сдачей материала на анализ необходимо исключить сексуальные контакты, также в этот период не следует применять вагинальные суппозитории, мази, не проводить спринцевание.
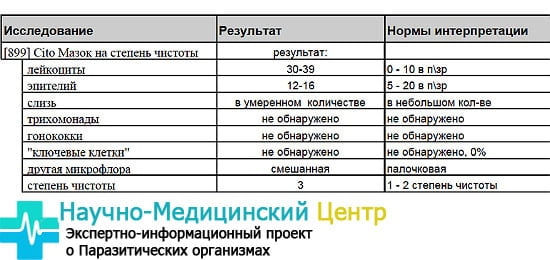
В зависимости от характера микрофлоры и клеточного содержимого выделяют 4 степени чистоты влагалища:
- Большое количество палочек Дедерлейна, незначительное количество плоского эпителия в препарате. Определяется у клинически здоровых женщин.
- Обнаруживается небольшое количество кокков, однако палочки Дедерлейна преобладают. Не является признаком патологии, наблюдается у многих клинически здоровых женщин.
- В препарате выявляется небольшое количество палочек Дедерлейна, преобладает разнообразная кокковая флора, количество лейкоцитов – более 10 в поле зрения. Наблюдается при воспалительных процессах.
- Палочки Дедерлейна в мазке практически отсутствуют, обнаруживается большое количество кокков и лейкоцитов. Признак бактериального вагиноза.
Нормальные значения показателей для женщин репродуктивного возраста приведены в таблице.
источник



 Чтобы моча не смыла инфекцию, взятие мазка проводится не ранее двух часов после мочеиспускания.
Чтобы моча не смыла инфекцию, взятие мазка проводится не ранее двух часов после мочеиспускания. лейкоциты,
лейкоциты, наличие лейкоцитов сверх нормы, то это может являться признаком воспалительной реакции;
наличие лейкоцитов сверх нормы, то это может являться признаком воспалительной реакции; 1-я степень чистоты. Встречается редко и в основном у девочек и девушек. Все составляющие нормального мазка находятся в пределах нормы.
1-я степень чистоты. Встречается редко и в основном у девочек и девушек. Все составляющие нормального мазка находятся в пределах нормы.