Страшный диагноз «туберкулез легких», некогда звучавший как приговор, теперь не обязательно приводит к гибели пациента. Это заболевание довольно успешно лечится, но чем раньше выявлены симптомы, тем больше шансов на скорейшее выздоровление и отсутствие осложнений.
Исследование мокроты – один из способов выявить легочную форму туберкулеза, определить стадию развития болезни и выбрать эффективные методы лечения.
Для здорового функционирования человеческого организма наличие мокроты необходимо. Этот секрет образуется в дыхательных путях и очищает их от мельчайших частиц пыли и отмерших клеток эпителия. В норме отделяемое не имеет цвета и запаха, жидкое по консистенции, незаметно для человека выводится из организма.
Говорить о возникновении каких-либо патологических процессов в дыхательных органах можно тогда, когда отхаркиваемая субстанция начинает доставлять неудобства. Увеличивается ее объем, изменяется цвет, консистенция, появляются различного рода примеси. В частности, мокрота при туберкулезе легких может содержать гнойные или кровяные вкрапления, значительно повышается ее количество.
Бытует ошибочное мнение, что туберкулез обязательно должен сопровождаться кашлем. На самом деле на ранних стадиях кашель может не мучить больного совсем либо иметь периодический, кратковременный характер. А вот когда он не оставляет пациенту возможности нормально жить и работать, сопровождается кровянистыми выделениями, значит туберкулез перешел в опасную для человека стадию. Здесь требуются радикальные меры, порой заключающиеся в удалении пораженной части легкого. Открытая форма болезни служит поводом для изоляции носителя туберкулезной палочки от окружающих.
При подозрении на туберкулез легких мокрота обязательно подвергается тщательному анализу. Внешний вид отхаркиваемой массы имеет значение, но диагностировать туберкулез только визуально невозможно. Требуется исследование в лабораторных условиях.
Норма суточного объема отделяемой мокроты для здорового человека составляет от 10 до 100 мл. Когда в органах дыхания развиваются патологические процессы, количество отхаркиваемого секрета постепенно начинает увеличиваться, доходя до 500 мл, а в некоторых случаях и до 1,5 л в сутки.
Чем интенсивнее поражение дыхательных путей, тем больше мокроты выделяется. Соответственно для ранней стадии туберкулеза будет характерным небольшой объем, близкий к норме. По мере распространения инфекции, возникновении осложнений количество отделяемой субстанции будет возрастать.
Важно! Только врач способен правильно оценить ситуацию по объему мокроты. Он будет учитывать ее количество в результате однократного отхаркивания и суточную дозу в комплексе с остальными признаками болезни.
Цвет мокроты при туберкулезе может варьироваться в зависимости от стадии заболевания и особенностей разрушительных процессов в дыхательных путях.
Прозрачная, стекловидная характерна для туберкулеза в начальной стадии.
Белая свидетельствует о воспалении с образованием белка. Такая окраска отделяемого присуща больным в начале развития инфекции. Чем насыщеннее белый оттенок, тем больше клеток в организме разрушено заболеванием.
Коричневая, с оттенками ржавчины указывает на то, что произошло повреждение кровеносных сосудов. Подобный оттенок возникает в результате начала разложения тканей дыхательных путей и является продуктом распада крови, в частности, содержащегося в ней белка.
Желтая, с белыми прожилками, зеленая мокрота возможна, когда воспаление в организме больного прогрессирует и провоцирует отделение гноя.
Черная, серая субстанция может отхаркиваться в результате простого окрашивания угольной пылью, табачным дымом или даже крепким кофе либо яркой газировкой. Но если диагноз «туберкулез» подтвержден, то такой цвет говорит о запущенной стадии болезни.
Алая, ярко-красная (кровохаркание) – признак серьезного повреждения кровеносных сосудов, интенсивного внутреннего кровотечения. Бывает на последней стадии заболевания туберкулезом легких. В этой ситуации нельзя медлить с госпитализацией.
Обычно, особенно на начальном этапе заболевания, мокрота при туберкулезе легких не имеет запаха, если только не нарушается ее отток в силу различных причин. Почувствовать зловонный, гнилостный запах можно в случаях отмирания тканей и проникновения в содержимое мокроты продуктов распада.
В зависимости от того, какая мокрота при туберкулезе легких по консистенции, доктор может судить о стадии и форме болезни.
| Вид | Особенности | Стадия заболевания |
|---|---|---|
| Слизисто-гнойная | Жидкая, практически бесцветная с небольшим количеством желтых либо зеленоватых гнойных вкраплений или белых фрагментов слизи. | Поражения тканей незначительны, туберкулез на начальной стадии. Преобладание слизи может указывать на очаговый характер заболевания. |
| Гнойно-слизистая | Средней вязкости, желтого или зеленого цвета, с четко просматриваемыми комочками слизи | Начальная стадия в фазе, для которой характерно прогрессирование губительных для организма процессов |
| Гнойная | Густая зеленая или желтая. Слизь отсутствует, но может ощущаться неприятный запах | Процесс поражения дыхательных органов туберкулиновыми бактериями стремительно развивается |
| Слизисто-гнойно-кровянистая | Густая, стекловидная. Наблюдаются гнойные сгустки, слизистые вкрапления. | Острая фаза болезни. Произошел разрыв каверн, и их содержимое проникает в бронхи. |
| Кровохарканье | Неоднородная по составу, выделяемая в больших количествах, с обилием крови (красная, розовая). | Критическая стадия. Легочное кровотечение. Нужно неотложное медицинское вмешательство. |
Если мокрота отличается четко выраженной гнойной составляющей, это может свидетельствовать об экссудативной фазе туберкулезного воспалительного процесса плевральной полости легких.
Зеленоватый оттенок отделяемого характерен для туберкулеза с множественными очагами инфекции (диссеминированная форма). Также возможна инфильтративная форма, при которой поражается обширная область легкого.
Слизисто-гнойная мокрота может говорить о цирротической форме туберкулеза легких.
Наличие крови может быть обусловлено несколькими причинами:
- распад инфильтратов;
- кавернозная форма туберкулеза;
- кавернозно-фиброзная форма;
- прорыв каверн;
- обширная диссеминация;
- легочное кровотечение.
Увеличение объемов отделяемого способно привести к нарушению дыхательной функции, возникновению кислородного голодания и мучительных приступов удушья. Следствием этого могут стать следующие симптомы:
- продолжительные головные боли;
- головокружения;
- обмороки;
- потеря концентрации внимания;
- снижение работоспособности.
Затрудненное дыхание может привести к еще более серьезным последствиям (особенно в случае долговременного обильного отхаркивания). Возможны нарушения сердечной деятельности, работы центральной нервной системы, легких.
Крайне важно не допускать застоя мокроты в организме. В накапливающейся слизи возникает благоприятная среда для интенсивного размножения болезнетворных бактерий. В результате не исключены разного рода инфекционные процессы в верхних дыхательных путях, что может значительно усугубить общее состояние пациента. Иммунитет больного туберкулезом ослаблен и не способен обеспечить необходимую защиту от воздействия патогенной микрофлоры.
Иногда при нарушении отхаркивающей функции больному назначаются специальные медицинские препараты. Какие именно средства использовать, может сказать только лечащий врач.
Можно ли самостоятельно диагностировать туберкулез по внешнему виду мокроты?
По внешним характеристикам отхаркиваемой субстанции поставить диагноз невозможно. Даже квалифицированному специалисту цвет, консистенция и другие визуальные признаки позволят лишь предположить болезнь, но с точностью определить, какая именно, можно только в ходе лабораторных исследований.
Так, присутствие в мокроте примесей гноя, слизи или крови характерно не только для туберкулеза, но и для ряда других заболеваний:
- повреждение тканей бронхов или трахеи в результате травмы;
- бронхит в острой или хронической форме;
- пневмония;
- абсцесс легкого (возникновение полости в легком, заполненной гноем);
- эмболия (закупорка) легочной артерии;
- бронхоэктатическая болезнь (необратимые изменения бронхов);
- респираторный муковисцидоз (нарушение функционирования желез в легких);
- злокачественная опухоль (рак) легких;
- нарушение сердечной деятельности;
- заболевания органов ЖКТ.
Важно не путать секрет из бронхов и легких с обычной слюной или выделяемой из носоглотки слизью.
Чтобы анализ показал максимально достоверный результат, материал должен быть правильно собран. Достаточно будет 2-3 мл отделяемого.
Сбор мокроты производят рано утром перед едой. Обусловлено это тем, что во время сна в бронхах накапливается достаточное количество нужного секрета. А при смене положения тела (из горизонтального в вертикальное) содержимое дыхательных путей лучше отхаркивается.
Обязательно оградить анализ от лишних бактерий из ротовой полости. Поэтому необходимо почистить зубы, прополоскать рот кипяченой водой или специальным слабо концентрированным раствором алюмоквасцов.
Посуда для сбора отделяемого должна быть стерильной, желательно стеклянной, с плотно закрывающейся крышкой. В настоящее время в аптеках продаются специальные, предназначенные для анализов контейнеры.
После глубокого вдоха делается максимально резкий выдох и мокрота сплевывается в подготовленную емкость.
Можно недолгое время до отправки в лабораторию хранить собранное отделяемое в холодильнике.
Важно! Слюна в мокроте нередко приводит к искажению результатов анализа на туберкулез. Поэтому нужно стараться, чтобы в биоматериал ее попало как можно меньше.
В случаях, когда кашель не сопровождается отхаркиванием мокроты, врач может назначить стимулирующие этот процесс препараты. Если естественным образом взять материал для диагностики не получается, прибегают к сбору при помощи зонда.
Одного исследования, основанного на самостоятельном сборе мокроты пациентом, для постановки диагноза «туберкулез» недостаточно. Поэтому еще дважды больной будет сдавать отделяемое под наблюдением медицинских работников.
источник
Туберкулез — серьезное инфекционное заболевание, передающееся воздушно-капельным путем. Чаще всего заражение происходит, когда человек вдыхает болезнетворные бактерии.
Первыми признаками болезни являются снижение веса, повышение температуры и регулярный кашель с усиленным выделением мокроты (в норме секрет лишь смазывает слизистую, обильно не выделяясь).
В мокроте заболевшего присутствуют микробактерии туберкулеза, поэтому исследование слизистых выделений легких позволяет быстро выявить инфицирование.
Кроме того, при данной форме можно обнаружить так называемые рисовые тельца (линзы Коха), представляющие беловатые или желтоватые вкрапления, в составе которых дендрит, эластичные волокна и зараженные микробактерии.
Выделения происходят обильные, могут иметь неприятный, гнилостный запах.
Макроскопическое обследование. Секрет больного, зараженного туберкулезом, имеет гнойный характер, в нем присутствуют бактерии Коха, наблюдается небольшое вкрапление кровяных прожилок. Кровяные примеси возникают в случае нарушения целостности сосудов и чаще всего отмечаются у больных с кавернозной формой.
Кроме того, при данной форме можно обнаружить так называемые рисовые тельца (линзы Коха), представляющие беловатые или желтоватые вкрапления, в составе которых дендрит, эластичные волокна и зараженные микробактерии. Выделения происходят обильные, могут иметь неприятный, гнилостный запах.
Бактериоскопическое обследование. Готовится специальный препарат, который окрашивают методом Циля-Нельсона карболовым раствором фуксина. После осветления добавляют 3% раствор солянокислого спирта, 5% раствор серной кислоты, после чего окрашивают 0, 25% раствором метилена синего. По результатам определяют наличие палочки Коха. Все материалы препарата, кроме бацилл туберкулеза, приобретают синий цвет.
Данный метод анализа мокроты при туберкулезе легких чрезвычайно чувствителен. При первом обследовании чувствительность составляет около 80%, при повторном: 85-90%. Если образцы исследуются более трех раз, чувствительность возрастает до 97%. Для определения вируса в 1 мл материала должно быть более 100 000 микробактерий.
Фото 1. Врач проводит исследование мокроты на туберкулез: это быстрый и точный способ определить наличие микобактерий
Если имеются признаки и симптомы заболевания мокроту лучше тестировать не менее трех раз
Важно! Первый отрицательный результат не означает полного исключения диагноза. Часто образцы могут содержать меньше бактерий, чем необходимо для исследования.
Обследование начинается с внешнего осмотра. При наличии инфекции в слизистых выделениях встречаются инородные вкрапления или тромбы, части кальцинированных камней бронхов. При разрушении легочной ткани обнаруживаются эластичные волокна.
При обнаружении микробактерий секреция клеток дыхательных путей повторно исследуется, в клинику отправляется утренний сбор (как минимум, на протяжении трех дней). Обследование проводится как до начала лечения, так и во время.
Количество микробактерий в образцах должно уменьшаться, что свидетельствует о ремиссии заболевания.
Количество обнаруженных микобактерий позволяет разделить пациентов на две группы:
Первая группа классифицируется как активные выделители зараженных бацилл, имеющие прогрессирующий воспалительный процесс в легких.
Внимание! Эта группа опасна для окружающих и требует немедленной изоляции в условиях тубдиспансера.
После соответствующей противотуберкулёзной терапии и подтверждения того, что человек не является бактериостатическим агентом, пациент ставится на учет в поликлинику и тубдиспансер. При получении нескольких стерильных образцов без болезнетворных бактерий, после повторного и дополнительного обследования, пациент снимается с учета.
При отсутствии в выделениях болезнетворных бактерий или их незначительном количестве человек причисляется к группе BК-. Не представляя опасности для других, пациент должен быть также изолирован для предотвращения развития болезни и ее перехода в открытую форму.
Лечение осуществляется курсом. Назначается комплекс препаратов различного воздействия на палочку Коха, которые имеют одну общую цель: уничтожить её.
Дополнительно показаны физиотерапия, дыхательная гимнастика, иммунопрофилактика. Пациент регулярно сдает анализы.
источник
Анализ мокроты расшифровка — это микроскопическое изучение клеток и их расшифровка. которая позволяет установить активность процесса при хронических болезнях бронхов и легких, диагностировать опухоли легкого.
Расшифровка анализа мокроты позволяют выявить различные заболевания.
Эозинофилы, составляют до 50-90% всех лейкоцитов, повышенные эозинофилы диагноструют заболевания:
- аллергические процессы;
- бронхиальная астма;
- эозинофильные инфильтраты;
- глистная инвазия лёгких.
Если количество нейтрофиов более 25 в поле зрения это говорит о наличии в организме инфекционного процесса.
Плоский эпителий, более 25 клеток в поле зрения — примесь отделяемого из полости рта.
Эластические волокна — Деструкция лёгочной ткани, абсцедирующая пневмония.
Спирали Куршмана диагностируют — бронхоспастический синдром, диагностика астмы.
Кристаллы Шарко-Лейдена диагностируют — аллергические процессы, бронхиальная астма.
Альвеолярные макрофаги — Образец мокроты идет из нижних дыхательных путей.
Мокрота выделяется при разнообразных заболеваниях органов дыхания. Анализ мокроты собирать ее лучше утром, перед этим надо прополоскать рот слабым раствором антисептика, затем кипяченой водой.
При осмотре отмечают суточное количество мокроты характер, цвет и запах мокроты, ее консистенцию, а также расслоение при стоянии в стеклянной посуде.
Анализы мокроты могут содержать:
- клеточные элементы крови,
- опухолевые клетки,
- простейшие микроорганизмы,
- личинки аскарид,
- растительные паразиты,
- различные бактерии и др.
| Показатель | Норма |
|---|---|
| Количество | 10-100 мл в сутки |
| Цвет | бесцветная |
| Запах | отсутствует |
| Слоистость | отсутствует |
| Реакция pH | нейтральная или щелочная |
| Характер | слизистая |
Повышенное выделение мокроты наблюдается при:
- отеке легких;
- абсцессе легких;
- бронхоэктатической болезни.
Если увеличение количества мокроты связано с нагноительным процессом в органах дыхания, это является признаком ухудшения состояния больного, если с улучшением дренирования полости, то расценивается как положительный симптом.
- гангрене легкого;
- туберкулезе легких, который сопровождается распадом ткани.
Пониженное выделение мокроты наблюдается при:
- остром бронхите;
- пневмонии;
- застойных явлениях в легких;
- приступе бронхиальной астмы (в начале приступа).
Зеленоватый
Зеленоватый цвет мокроты наблюдается при:
- абсцессе легкого;
- бронхоэктатической болезни;
- гайморите;
- посттуберкулезных нарушениях.
Различные оттенки красного
Отделение мокроты с примесью крови наблюдается при:
- туберкулезе;
- раке легкого;
- абсцессе легкого;
- отеке легких;
- сердечной астме.
Ржавый цвет мокроты наблюдается при:
- очаговой, крупозной и гриппозной пневмонии;
- туберкулезе легких;
- отеке легких;
- застойных явлениях в легких.
Иногда на цвет мокроты влияет прием некоторых лекарственных препаратов. При аллергии мокрота может быть ярко-оранжевого цвета.
Желто-зеленый или грязно-зеленый
Желто-зеленый или грязно-зеленый цвет мокроты наблюдается при различной патологии легких в сочетании с желтухой.
Черноватый или сероватый
Черноватый или сероватый цвет мокроты наблюдается у курящих людей (примесь угольной пыли).
Гнилостный запах мокроты наблюдается при:
- абсцессе легкого;
- гангрене легкого.
При вскрытии эхинококковой кисты мокрота приобретает своеобразный фруктовый запах.
- бронхите, осложненном гнилостной инфекцией;
- бронхоэктатической болезни;
- раке легкого, осложненном некрозом.
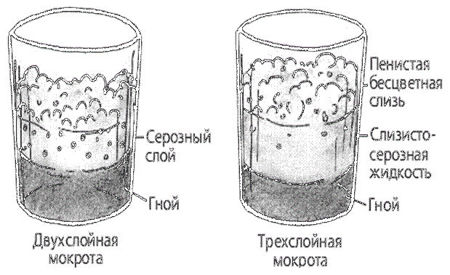
Двухслойная мокрота
Разделение гнойной мокроты на два слоя наблюдается при абсцессе легкого.
Трехслойная
Разделение гнилостной мокроты на три слоя – пенистый (верхний), серозный (средний) и гнойный (нижний) – наблюдается при гангрене легкого.
Кислую реакцию, как правило, приобретает разложившаяся мокрота.
Густая слизистая
Выделение густой слизистой мокроты наблюдается при:
- остром и хроническом бронхите;
- астматическом бронхите;
- трахеите.
Слизисто-гнойная
Выделение слизисто-гнойной мокроты наблюдается при:
- абсцессе легкого;
- гангрене легкого;
- гнойном бронхите;
- стафилококковой пневмонии;
- бронхопневмонии.
Выделение гнойной мокроты наблюдается при:
- бронхоэктазах;
- абсцессе легкого;
- стафилококковой пневмонии;
- актиномикозе легких;
- гангрене легких.
Серозная и серозно-гнойная
Выделение серозной и серозно-гнойной мокроты наблюдается при:
Кровянистая
Выделение кровянистой мокроты наблюдается при:
- раке легкого;
- травме легкого;
- инфаркте легкого;
- сифилисе;
- актиномикозе.
Альвеольные макрофаги
Большое количество альвеольных микрофагов в мокроте наблюдается при хронических патологических процессах в бронхолегочной системе.
Жировые макрофаги
Наличие в мокроте жировых макрофагов (ксантомных клеток) наблюдается при:
- абсцессе легкого;
- актиномикозе легкого;
- эхинококкозе легкого.
Клетки цилиндрического мерцательного эпителия
Наличие в мокроте клеток цилиндрического мерцательного эпителия наблюдается при:
Наличие в мокроте плоского эпителия наблюдается при попадании в мокроту слюны. Этот показатель не имеет диагностического значения.
- бронхите;
- бронхиальной астме;
- трахеите;
- онкологических болезнях.
Большое количество эозинофилов в мокроте наблюдается при:
- бронхиальной астме;
- поражении легких глистами;
- инфаркте легкого;
- эозинофильной пневмонии.
Эластические
Наличие эластических волокон в мокроте наблюдается при:
- распаде ткани легкого;
- туберкулезе;
- абсцессе легкого;
- эхинококкозе;
- раке легкого.
Наличие в мокроте обызвествленных эластических волокон наблюдается при туберкулезе легких.
Коралловидные
Наличие коралловидных волокон в мокроте наблюдается при кавернозном туберкулезе.
Спирали Куршмана
Наличие в мокроте спиралей Куршмана наблюдается при:
- бронхиальной астме;
- бронхите;
- опухоли легкого.
Кристаллы Шарко – Лейдена
Наличие в мокроте кристаллов Шарко -Лейдена – продуктов распада эозинофилов – наблюдается при:
- аллергии;
- бронхиальной астме;
- эозинофильных инфильтратах в легких;
- заражении легочной двуусткой.
Кристаллы холестерина
Наличие в мокроте кристаллов холестерина наблюдается при:
- абсцессе легкого;
- эхинококкозе легкого;
- новообразованиях в легких.
Кристаллы гематодина
Наличие в мокроте кристаллов гематодина наблюдается при:
- абсцессе легкого;
- гангрене легкого.
Бактериологический анализ мокроты необходим для уточнения диагноза выбора метода лечения, для определения чувствительности микрофлоры к различным лекарственным средствам, имеет большое значение для выявления микобактерии туберкулеза.
Появление кашля с мокротой требует обязательного обращения к врачу.
источник
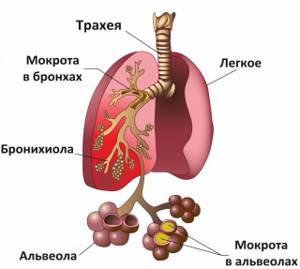
Мокрота (sputum) — патологический секрет, образующийся при поражении трахеи, бронхиального дерева и легочной ткани. Ее выделение наблюдается не только при заболеваниях органов дыхания, но и сердечно-сосудистой системы. Общий анализ мокроты включает в себя макроскопическое, химическое, микроскопическое и бактериоскопическое определение ее свойств.
Увеличение количества мокроты может расцениваться как признак ухудшения состояния больного, если оно зависит от обострения, например нагноительного процесса; в других случаях, когда увеличение количества мокроты связано с улучшением дренирования полости, оно расценивается как положительный симптом. Уменьшение количества мокроты может являться следствием стихания воспалительного процесса или, в других случаях, результатом нарушения дренирования гнойной полости, часто сопровождаясь при этом ухудшением состояния больного.
Слизистая мокрота выделяется при острых бронхитах, хронических бронхитах, бронхиальной астме, при пневмониях, бронхоэктатической болезни, раке легкого. Слизисто-гнойная мокрота выделяется при хронических бронхитах, пневмониях, бронхоэктатической болезни, абсцессе легкого, при нагноившемся эхинококке легкого, актиномикозе легких, при раке легкого, сопровождающемся нагноением. Чисто гнойная мокрота обнаруживается при абсцессе легкого, нагноившемся эхинококке легкого, прорыве эмпиемы плевры в бронх, бронхоэктатической болезни.
Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. Появление кровавой мокроты может быть при раке легкого, бронхоэктатической болезни, абсцессе легкого, при синдроме средней доли, инфаркте легкого, при травме легкого, актиномикозе и сифилисе. Кровохарканье и даже примесь крови к мокроте встречаются в 12—52% инфарктов легких. Примесь крови в мокроте определяется при опухолях легкого, при инфаркте легкого, при крупозной и очаговой пневмониях, силикозе легких, при застойных явлениях в легких, сердечной астме и отеке легких. Серозная мокрота выделяется при отеке легких.
Слизистая и серозная мокрота бесцветна или беловата. Присоединение гнойного компонента к мокроте придает ей зеленоватый оттенок, что характерно для абсцесса легкого, гангрены легкого, бронхоэктатической болезни, актиномикоза легкого.
Мокрота ржавого или коричневого цвета, указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин) и встречается при крупозной пневмонии, при туберкулезе легких с творожистым распадом, застое крови в легких, отеке легких, при легочной форме сибирской язвы, инфаркте легкого.
Грязно-зеленый или желто-зеленый цвет может иметь мокрота, отделяющаяся при различных патологических процессах в легких, сочетающихся с наличием у больных желтухи. Желто-канареечный цвет имеет иногда мокрота при эозинофильных пневмониях. Мокрота цвета охры отмечается при сидерозе легкого. Черноватая или сероватая мокрота бывает при примеси угольной пыли. При отеке легких серозная мокрота, выделяющаяся нередко в большом количестве, бывает равномерно окрашенной в слабо-розовый цвет, что обусловлено примесью эритроцитов. Вид такой мокроты иногда сравнивают с жидким клюквенным морсом. Могут окрашивать мокроту некоторые лекарственные вещества. Так, например, антибиотик рифампицин окрашивает ее в красный цвет.
Гнилостный (трупный) запах мокрота приобретает при гангрене и абсцессе легкого, бронхоэктатической болезни, гнилостном бронхите, раке легкого, осложнившимся некрозом.
Примесь к мокроте только что принятой пищи отмечается при сообщении пищевода с трахеей или бронхом, что может возникать при раке пищевода.
При прорыве эхинококка легкого в бронх в мокроте могут быть обнаружены крючья или редко сколекс эхинококка. Очень редко в мокроте можно обнаружить зрелых аскарид, которые заползают в дыхательные пути у ослабленных больных, и личинок аскарид, попадающих в дыхательные пути при миграции их в легкие. Яйца легочной двуустки появляются в мокроте при разрыве кисты, образующейся в легком при паразитировании легочной двуустки. При гангрене и абсцессе легкого в мокроте могут обнаруживаться кусочки некротизированной ткани легкого. При опухоли легкого с мокротой иногда выделяются кусочки опухолевой ткани.
Фибринозные свертки, состоящие из слизи и фибрина, встречаются при фибринозном бронхите, при туберкулезе, пневмониях.
Рисовидные тельца (чечевицы) или линзы Коха состоят из детрита, эластических волокон и МБТ и встречаются в мокроте при туберкулезе.
Пробки Дитриха, состоящие из продуктов распада бактерий и легочной ткани, кристаллов жирных кислот, встречаются при гнилостном бронхите и гангрене легкого. При хронических тонзиллитах из миндалин могут выделяться пробки, напоминающие по внешнему виду пробки Дитриха. Пробки из миндалин могут выделяться и при отсутствии мокроты.
Свежевыделенная мокрота имеет щелочную или нейтральную реакцию. Разложившаяся мокрота приобретает кислую реакцию.
Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
Желчные пигменты могут обнаруживаться в мокроте при заболеваниях дыхательных путей и легких, сочетающихся с желтухой, при сообщении между печенью и легким (при прорыве абсцесса печени в легкое). Помимо этих состояний, желчные пигменты могут быть обнаружены при пневмониях, что связано с внутрилегочным распадом эритроцитов и последующими превращениями гемоглобина.
Встречающиеся в мокроте клетки плоского эпителия диагностического значения не имеют. Клетки цилиндрического эпителия (как единичные, так и в виде скоплений) могут быть обнаружены при бронхиальной астме, бронхите, бронхогенном раке легкого. Вместе с тем появление клеток цилиндрического эпителия в мокроте может быть обусловлено и примесью слизи из носоглотки.
Альвеолярные макрофаги — клетки ретикулоэндотелия. Макрофаги, содержащие в протоплазме фагоцитированные частицы (так называемые пылевые клетки), встречаются в мокроте людей, находящихся в длительном контакте с пылью. Макрофаги, содержащие в протоплазме гемосидерин (продукт распада гемоглобина), называют «клетками сердечных пороков». «Клетки сердечных пороков» встречаются в мокроте при застое в легких, митральном стенозе, инфаркте легкого.
Лейкоциты в небольшом количестве встречаются в любой мокроте. Большое количество нейтрофилов отмечается в слизисто-гнойной и особенно в гнойной мокроте. Эозинофилами богата мокрота при бронхиальной астме, эозинофильной пневмонии, гельминтозах легких, инфаркте легкого, туберкулезе и раке легкого. Лимфоциты встречаются в большом количестве при коклюше. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких.
Обнаружение единичных эритроцитов в мокроте диагностического значения не имеет. Появление большого количества эритроцитов в мокроте отмечается при состояниях, сопровождающихся кровохарканьем и легочным кровотечением. При наличии свежей крови в мокроте определяются неизмененные эритроциты, если же с мокротой отходит кровь, задержавшаяся в дыхательных путях в течение длительного времени, то обнаруживают выщелоченные эритроциты.
Эластические волокна появляются в результате распада легочной ткани при туберкулезе, абсцессе, гангрене легкого, раке легкого. При гангрене легкого эластические волокна обнаруживают не всегда, так как под действием ферментов, находящихся в мокроте, они могут растворяться. Спирали Куршмана — особые трубчатые тела, обнаруживаемые при микроскопическом исследовании, а иногда видимые невооруженным глазом. Обычно спирали Куршманна определяются при бронхиальной астме, туберкулезе легких и пневмонии. Кристаллы Шарко—Лейдена обнаруживаются в мокроте, богатой эозинофилами при бронхиальной астме, эозинофильной пневмонии.
Вскрытие петрифицированного туберкулезного очага в просвет бронха может сопровождаться одновременным обнаружением в мокроте обызвествленных эластических волокон, кристаллов ХС, МБТ и аморфной извести (так называемая тетрада Эрлиха) — 100%.
Исследование мокроты на микобактерии туберкулеза (МБТ) производится в специально окрашенном мазке. Установлено, что обычное исследование окрашенного мазка на МБТ дает положительный результат только при содержании МБТ не менее 50 000 в 1 мл мокроты. По количеству обнаруженных МБТ судить о тяжести процесса нельзя.
При бактериоскопии мокроты больных с неспецифическими заболеваниями легких могут быть обнаружены:
- при пневмониях — пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки — 100%;
- при гангрене легкого — веретенообразная палочка в сочетании со спирохетой Венсана — 80%;
- дрожжеподобные грибы, для выяснения вида которых необходим посев мокроты — 70%;
- при актиномикозе — друзы актиномицета — 100%.
Объем трахеобронхиального секрета в норме колеблется от 10 до 100 мл/сут. Все это количество здоровый человек обычно проглатывает, того не замечая. В норме количество лейкоцитов в мокроте небольшое. В норме исследование окрашенного мазка на МБТ дает отрицательный результат.
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
При бронхоэктатической болезни выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизистой, слизисто-гнойной, чисто гнойной, кровавой. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). При стоянии гнойная мокрота обычно разделяется на 2 слоя.
При гангрене легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). Гнилостная мокрота часто разделяется на 3 слоя (верхний — пенистый, средний — серозный, нижний — гнойный). В мокроте могут встречаться пробки Дитриха, состоящие из продуктов распада бактерий и легочной ткани, кристаллов жирных кислот; эластические волокна, появляющиеся в результате распада легочной ткани. При гангрене легкого эластические волокна обнаруживают не всегда, так как под действием ферментов, находящихся в мокроте, они могут растворяться. При бактериоскопии мокроты могут быть обнаружены веретенообразная палочка в сочетании со спирохетой Венсана (80%).
При прорыве эмпиемы плевры в бронх мокрота чисто гнойная.
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
При раке легкого выделяющаяся мокрота слизистая, кровавая. Слизисто-гнойная мокрота выделяется при раке легкого, сопровождающимся нагноением. При раке легкого, осложнившимся некрозом, мокрота приобретает гнилостный (трупный) запах. При бронхогенном раке легкого могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений). При раке легкого в мовроте могут быть обнаружены эозинофилы, опухолевые клетки, эластические волокна.
При сообщении пищевода с трахеей или бронхом, что может возникать при раке пищевода, в мокроте отмечается примесь только что принятой пищи.
В начале приступа бронхиальной астмы отделяется небольшое количество мокроты, в конце приступа ее количество увеличивается. Мокрота при бронхиальной астме слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений), эозинофилы, спирали Куршманна, кристаллы Шарко—Лейдена.
При острых бронхитах отделяется небольшое количество мокроты. Мокрота — слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
При хронических тонзиллитах из миндалин могут выделяться пробки, напоминающие по внешнему виду пробки Дитриха. Пробки из миндалин могут выделяться и при отсутствии мокроты.
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
При силикозе легких в мокроте определяется примесь крови.
При коклюше в мокроте в большом количестве встречаются лимфоциты.
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
При острых бронхитах мокрота слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
При легочной форме сибирской язвы мокрота может быть ржавой или коричневого цвета, что указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин).
При пневмониях отделяется небольшое количество мокроты. По характеру она может быть слизистой, слизисто-гнойной. Примесь крови в мокроте определяется при крупозной и очаговой пневмониях. Мокрота ржавого или коричневого цвета, указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин) и встречается при крупозной пневмонии. Желто-канареечный цвет имеет иногда мокрота при эозинофильных пневмониях. В мокроте могут быть обнаружены фибринозные свертки, состоящие из слизи и фибрина; желчные пигменты, что связано с внутрилегочным распадом эритроцитов и последующими превращениями гемоглобина; эозинофилы (при эозинофильной пневмонии); спирали Куршманна; кристаллы Шарко—Лейдена (при эозинофильной пневмонии); пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки (100%).
Отмечается много свежих эритроцитов, сидерофагов, гемосидерина.
источник
Туберкулез успешно лечится, особенно если его диагностировать на ранних стадиях. Поэтому важно знать, какая мокрота при туберкулезе, чтобы своевременно распознать патологический процесс. Ведь с нее иногда все и начинается.
Мокрота – это трахеобронхиальный секрет, содержащий также примеси слюны и отделяемое слизистой носа и околоносовых пазух. Трахеобронхиальный секрет обладает бактерицидными свойствами, выводит ингалированные частицы и обменные продукты, что обеспечивает нормальную работу реснитчатого эпителия. В норме его выделяется 10-100 мл в сутки. Выделяемый секрет человек обычно проглатывает.
Если человеку приходится отхаркиваться, говорят о возникновении мокроты. Она является патологической и свидетельствует об измененном составе трахеобронхиального секрета и нарушении механизмов его выведения.
Мокрота не всегда свидетельствует о заболеваниях. Слизь выводится из дыхательных путей, способствуя их очищению от отмерших эпителиальных клеток и частиц пыли. У здоровых людей она не имеет цвета и запаха, с жидкой консистенцией. Она без проблем выводится, человек этого даже не ощущает.
О начале патологического процесса в области дыхательной системы обычно свидетельствуют неудобства при отхаркивании мокроты. При этом увеличивается в объеме ее количество, меняется цвет и консистенция, могут появиться различные примеси. Зачастую на первых стадиях туберкулеза больного не мучают никакие симптомы, может наблюдаться только изменение характера мокроты.
Исследование секрета позволяет обнаружить заболевание и установить его характер. А в некоторых случаях это даже помогает определить причины развития туберкулеза.
При туберкулезе меняется характер мокроты. Однако определить заболевание только по внешнему виду выделяемого секрета невозможно. Обязательно нужно проводить ряд диагностических исследований. Однако нужно знать, как выглядит мокрота при туберкулезе. Это может помочь своевременно заподозрить патологический процесс в организме.
В норме в сутки отделяется 10-100 мл мокроты, которую человек проглатывает. Часть из нее может выделяться через носовые ходы, а часть отхаркиваться. При развитии патологического процесса в дыхательной системе количество образующегося секрета повышается до 500-1500 мл в сутки в зависимости от выраженности заболевания.
Чем сильнее поражена дыхательная система, тем больше мокроты будет отделяться. Поэтому на ранних стадиях туберкулеза может наблюдаться только незначительное увеличение количества мокроты. Поначалу ее объем может быть приближенным к норме. Но по мере распространения инфекции количество секрета будет постоянно расти.
Но самостоятельно определить заболевание только по увеличенному объему мокроты невозможно. Это может свидетельствовать не только о туберкулезе, но и о других патологиях дыхательной системы. Также необходимо обратить внимание на наличие других признаков болезни. Наличие сразу нескольких проявлений должно стать поводом обращения к специалисту.
Цвет мокроты при туберкулезе может быть разным. Он зависит от стадии патологического процесса и степени разрушения слизистой оболочки дыхательных путей. Вот какая мокрота при туберкулезе легких может быть:
- Прозрачная. Она жидкая, не содержит никаких примесей, стекловидная. Ее возникновение характерно для первых стадий патологического процесса.
- Белая. Говорит о начале воспалительного процесса, когда наблюдается чрезмерная выработка белка. Такой цвет отделяемого характерен для начальной стадии туберкулеза. Чем насыщеннее цвет мокроты, тем интенсивнее протекает патология.
- Коричневая. Свидетельствует о поражении кровеносных сосудов. Когда появляется такая мокрота, значит, уже началось разложение тканей. Секрет коричневатого оттенка является продуктом расщепления содержащегося в крови белка.
- Желтая или зеленая. Обычно содержит белые прожилки. Появляется, когда из-за воспалительного процесса начинается выработка гноя. Чем сильнее оттенок секрета приближен к зеленому, тем больше гноя вырабатывается.
- Черная. Может говорить о запущенной стадии туберкулеза. Но если диагноз не подтвержден, и такое явление является единичным случаем, это может указывать на окрашивание мокроты табачными смолами, яркой газировкой, кофе и прочими веществами.
- Алая. В этом случае мокрота содержит примеси крови. Это говорит о серьезном повреждении кровеносных сосудов, из-за чего началось внутреннее кровотечение в области дыхательной системы. Наблюдается на последних стадиях заболевания. При возникновении такого симптома необходимо незамедлительно обратиться к врачу.
Наиболее характерным признаком туберкулеза является мокрота красного цвета. А все остальные случаи могут наблюдаться и при других заболеваниях. Поэтому нет определенного ответа на вопрос, какого цвета мокрота при туберкулезе.
Чаще всего мокрота при туберкулезе не имеет запаха. Но во время заболевания местный иммунитет снижается, поэтому может присоединиться другая инфекция. От этого мокрота может иметь гнойный характер, сопровождаясь запахом гноя.
Появление гнилостного запаха может говорить об отмирании тканей дыхательной системы. В таком случае в составе мокроты будут наблюдаться продукты распада.
По составу мокрота является неоднородной. Даже в нормальном состоянии она содержит секрет из носовой полости, околоносовых пазух, трахеи и бронхов. А при присоединении патологического процесса она может содержать:
- Гной. Представляет собой скопления лейкоцитов, которые появляются при воспалительном процессе.
- Серозная жидкость. Представляет собой воспалительный экссудат.
- Кровяные частицы. Появляются в составе мокроты в случае изменения стенок легочных капилляров. Также могут возникать из-за повреждения кровеносных сосудов.
Притом необязательно, чтобы все вышеперечисленные компоненты содержались в мокроте. Наличие хотя бы одного из них говорит о развитии патологического процесса.
Также необходимо знать, какую консистенцию может иметь секрет, выделяющийся при туберкулезе легких. Она может быть жидкой и более густой. Обычно на начальных стадиях патологического процесса выделяется жидкий секрет. А со временем он сгущается. На поздних стадиях он выглядит как густое желе.
Характер выделяющейся мокроты отличается в зависимости от стадии и формы туберкулеза:
- Слизисто-гнойная. Обычно жидкая, без цвета и без запаха. Может содержать вкрапления гноя желтого или белого цвета. Такая мокрота характерна для начальных стадий туберкулеза. Если преобладает слизь, это может говорить об очаговой форме заболевания.
- Гнойно-слизистая. Она характеризуется средней вязкостью. Может быть желтого или зеленого цвета, в ней хорошо заметны слизистые комочки. Такая мокрота также появляется на начальных стадиях болезни. Но она свидетельствует о том, что уже протекают губительные для организма процессы. Может наблюдаться при цирротической форме заболевания.
- Гнойная. Она очень густая, желтого или зеленого цвета. Вкрапления слизи обычно отсутствуют. Для нее характерно появление неприятного гнойного запаха. Появляется на более поздних стадиях болезни, поражение легких прогрессирует. Гнойная мокрота характерна для экссудативной фазы туберкулеза. Может указывать на диссеминированную или инфильтративную форму.
- Слизисто-гнойно-кровянистая. По консистенции густая, содержит частицы слизи и гноя, а также кровяные вкрапления. Наблюдается при острой фазе туберкулеза. Появление кровяных вкраплений свидетельствует о разрыве каверн и проникновении их содержимого в бронхи.
- Кровохарканье. Такая мокрота имеет неоднородный состав с преобладанием частиц крови. Обычно она розовая или красная. Это критическая стадия туберкулеза, когда уже развилось легочное кровотечение. Больному нужна неотложная медицинская помощь.
Более выраженные признаки туберкулеза появляются тогда, когда патология достигает поздних стадий. В таком случае лечение затруднено. Поэтому рекомендуется проходить ежегодную плановую флюорографию.
Для получения достоверных результатов исследования мокроты, ее необходимо правильно собрать. Для анализов достаточно 2-3 мл выделяемого секрета.
При сборе материала для диагностики необходимо соблюдать следующие правила:
- Собирать мокроту необходимо сутра натощак. За ночь в бронхах накапливается остаточное количество мокроты. А при изменении положения тела она легко отхаркивается.
- Предварительно рекомендуется почистить зубы и прополоскать рот антисептическим составом. Это предотвратит попадание в мокроту бактерий из ротовой полости.
- Для сбора материала необходимо использовать только стерильную посуду. Можно приобрести специальную емкость в аптеке.
- Сделать глубокий вдох, собрать как можно больше мокроты и на выдохе сплюнуть ее в подготовленный сосуд.
- При необходимости собранный секрет можно хранить в холодильнике, но не дольше 2 часов.
По возможности необходимо как можно быстрее отвезти собранную мокроту в лабораторию. Иначе патогенные микроорганизмы могут погибнуть, поэтому результаты будут искажены.
Для обнаружения микобактерий туберкулеза могут проводиться такие исследования:
- Прямая бактериоскопия. Берется мазок мокроты, который окрашивают по методу Циля-Нильсена. Если есть МБТ, мазок окрашивается в красный.
- Люминесцентная бактериоскопия. Мокроту окрашивают флюорохромами, затем воздействуют на нее УФ-лучами. Через микроскоп МБТ видны как золотистые палочки.
- Бактериологический метод. Преимущество в том, что даже в небольшом количестве материала можно обнаружить МБТ. Достаточно 20-100 жизнеспособных микроорганизмов в 1 мл мокроты. Используются питательные среды, на которых выращиваются микобактерии туберкулеза. Это эффективная методика, однако ее недостаток в том, что для получения результата требуется довольно длительный период времени.
Также для диагностики туберкулеза могут использоваться и другие методы – флотация, седиментация. Притом не все методы связаны только с исследованием туберкулеза.
Изменение характера мокроты должно стать поводом незамедлительного обращения к врачу. Не всегда это указывает на туберкулез, но заподозрить заболевание стоит. Необходимо помнить, что чем раньше начать лечение, тем быстрее наступит выздоровление.
источник
Анализ мокроты: общий микроскопический, расшифровка и нормы, как правильно сдать при туберкулезе, пневмонии, бронхите, алгоритм сбора, сколько нужно откашлять
Мокрота является патологическим отделяемым органов дыхательной системы. По характеру она может быть слизистая, гнойная или с примесями крови.
Секреция происходит в бронхах, что приводит к раздражению рецепторов и появлению кашля. В результате появляется отделяемое, которое подлежит различным исследованиям. Проводят бактериоскопию и посев.
Эти два этапа помогают в диагностике заболевания.
- Сдавать натощак, желательно рано утром часов в восемь.
- Зубы перед сбором мокроты не чистить.
- Тщательно прополоскать рот тёплой и заранее прокипячённой водой.
- Вызывают мокроту несколькими глубокими вдохами.
- После этого появляется позыв к кашлю.
Собирать следует в специально заготовленную ёмкость. Лучше приобрести её в аптеке, так как посуда должна быть полностью стерильной. Необходимый объем для анализа составляет 5 мл. После того как мокрота будет собрана, её необходимо доставить в лабораторию.
При сборе важно избегать касания ртом или руками краёв стерильной посудины. Это может исказить результаты исследования.
- Для этой процедуры требуется отдельная комната.
- В помещении должна быть предусмотрена хорошая вентиляция.
- Собирать только при условии открытых окон.
- Необходимое количество 3 или 5 мл.
Собирать мокроту в домашних условиях следует в отдельной комнате при открытых окнах либо на улице. Если такой возможности нет, то все мероприятия проводятся перед открытым окном или форточкой в отсутствии других членов семьи.
Анализ мокроты на туберкулёз проводят сразу при обнаружении симптомов, говорящих об этом заболевание. Большое значение отводится контейнеру, в который непосредственно собирается материал от больного человека. Необходимо, чтобы ёмкость:
- имела широкое горло с диаметром более 3 см;
- обладала высокой прозрачностью и прочностью;
- была с крышкой, которая плотно и легко закрывается;
- из материала, позволяющего без труда нанести данные о пациенте;
- стерильной и одноразовой.
Обычно материал на исследование мокроты с целью выявления туберкулёза собирается в течение трёх дней подряд. Проводится все в утренние часы.
Если пациент не в состоянии откашлять мокроту, то ему назначается предварительная ингаляция с изотоническим раствором хлорида натрия.
При сборе мокроты на туберкулёз представляет трудность именно откашливание отделяемого. Существует несколько способов:
-
Сперва необходимо просто попробовать покашлять. При успешном отхождении мокроты следует собрать её в чистый контейнер.
- Если таким способом не получилось собрать материал, то можно попробовать постучать несколько раз в грудь. Это поможет спровоцировать кашель.
- Также следует сделать два глубоких вдоха. Затем на несколько секунд задержать дыхание, после чего медленно выдыхать. Далее вдохнуть в третий раз и резко выдохнуть воздух.
- При отсутствии эффекта можно провести обычные дыхательные упражнения.
- В последнюю очередь сделать ингаляцию. В домашних условиях подышать можно над тёплой водой. В неё добавляют 1 столовую ложку соли или пищевой соды.
Все эти мероприятия помогают вызвать кашлевой рефлекс и соответственно вызвать и собрать мокроту для анализа. Для получения достоверных результатов необходимо помнить о некоторых важных правилах. К ним относится следующее:
- сбор материала проводится только в чистую и стерильную ёмкость;
- всегда в утреннее время;
- зубы не чистятся, ротовая полость только ополаскивается;
- контейнер после сбора плотно закрывается;
- руки следует помыть с мылом.
Желательно собирать мокроту на улице. Это связано с тем, что микобактерии при кашле могут выделяться в окружающую среду. В результате они длительное время сохраняются на вещах домашнего обихода. Это может стать риском заражения других здоровых членов семьи.
Ещё одним важным моментом при сборе мокроты является обращение с самим контейнером. После его вскрытия нельзя обхватывать его губами или трогать внутренние стороны ёмкости руками. Следует максимально близко поднести его к ротовой полости и осторожно собрать мокроту.
Все перечисленные моменты играют важную роль в получении правильных результатов. Также важно своевременно доставить контейнер в лабораторию. Оптимальное время два часа.
- микроскопию по Цилю-Нельсену;
- люминесцентный;
- бактериологический (или посев);
- ПЦР.
Все перечисленные методы позволяют в мокроте обнаружить Палочки Коха. После сдачи материала в специальный контейнер, его доставляют в лабораторию, где проводится необходимое исследование. Для получения достоверного результата сдаётся три пробы мокроты, с каждой из которых отбирают необходимое количество материла. Если хотя бы в одном из трёх мазков обнаруживают КУМ (кислотоустойчивые микобактерии – признак туберкулёза), то результат считается положительным. Рассмотрим, как именно проводится анализ мокроты с целью выявления туберкулёза.
В настоящее время является основным главным методом, позволяющим определить возбудителей заболевания. На основании результатов, можно сделать вывод о наличии или отсутствии микобактерии. То есть такой способ диагностики выступает в качестве маркерного, позволяющего определить, есть ли КУМ или нет.
Анализ мокроты проводится следующим образом:
- Мазки окрашивают специальным раствором.
- Затем просматривают в микроскопе.
- Для этих целей используют прибор с иммерсионной системой.
- На приготовленных мазках КУМ приобретают красный цвет.
Результат при исследовании таким методом можно получить уже в течение одного часа. Обычно анализ готовится сутки. Микроскопия является доступным и экономичным способом выявления туберкулёза. Но при этом отсутствует специфичность, то есть он может обнаружить любые виды микобактерий, даже те, которые не вызывают данную патологию лёгких.
Из названия становится понятно, что для исследования используют специальный микроскоп. Сами микобактерии при этом светятся жёлтым светом на фоне тёмного окраса. Метод важен тем, что с его помощью определяют количество бактерий. То есть по нему судят о тяжести и длительности заболевания.
Метод является достаточно информативным. Суть: происходит копирование одного участка известного ДНК. В результате это позволяет обнаружить микобактерии в анализе мокроты. Готовится анализ в течение 4 часов. То есть с помощью ПЦР можно быстро узнать о наличии или отсутствии туберкулёза. Метод высокочувствительный и универсальный.
На питательной среде растут в виде колоний, которые отличаются своей шероховатостью и грубоватостью на поверхности. С помощью этого метода судят о наличии бактериовыделения. Результат определяют по 3 баллам:
- «+» говорит о скудной картине;
- «++» свидетельствует об умеренном выделении;
- «+++» обильное.
Последнее представляет собой наибольшую опасность как для самого человека, так и окружающих его людей.
При исследовании мокроты обязательно определяют наличие лекарственной чувствительности. Проводится она только после вырастания колоний на питательной среде. После определения делают корректировки в лечении пациента.
- выявление бактерии в короткие сроки в случае проведения ПЦР или микроскопии;
- определение вида микобактерии;
- выявление активности бактериовыделения;
- устойчивость к антибиотикам.
В настоящее время определение туберкулёза проводится многими методами. Обычно это флюорография или реакция Манту. Для подтверждения проводится бактериологическое исследование или посев. Только с его помощью можно выделить важную информацию в отношении больного человека. Важным является определение лекарственной устойчивости. Учитывая эти сведения, врач подбирает адекватную терапию.
Важно понимать, что исследование мокроты проводится для определения степени выделения возбудителя в окружающую среду. Если у пациента имеется закрытая форма туберкулёза, то не факт что в мокроте могут обнаружиться бактерии.
Вторым отрицательным моментом является длительность. То есть результат готовится при посеве в течение одного или трёх месяцев. Поэтому на протяжении этого времени лечение проводится всеми препаратами, согласно принятой схеме.
При обнаружении туберкулёза проводится исследование мокроты. Осуществляется это несколькими методами, каждый из которых обладает своими плюсами и минусами. Оптимальным является посев материала на питательные среды. Для получения быстрого результат стоит прибегнуть к ПЦР или микроскопии.
Сдавать мокроту нужно только в стерильный контейнер и как можно раньше следует доставить его в лабораторию.
Мокрота представляет собой слизистое содержимое в дыхательных путях и легких, которое выбрасывается при кашле. При развитии патологического процесса характер и количество выделяемого секрета изменяется. Чтобы установить заболевание, назначается общий анализ мокроты.
Бронхит – это воспалительное заболевание слизистой оболочки бронхов, основным симптомом которого является кашель
Бронхит – это воспалительное заболевание, при котором поражаются дыхательные пути в области бронхов. В норме на внутренней поверхности бронхов присутствует минимальное количество слизи. Когда в бронхах развивается воспалительный процесс, наблюдается отечность тканей и выработка большого количества слизи. На фоне этого затрудняется дыхание и развивается кашель.
Развитие бронхита происходит при попадании в организм вирусной инфекции. Возбудителями заболеваниями могут быть стафилококки, стрептококки, вирусы гриппа и аденовирусы. Активизирует воспалительный процесс снижение защитных функций организма. Иммунная система не может в полной мере бороться с патогенными микроорганизмами.
Другие причины развития бронхита:
- Аллергическая реакция
- Наследственная предрасположенность
- Экологическая обстановка
- Вредные привычки
Бронхит может протекать в двух формах: острой и хронической. В период острой формы воспалительный процесс длится около 2 недель. Кашель сначала сухой, а через некоторое время становится мокрым с отхождением мокроты. Длительно протекающая острая форма бронхита приводит к хроническому течению.
Симптомы хронического бронхита могут длиться около 3 месяцев.
Для бронхита характерны следующие признаки:
- Боль и стеснение в груди.
- Сбивчивое дыхание.
- Боль в горле.
- Длительный кашель с мокротой.
- Хрипы.
- Субфебрильная температура тела.
Главный симптом бронхита – сильный кашель, который усиливается вечером. Выделение мокроты при кашле может быть желтого или белого цвета. Мокрота такого цвета указывает на бактериальную природу воспаления.
Кроме того, мокрота может приобретать коричневый или розовый оттенок. Это продукты распада эритроцитов и данное состояние требует незамедлительного обращения к врачу.
Цвет слизи характеризует степень протекания заболевания.
При выявлении бронхита с отделением мокроты врач назначит анализ бронхиальной слизи. От полученных результатов будет зависеть дальнейшее лечение.
За 10-12 часов до сбора мокроты рекомендуется употреблять как можно больше жидкости
Для получения достоверных результатов перед процедурой необходимо прополоскать рот кипяченой водой с содой. Для лучшего отхождения мокроты накануне проведения исследования рекомендуется употреблять больше жидкости.
Сбор мокроты выполняют утром до приема пищи. Пациент делает три глубоких вдоха и откашливает. Слизь собирают в стерильный контейнер, емкостью 25-50 мл. При этом она должна быть широкой, чтобы больной смог сплюнуть мокроту внутрь. Если забор мокроты осуществляется в амбулаторных условиях, то медсестра проинформирует о ходе выполнения процедуры.
Если мокрота плохо отделяется, то больному проводят ингаляции с использованием хлорида натрия и бикарбоната натрия, разведенные в дистиллированной воде.
Этот раствор усиливает образование слюны, а затем провоцирует кашель и отхождение слизи. Сначала слюну сплевывают в специальную емкость, а только потом переходят к забору мокроты. После ингаляции у больного еще некоторое время может наблюдаться остаточное выделение слизи.
Исследование проводится не позже 2 часов после сдачи мокроты. Если мокроту необходимо транспортировать в другое лечебное учреждение, то хранить емкость с содержимым нужно с плотно закрытой крышкой в холодильнике не более 2-3 дней. Во время транспортировки контейнер с мокротой должен быть защищен от воздействия солнечных лучей.
На результаты исследования может повлиять неправильный сбор слизи, несвоевременная доставка в лабораторию. Анализ мокроты предполагает макроскопическое, микроскопическое и микробиологическое исследования.

Слизистая мокрота характерна для бронхита, трахеита. При появлении слизистой мокроты с гнойным содержимым диагностируют бронхопневмонию. Серозное содержимое указывает на отек легких, а гнойная мокрота – на бронхоэктазы, стафилококковую пневмонию, абсцесс, актиномикоз легких.
Если в мокроте наблюдаются красные вкрапления, то это может указывать на туберкулез, абсцесс или рак легкого, отек легких.
При мокроте с ржавым оттенком диагностируют пневмонию, застой в легких или отек.
Мокрота в норме должна быть без запаха. Неприятный запах появляется при нарушении оттока слизи. Небольшое количество выделяемой слизи наблюдается при бронхите и пневмонии, а также при приступе бронхиальной астмы. Большое количество отхождения слизи связывают с отеком легких.
При химическом исследовании в мокроте могут присутствовать желчные пигменты. Это может указывать на пневмонию и другие заболевания дыхательных путей, имеющие сообщения между легкими и печенью.
Больше информации о бронхите можно узнать из видео:
Читайте: Больно ли брать мазок на флору у мужчин из уретры?
Мокрота с гнойным содержимым при исследовании разделяется на 2 слоя, а гнилостная на 3 слоя, что характерно для гангрены легкого.
Свежая и разложившаяся мокрота отличаются степенью реакции. В первом случае она щелочная или нейтральная, а во втором – кислая.
Для диагностики хронического бронхита и туберкулеза определяющим фактором является наличие белка.
Если для бронхита в хронической форме характерно незначительное содержание белка, то при туберкулезе концентрация белка будет повышена и его можно определить количественно.
Благодаря анализу мокроты можно выявить возбудителя, поставить диагноз и начать правильное лечение
В результатах микроскопического исследования мокроты можно обнаружить:
- Клетки плоского и цилиндрического эпителия. Первый вид клеток диагностической ценности не представляет, а второй вид в единичных и множественных количествах может указывать на бронхиальную астму, бронхит или рак легкого. Присутствие клеток цилиндрического эпителия может быть связано с неправильным забором, в ходе которого к мокроте присоединилась слизь из носоглотки.
- Альвеолярные макрофаги. Эти частицы часто встречаются у людей, которые длительное время находились в пыльном помещении. Наличие гемосидерина – продукта распада гемоглобина, указывает на застой в легких, митральный стеноз или инфаркт легкого.
- Лейкоциты. Данные клетки крови присутствуют в любой мокроте. Наличие эозинофилов в большом количестве свидетельствует о бронхиальной астме, пневмонии, туберкулезе. Присутствие лимфоцитов указывает на развитие коклюша или туберкулез.
- Эритроциты. Большая концентрация эритроцитов наблюдается при кровохарканье и легочном кровотечении.
- Опухолевые клетки. Патологические клетки в мокроте выявляют в виде многочисленных групп. При наличии единичных опухолевых клеток проводят повторный анализ.
- Эластические волокна. Появление эластичных волокон связано с распадом легочной ткани, который образуется при гангрене, туберкулезе, абсцессе легкого.
С помощью бактериоскопического исследования мокроты можно определить тип возбудителя. Если в ходе исследования бактерии окрасились в синий цвет, то считаются грамположительными, а окрашенные в розовый цвет – грамотрицательными. В норме окрашенный мазок при бактериоскопическом исследовании дает отрицательный результат.
Исходя из результатов анализа мокроты, выявления возбудителя, характера содержимого ставится диагноз и назначается соответствующее лечение. Определить вид патологии только по анализу мокроты бывает затруднительно, поэтому проводится комплексное обследование больного.
Только врач может назначить эффективное лечение бронхита в зависимости от стадии недуга и возраста человека
При влажном кашле с отделением мокроты больной должен пить как можно больше жидкости. С этой целью можно использовать фитопрепараты, которые оказывают противовоспалительное, отхаркивающее и бронхолитическое действия.
Лечение бронхита направлено на устранении инфекции и восстановление проходимости бронхов. Для подавления болезнетворных микроорганизмов назначают антибиотики (пенициллины, макролиды, цефалоспорины, фторхинолоны). Врач, учитывая степень тяжести заболевания и состояние больного, назначает определенный вид антибиотика и продолжительность курса лечения.
При длительном приеме антибактериальных препаратов для восстановления кишечной микрофлоры используют пробиотики.
Для устранения кашля применяют отхаркивающие (хлорид аммония, гидрокарбонат натрия и др.), мукорегулирующие (Бромгексин, Амброксол, Карбоцистеин, Ацетилцистеин и др.) муколитические препараты ( АЦЦ, Лазолван и др.)
Из трав, обладающих отхаркивающим действием, можно использовать солодку, шалфей, коровяк, девясил, подорожник и др.
При отсутствии противопоказаний полезно выполнять ингаляции. Такие процедуры способствуют увлажнению слизистой оболочки, снижению возбудимости кашлевого рефлекса, разжижению мокроты.
Лечение должен назначать только врач. Самостоятельно применять препараты категорически запрещается.
Анализ мокроты нужен, чтобы уточнить заболевание по характеру выделяемой слизи.
При разных нарушениях, к примеру, при заболевании дыхательной системы, когда в воспалительный процесс вовлекаются бронхи, отекают легкие, отделяется до литра патологического секрета на протяжении суток.
При заболеваниях дыхательной системы человека отделяется слизь с разной степенью вязкости, отличается по окрасу и может иметь определенный запах. Обследование выделяемой слизи поможет определить положительный либо негативный результат палочки Коха легких и иных опасных недугов.
Что такое мокрота? Выделение трахей и бронхов, что появляются при разного рода болезней дыхательной системы. Иными словами — это показатель присутствия патологий. Патологический секрет отделяется в момент кашлевого приступа.
По наружному виду можно определить даже болезнь. Чаще используют вариант проведения анализа в лаборатории.
Слизь в горле, причины образования которой бывают разнообразными, считается природным ответом на патогенные бактерии, воспаления.
Для начала следует знать, для чего проводиться сбор, и как правильно проводиться процедура. Именно от грамотно проведенной процедуры зависит окончательный итог исследования мокроты. В слизистой человека уже есть конкретное число слизи как защитной функции организма. Когда человек болеет, то количество секрета уменьшается, и появляются патогенные микроорганизмы.
Имеется несколько обстоятельств:
- Изнуряющий кашель (длиться неделями).
- Когда пациент переболел пневмонией, то врач назначает обследование.
- При осмотре доктор может заподозрить затяжные воспалительные процессы.
О чем говорит анализ мокроты? Благодаря обследованию можно уточнить:
- вид болезни;
- присутствие патогенных бактерий;
- определить лечение для быстрого восстановления больного;
- разновидность паразитических червей;
- обнаружить клетки, подверженные постоянному делению в организме (раковые).
Анализ мокроты определяет наличие либо отсутствие гнойной примеси и кровянистых выделений. Расшифровка анализа представлена далее. Кроме перечисленных выше показателей изучение покажет реакцию на бактерицидные препараты.
Значимым фактором считается грамотный сбор биологического материала, отправление на исследование. Посев производят после сбора материала, причем нужно следить за временем. По истечению двух часов материал будет не действителен.
Имеется пару вариантов обследования, что помогут определить вирус. Когда рассматривать клинический анализ, то в клинике есть специальный кабинет для проведения данной процедуры по сдаче мокроты. Если пациент впервые будет сдавать анализ, то медсестра проинформирует о том, как проводиться анализ, а также сама проконтролирует, чтобы больной все сделал правильно. После проведения данной процедуры контейнер нужно подписать и отослать в лабораторию на рассмотрение.
Когда в организме нет никаких патологий и он здоров, то выделяемая слизь не имеет запаха и включений.
Рассмотрим, что собою представляет общий анализ мокроты:
- К-ство выделений: носят скудный характер.
- Запах: нет.
- Окрас: серовато- желтый.
- Характер: выделения слизистые.
- Консистенция: вяжущая.
- Примеси: свертки фибрина.
- Микроскопическое изучение: макрофаги, лейкоциты, пневмококки.
- Восприимчивость к антибиотикам: пенициллинового ряда, макролиды, цефалоспорины.
При таком изучении используется способ окрашивания материала. Перемена цвета указывает на позитивный ответ, если проводиться анализ на присутствие палочек Коха. Уровень заражения бактериями и вирусами обусловливается с учетом числа нахождения в секрете микроорганизмов.
Анализ на бактериологическое исследование проводиться для обнаружения источника заражения, а бак посев устанавливает восприимчивость. После исследования назначается курс терапии против микобактерии Коха. Первое бактериоскопическое исследование мокроты выполняют до терапии антибиотиками.
Рассмотрим когда рационально назначать анализ:
- обозначение источника заражения;
- восприимчивость к бактерицидным средствам;
- для контроля результативности терапии;
- если доктор подозревает, что у пациента может быть туберкулез.
Через пару суток дают оценку росту колоний, отделяют источник заражения. Остаточные сведения известны спустя 14 дней, а когда идет обследование на присутствие палочки Коха – через 21, 30 дней.
Микроскопия мокроты нужна для выявления характера заболевания. Обследуется число клеток крови, развивающихся в красном костном мозге из гранулоцитарного ростка кроветворения. Если их количество 25 — простуда либо вирус.
Для обозначения окраса, запаха патологического секрета используют макроскопическое исследование. Обследование проводиться и для того, чтобы узнать этап формирования недуга. Когда она тягучая — начало болезни. А очень водянистая слизь — опасный тип заболевания. Обнаружение запаха — воспаление с гноем.
В норме анализ мокроты на чувствительность к антибиотику должен проводиться во всех вариантах, если необходимо антибактериальное лечение. Отталкиваясь из ключевых правил лечения бактерицидными средствами, любое лекарство выписывается исключительно после анализа восприимчивости организма к лекарству.
В лабораторных обстоятельствах установлена наилучшая концентрация функционирующего элемента. На сегодняшний день проверка восприимчивости ведется лишь в тех вариантах, если у доктора появляются огромные подозрения, будет ли определенное средство эффективно.
Выполняют трехразовый анализ на туберкулез:
- утром, не приняв никакой пищи, на пустой желудок;
- спустя четыре часа после I проверки;
- на следующие сутки.
В ходе лечения туберкулеза обследование время от времени повторяют для убеждения, что лекарство помогает.
Мокрота – болезненный секрет воспалительного характера. При пневмонии анализ мокроты выполняется обязательно. Слизи отделяется в меньшей мере, нежели при бронхоэктатическом недуге, но биоматериал несложно собрать. В итоге микроскопического изучения наблюдается цвет клеточной стены.
Такой способ позволяет отделить микроорганизмы по биохимическим качествам. Устанавливается их особенность к грамположительным/ грамотрицательным бактериям. Важным фактором обследования при пневмонии считается определение болезни, сопутствующей основному недугу. Это наличие палочки Коха при туберкулезе либо затяжного недуга с воспалением, отеком и приступами одышки — астма бронхиальная.
Показания к анализу на сбор мокроты при бронхите:
- приступы кашля с выделениями затяжного периода;
- для исключения инфекционного недуга, опухолей злокачественных;
- когда нужно наблюдать за эффективностью действия фармацевтических веществ;
- в тяжелых вариантах сдается анализ, чтобы подтвердить диагноз.
- Потребность в изучении бактериологических, качественных, количественных, цитологических свойств биологического материала.
- Анализ считается неопасной процедурой, что не порождает побочных эффектов, потому и не имеет противопоказаний.
- Слизь, которая выделяется и у здорового человека предназначается для отхождения с дыхательной системы патогенных микроорганизмов, омертвевших клеток.
Кроме секрета выделения включают болезнетворные бактерии, гнойные примеси и прожилки крови. Когда наблюдается кашель с выведением мокроты, необходимостью станет обследование биологического материала. В основном анализ назначается для обозначения основного очага воспаления, чтобы исключить опухоль и назначить оптимальный курс терапии.
Как проводиться подготовка пациента к сбору мокроты? Рассмотрим, как подготовиться к анализу мокроты:
- За сутки больному рекомендовано начать пить препараты, отхаркивающего влияния.
- Необходимо пить много жидкости комнатной температуры.
- Выполнить скрупулезную чистку оральной полости, в особенности зубов, чтобы убрать все бактерии. Выполняется для достоверности анализа.
- Для полоскания можно использовать раствор фурацилина.
Сбор можно осуществлять дома и в клинике. Естественно, чтобы получить точный результат следует посетить клинику. Пациенту дают стерильную емкость размером до пятидесяти миллилитров. У емкости огромное отверстие для облегчения сбора материала. Баночка для анализа изготовлена с бесцветного материала, поэтому можно без сложности дать оценку биоматериалу и посмотреть объем пробы.
Как правильно сдать анализ мокроты? Для этого предусмотрена техника сбора мокроты:
- Человек, который сдает анализ, делает три неторопливых, глубоких выдохов и вдохов. Пауза примерно 3 сек.
- Далее пациент выкашливает слизь в банку.
- Если слизь не отхаркивается, проведут ингаляционную процедуру.
- Важно также смотреть, чтобы слюна не угодила в емкость для анализа, поскольку такая проба не действительна.
Сложнее процедура по сбору материала проходит у ребенка. Ведь дети не сплевывают, а глотают слизь. Так, в данном случае нужно действовать по-другому. Необходимо взять тампон для раздражения корня языка, гортань.
Поэтому такое действие порождает кашлевой приступ, а материал попадает на ватный тампон. Затем его перемещают на спец. стекло и высушивают.
Если придерживаться правил сбора анализа мокроты, то результат будет достоверным.
При лабораторном изучении ведется визуальный анализ биоматериала. Так, можно установить консистенцию слизи, цвет и дать полную характеристику мокроте.
Затем ведется исследование секрета микроскопическим способом. Обнаруживаются микроорганизмы, которые спровоцировали заболевание.
Если результаты показали присутствие бактерий вирусной природы, ведется лабораторный метод исследования бактерий под микроскопом.
Рассмотрим, какая норма анализа мокроты:
- Число мокроты: от десяти до ста миллилитров за день.
- Окрас: прозрачного цвета.
- Запах: нет.
- Слоистость: нет.
- Реакция (рН): нейтральная/щелочная.
- Характер: слизистая.
- Алгоритм расшифровки результатов анализов мокроты простой.
К примеру, при диффузно-воспалительном заболевании бронхов, при болезни хронической с приступами удушья мокрота бесцветная. Жемчужный тон указывает на формирование опухолей. Когда в слизи содержатся кровянистые сгустки, у пациента опухоль легких заключительной стадии.
Когда цвет мокроты темного оранжевого оттенка, то, скорее всего у пациента пневмония. Присутствие гнилого запаха говорит о скоплении гноя в дыхательных путях, в легких. При воспалении гайморовой пазухи мокрота зеленоватого окраса, а желтый окрас свидетельствует о бронхите.
При любых патологиях количество мокроты также различается до литра на протяжении дня. Незначительное число слизи отделяется при бронхитах заостренной формы, пневмонии, вначале астмы.
Огромное число выделений (до пол литра) отделяется при накоплении жидкости в легких, отекании, когда есть гной в легких, при туберкулезе.
Снижение числа патогенного секрета может быть как результат затихания воспалительного процесса.
Цвет мокроты указывает на патологию в организме. Когда к слизи прибавляется гнойные выделения, то выделения становиться зелеными.
Такой цвет типичен для абсцедирующей пневмонии, инфекции затяжного характера, вызываемой грамположительными бациллами порядка Actinomycetales.
Выделение ржавого окраса означает включение не свежей крови, а продуктов ее разрушения. Такая мокрота бывает при туберкулезе, отеке легких.
Темно зеленый цвет либо желтый с зеленым указывает на выделения при патологических процессах в легких совместно с желтухой. Черные либо сероватые выделения отхаркиваются при примеси угольной пыли.
Когда в легких скопляется жидкость, происходить его отекание выделения становятся светлого розового оттенка, что указывает на примесь эритроцитов.
К более облегченным вариантам относиться окрашивание мокроты по причине приема медикаментов, к примеру, Рифампицин может окрасить мокроту в красный цвет.
Запах с гнилостью наблюдается при некрозе тканей, деструктивном ограниченном процессе в легких с гноем, затяжном нагноительном процессе, особой форме затяжного бронхита со своеобразным клиническим течением вследствие присоединения гнилостной флоры, злокачественном опухолям легкого, осложненным некрозом.
Выделения слизистые отхаркиваются при бронхитах в острый период протекания болезни, при астме, пневмонии, новообразованиях легкого. Характер мокроты означает стадию недуга.
Когда отхаркиваются выделения с гноем — это указывает на присутствие затяжных бронхитов, воспаление легких, отмирание легочной ткани, при поражении легких лучистым грибком актиномицетом, сопровождаемым нагноением.
Отхождение слизи с кровью замечается при микобактерии Коха.
Сама консистенция показывает что выделения бывают:
Также есть понятие клейкости слизи (клейкость достигается за счет огромного числа фибрина) и пенистость выделений (когда преобладает белок).
К обследованию мокроты необходимо отнестись со всей серьезностью, чтобы вовремя исключить болезнь дыхательной системы.
При таком виде анализа врач может точно понять вид болезни, ее стадию, выявить патогенные микроорганизмы, клетки новообразований, выбрать лекарственное средство. Если присутствует инфекция, результаты анализа покажут устойчивость вирусов к лекарственным веществам, что позволит выбрать самые лучшие медикаменты.
Для максимального контроля формирования болезни, чтобы терапия проходила благополучно, анализ проводят пару раз. В отдельных случаях сбор мокроты потребуется и после лечения, в особенности, когда в вашем регионе есть вспышка туберкулеза либо иных заболеваний инфекционного характера.
Мокрота – это патологический секрет слизистой оболочки бронхов и трахеи, появляющийся в результате различных заболеваний. Однако при традиционной сдаче анализа к нему примешивается отделяемое из носоглотки, а также слюна из ротовой полости. В чистом же виде мокроту можно получить с помощью бронхоскопии.
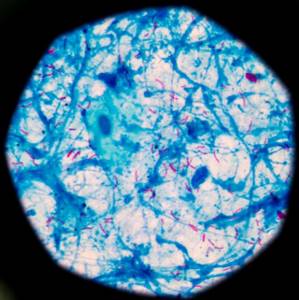
Существует 4 основных вида анализа мокроты:
В зависимости от вида анализа способы сдачи мокроты будут немного отличаться друг от друга.
Емкость. Для того чтобы сдать анализ, нужно приобрести в аптеке специальный контейнер для сбора мокроты. Он должен быть стерильным, с широким горлышком (диаметр не менее 35 мм) и иметь крышку. Другой вариант – воспользоваться емкостью, выданной в медицинском учреждении.
Время суток. Как правило, для всех исследований берут утреннюю порцию мокроты, потому что за ночь ее скапливается достаточное количество. Однако в некоторых ситуациях забор материала может проводиться в любое время суток.
Подготовка. Непосредственно перед сдачей мокроты следует тщательно прополоскать рот кипяченой водой, а утром за 2 часа до сбора почистить зубы, чтобы удалить остатки пищи и микроорганизмы, населяющие ротовую полость.
Традиционный способ сдачи мокроты. Сначала нужно сделать глубокий вдох, немного задержать дыхание и медленно выдохнуть. Повторить 1 раз. После этого глубоко вдохнуть третий раз и резко с силой выдохнуть воздух, как бы выталкивая его обратно, и хорошо откашляться. При этом рот нужно закрывать марлевой повязкой.
Затем нужно поднести контейнер для сбора мокроты как можно ближе ко рту (к нижней губе), сплюнуть в него мокроту и плотно закрыть емкость крышкой. При необходимости процедуру с глубокими вдохами и откашливанием можно повторить несколько раз, чтобы собрать не менее 3-5 мл.
Дренажное положение. В некоторых случаях откашлять мокроту легче, если принять любое положение, облегчающее отхождение мокроты, например, наклониться вниз, лечь на бок или на живот.
Сделать ингаляцию или принять отхаркивающие средства. Для ингаляции обычно используют раствор, в состав которого входят соль и сода. Оптимальный вариант – вдыхать данную смесь через небулайзер в количестве 30-60 мл в течение 10-15 минут. Если при этом усиливается выделение слюны, то ее сплевывают, а потом собирают мокроту.
Традиционные отхаркивающие средства для усиления образования мокроты принимаются в течение суток накануне процедуры или вечером. Их назначает врач. Кроме этого, полезно в эти дни пить достаточное количество жидкости.
Сбор мокроты при проведении бронхоскопии назначается в ситуациях, когда:
- важно получить секрет именно бронхиального дерева без примеси слюны и носоглоточного отделяемого;
- не удается собрать мокроту традиционным способом.
Для этого используются 2 основные методики:
- Катетер вводится в просвет бронхов и через него проводится аспирация слизи.
- Через катетер сначала в бронхи вводят до 100-200 мл стерильного физраствора, а затем промывные воды аспирируются обратно.
Полученные в результате бронхоскопии промывные воды или мокрота пригодны для проведения всех видов анализов.
В медицинском учреждении существует оборудованная для сдачи мокроты процедурная. Специально обученная медсестра расскажет, как следует сдавать мокроту и проконтролирует весь процесс. Она же подпишет контейнер и отправит его на исследование.
В домашних условиях мокрота собирается только после полученного от медицинского работника инструктажа, используется техника глубоких вдохов и последующего откашливания. При этом желательно это делать на свежем воздухе или в помещении перед открытым окном.

- длительный кашель с мокротой;
- подозрение на злокачественную опухоль, глистную инвазию;
- контроль эффективности проводимого лечения;
- необходимость дифференцированной диагностики заболеваний бронхо-легочной системы.
Однократно или трехкратно сдается утренняя порция мокроты традиционным способом. В лабораторию материал следует доставить в течение 2 часов с момента забора, так как при длительном хранении в контейнере начинает размножаться микробная флора и разрушаться клеточные элементы.
При проведении анализа оценивается внешний вид и физико-химические свойства секрета. Далее готовятся и окрашиваются мазки для проведения микроскопического и цитологического исследования.
- выявление и идентификация возбудителя;
- определение чувствительности к антибиотикам;
- контроль эффективности проводимой терапии;
- подозрение на туберкулез и другие инфекционные заболевания.
- почистить зубы;
- прополоскать ротовую полость раствором антисептика (фурацилина, перманганата калия и т. п.);
- собрать мокроту традиционным способом, сплевывая ее в стерильную чашку Петри, которая после этого помещается термостат.
Через несколько дней предварительно оценивают рост колоний и выделяют возбудителя. Окончательные данные обычно известны через 1,5-2 недели, а в случае обнаружения микобактерий туберкулеза – спустя 3-8 недель.
Первое бактериологическое исследование следует делать еще до начала антибиотикотерапии.
- затяжной кашель;
- выявленные затемнения на рентгенограмме;
- длительная температура;
- подозрение на туберкулез.
В данном случае мокрота сдается 3 раза, из них 2 раза в поликлинике и 1 на дому по одному из следующих вариантов:
- день №1 – первый сбор мокроты в поликлинике, день №2 – сбор утренней порции мокроты на дому и третий сбор в поликлинике;
- день №1 – сдача первого и второго анализа в поликлинике с интервалом в несколько часов, день №2 – сбор утренней порции мокроты, доставка в поликлинику.
Далее из собранной мокроты готовятся мазки, окрашиваются соответствующими красителями и исследуются под микроскопом с целью выявления микобактерий туберкулеза.
Обычно направление на анализ мокроты дает пульмонолог. Это исследование обязательно проводится всем пациентам, госпитализированным по поводу болезней легких. В своей практике его часто используют фтизиатры и онкологи.
Познавательное видео об анализе мокроты на туберкулез:
Туберкулез — как точно узнать о наличии или отсутствии болезни? Поможет анализ мокроты. Особенности мокроты при туберкулезе
Кроме того, при данной форме можно обнаружить так называемые рисовые тельца (линзы Коха), представляющие беловатые или желтоватые вкрапления, в составе которых дендрит, эластичные волокна и зараженные микробактерии.
Выделения происходят обильные, могут иметь неприятный, гнилостный запах.
- Макроскопическое обследование. Секрет больного, зараженного туберкулезом, имеет гнойный характер, в нем присутствуют бактерии Коха, наблюдается небольшое вкрапление кровяных прожилок. Кровяные примеси возникают в случае нарушения целостности сосудов и чаще всего отмечаются у больных с кавернозной формой.Кроме того, при данной форме можно обнаружить так называемые рисовые тельца (линзы Коха), представляющие беловатые или желтоватые вкрапления, в составе которых дендрит, эластичные волокна и зараженные микробактерии. Выделения происходят обильные, могут иметь неприятный, гнилостный запах.
- Микроскопическое обследование. Легочные ткани при туберкулезе разрушаются, поэтому в слизистом секрете больного можно найти не только зараженные бациллы, но и продукты распада: эластичные волокна, соли кальция, кристаллы холестерина.
- Бактериологическое обследование. Используется метод флотации, при котором раствор, в котором присутствуют микробактерии, адсорбируют ксилолом, толуолом или бензином, в результате чего они всплывают на поверхность. Для проведения исследования берется посев Левенштейна-Дженсена. Также метод предполагает заражение животных, мышей или морских свинок, чувствительных к туберкулезу. При наличии бациллы в введенном им секрете они быстро заболевают.
- Бактериоскопическое обследование. Готовится специальный препарат, который окрашивают методом Циля-Нельсона карболовым раствором фуксина. После осветления добавляют 3% раствор солянокислого спирта, 5% раствор серной кислоты, после чего окрашивают 0, 25% раствором метилена синего. По результатам определяют наличие палочки Коха. Все материалы препарата, кроме бацилл туберкулеза, приобретают синий цвет.Данный метод анализа мокроты при туберкулезе легких чрезвычайно чувствителен. При первом обследовании чувствительность составляет около 80%, при повторном: 85-90%. Если образцы исследуются более трех раз, чувствительность возрастает до 97%. Для определения вируса в 1 мл материала должно быть более 100 000 микробактерий.
Фото 1. Врач проводит исследование мокроты на туберкулез: это быстрый и точный способ определить наличие микобактерий
Если имеются признаки и симптомы заболевания мокроту лучше тестировать не менее трех раз
Важно! Первый отрицательный результат не означает полного исключения диагноза. Часто образцы могут содержать меньше бактерий, чем необходимо для исследования.
Обследование начинается с внешнего осмотра. При наличии инфекции в слизистых выделениях встречаются инородные вкрапления или тромбы, части кальцинированных камней бронхов. При разрушении легочной ткани обнаруживаются эластичные волокна.
При обнаружении микробактерий секреция клеток дыхательных путей повторно исследуется, в клинику отправляется утренний сбор (как минимум, на протяжении трех дней). Обследование проводится как до начала лечения, так и во время.
- Количество микробактерий в образцах должно уменьшаться, что свидетельствует о ремиссии заболевания.
- Количество обнаруженных микобактерий позволяет разделить пациентов на две группы:
- Первая группа классифицируется как активные выделители зараженных бацилл, имеющие прогрессирующий воспалительный процесс в легких.
Внимание! Эта группа опасна для окружающих и требует немедленной изоляции в условиях тубдиспансера.
После соответствующей противотуберкулёзной терапии и подтверждения того, что человек не является бактериостатическим агентом, пациент ставится на учет в поликлинику и тубдиспансер. При получении нескольких стерильных образцов без болезнетворных бактерий, после повторного и дополнительного обследования, пациент снимается с учета.
При отсутствии в выделениях болезнетворных бактерий или их незначительном количестве человек причисляется к группе BК-. Не представляя опасности для других, пациент должен быть также изолирован для предотвращения развития болезни и ее перехода в открытую форму.
Лечение осуществляется курсом. Назначается комплекс препаратов различного воздействия на палочку Коха, которые имеют одну общую цель: уничтожить её.
Дополнительно показаны физиотерапия, дыхательная гимнастика, иммунопрофилактика. Пациент регулярно сдает анализы.
Собрать мокроту нужно утром, до первого приема пищи. Перед сдачей аккуратно чистят зубы, тщательно прополаскивают ротовую полость.
Важно! Чистить зубы рекомендуется мягкой или силиконовой щеткой, жесткая щетка может повредить слизистую и в образцах будут кровяные вкрапления.
- На ночь перед сдачей можно принять отхаркивающие и разжижающие препараты, облегчающие отход легочного секрета. Непосредственно перед сдачей можно сделать отхаркивающую ингаляцию.
- Важно приготовить специальную емкость, которую перед этим нужно простерилизовать. Емкость должна плотно и герметично закрываться.
- Следует хорошо прокашляться и сплюнуть в емкость. Слюна в больших объемах в материал попадать не должна, иначе в образец могут попасть посторонние бактерии из полости рта.
- Комната для сбора должна быть оборудована хорошей вентиляцией. Сбор осуществляется при открытых окнах (в холодную погоду при открытой форточке) или на улице.
- Дверь в комнату помечается специальным знаком, запрещающим вход посторонним, а также напоминающим медицинским работникам о правилах безопасности: специальной маске или респираторе.
- Перед отправкой собранные образцы хранятся в прохладном месте: холодильнике или холодильной камере. Хранить материал можно до 1 недели, но лучше отправить его для тестирования как можно быстрее.
Пробы для анализа мокроты на туберкулез сдают три раза:
- первый раз: утром перед едой;
- второй раз: через 3-4 часа после 1 пробы;
- третий раз: на следующий день, с утра, перед едой.
Вначале оценивается внешний вид мокроты. О наличии заболевания могут свидетельствовать темный цвет и кровяные примеси.
Важно! Цвет может изменить употребление вина, кофе, цветных напитков, лекарственных препаратов.
Наличие посторонних вкраплений, сгустков и прожилок говорит о возможном наличии заболевания. Может присутствовать неприятный запах. При наличии гнойной субстанции возможно расслоение.
По результатам макроскопического исследования обнаруживаются фибринозные свертки, линзы Коха, пробки Дитриха (продукты распада бактерий и легочной ткани).
В слизистом секрете больного значительно превышено количество белка, достигающее 100-120 г/л.
По результатам микроскопического исследования обнаруживаются альвеолярные макрофаги, превышение количества лейкоцитов и лимфоцитов. Кровохарканье провоцирует повышенное количество эритроцитов.
Объем трахеобронхиальной секреции в норме колеблется от 10 до 100 мл / день. Такой объем слизи здоровый человек обычно проглатывает в течение дня, не замечая.
Количество лейкоцитов в мокроте здорового человека невелико. Исследование цветного мазка на микробактерии дает отрицательный результат. При наличии симптомов и отрицательных результатах проводится дополнительное обследование на выявление иных заболеваний легочного спектра. Результаты можно получить на 3-4 сутки.
Наиболее часто в клинической практике проводится клинический (общий) анализ мокроты, который включает в себя изучение ее физических свойств, микроскопию и бактериоскопию.
Выявление в ходе бактериоскопии бактериальной флоры в значительном количестве позволяет предположить бактериальный характер воспалительного процесса, а мицелия грибов – грибкового.
Физические свойства мокроты:
- Количество. Объем отделяемой мокроты может составлять от 2-3 мл до 1-1,5 л в сутки, что зависит от характера воспалительного процесса. При пневмонии, остром бронхите количество мокроты незначительно. Отек легких, гангрена и абсцесс легкого сопровождаются обильным отделением секрета. Также большой объем мокроты может выделяться при раке или туберкулезе легкого в стадии распада.
- Цвет. Мокрота белого цвета или бесцветная имеет слизистый характер и наблюдается у пациентов с ОРВИ, бронхитом. Зеленая мокрота выделяется у больных с гнойными процессами в легких (гангрена, абсцесс), а желтого цвета при эозинофильной пневмонии. Мокрота коричневого или ржавого цвета характерна для крупозной пневмонии.
- Запах. В норме свежевыделенная мокрота запах не имеет. При раке легкого, гнилостном бронхите, бронхоэктатической болезни, абсцессе или гангрене легкого она приобретает трупный (гнилостный) запах.
- Слоистость. Гнойная мокрота при стоянии разделяется на два слоя, а гнилостная – на три.
- Примеси. В зависимости от особенностей патологического процесса мокрота может содержать в себе разные примеси. Например, мокрота с кровью (кровохарканье) характерна для рака легкого в стадии распада. Причиной обнаружения в мокроте кусочков пищи, может стать рак пищевода.
В микроскопической картине мокроты могут присутствовать:
- плоский эпителий – более 25 клеток в поле зрения говорит о том, что материал загрязнен слюной;
- цилиндрический мерцательный эпителий – обнаруживается в мокроте при бронхиальной астме;
- альвеолярные макрофаги – характерны для стадии разрешения острых бронхолегочных заболеваний или для хронических процессов;
- лейкоциты – в значительном количестве обнаруживаются в мокроте при гнойных и гнилостных процессах в легких;
- эозинофилы – наблюдаются при инфаркте легкого, эозинофильной пневмонии, бронхиальной астме;
- эластичные волокна – признак распада легочной ткани (эхинококкоз, туберкулез);
- коралловые волокна – характерны для хронических заболеваний бронхолегочной системы, например, для кавернозного туберкулеза;
- спирали Куршмана – наблюдаются у пациентов с бронхиальной астмой, опухолями легкого;
- кристаллы Шарко – Лейдена – представляют собой продукт распада эозинофилов и выявляются в мокроте при эозинофильной пневмонии, бронхиальной астме.
Для сотрудников лабораторий созданы специальные атласы по клиническим методам исследований, в которых представлены фото разных видов элементов, присутствующих в мокроте.
Если у пациента кашель с трудноотделяемой мокротой, то для ее разжижения рекомендуется вечером накануне исследования выпить несколько стаканов теплой щелочной минеральной воды, например, «Боржоми».
Выявление в ходе бактериоскопии бактериальной флоры в значительном количестве позволяет предположить бактериальный характер воспалительного процесса, а мицелия грибов – грибкового. Бактериоскопическое исследование мокроты на туберкулез строится на обнаружении в ней бацилл Коха. При подозрении на туберкулез в направлении указывается «мокрота на БК» или «мокрота на BK».
Расшифровка анализа мокроты довольно сложна, так как один и тот же показатель может служить признаком разных заболеваний органов дыхательной системы. Поэтому расшифровывать результаты должен только специалист, с учетом особенностей протекания заболевания (без температуры или с температурой, наличие одышки, признаков интоксикации, кашля, аускультативные данные, рентгенологическая картина).
При остром бронхите выделяется незначительное количество мокроты
Существует определенная последовательность сдачи анализа мокроты при подозрении на туберкулез:
- Всем пациентам, которые подвергаются клиническому обследованию, производят забор двух образцов секрета для микроскопии.
- Контейнеры для сбора должны быть одноразовые с широкой горловиной, объемом не меньше 5-7 мл.
Контейнер для сбора мокроты
При диагностическом исследовании важно знать правила сбора мокроты на туберкулез:
- Забор материала производят в утреннее время до приема пищи – за ночь во время сна образуется большое количество мокроты, что облегчает непосредственно проведение забора выделений и повышает информативность исследования.
- Нужно провести все гигиенические процедуры ротовой полости: почистить зубы и пополоскать слизистую рта – это проводится с целью предотвращения попадания в патологический материал остатков пищи и микрофлоры ротовой полости.
- Перед самой процедурой не следует принимать противокашлевые лекарственные препараты, так как угнетение кашля может затруднить отхождение слизи.
- Вечером перед сном накануне забора материала назначают препараты, которые облегчают отхождение секрета (муколитики). Если отхождение мокроты затруднено, то в таком случаем применяют ингаляционное введение разжижающих или отхаркивающих лекарственных средств.
Забором материала занимаются работники лечебных медицинских учреждений. Лучше всего сдавать мокроту под контролем медика, который определит правильность выполнения процедуры. Изучением патологического материала занимается лаборант, задача которого заключается в точном и правильном исследовании мокроты.
источник




 Сперва необходимо просто попробовать покашлять. При успешном отхождении мокроты следует собрать её в чистый контейнер.
Сперва необходимо просто попробовать покашлять. При успешном отхождении мокроты следует собрать её в чистый контейнер.