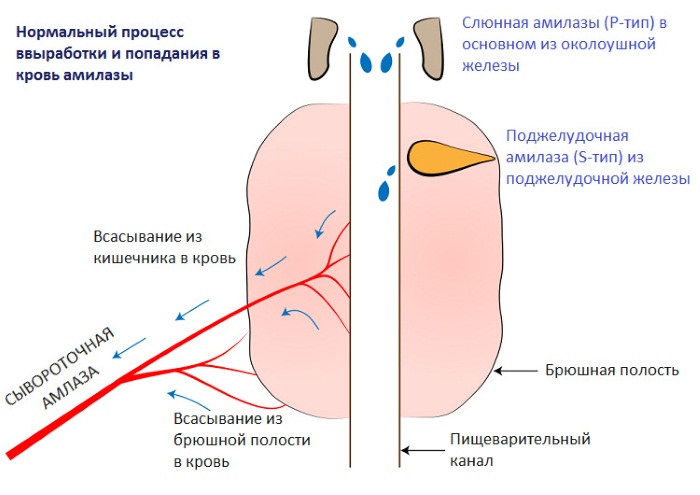
Для чего служат ферменты амилазы, какую функцию они выполняют в организме ребенка, какова норма амилазы у детей?
Множество биохимических реакций в организме человека требует участия ферментов, или веществ, которые сами в этих реакциях не расходуются, но ускоряют скорость их течения в сотни и тысячи раз. Одним из таких ферментов является амилаза (альфа – амилаза). В организме человека любого возраста, в том числе и ребёнка, существует несколько типов этих ферментов, из которых клиническое значение имеют два подтипа. Это альфа-амилаза, которая вырабатывается поджелудочной железой (панкреатическая амилаза) и энзим, который вырабатывается в слюнных железах (диастаза).
Амилаза, где бы она ни вырабатывалась, принимает активное участие в обмене полисахаридов, или углеводов. Задача этого фермента — разрезать на мелкие составные части длинные цепочки растительного и животного крахмала, который называется гликогеном. Амилаза — это фермент, который работает в полостях желудочно-кишечного тракта.
В самом начале пищевого пути фермент, который вырабатывается в слюнных железах, поступает в ротовую полость, ведь именно в ней начинается первичное переваривание углеводов, и образовавшиеся сахара начинают всасываться уже во рту. Так работает диастаза, или амилаза слюнных желез.
В двенадцатиперстную кишку поджелудочная железа выделяет свой пищеварительный секрет, в котором присутствует другая форма фермента, или панкреатическая альфа-амилаза. Для того чтобы оценить функцию соответствующих желез и состояние углеводного обмена у детей и взрослых, и применяется такой биохимический метод, как исследования концентрации этих энзимов в крови.
Поскольку в организме взрослого и ребенка эти ферменты выполняет одинаковую функцию, то и показания для исследования уровня амилазы у детей и взрослых одинаковые. Панкреатическая разновидность исследуется при подозрении на острую и хроническую патологию поджелудочной железы, а также при острых, и опоясывающих болях в верхнем отделе живота, которые могут свидетельствовать об остром панкреатите.
В раннем детском возрасте существует опасная, тяжёлая наследственная патология, связанная с нарушением углеводного обмена, которая называется муковисцидозом. При подозрении на муковисцидоз одним из первых анализов, которые производятся, является определение концентрации амилазы обоих типов.
В раннем детском возрасте существует такое известное инфекционное вирусное заболевание, как эпидемический паротит, или свинка. Вирус вызывает воспаление слюнных желез (и поджелудочной железы тоже) и резкое изменение концентрации соответствующих ферментов.
Несколько сложнее с панкреатической фракцией. Ее возрастные показатели в значительной степени зависят от возраста, и от развития поджелудочной железы. Поэтому:
- у малышей в возрасте до 6 месяцев нормальное значение колеблется от 1 до 12 Ед /л;
- в возрасте до года — это значение возрастает до 23 Ед/л;
- у детей старше года следует учитывать пол: у мальчиков до 2 лет это концентрация не изменяется (1-23 Ед), а у девочек показатель несколько выше: от 3 до 38 Ед/л;
- наконец, начиная с двухлетнего возраста и заканчивая возрастом полового созревания, (19 лет) концентрация панкреатической формы у мальчиков и девочек опять сравнивается и составляет от 4 до 31 единицы на литр.
Что касается энзима, который вырабатывается слюнными железами, то здесь все проще:
- норма амилазы в крови у детей до года составляет 5 – 65 Ед/л;
- начиная с годовалого возраста, и в течение всей жизни, вплоть до возраста в 70 лет норма составляет от 25 до 125 единиц на литр.
Для того чтобы сдать анализ без погрешностей и без пересдачи, для определения этого фермента обязательно нужно брать кровь натощак, утром. Воду пить можно, и, в крайнем случае, можно покормить малыша, но не позже, чем за 4 часа до взятия крови. Это относится, в первую очередь, к грудным детям, которых кормят «по часам».
Чаще всего уровень ферментов бывает повышен. В случае панкреатической разновидности речь может идти об остром воспалении поджелудочной железы, что у ребёнка бывает очень редко, поскольку главная причина панкреатита — это длительный прием алкоголя и неправильное питание. Чаще всего повышение значения возникает при эпидемическом паротите. Не стоит думать, что свинка поражает только слюнные железы, хотя именно они меняют лицо маленького пациента при развитии паротита. Этот вирус является тропным ко всей железистой ткани, и поэтому при эпидемическом паротите может повышаться и панкреатическая фракция.
Что касается диастазы слюнных желез, то ее повышение также может быть не только при паротите, но и при:
- панкреатите;
- при остром воспалении брюшины, или при перитоните;
- при первом типе сахарного диабета у детей, причём в стадии осложнения кетоацидозом;
- при травмах живота, если была затронута поджелудочная железа.
Большой клинический интерес вызывает понижение уровня диастазы, когда значение либо не определяется вовсе, либо близко к нулю. Это практически всегда у малышей свидетельствует о высоком риске врождённой генетической аномалии – муковисцидоза, которая поражает железистые ткани и бронхолегочную систему. Также это может говорить о выраженной недостаточности поджелудочной железы, а у взрослых такое «нулевое значение» диастазы часто свидетельствует об обширном панкреонекрозе, или тяжелом хроническом гепатите.
источник
Амилаза. Норма в крови у женщин, мужчин, детей по возрасту, таблица. Что это значит повышена, понижена, лечение
Большинство углеводов поступает в пищеварительный тракт человека в виде полисахаридов — гигантских молекул, которые по причине своих больших размеров не способны пройти через стенки кишечника и биологические мембраны клеток.
Необходимо измельчить их, раздробив на мелкие части (моносахариды), которые смогут свободно проникнуть в клетки и там, окисляясь, стать источником энергии. Для этого в человеческом организме присутствует пищевой фермент — амилаза. Знание о нормах его в крови у женщин и мужчин помогает избежать проблем с пищеварительным трактом.
Частично амилаза вырабатывается слюнными железами, участвуя в процессе первичного измельчения и расщепления пищи с образованием пищевого комка. В малых количествах фермент находится в мышцах, почках, легких, яичниках.
Синтез основного его количества происходит в поджелудочной: амилаза с другими пищеварительными ферментами (липазой, протеазой) является компонентом продуцируемого железой панкреатического сока. Выполнив свою роль, фермент выводится из организма с мочой.
Поэтому различают:
- панкреатическую амилазу — фермент, который продуцирует поджелудочная железа;
- альфа-амилазу — всю амилазу, что вырабатывается в организме;
- диастазу — амилазу, находящуюся в моче.
Для правильного функционирования пищеварительной системы необходима нормальная концентрация фермента в крови, которая независима от пола, но подчинена возрасту.
| Возраст | Показатели | |
| Ребенок до 2 лет | 5-65 ед./л | |
| Дети от 2 лет и взрослые до 70 лет | 25-125 ед./л | |
| Взрослые старше 70 лет | 20-160 ед./л | |
| Возраст | Показатели | |
| Младенцы до полугода | менее 8 ед./л | |
| Малыши от полугода до года | менее 23 ед./л | |
| Дети от года до 10 лет | менее 31 ед./л | |
| Подростки от 10 до 16 лет | менее 39 ед./л | |
| Взрослые | менее 50 ед./л |
У новорожденных уровень амилазы незначителен, поскольку за переработку материнского молока отвечают другие ферменты, но с введением в рацион новых продуктов ее количество постепенно поднимается, что является физиологической нормой.
Для взрослого человека среднего возраста уровень альфа-амилазы до 120 ед./л и панкреатической амилазы до 50 ед./л считается нормой. Незначительное превышение этих параметров является временным явлением, может быть связано с приемом пищи, богатой углеводами, эмоциональными или физическими нагрузками и не должно вызывать заметного ухудшения самочувствия.
О патологии говорят, когда количество фермента сильно возрастает и сопровождается следующими симптомами:
- болями в правом боку, усиливающимися после употребления пищи;
- диареей;
- ухудшением самочувствия, слабостью, быстрой утомляемостью.
Основной причиной увеличения концентрации фермента в крови является неправильная работа поджелудочной, синтезирующей амилазу в огромных количествах.
В свою очередь, это может быть вызвано:
- избытком панкреатического сока;
- наличием препятствия, затрудняющего его нормальную циркуляцию;
- воспалительными процессами в самой железе или в соседствующих с ней тканях.
Все эти проблемы возникают не сами по себе, а являются прямым следствием различных патологий ЖКТ или инфекционных заболеваний.
Острый панкреатит – быстро развивающееся воспаление тканей поджелудочной железы. В норме вырабатываемый ею желудочный сок через протоки поступает в двенадцатиперстную кишку. Здесь содержащиеся в соке ферменты активизируются и запускают процесс обработки пищи.
Если же отток желудочного сока затруднен, он скапливается в полости поджелудочной, ферменты активизируются раньше времени и начинают перерабатывать саму железу, вызывая ее разрушение. В свою очередь, отторгающиеся ткани провоцируют увеличение активности ферментов, давая начало патологическому лавинообразному процессу, в который вовлекаются все новые участки.
Норма амилазы в крови при острой форме панкреатита у мужчин и женщин может возрасти в 8 раз. В группе риска — взрослые, злоупотребляющие спиртным.
Основными симптомами заболевания являются:
- приступы сильных опоясывающих болей. Они локализуются в правом боку, длительность иногда может составлять несколько дней;
- рвота с наличием желчи в рвотных массах, которая не улучшает состояния больного;
- отсутствие аппетита, изжога, продолжительная икота;
- запор или понос;
- сухость во рту, появление налета белого или желтого цвета на языке;
- вздутие верхней части живота при напряженности брюшной стенки;
- синюшная с желтым оттенком кожа, пожелтение белков глаз;
- ухудшение самочувствия: жар, учащенное сердцебиение, снижение АД, потливость, быстрая потеря веса.
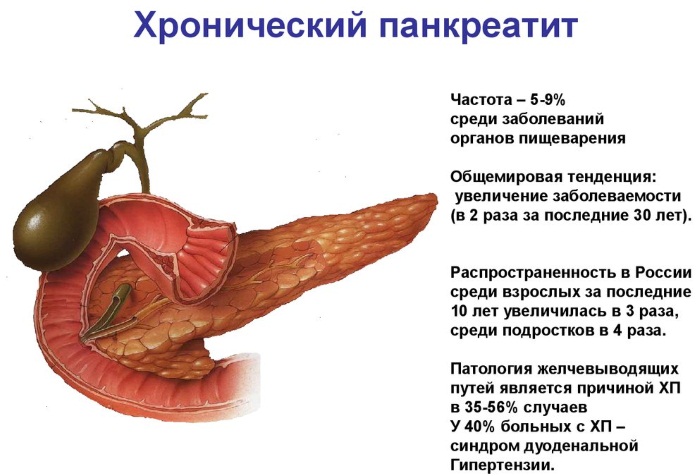
При хронической форме панкреатита болезнь протекает вяло, во время ремиссии, описанные выше, симптомы отсутствуют, проявляясь при обострении. Структура железистой ткани поджелудочной постепенно замещается тканью соединительной, что со временем приводит к недостаточной выработке пищеварительных ферментов, включая: амилазу.
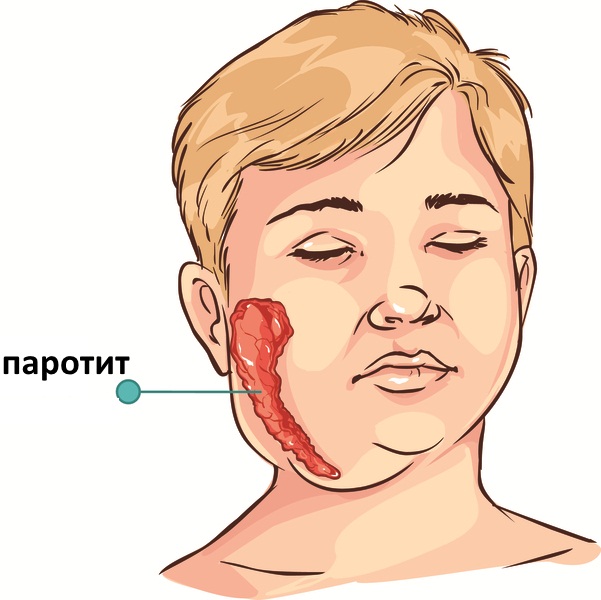
Детское заболевание, больше известное как свинка или заушница, при котором слюнные железы поражаются паромиксовирусом, что приводит к раздражению слюнных желез и к повышенной выработке альфа-амилазы.
Симптоматика болезни такова:
- сильные боли в области слюнных желез (около ушей, под языком), усиливающиеся при жевании и при надавливании на место, расположенное позади мочки уха;
- ярко выраженная припухлость нижней части лица, иногда распространяющаяся на шею;
- шум в ушах, вызванный давлением опухоли на евстахиеву трубу;
- высокая температура.
Как правило, при соблюдении всех рекомендаций врача относительно диеты и режима больного, свинка не вызывает осложнений, нормальная работа слюнных желез восстанавливается после выздоровления и выработка амилазы приходит в норму.
Нарушения в работе желез внутренней секреции могут стать причиной гормонального сбоя и, как следствие, привести к усиленной выработке амилазы.
- Патологии щитовидной железы нарушают работу слюнных желез.
- Поражения островных клеток поджелудочной железы, ответственных за выработку гормонов глюкагона и инсулина, которые, соответственно понижают и повышают уровень глюкозы в крови, приводят к застою панкреатического сока и повышению концентрации амилазы.
Кроме того, неправильная работа поджелудочной нередко приводит к развитию желчнокаменной болезни и холецистита, которые, в свою очередь, становятся причиной повышения уровня фермента.
Вызванное гормональным сбоем нарушение обменных процессов может спровоцировать появление камней в мочевом пузыре и мочеиспускательном канале и привести к накоплению диастазы в организме.
Распознать наличие эндокринного заболевания можно по следующим признакам:
- резкое беспричинное изменение веса;
- хрупкость костной ткани, частые переломы конечностей при отсутствии сильного травмирующего фактора;
- сухость слизистой глаз, рта;
- частые позывы к мочеиспусканию;
- ухудшение зрения;
- выпадение или избыточный рост волос;
- высокое давление, не снижающееся при приеме таблеток
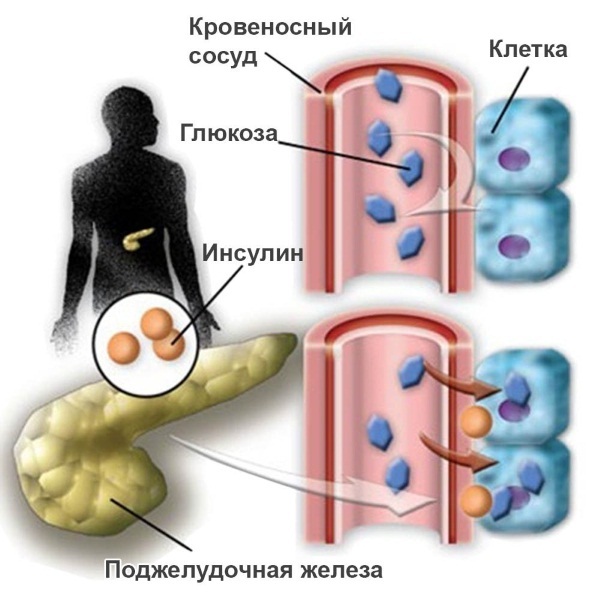
Заболевание, при котором организмом не усваивается глюкоза и вещества, являющиеся ее источником, остаются невостребованными, постепенно накапливаясь в организме.
Причина заболевания — недостаток инсулина — гормона, вырабатываемого поджелудочной железой. При диабете организм, пытаясь компенсировать дефицит инсулина, начинает усиленно вырабатывать пищевые ферменты, расщепляющие полисахариды, и уровень амилазы в крови значительно увеличивается.
| Тип | Описание | Симптомы |
| Диабет 1-го типа | Когда инсулин не вырабатывается по причине повреждения тканей железы, отвечающих за ее синтез. Диабетом первого типа могут болеть люди любого возраста, включая детей. | В списке симптомов:
|
| Диабет 2-го типа | Когда инсулин вырабатывается в достаточных количествах, но не усваивается организмом и не используется «по назначению». Обычно является благоприобретенным, в группе риска — люди старше 50 лет. | К симптомам диабета 1-го типа добавляются:
|
Острое воспаление брюшины, самая распространенная причина которого — нарушение целостности полых органов ЖКТ (например, разрыв аппендикса, повреждение стенок тонкого или толстого кишечника), при котором их содержимое попадает в брюшную полость. Развивающийся процесс воспаления вызывает раздражение поджелудочной и повышает активность ее тканей, вырабатывающих амилазу.
При остром перитоните заболевание развивается стремительно и характеризуется:
- сильными болями в области живота, усиливающимися при любом движении;
- тошнотой и приступами рвоты;
- внезапно появившимся сильным жаром;
- потливостью;
- полной потерей аппетита.
Хронический перитонит может стать следствием отсутствия либо неправильного лечения внутренних органов, иногда к нему приводит острый перитонит, перешедший в хроническую стадию. Болезнь проявляется периодическими болями, проблемами с опорожнением кишечника и мочевого пузыря, слабостью, повышениями температуры, синюшностью кожных покровов.
Высокий уровень амилазы при отсутствии всех других причин — один из ярких признаков наличия онкологического заболевания.
В этом случае, присутствуют и другие симптомы, зависящие от локализации опухоли:
- хрипы и неподдающийся лечению кашель. Это может указывать на рак легких и других органов дыхательной системы;
- смена вкусовых предпочтений, проблемы с глотанием пищи, нарушения работы кишечника, изменения вида и запаха каловых масс. Возможная причина этих явлений — опухоль, поражающая органы ЖКТ;
- боли в шее. Могут указывать на рак горла;
- резкое изменение вида и цвета родинок. Это тревожный признак рака кожи.
Существуют и общие признаки онкологии:
- плохо заживающие раны;
- необъяснимые боли;
- кровотечения;
- внезапный подъем температуры без видимых причин;
- резкая потеря веса.
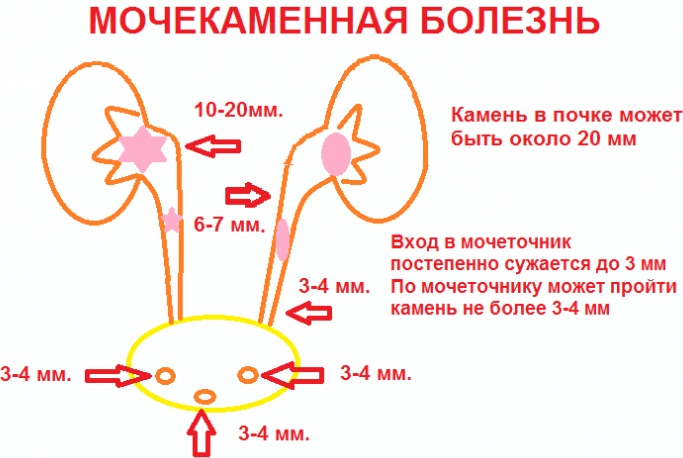
Патологическое состояние организма, при котором нарушается деятельность почек и они теряют способность полноценно выводить мочу, а содержащаяся в ней диастаза накапливается в организме.
Основными симптомами являются:
- колющая боль в пояснице, локализующаяся с одной или с обеих сторон.
- изменение объема, внешнего вида и запаха мочи, чувство жжения при мочеиспускании;
- чувство озноба, связанное с недостаточной выработкой эритропоэтина и нарушением кровообращения;
- отечность ног в щиколотках, кистей рук, лица;
- сыпь и зуд — следствие скопления токсинов в организме;
- металлический привкус во рту, изменение вкусовых ощущений;
- тошнота.
Повысить уровень амилазы могут вещества, способствующие задержанию панкреатического сока в железе.
Это нередко происходит при отравлении:
- Алкоголем. Злоупотребление крепкими напитками часто приводит к развитию алкогольного панкреатита, нарушающего работу поджелудочной железы и усиливающего активность амилазы.
- Несвежими пищевыми продуктами (пищевое отравление).
- Различными синтетическими добавками: ароматизаторами, усилителями вкуса, консервантами.
- Химическими веществами.
- Некоторыми лекарственными препаратами при безграмотном приеме.
Интоксикацию организма, следствием которого станет увеличение концентрации амилазы, может вызвать и чрезмерное потребление жирной, острой, соленой пищи, а также постоянное переедание.
В числе неприятных симптомов отравления:
- рвота;
- диарея;
- жар;
- головная боль;
- сухость во рту;
- общая слабость.
Внематочная беременность — патология, при которой оплодотворенная яйцеклетка не может по каким либо причинам пройти в матку (искривленные трубы, спайки), и поэтому прикрепляется к стенкам маточной трубы или к стенке брюшной полости, также может спровоцировать повышение уровня амилазы, при котором ее концентрация увеличивается в десятки раз.
На ранних сроках внематочную беременность легко спутать с обычной беременностью, поскольку присутствуют все ее характерные признаки:
- отсутствие месячных;
- чувствительность молочных желез;
- токсикоз.
Насторожить должны следующие симптомы:
- резкие боли внизу живота, обычно в боку;
- кровянистые выделения из влагалища;
- общая слабость.
Амилаза (норма в крови у женщин в положении может иметь небольшие отклонения в сторону уменьшения или увеличения) может повышаться и понижаться в связи со следующими факторами:
- радикальной перестройкой всех систем организма;
- изменением гормонального фона;
- сменой вкусовых предпочтений;
- переменами в образе жизни, режиме питания;
- волнением, связанным с переживаниями по поводу будущего материнства;
- токсикозом.
Вместе с тем беременность, создавая дополнительную нагрузку на организм, может привести к бурному развитию патологий, о существовании которых женщина ранее не подозревала, либо к переходу хронического заболевания в острую стадию и, как следствие, к сильному увеличению концентрации амилазы.
Вероятными причинами многократного превышения уровня этого фермента у беременной являются:
- переход в острую форму хронического панкреатита;
- прогрессирующая желчнокаменная болезнь;
- внематочная беременность.
В первых двух случаях при своевременной диагностике (сдача анализов, лабораторные исследования, УЗИ) и лечении удается при помощи консервативных методов устранить проблему либо временно приостановить развитие заболевания. При внематочной беременности потребуется срочное оперативное вмешательство.
Амилаза (норма в крови у женщин в положении часто оказывается пониженной) падает в объеме в связи с:
- наследственными факторами (муковисцидоз);
- поражениями печени (гепатит);
- омертвением тканей поджелудочной (панкреонекроз).
Хотя завышенные значения уровня амилазы возможны при многих заболеваниях, чаще всего необходимость определить конкретные показатели концентрации фермента в крови возникает при подозрении на острый или хронический панкреатит.
Для получения данных об уровне амилазы нужен биохимический анализ крови — вид лабораторных исследований, дающий полную картину работы внутренних органов, особенностей метаболизма и выявляющий избыток либо недостаток биологически активных веществ, в том числе, пищевых ферментов.
Чтобы получить корректный результат, требуется тщательная подготовка к выполнению процедуры.
В частности, задача пациента:
- 2 -3 дня, предшествующие сдачи анализа, придерживаться диеты, отказавшись от жирной, острой пищи и употребления крепких напитков. Рекомендуется принимать пищу небольшими порциями: 5-6 раз в день.
- На некоторое время прекратить прием медикаментозных препаратов, способных исказить результат, либо, в случае невозможности их отмены, перенести обследование на другое время. Решение принимает врач.
- В течение 8-12 часов перед посещением поликлиники полностью отказаться от приема пищи.
- За час до сдачи крови отказаться от курения.
- На несколько часов, предшествующих процедуре, исключить высокие физические, психические и эмоциональные нагрузки.
Любые другие медицинские обследования и процедуры выполняются только после того, как будут сданы анализы.
Кровь берется из локтевой вены, для чего место будущего прокола обрабатывается антисептиком, затем рука зажимается жгутом и игла вводится в вену. Поскольку процедура выполняется на голодный желудок, для нее назначаются утренние часы, обычно с 8 до 11 утра.
В экстренном случае кровь берется в любое время, а врач впоследствии корректирует результат, делая поправку на время суток, количество и качество пищи. Далее, биоматериал исследуется, для чего в него добавляются углеводы и по скорости их расщепления, делается вывод о концентрации фермента.
Кроме уровня амилазы, оцениваются и другие показатели: общий белок, данные липидного обмена, уровень холестерина, глюкозы, гормонов, других пищевых ферментов, которые помогают определить наличие или отсутствие патологий внутренних органов. Результат анализа может быть получен в день сдачи анализов, в течение нескольких часов.
Результат биохимического анализа — это бланк, в котором в одной графе перечислены все исследовавшиеся показатели, а в другой — их значение. В зависимости от принятых в конкретном медицинском учреждении норм, амилаза может обозначаться надписями: «AMYL», или «Альфа-амилаза».
Амилаза (норма в крови у женщин и мужчин должна находиться в пределах от 28 до 100 ед./л) при патологиях ЖКТ повышается. Однако делать выводы по результатам анализа, принимать окончательное решение о наличии или отсутствии заболевания и назначать лечение — задача врача, а не пациента.
Отклонения от нормального уровня амилазы в сторону уменьшения или увеличения не могут возникнуть сами по себе: они являются лишь следствием неких негативных процессов в организме, симптомом, указывающим на наличие патологии.
Выбор препаратов, которые нормализуют концентрацию фермента, зависит от конкретного заболевания:
| Заболевание | Терапия |
| Хронический и острый панкреатит | Назначаются средства, подавляющие секрецию пищевых ферментов: омепразол и контрикал. С целью разгрузки железы часто назначают препараты, содержащие другие ферменты: липазу (расщепляет жиры), протеазу (расщепляет белки). |
| Паротит | Лечение сводится к обеспечению пациенту соответствующего питания и пастельного режима. Если болезнь переносится тяжело, врач может назначить обезболивающие средства и спазмолитики: Фуросимед, Актовегин, Агопурин, Трентал. |
| Эндокринные патологии, вызванные дисфункцией щитовидной железы | Для нормализации обменных процессов и снижения уровня амилазы назначают гормональные препараты: Тироксин и Тиреот. |
| Сахарный диабет | Применяют бигуаниды — препараты, способные улучшать усвоение глюкозы и, соответственно, снизив ее концентрацию, нормализовать количество амилазы. К бигунидам относятся Метформин и Фенформин. |
| Перитонит | Потребуется срочное хирургическое вмешательство, в послеоперационный период больному назначаются антибактериальные препараты: Метрогил, Ампициллин. Уровень амилазы нормализуется, как только будет устранено воспаление. |
| Почечная недостаточность | Необходимо нормализовать вывод мочи из организма и за счет этого снизить концентрацию диастазы. Широко используются мочегонные препараты: Лазикс и Этакриновая кислота. |
| Отравления | Следует как можно быстрее удалить из организма вещество, ставшее его причиной. С этим успешно справляются абсорбенты: активированный уголь, энтеросгель, смекта. |
| Внематочная беременность | В большинстве случаев не обойтись без хирургического вмешательства. На самых ранних стадиях могут использоваться препараты Мифепристон и Метотрексат, которые вызывают отслоение плодного яйца и провоцируют выкидыш. |
Домашние методы способны приблизить момент выздоровления и помочь нормализовать процесс выработки амилазы при условии, что:
- они являются дополнением к медикаментозному лечению;
- применяются только после консультации с лечащим врачом;
- болезнь не требует оперативного вмешательства. Так, например, при подозрении на перитонит или внематочную беременность без квалифицированной медицинской помощи не обойтись;
- состояние пациента удовлетворительное.
| Рецепт | Назначение | Приготовление и применение |
| Кисель из овса | Помогает при панкреатите восстановить правильную работу поджелудочной железы | 1. Промытый овес заливают кипятком. 3. Полученную кашицу разбавляют водой и проваривают в течение нескольких минут. 4. После остывания процеживают и принимают перед едой. |
| Настой из липового цвета | Способствует облегчению состояния больного при паротите | 1. 1 ст. ложку цветов заливают стаканом кипятка и дают настояться 15 минут. 2. Процеживают и принимают по трети стакана 3 раза в день. |
| Орехово-медовая смесь | Применяют при поражении щитовидной железы | 1. Смешивают в равных долях мед гречихи, гречневую муку, дробленый грецкий орех. 2. Раз в неделю в течение дня употребляют в пищу только эту смесь. Курс длится 6 недель. |
| Настой из листьев черники | Используют при сахарном диабете | 1. 1 ст. л. листьев черники, собранных в конце весны заливают стаканом кипятка. 2. Состав ставят на водяную баню и подогревают 30-40 мин. 3. Процеживают через марлю. Настой принимают 5 раз в день, по ½ стакана. |
| Сидячие ванны на основе отвара шалфея, хвои, морской соли | При перитоните, после выписки из стационара помогут быстрее восстановить силы, избежать повторного воспаления брюшины и нормализовать концентрацию амилазы. | 1. Трава заранее запаривается в термосе или фильтр-пакеты с нею заливаются кипятком на 10-15 минут. 2. Отвар вливается в подготовленную ванну. |
| Продукты, богатые витамином В17 | При онкологии способны уничтожать раковые клетки. | 1. Следует потолочь виноградные, яблочные, абрикосовые косточки. 2. Полученный порошок по щепотке добавлять в еду. |
| Травяные чаи | При внематочной беременности использование этих средств возможно только в восстановительном периоде. Они помогут женщине быстрее вернуть силы. | Чаи готовят на основе калины и календулы, с добавлением:
|
Лечение может оказаться безрезультатным, если пациент будет по-прежнему заставлять работать свою поджелудочную железу сверх всякой меры.
Чтобы полностью восстановить ее функции, потребуется специальная диета, исключающая продукты, богатые углеводами, а именно:
- алкоголь;
- шоколадные конфеты;
- выпечка, торты, пирожные;
- кофе;
- консервированная пища;
- чрезмерно жирные, острые, соленые, кислые блюда. Также следует отказаться от копченого.
Их должны заменить продукты с низким содержанием углеводов, к которым относится:
- нежирное мясо (именно мясо, а не колбасные изделия, в составе которых может быть высокий процент сои): телятина, кролик, птица, говядина, а также мясные субпродукты;
- овощи (кроме картофеля и гороха — их следует употреблять с осторожностью, в небольших количествах);
- фрукты, за исключением винограда, дыни, хурмы, которые богаты углеводами;
- рыба и любые морепродукты;
- кисломолочные продукты с невысокой жирностью: творог, кефир, йогурт.
Важно и правильное приготовление пищи: потребуется убрать из своего рациона жареное, продукты следует готовить при помощи отваривания, тушения, паровой обработки. Также необходимо выбрать правильный режим питания: не переедать, пищу употреблять небольшими порциями, 5-6 раз в день.
При условии своевременного обращения к врачу, адекватного лечения основного заболевания и соблюдения всех требований диеты, уровень амилазы в крови у мужчин и женщин удается полностью привести в норму.
Если же больной продолжает вести прежний образ жизни, злоупотреблять спиртным, есть слишком много сладкого, острого и соленого, то в будущем ему придется столкнуться с еще более серьезными проблемами.
Оформление статьи: Мила Фридан
Диета для снижения амилазы:
источник
Биохимический анализ крови – нормы, значение и расшифровка показателей у мужчин, женщин и детей (по возрастам). Активность ферментов: амилаза, АлАТ, АсАТ, ГГТ, КФ, ЛДГ, липаза, пепсиногены и др.
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Ниже мы рассмотрим, о чем говорит каждый показатель биохимического анализа крови, каковы его референсные значения и расшифровка. В частности, речь пойдет о показателях активности ферментов, определяемых в рамках данного лабораторного теста.
Соответственно, определение активности альфа-амилазы в крови в рамках биохимического анализа назначается в следующих случаях:
- Подозрение или ранее выявленная патология поджелудочной железы (панкреатит, опухоли);
- Желчнокаменная болезнь;
- Эпидемический паротит (заболевание слюнных желез);
- Острые боли в животе или травма живота;
- Любые патологии органов пищеварительного тракта;
- Подозрение или ранее выявленный муковисцидоз.
В норме активность амилазы крови у взрослых мужчин и женщин, а также у детей старше 1 года составляет 25 – 125 Ед/л (16 – 30 мккатал/л). У детей первого года жизни нормальная активность фермента в крови колеблется в пределах 5 – 65 Ед/л, что обусловлено низким уровнем выработки амилазы вследствие малого количества крахмалистой пищи в рационе грудного малыша.
Повышение активности альфа-амилазы в крови может свидетельствовать о следующих заболеваниях и состояниях:
- Панкреатит (острый, хронический, реактивный);
- Киста или опухоль поджелудочной железы;
- Закупорка протока поджелудочной железы (например, камнем, спайками и др.);
- Макроамилаземия;
- Воспалительный процесс или повреждение слюнных желез (например, при эпидемическом паротите);
- Острый перитонит или аппендицит;
- Перфорация (прободение) полого органа (например, желудка, кишечника);
- Сахарный диабет (в период кетоацидоза);
- Заболевания желчевыводящих путей (холецистит, желчнокаменная болезнь);
- Почечная недостаточность;
- Внематочная беременность;
- Заболевания органов пищеварительного тракта (например, язвенная болезнь желудка или двенадцатиперстной кишки, кишечная непроходимость, инфаркт кишечника);
- Тромбоз сосудов брыжейки кишки;
- Разрыв аневризмы аорты;
- Хирургические операции или травмы органов брюшной полости;
- Злокачественные новообразования.
Снижение активности альфа-амилазы в крови (значения около нуля) может свидетельствовать о следующих заболеваниях:
- Недостаточность поджелудочной железы;
- Муковисцидоз;
- Последствия удаления поджелудочной железы;
- Острый или хронический гепатит;
- Панкреонекроз (отмирание и распад поджелудочной железы в конечной стадии);
- Тиреотоксикоз (высокий уровень гормоновщитовидной железы в организме);
- Токсикоз беременных.
Наиболее выраженно активность АлАТ в крови повышается при повреждении клеток печени (например, при острых токсических и вирусных гепатитах). Причем активность фермента повышается еще до развития желтухи и других клинических признаков гепатитов. Несколько меньшее увеличение активности фермента наблюдается при ожоговой болезни, инфаркте миокарда, остром панкреатите и хронических патологиях печени (опухоль, холангит, хронический гепатит и др.).
Учитывая роль и органы, в которых работает АлАТ, показанием к определению активности фермента в крови являются следующие состояния и заболевания:
- Любые заболевания печени (гепатиты, опухоли, холестаз, цирроз, отравления);
- Подозрение на острый инфаркт миокарда;
- Патология мышц;
- Контроль за состоянием печени на фоне приема лекарственных препаратов, негативно влияющих на этот орган;
- Профилактические осмотры;
- Обследование потенциальных доноров крови и органов;
- Обследование людей, которые могли заразиться гепатитом вследствие контактов со страдающими вирусными гепатитами.
В норме активность АлАТ в крови у взрослых женщин (старше 18 лет) должна составлять менее 31 Ед/л, а у мужчин – менее 41 Ед/л. У детей до одного года нормальная активность АлАТ – менее 54 Ед/л, 1 – 3 лет – менее 33 Ед/д, 3 – 6 лет – менее 29 Ед/л, 6 – 12 лет – менее 39 Ед/л. У девочек – подростков 12 – 17 лет нормальная активность АлАТ составляет менее 24 Ед/л, а у юношей 12 – 17 лет – менее 27 Ед/л. У юношей и девушек старше 17 лет активность АлАТ в норме такая же, как у взрослых мужчин и женщин.
Повышение активности АлАТ в крови может свидетельствовать о следующих заболеваниях и состояниях:
- Острые или хронические заболевания печени (гепатит, цирроз, жировой гепатоз, опухоль или метастазы в печень, алкогольное поражение печени и др.);
- Механическая желтуха (закупорка желчного протока камнем, опухолью и др.);
- Острый или хронический панкреатит;
- Острый инфаркт миокарда;
- Острый миокардит;
- Миокардиодистрофия;
- Тепловой удар или ожоговая болезнь;
- Шок;
- Гипоксия;
- Травма или некроз (отмирание) мышц любой локализации;
- Миозиты;
- Миопатии;
- Гемолитическая анемия любого происхождения;
- Почечная недостаточность;
- Преэклампсия;
- Филяриоз;
- Прием лекарственных препаратов, токсичных для печени.
Повышение активности АлАТ в крови может свидетельствовать о следующих заболеваниях и состояниях:
- Дефицит витамина В6;
- Терминальные стадии печеночной недостаточности;
- Обширное поражение печени (некроз или цирроз большей части органа);
- Механическая желтуха.

АсАТ, как и АлАТ, является внутриклеточным ферментом, так как работает преимущественно внутри клеток, а не в крови. Соответственно, концентрация АсАТ в норме в тканях выше, чем в крови. Наибольшая активность фермента отмечается в клетках миокарда, мышц, печени, поджелудочной железы, мозга, почек, легких, а также в лейкоцитах и эритроцитах. Когда же в крови повышается активность АсАТ, это свидетельствует о выходе фермента из клеток в системный кровоток, что происходит при повреждении органов, в которых имеется большое количество АсАТ. То есть активность АсАТ в крови резко возрастает при заболеваниях печени, остром панкреатите, повреждениях мышц, инфаркте миокарда.
Определение активности АсАТ в крови показано при следующих состояниях или заболеваниях:
- Заболевания печени;
- Диагностика острого инфаркта миокарда и других патологий сердечной мышцы;
- Заболевания мышц тела (миозиты и др.);
- Профилактические осмотры;
- Обследование потенциальных доноров крови и органов;
- Обследование людей, контактировавших с больными вирусными гепатитами;
- Контроль за состоянием печени на фоне приема лекарственных препаратов, негативно действующих на орган.
В норме активность АсАТ у взрослых мужчин составляет менее 47 Ед/л, а у женщин менее 31 Ед/л. Активность АсАТ у детей в норме различна в зависимости от возраста:
- Дети младше года – менее 83 Ед/л;
- Дети 1 – 3 лет – менее 48 Ед/л;
- Дети 3 – 6 лет – менее 36 Ед/л;
- Дети 6 – 12 лет – менее 47 Ед/л;
- Дети 12 – 17 лет: юноши – менее 29 Ед/л, девушки – менее 25 Ед/л;
- Подростки старше 17 лет – как у взрослых женщин и мужчин.
Повышение активности АсАТ в крови наблюдается при следующих заболеваниях и состояниях:
- Острый инфаркт миокарда;
- Острый миокардит, ревмокардит;
- Кардиогенный или токсический шок;
- Тромбоз легочной артерии;
- Сердечная недостаточность;
- Заболевания скелетных мышц (миозиты, миопатии, полимиалгии);
- Разрушение большого количества мышц (например, обширные травмы, ожоги, некрозы);
- Высокая физическая нагрузка;
- Тепловой удар;
- Заболевания печени (гепатиты, холестаз, рак и метастазы в печень и т.д.);
- Панкреатиты;
- Употребление алкоголя;
- Почечная недостаточность;
- Злокачественные новообразования;
- Гемолитические анемии;
- Большая талассемия;
- Инфекционные заболевания, при течении которых повреждаются скелетные мышцы, сердечная мышца, легкие, печень, эритроциты, лейкоциты (например, септицемия, инфекционный мононуклеоз, герпес, туберкулез легких, тифоидная лихорадка);
- Состояние после кардиохирургической операции или ангиокардиографии;
- Гипотиреоз (низкий уровень гормонов щитовидной железы в крови);
- Кишечная непроходимость;
- Лактоацидоз;
- Болезнь легионеров;
- Злокачественная гипертермия (повышенная температура тела);
- Инфаркт почки;
- Инсульт (геморрагический или ишемический);
- Отравление ядовитыми грибами;
- Прием лекарственных препаратов, негативно влияющих на печень.
Понижение активности АсАТ в крови наблюдается при следующих заболеваниях и состояниях:
- Дефицит витамина В6;
- Тяжелые и массивные повреждения печени (например, разрыв печени, некроз большой части печени и т.д.);
- Конечная стадия печеночной недостаточности.

ГГТ является внутриклеточным ферментом, поэтому в норме в крови его активность низка. А когда в крови повышается активность ГГТ, то это свидетельствует о повреждении клеток, которые богаты данным ферментом. То есть увеличенная активность ГГТ в крови характерна для любых заболеваний печени с повреждением ее клеток (в том числе при потреблении алкоголя или приеме лекарств). Причем данный фермент весьма специфичен для повреждений печени, то есть повышение его активности в крови позволяет с высокой точностью определить поражение именно этого органа, особенно когда другие анализы могут трактоваться неоднозначно. Например, если имеет место повышение активности АсАТ и щелочной фосфатазы, то это может быть спровоцировано патологией не только печени, но и сердца, мышц или костей. В таком случае определение активности ГГТ позволит идентифицировать больной орган, так как если его активность повышена, то и высокие значения АсАТ и щелочной фосфатазы обусловлены поражением печени. А если активность ГГТ в норме, то высокая активность АсАТ и щелочной фосфатазы обусловлена патологией мышц или костей. Именно поэтому определение активности ГГТ является важным диагностическим тестом для выявления патологии или повреждения печени.
Определение активности ГГТ показано при следующих заболеваниях и состояниях:
- Диагностика и контроль за течением патологий печени и желчевыводящих путей;
- Контроль эффективности терапии алкоголизма;
- Выявление метастазов в печень при злокачественных опухолях любой локализации;
- Оценка течения рака простаты, поджелудочной железы и гепатомы;
- Оценка состояния печени при приеме препаратов, негативно влияющих на орган.
В норме активность ГГТ в крови у взрослых женщин составляет менее 36 Ед/мл, а у мужчин – менее 61 Ед/мл. Нормальная активность ГГТ в сыворотке крови у детей зависит от возраста и составляет следующие значения:
- Младенцы до 6 месяцев – менее 204 Ед/мл;
- Дети 6 – 12 месяцев – менее 34 Ед/мл;
- Дети 1 – 3 года – менее 18 Ед/мл;
- Дети 3 – 6 лет – менее 23 Ед/мл;
- Дети 6 – 12 лет – менее 17 Ед/мл;
- Подростки 12 – 17 лет: юноши – менее 45 Ед/мл, девушки – менее 33 Ед/мл;
- Подростки 17 – 18 лет – как у взрослых.
При оценке активности ГГТ в крови нужно помнить, что активность фермента тем выше, чем больше масса тела человека. У беременных женщин в первые недели беременности активность ГГТ снижена.
Повышение активности ГГТ может наблюдаться при следующих заболеваниях и состояниях:
- Любые заболевания печени и желчевыводящих путей (гепатиты, токсическое поражение печени, холангит, камни в желчном пузыре, опухоли и метастазы в печень);
- Инфекционный мононуклеоз;
- Панкреатиты (острые и хронические);
- Опухоли поджелудочной железы, простаты;
- Обострение гломерулонефритов и пиелонефритов;
- Употребление алкогольных напитков;
- Прием препаратов, токсичных для печени.
Определение активности кислой фосфатазы показано при подозрении на заболевания предстательной железы у мужчин и патологию печени или почек у представителей обоих полов.
Мужчины должны помнить, что анализ крови на активность кислой фосфатазы следует сдавать минимум через 2 суток (а лучше через 6 – 7 дней) после прохождения любых манипуляций, затрагивающих предстательную железу (например, массажа простаты, трансректального УЗИ, биопсии и т.д.). Кроме того, представители обоих полов также должны знать, что анализ на активность кислой фосфатазы сдается не ранее, чем через двое суток после инструментальных исследований мочевого пузыря и кишечника (цистоскопии, ректороманоскопии, колоноскопии, пальцевого исследования ампулы прямой кишки и т.д.).
В норме активность кислой фосфатазы в крови у мужчин составляет 0 – 6,5 Ед/л, а у женщин – 0 – 5,5 Ед/л.
Повышение активности кислой фосфатазы в крови отмечается при следующих заболеваниях и состояниях:
- Заболевания предстательной железы у мужчин (рак простаты, аденома простаты, простатит);
- Болезнь Педжета;
- Болезнь Гоше;
- Болезнь Ниманна-Пика;
- Миеломная болезнь;
- Тромбоэмболии;
- Гемолитическая болезнь;
- Тромбоцитопения, обусловленная разрушением тромбоцитов;
- Остеопороз;
- Заболевания ретикулоэндотелиальной системы;
- Патология печени и желчевыводящих путей;
- Метастазы в кости при злокачественных опухолях различной локализации;
- Проведенные в течение 2 – 7 предшествующих дней диагностические манипуляции на органах мочеполовой системы (ректальное пальцевое исследование, сбор секрета простаты, колоноскопия, цистоскопия и т.д.).
В норме в крови содержится небольшое количество креатинкиназы, а ее активность может увеличиваться при повреждении мышц, миокарда или головного мозга. Креатинкиназа бывает трех вариантов – КК-ММ, КК-МВ и КК-ВВ, причем КК-ММ – это подвид фермента из мышц, КК-МВ – подвид из миокарда, а КК-ВВ – подвид из мозга. В норме в крови 95 % креатинкиназы составляет подвид КК-ММ, а подвиды КК-МВ и КК-ВВ определяются в следовых количествах. В настоящее время определение активности креатинкиназы в крови подразумевает оценку активности всех трех подвидов.
Показаниями для определения активности КФК в крови являются следующие состояния:
- Острые и хронические заболевания сердечно-сосудистой системы (острый инфаркт миокарда);
- Заболевания мышц (миопатии, миодистрофии и др.);
- Заболевания центральной нервной системы;
- Заболевания щитовидной железы (гипотиреоз);
- Травмы;
- Злокачественные опухоли любой локализации.
В норме активность креатинфосфокиназы в крови у взрослых мужчин составляет менее 190 Ед/л, а у женщин – менее 167 Ед/л. У детей активность фермента в норме принимает следующие значения в зависимости от возраста:
- Первые пять дней жизни – до 650 Ед/л;
- 5 дней – 6 месяцев – 0 – 295 Ед/л;
- 6 месяцев – 3 года – менее 220 Ед/л;
- 3 – 6 лет – менее 150 Ед/л;
- 6 – 12 лет: мальчики – менее 245 Ед/л и девочки – менее 155 Ед/л;
- 12 – 17 лет: юноши – менее 270 Ед/л, девушки – менее 125 Ед/л;
- Старше 17 лет – как у взрослых.
Повышение активности креатинфосфокиназы в крови наблюдается при следующих заболеваниях и состояниях:
- Острый инфаркт миокарда;
- Острый миокардит;
- Хронические заболевания сердца (миокардиодистрофия, аритмия, нестабильная стенокардия, застойная сердечная недостаточность);
- Перенесенные травмы или операции на сердце и других органах;
- Острые повреждения головного мозга;
- Кома;
- Повреждение скелетных мышц (обширные травмы, ожоги, некроз, поражение электротоком);
- Заболевания мышц (миозиты, полимиалгии, дерматомиозиты, полимиозиты, миодистрофии и др.);
- Гипотиреоз (низкий уровень гормонов щитовидной железы);
- Внутривенные и внутримышечные инъекции;
- Психические заболевания (шизофрения, эпилепсия);
- Эмболия легочной артерии;
- Сильные мышечные сокращения (роды, спазмы, судороги);
- Столбняк;
- Высокая физическая нагрузка;
- Голодание;
- Дегидратация (обезвоживание организма на фоне рвоты, поноса, обильного потения и т.д.);
- Длительное переохлаждение или перегревание;
- Злокачественные опухоли мочевого пузыря, кишечника, молочной железы, кишечника, матки, легких, предстательной железы, печени.
Понижение активности креатинфосфокиназы в крови наблюдается при следующих заболеваниях и состояниях:
- Длительное нахождение в малоподвижном состоянии (гиподинамия);
- Малая мышечная масса.
В норме активность КФК-МВ в крови у взрослых мужчин и женщин, а также детей составляет менее 24 Ед/л.
Повышение активности КФК-МВ наблюдается при следующих заболеваниях и состояниях:
- Острый инфаркт миокарда;
- Острый миокардит;
- Токсическое повреждение миокарда вследствие отравления или инфекционного заболевания;
- Состояния после травм, операций и диагностических манипуляций на сердце;
- Хронические заболевания сердца (миокардиодистрофия, застойная сердечная недостаточность, аритмия);
- Эмболия легочной артерии;
- Заболевания и повреждения скелетных мышц (миозиты, дерматомиозиты, дистрофии, травмы, операции, ожоги);
- Шок;
- Синдром Рейе.
Соответственно, показаниями для определения активности ЛДГ в крови являются следующие состояния или заболевания:
- Заболевания печени и желчевыводящих путей;
- Повреждения миокарда (миокардиты, инфаркт миокарда);
- Гемолитические анемии;
- Миопатии;
- Злокачественные новообразования различных органов;
- Легочная эмболия.
В норме активность ЛДГ в крови у взрослых мужчин и женщин составляет 125 – 220 Ед/л (при использовании некоторых наборов реактивов норма может составлять 140 – 350 Ед/л). У детей нормальная активность фермента в крови различна в зависимости от возраста, и составляет следующие значения:
- Дети младше года – менее 450 Ед/л;
- Дети 1 – 3 года – менее 344 Ед/л;
- Дети 3 – 6 лет – менее 315 Ед/л;
- Дети 6 – 12 лет – менее 330 Ед/л;
- Подростки 12 – 17 лет – менее 280 Ед/л;
- Подростки 17 – 18 лет – как у взрослых.
Повышение активности ЛДГ в крови наблюдается при следующих заболеваниях и состояниях:
- Период беременности;
- Новорожденные до 10 дня жизни;
- Интенсивные физические нагрузки;
- Заболевания печени (гепатиты, цирроз, желтуха вследствие закупорки желчных протоков);
- Инфаркт миокарда;
- Эмболия или инфаркт легких;
- Заболевания системы крови (острый лейкоз, анемии);
- Заболевания и повреждения мышц (травмы, атрофии, миозиты, миодистрофии и др.);
- Заболевания почек (гломерулонефрит, пиелонефрит, инфаркт почки);
- Острый панкреатит;
- Любые состояния, сопровождающиеся массивной гибелью клеток (шок, гемолиз, ожоги, гипоксия, сильное переохлаждение и др.);
- Злокачественные опухоли различной локализации;
- Прием лекарственных средств, токсичных для печени (кофеин, стероидные гормоны, цефалоспориновые антибиотики и др.), употребление алкоголя.
Понижение активности ЛДГ в крови наблюдается при генетическом нарушении или полном отсутствии субъединиц фермента.
Увеличение активности липазы в крови наиболее часто обусловлено разрушением клеток поджелудочной железы и выходом в кровоток большого количества фермента. Именно поэтому определение активности липазы играет очень важную роль в диагностике панкреатита или закупорки панкреатических протоков опухолью, камнем, кистой и т.д. Кроме того, высокая активность липазы в крови может отмечаться при заболеваниях почек, когда фермент задерживается в кровотоке.
Таким образом, очевидно, что показаниями к определению активности липазы в крови являются следующие состояния и заболевания:
- Подозрение на острый или обострение хронического панкреатита;
- Хронический панкреатит;
- Желчнокаменная болезнь;
- Холецистит острый;
- Острая или хроническая почечная недостаточность;
- Перфорация (прободение) язвы желудка;
- Непроходимость тонкого кишечника;
- Цирроз печени;
- Травмы живота;
- Алкоголизм.
В норме активность липазы в крови у взрослых составляет 8 – 78 Ед/л, а у детей – 3 – 57 Ед/л. При определении активности липазы другими наборами реактивов нормальное значение показателя составляет менее 190 Ед/л у взрослых и менее 130 Ед/л у детей.
Повышение активности липазы отмечается при следующих заболеваниях и состояниях:
- Острый или хронический панкреатит;
- Рак, киста или псевдокиста поджелудочной железы;
- Алкоголизм;
- Желчная колика;
- Внутрипеченочный холестаз;
- Хронические заболевания желчного пузыря;
- Странгуляция или инфаркт кишечника;
- Заболевания обмена веществ (сахарный диабет, подагра, ожирение);
- Острая или хроническая почечная недостаточность;
- Перфорация (прободение) язвы желудка;
- Непроходимость тонкого кишечника;
- Перитонит;
- Эпидемический паротит, протекающий с поражением поджелудочной железы;
- Прием лекарственных средств, вызывающих спазм сфинктера Одди (морфин, Индометацин, Гепарин, барбитураты и др.).
Понижение активности липазы отмечается при следующих заболеваниях и состояниях:
- Злокачественные опухоли различной локализации (кроме карциномы поджелудочной железы);
- Избыток триглицеридов в крови на фоне неправильного питания или при наследственных гиперлипидемиях.
Пепсиноген I синтезируется клетками дна и тела желудка, а пепсиноген II – клетками всех отделов желудка и верхней части двенадцатиперстной кишки. Поэтому определение концентрации пепсиногена I позволяет оценить состояние тела и дна желудка, а пепсиногена II – всех отделов желудка.
Когда концентрация пепсиногена I в крови снижена, это свидетельствует о гибели главных клеток тела и дна желудка, которые вырабатывают этот предшественник пепсина. Соответственно, низкий уровень пепсиногена I может свидетельствовать об атрофическом гастрите. Причем на фоне атрофического гастрита уровень пепсиногена II долгое время может оставаться в пределах нормы. Когда же концентрация пепсиногена I в крови повышена, то это свидетельствует о высокой активности главных клеток дна и тела желудка, а, значит, о гастрите с повышенной кислотностью. Высокий уровень пепсиногена II в крови свидетельствует о высоком риске язвы желудка, так как говорит о том, что секретирующие клетки слишком активно вырабатывают не только предшественники ферментов, но и соляную кислоту.
Для клинической практики большое значение имеет расчет соотношения пепсиногена I / пепсиногена II, так как этот коэффициент позволяет выявлять атрофические гастриты и высокий риск развития язвы и рака желудка. Так, при значении коэффициента менее 2,5 речь идет об атрофическом гастрите и высоком риске рака желудка. А при коэффициенте более 2,5 – о высоком риске язвы желудка. Кроме того, соотношение концентраций пепсиногенов в крови позволяет отличить функциональные расстройства пищеварения (например, на фоне стресса, неправильного питания и т.д.) от реальных органических изменений в желудке. Поэтому в настоящее время определение активности пепсиногенов с расчетом их соотношения является альтернативой гастроскопии для тех людей, которые по каким-либо причинам не могут пройти эти обследования.
Определение активности пепсиногенов I и II показано в следующих случаях:
- Оценка состояния слизистой оболочки желудка у людей, страдающих атрофически гастритом;
- Выявление прогрессирующего атрофического гастрита с высоким риском развития рака желудка;
- Выявление язвы желудка и двенадцатиперстной кишки;
- Выявление рака желудка;
- Контроль за эффективностью терапии гастрита и язвы желудка.
В норме активность каждого пепсиногена (I и II) составляет 4 – 22 мкг/л.
Повышение содержания каждого пепсиногена (I и II) в крови наблюдается в следующих случаях:
- Острый и хронический гастрит;
- Синдром Золлингера-Эллисона;
- Язва двенадцатиперстной кишки;
- Любые состояния, при которых повышена концентрация соляной кислоты в желудочном соке (только для пепсиногена I).
Понижение содержания каждого пепсиногена (I и II) в крови наблюдается в следующих случаях:
- Прогрессирующий атрофический гастрит;
- Карцинома (рак) желудка;
- Болезнь Аддисона;
- Пернициозная анемия (только для пепсиногена I), которая также называется болезнью Аддисона-Бирмера;
- Микседема;
- Состояние после резекции (удаления) желудка.
В сыворотке крови присутствуют обе холинэстеразы, и поэтому определяется суммарная активность обоих ферментов. Вследствие этого определение активности холинэстеразы в крови используется для выявления пациентов, у которых миорелаксанты (препараты, расслабляющие мышцы) оказывают длительное действие, что важно в практике врача-анестезиолога для расчета правильной дозировки лекарств и недопущения холинергического шока. Кроме того, активность фермента определяется для выявления отравлений фосфорорганическими соединениями (многие сельскохозяйственные пестициды, гербициды) и карбаматами, при которых активность холинэстеразы снижается. Также при отсутствии угрозы отравления и плановой операции активность холинэстеразы определяется для оценки функционального состояния печени.
Показаниями для определения активности холинэстеразы являются следующие состояния:
- Диагностика и оценка эффективности терапии любых заболеваний печени;
- Выявление отравлений фосфорорганическими соединениями (инсектицидами);
- Определение риска развития осложнений при плановых операциях с применением миорелаксантов.
В норме активность холинэстеразы в крови у взрослых составляет 3700 – 13200 Ед/л при использовании в качестве субстрата бутирилхолина. У детей с рождения и до полугода активность фермента очень низкая, с 6 месяцев и до 5 лет – 4900 – 19800 Ед/л, с 6 до 12 лет – 4200 – 16300 Ед/л, а с 12 лет – как у взрослых.
Повышение активности холинэстеразы наблюдается при следующих состояниях и заболеваниях:
- Гиперлипопротеинемия IV типа;
- Нефроз или нефротический синдром;
- Ожирение;
- Сахарный диабет II типа;
- Опухоли молочных желез у женщин;
- Язвенная болезнь желудка;
- Бронхиальная астма;
- Экссудативная энтеропатия;
- Психические заболевания (маниакально-депрессивный психоз, депрессивный невроз);
- Алкоголизм;
- Первые недели беременности.
Понижение активности холинэстеразы наблюдается при следующих состояниях и заболеваниях:
- Генетически обусловленные варианты активности холинэстеразы;
- Отравление фосфорорганическими веществами (инсектициды и др.);
- Гепатиты;
- Цирроз печени;
- Застойная печень на фоне сердечной недостаточности;
- Метастазы злокачественных опухолей в печень;
- Печеночный амебиаз;
- Заболевания желчевыводящих путей (холангиты, холециститы);
- Острые инфекции;
- Легочная эмболия;
- Заболевания скелетных мышц (дерматомиозит, дистрофия);
- Состояния после хирургических операций и плазмафереза;
- Хронические заболевания почек;
- Поздние сроки беременности;
- Любые состояния, сопровождающиеся снижением уровня альбумина в крови (например, синдром мальабсорбции, голодание);
- Эксфолиативный дерматит;
- Миелома;
- Ревматизм;
- Инфаркт миокарда;
- Злокачественные опухоли любой локализации;
- Прием некоторых лекарственных средств (оральные контрацептивы, стероидные гормоны, глюкокортикоиды).
Показаниями для определения активности щелочной фосфатазы в крови являются следующие состояния и заболевания:
- Выявление поражений печени, связанных с закупоркой желчных путей (например, желчнокаменная болезнь, опухоль, киста, абсцесс);
- Диагностика заболеваний костей, при которых происходит их разрушение (остеопороз, остеодистрофия, остеомаляция, опухоли и метастазы в кости);
- Диагностика болезни Педжета;
- Рак головки поджелудочной железы и почек;
- Заболевания кишечника;
- Оценка эффективности лечения рахита витамином Д.
В норме активность щелочной фосфатазы в крови у взрослых мужчин и женщин составляет 30 – 150 Ед/л. У детей и подростков активность фермента выше, чем у взрослых, вследствие более активных процессов обмена веществ в костях. Нормальная активность щелочной фосфатазы в крови у детей разного возраста следующая:
- Дети младше 1 года: мальчики – 80 – 480 Ед/л, девочки – 124 – 440 Ед/л;
- Дети 1 – 3 года: мальчики – 104 – 345 Ед/л, девочки – 108 – 310 Ед/л;
- Дети 3 – 6 лет: мальчики – 90 – 310 Ед/л, девочки – 96 – 295 Ед/л;
- Дети 6 – 9 лет: мальчики – 85 – 315 Ед/л, девочки – 70 – 325 Ед/л;
- Дети 9 – 12 лет: мальчики – 40 – 360 Ед/л, девочки – 50 – 330 Ед/л;
- Дети 12 – 15 лет: мальчики – 75 – 510 Ед/л, девочки – 50 – 260 Ед/л;
- Дети 15 – 18 лет: мальчики – 52 – 165 Ед/л, девочки – 45 – 150 Ед/л.
Повышение активности щелочной фосфатазы в крови наблюдается при следующих заболеваниях и состояниях:
- Заболевания костей с усиленным распадом костной ткани (болезнь Педжета, болезнь Гоше, остеопороз, остеомаляция, рак и метастазы в кости);
- Гиперпаратиреоз (увеличенная концентрация гормонов паращитовидной железы в крови);
- Диффузный токсический зоб;
- Лейкозы;
- Рахит;
- Период заживления переломов;
- Заболевания печени (цирроз, некроз, рак и метастазы в печень, инфекционные, токсические, лекарственные гепатиты, саркоидоз, туберкулез, паразитарные инфекции);
- Закупорка желчевыводящих путей (холангиты, камни желчных протоков и желчного пузыря, опухоли желчевыводящих путей);
- Дефицит кальция и фосфатов в организме (например, вследствие голодания или неправильного питания);
- Цитомегалия у детей;
- Инфекционный мононуклеоз;
- Инфаркт легких или почек;
- Недоношенные дети;
- Третий триместр беременности;
- Период быстрого роста у детей;
- Заболевания кишечника (язвенный колит, энтерит, бактериальные инфекции и др.);
- Прием препаратов, токсичных для печени (метотрексат, хлорпромазин, антибиотики, сульфаниламиды, большие дозы витамина С, магнезии).
Понижение активности щелочной фосфатазы в крови наблюдается при следующих заболеваниях и состояниях:
- Гипотиреоз (дефицит гормонов щитовидной железы);
- Цинга;
- Тяжелая анемия;
- Квашиоркор;
- Дефицит кальция, магния, фосфатов, витаминов С и В12;
- Избыток витамина Д;
- Остеопороз;
- Ахондроплазия;
- Кретинизм;
- Наследственная гипофосфатазия;
- Прием некоторых лекарственных препаратов, таких, как азатиоприн, клофибрат, даназол, эстрогены, оральные контрацептивы.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник