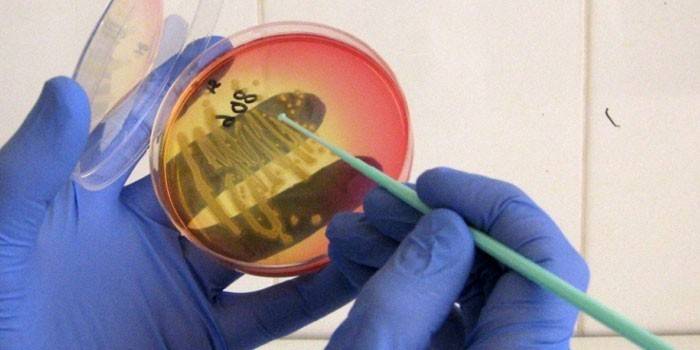
Определение источника возникновения заболевания – один из основных пунктов среди тех, что необходимы для организации правильной и эффективной терапии. Несмотря на некоторые сходства в этиологии недуга бактериального и вирусного характера, они также имеют ряд различий, который важно учитывать при лечении. Наиболее простым способом определения вида инфекции является проведение анализа крови.
Вирусная инфекция – это все заболевания, причиной которых служит вирус
Для того чтобы понять основные различия между вирусной и бактериальной инфекцией не нужно быть биологом, достаточно подробно рассмотреть два вида микроорганизмов: бактерии и вирусы. Первые представляют собой одноклеточных микроорганизмов, которые имеют неоформленное ядро или вовсе его не имеют.
В зависимости от формы клетки бактерии подразделяют на такие виды как:
- «-кокки» (стафилококк, пневмококк и т.п.) – с круглой формой
- палочковидные (коклюш, дизентерия и т.п.) – с протянутой формой
- намного реже встречаются другие формы бактерий
Стоит понимать, что на протяжении всей жизни на поверхности и внутри тела человека обитает огромное количество бактерий. При нормальном иммунитете и общем защитном состоянии организма данные микроорганизмы совершенно не опасны, так как не патогены. Однако любое ослабление организма в совокупности с другими факторами сделают из невинных бактерий патогенные клетки, которые способны быть провокаторами серьезных недугов.
Вирусы, в свою очередь, изначально представлены классом «паразиты». Вне благоприятной обстановки клетки человеческого организма вирусы не способны долго жить и размножаться. Попав в организм человека (а точнее в его клетки), данные микроорганизмы обеспечивают себе комфортные условия для жизнедеятельности, после чего запускают механизм бесконечного копирования друг друга.
Вирусы отрицательно влияют на клетку, поэтому их появление и активизация развития сопровождаются производством интерферона.
Последний начинает взаимодействовать с другими здоровыми клетками и провоцирует появление противовирусного состояния. Такой исход событий заставляет организм человека стимулировать иммунную систему и активировать скрытые защитные ресурсы, которые направляются на борьбу с возникшим заболеванием.
Вирусы в большинстве случаев обитают в теле человека кратковременно, то есть только на период болезни. Однако некоторые из микроорганизмов данного класса могут жить в организме всю жизнь и активизироваться лишь в некоторых ситуациях с определенными условиями. Такой вирус зачастую не уничтожаем ни иммунитетом, ни медикаментами (ВИЧ, герпесы и т.п.).
Общий анализ крови – эффективная диагностика наличия или отсутствия инфекции в организме
Вирусная или бактериальная инфекция по анализу крови может быть определена не только профессиональным врачом, но и самим пациентом, у которого имеются результаты ранее проведенного диагностического мероприятия.
Для определения источника возникновения заболевания необходимо внимательно проанализировать каждый из показателей, среди представленных на карточке с результатами. Дело в том, что в зависимости от вида патогенных клеток происходят некоторые закономерные изменения в структурном составе крови. Определив их, можно определить вирусы вас сразили или бактерии.
Итак, общая картина показателей анализа крови при вирусной инфекции такова:
- лейкоциты – норма или немного ниже нормы (очень редко наблюдается небольшое увеличение)
- лимфоциты – выше нормы
- моноциты – выше нормы
- нейтрофилы – ниже нормы
- СОЭ – норма или незначительно повышение
Даже если все показатели анализа крови указывают на вирусную этиологию недуга, не менее важно проанализировать проявляющуюся симптоматику. Наиболее существенное различие между бактериальной и вирусной инфекцией заключается в том, что последняя имеет меньший инкубационный период (1-5 дней).
Развитие бактериальной инфекции в организме также специфично воздействует на структурный состав крови
В зависимости от вида бактерий-провокаторов недуга симптоматика и различия в показателях анализа могут быть немного разными, но в целом бактериальная инфекция имеет следующие специфичные особенности:
- лейкоциты – почти всегда выше нормы (редко – норма)
- нейтрофилы – выше нормы
- лимфоциты – немного ниже нормы (реже – норма)
- СОЭ – повышение
- появление молодых форм – метамиелоцитов и миелоцитов
Что касается симптоматики, то при бактериальном характере заболевания его инкубационный период, как правило, длиться дольше, чем при вирусной инфекции, и составляет 2-14 дней.
В любом случае, даже зная представленные выше особенности вирусных и бактериальных инфекций, определяемые через анализ крови, не стоит полностью полагаться на себя в постановке диагноза. Важно понимать, что нередко бактерии активизируются как следствие развития вирусной микрофлоры, а такую этиологию заболевания может определить только специалист.
В отличие от вирусной инфекции бактериальную необходимо лечить антибактериальными препаратами
Как было отмечено ранее, определить вирусная у вас инфекция или бактериальная необходимо для того, чтобы обозначить правильные и наиболее эффективные методы терапии.
Ниже представлены полезные советы по лечению недугов данных этиологических видов:
- Последний раз вернувшись к симптоматике недугов, отметим, что вирусная инфекция провоцирует общее физическое недомогание, лихорадку и скоропостижное повышение температуры, а бактериальная, наоборот, активизируется локально (ангина, отит и т.п.), развивается долго и сопровождается невысокой температурой (не более 38 Co).
- Начало терапии любого заболевания, вне зависимости от его этиологического вида, должно сопровождаться организацией полного покоя и постельного режима для пациента. Подобные условия должны поддерживать практически до полного выздоровления.
- Выбор медикаментозных препаратов – наиболее интересный вопрос в лечении вирусных и бактериальных инфекций. Последние необходимо лечить антибактериальными средствами (антибиотиками), дополняя их различными медикаментами для устранения местной симптоматики. Терапия же вирусной инфекции должна сопровождаться приемом противовирусных препаратов и тех же средств, направленных на устранение симптомов недуга.
- Использовать народные средства при лечении вирусных и бактериальных заболеваний можно, но только если это рационально и к месту.
- Ингаляции также не противопоказаны, но стоит понимать, что использовать их правильно лишь тогда, когда нет гнойных воспалительных процессов в дыхательных путях и повышенной температуры у больного.
Полезное видео — Как отличить вирусную инфекцию от бактериальной:
Вирусы и бактерии – это возбудители инфекционных заболеваний. Важно уметь распознавать различные формы болезней и своевременно их лечить.
Вирусы относятся к наиболее примитивным, неклеточным формам. Они не могут самостоятельно размножаться и этим принципиально отличаются от бактерий. Вирусам необходимы клетки другого организма (хозяина). Возбудители поражают тело человека избирательно – например, только нервную систему или ткани дыхательных путей.
Как правило, вирусные инфекции быстро распространяются во внешней среде и очень заразны. По размеру эти микроорганизмы значительно меньше бактерий, рассмотреть их при стандартном увеличении микроскопа невозможно.
Бактерии относятся к одноклеточным организмам, которые могут существовать и размножаться самостоятельно, без участия клеток хозяина. Они заселяют весь организм человека и создают необходимую для его жизнедеятельности микрофлору. Однако существуют и патогенные микроорганизмы, способные вызывать развитие болезни. Кроме того, выделяют условно-патогенную микрофлору, которая приводит к заболеванию только в условиях сниженного иммунитета.
Для каждой инфекционной болезни характерны свои симптомы, но нередко они бывают неспецифичны. ОРВИ можно заподозрить по таким проявлениям:
- Быстрое начало заболевания.
- Повышение температуры в первые дни (оно может быть значительным – до 39 градусов и даже выше).
- Появление водянистых прозрачных выделений из носа.
- Кашель – вначале сухой, затем он может трансформироваться во влажный или самостоятельно прекратиться.
- Симптомы интоксикации – головная боль, ломота в мышцах и суставах, слабость, снижение аппетита.
- Выздоровление в течение 3–5, иногда 7 дней.
Вирусные болезни, как правило, проходят без лечения, врачи назначают только симптоматическую терапию – жаропонижающую, противовоспалительную, обезболивающую.
О бактериальной инфекции следует думать, если в течение трех дней состояние не начинает улучшаться – держится высокая температура, сохраняются боли в горле, сильный кашель. Без специального антибактериального лечения болезнь прогрессирует, развиваются осложнения – бронхит, воспаление легких.
Однако возможно и самовыздоровление, но при этом довольно высокий риск перехода патологии в хроническую форму. В дальнейшем при временном снижении иммунитета на фоне переохлаждения, стресса, сопутствующей ОРВИ активизируется условно-патогенная бактериальная микрофлора и развивается обострение хронического заболевания. Оно чаще протекает со стертыми симптомами (в отличие от острой формы), но длительно и также требует антибактериальной терапии.
Если в течение трех дней болезнь не начинает разрешаться самостоятельно, врач рекомендует пациенту пройти обследование. Вначале необходимо сдать самые простые анализы – крови и мочи. В большинстве случаев они указывают на тип возбудителя – вирус или бактерию. Однако конкретного возбудителя такие исследования определить не могут.
Для уточнения диагностики врач может порекомендовать дополнительные анализы – на вирусы и бактерии. При ОРВИ и других инфекциях (ВИЧ, гепатиты) определяют антитела к возбудителю или его антигены. При бактериальной инфекции в диагностике поможет бакпосев (из зева, носа или других областей тела).
Изменения в общем анализе крови при вирусной инфекции типичны. К ним относят:
- Увеличение относительного количества лимфоцитов и моноцитов – более 39 и 11% соответственно.
- Рост СОЭ.
- Уменьшение количества лейкоцитов – лейкопению.
При сниженной иммунной реактивности изменения в анализе крови могут отсутствовать или наблюдаться небольшие отклонения – например, только лимфоцитоз. Важно оценивать результаты исследования только в сочетании с клинической картиной болезни после осмотра пациента. Для инфекционного мононуклеоза характерно появление в крови особых клеток – вироцитов, или атипичных мононуклеаров.
Специфическая диагностика острых респираторных вирусных инфекций проводится редко.
Она важна для подтверждения гепатитов B и C, ВИЧ. Кроме того, такие анализы используют при эпидемии гриппа – например, экспресс-тест методом РТ-ПЦР (выявление фрагментов РНК вируса). В настоящее время он вытесняет применяемые ранее серологические и вирусологические методы исследования, хотя они также продолжают использоваться для уточнения диагноза.
В общем анализе мочи изменения при вирусной инфекции отсутствуют. Исключением является кетонурия (ацетон в моче), его обнаруживают при болезни, протекающей с высокой лихорадкой, симптомами интоксикации.
Бактериальная инфекция, как правило, легко распознается по общему анализу крови. Для нее характерны такие изменения:
- Лейкоцитоз более 9,0 Г/л.
- Увеличение числа и процентного содержания нейтрофилов (более 72%).
- Сдвиг лейкоцитарной формулы влево – рост количества палочкоядерных нейтрофилов более 6%.
- Повышение СОЭ более 10 и 15 мм/час у мужчин и женщин соответственно.
При острых или тяжелых формах заболевания в крови могут появляться и другие юные формы – миелоциты, метамиелоциты.
Одни лишь изменения в анализах без соответствующей клинической картины не показание для назначения антибиотиков. Однако такой результат требует тщательного обследования пациента, ведь бактериальные инфекции иногда протекают со стертыми симптомами.
В общем анализе мочи отклонения выявятся, только если бактерии затронули мочевыводящую систему – почки, мочеточники, мочевой пузырь, уретру. У пациента при этом развиваются следующие заболевания:
Изменения в крови наблюдаются при поражении почек – пиелонефрите, в остальных случаях воспалительный процесс отображается только в общем анализе моче. Это повышение числа лейкоцитов, иногда эритроцитов, протеинурия (появление белка).
При бактериальной инфекции других органов исследование мочи не выявляет каких-либо отклонений. Однако при сопутствующей высокой лихорадке, обезвоживании, как и при ОРВИ, могут появиться кетоновые тела (ацетон).
Подтвердить конкретного возбудителя помогает бакпосев. Для этого берут мазок из зева или носа и сеют на питательные среды. Спустя 3–14 дней результат готов. Одновременно с бакпосевом выполняется антибиотикограмма – определение чувствительности бактерий к ряду антибактериальных препаратов. Благодаря этому лечение становится прицельным и эффективным.
Известный педиатр Евгений Комаровский предупреждает родителей о том, что в первые дни заболевания отличить вирусную инфекцию от бактериальной невозможно. Педиатр или терапевт устанавливает только предварительный диагноз, предполагает возможного возбудителя.
Если в начале болезни нет явных признаков стрептококковой ангины или пневмонии, врач обычно просто наблюдает пациента, ограничиваясь симптоматическим лечением. После третьего дня динамика заболевания становится более очевидной, что позволяет уточнить возбудителя с высокой долей вероятности и откорректировать терапию. Обязательно при этом сдать общий анализ крови и оценить изменения в лейкоформуле.
Кроме того, по мнению Комаровского при любой респираторной инфекции – бактериальной или вирусной – важно выполнение следующих рекомендаций:
- Часто проветривать помещение.
- Увлажнять воздух.
- Много пить.
- Кормить ребенка в соответствии с аппетитом.
- Промывать нос солевым раствором.
И бактериальную, и вирусную инфекцию нужно лечить. Однако подходы к терапии принципиально различаются.
Если возбудитель – бактерия, оптимальный вариант лечения – назначение антибиотиков. Дополнительно врач может порекомендовать патогенетическую и симптоматическую терапию, направленную на устранение неприятных проявлений болезни, ускорение выздоровления.
Антибиотики обычно назначают сразу после установления диагноза, выбирают препараты широкого спектра действия. В редких случаях бактерии могут оказаться к ним устойчивы, поэтому через 72 часа врач обязательно оценивает эффективность лечения. Критериями адекватности терапии являются:
- Нормализация температуры или ее значимое снижение.
- Уменьшение симптомов интоксикации, кашля.
- Значительное улучшение самочувствия.
При вирусной инфекции антибиотики не показаны, так как они не действуют на этих возбудителей. Об этом постоянно говорит Евгений Комаровский. Также грамотные педиатры и терапевты не назначают антибиотики при ОРВИ «на всякий случай», для профилактики бактериальных осложнений. Это способствует росту микрофлоры, устойчивой к действию наиболее сильных антибиотиков.
Не применяют при ОРВИ и противовирусные лекарства, так как их эффективность не превышает 30% и в большинстве случаев сравнима с плацебо. Исключением является грипп, для лечения которого используют осельтамивир, действенность которого подтверждена в многочисленных исследованиях. Но и его назначают только пациентам из групп риска, а также при тяжелых формах заболевания.
Основой лечения вирусных инфекций является симптоматическая терапия. Она включает следующие лекарства:
- Антипиретики.
- Обезболивающие.
- Сосудосуживающие.
- Мукорегуляторы.
- Антигистаминные.
Однако грамотные врачи избегают полипрагмазии (назначения большого количества лекарственных препаратов одновременно) и стараются лечить ОРВИ обильным питьем, щадящим режимом и жаропонижающими средствами при необходимости.
Достоверно отличить вирусную инфекцию от бактериальной можно только после определения конкретного возбудителя.
Но такие исследования дорогостоящие, занимают много времени и в большинстве случаев нецелесообразны, так как не влияют на тактику терапии. При обычных ОРЗ в дифференциальной диагностике врачу поможет общий анализ крови и клиническая картина заболевания в динамике.
источник
При инфекционных заболеваниях органов мочеполовой системы возникают воспаления и появляются бактерии в моче, которых в норме у здоровых людей быть не должно – лечение зависит от причины и тяжести болезни. К факторам, способствующим повышению количества микроорганизмов в урине, относятся слабый иммунитет, несоблюдение гигиены половых органов, беспорядочная половая жизнь и перенесенные ЗППП (заболевания, передающиеся половым путем).
Состояние, при котором урина содержит микроорганизмы патогенной микрофлоры, называют бактериурией. Она свидетельствует о наличие воспалительных заболеваний органов мочеполовой системы. Помимо привычных бактерий, причиной могут стать кишечная палочка и лактобактерии в моче, которые считаются нормальной микрофлорой половых органов и кишечника, но при размножении могут вызвать воспаления. Выявить микробы и их чувствительность к антибиотикам можно с помощью бактериологического посева урины, где бактерии помещаются в благоприятные условия для размножения.
Бактериурия сопровождает некоторые заболевания мочеполовой системы, поэтому определить ее можно по симптомам каждой из болезней. Так, микробы в моче при бактериальном цистите выражаются в следующих признаках:
- частое мочеиспускание с малым выделением урины;
- недержание;
- изменение цвета и помутнение мочи;
- гнойные выделения из уретры;
- повышение температуры тела;
- жжение и боль при мочеиспускании;
- специфический запах урины;
- ноющая боль внизу живота.
Если бактериурия развивается на фоне уретрита, могут возникнуть нижеперечисленные признаки заболевания:
- зуд промежности;
- чувство «склеенности» уретры по утрам;
- неприятные ощущения и боли при мочеиспускании;
- болезненность в области лобка;
- выделение крови и гноя с уриной.
Кроме того, симптоматика наличия бактерий в урине схожа с признаками хронического пиелонефрита. Клиническая картина следующая:
- учащенное или замедленное мочеиспускание;
- высокая температура тела;
- озноб;
- тошнота;
- рвота;
- общая слабость;
- боли в области мочевого пузыря;
- самопроизвольное мочеиспускание;
- урина с осадком, гноем, специфическим запахом.
Скрытая или бессимптомная бактериурия является состоянием, при котором урина содержит микробы. При этом таких проявлений, как наличие мочи со слизью, почечных болей или нарушений мочеиспускания не наблюдается. Обнаружить болезнетворные бактерии можно только при исследовании урины, которая проходит следующим образом:
- Берут повторный анализ мочи на бактериурию с суточным перерывом – оба результата должны быть положительными. При этом для окончательного диагноза на миллилитр мочи должно присутствовать 100000 бактерий.
- Происходит расшифровка анализов, после чего начинается тщательное исследование пациента для выяснения причины заболевания.
Появление патогенных микроорганизмов в моче осуществляется через очаги воспаления уретры, почек, мочевого пузыря, мочеточника и предстательной железы. Кроме того, проникновение бактерий происходит после инструментального обследования. Так, выделяют несколько путей попадания возбудителей заболеваний в мочевыделительную систему:
- Восходящий. Микробы появляются через мочевыделительный канал. Кроме того, такое заражение возможно при обследованиях. Данная причина чаще встречается у женщин.
- Нисходящий. Урина с бактериями наблюдается при наличии воспалительных заболеваний мочевого тракта. В основном, это воспаления почек на фоне инфекции.
- Лимфогенный. Моча с микроорганизмами присутствует, когда развиваются инфекции возле органов мочеполовой системы. Бактерии попадают в урину через лимфоузлы.
- Гематогенный. Отдаленные очаги инфекции тоже сопровождаются появлением микробов через кровоток.
Если бактериологическое исследование мочи на наличие микробов не дает результатов, для уточнения диагноза проводится анализ на количество лейкоцитов. Они тоже свидетельствуют о наличии воспалительного процесса и инфекций мочевого тракта. К причинам повышения количества бактерий и лейкоцитов относятся:
- везикулит;
- уретрит;
- цистит;
- пиелонефрит;
- атероэмболия артерий почек;
- васкулит.
Наличие слизи в урине говорит о воспалительном процессе в организме. При этом ее небольшое количество считается нормой, особенно это касается женщин. Если вместе со слизью обнаружено еще и много бактерий в моче у женщин, мужчин и детей, врачи расценивают такое сочетание, как признак заболевания. Причины, вызывающие образование слизи и содержание микробов, следующие:
- инфицирование мочевыводящей системы;
- неправильный сбор анализов;
- прием медикаментозных препаратов;
- застой урины.
Из-за нарушения фильтрующей способности почек, моча может содержать белок. В норме данная примесь не выводится из организма как вода и мочевина, но инфекционные и воспалительные патологии почек повреждают почечную ткань. Это способствует образованию больших участков, которые пропускают белковые соединения. Причиной присутствия белка являются:
- пиелонефрит;
- гломерулонефрит;
- туберкулез;
- рак почки.
При выявлении бактерий в урине при беременности, требуется своевременно провести лечение. Вызванные микробами заболевания являются опасными для организма беременных, потому что они вызывают преждевременные роды с последствиями для здоровья матери и ребенка. Бактерии в анализе мочи у женщин, особенно у беременных, вызваны:
- застоем мочи;
- изменением гормонального фона;
- нарушением работы почек из-за давления растущей матки;
- снижением иммунитета;
- изменением состава урины;
- воспалительными заболеваниями мочеполовой системы.
Урина с микробами у ребенка наблюдается реже всего, но если бактерии в общем анализе мочи определяются, следует незамедлительно приступить к лечению. Причин появления патогенных организмов у детей несколько:
- инфекционные заболевания мочевого тракта;
- неправильная гигиена половых органов;
- переохлаждение;
- врожденные заболевания органов мочеполовой системы.
Классифицируется бактериурия по наличию симптоматики. Так, различают две формы заболевания.
- Истинная бактериурия. Размножение бактерий осуществляется непосредственно в мочевых путях. Из-за данного процесса бактерии провоцирует сильное воспаление органов мочеполовой системы.
- Ложная бактериурия. Размножение микроорганизмов не наблюдается, а попадание бактерий в мочу происходит через почку из крови. Имеет асимптоматический характер.
Исследование урины на бактериурию проводится разными способами. Для быстрого, но не самого точного результата делают экспресс-методы. К ним относятся:
- ТТХ-тест. Для данного исследования используют свойство микробов окрашивать соли тетразолия, которые становятся синими.
- Тест Грисса. При его проведении нитраты, взаимодействуя с микробной уриной становятся нитритами, что означает наличие патогенных микроорганизмов. Подходит только для взрослых людей.
- Глюкозный редукционный тест. В утренней порции мочи проверяют наличие глюкозы. Когда ее определенного количества в урине нет, значит, бактерии пожирают глюкозу. Тест не обладает высокой точностью, но при необходимости быстрого анализа подходит для определения бактериурии на начальной стадии.
Самым информативным методом диагностики считается посев урины, когда подсчитывается количество бактерий. При этом данный тест занимает больше времени по сравнению с другими – от 24 до 48 часов. Для точного результата важно отнести собранную урину для исследования на протяжении часа. Это необходимо, потому что при долгом нахождении внутри помещения при комнатной температуре, урина может изменить свои химические свойства. Для правильного сбора мочи для сдачи анализа следует знать, как проводится данная процедура:
- Тщательно подмойтесь теплой водой с использованием мыла или других средств по уходу за интимной областью.
- Соберите среднюю порцию мочи, не касаясь краев специального стерильного контейнера кожей.
- При менструации девушкам не рекомендуется сдавать мочу на анализ, но если есть такая необходимость, требуется вставить тампон, снова подмыться и собрать урину. Кроме того, такой способ применяется женщинами при беременности и после менопаузы.
Так как бактериурия сопровождается заболеваниями мочеполовой системы, упор делается на их лечение. Кроме того, терапия различается по типу бактерий, обнаруженных в урине. Помимо источника инфекции, во внимание берут тяжесть заболевания, возраст пациента и наличие беременности. Схема лечения бактериурии следующая:
- Избавиться от микробов можно с помощью антибиотиков. Для желаемого результата, требуется соблюдать все рекомендации врача по этому поводу.
- Во время лечения врач может назначить корректировку образа жизни. Регулируется питание, исключаются физические нагрузки. Кроме того увеличивается количество употребляемой воды.
- При необходимости пациенту назначают мочегонные чаи, сборы лекарственных трав и препараты. Для регулирования кислотности можно пить клюквенной морс.
- При повышенной температуре назначаются жаропонижающие препараты, а при наличии сильных болей – обезболивающие средства и спазмолитики, которые употребляются при болевом синдроме.
Опираясь на тип обнаруженного микроорганизма с определенной устойчивостью, врачи назначают антибиотики. Антибактериальные средства используются курсами от 3 до 10 дней, прерывать которые без разрешения врача нельзя, даже если все симптомы исчезли. К эффективным антибиотикам относят:
- Максипим. Справляется с лечением большинства штаммов стрептококков и стафилококков. К противопоказаниям относится чувствительность к компонентам. Кроме того, средство хорошо переносится при беременности и детьми.
- Цефурабол. Цефалоспориновый антибиотик II поколения применяется для уничтожения грамположительных и грамотрицательных микроорганизмов. Показан при цистите, пиелонефрите, симптоматической бактериурии.
источник
Бактерии – это в подавляющем большинстве одноклеточные микроорганизмы с неоформленным ядром. То есть это настоящие клетки, которые имеют собственный обмен веществ и размножаются делением. По форме клеток бактерии могут иметь круглую форму – называются кокки (стафилококк, стрептококк, пневмококк, менингококк и т.д.), могут быть палочковидными (кишечная палочка, коклюшная, дизентерийная и т.д.), реже встречаются и другие формы бактерий.
Многие бактерии, которые в норме являются безопасными для человека и обитают на его коже, слизистых, в кишечнике, в случае общего ослабления организма или нарушения иммунитета могут выступать в качестве патогенов.
В отличие от бактерий, вирусы являются паразитами, которые не способны размножаться вне клетки. Они проникают в клетку и заставляют ее производить копии вируса. При заражении в клетке активируются специальные механизмы защиты от вирусов. Зараженные клетки начинают производить интерферон, который вступает в контакт с соседними здоровыми клетками и переводит их в противовирусное состояние, а также стимулирует иммунную систему для борьбы с вирусами.
Некоторые вирусы могут находиться в организме человека на протяжении всей жизни. Они переходят в латентное состояние и активируются лишь при определённых условиях. К таким вирусам относятся герпесвирусы, папилломавирусы и ВИЧ. В латентном состоянии вирус не может быть уничтожен ни иммунной системой, ни лекарственными препаратами.
ОРВИ – вирусные заболевания верхних дыхательных путей, передающиеся воздушно-капельным путем. Респираторные вирусные инфекции являются самым распространенным инфекционным заболеванием.
Все ОРВИ характеризуются очень коротким инкубационным периодом – от 1 до 5 дней. Это то время, за которое попавший в организм вирус успевает размножиться до того количества, когда начинают проявляться первые симптомы заболевания.
После инкубационного периода наступает продромальный период (продрома) – это период заболевания, когда вирус уже успел распространиться по всему организму, а иммунная система еще не успела среагировать на него. Начинают появляться первые симптомы: вялость, капризность, ринит, фарингит, характерный блеск в глазах.
Следующим этапом является начало болезни. ОРВИ, как правило, начинаются остро – температура поднимается до 38-39 °С, могут появиться головная боль, озноб, насморк, кашель, боль в горле. Желательно вспомнить, когда могло произойти заражение, то есть когда был контакт с носителем вируса, так как если с этого момента до начала болезни прошло не более пяти суток, то это аргумент в пользу вирусной природы заболевания.
Вирусные инфекции, как правило, лечатся симптоматически, то есть жаропонижающими препаратами, отхаркивающими и т.д. Антибиотики на вирусы не действуют.
Наиболее известными вирусными инфекциями являются грипп, ОРВИ, герпетические инфекции, вирусные гепатиты, ВИЧ-инфекция, корь, краснуха, паротит, ветряная оспа, клещевой энцефалит, геморрагические лихорадки, полиомиелит, и др.
При вирусных инфекциях количество лейкоцитов в крови обычно остается в пределах референтных значений или немного ниже нормы, хотя иногда может наблюдаться небольшое увеличение количества лейкоцитов. Изменения в лейкоцитарной формуле происходят за счет увеличения содержания лимфоцитов и/или моноцитов, и соответственно понижения количества нейтрофилов. СОЭ может незначительно повышаться, хотя при тяжело протекающих ОРВИ скорость оседания эритроцитов может быть довольно высокой.
Бактериальные инфекции могут возникать как сами по себе, так и присоединяться к вирусной инфекции, так как вирусы подавляют иммунитет.
Основным отличием бактериальных инфекций от вирусных является более длительный инкубационный период, который составляет от 2 до 14 суток. В отличие от вирусных инфекций, в данном случае следует обратить внимание не только на предполагаемое время контакта с носителем инфекции, но и учесть, были ли в последнее время стрессы, переохлаждения. Так как некоторые бактерии способны годами обитать в организме человека никак не проявляя себя и активизироваться в случае общего ослабления организма.
Продромальный период при бактериальных инфекциях часто отсутствует, например инфекция может начаться как осложнение ОРВИ. И если вирусные инфекции часто начинаются с общего ухудшения состояния, то бактериальные инфекции обычно имеют четкое локальное проявление (ангина, отит, синусит). Температура часто не поднимается выше 38 градусов.
Бактериальные инфекции лечат с помощью антибиотиков. Чтобы не допустить возможных осложнений болезни важно вовремя начать лечение. Использование антибиотиков без соответствующих показаний может привести к формированию устойчивых бактерий. Поэтому правильно подбирать и назначать антибиотики должен только врач.
Наиболее часто бактериальные инфекции проявляются гайморитами, отитами, пневмонией или менингитом (хотя пневмония и менингит могут также иметь и вирусную природу). Наиболее известными бактериальными инфекциями являются коклюш, дифтерия, столбняк, туберкулез, большинство кишечных инфекций, сифилис, гонорея и т.д.
При бактериальных инфекциях обычно наблюдается повышение количества лейкоцитов в крови, которое происходит преимущественно за счет увеличения количества нейтрофилов. Наблюдается так называемый сдвиг лейкоцитарной формулы влево, то есть увеличивается количество палочкоядерных нейтрофилов, и могут появиться молодые формы – метамиелоциты (юные) и миелоциты. Вследствие этого может снижаться относительное (процентное) содержание лимфоцитов. СОЭ (скорость оседания эритроцитов) обычно довольно высокая.
источник
У здорового человека не должно быть в анализе мочи бактерий. Если же бактериологическое исследование мочи обнаруживает их, это состояние называется бактериурией и требует лечения у специалиста – уролога.
Наиболее распространенная в посеве мочи Escherichia coli. Бактериурия в моче определяется лишь в том случае, если органы мочевыделительной системе (почки, мочевой пузырь, мочеточники) инфицированы, а иммунная система не смогла самостоятельно справиться с болезнетворными бактериями.
Почему у человека в общем анализе мочи обнаруживаются бактерии, и что это значит мы рассмотрим в этой статье.
Выделяют несколько путей попадания возбудителя в мочевые пути:
- Восходящий – инфекционный агент проникает в мочевые пути через мочеиспускательный канал. Данный вариант инфицирования больше характерен для женщин, по причине анатомических особенностей (короткая и широкая уретра). Кроме того, данный механизм проникновения бактерий в мочу весьма вероятен при таких инструментальных манипуляциях как катетеризация мочевого пузыря, уретроскопия, цистоскопия, бужирование уретры, трансуретральные оперативные вмешательства.
- Нисходящий – при инфекционном поражении почек.
- Лимфогенный – инфицирование происходит по лимфатическим путям из инфекционных очагов, расположенных вблизи органов мочеполовой системы.
- Гематогенный – возбудитель заноситься в мочевые пути с кровью из отдаленных очагов инфекции.
Как правило, при патологических изменениях в мочевыводящей системе помимо бактерий выявляется повышение концентрации других показателей воспаления – лейкоцитов и слизи.
- Истинная бактериурия – это бактерии, которые не просто попадают в мочевые пути, но и размножаются там, провоцируя сильное воспаление.
- Ложная бактериурия – бактерии проникают в мочевой пузырь, мочевыводящие пути, но распространиться и размножиться не успевают в силу того, что у человека либо активен иммунитет, либо он принимает антибактериальную терапию по поводу воспалительного заболевания.
- Скрытая бактериурия чаще всего определяется при плановой диспансеризации у людей, которых не беспокоит ни мочевой пузырь, ни почки, ни нарушенное мочеиспускание. Особенно часто в том смысле выявляется бессимптомная бактериурия у беременных.
- О том, что у пациента выявлена асимптомная бактериурия, можно говорить после положительного двухэтапного исследования урины. Сбор материала должен происходить с интервалом в сутки, а бактериальный показатель должен быть дважды подтвержденным в границах 100000 на один миллилитр урины.
Если в моче обнаружены бактерии в большом количестве – это называется бактериурией, и говорит о вероятности того, что в мочевыделительной системе развивается инфекция. Но перед тем, как предпринимать какие-либо шаги, нужно убедиться, что анализ был сдан правильно. Возможно, вы воспользовались нестерильной баночкой, и повторная диагностика выявит, что все показатели в норме. Иногда пересдавать анализы приходится 2-3 раза.
Какие же заболевания могут проявляться на начальных этапах только изменением вышеуказанного показателя?
- Уретрит. Если условно-патогенные микроорганизмы, находящиеся в мочевыделительном канале начинают активно размножаться (в результате различных причин), возникает воспаление уретры.
- Пиелонефрит. Вторая из наиболее частых причин появлений бактерий в моче. Воспаление почек также может быть первичным или вторичным.
- Цистит. Одна из двух наиболее вероятных патологий, сопровождающихся повышенным выделением микроорганизмов.
При обнаружении бактерий в анализе мочи необходимо определить, какие именно это бактерии, чтобы подобрать правильное лечение. Для этого проводится бактериологический посев мочи – бактерии помещаются в питательную среду и выращиваются в благоприятных для них условиях. С помощью такого исследования определяется вид бактерий, а также их чувствительность к антибиотикам.
Результат оценивается в колониеобразующих единицах, содержащиеся в 1 мл исследуемой жидкости. Если получены показатели, которые будут меньше 1000 КОЕ/мл, то в лечении, как правило, нет необходимости. Когда результаты исследования показали, что количество микроорганизмов от 1000 до 100 000 КОЕ/мл, то этот анализ может вызвать сомнения, будет необходима пересдача мочи.
Если количество микроорганизмов равно или превышает 100 000 КОЕ/мл, то можно говорить о связи воспаления именно с инфекцией. Необходимо провести обязательное лечение.
Лейкоциты и патогенные бактерии в моче свидетельствуют о возможном развитии таких заболеваний:
- пиелонефрит;
- интерстициальный нефрит;
- васкулит;
- атероэмболия почечных артерий;
- везикулит;
- цистит;
- уретрит;
- нефросклероз.
Эпителиальные клетки иногда присутствуют в материале для анализов, но в минимальном количестве.
Если в моче есть слизь и бактерии в концентрации, превышающей норму, причины обычно следующие:
- мочекаменная болезнь;
- нефриты;
- воспаление мочеточника, мочевого пузыря или почек.
Также микробы, эпителий и лейкоциты часто обнаруживаются вследствие неправильного сбора биологической жидкости. Наружные половые органы необходимо непосредственно перед мочеиспусканием тщательно вымыть, а емкость для транспортировки мочи лучше приобрести в аптеке, полностью стерильную.
Данный вид бактерий обитает в нижних отделах пищеварительной системы. Это грамотрицательные бактерии, которые выделяются во время акта дефекации. Попадая на половые органы, они размножаются в уретре, затем достигают мочевого пузыря.
Размножение микроорганизмов происходит очень быстро в любом из отделов мочевыделительной системы. При развитии данных бактерий в почках, появляется пиелонефрит, в уретре – уретрит, в мочевом пузыре – цистит. Escherichia coli чаще всего встречается при инфекционных заболеваниях мочевых путей.
Следующая после E. coli по встречаемости является Enterococcus faecalis. Являясь грамм положительной бактерией, она в норме присутствует в гастроинтестинальном тракте у здоровых людей, участвуя в пищеварении. Попадание в мочевой тракт происходит посредством каловых масс. После чего происходит бесконтрольных рост данной бактерии. Так же возможно инфицирование крови, раны и области таза.Инфекция вызванная Enterococcus faecalis трудно поддается лечению. Данная бактерия очень устойчива к большинству антибиотиков.
Очень много причин их появления, потому что это очень тяжелый период для женщины, создаются разные условия, когда застаивается моча и в ней начинают развиваться бактерии. Также во время беременности постоянно растет матка, которая давит на почки и не дает им полноценно работать.
Часто причиной бактериурии является гормональная перестройка. Нужно учитывать и физиологические особенности мочеполовой системы беременной женщины, мочеиспускательный канал размещен возле прямой кишки, при этом уретра слишком коротка. Кроме того, мочевой пузырь может оказаться приближенным к прямой кишке.
Изменение гормонального фона также может повлиять на появление бактерий в моче при беременности. Бактериурия возникает и при кариесе или из-за снижения иммунитета. У женщин, страдающих сахарным диабетом, также могут оказаться в моче бактерии.
Особенно рискуют заполучить бактерии беременные женщины, ведущие неупорядоченную сексуальную жизнь, то есть, часто меняющие половых партнеров. Такая же опасность подстерегает женщин, не соблюдающих надлежащим образом правила личной гигиены. Определенную угрозу беременности несут такие заболевания мочеполовой системы, как цистит и пиелонефрит.
В зависимости от количества выявленных в моче ребенка бактерий, могут возникнуть следующие заболевания:
- Для цистита и уретрита чаще характерны дизурические расстройства (задержка или недержание мочи, учащение мочеиспусканий в ночное время, мочеиспускание небольшими порциями), боли и жжение при мочеиспускании, слабость, вялость, повышение температуры до 37–38 градусов, боль внизу живота с иррадиацией в промежность и/или поясницу.
- Пиелонефрит, при котором возникают боли в поясничном отделе и животе, понос, озноб, повышенная температура, рвота. У новорожденных детей и младенцев при заболевании наблюдается полный отказ от приема пищи и общее беспокойство.
- Асимптомная бактериурия – состояние, при котором отсутствуют всякие признаки болезни. Это явление доброкачественное и не требующее лечения, так как повреждений почечной ткани при нем не возникает.
- Бактерии в моче у ребенка могут быть обнаружены при инфекционно-воспалительных заболеваниях мочевыделительной системы, которые развиваются на фоне врожденных пороков почек, мочеточников и мочевого пузыря, а также половой сферы (семявыводящих протоков, яичка) или при сложных врожденных пахово-мошоночных грыжах.
Соответственно, лечение бактерий в моче у ребенка происходит на основании данных исследования анализа и назначений врача, индивидуально в каждом конкретном случае. Лечить следует причину, то есть заболевание, которое предоставило возможность бактериям проникновения в мочу.
Обычно бактериурии сопутствуют какие-либо клинические проявления, но в некоторых случаях это явления протекает бессимптомно.
К наиболее характерным признакам бактериурии относят:
- частое мочеиспускание;
- боли и жжение при мочеиспускании;
- покраснение наружных половых органов, сопровождающееся зудом;
- недержание мочи;
- боли внизу живота;
- моча идет с резким, противным запахом, возможны примеси крови или слизи;
- цвет мочи очень мутный или имеет белесый оттенок.
Если инфекция поражает мочевой пузырь или уретру, температура тела не повышается, но при распространении инфекционного заражения на почки, возможно повышение температуры, тупая боль в поясничной области, тошнота и рвота.
Прежде всего, необходимо пройти детальное обследование для обнаружения характера и причины возникновения бактериурии. Также экспериментальным путем выявляется стойкость бактерий к тому или иному антибиотику.
Лечение направлено на устранение очага заболевания и на улучшение процесса мочеиспускания. Обычно назначаются антибиотики, нитрофураны и сульфаниламидные препараты.
Что бы предотвратить возникновение бактериурии необходимо обязательно соблюдать личную гигиену, а при любых подозрениях немедленно обращаться к специалисту. Сдача анализов не просто прихоть врачей, а способ оградить вас от опасных заболеваний. Если при обследовании обнаружены сомнительные микроорганизмы, повторите анализ.
источник
Возбудителями многих болезней являются вирусы и бактерии. Во многом они имеют сходство, но различий гораздо больше. Очень важно знать, как отличить вирусную и бактериальную инфекции, поскольку вся суть – в разном подходе к их лечению. Анализы крови являются действенным методом диагностики и помогают точно определить причину заболевания.
Чтобы выяснить, как бактерии и вирусы воздействуют на организм, нужно определить их основные различия.
- Бактерии – это одноклеточные организмы,
- Вирусы имеют неклеточное строение.
Бактерии являют собой микроорганизмы, способные иметь различную форму:
- круг («кокки» — пневмококк, стафилококк и другие);
- продолговатая палочка (дизентерия и прочие заболевания со схожей клинической картиной);
- овальные и другие встречаются гораздо реже.
- Бактерии, в отличие от вирусов, могут развиваться самостоятельно.
- В организме человека они находят подходящее место для питания и размножения.
Внутри тела человека и на его поверхности живёт несметное число бактерий, но при нормальной работе иммунной системы они не представляют опасности. Однако, при малейшем ослаблении иммунитета могут стать причиной развития заболевания.
- Сама бактерия не наносит организму большого ущерба, опасны ядовитые продукты ее жизнедеятельности – токсины, (экзотоксины).
- Самые опасные экзотоксины из всех известных, которые вызывают такие болезни, как столбняк, ботулизм, сибирская язва, дифтерия, газовая гангрена.
- У большинства бактерий токсины вырабатываются в процессе их гибели и называются эндотоксинами.
- Именно специфическим воздействием экзотоксинов и эндотоксинов на наш организм и объясняются симптомы каждой конкретной болезни.
Вирусы – это микроскопические частицы, пограничные между живыми и неживыми организмами.
- Они содержат только один тип нуклеиновой кислоты, ДНК или РНК, и существуют только внутри человеческих клеток.
- Клетка хозяина обрабатывает вирусную генетическую информацию, как свою собственную.
- Вирусы не размножаются самостоятельно, они с огромной скоростью создают свои копии в живых клетках – хозяина.
- Таким образом, в каждой зараженной клетке оказывается их несколько тысяч.
- В результате чего клетки хозяина погибают или становятся неспособными выполнять свои функции, что и вызывает у человека определенные симптомы болезни.
Следует отметить избирательность вирусов: они захватывают только те клетки, которые смогут заставить работать на себя.
- Например, вирус гепатита может размножаться только в клетках печени,
- вирус гриппа выбирает слизистую оболочку бронхов или трахеи,
- вирус энцефалита размножается в клетках головного мозга.
- Не всегда вирусы проявляют себя сразу, иногда они активируются при ослабленном иммунитете.
- Некоторым видам вирусов (ярким примером служит ВИЧ) иммунная система не может оказывать сопротивление.
Наиболее известным недугом является ОРВИ (острая респираторная вирусная инфекция), вызванная риновирусами, коронавирусами или вирусом гриппа. Самые распространённые заболевания включают:
- Грипп (вирус гриппа).
- Простуда, лихорадка, катар или воспаление верхних дыхательных путей (риновирусы, коронавирусы).
- Герпес (вирус герпеса).
- Краснуха (вирус краснухи).
- Корь.
- Полиомиелит (полиомиелит).
- Эпидемический паротит.
- Вирусный гепатит – «желтуха» (вирус гепатита А, В, С, D, E, F, G и H – речь идёт о различных вирусах, поражающих печень, наиболее распространёнными являются типы А, В и С, из которых тип B и С может вызвать рак печени).
- Папиллома вирусная инфекция (бородавки, некоторые генотипы также являются причиной рака шейки матки).
- Бешенство (вирус бешенства, если не подана вовремя антисыворотка, – 100% смертельный исход).
- СПИД (ВИЧ, вирус иммунодефицита человека).
- Оспа (вирус оспы).
- Ветрянка (герпесвирусы, тип 3 вызывает опоясывающий лишай).
- Лихорадка, инфекционный мононуклеоз (вирус Эпштейна-Барр, цитомегаловирус).
- Геморрагическая лихорадка (Эбола, Марбург и другие).
- Энцефалит.
- Атипичная пневмония.
- Гастроэнтерит.
- Хламидиоз.
И на бактерию, и на ее токсины организм человека реагирует так же, как на вирусы, вырабатывая антитела.
- Определить возбудителя заболевания, бактериальной или вирусной инфекции, можно по результатам анализов крови.
- Характеристика крови у больного и здорового человека отличается по основным показателям.
- Любые отклонения от нормы являются следствием определенных нарушений в организме. Специалист легко поймёт, что явилось истинной причиной этих отклонений.
- Общий клинический анализ крови может показать, бактерия или вирус вызвали заболевание.
- Одни из основных показателей – уровень лейкоцитов и лимфоцитов:
- Лейкоциты повышаются при инфекции любой этиологии.
- Но при бактериальной инфекции повышены именно нейтрофилы (это особый вид лейкоцитов).
- Когда увеличено количество палочкоядерных нейтрофилов, то говорят об остром инфекционном заболевании.
- Но если обнаруживаются метамиелоциты, миелоциты, то состояние больного характеризуется как опасное, и требует неотложной помощи медиков.
- С помощью такой диагностики можно выявить характер и стадию болезни.
- При вирусной инфекции лейкоциты могут быть повышены, но чаще всего они понижены (в том числе и нейтрофилы), например, при гриппе, вирусном гепатите, кори, краснухе, свинке, брюшном тифе обязательно лейкоциты ниже нормы).
- Но при вирусной инфекции обязательно прослеживается увеличение числа лимфоцитов, а также может наблюдаться повышение моноцитов (при инфекционном мононуклеозе, например), поэтому оценивают результат общего анализа крови комплексно.
- Бактериологическое исследование биологической жидкости (отделяемого глаза, уха, пазух носа, ран или мокроты, например). Этот анализ выявит возбудителя бактериальной инфекции.
- Анализ мочи. Показывает, поражена ли мочевыделительная система бактериями, а также необходим для определения степени выраженности интоксикации.
- Бактериологическое исследование с антибиотикограммой. Для борьбы с бактериальной инфекцией придумано множество антибиотиков. Но у бактерий есть и еще одна уникальная особенность – они мутируют, приспосабливаясь к новым условиям и затрудняя процесс избавления от них. С помощью этого анализа определяется вид возбудителя инфекции, и каким лекарством его можно убить (определяется так называемая чувствительность возбудителя к антибиотикам). Эти факторы важны для назначения корректной терапии.
- Серологическое исследование. Основано на выявлении антител и антигенов, взаимодействующих специфическим образом. Для таких исследований берут венозную кровь. Этот метод эффективен, когда возбудителя выделить невозможно, но наличие специальных антигенов в крови на него укажет.
- Определение списка анализов производится специалистом в соответствии с обнаруженными симптомами.
Для уточнения результата в некоторых случаях требуются, дополнительные обследования: Рентген. КТ. МРТ. УЗИ или лапароскопия.
Сейчас имеется возможность различать бактериальные и вирусные инфекции с помощью лабораторного анализа крови на уровень прокальцитонина, чтобы правильно принимать решение о необходимости назначения антибиотиков.
Тест на прокальцитонин (procalcitonin test, PCT) применяется в Западной Европе с 2000 года и одобрен в США в 2005 году.
- Концентрация прокальцитонина в плазме крови повышается пропорционально тяжести инфекционного процесса, достигая максимума в случае сепсиса (заражение крови).
- Поскольку период полураспада прокальцитонина (время, за которое из крови удаляется половина вещества) составляет около 25–30 часов и практически не зависит от функции почек, его уровень позволяет следить за эффективностью лечения бактериальных инфекций.
- При правильной антибиотикотерапии или после успешной операции уровень прокальцитонина в крови снижается на 30–50% за сутки. При сохраняющемся более 4 дней повышенном уровне прокальцитонина нужна коррекция лечения.
- Анализ крови на ПЦР (полимеразная цепная реакция) позволяет выявить в организме человека заболевания, которые были вызваны вирусами или возбудителями бактериальной природы. ПЦР диагностика позволяет выявить в организме наличие следующих инфекций:
- ВИЧ;
- Туберкулез;
- вирус Эпштейна-Барра;
- Токсоплазмоз;
- Листериоз;
- Опоясывающий лишай;
- Цитомегаловирус;
- Хламидиоз;
- Клещевой энцефалит и многие другие.
- Кроме того, при помощи полимеразной цепной реакции возможна диагностика гепатита С.
Результат проведенного исследования всегда однозначен: либо отрицателен, либо положителен.
- ИФА — Иммуноферментный анализ крови предназначен для диагностирования инфекционных, гематологических, первичных и вторичных иммунодефицитов. —
- Метод ИФА имеет множество преимуществ в сравнении с другими способами диагностики:
- высокая чувствительность;
- стабильность при хранении ингредиентов;
- скорость проведения диагностики;
- можно применять небольшое количество исследуемого материала;
- есть возможность автоматизации всех процессов;
- можно выявить инфекцию на самых ранних стадиях.
Назначение корректного лечения, его эффективность и риск осложнений напрямую зависят от своевременной диагностики.
- Обращаться к врачу следует при первых же тревожных симптомах – на приеме пациенту всегда назначают анализы.
- Результаты анализов помогают определить вирусная или бактериальная инфекция и выбрать оптимальный курс лечения.
- Следует помнить, что, если длительно держится температура, и состояние ухудшается после проведенного лечения, нужно обратиться к врачу и провести дополнительное обследование. Так как может быть осложнение, когда бактериальная инфекция присоединяется к вирусной и наоборот.
- Похожим при любой инфекции является симптоматическое лечение: обеспечение полного покоя, соблюдение постельного режима и применение средств, влияющих на устранение симптомов болезни.
Вирусы вызывают большое число серьёзных инфекционных заболеваний.
- Против многих из них существует эффективная вакцина, (грипп, гепатит B)
- против других были разработаны препараты, целенаправленно блокирующие вирусный фермент, ( гепатит C, полиомиелит).
- Но на вирусные заболевания не имеет ни малейшего влияния лечение антибиотиками.
Бактерии, способны вызвать не менее опасные болезни – бронхит, пневмонию или даже менингит.
- Поэтому определение типа возбудителя заболевания следует доверить специалисту, который не только выявит возбудителя инфекции, но и назначит оптимально подходящий метод лечения.
- Борьба с бактериями при помощи антибиотиков крайне необходима, чтобы не допустить тяжелого развития болезни.
- Но помните, назначает эти лекарства только врач!
источник
- 1 Что представляют собой вирусы и бактерии, в чем отличие
- 2 Бактерии — ядовитые приспособленцы
- 3 Вирусы — невидимые захватчики человеческой клетки
- 4 Видео, как победить цитомегаловирус
- 5 Самые распространенные вирусные инфекции
- 6 Видео, как по анализу крови определить вирусная или бактериальная инфекция
- 7 Как определить бактерия или вирус по общему анализу крови
- 8 Показатели лейкоцитов и лимфоцитов
- 9 Видео, какие признаки бактериального бронхита
- 10 Специальные анализы на бактериальную инфекцию
- 11 Анализ крови на прокальцитонин — показатель бактериальной инфекции
- 12 Видео, анализ крови на ВИЧ, СПИД, тесты дома
- 13 Специальные анализы на определение возбудителя заболевания
- 14 Днк — диагностика, анализ крови пцр
- 15 Ифа — иммунологический анализ крови
- 16 Видео, вирус, стоит ли паниковать
- 17 Чем отличается лечение вирусной и бактериальной инфекции
- 18 Различия в назначении специальных препаратов
- 18.1 Принципы лечения вирусных инфекций
- 18.2 Лечение бактериальных инфекций
- 19 Видео, когда нужны антибиотики
Возбудителями многих болезней являются вирусы и бактерии. Во многом они имеют сходство, но различий гораздо больше. Очень важно знать, как отличить вирусную и бактериальную инфекции, поскольку вся суть – в разном подходе к их лечению. Анализы крови являются действенным методом диагностики и помогают точно определить причину заболевания.
Чтобы выяснить, как бактерии и вирусы воздействуют на организм, нужно определить их основные различия.
- Бактерии – это одноклеточные организмы,
- Вирусы имеют неклеточное строение.
Бактерии являют собой микроорганизмы, способные иметь различную форму:
- круг («кокки» — пневмококк, стафилококк и другие);
- продолговатая палочка (дизентерия и прочие заболевания со схожей клинической картиной);
- овальные и другие встречаются гораздо реже.
- Бактерии, в отличие от вирусов, могут развиваться самостоятельно.
- В организме человека они находят подходящее место для питания и размножения.
Внутри тела человека и на его поверхности живёт несметное число бактерий, но при нормальной работе иммунной системы они не представляют опасности. Однако, при малейшем ослаблении иммунитета могут стать причиной развития заболевания.
- Сама бактерия не наносит организму большого ущерба, опасны ядовитые продукты ее жизнедеятельности – токсины, (экзотоксины).
- Самые опасные экзотоксины из всех известных, которые вызывают такие болезни, как столбняк, ботулизм, сибирская язва, дифтерия, газовая гангрена.
- У большинства бактерий токсины вырабатываются в процессе их гибели и называются эндотоксинами.
- Именно специфическим воздействием экзотоксинов и эндотоксинов на наш организм и объясняются симптомы каждой конкретной болезни.
Вирусы – это микроскопические частицы, пограничные между живыми и неживыми организмами.
- Они содержат только один тип нуклеиновой кислоты, ДНК или РНК, и существуют только внутри человеческих клеток.
- Клетка хозяина обрабатывает вирусную генетическую информацию, как свою собственную.
- Вирусы не размножаются самостоятельно, они с огромной скоростью создают свои копии в живых клетках – хозяина.
- Таким образом, в каждой зараженной клетке оказывается их несколько тысяч.
- В результате чего клетки хозяина погибают или становятся неспособными выполнять свои функции, что и вызывает у человека определенные симптомы болезни.
Следует отметить избирательность вирусов: они захватывают только те клетки, которые смогут заставить работать на себя.
- Например, вирус гепатита может размножаться только в клетках печени,
- вирус гриппа выбирает слизистую оболочку бронхов или трахеи,
- вирус энцефалита размножается в клетках головного мозга.
- Не всегда вирусы проявляют себя сразу, иногда они активируются при ослабленном иммунитете.
- Некоторым видам вирусов (ярким примером служит ВИЧ) иммунная система не может оказывать сопротивление.
Наиболее известным недугом является ОРВИ (острая респираторная вирусная инфекция), вызванная риновирусами, коронавирусами или вирусом гриппа. Самые распространённые заболевания включают:
- Грипп (вирус гриппа).
- Простуда, лихорадка, катар или воспаление верхних дыхательных путей (риновирусы, коронавирусы).
- Герпес (вирус герпеса).
- Краснуха (вирус краснухи).
- Корь.
- Полиомиелит (полиомиелит).
- Эпидемический паротит.
- Вирусный гепатит – «желтуха» (вирус гепатита А, В, С, D, E, F, G и H – речь идёт о различных вирусах, поражающих печень, наиболее распространёнными являются типы А, В и С, из которых тип B и С может вызвать рак печени).
- Папиллома вирусная инфекция (бородавки, некоторые генотипы также являются причиной рака шейки матки).
- Бешенство (вирус бешенства, если не подана вовремя антисыворотка, – 100% смертельный исход).
- СПИД (ВИЧ, вирус иммунодефицита человека).
- Оспа (вирус оспы).
- Ветрянка (герпесвирусы, тип 3 вызывает опоясывающий лишай).
- Лихорадка, инфекционный мононуклеоз (вирус Эпштейна-Барр, цитомегаловирус).
- Геморрагическая лихорадка (Эбола, Марбург и другие).
- Энцефалит.
- Атипичная пневмония.
- Гастроэнтерит.
- Хламидиоз.
И на бактерию, и на ее токсины организм человека реагирует так же, как на вирусы, вырабатывая антитела.
- Определить возбудителя заболевания, бактериальной или вирусной инфекции, можно по результатам анализов крови.
- Характеристика крови у больного и здорового человека отличается по основным показателям.
- Любые отклонения от нормы являются следствием определенных нарушений в организме. Специалист легко поймёт, что явилось истинной причиной этих отклонений.
- Общий клинический анализ крови может показать, бактерия или вирус вызвали заболевание.
- Одни из основных показателей – уровень лейкоцитов и лимфоцитов:
- Лейкоциты повышаются при инфекции любой этиологии.
- Но при бактериальной инфекции повышены именно нейтрофилы (это особый вид лейкоцитов).
- Когда увеличено количество палочкоядерных нейтрофилов, то говорят об остром инфекционном заболевании.
- Но если обнаруживаются метамиелоциты, миелоциты, то состояние больного характеризуется как опасное, и требует неотложной помощи медиков.
- С помощью такой диагностики можно выявить характер и стадию болезни.
- При вирусной инфекции лейкоциты могут быть повышены, но чаще всего они понижены (в том числе и нейтрофилы), например, при гриппе, вирусном гепатите, кори, краснухе, свинке, брюшном тифе обязательно лейкоциты ниже нормы).
- Но при вирусной инфекции обязательно прослеживается увеличение числа лимфоцитов, а также может наблюдаться повышение моноцитов (при инфекционном мононуклеозе, например), поэтому оценивают результат общего анализа крови комплексно.
- Бактериологическое исследование биологической жидкости (отделяемого глаза, уха, пазух носа, ран или мокроты, например). Этот анализ выявит возбудителя бактериальной инфекции.
- Анализ мочи.
Показывает, поражена ли мочевыделительная система бактериями, а также необходим для определения степени выраженности интоксикации.
Бактериологическое исследование с антибиотикограммой. Для борьбы с бактериальной инфекцией придумано множество антибиотиков.
Но у бактерий есть и еще одна уникальная особенность – они мутируют, приспосабливаясь к новым условиям и затрудняя процесс избавления от них.
С помощью этого анализа определяется вид возбудителя инфекции, и каким лекарством его можно убить (определяется так называемая чувствительность возбудителя к антибиотикам). Эти факторы важны для назначения корректной терапии.
- Серологическое исследование. Основано на выявлении антител и антигенов, взаимодействующих специфическим образом. Для таких исследований берут венозную кровь.
Этот метод эффективен, когда возбудителя выделить невозможно, но наличие специальных антигенов в крови на него укажет.
Для уточнения результата в некоторых случаях требуются, дополнительные обследования: Рентген. КТ. МРТ. УЗИ или лапароскопия.
Сейчас имеется возможность различать бактериальные и вирусные инфекции с помощью лабораторного анализа крови на уровень прокальцитонина, чтобы правильно принимать решение о необходимости назначения антибиотиков.
Тест на прокальцитонин (procalcitonin test, PCT) применяется в Западной Европе с 2000 года и одобрен в США в 2005 году.
- Концентрация прокальцитонина в плазме крови повышается пропорционально тяжести инфекционного процесса, достигая максимума в случае сепсиса (заражение крови).
- Поскольку период полураспада прокальцитонина (время, за которое из крови удаляется половина вещества) составляет около 25–30 часов и практически не зависит от функции почек, его уровень позволяет следить за эффективностью лечения бактериальных инфекций.
- При правильной антибиотикотерапии или после успешной операции уровень прокальцитонина в крови снижается на 30–50% за сутки. При сохраняющемся более 4 дней повышенном уровне прокальцитонина нужна коррекция лечения.
- Анализ крови на ПЦР (полимеразная цепная реакция) позволяет выявить в организме человека заболевания, которые были вызваны вирусами или возбудителями бактериальной природы.
ПЦР диагностика позволяет выявить в организме наличие следующих инфекций:
- ВИЧ;
- Туберкулез;
- вирус Эпштейна-Барра;
- Токсоплазмоз;
- Листериоз;
- Опоясывающий лишай;
- Цитомегаловирус;
- Хламидиоз;
- Клещевой энцефалит и многие другие.
- Кроме того, при помощи полимеразной цепной реакции возможна диагностика гепатита С.
Результат проведенного исследования всегда однозначен: либо отрицателен, либо положителен.
- ИФА — Иммуноферментный анализ крови предназначен для диагностирования инфекционных, гематологических, первичных и вторичных иммунодефицитов.
—
- Метод ИФА имеет множество преимуществ в сравнении с другими способами диагностики:
- высокая чувствительность;
- стабильность при хранении ингредиентов;
- скорость проведения диагностики;
- можно применять небольшое количество исследуемого материала;
- есть возможность автоматизации всех процессов;
- можно выявить инфекцию на самых ранних стадиях.
Назначение корректного лечения, его эффективность и риск осложнений напрямую зависят от своевременной диагностики.
- Обращаться к врачу следует при первых же тревожных симптомах – на приеме пациенту всегда назначают анализы.
- Результаты анализов помогают определить вирусная или бактериальная инфекция и выбрать оптимальный курс лечения.
- Следует помнить, что, если длительно держится температура, и состояние ухудшается после проведенного лечения, нужно обратиться к врачу и провести дополнительное обследование. Так как может быть осложнение, когда бактериальная инфекция присоединяется к вирусной и наоборот.
- Похожим при любой инфекции является симптоматическое лечение: обеспечение полного покоя, соблюдение постельного режима и применение средств, влияющих на устранение симптомов болезни.
Вирусы вызывают большое число серьёзных инфекционных заболеваний.
- Против многих из них существует эффективная вакцина, (грипп, гепатит B)
- против других были разработаны препараты, целенаправленно блокирующие вирусный фермент, ( гепатит C, полиомиелит).
- Но на вирусные заболевания не имеет ни малейшего влияния лечение антибиотиками.
Бактерии, способны вызвать не менее опасные болезни – бронхит, пневмонию или даже менингит.
- Поэтому определение типа возбудителя заболевания следует доверить специалисту, который не только выявит возбудителя инфекции, но и назначит оптимально подходящий метод лечения.
- Борьба с бактериями при помощи антибиотиков крайне необходима, чтобы не допустить тяжелого развития болезни.
- Но помните, назначает эти лекарства только врач!
Как по анализу крови определить вирусная или бактериальная инфекция Ссылка на основную публикацию
Вирусы и бактерии – это возбудители инфекционных заболеваний. Важно уметь распознавать различные формы болезней и своевременно их лечить.
Вирусы относятся к наиболее примитивным, неклеточным формам. Они не могут самостоятельно размножаться и этим принципиально отличаются от бактерий. Вирусам необходимы клетки другого организма (хозяина). Возбудители поражают тело человека избирательно – например, только нервную систему или ткани дыхательных путей.
Как правило, вирусные инфекции быстро распространяются во внешней среде и очень заразны. По размеру эти микроорганизмы значительно меньше бактерий, рассмотреть их при стандартном увеличении микроскопа невозможно.
Бактерии относятся к одноклеточным организмам, которые могут существовать и размножаться самостоятельно, без участия клеток хозяина.
Они заселяют весь организм человека и создают необходимую для его жизнедеятельности микрофлору. Однако существуют и патогенные микроорганизмы, способные вызывать развитие болезни.
Кроме того, выделяют условно-патогенную микрофлору, которая приводит к заболеванию только в условиях сниженного иммунитета.
Для каждой инфекционной болезни характерны свои симптомы, но нередко они бывают неспецифичны. ОРВИ можно заподозрить по таким проявлениям:
- Быстрое начало заболевания.
- Повышение температуры в первые дни (оно может быть значительным – до 39 градусов и даже выше).
- Появление водянистых прозрачных выделений из носа.
- Кашель – вначале сухой, затем он может трансформироваться во влажный или самостоятельно прекратиться.
- Симптомы интоксикации – головная боль, ломота в мышцах и суставах, слабость, снижение аппетита.
- Выздоровление в течение 3–5, иногда 7 дней.
Вирусные болезни, как правило, проходят без лечения, врачи назначают только симптоматическую терапию – жаропонижающую, противовоспалительную, обезболивающую.
О бактериальной инфекции следует думать, если в течение трех дней состояние не начинает улучшаться – держится высокая температура, сохраняются боли в горле, сильный кашель. Без специального антибактериального лечения болезнь прогрессирует, развиваются осложнения – бронхит, воспаление легких.
Однако возможно и самовыздоровление, но при этом довольно высокий риск перехода патологии в хроническую форму.
В дальнейшем при временном снижении иммунитета на фоне переохлаждения, стресса, сопутствующей ОРВИ активизируется условно-патогенная бактериальная микрофлора и развивается обострение хронического заболевания.
Оно чаще протекает со стертыми симптомами (в отличие от острой формы), но длительно и также требует антибактериальной терапии.
Если в течение трех дней болезнь не начинает разрешаться самостоятельно, врач рекомендует пациенту пройти обследование. Вначале необходимо сдать самые простые анализы – крови и мочи. В большинстве случаев они указывают на тип возбудителя – вирус или бактерию. Однако конкретного возбудителя такие исследования определить не могут.
Для уточнения диагностики врач может порекомендовать дополнительные анализы – на вирусы и бактерии. При ОРВИ и других инфекциях (ВИЧ, гепатиты) определяют антитела к возбудителю или его антигены. При бактериальной инфекции в диагностике поможет бакпосев (из зева, носа или других областей тела).
Изменения в общем анализе крови при вирусной инфекции типичны. К ним относят:
- Увеличение относительного количества лимфоцитов и моноцитов – более 39 и 11% соответственно.
- Рост СОЭ.
- Уменьшение количества лейкоцитов – лейкопению.
При сниженной иммунной реактивности изменения в анализе крови могут отсутствовать или наблюдаться небольшие отклонения – например, только лимфоцитоз. Важно оценивать результаты исследования только в сочетании с клинической картиной болезни после осмотра пациента. Для инфекционного мононуклеоза характерно появление в крови особых клеток – вироцитов, или атипичных мононуклеаров.
Специфическая диагностика острых респираторных вирусных инфекций проводится редко.
Она важна для подтверждения гепатитов B и C, ВИЧ. Кроме того, такие анализы используют при эпидемии гриппа – например, экспресс-тест методом РТ-ПЦР (выявление фрагментов РНК вируса). В настоящее время он вытесняет применяемые ранее серологические и вирусологические методы исследования, хотя они также продолжают использоваться для уточнения диагноза.
В общем анализе мочи изменения при вирусной инфекции отсутствуют. Исключением является кетонурия (ацетон в моче), его обнаруживают при болезни, протекающей с высокой лихорадкой, симптомами интоксикации.
Бактериальная инфекция, как правило, легко распознается по общему анализу крови. Для нее характерны такие изменения:
- Лейкоцитоз более 9,0 Г/л.
- Увеличение числа и процентного содержания нейтрофилов (более 72%).
- Сдвиг лейкоцитарной формулы влево – рост количества палочкоядерных нейтрофилов более 6%.
- Повышение СОЭ более 10 и 15 мм/час у мужчин и женщин соответственно.
При острых или тяжелых формах заболевания в крови могут появляться и другие юные формы – миелоциты, метамиелоциты.
Одни лишь изменения в анализах без соответствующей клинической картины не показание для назначения антибиотиков. Однако такой результат требует тщательного обследования пациента, ведь бактериальные инфекции иногда протекают со стертыми симптомами.
В общем анализе мочи отклонения выявятся, только если бактерии затронули мочевыводящую систему – почки, мочеточники, мочевой пузырь, уретру. У пациента при этом развиваются следующие заболевания:
Изменения в крови наблюдаются при поражении почек – пиелонефрите, в остальных случаях воспалительный процесс отображается только в общем анализе моче. Это повышение числа лейкоцитов, иногда эритроцитов, протеинурия (появление белка).
При бактериальной инфекции других органов исследование мочи не выявляет каких-либо отклонений. Однако при сопутствующей высокой лихорадке, обезвоживании, как и при ОРВИ, могут появиться кетоновые тела (ацетон).
Подтвердить конкретного возбудителя помогает бакпосев. Для этого берут мазок из зева или носа и сеют на питательные среды. Спустя 3–14 дней результат готов. Одновременно с бакпосевом выполняется антибиотикограмма – определение чувствительности бактерий к ряду антибактериальных препаратов. Благодаря этому лечение становится прицельным и эффективным.
Известный педиатр Евгений Комаровский предупреждает родителей о том, что в первые дни заболевания отличить вирусную инфекцию от бактериальной невозможно. Педиатр или терапевт устанавливает только предварительный диагноз, предполагает возможного возбудителя.
Если в начале болезни нет явных признаков стрептококковой ангины или пневмонии, врач обычно просто наблюдает пациента, ограничиваясь симптоматическим лечением.
После третьего дня динамика заболевания становится более очевидной, что позволяет уточнить возбудителя с высокой долей вероятности и откорректировать терапию.
Обязательно при этом сдать общий анализ крови и оценить изменения в лейкоформуле.
Кроме того, по мнению Комаровского при любой респираторной инфекции – бактериальной или вирусной – важно выполнение следующих рекомендаций:
- Часто проветривать помещение.
- Увлажнять воздух.
- Много пить.
- Кормить ребенка в соответствии с аппетитом.
- Промывать нос солевым раствором.
И бактериальную, и вирусную инфекцию нужно лечить. Однако подходы к терапии принципиально различаются.
Если возбудитель – бактерия, оптимальный вариант лечения – назначение антибиотиков. Дополнительно врач может порекомендовать патогенетическую и симптоматическую терапию, направленную на устранение неприятных проявлений болезни, ускорение выздоровления.
Антибиотики обычно назначают сразу после установления диагноза, выбирают препараты широкого спектра действия. В редких случаях бактерии могут оказаться к ним устойчивы, поэтому через 72 часа врач обязательно оценивает эффективность лечения. Критериями адекватности терапии являются:
- Нормализация температуры или ее значимое снижение.
- Уменьшение симптомов интоксикации, кашля.
- Значительное улучшение самочувствия.
При вирусной инфекции антибиотики не показаны, так как они не действуют на этих возбудителей. Об этом постоянно говорит Евгений Комаровский. Также грамотные педиатры и терапевты не назначают антибиотики при ОРВИ «на всякий случай», для профилактики бактериальных осложнений. Это способствует росту микрофлоры, устойчивой к действию наиболее сильных антибиотиков.
Не применяют при ОРВИ и противовирусные лекарства, так как их эффективность не превышает 30% и в большинстве случаев сравнима с плацебо. Исключением является грипп, для лечения которого используют осельтамивир, действенность которого подтверждена в многочисленных исследованиях. Но и его назначают только пациентам из групп риска, а также при тяжелых формах заболевания.
Основой лечения вирусных инфекций является симптоматическая терапия. Она включает следующие лекарства:
- Антипиретики.
- Обезболивающие.
- Сосудосуживающие.
- Мукорегуляторы.
- Антигистаминные.
Однако грамотные врачи избегают полипрагмазии (назначения большого количества лекарственных препаратов одновременно) и стараются лечить ОРВИ обильным питьем, щадящим режимом и жаропонижающими средствами при необходимости.
Достоверно отличить вирусную инфекцию от бактериальной можно только после определения конкретного возбудителя.
Но такие исследования дорогостоящие, занимают много времени и в большинстве случаев нецелесообразны, так как не влияют на тактику терапии. При обычных ОРЗ в дифференциальной диагностике врачу поможет общий анализ крови и клиническая картина заболевания в динамике.
Как по анализу крови определить, вирусное или бактериальное заболевание у человека. Эксклюзивно для сайта svetulka.ru
На поверхности тела и внутри организма человека обитает огромное количество различных микроорганизмов (вирусов грибков, бактерий), которые при нормальной иммунной защите не причиняют ему никакого вреда. Но стоит только иммунитету по каким-либо причинам ослабнуть, как эти микроорганизмы могут спровоцировать развитие довольно опасных недугов.
Вирусные и бактериальные инфекции – самые частые возбудители заболеваний верхних дыхательных путей. Многие не знают принципиальных отличий между этими ними, ведь, по сути, заболевания, которые вирусы и бактерии вызывают, имеют схожую симптоматику. На самом деле они по-разному действуют на организм, соответственно и лечение тоже должно отличаться.
Чтобы быстро и без осложнений справиться с болезнью, нужно знать «врага в лицо», т.е. определить возбудителя правильно. Как же понять, вирусная или бактериальная инфекция у пациента? Помочь разобраться в этом может анализ крови, но для начала посмотрим, чем отличается вирус от бактерии.
Бактериями называют простые одноклеточные микроорганизмы, не имеющие оформленного ядра, и размножающиеся преимущественно делением. В зависимости от своей формы они делятся на кокки, имеющие круглую форму (стафилококки, энтерококки и др.
), палочковидные (кишечная, дизентерийная палочка и др.), спиральные и др. Бактерии также бывают аэробные и анаэробные, грамположительные и грамотрицательные. Многие из них безобидны, а некоторые могут привести даже к смертельным заболеваниям.
Бактерии опасны своими токсинами.
Вирусы представляют собой неклеточные инфекционные агенты, способные воспроизводиться только внутри живых клеток организма, в котором паразитируют. Поражая здоровые клетки, вирус заставляет их бесконечно воспроизводить свои копии, тем самым распространяя болезнь. Клетки же в ответ вырабатывают интерферон, стимулирующий иммунитет для борьбы с инфекцией.
Большинство вирусов живут в организме человека недолго, но среди них есть такие, которые даже после лечения остаются на всю жизнь (ВПЧ, вирус герпеса, цитомегаловирус и др.
), а их носитель продолжает распространять инфекцию и заражать других людей.
Такие вирусы в латентной стадии невозможно уничтожить иммунной системой и лекарственными средствами, и каждый раз при ослаблении иммунитета они могут проявиться вновь.
Рассмотрим симптомы вирусной и бактериальной инфекции. Понять, вирусное или бактериальное заболевание у человека, можно в первую очередь по симптоматике.
Общее недомогание, повышенная температура и ломота в теле, обильное слезотечение, чихание, отечность носа и прозрачный текучий насморк, самостоятельно проходящие через 3-5 дней обычно являются признаками вирусного заболевания.
Лечится вирусная инфекция чаще всего симптоматически, либо с помощью противовирусных или иммуномодулирующих препаратов. Наиболее распространенными вирусными инфекциями считаются: ОРВИ, грипп, корь, краснуха, ВИЧ-инфекция, ветряная оспа, инфекционный мононуклеоз и др.
Налет на слизистой, боль в определенном месте, высокая температура, неприятный запах, гнойное отделяемое, ежедневное ухудшение самочувствия при отсутствии лечения чаще всего свидетельствуют о заболевании бактериальной природы.
Бактериальная инфекция может возникать как сама по себе, так и в качестве осложнения после перенесенного вирусного заболевания из-за ослабления иммунитета. В основном ее симптомы начинаются с локального поражения (боли в горле, выделений из носа и т.д.).
Лечатся заболевания, вызванные бактериями, с помощью антибиотиков.
Во избежание формирования устойчивости очень важно лечиться полным курсом и желательно после проведения анализа на чувствительность (бакпосева). Самыми распространенными заболеваниями, которые вызывает бактериальная инфекция, являются: ангина, гайморит, бронхит, отит, кишечные инфекции, цистит, пиелонефрит и т.д.
Лечить вирусы антибиотиками, а бактерии противовирусными чревато осложнениями. Потому что антибиотики не убивают вирусы, лечение ими приводит к еще большему спаду иммунитета, а противовирусные препараты не влияют на бактерии, что заставляет заболевание прогрессировать и может привести к серьезным последствиям.
Правильно поставленный диагноз – залог успешного лечения и быстрого выздоровления. Помочь в этом могут методы лабораторной диагностики, основным из которых является общий анализ крови. Как по анализу крови понять, вирус или бактерия в организме. Давайте разбираться.
Клинический анализ крови – одно из самых простых и распространенных лабораторных исследований, позволяющее оценить важные показатели состояния здоровья пациента: гемоглобин, эритроциты (красные кровяные тельца), лейкоциты (белые кровяные тельца), СОЭ (скорость оседания эритроцитов).
В развернутом анализе крови также оценивается соотношение разных типов лейкоцитов (лейкоцитарная формула), тромбоциты, гематокрит и др.
Чтобы определить по крови вирусная или бактериальная инфекция у человека, необходимо знать лейкоцитарную формулу, СОЭ и общее количество лейкоцитов.
Лейкоциты являются основными защитниками иммунитета, именно поэтому по отклонению их значения в ту или иную сторону можно судить о наличии в организме какого-либо патологического процесса. Это под силу сделать не только врачу, но и самому пациенту.
В зависимости от того, какие патогенные микроорганизмы поразили здоровые клетки, в структурном составе крови человека происходят те или иные изменения. Определив их, можно узнать, как правильно лечиться.
Лейкоциты – белые клетки крови, играющие основную роль в защите организма от внешних и внутренних инфекционных агентов. Существует несколько видов лейкоцитов, каждый из которых выполняет свои задачи. В данной статье вам нужно знать следующие из них:
- Нейтрофилы – самая большая группа лейкоцитов, призванная защищать организм от инфекций путем поглощения и расщепления чужеродных агентов. Всего бывает несколько видов нейтрофилов в крови: зрелые сегментоядерные, средней зрелости – палочкоядерные и самые молодые – миелоциты. У здорового человека больше всего зрелых нейтрофилов.
- Лимфоциты призваны обеспечивать гуморальный иммунитет, связанный с выработкой антител, клеточный иммунитет, связанный с взаимодействием с клетками-жертвами и регулировать деятельность других клеток.
- Моноциты предназначены очищать организм от погибших клеток, нейтрализовать патогенные микроорганизмы и противостоять появлению опухолей.
СОЭ (скорость оседания эритроцитов) характеризует скорость разделения крови на плазму и эритроциты.
Удельная масса эритроцитов выше удельной масса плазмы, поэтому под воздействием силы тяжести эритроциты оседают на дно.
Некоторые белки, относящиеся к воспалительным, провоцируют склеивание эритроцитов, которые в таком состоянии оседают быстрее. Таким образом, повышение показателя СОЭ может указывать на воспалительный процесс в организме.
Таблица: показатели анализа крови при вирусной и бактериальной инфекции
| Вирусная инфекция | Бак. инфекция | |
| Лейкоциты | норма или понижение | повышение |
| Лимфоциты | повышение | понижение |
| Нейтрофилы | понижение | повышение |
| Моноциты | повышение | норма |
| СОЭ | норма или небольшое повышение | повышение |
При заражении вирусным заболеванием лейкоциты в крови человека обычно остаются в норме или немного снижаются.
Отличительным признаком вирусной инфекции в крови служит повышение числа лимфоцитов и моноцитов и снижение нейтрофилов. Скорость оседания эритроцитов может повыситься незначительно или вовсе оставаться в норме.
Исключением является тяжело протекающая форма ОРВИ. В этом случае СОЭ может незначительно повыситься.
Картина крови при бактериальной инфекции отличается. В анализе наблюдается повышение лейкоцитов и снижение лимфоцитов, резко возрастает количество нейтрофилов.
Чем выраженнее воспалительный процесс, тем быстрее зрелые клетки разрушаются, а костный мозг интенсивнее продуцирует молодые нейтрофилы. В медицине это называют сдвигом лейкоцитарной формулы влево.
Также указывает на заражение бактериальной инфекции высокий показатель СОЭ. Моноциты обычно остаются в норме.
При хронической бактериальной инфекции (тонзиллите, синусите, проблемах в урогенитальном тракте и т.д.) лейкоциты и нейтрофилы всегда немного повышены.
Это является поводом для дальнейшего более детального обследования.
В любом случае постановкой диагноза пациенту и назначением лечения его заболевания всегда должен заниматься врач, исходя из симптомов, возраста, лабораторных и при необходимости инструментальных исследований.
По общему анализу крови можно судить о правильности и эффективности проводимой терапии. Если показатели крови постепенно приходят в норму, значит идет процесс выздоровления. Многие пациенты интересуются, через сколько после болезни можно сдавать кровь. Кровь после перенесенных заболеваний рекомендуется сдавать не ранее, чем через 2 недели от момента выздоровления.
Норма холестерина в крови: таблица по возрасту
Норма холестерина. Как понизить холестерин без лекарств. Препараты для снижения холестерина.
Бакпосев на флору
Как правильно сдать бакпосев мочи, отделяемого половых путей. Расшифровка результатов бакпосева.
Мазок на флору у женщин: норма
Что показывает мазок на флору. Расшифровка результатов мазка на флору.
При любом заболевании очень важно определить источник ее возникновения. Большинство известных медицине патологий вызваны, как доказано, бактериями либо вирусами. Для многих людей эти понятия одинаковы и входят в общую группу болезнетворных, агрессивных агентов, опасных для человеческого организма.
Но на самом деле это неправильный ход мыслей — вирусы и бактерии отличаются и по воздействию на тело человека, и по технологии лечения. Поэтому, прежде чем принимать лекарства, необходимо четко знать вирусное это или бактериальное поражение. А для ответа на этот вопрос существует лабораторная диагностика.
Как по анализу крови определить вирусная или бактериальная инфекция стала причиной заболевания?
Чтобы установить по анализу крови бактериальная или вирусная инфекция выступает источником патологии, понадобится разобраться в определениях вирусу и бактерии. Вирус с латинского переводится как «яд».
Вирусный агент способен воспроизводиться только внутри живой клетки организма, в котором он паразитирует.
Сама микроскопическая частица величиной примерно 0,02–0,3 мкм с набором генетической информации, которая состоит из молекул нуклеиновых кислот РНК или ДНК, клеткой не является. Проще изъясняясь, вирус — это внутриклеточный паразит.
Бактерия же представляет собой одноклеточный микроорганизм, имеющий неоформленное ядро. Бактерия с греческого переводится как «палочка» и принадлежит к самой обширной группе микроскопических организмов. Они являются полноценными клетками, имеющими свой обмен веществ и способность к размножению путем деления.
Наиболее часто распространенные формы бактерий:
- Круглая (кокки).
- Палочковидная.
- Иногда встречаются иные формы бактерий.
Некоторые бактерии, находящиеся на кожном покрове, слизистых оболочках и в желудочно-кишечном тракте, безопасны для человека до тех пор, пока крепкий иммунитет держит их под контролем.
Стоит защитным силам организма ослабнуть в силу разных причин, будь то простуда или аутоиммунное состояние, как такие «безопасные» бактерии активизируются и переходят в стадию агрессии. Поведение вирусов в этом случае отчасти похоже на принцип действия бактерий.
Отдельные вирусы могут присутствовать в человеческом теле длительное время и даже в течение всей жизни.
Долгий период они могут пребывать в латентной (скрытой) форме и активизируются, только если иммунная система человека начинает ослабевать либо претерпевает повышенную нагрузку и не справляется со своими обязанностями в полном объеме.
Коварство такого положения дел заключается в том, что находясь в латентной форме, вирусная инфекция недоступна для уничтожения ни лекарствами, ни антителами иммунитета. В то время как носитель какого-либо вируса в этот период выступает распространителем инфекции.
Но, несмотря на скрытность вирусов и отсутствие красноречивых симптомов, они обнаруживаются при проведении лабораторной диагностики, особенно когда в качестве биологического материала выступает органическая «амбулаторная карта» всего организма, то есть кровь.
Главное знать, как по анализу крови определить вирусная или бактериальная инфекция проникла в организм.
При детальном рассмотрении как по анализу крови определить вирусная это или бактериальная инфекция, становится понятно, что это легко сделать, просмотрев лабораторный бланк результата анализа на предмет количества клеток иммунной системы таких как:
- Лейкоциты, в числе которых нейтрофилы и моноциты.
- Лимфоциты.
- Плазматические клетки, относящиеся к классу лейкоцитов, формирующиеся из В-лимфоцитов.
Лейкоциты представляют собой основной инструмент защиты иммунной системы. Поэтому отклонение числового значения лейкоцитов в сторону повышения либо снижения явно свидетельствует о присутствии патологического процесса в организме.
При заражении бактериями иммунитет человека отвечает увеличением численности лейкоцитов. С незначительным исключением из правил, в виде некоторых заболеваний, не попадающих под эту специфику. Когда лабораторный анализ крови показывает уменьшение числа лейкоцитов, то это явный признак наличия вирусной патологии.
Так по анализу крови станет понятно бактериальная это либо вирусная инфекция.
Что касается лимфоцитов — главных клеток иммунитета, которые ответственны за выработку антител и прочие важные функции, то классификация по ним инфекций несколько отличается от предыдущей.
Потому как при увеличении уровня лимфоцитов, подтверждается присутствие вирусов в организме.
И, наоборот, при снижении количественного показателя данных иммунных клеток диагностируется инфекционный процесс бактериального происхождения.
О заболевании, вызванном бактериями, свидетельствует еще коэффициент нейтрофилов. Норме соотношения сегменто- и палочкоядерных нейтрофильных гранулоцитов должна составлять 10:1.
В случае если анализ крови обнаруживает преобладание палочкоядерных белых клеток крови над сегментоядерными можно делать вывод о бактериальном заражении.
Моноциты имеют свойство преумножаться при вирусной патологии, сопровождающейся значительным повышением температуры тела.
Увеличение плазматических клеток также связано с проникновением вирусов в тело человека.
Еще одним маркером распознавания по анализу крови бактериальной и вирусной инфекции является СОЭ. Скорость оседания эритроцитов будет расти при возникновении воспалительного процесса, спровоцированного бактериями. При вирусной инфекции показатель СОЭ может находиться в норме.
Определение по анализу крови наличия вирусной либо бактериальной инфекции несложно. Но лучше, если интерпретацию лабораторного исследования количественных и качественных показателей форменных элементов крови проведет все-таки компетентный медицинский работник. Во избежание неправильной или неточной расшифровки анализа крови и ошибочной постановки недостоверного диагноза.
Главная » Анализ крови » Как по анализу крови определить вирусная инфекция или бактериальная
Расшифровка анализа крови общий у детей таблица. Вирусная или бактериальная инфекция по анализу крови. Как по анализу крови определить вирусная или бактериальная инфекция у ребёнка видео.
Эта информация будет полезна и для лечения малышей и для лечения родителей, ведь когда, кто — то начинает болеть, первый вопрос который задают врачу: «Нужен ли антибиотик?».
И большинство активных мам даже без врача быстро покупают антибиотик, дабы хуже не стало.
В этом и вся проблема – на вирус антибиотик не действует, а свои побочные эффекты может оставить.
Конечно же, вирус причина заболевания или бактерия может сказать врач после осмотра, но во многих случаях ему на помощь приходит общий анализ крови.
Мы разберем кратко, как это расшифровывается, что бы мамы, прежде чем бежать в аптеку или выпрашивать у врача антибиотик, посмотрев анализ, немного имели представления о признаках воспаления.
Таблица нормы показателей крови у детей.
При бактериальной инфекции в крови чаще всего она проявляется увеличением лейкоцитов, хотя они могут повышаться и при других заболеваниях. Но все же если разбираться вирус или бактерия, то чаще это бактерия. А вот наоборот снижение лейкоцитов говорит о вирусной инфекции.
Так же смотрят на соотношение нейтрофилов: палочкоядерных и сегментоядерных 1:10 это норма, а если соотношение меняется, палочкоядерных становится больше — это сдвиг характерен для бактериальной инфекции.
Далее поговорим о лимфоцитах, они повышаются при вирусной инфекции.
Следующий показатель эозинофилы больше говорят об аллергии или паразитарных болезней, но иногда при бактериальной инфекции они снижаются, а потом повышаются это благоприятный признак.
Моноциты повышаются при инфекционном заболевании мононуклеоз. Это вирусная инфекция, которая проходит с высокой температурой.
Плазматические клетки могут повышаться при вирусных заболеваниях корь, краснуха, ветрянка.
Еще один важный показатель это СОЭ (скорость оседания эритроцитов) он повышается при воспалении в организме, особенно при бактериальном.
Примерная табличка для вашего понимания.
Кратко мы прошлись по основным моментам анализа крови, что бы определить какой этиологии воспалительный процесс в организме. Но, все же самым лучшим помощником для вас есть врач, а эта статья для вашего саморазвития или если у вас было вызвано недоверие к назначенному лечению.
Видео как по анализу крови определить вирусная или бактериальная инфекция у ребёнка.
Признаки бактериальной инфекции по крови. Как определяется бактериальная инфекция у детей по анализу крови
Бактериальная инфекция порою имеет настолько сильно выраженную клиническую картину, что врачу для постановки диагноза не требуется анализ крови.
В прошлые годы, когда человеку ставили диагноз ОРВИ, то основными препаратами для лечения были антибиотики. Сегодня наступило другое время. Исследование природы заболевания показало, что в основном простудные заболевания вызываются вирусами. Чтобы с ними бороться антибактериальные препараты не подходят.
Возникает вопрос, как же определяется бактериальная инфекция у детей по анализу крови. Эта методика не дает очень точного результата, но она стоит намного дешевле других способов определения бактериальной инфекции, а ее результаты будут получены через 24 часа.
Бактериальная инфекция порою имеет настолько сильно выраженную клиническую картину, что врачу для постановки диагноза не требуется анализ крови. По характерным симптомам, он даже может предположить какой именно возбудитель, стал причиной заболевания. Чтобы убедиться в своем предположении, больной сдает кровь.
У ребенка при бактериальном заболевании появляются гнойные воспаления. Наличие гноя говорит о появлении такой инфекции. Однако даже если гной отсутствует, нельзя говорить об отсутствии бактерий, так как болезнь может протекать атипично.
Признаками наличия бактериальной инфекции являются:
- Сопли зеленого цвета,
- Кашель с отделением мокроты,
- Миндалины покрыты белым налетом,
- Увеличенные лимфоузлы.
В крови содержится очень много лейкоцитов (кровяные тельца белого цвета). Они отвечают за иммунную регуляцию работы всего организма. Когда начинается воспаление, число лейкоцитов резко возрастает, начинается лейкоцитоз.
Во время вирусного заболевания число лейкоцитов почти не увеличивается, а вот бактериальное заражение вызывает возрастание их количества.
Часто можно слышать от врача странную фразу «сдвиг влево», когда он изучает анализ крови, сданного для выявления бактериальной инфекции.
Обычно лейкоциты в человеческом организме представляют собой неоднородную колонию клеток. Каждая из них отличается своим внешним видом и выполняет конкретную функцию. Когда происходит увеличение бактериального воспаления, резко возрастает количество сегментоядерных клеток.
Когда очень тяжелое воспаление, в крови обнаруживается большое количество молодых клеток. Это значит, что иммунитет просто не успевает «обучить» лейкоциты и сделать их сегментоядерными. Юных, еще не окрепших клеток, отправляют прямо в очаг инфекции.
Увеличение СОЭ происходит при нарастании количества воспалительных белков в крови. Но значение СОЭ не является основным показателем, так оно может, начать расти, из-за появления новообразований и других воспалительных процессов
Когда показатели лейкоцитов сдвигаются в сторону молодых, юных клеток, медики называют это явление «сдвигом лейкоцитарной формы влево».
В большинстве случаев, когда наблюдается инфекционный период, увеличение количества лимфоцитов в крови вызывает повышение скорости оседания эритроцитов (СОЭ). Его показатели превышают 12 мм/ч.
Увеличение СОЭ происходит при нарастании количества воспалительных белков в крови. Но значение СОЭ не является основным показателем, так оно может, начать расти, из-за появления новообразований и других воспалительных процессов.
При наличии вирусной инфекции, обязательно выполняется специальный биохимический анализ. В случае бактериального воспаления, если был сдан анализ крови, возможно повышение уровня общего белка.
Заметим, что палочка Коха, вызывающая туберкулез, также считается бактерией. Однако когда в организме начинают размножаться микобактерии, лейкоцитоз не обнаруживается. Он может появиться в случае увеличения количества лимфоцитов. Аналогичное явление происходит в случае грибковых заражений, заболеваний сифилисом.
Именно поэтому, любое заболевание требует проведение анализа крови. Его показатели помогут понять всю клиническую картину заболевания.
Даже точно зная как можно определить наличие бактериальной инфекции, согласно данным анализа крови, сложно сказать с абсолютной уверенностью в точности диагноза.
Лишь комплексная оценка всех симптомов, изучение дополнительных данных, сопоставление всех признаков, помогает врачу установить точный диагноз и назначить соответствующее лечение.
Безусловно, главные отличия при инфекциях самого разного характера, показывает анализ крови. Когда имеет место вирусная инфекция число лейкоцитов остается неизменным, иногда даже понижается.
Изменение нормальной лейкоцитарной формулы возможно, если увеличится количества лимфоцитов, или уменьшится числа нейтрофилов. Причем слегка повысится СОЭ. Как исключение, повышение СОЭ может наблюдаться и при тяжелой форме ОРВИ.
При наличии бактериальной инфекции происходит увеличение показателя лейкоцитов, возникающее из-за резкого роста нейтрофилов. Происходит снижение лимфоцитов, увеличивается количество миелоцитов и специфических палочкоядерных нейтрофилов. У больного в данный период наблюдается высокий показатель СОЭ.
Все вирусные инфекции имеют примерно одинаковые признаки. Самыми характерными являются:
Первыми симптомами при вирусной инфекции можно назвать:
Бактерии развиваются намного медленнее. Довольно часто происходит наслоение бактериальной инфекции на существующее вирусное заболевание. Основными симптомами бактериальной инфекции считаются:
- Замедленное начало,
- Первые признаки появляются через две недели,
- Невысокая температура,
- Наличие очага поражения.
- Температура выше 40 градусов,
- Не помогают жаропонижающие средства,
- Спутанное сознание,
- Постоянные обмороки,
- Сыпь,
- Небольшие кровоизлияния,
- Сильные боли при дыхании,
- Загрудинные боли,
- Кашель с кровью.
При малейшем появлении вышеперечисленных симптомов, не откладывайте на потом посещение лечащего врача. Даже зная как отличить по данным анализа крови бактериальную инфекцию от вирусной у ребенка, не нужно начинать самостоятельное лечение и устанавливать собственный диагноз. Ведь вы можете ошибиться, и тогда ваше лечение может привести к очень тяжелым последствиям.
Чтобы больной ребенок или взрослый человек быстро выздоровел, нужно немедленно проконсультироваться у врача. Он установит точный диагноз и назначит правильное лечение.
Различать между собой заболевания, которые вызваны вирусами или бактериями, очень важно. Особенно при назначении правильного лечения. Большинство простуд, как правило, бывают следствием вирусных инфекций. Но бактериальные инфекции являются очень опасными для жизни и здоровья.
Увидеть разницу между ними обычному человеку сложно, поэтому необходимо обратиться к специалисту. Только он сможет установить характер заболевания, причины, его вызвавшие, и назначить необходимую терапию. Как правило, первым тестом на определение типа инфекции является исследование образца крови.
Как по анализу крови определить бактериальную инфекцию, выясним далее.
Умение различать болезни, возникшие по причине вирусов или бактерий, помогает врачам выявлять опасные и тяжелые инфекции на ранних стадиях. Например, такие опасные заболевания, как менингит и пневмония, возникают из-за бактериальных инфекций, и своевременная диагностика позволяет специалистам назначить быстрое и точное лечение.
Кроме этого, правильная диагностика может помешать назначению антибиотиков для вирусов. Они эффективны только против бактерий и совершенно бесполезны в отношении вирусных инфекций, вызывающих такие заболевания, как простуда, грипп, боль в горле, бронхит, воспаления ушей и пазух.
Неправильное назначение медикаментов не только не вылечит вирусную инфекцию, но и может вызвать вредные побочные эффекты, а также привыкание, что приведет к неэффективности в борьбе с бактериями.
Бактериальные и вирусные инфекции могут вызывать похожие симптомы, такие как кашель, чихание, температура, диарея, рвота, усталость, судороги. Но они различны во многих других важных отношениях, большинство из них связаны со структурными различиями организмов и тем, как они реагируют на лекарства.
Бактерии являются сложными одноклеточными микроорганизмами с жесткой стенкой и тонкой эластичной мембраной, окружающей жидкость вокруг клетки. Одно из главных их свойств – умение самостоятельно воспроизводиться. Они существуют на земле миллиарды лет и способны выживать в различных экстремальных условиях: в тепле и холоде, радиоактивных отходах.
Тысячи бактерий живут и в человеческом теле, но большинство из них не вызывают инфицирование, а некоторые помогают в переваривании пищи, уничтожении болезнетворных бактерий и даже борются с раковыми клетками. Наиболее распространенными бактериальными инфекциями являются: туберкулез, столбняк, менингит, коклюш, дифтерия, сифилис, гонорея, кишечные инфекции.
Лечение их почти всегда осуществляется антибиотиками, которые подбирает и назначает доктор, предварительно ознакомившись со всеми противопоказаниями.
Вирусы же намного мельче. В отличие от бактерий, вирусы не могут существовать вне клетки. Они способны только размножаться. В большинстве случаев они лишь перепрограммируют клетки, чтобы создать новые вирусы. А также известны случаи, когда вирусы способны превратить нормальные клетки в злокачественные или раковые.
Большинство вирусов погибает во время выработки организмом интерферона, который стимулирует иммунную систему на борьбу с ними.
Лечение их производится жаропонижающими препаратами, отхаркивающими средствами.
Некоторые из вирусов могут жить в организме человека всю жизнь и переходят в так называемое латентное состояние, никак себя не проявляя до определенного момента. К ним относят: вирус СПИДа, ВИЧ, папилломавирусы, герпес. Иммунная система человека неспособна избавиться от них, как и известные медицинские препараты.
К вирусным инфекциям относятся: ОРВИ, грипп, ВИЧ, гепатит, полиомиелит, краснуха, корь, ветряная оспа, герпес, энцефалит.
Важным их отличием является инкубационный период, который у вирусов меньше и составляет от 1 до 5 дней, у бактерий он длиннее – до 14 суток после заражения.
Определить бактериальную инфекцию врачу помогают и такие характерные симптомы, как увеличение лимфоузлов, белый налет на миндалинах, гнойные образования, боль в горле, кашель, сопли с цветом.
А также бактериальные инфекции часто появляются после вирусных на фоне ослабленного иммунитета.
И все же один из самых надежных способов ее диагностировать – провести исследование крови. Посмотрим, как же определяется бактериальная инфекция по анализу крови.
Так как же определить по анализу крови бактериальную инфекцию и какие показатели являются ее проявлениями?
Рассмотрим подробнее.
При бактериальной инфекции опытному специалисту достаточно провести лишь общий анализ крови, который делается утром натощак и берется из пальца. Накануне нежелателен прием никаких медицинских препаратов.
Первое, на что смотрит врач, это показатель белых клеток крови – лейкоцитов. При бактериальной инфекции они практически всегда гораздо выше нормы, в то время как при вирусной отмечается лишь незначительное их увеличение. Состояние, когда таких клеток очень много, называется лейкоцитозом.
Другим важным показателем являются нейтрофилы. Это клетки крови относятся к лейкоцитам и составляют большую их часть. Зарождаются они в костном мозге и проходят 6 стадий созревания: миелобласты – промиелоциты – миелоциты – юные нейтрофилы – палочкоядерные – сегментоядерные. Зрелыми из них являются только последние, остальные называются молодыми.
У здорового человека соотношение палочкоядерных к сегментоядерным составляет примерно 1 к 10. Когда в организме присутствует бактерия, резко растет число палочкоядерных и происходит процесс, который в медицине называют сдвиг лейкоцитарной формулы влево. При этом также отмечается рост миелоцитов и юных нейтрофилов. Такая подвижка характерна именно для бактериальной инфекции.
Одновременно с ростом палочкоядерных лейкоцитов отмечается и увеличение скорости оседания эритроцитов (СОЭ). Хотя СОЭ может увеличиваться и при вирусной инфекции.
Еще одним показателем, на который обращает внимание врач, являются лимфоциты. При бактериальном заражении редко можно наблюдать их увеличение, а иногда даже и уменьшение. При вирусном инфицировании их показатель всегда увеличивается.
Еще один показатель, подтверждающий бактериальную природу заболевания – эозинофилы. Сначала наблюдается их снижение, затем происходит увеличение.
И также судят о наличии вирусного заболевания по моноцитам, которые при этом всегда увеличиваются.
Обычно этих основных показателей крови бывает достаточно, чтобы выявить признаки бактериальной инфекции. Биохимическое исследование крови проводится очень редко.
По этим показателям выяснить наличие у себя бактериальной инфекции можно самостоятельно, но поставить окончательный диагноз и назначить необходимую терапию сможет только врач.
Поэтому не стоит пренебрегать визитом к нему и заниматься самолечением.
Некоторые болезни, вызванные бактериями, могут быть очень опасными, и неправильное лечение может привести к тяжелым последствиям так же, как и бесконтрольный прием антибиотиков.
Как вылечить гипертонию навсегда?!
В России ежегодно происходит от 5 до 10 миллионов обращений в скорую медицинскую помощь по поводу повышения давления. Но российский врач-кардиохирург Ирина Чазова утверждает, что 67% гипертоников вообще не подозревают, что они больны!
Для того чтобы понять, какая именно вирусная или бактериальная инфекция в организме, следует сдать клинический анализ крови.
Что дает сдача анализов крови на вирусные и бактериальные инфекции
Большинство инфекционных заболеваний проходит с изменениями в общем (клиническом) анализе крови. При этом увеличивается скорость оседания эритроцитов (СОЭ), повышается число лейкоцитов.
При гнойных бактериальных инфекциях в анализе наблюдается выраженный лейкоцитоз, то есть резкое и значительное увеличение количества лейкоцитов, которое происходит в основном за счет нейтрофилов.
В составе гноя при этом находится множество погибших нейтрофилов, которые первыми бросаются на борьбу с бактериями стрептококков, стафилококков и проч. Погибая, нейтрофилы выделяют цитоктины, которые как бы информируют иммунную систему об опасности, приводя ее в боевую готовность.
При этом костный мозг быстро увеличивает образование необходимых лейкоцитов.
Если же инфекция тяжелая, «в бой» идут даже молообученные и слабые лейкоциты. Их можно увидеть в анализе крови, и если в крови замечены такие лейкоциты, это означает, что иммунная система работает на пределе своих возможностей.
При вирусных заболеваниях картина анализа несколько иная. Рост числа лейкоцитов обычно не настолько значительный, как при бактериальной инфекции. И происходит он за счет моноцитов или лимфоцитов – других разновидностей лейкоцитов.
Лимфоцитоз или моноцитоз в результатах анализа крови говорит о грибковых и вирусных инфекциях, поражениях простейшими (токсоплазмами, малярийными плазмодиями и др.) или о некоторых бактериальных инфекциях (сифилисе, туберкулезе, бруцеллезе).
Виды анализов крови на бактериальные и вирусные инфекции
При диагностике вирусных инфекций основными видами анализов, помимо общего, являются серологические исследования и выделения вируса в культуре клеток.
Для выявления бактериальных инфекций классическими анализами являются общий (клинический) и биохимический.
Где сдать кровь на скрытые вирусные и бактериальные инфекции
Скрытые инфекции – это собирательное название группы инфекций, которые передаются половым путём. В эту группу входят: микоплазмы, хламидия, лептотрикс, уреаплазмы, гарднерелла, мобилункус. Особенностью скрытых инфекций является отсутствие клинических проявлений и характерных жалоб.
Современные методы диагностики скрытых инфекций:
1. Иммуноферментный анализ (ИФА) крови. 2. Полимеразная цепная реакция (ПЦР).3. Культуральный метод.
4. Микроскопический метод (мазок на скрытые инфекции).
источник