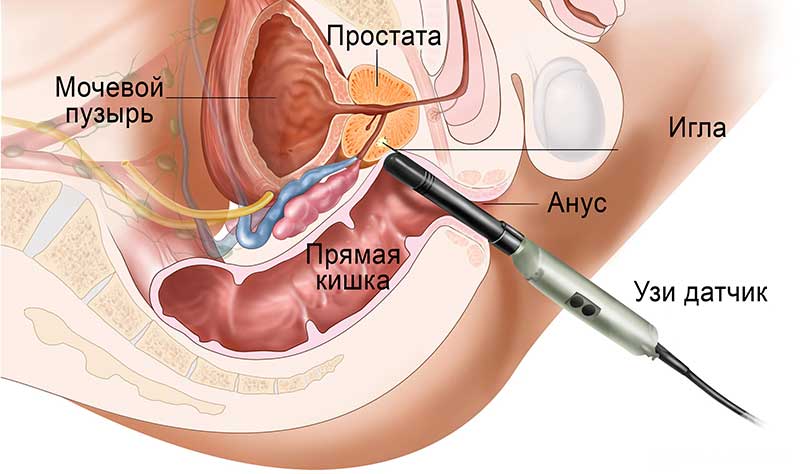
При подозрении на рак предстательной железы или для исключения онкологии во время обследования врач может дать направление на биопсию простаты. Это метод диагностики, в ходе которого специальной иглой берут часть тканей органа для исследования.
Рассмотрим, как делают биопсию предстательной железы и как ней подготовиться. Также дадим сведения о возможных осложнениях и о том, что делать мужчине после манипуляций.
Всего известно два метода, с помощью которых можно взять часть ткани для последующего исследования, не прибегая к полостным или эндоскопическим операциям. Первый из них трансперитонеальный — иглы вводятся через кожу в области промежности. Этот метод имеет множество недостатков, требует серьезной премедикации, вызывает опасные осложнения, а потому в современной урологии практически не используется.
Гораздо лучше мужчинами переносится трансректальная биопсия, в ходе которой можно точечно забирать ткани простаты из нужных участков и наносить меньше вреда организму больного. Все манипуляции проводятся под контролем ультразвукового оборудования, меньше травмируются ткани, быстрее восстанавливается сам мужчина. Осложнений при трансректальном методе взятия биопсии значительно меньше.
В современной диагностике предпочтение отдается трансректальной мультифокальной биопсии.
Существуют определенные диагностические признаки, при наличии которых можно подозревать рак простаты. Это могут быть и данные ТРУЗИ или МРТ, и результаты исследования плазмы крови на ПСА — простатический специфический антиген, который повышается при онкологическом и иных процессах.
Следовательно, показаниями к биопсии простаты являются:
- Повышение уровня ПСА выше границы возрастной нормы.
- Наличие простатической интраэпителиальной неоплазии (ПИН).
- Обнаружение сомнительных зон в простате во время ТРУЗИ или МРТ.
- Рост уровня PSA после первичной биопсии.
- Подозрение на формирование опухоли после резекции простаты.
Без биопсии предстательной железы весьма сложно подтвердить или опровергнуть наличие рака в органе. Однако сама методика может быть опасной, а потому ее делают только при наличии перечисленных показаний.
Важное значение при подготовке к биопсии имеет знание о принимаемых пациентом лекарственных препаратах. Многие из них могут исказить результат анализа или стать причиной сильного кровотечения, поэтому должны быть отменены.
За 3 дня до назначенной даты отменяются препараты, влияющие на состав крови:
- Варфарин;
- Аспирин;
- Кардиомагнил и другие.
Если их отменить невозможно, например по причине проблем с сердцем или сосудами— биопсию делать можно только в условиях стационара с последующим контролем за возможным кровотечением.
С целью предотвращения вероятных осложнений врач собирает сведения, по которым можно судить о свертываемости крови. Например, могут быть заданы вопросы о том, как долго длится кровотечение после удаления зуба или образуются ли обширные синяки при слабых ударах. Если такие проблемы есть, биопсию будут проводить с величайшими предосторожностями; возможно, что в стационаре, а не амбулаторно.
За 3 дня также прекращают прием различных противовоспалительных средств, даже если они назначены для лечения простатита. Под запрет попадают Ибупрофен, Ортофен, Диклофенак, Индометацин и другие средства. Их прием можно будет возобновить не ранее, чем через 3 дня после биопсии простаты, при отсутствующих осложнениях и только по разрешению врача.
- сделать очистительную клизму накануне вечером;
- принять душ;
- позавтракать в день взятия биопсии.
В некоторых случаях взятие биоматериала через стенку прямой кишки возможно и без очистительной клизмы, но каловые массы будут мешать. Поэтому лучше, если кишечник будет очищен.
Несоблюдение этих мер может вызвать осложнения биопсии или сделать ее проведение невозможным.
В большинстве случаев госпитализация не нужна, биопсию делают амбулаторно во время трансректального исследования простаты. Лишь по показаниям возможна госпитализация.
Сама процедура проводится примерно в следующей последовательности:
- Мужчина ложится на специальную кушетку на левый бок. Считается, что это положение наиболее удобно для обследуемого.
- Врач проводит пальцевое исследование простаты, одновременно смазывая анус специальным составом, облегчающим введение инструментов.
- На сканер надевается презерватив, наносится смазка.
- Прибор вводится в прямую кишку, с помощью УЗИ исследуется простата и определяются очаги патологического процесса.
- С помощью иглы прокалывается стенка прямой кишки и забирается часть тканей простаты.
Полученный материал направляется на гистологическое исследование в лабораторию.
Для многих мужчин, особенно при воспалении предстательной железы, процедура может быть болезненна. Поэтому биопсию делают после местного обезболивания. С этой целью может применяться смазка с лидокаином или инъекции обезболивающих препаратов.
Уже спустя несколько часов после взятия биопсии мужчина сможет покушать. Особое внимание уделяется питьевому режиму: если нет противопоказаний — в первый день нужно выпить не менее 2,5 литров воды.
Биопсия относится к инвазивным вмешательствам, при которых, хоть и незначительно, но нарушается целостность тканей. Это может привести к изменению функциональности определенных органов, повышает риск инфицирования, а потому методика противопоказана в следующих случаях:
- острый простатит и хронический в стадии обострения;
- геморрой, протекающий с осложнениями;
- анальная стриктура;
- нарушения свертываемости крови;
- острые инфекционные процессы.
Аденома предстательной железы, туберкулез простаты и хронический простатит противопоказаниями не являются. Напротив, во многих случаях биопсия становится единственным методом, который позволяет исключить онкологию или, наоборот, обнаружить ее.
При соблюдении методики биопсия предстательной железы считается сравнительно безопасным методом.
Как бы не был аккуратен и грамотен врач, риск осложнений есть всегда. Он повышается, если мужчина пренебрегал рекомендациями врача в подготовительном и реабилитационном периоде, а также при наличии некоторых заболеваний.
Наиболее распространенным осложнением является кровотечение. Причем кровь может выступать каплями из прямой кишки и быть заметной на нижнем белье, а может попадать в физиологические жидкости — мочу или сперму. Также велика вероятность начала острой формы простатита и возникновения боли в промежностной области.
Реже случаются другие осложнения:
- орхоэпидидимит — воспаление яичек и их придатков;
- потеря сознания;
- задержка мочеиспускания.
Некоторые мужчины могут потерять сознание во время биопсии или спустя короткое время после нее. Связано это с особенностями психики — для многих сама мысль о введении иглы внутрь уже кажется настолько ужасной, что можно почувствовать себя дурно. По этой причине обследуемого после биопсии оставляют на кушетке на полчаса.
Не рекомендуется в течение пары часов после обследования садиться за руль автомобиля.
Важно, чтобы мультифокальная трансректальная биопсия проводилась с соблюдением техники и правил асептики, а врач обладал достаточным опытом в этой сфере. Поэтому для взятия биопсии лучше обращаться в специализированные медицинские центры, предварительно изучив отзывы. При таком подходе вероятность развития осложнений будет гораздо ниже.
После биопсии нужно придерживаться определенных правил, которые помогут быстрее восстановиться и избежать осложнений. Обычно врач выдает памятку пациентам в день обследования, но можно воспользоваться и нашей мини-инструкцией:
- в течение месяца не купаться в открытых водоемах и бассейне;
- по возможности вместо ванны принимать душ;
- не ходить в бани и сауны;
- следить, чтобы не было переохлаждения, не садиться на холодные поверхности;
- не заниматься спортом, не ездить на велосипеде;
- стараться избегать физических нагрузок;
- не употреблять алкоголь и кофе.
Эти ограничения актуальны в течение месяца с момента взятия биопсии. Впрочем, от алкоголя лучше отказаться насовсем. Кроме того первую неделю нужно ежедневно пить по 2,5 литра жидкости, включая соки из свежевыжатых ягод и фруктов.
Секс запрещен в течение двух недель, если врачом не указано иное.
Мультифокальная трансректальная биопсия является высокорезультативным и сравнительно безопасным методом обнаружения рака простаты. Манипуляции проводят через прямую кишку под контролем ультразвукового исследования. Процедура хорошо переносится мужчинами, имеет мало противопоказаний и осложнений. Важно соблюдать рекомендации по образу жизни в реабилитационном периоде.
источник
При подозрении на рак или другие заболевания простаты пациенту назначают различные исследования, в число которых входит биопсия предстательной железы. С помощью этого метода специалист получает ткани, которые впоследствии отправляются в лабораторию. Там проводится гистологическое исследование, позволяющее определить тип опухоли, ее стадию и характер развития. На основе полученных после биопсии данных определяется тактика лечения. Подробности об этом исследовании необходимо знать каждому представителю сильного пола.
Под данным словом понимается инвазивная медицинская манипуляция. Биопсия простаты проводится в амбулаторных условиях для диагностирования рака предстательной железы у мужчин. Специальным оборудованием забирают фрагменты патологических тканей и отправляют на гистологию. Ранее биопсию проводили, пальпируя железу. Сейчас она выполняется под контролем аппарата для ультразвукового исследования, что сводит риск осложнений к минимуму. Гарантия достоверности результата биопсии стопроцентная.
Биопсия простаты – очень точное исследование, благодаря которому специалист сможет понять, рак ли у пациента или же какое-либо другое заболевание предстательной железы. Ее назначают в следующих случаях:
- При первичном пальпационном ректальном исследовании предстательной железы доктор обнаруживает уплотнения, узлы или другие аномалии.
- Анализ крови свидетельствует о повышенном уровне простат-специфического антигена (ПСА). Если он постоянно большой или растет, то для уточнения диагноза биопсия проводится повторно. Еще одним показанием является понижение свободного ПСА по отношению к общему, что тоже повышает вероятность рака.
- При проведении ТРУЗИ врач обнаружил участки с подозрительно низкой эхогенностью, что может свидетельствовать о раке.
- Опухоль подтверждена другими исследованиями, но нужно узнать, доброкачественная ли она (аденома) или злокачественная (рак). Во втором случае сразу уточняется стадия.
Биопсия проводится разными способами. То, какой из них применить, должен выбирать врач, принимая во внимание индивидуальные особенности пациента. Существуют такие виды биопсии:
- Трансректальная. Оборудование вводится в задний проход, при этом пациент принимает коленно-локтевую позу, ложится на спину с приподнятым тазом или набок. В область предстательной железы вводится анестетик. Исследование выполняется пружинной иглой под контролем ТРУЗИ. Трансректальная или мультифокальная биопсия делается быстро. При этом происходит несколько заборов ткани с разных участков органа.
- Трансуретральная биопсия. Проводится в положении лежа на спине под общей, спинальной или местной анестезией. Выполняется режущей петлей для взятия материала с цистоскопом – гибким зондом с подсветкой и видеокамерой. Введение оборудования в мочеиспускательный канал.
- Трансперинеальная биопсия. Данная методика доступа применяется реже остальных. Пациент ложится на спину или набок, ему вводят общий или местный наркоз. В области промежности выполняется надрез, в который помещают биопсийную иглу и проворачивают. В прямую кишку пациента врач вводит палец, чтобы зафиксировать предстательную железу и прекратить кровотечение после операции. Забор проводится несколько раз с разных участков.
Самым распространенным является трансректальный пункционный подход, поэтому о его этапах стоит рассказать подробнее. Как проводится биопсия:
- Врач рассказывает пациенту о том, как выполняется исследование и дает подписать согласие на нее.
- Больной принимает на кушетке позу, указанную врачом.
- Пациенту вводят местную анестезию. Использование общего наркоза нецелесообразно.
- В прямую кишку больного вводят датчик ТРУЗИ. Он выводит на монитор изображение предстательной железы.
- Специальным устройством на 2 см в глубину вводится иголка. Чтобы взять нужное количество материала, врач сделает множество проколов в само образование и ткани, расположенные около него. Пациент может отправляться домой, как только придет в нормальное состояние. Материал в разных пробирках с формалином в специальном контейнере будет отправлен на гистологическое исследование.
- В случае каких-либо сложностей через несколько месяцев может быть проведена повторная биопсия.
Обработка материала занимает до двух недель. Проанализировав ткани, специалист может сделать одно из следующих заключений:
- доброкачественное образование;
- острое воспаление (злокачественных клеток нет, железистые структуры повреждены);
- хроническое гранулематозное воспаление;
- аденоз или атипическая аденоматозная гиперплазия;
- простатическая интраэпителиальная неоплазия (ПИН) низкой степени;
- ПИН высокой степени;
- ПИН высокой степени с атипичными железами (подозрение на аденокарциному);
- очаг атипичных желез;
- узел с подозрением на аденокарциному (требуется повторная биопсия);
- аденокарцинома.
Чтобы получить результат, специалисты лаборатории пользуются шкалой Глисона. По ней определяется стадия аденокарциномы, степень агрессивности озлокачествления. Каждый столбик забранного материала железы оценивается по пятибалльной шкале. Показатель 1 значит, что агрессивность опухоли минимальна, 5 — максимальна. Суммируют баллы, полученные при анализе двух самых распространенных по объему изменений фрагментов ткани. При этом первый показатель присваивается столбику ткани, в котором более половины клеток изменены, а второй тому, в котором поражено меньше 50%.
Характеристика опухоли по индексу Глисона:
- 2-6. Опухоль медленно растет, хорошо дифференцируется, не склонна к раннему метастазированию.
- 7. среднедифференцированная аденокарцинома.
- 8-10. Низкодифференцированная опухоль. Быстро растет и дает метастазы.
Перед биопсией нужно соблюдать определенные правила. Тогда его качество и эффективность будут максимально высокими. Как подготовиться к биопсии предстательной железы:
- За неделю до исследования надо прекратить прием препаратов, влияющих на свертываемость крови.
- За 3-5 суток до биопсии начинается терапия антибиотиками. Это необходимо для того, чтобы не было инфекционных осложнений.
- За неделю до биопсии надо отказаться от алкоголя.
- Накануне вечером и за пару часов до исследования нужно сделать очистительную клизму.
- Есть в день биопсии нельзя.
- Следует убедиться в отсутствии противопоказаний, пройти консультацию у анестезиолога.
Чтобы после исследования не возникало запоров, надо составлять свой рацион с учетом некоторых правил. В меню следует включить:
Продукты, которые надо ограничить:
- горох;
- алкоголь (исключить полностью на месяц);
- хлеб черный;
- виноград;
- капуста квашеная;
- квас.
Некоторые осложнения могут возникнуть, даже если биопсия аденомы простаты была проведена совершенно правильно. Возможные последствия:
- инфекционно-воспалительный процесс в мочевыводящих путях;
- подъем температуры тела;
- сильная болезненность промежности и заднего прохода, дискомфорт;
- наличие небольшого количества крови в моче (макрогематурия), сперме, кале;
- синяки в зоне уретры;
- массивное кровотечение (крайне редко);
- задержка мочеиспускания или увеличение его частоты;
- острый простатит;
- воспаление яичек или придатков.
Стоимость выполнения исследования будет зависеть от множества факторов. Имеет значение уровень медицинского учреждения, в котором будет оказываться услуга, и его репутация, отзывы, квалификация специалиста и вспомогательного персонала. На цену влияет то, каким способом будет проведена биопсия, сколько сделают точек проколов. Немаловажный фактор формирования стоимости – быстрота выполнения лабораторией анализа и предоставления результатов. С учетом всех вышеперечисленных моментов цена процедуры может варьироваться от 6000 до 70000 рублей.
источник
Биопсия — это инвазивная диагностическая процедура, назначаемая при подозрении на рак предстательной железы. Исследование:
- подтверждает или исключает онкологию;
- оценивает распространенность опухоли;
- дает информацию о характере ее роста;
- устанавливает уровень дифференциации, а также агрессивность атипичных клеток.
В этой статье мы расскажем все о биопсии простаты. Вы узнаете:
- при наличии каких показаний назначают биопсию простаты;
- какие существуют виды этой диагностической процедуры;
- как биопсия может повлиять на здоровье;
- что нужно делать после биопсии предстательной железы, чтобы избежать осложнений.
Биопсию простаты назначают при наличии следующих показаний.
- При ректальном ощупывании простаты были обнаружены уплотнения.
- Какой-либо участок железы имеет низкую эхогенную активность.
- Необходим контроль за последствиями ранее проведенной резекции простаты.
- Требуется трансабдоминальное удаление предстательной железы.
- ПСА-анализ показал повышенный уровень антигена (более 4 нг/мл).
Биопсия простаты может проводиться тремя методами.
- Трансуретральная биопсия. Поводится через уретру. Специалист использует цистоскоп и режущую петлю. Все происходит под наркозом. В просвет уретры вводится прибор, оснащенный подсветкой и связанной с монитором камерой. Специалист продвигает прибор до простаты и при помощи петли забирает ткани предстательной железы, которые отправляются на лабораторное исследование. Длительность процедуры— 30–45 минут.
- Трансперинеальная биопсия. Материал для лабораторных исследований забирают через небольшой надрез, сделанный в области промежности. После местной анестезии в него вводят биопсийную иглу и под ультразвуковым контролем получают ткани простаты. Затем игла удаляется, и зашивается разрез. Это очень болезненная процедура, которую назначают очень редко.
- Трансректальная биопсия простаты. Проводится через прямую кишку. Для забора биоматериала используют пружинную иглу, которая легко входит в ткани и без проблем удаляется. При ультразвуковом контроле процедура длится несколько минут.
Трансректальный метод используют в большинстве случаев. Результаты лабораторных исследований взятых тканей простаты пациенты обычно получают через 10 дней после биопсии предстательной железы.
Подготовиться к биопсии простаты несложно.
- За два дня до обследования откажитесь от приема медикаментов, оказывающих влияние на свертываемость крови.
- Не используйте противовоспалительные препараты.
- Начните принимать прописанные врачом антибактериальные средства.
- Перед процедурой необходимо очистить кишечник.
Биопсия аденомы простаты не назначается, если:
- состояние здоровья пациента оценивается, как тяжелое или очень тяжелое;
- в прямой кишке или мочеиспускательном канале протекают воспалительные процессы;
- в организме имеются иные очаги бактериальных или вирусных инфекций;
- пациент страдает от геморроя;
- свертываемость крови нарушена;
- диагностирован острый простатит.
Осложнения после биопсии предстательной железы возникают очень редко, но никто не застрахован от возможных негативных последствий. Перечислим их.
- Боли, неприятные ощущения и дискомфорт в области анального отверстия и прямой кишки. По статистике эти негативные последствия после биопсии простаты возникают у 5 % пациентов. Во избежание неприятных ощущений врачи назначают легкие противовоспалительные и седативные препараты. Боли обычно исчезают через 2–3 дня.
- Инфекционные процессы в мочеполовой системе с повышением температуры тела. Возникают у 2–4 % пациентов из-за проникновения бактерий в мочеиспускательный канал через слизистую прямой кишки. Инфекции чаще всего появляются из-за недостаточной антибиотикотерапии. Соблюдайте предписания врача по приему медикаментов.
- Кровяные выделения в крови, кале, сперме. Это самое частое негативное последствие после биопсии предстательной железы, связанное с механическим повреждением тканей. Обычно кровяные выделения исчезают через 2–3 дня. Если же кровь продолжает активно выделяться, необходимо срочно обратиться к лечащему врачу.
- Повышение температуры тела после биопсии предстательной железы. Температура может увеличиваться до 38°. Все также обычно проходит за несколько дней.
- Временное нарушение мочеиспускания. После проведения биопсии простаты моча может задерживаться на срок до 8 часов из-за кровяных сгустков и гематом в уретре.
Доктора рекомендуют после проведения биопсии воздерживаться от сексуальных контактов и мастурбации в течение 7 дней. Это необходимо для скорейшего восстановления мочеполовой системы. Если все заканчивается без осложнений, можно возвращаться к обычной жизни в сексуальном плане.
Кстати, процедура биопсии предстательной железы не оказывает негативного влияния на потенцию.
источник
Биопсия предстательной железы – это последний, исчерпывающий метод диагностики рака простаты. После него обычно не остается сомнений в характере новообразования, которое обнаружено при пальпации, ТРУЗИ или МРТ. Биопсия – это забор некоторого количества клеток (биоптата) для последующего исследования их строения под микроскопом (гистология). Сама процедура безболезненная, поскольку проводится под наркозом, но ее последствия еще долго могут доставлять дискомфорт. По этой причине биопсию назначают в последнюю очередь, когда необходимо безотлагательно принять решение о методе лечения.
Биопсию простаты назначают в следующих случаях:
- Обнаружение при помощи других методов подозрительных участков, характер которых неоднозначен (это может быть гиперплазия);
- Существенное превышение уровня связанного ПСА (опухолевый маркер простаты) над свободным (когда соотношение свободного и общего ПСА составляет менее 15%). Более подробно об уровне ПСА при раке простаты;
- Необходимость уточнения стадии опухолевого процесса при подтвержденном раке после удаления аденомы.
Биопсию не проводят у пациентов в тяжелом состоянии, а также при острых воспалительных процессах в простате или прямой кишке. Процедура противопоказана при сниженной свертываемости крови. Биопсию стараются не делать пациентам старше 80 лет, поскольку зачастую вреда для здоровья в итоге получается больше, чем пользы. Такие случаи требуют особенно взвешенного врачебного решения.
Забор клеточного материала производят при помощи биопсийной иглы, вставленной в специальное автоматическое устройство (высокоскоростной биопсийный пистолет). Пациент ничего не ощущает, только слышит легкие щелчки во время выстрела иглы взад-вперед. Получается тонкий столбик ткани длиной примерно 17 мм. За одну процедуру берут сразу несколько проб из разных участков простаты. Это необходимо, поскольку злокачественных очагов может быть несколько, а сама опухоль нередко состоит из разнородных клеток (потому биопсию и называют полифокальной – многофокусной). Каждый полученный столбик помещают в маркированный контейнер и отправляют в лабораторию.
Количество точек проколов определяют, ориентируясь на объем простаты и уровень ПСА (Венская номограмма):
- Объем 3 и ПСА 50 см 3 при том же уровне ПСА – 18 проколов;
- ПСА >20 нг/мл и объем 3 – 8-10 проколов;
- ПСА >20 нг/мл и объем >50 см 3 – 12 проколов.
Объем простаты можно вычислить с помощью УЗИ, ПСА – по анализу сыворотки крови.

Секстантная схема подразумевает взятие биоптата из 6 точек (по 3 из каждой доли простаты). Увеличение количества проколов до 10-18 уже повышает шансы на выявление рака примерно на треть. Такой метод биопсии позволяет определить, локальная опухоль или распространенная. В первом случае можно обойтись операцией без применения лучевой или химиотерапии.
Для повышения точности диагностики в настоящее время широко используется схема из 24 точек – сатурационная (расширенная) биопсия.
Методы контроля за проведением биопсии эволюционировали от «слепого» (пальцевой контроль) до визуализированного при помощи трансректального ультразвукового датчика. Пальцевой контроль до сих пор актуален в следующих случаях:
- При биопсии небольшого твердого участка, который определяется только при пальпации, а на ТРУЗИ не виден;
- При высоком уровне ПСА (более 20 нг/мл) и хрящевой структуре простаты (когда наличие рака не вызывает сомнений).

Биопсия под контролем ректального УЗ-датчика проводится следующим образом:
- В прямую кишку вводят обезболивающий гель, затем тонкий ректальный УЗ-датчик.
- Получают с его помощью двухмерное изображение, на котором отмечают точки проколов.
- Игла проходит по специальному каналу датчика, не задевая прямую кишку.
- После извлечения датчика в кишку закладывают тампон, пропитанный антибактериальной мазью.


Наиболее прицельные проколы получают во время так называемой фьюжн-биопсии (таргетная биопсия предстательной железы). Сначала делают серию снимков при помощи МРТ, затем формируют из них 3D-модель простаты, которую накладывают на УЗ-изображение. Это позволяет врачу взять биоптат из отдаленных точек под УЗ-контролем (делают минимум 18 проколов). Для данной методики используют промежностный доступ, что снижает риск развития инфекционных осложнений.
Для биопсии простаты применяют несколько методов доступа:
- Трансректальный – прокол производится через прямую кишку под контролем УЗ-аппарата. Данный метод используется чаще всего. Пациент может принять положение на спине с разведенными ногами, лежа на боку или коленно-локтевую позицию. Иглу наводят под контролем ультразвука.
- Трансуретральный – через уретру. Пациент лежит на спине в урологическом кресле с разведенными ногами. В уретру под УЗ-контролем вводят цитоскоп − длинную тонкую пустую трубку, через которую вводят инструмент с режущей петлей, она зацепляет кусочек простаты, который затем выводят наружу.
- Трансперинеальный (промежностный) – игла под контролем ректального УЗ-датчика вводится через кожу между анусом и мошонкой. Области введения определяются по клеткам заранее наложенной решетки. Обязательным условием является установка катетера в мочевой пузырь. Показания: стеноз ануса (сужение просвета из-за разрастаний ткани или спазма), ампутированная прямая кишка. Позиция: на боку или на спине с подогнутыми к животу ногами. Положение вводимой иглы также можно контролировать пальцем через прямую кишку. Данный метод называют пункционной биопсией предстательной железы.
Любой из вышеперечисленных способов биопсии занимает около получаса.
За сутки до биопсии необходимо отказаться от алкоголя, острой, соленой, копченой и слишком жирной пищи. Перед биопсией важно сообщить врачу обо всех принимаемых препаратах и ранее выявленных аллергических реакциях. За 3-5 дней рекомендуется прекратить прием кроворазжижающих средств, но если это невозможно, то процедуру проводят, но под усиленным контролем.
Перед промежностной биопсией подготовки не требуется, а перед трансректальной необходимо с вечера или утром сделать клизму (можно «Микролакс»), в день процедуры можно только пить или допускается легкий завтрак (в зависимости от типа обезболивающего). Если предполагается использование общей анестезии, то в течение 8 часов до процедуры нельзя пить и есть.

Для снижения риска инфекционных осложнений пациенту назначают антибиотик широкого спектра действия за день до биопсии или непосредственно перед ней (в виде инъекции). Если процедура проводится на фоне хронического простатита, сахарного диабета, при наличии катетера, то предварительная терапия антибиотиками более длительная.
Что касается методов обезболивания, то внутривенное введение анестетика или наркотические анальгетики (промедол) применяют только для пациентов с нестабильной психикой. В ряде случаев небольшое количество лидокаина под контролем УЗ-аппарата вкалывают непосредственно в простату. Наиболее безопасный и дешевый метод обезболивания − введение в прямую кишку геля с 2% лидокаином.
Спинальная или общая анестезия при биопсии производится в следующих случаях:
- При проведении повторной процедуры, если первая оказалась слишком болезненной.
- Промежностная биопсия.
- Расширенная биопсия (более 20 проколов простаты) или применение толстой биопсийной иглы (от 16 калибра).
- По желанию пациента.
Обычно необходимости в общем наркозе нет, достаточно обкалывания области простаты и тканей вокруг нее.
После трансуретральной биопсии в уретре на 2 часа оставляют катетер, после трансректальной пациента наблюдают в течение 2 часов − отслеживают степень пропитывания кровью ректального тампона. Вытащить его можно на следующий день самостоятельно. Для профилактики воспалительных осложнений врач может назначить короткий курс антибиотиков (3-5 дней).
Рекомендации по реабилитационному периоду:
- Первые сутки провести в домашних условиях, желательно в постели;
- К тяжелым физическим нагрузкам можно приступать не ранее, чем через месяц;
- Сексом (мастурбацией) можно заниматься не ранее, чем через 10 дней;
- В течение первой недели желательно пить не менее 1,5 л воды в сутки, исключить алкоголь, острую пищу, кофе;
- В течение двух недель не употреблять продукты, провоцирующие запоры или повышенное газообразование в кишечнике (бобовые, яблоки, свежие фрукты, овощи).
Последствия биопсии во многом определяются тем, насколько скрупулезно пациент выполняет рекомендации врача. В зависимости от количества проколов, наличия кровотечения врач выдаст больничный лист на срок от 2 до 10 дней (при необходимости). В большинстве случаев объективно он не нужен, если деятельность не связана с тяжелыми физическими нагрузками.
В течение 3-5 дней после биопсии будет наблюдаться кровь в моче, ноющие боли в паху, усиливающиеся во время мочеиспускания. На протяжении месяца возможно ухудшение эректильной функции, окрашивание спермы в темный цвет (в течение 2-3 месяцев). После ректальной биопсии возможно кровотечение из прямой кишки в течение 3-4 дней.
Возможные осложнения:
- Кровоизлияние, локализация которого в зависимости от способа доступа: прямая кишка, мочевой пузырь (в котором может образоваться гематома, тогда возможно нарушение процесса мочеиспускания).
- Обильное кровотечение из прямой кишки. Подобное происходит из-за повреждений крупных кровеносных сосудов, которыми обильно пропитана данная область.
- Аллергия на препараты.
- Воспаление простаты, мочевого пузыря, уретры, яичек.
В каких случаях следует обратиться к врачу:
- Выраженное кровотечение дольше 2-3 дней. В норме поврежденный сосуд за это время уже должен запустеть.
- Сильная боль без тенденции к стиханию.
- Повышение температуры тела (как общей, так и на отдельных участках паховой области).
- Задержка мочи больше, чем на 8 часов.
После биопсии возможно повышение уровня ПСА, ухудшение результатов спермограммы, поэтому данные виды анализов не сдают в течение нескольких недель после процедуры (до ПСА должен пройти месяц). Наиболее серьезным осложнением является бактериемия (заражение крови бактериями), но подобное случается крайне редко.
Результат биопсии (итог гистологического исследования) будет готов через 7-10 дней. Его точность (диагностическая ценность процедуры), зависит от того, насколько правильно был взят биоптат, а также от квалификации исследующего его врача-патоморфолога. Именно он должен оценить злокачественность клеток каждого столбика (степень их отличия от нормальных) от 1 до 5 согласно шкале Глисона.
Аденокарцинома (рак простаты) на стекле под микроскопом
После оценки результатов биопсии отбирают два образца доминирующих клеточных форм (каких клеток больше всего) и складывают их значения. Первая цифра является самой важной, она указывает, какие клетки преобладают.

Результаты после сложения (число Глисона):
- 2-4: клетки незначительно отличаются от нормальных (низкая степень дифференцировки).
- 5-7: средний риск развития онкологии.
- 8-10: высокая вероятность рака.

По результатам биопсии по Глисону выбирают тактику лечения:
- Меньше 6: возможен широкий спектр направлений терапии. Если выявлено меньше 2 столбиков, в которых степень поражения клеток не превышает половины, то рекомендуется последить за динамикой развития опухоли при помощи ПСА, ректальной пальпации, УЗИ, МРТ.
- 6-7: есть риск распространения опухоли на другие органы. Косвенными признаками является наличие окруженных жиром раковых клеток, ПСА более 20 нг/мл, значение по шкале Глисона больше 8, более 2/3 столбиков, у которых раковые клетки составляют от 30% длины. Удаление простаты при таких результатах может быть очень опасным. При ПСА меньше 20 риск распространения низок. Рекомендуются медикаменты, лучевая терапия, удаление простаты.
- 8-10: агрессивная форма опухоли. Требуется немедленное лечение.
При любом результате биопсии решение о лечении принимает только лечащий врач, который несет за него ответственность.
Если по итогам анализа полученного биоптата признаки ракового перерождения клеток отсутствуют, то результат считается отрицательным. Однако в ряде случаев через 3-6 месяцев назначают повторную биопсию. Показания:
- Интраэпителиальная неоплазия – разрастание клеток в протоках и ацинусах простаты.
- Высокие темпы роста ПСА (более 0,75 нг/мг в год). Подобное характерно только для рака простаты.
- Подозрение на неудовлетворительный результат лучевой терапии, местный рецидив.
- При появлении уплотнений при последующих контрольных пальпациях или УЗИ железы.
Биоптат при повторной процедуре берут не только из периферической, но также и из транзиторной зоны (это две доли по обе стороны семенного бугорка чуть выше него).
Биопсию следует делать только по рекомендации врача. Процедуру можно провести бесплатно по полису ОМС (по направлению, обычно, делают не более 6 точек прокола) либо за свой счет в любой клинике, предоставляющей подобные услуги. Анализ полученного биоматериала выполняют только учреждения с собственной лабораторией и специалистами. Клиники и цены:
- «Клиника АВС» (Москва): забор материала − 5500 руб., анализ − 1500 руб.;
- «Евромед» (СПб): биопсия без анализа − 10500 руб.;
- «Центральная клиническая больница» РАН (Москва): биопсия − 8000 руб.;
- Клиника «Андромеда» (СПб): биопсия из 3 точек – 1700 руб., из 12 точек – 3500 руб., гистологическое исследование – 700 руб.;
- НИИ онкологии им. Петрова (СПб, пос. Песочный): гистология – 8000 руб., забор материала – 2620 руб.;
- «Инвитро»: комплексное гистологическое исследование (+ иммуногистохомическое) – 10990 руб.;
- «Хеликс»: гистология 12-16 образцов – 5200 руб., гистологическое и иммуногистохомическое – 18315 руб.;
- «Гемотест»: гистологическое исследование до 12 образцов – 4400 руб.
Выбирая учреждение для сдачи биопсии, будет нелишним выяснить, имеет ли оно право выдавать справки для налоговой инспекции. На их основании можно возместить расходы (приказ 289, МНС РФ № БГ-3-04/256 от 25.07.2001 г.).
Олег, 44 года: «Биопсию делал платно (на бесплатную была очередь около месяца). От наркоза отходил примерно 2 часа (просил медикаментозный сон). Побочек минимум: 2 дня кровь в моче. Поставили Глисона 2 + 2. Стекла дали на руки, я перепроверил результаты в другой лаборатории, все сошлось».
Денис, 48 лет: «Советую не бояться биопсии, ничего страшного не произойдет, зато с высокой точностью будет диагностирован рак. Мне несколько лет ставили гиперплазию, и только биопсия (на одном из стекол в двух фрагментах) показала наличие раковых клеток».
Следует отметить, что любое исследование, в котором присутствует человеческий фактор, не исключает ошибки. Иногда пациент получает на руки стекла с биоптатом и заключение, в котором нет точного диагноза. Доброкачественная опухоль по строению действительно может быть похожа на аденокарциному. В таких случаях есть два варианта: сделать повторную биопсию или провести иммуногистохимическое исследование биоматериала по шкале TNM. Последнее также позволяет отличить рак простаты от рака прямой кишки. Для исключения ошибки заключение диагностического центра или клиники всегда можно перепроверить – отдать биоптат в другое место. Как показывает практика, в этом есть смысл, поскольку многие учреждения грешат неточностью диагностики, а некоторые вовсе отдают пациенту чужие стекла.
источник
Врач может порекомендовать сделать биопсию простаты, если у вас повышен простат-специфический антиген (ПСА) в крови или были выявлены аномалия при ректальном исследование, которые могут указывать на рак простаты.
Хотя скрининговые тесты могут свидетельствовать о наличии проблемы, необходима биопсия простаты, чтобы поставить диагноз рака простаты и определить агрессивность заболевания.
При процедуре в предстательную железу вводят иглу (чаще всего через прямую кишку), чтобы получить образцы ткани. Процедура может быть проведена как стандартным рандомным образом, так и под руководством визуального контроля.
Когда при анализе на простат-специфический антиген (ПСА) и/или ректальном исследование выявляются аномалии, врач должен перейти к биопсии простаты, чтобы просмотреть ткань предстательной железы и найти фактические доказательства рака простаты; Скрининговые тесты являются наводящими, но не окончательными. Биопсия также поможет установить курс лечения.
Причины для проведения этого обследования могут включать:
- повышенный ПСА в анализах (ПСА — это онкомаркер рака предстательной железы);
- найдены аномалия при ректальном исследовании, типа комков, узелков;
- найдены отклонения при трансректальном ультразвуковом исследовании (ТРУЗИ);
- когда предыдущая биопсия простаты отрицательна, но ПСА в крови остается повышенным.
Биопсия простаты также может быть проведена у мужчин с уже известным раком предстательной железы, чтобы понять прогрессирование заболевания.
Биопсия простаты может быть разной как в используемом методе, так и в месте проведения биопсии.
В прошлом стандартная 12-ядерная схема биопсии делалась чаще. При этом типе процедуры образцы берутся из 12 случайных областей предстательной железы.
Биопсии под визуальным контролем становятся все более распространенными и имеют большую чувствительность, а также вызывают меньше осложнений (хотя они стоят дороже). При этом типе процедуры аномальные участки сначала выявляются с помощью ректального ультразвука (ТРУЗИ), многопараметрического МРТ или комбинации МРТ-ТРУЗИ, и затем эти аномальные участки подвергаются выборочной биопсии.
Наиболее распространенная биопсия — трансректальная, при которой иглы для биопсии вводятся в предстательную железу через прямую кишку.
Другим вариантом является трансперинеальный, при котором делается разрез между мошонкой и прямой кишкой, и иглы для биопсии вводятся в простату из этой области. Трансперинеальный подход может быть необходим, если врач с подозрением относится к раку в передней части предстательной железы или если у мужчины ранее была операция на прямой кишке.
Гораздо реже можно использовать трансуретральный подход, при котором иглы для биопсии вводятся в предстательную железу из уретры во время цистоскопии.
Как и во многих медицинских анализах, биопсия предстательной железы может иметь как ложные отрицательные результаты (результаты, которые являются нормальными, даже если рак присутствует), так и ложные положительные результаты (результаты, которые предполагают наличие рака, когда его нет).
Что касается ложных результатов, биопсия пропускает около 20 процентов случаев рака простаты. К счастью, большинство видов рака простаты растут медленно, и если уровень ПСА остается повышенным, часто рекомендуется повторная биопсия. Считается, что МРТ/визуальные биопсии могут повысить точность результатов и пропустить меньше случаев рака, но, поскольку это относительно новый метод, есть погрешности.
Проблема ложных срабатываний привела к значительным дебатам и спорам в последние годы. Ложные срабатывания (гипердиагностика) могут привести к чрезмерному лечению, которое подвергает мужчин серьезным побочным эффектам без какой-либо необходимости. Считается, что случайные биопсии, в частности, часто гипердиагностируют безвредные 6-ые суммы Глисона (см. ниже).
Альтернативы.
Многие мужчины задаются вопросом, можно ли заменить биопсию. В настоящее время многопараметрическая МРТ (а также некоторые ферментные тесты) может помочь уменьшить количество ненужных биопсий, но биопсия по-прежнему необходима как для диагностики заболевания, так и для определения его агрессивности.
Как и в случае с другими медицинскими обследованиями, биопсия простаты несет потенциальные риски, а также причины, по которым этот метод обследования не следует проводить.
Потенциальные риски
Некоторые риски биопсии простаты могут вызывать у некоторых людей больше беспокойства, чем у других, поэтому обязательно обсудите их с врачом.
- Сложность мочеиспускания. У некоторых мужчин могут возникнуть затруднения или невозможность мочеиспускания после процедуры, понадобиться катетер до тех пор, пока отечность не уменьшится (обычно два-три дня).
- Ректальное кровотечение: иногда ректальное кровотечение может быть чрезмерным и требовать лечения, такого как хирургическое вмешательство.
- Инфекция. Могут возникнуть локальные инфекции или инфекции всего тела (сепсис), на которые приходится около 75 процентов госпитализаций в течение 30 дней после биопсии простаты, что делает ее наиболее распространенной причиной госпитализации по поводу осложнений. Инфекции, по-видимому, реже встречаются при МРТ/целевых биопсиях (поскольку берутся меньше образцов), но в настоящее время инфекции, связанные с биопсиями простаты, неумолимо растут.
- При МРТ/целевых биопсиях существует редкий риск нефрогенного системного фиброза — редкого, иногда смертельного заболевания, которое поражает кожу и органы — из-за используемого контрастного вещества (гадолиния), но риск в первую очередь касается мужчин с очень плохой функцией почек. Врачи должны взять это во внимание.
Эти потенциальные риски необходимо сопоставлять с потенциальной выгодой от процедуры. Поскольку рак простаты обычно развивается медленно, рекомендуется, чтобы мужчины не проходили анализ на ПСА (и, возможно, биопсию), если ожидаемая продолжительность жизни не превышает 10 — 15 лет.
Противопоказания.
Относительным противопоказанием к биопсии предстательной железы является использование разжижителей крови, приём которых не может быть прекращён. В этом случае необходимо взвесить риск кровотечения во время процедуры и риск прекращения приема препаратов разжижителей крови. Никогда не прекращайте принимать назначенные вам лекарства без согласия врача.
Биопсию предстательной железы не следует проводить мужчинам с ректальной фистулой (аномальное соединение прямой кишки с другой областью, например, кожей ягодиц) или без прямой кишки в результате операции.
Основное соображение перед биопсией предстательной железы заключается в том, нужно ли оно и когда проводить обследование. Важно поговорить с врачом и убедиться, что вы понимаете процедуру, ее риски и возможные преимущества для вас.
Ваш врач должен знать о любых ваших заболеваниях и, если планируется проведение МРТ/визуальной биопсии, есть ли какие-либо металлы в теле, типа кардиостимулятора или заменителя сустава.
Сколько длиться процедура?
Сама процедура биопсии простаты занимает всего от 10 до 20 минут, но понадобиться время, по крайней мере, несколько часов, чтобы заполнить форму, получить контрастное вещество (краситель), а также местную анестезию.
Где проводится процедура?
Биопсия простаты обычно проводится в отделении радиологии больницы или урологической клиники.
Во время процедуры вас попросят переодеться в платье, но после биопсии рекомендуется надевать свободные брюки и нижнее белье или трусы. Если у вас будет фьюжн-биопсия МРТ (биопсия под комбинированным МРТ-УЗИ-контролем), вам следует избегать ношения каких-либо металлических предметов, таких как часы.
Подготовка к процедуре.
Несмотря на некоторые разногласия по поводу правильности подготовки, большинство врачей порекомендуют вам использовать клизму как дома, так и в офисе для подготовки к биопсии. Сроки могут быть разными: одни врачи рекомендуют клизму накануне вечером, другие рекомендуют сделать это за два часа или менее до начала процедуры.
Еда и напитки.
Большинство врачей советуют пить только прозрачные жидкости на утро процедуры. Также важно пить большое количество воды или других прозрачных жидкостей в часы, предшествующие вашему обследованию. Полный мочевой пузырь может помочь вашему врачу визуализировать простату и окружающие ее структуры с помощью ультразвука.
Лекарственные препараты.
Вы должны предоставить своему врачу полный список любых лекарств, которые вы принимаете, особенно разжижители крови (антикоагулянты или препараты против тромбоцитов). Такие препараты, как кумадин (варфарин), плавикс (клопидогрель), аспирин, гепарин и другие, могут увеличить риск кровотечения во время биопсии. Вам могут посоветовать прекратить их приём, но обязательно проконсультируйтесь с врачом, который прописал разжижители крови.
Имейте в виду, что некоторые лекарства, отпускаемые без рецептов, а также пищевые добавки, также могут разжижать кровь, и важно сказать врачам о любых препаратах, которые вы принимаете.
В дополнение к вашим обычным лекарствам, большинство врачей назначают короткий курс антибиотиков, который нужно начинать накануне или утром перед биопсией.
Стоимость биопсии предстательной железы.
Стоимость биопсии простаты может быть разной, поскольку вам могут выставляться счета отдельно за процедуру, лабораторные работы и патологию. Согласно данным, средняя стоимость стандартной 12-ядерной биопсии варьируется от 1000 до 15.000 рублей. Стоимость биопсии под комбинированным МРТ-УЗИ-контролем — 20.000-50.000 руб.
При наличии у вас направления из поликлиники по месту жительства и полиса ОМС биопсия предстательной железы под ультразвуковым контролем по стандартной программе выполняется бесплатно. Биопсия может быть проведена на платной основе в случае расширенной (более 6 точек) программы, при отсутствия направления или незастрахованным пациентам.
Однако при рассмотрении этой разницы в стоимости важно учитывать и другие расходы. Процедура слияния МРТ-УЗИ более чувствительна, и менее вероятно, что вам потребуется повторная биопсия после ее проведения. Кроме того, мужчины, которые проходят комбинацию МРТ-УЗИ биопсии, имеют более низкий уровень сепсиса. Сепсис не только является опасной для жизни инфекцией, но и может привести к дорогостоящей госпитализации.
Что взять с собой?
Если вы можете, возьмите с собой кого-нибудь, чтобы отвезли вас домой в случае, если вам дадут какие-либо лекарства от боли или седативные, которые влияют на вашу способность управлять автомобилем.
Во время процедуры биопсии простаты, будет присутствовать несколько человек. Специалист по радиологии и/или медсестра, врач, который лечит рак простаты (обычно уролог), и часто радиолог.
Перед тестом.
Когда вы будете готовы к биопсии, вас попросят подписать форму информированного согласия. Эта форма показывает, что вы понимаете цель биопсии, а также любые потенциальные риски. Будет проведен анализ мочи, чтобы убедиться в отсутствии признаков инфекции; если есть, обследование может быть отложено. Вам также могут дать антибиотики за 30-60 минут до процедуры, если вы не получили их за ночь до обследования.
Для тех, у кого будет процедура МРТ, будет дан контраст гадолиния (гадолиний обычно безопасен для людей с аллергией на контрастный краситель). Анализ крови, чтобы проверить ваши почки, также может быть проведен из-за редкой реакции гадолиния, которая может возникнуть у людей с заболеванием почек. Техник еще раз подтвердит, что на вашем теле нет металла или нет причин, по которым МРТ невозможно.
В течение этого времени ваш врач также расскажет о контроле боли во время процедуры. Врачи по-разному подходят к контролю дискомфорта, вызванного биопсией простаты, с вариантами, включающими инъекцию лидокаина, местный гель лидокаина, парапростатическую или тазовую блокаду нервов и/или оральные обезболивающие препараты, такие как Трамадол.
При нервной блокаде анестезия вводится рядом с нервами, снабжающими простату, чтобы онемела большая область ткани.
В 2014 году было проведено исследование, посвященное сравнению лидокаина и блокады парапростатического нерва. Обнаружено, что комбинация обоих обеспечивает лучший контроль боли, чем любой другой метод, используемый отдельно. Однако, согласно исследованию 2017 года, блокада тазовых нервов может быть даже более эффективна, чем парапростатического.
На протяжении всего обследования.
Как только вы попадете в процедурную комнату, врач попросит вас лечь на бок (обычно на левую сторону), подтянув колени к груди.
При трансректальной биопсии область вокруг прямой кишки будет очищена антисептиком, а местный анестетик (лидокаин) будет введен в стенку прямой кишки. Далее также может быть проведена местная анестезия с применением блокады парапростатического или тазового нерва, при котором почувствуете укол.
Затем, в вашу прямую кишку будет помещен тонкий смазанный ультразвуковой зонд, чтобы получить изображение предстательной железы и окружающих структур, и он останется на месте во время процедуры. С помощью процедуры МРТ в прямую кишку будет вставлена эндоректальная катушка (металлическая проволока, покрытая латексным материалом).
Затем биоптаты берутся путем введения в простату очень тонких, подпружиненных полых игл. При проведении стандартной рандомной биопсии берутся пробы из 12 участков простаты, чтобы убедиться, что вся предстательная железа проверена на рак. Процедура МРТ или МРТ-ТРУЗИ позволяет проводить селективную биопсию с участков, которые кажутся аномальными в ходе визуализации. Нормально испытывать некоторую боль и дискомфорт во время биопсии, несмотря на обезболивающее лекарство. Вся процедура от начала до конца обычно длится не более 20 минут.
Трансперинеальная процедура похожа, только очищается и анестезируется кожа между мошонкой и прямой кишкой, и биопсия проводится через эту область после небольшого разреза.
Трансуретральный подход несколько отличается и часто проводится в операционной под общим наркозом. В мочеиспускательный канал вводится цистоскоп, а биопсия проводится через стенку мочеиспускательного канала.
После завершения процедуры.
Когда процедура будет завершена, ультразвуковой зонд или эндоректальная катушка будут удалены, а образцы биопсии отправлены в лабораторию, где патолог определит наличие рака или другого заболевания. Затем вы можете отправиться домой, однако не за рулем.
Врач даст вам конкретные рекомендации о том, что вам нужно будет делать после процедуры, но, как правило, будет разрешено вернуться к нормальной диете и обычным процедурам купания, когда вы вернетесь домой. Также рекомендуется пить больше воды в течение первых нескольких дней, чтобы очистить вашу мочевую систему.
Вам также могут посоветовать продолжать пить антибиотики до завершения курса. Если вы принимали препараты для разжижения крови, которые были приостановлены перед процедурой, вас, вероятно, попросят отложить их еще как минимум на несколько дней.
Управление побочными эффектами.
После биопсии у вас может возникнуть ректальная боль в течение нескольких дней. Её можно снять прикладыванием теплых компрессов в область. У некоторых мужчин наблюдается легкое кровотечение или пятна крови в стуле или моче. Если количество кровотечений невелико и оно прекращается через несколько дней, это считается нормальным. Пятна крови в сперме также распространены и могут сохраняться в течение нескольких недель после биопсии.
Вам следует позвонить своему врачу, если вы заметили любое умеренное или сильное кровотечение (больше, чем чайная ложка за раз) из прямой кишки, мочевого пузыря или из спермы. Вам также следует немедленно обратиться к врачу, если вы испытываете лихорадку или озноб, значительные боли в области живота или таза, затрудненное мочеиспускание или неспецифические симптомы, такие как головокружение, помутнение сознания.
Результаты биопсии простаты обычно можно получить через 2-7 дней, врач скажет вам и попросит прийти на консультацию.
Отчет будет включать в себя:
- количество взятых образцов биопсии;
- являются ли образцы отрицательными, имеют доброкачественные результаты, являются подозрительными (и если да, то почему), или раковыми;
- если рак присутствует, процент рака в каждом из образцов;
- сумма Глисона, которая указывает на агрессивность рака.
Давайте посмотрим на возможные результаты выборки более подробно.
Отрицательная биопсия означает, что нет никаких признаков доброкачественных изменений, подозрительно выглядящих клеток или раковых клеток в области где брали биопсию.
Есть несколько доброкачественных результатов, которые могут быть отмечены при биопсии. Некоторые из них:
- Атрофия: Атрофия (включая очаговую атрофию или диффузную атрофию) просто относится к усадке ткани простаты и часто встречается у мужчин, которые проходили гормональную терапию.
- Воспаление: может отмечаться как хронический, так и острый простатит.
- Аденоз: Атипичная аденоматозная гиперплазия, или аденоз, является еще одной доброкачественной находкой.
При биопсии клетки нередко оказываются в серой зоне между нормой и раком. Эти клетки выглядят не совсем нормально, но не обладают всеми характеристиками раковых клеток. Некоторые проблемы, которые могут привести к подозрительной биопсии, включают:
- Интраэпителиальная неоплазия предстательной железы (ПИН): ПИН может рассматриваться как высокий или низкий уровень. Низкокачественный ПИН во многом похож на отрицательную биопсию, при этом клетки в основном выглядят нормальными. При высококачественном ПИНе вероятность возникновения рака в предстательной железе составляет 20%.
- Железистая атипия. Атипичная пролиферация желез или атипичная пролиферация ацинарных клеток означает, что, похоже, раковые клетки присутствуют, но их всего несколько. При атипии желез часто существует большая вероятность того, что рак присутствует где-то в предстательной железе.
- Пролиферативная воспалительная атрофия: относится к обнаружению воспаления и мелких клеток в одном из образцов, связана с более высоким риском развития рака простаты в будущем.
Если на образце биопсии есть признаки рака, в отчет будет включена запись о проценте рака, присутствующего в каждом из образцов. Чтобы определить агрессивность рака предстательной железы и, следовательно, наиболее подходящие варианты лечения, биопсиям также присваивается балл Глисона и группы.
Шкала Глисона (сумма Глисона).
Показатель Глисона определяется путем анализа клеток рака предстательной железы в двух разных областях опухоли и назначения каждой оценки от 1 до 5 балла в зависимости от того, как они выглядят под микроскопом. Оценка 5 означает, что клетки выглядят очень ненормально (плохо дифференцированы), тогда как оценка 1 означает, что клетки выглядят очень похоже на нормальные клетки простаты (хорошо дифференцированные).
Примечание: баллы 1 и 2 обычно не записываются.
Используются два образца, поскольку рак простаты часто гетерогенный, что означает, что различные части опухоли могут быть более агрессивными, чем другие. Эти 2 балла складываются вместе, чтобы получить итоговый балл Глисона:
- Глисон 6: Определяет низкосортный рак, при котором клетки выглядят так же, как нормальные клетки простаты; опухоли вряд ли будут расти или распространяться.
- Глисон 7: Определяет рак средней степени тяжести; клетки появляются умеренно аномально.
- Глисон от 8 до 10: Считается, что онкологические заболевания высокой степени вероятности будут расти и распространяться; клетки выглядят очень отличающимися от нормальных клеток простаты.
Для мужчин важно понимать, что «низкосортные» раковые заболевания часто ведут себя как нормальные ткани, и существует спор о том, следует ли даже называть эти опухоли раковыми.
Группа классов.
Используя баллы Глисона, рак предстательной железы также делится на группы классов:
- Группа 1 класса: опухоли Глисона 6;
- Группа 2 класса: опухоли Глисона 7, которые состоят из преимущественно хорошо сформированных желез;
- 3 класс: другой тип опухолей Глисона 7, которые в основном состоят из плохо сформированных желез;
- 4 группа: опухоли Глисона 8;
- Группа 5 класса: опухоли Глисона 9 и 10.
Рекомендуемое последующее наблюдение после биопсии будет зависеть от результатов вашего обследования.
Несмотря на то, что отрицательный результат обнадеживает (вероятность того, что у вас нет рака предстательной железы от 80 до 90 процентов), он не гарантирует, что рак предстательной железы отсутствует в областях, которые не были подвергнуты биопсии. Если ПСА очень высокий или не снижается, может быть рекомендована повторная биопсия.
При доброкачественном результате ваш врач обсудит, что они означают, но чаще всего последующее наблюдение будет таким же, как и с отрицательным результатом. (Простатит, обнаруженный при биопсии, обычно не требует лечения.)
Если отмечен подозрительный результат, последующие шаги будут зависеть от того, что именно обнаружено. При низком уровне ПИН последующее наблюдение по существу похоже на отрицательную биопсию. Но для ПИН высокого уровня или железистой атипии может быть рекомендована повторная биопсия через несколько месяцев.
Если обнаружен рак, последующее наблюдение и лечение будут зависеть от балла Глисона. Для более низких оценок может быть рекомендован период бдительного ожидания/активного наблюдения, тогда как при высокой оценке Глисона немедленное лечение хирургическим или лучевым лечением может быть лучшим вариантом.
Что касается анализа ПСА и ректальных исследований после биопсии простаты, рекомендации будут разными. В прошлом при отрицательной биопсии скрининговые тесты обычно рекомендовались через год после процедуры. Но сегодня существует значительный спор по поводу этой практики, и разные организации имеют разные рекомендации.
Если результаты биопсии свидетельствуют о повышенном риске рака предстательной железы в будущем, некоторые врачи могут порекомендовать пройти анализ на ПСА через 3-6 месяцев, однако, опять же, это изменится. При раке простаты частота обследований будет зависеть от балла Глисона, лечения и многого другого.
источник