Многие годы пытаетесь вылечить ПОЧКИ?
Глава Института нефрологии: «Вы будете поражены, насколько просто можно вылечить почки просто принимая каждый день.
Для лечения почек наши читатели успешно используют Ренон Дуо. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Гидронефроз почек, что это такое? Это патологический процесс, способный привести к нарушению оттока мочи на фоне растягивания чашечно-лоханочной системы.
Заболевание приводит к поражению почки (левой или правой) или трансформации. Нарушается отток мочи ( или урина (лат. urina) — вид экскрементов, продукт жизнедеятельности животных и человека, выделяемый почками ), происходит сдавливание сосудов, атрофия почечных тканей и ухудшения функциональности в результате излишнего давления в лоханках и чашечках.
Поражению часто подлежит одна лишь почка. Заболевание бывает:
- врожденным при неправильном расположении мочевыводящего канала или обструкции;
- приобретенным на фоне развитие воспалительных процессов в мочеполовой системе, локализации опухоли в матке, мочевыводящих путях, в полости брюшины.
При врожденном гидронефрозе естественный отток мочи ( или урина (лат. urina) — вид экскрементов, продукт жизнедеятельности животных и человека, выделяемый почками ) нарушен в связи с анатомическими особенностями или аномальным строением почки. Гидронефроз имеет трех стадийное течение:
- в период первой стадии почечная лоханка слегка расширена, но функционирует стабильно;
- на второй стадии наблюдается увеличения почек в диаметре, истончение стенок;
- в течение третей стадии – излишнее увеличение почек ( Почка (анатомия) — орган ( Орган — обособленная совокупность различных типов клеток и тканей, выполняющая определённую функцию в пределах живого организма ) выделительной (мочеобразовательной) системы животных и человека ) в 2 раза, когда уже диагностируется почечная недостаточность.
Гидронефротическая трансформация почки наблюдается при сужении прохода на одном из отрезков мочевыделительной системы. Причин этому существует множество. К провоцирующим факторам стоит отнести:
- мочекаменную болезнь, когда отток мочи нарушается на фоне скопления камней в почках или мочевых путях;
- лимфому, лимфаденопатию, аденому простаты, способных привести к воспалению в мочеиспускательном канале, изменению структур;
- туберкулез;
- травму живота, когда в процесс вовлечен в мочеточник;
- врожденные аномалии в строении мочеточника при отклонении от нормы диаметра;
- локализацию опухоли в соседствующих органах, приведшую к сдавливанию органов мочевыделения, нарушению оттока урины.
Требуется своевременное выявление и лечение патологии, поскольку, в противном случае осложнения неизбежны.
Хронический гидронефроз на начальной стадии практически никак не проявляет себя, и симптомы отсутствуют. Временами наблюдается:
- чувство тяжести в области мочеточника, неполного опустошения пузыря даже после мочеиспускания;
- покалывание;
- тупая ноющая боль в пояснице;
- признаки метеоризма;
- тошнота быстрая;
- утомляемость;
- повышение температуры;
- повышение артериального давления.
При гидронефрозе или водянке почки основной симптом – это боль в области поясницы в зависимости от локализации гидронефроза и особенностей течения патологии.
Гидронефроз правой почки чаще диагностируется у людей, злоупотребляющих алкоголем, а также у пожилых. При патологии левой почки наблюдается закупорка выносящих путей при скоплении камешков в мочевыделительном канале. Гидронефроз левой почки чаще встречается в детском возрасте.
В этом случае наблюдается следующая симптоматика:
- боль в пояснице слева с отдачей в левую ногу;
- нарушение оттока мочи;
- отхождение мутного цвета в случае травмирования слизистой оболочки.
По-особенному гидронефроз протекает у беременных женщин и детей. Это частое явление при аномальном развитии мочевыводящих путей, когда почки в момент беременности и роста плода начинают работать в усиленном режиме. Организм начинает компенсировать работу почек, проявляются следующие симптомы у женщин:
- скачки артериального давления;
- отечность;
- увеличение почки ( Почка (анатомия) — орган выделительной (мочеобразовательной) системы животных и человека ) в размерах, способное привести к сдавливанию в матке при развитии позднего гестоза;
- нарушение кровоснабжения и подаче кровотока к плоду, что может привести к задержке внутриутробного развития, рождению ребенка уже с врожденной патологией.
Гидронефротическая трансформация правой почки препятствует развитию ( это тип движения и изменения в природе и обществе, связанный с переходом от одного качества, состояния к другому, от старого к новому ) пиелонефрита, хронической почечной недостаточности. При проведении диагностики в крови повышен уровень мочевины и креатинина.
Заболевание ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ) несет угрозу для жизни женщин, иногда врачи при постановке диагноза двусторонний гидронефроз еще до зачатия (когда функционирует одна лишь почка и болезнь не поддается лечению) предлагают сделать аборт.
В детском возрасте наблюдается в 90% случаев врожденный гидронефроз и на фоне порока в развитии мочеполовой системы. Если причина патологии – наследственная предрасположенность при появлении особого антигена в генотипе, то симптомы при гидронефрозе у ребенка проявляются более выраженно.
Паренхима почки быстро истончается и перестает функционировать. Этот вид гидронефороза реконструировать у детей. Провести операцию желательно до 5 лет, но по мере взросления организм часто сам восстанавливается. В запущенных случаях спасти почку часто у медиков не получается, ее приходится удалять.
Даже на самой последней (3 стадии развития) водянка или гидронефроз почки долгое время никак не проявляет себя. Если замечены малейшие изменения в урине по окрасу и прозрачности, появились примеси крови в моче (что говорит о присутствии лейкоцитов и бактерий), то пройти диагностику необходимо немедленно.
Стабильный симптом при водянке – это тупая ноющая боль в левой или правой почке. Часто возникает спонтанно, в любое время суток и независимо от положения тела. В моменты приступов наблюдаются следующие симптомы:
- вздут живот;
- тошнит;
- повышается температура тела;
- наблюдается макрогематурия.
У некоторых пациентов также встречается отхождение мочи с частицами крови.
Основной причиной гидронефроза ( стойкое, прогрессирующее расширение почечной лоханки и чашечек на почве нарушения оттока мочи в пиелоуретеральном сегменте, приводящее к постепенной атрофии почечной паренхимы ) считается развитие мочекаменной болезни, когда наблюдается поражение (травма) стенок мочевых путей конкрементами. Если начала моча отходить с кровью и мутного оттенка, не стоит медлить с прохождением обследования.
Основными методами диагностики являются:
- общий анализ крови;
- анализ крови на биохимию для выявления процентного количества креатинина, мочевины, эритроцитов и гемоглобина. При анемии их количество снижено, а при присоединении вторичной инфекции наблюдается лейкоцитоз или пиелонефрит, снижение плотности мочи ( или урина (лат. urina) — вид экскрементов, продукт жизнедеятельности животных и человека, выделяемый почками );
- УЗИ мочеточника мочевого пузыря и почек для выявления степени расширения в чашечно-лоханочной системе, определения толщины почечной паренхимы и степени увеличения больной почки;
- рентгенография с целью определения размера почки;
- урография радиоизотопная для определения характера дизурических проявлений и выявления степени поражения больной почки;
- рентгенологический метод с введением контрастного вещества;
- ангиография при неясном генезе с целью уточнения диагноза;
- мочевые пробы по Зимницкому, Нечипоренко. Их применяют при необходимости проведения дифференциального исследования;
- спленомегалия при подозрении на опухоль в матке или забрюшинном пространстве;
- эндолюминальное исследование путем введения УЗИ датчика через уретру для просмотра степени функциональности пораженной почки;
- ретроградная уретеропиелография путем введения специального катетера в мочеточник через уретру для изучения чашечно-лоханочной системы на рентген снимках.
Лечащий врач ( человек, использующий свои навыки, знания и опыт в предупреждении и лечении заболеваний, поддержании нормальной жизнедеятельности организма человека ) проведет визуальный осмотр и пальпацию припухлых участков, расскажет как лечат гидронефроз почек. Ретроградная пиелография назначается грудничкам для пунктата лоханки путем введения через кожу специального вещества.
Лечение ( процесс, целью которого является облегчение, снятие или устранение симптомов и проявлений того или иного заболевания или травмы, патологического состояния или иного нарушения жизнедеятельности, ) ( процесс, целью которого является облегчение, снятие или устранение симптомов и проявлений того или иного заболевания или травмы, патологического состояния или иного нарушения жизнедеятельности, ) важно направить на устранение провоцирующих факторов, приведших к развитию гидронефроза и по мере возможности сохранить функции почек ( Почка (анатомия) — орган выделительной (мочеобразовательной) системы животных и человека ). Это необходимо делать с учетом имеющихся симптомов и полученных результатов диагностики.
Основное лечение при гидронефрозе почки ( Почка (анатомия) — орган выделительной (мочеобразовательной) системы животных и человека ) – консервативное, но в тяжелых случаях не обойтись без проведения операции.
Медикаментозные методы направлены на устранение признаков вторичные инфекции, купирование болевых синдромов. Назначаются следующие препараты:
- антибактериальные средства из группы пенициллинового ряда (Аугментин);
- цефалоспарины (Цефодокс);
- спазмолитики;
- миотропные препараты (но-шпа);
- болеутоляющие препараты (Морфин, Промедол) при почечных коликах;
- нестероиды (Мовалис);
- адреномиметики (Гинипрал, Гексопреналин) для снижения тонуса и расширения просвета в почечных лоханках;
- антигипертензивные ингибиторы (Престариум, Энап, Амлодипин) для блокировки кальциевых каналов;
- цефалоспарины (Цефодокс);
- ингибиторы (Престариум);
- мочегонные препараты (Фуросемид, Фторхинолон, Ципрофлоксацин, Левофлоксацин).
При постановке диагноза – гидронефроз ( стойкое, прогрессирующее расширение почечной лоханки и чашечек на почве нарушения оттока мочи в пиелоуретеральном сегменте, приводящее к постепенной атрофии почечной паренхимы ) ( стойкое, прогрессирующее расширение почечной лоханки и чашечек на почве нарушения оттока мочи в пиелоуретеральном сегменте, приводящее к постепенной атрофии почечной паренхимы ) почки лечение в первую очередь направлено на компенсацию функциональности органа ( Орган — обособленная совокупность различных типов клеток и тканей, выполняющая определённую функцию в пределах живого организма ), улучшения его работы.
Основная причина гидронефроза – это механическое препятствие оттоку мочи, лечение медикаментами становится безрезультатным. Для обеспечения должного оттока уже не обойтись без проведения операции по частичному или полному удалению почки.
Часто при гидронефрозе почки в лоханках развивается воспалительный процесс, поэтому перед операцией пациенты обязательно проходят курс медикаментозной терапии.
Назначаются антибиотики и противовоспалительные средства при инфицировании мочеполовой системы. В случае развития ( это тип движения и изменения в природе и обществе, связанный с переходом от одного качества, состояния к другому, от старого к новому ) гипертонии на фоне гидронефроза – препараты для нормализации кровотока в почках (Трентал, Пентоксифиллин) сорбенты Полисорб. Препарат нормализуют отток мочи при повышенной мочевине в крови.
Проводится гемодиализ или плазмофарез при сильной детоксикации организма и болевых приступах. Если медикаментозное лечение не приведет к должным результатам, то врач ( человек, использующий свои навыки, знания и опыт в предупреждении и лечении заболеваний ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ), поддержании нормальной жизнедеятельности организма человека ) назначит операцию.
Назначается при хронической почечной недостаточности, при снижении активности почек, выраженном болевом синдроме и развитии мочекаменной болезни. До операции больная почка подлежит проведению пункционной нефростомии. С целью разгрузки и восстановления функций в мочеточник устанавливается стент.
При возможности обязательно врач попытается восстановить функциональность органа. При этом для реконструкции пораженной почки применимы методики:
- уретеропиелоэктазия;
- лоскутная операция;
- эндотермическая путем рассечения стриктур;
- лапароскопия путем пластических манипуляций.
Важно сохранить, реконструировать и восстановить функции поврежденной почки, поскольку гидронефроз – имеет быстрое прогрессирующее течение.
При гидронефротической трансформации левой почки проводится нефрэктомия или удаление в случаях, когда восстановление уже невозможно. Чтобы восстановить проходимость мочевых путей врач при проведении операции попытается привести в норму размеры почечных лоханок или проведет пластику при излишнем расширении стенок.
Если же причина гидронефроза – развитие злокачественной опухоли, то сначала удаляется новообразование, далее назначается курс химиотерапии. На третьей – последней стадии гидронефроза, скорее всего, почка уже не подлежит восстановлению.
Обязательна к проведению поддерживающая терапия. Диета при гидронефрозе играет предопределяющую роль, когда излишне расширены лоханки почек. Нужно исключить из рациона соль, кофе и пить меньше жидкости (до 1,5 л). Готовить блюда желательно на пару.
При появлении гидронефроза почек, что это такое желают разобраться все пациенты. Это водянка и опасна она тем, что излишнее нарушение оттока мочи приводит к скоплению конкрементов. Их накопление забивает протоки, приводит к сильному отравлению организма и часто происходит разрыв почки в случае выхода содержимого в забрюшинное пространство.
В результате как осложнение начнет развитие пиелонефрит, уремия, мочекаменная болезнь. В случае застоя мочи разовьется почечная недостаточность.
Для лечения почек наши читатели успешно используют Ренон Дуо. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Как лечат гидронефроз почки? Только выявление и лечение на начальном этапе дает вполне благоприятные прогнозы. Стоит ли затягивать, отказываться от лечения на начальном этапе или от проведения операции? Исход заболевания – если не тянуть, врачи ( человек, использующий свои навыки, знания и опыт в предупреждении и лечении заболеваний, поддержании нормальной жизнедеятельности организма человека ) гарантируют полное излечение от болезни.
При диагнозе гидронефроз ( стойкое, прогрессирующее расширение почечной лоханки и чашечек на почве нарушения оттока мочи в пиелоуретеральном сегменте, приводящее к постепенной атрофии почечной паренхимы ) операция может стать единственным методом лечения ( процесс, целью которого является облегчение, снятие или устранение симптомов и проявлений того или иного заболевания или травмы, патологического состояния или иного нарушения жизнедеятельности, ). Гидронефроз — очень серьезное заболевание почек. Лечится оно преимущественно операционным путем, чтобы купировать воспалительный процесс. Болезнь представляет собой расширение лоханки этого органа ( Орган — обособленная совокупность различных типов клеток и тканей, выполняющая определённую функцию в пределах живого организма ) из-за нарушения оттока мочи. В результате в почке происходит застой жидкости. Это приводит к тому, что функции почек существенно нарушаются. Именно это заболевание чаще всего становится причиной удаления почки у пострадавшего.
- Показания к операции
- Способы проведения операции
- Особенности проведения операции у детей
При гидронефрозе операция — почти всегда единственное решение проблемы, способное принести положительный результат. Чтобы свести к минимуму неприятные последствия, необходимо восстановить нормальную работу почек, а именно нормализовать сток мочи по мочеточнику в мочевой пузырь.
Если не предпринять вовремя необходимые действия, то у гидронефроза могут быть крайне тяжелые последствия, вплоть до летального исхода.
Если человек здоров, то бактерии не могут проникать из кровотока в мочу. Основным признаком, свидетельствующим о наличии воспалительных заболеваний почек, является бактериурия, то есть присутствие в моче бактерий. Определяется она путем сдачи лабораторных анализов. Кроме того, в моче ( или урина (лат. urina) — вид экскрементов, продукт жизнедеятельности животных и человека, выделяемый почками ) может присутствовать кровь, у больного появляется лихорадка, присутствует общая слабость, сильные боли в боку, которые становятся причиной общего плохого самочувствия. У пациента может также значительно повыситься артериальное давление.
Существуют показания к проведению такой операции:
- Нарушение оттока мочи ( или урина (лат. urina) — вид экскрементов, продукт жизнедеятельности животных и человека, выделяемый почками ) или другой функции почек у пациента.
- Наличие хронической почечной недостаточности.
- Наличие болей при имеющемся заболевании почек.
- Тяжелые формы пиелонефрита.
Диагностируется гидронефроз также на УЗИ. При этом обследовании диагност отмечает увеличение органа за счет расширения лоханки почки.
Врачи выделяют 3 стадии гидронефроза ( стойкое, прогрессирующее расширение почечной лоханки и чашечек на почве нарушения оттока мочи в пиелоуретеральном сегменте, приводящее к постепенной атрофии почечной паренхимы ):
- 1 стадия — самая легкая. Почечные лоханки едва расширены, функции почек снижены незначительно;
- 2 стадия – существенно нарушена работа органа, почка увеличена на 20 процентов, стенки органа истончены;
- 3 стадия – почка ( Почка (анатомия) — орган выделительной (мочеобразовательной) системы животных и человека ) увеличена вдвое, нарушения в ее работе очень серьезные, орган может атрофироваться совсем.
К проведению подобной операции имеются некоторые противопоказания. Ее нельзя делать в том случае, если у пациента поставлен диагноз «азотемия». В этом случае врач предварительно назначает особую диету и медикаменты для лечения. При подготовке к операции может быть произведено очищение крови.
Основная подготовительная процедура перед операцией — это дренирование почки. Этот процесс проходит под строгим наблюдением лечащего врача.
Для устранения причины заболевания проводится пиелопластика при гидронефрозе.
Она может проводиться несколькими способами:
- способ эндоскопии. Эндоскоп вводят в уретру, рассечения тканей не производят.
- метод открытой операции. Все ткани рассекаются скальпелем, удаляется поврежденная часть органа.
- метод лапароскопии. Инструменты вводятся через специальные проколы в коже.
Операция при гидронефрозе всегда проводится врачами под общим наркозом. После удаления пораженного участка здоровые концы органа сшиваются, и врач проверяет, чтобы не было поступления мочи. Если произойдет попадание жидкости из мочевого пузыря в рану, то образуется свищ. Иногда во время операции возникает необходимость проведения сосудопластики. На месте, где находится рана, оставляют катетер, его удаляют на вторые сутки после операции.
Эндоскопических методов разработано и применяется в урологии несколько, Медицинские исследования показали, что они имеют очень высокую эффективность — до 85 процентов. Самый действенный из них — эндотомия. С помощью лазерных лучей удаляются пораженные участки органа. Процесс удаления проходит под контролем врачей через видеокамеру. Изображение хирург видит на мониторе, выведенном в операционной.
Интубация — обязательная составная часть такой операции. В сам мочеточник хирург вставляет трубку, удалена она может быть не ранее, чем через месяц-полтора (это зависит от состояния пациента и процесса восстановления после операции).
При лапароскопии в нескольких местах (на животе, на боку, на спине пациента) врач делает несколько небольших разрезов длиной не более 2 см. Через них вводится видеокамера, освещение и необходимые при операции инструменты. В брюшную полость вводится определенное количество газа, затем врач удаляет пораженный участок почки. Далее он вшивает в почку мочеточник. Поскольку были сделаны небольшие разрезы, поэтому на них возможно наложение стерильных повязок, Наложение швов не делается. Если же в результате операционного вмешательства не удалось восстановить нормальное функционирование почки, то врачи проводят нефрэктомию — полное удаление этого органа.
Нефрэктомия проводится в крайнем случае, если хирург видит, что орган реабилитировать уже нельзя никак. Такое наблюдается в последней стадии гидронефроза, когда почка полностью атрофирована. Это совершенно крайняя мера и осуществляет ее врач только при одностороннем гидронефрозе. Удаление почки происходит под общим наркозом.
Гидронефроз не возникает просто так, у него есть предшествующие факторы, поэтому крайне важно вовремя диагностировать заболевание и на основании имеющихся результатов обследования принять грамотное решение о лечении недуга.
Особенности проведения операции ( действие, совокупность действий для достижения какой-либо цели ) у детей
Часто это заболевание проявляется у детей, поражение происходит в одной из почек, реже поражаются обе. Гидронефроз почек диагностируется даже в тот период, когда женщина еще беременна. При необходимости такая операция ( действие, совокупность действий для достижения какой-либо цели ) может быть произведена даже новорожденному. Прежде чем проводить операционное вмешательство у ребенка, необходимо тщательное медицинское обследование. Операционное вмешательство по удалению части пораженного участка почки проводится чаще всего открытым способом и под общим наркозом. В этом возрасте крайне важен визуальный непосредственный контроль хирурга.
У детей присутствует высокая способность к регенерации, поэтому если орган сохранил хотя бы десятую часть своей работоспособности, то нефрэктомию в таком случае не применяют.
Надо знать, что у детей значительно выше риск осложнений после любой операции, проводимой на почках. А вот послеоперационный период у детей проходит легче, чем у взрослых.
Что делать после операции
В течение нескольких первых дней после операции пациент получает медикаментозное лечение, а именно:
- Антибиотики.
- Противовоспалительные препараты.
- Препараты для общего восстановления организма.
Огромную роль в восстановлении нормальной работы почек играет соблюдение особой диеты. Необходимо исключить острую, жирную, жареную, соленую пищу. Этих ограничений пациенту нужно будет придерживаться в течение трех лет после проведения операции ( действие, совокупность действий для достижения какой-либо цели ). Также должен быть сокращен прием воды — не более 2 литров в сутки для взрослого.
Если все прошло удачно, то спустя некоторое время после операции больной почувствует значительное улучшение состояния.
Помните: не стоит тратить драгоценное время на непонятные способы лечения гидронефроза почек. Вовремя выявленное заболевание и своевременно проведенная операция помогут спасти поврежденный орган и здоровье пострадавшего человека.[
источник
Детская урология занимается диагностикой и лечением болезней и пороков мочеполовой и мочевыводящей систем у детей. На сегодняшний день, по экспертным оценкам, каждый четвертый ребенок в Российской Федерации имеет урологические проблемы. Именно детская урология нацелена на раннее выявление патологий и их лечение. Всем родителям надо помнить, что они должны быть очень внимательны к здоровью своих детей, ведь многие урологические заболевания зачастую начинаются без каких-либо явных симптомов. Если в раннем, детском возрасте своевременно не вылечить заболевания органов мочеполовой системы, то во взрослой жизни человек, может столкнуться с необратимыми процессами, которые лечить уже будет дорого и сложно, а иногда и невозможно.
Вашему ребёнку поставили диагноз: гидрорнефроз?
Предлагаем Вам краткий, но очень подробный обзор этого заболевания. Его подготовили сотрудники Детского уроандрологического отделения НИИ урологии имени Н.А. Лопаткина – филиала ФГБУ «НМИЦ радиологии» Минздрава России.
2 см) стриктура мочеточника.
Возможные осложнения эндоскопических методов лечения связаны с осуществлением чрескожного доступа к почке (инфекция и кровотечение) и рассечением мочеточника (травма мочеточника, рецидивная стриктура, некроз, отрыв мочеточника, и кровотечение) возникают с частотой 1-25,7%.
Лапароскопическая пиелопластика дает возможность выполнять ту же хирургическую процедуру, что и при открытой операции, при этом позволяет улучшить косметический эффект, значительно снизить уровень послеоперационной боли и уменьшить период реабилитации.
На сегодняшний день эффективность лапароскопической пиелопластики сопоставима с таковыми результатами при открытой операции.
К числу особенностей эндовидеохирургической методики относится вероятность конверсии – интраоперационный переход на открытый доступ, причины которой различны. Основной способ снижения частоты конверсий — полноценное обследование и отбор больных на операцию, выполнение данных операций квалифицированными хирургами. Все видеоэндоскопические операции проводят в специально оборудованных операционных (рис.1) с использованием специальных технических средств и инструментария. Для выполнения пиелопластики лапароскопическим доступом используются миниатюрные детские эндоскопические инструменты диаметром 3мм, 5 мм.
Кроме выполнения самой операции большое значение отводится дренированию почки в после операционном периоде. Средние сроки дренирования почки после лапароскопических операций от 4 до 8 недель.
Дренирование почки после операции может осуществляться путем установки внутренних (внутренний стент) или наружных трубок (уретеропиелостома, нефростома, пиелостома). Основным недостатком внутреннего дренирования является необходимость в проведении наркоза для удаления стента у детей, также при наличии внутреннего стента могут возникать рефлюкс по стенту (заброс мочи из мочевого пузыря в почку), симптомы нижних мочевых путей.
Рис. 1 Операционная с эндовидеохирургическим комплексом
Использование наружных, и в частности уретеро-пиелостомических стентов (рис. 2), позволяют избежать многих недостатков внутреннего дренирования, поскольку дистальный конец уретеро-пиелостомического стента может быть установлен до средней трети мочеточника (рис. 3), что позволяет избежать травмы уретеро-везикального соустья и развития симптомов нижних мочевых путей.
Рис. 2 Уретеропиелостомический стент.
Наружные, уретеро-пиелостомические стенты могут быть удалены в амбулаторных условиях без наркоза.
Короткий участок стента с отверстиями в мочеточнике, завиток в лоханке, часть стента без отверстий выходит через лоханку на кожу.
Рис. 3. Схема положения уретеропиелостомического стента.
Детское уроандрологическое отделение НИИ урологии и интервенционной радиологии имени Н.А. Лопаткина – филиала ФГБУ «НМИЦ радиологии» Минздрава России является ведущим отделением института, в котором работают высококвалифицированные специалисты – д.м.н., профессор РУДИНЮрий Эдвартович и к.м.н. МАРУХНЕНКО Диомид Витальевич, врачи отделения, средний и младший медицинский персонал.
Позвоните нам сегодня, чтобы мы смогли Вам помочь!
источник
Постановка диагноза гидронефроз имеет очень важное значение, потому что в большинстве случаев причиной гидронефроза является обструкция мочевыделительной системы, которая может быть скорректирована. В обратном случае гидронефроз может привести к развитию необратимых изменений в почках.
Диагностика гидронефроза начинается с опроса, осмотра пациента и поиска симптомов гидронефроза. Гидронефроз можно заподозрить при физическом осмотре. При глубокой пальпации брюшной полости расширенная почка может пальпироваться в одном из флангов живота, особенно хорошо пальпируется расширенная почка у новорожденного, у ребенка или худого взрослого человека.
В зависимости от причины гидронефроза, а также от того острый это гидронефроз или хронический, осмотр пациента может выявить боль в боку или спине при пальпации. При пальпации нижней части живота, чуть выше лобковой кости, может быть обнаружен увеличенный мочевой пузырь. У мужчин следует провести пальцевое ректальное обследование для оценки размеров предстательной железы. Женщины должны быть осмотрены гинекологом для оценки состояния матки и придатков.
Диагностика гидронефроза подразделяется на лабораторные и инструментальные методы исследования.
К лабораторным методам диагностики относятся клинический (общий) анализ крови, клинический анализ мочи, биохимический анализ крови.
Клинический анализ крови при гидронефрозе может соответствовать возрастным нормам, но наличие лейкоцитоза (повышение уровня лейкоцитов крови) может свидетельствовать о наличии острого воспалительного или инфекционного процесса.
В биохимическом анализе крови функция почек определяется по следующим показателям: креатинин, мочевина, альбумин, электролиты (калий, натрий, хлориды). При двустороннем гидронефрозе могут быть диагностированы: повышение уровня креатинина и мочевины крови, изменения электролитов крови (повышение или снижение калия, натрия, хлоридов), свидетельствующие о нарушении функции почек (почечная недостаточность). Кроме того, гиперкалиемия, вследствие гидронефроза, является жизнеугрожающим состоянием.
Клинический анализ мочи при гидронефрозе обычно без отклонений от нормативных величин, но присутствие белых кровяных телец (лейкоцитурия) и красных кровяных телец (гематурия) может свидетельствовать о наличии мочекаменной болезни или опухоли, которые нередко являются причинами обструкции и в дальнейшем гидронефроза, или же, когда обструкция мочевых путей осложняется инфицированием. Пиурия (наличие гноя) свидетельствует о наличии инфекции мочеполовых путей. Микроскопическая гематурия указывает на наличие камня или опухоли в мочевыделительной системе.
Ультразвуковое исследование (УЗИ) почек — неинвазивный метод диагностики, при котором звуковые волны сканируют орган и передают изображение на экран. УЗИ – является недорогим методом исследования, а также достаточно информативным для диагностики гидронефроза. УЗИ почек является скрининговым методом диагностики гидронефроза. Кроме того данный метод диагностики позволяет определить размер и форму почек, уровень обструкции или аномалию развития, а также выявить наличие камней, кист в почках. Однако ультразвуковое исследование уступает другим методам диагностики в выявлении наличия обструкции мочевых путей, ее источника и протяженности.
Цистоскопия – метод непосредственной визуализации мочевых путей с использованием оптического прибора (цистоскопа), который вводится в мочеиспускательный канал, благодаря чему можно осмотреть уретру, мочевой пузырь и мочеточники и обнаружить препятствие на уровне данных структур.
Экскреторная урография (внутривенная пиелография) – выполнение рентгеновских снимков почек, мочеточников и мочевого пузыря, до и после введения контрастного вещества, которое позволяет визуализировать патологию. Внутривенная пиелография используется для диагностики гидронефроза и определения причины его развития. При внутривенной пиелографии легко идентифицируются причины развития гидронефроза в просвете мочевыводящих путей. Кроме того, внутривенная пиелография позволяет дифференцировать паренхиму и собирательную систему почки. Функциональное состояние почки, подвергающееся факторам обструкции, может оцениваться относительно временного диапазона и интенсивности при нефрограмме и пиелограмме. Нормальная экскреция контрастного вещества при выполнении внутривенной пиелографии требует хорошей функции почки. В целом, уровень креатинина не должен превышать 200 мкмоль/л.
Если причиной гидронефроза является патология мочевого пузыря, или отмечаются тяжелые нарушения оттока мочи из мочевого пузыря, то выполняется микционная цистография – рентгенологический метод исследования, позволяющий оценить состояние мочевого пузыря, уретры, мочеточников. Сначала проводят катетеризацию мочевого пузыря: тонкая трубка – катетер – вводится через уретру в мочевой пузырь. По катетеру вводят контрастное вещество. Снимки выполняют сразу после наполнения мочевого пузыря, затем просят пациента помочиться и выполняют снимок во время опорожнения мочевого пузыря.
КТ (компьютерная томография) – играет важную роль в диагностике гидронефроза. Ретроперитонеальный (забрюшинный) процесс, способствующий внешнему сдавлению и обструкции мочеточника и мочевого пузыря, лучше диагностируется при выполнении КТ почек и забрюшинного пространства. В настоящее время существует также спиральная КТ, которая является методом выбора при подозрении на мочекаменную болезнь. Особенно часто КТ почек используется при рентгеннегативных камнях в почках или мочевых путях. В диагностике мочекаменной болезни КТ обладает 97% чувствительности, 96% специфичности, а также 97% достоверности. Также может быть использована КТ почек с контрастным усилением для диагностики гидронефроза у пациентов с сохраненной функцией почек.
МРТ (магнитно-резонансная томография) – играет важную роль в диагностике гидронефроза у беременных, которым необходимо избегать ионизирующей радиации. МРТ с контрастным усилением может быть использована в качестве дополнительного метода диагностики к ультразвуковому исследованию для дифференциации патологических от физиологических причин гидронефроза. В особенности, МРТ с контрастным усилением показана при подтвержденной обструкции мочевых путей, которая поможет указать точную локализацию и протяженность обструкции. Кроме того, МРТ может быть выполнена, когда обструкция диагностирована, но при КТ была исключена мочекаменная болезнь. При таких условиях кроме МРТ возможно выполнение более инвазивного метода диагностики – ретроградной пиелографии.
Радиоизотопная ренография (сцинтиграфия почек) – метод радионуклидной диагностики, предполагающий введение в организм пациента вещества, меченного радиоактивными изотопами, которые накапливаются в почечной ткани, а затем выводятся с мочой. Благодаря радиоактивному распаду этих изотопов, а также использованию специальных приборов, улавливающих радиоактивное излучение (гамма-камеры), появляется возможность оценить функции почек в целом, а также каждой в отдельности. Преимуществами данного метода является отсутствие противопоказаний, низкая лучевая нагрузка, простота исследования. Этот метод не позволяет установить диагноз конкретного заболевания и является дополнительным методом диагностики гидронефроза. Сцинтиграфия почек может быть использована для дифференциальной диагностики, а также для планирования лечения. Сцинтиграфия почек помогает дифференцировать функциональные причины обструкции и анатомические особенности почек и мочевыделительной системы. Перед проведением сцинтиграфии оценивается функциональное состояние почек по биохимическому анализу крови (креатинин, мочевина, электролиты). Предварительно вводится внутривенно радиоизотопный препарат, и динамически оценивается функция почек, которая может быть представлена в виде графика. Снижение функции почек определяется в процентах относительно каждой почки.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Почка – это орган, бобовидной формы, осуществляющий функции мочеобразования. В строении почки выделяют две части — паренхиму почки и чашечно-лоханочный аппарат, переходящий в мочеточники.
Паренхима почки
Паренхима (то есть сама ткань почки) обладает неоднородной структурой и состоит из коркового и мозгового вещества. Корковое вещество обладает темным цветом и содержит в себе почечные клубочки. Основная функция этой части почки – фильтрация и образование первичной мочи. Мозговое вещество почки обладает более светлым оттенком и состоит из почечных канальцев. Функция мозгового вещества заключается в образовании вторичной (окончательной) мочи и выведении продуктов обмена из организма.
Чашечно-лоханочная часть почки
Эта часть почки отвечает за накопление и дальнейшее выведение мочи в мочеточник. После того как кровь прошла через ткань почки, из нее отфильтровалась жидкая часть и образовалась моча. Моча скапливается в структурах, называемых чашечками. В почке различают от 6 до 10 малых чашечек и до 4 больших. Большие чашечки открываются в лоханки, которые, в свою очередь, переходят в мочеточник. Лоханкой называется воронкообразная полость, в которой происходит накопление мочи. Лоханки и чашечки состоят из слизистой и мышечной оболочки. За счет сокращений мышечного слоя моча из лоханок переходит в мочеточник, а из него в мочевой пузырь. Таким образом, в чашках и лоханках происходит непрерывное накопление мочи, которая впоследствии перетекает в мочеточники. Если же оттоку мочи что-то препятствует, то она начинает накапливаться в лоханках. Чаще всего току мочи из лоханок препятствуют камни, опухоли или сужения мочеточника.
Если моча длительное время скапливается, то она начинает сдавливать почечную ткань. Находясь под постоянным сдавливанием, паренхима (ткань) почки начинает атрофироваться (перестает функционировать).
Отфильтрованная моча собирается в лоханки, откуда далее поступает в мочеточники. Если на своем пути моча встречает какие-то препятствия, то дальнейший ее путь приостанавливается. Таким препятствием может быть врожденная аномалия мочеточника или чашечно-лоханочной системы.
К аномалиям мочеточника, которые могут стать причиной гидронефроза, относятся:
- Сужение начального отдела мочеточника – при данной аномалии, моча проходит далее, но не во всем объеме. Из-за суженного мочеточника некая часть мочи остается в лоханках и со временем начинает накапливаться.
- Искривления мочеточника – также препятствуют полному оттоку мочи из лоханки. Искривления могут быть как приобретенными (спайки, вследствие перенесенных инфекций), так и врожденными.
- Высокое отхождение мочеточника – аналогично затрудняет ток мочи по мочеточнику.
- Дефект клапанов мочеточника – данная аномалия, как правило, выявляется еще на первых годах жизни, потому как сопровождается тотальной задержкой мочи в лоханках. Клапан представляет собой лоскут слизистой оболочки, который закрывает собой просвет мочеточника.
К аномалиям урогенитальной системы также относятся врожденные атонии мочевых путей. При данной аномалии мышечный слой, из которого состоят мочеточники и мочевой пузырь, не способен к полноценному сокращению. В норме движение мочи по мочевым путям обеспечивается ритмичными сокращениями мочеточника. Однако при атонии мочеточник не сокращается и, как следствие, не обеспечивает отток мочи.
Результатом этого является застой и накоплением мочи сначала в мочеточнике, а потом и в почке. В то же время, гидронефроз может быть и следствием гипертонуса (напряжения) мочеточника. Данная патология (которая называется еще дискинезией) выражается в частых и неритмичных сокращениях мочеточника.
Нередко гидронефроз является следствием пузырно-мочеточникового рефлюкса. При данной патологии моча забрасывается из мочевого пузыря в мочеточник, а оттуда, по мере накопления, в почку.
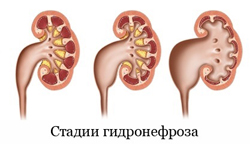
К стадиям гидронефроза относятся:
- начальная стадия гидронефроза;
- ранняя стадия гидронефроза;
- терминальная стадия гидронефроза.
Для постановки диагноза назначаются анализ мочи и анализ крови.
Показатели анализа мочи при гидронефрозе
Параллельно у пациента наблюдаются выраженные отеки (из-за потери белка) и стойкая артериальная гипертензия.
Показатели анализа крови при гидронефрозе
Также в крови отмечается повышение уровни мочевины, креатинина и азота. Все эти вещества, задерживаясь в организме, обуславливают эндогенную интоксикацию.
При гидронефрозе процесс естественного вывода из организма продуктов распада затормаживается. Чтобы уменьшить интоксикацию организма вредными веществами, пациент должен соблюдать специальную диету.
Положения диеты при гидронефрозе следующие:
- ограниченное потребление животного белка;
- исключение определенных продуктов;
- употребление необходимого объема растительных продуктов.
Ограниченное потребление животного белка
При гидронефрозе рекомендуется употреблять не больше, чем 0,5 грамм белка на 1 килограмм веса больного человека. Так, если пациент весит 70 килограмм, ему можно съесть в день 35 грамм белка. Восполнять норму белка следует нежирной рыбой или мясом, молочными продуктами слабой жирности. При этом нужно выбирать натуральные (не замороженные, не переработанные) продукты.
Продуктами, которые разрешены при гидронефрозе, являются:
- мясо (курица, индейка, телятина);
- субпродукты (печень);
- рыба (треска, судак, щука);
- молочная и кисломолочная продукция (творог, кефир, молоко, сметана, йогурт).
Исключение определенных продуктов
Существует некоторые пищевые товары, употребление которых при гидронефрозе следует сократить. Отказ от этих продуктов положительно отразится на общем состоянии организма и позволит более эффективно противостоять заболеванию.
Продуктами, которые следует изъять из рациона при гидронефрозе, являются:
- любые сорта мяса или рыбы повышенной жирности;
- холодец и другие виды наваристых бульонов из мяса или рыбы;
- блюда, приготовленные методом жарки, копчения, вяления;
- промышленная и домашняя консервация (соленые, маринованные, квашеные овощи или фрукты);
- конфеты, пирожные, сдобная выпечка и другие изделия с большим количеством сахара;
- пищевые товары с повышенным содержанием соли (чипсы, крекеры, соленая соломка);
- любые продукты, обладающие неестественным запахом, цветом или вкусом.
- газированные напитки, алкоголь.
Употребление необходимого объема растительных продуктов
При гидронефрозе рекомендуется включать в ежедневный рацион не менее 600 грамм фруктов и овощей. Употреблять растительные продукты следует преимущественно в сыром виде.
При лечении гидронефроза целесообразно использовать средства, изготовленные по рецептам народной медицины. Применять такие препараты следует в качестве дополнения к основному способу лечения. Проведение терапии народными методами требует соблюдения ряда правил. Несоблюдение правил может стать причиной различных осложнений.
Правила применения средств народной медицины
Перед тем как проводить терапию народными методами, обязательно следует совершить визит к врачу. Доктор определит целесообразность такого лечения и установит, существуют ли противопоказания. Также медиком могут быть предоставлены рекомендации по оптимальной схеме приема народных препаратов. Чтобы лечение было безопасным и эффективным, нужно соблюдать правила по приготовлению и употреблению средств народной медицины.
Правила лечения гидронефроза народными средствами следующие:
- На протяжении всего периода приема народных средств следует придерживаться специального лечебного рациона. Также во время лечения нужно ограничить до минимума потребление алкоголя.
- Перед тем как принимать любое средство, обязательно нужно сделать тест на аллергию. Для этого следует первые 2 – 3 раза употребить препарат в минимальной дозе (меньше той, которая указана в рецепте в 5 – 7 раз).
- Компоненты, из которых готовится препарат, необходимо покупать в специализированных местах (аптеках, магазинах). Приобретать лечебные продукты в местах несанкционированной торговли не рекомендуется.
- Все компоненты для приготовления народных средств используются в измельченном виде. Для измельчения следует использовать мясорубку, блендер или кухонный комбайн.
- Хранить травяные сборы необходимо в емкостях из стекла или мешках из натуральной ткани. При хранении следует ограничивать контакт сырья с воздухом.
- Срок хранения приготовленного продукта не превышает 12 часов. Поэтому каждый день необходимо готовить новую порцию препарата.
- При гидронефрозе все народные средства употребляются в виде отвара. Для этого нужно залить теплой водой необходимое количество сырья (указано в рецепте) требуемым объемом теплой воды (также указано в рецепте). Затем состав необходимо поставить на водяную баню и продержать 20 – 30 минут. После этого отвар нужно настоять 1 – 2 часа, отфильтровать и принимать внутрь.
- Продолжительность лечения народными средствами при гидронефрозе составляет 2 – 3 месяца. После каждого месяца необходимо делать паузу на 2 недели, а затем возвращаться к лечению.
Народные рецепты для лечения гидронефроза
При гидронефрозе используются различные травы, овощи и другие натуральные продукты. Препараты народной медицины позволяют улучшить функциональность почек, уменьшить болевые ощущения, снизить интоксикацию организма.
Продуктами, которые применяются при гидронефрозе, являются:
- тыква (плодоножки, сок);
- фасоль (створки);
- петрушка (корень, семена);
- травяные сборы.
Рецепт из тыквы
При гидронефрозе используется плодоножка тыквы (часть, которой овощ крепится к стеблю). Для приготовления разовой (ежедневной) порции отвара из плодоножки необходимо использовать 2 столовых ложки сырья и 2 стакана воды. Готовый отвар нужно употребить в течение дня.
Также в терапии гидронефроза может применяться свежий тыквенный сок. Готовить напиток нужно самостоятельно, так как готовый сок в пакетах не обладает достаточными лечебными свойствами. Рекомендуемая норма – от 200 до 300 миллилитров в день.
Рецепт из створок фасоли
Для приготовления отвара используются сухие створки фасоли. Ежедневная норма этого средства составляет 750 – 1000 миллилитров, выпивать которые нужно в 6 – 7 приемов. Чтобы приготовить одну порцию отвара, необходимо использовать 4 столовых ложки фасолевых створок на литр воды.
Рецепт из петрушки
Ежедневная порция отвара готовится из 50 грамм свежего корня петрушки и воды, объемом в один стакан. Пить средство нужно 4 раза в день по столовой ложке. Оптимальное время употребления отвара – за полчаса до трапезы.
При гидронефрозе полезны также семена петрушки, из которых готовится лечебный напиток. Ежедневный объем напитка готовится из столовой ложки семян и 250 миллилитров воды. Принимается средство по 50 миллилитров 3 – 4 раза в день.
Рецепты травяных сборов
При гидронефрозе применяются различные травяные сборы, в состав которых входит несколько лечебных растений. Чтобы приготовить сбор, нужно смешать ингредиенты в указанных в рецепте пропорциях, после чего пересыпать для хранения в удобную тару. Впоследствии из сбора готовится напиток, для ежедневной порции которого используется столовая ложка сырья и стакан воды. Готовится отвар традиционным методом – сначала выдерживается на водяной бане, после чего фильтруется и принимается внутрь. Ежедневную порцию отвара нужно разделить на 3 – 4 части и пить их до приема пищи.
Рецепты травяных сборов при гидронефрозе
|
Наиболее распространенными последствиями гидронефроза являются:
- присоединение бактериальной инфекции;
- повышение артериального давления;
- появление твердых образований в почках;
- почечная недостаточность.
Развитие бактериальной инфекции является распространенным последствием гидронефроза. При данном заболевании нарушается нормальная функциональность мочевыделительной системы, что приводит к неправильному оттоку и застою мочи. Все это формирует условия, способствующие размножению бактерий и развитию бактериального процесса. Самой частой формой бактериальной инфекции на фоне гидронефроза является вторичный пиелонефрит (воспалительное поражение почек).
Механизм развития пиелонефрита
В большинстве случаев пиелонефрит провоцирует кишечная палочка. Также это может быть синегнойная палочка, протеи, клебсиелла. Эти микроорганизмы обитают в кишечнике, являясь частью нормальной микрофлоры. Но когда они попадают в другие органы, развивается воспалительный процесс. По восходящим путям инфекция проникает в полость почки и начинается пиелонефрит. Достаточно часто заболевание принимает рецидивирующую (систематически повторяющуюся) или хроническую форму.
У пациентов женского пола по причине анатомических особенностей осложнение в виде пиелонефрита встречается чаще. У женщин уретра (канал для мочеиспускания) больше в ширину, меньше в длину и располагается ближе к анальному отверстию. Эти особенности женского тела увеличивают вероятность проникновения возбудителей инфекции в почки.
Симптомы вторичного пиелонефрита
Вторичный пиелонефрит начинается с повышения температуры, которая может достигать 39 – 40 градусов. Пациента беспокоят общие признаки инфекции, которые выражаются головной болью, ознобом, ломотой в мышцах и суставах. Также может присутствовать тошнота, рвота (периодически), сильное потоотделение. Частота сердечных сокращений (пульс) увеличивается, дыхание становится учащенным, язык сухой. Больной ведет себя апатично, вяло. Через несколько дней в процессе развития инфекционного процесса к общим признакам присоединяется и местная симптоматика.
Локальными проявлениями пиелонефрита являются:
- боли в пояснице (с той стороны, где развивается инфекция);
- усиление болей в ночное время, при кашле, глубоком вдохе;
- напряженность мышц живота (определяется при пальпации);
- проблемы с мочеиспусканием.
Боли, которые беспокоят пациента в поясничной области, как правило, отдают в верхнюю часть живота, зону паха, бедро. Более выражено проявляется чувство боли в момент, когда человек лежит на спине или на той стороне, которая противоположна зоне локализации инфекционного процесса.
Как было сказано выше, пиелонефрит при гидронефрозе нередко становится хроническим. Как и острая форма, хроническая стадия бактериальной почечной инфекции сопровождается местными и общими симптомами. В сравнении с первичным пиелонефритом, который развивается как самостоятельное заболевание, проявления инфекции при гидронефрозе отличаются более выраженным характером. Пациента может беспокоить тупая ноющая боль в поясничной зоне, которая чаще всего появляется в период, когда на улице сыро и холодно. Болевые ощущения могут распространяться на другие органы и части тела (при первичном пиелонефрите такое происходит редко).
Общие симптомы хронического воспаления почек, которое развивается на фоне гидронефроза, делятся на ранние и поздние.
К общим симптомам пиелонефрита, которые проявляются вначале заболевания, относятся:
- быстрая утомляемость;
- ухудшение аппетита;
- общая слабость, которая возникает периодически;
- субфебрильная температура (от 37 до 37,5 градусов);
- повышение артериального давления (примерно у половины больных).
Нередко в середине дня у пациентов с хроническим пиелонефритом возникает желание принять горизонтальное положение по причине усталости. Это объясняется тем, что при длительном пребывании на ногах в почках затрудняется отток венозной крови.
К позднему симптому вторичного пиелонефрита в хронической стадии относится сухость слизистых тканей ротовой полости. Сначала сухость появляется время от времени, а впоследствии приобретает постоянный характер. Пациента начинает беспокоить изжога, отрыжка. Внешность человека изменяется — кожа становится бледной, лицо приобретает одутловатые очертания. Люди с хроническим воспалением почек отличаются пассивным эмоциональным поведением, что проявляется в отсутствии интереса и инициативы, бездействии, апатии.
При гидронефрозе пораженная почка начинает синтезировать в увеличенном объеме гормон ренин, который провоцирует увеличение показателей артериального давления. В результате этого развивается нефрогенная гипертензия, которая плохо поддается терапии медикаментами.
Механизм развития нефрогенной гипертензии
При гидронефрозе в пораженной почке снижается кровообращение, из-за чего выделение жидкости уменьшается. Вследствие этого развивается сильный отек и кровеносные сосуды сужаются. Помимо этого стенки сосудов становятся более чувствительными к действию определенных веществ, в результате чего сосуды начинают сокращаться. Нарушение кровообращения и сужение сосудов провоцирует увеличенный синтез ренина, вследствие чего развивается нефрогенная гипертензия.
Симптомы нефрогенной гипертензии
Отличительной характеристикой нефрогенной гипертензии является повышение, в основном нижнего (диастолического) давления. Такое состояние плохо корректируется лекарствами, которые предназначены для понижения давления. Также пациентов беспокоит сильная головная боль в затылке или в зоне лба. Болевые ощущения могут сопровождаться головокружениями. На фоне сужения кровеносных сосудов нарушается питание сетчатки глаза, что приводит к проблемам со зрением, которые быстро прогрессируют.
Другими симптомами нефрогенной гипертензии являются:
- сильное чувство жажды;
- повышенное мочевыделение;
- тошнота, рвотные позывы;
- резкое повышение температуры;
- отечность.
Иногда нефрогенная гипертензия сопровождается расстройствами нервной системы, из-за чего пациенты становятся излишне плаксивыми, раздражительными. При отсутствии своевременного лечения по причине сужения кровеносных сосудов может развиваться нарушение мозговой деятельности, сердечная недостаточность.
Возникновение твердых образований в почках (мочекаменная болезнь) может быть как причиной, так и осложнением гидронефроза. Если мочекаменная болезнь развивается как последствие гидронефроза, для нее характерно формирование струвитных камней, которые также называют инфекционными.
Механизм появления твердых отложений в почках
Нарушение оттока мочи и бактериальные инфекции, которые характерны для гидронефроза, формируют благоприятную среду для формирования струвитных камней. Такие бактерии как протеи, синегнойная палочка и клебсиелла расщепляют мочевину мочи, что приводит к образованию осадков, из которых образуется камень. Состоят такие образования из осадков магния, аммония, карбоната кальция. Инфекционные камни в почках быстро увеличиваются в объемах и из-за специфической формы еще называются коралловидными камнями.
Симптомы присутствия камней в почках
Такие характерные для мочекаменной болезни симптомы как острые колющие боли в спине или нижней зоне живота при струвитных камнях проявляются не так выражено или отсутствуют совсем. Пациенты могут жаловаться на общее ухудшение состояния, сухость во рту, увеличение температуры. При отсутствии лечения такие камни могут спровоцировать общую гнойную инфекцию (сепсис), почечную недостаточность, сморщивание и потерю почки.
Почечная недостаточность относится к одному из наиболее серьезных осложнений гидронефроза и иногда приводит к необратимым последствиям.
Механизм развития почечной недостаточности
При гидронефрозе повышается давление в почке, из-за чего паренхима (ткань, которой покрыта почка) уменьшается в объемах и постепенно атрофируется. Также нарушается кровоснабжение органа. Вследствие этого выделительная функция почек уменьшается, и в крови начинают накапливаться вредные вещества (азотистые шлаки), которые в норме выводятся из организма вместе с мочой.
Симптомы почечной недостаточности
Симптоматика почечной недостаточности зависит от того, на фоне какой формы гидронефроза развилось это осложнение. Острая стадия гидронефроза ведет к острой почечной недостаточности. При таком осложнении почки утрачивают свои функции в течение очень быстрого времени (от нескольких недель до нескольких дней). Поэтому при выявлении симптомов развивающегося осложнения необходимо безотлагательно прибегнуть к врачебной помощи.
Симптомами острой почечной недостаточности являются:
- резкое уменьшение объемов мочи (вначале до 400 миллилитров в сутки, затем – не больше 50 миллилитров в сутки);
- увеличение объемов тела (из-за скапливающейся жидкости);
- повсеместный зуд кожных покровов;
- сонливость, заторможенность;
- тошнота, рвота, жидкий стул;
- отечность лица, лодыжек;
- утрата аппетита;
- боли в животе.
При отсутствии своевременного вмешательства врача развивается одышка, потому что в легких накапливается большое количество жидкости. На теле возникают кровоизлияния и синяки. Могут появляться непроизвольные сокращения мышц (спазмы), галлюцинации, потеря сознания.
При хроническом гидронефрозе снижение функциональности почек происходит постепенно и в большинстве случаев незаметно (на начальных стадиях) для больного. Прогрессируя, хроническая почечная недостаточность провоцирует общую слабость, снижение работоспособности, частые головные боли. Масса тела у больных начинает снижаться, кожные покровы приобретают желтый оттенок.
Другими симптомами хронической почечной недостаточности являются:
- сухость слизистых во рту, аммиачный запах;
- кровоточивость десен, появление синяков на теле;
- нарушение менструального цикла (у женщин);
- стойкое увеличение артериального давления;
- повышенная склонность к болезням (по причине сниженного иммунитета).
источник
