Сдача общего (клинического) анализа мочи назначается при подозрении на заболевания мочеполовой системы и ряд других патологий на ранних стадиях. Кроме того, он необходим для контроля проводимого лечения и уточнения диагнозов. Особенность данного исследования заключается в том, что биоматериал собирается пациентом самостоятельно. По этой причине перед сдачей мочи на анализ необходимо подробно ознакомиться с правилами подготовки к процедуре и сбора биоматериала, иначе повышается риск получения недостоверных результатов и неверной постановки диагноза.
С помощью лабораторного анализа мочи оценивают физико-химические показатели жидкости, а также проводят микроскопию осадка. На основе полученных данных врач может подтвердить или опровергнуть наличие некоторых заболеваний, сопровождающихся изменениями в структуре мочи.
Сдача мочи на анализ необходима в следующих случаях:
- диагностика заболеваний почек (мочекаменная болезнь, нефрит, опухоли, амилоидоз, пиелонефрит и др.);
- выявление патологий мочевого пузыря и предстательной железы;
- перенесенная стрептококковая инфекция;
- наличие воспалений половых органов;
- подтверждение ряда аутоиммунных заболеваний и болезней обмена веществ.
Отклонения тех или иных показателей от нормы может говорить о многих заболеваниях. Например, патологическое уменьшение суточного объема мочи сопровождает болезни сердца, расстройства системы пищеварения, острую печеночную недостаточность. Увеличение объема, в свою очередь, возникает при диабете, во время рассасывания отеков и при нервном возбуждении. Одним из показателей, по которому можно судить о данных патологиях, является цвет мочи. В целом при сдаче мочи на анализ оценивается порядка 20 показателей, основными из которых являются: цвет, запах, прозрачность, пенистость, плотность и рH жидкости, уровень содержания белка, глюкозы, эритроцитов, лейкоцитов, солей, эпителиальных клеток, бактерий и слизи.
Как и в случае большинства анализов, мочу сдают после получения направления. Обычно в государственных и частных поликлиниках направление выписывает терапевт, однако назначить данное обследование могут многие специалисты, например: кардиолог, гастроэнтеролог, гинеколог, уролог, гепатолог и т.д. Это зависит от подозрения на то или иное заболевание. Зачастую сдача общего анализа мочи назначается в профилактических целях.
Многих пациентов интересует вопрос, можно ли сдать мочу на анализ без направления и где это сделать? Да, это возможно в частных медицинских лабораториях, где обычно не требуется никаких направлений. Для многих занятых людей такой вариант является наиболее предпочтительным — быстрым и удобным — по крайней мере потому, что нет необходимости записываться на прием для получения направления и пребывать в очередях с потенциально инфицированными людьми. Удобно и то, что с полученным бланком можно идти непосредственно к лечащему врачу, ведь результаты анализов, выполненных в крупнейших независимых лабораториях, признаются всеми медицинскими учреждениями России. Если вы решили обратиться в частную лабораторию, обязательно ознакомьтесь с правилами подготовки к сдаче анализа мочи.
Какие продукты запрещены к употреблению накануне сдачи анализа? Прежде всего, исключите любой алкоголь (в том числе, пиво), сладости (может выявиться повышенный уровень глюкозы), а также любые продукты, которые могут окрасить жидкость или придать ей неестественный запах (свекла, морковь, чеснок, ревень, лавровый лист, хрен, лук, приправы и др.). Кроме того, нежелательно пить минеральную воду, так как она может повлиять на кислотность. Перед сдачей мочи на анализ не рекомендуется есть слишком много соленого (могут обнаружиться фосфаты), также стоит избегать потребления, например, арбузов (в моче могут появиться нитриты).
Нужно не только ограничить употребление некоторой пищи, но также необходимо избегать физических нагрузок и эмоциональных стрессов, так как они приводят к повышению уровня белка. Также нельзя переохлаждаться и перегреваться. С осторожностью следует отнестись к приему лекарств, так многие из них меняют цвет мочи — например, витамины группы В и рутин придают ей оранжевый оттенок, а некоторые антибиотики — коричневый или ржавый. Желательно исключить любые медикаменты, в особенности мочегонные, однако перед этим необходимо проконсультироваться с врачом. По крайней мере, после получения результатов исследования, доктора необходимо уведомить о приеме тех или иных лекарственных средств во избежание постановки неправильного диагноза.
Женщинам нельзя сдавать анализ мочи в период менструального цикла. Если проводилась цистоскопия, то после нее не следует проходить исследование в течение 5–7 дней.
Как именно производится сбор биоматериала для сдачи мочи на анализ? Прежде всего, необходимо заранее приобрести в аптеке (или получить в лаборатории) одноразовый пластиковый контейнер. Собирать необходимо утреннюю мочу, скопившуюся за ночь, причем строго натощак. Достаточный объем для полноценного исследования — 100 мл. Рекомендуется использовать среднюю порцию мочи, так как в первой порции могут оказаться элементы воспаления мочеиспускательного канала. Перед сбором необходимо провести тщательный туалет наружных половых органов, в некоторых случаях женщинам рекомендуется использовать тампон во избежание попадания слизи.
Время сдачи биоматериала — с 8 до 11 утра. Желательно доставить контейнер в лабораторию в течение 1–2 часов после забора. Температура при транспортировке должна быть в диапазоне 5–20 градусов по Цельсию. Контейнер вместе с направлением необходимо передать в лабораторию. Если направление отсутствует, желательно заранее уточнить у врача, каким именно образом будет идентифицироваться биоматериал.
После сдачи мочи на анализ можно ожидать готовых результатов уже на следующий день, если в поликлинике имеется собственная лаборатория. Если она отсутствует, то процесс может занять 2–3 дня. В частных лабораториях анализ выполняется в течение суток и, как правило, имеется возможность срочного получения результатов в течение 2-х часов за дополнительную плату. Результаты обычно выдаются на листе формата А4 в виде таблицы, в которой приведен список показателей и полученных результатов по каждому из них. Кроме того, в бланке указываются единицы измерения и нормативные значения для всех характеристик. Диагноз ставит лечащий врач в зависимости от имеющихся отклонений от нормы.
В норме моча должна быть прозрачной, иметь желтый оттенок, запах должен быть мягким, без посторонних примесей. Гемоглобин, билирубин, глюкоза, кетоновые тела в идеале отсутствуют. Цилиндры, соли, бактерии, паразиты, грибы также не должны быть зафиксированы. Белок, лейкоциты, эритроциты и эпителиальные клетки могут определяться в небольших количествах. Обнаружив отклонения от нормы, ни в коем случае не занимайтесь самодиагностикой и самолечением: после получения результатов обязательно обратитесь к врачу!
Все клиенты лабораторий и пациенты клиник ратуют за получение наиболее точных, достоверных результатов анализов, обращая внимание на качество оборудования, тест-систем, применяемых реагентов, методик, на профессионализм лаборантов — но совсем забывают про собственную роль в этом процессе. А ведь корректность итоговых показателей начинается с подготовки к исследованию и зависит от правильного забора биоматериала, особенно, если он проводится самостоятельно.
источник
Направление на общий анализ мочи может быть признаком некоторых заболеваний или обязательного медицинского осмотра. Внимательно изучив, некоторые рекомендации будет проще расшифровать анализы и выявить у себя симптомы возможных проблем.
Направление на общий анализ мочи выдает доктор в период амбулаторного лечения, а также в ходе планового медицинского осмотра. Результаты становятся известны на следующий день, и такая простая диагностика помогает выявить множество неприятных процессов в организме. К сожалению, занятость современных врачей не предусматривает доскональное объяснение всего процесса и поэтому со всеми тонкостями пациент должен разобраться сам.
Сдавая общий анализ мочи, не многие задумываются о точности результата. Безалаберность может повлиять на правильность постановления диагноза, а в дальнейшем и на ход лечения.
Никаких сложных мероприятий по этому поводу не проводится, ведь общеклинический анализ мочи процедура очень простая. После выдачи направления, следует выполнить некоторые правила:
- употребление алкогольных напитков строго запрещается минимум за двенадцать часов до проведения процедуры;
- вредную, соленую и острую пищу, также следует исключить примерно за сутки до сдачи;
- за 24 часа перестать принимать витаминизированные средства и лекарственные препараты;
- после цистоскопии сдавать мочу следует не ранее, чем через 7 дней;
- перед процедурой нужно хорошо промыть половые органы, для точного показателя белка;
- не сдавать анализы во время менструального цикла.
Тара для сдачи мочи может быть любая, желательно из темного стекла и тщательно вымытая. Но сейчас в аптеках продаются специальные баночки, которые прошли стерилизацию и являются стерильно чистыми. Нельзя брать емкости из вредного пластика и железа, так как они могут войти в реакцию с содержимым.
Заметные изменения в структуре и составе мочи могут подтвердить или опровергнуть наличие в организме опасных заболеваний. Специалисты дают направления на проведение диагностики в случае:
- всех видов заболевания почек;
- патологии мочевого пузыря;
- заболевания предстательной железы;
- действующая или перенесенная стрептококковая инфекция;
- инфекции и воспаления половых органов;
- понижение иммунитета;
- вирусные заболевания, ОРВИ, грипп, ангина.
Помимо этого, отклонения в мочеиспускании могут говорить о более серьезных проблемах в организме.
| Проблема | Последствия |
| Снижение ежедневного объема при мочеиспускании | Говорит о проблемах с сердечной недостаточностью, расстройствах пищеварения и желудочно-кишечного тракта, нарушении работы печени. |
| Повышение ежедневного объема при мочеиспускании | Говорит о рассасывании давних и сильных отеков, при резком обострении сахарного диабета и при стрессах и нервном перевозбуждении. |
В целом, результаты общего анализа мочи добываются с помощью основных показателей:
- цвет, запах, прозрачность, пенистость;
- плотность жидкости, уровень белка;
- активность глюкозы;
- эритроциты;
- лейкоциты;
- соли;
- эпителиальные клетки;
- бактерии, слизь.
Получить направление можно от любого врача, несмотря на область его возможностей. Лабораторная диагностика может назначаться и в профилактических целях.
Правильную расшифровку результата может предоставить вам только лечащий врач. Но не стоит переживать, если анализ мочи общий показал превышенные нормы чего-либо, возможно следует повторить сдачу и проконтролировать правильность подготовки к процедуре.
Можно попытаться разобраться самостоятельно, но вряд ли без должного опыта это будет результативно. Некоторые показатели могут меняться в течение суток, или же указывать на несколько причин сразу.
- Плотность и удельный вес мочи должен составлять от 1010 до 1025 г/л, но показатель этот постоянно меняется. Превышение нормы может показать сахарный диабет или нарушение в функционировании почек.
- Идеальная диагностика не покажет наличие белка в моче, но даже небольшое его количество не говорит о серьезных проблемах. Если есть сильные превышения, стоит обратить внимание на свои почки.
- Глюкоза должна полностью отсутствовать и при ее постоянном проявлении, специалисты выявляют патологию.
- Превышение билирубина говорит о больной печени и циррозе, застое желчи и гепатите.
Общий анализ мочи могут назначить для выявления бактерий во внутренней системе организма. Они содержаться в каждом человеке, независимо от того, болен он или нет, только превышение их нормы сигнализирует о серьезных проблемах мочевыводительной системы, которые необходимо устранять.
- Цистит. Воспалительный процесс в мочевом пузыре доставляет сильные неудобства при мочеиспускании. Жжение и частые позывы маленькими объемами, порой с примесями крови.
- Уретрит. Боль при мочеиспускании, жжении, бывают у мужчин и женщин, вызываются инфекционным путем.
- Простатит. Вызывается нарушением кровотока или инфекцией, бактерии говорят о наличии инфекции.
- Пиелонефрит. Болеют дети дошкольного возраста, проблема заключается в почках. Жар, боль, головокружение и слабость. Требуется моментальная госпитализация.
Лабораторная диагностика всегда дает дополнительный результат к уже имеющимся симптомам и подозрениям. Довольно простой анализ даст хорошие шансы в дальнейшем лечении.
Некоторые клиники не имеют собственных лабораторий, поэтому приходится отправлять анализы в специальные лаборатории. Тогда процесс ожидания результата может затянуться на несколько дней, но не более трех. Результат сдачи мочи остается действительным в течение двух недель.
Своевременная забота о своем здоровье помогает уберечься от многих заболеваний. Профилактические сдачи анализов выявляют проблемы на самой ранней стадии, когда еще другие симптомы не успели проявиться.
источник
Диагностика мочи является одним из наиболее простых, информативных и недорогостоящих методов, который позволяет определить большое количество заболеваний. Отличительной особенностью таких анализов является то, что биологический материал для исследования пациенту приходится собирать самому, а это, в свою очередь, требует соблюдения определенных рекомендаций. Поэтому прежде чем сдавать анализ мочи, следует ознакомиться с правилами, существующими для конкретного вида диагностики.
На состав выделяемой почками жидкости может оказать влияние значительное количество факторов. К ним относится характер принимаемой пищи и питья, физические нагрузки, стрессы, прием биодобавок и медицинских препаратов.
Поэтому, чтобы результаты анализа были достоверными, следует постараться учесть все возможные обстоятельства, способные его исказить. Правила для различных исследований мочи ввиду своей специфики имеют некоторые отличия, описанные ниже.
Рекомендации по подготовке к ОАМ распространяются и на многие другие анализы выделяемой почками жидкости, поэтому не следует ими пренебрегать и при проведении остальных исследований. Итак, чтобы правильно сдать общий анализ мочи, или как его еще называют клинический:
- За сутки до сбора образца нужно отказаться от продуктов, способных привести к изменению цвета биоматериала (фруктов и овощей, имеющих яркую окраску, и блюд из них), сладкого, копченостей и маринадов.
- Нельзя употреблять алкогольсодержащие напитки, биодобавки, витамины, диуретики, а также кофе. Если пациент по каким-то причинам принимает лекарственные препараты, то об этом следует обязательно сообщить лечащему врачу, выписавшему направление.
- Накануне перед сдачей анализа следует исключить интенсивные физические нагрузки и отказаться от посещения сауны или бани. Также не рекомендуется резко изменять питьевой режим.
- За 12 часов до планируемого сбора мочи необходимо воздержаться от половой жизни.
- После проведения цистоскопии ОАМ сдается не ранее, чем 5-7 дней.
Образец биоматериала не должен содержать посторонних примесей. Именно поэтому следует выполнить все правила сдачи выделенной жидкости. Для ОАМ используется средняя порция утренней мочи, скопившейся за ночь в мочевом пузыре.
Перед сбором надо провести туалет наружных половых органов, не используя мыло и гигиенические гели, содержащие антибактериальные и дезинфицирующие средства. Если водные процедуры выполнить некачественно, то в анализе могут обнаружиться лейкоциты и другие представители микроскопического осадка.
А различные противомикробные средства могут привести к искажению результатов, указывающих на количество болезнетворных бактерий. Для избегания попадания в образец микроорганизмов из плохо промытой тары рекомендуется для сдачи анализа приобрести в аптеке стерильный контейнер, специально предназначенный для этих целей.
Чтобы предотвратить проникновение в емкость бактерий, обитающих на слизистой поверхности половых органов, нужно первую порцию мочи спустить в унитаз, затем, не прекращая мочеиспускание, подставить под струю контейнер и набрать 100-150 мл.
При этом его стенки не должны касаться кожи. Полученный образец следует хранить в прохладном месте (в холодильнике при 4-8 ºС, но не замораживать) не дольше 1,5-2 часов. Моча, сохраняемая при комнатной температуре, для исследования непригодна, поскольку ее состав будет изменен.
Для сбора биоматериала у новорожденных детей применяются специальные стерильные пакеты-мочеприемники, которые продаются в аптеке. Правила подготовки к сдаче урины для ребенка практически такие же, как и для взрослых. Грудничка следует подмыть и вытереть насухо чистым полотенцем.
Если нет возможности приобрести мочеприемник, то его можно заменить новым полиэтиленовым пакетом – разрезать пополам и завязать как набедренную повязку, чтобы в районе промежности располагалась часть, достаточная для сбора мочи. Затем образец нужно будет перелить в стерильный контейнер.
Исследование физико-химических свойств мочи способно предоставить большое количество информации о состоянии человеческого организма, поэтому биохимический анализ мочи (БАМ) проводится почти так же часто, как и общий. В практически всех случаях их назначают в комплексе, чтобы получить полную картину.
Биохимия мочи позволяет оценить функциональное состояние многих систем организма, но больше всего информации можно получить о мочевыделительной. В ходе исследования изучается качественное и количественное содержание биологических молекул, таких как глюкоза (сахар), мочевая кислота, мочевина, креатинин, амилаза (мочи).
Кроме того, определяется электролитный состав выделяемой жидкости, включающий оценку таких микроэлементов, как кальций, натрий, калий, магний, фосфор. Именно поэтому следует правильно сдавать анализ мочи на биохимию, так как, в противном случае, сданный образец утратит большое количество необходимой информации.
Правила сбора на БАМ, как и для ОАМ, подразумевают определенный пищевой режим – нельзя кушать красящие продукты, много жирной, копченой и маринованной пищи. Нельзя также резко изменять питьевой режим. Первая порция мочи после ночного сна не учитывается – она выпускается в унитаз.
Сбор мочи начинается в 7 часов, и продолжается ровно сутки, в лабораторию ее следует отнести до 8-9 часов. Если заранее выяснить до скольки принимают анализы либо можно ли принести их позже, и получив утвердительный ответ, сбор возможно начать в 9-10 часов. Последнее мочеиспускание должно произойти непосредственно через сутки в то время, когда начался сбор.
При необходимости это надо сделать принудительно, иначе образец будет неинформативным, и потребуется повторять процедуру. Собранную мочу нужно перемешать, отлить примерно 100 мл в стерильный контейнер, и отнести его в лабораторию как можно быстрее. В направлении указать общий объем мочи за сутки и вес пациента. Эти данные потребуются для подсчета показателей.
Сбор суточной мочи подразумевает хранение всей выделенной жидкости, начиная от первого опорожнения мочевого пузыря, совершенного в определенное время текущего дня, и до этого же времени на следующий. Алгоритм таков:
- Первая утренняя порция текущего дня выпускается в унитаз.
- Все остальные порции, выведенные из организма днем, ночью и утренняя порция последующего дня помещаются в одну тару с закрывающейся плотной крышкой. Предварительно на ней надо сделать разметки по 100 мл.
- Закрытую тару с собираемой уриной необходимо хранить в холодильнике при температуре 4-8 о С, чтобы она не замерзла.
- По завершении сбора биоматериала следует определить его объем, перемешать выделенную жидкость в закрытой таре. Затем отлить около 50 мл в подготовленную заранее емкость меньшего объема. Этот контейнер надо доставить в лабораторию, оставшаяся урина больше не потребуется – ее можно вылить.
- На бланке направления указывается суточный диурез (весь собранный объем) в миллилитрах, к примеру «Диурез 2000 мл».
Сбор мочи для выполнения анализа по Зимницкому проводится на протяжении одних суток в определенное время. Для исследования потребуется подготовить 8 специальных контейнеров для сбора выделяемой жидкости (их можно приобрести в аптеке), часы, оснащенные будильником, и блокнот для фиксирования всей употребляемой за сутки жидкости.
Приобретенные контейнеры необходимо пронумеровать 1, 2, 3 и так далее, что будет соответствовать №1 – 9.00 часам, №2 – 12 часам, то есть каждому промежутку продолжительностью 3 часа. При слишком большом объеме мочи следует еще иметь пару дополнительных контейнеров, которые также нужно подписать «Дополнительно к порции №…», и указать номер контейнера.
В 6 часов утра обследуемому необходимо опорожнить мочевой пузырь в унитаз – эта порция не должна входить в сдающийся биоматериал. В дальнейшем мочиться следует каждые 3 часа в заранее подготовленные контейнеры. Также следует придерживаться времени предполагаемого опорожнения мочевого пузыря – 9.00, 12.00, 15:00, 18.00, 21.00, 24.00, 03.00, 06.00.
Если же придерживаться указанных часов сложно, то нужно собирать урину в соответствующий контейнер в трехчасовые промежутки, к примеру, с 6.00 до 9.00 и т.д. При этом потребуется проснуться для мочеиспускания в 24.00, 3.00 и 6. 00 часов, чтобы собрать в последние контейнеры (соответственно № 6, 7, 8) биоматериал, и для этого лучше воспользоваться будильником, чтобы не пропустить положенное время.
Наполненные выделенной жидкостью емкости нужно хранить в холодильнике в закрытом виде, не подвергая замораживанию. Утром, по завершении манипуляций по сбору, все контейнеры нужно транспортировать в лабораторию. Если же в какой-либо отрезок времени мочеиспускания не будет, то пустую промаркированную емкость также необходимо доставить в числе остальных.
В направлении пациенту потребуется указать объем выпитой и выделенной за сутки жидкости. Анализ мочи по Зимницкому назначают при подозрениях на развитие почечной недостаточности. Данное исследование позволяет оценить способность почек контролировать концентрацию выделяемой жидкости на протяжении всех суток.
Для достоверности анализа не требуется проводить туалет половых органов перед каждым мочеиспусканием. Женщине следует знать, что в период менструаций данное исследование не проводится.
Собрать биологический материал для проведения пробы Реберга можно двумя способами, и врач выбирает в каждом конкретном случае наиболее подходящий. Алгоритм подготовки к исследованию в существующих вариантах существенно отличается, и пациент должен строго придерживаться всех рекомендаций.
1 способ – из порции урины, собранной на протяжении часа. Потребует от обследуемого совершить следующие действия:
- Утром помочиться в унитаз.
- Выпить натощак 2 стакана воды или некрепкого чая без сахара и зафиксировать точное время.
- Через полчаса строго натощак сдать кровь из вены для оценки уровня креатинина.
- Ровно через один час опорожнить мочевой пузырь в специально подготовленную чистую емкость и доставить ее в лабораторию.
2 способ – из порции мочи, собранной на протяжении суток. Он является более длительным и трудоемким для пациента, поскольку потребуется соблюсти гораздо больше требований, касающихся сбора биоматериала. Правила напоминают алгоритм сбора суточного диуреза. К ним относятся следующие:
- Утром, к примеру, в 7 часов нужно помочиться в унитаз – эта порция для анализа не потребуется.
- Последующие порции, выделенные независимо от времени, собираются в одну вместительную емкость (до 3-х литров) и хранятся в холодильнике.
- Последняя порция собирается в 7 утра следующего дня.
- Объем суточной мочи очень тщательно (с точностью до 1 миллилитра) взвешивается, затем перемешивается, и для выполнения пробы Реберга набирается в чистую стеклянную посуду 100-150 мл урины.
- На бланке направления необходимо указать объем измеренного суточного диуреза в миллилитрах.
- Отобранную порцию как можно скорее доставляют в лабораторию, и сразу же у обследуемого берется кровь из вены на креатинин.
На протяжении сбора мочи путем суточного диуреза для пробы Реберга надо избегать стрессов, физического и психоэмоционального напряжения, а также отказаться от рентгенологических исследований и физиотерапевтических процедур. Обязательно следует соблюдать питьевой режим (не менее 1,5-2 л в сутки).
Для проведения анализа потребуется утренняя порция мочи, собранная непосредственно после ночного сна. Предварительно нужно провести гигиенические процедуры наружных половых органов, поскольку, в противном случае, результат может быть недостоверным.
При сборе урины нужно следить за тем, чтобы кожа или слизистые не касались краев контейнера, а мужчина должен при мочеиспускании полностью оттянуть крайнюю плоть, открыв таким образом наружное отверстие уретры (мочеиспускательного канала). В случае менструации женщинам придется перенести обследование.
Суть сбора биоматериала заключается в том, что пациент начинает мочиться в унитаз, затем подставляет под струю емкость и среднюю порцию выпускает в нее, а заканчивает в унитаз. По объему должна преобладать вторая порция (22-25 мл), поскольку именно она будет сдана на анализ.
Хранить такой образец можно в холодильнике, не замораживая до 2 часов, но оптимально быстрее транспортировать в лабораторию. При проведении трехстаканной пробы на исследование доставляются все три порции, причем каждая должна быть пронумерована согласно очередности набирания (1, 2, 3).
Анализ на микрофлору – это чуть ли не основной метод исследования при подозрении на наличие инфекции в мочевыделительной системе. Он позволяет выявить присутствие патогенных микроорганизмов и их чувствительность к антибиотикам.
Моча для бактериального посева должна собираться только в стерильный контейнер после предварительного туалета наружных половых органов. Сам алгоритм сбора полностью идентичен анализу по Нечипоренко.
В отдельных случаях при неоднозначных результатах забор мочи может производиться катетером. Очень важно такое исследование выполнить перед назначением антибактериальной терапии, а если пациент уже принимает какие-либо антибиотики, ему следует обязательно уведомить об этом своего лечащего врача.
Немало пациентов, получивших направление на тот или иной анализ мочи, не понимают, зачем нужно выполнять определенные действия и почему следует четко придерживаться рекомендуемых правил. Ниже несколько наиболее часто встречающихся вопросов и ответы на них.
- В течение какого времени годен собранный анализ мочи? – В холодильнике без специальных консервантов до 2-4 часов.
- Почему необходимо собирать утреннюю порцию, а нельзя, к примеру, вечернюю? – Утренняя (после ночи) наиболее концентрированная и информативная.
- Сколько нужно раз сдавать мочу при беременности? – По рекомендации врача, чтобы избежать осложнений. Беременным обычно назначается сдавать анализы мочи часто и регулярно, что является нормой.
- Где лучше сдавать анализы? – Лаборатории, оснащенные современным оборудованием, есть не только в Москве или областных центрах, но также и небольших населенных пунктах.
- Почему нельзя сдавать мочу после алкоголя? Потому что это яд, вызывающий интоксикацию организма, и все функциональные системы реагируют на его попадание. После приема спиртосодержащих напитков даже тот результат, который был бы хорошим, может определиться как патологический.
Результаты анализа мочи являются важным диагностическим показателем здоровья организма пациента. Необходимо учесть все правила подготовки к исследованию, чтоб получить верные ответы. Следует помнить, что каждый метод имеет свои нюансы по сбору биологического материала. Обычно перед назначением анализа лечащий врач знакомит больного с подробностями обследования.
источник
Не редко при выписывании направления на анализ биологических жидкостей специалист ставит отметку «ЦИТО/CITO». Что обозначает такая маркировка, существуют какие-либо специальные условия для сдачи такого типа анализов – это наиболее часто возникающие вопросы у пациентов.
«Cito», в переводе на русский язык, означает «быстро», «срочно». В более вольном переводе можно трактовать, как «без очереди». Такую маркировку ставят в направлении, если исследование необходимо провести в срочном порядке. Кроме направлений на анализы, маркировку «срочно» можно встретить на аптечных рецептах.
Проведение исследования анализа биологического материала с маркировкой цито проходит вне обычной очереди. Лаборант, получая такой анализ на руки, откладывает все остальные материалы и приступает к изучению поступившего.
«Цито» очень сильно сокращает время обследований. Пациент способен сдать необходимые анализы, получить результаты на руки и вновь вернуться к лечащему врачу.
- Предстоит срочное оперативное вмешательство.
- Нужно подтвердить диагноз, оценить состояние больного/пациента.
- При поступлении детей в отделение «Педиатрия».
- Постоянный контроль состояния пациента при тяжёлых заболеваниях, после оперативного вмешательства. В этих случаях, состояние пациента нестабильно. Поэтому постоянный мониторинг позволит проводить оценку функционирования органов и систем.
- Пациент поступил на выписку, но предыдущий анализ показал плохой результат. В этом случае, проводят повторное исследование, по результатам которого и будут принимать решение.
- Пациент приехал в медучреждение из другого города/страны и не имеет возможности ждать результатов анализа, проводимого в обычном порядке.
К сожалению, не все типы исследований биологического материала человека можно провести в срочном порядке. Например, бак посев требует определённого срока для роста бактерий. Ускорить его невозможно.
Но большинство исследований можно провести в сжатые сроки:
- Общий анализ мочи, крови.
- Определение группы крови и Rh фактора.
- Определение уровня гемоглобина.
- Наличие маркеров инфекций.
- Кал на яйца глист, копрограмма.
- Развёрнутое исследование крови (с формулой).
- Микроскопия мазков (из половых органов; носоглотки).
- Определение ХГЧ при беременности.
- Выявление аллергических реакций на препараты.
Список можно продолжать до бесконечности, так как общее количество исследований, с возможностью срочного изучения, превышает 400 наименований.
С момента сдачи биоматериала и до момента получения итогового результата проходит не более 5 часов. Среднее время выполнения исследования, обычно занимает от 30 минут до 2 часов. Для примера, при обычной процедуре оценки мочи, результат исследования можно будет получить только на следующий день.
Необходимо знать, что в клиниках стоимость цито-анализа существенно выше обычного исследования. Возрастание стоимости объясняется применением дорогостоящих комплектов реагентов, применяемых для срочных исследований. В обычное время, лаборант собирает некоторое количество одинаковых анализов (например, мочи) и расходует реактивы на все образцы материалов.
При проведении срочного анализа весь комплект реактивов распаковывается только на один образец. Соответственно, на стоимость цито исследования основное влияние оказывает неэкономный расход химических реактивов.
Вполне естественно, что пациент, получивший направление с пометкой «цито», интересуется о правилах сдачи таких анализов. Никаких особых правил подготовки или условий для сдачи биоматериала на исследование не нужно.
Маркировка «цито» ставится для медперсонала, а не для пациента. Например, получено направление на общий анализ мочи, в углу маркировка «CITO». Пациенту необходимо посетить кабинет лаборанта, получить стерильную ёмкость для сбора мочи. После чего пройти в туалетную комнату и собрать порцию мочи.
Полученный биоматериал отдать лаборанту вместе с направлением. Необходимо уточнить у медперсонала, в какие сроки будет получен результат, выдадут ли его на руки или отправят в электронном виде.
Темп современной жизни не всегда позволяет людям выкроить время для посещения специалистов и простаивания очередей в лабораториях. Многие клиники предоставляют услугу забора анализов на дому, срочное их исследование и возможность передать результаты посредством электронных писем. Такая услуга особенно подходит беременным женщинам, маленьким детям, «лежачим» пациентам.
Без сомнения, срочные исследования помогают спасти жизнь людей в критических ситуациях, скорректировать лечение, если предыдущее не даёт результатов, и значительно сократить потерю времени как клиентов клиник, так и врачей.
источник
Я юрист и не люблю переплачивать за анализы.
Моя жена, врач районной больницы, говорит, что в большинстве случаев их можно сдать бесплатно. Я разобрался в вопросе.
Теоретически все просто: каждый гражданин России имеет право на бесплатную медицинскую помощь. Иди в поликлинику, получай направление и сдавай анализы. На практике все не так: в лаборатории может не быть реагентов, анализ делают за дополнительную плату, а иногородних не принимают.
В этот момент велик соблазн плюнуть и пойти в частную лабораторию, где вам сделают любые анализы за ваши деньги. Но не торопитесь: дело в том, что вы за анализы уже заплатили своими страховыми взносами. В большинстве ситуаций анализы вам должны делать бесплатно, а проблемы с реагентами — это не ваши проблемы.
Вы имеете право получать медицинскую помощь по базовой и территориальной программам медицинского страхования.
Анализы входят в медицинскую помощь.
Вы имеете право получать полную и достоверную информацию обо всех медицинских услугах, которые вы получаете, в том числе о платных и бесплатных вариантах лечения.
Если у клиники нет технической возможности оказать вам полагающуюся по закону помощь, она должна направить вас в другое лечебное учреждение, где эта возможность есть. Все это по-прежнему бесплатно.
Если ваши права нарушены, вы имеете право пожаловаться в страховую компанию и оспорить решение врача или клиники.
Все телодвижения должны быть документально подтверждены.
- Получить полис ОМС в страховой медицинской компании. Без него не получится сдать анализы и вообще лечиться бесплатно — только по скорой.
- Прикрепиться к поликлинике.
- Прийти на прием к врачу и взять направление на анализ.
- Если говорят, что анализы платные, позвонить в свою страховую и уточнить, должны ли их делать по ОМС. Если да, то попросить страховщиков помочь вам пройти исследование бесплатно.
- Если страховая не помогла, написать жалобу главврачу. Направить ее почтой или отнести в приемную в двух экземплярах и зарегистрировать там: один экземпляр с отметкой секретаря забрать.
- Если не помог и главврач, жаловаться письменно в Росздравнадзор, ФОМС и страховую компанию.
Все граждане России застрахованы в фонде ОМС. В каждом регионе всего одно территориальное отделение фонда ОМС, а больниц и пациентов много. Поэтому фонд направляет собранные средства в страховые медицинские организации, которые оплачивают больницам и поликлиникам ваши медицинские услуги. Для вас они бесплатные, но по факту за них платят из ваших же денег.
Чтобы пользоваться медицинскими услугами бесплатно, вам нужно получить полис ОМС и прикрепиться к поликлинике. Где и как получить полис, мы уже подробно рассказывали в отдельной статье.

Прикрепляйтесь к поликлинике рядом с домом: туда вам будет удобнее всего обращаться. Менять лечебное учреждение можно не чаще одного раза в год, кроме случаев официальной смены места жительства.
Чтобы прикрепиться к поликлинике, нужно взять паспорт, полис ОМС, СНИЛС и копии трех этих документов и заполнить в регистратуре заявление на имя главврача. Еще можно подать электронную заявку на прикрепление через госуслуги — в Москве мою заявку рассмотрели за сутки. Если в клинике отказываются принимать заявление, жалуйтесь в Росздравнадзор.
Чтобы оказать вам помощь по страховке, поликлиника должна знать его номер. Физически предъявлять его необязательно, достаточно иметь фотографию в телефоне.
Если у вас нет реквизитов полиса ОМС, позвоните в страховую компанию, которая выдала полис. Если не помните название страховой, посмотрите в интернете номер территориального фонда ОМС, в котором вам выдали полис, и уточняйте там.
Если пациент с московским полисом ОМС обратится в поликлинику в Сочи, он сможет получить помощь только в размере, который предусматривает так называемая базовая программа.
Базовая программа — это перечень бесплатных медицинских услуг, который действует на территории всей страны.
Регионы утверждают дополнительные перечни бесплатных услуг — они называются территориальными программами. Их можно получить, только если ваш полис ОМС выдал регион, принявший программу.
Например, москвич Владимир временно жил и работал в Челябинске. Ему потребовалось сделать пробу Манту. Этот анализ предусмотрен территориальной программой Челябинской области, но его нет в базовой. В связи с этим в больнице Владимиру отказались делать этот анализ. Устно пояснили, что в 2016 году больницу оштрафовал территориальный фонд за то, что Манту сделали бесплатно пациенту с полисом из другого региона. Это законно.
Если едете в отпуск или на работу в другой регион, берите с собой полис ОМС. Если медучреждение отказывается вас обслуживать, звоните в территориальный фонд ОМС в этом регионе.
Если вы планируете надолго поехать в другой регион, заранее переоформляйте полис ОМС. Заменить страховую организацию можно один раз в течение календарного года и не позднее 1 ноября.
Некоторые медучреждения утверждают, что работают только с определенными страховыми организациями. Это незаконно: полис ОМС — единый по всей стране. Если отказывают в обслуживании, звоните в вашу страховую компанию и просите соединить с отделом защиты прав граждан. Телефон страховой компании указан на обороте вашего полиса ОМС. Вообще в любой непонятной ситуации с ОМС звоните в страховую.
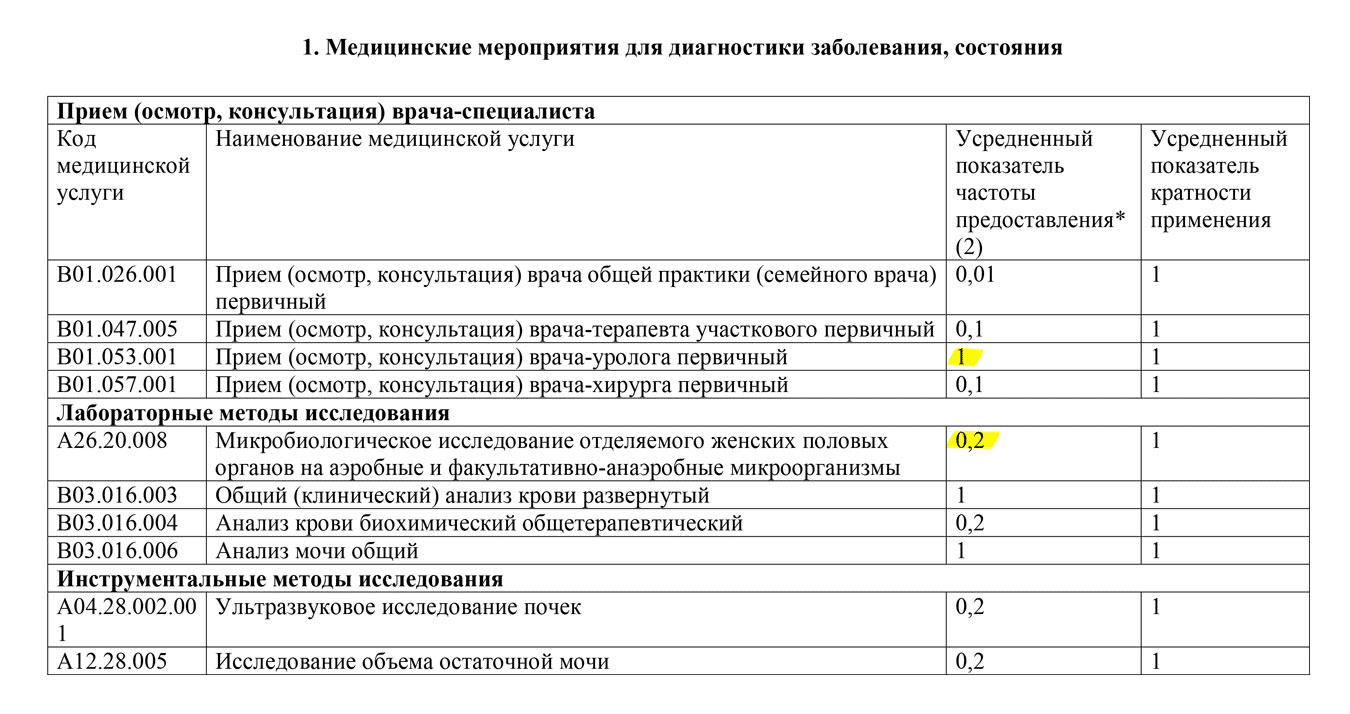
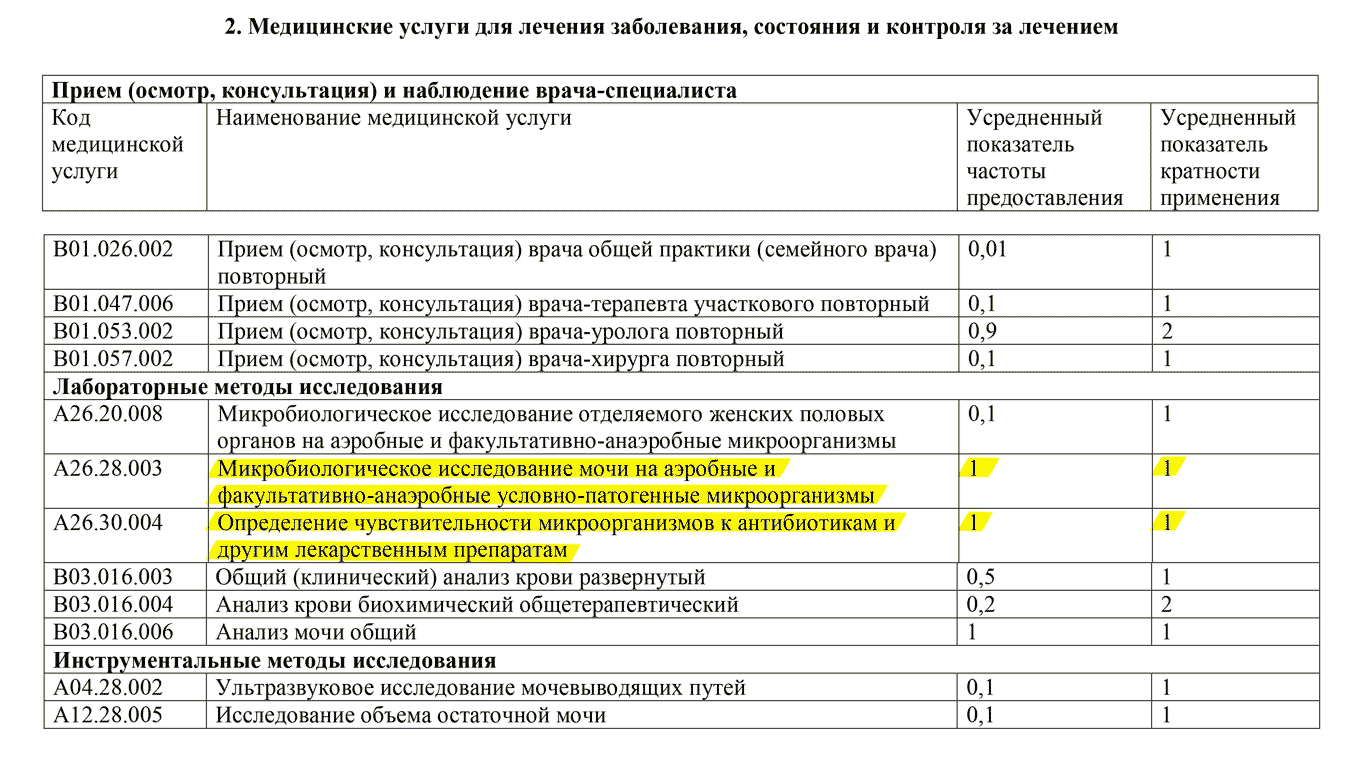
Допустим, у Ольги уже выявлен цистит. Тогда ей надо обратиться к разделу 2 этого же стандарта. Согласно этому разделу всем пациентам дополнительно делают два анализа: микробиологическое исследование мочи и определение чувствительности к антибиотикам.
Если у вас нет времени и желания разбираться в медицинских стандартах, позвоните в страховую компанию, которая выдала вам полис ОМС. Уточните, оплачивается ли по вашему полису нужный вам анализ.
Иногда врач в бесплатной клинике дает пациенту направление на платные анализы. Если оплата при этом происходит не через кассу и если с вами не заключают договор — это обман. По правилам предоставления платных медицинских услуг с пациентом обязательно должны заключить письменный договор.
Если договора нет, значит, медицинский работник кладет ваши деньги к себе в карман. Для вас это лишние траты. К тому же, если нет договора, то и претензию вы предъявить никому не можете.
Чаще встречается другой вариант: навязывание платной услуги вместо бесплатной. Вроде все как положено: с вами заключают договор. Но в нем есть важный пункт о том, что от бесплатной услуги вы отказываетесь.
Вот пример такого договора — смотрите пункты 8.1 и 8.2:

Запомните: врач обязан проинформировать вас о возможности получить бесплатный аналог предложенной платной услуги.
Есть еще один вид нарушения: иногда врач направляет пациента в конкретную коммерческую клинику, а сам получает процент от оплаты. Это незаконно: вы можете выбрать более дешевый медицинский центр самостоятельно. Никакая частная клиника не откажется делать анализ из-за того, что направление выписано на незнакомом бланке.
В нашей стране нет единой базы анализов. Сейчас полученные результаты вклеивают в амбулаторную карту, а ее хранят в регистратуре поликлиники. Это неудобно, потому что иногда анализы приходится сдавать повторно.
Чтобы не сдавать по несколько раз одну и ту же флюорографию, можно запросить в регистратуре копии анализов. Для этого надо написать заявление о предоставлении копий медицинских документов, сделать копию, оригинал отдать в регистратуру, а на копии попросить поставить штемпель о принятии. Если регистратура отказывается ставить штемпель — отправляйте заявление заказным письмом с уведомлением о вручении.
Если точное название документа неизвестно, запросите выписку, содержащую интересующие вас сведения. Например, вот так: «Прошу предоставить выписку из медицинских документов, содержащих сведения о состоянии моей пищеварительной системы, включая результаты произведенных анализов и осмотров».

Иногда необходимо получить копию медицинского документа, но какого и о чем именно — пациент не знает. Звучит смешно, но так бывает. К примеру, мой знакомый проходил обследование у гастроэнтеролога и сдал много разных анализов. Через три месяца он решил проверить диагноз в частной клинике, но не смог рассказать врачу, какие конкретно анализы он сдавал.
В такой ситуации можно подать в больницу или поликлинику заявление с просьбой ознакомиться с медицинской документацией. Алгоритм подачи заявления такой же, как и для получения копий анализов. Только надо сразу же уточнить у регистратуры, когда вам можно будет ознакомиться с нужными документами. У медучреждений обычно есть «журнал предварительной записи посещений помещения для ознакомления с медицинской документацией». Ваше время посещения должно быть зафиксировано в этом журнале.
Максимальный срок ожидания для ознакомления не должен превышать тридцати дней с момента подачи запроса.
По закону, посмотреть интересующие вас документы можно только в помещении медучреждения. Домой анализы не отдадут, поэтому фотографируйте все, что может вам пригодиться.
источник
СБОР МОЧИ ДЛЯ ПОСЕВА НА ЧУВСТВИТЕЛЬНОСТЬ К АНТИБИОТИКАМ
Цель:определение чувствительности микрофлоры к антибиотикам, определение оптимального варианта лечения пациента.
Условия выполнения:стационарные, амбулаторно-поликлинические.
Показания:определяют у госпитализированных пациентов или у пациентов, имевших рецидивы инфекции мочевого пузыря.
Техника. См. «Моча на микрофлору».
ПРОБА РЕБЕРГА
Цель:определение фильтрационной способности почек.
Условия выполнения:стационарные, амбулаторно-поликлинические.
Показания:заболевания почек.
Противопоказания:другие, биохимические исследования.
Материальные ресурсы.
1. Чистая сухая банка с крышкой.
9. 2 стакана кипяченой воды.
10. Перчатки, фартук, контейнер с дезинфицирующим раствором.
11. Контейнер для транспортировки.
Безопасность персонала:Мытье рук до и после манипуляции. Использование маски, шапочки и перчаток, фартука.
Подготовка пациента.
1. Поздороваться, представиться, уточнить ФЛО пациента.
2. Провести беседу с пациентом о цели исследования, смысле манипуляции.
3. Получить устное согласие пациента на исследование, провести инструктаж.
1. В б 00 утра разбудить пациента.
2. Дать ему выпить два стакана кипяченой воды комнатной температуры.
3. Опорожнить мочевой пузырь в унитаз.
4. Положить в постель на 2 часа.
5. Через час после опорожнения мочевого пузыря взять из вены 5 мл крови на креатинин.
6. Еще через час собрать всю мочу для анализа, закрыть крышкой, поместить в контейнер.
7. Сдать материал в лабораторию.
8. Перчатки, фартук снять в контейнер, руки вымыть, обработать антисептиком
9. Сделать отметку в листе врачебных назначений о проведённом исследовании и журнале исследований.
СБОР МОЧИ ДЛЯ ИССЛЕДОВАНИЯ ПО ЗИМНИЦКОМУ
Цель:определение функциональной способности почек.
Условия выполнения:стационарные, амбулаторно-поликлинические.
Показания:заболевания почек, нарушение кровообращения.
Противопоказания:за 3 дня до пробы отменить диуретики.
Материальные ресурсы.
1. 8 баночек емкостью 0,5 л с крышками.
2. Цилиндр емкостью 50-100 мл, урометр.
4. Этикетки (подписать этикетки на каждую баночку).
5. Перчатки, фартук, контейнер с дезинфицирующим раствором.
6.
Контейнер для транспортировки.
Безопасность персоналу:мытье рук до и после манипуляции. Использование маски, перчаток, фартука.
Подготовка пациента.
1. Поздороваться, представиться, уточнить ФИО пациента.
2. Проба проводится на обычном водном и солевом режиме.
3. Объяснить пациенту методику собирания мочи и цель обследования.
4. Получить устное согласие пациента на исследование, провести инструктаж.
1. В 6 часов утра разбудить больного, чтобы он опорожнил мочевой пузырь в унитаз.
2. 1-я порция мочи собирается с б 00 до 9 0 G утра.
8-я порция — с З 00 до б 00 .
Ночью больного необходимо разбудить, если мочи нет сдать в лабораторию пустую баночку.
3. Измерять количество мочи в каждой банке, записывать результат по мере собирания мочи. Учитывать всю жидкость, принятую за сутки.
4. Налить мочу из 1-й банки в цилиндр и измерить плотность мочи урометром (удельный вес).
6. Проделать аналогичное исследование со всеми остальными пробами и записать результат.
7. Посчитать дневной диурез 1-4 порции — 6-18 часов.
8. Посчитать дневной диурез 5-8 порции — 18-6 часов.
10.Заполнить бланк анализа и подписать.
11. Сделать отметку в листе врачебных назначений о проведённом исследовании и записать в журнал регистрации анализов.
Дополнительные сведения.
Определение плотности мочи:
• мочу налить в цилиндр объемом 100 мл;
• осторожно опустить в нее урометр;
• после прекращения его колебаний, плотность мочи отмечают по положению нижнего мениска на шкале урометра.
Температура мочи должна быть +15 ± 3°С.
Анализ мочи по Зимницкому
| Порции | Время | Количество | Удельный вес |
| I II III IV | 6-9 9- 12 12- 15-18 | ||
| 900 мл дневной диурез | |||
| V VI VII VII | 18-20 21-24 24-3 3-6 | ||
| 550мл ночной диурез |
По соотношению выпитой жидкости и выделенной мочи за сутки, по соотношению дневного и ночного диуреза и по колебанию удельного веса судят о функциональной способности почек (выделительная и концентрационная функции).
В норме дневной диурез больше ночного и составляет 2/3 общего. Чем шире размах колебания удельного веса, тем лучше функциональная способность почек. В норме количество суточной мочи составляет 85-95% от количества выпитой жидкости за сутки.
При почечной недостаточности ночной диурез больше дневного, а удельный вес — монотонный, отмечается олигурия, полиурия.
источник
Заявки на анализы должны быть согласованы со всеми врачами – специалистами, участвующими в лечении больного, чтобы при венепункции взять материал для всех необходимых исследований и не повторять процедуру. Медицинская сестра должна собрать все заявки данного пациента и дать суммарную заявку на анализы. Если пациент будет переведен в другое отделение, то она также должна предупредить лабораторию об этом, чтобы результаты исследований были направлены в нужное отделение и не утеряны. В направлении на лабораторные исследования (заявке) должны быть отображены следующие данные:
Отделение, номер истории, номер палаты;
Перечень необходимых исследований;
Дата и время взятия крови (сбора биологического материала)
Подпись специалиста, проводившего взятие крови или другого биологического материала.
расхождение между данными заявки и этикетки (инициалы, дата, время и т.д.);
отсутствие этикетки на вакуэтте, пробирке или любой другой емкости;
невозможность прочесть на заявке и/или этикетке паспортные данные пациента, отсутствие названия отделения, номер истории болезни, фамилии лечащего врача, подписи процедурной сестры, четкого перечня необходимых исследований;
гемолиз (за исключением исследований, на которые наличие гемолиза не влияет);
взятый материал находится в несоответствующей емкости (т.е. материал взят не с тем антикоагулянтом, консервантом, без антикоагулянта и др.);
наличие сгустков в вакуэттах с антикоагулянтом;
наличие в материале посторонних примесей (кал с примесью мочи, слюна вместо мокроты и т.д.)
Не принятые для исследования пробы отбрасывают с указанием причины. Лаборатория информирует лечебное отделение, взявшее материал, об отказе его исследовать и причинах отказа.
Анализ критериев оценки качества проб и отказа в принятии материала на исследования позволяет идентифицировать основные причины ошибок и определить мероприятия по их устранению.
Г.И.Назаренко, А.А.Кишкун – Управление качеством лабораторных исследований. – М.: Медицина. 2001. – 360с.
А.А.Кишкун – Современные технологии повышения качества клинической лабораторной диагностики. – М.: РАМЛД. 2005. – 528с.
№1 Больная 56 лет доставлена бригадой «скорой помощи» в тяжелом состоянии с жалобами на ознобы с повышением температуры тела до 40С, сильные боли в поясничной области, особенно слева, общую слабость. Страдает сахарным диабетом 2 типа. Две недели назад повысилась температура тела до 38С. Больная принимала тетрациклин по 2 табл. 4 раза в день. Состояние не улучшилось. Температура тела по вечерам стала достигать 39,5-40С, сопровождалась ознобами с последующей обильной потливостью, нарастала слабость, усилились боли в поясничной области.
При осмотре: температура тела 40,1С. Кожные покровы бледные с желтушным оттенком. В легких дыхание везикулярное. Тоны сердца слегка приглушены. Пульс 120 уд./мин, ритмичный, удовлетворительного наполнения. АД 145/70 мм рт.ст. Язык суховат, живот болезнен с обеих сторон, но больше слева. Резко (+) симптом поколачивания по пояснице слева. Мочеиспускание свободное, безболезненное.
На основании жалоб (повышение температуры тела с ознобами, боли в поясничной области, общую слабость), данных анамнеза (заболела 2 недели назад получала антибактериальную терапию тетрациклином без эффекта, страдает сахарным диабетом второго типа), объективного осмотра (гипертермия до 40,1, тоны сердца приглушены, живот болезненный, резко положительный симптом поколачивания, больше слева). Выставлен предворительный диагноз: Острый пиелонефрит.
Сопутствующий диагноз Сахарный диабет второго типа. Гипертоническая болезнь
Перечень лабораторных исследований выполяемых в экстренном порядке:
Общий анализ мочи (позволит подтвердить диагноз по наличию лейкоцитурии и бактериоурии, или опровергнуть при отсутствии патологии в осадке)
Посев мочи на стерильность(выявление этиологически значимого возбудителя, целенаправленная антибактериальная терапия)
Общий анализ крови (степень выраженности воспалительной реакции)
Глюкоза крови (исключить декомпенсацию сахарного диабета на фоне тяжелой инфекции).
Перечень лабораторных исследований выполняемых в плановом порядке:
Общий анализ крови при отсутствии положительной динамики и наличии выраженной патологии на 3 сутки, при положительной динамики на 10 сутки.
Биохимическое исследование крови:
Липидный профиль (холестерин, ЛПВП, ЛПНП, триглицериды)
Гликемический профиль (коррекция лечения сахарного диабета)
Общий анализ мочи для контроля лечения 1 раз в 3 дня, после наступления санации мочи контроль перед выпиской.
Моча по Зимницкому после стихания острого воспаления контроль функции почек.
Контрольный посев мочи на стерильность через 10 дней после окончания антибактериальной терапии.
№2 Больная 27 лет поступила с жалобами на отеки всего тела, одышку, уменьшение количества мочи, головные боли. По поводу этих жалоб в течение 2-х месяцев лечилась в районной больнице без улучшения. В анамнезе хронический тонзиллит, за 2 недели до болезни перенесла тяжелую ангину.
При поступлении: состояние тяжелое, кожные покровы бледны, лицо пастозно, рыхлые отеки ног, поясницы. АД 175/115 мм рт.ст. Левая граница сердца расширена на 1,5 см, тоны сердца громкие, акцент II тона на аорте.
Поставьте предварительный диагноз
Какие лабораторные исследования необходимо выполнить в экстренном порядке?
Какие лабораторные исследования выполняются в плановом порядке?
Тема 2. Постаналитический этап лабораторных исследований — интерпретация лабораторных исследований. Современные гематологические лабораторные исследования. Принцип действия современных гематологических анализаторов.
Цель занятия: Изучить принципы интерпретации лабораторных исследований на примере общего анализа крови.
Основные принципы оценки лабораторных показателей
Принцип работы гематологических анализаторов.
Референтные величины показателей клинического анализа крови.
Динамику изменений гематологических исследований при различных заболеваниях.
Референтные величины показателей миелограммы.
Интерпретировать полученные лабораторные исследования.
Выделить изменения показателей подтверждающие диагноз пациента.
Правильно оценить соответствие лабораторных показателей общего анализа крови клиническому состоянию пациента.
Связать патогенез заболевания с определенными лабораторными показателями.
Результаты исследований вместе с заключениями специалистов лаборатории поступают клиницисту, который должен клинически интерпретировать полученную лабораторную информацию и использовать ее для оказания пациенту качественной медицинской помощи.
Клиницист должен знать, понимать и учитывать влияние условий взятия, транспортировки и хранения проб. Однако его важнейшей обязанностью является учет влияния патологических факторов, определяющих отклонение результатов лабораторных исследований за пределы «нормальных величин», то есть собственно анализ патологической вариации на нозологическом уровне оценки лабораторного результата. Для того чтобы делать выводы по данным патологических результатов лабораторных исследований на нозологическом уровне, клиницисту необходимо иметь дополнительную информацию об особенностях этих тестов у пациентов различных групп. В частности, необходимо иметь данные о степени патогномоничности изменения величины лабораторного показателя для той или иной патологии, о чувствительности, специфичности и прогностической ценности лабораторного теста. Кроме того, необходимо знать критические величины результатов лабораторных тестов, требующих немедленных действий врача.
Нозологический уровень оценки результатов лабораторных исследований подразумевает наличие связи выявленных отклонений в анализах с определенной патологией. Степень патогномоничности лабораторных отклонений весьма вариабельна, так как форма и выраженность самого патологического процесса существенно различны от одного случая заболевания к другому. Некоторые лабораторные тесты, тесно связанные с определенной функцией органа, ткани, организма, нарушенной патологическим процессом, носят практически избирательный характер. Основными характеристиками лабораторного теста является их диагностическая чувствительность и специфичность. Вероятность положительного результата диагностического теста в присутствии болезни называется чувствительностью метода, а вероятность отрицательного результата в отсутствии болезни – его специфичностью. Чувствительный тест редко пропускает пациентов, у которых имеется заболевание. Специфический тест, как правило, «не относит» здоровых людей к категории больных. Для врача клинициста чувствительный тест особенно информативен в том случае, когда он дает отрицательный результат (то есть из больных исключает здоровых), а специфический наиболее эффективен, когда дает положительный результат (то есть выявляет больных среди здоровых). Поэтому чувствительные тесты рекомендуется применять на ранних стадиях диагностического поиска для сужения его рамок, когда возможных вариантов много и диагностические тесты позволяют исключить некоторые, т.е. сделать вывод, что эти заболевания мало вероятны. Специфические тесты нужны для подтверждения (установления) диагноза, предположенного на основании других данных. Высокоспецифичный тест не должен давать положительного результата при отсутствии заболевания. Такие тесты необходимо применять если ложноположительный тест может нанести пациенту вред. Например, прежде чем назначать пациенту со злокачественным новообразованием химиотерапию. Сопряженную с риском, эмоциональной травмой, требуется морфологическое подтверждение диагноза, так как результаты повышения уровня онкомаркеров и данные других методов исследования недостаточны.
В связи с тем, что большинство лабораторных тестов не обладают диагностической специфичностью в отношении поражения того или иного органа, врачи могут использовать алгоритмический программный подход для дифференцирования поражений различных органов и систем, т.е. осуществлять дифференциально – диагностическую оценку. При таком подходе лабораторные тесты могут применяться последовательно этап за этапом, причем их результаты позволяют постепенно отбрасывать или подтверждать логически возникающие диагностические предположения. Этот подход особенно ценен в случаях, когда клинический синдром может быть вызван различными причинами и патогенетическими механизмами. Помимо этого врачи должны руководствоваться следующими фундаментальными принципами.
Диапазоны референтных величин являются статистическими величинами 95% популяции, и отклонения за пределы диапазона не обязательно говорят о наличии патологии. Результаты анализа могут уложиться в пределы референтных величин, но они будут выше базовых цифр (нормальных величин) для данного пациента; поэтому в некоторых случаях надо проводить серию анализов, чтобы получить представление относительно имеющихся результатов.
Диагноз никогда не ставят по одному результату исследования; необходимо установить тенденцию изменения полученных результатов. Отклонения сразу в нескольких показателях всегда более достоверны и значимы, чем отклонения только одного показателя. Если отклонения в двух или трех тестах характерны для данной патологии, то это с большей вероятностью подтверждает диагноз, чем если имеется отклонение только одного показателя.
Чем выше степень отклонения результата от референтной величины, тем выше достоверность наличия патологии или это свидетельствует, что эта патология весьма значительна.
Правило Остера: если больной моложе 60 лет, то постарайтесь объяснить патологические результаты одной причиной, если это не удается, то ищите вторую причину.
Патологические результаты при отсутствии клинической картины должны быть повторены, чтобы подтвердить их и определить тенденцию их изменений.
На современном этапе клиницисты в своей деятельности должны использовать принципы системного подхода и анализа для назначения и оценки результатов лабораторных исследований. Системный подход в клинической медицине подразумевает оценку состояния целого организма при той или иной патологии, а не определенного органа или функциональной системы. По сути дела речь идет о многогранной оценке динамики гомеостаза, его составляющих и регулирующих факторов во времени, приближающемся к реальности, и о тех последствиях в их отклонениях, которые реализуются функционально – морфологическом уровне. Конкретизация основных факторов формирования патологического процесса при заболевании, его клинических проявлений на основе принципов системного подхода и системного анализа создает предпосылки для организменной характеристики патологического процесса (Ардаматский Н.А., 1996г). Параметрами организменной характеристики патологического процесса при различной патологии являются:
Особенности этиологического фактора и этиологии;
патогенетические механизмы формирования нарушений;
характер и выраженность нарушений;
соотношение этиологического и иммунологического компонентов патогенеза, как показатель характера патологического процесса;
характеристика нарушений возникающих во всех видах обмена в организме больного;
состояние органов, функциональных систем жизнеобеспечения и их подсистем;
наличие и адекватность внутри- и межсистемной компенсации.
Во всех случаях изложенные 7 параметров организменной характеристики патологического процесса при любой патологии отражают повреждения органов и функциональных систем обеспечения, причину этих нарушений, факторы патогенеза, их компенсацию с анализом ее адекватности.
Таким образом, при системном подходе клиницист должен использовать все возможные методы исследования для того, чтобы охарактеризовать патологический процесс на организменном уровне. Обобщение параметров организменной характеристики патологического процесса позволяет получить разностороннее представление о заболевании, более правильно проводить патогенетическое лечение и оценивать его эффективность. При системном подходе к оценке патологического процесса лабораторные анализы должны отражать (характеризовать) все 7 параметров организменной патологии. При этом необходимо учитывать, что значительная часть выявленных нарушений в результате анализов является «попыткой» целостного организма компенсировать нарушения, вызванные причинным фактором.
Для эффективного использования результатов анализов клиницист должен иметь представление о методологических основах своей работы, т.е. четко понимать и доказывать себе и окружающим, что его действия являются научно-обоснованными.
Общеклиническое исследование крови.
Общеклиническое исследование крови, являясь одним из важнейших диагностических методов, тонко отражает реакцию кроветворных органов на воздействие на организм различных физиологических и патологических факторов. Во многих случаях оно играет большую роль в постановке диагноза, а при заболеваниях системы кроветворения ему отводится ведущая роль. В понятие «общеклиническое исследование крови» входят определение концентрации гемоглобина, подсчет количества эритроцитов, средний объем эритроцитов, среднее содержание гемоглобина в одном эритроците, средняя концентрация гемоглобина в одном эритроците,показатель уровня лейкоцитов, скорости оседания эритроцитов (СОЭ) и лейкоцитарной формулы, количество тромбоцитов. В настоящее время большинство анализов крови выполняют на автоматических гематологических анализаторах, которые в состоянии одновременно определять от 5 до 24 параметров.
Принцип работы гематологических анализаторов.
Современные автоматические счетчики крови оценивают размеры, структурные, цитохимические и другие характеристики клеток. Они анализируют около 10 000 клеток в одном образце и имеют несколько различных каналов подсчета клеточных популяций и концентрации гемоглобина. На основании количества определяемых параметров и степени сложности их можно условно разделить на 3 основных класса:
I класс — автоматические гематологические анализаторы, определяющие до 20 параметров, включая расчетные показатели красной крови и тромбоцитов, гистограммы распределения лейкоцитов, эритроцитов и тромбоцитов по объему, а также частичную дифференцировку лейкоцитов на 3 популяции-лимфоциты, моноциты и гранулоциты. К анализаторам I класса относятся гематологические анализаторы, поставляемые в клинико-диагностические лаборатории амбулаторно-поликлинического звена здравоохранения: МЕК-6400 J/K фирмы Nihon Kohden (Япония), Advia 60 фирмы Bayer (Германия), Coulter Ac· T фирмы Beckman Coulter (Франция).
II класс — высокотехнологичные гематологические анализаторы, позволяющие проводить развернутый анализ крови, в том числе полную дифференцировку лейкоцитов по 5 параметрам (нейтрофилы, эозинофилы, базофилы, моноциты и лимфоциты), создавать гистограммы распрелделения лейкоцитов, эритроцитов и тромбоцитов по объему, скатерограммы (Pentra 60, Cell-Dyn 3700, MEK-8222).
III класс — сложные аналитические системы, выполняющие не только развернутый анализ крови с дифференцировкой лейкоцитов по 5 параметрам, но и подсчет и анализ ретикулоцитов, некоторых субпопуляций лимфоцитов; при необходимости комплектуются блоком для автоматического приотовления и окраски мазков из заданных образцов крови (Sysmex XE-2100, Coulter LH750, Advia 2120, Pentra 120).
В основе работы анализаторов I класса лежит кондуктометрический метод. Анализаторы II и III классов используют в своей работе комбинации различных методов.
Кондуктометрические гематологические анализаторы
Технология автоматического подсчета клеток была разработана в 1947 г. Wallace H. и Joseph R. Coulter.Апертуро-импендансный метод (метод Культера, или кондуктометрический метод) основан на подсчете числа и определении характера импульсов, возникающих при прохождении клеток через отверстие малого диаметра (апертуру), по обе стороны которого расположены два изолированных друг от друга электрода. Если через узкий канал, заполненный электропроводящим раствором, проходит клетка крови, то в этот момент сопротивление электрическому току в канале возрастает.
Несмотря на то, что изменение сопротивления невелико, современные электронные приборы легко его улавливают. Каждое событие — прохождение клетки через канал — сопровождается появлением электрического импульса. Чтобы определить концентрацию клеток, достаточно пропустить определенный объем пробы через канал и подсчитать число электрических импульсов, которые при этом генерируются. Если в один и тот же момент в канале находятся две клетки, они регистрируются в виде одного импульса, что приведет к ошибке подсчета клеток. Во избежание этого проба крови разводится до такой концентрации, при которой в канале датчик авсегда будет не больше одной клетки.
Апертуро-импедансный метод позволяет определять большинство эритроцитарных и тромбоцитарных показателей, связанных с объемом клеток (HCT, MCV, MCH, MCHC, MPV), а также является основой для дифференцировки лейкоцитов по трем параметрам.
Подсчет эритроцитов и тромбоцитов, расчет величины гематокрита, эрицитарных и тромбоцитарных индексов
Разделение эритроцитови тромбоцитов в современных анализаторах проводится по измерению амплитуды электрического сигнала: тромбоциты (небольшие по размеру клетки) при прохождении измерительного канала генерируют электрические импульсы низкой амплитуды. После добавдения лизирующего реагента происходит лизис эритроцитов и в суспензии остаются лейкоциты. Проба подсчитывается повторно, и из первого счета импульсов высокой амплитуды (эритроциты +лейкоциты) вычитают импульсы высокой амплитуды второго счета (лейкоциты). Разница импульсов высокой амплитуды до и после лизиса соответствует количеству эритроцитов — RBC ( red blood cells ).
Устройство, которое разделяет импульсы по величине амплитуды, называется дискриминатор. В совремееных анализаторах применяются многоканальные дискриминаторы, позволяющие получить детальную информацию о размерах клеток в виде гистограмм, поскольку каждый канал соответствует определенному объему клеток.
При суммировании амплитуд импульсов в результате подсчета количества эритроцитов получается величина, отражающая общий объем, занимаемый эритроцитами, т.е. гематокрит HCT ( hematocrit ) . Разделив гематокритную величину на концентрацию эритроцитов (RBC), мы имеем полезную характеристику эритроцитов — средний объем MCV ( mean corpuscular volume ) .
Поскольку в норме концентрация эритроцитов в крови на 3 порядка превышает концентрацию лейкоцитов, то вклад лейкоцитов в общее количество подсчитываемых клеток пренебрежимо мал по сравнению с эритроцитами, поэтому в некоторых анализаторах за количество эритроцитов принимают общее подсчитанное количество клеток. Такое допущение справедливо, за исключением случаев с гиперлейкоцитозом.
Подсчет и дифференциация лейкоцитов
Определение количества лейкоцитов возможно только после лизиса эритроцитов. Эта задача оказалась легко решаемой, т.к. свойства мембран эритроцитов и лейкоцитов существенно различаются. Эритроциты легко лизируются под воздействием многих поверхностно-активных веществ, при этом лейкоциты, хотя и претерпевают некоторые изменения, остаются целыми. Поэтому при подсчете лейкоцитов, прежде чем пропустить разведенную суспензию крови через апертуру датчика, к ней добавляют лизирующий раствор — эритроциты разрушаются до очень мелких фрагментов, которые при подсчете лейкоцитов генерируют электрические импульсы очень низкой амплитуды, не влияющие на результат анализа.
Разделение неизмененных лейкоцитов кондуктометрическим методом на основные субпопуляции невозможно ввиду близости их объемов, однако можно подобрать такую композицию растворителя и лизирующего раствора, то различные формы лейкоцитов претерпевают изменениярамеров в разной степени и, благодаря этому, могут разделяться данным методом. Изменение объема клетки зависит от многих факторов, включающих величину и форму ядра, объем цитоплазмы, наличие включений, а также особенности лизирующего реагента, поэтому размер трансформированных клеток не соответствует размерам клеток при визуальном просмотре их в окрашенном мазке крови.
Полученные после анализа лейкоциты распределяются на гистограмме следующим образом:
Область малых объемов (35-90 фл) формируется лимфоцитми, которые под действием гемолитика значительно уменьшаются в объеме.
Гранулоциты (нейтрофилы, базофилы и эозинофилы), напротив подвергаются незначительному уменьшению в объеме и расположены в области 120-400 фл.
Между двумя пиками имеется зона так называемых «средних лейкоцитов» (90-120 фл), которая лучше всего коррелирует с моноцитами (по этой причине в некоторых анализаторах клетки в этой области указываются как моноциты — MON). Однако, учитывая тот факт, что коэффициент корреляции с моноцитами R=0,5−0,8 сравнительно невысок, более корректным является название параметра «средние лейкоциты» или «средние клетки» (MXD). Практически в область средних клеток попадают базофлы и эозинофилы.
Высокотехнологические гематологические анализаторы
Высокотехнологические гематологические анализаторы способны осуществлять дифференцированный счет лейкоцитов по 5 (5Diff) основным популяциям: нейтрофилы, эозинофилы, базофилы, моноциты и лимфоциты, используя различные принципы дифференцирования клеток, оценивать наличие незрелых гранулоцитов, анализировать ретикулоциты и их субпопуляции, производить оценку стволовых гемопоэтических клеток и субпопуляций лимфоцитов. Многочисленные функции современных гематологических анализаторов стали возможны благодаря развитию новых технологий, которые различаются у разных фирм-производителей.
В анализаторахфирмы Beckman Coulter (LH500, LH750) (США) используется трехмерный анализ дифференцировки лейкоцитов (VCS-технология), который включает в себя одновременный компьютерный анализ клеток по объему (Volume), электропроводности (Conductivity) и рассеяности лазерного луча (Scatter).
Полученные по трем каналам данные с помощью электроники комбинируются и анализируются, в результате чего происходит распределение клеток по дифференцировочным кластерам и лейкоциты разделяются на пять основных популяций: лимфоциты, моноциты, нейтрофилы, эозинофилы и базофилы. Результатом отображения объемного графика на плоскости является лейкоцитарная скатерограмма, на которой каждый тип клеток имеет свою зону расположения.
В анализаторах серии Cell-Dyn для дифференцировки лейкоцитов применяется тенология MAPSS — Multi Angle Polarized Scatter Separation- мультипараметрическая система лазерного светорассеяния-регистрация интенсивности рассеяния клетками поляризованного лазерного луча под разными углами. Этот метод заключается в компьютерном анализе рассеянгия лазерного луча клетками крови. Рассеяние клеткой поляризованного лазерного луча под разными углами дает сведения о таких ее свойствах, как:
размер клеток — для чего оценивается прохождение поляризованного лазерного луча под малым углом рассеяния (близким к 0˚);
структура (степень сложности клеток) — оцениваются по анализу рассеяния поляризованных лазерных лучей, направленных под углом до 7˚;
ядерно-цитоплазматическое соотношение — оцениваются по анализу рассеяния поляризованных лазерных лучей, направленных под углом до 10˚;
оценка формы клеточного ядра — осуществляется благодаря анализу светорассеяния поляризованных лазерных лучей под углом 90˚;
для оценки клеточной зернистости и дифференцировки эозинофилов используется оценка светорассеяния деполяризованного луча под углом в 90˚.
В приборах серии Technicon, Advia 120, 2120, Pentra DX 120 разработан принцип жидкостной цитохимии (измерение активности пероксидазы в лейкоцитах), который в сочетании с другими методами (кондуметрический, гидродинамическое фокусирование, оптическая абсорбция) позволяет проводить дифференцировку лейкоцитов. Использование пероксидазной реакции основано на различной ее активности в лейкоцитах. Эозинофилы и нейтрофилы имеют интенсивную пероксидазную активность, моноциты-слабую, в лимфоцитах она не выделяется.
Проточная цитохимическая техника включает регистрацию рассеянного и поглощенного светового луча. В лейкоцитарном канале после лизиса эритроцитов и стабилизации лейкоцитов происходит цитохимическая реакция, далее лейкоциты дифференцируются по двум признакам: размеру клеток, определяемому методом рассеяния лазерного луча, и пероксидазной активности — по поглощению клеткой светового потока. Дифференцировка базофилов от других гранулоцитов проводится в базоканале. Цитоплазма всех лейкоцитов, за исключением базофилов, подвергается лизису после обработки пробы специфическим лизатором. Затем в канале осуществляется измерение дисперсии лазерного света под углами 2−3˚ и 5−15˚, что позволяет различить клетки в зависимости от формы ядер.
Сравнивая информацию, получаемую с Perox- и Baso-каналов, компьютер осуществляет дифференцировку лейкоцитов на 5 основных популяций, а также сигнализирует в виде «флагов» о присутствии в крови активированных лимфоцитов, незрелых гранулоцитов, бластов, эритробластов.
В гематологических анализаторах серии ХТ и ХЕ фирмы Sysmex применяется метод проточной цитофлюориметрии с использованием флюоресцентного красителя полиметина. этот флюоресцентный краситель связывается с ДНК и РНК неизменных клеток, что позволяет использовать его как для дифференцировки лейкоцитолв по 5 параметрам (нейтрофилы, эозинофилы, базофилы, моноциты и лимфоциты), так и для подсчета ретикулоцитов.
Анализ клеток присходит в проточной кювете при пересечении луча лазера с длиной волны 633 нм. После контакта лазерного луча с окрашенной клеткой происходит рассеяние последнего под большим и малым углами и возбуждение флюоресцентного красителя. Данные сигналы улавливаются фотоумножителями и регистрируются в виде трех параметров:
Прямое светорассеяние (FSC ) — отклонение лазерного луча под малым (до 10˚) углом, которое зависит от размера (объема, только при условии сферической формы частицы) и формы клетки.
Боковое светорассеяние (SSC ) -отклонение лазерного луча под углом до 90˚, зависящее от рефлекторного индекса (или плотности) клетки и характеризующее сложность внутриклеточных структур.
Детекция специфического флюоресцентного сигнала (SFL ) , который регистрируется параллельно с боковым светорассеянием и позволяет судить о содержании РНК/ДНК в клетках.
На основани полученных сигналов все клетки распределяются по кластерам (зонам) в соответсвии с их размером, структурой и количеством ДНК. Таким образом, происходит дифференцировка лейкоцитов на 4 популяции: лимфоциты, моноциты, эозинофилы и нейтрофилы вместе с базофилами.
Разделение нейтрофилов и базофилов происходит в базоканале, где используется метод специфического химического лизиса, основанный на предварительной обработке лейкоцитов реактивом, осуществляющим лизис всех клеток, за исключением базофилов, с последующим дискриминантным анализом всех элементов по размеру и сложности структуры и количеству ДНК.
Приборы оборудованы каналом для выделения незрелых гранулоцитов и атипичных лимфоцитов.
Использование приборов с полным дифференцированным подсчетом лейкоцитов (5Diff) позволяет повысить точность диффернциального подсчета лейкоцитов, провести скрининг нормы и патологии, динамический контроль за лейкоцитарной формулой и резко сократить ручной подсчет лейкоцитарной формулы, оставляя примерно до 15-20% образцов крови для световой микроскопии.
В классическом гемиглобинцианидном методе (метод Драбкина) гнмоглобиин окисляется до Fe 3+ -метгемоглобина феррицианидом, затем метгемоглобин переводится в стабильный цианметгемоглобин цианидом. Оптическая плотность CnmetHb измеряется при длине волны 540 нм, при которой имеется максимум абсорбции. Гемиглобинцианидный метод рекомендован Международным комитетом по стандартизации в гематологии Всемирной организации здравоохранения и используется в мировой практике более 30 лет.
В гематологических анализаторах к методам определения гемоглобина предъявляется ряд специфических требований. Во-первых, время реакции должно быть в десятки раз меньше для обеспечения высокой производительности анализаторов. Во-вторых, для оптимизации конструкции анализаторов гемоглобин должен измеряться в том же гемолизате, который используется для подсчета лейкоцитов, и, следовтельно, компоненты, обеспечивающие гемоглобиновую реакцию, не должны негативно влиять на подсчет лейкоцитов.
Многие гематологические анализаторы измеряют концентрацию гемоглобина модифицированным гемиглобинцианидным методом. Высокая скорость реакции достигается путем быстрого лизиса эритроцитов, денатурирования и окисления гемоглобина до Fe 3+ с помощью поверхностно-активных веществ. Последующая реакция с цианидом формирует устойчивую форму со пектромпоглощения, похожим на спектр гемиглобинцианида в методе Драбкина с максимумом поглощения около 545 нм. Достоинством метода является его простота, высокая скорость реакции и стабильность конечного продукта. Применение циановых методов в гематологических автоанализаторах имеет два существенных недостатка, связанных с тем, что цианид из флаконов постепенно выпаривается в виде синильной кислоты. Во-первых, это может оказывать вредное воздействие на персонал при плохой вентиляции помещения. Во-вторых, приводит к ухудшению реакции и изменению калибровки по гемоглобину через 2-3 месяца после подсоединения к прибору флакона с гемолитиком.
С учетом недостатков модифицированных гемиглобинцианидных методов в последниегоды в большинстве новых моделей гематологических анализаторов используются бесциановые методы. Одной из первых бесциановый SLS-метод (натрия лаурилсульфат) применила фирма Sysmex. Так как этот метод оказался не совместимым с определением лейкоцитов, для его реализации использовался дополнительный реагент и канал измерения.
В других современных бесциановых гемолитиках применяются компоненты гемихромной реакции, которые совместимы с подсчетом лейкоцитов и их дифференциацией на три популяции. Высокая скорость реакции также достигается путем быстрого лизиса эритроцитов, денатурирования и окисления Fe 2+ до Fe 3+ с помощью окислителей в присутствии поверхностно-активных веществ. При этом в качестве лигандов атомов железа гема используются отличные от цианида вещества.
Оптимальной областью фотометрирования является максимум спектральной кривой поглощения. Для гемиглобинцианида это 540 нм, которая и есть рабочая длина волны для этого метода. Измерение в максимуме кривой, где смягчаются требования к точности установки длины волны, снижает требования к точности изготовления и стабильности оптических фильтров. Максимум кривой поглощения гемихрома находится на длине волны 533 нм. Однако измерение на этой длине волны возможно только в спектрофотометрах. В фотометрических ячейках гематологических анализаторов, как правило, применяются полосовые светофильтры с типовыми длинами волн. Ближайшая к 533 нм типовая длина волны 540 нм, на ней и проводится фотометрирование с учетом коэффициента пересчета для 540 нм. При переходе с цианового на бесциановый метод, как правило, требуется корректировка калибровки гемоглобина в пределах 0-5%.
Теперь более подробнло остановимся на каждом показателе встречающемся в общем анализе крови.
Гемоглобин (Нb) – основной компонент эритроцитов, представляет собой сложный белок, состоящий из гема и белка глобина. Главная функция гемоглобина состоит в переносе кислорода от легких к тканям, а также в выведении углекислого газа из организма и регуляции кислотно-основного состояния (КОС). Концентрация гемоглобина в крови в норме см. в таблице 2.1.
Основные показатели гемограммы в норме
Определение концентрации гемоглобина в крови играет важнейшую роль в диагностике анемий. Заключение о наличии анемии основывается на данных результатов определения концентрации гемоглобина и величины гематокрита в крови: для мужчин – это снижение количества гемоглобина ниже 130 г/л и показателя гематокрита ниже 40 %; для женщин – ниже 115 г/л и ниже 32 % соответственно. При анемиях содержание гемоглобина варьирует в широких пределах и зависит от ее формы и степени выраженности. При железодефицитной анемии у большинства больных снижение гемоглобина относительно умеренное (до 85-114 г/л), реже наблюдается более выраженное (до 60-84 г/л). Значительное снижение концентрации гемоглобина в крови (до 50-85 г/л) характерно для острой кровопотери, гипопластической анемии, гемолитической анемии после гемолитического криза, В 12 -дефицитной анемии. Падение его концентрации до 40-30 г/л является показателем выраженной анемии и требует неотложных мероприятий.
Концентрация гемоглобина в крови может повышаться (180-220 г/л и выше) при миелопролиферативных заболеваниях (эритремия) и симптоматических эритроцитозах, сопровождающих различные состояния. Изменения концентрации Нb при различных заболеваниях представлены в табл. 2.2.
Заболевания и состояния, сопровождающиеся изменением концентрации гемоглобина
Исследование концентрации гемоглобина в динамике дает важную информацию о клиническом течении заболевания и эффективности лечения. В крови человека имеется несколько типов гемоглобина: HbA 1 (96-98 %), НbА 2 (2-3 %), HbF (1-2 %), которые различаются по аминокислотному составу, физическим свойствам и сродству к кислороду. У новорожденных преобладает HbF – 60-80 %, к 4-5 мес жизни количество HbF снижается до 10 %. Первые следы НbА появляются у 12-недельного эмбриона, у взрослого человека НbА составляет основную массу гемоглобина. Наиболее частой причиной наследственной патологии является гемоглобинопатия S – серповидно-клеточная анемия.
Гематокрит (Ht) – объемная фракция эритроцитов в цельной крови (соотношение объемов эритроцитов и плазмы), которая зависит от количества и объема эритроцитов. В современных гематологических счетчиках Ht является расчетным (вторичным) параметром, выводимым из количества эритроцитов и их объема. Ht в норме см. в таблице 2.1.
Величина Ht широко используется для оценки степени выраженности анемии, при которой он может снижаться до 25-15 %, а также служит ориентиром для суждения о гемоконцентрационных сдвигах и гемодилюции. Повышение Ht до 55-65 % характерно для эритремии, при симптоматических эритроцитозах он повышается, как правило, менее значительно – до 50-55 %. Изменения величины Ht при различных заболевания представлены в табл. 2.4.
Заболевания и состояния, сопровождающиеся изменением гематокрита
источник

