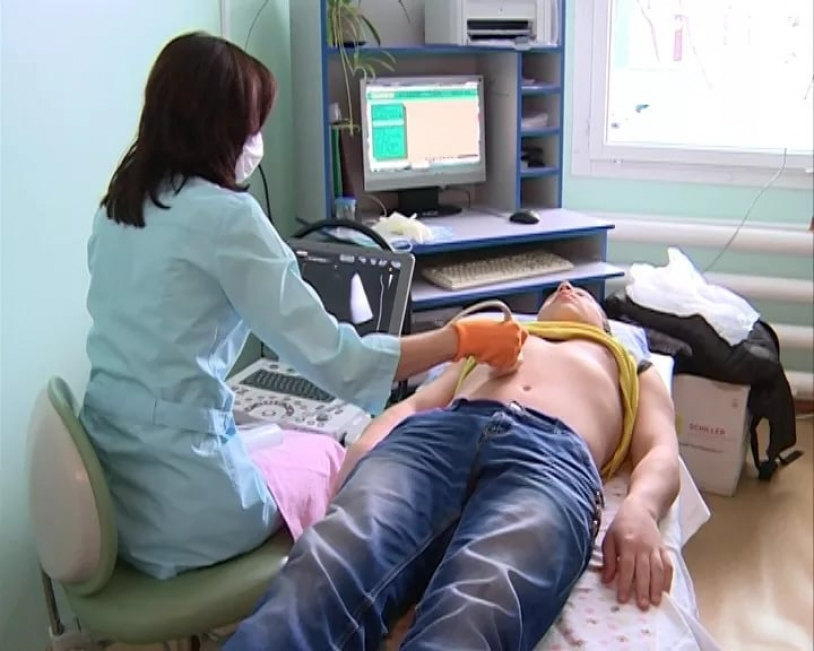
Диспансеризация — это медицинский осмотр, направленный на выявление хронических неинфекционных заболеваний , а также риска их развития.
Диспансеризация предусматривает осмотр у врачей-специалистов и ряд анализов и обследований. Проводится в поликлинике по месту вашего прикрепления. Работающим гражданам в тот же день выдается справка о прохождении осмотра. На время диспансеризации работники имеют право на освобождение от работы на 1 рабочий день 1 раз в 3 года с сохранением рабочего места и среднего заработка. Диспансеризацию также можно пройти в вечернее время и по субботам.
Работники предпенсионного возраста (в течение 5 лет до наступления пенсионного возраста) и пенсионеры, получающие пенсию по старости или за выслугу лет, имеют право на освобождение от работы на 2 рабочих дня 1 раз в год с сохранением места работы и среднего заработка. Для этого нужно согласовать с руководством дни прохождения диспансеризации и написать заявление для освобождения от работы.
Вы вправе отказаться от проведения диспансеризации в целом либо от отдельных видов медицинских вмешательств, входящих в объем диспансеризации.
Чтобы пройти диспансеризацию, необходимо:
3. Подходить по возрасту. Диспансеризация проводится 1 раз в 3 года, и пройти ее можно в течение того года, когда вам исполнилось или исполнится: 18, 21, 24, 27, 30, 33, 36, 39 лет. Если вам 40 и более лет, диспансеризацию можете проходить ежегодно.
Некоторые льготные категории граждан проходят диспансеризацию ежегодно независимо от возраста.
Объем и характер комплексного обследования зависят от пола и возраста человека.
Если вашего возраста нет в списке для диспансеризации и вы не относитесь к льготным категориям, вы можете пройти:
Шаг 1. Заполните необходимые документы.
Обратитесь в поликлинику по месту прикрепления, где вам будет предложено заполнить следующие документы:
- информированное добровольное согласие на медицинское вмешательство;
- анкету (опрос) для выявления жалоб, характерных для неинфекционных заболеваний, личного анамнеза и условий жизни (курение, употребление алкоголя, характер питания и физической активности и др.), у людей старше 65 лет — риска падений, депрессии, сердечной недостаточности и т.д.
Шаг 2. Подготовьтесь к обследованиям.
В назначенный для обследования день придите в поликлинику утром на голодный желудок, до выполнения физических нагрузок, в том числе утренней гимнастики. Если вам 40 лет и более , вам будет необходимо сдать кал на скрытую кровь, поэтому заранее уточните в поликлинике, каким методом делается этот анализ.
Шаг 3. Пройдите первый этап диспансеризации.
Комплексное обследование может состоять из двух этапов. В ходе первого этапа вы получите маршрутный лист с указанием всех обследований, которые должны пройти в зависимости от пола и возраста. Результаты обследований будут готовы через 1-6 дней.
Шаг 4. Придите на прием к врачу-терапевту.
Врач даст разъяснения по результатам обследований, определит вашу группу здоровья, при наличии высокого риска заболеваний или самих заболеваний — группу диспансерного наблюдения и выдаст на руки ваш паспорт здоровья.
Шаг 5. Пройдите второй этап диспансеризации.
Если после обследований окажется, что вы нуждаетесь в дообследовании, врач-терапевт направит на второй, более углубленный, этап диспансеризации.
Шаг 6. Проконсультируйтесь с врачом.
После прохождения всех этапов обследований вам предстоит еще одна консультация врача-терапевта, который даст необходимые рекомендации (например, по отказу от курения, оздоровлению питания, увеличению физической активности).
При наличии заболеваний назначается необходимое лечение, включая специализированную и высокотехнологическую медицинскую помощь, а также санаторно-курортное лечение.
Если вы курите, имеете избыточную массу тела, ожирение или другие факторы риска, вас могут направить в отделение или кабинет медицинской профилактики или центр здоровья, где предоставят помощь по коррекции факторов риска.
Первый этап диспансеризации:
1. Профилактический медицинский осмотр:
- опрос (анкетирование)
- измерение роста, массы тела, окружности талии, определение индекса массы тела;
- измерение артериального давления;
- определение уровня общего холестерина в крови;
- определение уровня глюкозы в крови;
- определение относительного сердечно-сосудистого риска (для пациентов в возрасте 18-39 лет);
- флюорография (1 раз в 2 года);
- электрокардиография в покое (проводится при первом прохождении профилактического медицинского осмотра, далее в возрасте 35 лет и старше 1 раз в год);
- измерение внутриглазного давления (проводится при первом прохождении профилактического осмотра, далее в возрасте 40 лет и старше 1 раз в год);
- прием (осмотр) по результатам профилактического медицинского осмотра, в том числе осмотр на выявление визуальных и иных локализаций онкологических заболеваний, включающий осмотр кожных покровов, слизистых губ и ротовой полости, пальпацию щитовидной железы, лимфатических узлов, фельдшером фельдшерского здравпункта или фельдшерско-акушерского пункта, врачом-терапевтом или врачом по медицинской профилактике отделения (кабинета) медицинской профилактики или центра здоровья.
2. Скрининг на раннее выявление онкологических заболеваний:
- исследование кала на скрытую кровь (1 раз в 2 года в возрасте от 40 до 64 лет, 1 раз в год в возрасте от 65 до 75 лет;
- эзофагогастродуоденоскопия в 45 лет.
- осмотр фельдшером (акушеркой) (с 18 и старше);
- взятие мазка с шейки матки, цитологическое исследование мазка с шейки матки 1 раз в 3 года в возрасте от 18 до 64 лет;
- маммография (1 раз в 2 года в возрасте от 40 до 75 лет).
- определение простат-специфического антигена в крови у мужчин в возрасте 45, 50, 55, 60 и 64 лет.
3. Краткое профилактическое консультирование;
4. Общий анализ крови (с 40 лет и старше).
Второй этап диспансеризации проводится с целью дополнительного обследования и уточнения диагноза заболевания (состояния) при наличии показаний по результатам первого этапа и включает в себя:
- осмотр (консультацию) врачом-неврологом;
- дуплексное сканирование брахицефальных артерий (для мужчин в возрасте от 45 до 72 лет включительно и женщин в возрасте от 54 до 72 лет);
- осмотр (консультацию) врачом-хирургом или врачом-урологом (для мужчин в возрасте 45, 50, 55, 60 и 64 лет при повышении уровня простат-специфического антигена в крови более 4 нг/мл);
- осмотр (консультация) врачом-хирургом или врачом-колопроктологом, включая проведение ректороманоскопии (при необходимости);
- колоноскопия — в случае подозрения на онкологическое заболевание толстой кишки по назначению врача-хирурга или врача-колопроктолога;
- спирометрия;
- эзофагогастродуоденоскопия — при подозрении на злокачественные новообразования пищевода, желудка и двенадцатиперстной кишки — по назначению терапевта;
- рентгенография легких, компьютерная томография легких — при подозрении на злокачественные новообразования легкого — по назначению терапевта;
- для женщин от 18 лет: осмотр (консультация) врачом-акушером-гинекологом — при необходимости;
- осмотр (консультация) врачом-оториноларингологом (для граждан в возрасте 65 лет и старше);
- осмотр (консультация) врачом-офтальмологом (для граждан в возрасте 40 лет и старше);
- проведение индивидуального или группового (школы для пациентов) углубленного профилактического консультирования в отделении (кабинете) медицинской профилактики (центре здоровья) для граждан в возрасте 65 лет и старше.
Первый этап диспансеризации:
- измерение роста, массы тела, окружности талии, определение индекса массы тела;
- измерение артериального давления;
- проведение общего анализа крови (гемоглобин, лейкоциты, СОЭ);
- определение уровня общего холестерина в крови экспресс-методом;
- определение уровня глюкозы в крови натощак (допускается использование экспресс-метода);
- определение абсолютного сердечно-сосудистого риска (для пациентов от 40 до 64 лет);
- индивидуальное профилактическое консультирование — для пациентов с высоким относительным и очень высоким абсолютным сердечно-сосудистым риском, ожирением, гиперхолестеринемией с уровнем общего холестерина 8 ммоль/л и более и/или курящих более 20 сигарет в день;
- флюорография легких (не проводится, если в предыдущем календарном году, или в год проведения диспансеризации проводилась флюорография, рентгенография (рентгеноскопия) или компьютерная томография органов грудной клетки);
- электрокардиография в покое (проводится при первом прохождении профилактического медицинского осмотра, далее в возрасте 35 лет и старше 1 раз в год);
- для женщин: осмотр акушерки, включая забор мазка с шейки матки на цитологическое исследование;
- для женщин от 40 лет — маммография;
- для мужчин в возрасте 45 лет: определение простат-специфического антигена (ПСА) в крови;
- для пациентов 45 лет обоих полов — эзофагогастродуоденоскопия;
- для пациентов обоих полов в возрасте 40 лет и старше : исследование кала на скрытую кровь;
- измерение внутриглазного давления (проводится при первом прохождении профилактического осмотра, далее в возрасте 40 лет и старше 1 раз в год).
Если в течение последних 12 месяцев вы сдавали какие-либо из перечисленных анализов или проходили какие-либо из перечисленных обследований, их результаты могут быть включены в диспансеризацию.
Второй этап диспансеризации (при необходимости):
- осмотр (консультация) врачом-хирургом или врачом-колопроктологом, включая проведение ректороманоскопии (при необходимости);
- дуплексное сканирование брахицефальных артерий — для мужчин от 45 лет, при наличии факторов риска развития хронических неинфекционных заболеваний;
- осмотр (консультация) врачом-хирургом или врачом-урологом (для мужчин в возрасте 45 лет при повышении уровня простат-специфического антигена в крови более 1 гн/мл);
- колоноскопия — в случае подозрения на онкологическое заболевание толстой кишки по назначению врача-хирурга или врача-колопроктолога;
- спирометрия — при подозрении на хроническое бронхо-легочное заболевание по результатам анкетирования, курящих — по направлению терапевта;
- для женщин: осмотр (консультация) врачом-акушером-гинекологом — при необходимости;
- эзофагогастродуоденоскопия — при подозрении на злокачественные новообразования пищевода, желудка и двенадцатиперстной кишки — по назначению терапевта;
- рентгенография легких, компьютерная томография легких — при подозрении на злокачественные новообразования легкого — по назначению терапевта;
- осмотр (консультация) врачом-офтальмологом (для пациентов старше 40 лет, имеющих повышенное внутриглазное давление);
- индивидуальное углубленное профилактическое консультирование или групповое профилактическое консультирование (школа пациента).
Первый этап диспансеризации:
- измерение роста, массы тела, окружности талии, определение индекса массы тела;
- измерение артериального давления;
- проведение общего анализа крови (гемоглобин, лейкоциты, СОЭ);
- определение уровня общего холестерина в крови экспресс-методом;
- определение уровня глюкозы в крови натощак (допускается использование экспресс-метода);
- определение абсолютного сердечно-сосудистого риска;
- индивидуальное профилактическое консультирование — для пациентов с высоким относительным и очень высоким абсолютным сердечно-сосудистым риском, ожирением, гиперхолестеринемией с уровнем общего холестерина 8 ммоль/л и более и/или курящих более 20 сигарет в день;
- флюорография легких (не проводится, если в предыдущем календарном году, или в год проведения диспансеризации проводилась флюорография, рентгенография (рентгеноскопия) или компьютерная томография органов грудной клетки.);
- электрокардиография в покое (проводится 1 раз в год);
- для женщин: осмотр акушерки, включая забор мазка с шейки матки на цитологическое исследование;
- для женщин — маммография;
- для мужчин в возрасте 50 лет: определение простат-специфического антигена (ПСА) в крови;
- для пациентов обоих полов в возрасте 40 лет и старше : исследование кала на скрытую кровь;
- измерение внутриглазного давления (проводится 1 раз в год).
Если в течение последних 12 месяцев вы сдавали какие-либо из перечисленных анализов или проходили какие-либо из перечисленных обследований, их результаты могут быть включены в диспансеризацию.
Второй этап диспансеризации (при необходимости):
- дуплексное сканирование брахицефальных артерий — для мужчин от 45 лет, при наличии факторов риска развития хронических неинфекционных заболеваний;
- осмотр (консультация) врачом-хирургом или врачом-урологом (для мужчин в возрасте 50 лет при повышении уровня простат-специфического антигена в крови более 1 гн/мл);
- осмотр (консультация) врачом-хирургом или врачом-колопроктологом, включая проведение ректороманоскопии (при необходимости);
- колоноскопия — в случае подозрения на онкологическое заболевание толстой кишки по назначению врача-хирурга или врача-колопроктолога;
- спирометрия — при подозрении на хроническое бронхо-легочное заболевание по результатам анкетирования, курящих — по направлению терапевта;
- для женщин: осмотр (консультация) врачом-акушером-гинекологом — при необходимости;
- эзофагогастродуоденоскопия — при подозрении на злокачественные новообразования пищевода, желудка и двенадцатиперстной кишки — по назначению терапевта;
- рентгенография легких, компьютерная томография легких — при подозрении на злокачественные новообразования легкого — по назначению терапевта;
- осмотр (консультация) врачом-офтальмологом — для пациентов, имеющих повышенное внутриглазное давление;
- индивидуальное углубленное профилактическое консультирование или групповое профилактическое консультирование (школа пациента).
Первый этап диспансеризации:
- измерение роста, массы тела, окружности талии, определение индекса массы тела;
- измерение артериального давления;
- проведение общего анализа крови (гемоглобин, лейкоциты, СОЭ);
- определение уровня общего холестерина в крови экспресс-методом;
- определение уровня глюкозы в крови натощак (допускается использование экспресс-метода);
- определение абсолютного сердечно-сосудистого риска (для пациентов до 64 лет);
- индивидуальное профилактическое консультирование — для пациентов до 72 лет с высоким относительным и очень высоким абсолютным сердечно-сосудистым риском, ожирением, гиперхолестеринемией с уровнем общего холестерина 8 ммоль/л и более и/или курящих более 20 сигарет в день;
- флюорография легких (не проводится, если в предыдущем календарном году, или в год проведения диспансеризации проводилась флюорография, рентгенография (рентгеноскопия) или компьютерная томография органов грудной клетки);
- электрокардиография в покое;
- измерение внутриглазного давления (проводится 1 раз в год);
- для пациентов обоих полов: исследование кала на скрытую кровь (если вам от 40 до 64 лет, анализ необходимо сдавать 1 раз в два года, если от 65 до 75 лет — ежегодно);
- для мужчин: определение уровня простатспецифического антигена в крови (проводится в возрасте 55, 60 и 64 лет);
- для женщин до 64 лет: осмотр акушерки, включая забор мазка с шейки матки на цитологическое исследование;
- для женщин: маммография (в возрасте 40-75 лет проводится 1 раз в 2 года).
Если в течение последних 12 месяцев вы сдавали какие-либо из перечисленных анализов или проходили какие-либо из перечисленных обследований, их результаты могут быть включены в диспансеризацию.
Второй этап диспансеризации (при необходимости):
- осмотр (консультация) врачом-неврологом — при подозрениях на ранее перенесенное острое нарушение мозгового кровообращения, депрессию у пациентов старше 65 лет, при нарушениях двигательной функции и др.;
- дуплексное сканирование брахицефальных артерий — для мужчин до 72 лет, для женщин 54-72 лет, при наличии факторов риска развития хронических неинфекционных заболеваний;
- осмотр (консультация) врачом-хирургом или врачом-урологом (для мужчин в возрасте 55, 60 и 64 лет — при повышении уровня простат-специфического антигена в крови более 1 гн/мл);
- осмотр (консультация) врачом-хирургом или врачом-колопроктологом, включая проведение ректороманоскопии (при необходимости);
- колоноскопия — в случае подозрения на онкологическое заболевание толстой кишки по назначению врача-хирурга или врача-колопроктолога;
- спирометрия — при подозрении на хроническое бронхо-легочное заболевание по результатам анкетирования, курящих — по направлению терапевта;
- для женщин до 75 лет: осмотр (консультация) врачом-акушером-гинекологом — при необходимости;
- осмотр (консультация) врачом-офтальмологом — для пациентов, имеющих повышенное внутриглазное давление;
- рентгенография легких, компьютерная томография легких — при подозрении на злокачественные новообразования легкого — по назначению терапевта;
- эзофагогастродуоденоскопия — при подозрении на злокачественные новообразования пищевода, желудка и двенадцатиперстной кишки — по назначению терапевта;
- осмотр (консультация) врачом-оториноларингологом — для пациентов в возрасте 65 лет и старше (при необходимости);
- индивидуальное углубленное профилактическое консультирование или групповое профилактическое консультирование (школа пациента).
Первый этап диспансеризации:
- измерение роста, массы тела, окружности талии, определение индекса массы тела;
- измерение артериального давления;
- проведение общего анализа крови (гемоглобин, лейкоциты, СОЭ);
- определение уровня общего холестерина в крови экспресс-методом;
- определение уровня глюкозы в крови натощак (допускается использование экспресс-метода);
- флюорография легких (не проводится, если в предыдущем календарном году, или в год проведения диспансеризации проводилась флюорография, рентгенография (рентгеноскопия) или компьютерная томография органов грудной клетки);
- электрокардиография в покое;
- измерение внутриглазного давления (проводится 1 раз в год);
- для женщин в возрасте 75 лет: маммография;
- для пациентов обоих полов в возрасте 75 лет: исследование кала на скрытую кровь.
Если в течение последних 12 месяцев вы сдавали какие-либо из перечисленных анализов или проходили какие-либо из перечисленных обследований, их результаты могут быть включены в диспансеризацию.
Второй этап диспансеризации (при необходимости):
- осмотр (консультация) врачом-неврологом — при подозрениях на ранее перенесенное острое нарушение мозгового кровообращения, депрессию у пациентов старше 65 лет, при нарушениях двигательной функции и др.
- дуплексное сканирование брахицефальных артерий — для пациентов в возрасте 75-90 лет по направлению неврологом;
- осмотр (консультация) врачом-хирургом или врачом-колопроктологом, включая проведение ректороманоскопии (при необходимости) — для пациентов в возрасте до 87 лет;
- спирометрия — при подозрении на хроническое бронхо-легочное заболевание по результатам анкетирования, курящих — по направлению терапевта;
- эзофагогастродуоденоскопия — при подозрении на злокачественные новообразования пищевода, желудка и двенадцатиперстной кишки — по назначению терапевта;
- рентгенография легких, компьютерная томография легких — при подозрении на злокачественные новообразования легкого — по назначению терапевта;
- осмотр (консультация) врачом-оториноларингологом (при необходимости);
- осмотр (консультация) врачом-офтальмологом — для пациентов, имеющих повышенное внутриглазное давление, и для пациентов в возрасте 75 лет и старше, имеющих снижение остроты зрения, не поддающееся очковой коррекции, выявленное по результатам анкетирования;
- индивидуальное углубленное профилактическое консультирование или групповое профилактическое консультирование (школа пациента).
Если вашего возраста нет в списке для диспансеризации и вы не относитесь к льготным категориям, вы все равно можете обратиться в свою поликлинику и пройти профилактический медосмотр. Он также проводится для раннего выявления заболеваний и факторов риска их развития, но в отличие от диспансеризации включает меньший объем обследований.
Преимущество профилактического медосмотра в том, что его можно проходить в любом возрасте по желанию пациента. Медосмотр проводится бесплатно, ежегодно. Исследования профилактического медосмотра входят в 1 этап диспансеризации.
источник
Диспансеризация: зачем и нужно ли сдавать анализы крови, мочи, кала? Как правильно подготовить ребёнка к сдаче анализов.
Главная > Консультации > Детский врач > Диспансеризация: зачем и нужно ли сдавать анализы крови, мочи, кала? Как правильно подготовить ребёнка к сдаче анализов.
Всем нам, так или иначе, приходится сдавать анализы. Причем это зачастую касается не только болеющих, но и здоровых людей. Вряд ли найдется хоть один человек, который ни разу в жизни не проходил медосмотр или диспансеризацию.
Впервые ребенок «сдает» анализ крови спустя минуты после рождения. По капле из пуповины определяют группу крови крохи на 3-4-е сутки по утвержденной национальной программе проводится обязательный неонатальный скрининг наследственных заболеваний: муковисцидоза, фенилкетонурии, галактоземии, адреногенитального синдрома и врожденного гипотиреоза. Кровь наносят на тестбланк и направляют в лабораторию. Следующие анализы крови проводят перед профилактическими прививками в 3, 4, 5 и 6 месяцев. Обычный анализ (из пальца) называют общим клиническим и проводят как в профилактических целях, чтобы исключить воспалительные заболевания, анемию, глистные инвазии и др., а также во время болезни для контроля над течением заболевания и ходом лечения.
Кровь и моча — главные жидкости организма — меняют состав в самом начале болезни. Вовремя выявленные метаморфозы помогают поставить диагноз и начать лечение. По результатам анализов мочи и крови специалист может выявить неблагоприятные изменения в организме, заподозрить заболевание, уточнить диагноз и отследить эффективность лечения.
В этой статье мы поговорим о том, как правильно подготовить ребенка к сдаче анализов крови, мочи, кала; и как сдать эти анализы так, чтобы результаты не оказались искаженным под влиянием различных внешних факторов и не заставили родителей лишний раз волноваться…
Как правильно сдать анализ крови:
- При сдаче анализов крови не всегда требуется длительный интервал голода, так как не все дети могут легко это перенести. Поэтому, если вам предстоит сдача крови, поинтересуйтесь у врача, какой завтрак можно дать ребёнку, или необходимо отложить завтрак на более позднее время;
- Анализы крови лучше (но не обязательно) сдавать в утреннее время, как правило, с 8 часов утра до 12 часов дня, соблюдение этого временного режима даёт более точный результат исследований;
- За 24 часа исключается тепловые процедуры (баня и сауна) и физические нагрузки (спортзал и спортивные тренировки, на которых ребенок много потеет и тем самым теряет значительное количество жидкости);
- Анализы сдаются до процедур (рентген, уколы, массажи и т. п.) и приема лекарств. Если Ваш малыш принимает лекарственные препараты, следует проконсультироваться с врачом о целесообразности проведения лабораторного исследования на фоне приема препарата или возможности отмены приема препарата перед сдачей анализа крови;
- При контроле лабораторных исследований в динамике рекомендуется проводить повторные исследования в одинаковых условиях. Если анализы приходится сдавать часто, лучше делать это в одной и той же лаборатории, сдавать кровь в одинаковое время суток и т. д. Методики исследования и реактивы в каждом учреждении разные, это может привести к сложностям при сопоставлении результатов.
Существуют и другие факторы, способные исказить реальные показатели крови, в результате чего анализ будет истолкован неверно. Сюда можно отнести:
- Голодание или белковая диета.
- Переживание сильных эмоций, как положительных, так и отрицательных, накануне и в день сдачи анализа. В современных условиях сбор анализа крови проводится безболезненно тонкими иглами, не вызывающими острые болевые ощущения у детей. Следовательно, ни в коем случае не нужно настраивать ребёнка, что сейчас ему будет больно. Специально обученные медсёстры забирают кровь на анализ у детей совершенно безболезненно и быстро, поэтому не всегда имеется необходимость присутствия родителей в процедурном кабинете.Отношение ребенка к сдаче анализа зависит от настроения сопровождающего. Увидев взволнованного родителя, малыш начнет плакать, и напряжение сделает процедуру болезненной. Чтобы подготовить к исследованию ребенка постарше, можно накануне поиграть «в анализ».
- Питье соков, чая и воды в большом количестве в течение 2–3 часов до сдачи анализа крови.
Требования к общему анализу крови применимы ко всем анализам, кроме очень уж специфических — для последних просто добавляются дополнительные ограничения. Так, например, при сдаче крови на глюкозув дополнение к этому нельзя чистить зубы и жевать резинку, а утренний чай/кофе (даже несладкий) совершенно противопоказан. А второй по распространенности — биохимический анализ крови сдается строго натощак (т. е. последний прием пищи не менее чем 12 часов назад, ужин накануне необильный и легкий, за сутки до забора анализа не рекомендуется прием жирной пищи). Биохимический анализ дает исчерпывающее представление о функционировании органов и систем организма: справляются ли со своими функциями печень, почки, поджелудочная железа, даже сердца (косвенно), утих ли воспалительный процесс, не нарушен ли водно-солевой обмен, нет ли дефицита витаминов и микроэлементов, поэтому соблюдение правил забора анализа и подготовки пациента очень важно. И т. д.…
- Предварительно нужно взять в клинике специализированный пластиковый контейнер для мочи. Контейнер стерилен, не требует предварительной обработки и полностью готов к использованию. Недопустимо использовать ёмкости, не предназначенные для этой цели. Бытовые емкости, могут содержать примеси, искажающие результаты анализов.
- 2. Для общеклинического анализа мочи следует использовать «утреннюю» мочу, которая в течение ночи собирается в мочевом пузыре, что позволяет исследуемые параметры считать объективными. Приготовленная вечером не годится. При длительном хранении жидкость быстро разлагается, и результат исследования меняется коренным образом. Не нужно ставить собранную мочу в холодильник, тем более не нужно её замораживать. Соли, выпадающие в осадок при пониженной температуре, можно принять за симптомы почечной патологии.
- Перед сдачей анализа мочи необходимо провести гигиенический туалет половых органов, подмыть ребёнка теплой водой с мылом (без антисептиков, которые могут исказить реальную картину), после чего ополоснуть теплой водой и насухо вытереть чистым полотенцем.
- Рекомендуется собирать среднюю порцию мочи: Первые несколько миллилитров сливаются мимо емкости, потом — в специальный контейнер, но не в горшок или судно, за стерильность которых поручиться нельзя, остатки — в горшок или унитаз. При этом не нужно нести в лабораторию большое количество мочи, для анализа достаточно и 50 мл мочи (а грудничкам и 20 мл).
- Доставить мочу в лабораторию необходимо не позднее, чем через 2 часа после того как она была собрана.
- Не перегревайте контейнер.
— сдавать мочу во время менструации и ранее чем через неделю после цистоскопии, так как в контейнер для сбора могут попасть выделения, которые значительно повлияют на результат. Если очень нужно, то на помощь приходят тампон и тщательный душ.
— за день до сбора мочи употреблять в пищу продукты, способные окрасить её, принимать мочегонные препараты. А в целом, как и при сдаче анализов крови, если Ваш малыш принимает лекарственные препараты, следует проконсультироваться с врачом о целесообразности проведения лабораторного исследования на фоне приема препарата или возможности отмены приема препарата перед сдачей анализа.
Как правильно сдать анализ кала:
- Приобрести специальный стерильный контейнер (как и в случае с анализом мочи). Недопустимо использовать другие бытовые емкости.
- Собирать кал для исследования следует утром. Если это затруднительно, можно подготовить пробу заранее, но не более чем за 8 часов перед сдачей кала в лабораторию. В этом случае хранить пробу следует в холодильнике (не замораживать).
- Перед сдачей анализа кала необходимо провести гигиенический туалет половых органов и области заднего прохода с мылом, после чего ополоснуть теплой водой и насухо вытереть чистым полотенцем.
- Перед сдачей анализа кала необходимо помочиться, чтобы в кал не попала моча.
- Дефекацию необходимо совершить в продезинфицированную и облитую кипятком подходящую посуду или судно.
- Требуемое количество кала (обычно около 10 г или 1 ч.л.) поместить в контейнер, плотно закрыть крышкой и доставить в лабораторию вместе с направлением. Анализ кала
Здесь можно кратко остановиться на том, чего перед забором материала делать не рекомендуется:
- нельзя направлять кал на исследование после клизм и рентгенологического исследования желудка;
- за три дня до анализа врач должен отменить медикаменты, которые влияют на секрецию, усиливают перистальтику кишечника и меняют цвет кала (слабительные, ферментные препараты, препараты бария, висмута, железа, каолин, активированный уголь и другие сорбенты, ректальные свечи и др.);
- если диета не оговорена с врачом отдельно, то ее соблюдать не нужно…
В заключении хотелось бы отметить, что все эти рекомендации годятся только для плановых обследований. Если ситуация экстренная (например, пациента привезли на «скорой» в стационар), то при возможности нужно просто рассказать врачу о том, что может повлиять на достоверность анализов.
Если пациент со своей стороны выполнил все, что от него зависело, дальше дело за лабораторией.
Но и тут нельзя не добавить предупреждение: результат анализа — не есть диагноз, его установить может только лечащий врач. Ему виднее, как и чем лечить пациента. Кроме того, в лабораториях тоже работают люди, которые могут ошибиться.
источник
Любое воспаление, полип или опухоль кишечника сопровождаются кровоточивостью, но количество крови при этом настолько незначительно, что не определяется визуально. Однако этого количества достаточно, чтобы определить примесь крови лабораторным методом.
Существует два метода определения скрытой крови в кале:
бензидиновая, гваяковая пробы — показывает примесь любого гемоглобина в кале. Поэтому этот метод дает ряд погрешностей при отсутствии подготовки в виде специальной диеты за три дня до сдачи анализа. Иммунохимический метод является наиболее точным, так как показывает наличие гемоглобина человека, а не того, что попадает с пищей. Метод не нуждается в специальной подготовке. Недостатком иммунохимического способа является длительный срок готовности, около 14 дней.

- при болях в животе
- тошноте
- частой изжоге
- при привкусе железа во рту
- если нет аппетита
- если наблюдается резкая потеря веса
- постоянный жидкий и кашицеобразный стул
- при подозрении на язву или гастрит.
Анализ выявляет малейшее повреждение стенок в кишечнике. Если в кале обнаружена примесь крови выше нормы, то анализ сдается повторно и при подтверждающем результате пациента направляют на приём проктолога или гастроэнтеролога.
Чтобы исключить искажение результатов, за три дня до сдачи анализа следует:
- исключить из рациона мясо и рыбу, яблоки, фасоль, а также овощи зеленого и красного цвета (свекла, помидоры, кабачки, шпинат и пр.)
- чистку зубов проводить бережно (лучше накануне анализа не применять щетку), особенно если слабые десны и имеется кровоточивость
- если было рентген исследование, то должно пройти три дня после него
- если у женщины менструация, то следует отложить анализ
- кал должен быть получен при естественной дефекации, без клизмы
- в нем не должно быть мочи или воды.
- нельзя использовать слабительное, в том числе и травы.
- за неделю отменить лекарственные препараты (уточнить у врача)
- кал должен быть доставлен в лабораторию не позже трех часов после сбора.
Положительный результат может свидетельствовать о подозрении на следующие виды заболевания:
- Геморрой и анальная трещина;
- доброкачественные опухоли (полип)
- Рак кишечника
- Воспаление кишечника
- Гельминтоз;
- Болезнь Крона
- Дивертикулез
- Неспецифический язвенный колит
- Язва
Анализ кала на скрытую кровь ― это важный метод диагностики желудочно-кишечных заболеваний. Иногда только при его помощи можно обнаружить патологию в кишечнике.
Рекомендуется раз в год сдавать анализ кала на скрытую кровь.
Неэффективными назвал главный эксперт Минздрава России по профилактической медицине Сергей Бойцов обследование УЗИ и сдачу общих анализов крови и мочи при проведении плановой диспансеризации пациентов, которая проводится раз в три года, передаёт gorobzor.ru.
Он объяснил это тем, что частота выявляемых отклонений от нормы при проведении общего анализа крови и мочи составляет менее 3%, а выявляемость наиболее ожидаемых прогностических отклонений, таких, как анемия, – менее 0,5%. При этом на скрининг и дальнейшее углубленное исследование уходят сотни миллионов рублей.
Что касается УЗИ, то, по словам Сергея Бойцова, «это большие трудозатраты и финансовые потери».
– К тому же далеко не во всех поликлиниках высока доступность ультразвукового оборудования. Там и без диспансеризации очереди не на один день. Ни в странах Западной Европы, ни в США общий анализ крови, мочи и УЗИ не проводится в рамках диспансеризации, – отметил специалист минздрава.
С 1 января 2018 года профилактические осмотры пациентов будут проходить по-новому. В частности, будут чаще проводиться скрининговые обследования на онкологические заболевания. Так, анализ кала на скрытую кровь (выявление калоректального рака) будут делать раз в два года людям от 50 до 75 лет. Маммографию – один раз в три года женщинам в возрасте 39–49 лет и один раз в два года в возрасте 50–69 лет.
В ситуации с сердечно-сосудистыми заболевания минздрав констатирует, что за последние семь лет в России значительно снизилась распространенность курения и употребления спиртного – а это одни из главных причин этого недуга. С ожирением дела обстоят хуже – количество мужчин, страдающих от лишнего веса, увеличилось в три раза, выросла распространенность гипертонии. Женщины «догоняют» противоположный пол по частоте сердечно-сосудистых заболеваний только к 65 годам.
Основной причиной тому, по мнению Сергея Бойцова, – неправильное питание.
Ежегодно в России диспансеризацию проходят 20–22 млн человек, она охватывает 70% населения. В странах, где уровень смертности существенно ниже, чем в России, «скрининговые программы не имеют такого массового характера, там они экономически не обоснованы», отметил Сергей Бойцов.
Как сообщалось ранее, исключать некоторые анализы из перечня при диспансеризации нельзя, поскольку они позволяют выявить на ранних стадиях серьезные заболевания, данная позиция будет донесена до сведения Минздрава РФ, заявила председатель комиссии Мосгордумы по здравоохранению и охране общественного здоровья Людмила Стебенкова. Подробнее читайте: Эксперт раскритиковала новый проект по диспансеризации.
Зачем нужна диспансеризация ?
Многие хронические заболевания на ранних стадиях протекают бессимптомно, поэтому, чем раньше выявить начальные проявления болезни или риск их развития, тем успешнее будет лечение.
Именно для этих целей и проводится диспансеризация, которая помимо раннего выявления болезней и их факторов риска обеспечивает проведение необходимых лечебных и профилактических мер, и, при необходимости, длительное диспансерное наблюдение.
Кто подлежит диспансеризации?
Диспансеризация проводится один раз в три года, начиная с 21 года.
Диспансеризации подлежат следующие группы населения:
3) обучающиеся в образовательных организациях по очной форме.
Диспансеризацию можно пройти 1 раз в 3 года, если в текущем году ваш возраст делится на «3», то есть вам 21, 24, 27, 30, 33, 36, 39, 42, 45, 48, 51, 54, 57, 60, 63, 66, 69, 72, 75, 78, 81, 84, 87, 90, 93, 96, 99 лет,
и 1 раз в 2 года, если Ваш возраст:
от 50 до 70 лет (для женщин — маммография);
от 49 до 73 лет (для граждан — исследование кала на скрытую кровь).
Исключение составляют категории граждан, которым диспансеризация проводится ежегодно вне зависимости от возраста (в объеме, предусмотренном для граждан ближайшей возрастной категории):
► инвалидов Великой Отечественной войны и инвалидов боевых действий, а также участников Великой Отечественной войны, ставших инвалидами вследствие общего заболевания, трудового увечья или других причин (кроме лиц, инвалидность которых наступила вследствие их противоправных действий)
► лиц, награжденных знаком «Жителю блокадного Ленинграда» и признанных инвалидами вследствие общего заболевания, трудового увечья и других причин (кроме лиц, инвалидность которых наступила вследствие их противоправных действий)
► бывших несовершеннолетних узников концлагерей, гетто, других мест принудительного содержания, созданных фашистами и их союзниками в период второй мировой войны, признанных инвалидами вследствие общего заболевания, трудового увечья и других причин (за исключением лиц, инвалидность которых наступила вследствие их противоправных действий)
Диспансеризация проводится бесплатно по полису ОМС в поликлинике по месту жительства (прикрепления).
Основные задачи диспансеризации
Выявление хронических неинфекционных заболеваний, являющихся основной причиной инвалидности и преждевременной смертности, к которым относятся:
► сердечно-сосудистые заболевания, прежде всего, ишемическая болезнь сердца и цереброваскулярные заболевания;
► некоторые злокачественные новообразования;
► хронические болезни органов дыхания, туберкулёз.
Диспансеризация взрослого населения проводится путем углубленного обследования состояния здоровья граждан в целях:
1) раннего выявления хронических неинфекционных заболеваний (состояний), являющихся основной причиной инвалидности и преждевременной смертности населения Российской Федерации (далее — хронические неинфекционные заболевания), основных факторов риска их развития (повышенный уровень артериального давления, дислипидемия, повышенный уровень глюкозы в крови, курение табака, пагубное потребление алкоголя, нерациональное питание, низкая физическая активность, избыточная масса тела или ожирение), а также потребления наркотических средств и психотропных веществ без назначения врача;
2) определения группы состояния здоровья, необходимых профилактических, лечебных, реабилитационных и оздоровительных мероприятий для граждан с выявленными хроническими неинфекционными заболеваниями и (или) факторами риска их развития, граждан с иными заболеваниями (состояниями), а также для здоровых граждан;
3) проведения краткого профилактического консультирования граждан с выявленными хроническими неинфекционными заболеваниями и (или) факторами риска их развития, здоровых граждан, а также проведения индивидуального углубленного профилактического консультирования и группового профилактического консультирования (школ пациента) граждан с высоким и очень высоким суммарным сердечно-сосудистым риском;
4) определения группы диспансерного наблюдения граждан с выявленными хроническими неинфекционными заболеваниями и иными заболеваниями (состояниями), а также граждан с высоким и очень высоким суммарным сердечно-сосудистым риском.
Особенности проведения диспансеризации:
• участковый принцип ее организации;
• дифференцированный набор обследований в зависимости от возраста и пола (в целях повышения вероятности раннего выявления наиболее часто встречающихся для данного пола и возраста хронических неинфекционных заболеваний);
Какие документы необходимы для прохождения диспансеризации?
Каждому гражданину, направляющемуся на диспансеризацию, необходимо иметь паспорт и страховой медицинский полис ОМС. Если Вы в текущем или предшествующем году проходили медицинские исследования, возьмите документы, подтверждающие это, и покажите их медицинским работникам перед началом прохождения диспансеризации.
Диспансеризация проходит в два этапа. Первый этап обследования необходим для того, чтобы выявить признаки хронических неинфекционных заболеваний и рисков их развития. Те, кто нуждается по результатам первого этапа диспансеризации в дополнительном обследовании или профилактическом консультировании направляются врачом-терапевтом на второй этап диспансеризации. Второй этап диспансеризации проводится исходя из полученных результатов первого. Он включает в себя консультации узкопрофильных специалистов и уточнение диагноза.
Первый этап диспансеризации включает в себя следующие процедуры:
— антропометрия (измерение роста, веса, окружности тела);
— измерение артериального давления;
— определение уровня общего холестерина в крови;
— определение относительного сердечно-сосудистого риска в возрасте 21 года и старше;
— определение абсолютного сердечно-сосудистого риска в возрасте 42 лет и старше;
— индивидуальное профилактическое консультирование;
-ЭКГ (мужчинам с 36 лет, женщинам с 45 лет);
— исследование кала на скрытую кровь иммунохимическим методом раз в 2 года с 49 лет до 73 лет;
— измерение внутриглазного давления раз в три года с 60 лет;
— маммография в 2-х проекциях с 39 лет и до 70 лет;
— осмотр фельдшером (акушеркой), взятие мазка с шейки матки, цитологическое исследование мазка с шейки матки с 30 до 60 лет.
— определение простат-специфического антигена (ПСА) в крови двукратно в 45 лет и 51 год.
Второй этап диспансеризации включает (при наличии показаний):
— осмотр (консультацию) врачом-неврологом (при наличии впервые выявленных указаний или подозрений на ранее перенесенное острое нарушение мозгового кровообращения для граждан, не находящихся по этому поводу под диспансерным наблюдением, а также в случаях выявления по результатам анкетирования нарушений двигательной функции, когнитивных нарушений и подозрений на депрессию у граждан в возрасте 75 лет и старше, не находящихся по этому поводу под диспансерным наблюдением);
— дуплексное сканирование брахицефальных артерий (для мужчин один раз в 3 года с 45 до 72 лет, для женщин с 54 до 72 лет при наличии комбинации трех факторов риска развития хронических неинфекционных заболеваний);
— осмотр (консультацию) врачом-хирургом или врачом-урологом (для мужчин в возрасте 45 лет и 51 года при повышении уровня простат-специфического антигена в крови более 1 нг/мл);
— осмотр (консультацию) врачом-хирургом или врачом-колопроктологом, включая проведение ректороманоскопии (при положительном анализе кала на скрытую кровь, для граждан в возрасте от 49 лет и старше 1 раз в 2 года);
— колоноскопия с 49 лет 1 раз в 2 года (по назначению врача-хирурга или колопроктолога);
— спирометрия (для граждан с подозрением на хроническое бронхолегочное заболевание по результатам анкетирования);
— осмотр (консультацию) врачом-акушером-гинекологом (для женщин в возрасте от 30 до 69 лет включительно с выявленными патологическими изменениями по результатам цитологического исследования мазка с шейки матки и (или) маммографии);
— осмотр (консультацию) врачом-оториноларингологом (для граждан старше 75 лет)
— осмотр (консультация) врачом-офтальмологом (для граждан в возрасте 60 лет и старше, имеющих повышенное внутриглазное давление1 раз в 3 года и старше 75 лет, имеющих снижение остроты зрения, не поддающееся очковой коррекции);
— проведение индивидуального или группового углубленного профилактического консультирования в годы проведения диспансеризации;
— прием (осмотр) врачом-терапевтом по завершению исследований второго этапа.
Подготовка к прохождению диспансеризации:
Для прохождения первого этапа диспансеризации желательно прийти в медицинскую организацию (поликлинику) утром, на голодный желудок, до выполнения каких-либо физических нагрузок, в том числе и утренней физической зарядки. Взять с собой утреннюю порцию мочи в объеме 100-150 мл. Перед сбором мочи обязательно следует сделать тщательный туалет половых органов. Для сбора мочи и кала предпочтительно использовать промышленно произведенные специальные контейнеры (небольшие емкости) для биопроб, которые можно приобрести в аптеке. Для анализа мочи нужно собрать среднюю порцию мочи (начать мочеиспускание, а затем через 2–3 секунды подставить контейнер для сбора анализа). Учитывая тот факт, что некоторые продукты (свекла, морковь) способны окрашивать мочу, их не следует употреблять в течение суток до проведения анализа. Гражданам, которые принимают мочегонные препараты, по возможности, следует прекратить их прием, поскольку эти препараты изменяют удельный вес, кислотность и количество выделяемой мочи. Относительным ограничением является менструальный период у женщин. Желательно, чтобы проба мочи была сдана в лабораторию в течение 1,5 часов после ее сбора. Транспортировка мочи должна производиться только при плюсовой температуре, в противном случае выпадающие в осадок соли могут быть интерпретированы как проявление почечной патологии, либо затруднят процесс исследования. В таком случае анализ придется повторить.
Для исследование кала на скрытую кровь необходимо во избежание ложноположительных результатов в течение 3 суток перед диспансеризацией не есть мясную пищу, а также других продуктов, в состав которых входит значительное количество железа (яблоки, зеленый лук, сладкий болгарский перец, белая фасоль, шпинат), а также овощи, содержащие много таких ферментов, как каталаза и пероксидаза (огурцы, хрен, цветная капуста), исключить прием железосодержащих лекарственных препаратов, в том числе гематогена, отменить прием аскорбиновой кислоты, ацетилсалициловой кислоты (аспирина) и другие нестероидных противовоспалительных средств (таких как вольтарен, диклофенак и т.д.), отказаться от использования любых слабительных средств и клизм. Избегайте чрезмерного разжижения образца каловых масс водой из чаши туалета. Это может быть причиной неправильного результата.
Женщинам необходимо помнить, что забор мазков с шейки матки не проводится во время менструации, при проведении того или иного лечения инфекционно-воспалительных заболеваний органов малого таза, что для снижения вероятности получения ложных результатов анализа мазка необходимо исключить половые контакты в течение 2-х суток перед диспансеризацией, отменить любые вагинальные препараты, спермициды, тампоны и спринцевания. Маммография проводится с 6 по 12 день менструального цикла.
Объем подготовки для прохождения второго этапа диспансеризации Вам объяснит участковый врач (фельдшер).
Что происходит, если в ходе диспансеризации у пациента обнаруживают отклонения в здоровье?
После всех исследований и консультаций специалистов пациент осматривается участковым врачом-терапевтом (ВОП). По результатам диспансеризации для планирования тактики его медицинского наблюдения определяются группа здоровья:
I группа состояния здоровья — граждане, у которых не установлены хронические неинфекционные заболевания, отсутствуют факторы риска развития таких заболеваний или имеются указанные факторы риска при низком или среднем абсолютном суммарном сердечно-сосудистом риске и которые не нуждаются в диспансерном наблюдении по поводу других заболеваний (состояний). Таким гражданам в рамках диспансеризации проводится краткое профилактическое консультирование;
II группа состояния здоровья — граждане, у которых не установлены хронические неинфекционные заболевания, но имеются факторы риска развития таких заболеваний при высоком или очень высоком абсолютном суммарном сердечно-сосудистом риске, и которые не нуждаются в диспансерном наблюдении по поводу других заболеваний (состояний).
Таким гражданам в рамках диспансеризации проводится коррекция факторов риска развития хронических неинфекционных заболеваний (углубленное индивидуальное профилактическое консультирование и(или) групповое профилактическое консультирование) в центре здоровья, при наличии медицинских показаний врачом-терапевтом назначаются лекарственные препараты для медицинского применения в целях фармакологической коррекции указанных факторов риска. Эти граждане подлежат диспансерному наблюдению лечащим врачом;.
IIIа группа состояния здоровья — граждане, имеющие хронические неинфекционные заболевания, требующие установления диспансерного наблюдения или оказания специализированной, в том числе высокотехнологичной, медицинской помощи, а также граждане с подозрением на наличие этих заболеваний (состояний), нуждающиеся в дополнительном обследовании;
IIIб группа состояния здоровья — граждане, не имеющие хронические неинфекционные заболевания, но требующие установления диспансерного наблюдения или оказания специализированной, в том числе высокотехнологичной, медицинской помощи по поводу иных заболеваний, а также граждане с подозрением на наличие этих заболеваний, нуждающиеся в дополнительном обследовании.
Граждане с IIIа и IIIб группами состояния здоровья подлежат диспансерному наблюдению врачом-терапевтом, врачами-специалистами с проведением лечебных, реабилитационных и профилактических мероприятий. Гражданам с IIIa группой состояния здоровья, имеющим факторы риска развития хронических неинфекционных заболеваний, и гражданам с IIIб группой состояния здоровья, имеющим высокий и очень высокий суммарный (абсолютный или относительный) сердечно-сосудистый риск, проводится коррекция имеющихся факторов риска (углубленное индивидуальное профилактическое консультирование и(или) групповое профилактическое консультирование) в рамках диспансеризации
Может ли пациент отказаться от исследований?
Диспансеризация проводится при наличии информированного добровольного согласия гражданина или его законного представителя (в отношении лица, признанного в установленном законом порядке недееспособным, если такое лицо по своему состоянию не способно дать согласие на медицинское вмешательство), данного по форме и в порядке, которые утверждены Министерством здравоохранения Российской Федерации. Гражданин вправе отказаться от проведения диспансеризации в целом либо от отдельных видов медицинских вмешательств, входящих в объем диспансеризации, в порядке и по форме, которые утверждены Министерством здравоохранения Российской Федерации.
Диспансеризация позволяет укрепить здоровье, выявить заболевание и как можно раньше, лечить болезнь с наибольшим успехом.
источник
Диспансеризация-2019 какая она? Насколько просто и быстро проходит диспансеризация. Какие можно пройти обследования и сдать анализы?
На этой неделе я впервые прошла бесплатную диспансеризацию. Впечатления остались двоякие.
- ПЛЮСЫ: нигде кроме России вам не предложат бесплатно сдать анализы крови, мочи/кала и мало-мальски обследоваться.
- МИНУСЫ: организация диспансеризации просто нулевая.
Как попасть на диспансеризацию?
- по приглашению: мне позвонили из поликлиники и пригласили на плановую диспансеризацию. Никаких особых подробностей по телефону не рассказывают, просто сообщают, что вы сможете пройти экспресс-диагностику здоровья максимум за 30-40 минут и что время визита в поликлинику для этой цели ограничено временным интервалом 08.00-11.00 + приходить надо голодными, чтоб сдать анализы крови. Мне пришлось самой спрашивать на какой этаж и в какой кабинет идти на диспансеризацию, так как со мной уже вежливо прощались на другом конце провода))) Так что уточняйте всё самостоятельно и сразу!;
- без приглашения: также, если вы прикреплены к определённой поликлинике, то пройти диспансеризацию вы можете по собственной инициативе. На сайте госуслуг есть даты диспансеризации, которые видны после того, как вы вводите свой медицинский полис.
ДИСПАНСЕРИЗАЦИЯ:
- 16 сентября 2019 я пришла на свою первую диспансеризацию;
- РЕЗУЛЬТАТЫ ДИСПАНСЕРИЗАЦИИ: а это самое интересное. Прихожу я 19 сентября с утра за результатами диспансеризации и на приём к терапевту, который даст мне комментарий о состоянии здоровья и расшифрует анализы, а . терапевта НЕТ и НЕ БУДЕТ! Мне сказали, что все врачи уехали в другой микрорайон города на диспансеризацию. Так бывает? А нельзя сначала в одном месте закончить диспансеризацию, а потом в другой микрорайон ехать? Уточняю, когда прийти к врачу. Когда вернётся терапевт? Ответ размытый. или сегодня после 16.00, или завтра с утра, НО ЭТО НЕ ТОЧНО. То есть диспансеризацию вы прошли, результаты анализов готовы, но вам никто не может рассказать об их результатах. Россия 2019 год. Медсестра на сестринском посту предложила мне отксерить все анализы и записаться через госуслуги к своему участковому терапевту, чтоб показать ей анализы. Любезно сделала мне все ксерокопии. НО! Я ведь ещё не знаю результаты флюорографии и жду гинеколога с больничного. Спрашиваю появился ли гинеколог. Ответ отрицательный и ОПЯТЬ никто не знает как долго гинеколог будет болеть и когда явится на диспансеризацию. То есть 2 недели гинеколога нет на работе и его никем не заменяют! Нет и нет.
ВЫВОД: идея диспансеризации хороша сама по себе, надо ответственно относиться к здоровью и хотя бы раз в год проходить минимальное обследование и сдавать норму анализов, тем более государство финансирует диспансеризацию россиян — она бесплатная. В других странах такого нет. Пользуйтесь, но будьте готовы к российским «сюрпризам». Я трижды посетила поликлинику, включая первый день диспансеризации и сдачи анализов. В итоге осталась без результата по флюорографии, без гинекологического обследования, и главное — БЕЗ РАСШИФРОВКИ анализов, так как терапевта вечно нет на месте. Если в вашей поликлиника есть диспансеризация — обязательно идите. Просто учтите, что что-то может пойти не так)))
P.S. А ещё в день выдачи мне на руки ксерокопий моих анализов в МОЕЙ КАРТЕ были обнаружены анализы другой пациентки. Мои анализы + чужие и всё в моей карте. Причём обнаружила их я. И отдала на сестринский пост. Так что ваши анализы запросто могут «гулять» по картам других пациентов, к этому надо быть готовыми.
___________________________________________________________________________________________
В моём профиле вы сможете найти отзывы на самые разные темы: китайские и люксовые покупки, а также медикаменты, ремонт, растениеводство и многое-многое другое — WELCOME!
П О Д П И С Ы В А Й Т Е С Ь, чтоб быть в курсе моих новых обзоров!
___________________________________________________________________________________________
источник