У здорового человека не должно быть в анализе мочи бактерий. Если же бактериологическое исследование мочи обнаруживает их, это состояние называется бактериурией и требует лечения у специалиста – уролога.
Наиболее распространенная в посеве мочи Escherichia coli. Бактериурия в моче определяется лишь в том случае, если органы мочевыделительной системе (почки, мочевой пузырь, мочеточники) инфицированы, а иммунная система не смогла самостоятельно справиться с болезнетворными бактериями.
Почему у человека в общем анализе мочи обнаруживаются бактерии, и что это значит мы рассмотрим в этой статье.
Выделяют несколько путей попадания возбудителя в мочевые пути:
- Восходящий – инфекционный агент проникает в мочевые пути через мочеиспускательный канал. Данный вариант инфицирования больше характерен для женщин, по причине анатомических особенностей (короткая и широкая уретра). Кроме того, данный механизм проникновения бактерий в мочу весьма вероятен при таких инструментальных манипуляциях как катетеризация мочевого пузыря, уретроскопия, цистоскопия, бужирование уретры, трансуретральные оперативные вмешательства.
- Нисходящий – при инфекционном поражении почек.
- Лимфогенный – инфицирование происходит по лимфатическим путям из инфекционных очагов, расположенных вблизи органов мочеполовой системы.
- Гематогенный – возбудитель заноситься в мочевые пути с кровью из отдаленных очагов инфекции.
Как правило, при патологических изменениях в мочевыводящей системе помимо бактерий выявляется повышение концентрации других показателей воспаления – лейкоцитов и слизи.
- Истинная бактериурия – это бактерии, которые не просто попадают в мочевые пути, но и размножаются там, провоцируя сильное воспаление.
- Ложная бактериурия – бактерии проникают в мочевой пузырь, мочевыводящие пути, но распространиться и размножиться не успевают в силу того, что у человека либо активен иммунитет, либо он принимает антибактериальную терапию по поводу воспалительного заболевания.
- Скрытая бактериурия чаще всего определяется при плановой диспансеризации у людей, которых не беспокоит ни мочевой пузырь, ни почки, ни нарушенное мочеиспускание. Особенно часто в том смысле выявляется бессимптомная бактериурия у беременных.
- О том, что у пациента выявлена асимптомная бактериурия, можно говорить после положительного двухэтапного исследования урины. Сбор материала должен происходить с интервалом в сутки, а бактериальный показатель должен быть дважды подтвержденным в границах 100000 на один миллилитр урины.
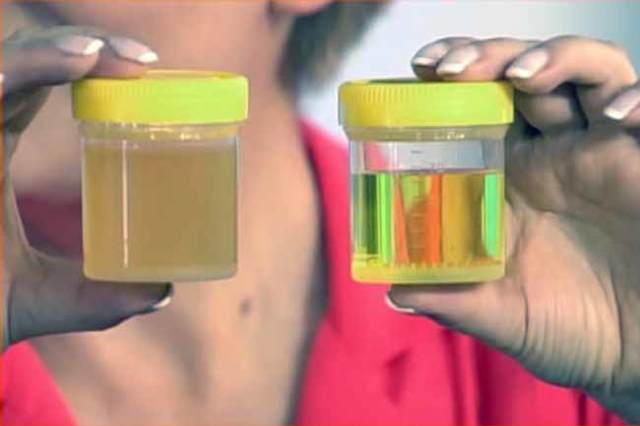
Если в моче обнаружены бактерии в большом количестве – это называется бактериурией, и говорит о вероятности того, что в мочевыделительной системе развивается инфекция. Но перед тем, как предпринимать какие-либо шаги, нужно убедиться, что анализ был сдан правильно. Возможно, вы воспользовались нестерильной баночкой, и повторная диагностика выявит, что все показатели в норме. Иногда пересдавать анализы приходится 2-3 раза.
Какие же заболевания могут проявляться на начальных этапах только изменением вышеуказанного показателя?
- Уретрит. Если условно-патогенные микроорганизмы, находящиеся в мочевыделительном канале начинают активно размножаться (в результате различных причин), возникает воспаление уретры.
- Пиелонефрит. Вторая из наиболее частых причин появлений бактерий в моче. Воспаление почек также может быть первичным или вторичным.
- Цистит. Одна из двух наиболее вероятных патологий, сопровождающихся повышенным выделением микроорганизмов.
При обнаружении бактерий в анализе мочи необходимо определить, какие именно это бактерии, чтобы подобрать правильное лечение. Для этого проводится бактериологический посев мочи – бактерии помещаются в питательную среду и выращиваются в благоприятных для них условиях. С помощью такого исследования определяется вид бактерий, а также их чувствительность к антибиотикам.
Результат оценивается в колониеобразующих единицах, содержащиеся в 1 мл исследуемой жидкости. Если получены показатели, которые будут меньше 1000 КОЕ/мл, то в лечении, как правило, нет необходимости. Когда результаты исследования показали, что количество микроорганизмов от 1000 до 100 000 КОЕ/мл, то этот анализ может вызвать сомнения, будет необходима пересдача мочи.
Если количество микроорганизмов равно или превышает 100 000 КОЕ/мл, то можно говорить о связи воспаления именно с инфекцией. Необходимо провести обязательное лечение.
Лейкоциты и патогенные бактерии в моче свидетельствуют о возможном развитии таких заболеваний:
- пиелонефрит;
- интерстициальный нефрит;
- васкулит;
- атероэмболия почечных артерий;
- везикулит;
- цистит;
- уретрит;
- нефросклероз.
Эпителиальные клетки иногда присутствуют в материале для анализов, но в минимальном количестве.
Если в моче есть слизь и бактерии в концентрации, превышающей норму, причины обычно следующие:
- мочекаменная болезнь;
- нефриты;
- воспаление мочеточника, мочевого пузыря или почек.
Также микробы, эпителий и лейкоциты часто обнаруживаются вследствие неправильного сбора биологической жидкости. Наружные половые органы необходимо непосредственно перед мочеиспусканием тщательно вымыть, а емкость для транспортировки мочи лучше приобрести в аптеке, полностью стерильную.
Данный вид бактерий обитает в нижних отделах пищеварительной системы. Это грамотрицательные бактерии, которые выделяются во время акта дефекации. Попадая на половые органы, они размножаются в уретре, затем достигают мочевого пузыря.
Размножение микроорганизмов происходит очень быстро в любом из отделов мочевыделительной системы. При развитии данных бактерий в почках, появляется пиелонефрит, в уретре – уретрит, в мочевом пузыре – цистит. Escherichia coli чаще всего встречается при инфекционных заболеваниях мочевых путей.
Следующая после E. coli по встречаемости является Enterococcus faecalis. Являясь грамм положительной бактерией, она в норме присутствует в гастроинтестинальном тракте у здоровых людей, участвуя в пищеварении. Попадание в мочевой тракт происходит посредством каловых масс. После чего происходит бесконтрольных рост данной бактерии. Так же возможно инфицирование крови, раны и области таза.Инфекция вызванная Enterococcus faecalis трудно поддается лечению. Данная бактерия очень устойчива к большинству антибиотиков.
Очень много причин их появления, потому что это очень тяжелый период для женщины, создаются разные условия, когда застаивается моча и в ней начинают развиваться бактерии. Также во время беременности постоянно растет матка, которая давит на почки и не дает им полноценно работать.
Часто причиной бактериурии является гормональная перестройка. Нужно учитывать и физиологические особенности мочеполовой системы беременной женщины, мочеиспускательный канал размещен возле прямой кишки, при этом уретра слишком коротка. Кроме того, мочевой пузырь может оказаться приближенным к прямой кишке.
Изменение гормонального фона также может повлиять на появление бактерий в моче при беременности. Бактериурия возникает и при кариесе или из-за снижения иммунитета. У женщин, страдающих сахарным диабетом, также могут оказаться в моче бактерии.
Особенно рискуют заполучить бактерии беременные женщины, ведущие неупорядоченную сексуальную жизнь, то есть, часто меняющие половых партнеров. Такая же опасность подстерегает женщин, не соблюдающих надлежащим образом правила личной гигиены. Определенную угрозу беременности несут такие заболевания мочеполовой системы, как цистит и пиелонефрит.
В зависимости от количества выявленных в моче ребенка бактерий, могут возникнуть следующие заболевания:
- Для цистита и уретрита чаще характерны дизурические расстройства (задержка или недержание мочи, учащение мочеиспусканий в ночное время, мочеиспускание небольшими порциями), боли и жжение при мочеиспускании, слабость, вялость, повышение температуры до 37–38 градусов, боль внизу живота с иррадиацией в промежность и/или поясницу.
- Пиелонефрит, при котором возникают боли в поясничном отделе и животе, понос, озноб, повышенная температура, рвота. У новорожденных детей и младенцев при заболевании наблюдается полный отказ от приема пищи и общее беспокойство.
- Асимптомная бактериурия – состояние, при котором отсутствуют всякие признаки болезни. Это явление доброкачественное и не требующее лечения, так как повреждений почечной ткани при нем не возникает.
- Бактерии в моче у ребенка могут быть обнаружены при инфекционно-воспалительных заболеваниях мочевыделительной системы, которые развиваются на фоне врожденных пороков почек, мочеточников и мочевого пузыря, а также половой сферы (семявыводящих протоков, яичка) или при сложных врожденных пахово-мошоночных грыжах.
Соответственно, лечение бактерий в моче у ребенка происходит на основании данных исследования анализа и назначений врача, индивидуально в каждом конкретном случае. Лечить следует причину, то есть заболевание, которое предоставило возможность бактериям проникновения в мочу.
Обычно бактериурии сопутствуют какие-либо клинические проявления, но в некоторых случаях это явления протекает бессимптомно.
К наиболее характерным признакам бактериурии относят:
- частое мочеиспускание;
- боли и жжение при мочеиспускании;
- покраснение наружных половых органов, сопровождающееся зудом;
- недержание мочи;
- боли внизу живота;
- моча идет с резким, противным запахом, возможны примеси крови или слизи;
- цвет мочи очень мутный или имеет белесый оттенок.
Если инфекция поражает мочевой пузырь или уретру, температура тела не повышается, но при распространении инфекционного заражения на почки, возможно повышение температуры, тупая боль в поясничной области, тошнота и рвота.
Прежде всего, необходимо пройти детальное обследование для обнаружения характера и причины возникновения бактериурии. Также экспериментальным путем выявляется стойкость бактерий к тому или иному антибиотику.
Лечение направлено на устранение очага заболевания и на улучшение процесса мочеиспускания. Обычно назначаются антибиотики, нитрофураны и сульфаниламидные препараты.
Что бы предотвратить возникновение бактериурии необходимо обязательно соблюдать личную гигиену, а при любых подозрениях немедленно обращаться к специалисту. Сдача анализов не просто прихоть врачей, а способ оградить вас от опасных заболеваний. Если при обследовании обнаружены сомнительные микроорганизмы, повторите анализ.
источник
Наличие бактерий в моче чаще всего отмечается при воспалительных заболеваниях почек и мочевыводящих путей. Обнаружение патологических микроорганизмов происходит с помощью микроскопии осадка мочи и использования метода трехстаканной пробы. Присутствие инфекционных агентов в мочевом осадке говорит не только о воспалении почек и мочевыводящих путей, но и о перенесенных накануне заболеваниях, которые передаются половым путем. Нередко бессимптомная бактериурия бывает при беременности. Еще одной причиной наличия бактерий в моче является неправильно собранный материал. Наряду с бактериурией в анализах часто обнаруживаются лейкоциты, гиалиновые или зернистые цилиндры. При обнаружении инфекции следует незамедлительно начать адекватное лечение под контролем опытного уролога, так как существует риск ее распространения по всему организму или развития серьезных осложнений.
В норме моча не содержит патологических микробов. Обнаружение патологических микроорганизмов в анализе урины свидетельствует об инфекционном процессе в организме, снижении его защитных свойств и угнетении иммунного ответа. Иногда это следствие перенесенного накануне заболевания, хронических воспалительных патологий и неэффективности терапии болезней почек и мочеполовой системы.
Существует несколько способов попадания бактерий в мочу женщин:
- 1. Восходящий — это путь проникновения инфекции из мочеиспускательного канала или во время проведения диагностических манипуляций.
- 2. Нисходящий — если присутствует воспалительный или инфекционный процесс в почках.
- 3. Лимфогенный — с током лимфы происходит распространение инфекции от пораженного органа вблизи мочеполовой системы по лимфатическим путям.
- 4. Гематогенный — с током крови из очага инфекции в любом органе.
Среди возбудителей в моче чаще всего обнаруживают кишечную палочку, протея, стафилококковую флору, энтерококков и стрептококк. Выделяют истинную и ложную бактериурию. При первой патологический возбудитель живет и размножается в моче, а при второй — заносится с током крови или лимфы.
У женщин существует ряд анатомических особенностей организма, которые способствуют возникновению микробов в анализе мочи: близкое расположение отверстия мочеиспускательного канала и прямой кишки и короткая уретра. У мужчин канал длиннее, поэтому вероятность восходящего пути инфекции у них ниже.
Основными неанатомическими причинами наличия бактерий в моче у женщин являются:
- наличие персистирующих воспалительных заболеваний почек и мочевыделительных путей;
- хронические инфекции;
- заболевания, передающиеся половым путем;
- сахарный диабет в анамнезе;
- снижение защитных сил организма;
- нарушение правил интимной гигиены;
- беспорядочная половая жизнь.
По частоте возникновения бактериурии первое место занимают воспалительные заболевания почек. Хронические пиелонефриты, гломерулонефриты, циститы и уретриты в стадии обострения наиболее часто являются главными причинами в развитии патологии.
Об истинной бактериурии можно говорить, если в 1 мл мочи обнаружены или высеяны на питательные среды бактерии в количестве 50 тысяч единиц. Наличие меньшего объема микроорганизмов является ложной бактериурией и не считается патологическим состоянием.
Иногда она протекает бессимптомно (асимптомно). Об этом говорят при обнаружении одного из штаммов микроорганизмов в концентрации 100 тысяч единиц в 2 пробах мочи. Этот анализ должен быть сделан в промежутке более 24 часов при условии отсутствия клинических проявлений инфекции мочевых путей. Течение болезни без признаков приводит к утяжелению состояния и увеличению времени лечения.
Чаще всего наличие микробов сопровождается определенными симптомами:
- изменение цвета и прозрачности мочи;
- появление большого количества слизи и неприятного запаха;
- дискомфорт во время мочеиспускания;
- тянущие боли в пояснице и внизу живота;
- учащенное или ночное мочеиспускание;
- повышение температуры тела, преимущественно в вечернее время.
У детей в раннем возрасте практически нет асимптомной бактериурии, за исключением небольшого процента аномалий развития мочеполовой системы мальчиков. Обычно она протекает ярко, является признаком воспалительных процессов в почках или мочевых путях и сопровождается у ребенка первого года жизни беспокойством, отказом от еды, субфебрильной температурой. Доктор Комаровский рекомендует в таких случаях строго следить за количеством мочеиспусканий за сутки.
Опасность присутствия бактерий у беременной женщины обусловлена патологическим влиянием микроорганизмов на формирующийся плод. Чаще всего обнаруживают скрытую бактериурию, которая протекает бессимптомно. Основные причины появления бактерий при беременности:
- изменение гормонального фона;
- постоянный рост матки, что увеличивает давление на почки и мочевой пузырь;
- нарушение оттока мочи;
- частые мочеиспускания;
- переохлаждение;
- наличие хронических гломерулонефритов и пиелонефритов;
- сахарный диабет в анамнезе.
Несоблюдение правил личной гигиены и пренебрежение уходом за мочеполовой системой приводит к дисбалансу полезной и патогенной флоры, что провоцирует снижение защитных сил организма и повышает риск развития воспалительных процессов.
Для предупреждения осложнений этой патологии следует стать на учет в женскую консультацию в первом триместре беременности, регулярно проходить скрининг, а при выявлении микроорганизмов в моче рекомендуется полный курс обследования и лечения. Необходимо помнить о мерах профилактики: избегать переохлаждений, вовремя опорожнять мочевой пузырь и соблюдать правила интимной гигиены. Можно употреблять в пищу отвар шиповника, клюквенный морс, урологические фиточаи для беременных.
Для определения бактериальных включений необходимо пройти полное обследование, включая общий анализ крови, общий анализ мочи, посев мочи на бактериальную флору и чувствительность к антибиотикам, ультразвуковое исследование органов забрюшинного пространства и малого таза. Существует ряд рекомендаций, которые следует выполнять перед сдачей анализа мочи для получения правильных результатов.
Предварительно нужно провести все необходимые гигиенические процедуры и собрать мочу в стерильный контейнер. Доставить емкость с жидкостью в клиническую лабораторию следует не позднее чем через 2 часа. Это условие предотвращает размножение патогенной микрофлоры в теплой среде при контакте с воздухом. За день до сбора мочи рекомендуется отказаться от употребления белковой пищи, приема лекарственных средств, витаминов, спиртных напитков и избегать сильного физического перенапряжения.
Мочу следует собрать в утреннее время сразу после сна. Это необходимо, чтобы результат показал максимальную концентрацию всех дополнительных веществ. Для анализа подойдет средняя порция или весь объем утренней мочи. Достаточно 50 мл. Емкость для сбора анализа должна быть стерильной, так как другая тара искажает результаты исследования.
Для детей раннего возраста существуют специальные медицинские изделия — мочеприемники. Их следует прикрепить к наружным половым органам и дождаться появления мочи. После завершения процедуры ее необходимо доставить в лабораторию не позднее чем через 2 часа после забора.
При микроскопии осадка можно определить штамм микроорганизма и назначить этиопатогенетическую терапию для уничтожения бактерии. При расшифровке бактериологического анализа удается выявить лейкоциты, слизь, белок или цилиндры.
При определении мочи на чувствительность к антибиотикам следуют некоторым правилам: результат вносят в специальный бланк, в котором отмечена группа препарата и микроорганизм. В месте их пересечения ставят обозначение в виде «+». Один плюс означает, что бактерия невосприимчива к действию антибиотика, «++» – имеют низкую восприимчивость, а «+++» – хорошую.
Сочетание бактерий и лейкоцитов носит название мочевого синдрома. Он возникает чаще всего при пиелонефрите, пиелите, гломерулонефрите и уретрите. Наличие бактерий и слизи говорит о нарушении правил личной гигиены и сбора мочи. В таком случае рекомендуют пересдать анализ. Белок и микробы являются последствиями гломерулонефрита.
Для уничтожения бактерий в моче нужно использовать антибиотики. Правильно подобранный препарат обеспечит полное выздоровление и защитит от развития нежелательных осложнений. Помимо источника инфекции, учитывается тяжесть заболевания, возраст и состояние пациентки и наличие беременности. Во время лечения врач рекомендует скорректировать питание, исключить физические нагрузки и увеличить количество употребляемой жидкости.
Для терапии используют цефалоспорины 3–4-го поколения, макролиды и фторхинолоны. Основные представители — это Цефотаксим, Амоксиклав, Офлоксацин. Препараты выпускаются в разных лекарственных формах: порошок для приготовления суспензии, таблетки или капсулы и порошок для приготовления раствора для внутривенного и внутримышечного введения.
Группу антибактериальных средств подбирает только врач. Необходимо повторно сдавать анализы мочи для выявления положительной динамики и правильности назначенной терапии.
Лечение народными средствами не обеспечивает уничтожение патологических микроорганизмов. Однако существует комплексный подход к терапии этой патологии. Помимо антибиотиков, пациенту назначают мочегонные чаи, сборы лекарственных трав, клюквенный морс и другие народные средства. При повышенной температуре используют жаропонижающие препараты, а при наличии сильных болей – обезболивающие препараты и спазмолитики.
Соблюдение мер профилактики в лечении бактериурии у женщин является важным аспектом, который ускоряет процесс выздоровления.
источник
Стафилококк – бактерия, которая является условно-патогенной. Она постоянно проживает в организме пациента и при воздействии на внутренние органы негативных факторов начинает увеличиваться в численности, стимулируя формирования различного рода патологии.
Если выявлен стафилококк в моче, это свидетельствует, что бактерии в почки попали и активно провоцируют увеличение воспаленной территории в мочеполовой системе. В такой ситуации следует выявить основные причины проникновения микроорганизмов в мочевыделительную систему и начать лечебные процесс.
Чаще всего стафилококк располагается на коже человека, а также на его слизистых: полости рта, носа.
Когда у человека уровень иммунитета находится на достаточно высоком уровне, то микроорганизмы не имеют возможности оказывать негативное воздействие.
Но когда защитная функция организма ослабевает, колонии стафилококка активизируется, что приводит к высвобождению эндо- и экзотоксинов. Последним свойственно осуществлять негативное влияние на внутренние органы человека.
Если рассматривать бактерию под микроскопом, то ее микрочастицы формируются в своеобразные группировки, внешне напоминая грозди винограда. Капсул и споровых соединений микроорганизм не образует.
Чтобы вовремя начать лечебное воздействие на выявленные стафилококковые инфекции в мочеполовой системе, следует определить разновидность микроорганизма:
- Стафилококк эпидермальный – подразумевает под собой расположение патологии на верхних слоях эпидермиса. Кроме кожи бактерия успешно существует на различных слизистых. При длительном отсутствии терапевтического воздействия микроорганизмы способны разрастить до таких объемов, что приводит к воспалительным процессам эндокарда, образование конъюнктивита, образование в ранах гнойного экссудата, а также инфицированием лимфы.
- Сапрофитный – является одним из микроорганизмов, которые не выявляют опасности, но чаще всего бактерия располагается на коже гениталий, а также фиксируется на стенках внутри мочевого пузыря. Такая разновидность чаще всего провоцирует развитие циститов и уретритов.
- Золотистый стафилококк – наиболее опасная разновидность при беременности. Ему свойственно стимулировать формирование очагов воспаления на любом участке тела и на различных внутренних органах. Свое название патология получила благодаря возможности провоцировать проявление пигмента с золотистым оттенком.
- Гемолитический стафилококк – подобного рода бактерии способствуют образование тонзиллита, гнойных ангины острого типа протекания, а также других воспалительных процессов, развивающихся на слизистой носоглотки и легких.
Если организм человека полностью здоров, то присутствие патологии при проведении экспертизы мочи не обнаруживается. В случае их выявления потребуется срочное лечение различными видами медикаментом.
Основным фактором, из-за которого провоцируется заражение стафилококком, является понижение внешней защиты организма. Это обусловлено тем, что обычно условно-патогенные бактерии не имеют возможности негативно влиять на человека.
При контакте с агрессивной бактерий силы человека заметно ослабевают, что приводит к развитию различных заболеваний. В такой ситуации организм не способен побороть патологию.
Кроме этого, увеличить численность патогенных стафилококков имеют возможность факторы:
- Нарушения на гормональном фоне.
- Длительное лечение препаратами, относящимися к антибактериальной группе медикаментов.
- Отсутствие личной гигиены.
- Постоянно присутствующие ситуации, провоцирующие стресс.
- Проявляющиеся с периодической частотой аллергические реакции на внешние возбудители.
- Расстройства трофического типа.
- Длительное воздействие на внутренние органы пониженных температур.
Также негативным фактором, приводящим к формированию заболеваний, выступают вредные привычки. Пристрастие к спиртным напиткам и табачным изделиям подрывают иммунную систему человека.
Приобрести инфекцию больше шансов во время заболевания, а также в период восстановления, когда организм ослаблен. При образовании порезов или ран, травм на слизистой оболочки органов, микроорганизмы способны проникнуть в системный кровоток, провоцируя изменения в функционировании органов больного.
Определить присутствие бактерии можно только при проведении лабораторных экспертиз. Для этого проводятся следующие процедуры:
- Мазок на выявление флоры и чувствительности микроорганизма.
- Анализ крови: развернутого и общего типа, который точно выявление воспаление.
- Обязателен анализ урины;
- Требуется провести экспертизу выделений из половых органов, каловых масс и мокроты.
Если в урине выделяются микроорганизмы, то рекомендуется обратить внимание на показатель лейкоцитов и белка. Он будет увеличен.
Чаще всего бактерия обнаруживается у женщин, которые увлекаются сменой половых партнеров, не разборчивы в интиме. При заражении наблюдается развитие воспалительных заболеваний мочевого пузыря: цистита. Если своевременно начать лечебный процесс, то осложнений можно избежать. В таком случае воспаление не успевает распространиться по мочеполовой системе и спровоцировать патологии почек.
Обнаружить наличие вируса в организме можно задолго до проведения анализов. Такой процесс возможно осуществить, внимательно наблюдая за организмом больного. Выделяют следующие симптомы патологической ситуации:
- Высыпания, локализующиеся на кожных покровах: экзема, дерматиты, угри.
- Жалобы беременной женщины при мочеиспускании.
- Постоянное желание почесать в области промежности.
- Ненормальные выделения из мочевого тракта.
- Обнаружение респираторных болезней остро дающих знать о себе: насморк, болезненность при глотании и сухость на задней стенке горла.
- Боль в желудке, отдающая в правое подреберье, частые запоры или, наоборот, жидкий стул.
- Возникают болезненные спазмы в зоне спины, в нижней части живота и зоне пояснице.
Также могут присутствовать такие признаки патологии, как тошнота и сильная рвота. Человек ощущается периодически интенсивные боли в головном мозгу, а также упадок сил и слабость в руках и нога. Часто в такой ситуации проявляется увеличение температуры до максимально высоких отметок (40 градусов).
Поэтому если при мочеиспускании ребенка ощущается боль или другой дискомфорт, а также присутствует лающий грубый кашель и сильная выработка внутренней слизи в носовых ходах, стоит сдать анализ урины. В такой ситуации результаты могут свидетельствовать о развитии эпидермального типа патологии.
Выявить наличие или опровергнуть присутствие патогенной бактерии в организме можно пройдя сдачу анализа урины и посев на среду.
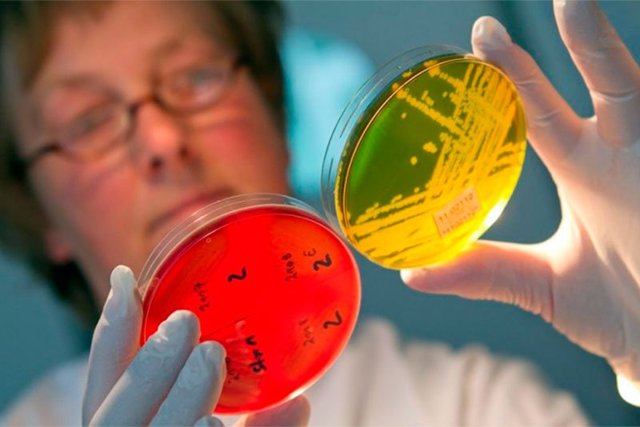
Последняя экспертиза проводится посредством выращивания в Чашках Петри колоний бактерий. На их основе осуществляется определение чувствительности к различным видам антибиотиков.
Кроме этого, на выращенном посеве точно можно узнать какая разновидность инфицировала организм.
В ряде ситуаций, когда при анализе мочи выявляются бактерии – это не является патологией. Рекомендуется провести дополнительную диагностику, чтобы точно определить вид и опасность. Иногда в мочеполовые пути могут попасть сапрофитные микроорганизмы, не являющиеся опасными для организма.
Чтобы полученные результаты были достоверными, необходимо придерживаться правил сбора мочи для исследования:
- Сбор мочи осуществляется только в утреннее время, сразу после пробуждения. В этот момент желудок еще остается пуст.
- Перед сбором материала требуется осуществить гигиену половых органов. Рекомендуется вымыть гениталии с использованием теплой воды. Применять в этот момент жидкое мыло или хозяйственное не стоит, это может привести к присутствию посторонних примесей в анализе урины. После промокнуть гениталии мягким полотенцем.
- Чтобы собрать материал требуется приобрести специальный стерильный контейнер.
- Для исследования мочи необходимо спустить первые капли, затем в контейнер влить срединную жидкость, а остаточную вновь слить в унитаз.
- Рекомендуется перед мочеиспусканием сделать естественный барьер в качестве фильтрации: закрыть влагалище стерильным тампоном или куском ваты.
Во время мочеиспускания стоит раздвинуть половые губы, чтобы выходящая внутренняя жидкость не соприкасалась с наружными слизистыми оболочками.
После осуществления диагностики на руки пациенту выдаются итоги обследования. Стоит знать, как расшифровываются данные:
- Норма условно-патогенных бактерий во время беременности положении фиксируется в объеме менее 1000 единиц (КОЕ). В такой ситуации женщина в интересном положении считается полностью здоровой.
- Если показатель варьирует в диапазоне 1000-100000 КОЕ на мл, это говорит о том, что анализ мочи сдан не по правилам, результаты недействительны, требуется пересдача.
- При выявлении 100000 КОЕ на мл и выше это говорит, что у диагностируемых детей или беременной наблюдается протекание заболеваний мочеполовых путей.
Поэтому важно правильно сдать анализы, чтобы получить итоги, соответствующие действительности. На основании полученных данных устанавливается диагноз и лечебное воздействие на организм больного.
Если пациент при обнаружении симптомов, четко указывающих на наличие инфекции в организме, не предпринимает никаких действий, то патология разрастается, поражая внутренние органы, провоцируя серьезные осложнения. Особенно тяжело осуществляется лечение при обнаружении патологии у беременных.
Присутствие в организме инфекционных процессов, спровоцированных увеличением численности бактерий, приводит к серьезным осложнениям. Среди них выявляются следующие заболевания:
- Заражение крови.
- Проблемы с функционированием миокарда.
- Патологии брюшной полости.
- Воспалительный процесс оболочек мозга.
- Поражения эпидермиса.
- Увеличенный процент образования тромбов.
Поэтому чтобы не допустить формирования осложнений, вовремя нужно проводить экспертизу и выявлять поражение внутренних органов.
При разрастании в количестве патогенных микроорганизмов во время беременности, они легко транспортируются через плацентарный барьер и провоцирует пороки развития. Последние отражаются на работе миокарда, а также провоцируют формирование менингита при рождении младенца.
При тяжелом протекании заболевания у женщины может развиться замершая беременность или появление на свет нежизнеспособного младенца.
Бактерии особо опасны при первых неделях зачатия. Это обусловлено тем, что в этот момент происходит формирование всех важных органов и систем плода. Также негативно влияет бактерия на женщину в целом. У нее могут возникнуть поражения внутренних органов гнойного характера или воспалительный процесс внутри молочных желез.
Для определения в моче бактерии, назначается сдача урины 1 раз в 2 недели. При обнаружении в результатах увеличенных данных КОЕ, следует сразу начинать лечебный процесс.
Если наличие подтвердилось после лабораторной экспертизы, врачом назначается терапия. Лечение направлено на блокирование развития патогенных микроорганизмов. Для лечебного процесса назначается следующая схема:
- Антибиотики.
- Препараты, стимулирующие увеличение иммунитета.
- Бактериофаги.
- Местное воздействие антибактериальным лечением.
- Физиотерапевтические процедуры.
Выполняя все рекомендации, больной быстро избавляется от воспалительного процесса и идет на поправку.
Чтобы предотвратить снижение защиты организма рекомендуется придерживаться профилактики:
- Не допускать переохлаждения организма.
- На тело надевать одежду из натуральных тканей.
- Больше гулять на свежем воздухе, заниматься спортом, закалять организм.
- Осуществлять медицинские осмотры в гинекологии, сдавать анализы и проводить обследования.
- Вовремя лечить острое протекание заболевания, не допускать перетекания болезней в хроническую стадию.
- Выполнять все правила гигиены.
- Ввести правильный рацион.
Во время протекания беременности стоит тщательно относиться к гигиены половых органов и молочных желез. Стоит периодически проводить влажную уборку помещений, часто проветривать комнаты, где находятся люди.
Таким образом, чтобы предотвратить возникновение стафилококка в моче следует вести здоровый образ жизни и следить за собственным здоровьем. При выявлении патологии сразу необходимо осуществлять лечением, чтобы не спровоцировать осложнения.
Нормальная микросреда организма обеспечивается строгой корреляционной зависимостью полезных и патогенных бактерий. Стафилококк относится к условным патогенам и является составляющей частью микрофлоры кишечника, слизистых оболочек носоглотки, гениталий, эпидермиса (кожи).
Когда под влиянием негативных эндогенных (внутренних) или экзогенных (внешних) факторов нарушается бактериальное равновесие микросреды, Staphylococcus начинает активно размножаться, провоцируя инфекционно-воспалительные процессы. Обнаружение стафилококка в моче свидетельствует о развитии воспаления в органах мочеполовой системы.
Стафилококк является представителем Грамм+ (положительных) бактерий, имеет эластичную молекулярную структуру и шарообразную форму. Микроорганизм отличается адаптивной способностью к некоторым антибактериальным препаратам и высокой вирулентностью (способностью инфицировать организм).
Из тридцати четырех изученных штаммов (видов) бактерий в человеческом организме чаще всего активизируются четыре:
- Сапрофитный (Staphylococcus saprophyticus). Размножается в области наружных половых органов и на прилегающих участках кожи, на стенках мочевого пузыря и в мочевыводящих протоках. При несвоевременной терапии вызывает осложнения в виде острых воспалений мочевого пузыря и мочеиспускательного канала (цистита и уретрита).
- Эпидермальный (Staphylococcus epidermidis). Локализуется на слизистых горла и носа, кожных покровах, гениталиях. При попадании в системный кровоток приобретает гнойно-воспалительный, нередко септический характер.
- Золотистый ауреус (Staphylococcus aureus). Обладает высокой токсичностью, устойчивостью к антибиотикам, ультрафиолетовым лучам, высоким температурам. Не имеет гендерной, возрастной и системной принадлежности. При обнаружении в период беременности представляет опасность развития у ребенка болезней сердца, ЦНС (центральной нервной системы), кожных патологий, заболеваний бронхолегочной системы.
- Гемолитический (Staphylococcus haemolyticus). Активно распространяется в дыхательной системе, поражая носовую полость, гортань, трахею, бронхи, легкие.
В интенсивной терапии нуждаются все разновидности заболевания. Особенно сложно лечить стафилококк золотистый из-за его высокой резистентности (устойчивости) к ряду противомикробных медикаментов. По характеру течения инфекция может быть острой и хронической, а также иметь генерализованную форму (сепсис) и локальную форму (поражение одного или нескольких смежных органов).
Основополагающие причины перехода бактерий в фазу активного размножения и распространения связаны со снижением функциональных возможностей иммунной системы. При ослабленном иммунитете организм утрачивает способность сопротивляться бактериальной агрессии.
Триггеры, создающие благоприятную среду для развития стафилококковой инфекции
| Эндогенные | Экзогенные |
| патологии эндокринной системы | некорректная антибактериальная терапия |
| паразитарные инвазии | контакт с больным стафилококковой инфекцией |
| хронические болезни мочеполовой системы | игнорирование правил личной гигиены |
| ВИЧ и СПИД | дистресс (постоянное нервно-психологическое напряжение) |
| недостаточное поступление в организм витаминов и минералов (скудное питание) | инфицирование в лечебном учреждении |
Дополнительными предпосылками к увеличению численности бактериальной колонии является хронический алкоголизм, эпидемический период гриппа. При сочетании эндогенных и экзогенных факторов стафилококк способен развиться за короткое время, а его золотистая разновидность проникнуть в несколько органов и систем сразу.
Стафилококк относится к контагиозным (заразным) заболеваниям, передающимся несколькими способами:
- Воздушно-капельный. Посредством вдыхания воздуха, зараженного патогенами.
- Алиментарный. При употреблении инфицированных продуктов питания.
- Контактно-бытовой. Через предметы общего обихода.
- Артифициальный. Заражение через медицинский инструментарий, не прошедший стерильной обработки.
Учитывая, что бактерии в мизерном количестве постоянно локализуются на эпидермисе, при травмировании кожи они легко приникают в более глубокие ткани. Такой путь заражения называется аутоинфекций (самозаражением).
Выделяют два основных способа проникновения бактерий в урину (мочу):
- Восходящий путь. Патогенные микроорганизмы проникают в органы мочеполовой системы непосредственно с половых органов и смежных участков эпидермиса. Женщины чаще подвергаются инфицированию таким путем, чем мужчины, в силу анатомического строения половых органов (короткая и широкая уретра).
- Нисходящий путь. Инфекция изначально локализуется в почках или мочевом пузыре, откуда и попадает в мочу. В этом случае в анализе определяется высокая концентрация патогенов, указывающая на прогрессирование болезней мочевыделительной системы.
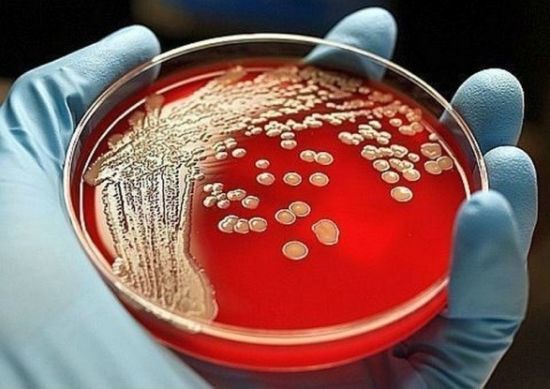
Справка! Бактериологический посев (бакпосев) – это высокоточное лабораторное исследование мочи для определения концентрации патогена и дифференциация его разновидности.
Интенсивность проявления стафилококка зависит от области локации (пораженного органа), концентрации патогенов и степени их активности, уровня иммунитета пациента, разновидности возбудителя. К общим признакам инфекционно-воспалительного процесса относятся гипертермия (от субфебрильной – 37–38°С –до фебрильной –38–39°С), интоксикация (рвота, тошнота, головокружение).
Возникает нагноение кожи и слизистых в области бактериальной инвазии, появляются нестабильные показатели АД (артериального давления). Более специфические симптомы зависят от области инфицирования и конкретного заболевания.
Главным возбудителем считается золотистый стафилококк, поражающий слизистые горла, носовой и ротовой полости. При активизации патогенов на слизистой оболочке половых органов золотистый стафилококк определяется в урине.
Размножение патогенов в области носоглотки проявляется симптоматикой соответствующих заболеваний с обязательным присоединением гнойных и воспалительно-гнойных процессов:
- тонзиллит, ангина;
- ринит, гайморит, фронтит;
- стоматит;
- лимфаденит.
Стафилококковая бактериальная инфекция у детей часто не ограничивается поражением одного органа. В силу неокрепшего иммунитета параллельно прогрессируют кожные болезни.
У грудничков Staphylococcus aureus вызывает пузырчатку (множественные болезненные образования на коже), синдром ошпаренной кожи.
Проникновение бактерий в органы дыхания провоцирует тяжелую стафилококковую пневмонию, поражающую легочную серозную оболочку и ткани органов.
Если стафилококк обнаружили в моче, это свидетельствует об инфицировании мочеполовой системы. Патоген провоцирует развитие следующих заболеваний:
- нефрит (воспалительный процесс, захватывающий сосуды почек, их клубочки, чашечно-лоханочные системы);
- уретрит (воспаление уретры);
- пиелонефрит (воспаление канальцевой системы почечного аппарата);
- эндометрит (воспалительное поражение внутреннего слоя матки);
- цистит (воспаление стенок мочевого пузыря);
- уролитиаз (образование конкрементов в мочевыделительных органах).
Основные симптомы инфицирования стафилококком
| Мочевыделительная система | Половые органы |
| интенсивное мочеиспускание, сопровождаемое болью и жжением | обильные гнойные выделения с резким запахом |
| перитическая температура (до 40 °C) | боли в органах малого таза |
| кровь в моче (от вкраплений до сгустков) | зудящие ощущения и жжение при мочеиспускании |
| отечность и пигментация наружных половых органов | пузырьки с гнойным содержимым на наружных половых органах |
| тянущие боли внизу живота | гипертермия |
Стафилококк эпидермис в моче появляется при активизации бактерий на слизистых оболочках гениталий и прилегающих участках кожных покровов. В паховых складках развивается стафилококковая пиодермия – комплекс гнойно-воспалительных заболеваний эпидермиса, включающий:
- фолликулит, остиофолликулит (стафилококковое импетиго);
- фурункулез (чирей);
- карбункулез;
- гидраденит;
- экcфoлиaтивный дepмaтит (болезнь Риттера);
- флегмону.
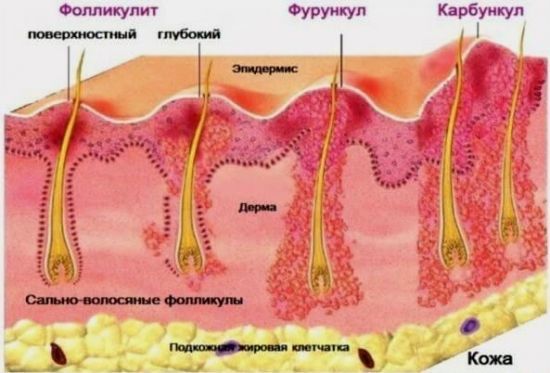
Причинами проникновения Staphylococcus epidermidis с кожи и слизистых в мочу могут быть недостаточное соблюдение процедур гигиены промежности или случайное заражение при заборе мазка, когда проникновение патогена с кожи во внутренние органы происходит на профосмотре (диспансеризации), при подозрении на ИППП (инфекции, передающиеся половым путем), во время процедур скрининга беременных.
При наличии хронических заболеваний мочеполовой сферы болезнетворные организмы могут попасть внутрь при заборе анализа для контроля проводимой терапии. У мужчин возрастной категории 60+ Staphylococcus epidermidis развивается, как осложнение хронического простатита (воспаление предстательной железы), везикулита (воспаление семенных пузырьков), уретрита (острого или хронического характера).
Эпидермальный вид бактерий нередко сопровождают другие патогены и кожные заболевания, локализующиеся в области паха, промежности. У женщин более частым «гостем» в мочеполовой системе является стафилококкус ауреус (золотистый). К основным причинам активизации возбудителя относятся:
- беспорядочные половые связи;
- пренебрежение правилами гигиены половых органов;
- антибактериальная терапия;
- переохлаждение органов малого таза;
- низкий уровень иммунитета;
- увлечение сомнительными диетами, при которых развивается дефицит витаминов и минералов.
Важно! Staphylococcus aureus – наиболее агрессивный вид болезнетворных микроорганизмов. Попадая в кровь, бактерии способны проникнуть в любой орган, инфицировать его и стать причиной развития серьезных патологий, угрожающих заражением крови и летальным исходом.
Стафилококк в моче при беременности выявляется на плановом скрининге либо при целенаправленном анализе, назначенном по жалобам женщины.
Причиной размножения болезнетворных микроорганизмов чаще всего становится изменение гормонального статуса.
Половой гормон прогестерон, активно продуцируемый женским организмом в перинатальный период, угнетает иммунитет для повышения шансов на сохранение плода.
Ослабленный организм легко подвергается инфицированию.
В зависимости от области локализации колонии патогенов возникает высокий риск следующих осложнений: гнойное поражение кожи (пиодермия стафилококковая), инфекционно-воспалительное заболевание сердечной оболочки (эндокардит), воспаление органов системы дыхания (пневмония, ларингит и др.), гнойное воспаление оболочек спинного и головного мозга (менингит).
Золотистый стафилококк способен преодолевать плацентарный барьер, поэтому существует серьезная опасность развития инфекции у ребенка. В результате заражения плода возможно возникновение аномалий внутриутробного развития.
Обнаруженный в моче гнойный эпидермальный стафилококк в первом триместре перинатального периода несет угрозу самопроизвольного прерывания беременности (выкидыш).
Наиболее тяжелым осложнением у беременной женщины является развитие сепсиса.
Для диагностики стафилококковой инфекции используются лабораторные методы микроскопии: общий анализ и биохимия крови, бакпосев мочи, копрограмма (анализ кала), мазок со слизистых (горла, влагалища, носа, в зависимости от проявления симптомов заболевания). В урине и крови абсолютно здорового человека бактерии стафилококка не определяются. Норма содержания стафилококковых патогенов на слизистых оболочках составляет 10 в 6 степени.
Обязательно назначается бактериологический посев. Экспертиза проводится следующим образом. Специальная лабораторная емкость (чашка Петри) заполняется питательной средой, благоприятной для активного роста бактерии стафилококка.
Далее в чашку добавляется проба мочи. Если в ней есть патогенные микроорганизмы, то они начинают размножаться, образуя колонии.
На выращенном посеве проводится определение степени восприимчивости бактерий к различным видам антибиотиков.
В ходе анализа мочи определяется количество КОЕ (колониеобразующие единицы), то есть численность патогенных микроорганизмов в одном миллилитре питательной среды. Тяжесть инфицирования оценивается по количеству колоний в однократной пробе мочи.
- 10 во 2 степени (100 КОЕ/мл) – незначительная бактериурия. Для назначения терапии чаще всего проводится повторное исследование.
- 10 в 3 степени (1000 КОЕ/мл) – наличие воспаления в мочеточниках, уретре. В некоторых случаях – подозрение на уролитиаз (мочекаменную болезнь).
- 10 в 4 степени (10000 КОЕ/мл) – указывает на латентное течение цистита, наличие уролитиаза.
- 10 в 5 степени (100000 КОЕ/мл) – подтверждение острого воспаления мочевого пузыря.
Результат 100 000 КОЕ/мл (10 в 6 степени) и более является абсолютным доказательством инфекционно-воспалительного процесса в органах мочеполовой системы.
Объективные результаты исследования гарантированы только при соблюдении соответствующих правил сдачи анализа. Моча собирается утром, до завтрака.
Пациенту необходимо купить в аптеке стерильный контейнер для урины, провести процедуру гигиены половых органов теплой водой, без использования геля или мыла, собрать среднюю порцию урины (сперва следует помочиться в унитаз, затем в контейнер, потом снова в унитаз).
Женщинам не рекомендуется использовать вагинальные контрацептивы (за 2 суток до анализа), спринцеваться. Перед сбором мочи влагалище нужно прикрыть ватным спонджиком или тампоном во избежание попадания в контейнер секрета влагалищных желез.
Лечение стафилококка проводится медикаментами нескольких групп:
- антибиотики (подбираются индивидуально с учетом разновидности микроорганизма и степени его чувствительности к препарату);
- Бактериофаг стафилококковый;
- иммуномоделирующие лекарственные средства и витаминные комплексы;
- мази для местного (наружного) применения при раздражении кожи в промежности.

В качестве дополнительной терапии используются отвары лекарственных трав (ромашка, зверобой).
У здорового человека стафилококк в моче отсутствует. Для выявления патогенов проводится бактериологический посев мочи. Если в урине нашли бактерии, это свидетельствует о заражении органов мочевыделительной и половой системы. Разрастание бактериальных колоний вызывает острые и хронические воспаления, требующие неотложной терапии.
Сейчас установлено около 30 видов стафилококка, с которыми приходится не просто контактировать, а «сожительствовать» на протяжении всей жизни. Эти бактерии присутствуют на коже, в слюне, носоглотке, кишечнике и слизистых оболочках.
Сильный иммунитет подавляет их активность, но различные триггерные факторы стимулируют проявление болезнетворного потенциала стафилококка. Это может быть плохая гигиена, частые переохлаждения или простой авитаминоз. Обнаружение этого микроорганизма в анализе мочи является тревожным сигналом, но насколько он опасен?
Стафилококки присутствуют в организме каждого человека, но чаще предпочитают локализоваться в слизистых оболочках половых органов, ротовой и носоглоточной полости, т. е. в благоприятной среде обитания. Наличие даже незначительной концентрации бактерий в моче сигнализирует об ослаблении иммунитета и риске развития инфекционного процесса в органах мочеполовой системы.
Наибольшую опасность представляют следующие виды стафилококка:
Условно-нормальным является показатель стафилококка в моче до 100 КОЕ/мл, но у здорового человека он не должен выявляться вовсе. При такой концентрации бактерий следует принять меры профилактики против развития инфекционных воспалений.
Если уровень бактерий составляет 1000-100 000 КОЕ/мл, то необходимо сдать еще пару проб мочи, чтобы удостовериться, что патогенная микрофлора присутствует именно в урине, а не в нестерильной таре.
Показатель более 100 000 КОЕ/мл является достоверным признаком активной мочеполовой инфекции, требующей лечения.
Чаще всего стафилококк попадает в мочу двумя способами:
Очень часто стафилококк обнаруживается в урине беременных, поскольку высокий прогестерон подавляет иммунитет для снижения риска отторжения плода и соответственно выкидыша. Все защитные механизмы женского организма ослабевают, из-за чего повышается болезнетворный потенциал бактериальной микрофлоры.
Особое внимание нужно уделить регулярному скринингу при установлении золотистого стафилококка в моче и влагалищном мазке. Ведь эта инфекция способна преодолевать плодные оболочки, приводить к внутриутробным аномалиям и выкидышу.
Бессимптомное течение для стафилококковой инфекции нехарактерно. Обычно она проявляется остро в виде локального воспаления. В моче бактерии обнаруживаются уже после того, как человек обратился в больницу с такими симптомами:
- Темный цвет мочи с возможными кровяными, слизистым и гнойными вкраплениями.
- Болезненное мочеиспускание.
- Частые позывы в туалет, особенно, ночью.
- Дискомфорт и тянущая боль в пояснице.
- Боли внизу живота.
- Ощущение рези в области уретры.
- Отечность.
- Слабость.
- Мигрень.
При тяжелом течении стафилококковой инфекции у человека наблюдается интоксикация, слабость и жар.
Для установления диагноза проводится анализ результатов лабораторного обследования и индивидуального анамнеза пациента. Например, при наличии хронического цистита и симптомах поражения почек наиболее вероятно восходящее проникновение бактерий в паренхиму. Лабораторная диагностика включает такие этапы:
- Общий анализ крови – дает возможность установить уровень лейкоцитов (значительное превышение нормы указывает на острый инфекционный процесс),
- Биохимия крови – позволяет выявить особенности воспаления, к примеру, высокая концентрация азотистых оснований говорит об ослаблении функциональной деятельности органов выделительной системы,
- Бакпосев мочи – позволяет выявить концентрацию и вид стафилококка, чтобы анализ был максимально достоверным, необходимо сдать утреннюю мочу в стерильной таре,
- Анализ мазка из половых органов – позволяет установить другую патогенную микрофлору.
Для обнаружения очагов воспаления рекомендуется пройти инструментальное обследование – УЗИ, КТ или МРТ. Это также необходимо при наличии предпосылок развития мочекаменной болезни или роста полипозных структур.
Поскольку стафилококк в моче чаще всего сигнализирует о внутреннем воспалении, применение местной терапии невозможно.
Анализ бакпосева, определяющий вид стафилококка, может занимать до 3 недель, поэтому пациенту в это время дают антибиотики широкого спектра. Если больной не отвечает на терапию, то вероятно, у него устойчивый к антибиотикам штамм стафилококка.
В этом случае терапию отменяют до выяснения вида бактерии, поскольку токсичное действие лекарств оказывает вторичный удар по печени и почкам.
Медикаментозное лечение назначается индивидуально, но обычно включает такие препараты:
- Антибиотики – это этиологическая терапия, которая эффективна лишь при тщательно соблюдении инструкции, необходимо пропить полный курс препарата, даже если все симптомы прошли.
- Про- и пребиотики – нормализуют кишечную микрофлору, которая подавляется под действием антибактериальной терапии.
- Бактериофаги – это вирусы, проникающие в бактериальные клетки и разрушающие их изнутри, данные препараты применяются, когда у пациента гиперчувствительность к антибиотиком, либо у него выявлен резистентный штамм стафилококка,
- Иммуностимуляция – для повышения внутриклеточных барьеров назначаются витамины, растительные (женьшень, элеутерококк, эхинацея) или синтетические («Амиксин», «Тимоген») иммуномодуляторы.
Стафилококковая инфекция имеет очень болезненную клиническую картину, особенно когда задевает органы почечной системы. Поэтому необходим постельный режим до улучшения общего состояния.
Невозможно сделать свое тело и окружение полностью стерильным, но можно сдерживать болезнетворный потенциал бактерий и оставаться здоровым, соблюдая простые профилактические меры:
Очень важно ответственно относиться к своему здоровью и не игнорировать первые признаки инфекции. Ведь вылечить заболевание на ранней стадии гораздо проще, чем в запущенной и хронической форме.
Стафилококк является условно-патогенным микробом, который при попадании в организм человека способен вызвать различные патологии, трудно поддается лечению, т.к быстро приспосабливается и становится устойчив ко многим антибиотикам.
При хорошем иммунитете патогенная бактерия не оказывает какого-либо негативного действия, но стоит защитным силам организма ослабнуть, она активизируется и воздействует на высвобождение токсинов, что, в свою очередь, приводит к развитию воспалительных заболеваний.
Одним из лабораторных исследований на выявление наличия патогенного микроба является бакпосев мочи. При обнаружении превышающего нормальное количество стафилококковых бактерий в моче, особенно на фоне наличие белка и лейкоцитов, диагностируется воспалительный процесс.

Одним из признаков стафилококковой инфекции в организме человека является наличие представителей этой флоры в моче.
Современной науке известно более 25 разновидностей стафилококка, большинство из которых не опасны людям с нормальным иммунитетом. Но три его вида представляют реальную угрозу и часто становятся причиной различных воспалений:
- Сапрофитный. Область локализации – кожные покровы вокруг гениталий, откуда он часто попадает в мочевыводящие пути, со временем проникая дальше и становясь причиной воспалительных процессов в мочевыделительной системе;
- Эпидермальный. Он выявляется на коже, но попадая в кровь, разносится по организму, вызывая такие тяжелые состояния, как сепсис.
- Золотистый. Считается одним из наиболее опасных микроорганизмов. Последствиями заражения золотистым стафилококком могут быть тяжелейшие инфекционные поражения головного мозга, легких и других органов.
Стафилококк обнаруживается в моче, когда инфекционный процесс начал свое разрушительное действие в мочеполовых органах.
Способы заражения:
- Контактно-бытовой. Он способствует распространению инфекции через предметы быта, которыми пользовались инфицированные люди, или непосредственно через тактильный контакт с такими людьми.
- Воздушно-капельный. При чихании и кашле больных в воздух попадают частицы слизи, содержащие губительные микроорганизмы.
- Воздушно-пылевой. Бактерии, содержащиеся в воздухе, могут оседать на окружающие предметы вместе с пылью. Воздух с элементами такой пыли вдыхается людьми, что приводит к их инфицированию
- Фекально-оральный (алиментарный). Это способ заражения через рвотные массы или фекалии зараженного человека. Происходит это, как правило, из-за несоблюдения мер простой гигиены, когда инфицированный, например, плохо вымыл (или вообще не вымыл) руки после посещения туалета. Прикасаясь к окружающим предметам, в том числе к посуде и продуктам, он распространяет болезнетворные бактерии вокруг.
- Через медицинский инструментарий. Этот способ называют еще артифициальным. Заражение в этом случае происходит через использование нестерильных медицинских инструментов.
Кроме описанных выше, прямых причин заражения, существуют и косвенные:
- патологии, снижающие иммунитет;
- хронические стрессы и недосыпания;
- переохлаждения как наиболее частая причина воспалений горла и дыхательных путей;
- сахарный диабет и другие дисфункции эндокринных органов;
- привычки, подрывающие здоровье (злоупотребление алкогольными напитками, курение сигарет);
- синдром приобретенного иммунодефицита или наличие вируса, вызывающего это состояние;
- все хронические патологии;
- возрастной фактор. Наиболее подвержены инфекционным атакам люди детского и пожилого возраста;
- наличие вирусов в организме. Воспаления вирусного характера переходят в осложнения, когда присоединяется бактериальная составляющая. Это всегда происходит на фоне ослабленного иммунитета, ведь снижение защитных сил организма – повод для активизации всевозможных инфекций;
- длительное применение капель для носа, имеющих выраженное сосудосуживающее действие. Они разрушительно влияют на нормальную флору слизистой, что облегчает патогенам проникновение в организм;
- повреждение оболочки бронхов в результате вдыхания веществ токсического и аллергенного действия вызывает ослабление местного иммунитета, а это прямой путь к развитию воспаления.
Это важно! Каждый человек может являться носителем бактерий, но они не проявляются, пока с иммунной системой все в порядке. Ослабление защитных сил организма активизирует болезнетворную флору.
Стафилококк проникает в организм человека обычно через кровь или через уретру. Симптомы зависят от месте локализации бактерии, но тем не менее,
Общими симптоматическими признаками стафилококка являются:
- общая слабость;
- головная боль;
- повышение температуры.
Если у больного, кроме того, отмечаются:
- частые позывы в туалет, с непродолжительным и резко-болезненным мочеиспусканием;
- насморк, кашель —
- такие симптомы чаще всего указывают на то, что в моче будет обнаружен эпидермальный стафилококк.
- Наличие проблем с органами дыхания, сердечно-сосудистых патологий, отсутствие аппетита — дополнительные симптомы, указывающие на золотистый стафилококк.
- Диагностика стафилококка осуществляется путем бактериологического анализа мочи на флору и чувствительность к антибиотикам.
- Нормальное количество любой, в том числе и стафилококковой флоры — до 100 000 КОЕ/мл.
- Если стафилококк обнаружен, анализ должен показать его разновидность и устойчивость к различным видам антибиотиков, что позволит врачу правильно подобрать препарат для лечения.
- Наличие патогенной микрофлоры в моче – это свидетельство развития цистита, пиелонефрита и других поражений органов мочевыводящей системы.
Отсутствие своевременной и адекватной терапии может привести к осложнениям и распространению инфекции на другие органы.
Лечение, направленное на избавление от стафилококковой инфекции, включает:
- антибактериальную терапию;
- прием бактериофаговых препаратов и стафилококкового анатоксина;
- повышение иммунитета иммуномодулирующими препаратами.
Лечение должно проходить под наблюдением высококвалифицированного медицинского специалиста.
Это важно! Бактериальные инфекции обладают свойствами вырабатывать устойчивость к антибиотикам, поэтому необходимо принимать лечебные препараты, не прерывая курс и строго соблюдая дозировку, определенную лечащим врачом.
Профилактика заражения бактериальными инфекциям, в том числе стафилококковой, основана на поддержании высокого уровня иммунитета и соблюдении несложных правил:
- питание должно быть полноценным и сбалансированным;
- правила личной гигиены — соблюдаться неукоснительно;
- ежедневное пребывание на свежем воздухе должно стать полезной привычкой и необходимостью;
- физическая нагрузка желательна в виде комплекса упражнений, которые не приведут к перегрузкам;
- ежедневная влажная уборка и проветривание жилых помещений обязательны.

Чтобы не спровоцировать активность болезнетворной микрофлоры организма, важно не допускать переохлаждения. Для этого надо одеваться по сезону и по погоде, а зимой избегать длительного пребывания на холоде.
Это важно! При появлении первых признаков инфекционных патологий следует незамедлительно обратиться к врачу.
Одним из широко используемых методов исследования и диагностики различных заболеваний является анализ урины. В норме моча не должна содержать патогенных бактерий.
Присутствие в организме бактерий может указывать на наличие заболеваний и нарушений функционирования органов и систем в целом.
В данной статье речь пойдёт о стафилококке, его видах, путях инфицирования, способах терапии и профилактические меры.
Стафилококк – это самый широко распространённый болезнетворный микроорганизм, трудно поддающийся лечению.
Это обосновывается его быстротой роста и огромной стойкостью к большому количеству медикаментозных лекарственных средств, обладающих противомикробным воздействием. Уретра и кровь – являются основными путями проникновения данного патогенной бактерии в организм человека.
В случае несвоевременно оказанного лечения стафилококк начинает очень быстро размножаться, провоцируя при этом возникновение характерных для него симптомов.
Специалисты выделяют четыре основные типа стафилококка. Рассмотрим более подробно каждый из них.
Самым безобидным для человека из всех патогенных микроорганизмов является Staphylococcus epidermidis — эпидермальный стафилококк. Данный вид бактерий локализуется в верхнем слое дермы. Кроме этого его можно выявить и на слизистых оболочках ротовой, носовой полости и наружного уха.
В случае правильного функционирования организма эпидермальный стафилококк не провоцирует развитие различного рода поражений. Как только в организме происходит какое-либо нарушение, данный вид стафилококка активизируется и начинает свое стремительное размножение, выступая при этом в роли вторичной инфекции.
Усиление патогенности микроорганизма также может произойти вследствие чрезмерного снижения защитной функции организма.
Основными местами расположения сапрофитного стафилококка являются задняя стенка мочевика и эпидермис, который граничит с гениталиями. Исходя из этого, данный вид патогенных микроорганизмов диагностируется намного чаще у представительниц женской половины населения, нежели у мужской.
Сапрофитный стафилококк является самым распространенным возбудителем инфекций мочевыводящих путей, а именно:
- воспаление слизистой оболочки мочевого пузыря;
- воспаление мочеиспускательного канала.
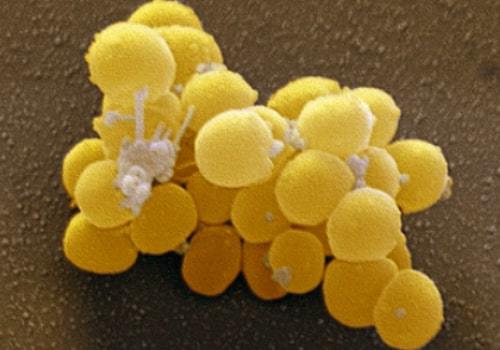
Золотистый стафилококк — это округлая неподвижная бактерия, имеющая золотистый окрас. Свое название данный микроорганизм получил именно из-за своего цвета, так как в основном все бактерии бесцветны. Несмотря на свой красивый цвет золотистый стафилококк очень коварный и опасный. Именно эта бактерия провоцирует развитие очень тяжёлых и трудно поддающихся лечению заболеваний.
Рисунок взят из https://medportal.net
В связи с тем, что данный микроорганизм способен к гемолизу (разрушению) его называют гемолитическим. Гемолитический стафилококк способствует развитию гнойных процессов, тем самым провоцирует развитие таких заболеваний как, ангина и тонзиллит. Размеры болезнетворного микроорганизма могут достигать 1,4 мкм, локализуются они группами и напоминают гроздь винограда.
Стафилококк в урине может появится вследствие таких причини, как:
- нарушение работоспособности иммунной системы, приводящее к снижению снижение иммунитета;
- инфицирование от людей, уже имеющих стафилококк;
- не выполнение правил личной гигиены;
- наличие в анамнезе сахарного диабета;
- сильные гормональные сбои;
- длительный приём антибактериальных лекарственных средств;
- частые и сильные стрессы;
- сильное переохлаждение, которое привело к развитию простудных заболеваний верхних дыхательных путей;
- пагубные привычки (частое употребление алкогольных напитков, курение).
В зависимости от места локализации очага с инфекцией устанавливается выраженность симптоматики стафилококка. Несмотря на все это, есть перечень характерных симптомов, которые могут указывать на наличие стафилококковой инфекции.
Основными из них являются:
- сильное повышение температуры тела до 40 градусов Цельсия;
- постоянные головные боли;
- упадок сил и ярко выраженная слабость всего организма;
- проблемы со сном;
- гнойно-некротический процесс, который возникает в костях, костном мозге и тканях;
- снижение АД;
- воспаление стенок желчного пузыря;
- снижение обоняния;
- учащённое и затруднённое дыхание;
- гнойное образование на глазу.
Когда у человека одновременно возникает насморк, кашель и неприятные ощущения во время мочевыделения, то скорее всего анализ покажет наличие эпидермального стафилококка.
На присутствие золотистого стафилококка могут указывать такие признаки, как:
- нарушение работоспособности органов дыхательной системы;
- потеря аппетита;
- нарушение функционирования сердца.
Выявить наличие в организме болезнетворных бактерий поможет комплекс диагностических мероприятий, состоящий из следующих видов обследований:
- мазок из полости влагалища;
- лабораторное исследование крови, включающее в себя подсчёт всех клеток;
- бактериологическое исследование, предназначенное для выявления бактерий в урине.
В норме уровень стафилококка в урине женщины, находящейся в положении, должен быть не больше 1000 КОЕ/мл. Если показатель находится в диапазоне от 1000 до 100000 КОЕ/мл, то пациентке необходимо сдать данный анализ повторно. Показатель превышающий 100000 КОЕ/мл указывает на присутствие воспалительного процесса инфекционного характера.
Для того чтобы получить максимально точный и правильный результат анализа на стафилококк следует обязательно ознакомится с правилами сбора урины.
- Урину следует собрать сразу после сна и обязательно натощак.
- Перед сбором нужно провести гигиену интимного орган, используя при этом мыльный раствор.
- Ёмкость для сбора должна быть сухой и чистой.
- Представительницам женской половины населения перед непосредственным сбором урины необходимо прикрыть входную часть интимного органа ватным тампоном.
- Для анализа необходимо собирать среднюю порцию урины.
Кроме стафилококка в урине могут быть также обнаружены и другие патогенные микроорганизмы, как:
- enterococcus faecalis;
- стрептококк.
В случае выявления золотистого стафилококка необходимо как можно быстрее начать терапию. Это необходимо для того, чтобы не дать возможности патогенному микроорганизму атаковать организм, провоцируя при этом развитие осложнений. Самыми распространёнными осложнениями могут быть:
- заражение крови болезнетворными организмами;
- дерматит, протекающий в очень тяжёлой форме;
- воспаление листов брюшной полости, сопровождающееся крайне тяжёлым общим состоянием пациента;
- поражение оболочки сердечного мускула;
- воспаление оболочек головного и спинного мозга;
- воспаление венозных стенок, которое сопровождается образованием тромбов в просвете сосуда;
- заболевания центральной и периферической нервной системы.
Стафилококк, обнаруженный у женщины, вынашивающей плод, требует незамедлительной терапии. Правильное и своевременное лечение поможет избежать развитие ниже перечисленных осложнений не только у будущей матери, но и у малыша:
- заражение стафилококком ребёнка внутри утробы, а также в процессе его рождения;
- развитие пороков сердца у малыша;
- смерти беременной женщины;
- воспаление органов дыхательной системы;
- отклонение в развитии у плода органов и систем в целом;
- самопроизвольного прерывания беременности.
После диагностирования стафилококковой инфекции пациенту назначается соответственная терапия. Её целью является максимально быстрое уничтожение болезнетворных микроорганизмов. Для этого больному назначают приём медикаментозных лекарственных средств, принадлежащих к следующим группам, а именно:
- антибиотикам;
- бактериофагам;
- иммуномодулирующим;
- антибактериальным.
Использовать народные методы для терапии стафилококка можно лишь после консультации с лечащим врачом. Только квалифицированный специалист может определить целесообразность применения народных методов для лечения стафилококка, поскольку самопроизвольная народная терапия может не только помочь, но и привести к очень неприятным и опасным последствиям.
Золотистый стафилококк зачастую провоцирует появление гнойных ран на кожном покрове. Для того чтобы снять воспаление и убрать нагноение рану обрабатывают медным купороссом. Медь активно борется с данным видом бактерий.
Хлорофиллипт широко используют как для терапии недугов кожного покрова, так и болезней ЛОР-органов. Раствор хлорофиллипта бывает масляный и спиртовой. Спиртовой раствор используют для полосканий горла и промываний носовой полости, а вот масляный предназначен для закапываний носа и обработки миндалин. Длительность терапии с применением хлорофиллипта может составлять от 5 до 10 дней.
Ягоды черной смородины – это своеобразный натуральный и природный антибиотик. Для терапии стафилококка специалисты рекомендуют после каждой трапезы принимать один стакан ягод чёрной смородины.
Смородина способствует не только укреплению иммунитета, но и активному купированию инфекции, нанося на неё двойной удар.
Эффективность от смородины может быть значительно увеличена при её комплексном использовании с антибактериальными медикаментозными препаратами.
Мякоть абрикоса широко используется при борьбе с воспалительными процессами, возникшими на кожном покрове вследствие стафилококковой инфекции. В этом случае пюре из абрикоса следует прикладывать непосредственно на очаг воспаления. Для устранения внутренней инфекции мякоть едят натощак два раза в сутки.
Стафилококковая инфекция очень тяжело поддается терапии, поэтому врачи советуют выполнять профилактики мероприятия. С их помощью можно избежать поражения организма такими болезнетворными бактериями, как стафилококк.
Профилактика состоит из следующих рекомендаций, таких как:
• ведение здорового образа жизни;
• сбалансированный рацион питания;
• правильное гигиеническое содержание тела;
• пешие прогулки на свежем воздухе;
• своевременная терапия всех заболеваний, способных снизить иммунитет;
• закаливание;
• частое проветривание помещений;
• избегайте стрессовых ситуаций, а также чрезмерного физического перенапряжения.
источник