Туберкулез почек (нефротуберкулез) – инфекционное поражение почечной ткани, вызванное палочкой Коха. Проявляется неспецифическими симптомами спустя 2-3 года после инфицирования. Больные жалуются на расстройства мочеиспускания, боли в поясничной области, кровь в моче, повышение температуры и недомогание. Для диагностики выполняют нефросцинтиграфию, анализы мочи и крови, рентген. Лечение проводится медикаментозными или хирургическими методами.
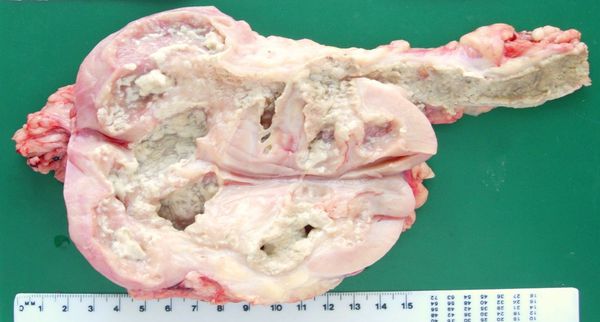
Туберкулез почки – внелегочная инфекционная патология, возбудителем которой выступает микобактерия туберкулеза (МБТ). Выявляется у 30% урологических пациентов. Инфицирование наружного слоя приводит к разрушению функциональной ткани (паренхимы), вследствие чего появляются каверны – полости с жидким содержимым. При запоздалом лечении выявляется гнойное расплавление пораженных участков – туберкулезный пионефроз.
Чтобы выяснить, как передается инфекция, необходимо рассмотреть особенности возбудителя. В отличие от многих других микроорганизмов, микобактерия не выделяет токсические вещества. Поэтому сразу после инфицирования внешние симптомы не проявляются.

Почечный туберкулез одинаково часто диагностируется у женщин и мужчин. Длительный период он протекает бессимптомно, поэтому нередко вызывает серьезные осложнения.
Заразиться инфекцией можно от больного человека. МБТ проникает в почку гематогенным путем – с током крови. Инфицированию почечной паренхимы подвержены люди, страдающие урологическими болезнями:
- нефролитиазом;
- хроническим пиелонефритом;
- пиелитом;
- гломерулонефритом;
- гидронефрозом.
С током крови МБТ проникает в клубочковый аппарат, где образует множество небольших туберкулезных очагов. При нормальной работе иммунной системы они рассасываются. В случае снижения иммунитета в воспаление вовлекаются другие отделы почек – мозговое вещество, канальцы. Из-за поражения вершин пирамид (сосочков) возникает туберкулезный папиллит.
При отсутствии лечения Mycobacterium tuberculosis проникает в:
Факторы, провоцирующие туберкулезное поражение почек:
- простудные болезни;
- камни в почках;
- злоупотребление алкоголем;
- эндокринные нарушения;
- переохлаждение;
- операции на тазовых органах;
- витаминно-минеральная недостаточность.

В четверти случаев поводом для нефрэктомии – удаления почки – становится нефротуберкулез.
Почечный туберкулез классифицируют по расположению, обширности очагов, стадиям, характеру изменений в почечных структурах. В зависимости от интенсивности воспаления он бывает:
- Острый. На фоне активного туберкулезного процесса в паренхиме почек образуются многочисленные бугорки. Симптоматика длительное время отсутствует.
- Хронический. Возникает как осложнение при костном или легочном туберкулезе.
Классификация нефротуберкулеза с учетом клинико-рентгенологических данных:
- Папиллит. В воспаление вовлекаются вершины пирамид, которые называются сосочками.
- Туберкулез паренхимы. Инфекционные очаги формируются в медуллярном и корковом слоях почки.
- Кавернозный. Если МБТ проникает в почечную ткань, в ней образуются патологические полости. По мере прогрессирования болезни они распадаются, образуя крупные каверны.
- Фиброзно-кавернозный туберкулез. Вследствие гнойного расплавления тканей в чашечках появляются изолированные полости. Вследствие их непроходимости нарушается отток мочи в лоханки.
- Омелотворение почек. В местах заживления каверн возникают участки обызвествления (казеомы) с высоким содержанием солей кальция.

- Инфильтративная. Явные изменения в почечной ткани и внутренних структурах отсутствуют. Но в корковом слое начинают формироваться туберкулезные бугорки.
- Первичная. Вершины почечных пирамид поражаются микобактерией, что приводит к папиллиту. Некоторые сосочки отмирают, на их месте формируются небольшие каверны.
- Очаговая (ограниченная). В одном из трех сегментов почки формируются единичные или множественные гнойные полости.
- Тотальная (диффузная). Каверны возникают повсеместно, вследствие чего почка превращается в систему из малых и больших полостей.
При поражении большей части паренхимы и канальцевой системы фильтрующая и выделительная функции почек нарушаются. В результате возникает интоксикация продуктами метаболизма.
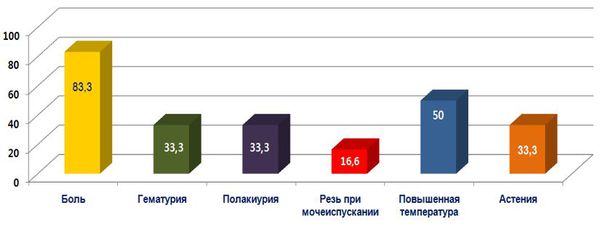
На начальных стадиях туберкулез протекает малосимптомно. Первые признаки появляются при нарушении функций почек спустя 2 года после заражения:
- снижение работоспособности;
- быстрая утомляемость;
- беспричинное уменьшение массы тела;
- умеренное повышение температуры.
В результате эрозивного поражения сосудов и паренхимы у взрослых проявляются:
- артериальная гипертензия;
- гематурия (примесь крови в урине);
- гной в моче;
- частые позывы в туалет;
- уменьшение дневного диуреза.
При кавернозном туберкулезе у женщин и мужчин на первый план выходят симптомы интоксикации.

При рубцевании чашечек, нарушении оттока мочи в мочевик симптоматика пополняется:
- острыми болями в нижней части спины;
- почечными коликами;
- болезненным мочеиспусканием.
Туберкулез почек у детей диагностируется крайне редко. Он быстро прогрессирует в возрасте до 8-10 лет. Если в воспаление вовлекается мочевик, отмечаются:
- боль в надлобковой зоне;
- моча красного оттенка;
- позывы в туалет в ночное время;
- неотложные позывы в туалет;
- помутнение мочи.
В результате спазма мышечного слоя мочевика затрудняется мочеотведение. По мере наполнения пузыря мочой усиливаются тазовые боли.
Ключевое значение в диагностике нефротуберкулеза имеют аппаратные и лабораторные исследования. На первичном осмотре врач пальпирует область поясницы.

Диагностика туберкулеза почек:
- Клинический анализ крови. На воспаление указывает рост уровня лейкоцитов, уменьшение концентрации гемоглобина.
- Общий анализ мочи. pH мочи сдвигается в кислую сторону. В ней обнаруживаются лейкоциты, протеины и красные кровяные тельца.
- ПЦР-диагностика. В ходе исследования мочи определяют структуру генетического материала возбудителя.
- Бакпосев мочи. С применением светофильтров в урине обнаруживаются растущие микобактерии.
- УЗИ почек. По эхопризнакам определяются неоднородность поверхности паренхимы, каверны, участки обызвествления, рубцевание чашечек или лоханок.
- Почечная ангиография. Оценивается степень повреждения печеночных сосудов, возможные способы выполнения операции.
В сомнительных случаях прибегают к туберкулодиагностике – делают провокационные пробы с применением туберкулина. У пациентов с туберкулезом возникают аллергические реакции, повышается концентрация эритроцитов и лейкоцитов в урине.
По данным комплексной диагностики нефролог или уролог отличает нефротуберкулез от поликистоза, гидронефроза, губчатой почки, пиелонефрита.
В зависимости от стадии прибегают к медикаментозной или комбинированной терапии с использованием оперативных методик. Для уничтожения возбудителя прописываются противотуберкулезные препараты:
Курс лечения занимает не более 1 года. Дополнительно больным назначаются:
- фторхинолоновые антибиотики (Офаксин, Заноцин) – угнетают размножение болезнетворных бактерий, предотвращают расплавление почечных сосудов;
- нестероидные противовоспалительные препараты (Индометацин, Ибупрофен) – купируют воспаление, препятствуют рубцеванию паренхимы;
- ангиопротекторы (Билобил, Актовегин) – уменьшают проницаемость сосудов, защищают печеночные капилляры от разрушения.
При туберкулезе дополнительно прибегают к физиопроцедурам – магнитотерапии, УВЧ-терапии, индуктотермии. Они стимулируют циркуляцию крови, заживление пораженных участков, укрепление местного иммунитета.

В случае застоя мочи выполняется операция по установке мочеточникового стенка или созданию искусственного канала между почечными лоханками и поверхностью тела. В критических случаях назначаются:
- кавернэктомия – хирургическое вскрытие и удаление патологических полостей;
- нефрэктомия – тотальное иссечение почки;
- нефроуретерэктомия – операция по удалению почки вместе с мочеточником.
На стадии выздоровления рекомендована климатотерапия. Больным туберкулезом почек подходят солнечные регионы с невысокой влажностью воздуха. Для профилактики рецидивов санаторное лечение проводят дважды в год.
Результативность лечения зависит от многих факторов – стадии туберкулеза, возраста, наличия сопутствующих урологических патологий. Выздоровление наступает в случае адекватной терапии и при отсутствии серьезных изменений в мочеточниках, мочевике, почечных канальцах, чашечках и лоханках.
Прогноз ухудшается при двустороннем поражении почек с явными признаками обызвествления паренхимы.
Урологи и нефрологи предупреждают, что туберкулез почек заразен. Урологическая болезнь возникает в качестве осложнения легочного или костного туберкулеза. Вне зависимости от формы она вызывается микробом Mycobacterium tuberculosis.
- микобактерия устойчива во внешней среде;
- сохраняет жизнеспособность в воде до 5 месяцев;
- УФ-лучи убивают МБТ в течение 3 минут.

Микобактерия туберкулеза проникает в другие органы через кровь, мочу и лимфу. При запоздалой терапии инфекция из почек проникает в придатки половых желез, яичники, яички, маточные трубы, матку.
Вероятные осложнения туберкулеза:
- орхит;
- эндометрит;
- генитальный туберкулез;
- оофорит;
- почечный амилоидоз;
- простатит;
- кольпит;
- эпидидимит;
- туберкулезный пионефроз;
- обызвествление почки.
Детский организм хуже противостоит инфекциям, что повышает риск хронической недостаточности почек. Болезнь не поддается эффективной терапии, поэтому больные вынуждены в течение жизни до 3 раз в неделю проходить диализ – процедуру аппаратного очищения крови от продуктов метаболизма.
Для предотвращения туберкулеза проводят вакцинацию младенцев в течение первых 3 дней жизни.

Чтобы предотвратить заражение, следует:
- сбалансированно питаться;
- 1 раз в год выполнять флюорографию;
- исключить контакты с инфицированными людьми;
- вовремя лечить урологические болезни;
- проводить пластическую операцию по поводу гидронефроза.
Люди, перенесшие нефротуберкулез, находятся на диспансерном учете у нефролога и фтизиатра не менее 3 лет подряд. Своевременная диагностика и терапия предотвращают необратимые изменения в почках, жизнеугрожающие осложнения.
источник
Примерно 1 млрд, из них 10 млн — американцы.
Примерно 10 млн, из которых около 20 000 — американцы. Абсолютное большинство случаев — это повторная активизация инфекции, которая часто наступает спустя многие годы после первичного поражения.
3. Как часто развивается внелегочный туберкулез у тех пациентов, которым уже диагностировали легочный туберкулез?
Примерно у каждого шестого пациента с легочным поражением развивается туберкулезное поражение других органов. Этот риск удваивается у больных с недостаточной функцией иммунной системы, при плохом питании и плохих жилищных условиях.
5. Какую часть от всех случаев внелегочного туберкулеза составляют пациенты с туберкулезным поражением почек?
На ранних стадиях развития заболевания у пациента появляются разнообразные неспецифические симптомы, такие как сонливость, утомляемость, невысокая лихорадка и потеря массы тела. Обсеменение мочевого пузыря приводит к учащению мочеиспускания и появлению дизурии. Боли в боку и гематурия обычно появляются после нескольких лет развития заболевания, это свидетельствует о значительном разрушении почки и формировании стриктуры.
В связи с тем, что обсеменение по току мочи может привести к поражению любого органа мочеполовой системы, у мужчин может определяться утолщение или уплотнение придатка яичка или предстательной железы либо наличие четкообразного семявыносящего протока. Шумы, определяемые при аускультации в верхних отделах живота, могут свидетельствовать о серьезном поражении почки, сопровождающимся изменениями почечной артерии и ее ветвей.
Примерно у 50 % пациентов определяется микроскопическая гематурия, почти у всех есть пиурия. Протеинурия также характерна.
Вообще-то это неправильный термин, так как в моче больных с почечным ТБ определяются туберкулезные бациллы! Это напоминает нам, что обычное культуральное исследование мочи не выявляет туберкулезные бациллы: чтобы вырастить этот микроорганизм, требуется специальная среда. Не следует также забывать, что, по крайней мере, у 20 % пациентов с ТБ почек имеется сопутствующая бактериальная инфекция мочевыводящих путей и, следовательно, положительный результат культурального исследования не исключает сопутствующий почечный ТБ. Более того, тетрациклин и сульфаниламидные препараты оказывают бактерио-статическое действие на туберкулезные бациллы, а офлоксацин и ципрофлоксацин являются микобактерицидными средствами. Следовательно, их применение может привести к ложноотрицательному результату реакции на кислотообразующие бактерии. Для успешного культивирования этих микроорганизмов требуется, как минимум, три образца утренней мочи.
Следует определить базальные уровни функции почек и печени, потому что антибактериальная терапия может быть гепатотоксичной. Кроме того, при почечной недостаточности следует изменять дозировки препаратов. Определение СОЭ также является полезным методом наблюдения за больными и оценки эффекта проводимого лечения.
Да, более чем в 90 % случаев.
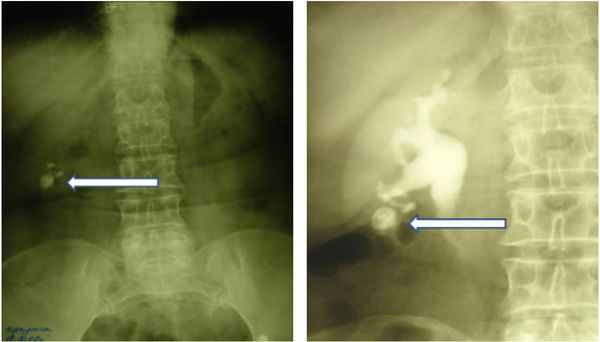
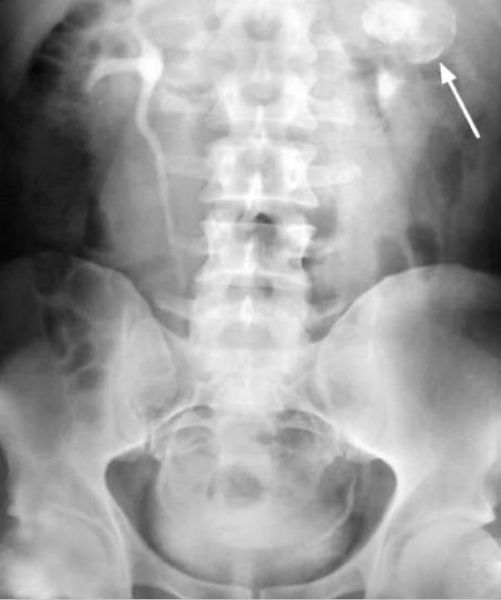
Примерно у половины пациентов на обзорной урограмме определяются кальцифи-каты в почках. Несмотря на то, что почечный туберкулез — это двухстороннее поражение, обычно одна почка поражена сильнее. Выделение контрастного препарата слабее на более пораженной стороне. Паренхима почки деформирована и может быть полностью разрушена (аутонефрэктомия). Мелкие чашечки расширены и имеют неправильное строение, может выявляться внутрипочечный свищ. Мочеточники могут быть распрямлены или сужены, объем мочевого пузыря — снижен. Для почечного ТБ патогномоничным является наличие инфундибулярного стеноза. У детей и тех пациентов, которым была проведена ранняя диагностика, ВВУ может быть нормальной.
Отсутствие функции почки на ВВУ при нормальных показателях ультразвукового исследования должно заставить врача, по крайней мере, заподозрить ранние проявления ТБ почек, так как при таких данных у пациента могут быть диффузные паренхиматозные туберкулемы. На более поздних этапах, с развитием глубокой ка-ликоэктазии и при сокращении почечной лоханки, определяется так называемый «малярийный признак» — кольцо из расширенных чашечек, часто представленное без отображения почечной лоханки.
В течение 9 мес назначают изониазид и рифампин. Если микроорганизм устойчив к одному из этих препаратов, добавляют или стрептомицин и пиразинамид, или этамбутол. Перед началом лечения всегда выполняют обзорную рентгенографию органов грудной клетки и проводят анализ мокроты на наличие кислотообразующих бактерий. При сопутствующем легочном туберкулезе 9-месячный курс должен быть достаточным для лечения обоих очагов инфекции.
Такие случаи встречаются крайне редко, так как применение эффективной антибактериальной терапии позволяет вылечить более 95 % пациентов. Однако тем пациентам, у которых имеются некупирующиеся боли, или стойкое повышение артериального давления, или хроническая бактериальная инфекция в отделах, расположенных проксимальнее суженного сегмента мочеточника, может быть показана нефрэктомия или резекция почки.
Соблюдение режима антибактериального лечения является основным принципом, позволяющим добиться хороших результатов лечения и предотвращения образования устойчивых микроорганизмов. Пациенты перестают быть опасными для окружающих через 2-3 нед после начала противотуберкулезной терапии. Следует через каждые 2-3 мес исследовать мочу на наличие кислотообразующих микроорганизмов. Это позволяет контролировать адекватность проводимого лечения, а также может свидетельствовать о появлении резистентных микроорганизмов.
По стороне поражения туберкулёз почки делят на одно- и двусторонний. По распространённости принято различать туберкулёз с поражением одной чашечки, тотальное поражение почки и поражение единственной почки [7] .
Многие пациенты в течение 7-15 лет проходят лечение по поводу пиелонефрита, почечной колики, эпидидимита и других заболеваний, пока при детальном обследовании не будет поставлен диагноз «Туберкулёз мочеполовой системы». Из-за того, что за весь период «ошибочного» диагноза пациенты не получают адекватного специфического лечения, развиваются тяжёлые осложнения, а патологический процесс прогрессирует [4] [7] [11] [13] .
Осложнений активного туберкулёзного процесса в почках достаточно много. К ним относятся:
- паранефрит;
- хроническая почечная недостаточность;
- рефлюкс;
- вторично сморщенная почка;
- ренальная гипертензия;
- гидронефроз (водянка почки) и уретерогидронефроз;
- пиелонефрит;
- формирование свища поясничной области (при прорыве каверны почки в паранефральное пространство);
- очаги обызвествления или кальцинаты;
- амилоидоз.
К остаточным явлениям нефротуберкулёза относят постуберкулёзный пиелонефрит [4] [7] [11] [13] .
Появление кальцинатов регистрируется у 50 % пациентов с почечным туберкулёзом. Они являются признаком поздней стадии заболевания.
Кальцинаты или очаги обызвествления при туберкулёзе почки могут быть ошибочно приняты за мочекаменную болезнь. В литературе описаны случаи, когда удаление таких псевдомочевых камней привело к генерализации туберкулёзного процесса.
В дальнейшем нефротуберкулез приводит к формированию грубой фибротизации и кальцификации, что существенно нарушает или прекращает нормальную функцию почек, а развитие хронической почечной недостаточности делает клиническое излечение основного заболевания невозможным [10] [11] .
Существуют два механизма, с помощью которых туберкулёз может вызывать почечную недостаточность:
- облитерирующий эндартериит (закупорка артерий), который возникает из-за туберкулёзной инфекции в почечной паренхиме и приводит к почечной недостаточности с обширной дистрофической кальцификацией;
- обструктивная уропатия, приводящая к формированию стеноза или стриктуры мочеточника.
Обычно причиной первого обращения человека с нефротуберкулёзом к врачу является другое заболевание, потребовавшее лабораторное исследование мочи.
Диагностика туберкулёза почки предполагает:
- сбор сведений об истории развития заболевания (эпидемический и медицинский анамнез);
- физикальное обследование (осмотр, простукивание, аускультация);
- лабораторные и патоморфологические исследования;
- лучевые и инструментальные обследования;
- провокационные пробы [4][7][11][13] .
До обнаружения туберкулёза 14,8 % пациентов контактировали с туберкулёзной инфекцией. Поэтому, собирая эпидемический анамнез больного, нужно установить, общался ли он с людьми, болеющими туберкулёзом, болел ли туберкулёзом другой локализации. Обязательно уточняется, есть ли в семье дети с гиперергической туберкулиновой пробой (реакцией на пробу Манту).
Риск развития урогенитального туберкулёза выше не только у тех, кто раньше контактировал с туберкулёзной инфекцией и болел туберкулёзом других органов, но и у людей с [4] [7] [11] [13] :
- хроническими инфекциями урогенитального тракта;
- упорной дизурией (нарушением мочеиспускания);
- прогрессирующим уменьшением ёмкости мочевого пузыря;
- пиурией (выделением гноя с мочой) в трёх порциях при эпидидимите;
- стерильной пиурией;
- пиоспермией (гноем в сперме);
- гемоспермией (кровью в сперме);
- гематурией (кровью в моче);
- свищами поясничной области, промежности и мошонки.
- Общеклинические анализы. В анализе мочи практически в 100 % случаев обнаруживают повышенный уровень лейкоцитов, в 60 % — увеличенное количество эритроцитов, а также часто выявляют протеинурию.
- Бактериологическое исследование. Так как в моче возбудитель туберкулёза обнаруживается только в 38 % случаев [3][4][6][7][11][13] , а их отсутствие не исключает наличие заболевания, окончательно подтвердить или исключить наличие Mycobacterium tuberculosis можно только после неоднократного исследования различных материалов: мочи, эякулята, секрета простаты, менструальной крови и отделяемого свищей. Для этого прибегают к бакпосеву и полимеразной цепной реакции (ПЦР) [7] .
В настоящее время у каждого третьего пациента возбудители заболевания обладают устойчивостью как минимум к одному противотуберкулёзному препарату [7] . Поэтому помимо обнаружения микобактерий необходимо установить их лекарственную чувствительность. Обе задачи можно выполнить с помощью автоматизированной системы BACTEC MGIT 960.
- Иммуноферментный анализ (ИФА). Данный метод основан на определении антител в крови. При активном туберкулёзном процессе чувствительность исследования составляет более 84 %. В случае получения сомнительных результатов пациенту требуется углубленное медицинское обследование и последующее динамическое наблюдение [7][12] .
Одна из причин сложной верификации нефротуберкулёза — непостоянное выделение бактерий. В связи с этим диагноз мочеполового туберкулёза у 30 % пациентов устанавливается, к сожалению, лишь на основании морфологического исследования удалённых органов, а у 49-60 % при постановке первичного диагноза уже преобладают деструктивные формы [5] [7] [12] .
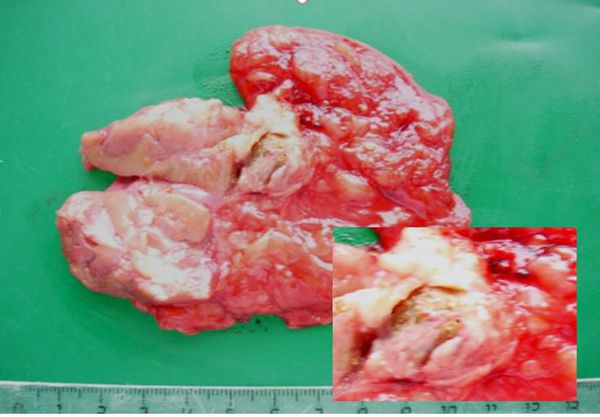
При патоморфологической диагностике можно определить признаки специфического воспаления, туберкулёзные гранулёмы, а также казеозный некроз. Материалом для диагностики могут стать не только удалённые органы, но и ткани, взятые во время биопсии.
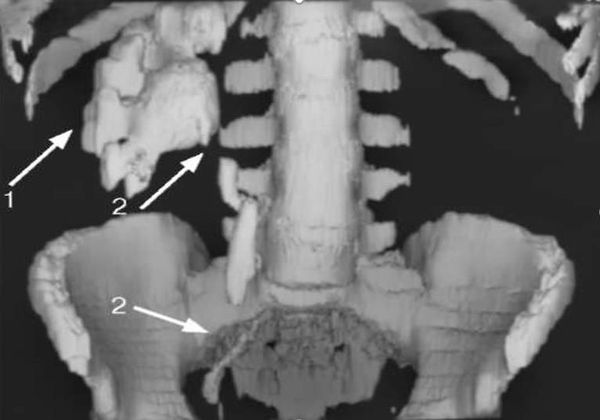
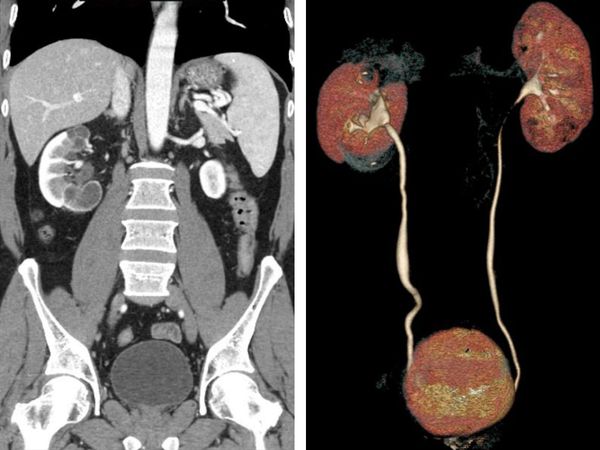
Высокоинформативными методами диагностики туберкулёза почек являются УЗИ, экскреторная урография, уретрография (рентген мочеиспускательного канала), КТ и МРТ. Часто они позволяют выявить туберкулёзные каверны в почке, которые говорят о длительном, осложнённом процессе, при котором лекарственная терапия и последующее излечение уже невозможны, так как каверны почки никогда не закрываются.
- УЗИ почек — первоочередной метод диагностики нефротуберкулёза. При подозрении на раннюю стадию болезни применяется совместно с другими исследованиями. Он позволяет оценить состояние почек и верхних мочевых путей. На наличие каверны будет указывать круглое образование, которое плохо отражает ультразвуковые волны, т.е. является эхонегативным. Акустическая плотность почечной ткани свидетельствует о наличии склероза, а акустическая тень — на участки обызвествления [3][4][6][7] .
- Экскреторная урография, как и другие виды рентгенологических методов исследования, стала применяться реже с внедрением в практику КТ и МРТ с контрастированием, но не утратила своей ведущий роли [3][4][6][7] . Она позволяет обнаружить деформированные или отключенные чашечки, каверны, расширение мочевыводящих путей и уточнить сторону поражения. Отрицательная рентгенограмма органов грудной клетки и туберкулиновая проба не исключают наличие у пациента внелёгочного туберкулёза.
- КТ и её модификации являются чувствительными методами для диагностики нефротуберкулёза, однако по своей информативности не превосходят комплексное рентгенологическое исследование.
- МРТ может применяться, когда важно избежать ионизирующего излучения (например, у детей или беременных женщин). Но это исследование менее точно, чем КТ, особенно для визуализации кальцинатов и обызвествлений [3][4][6][7] .
К инструментальным методам относятся цистоскопия, уретропиелоскопия и уретроскопия. Цистоскопия проводится с помощью эндоскопа. Она показана пациентам с нефротуберкулёзом при нарушениях мочеиспускания. Уретеропиелоскопия позволяет не только провести осмотр, но и выполнить биопсию. Благодаря этому можно выявить туберкулёз мочеточника в стадии инфильтрации или изъязвления. Обследование мочеиспускательного канала уретроскопом может обнаружить воспаление семенного бугорка и стриктуру уретры.
Проба Манту и диаскинтест недостаточно чувствительны у людей с нефротуберкулёзом [7] , поэтому при постановке диагноза играют роль другие виды провокаций:
- Проба Коха — введение под кожу 20-100 туберкулина — экстракта микобактерий туберкулёза. В течение двух и более дней с момента инъекции необходимо измерять температуру через каждые два часа, дважды сделать общий анализ крови и сдать мочу на пробу Нечипоренко, а также выполнить бакпосев мочи и эякулята [7] .
- Лазерная провокация — локальное облучение, которое вызывает приток лимфоцитов к очагу воспаления. Проводится, если результаты пробы Коха не были убедительными. При дифференциальной диагностике с опухолевым процессом противопоказано. Спустя 10 дней пациенту нужно повторно сдать клинические и бактериологические анализы: если количество лейкоцитов или эритроцитов в моче увеличится, а абсолютное число лимфоцитов в крови снизится на 18% и более, то ставится диагноз «Активный нефротуберкулёз» [7][12] .
Помимо этого, ВИЧ-позитивные пациенты должны пройти тест на туберкулёз, а пациенты с недавно диагностированным туберкулёзом — на ВИЧ-инфекцию [8] .
Лечение проводится только в противотуберкулёзных учреждениях. Его цель – сделать пациента неинфекционным, сохранить функцию почек и устранить любые осложнения, вызванные инфекцией.
На ранней стадии заболевания туберкулёз почки излечивается благодаря современной лекарственной терапии, а осложнения устраняются при помощи операции. Но полностью надеяться на безоперационную ликвидацию болезни нельзя, так как 24,2-80 % пациентов с мочеполовым туберкулёзом всё же нуждаются в хирургическом пособии.
Во время излечения туберкулёзные поражения замещаются рубцовой тканью. Это нередко нарушает кровоснабжение и вызывает ишемию со стимулированием околоклубочкового аппарата, тем самым запуская механизмы сосудистой и органной патологии. Поэтому даже при успешном заживлении очагов туберкулёза, приводящем к рубцовым сужениям мочевых путей, требуется хирургическая помощь [3] [4] [6] [7] [13] .
Прежде чем приступать к хирургическому вмешательству (резекции почки, каверноэктомии или кавернотомии) желательно, провести антимикобактериальную химиотерапию в течение шести недель [3] [4] [6] [7] [13] . Выбор режима противотуберкулёзной химиотерапии зависит от лекарственной устойчивости микобактерий. Для взрослых пациентов рекомендуются следующие дозы химиопрепаратов: [7]
| Суточные дозы при ежедневном приёме | ||
|---|---|---|
| Линезолид | ||
| Имепенем + циластатин | Меропенем | источник |