Любая болезнь требует клинического подтверждения, воспаление мочевого пузыря не исключение. Какие анализы сдают при цистите?
Диагностика цистита включает общий анализ мочи, крови, бактериологическое исследование.
Анализ мочи при цистите является важным, к тому же доступным для каждого. Расшифровка полученных результатов помогает установить интенсивность воспалительного процесса.
При исследовании лаборанты обращают на показатели, это физические, химические свойства.
Можно ли диагностировать по анализу мочи цистит? При болезни меняется реакция урины, у здорового человека — слабощелочная.
Если это острое течение болезни, урина становится кислой, если хроническое, то щелочной. При хроническом течении болезни урина имеет резкий запах.
Кислая среда означает, что болезнь вызвана кишечной палочкой или возбудителями туберкулеза.
У здорового человека цвет мочи светло-желтый, почти прозрачный.
При цистите, из-за появления экссудата (осадка), становится мутной, темной. Потемнение объясняется большим количеством лейкоцитов в урине, эпителиальных клеток, бактерий.
Если это примеси крови, то цвет будет с красноватым оттенком. Также, осадок может быть гнойным. При хроническом цистите экссудат слизисто-гнойного характера.
У здорового человека лейкоцитов в моче 0-3, эпителиальных клеток 5-6, а эритроцитов и белка и вовсе быть не должно. У ребенка нормы показателей урины будут другие.
У больного с циститом число лейкоцитов 50. Это объясняется активацией местных факторов защиты организма.
При цистите, в моче клетки эпителия обнаруживаются в значительном количестве. Эпителиальные клетки гибнут и отслаиваются, как результат распространения патогенной микрофлоры.
Кровь появляется при геморрагическом цистите, и при обычном. Это происходит как результат того, что на воспаленном участке мочевого пузыря расширяются сосуды и повышается проницаемость. Белок появляется по такой же причине.
Также используется бактериологическое, бактериоскопическое исследование. Что покажет анализ микроскопии мочи?
Суть бактериологического исследования заключается в том, что проводится посев взятого материала на питательную среду, в данном случае посев мочи.
В течение нескольких дней, материал находится в состоянии термостата. После этого лаборанты проводят осмотр полученной культуры и определяют принадлежность к конкретным группам возбудителей. Исследование проводится несколько раз и является критерием выздоровления.
Бактериоскопическое исследование является быстрым методом определения возбудителя. Осуществляется изучение материала под микроскопом. Выявляют даже единичных возбудителей. Недостатком метода является человеческий фактор.
Запрещается сдавать урину при менструации и несколько дней после нее.
За сутки до сдачи урины нельзя употреблять в пищу острые и кислые блюда, а также овощи и фрукты. Отменяют прием мочегонных средств и слабительных препаратов.
Перед тем как собрать урину у женщин и мужчин, проводят туалет наружных половых органов. Сдать урину нужно утром, берется средняя порция.
Если исследование назначено ребенку, то следят как сдает мочу. Часто дети допускают ошибки при сдаче урины и сказывается на показателях.
Диагностика цистита с помощью исследования позволяет определить состояние, в котором находится мочеполовая система.
Подготовка проводится та же, и на исследование берется тоже средняя порция. Достаточно 20-25 миллилитров.
Смысл заключается в том, чтобы определить сколько в 1 миллилитре мочи лейкоцитов, цилиндров, эритроцитов.
Такие вычисления проводят в лаборатории, в специальной счетной камере.
Норма исследования мочи по Нечипоренко показывает на 1 миллилитр урины не более 2000 лейкоцитов, 20 цилиндров, 1000 эритроцитов.
Если в сданном анализе числа превышают этот уровень, это говорит о наличии острого цистита.

Эти анализы при цистите считаются незаменимыми методами диагностики. Выбирают квалифицированных лаборантов для предотвращения постановки неправильного диагноза.
Диагностика является частью успешной терапии, чтобы потом не пришлось лечить осложнения.
источник
Такое заболевание, как цистит, часто пытаются лечить в домашних условиях, но возбудитель инфекции «затихает» на время, а потом заявляет о себе очередным обострением. Если не хотите «приобрести» хроническую форму болезни — идите к врачу. Именно анализ мочи при цистите становится ключом к диагностике и последующему выбору метода лечения.
Цистит называют неприятной болезнью: воспаление слизистой оболочки мочевого пузыря сопровождается удручающим дискомфортом. Чаще всего становится проблемой женщин, хотя и мужчинам тоже знаком. И если из раза в раз ее самостоятельно «гасить», рано или поздно инфекция поднимется из мочевого пузыря к почкам: а в этом случае речь идет уже о серьезном заболевании — пиелонефрите. А потому не затягивайте и готовьтесь к сдаче анализов.
Моча человека — часто определяющий фактор при постановке диагноза. В ней содержатся элементы, которые должны соответствовать пропорциям: их нарушение становится признаком развития патологии.
При анализе мочи важно количественное выражение каждого изменения: это позволяет врачу более точно диагностировать болезнь. Например, существенно завышенный показатель белка, скорее всего, свидетельствует о пиелонефрите. В случае цистита этот элемент выходит за пределы нормы, но не сильно.
Большое значение при определении заболевания имеют также качественные характеристики мочи. Другими словами, внешний вид этой биологической жидкости может рассказать о многом.
У здорового человека моча прозрачная соломенного оттенка. Патологические изменения в ней видны невооруженным глазом. При осмотре заметно, что урина отличается от нормального состояния, прежде всего:
- становится непрозрачной и приобретает мутность;
- может быть белого или коричневого цвета, иногда красноватого оттенка — зависит от наличия в моче крови;
- есть следы гноя (это говорит о запущенном воспалительном процессе);
- имеются хлопья;
- присутствует слизь.
Провокаторами изменений, которые происходят в биологической жидкости, являются бактерии и их метаболиты. Именно патогенные микроорганизмы вызывают воспалительный процесс. Его прогресс, в свою очередь, приводит к появлению в моче крови, слущиванию эпителия в пузыре, гною. При геморрагических циститах урина и вовсе приобретает вид «мясных помоев».
Посиделки на холоде, стрессы, постоянная усталость и злоупотребление медикаментами — все это ослабляет мочевой пузырь, делает его неспособным противостоять инфекции. Она, к слову, проникает в организм двумя путями: через мочеиспускательный канал либо почки . Узнать об этом помогает общее исследование урины.
Кстати, цистит развивается в острой, подострой и хронической формах (с обострениями от 2 раз в год). В первом случае это сопровождается регулярным посещением уборной, болями и чувством жжения внизу живота, температурой. Во втором — могут быть не все симптомы. Клинические проявления болезни в хронической форме уже не столь яркие и заметные, «затихшие» на время.
Именно урина первой реагирует на воспалительные процессы и помогает изначально прояснить картину происходящего в организме.
Получить объективный результат можно лишь тогда, когда урина верно собрана: существуют правила, которые не рекомендуется нарушать, иначе основные характеристики мочи будут искажены, а сам диагноз станет сомнительным.
Итак, прежде чем наступит день сбора биоматериала, выполните несколько условий:
- Не употребляйте содержащие пигменты и способные окрасить мочу продукты и напитки.
- Не ешьте и не пейте на ночь кислое, включая творог и кефир — они способны влиять на уровень кислотности урины.
- Если вы принимаете слабительные или мочегонные средства — по возможности откажитесь от них за 1-2 суток до сбора биоматериала, иначе его характеристики могут быть недостоверными.
- Не употребляйте алкоголь.
Для общего анализа требуется средняя утренняя моча. Рассчитайте время таким образом, чтобы у вас было не более 2-3 часов на сдачу ее в лабораторию. Иначе некоторые показатели изменятся, и процедуру придется повторить.
В день отправки биоматериала в лабораторию руководствуйтесь следующей инструкцией:
- Перед тем как собрать мочу, помойте половые органы и тщательно оботритесь, чтобы избавиться от остатков мыла. Важно, чтобы в контейнер не попали дополнительные примеси.
- Первые струи спустите в унитаз, затем помочитесь строго в баночку. Уберите ее, не дожидаясь завершения мочеиспускания. Так вам удастся собрать среднюю порцию биологического сырья, которая является наиболее информативной и объективной по показателям.
- Достаточно 50 мл. жидкости.
Отдельно стоит сказать о емкости, куда собирают материал. Специальный контейнер можно найти в аптеке или же сгодится самостоятельно подготовленная баночка. Сначала вымойте ее содой, ополосните горячей водой, затем обдайте кипятком, плотно закройте крышкой.
Не следует переливать биоматериал из емкости в емкость. Это грозит попаданием в урину «лишних» элементов и веществ: исследование не будет по-настоящему информативным.
Изучение результатов правильно собранной мочи позволит доктору получить первое представление о развивающемся заболевании.
При цистите более полную картину дают три основных способа:
- общий анализ мочи (ОАМ);
- специальный анализ по Нечипоренко;
- исследование урины на присутствие бактерий.
Общее исследование урины показывает, в каком состоянии слизистая оболочка мочевого пузыря, присутствуют ли патогенные микроорганизмы, уровень эритроцитов, лейкоцитов и белка.
Моча не страдающего болезнями человека соответствует следующим показателям:
- цвет — соломенный или желтый;
- прозрачность — полная или слегка мутная;
- плотность — до 1.030 г/л.;
- среда кислая — до 7 pH;
- белок — до 0.033 г/л.;
- гемоглобин — не выявляется;
- лейкоциты — 5–6 клеток в поле зрения;
- нитраты — отсутствуют;
- кетоновые тела — до 20 мг.;
- глюкоза — не выявляется;
- билирубин — отсутствует;
- уробилин — 17 мкмоль/л.;
- эритроциты — в минимальном количестве (0–1);
- эпителиальные клетки — до 6 в поле зрения;
- цилиндры — отсутствуют или единичные включения.
Поскольку заболевание вызвано воспалительными процессами стенок мочевого пузыря — типично присутствие бактерий и повышенный уровень лейкоцитов и эритроцитов. Количество последних может указывать на то, что слизистая оболочка канала или мочевого пузыря повреждена. Содержание эритроцитов говорит и о том, что имеются кровоточащие ранки.
Число лейкоцитов в моче при цистите увеличивается в 10 раз. Рост связан с тем, что слизистая пузыря пытается таким образом включить местную защиту.
Из-за размножения микробов реакция урины меняется и становится кислой, в то время как для здорового человека норма — слабощелочная реакция мочи. Деятельность болезнетворных микроорганизмов провоцирует также незначительное повышение белка.
Информация, которую содержат результаты анализа мочи при развитии цистита, легко читается специалистами, но для обычного человека не вполне понятна. Хотя каждая характеристика значима и служит маркером в определении стадии заболевания. Поэтому знать расшифровку, или то, что подразумевает под собой каждое цифровое значение, будет нелишним.
Итак, для человека, страдающего циститом, характерны следующие показатели:
- Лейкоциты . Их число в моче достигает до 60 в поле зрения. Если развивается острая форма, то это значение может составлять 70-80. Таким образом, чем больше этот показатель при цистите, тем более запущенным является заболевание.
- Эритроциты . Их количество в урине больного человека составляет до 20-30 в поле зрения. Это говорит о том, что находящиеся в мочевом пузыре сосуды поражены.
- Эпителиальные клетки . Они обнаруживаются в количестве до 20. Это вызвано гибелью клеток слизистой оболочки мочевыводящей системы.
- Белок . Показатели возрастают до 3 г/л. В данном случае речь идет о сбое в работе почек и процессе интоксикации организма.
- Цилиндры . Их содержание в моче достигает 20 на 1 мл. Это вполне может свидетельствовать о том, что инфекция проникла в почки.
Этот метод помогает определить возбудителя заболевания, природу спровоцировавших цистит патогенных микробов и их количество в организме. Главное — анализ выявляет чувствительность вредоносных бактерий к медицинским препаратам. Для этого собранный биоматериал помещают в специальные контейнеры, где для инфекций, вирусов и грибков создана питательная среда.
Обратите внимание: моча должна быть исследована методом бак посева не позже, чем через 2 часа после сбора материала. От своевременности проведения анализа зависит качество диагностики.
Кстати, метод активно используется в период беременности женщин, поскольку позволяет определить разновидности бактерий и их реакцию на препараты, а главное — сохранить здоровье будущему малышу.
В число патогенных микробов , которые можно выявить при помощи бак посева, входят:
- стрептококк;
- энтерококк;
- золотистый стафилококк;
- сальмонелла;
- инфекция кишечной палочки;
- микробы клебсиеллы;
- гонококки.
В случае развития цистита чаще всего результаты показывают наличие кишечной палочки, стафилококка, трихомонады, реже — вирусные и грибковые инфекции.
После того как вы сдадите биоматериал для исследования и будет получен итог, врач назначит антибактериальную терапию.
Если общий анализ урины показал, что существуют отклонения от нормы, и врачу требуется прояснить характер патологии — назначается другое исследование.
Суть сводится к следующему: моча перемешивается, часть ее помещают в отдельную пробирку, которая при помощи центрифуги раскручивается в течение 3 минут. Появившийся осадок и становится предметом изучения. В специальной счетной камере под микроскопом подсчитывают количество биологических элементов в моче. Полученное число умножают на коэффициент, чтобы определить средний объем веществ в одном миллилитре.
У здорового человека показатели нормы при обследовании урины по Нечипоренко такие:
- эритроциты — до 1000/1 мл.;
- цилиндры — до 20 ед/1 мл.;
- лейкоциты — до 2000/1 мл.;
- белок — отсутствует;
- бактерии — отсутствуют;
- клетки эпителия — в минимальном допустимом количестве.
Такой анализ часто врачи назначают женщинам, ожидающим ребенка. Метод позволяет выявить отдельные патологии, которые могут угрожать нормальному течению беременности.
В медицинской практике есть еще несколько методов диагностики цистита. Хорошо рассмотреть изнутри канал уретры и мочевой пузырь помогает цистоскопическое исследование . Процедура осуществляется при помощи длинного оптического прибора, потому не очень приятная для пациента. Но благодаря ей, «картина происходящего» в органах передается на монитор компьютера. Метод позволяет оценить, в каком состоянии мочевой пузырь и его слизистая оболочка, выявить все отклонения от нормы, определить форму воспалительного процесса. Кстати, при помощи цистоскопического исследования врачи обнаруживают онкологию уже на начальной стадии развития.
Возбудителями острого цистита могут быть половые инфекции. Лучшим способом их выявления специалисты называют метод полимеразной цепной реакции (ПЦР). Максимально точен и помогает выявлять болезни даже в их скрытой форме. Суть исследования заключается в обнаружении в биоматериале (крови, сыворотке, мазке из носа, выделениях мочевого канала) генетического кода возбудителя инфекции.
Ультразвуковое исследование мочевого пузыря врач назначает, когда диагностики методом цистоскопии и ПЦР недостаточно. УЗИ позволяет не только определить степень воспалительного процесса, но и выявить заболевания в мочевой и половой системах. К слову, очень часто их необходимо лечить одновременно.
Показатели мочи приходят в норму, когда мочевой пузырь очищается от инфекции. Но даже после первых улучшений специалисты советуют не останавливать борьбу с циститом. Не поленитесь и, спустя пару недель, сдайте повторный анализ: только полное освобождение вашей биологической жидкости от лейкоцитов, эритроцитов и белка позволит выдохнуть и почувствовать себя по-настоящему здоровым человеком.
источник
Цистит — одно из самых распространённых урологических заболеваний, которое сопровождается очень неприятными симптомами. Патология представляет собой воспаление внутреннего слоя мочевого пузыря. Геморрагический цистит — это одна из форм заболевания, характерным признаком которого является присутствие крови в моче.
При геморрагическом цистите поражается переходный эпителий — верхний слизистый слой мочевого пузыря, в котором образуются воспалительные инфильтраты. Деструктивные процессы распространяются на капилляры, пронизывающие слизистую оболочку органа, нарушается их проницаемость и возникает кровотечение, которое проявляется микро- или макрогематурией (кровью в моче). При хроническом течении процесса поражаются более глубокие слои, в частности подслизистая оболочка, в которой находится сосудистое сплетение, и источником кровотечения становятся именно эти сосуды.
Чаще всего заболевание развивается у людей с ослабленным иммунитетом, молодых женщин, маленьких детей и пожилых мужчин.
Такая форма цистита обычно протекает остро и по общей классификации заболевания его относят именно к острым патологиям. Но воспаление с гематурией может приобретать хроническое течение, если не лечить впервые возникшее состояние. Хронизация процесса обычно приводит к очень тяжёлым осложнениям.
Так выглядит слизистая оболочка мочевого пузыря при геморрагическом цистите
Исходя из причин, вызвавших заболевание, геморрагические циститы можно разделить на инфекционные и неинфекционные.
| Инфекционные | Неинфекционные |
| Бактериальные | Лучевые |
| Вирусные | Лекарственные |
| Грибковые | Химические |
| Паразитарные |
К инфекционным геморрагическим циститам относят:
- бактериальные, то есть вызванные болезнетворными бактериями:
- урогенными штаммами кишечной палочки;
- уреаплазмой;
- хламидиями;
- гарднереллой;
- трихомонадами;
- гонококками;
- протеем;
- сапрофитным стафилококком;
- клебсиеллой;
- вирусные, развитие которых провоцируют:
- аденовирусы — более всего их воздействию подвержены новорождённые и дети первых лет жизни;
- вирус гриппа А;
- полиомавирус ВК — «спящий» в миндалинах и мочеполовых органах вирус активируется при резком угнетении иммунитета — при СПИДе, в пожилом возрасте, во время беременности, при лечении препаратами-иммуносупрессорами (для угнетения иммунитета при пересадке костного мозга);
- цитомегаловирус;
- вирус герпеса;
- грибковые — чаще возникают вторично на фоне терапии бактериального цистита антибиотиками;
- паразитарные — развиваются из-за глистной инвазии — шистосоматоза, филяриатоза или заражения простейшими, например, дизентерийной амёбой.
Бактерии, вызывающие геморрагический цистит, могут попадать в мочевой пузырь через уретру или с током крови
Неинфекционные геморрагические циститы:
- Лекарственные развиваются в результате лечения противораковыми препаратами-цитостатиками, чаще всего Циклофосфамидом, Ифосфамидом, а также Блеомицином и Доксорубицином. Сам по себе Циклофосфамид не является токсичным препаратом, но он расщепляется в организме и образуется токсическое вещество акролеин, которое попадает с кровью в мочевой пузырь и разрушает его стенки. На фоне приёма Ифосфамида воспаление пузыря протекает ещё тяжелее. Такой цистит, развивающийся как осложнение терапии раковых больных, называется рефракторным, то есть невосприимчивым к лечению.
- Лекарственный цистит у женщин возникает из-за попадания через уретру в мочевой пузырь различных медикаментов для лечения кандидозного вагинита или спермицидных препаратов, например, Генцианвиолета или Ноноксинола.
- Редко геморрагический цистит провоцирует приём некоторых пенициллиновых антибиотиков, стероидов (Даназол) и других препаратов (Тиапрофеновая кислота, Метаквалон, Блеомицин, Рисперидон, Темозоломид и др.)
- Химический цистит может случиться у сотрудников химических предприятий на фоне токсического воздействия химикатов, например, производных анилина или толуидина. Признаки такого цистита быстро проходят, если прекращается контакт с химикатом. Хроническое воздействие токсинов может привести к развитию злокачественной опухоли мочевого пузыря.
- Лучевой цистит развивается у четвёртой части раковых больных после терапевтического облучения. Под действием лучевой терапии развивается стойкий стеноз сосудов (эндартериит), склерозирование их стенок и как следствие — нарушение кровоснабжения тканей мочевого пузыря. Эти явления провоцируют повреждение стенок органа, их изъязвление и диффузное (обширное) кровотечение.
Чем выше доза облучения и обширнее участок воздействия, тем вероятнее развитие лучевого цистита. Симптомы могут усугубиться вторичной инфекцией, обструкцией уриновыводящих путей (нарушение нормального движения мочи), инструментальными обследованиями больного.
Лучевой цистит развивается у раковых больных как следствие облучения: внутренний слой мочевого пузыря истончается, повреждается, становится кровоточивым и формируются язвы
Некоторые урологи выделяют ещё один вид геморрагического цистита — язвенный, который развивается из-за конкрементов (камней) в мочевом пузыре. При этом травмируется слизистый слой, а воспаление в местах травмирования усугубляется из-за ацидоза, то есть кислой мочи. При этом наблюдается гематурия.
Гематурия может возникнуть из-за злокачественного новообразования мочевого пузыря или поражения метастазами его стенок, редко — в результате артериовенозной мальформации (врождённой сосудистой патологии). Мочеиспускание с кровью также может наблюдаться при травматическом цистите, когда случается механическое повреждение слизистой при проведении катетеризации мочевого пузыря или цистоскопии. Эти состояния необходимо отличать от истинного геморрагического цистита.
- ослабление иммунных сил;
- врождённый или приобретённый иммунодефицит;
- хронические вялотекущие урологические инфекции;
- врождённые пороки мочевыводящей системы, например, пузырно-мочеточниковый рефлюкс;
- мочекаменная болезнь;
- аденома простаты и другие заболевания, провоцирующие застой урины;
- тромбоцитопения — пониженное число тромбоцитов в крови;
- пренебрежение гигиеническими нормами и недостаточный уход за половыми органами;
- несоблюдение стерильности во время проведения медицинских процедур урологом или гинекологом.
При геморрагическом цистите больного беспокоят дизурические явления: очень частые походы в туалет, при этом мочи меньше обычного, ложные позывы к опорожнению, сильные режущие боли при мочеиспускании, изменение окраски и запаха мочи.
Боли локализуются внизу живота, в надлобковой области, могут отдавать в поясницу или пах.
Моча мутная, окрашена в розовый (как мясные помои) или ярко-красный цвет, в ней можно увидеть сгустки крови разного размера. Моча приобретает неприятный запах. Такое явление называется макрогематурия.
При микрогематурии кровяные сгустки визуально не определяются, наличие в моче эритроцитов можно увидеть только с помощью микроскопа.
Кровь в моче у больного появляется к концу мочеиспускания.
При макрогематурии (слева) кровь в моче видна невооружённым глазом, при микрогематурии эритроциты в моче можно обнаружить только в лабораторных условиях
Общее состояние пациента ухудшается, снижается аппетит, нарастает слабость, повышается температура.
Иногда уретра может перекрываться кровяным сгустком, в этом случае больной не может опорожнить мочевой пузырь. Такое состояние грозит развитием уремии — тяжёлого отравления организма собственными продуктами обмена веществ.
Постановкой диагноза и лечением больного занимается уролог. Если заболевание возникло у женщины, может потребоваться дополнительная консультация врача-гинеколога.
Диагностическое обследование начинается с опроса больного, уточнения его анамнеза, наличия онкологических и любых хронических заболеваний, лечения определёнными медикаментами. При мануальном обследовании врач определяет у пациента наряжённый живот, болезненность надлобковой области.
Необходимые лабораторные анализы:
- клинический анализ мочи показывает наличие белка, в осадке — высокое содержание лейкоцитов и эритроцитов;
- микробиологическое исследование мочи (бак посев) с целью выявить бактериальный возбудитель и определить устойчивость к антибиотикам;
- проба по Нечипоренко позволяет более точно, по сравнению с общим анализом, определить патологическое количество форменных элементов в моче, это особенно важно при микрогематурии;
- общий анализ крови показывает снижение уровня гемоглобина, гематокрита, эритроцитов (из-за кровопотери), повышение СОЭ свидетельствует о воспалительном процессе, лейкоцитоз (увеличение количества лейкоцитов) говорит о присоединении инфекции;
- коагулограмма — анализ свёртывающей способности;
- кровь на ЗППП — для исключения венерических заболеваний;
- анализ крови на вирусные антигены для исключения или подтверждения вирусного происхождения заболевания;
- мазок из уретры у мужчин для определения бактериальных возбудителей и половых инфекций;
- мазок из цервикального канала и влагалища у женщин для выявления атипичных (опухолевых) клеток, простейших (трихомонад) и микробной патогенной флоры.
Клинический анализ мочи при геморрагическом цистите показывает белок, повышенное содержание лейкоцитов и эритроцитов
- УЗИ органов мочевой системы показывает отёчные утолщённые стенки мочевого пузыря, иногда в его просвете видны сгустки крови.
- Урограмма проводится для исключения воспалительного процесса в других отделах мочевыделительной системы.
- Электромиография или урофлоуметрия применяется с целью исследования уродинамики для определения функциональных возможностей органа.
- Цистоскопия проводится в обязательном порядке всем больным с неосложнённым геморрагическим воспалением. Процедура проводится с целью подробного исследования внутренней оболочки пузыря или как лечебное мероприятие — для вымывания из полости кровяных сгустков (если отмывание посредством катетера оказалось неэффективным). Процедура также может помочь в выявлении новообразований на стенках пузыря; иногда во время процедуры проводят коагуляцию (прижигание) слизистой оболочки. Цистоскопию не проводят при сильном кровотечении. Процедура проводится с анестезией.
Цистоскопия — это процедура, которую проводят с диагностической и лечебной целью
Геморрагический цистит следует отличать от гематурии, сопровождающей уретрит (воспаление мочеиспускательного канала), злокачественную опухоль мочевого пузыря или мочевых путей, эндометриоз, аденому предстательной железы, гломерулонефрит, пиелонефрит, поликистоз почек.
Даже консервативное лечение заболевания проводится в условиях стационара, под наблюдением уролога. В острый период, при обильном кровотечении показан постельный режим.
Комплекс лечебных мероприятий направлен на устранение причины геморрагического цистита, а также на облегчение состояния больного.
Если цистит имеет бактериальное происхождение, то обязательно назначаются антибактериальные препараты, преимущественно фторхинолоновой группы:
- Норфлоксацин (другие препараты на его основе — Норбактин, Норфлогексал, Ютибид, Уробацил, Локсон, Бактинор, Нолицин);
- Ципрофлоксацин (Ципролет, Ифиципро, Квинтор, Ципробай, Ципринол, Ципроксин);
- антибиотик Фосфомицин (другие торговые названия — Монурал, Уреацид, Цисторал, Урофосфабол, Фортераз, Фосмицин) эффективен за счёт высокой концентрации в почечной системе.
Антивирусные средства назначают при определении вирусной природы цистита:
Если цистит вызван грибками, назначают препараты с противогрибковой активностью:
- АКК (Аминокапроновая кислота);
- Транексам;
- Дицинон, Этамзилат.
Обязательно назначают витамины С и К.
При тяжёлом течении применяют кортикостероиды, при лучевом цистите — Метилурацил для заживления слизистой оболочки.
Важная составляющая терапии — вымывание кровяных сгустков из полости пузыря. Эта процедура проводится посредством введения специального катетера в мочевой пузырь и промывание его изотоническим раствором. При неэффективности промывания физраствором применяют орошения 1% раствором нитратом серебра или Карбопростом. Если однократное промывание не принесло положительных результатов, налаживают постоянное орошение через катетер или проводят цистоскопию.
Больным с лекарственным циститом, вызванным приёмом цитостатика Циклофосфамида, назначают препарат Месна, который блокирует разрушительное действие акролеина.
Неинфекционный цистит с незначительной гематурией требует в основном адекватной гидратации — обильного питья и введение жидкости парентерально.
Физиотерапия применяется при лучевом цистите — гипербарическая оксигенация, то есть лечение кислородом в специальной барокамере. Такие процедуры стимулируют иммунитет, активируют регенерационные процессы в тканях, сужают сосуды и помогают остановить кровотечение.
Процедура гипербарической оксигенации активирует иммунитет, регенерационные процессы в тканях организма, помогает остановить кровотечение
Если все применённые консервативные методы оказались неэффективными, проводится оперативное вмешательство.
Эндоскопическое удаление кровяных сгустков проводится под местным или общим обезболиванием, одновременно врач может применить электрокоагуляцию, то есть прижигание кровоточащих участков слизистой.
При упорных кровотечениях проводится избирательная эмболизация (перекрытие кровотока) определённых артерий.
В самых тяжёлых случаях, при значительной деформации и рубцевании стенок пузыря проводится цистэктомия (полное удаление) с отведением мочи путём чрескожной уретеростомии (выведение мочеточника наружу с образованием постоянной фистулы, то есть отверстия) или через подвздошную или сигмовидную кишку.
Больному может быть предложена операция нефростомия, то есть отведение мочи из лоханок почек наружу через катетер, стент или дренаж, а также открытая цистостомия (дренаж пузыря) и временная его тампонада.
Больному необходимо соблюдать строгую диету. Обильное питьё — важнейшее условие выздоровления.
Для максимального терапевтического эффекта при составлении диеты нужно соблюдать определённые принципы:
- минимизировать употребление соли;
- продукты и напитки должны обладать мочегонным действием;
- свести к минимуму белковые продукты;
- исключить жиры, сахар, соусы, маринады, копчёности, жареные, острые блюда, консервированные продукты, то есть всё, что будет способствовать раздражению воспалённой слизистой мочевого пузыря;
- питание не должно стать причиной запоров;
- блюда должны готовиться посредством отваривания или тушения;
- предпочтение нужно отдавать растительной пище, так как она способствует ощелачиванию мочи, что способствует борьбе с инфекцией.
Больной должен выпивать не меньше 2–2,5 литров жидкости в день.
Клюквенный морс особенно полезен при цистите, так как он обладает антисептическими и противовоспалительными свойствами
Сладкая газировка, кофе, алкоголь категорически противопоказаны, питьё должно состоять из чистой негазированной воды, некрепкого чая — зелёного и травяного, разбавленных соков, несладких компотов, ягодных морсов, особенно полезен брусничный и клюквенный морс.
- овощи — морковь, огурцы, тыква, капуста (цветная и белокочанная), шпинат, кабачки, их можно есть в запечённом, тушёном, отварном виде, в салатах, заправленных растительным маслом.
- фрукты — груша, арбуз, гранат;
- кисломолочные продукты разрешены в виде небольших порций нежирного творога, натурального йогурта, несолёного сыра;
- цельнозерновые каши, отруби, пшеничный хлеб;
- нежелательно употребление в острый период мяса и рыбы, в дальнейшем можно постепенно включать в рацион нежирные сорта.
При геморрагическом цистите диета должна быть преимущественно овощной
- фрукты с большим содержанием фруктовых кислот — яблоки, персики, цитрусовые, дыни, ананасы, авокадо;
- овощи — редис, хрен, редька, помидоры, спаржа, бобовые, лук, чеснок, щавель;
- соусы, майонез, кетчуп, уксус, горчица;
- сахар и сладости;
- копчёные деликатесы, колбаса, сало, консервы;
- кофе, крепкий чай, алкоголь в любом виде.
ПРи геморрагическом цистите запрещены копчёности, острые блюда, колбасы, томаты, лук, чеснок, специи, соль
Важно помнить, что от воспаления с кровью в моче нельзя избавиться только лишь народными средствами, необходимо пройти курс лечения в условиях стационара. Народные рецепты могут стать дополнением к традиционным методам.
Травы выбирают с мочегонным, противовоспалительным и кровоостанавливающим действием.
Травяной сбор от воспаления и кровоточивости:
- взять смесь трав — хвощ полевой, крапива двудомная, череда, тысячелистник, стальник полевой, пастушья сумка, толокнянка, кукурузные рыльца;
- залить 2 ст. ложки травы кипятком (пол-литра), кипятить на водяной бане 10 минут;
- остудить, процедить, принимать по 50 мл 3 раза в день.
Противовоспалительный мочегонный сбор:
- толокнянка, можжевельник (плоды), брусника (листья), яснотка белая — смешать в равных частях;
- 1,5 ст. ложки смеси залить 700 мл кипятка, настоять;
- пить как чай по 100–150 мл 3 раза в день.
Отвар из зелени и корня петрушки — проверенное годами средство при цистите:
- 100 гр. зелени петрушки или 2 измельчённых корня залить литром воды, отварить 15–20 минут;
- остудить, процедить, готовый отвар хранить в холодильнике;
- принимать по 2 ст. ложки трижды в день.
Антисептический, мочегонный, кровоостанавливающий сбор:
- смешать в равных пропорциях толокнянку, подорожник, крапиву, зверобой, плоды шиповника;
- 4 ст. ложки залить литром воды, проварить 5 минут, настоять 1 час, процедить;
- пить по 100 мл 4 раза в день.
Прогноз заболевания в целом благоприятный. Непременным условием успешного лечения является выполнение всех врачебных рекомендаций и проведение необходимых медицинских процедур.
Лучевой цистит может приобретать длительное течение и симптомы могут беспокоить больных месяцами.
Химический цистит быстро излечивается после прекращения контакта с провоцирующим веществом и промывания полости пузыря.
Хроническое течение заболевание может приводить к фиброзу (замещение соединительной тканью) пузырных стенок и нарушению его растяжимости и сократительной функции.
Осложнения геморрагического цистита:
- тампонада сгустком крови уретры может привести у уросепсису, острой почечной недостаточности, перфорации (нарушению целостности, разрыву) мочевого пузыря;
- обильная кровопотеря угрожает развитием тяжёлой анемии;
- вторичная инфекция, попавшая через «входные ворота» — повреждённую слизистую пузыря, может распространяться по всему организму;
- рубцевание язв на внутренней поверхности приводит к деформации и нарушению нормальной работы мочевого пузыря.
Чтобы предупредить развитие заболевания, нужно соблюдать правила:
- своевременно лечить воспалительные процессы в органах мочевой системы;
- ежедневно проводить гигиенический уход за половыми органами;
- укреплять иммунитет;
- избегать контакта с токсическими веществами на предприятии;
- приём цитостатиков осуществлять с одновременным применением препаратов, нейтрализующих токсическое действие на мочевыводящие органы (Месна, Амифостин).
Геморрагический цистит опасен своими осложнениями, поэтому симптомы болезни нельзя оставлять без внимания. При появлении дизурических явлений и крови в моче нужно срочно обращаться за квалифицированной медицинской помощью, в таком случае можно избежать последствий заболевания.
источник
Олег Иноземцев об особенной патологии мочевого пузыря
При геморрагическом цистите (ГЦ) поражение внутренней оболочки мочевого пузыря приводит к характерному симптому, отличающему ГЦ от остальных видов цистита, — выделению с мочой крови, или гематурии. Кровь окрашивает всю порцию мочи. Кровь в моче может быть в различных количествах в зависимости от тяжести поражения. При лёгких формах ГЦ моча может иметь лишь слегка розоватый оттенок, а при более тяжелых — моча приобретает грязно-коричневый цвет. Помимо общего окрашивания мочи в красный цвет, иногда можно наблюдать в моче сгустки крови различного размера. Гематурия сопровождается учащенными позывами и весьма болезненным мочеиспусканием. У взрослых ГЦ встречается чаще, чем у детей, а у женщин чаще, чем у мужчин.
Острый инфекционный цистит встречается в основном у женщин (анатомия уретры такая) и, как следствие, ГЦ — тоже у женщин. Иногда он проходит на фоне приема растительных уросептиков, но чаще приходится назначать антибиотики недельным курсом.
Геморрагический цистит — это морфологический вариант острого цистита, который традиционно (в 80 % случаях) вызван e. coli. Также ГЦ связывают с аденовирусом 7, 11, 21, и 35 серотипов, паповавирусом, гриппом А.ГЦ встречается у лиц, которые проходили химиотерапию высокими дозами циклофосфамида, и возможен на фоне приема антибиотиков и ряда других препаратов.
- у женщин геморрагический цистит встречается чаще;
- пациенты с эндокринологическими заболеваниями, а также состояниями, снижающими иммунную защиту организма;
- женщины, не соблюдающие правила личной гигиены;
- возраст старше 5 лет;
- пациенты, прошедшие курс химиотерапии бусульфанциклофосфамидом;
- пациенты, перенесшие трансплантацию стволовых клеток (поскольку часто они подвергались химиотерапии).
Следует отметить, что в зарубежных источниках в рамках ГЦ рассматриваются также лучевые циститы с кровотечением. Лучевой цистит — распространенный побочный эффект лучевой терапии; следствие повреждения клеток слизистой оболочки мочевого пузыря. Эндоскопическая картинка при лучевом ГЦ представлена на рисунке 1.
Рисунок 1. Неоваскуляризация слизистой мочевого пузыря, связанная с лучевым циститом. При растяжении эти тонкостенные сосуды могут рваться, приводя к макрогематурии и формированию подслизистых гематом. Источник: emedicine.medscape.com
Геморрагический цистит проявляется по‑разному, в зависимости от формы заболевания. Клиника острого геморрагического цистита незначительно отличается от проявлений обычного цистита, с той лишь разницей, что в моче присутствует кровь. Начало заболевания характеризуется учащением мочеиспускания. Причем мочи при каждом мочеиспускании выделяется очень мало, а вот позывы к мочеиспусканию частые и могут достигать до 40 и более раз в сутки. Как правило, акт мочеиспускания сопровождается сильной резью, болью и чувством жжения в мочеиспускательном канале. Также присутствует болезненное ощущение внизу живота, в проекции мочевого пузыря. Моча на первый взгляд визуально может казаться вполне нормальной, но при микроскопическом исследовании обнаруживаются эритроциты в большом количестве. Но чаще всего кровь в моче видна невооруженным глазом в виде кровяных сгустков или же вся порция мочи окрашивается в красный цвет.ГЦ инфекционного генеза сопровождается неспецифическими признаками общей интоксикации организма: слабостью, ознобом, головной болью.
При остром геморрагическом цистите гематурия купируется на фоне приема антибиотиков на вторые сутки, гемостатики назначать не приходится.
Геморрагический цистит обычно распознаётся по клиническим проявлениям: учащённое мочеиспускание с болями и гематурия (обычно видимая невооружённым глазом). За наличие ГЦ «говорят» и лабораторные данные: в общем анализе крови — лейкоцитоз, повышение СОЭ, свидетельствующие о воспалительном процессе; в общем анализе мочи можно наблюдать большое количество эритроцитов (состав и форма эритроцитов, их количество неспецифичны), присутствуют лейкоциты и белок. При инфекционной природе геморрагического цистита обнаруживается бактериурия.
Для исключения других причин гематурии возможно проведение следующих визуализирующих исследований: УЗИ почек и мочевого пузыря, КТ-урография, КТ без контраста, МРТ-урография, внутривенная пиелография.
Основная задача при лечении ГЦ — это устранение этиологического фактора. Учитывая, что чаще всего ГЦ развивается при инфекции e. coli, то до получения результатов бакпосева мочи оправданна эмпирическая антибактериальная терапия. Хорошо помогают пероральные цефалоспорины курсом на 6–7 дней с эффектом на 2–3‑е сутки. Растительные уросептики используют в комплексе с антибиотиками как дополнительное противовоспалительное средство. Если причиной развития ГЦ стал прием медикаментов, в том числе химиотерапия, то необходимо провести замену лекарственных препаратов на менее токсичные или сменить схему лечения. Снять симптомы общей интоксикации поможет дезинтоксикационная терапия в виде обильного питья; противовоспалительные и жаропонижающие средства. Болевой синдром купируется спазмолитиками. Пациенты с выраженной макрогематурией должны соблюдать постельный режим. При отсутствии лечения бактериальный ГЦ может переходить в хроническую форму. В целом заболевание протекает благополучно, и прогноз для пациентов хороший.
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.
источник
Гематурия может возникать при цистите, и характеризуется она наличием крови в моче. Если потеря незначительная, то ее называют микроскопической. Когда примесь видно невооруженным глазом по изменению окраски жидкости, требуется незамедлительное лечение. На раннем этапе очень важно уточнить, действительно ли цистит является основной причиной, так как возможно восходящее поражение почек. Об этом судят по совокупности данных лабораторно-инструментальных исследований, объективного осмотра и анамнеза.
Под циститом мы понимаем развитие воспалительного процесса, который органичен пределами слизистой оболочки мочевого пузыря. В зависимости от причины его развития и обширности поражения возможно выделение различного количества крови при мочеиспускании.

Учитывая ее небольшие размеры, инфекция быстро проникает в мочевой пузырь. Хотя возможны и другие пути инфицирования (нисходящий – от почек или через кровь). Острый цистит развивается быстро – за дни и даже часы, поэтому своевременное обращение за помощью имеет ключевое значение. При хронизации процесса избавиться от заболевания крайне сложно.
Любое воспаление приводит к нарушению функции органа, в том числе поражаются сосуды. Возможны и непосредственные травмы слизистой оболочки, что чаще встречается именно у мужчин. Цистит с кровью в конце мочеиспускания возникает по таким причинам:
- лечение химиотерапевтическими препаратами;
- прием высокотоксичных антибиотиков;
- лучевая терапия;
- проникновение в мочевой пузырь паразитов и бактерий (чаще – кишечная палочка);
- тяжелая аллергическая реакция;
- новообразования;
- медицинские манипуляции (цистоскопия, биопсия, катетеризация мочевого пузыря), послеоперационные осложнения;
- обширные травмы;
- незащищенный половой акт;
- дистанционная литотрипсия (разрушение конкрементов);
- повреждение слизистой оболочки камнем или инородными телами;
- вирусная инфекция.
В отдельном порядке рассматривают воспаление мочевого пузыря при беременности. В его основе лежит сочетание различных факторов: инфекция, гормональный дисбаланс, качественное изменение влагалищной микрофлоры, повышение давления в брюшной полости и малом тазу (постоянно растущая матка).
Появление мочи с кровью при цистите не всегда можно заметить визуально. Заподозрить проблему можно по следующим симптомам:
- внезапное появление жжения, резей или болезненности при мочеиспускании;
- позывы частые, но нередко ложные;
- повышение температуры тела;
- головокружение, обмороки;
- бледность кожных покровов и слизистых оболочек;
- малый пульс, тахикардия (учащенное сердцебиение);
- сильная слабость, ознобы;
- падение системного артериального давления;
- возможно (но необязательно) изменение окраски мочи, в зависимости от объема кровопотери – от розового и ярко-красного цвета до коричневого, нередко с примесью хлопьев гноя;
- боль в надлобковой области;
- учащенное мочеиспускание по ночам (никтурия).
При хроническом течении признаки заболевания сохраняются недели и даже месяцы. При отсутствии лечения воспаление проникает глубже, поражая все стенки мочевого пузыря. Обострение провоцируют стрессовые ситуации, переохлаждение и ношение тесной одежды, а также инфекционная патология другой локализации (ОРВИ, пневмония, тонзиллит).
В период ремиссии симптоматика может отсутствовать, что не избавляет больных от необходимости лечения. Появление крови нельзя расценивать, как физиологичное явление.
Каждый больной имеет индивидуальные особенности, поэтому необходим комплексный подход. Врач делает заключение о наличии заболевание только при прохождении комплексного обследования.
При появлении крови в моче при цистите назначают следующие диагностические мероприятия:
- Общеклинический анализ крови и мочи с микроскопией осадка.
- Пробы по Нечипоренко и Каковскому-Аддису.
- Тест-полоски для исследования мочи.
- Двух- и трехстаканная проба (у мужчин после массажа простаты).
- Полимеразная цепная реакция (ПЦР) – ДНК/РНК основных инфекционных агентов.
- УЗИ, КТ, МРТ органов малого таза и брюшной полости.
- Бактериологическое исследование мочи (посев на питательные среды) с определением чувствительности к антибиотикам
В дополнительном порядке проводят цистоскопию и оценивают свертываемость крови. При сомнениях в диагнозе приглашают смежных специалистов для консультации (нефролог, инфекционист, гинеколог), но обычно его постановка не представляет сложности.
На раннем этапе (первичное обращение) врачу необходимо определиться, где находится источник кровотечения – мочевыделительный тракт или половые органы. Дифференциальную диагностику гематурии проводят с помощью тест-полосок для анализа мочи. Они определяют наличие форменных элементов и продуктов их распада в отдельном порядке.
| Эритроциты | Гемоглобин | |
|---|---|---|
| Ложное изменение цвета мочи (злоупотребление красящими продуктами питания и прием некоторых лекарств) | — | — |
| Гемо- и миоглобинурия | — | + |
| Истинная гематурия | + | + |
Кровь в моче у женщин при цистите появляется в конце мочеиспускания, что называют терминальной гематурией. Физиологическая потеря – до 3 эритроцитов в 1 мкл (или единичные в поле зрения при микроскопии). Свыше 5 клеток считают патологическим признаком.
Главный принцип лечения геморрагического цистита – устранить причину. Так как речь в большинстве своем идет об инфекции, то больному с большой долей вероятности потребуется антибиотикотерапия.
Всем больным рекомендуется соблюдение постельного режима, чего, к сожалению, почти не придерживаются. В связи с этим возникают осложнения – от хронизации воспаления и частых рецидивов до острого восходящего пиелонефрита, или гангренозного цистита.
Поклонникам активного образа жизни следует избегать тяжелой физической нагрузки на период лечения и восстановления (не менее 2 недель после окончания курса антибиотикотерапии). Женщинам рекомендуется нормальный питьевой режим (не менее 1.5-2 л в сутки) и питание с исключением спиртных напитков, острых и чрезмерно соленых блюд.
Не запрещается прием отваров на основе лекарственных растений («Почечный сбор», толокнянка, ромашка, календула). Но нельзя забывать, что народные средства не могут выступать в качестве основных.
При цистите, сопровождающимся гематурией, применяют следующие фармацевтические препараты:
- Устранение возбудителя (этиологическое лечение): антибиотики – чаще всего эмпирически цефалоспорины и/или макролиды в течение 7-10 (иногда 14) дней, нитрофураны (до 4 недель), «Моноурал».
- Для профилактики грибковых осложнений: «Флуконазол».
- Антисептики (вводят в полость мочевого пузыря).
- При значительной потере крови: инфузионная терапия (солевые растворы, глюкоза).
- Продолжающаяся артериальная гипотензия: «Допамин» (внутривенно капельно).
- Купирование болевого синдрома: «Кеторолак» (внуримышечно).
- Гемостатические препараты (в условиях стационара): «Этамзилат», «Протамина сульфат».
Если на диагностическом этапе выявили признаки лейкоплакии в мочевом пузыре, в хирургическом отделении выполняют трансуретральную электрокоагуляцию или лазерную терапию. При наличии признаком шока больных переводят в реанимационное отделение.
Некоторые пациенты недооценивают свое состояние, особенно при отсутствии выраженных симптомов. Это приводит к экстренной госпитализации из-за развития следующих осложнений:
- острый восходящий пиелонефрит;
- тампонада (полная обтурация) мочевого пузыря сгустками крови – острая задержка мочи;
- почечная колика;
- болевой или геморрагический шок;
- сепсис;
- инфицирование близкорасположенных половых органов.
При наличии хронической патологии печени (цирроз, гепатит) острое кровотечение приводит к ее недостаточности вплоть до развития энцефалопатии. Также гематурия может сочетаться с тяжелым поражением сосудов (атеросклероз), что чревато приступом стенокардии или инфарктом миокарда.
источник
Анализ мочи при цистите является одним из основных методов диагностики патологии. Состав этой биологической жидкости, как и ее внешние показатели, одними из первых меняются при возникновении воспалительного процесса и указывают на характер болезни. Кроме того, анализ мочи проводится за короткое время, что позволяет оценить текущее состояние здоровья больного и назначить подходящее лечение.
При проведении анализа мочи, биоматериал исследуется на ряд характерных физико-химических показателей, которые при цистите кардинально меняют свои свойства. Также при диагностике учитываются и другие свойства, и составляющие урины, изменения которых могут указывать на иные патологии в работе организма.
Определить по анализу мочи цистит можно по таким показателям:
- Цвет жидкости. У здорового пациента биоматериал имеет окраску от светло-желтого, до насыщенного соломенного цвета. При цистите моча приобретает коричневатый или красный оттенок.
- Прозрачность биоматериала. В норме жидкость должна быть прозрачной. При любых воспалительных процессах она мутнеет.
- Уровень кислотности урины. Присутствие в биоматериале бактерий способствует повышению кислотности мочи.
- Количество лейкоцитов. В норме у женщин количество лейкоцитов не должно превышать 6 единиц, а у мужчин не более 4.
- Количество эритроцитов. У здорового человека этот показатель не должен превышать 2 единиц.
- Присутствие плоских эпителиальных клеток. Нормальным показателем для женщин является уровень до 6 единиц, а для мужчин, до 3 единиц.
- Наличие слизи. Моча здорового человека не содержит примесей слизи. Этот компонент появляется в урине при воспалительных процессах, способствующих разрушению эпителиального слоя мочевыводящих путей.
- Уровень белка в жидкости. В норме белок в моче присутствовать не должен. Его присутствие в урине в количестве не более 1 г/л сигнализирует о цистите. Показатели выше этого значения свидетельствуют о проблемах в работе почек.
- Присутствие бактерий. Наличие в биоматериале микроорганизмов указывает на цистит.
В зависимости от того, что покажет анализ урины, больному могут назначаться дополнительные обследования. Но при постановке диагноза обязательно учитываются не только отклонения от нормы в показателях, характерных для цистита, но и факторы, указывающие на присутствие других причин недомогания.
Цистит не приводит к изменению таких показателей:
- Плотность урины. Удельный вес биоматериала зависит от работоспособности почек и количества употребляемой больным жидкости;
- Уровень содержания билирубина, глюкозы, уробилиногена и кетоновых тел. Превышения норм в этих показателях указывает на другие патологические процессы в организме;
- Количество соли. Может меняться в зависимости от характера питания больного, а также свидетельствовать о мочекаменной болезни.
Присутствие в урине цилиндров также не является свидетельством цистита. Патология возможна при деструктивных процессах в эпителиальной ткани почек и мочеточников.
При диагностике цистита у взрослого и ребенка, анализ мочи может проводиться различными способами:
- Общий анализ мочи (ОАМ);
- Метод Нечипоренко;
- Бактериологическое исследование, или бакпосев.
Эти виды анализов мочи при цистите не являются взаимозаменяемыми. Каждое из исследований изучает отдельные показатели присутствия патологии в организме.
Часто для проведения диагностики результаты общего анализа мочи рассматриваются в динамике. При этом ОАМ является основным. Диагностика по методу Нечипоренко, как и бакпосев, могут назначаться для уточнения результатов общего анализа. А вот какой из методов анализа мочи необходим, решает наблюдающий болезнь врач. Он же занимается и расшифровкой результатов.
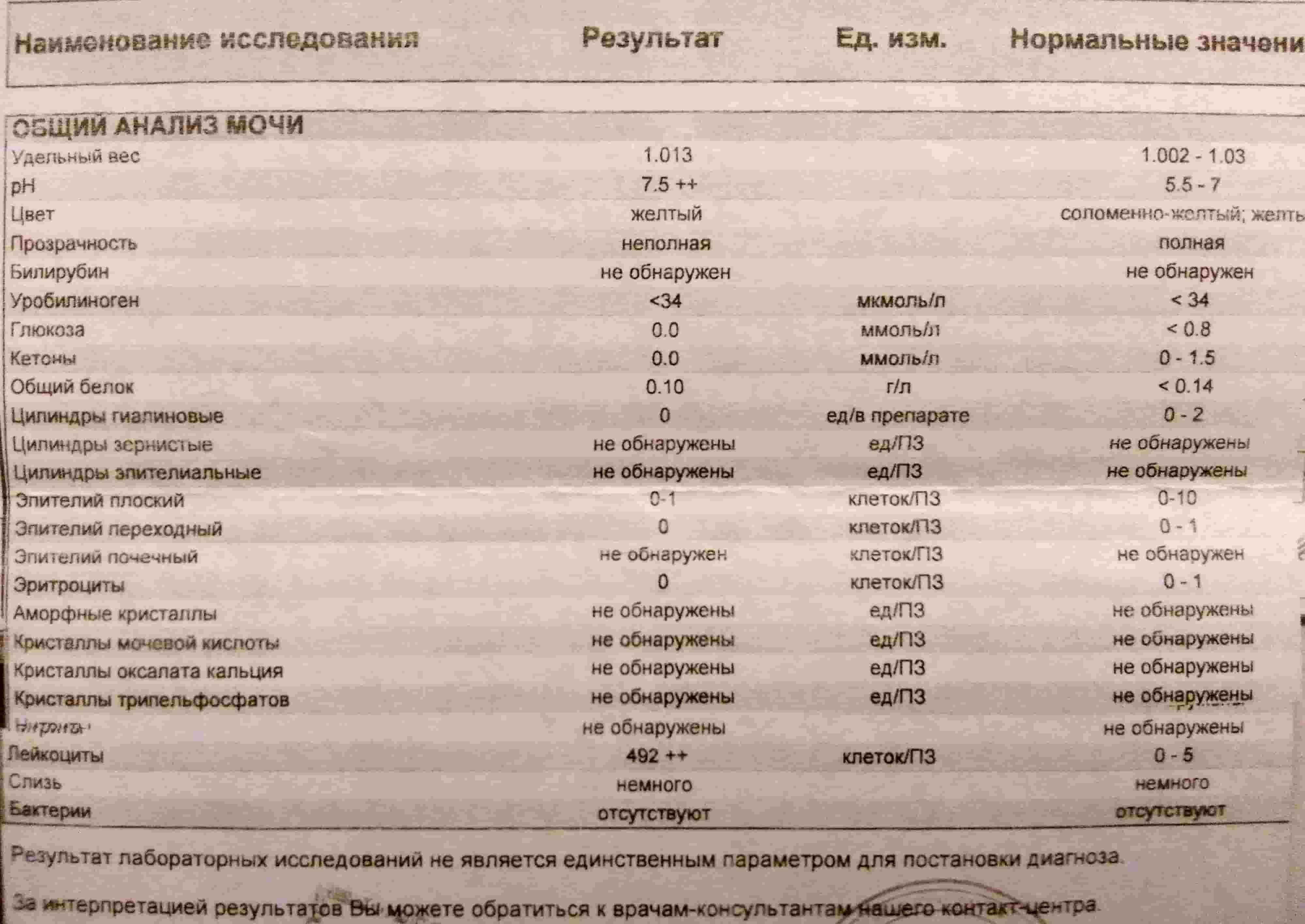
При подозрении на цистит оцениваются как показатели ОАМ, так и дополнительные признаки патологии, среди которых затрудненное мочеиспускание и резкий запах урины. В ходе диагностики оценивается соответствие полученных результатов нормам для здорового взрослого человека:
- Удельный вес жидкости 1,002-1,03;
- Кислотность 5,5-7 рН. Показатели ниже 5,5 могут присутствовать при употреблении в пищу большого количества белковых продуктов. Отклонение от норм также возможно при присутствии в организме кишечной палочки, пиелонефрите или туберкулезе;
- Цвет жидкости от соломенно-желтого до желтого;
- Прозрачность жидкости полная;
- Уробилиноген менее 34 мкмоль/л;
- Глюкоза менее 0,8 ммоль/л;
- Кетоны 0-1,5 ммоль/л;
- Белок (PRO) менее 0,033 г/л;
- Билирубин отсутствует;
- Цилиндры гиалиновые 0-2 ед;
- Цилиндры зернистые отсутствуют;
- Цилиндры эпителиальные отсутствуют;
- Эпителий плоский 0-10 клеток/ПЗ;
- Эпителий переходный 0-1 клеток/ПЗ;
- Аморфные кристаллы отсутствуют;
- Кристаллы мочевой кислоты отсутствуют;
- Кристаллы оксалата кальция отсутствуют;
- Кристаллы трипельфосфатов отсутствуют;
- Лейкоциты 0-5 клеток/ПЗ;
- Слизь отсутствует;
- Бактерии отсутствуют;
- Эритроциты 0-1 клеток/ПЗ;
- Нитриты отсутствуют.
Любые отклонения в показателях от нормы указывают на проблемы со здоровьем. При цистите наблюдается превышение референсных значений сразу по нескольким показателям. Однако точная трактовка результатов производится врачом. При этом обязательно учитывается возраст пациента, его пол, особенности организма и общее самочувствие.
При цистите хронического типа запах мочи становится резким аммиачным и гнильным. Сама моча отличается мутностью, а иногда даже присутствием частичек гноя, выглядящих как хлопья или тонкие белесые нити.
При проведении анализа мочи по методу Нечипоренко исследуется средняя порция урины. Внимание уделяется таким количественным показателям:
Для исследования достаточно 20-30 мл биоматериала. В норме в 1 мл мочи количество клеток эритроцитов не должно превышать 1000, а лейкоцитов 2000. Также у здорового человека не может быть более 20 цилиндров в 1 мл урины. Превышение показателей может наблюдаться при остром или хроническом цистите.
Бактериологическое исследование урины позволяет выявить патогенную микрофлору в моче и определить тип присутствующей инфекции. Исследование является очень важным для назначения правильного и наиболее эффективного лечения бактериального и инфекционного цистита.
Выявление основного возбудителя позволит подобрать для терапии антибиотики узкого спектра действия, оказывающие наименьшее негативное воздействие на организм. Этот тип диагностики особенно важен при лечении цистита у детей.
Анализ взятого биоматериала занимает несколько дней. В процессе исследований моча разделяется на порции, каждая из которых вводится в определенную питательную для различных микроорганизмов среду. По истечении нескольких дней каждая порция проверяется на присутствие патогенных культур. Активный рост микрофлоры в каком-то из образцов, сигнализирует о присутствии соответствующей бактериальной инфекции.
Чтобы при подозрении на цистит, в результате анализов, получить хороший и достоверный результат, необходимо правильно подготовиться к сдаче биоматериала. Для этого необходимо следовать таким простым правилам:
- В течение суток перед сдачей биоматериала следует отказаться от острых, соленых и кислых блюд;
- Не употреблять алкоголь за 2 суток до сдачи анализа;
- Отказаться от половых контактов за 15-20 часов до сбора мочи;
- Женщинам не рекомендуется спринцеваться в течение 3 суток перед сбором мочи.
Наиболее подходящей для исследований является первая утренняя моча больного. Однако чтобы результаты исследований были максимально точными, важно правильно собрать биоматериал:
- После пробуждения наружные половые органы тщательно обмываются теплой проточной водой с мылом. Недопустимо использовать жидкое мыло, гели для душа или интимной гигиены. Компоненты, входящие в состав средств, могут длительное время оставаться на слизистой органов мочеполовой системы и на коже, а также попадать в мочу.
- После обмывания тело аккуратно промакивается чистым полотенцем.
- Мочевой пузырь следует начинать опорожнять в унитаз, выпустив так около 15-20 мл урины. После этого под струю мочи подставляется стерильная тара и в нее набирается необходимое количество жидкости.
- Емкость с мочой необходимо плотно закрыть и сдать на анализ. Биоматериал является пригодным в течение 2-2,5 часов после его сбора.
В процессе сбора урины важно не касаться стерильной тарой половых органов. Контейнер должен находиться от них на расстоянии не менее 5 см. Также женщинам рекомендуется прикрывать в процессе сбора биоматериала влагалище ватным тампоном.
При цистите женщинам не рекомендуется сдавать мочу во время менструальных кровотечений, а также в течение 2 дней после их окончания. Из-за непосредственной близости входа в уретру и влагалища, в исследуемый биоматериал легко могут попасть частички эндометрия и крови, что способно сильно исказить результат. В случае острой необходимости проведения анализа, моча для исследования берется путем введения в мочеиспускательный канал катетера.
Результаты анализа могут искажаться под воздействием отдельных лекарственных препаратов. Потому перед сдачей анализа рекомендуется предупредить врача об их применении.
источник