Нефросклероз не является отдельным патологическим процессом. Обычно он формируется как симптом самых разных хронических заболеваний органов и систем, чаще развивается на фоне высокого артериального давления и сахарного диабета.
Первично сморщенная почка появляется как следствие плохого кровообращения в органе. Часто наблюдается у людей пожилого возраста. Вторично сморщенная почка формируется на фоне дистрофических или воспалительных процессов в канальцах и клубочках органа.
Причины первичного нефросклероза:
- высокое АД;
- инфаркт почки;
- тромбоз почечных вен;
- сахарный диабет;
- атеросклероз.
Практика показывает, что указанные факторы зачастую наблюдаются в комплексе.
Вторичное сморщивание почек возникает на фоне таких патологических состояний организма:
- аутоиммунные заболевания (красная волчанка);
- хронический пиелонефрит;
- гормональные сбои;
- туберкулез;
- травмы органа, последствия хирургического вмешательства;
- камни в почках;
- облучение;
- гломерулонефрит.
В отдельную группу выделяют провоцирующие факторы, под влиянием которых риск развития нефросклероза значительно возрастает. Прежде всего, это неумеренный прием алкоголя, табакокурение и наркомания.
Не менее вредно для почек самостоятельное применение медикаментозных препаратов, употребление большого количества пищевых добавок и консервантов. Пассивный образ жизни, частые стрессы, тяжелые инфекционные заболевания также способствуют появлению сморщенной почки.
На начальных этапах определить нефросклероз очень трудно, поскольку специфические симптомы отсутствуют. Отмирание нефронов происходит медленно, функции почек угасают постепенно. И лишь после нарушения работы всего организма поражение тканей приобретает ускорение и появляются первые признаки недомогания.
Ранние симптомы нефросклероза:
- учащение позывов к мочеиспусканию, при этом количество урины уменьшается;
- помутнение мочи;
- гипостенурия;
- повышенная утомляемость;
- отечность нижних конечностей и лица;
- скачки артериального давления.
Перечисленные признаки обычно не вызывают у больного особого беспокойства и зачастую принимаются за простое недомогание.
Основные симптомы нефросклероза появляются уже на поздних стадиях заболевания. К ним относят:
- признаки поражения сердечно-сосудистой системы (снижение коронарного кровотока, перегрузка миокарда левого желудочка);
- отмирание волокон зрительного нерва;
- отслоение сетчатки глаза;
- нарушение мозгового кровообращения.
К основным проявлениям сморщенной почки можно добавить развитие острой анемии и появление в крови эритроцитов разной формы.
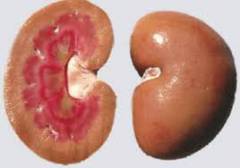
Патологическая анатомия доказывает, что нефросклероз почек протекает в 2 этапа. Очень важно определить причину заболевания именно на первой стадии, поскольку на второй сделать это гораздо сложнее — сморщивание органа протекает очень активно и быстро захватывает все ткани. При этом почка становится меньше, приобретает аномальную плотность и зернистую структуру. На ее поверхности появляется множество рубцов и спаек.
Первичное сморщивание почек может быть гипертоническим, атеросклеротическим, диабетическим и инволютивным. Все зависит от заболевания, вызвавшего нефротический симптом.
Гипертонический нефросклероз, в свою очередь, может развиваться как в доброкачественном, так и в злокачественном варианте. В первом случае процесс разрушения протекает медленно. Сначала уплотняется внутренний слой органа, затем поражение распространяется на все ткани, происходит сужение питающих артерий и только потом почка сморщивается.
При злокачественной форме заболевания (нефросклероз Фара) процесс атрофии развивается очень быстро, иногда за несколько месяцев и сопровождается тяжелой артериальной гипертензией. Патология осложняется некрозом клубочков и артериол, остановить который невозможно. Поэтому летальный исход при нефросклерозе Фара не редкость.
Лечением почечных патологий занимаются уролог или нефролог. Если такие специалисты в местном медицинском учреждении отсутствуют, со всеми жалобами следует обратиться к терапевту.
При необходимости больному назначают дополнительные консультации у кардиолога, инфекциониста, эндокринолога.
Позднее проявление симптомов нефросклероза обязывает врача прибегать к множеству различных исследований, способных помочь в постановке раннего и достоверного диагноза.
В первую очередь больному назначаются биохимия, общий анализ крови и мочи. Для подтверждения предварительного заключения проводится ряд инструментальных исследований:
- УЗИ почек;
- экскреторная урография;
- ангиография почечных вен и сосудов;
- КТ;
- сцинтиграфия;
- допплер-исследование;
- радионуклидная диагностика.
Дополнительно делается биопсия почки, помогающая выявить очаговый нефросклероз. Взятый на анализ биоматериал отправляется на гистологическое исследование.
Лечение нефросклероза почек начинается с терапии основного заболевания. Без данного условия все остальные манипуляции не имеют смысла. При этом подробно изучается патанатомия заболевания и подбирается соответствующая диета.
В особо трудных случаях пациенту может быть предложена операция, однако сначала болезнь пытаются победить консервативными методами.
При нефросклерозе почек лечение включает в следующие группы медикаментов:
- антикоагулянты — Варфарин, Гепарин, Гирудин, Трентал, Пентоксифиллин;
- корректоры обмена солей — Панангин, Аспаркам;
- диуретики — Фуросемид, Равель, Индапамид;
- антагонисты кальция — Нифедипин, Фалипамил, Амлодипин, Дилтиазем, Верапамил;
- альфа и бета-блокаторы — Доксазозин, Празозин, Пропранолол, Метопролол, Атенолол, Бетаксолол;
- ингибиторы АПФ — Диротон, Эналаприл, Вазопрен, Блокордил, Берлиприл, Каптоприл;
- витаминные комплексы.
Для устранения анемии назначают Дурулес, Сорбифер или Ферумлек. Широко применяют для лечения сморщенной почки и растительные средства, улучшающие состояние тканей: Канефрон, Уролесан.
На поздней стадии патологического процесса, когда происходит полное усыхание органа, больному требуется гемодиализ или хирургическая помощь. Гемодиализ, как правило, до конца проблему не решает, поэтому прибегают к трансплантации почки, причем изъята она может быть у живого человека.
Лечение народными средствами приносит больному заметное облегчение, но используется только как дополнение к медикаментам. Хорошо устраняет отеки и снимает нагрузку такое простое средство, как свежий сок березы. Мочегонным и противовоспалительным действием обладает чай из листьев и плодов брусники, спиртовая настойка из еловых побегов, отвар кукурузных рыльцев, толокнянки.
Диета при нефросклерозе почек является одним из основных методов терапии. Заболевание требует применения стола №7 с ограниченным употреблением соли (максимум 5 грамм в сутки) и животного белка. При этом пациенту рекомендовано питаться часто, но маленькими порциями.
Больным с нефросклерозом правой или левой почки необходимо полностью исключить из диеты каши, картофель и мучное (хлеб, пироги, булочки). Из белковых блюд лучше выбрать кисломолочные продукты, белок яйца, куриное мясо. На поздних стадиях заболевания желательно ограничить потребление жидкости.
Вообще, для страдающих почечными заболеваниями очень важно соблюдать принципы правильного питания.
Такой патологический процесс, как нефросклероз, у ребенка не может быть диагностирован в принципе. Это объясняется тем, что сморщивание почек формируется под воздействием повреждающих факторов в течение многих лет. В детском возрасте это просто невозможно.
Правда, малыши, родившиеся с врожденными аномалиями мочеполовых органов, попадают в группу риска, и в будущем у таких детей вполне может развиться нефросклероз.
Сморщивание почек — это хроническая патология, которая протекает на протяжении многих лет с чередованием периодов ремиссий и рецидивов. При хорошем лечении причинного заболевания возможно стойкое улучшение состояния органов и восстановление функциональности.
Однако при поздней диагностике или неграмотной терапии основного заболевания почки быстро усыхают и развивается хроническая почечная недостаточность, требующая гемодиализа либо трансплантации.
Помимо этого, нефросклероз часто приводит к развитию такого тяжелого состояния организма, как вторичная гипертензия. Патология плохо поддается медикаментозному воздействию и доставляет больному множество проблем.
Специальных профилактических мероприятий, способных предупредить сморщивание почки, не существует. Медики рекомендуют придерживаться здорового образа жизни, бороться с лишним весом, не допускать травм спины и избегать стрессовых ситуаций.
Очень важно проводить своевременную терапию любых патологических состояний почек, полностью излечивать хронические инфекции, следить за давлением и сахаром в крови.
Нефросклероз — очень серьезное заболевание, от которого никто не застрахован. И чем раньше выявлен патологический процесс, тем больше шансов на выздоровление и меньше риск развития осложнений.
источник
Нефросклероз почек (сморщенная почка) ― хроническое заболевание, при котором происходит замена почечной паренхимы соединительными тканями, неспособными выполнять основные функции органа. Почка отвечает за фильтрацию, выведение шлаков и излишней жидкости, синтез урокиназы (фермент, растворяющий тромбы), содержание гормонов ренина и эритропоэтина.
Результатом нефросклероза становится утолщение стенок артерий и артериол, что приводит к нарушению кровоснабжения органа. Почечной ткани не хватает питания, клубочки и канальцы, отвечающие за образование мочи, начинают гибнуть, в итоге почка перестает выполнять свои функции.
За последние два десятилетия количество пациентов с диагнозом почечная недостаточность, развитие которой произошло на фоне гипертонического нефросклероза, значительно увеличилось. Согласно Объединенной системе данных о донорских почках США за 2011 год, скорость развития терминальной стадии почечной недостаточности из-за гипертонии выросла на 8,7% с 2000 года, в то время как этот же показатель вследствие возникновения гломерулонефрита упал на 23%.
В Европе, согласно данным реестра Европейской ассоциации диализа и трансплантации, гипертензивный нефросклероз является менее частой причиной развития терминальной стадии почечной недостаточности и проявляется у 12% пациентов, обратившихся за помощью. Однако заболеваемость может варьироваться между странами. Во Франции и Италии гипертонический нефросклероз диагностируется у 25% и 17% пациентов с почечной недостаточностью. В Великобритании болезнь зарегистрирована всего у 6,1% пациентов.
Нефросклероз развивается как осложнение других заболеваний (сахарный диабет, гломерулонефрит, артериальная гипертензия) и ведет к появлению хронической болезни почек. Отталкиваясь от причины возникновения болезни выделяют первичный (гипертонический) и вторичный нефросклероз.
Первичный возникает вследствие заболеваний не связанных с работой почек, таких как атеросклероз, тромбоз, гипертоническая болезнь, но ведущих к нарушению кровоснабжения почки. Различают шесть форм первичного нефросклероза.
Атеросклеротический нефросклероз ― возникает по причине образования на стенках артерий и вен жировых бляшек, которые уменьшают просвет сосудов, снижают кровоток, что приводит к гибели клеток. В почках атеросклеротические бляшки формируются в местах разветвления почечной артерии. Данная форма заболевания является наиболее безопасной по сравнению с другими, потому что чаще всего наблюдается частичное поражение левой почки, двусторонний нефросклероз встречается редко.
Гипертонический нефросклероз ― постоянно повышенное артериальное давление приводит к ухудшению эластичности и спазму сосудов. Клетки получают недостаточное количество кислорода и гибнут. Различают две разновидности: артериолосклеротический ― увеличенный рост соединительной ткани на сосудах, артериолонекротический ― возникает при тяжелых формах артериальной гипертензии, приводит к отмиранию артериол и капилляров клубочков.
Инволютивный ― возрастной нефросклероз ― появляется по причине возрастных изменений организма, после 45-50 лет на стенках артерий и вен откладывается больше молекул кальция, повышается число мышечных волокон, что приводит к нарушению кровотока. Также причиной может быть атрофия элементов мочевых канальцев, появляющаяся с возрастом.
Диабетический ― развивается некроз почечной ткани, приводящий к поражению органа. Наблюдается повышение давления, изменение формул крови, появление отеков.
Инфарктный ― происходит закупорка почечной артерии тромбом или эмболом, что ведет к атрофии живых тканей.
Венозный ― возникает при венозном полнокровии почек, когда затрудняется отток крови, поэтому появляются застои, создающие идеальные условия для увеличения числа молекул тропоколлагена.
Вторичный нефросклероз развивается при прогрессировании патологических заболеваний почек. Причиной данного типа патологии могут стать следующие 9 болезней:
- Гломерулонефрит ― при невылеченных заболеваниях горла, таких как ангина или фарингит, возникают нарушения движения крови в почках, на стенках артерий и вен откладывается гиалин, снижающий их эластичность.
- Пиелонефрит, нефрит, пиелит ― воспаление почечной ткани и частей почки. Бактерии проникают в клубочки и канальцы, формируют тромбы, вокруг которых накапливаются лейкоциты.
- Красная волчанка ― организм синтезирует антитела, которые не распознают собственные органы и пытаются уничтожить здоровые ткани, повреждая их.
- Нефропатия беременных ― нарушение гормонального фона приводит к спазму сосудов, скачкам артериального давления, задержке солей.
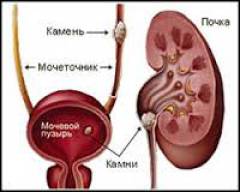
- Нефролитиаз ― наличие камней в почках, патанатомия показывает, что конкременты чаще встречаются в правой почке.
- Туберкулез ― бактерии туберкулезной палочки распространяются по организму, вызывая очаги воспаления.
- Сахарный диабет ― высокий уровень сахара в крови приводит к отложению на стенках сосудов соединений, ухудшающих кровоток.
- Травмы почки ― частички паренхимы закупоривают сосуд, что ведет к нарушению кровообращения и гибели нефронов.
- Ионизирующее излучение ― приводит к постепенному уменьшению просвета сосудов, ухудшая кровоток.
На ранних стадиях выявление заболевания возможно только по результатам анализов мочи, в которых могут быть найдены эритроциты, лейкоциты, белок. Анализ крови поможет обнаружить понижение содержания гемоглобина, тромбоцитов, химических элементов. Важным симптомом является уремия ― наличие в крови азотистых оснований, мочевины, креатинина.
При развитии нефросклероза отмечается повышение артериального давления, приступы стенокардии, отеки, гидронефроз, головные боли, малокровие, протеинурия, анурия, поллакиурия, сердечная недостаточность, нарушения зрения, сокращение объема выделяемой мочи. Наблюдается ухудшение общего самочувствия, снижение работоспособности, чувство жажды, отсутствие аппетита, низкий иммунитет и боли в поясничной области.
Ранняя диагностика нефросклероза затруднительна. Чаще всего пациенты обращаются с жалобами на повышенное артериальное давление, которое не удается понизить медикаментами, либо выявляются отклонения в анализах мочи или крови.
На приеме у уролога составляется анамнез заболевания, осуществляется первичный осмотр, затем пациент отправляется на лабораторные и диагностические исследования. Потребуется сдать анализы крови и мочи (общий, биохимический).
К аппаратным методам диагностики относится ультразвуковое исследование почек , позволяющее определить размеры органа, состояние коркового вещества, выявить кальцификаты в почечной ткани. УЗИ проводится на голодный желудок, при полном мочевом пузыре.
Экскреторная урография проводится при введении в вену йодсодержащих веществ, которые могут выделяться почками, что позволяет на рентгенографических снимках получить четкую картину органов мочевыделительной системы. Для ангиографии сосудов в вену вводится контрастное вещество, которое на снимках показывает места сужения, закупорок и деформации артерий и артериол.
Сцинтиграфия почек проводится с помощью радиоизотопного вещества, введенного внутривенно. Оно производит излучение, которое улавливается аппаратом и передается на экран компьютера. По изображению становится видно, что при нефросклерозе изотоп распространяется неравномерно.
Компьютерная томография дает возможность оценить строение каждой почки в отдельности, оценить их состояние и работу сосудов. Биопсия почечной ткани позволяет выявить наличие онкологии. По результатам лабораторных и препаратных исследований врач выдвигает диагноз и назначает индивидуальное лечение.
Важно вылечить заболевание, которое привело к возникновению нефросклероза. Для устранения симптомов используются медикаментозные средства, направленные на выравнивание артериального давления, расширение кровеносных сосудов, профилактику тромбов. К ним относятся антикоагулянты (Гирудин, Гепарин), ингибиторы (Вазопрен, Диротон), мочегонные средства (Фуросемид, Индапамид), поливитаминные комплексы (Витрум, Фалипамил), сорбенты (Карболен, Полисорб).
При стремительном развитии болезни применяются хирургические методы лечения. Важнейшим из них является гемодиализ ― фильтрация крови через искусственную почку. Кровь из артерии пропускается через специальную целлюлозную мембрану, где осуществляется фильтрация от токсических веществ, продуктов жизнедеятельности клеток, и затем в очищенном виде возвращается по вене в организм. Процедура выполняется 2-3 раза в неделю.
Радикальными методами являются нефрэктомия ― удаление части почки, и трансплантация ― пересадка органа от донора. В 40% случаев донорская почка не приживается, поэтому важен прием препаратов, снижающих активность иммунной системы организма.
К народным методам лечения относятся употребление березового сока, спиртового настоя из почек осины или плодов брусники. Современным способом является гирудотерапия ― применение медицинских пиявок для улучшения кровоснабжения почек. Секрет слюнных желез пиявок содержит биологически активные компоненты, которые улучшают кровоток, стимулирует деятельность различных органов.
Если своевременно не начать лечение нефросклероза могут возникнуть нарушения фосфорно-кальциевого обмена, что ведет к перелому костей, разрушению зубов и кровоточивости десен. Происходит резкое снижение иммунитета, организм становится подвержен вирусным заболеваниям. Конечный итог ― полная атрофия, хроническая болезнь почек, ведущая к летальному исходу.
Во избежание данного недуга стоит выполнять профилактические мероприятия: вести здоровый и активный образ жизни, отказаться от алкоголя и никотина, соблюдать диету с ограниченным содержанием белков, жиров и холестерина, проводить прием препаратов, улучшающих кровоток и обменные процессы, следить за водным балансом организма.
Правильно выбранная диета при нефросклерозе почек ― залог быстрого выздоровления. Следует придерживаться следующих рекомендаций:
Ограниченное количество белка способствует уменьшению образованию мочевины, происходит исключение увеличенной нагрузки на нефроны. Следует отдавать предпочтение нежирному виду мяса птицы, кролика, рыбе . Уменьшить количество потребления картофеля, мучных изделий.
Избыток калия приводит к усиленному мочевыделению, что является дополнительной нагрузкой на почки. Следует исключить продукты, в которых содержится данный микроэлемент: виноград, бананы, абрикосы, чернослив, финики, сыр, горох, арахис, фундук, авокадо, соя, шампиньоны, арбузы, черная смородина, ежевика, шоколад.
При заболевании нефросклерозом нарушается фосфорно-кальциевый обмен. Увеличение фосфора ведет к уменьшению кальция, поэтому больному следует скорректировать рацион питания для баланса. Преимущественно питаться крупами, бобовыми, зелеными овощами, не превышая суточную норму 800-1000 мг в сутки , включить в рацион питания витамины D.
Рекомендуется исключить из питания говядину, свинину, кукурузную крупу, морковь, фасоль, творог, сыр плавленый, печень, скумбрию, сельдь. Также необходимо плавно снизить потребление соли до 10 грамм в сутки, потому что входящий в ее состав натрий может притягивать воду, увеличивая отеки.
В рацион должны входить продукты с большим содержанием сложных углеводов: рис, картофель, свежие овощи и фрукты, растительное масло, мед.
Стоит поддерживать водный баланс, в норме 2 литра в сутки, употреблять отвар из брусники, лекарственных трав и мед, чтобы ускорить удаление токсинов из организма и повысить кровоток. При отеках снизить прием воды на 500 мл. Питание должно быть дробным и сопровождаться приемом минеральной воды с магнием, таких как Боржоми, Ессентуки №4, Donat Mg.
источник
Организм человека очень сложный механизм, для отлаженной работы которого необходимо нормальное функционирование всех его составляющих.
Почки – орган, отвечающий за вывод и фильтрацию жидкостей из организма (а вместе с ней и множество токсинов), очищение крови, выработку гормонов и множество других функций. Именно поэтому сбой в работе почек приводит к разладу работы остальных органов.
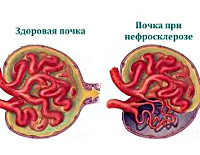
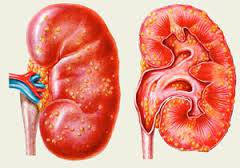
Одним из самых распространённых заболеваний этого органа является сморщенная почка. Данная болезнь возникает из-за замещения обычной ткани почки на соединительную. Таким образом, сам орган сморщивается и перестаёт нормально функционировать (иногда полностью). Это нарушение ещё называют нефросклерозом.
Выделяют две формы нефросклероза: первично и вторично сморщенная почка.
- Первичная форма. Возникает вследствие поражения сосудов органа. К этому могут привести нарушения артериального давления.
- Вторичная форма. Данный вид заболевания возникает в организме человека в связи с длительным протеканием воспалительного или инфекционного процесса. Патология сопровождается почечной ткани (паренхимы) и может привести к хронической недостаточности почек. На поздних этапах развития приводит к полной потере работоспособности органа без дальнейшей возможности восстановления.
Для каждой из форм данной патологии существуют свои причины.
- Первичное сморщивание. Основной причиной болезни являются проблемы с сосудами органа, поэтому основными возбудителями первичной формы нефросклероза считаются атеросклероз (хроническая болезнь, характеризующаяся снижением эластичности артерий, образованию холестериновых бляшек, сужению просвета в каналах сосудов), инфаркт почки (отмирание части органа, зачастую в связи с закупоркой почечной артерии), повышенное артериальное давление.
- Вторичное сморщивание всегда сопровождается долго протекающими заболеваниями или воспалениями иных внутренних органов. Наибольшее распространение среди них имеют пиелонефрит (воспалительный почечный процесс, возникающий на фоне посторонней инфекции), сахарный диабет (недостаток инсулина в организме), наличие камней в почках, гломерулонефрит (двусторонний воспалительный процесс), туберкулёз почки.
Симптомы сморщенной почки могут иметь собственный характер, а также скрываться за тем заболеванием, которое и привело к нефросклерозу.
Для данного заболевания наиболее распространёнными симптомами являются:
- Повышенное количество мочеиспусканий с большим выходом урины (иногда больше в 2-3 раза). Данное изменение в организме связано со снижением фильтрационных функций органа.
- Повышение артериального давления организма.
- Появление вкраплений крови в моче. Один из главных симптомов, который проявляется ещё на ранней стадии развития болезни.
- Боли в районе поясницы.
- Разрушение фильтрационного отдела почек приводит к повышенному содержанию белка в моче.
- Повышенная отёчность конечностей. Из-за проблем в функционировании почек из организма плохо выводится натрий, который и притягивает избыточное количество жидкости.
При возникновении первых симптомов важно как можно быстрее обратиться к врачу для быстрой диагностики и назначению лечения.
Диагностирование данного заболевания можно разделить на три условных этапа:
- Сбор анамнеза пациента. На этом этапе важно учитывать не только период, который сопровождается симптомами нефросклероза, но и анамнез условий жизни, вредных привычек, хронических болезней. Важно учитывать и возможность передачи заболевания на генетическом уровне.
- Лабораторные анализы. На сдачу принимается общий анализ мочи, а также общий и биохимический анализы крови.
- Другие методы. Опытный доктор проведёт обязательное ощупывание поясницы на предмет болезненности ощущений, изменения цвета кожного покрова и т.д. При необходимости возможны такие процедуры, как ультразвуковое исследование, рентгенография, магнитно-резонансная и компьютерная томография.
Сморщивание почки лечится лекарственными препаратами лишь на ранних стадиях развития. В этом случае назначаются противосвёртывающиеся средства (антикаогулянты), калий, поливитаминные комплексы, препараты железа, сорбенты.
Все назначения должны быть выполнены только врачом, самолечение в данном случае абсолютно недопустимо.
В случае запущенной стадии болезни единственный вариант хирургическое вмешательство для удаления повреждённого органа.
Операция проводится тремя различными способами:
- Полостной удаление органа через разрез передней стенки брюшной полости.
- Лапароскопия в передней части брюшной полости выполняется несколько небольших отверстий (для щупа, наблюдения и скальпеля), через которые и проводится операция.
- Эндоскопия – удаление производится через отверстие в области поясницы, не задевая при этом другие органы.
В первую очередь своевременное лечение патологий инфекционного характера, которые могут спровоцировать сморщивание почек. Адекватные меры лечения, а также периодические осмотры у врачей могут свести риск заболевания к минимуму.
Также очень важным является соблюдение активного образа жизни, отказ от вредных привычек, диетическое питание, употребление очищенной воды, исключение травм и переохлаждения области поясницы.
источник
Прогрессирующее нарушение мочевыделительных функций ничем хорошим не закончится. Сморщенная почка перестает работать должным образом, прекращая очищать организм от ненужных веществ. Какова бы ни была причина, главная задача — предотвратить неблагоприятный исход, используя все лечебные методы от хирургической операции до нетрадиционных средств терапии.
Уменьшение величины и усыхание почки – это медленный процесс гибели клеточных структур основного мочевыделительного органа, являющийся следствием первичных или вторичных почечных заболеваний. Альтернативными названиями сморщенной почки являются:
- Хроническая почечная недостаточность;
- Нефросклероз;
- Хроническая уремия.
Основными причинами патологии могут стать следующие группы болезней:
- Инфекционно-воспалительные процессы (от обычного пиелонефрита до поражения туберкулезом или заражения паразитами);
- Врожденная патология, чаще выявляемая у детей (пузырно-мочеточниковый рефлюкс, поликистоз, недоразвитие, генетически обусловленные дефекты);
- Эндокринно-метаболические изменения (амилоидоз, подагрическое или диабетическое поражение);
- Сосудистые нарушения (гипертензия, венозный застой, атеросклеротическая закупорка в сосудах);
- Опухоли и мочевые камни, нарушающие отток;
- Отравления лекарствами или токсинами.
В зависимости от действующих факторов выделяют 2 формы нефросклеротического поражения:
Оба варианта прогностически неблагоприятны, и могут вызвать летальный исход. В каждом конкретном случае необходимо выявить причину и максимально рано начать лечение, чтобы предупредить развитие необратимой почечной недостаточности.
Гипертензия или атеросклероз в сосудах становится причиной нарушения артериально-венозного кровотока: не получая нужного питания, клетки почечной паренхимы быстро погибают, размеры стремительно уменьшаются. Первичный нефросклероз обусловлен внешними сосудистыми факторами — высокое артериальное давление или тромбоз артерии бляшкой убивает орган, резко повышая риск развития первичной почечной недостаточности.
На фоне воспаления, мочекаменной болезни или гломерулонефрита процессы сморщивания происходят медленнее, но это ничего не меняет — вторичное замещение нормальных почечных клеток на фиброзные структуры приводит к нарушению мочевыделительных функций в организме человека. При этом длительное время пациент может ничего не ощущать: симптоматика нефросклероза проявляется при значительном усыхании почечной ткани.
Симптомы болезни зависят от прогрессирования почечной недостаточности. Чем меньше величина сморщенных почек, тем хуже ситуация. Выделяют 3 стадии заболевания:
Значительно сложнее выявить начавшееся сморщивание на 1 стадии, когда основными являются неспецифические симптомы:
- большее количество выделяемой мочи в течение дня (полиурия);
- нарастание ночного диуреза (никтурия);
- необъяснимые скачки артериального давления;
- малокровие;
- тянуще-ноющие ощущения в пояснице;
- сниженный аппетит.
Первые признаки серьезных почечных проблем объясняются другими заболеваниями (пиелонефритом, анемией, гипертонией, остеохондрозом), что приводит к позднему выявлению опасной болезни. На начальной стадии усыхания можно восстановить функции почек, снизив вероятность печального исхода болезни. Значительно хуже при 2 стадии почечной недостаточности, когда в дополнение к остальным симптомам появляются следующие признаки:
- нарастающая слабость с утратой трудоспособности;
- необъяснимая сонливость;
- постоянные или периодические сильно выраженные головные боли;
- проблемы с сердцем (болевые ощущения, сбой ритма);
- прогрессирующая потеря массы тела.
При продолжающемся сморщивании паренхимы с переходом ко 2 стадии крайне сложно не заметить патологический процесс, но — прогрессирующая гибель почечных клеток становится необратимой. С помощью медикаментозного лечения можно лишь временно отодвинуть терминальную стадию, для которой характерны следующие проявления:
- Значительное снижение количества выделяемой мочи (олигурия);
- Не поддающаяся никаким лекарственным средствам гипертония, которая приводит к сердечной недостаточности;
- Тошнота, рвота и понос;
- Резко выраженное похудание;
- Постоянный кожный зуд;
- Разнообразные по выраженности боли в различных частях тела (мышечные, суставные);
- Кровотечения из слизистых оболочек (нос, желудок, матка).
Вне зависимости от причины сморщивание почек становится основным фактором стремительного ухудшения состояния больного человека, когда из-за накопления токсичных продуктов обмена происходит отравление организма с поражением всех органов и систем.
Оптимально обнаружить начавшийся патологический процесс в 1 стадию, когда есть все шансы для предотвращения неблагоприятного исхода заболевания. Помимо осмотра врача, необходимо сдать общеклинические и специальные анализы мочи и крови. Кроме терапевта, надо проконсультироваться у узких специалистов (уролог, нефролог, эндокринолог). В обязательном порядке следует выполнить триаду аппаратных методов диагностики — УЗИ, КТ и МРТ. Ультразвуковое сканирование поможет заподозрить почечное усыхание за счет уменьшения величины парного органа. Рентгеновские и томографические исследования станут основой точной диагностики (с помощью послойных снимков можно обнаружить склерофиброзные изменения в почечной паренхиме).
Сложность лечения нефросклероза обусловлена неуклонным ухудшением функционирования почечных структур, особенно если патология выявлена на уровне 2–3 стадии. К важнейшим задачам терапии при сморщивании почек относятся:
- Максимально возможное устранение интоксикации, вызванной неспособностью почек выводить токсические вещества;
- Поддержание работы мочевыделительной системы;
- Оказание помощи сердцу и сосудам;
- Борьба с инфекцией.
Полностью нефункционирующая сморщенная почка — это повод для хирургического вмешательства (мертвый орган лучше удалить). Типичным вариантом хирургического вмешательства является стандартная нефрэктомия из обычного полостного доступа. Лапароскопический вид операции применяется по показаниям и при наличии технической возможности для процедуры. Оптимально сразу или в ближайшее время выполнить пересадку донорской почки, чтобы предупредить осложнения и обеспечить больного человека органом для выведения токсинов и шлаков.
Аппаратное очищение крови от не выведенных через мочевые пути продуктов обмена позволяет поддерживать жизнь пациента, но не решает основную задачу при сморщивании почечной паренхимы. Гемодиализ обязательно нужен на этапе подбора донора. Метод необходим при хронической почечной недостаточности, когда нет возможности выполнить трансплантацию и надо длительное время заменять функции склеротически измененных почек.
Любое внешнее воздействие, улучшающее кровоток в области почек, может помочь терапии. Не надо надеяться, что физиотерапия сотворит чудеса — задачей аппаратных физиотерапевтических методик является обеспечение питания и кровоснабжения тканей. В комплексном лечении используют тепловые процедуры, электрофорез, УВЧ, магнитотерапию. При правильно подобранной схеме лечения можно поддерживать мочевыделительные функции.
Медикаментозные лекарственные средства и народная медицина — это варианты симптоматического лечения. С помощью таблеток и растительных средств устраняются дискомфортные симптомы (снижение давления, улучшение оттока мочи, восстановление аппетита). Но на большее при хронической почечной недостаточности рассчитывать не стоит.
Важно не создавать трудностей для работы почек. Основой питания при сморщивании почечной паренхимы являются следующие рекомендации:
- не пить много жидкости;
- недосаливать пищу и существенно снизить потребление сладкого;
- минимизировать белковую и жирную пищу в рационе;
- полностью убрать фаст-фуд, консерванты, маринады, жаренные и копченые блюда;
- основой рациона должны стать продукты растительного происхождения (овощи, фрукты);
- обязательно надо принимать витаминно-минеральные комплексы, рекомендованные доктором.
Соблюдение диеты устранит лишнюю нагрузку на выделительные органы, став хорошим подспорьем для борьбы с нефросклеротическим процессом.
Оптимально предотвратить смертельно опасное состояние в почках, используя следующие меры профилактики:
- своевременное и полноценное лечение любого воспалительного процесса в мочевыделительных органах;
- максимально раннее обнаружение аномалий в мочевых путях, особенно у детей;
- коррекция обменных нарушений и гормональных расстройств;
- проведение всех необходимых лечебных мероприятий в полном объеме при отравлении, гипертонии, мочекаменной болезни и опухолях.
Чем меньше серьезных заболеваний в мочевых путях, тем ниже риск усыхания почек с развитием опасных жизнеугрожающих осложнений.
Неработающая почка крайне негативно действует на весь организм. К неблагоприятным осложнениям относятся:
- Не поддающая терапии артериальная гипертензия с неумолимым нарушением работы сердца и сосудов;
- Стремительное нарастание почечной недостаточности, когда надо максимально быстро найти донора, чтобы спасти жизнь пациенту.
Частично сморщенная почка может длительное время выполнять свои функции без каких-либо опасных последствий, но — нельзя точно выявить, когда будет переход в терминальную стадию с плохим прогнозом для жизни.
Невозможно решить все проблемы при нефросклерозе. Сморщивание почечной паренхимы – это неизбежно печальный исход болезни, когда больному человеку придется постоянно делать гемодиализ для сохранения жизни. Даже при проведении трансплантации нет никаких гарантий выздоровления – не обязательно, что донорский орган приживется.
источник
Нефросклероз — это патологическое состояние, вызванное гибелью нефронов, их замещением соединительной тканью с нарастанием почечной недостаточности. Проявляется полиурией, никтурией, гипертензией, отечностью, дискомфортом в пояснице, на поздних этапах — олигурией, гематурией, интоксикацией. Диагностируется с помощью лабораторных анализов, УЗИ, КТ, МСКТ почек, нефросцинтиграфии, ангиографии ренальных сосудов, урографии, биопсии. Для лечения применяют этиопатогенетическую терапию основного заболевания, антикоагулянты, антиагреганты, противоанемические, дезинтоксикационные, витаминно-минеральные средства, заместительную терапию, аллотрансплантацию почки.
Нефросклероз — вторичное клинико-анатомическое состояние, проявляющееся уплотнением, сморщиванием почек и снижением их функциональной состоятельности вследствие замещения паренхимы волокнами и межуточным веществом соединительной ткани. Сморщенная почка была впервые описана в 1914 году немецкими клиницистом Ф. Фольгардом и патологом К.Т. Фаром.
Обычно нефросклероз осложняет течение урологической и другой соматической патологии. В ХХ веке его ведущей причиной считался гломерулонефрит, в настоящее время — артериальная гипертензия и сахарный диабет (более 60% всех диагностированных случаев). Распространенность нефросклероза в европейских странах составляет 0,06%. При этом 10-20% больных нуждаются в проведении регулярного гемодиализа, а смертность от ХПН достигает 22%.
Сморщивание почки — полиэтиологический процесс, который осложняет различные сосудистые расстройства и урологические болезни. В зависимости от варианта нефросклероза специалисты в сфере урологии и нефрологии выделяют две группы причин, вызывающих первичное или вторичное замещение почечной паренхимы волокнистыми структурными элементами соединительной ткани. Первично сморщенная почка формируется на фоне поражения ренальных сосудов, обусловленного такими заболеваниями, как:
- Артериальная гипертензия. У больных с эссенциальной гипертонической болезнью и симптоматическими гипертензивными состояниями стойко спазмируются и сужаются почечные сосуды, нарушается питание паренхимы. Соединительнотканное уплотнение сосудистой стенки или гибель артериол, клубочковых капилляров завершается соответственно формированием медленно прогрессирующего артериосклеротического нефросклероза либо злокачественного артериолонекротического гломерулосклероза Фара.
- Атеросклероз ренальных артерий. Отложение на внутренней оболочке атеросклеротических бляшек делает сосудистую стенку менее эластичной, сужает просвет сосудов, питающих почечную паренхиму. Уменьшение тканевой перфузии провоцирует деструкцию нефронов и тканевую гипоксию, способствующую избыточному образованию соединительной ткани. Как следствие, в результате атеросклероза корковое вещество истончается, клетки мочевых канальцев атрофируются, из-за чего снижается функциональная состоятельность почки.
- Хроническое венозное полнокровие. На фоне застоя, вызванного нефроптозом, сужением или хроническим тромбозом ренальных вен, паренхиматозные сосуды паретически расширяются, приток насыщенной кислородом артериальной крови уменьшается, в тканях нарастает ишемия. Ситуация усугубляется уплотнением сосудистых стенок, дополнительно нарушающим тканевой метаболизм. В условиях гипоксии происходит частичное отмирание клеток, и на протяжении 10-15 лет возникает нефросклероз.
У некоторых пациентов ангиогенная деструкция почек возникает остро при частичной или полной тромбоэмболии ренальной артерии. Резкое нарушение кровообращения вызывает инфаркт почки — массовую гибель нефронов в результате острой ишемии. Впоследствии некротизированный участок постепенно замещается соединительной тканью, и развивается нефросклероз.
О вторично сморщенной почке говорят в тех случаях, когда пациент изначально страдает урологическим заболеванием, при которых почечная паренхима разрушается под влиянием инфекционных агентов, аутоиммунных комплексов, механических факторов (растяжения, травматизации конкрементами) и др. Основными причинами вторичного (нефрогенного) нефросклероза являются:
- Болезни почек. Склерозирование паренхимы может стать исходом пиелонефрита, туберкулеза почек, гломерулонефрита, мочекаменной болезни, поликистоза. Отдельную группу причин нефросклероза составляют вторичные нефропатии, осложнившее течение других патологических процессов — сахарного диабета, системной красной волчанки, злокачественных неоплазий, гестоза.
- Заболевания нижних мочевыводящих отделов. Нефросклероз может развиться на фоне гидронефроза, обусловленного обтурационным застоем мочи при склерозе шейки мочевого пузыря, формировании уретеро-вагинальных свищей, сдавливании опухолями малого таза. Атрофические процессы наблюдаются у 30-60% пациентов, страдающих пузырно-мочеточниковым рефлюксом.
Несмотря на разнообразие причин, вызывающих нефросклероз, механизм развития заболевания в целом является общим. Вначале под влиянием различных повреждающих факторов (гипоксии, воспалительных и дистрофических процессов, вызванных факторами патогенности микроорганизмов, аутоиммунными комплексами, прямыми травматическими воздействиями и др.) происходит деструкция клубочкового и канальцевого эпителия с выключение части нефронов из общего кровоснабжения.
Поскольку почечные клетки не способны к регенерации, после фагоцитирования разрушенных клеточных элементов начинается нефросклероз — поврежденный участок замещается соединительными волокнами, а сами почки уплотняются. В оставшихся клубочках усиливаются кровообращение и фильтрация, в результате чего увеличивается объем выделяемой мочи и уменьшается ее относительная плотность. На фоне нарушений кровотока повышается синтез ренина, регулирующего клубочковую фильтрацию, что способствует возникновению или усугублению артериальной гипертензии.
Благодаря высоким компенсаторным возможностям почечной ткани клинические признаки почечной недостаточности появляются только при выраженном нефросклерозе с потерей 70% нефронов обеих почек или 85% — одной. При сохранении 5% клеток и менее возникает функциональная несостоятельность органа, требующая проведения заместительной терапии.
Клиническая картина заболевания на ранней стадии характеризуется повышением количества суточной мочи (более 2 л), учащением актов мочеиспускания в ночное время (свыше 3-х раз за ночь), постоянными тянущими болями в области поясницы, увеличением артериального давления. По мере прогрессирования нефросклероза появляются отеки: сначала на лице, потом они распространяются равномерно по всему телу. Отечность наиболее выражена утром.
На поздней стадии симптоматика усугубляется: объем суточной мочи снижается до 0,5–0,8 л, в моче может появляться примесь крови, пациента беспокоит сухость во рту, постоянная жажда. Возникают и нарастают общие симптомы интоксикации: головная боль, тошнота и рвота, слабость, мышечные боли.
Серьезные нарушения процессов фильтрации и реабсорбции, возникающие при деструкции более 70-75% исходного числа нефронов, приводят к формированию хронической почечной недостаточности. Поскольку сморщенная почка перестает синтезировать эритропоэтин, необходимый для созревания эритроцитов в костном мозге, часто развивается железодефицитная анемия. У пациентов с нефросклерозом повышается риск нефрогенной артериальной гипертензии вследствие избыточной продукции ренина. При нарушении обмена витамина D возникает остеопороз с повышенной ломкостью костей и склонностью к образованию патологических переломов.
Пациентам с подозрением на нефросклероз назначают комплексное обследование, позволяющее определить особенности морфологической структуры почек, выявить признаки атрофии паренхимы, оценить функциональную состоятельность органа. Наиболее информативными лабораторными и инструментальными методами диагностики сморщенной почки считаются:
- Общий анализ мочи. Для нефросклероза показательно значительное уменьшение относительной плотности мочи (до 1,005-1,015 г/л). При нарастании признаков ХПН возможны эритроцитурия (до 2-3 эритроцитов в поле зрения), цилиндрурия, протеинурия (до 0,033 г/л).
- Общий анализ крови. У пациентов со сморщенной почкой снижается содержание гемоглобина и эритроцитов, отмечается умеренная тромбоцитопения, увеличение длительности кровотечения и времени свертываемости крови. Часто возникает небольшой лейкоцитоз.
- Биохимия крови. Оценка функциональной состоятельности по биохимическим показателям выявляет почечную недостаточность. При нефросклерозе может быть повышено содержание мочевой кислоты, креатинина, мочевины, магния, фосфора, натрия. Снижается уровень белка, калия.
- Сонография. Характерными эхографическими признаками нефросклероза служат уменьшение размеров пораженного органа, истончение паренхимы, атрофия коркового слоя, его нечеткая дифференциация с мозговым веществом. Зачастую по данным УЗИ почек выявляется нефрокальциноз.
- Ренгенологические методы. При обзорной и экскреторной урографии размеры почек, корковый слой уменьшены, в паренхиме определяются кальцификаты. Нарушение заполнения чашечно-лоханочной системы контрастным веществом может свидетельствовать о развитии ХПН.
- Ангиография. На ангиограммах почек артерии обычно сужены, деформированы. У части пациентов мелкий артериальный рисунок может отсутствовать (симптом «обгоревшего дерева»). Корковое вещество истончено. Типична неровность наружного контура почек.
- Динамическая нефросцинтиграфия. При сморщивании почка медленнее накапливает и выводит нефротропный радионуклид. Исследование дополняют статической нефросцинтиграфией, выявляющей дефекты паренхимы по неравномерному распределению радиофармпрепарата.
- Томография почек. На трехмерных моделях и послойных снимках, полученных в ходе КТ, МСКТ, выявляются истонченность коркового слоя, уменьшение размеров органа. Признаками нефросклероза являются сужение и деформация мелких артериальных сосудов.
- Пункционная биопсия почек. При гистологическом анализе биоптата почек отмечается значительное уменьшение количества нефронов, большое количество волокон соединительной ткани. В ходе исследования оценивается состояние артериол и капилляров.
Дифференциальная диагностика нефросклероза проводится с сахарным и несахарным диабетом, острой почечной недостаточностью, быстропрогрессирующим гломерулонефритом, гепаторенальным синдромом, гипохлоремической азотемией. При необходимости пациента, кроме врача-нефролога и уролога консультируют терапевт, кардиолог, фтизиатр, ревматолог, эндокринолог, онколог, онкогематолог.
Консервативная терапия начальных стадий сморщивания почек направлена на коррекцию основного заболевания, спровоцировавшего склеротический процесс, и нарастающей почечной недостаточности. С учётом патологии, вызвавшей нефросклероз, пациенту назначают антибиотики, гипотензивные препараты, статины, глюкокортикостероиды, антигликемические, диуретические, нестероидные противовоспалительные и другие этиопатогенетические средства. Для купирования расстройств, вызванных функциональной почечной недостаточностью, могут применяться:
- Антикоагулянты и антиагреганты. За счет влияния на реологические свойства крови улучшают кровоток в ренальных артериолах, капиллярах и благодаря восстановлению тканевой перфузии замедляют нефросклероз. С осторожностью назначаются при нарастании ХПН.
- Витаминно-минеральные комплексы. Для коррекции изменений биохимического состава крови, вызванного нарушением фильтрации, используют препараты калия, кальция, витамин D, поливитаминные составы, бифосфонаты. Их прием улучшает метаболизм и предотвращает остеопороз.
- Противоанемические средства. При выявлении анемии назначают препараты эритропоэтина, стимулирующие образование эритроцитов, и железа, необходимого для синтеза гемоглобина. Уменьшение гемической гипоксии позволяет затормозить склеротические процессы в тканях почек.
- Дезинтоксикационная терапия. Чтобы ускорить выведение токсичных метаболитов, накапливающихся в организме при нефросклерозе, применяют энтеросорбенты, которые связывают продукты обмена в кишечнике. Для снижения уровня мочевины могут назначаться растительные средства на основе артишока.
Если сморщивание почки сочетается с ХПН III-IV стадии, показано проведение заместительной почечной терапии — перитонеального диализа, гемодиализа, гемодиафильтрации, гемофильтрации. Радикальным методом лечения, рекомендованным при нефросклерозе с уменьшением количества жизнеспособных нефронов до 5% и менее, является трансплантация почки после полостной или лапароскопической нефрэктомии.
При своевременном выявлении болезни прогноз относительно благоприятный, назначение адекватной терапии позволяет добиться длительного состояния компенсации нефросклероза. Со временем работа нефронов ухудшается, развивается хроническая почечная недостаточность: такие пациенты нуждаются в пересадке органа или регулярном гемодиализе.
Для профилактики нефросклероза необходимо соблюдать рекомендации специалиста по лечению нефрологических заболеваний (особенно воспалительного характера), контролировать уровень артериального давления, глюкозы крови, избегать переохлаждений, не злоупотреблять солью и мясной пищей. Важную роль в предупреждении развития сморщенной почки играет регулярное посещение семейного врача для раннего выявления и коррекции соматической патологии.
источник
Нефросклероз — хроническое заболевание почек, при котором постепенно погибают функциональные клетки почек (нефроны), а в место них разрастается соединительная ткань (не отвечает за работу органа).
В результате почки уплотняются, сморщиваются, уменьшаются в размерах и перестают выполнять свои функции — развивается хроническая почечная недостаточность (международное название — хроническая болезнь почек).
Нефросклероз не является самостоятельным заболеванием. К его формированию приводит большое количество тяжело протекающих недугов: сахарный диабет, артериальная гипертензия и другие.
В прошлом столетии «пальма первенства» по причине, приводящей к развитию нефросклероза с исходом в хроническую почечную недостаточность (ХПН), принадлежала гломерулонефриту. Тогда как сейчас первое место занимает сахарный диабет и артериальная гипертензия.
В Европе, по данным статистики, ХПН встречается в 600 случаев на 1 000 000 жителей.
Количество больных с нефросклерозом, находящихся на гемодиализе (искусственной почке) с ХПН составляет от 10 до 20%. Причем смертность среди больных с ХПН достигает 22% в год.
Нефросклероз — относительно «молодое» заболевание. Впервые мысль о том, что при нефросклерозе поражаются сосуды почек, высказали Галл и Саттон лишь в 1872 году.
Затем в 1914 году Фольгард и Фар доказали, что в сосудах почек происходят артериосклеротические изменения (отложение «вредных» жиров), связав их повышенным артериальным давлением. Также они выделили нефросклероз в отдельное заболевание, предложив разделить его на простую и злокачественную форму.
От нефросклероза ушел из жизни врач по образованию и писатель по призванию — Михаил Булгаков. Его перу принадлежат известные произведения, которые не утратили своей актуальности даже в наши дни: «Мастер и Маргарита», «Записки юного врача» и другие.
В письме, отправленном своему другу за несколько месяцев до смерти, Булгаков написал: «Умирать мучительно, канительно и пошло. Как известно, есть один приличный вид смерти — от огнестрельного оружия, но такого у меня, к сожалению, не имеется».
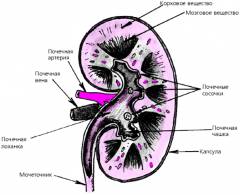
В почке имеется почечная ткань (паренхима) и чашечно-лоханочная система.
Почечная ткань состоит из коркового вещества (содержит нефроны — наименьшие единицы почки) и мозгового вещества (содержит мочевые канальцы). В почечной ткани образуется моча.
Чашечно-лоханочная система состоит чашечек и лоханки, в которых накапливается, а затем выводится моча.
Снаружи каждая почка покрыта капсулой.
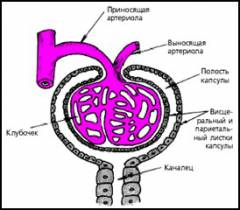
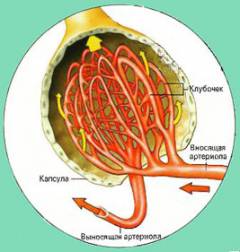
Почечная артерия, достигнув почечной ткани, уменьшается в диаметре и ветвится, образуя вносящую атрериолу (мелкую по калибру артерию).
Войдя в капсулу, вносящая артериола разветвляется на мельчайшие сосуды — формируется клубочек, имеющий около 50 петель. При выходе из капсулы нефрона сосудистые петли, объединяются и образуют выносящую артериолу.
Стенки сосудов клубочка имеют сложное строение, благодаря чему образуются «окна».
Строение капсулы
Состоит из наружного и внутреннего листков, а между ними имеется полость, в которую проникает жидкая часть крови из клубочка с растворенными в ней веществами.
От капсулы клубочка начинаются мочевые канальцы нефрона, которые впадают в собирательные мочевые канальцы. Затем они объединяются между собой и открываются в почечные чашки чашечно-лоханочной системы.
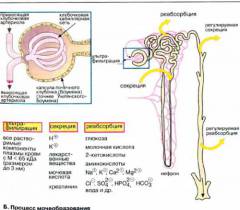
Причем «окна» пропускают как полезные вещества (например, аминокислоты), так и вредные (токсины, лекарства). Однако при такой фильтрации задерживаются элементы крови (эритроциты, лейкоциты), белки крови и крупные молекулы. Так образуется первичная моча (150-180 литров в сутки).
Далее первичная моча попадает в мочевые канальцы, в которых обратно всасываются полезные вещества (витамины, жиры, глюкоза) и вода, а вредные, наоборот, накапливаются. Так первичная моча превращается во вторичную мочу (около 1,5-2,0 литров в сутки).
Затем вторичная моча попадает в собирательные трубочки, потом — в чашечно-лоханочную систему почки, далее — в мочеточник и мочевой пузырь. Во время акта мочеиспускания вторичная моча выводится из организма.
Длительное повышение артериального давления (АД) вызывает спазм и сужение сосудов почек, они теряют эластичность, в них повышается давление и сопротивление току крови.
Гипертонический нефросклероз протекает в двух вариантах:
- Доброкачественный нефросклероз (артериолосклеротический нефросклероз) — когда в стенках артерий почек разрастается соединительная ткань, что ведет к понижению их эластичности. Заболевание развивается в течение 10 лет и более. Нередко эта форма сочетается с атеросклерозом (заболеванием сосудов).
- Злокачественный нефросклероз (артериолонекротический нефросклероз, Фара нефросклероз) развивается в течение короткого времени (нескольких лет) при тяжелом течении артериальной гипертензии (АГ). При этом заболевании погибают артериолы и капилляры клубочков. Также возникают кровоизлияния в стенку мочевых канальцев, приводя к атрофии клеток их внутреннего слоя (уменьшаются в размерах и теряют жизнеспособность).
Происходит частичная или полная закупорка просвета почечной артерией оторвавшимся кровяным сгустком (тромбоз) или эмболом (например, скоплением микробов при пиелонефрите). В результате просвет артерий сужается. Поэтому уменьшается поступление крови к почке, либо ее отдельным зонам — развиваются инфаркты (погибают участки живой ткани).
При единичных и небольших инфарктах работа почки компенсируется. Тогда как при повторных и обширных инфарктах погибает большее число нефронов, ведя к развитию нефросклероза.
На внутренней стенке артерий всего организма откладываются жироподобные вещества — «вредные» жиры (атеросклеротические бляшки). Поэтому просвет артерий сужается, а их стенки утолщаются и становятся менее эластичными. В результате клетки органов и тканей недостаточно снабжаются кровью, со временем погибая. Чем меньше калибр артерий, тем быстрее в них происходят изменения.
Наиболее «любимые» участки атеросклеротических бляшек в почках — места вхождения в почку почечной артерии, либо ее деления на более мелкие ветви.
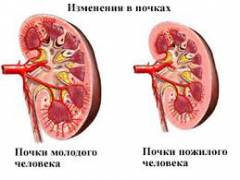
Начиная с 40-50 лет, стенки артерий утолщаются, а также сужаются их просветы. Причина — отложение на внутренней оболочке стенки артерии кальция, накопления гладких мышечных волокон и соединительной ткани.
Возрастные изменения в почках приводят к истончению коркового вещества и атрофии клеток внутреннего слоя мочевых канальцев (теряют функцию и жизнеспособность).
К 70 годам количество нефронов в почках уменьшается примерно на 40%.
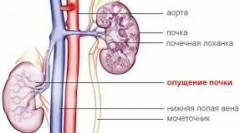
Приводит к нарушению оттока венозной крови из почек, создавая условия для избыточного разрастания коллагена (белка, который является основой соединительной ткани) в стенке сосудов почек. Поэтому понижается их эластичность.
Изменения развиваются в течение длительного времени (10 лет и более) при нефроптозе (опущении почек), сужении почечной вены и хроническом тромбозе вен.
На фоне повышенного уровня сахара в крови образуются сложные соединения, которые откладываются на внутренней стенке сосудов (в первую очередь — мелких), повреждая их. В результате сосудистая стенка отекает и уплотняется, а ее проницаемость повышается. Поэтому в мочу попадает белок (развивается диабетическая нефропатия).
Также при повреждении клеток внутренней стенки сосудов в кровь выделяются факторы свертываемости крови. Поэтому усиливается образование тромбов в просвете сосудов почек.
Изменения ведут к замедлению тока крови в капиллярах (мелких сосудах) и уменьшению снабжения клеток кислородом практически во всех органах и тканях. То есть поражаются не только почки, но и другие органы (глаза, сердце).

На фоне гормональной перестройки организма во время беременности меняется работа головного мозга, который подает «неправильные команды» всем капиллярам, приводя к их спазму.
Поэтому усиливается сопротивление току крови в сосудах, а артериальное давление повышается. В результате ухудшается снабжение кровью почек, а нефроны гибнут.
Также повышается проницаемость стенки капилляров клубочка, поэтому в организме задерживаются соли, а с мочой теряется белок. Такие изменения способствуют формированию отеков (выходу жидкой чести в окружающие ткани) и поддерживают артериальное давление на высоких цифрах.
В ответ на инфекцию (ангина, фарингит) в организме образуются антитела (белки иммунной системы, борющиеся с «чужаками»), которые, взаимодействуя с антигеном (белком или токсином бактерии), образуют циркулирующие иммунные комплексы (ЦИКи) — защитная реакция организма. В норме ЦИКи разрушаются печенью и фагоцитами (клетками иммунной системы). Однако при наличии нарушений в работе иммунной системы этого не происходит.
С током крови ЦИКи попадают в почки и повреждают внутреннюю оболочку сосудов клубочков. При этом в кровь выделяются вещества, усиливающие образование тромбов в просвете сосудов клубочка, а в их стенке откладывается гиалин (белковое вещество плотной консистенции). В результате понижается эластичность и усиливается проницаемость стенки сосудов клубочка, что ведет к нарушению кровотока.
Микробы с током крови либо обратным забросом мочи из мочевого пузыря попадают в почечные клубочки и просвет мочевых канальцев, оседая в них. Вокруг бактериальных тромбов скапливаются лейкоциты. При выздоровлении на их месте образуются рубцы, если выздоровления не происходит — гнойники. Когда заболевание протекает длительно, количество рубцов увеличивается, приводя к гибели большого количества нефронов.
В чашечно-лоханочной системе и мочеточниках нарушается отток мочи. Поэтому она застаивается, создавая условия для размножения бактерий, находящихся в ней (в норме моча стерильна, но при воспалительных процессах в ней имеются бактерии). Затем микробы попадают с обратным забросом мочи в мочевые канальцы и сосуды клубочка, повреждая их внутреннюю стенку.
С током крови из очага (например, легко) туберкулезные палочки попадают в почки, оседая на внутренней стенке сосудов клубочка. Вокруг скопления бактерий собираются лейкоциты, образуя очаги воспаления. В результате замедляется ток крови, а также сужаются сосуды, нарушая поступление крови к клубочкам.
При этом заболевании иммунная система «не узнает» собственные ткани, принимая за их «чужие». Поэтому пытается уничтожить нормальные клетки организма, повреждая их. В результате в крови образуются циркулирующие иммунные комплексы (ЦИКи), которые состоят из антитела (белка иммунной системы, призванного бороться с «чужаками») и антигена (частички с поверхности нормальных клеток организма).
ЦИКи с током крови достигают почечной ткани и повреждают внутреннюю стенку сосудов клубочков. Поэтому развивается воспаление, которое ведет к гибели нефронов.
Имеется нарушение белкового обмена: образуется аномальный белок — амилоид, который становится для организма «чужаком» (антигеном). Поэтому иммунная система борется с ним, вырабатывая антитела. Антитело и антиген, взаимодействуя, образуют ЦИКи, которые с током крови достигают почек и повреждают внутреннюю стенку сосудов клубочка. В результате нефроны погибают. Одновременно с поражением почек в процесс вовлекаются легкие, сердце и другие органы.
Травмы или операции на почке
Частички почечной ткани могут закупоривать просвет артерий и артериол почки. Поэтому кровоснабжение отдельного участка почки резко нарушается, приводя к гибели нефронов.
Ионизирующее излучение
Вызывает развитие заболевания спустя годы или месяцы после воздействия на организм. Причем изменения происходят во всех сосудах органов и тканей. Степень их выраженности зависит от дозы и типа ионизирующего излучения.
Что происходит? Постепенно утолщаются стенки сосудов почек, а также сужается их просвет, поэтому уменьшается кровоток в нефронах.
| Симптом | Механизм возникновения | Внешние проявления | Изменения в проводимых исследованиях |
| Полиурия | Уменьшается обратное всасывание жидкости в мочевых канальцах из первичной мочи. | В течение суток больной выделяет больше мочи, нежели выпил воды — более 1800-2000 мл. | В общем анализе мочи (ОАМ) или при пробе Земницкого понижается удельный вес (относительная плотность) мочи — показатель, характеризующий концентрацию растворенных в моче веществ (мочевины, солей мочевой кислоты). |
| Олигурия — уменьшение объема суточной мочи | Гибнет большое количество нефронов (70-75%), поэтому нарушается фильтрация крови и образование мочи. | Объем суточной мочи уменьшается до 500-800 мл в сутки (норма — 1200-1500 мл). У больных имеются отеки, жажда, сухость во рту, тошнота, рвота. | За сутки собирается моча в отдельную емкость. Если ее объем менее 1/3 – ¼ от нормы, речь идет об олигурии. |
| Никтурия — больше мочи выделяется ночью, нежели днем | В условиях покоя расслабляются сосуды, а также увеличивается кровоток в почках. | Увеличение объема и частоты мочеиспусканий в ночные часы. В норме днем выделяется 2/3 мочи от суточного объема, ночью — 1/3. | При пробе Земницкого определяется объем выделенной мочи в разных порциях днем и ночью, а также — плотность мочи. |
| Анурия — отсутствие мочи | Развивается при гибели около 90% нефронов, поэтому моча не образуется. | Имеется сухость во рту, жажда, тошнота и рвота, выраженные отеки, головная боль, сонливость и вялость, боли в мышцах. Если не оказать помощь, на 10-12 день от начала анурии больной погибает от самоотравления. | При помощи катетера проникают в мочевой пузырь. Если в нем менее 50 мл мочи, речь идет об анурии. В биохимическом анализе крови повышен уровень креатинина, мочевины и натрия. |
| Протеинурия — выделение с мочой белков | За счет повреждения стенки сосудов клубочка белки из крови попадают в первичную мочу, но в мочевых канальцах обратно в кровяное русло не возвращаются. | Могут появляться отеки, выраженность которых зависит от объема погибшей почечной ткани. | В ОАМ обнаруживается белок, а в биохимическом анализе крови он понижается. |
| Гематурия — выделение крови с мочой | Поврежденная стенка клубочка пропускает эритроциты в первичную мочу, а в мочевых канальцах не происходит их возвращение в кровяное русло. | Моча может окраситься в красный цвет, который напоминает «мясные помои». | В ОАМ определяются эритроциты. |
| Цилиндрурия | В просвете мочевых канальцев образуются цилиндры, представляющие собой слепки белков крови или измененных клеток слизистой мочевых канальцев. | Симптом невыраженный и непостоянный. | В ОАМ обнаруживают цилиндры. |
| Железодефицитная анемия — понижение гемоглобина крови | Нарушается выработка эритропоэтина, который стимулирует формирование эритроцитов в костном мозге — переносчиков гемоглобина. | Имеется слабость и быстрая утомляемость, головокружение, обмороки, одышка, сердцебиение. | В ОАК (общем анализе крови) понижается уровень гемоглобина и эритроцитов. |
| Азотемия | Развивается при гибели 65-70 % нефронов, поэтому конечные продукты обмена белков (мочевина, креатинин) не выводятся из организма. | Больные жалуются на тошноту, рвоту, слабость, учащенное сердцебиение, жажду, слабость и сонливость или возбуждение. Имеется кислый аммиачный запах изо рта, мучительный зуд кожных покровов. Кожа приобретает желтоватый оттенок. Суточный объем мочи снижен. | В крови повышен уровень мочевины и креатинина. |
| Уремия — моча в крови | Развивается при гибели 90% нефронов. В результате почками не выводятся конечные продукты обмена белков, токсины, лекарственные препараты и другие вредные вещества. Поэтому они накапливаются и приводят к самоотравлению организма, а также оказывают токсическое влияние на головной мозг. | К симптомам азотемии присоединяются тяжелые поражения нервов с нарушением чувствительности, уменьшением силы и объема мышц (атрофия). На коже появляется «уремический иней» — отложение кристаллов мочевины. Моча отсутствует, либо ее объем резко снижен. От больного пахнет мочой. | В крови имеется стойкое повышение содержания мочевины и креатинина. |
| Отеки |
Такие изменения ведут к тому, что жидкая часть крови легко проникает в окружающие ткани, но обратно в кровеносное русло не возвращается. | Отеки теплые. Первыми они появляются на лице. Затем опускаются вниз, распределяясь равномерно по всему телу. Выраженность отеков различная: от небольшой припухлости (пастозности) лица и голеней до такого ощущения, что все тело пропитано водой. Иногда в организме задерживается 2-7 литров жидкости, образуя «скрытые отеки», которые на «глаз» не определяются. | У больного увеличиваться вес — от 0,5 до 1 кг в сутки. Поэтому целесообразно взвешиваться ежедневно, а также измерять количество выпитой и выделенной жидкости. |
| Повышенное артериальное давление (АД) | В почках увеличена выработка ренина, который способствует повышению АД — компенсаторный механизм, временно улучшающий кровообращение в почках. Тогда как при длительном повышении АД ухудшается снабжение кровью почечной ткани. Также ренин способствует задержке натрия и воды в организме, что способствует поддержанию АД на высоких цифрах. | На начальных стадиях заболевания больной быстро устает, жалуется на головные боли и головокружение, понижение памяти, онемение пальцев. В момент резкого повышения АД до высоких цифр (криза) появляется выраженная головная боль (чаще — в области затылка), тошнота или рвота, затрудненное дыхание, «мушки» перед глазами, возбуждение, раздражительность или сжимающие боли в области сердца. | При нефросклерозе АД держится на высоких цифрах, его намного труднее снизить до нормальных показателей. Часто развиваются гипертонические кризы с повышением АД до 250/130 — 300/140 мм.рт.ст. |
| Нарушения зрения | Отслойка сетчатки глаза Под сетчаткой накапливается жидкость, которая ее постепенно отслаивает. Отек сосочка зрительного нерва Нарушается отток жидкости от части зрительного нерва, находящегося в полости глазницы (в норме она оттекает в полость черепа). Что ведет к развитию отека сосочка зрительного нерва, а также сдавлению его волокон. | При отслойке сетчатки в начале заболевания возникает пелена перед глазами либо вспышки в виде молний и искр. По мере прогрессирования недуга искажаются рассматриваемые буквы и предметы. Выпадают участки зрения (появляются темные пятна), размер которых постепенно увеличивается, ведя к слепоте. При отеке сосочка зрительного нерва симптомы развиваются постепенно. Вначале появляются головные боли, затем — пелена перед глазами. Далее выпадает определенная часть зрения временами, затем зрение резко ухудшается либо исчезает. | Исследование проводит окулист при помощи специального инструмента. При отслойке сетчатки обнаруживаются зоны ее разрыва или отслойки. При отеке диска зрительного нерва |
| Склонность к кровотечениям | В почках уменьшается выработка урокиназы — вещества, регулирующего свертываемость крови. | Кровотечения из десен, полости носа и кишечника, на коже легко появляются подкожные гематомы («синяки») от малейшей травмы. | Увеличивается время свертываемости крови и продолжительность кровотечения. В крови понижается уровень тромбоцитов — клеток, участвующих в процессах свертывания крови. |
| Приступы стенокардии | Повышенная выработка ренина вызывает спазм сосудов, что ведет к резкому недостатку снабжения кровью определенного участка сердца — развивается ишемия. Также ишемия может возникнуть при наличии атеросклеротической бляшки в просвете артерии, питающей сердечную мышцу. | На фоне физической нагрузки или стресса у больного появляется боль (резкая, сжимающая или давящая), а также дискомфорт в области сердца либо за грудиной. Иногда боль отдает в левую часть туловища: лопатку, руку, шею или челюсть. Во время приступа может появиться страх, головокружение, затрудненное дыхание, тошнота или рвота, сердцебиение. Приступ длиться обычно1-5 минут (реже 15-20 минут). | Видны изменения на ЭКГ, снятого во время самого приступа. |
| Сердечная астма | Длительное повышение АД, сужение сосудов и задержка жидкости в организме ведет к увеличению нагрузки на сердечную мышцу левого желудочка. Поэтому, работая с большей силой, он увеличивается в размерах. В результате развивается недостаточность левого желудочка, которое уже не справляется со своей работой. Поэтому кровь застаивается в легочных сосудах и развивается отек легких. | Первой появляется одышка (затрудненное дыхание) при физической нагрузке либо волнении течение дня. Затем присоединяются ночные приступы (обычно в первой половине ночи): больной просыпается от чувства нехватки воздуха. У него появляется выраженная одышка, кашель с отделением небольшого количества слизистой мокроты, страх смерти, обильный холодный пот, учащается пульс, кожные покровы синеют. Во время приступа больному легче сидеть, опустив ноги с постели. | При прослушивании легких во время приступа слышны влажные хрипы (больше в нижних отделах легких). |
| Головные боли | Выработка ренина в большом количестве вызывает сужение капилляров и приводит к повышению АД до высоких цифр. В результате нарушается соответствие между поступлением артериальной крови к головному мозгу и оттоком от него венозной крови (развивается застой). Кроме того, из-за спазма сосудов головной мозг недостаточно снабжается кровью (возникает ишемия), поэтому ему не хватает кислорода и питательных веществ. | Могут располагаться в любой области, но наиболее часто — в области затылка. Как правило, боль пульсирующая: больные жалуются на «тупые удары в голову», пульсацию в висках или «стук в голове». Однако боль может быть давящей или тупой — при хронической ишемии головного мозга. | Окулист исследует глазное дно с помощью специальной аппаратуры, оценивая состояние сосудов глазного дна (вен и артерий): они могут быть сужены либо расширены и полнокровны. |
| Повышенная ломкость костей | Нарушается преобразование витамина D почками, поэтому понижается всасывание кальция в кишечнике. В ответ по принципу обратной связи повышается выработка околощитовидными железами паратгормона, который «вымывает» магний и фосфор из костей. В результате костная ткань разряжается — развивается остеопороз. | Склонность к патологическим переломам при минимальных травмах или падении с высоты собственного роста. | В крови понижается уровень кальция в крови, а фосфора повышается. На денситометрии (исследовании костей) определяется уменьшение плотности кости. |
| Склонность к частым вирусным и бактериальным заболеваниям | Обусловлено основным заболеванием и принимаемыми лекарственными препаратами (гормонами, цитостатиками и другими), которые ухудшают работу иммунной системы. | Тяжело протекающие частые вирусные и бактериальные инфекции: ОРВИ, стоматиты, гингивиты, фурункулез и другие. | Изменения в ОАМ, ОАК и биохимическом анализе, свидетельствующие об ухудшении течения нефросклероза и наличии воспалительного процесса в организме. |
При нефросклерозе нефроны погибают постепенно, затрагивая отдельные участки почечной ткани. Поэтому заболевание в своем развитии проходит несколько этапов, длительность которых зависит от проводимого лечения, соблюдения диеты, первичной причины заболевания и других факторов. Поэтому до появления выраженных симптомов нефросклероза проходят годы, иногда — десятилетия, реже — месяцы или недели.
Первый период обусловлен проявлениями заболевания, приводящего к нарушению кровоснабжения почек в определенных отделах.
Второй период характеризуется постепенной гибелью нефронов и замещением паренхимы почек соединительной тканью — развивается хроническая почечная недостаточность (ХПН). В зависимости от объема погибшей почечной ткани в своем формировании ХПН проходит несколько этапов.
Стадии хронической почечной недостаточности
Первая стадия
Больные быстро устают при физической нагрузке либо к вечеру. У них понижена трудоспособность, имеется небольшая сухость в полости рта, жажда, полиурия, никтурия. Но в целом самочувствие больных хорошее. В биохимическом анализе крови иногда изменяется содержание натрия, фосфора и кальция. В ОАМ может обнаруживаться белок, а относительная плотность мочи понижаться.
Вторая стадия
Появляются симптомы азотемии: понижается аппетит, имеется вялость, кожный зуд, тошнота и рвота. Нарушается зрение, возникают головные боли, учащается сердцебиение, нарушается сердечный ритм. АД повышается до высоких цифр и трудно поддается снижению. Объем суточной мочи уменьшается. В биохимическом анализе крови повышается уровень мочевины и креатинина.
На этой стадии при улучшении течения основного заболевания анализы и объем суточной мочи нормализуется, а самочувствие больных улучшается.
Третья стадия
Работа почек резко ухудшается, объем суточной мочи уменьшается. Больные ослаблены, быстро утомляются, плохо кушают, постоянно хотят пить. Они склонны к частым и тяжело протекающим бактериальным или вирусным инфекциям (ОРВИ, стоматитам, гнойничковым инфекциям на коже). Кожа сухая, приобретает желтоватый оттенок — из-за накопления в организме производных желчных пигментов (в норме выделяются с мочой, окрашивая ее в желтый цвет). В крови повышен уровень креатинина и мочевины.
Четвертая стадия
Моча отсутствует, либо ее суточной объем резко снижен, поэтому нарастают симптомы самоотравления (уремии). Нарушен сон, понижена память, развивается отек легких, имеются нарушения свертываемости крови, АД держится на высоких цифрах и так далее. В крови имеется стойкое повышение креатинина, мочевой кислоты и мочевины, а общий белок понижен.
Все изменения, возникшие на четвертой стадии, несут необратимый характер.
Проявления нефросклероза наиболее яркие на поздних стадиях заболевания. Поэтому необходимо распознать недуг как можно раньше, чтобы больной получил своевременное лечение.
Цель — выявить изменения функции почек на ранних этапах.
Показатели, свидетельствующие о нарушении функции почек:
(в скобках по тексту приведены нормы для взрослых)
- Повышается уровень мочевины (2.5-8.3 ммоль/л), креатинина (у женщин — 50-100 мкмоль/л, у мужчин — 60-115 мкмоль/л) и мочевой кислоты (210 — 420 мкмоль/л).
- Общий белок понижается (65-85 г/л).
- Калий (3,5-5,5 ммоль/л) на начальных стадиях остается нормальным или понижается, поскольку выводится вместе с жидкостью, которую организм теряет в больших объемах. На конечной стадии уровень калия повышается, так как не выводится с мочой, накапливаясь в организме.
- На последних стадиях повышается уровень магния (0,8-1,2 ммоль/л) и фосфора (0,81-1,45 ммоль/л). Тогда как содержание кальция (2,15-2,65 ммоль/л) понижается.
- Натрий повышается (123-140 ммоль/л). Однако может и понижаться, если больной резко ограничивает потребление поваренной соли.
- Повышенно содержание белка (отсутствует либо присутствует до 0,033 г/л)
- Появляются эритроциты (0-2-3 эритроцита в поле зрения микроскопа) и цилиндры (в норме отсутствуют).
- Относительная плотность мочи понижается (1,010 – 1,022 г/л)
Понижается уровень гемоглобина (у мужчин — 130-160 г/л, у женщин —120-150 г/л), эритроцитов (3,5*10 12
/л– 5,0*10 12 /л). Тогда как уровень лейкоцитов (4-9×10 9 ) из-за самоотравления, наоборот, повышается.
Понижается уровень тромбоцитов (180 — 320 *10 9 /л). При этом увеличивается время свертываемости крови (начало свертывания — от 30 секунд до 2 минут, конец свертывания — от 3 до 5 минут) и длительность кровотечения (2-3 минуты).
Включают в себя как исследование сосудов, так и структуру почек.
При нефросклерозе имеется атрофия (уменьшение в размерах и прекращение функции) коркового слоя почки по отношению к мозговому слою. Между двумя слоями иногда отсутствует разделение (дифференциация). Также видны отложения солей кальция в паренхиме почек (нефрокальциноз), которые свидетельствуют о гибели почечной ткани.
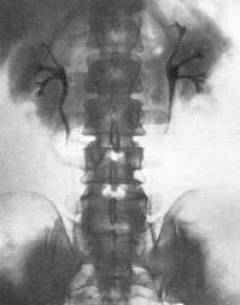
Метод основан на том, что почки способны выделять некоторые рентгенконтрастные йодсодержащие вещества, введенные в организм внутривенно. В результате на рентгенографических снимках, произведенных через определенные промежутки времени, получаются изображения почек и мочевыводящих путей.
При нефросклерозе объем почки и размер коркового вещества уменьшен. Нередко определяются отложения солей кальция (нефрокальциноз).
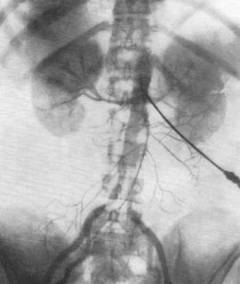
Внутривенно водится контрастное вещество. Затем производится серия снимков, на которых затем врач оценивает степень сужения сосудов почек, наличие препятствия кровотоку и так далее.
При нефросклерозе имеется деформация и сужение мелких артериальных сосудов, отмечается неровный наружный контур почек и истончение коркового вещества. Кроме того, виден симптом «обгоревшего дерева» — когда ветви почечной артерии сужены и изломаны, а также отсутствует мелкий рисунок артерий.
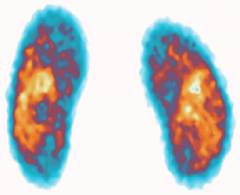
Внутривенно вводится специальное радиоизотопное вещество, которое выводится почками, испуская излучение. Такое излучение улавливается специальной аппаратурой, затем передает изображение на компьютер.
При нефросклерозе радиоизотопное вещество распределяется неравномерно. Иногда сохраняются лишь отдельные участки почечной ткани, а иногда либо почка вообще не видна.
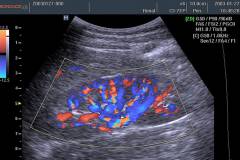
Специальное оборудование излучает и направляет ультразвуковые волны, которые, дойдя до органа, отражаются и улавливаются специальной аппаратурой. Затем информация передается на компьютер, где происходит обработка данных.
При нефросклерозе метод выявляет замедление кровотока в почечных сосудах и нефронах.

Считается наиболее чувствительным методом на ранних стадиях заболевания почек. Поскольку позволяет оценить функцию каждой почки, состояние кровотока в клубочках, а также выделение канальцами мочи.
Внутривенно вводится радиофармацевтический препарат, который фильтруется клубочками и выводится из организма. Препарат издает излучение, которое фиксируется специальной аппаратурой.
При нефросклерозе специальный препарат накапливается и выделяется почками медленнее.
Для диагностики нефросклероза сочетается проведение КТ и ангиографии (введение перед исследованием контрастного вещества внутривенно). Что позволяет оценить строение, структуру и положение почки, а также состояние и работу сосудов почек.
При нефросклерозе мелкие артериальные сосуды сужены и деформированы, корковый слой истончен, сама почка может быть уменьшена в размерах. Имеются изменения сосудов: сужены и изломанны.
При помощи специальной иглы, введенной через кожу в почку, врач получает небольшой участок почечной ткани. Затем отправляет его на исследование.
В первую очередь проводиться лечение основного заболевания. Без этого условия все остальные методы не эффективны.
Касательно лечения нефросклероза, препараты назначаются комплексно и длительно (на годы и месяцы), часто повторяются курсы лечения, но с небольшими перерывами между ними.
| Группы препаратов | Представители | Механизм действия | Способ применения |
| Улучшают почечный кровоток Назначаются на ранних стадиях нефросклероза, так как на поздних этапах они усиливают кровоточивость. | |||
| Антикоагулянты | Гепарин, Гирудин. Варфарин, Ангиофлюкс | Предотвращают образование и рост тромбов в полости сосудов, улучшая кровоток (особенно — капиллярах). | Наиболее часто в начале лечения назначаются в виде инъекций, затем — в таблетках. Курс — не менее 1-1,5 месяца. |
| Антиагреганты | Ксантинола никотинат, Трентал, Пентоксифилин, Дипиридамол | Предотвращают склеивание тромбоцитов (клеток крови, участвующих в свертывании крови), улучшая кровоток. | В начале лечения рекомендуется применение лекарственных средств в уколах, затем — в таблетках. Курс лечения — около 1-1,5 месяцев. |
| Препараты, понижающие артериальное давление Назначаются с осторожностью на последних стадиях, поскольку резкое снижение АД ухудшает кровоток в почках. | |||
| Ингибиторы АПФ | Каптоприл, Берлиприл, Блокордил, Вазопрен, Эналаприл, Диротон |
Благодаря чему сосуды расширяются, в почках улучшается кровоток, а в организме понижается уровень креатинина. | Применяются внутрь длительно — месяцы и годы. Дозировка и схема приема зависит от цифр АД, возраста больного индивидуальной переносимости и других факторов. |
| Антагонисты кальция | Верапамил, Дилтиазем, Амлодипин, Фалипамил, Нифедипин | Расширяют все мелкие артерии и уменьшают сопротивление току крови. В почках увеличивают кровоток и способствуют выведению лишнего натрия из организма. | Применяются внутрь длительно (годы, месяцы). Дозировка и схема применения зависит от цифр АД, возраста больного и других факторов. |
| Блокаторы b-адренергических рецепторов | Бетаксолол, Атенолол, Метопролол, Пропранолол. | Тормозят выработку ренина почками, уменьшают приток венозной крови к сердцу и общий объем крови. | Применяются внутрь длительно. Схема приема и дозировка зависит от цифр АД, нахождения пациента на гемодиализе возраста и других факторов. |
| Мочегонные препараты | Индапамид, Тертенстф, Равель, Фуросемид. | Выводят из организма воду и натрий, уменьшая объем крови в кровеносном русле. | Применяются утром, внутрь вне зависимости от приема пищи. Дозировка зависит от препарата. |
| Альфа-адреноблокаторы | Празозин, Доксазозин. | Улучшает кровоток в почках и скорость прохождения крови через клубочки (величину клубочковой фильтрации). | Назначаются внутрь, как правило, начиная с меньшей дозы, постепенно увеличивая ее до достижения желаемого результата. |
| Устранение нарушения баланса солей | |||
| Препараты калия (назначаются с осторожностью в зависимости от уровня калия в крови и стадии нефросклероза) | Панангин, Аспаркам, Калий-нормин. | Нормализует сердечный ритм, поддерживает нормальный кислотно-щелочной баланс крови, улучшает работу всех клеток в организме. | Применяется как внутрь, так и в уколах. Вначале на месяц назначается лечебная доза, затем — поддерживающая на 1-2 месяца. Курс — 2-3 месяца. |
| Восполнение организма витаминами | |||
| Поливитаминные препараты | Поливитаминные комплексы: Дуовит, Витрум, Остемаг, комплексы витаминов группы В (Беневрон, Мильгама) и другие. | Ускоряют и улучшают все обменные процессы в организме, улучшая обмен жиров, белов, углеводов, работу иммунной системы и другое. | Применяются как в уколах, так и внутрь курсами по 2-3 месяца. |
| Борьба с остеопорозом | |||
| Препараты кальция + витамин D | Препараты кальция в комплексе с витамином D — Витрум остеомаг, Кальций D3 никомед, Кальцемин, Компливит® Кальций Д3. Препараты витамина D (колекальциферола):
| Препараты кальция восполняют дефицит этого минерала, который необходим для синтеза костной ткани. Витамин D улучшает всасывание кальция в кишечнике и растворяет «вредный» холестерин. | Препараты кальция назначаются внутрь после еды. Курс — 2-3 месяца. Суточная доза 3-5 грамм. Препараты витамина D принимаются внутрь в каплях, вне зависимости от приема приищи. Курс — 2-3 месяца. |
| Регуляторы кальциевого обмена — бифосфонаты | Бонвива, Ксидофон, Осталон, Акласта, Резорба, Остеохин |
| Могут назначаться внутрь, внутримышечно или внутривенно. Общий принцип лечения — длительный прием препаратов курсами (в среднем — 8-9 недель). Имеется две схемы приема: постоянно и с перерывами на несколько недель. |
| Лечение анемии | |||
| Препараты эритропоэтина | Рекормон, Эртростим | Стимулирует образование эритроцитов (красных кровяных телец) в костном мозге. | Вводится внутривенно либо подкожно. Кратность применения и дозы зависят от самочувствия больного, уровня гемоглобина и эритроцитов. Применяется как у больных, находящихся на гемодиализе, так и его начала. |
| Препараты железа | Ферроплекс, Ферроцерон, Тардиферон, Феррум Лек | Железо используется организмом для синтеза гемоглобина — белка крови, который переносит кислород к тканям. | При I-II степени анемии препараты применяются внутрь по 1 таблетке 3 раза в день либо 1-2 раза (препараты продленного действия). При гемоглобине менее 70 г/л (III степень анемии) иногда вводится Феррум Лек внутримышечно. Однако препарат переносится тяжело, а больные нефросклерозом и так ослаблены. Поэтому используют его не часто. |
| Уменьшение задержки конечных продуктов обмена белков и токсинов в организме | |||
| Сорбенты | Полисорб, Энтеросгель Карболен, Хитозан, Сорбекс | Поглощают в кишечнике конечные продукты обмена белков, бактерии, яды и токсины, а затем выводят из организма естественным путем с калом. | Принимаются внутрь трижды в день за 1-2 часа после либо до еды Курс — 3-5 недель. |
| Растительные препараты | Хофитол, Леспенефрил | Увеличивают выведение мочевины из организма и усиливают почечный кровоток. | Хофитол вводится внутривенно или внутримышечно. Курс — 12 процедур. Леспенефрил назначается внутрь перед едой по 2-4 чайной ложки в день, внутривенно или внутримышечно — 3-4 ампулы в день. Курс — 3-4 недели. |
Применение лекарственных средств для лечения нефросклероза, как самостоятельного метода, эффективно на I-II стадиях заболевания.
При гемодиализе кровь больного пропускают через специальную мембрану в аппарате искусственной почки. Благодаря чему происходит очищение организма от токсинов и конечных продуктов обмена веществ, нормализация баланса воды и солей.
Частота проведения процедуры зависит от степени нарушения функции почек и применяемой модели аппарата.
Больному, находящемуся на гемодиализе, назначаются препараты для понижения давления, витамины, калий и другие лекарственные средства.
После пересадки больные принимают специальные препараты, подавляющие активность иммунной системы, чтобы она не отторгла донорский орган.
Однако при ухудшении состояния имеется необходимость лечения в условиях стационара:
- Усиленна потеря жидкости (полиурия) и солей
- Нарушено кислотно-щелочное равновесие в организме (закисление крови) — когда рН ниже, чем 7,2
- Самоотравление продуктами обмена веществ
- Высокие цифры мочевины и креатинина
- Усилена кровоточивость
- Тяжелая анемия (гемоглобин ниже 40-50 г/л)
Что предпринимается?
Потерянная жидкость восполняется внутривенным введением растворов растворы глюкозы, изотонического раствора натрия и других.
При потере солей применяются растворы для внутривенного введения либо препараты внутрь с содержанием натрия и калия.
Для снижения уровня креатинина и мочевины вводится раствор глюкозы в виде напитка или внутривенно в сочетании с инсулином.
Кислотно-щелочное равновесие восстанавливается при помощи раствора бикарбоната натрия, вводимого внутривенно.
Для лечения анемии переливается эритроцитарная масса (компонент крови, содержащий красные кровяные тельца — эритроциты).
При самоотравлении внутривенно вводятся растворы (глюкоза, реополиглюкин и другие) и гемодез.
Больному, находящемуся на гемодиализе, необходимо носить с собой карточку (памятку) с указанием диагноза и кратности процедур, номеров телефонов и адреса центра диализа. Поскольку в экстренных случаях (отравление, авария, потеря сознания на улице) врачи должны знать с каким пациентом имеют дело, чтобы создать условия для своевременного проведения процедуры гемодиализа.

Нефросклероз: диета и питьевой режим
Принципы питания включают в себя создание условий для уменьшения нагрузки на нефроны, но с учетом стадии нефросклероза.
Ограничение белка
Обоснованно, поскольку из 100 грамм белка образуется 30 грамм мочевины. Также диета с ограничением белка способствует тому, что организм повторно использует мочевину для синтеза белка.
При отсутствии почечной недостаточности белок практически не ограничивается.
Однако если развилась ХПН, его следует ограничивать. На ранних стадиях заболевания белок ограничивается до 50-60 грамм в день, на поздних — до 30-40. Причем 2/3 белка должно быть высокоценным: мясо птицы, нежирные сорта говядины, яичный белок, рыба, молочные продукты. Тогда как всего 1/3 белка должно приходиться на долю картофеля, хлеба, каш и других продуктов с содержанием белка. Однако злоупотреблять молочными продуктами и рыбой не следует, поскольку в них содержится фосфор.
Ограничение употребления соли
Обоснованно, поскольку натрий притягивает воду, усиливая отеки. Однако в зависимости от стадии ХПН и симптомов подход разный:
- При отсутствии отеков и нормальных цифрах АД соль не ограничивается.
- На начальных стадиях ХПН соль ограничивается до 10-15 грамм в сутки, на поздних — до 3-7.
Длительное и резкое ограничение употребления соли нецелесообразно, поскольку ведет к обезвоживанию больных и ухудшению функции почек.
Поддержание уровня калия, кальция и фосфора, близкого к норме
Традиционно кальцием богаты молочнокислые продукты. Однако при нефросклерозе их следует ограничить, поскольку в них содержится фосфор. Тогда как его уровень в организме и так повышен при нефросклерозе. Поэтому необходимо больше употреблять другие продукты, в которых содержится кальций: бобовые (горох, фасоль), зеленые овощи, цельнозерновая мука.
Продукты с содержанием калия употребляются, если его не хватает в организме (на начальных стадиях). Тогда как если калия в избытке (поздние стадии), продукты с его содержанием ограничиваются. Калия много в изюме, кураге, бананах, шоколаде, печеном картофеле.
Обеспечение поступления достаточных калорий и витаминов
Поскольку, если не хватает калорий, организм для работы использует свои ресурсы — собственные белки. Тогда как, распадаясь, белки увеличивают уровень мочевины.
Поэтому больной должен получать пищу, богатую углеводами, жирами и витаминами: рис, картофель, сладости, свежие овощи и фрукты, сливочное и растительное масло, мед.
Однако свой рацион больной должен составлять с учетом основного заболевания. Например, при сахарном диабете следует ограничивать употребление углеводов.
Питьевой режим
На начальных стадиях, когда отсутствуют отеки и АД не повышается до высоких цифр, ограничение воды не требуется. Более того, при достаточном водном режиме (2-2,5 литра в сутки) кровь быстрее проходит через почки, создавая условия для лучшего удаления шлаков из организма.
При поздних стадиях (наличии отеков и высоких цифр АД) больному рекомендуется принимать на 500 мл жидкости больше, чем он выделил за предыдущие сутки.
Нефросклероз — хроническое заболевание, которое протекает длительно с чередованием периодов обострений и ремиссий (утихание признаков болезни). Поэтому при хорошей компенсации основного заболевания, возможно улучшение функции почек и восстановление кровотока в нефронах. И тогда больной долгие годы чувствует себя хорошо, ведя активный образ жизни.
Однако при неблагоприятном течении основного заболевания ухудшается работа почек, поэтому гибнет большое количество нефронов. В результате со временем развивается хроническая почечная недостаточность, а больной спустя несколько лет нередко нуждается в процедуре гемодиализа либо пересадке почки.
источник