Исследования мочи и крови считаются ключевыми процедурами при воспалительном поражении легких. Они обеспечивают базовую информацию об изменениях, которые протекают в организме.
Однако данные исследования не позволяют поставить точный диагноз. Чтобы получить полную картину, у взрослых проводится также анализ мокроты, рентгенография, биохимическое исследование крови.

- хроническое воспаление легких;
- выраженная одышка и кашель с удушьем;
- повышение температуры до 39 градусов;
- сильная выраженность симптомов вирусной инфекции;
- наличие в мокроте кровянистых или гнойных примесей;
- боли в груди.
Если у врача возникает подозрение на наличие пневмонии, назначается целый комплекс процедур. С их помощью удается получить такие результаты:
- подтвердить развитие недуга;
- оценить степень сложности патологии и уровень поражения легких;
- определить возбудителя;
- контролировать тактику терапии и скорость выздоровления.
Чтобы определить наличие патологии, врачи назначают анализы крови. Также непременно выполняется общий анализ мочи. Чтобы выявить возбудителя недуга, исследуют состав крови и мокроты.
Для определения особенностей протекания болезни и скорости ее распространения выполняют рентгенографию легких. Также может возникать необходимость в проведении бронхоскопии и компьютерной томографии. Для контроля восстановительного процесса применяют контрольные исследования крови и мочи.
Выполнение ОАК при пневмонии помогает выявить воспаление и определить уровень его выраженности. Лейкоцитарная формула позволит получить информацию о происхождении недуга – бактериальном или вирусном.

К основным изменениям, которые демонстрируют анализы крови при пневмонии, относят следующее:
- смещение лейкоцитарной формулы в левую сторону;
- лейкоцитоз;
- возрастание СОЭ.
Нарушения показателей анализа прежде всего касаются количества лейкоцитов. Чтобы точно интерпретировать результаты, очень важно ознакомиться с нормальными значениями уровня кровяных телец.
У здоровых людей уровень лейкоцитов составляет 4-9 Г/л. При воспалительном поражении легких данное значение существенно возрастает. В отдельных случаях оно достигает отметки 40-60. Это обусловлено тем, что организм старается противостоять инфекции. Существенное повышение объема этих кровяных телец в медицине называется лейкоцитозом.
Помимо этого, ключевым показателем анализа крови является СОЭ. У здоровых людей данный результат не должен быть больше 15 мм/ч для женщин и 10 мм/ч для мужчин. Исключением являются дети, беременные женщины и старики. СОЭ при пневмонии значительно возрастает. Это подтверждает воспаление легких.
Лейкоциты представляют собой частицы крови, которые позволяют справляться с воспалением. К ним относят огромное количество видов клеток. Каждый из них играет важную роль.

- эозинофилы – представляют собой розовые элементы;
- базофилы – имеют фиолетовый оттенок;
- нейтрофилы – являются бесцветными.
Нейтрофилы могут иметь разный возраст. У здоровых людей количество юных палочкоядерных клеток не должно быть более 5 % всех лейкоцитов. При этом зрелые сегментоядерные клетки преобладают – их количество составляет примерно 60 %. Такие пропорции являются нормой. При пневмонии данное соотношение серьезно меняется.
Чтобы иммунитет мог противостоять инфекции, нужно увеличить число молодых клеток. При этом количество палочкоядерных элементов может резко увеличиваться.
Такие процессы именуют смещением лейкоцитарной формулы в левую сторону. Это объясняется тем, что в лабораторном бланке молодые клетки располагаются левее, чем зрелые.

Ускорение скорости оседания эритроцитов обусловлено повышением в плазме крови содержания защитных белковых элементов. К ним относят глобулины и фибриноген. В результате эритроциты склеиваются, что приводит к быстрому оседанию на дне лабораторной емкости. Определить точный объем белковых элементов поможет биохимическое исследование.
Далеко не всегда повышение объема лейкоцитов обусловлено нарастанием количества нейтрофилов. Если патология связана с заражением вирусами, увеличивается объем лимфоцитов – они успешно справляются с такими возбудителями.
На основании данной особенности удастся определить, что именно послужило причиной развития недуга – вирусы или бактерии.
Чтобы получить точные результаты исследования, очень важно правильно подготовиться к его сдаче:
- Анализ необходимо сдавать натощак. Желательно делать это в утреннее время суток. Допустимо употреблять только свежую негазированную воду. Ужинать можно не менее чем за 8 часов до исследования. Лишь в этом случае удастся получить достоверные результаты.
- За несколько суток до обследования нужно отказаться от применения медикаментозных средств. Отдельные препараты приводят к серьезному изменению состава крови. Это может стать причиной получения неправильных результатов.
- За 1 день до сдачи анализа нужно немного скорректировать свой рацион. При этом важно исключить жирную пищу и спиртные напитки. Также обязательно нужно отказаться от физических нагрузок.
После проведения лечебных мероприятий состав крови меняется, однако это происходит достаточно медленно. Исследование мокроты, которое проводится с анализом крови, позволяет правильно скорректировать терапию и ускорить наступление выздоровления.

- нормализуется температура;
- увеличивается общий тонус;
- пропадает кашель;
- устраняются хрипы в легких и одышка;
- пропадает тошнота и болевые ощущения в животе;
- проходит боль в грудной клетке.
На фоне положительной динамики состав крови остается патологическим в течение определенного времени. Восстановительный период характеризуется повышением объема эозинофилов. Это говорит о хорошем прогнозе. Если же данные элементы пропадают из данных исследований крови, специалист может подозревать развитие осложнений.

Ключевой целью процедуры является определение пропорций углекислого газа и кислорода в крови. Если развиваются осложнения в форме угнетения функций дыхательной системы, у больного появляются обструктивные симптомы удушья.
Это очень опасное состояние, которое провоцирует гипоксию тканей. Причем страдают все органы, включая легкие и мозг. Если удастся вовремя выявить нарушение, можно сразу же остановить последующее развитие патологии.
Чтобы определить причины развития недуга, проводят исследование мокроты. С его помощью можно понять, какой именно возбудитель спровоцировал пневмонию. Если по результатам исследования крови было выявлено увеличение числа лейкоцитов, мокроту исследуют на присутствие бактериальных микроорганизмов и грибков. Также оценивается их чувствительность к лекарственным препаратам.

- При наличии кровянистых примесей в секрете можно заподозрить очаговую или крупозную пневмонию. При коричневом оттенке мокроты можно быть уверенным, что кровеносные тельца погибли. Это говорит о крупозном воспалении.
- Желтый оттенок секрета свидетельствует об эозинофильном воспалении. Под данным термином понимают аллергическую пневмонию.
- Фиброзные элементы и желчные пигменты свидетельствуют о том, что эритроциты погибают непосредственно в полости легких. Это говорит об очень серьезном нарушении, при котором кровь наполняет пораженный орган дыхания.
Высокую диагностическую ценность имеет и исследование мочи. При пневмонии оно может показывать незначительный объем белковых структур. Также моча при пневмонии включает немного эритроцитов, поскольку их уровень в крови при таком недуге существенно возрастает.
Чтобы выявить патологию и вовремя начать терапию, очень важно провести целый комплекс диагностических исследований. Благодаря выполнению данных процедур можно не только выявить пневмонию, но и определить причины ее развития. Это позволяет подобрать максимально эффективную схему терапии.
Пневмония – тяжёлое острое скоротечное заболевание, при котором поражаются лёгкие человека. Разновидностей причин, которые могут дать толчок этому заболеванию достаточно много – сниженный иммунитет, аллергические реакции, нарушенное кровообращение, недоразвитость или неполное раскрытие лёгких у маленьких детей и множество других. Все вышеперечисленные причины вызывают неспособность организма противостоять атмосферным инфекциям, которые внедряются в лёгкие и начинают их разрушать. На начальных стадиях пневмония очень похожа на ОРЗ или ОРВИ (либо с них начинается), но быстрое заполнение лёгочных полостей жидкостью, кровью и гнойными массами ведёт к асфиксии, а крайне высокая температура – к гибели нервных клеток, что до недавнего времени выливалось в 40% смертность среди больных, а в детских случаях эта цифра до сих пор актуальна.
Отличие пневмонии от обыденных простудных заболеваний – её возбудитель, которым является стафилококковая инфекция, насчитывающая более ста разновидностей, и гемофильная инфекция в меньшем ряде случаев. Также изредка развивается заболевание под воздействием грибка, хламидий и некоторых вирусов.
Чтобы отличить обычную запущенную простуду от смертельно опасной болезни даже на ранних стадиях сдаются определённые анализы на пневмонию.
- В первую очередь при ОРЗ и ОРВИ берутся анализы на пневмонию у людей, болеющих ей хронически.
- Высокая интенсивность симптомов простудного заболевания.
- Крайне высокая температура 39 и выше. Хотя у детей наблюдаются частые случаи заболеваемости пневмонией без повышения температуры.
- Очень тяжёлая одышка или кашель с удушьем.
- Присутствие в мокроте кровяных и гнойных масс.
- Грудные боли в области лёгких.
При подозрении на пневмонию проводится целый комплекс процедур, которые призваны:
- Подтвердить наличие заболевания.
- Выявить возбудителя.
- Узнать тяжесть болезни и степень поражения лёгких
- Контролировать процесс лечения и выздоровления.
Чтобы выявить наличие какого-либо заболевания, врачи в первую очередь берут общий анализ крови, общий анализ мочи. Для выявления возбудителя болезни делается анализ мокроты и крови на возбудителей.Для того чтобы контролировать течение заболевания, степень его распространения и форму и область поражения применяют как рентген лёгких, так и компьютерную томографию и бронхоскопию. Контролируют процесс выздоровления чаще всего при помощи контрольных анализов мочи и крови.
Биохимический анализ крови при пневмонии и других заболевания – самый главный анализ, призванный отразить метаболические процессы в организме (работу внутренних органов и систем), наличие вирусов или бактерий и продуктов, связанных с их жизнедеятельностью, указывающих на степень заражения. Для проведения подробной биохимии требуется довольно много крови, поэтому её берут из вены. В менее серьёзных ситуациях достаточно и взятой из пальца, чтобы просто иметь представление об общей картине состояния пациента.
Готовый результат ОАК при пневмонии представляет собой представляет собой бумажный бланк, на котором три колонки. В первой вписаны показатели, на которые проводится исследование, в последнем изначально прописаны показатели нормы, а средняя колонка – реальные цифры конкретного больного. Если результаты вписаны от руки, значит, что показатели высчитывались вручную лаборантом, если весь бланк отпечатан с диаграммами, то – высокоточным автоматическим прибором для проведения анализа – гемоанализатором. Самым идеальным вариантом считается проведение автоматического анализа с ручной корректировкой относительно состояния конкретного больного. Это обусловлено тем, что у человека нормальное соотношение показателей может меняться под действием смены питания, гормонального фона или прорезывания зубов, а также неспособностью гемоанализатора выявления болезнетворных микроорганизмов.
Чтобы показатели были наиболее точными, перед забором крови следует:
- Не принимать алкоголь, жирную и острую пищу, минеральную воду и соки.
- Не курить.
- Не заниматься сексом (чтобы гормональные прыжки не влияли на метаболизм).
- Отказаться от приёма гормональных препаратов и антибиотиков, если это возможно, после консультации с врачом.
- Исключить физические упражнения и не перенапрягаться.
Общий анализ крови при пневмонии содержит следующие показатели:
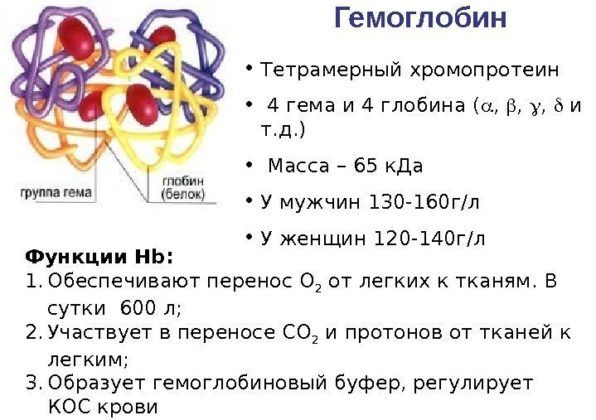
Гемоглобин – главное рабочее вещество эритроцитов, непосредственно переносящее кислород. Пониженный гемоглобин может быть не только следствием пневмонии, но и причиной, т. к. его падение снижает общие показатели здоровья организма и, как следствие сопротивляемость иммунной системы.
Эритроциты — количество красных кровеносных телец, переносящих кислород. У здорового организма количество эритроцитов на заданный объём должно быть в пределах нормы либо немного падать при заболеваниях. Анализ крови при воспалении лёгких показывает незначительное увеличение их количества.
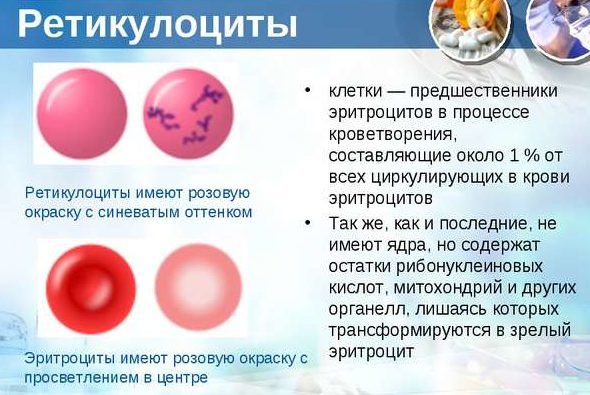
Ретикулоциты – показатель активности костного мозга. Ретикулоциты (ретикулины) — клетки, образуемые костным мозгом, из которых потом образуются настоящие эритроциты. Скажем так, это эритроциты-дети также способные переносить кислород. В норме эти клетки в периферическую кровь попадают в маленьком количестве, но активная выработка ретикулоцитов и повышение их количества в самой крови говорит о массовой гибели эритроцитов в организме, а понижение – о нарушении работы костного мозга. У новорождённых этот показатель составляет около 10%, а у более старших людей 0,2 – 1%. При пневмонии их количество увеличивается не только из-за гибели эритроцитов, но и из-за кислородного голодания организма по вине плохого усвоения газа поражёнными лёгкими. Недостаток кислорода организм пытается компенсировать количеством красных кровеносных телец.
Тромбоциты – количество тромбоцитов влияет на скорость свёртывания крови и их изменение практически никогда не связано с воспалительными процессами, поэтому при воспалении лёгких тромбоциты должны быть в норме.
СОЭ – показатель скорости осаждения эритроцитов, иногда называемый РОЭ (реакция осаждения эритроцитов). Скорость выпадения эритроцитов в осадок зависит от их тяжести, которая говорит о наличии в них белков, реагирующих на воспалительный процесс, в том числе и на пневмонию. СОЭ при воспалении лёгких всегда повышено. СОЭ при пневмонии и других болезнях – один из главных показателей, и чем он выше, тем серьёзнее заболевание и обширней воспалительный процесс.
Лейкоциты – содержание белых иммунных телец, ответственных за обнаружение и обезвреживание болезнетворных клеток и их соединений. Повышенное содержание лейкоцитов при пневмонии указывает на бактериальное происхождение заболевания, например – пневмококковую инфекцию.
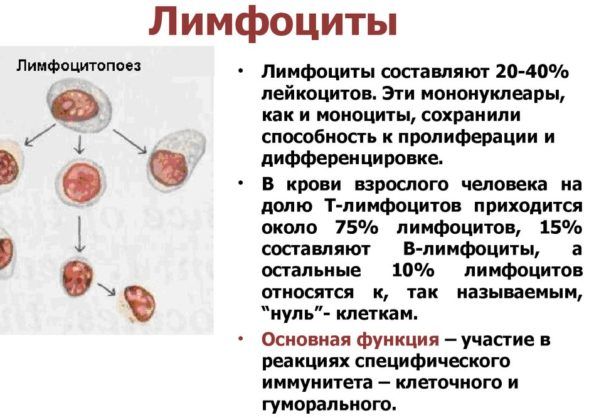
Лимфоциты – содержание лимфоцитов, иммунных клеток крови, отвечающих за распознавание болезнетворных вирусов и выработку антител. Повышенное количество лимфоцитов говорит о вирусном характере заболевания и его интенсивности.
Моноциты – крупные иммунные клетки, вырабатывающие определённый ряд веществ крови и превращающиеся в макрофаги и уничтожающие как помеченную лейкоцитами фауну, так и мёртвые клетки организма. При воспалении лёгких образуется большое количество гнойных масс и поражённых тканей в лёгких, что требует образования большего количества моноцитов для очищения организма и уничтожения бактерий.
Анализ мокроты при пневмонии призван выявить причину заболевания, а именно болезнетворные бактерии. Если анализ крови выявил повышенное количество лейкоцитов, то проводится посев мокроты на бактерии и грибки, а также проверка их чувствительности к препаратам.
У маленьких детей довольно сложно взять этот анализ, т.к. они склонны к моментальному заглатыванию отхаркиваемой при кашле мокроты, поэтому иногда берётся слизь из носа или в крайне редких случаях проводиться биопсия.
Помимо возбудителя, мокрота может дать дополнительную информацию:
- Примесь крови в мокроте говорит об очаговой или крупозной пневмонии. Если мокрота коричневая или ржавая, то значит, кровеносные тельца уже мертвы и пневмония крупозная.
- Ярко-жёлтый цвет мокроты говорит о эозинофильной пневмонии – аллерго-воспалительном поражении лёгких.
- Фибриозные свёртки и желчные пигменты говорят о гибели эритроцитов уже в самой полости лёгких, что означает очень серьёзное поражение, при котором кровь уже понемногу начала заполнять полости.
Анализ мочи при воспалении лёгких может показать незначительное наличие белка, свидетельствующее о воспалительных процессах в организме и остатки эритроцитов, количество которых в крови при заболевании резко увеличивается.
Рентген лёгких или флюорография делается в двух плоскостях: спереди и сбоку и показывает область локализации воспаления, которая на снимках выделяется тёмным цветом.Компьютерная томография производится для той же цели, но является более точным и всесторонним видом обследования, замечающим даже очень маленькие очаги. Также эти методы обследования показывают рубцы, в случае их образования после тяжёлого течения болезни.
Каждый из вышеперечисленных анализов при воспалении лёгких даёт лишь общее представление, говорящее о наличии заболевания, но их совокупность позволяет составить очень чёткую картину о причинах, степени распространения и нанесённого ущерба организму, возможных последствиях болезни и назначить единственно верное лечение.
Такое опасное инфекционное заболевание как пневмония требует незамедлительного лечения. Если есть подозрения, обязательно нужно сдать анализы на пневмонию.
- Симптоматика пневмонии
- Какие анализы нужны при подозрении на пневмонию
- Дополнительные исследования
- Какие виды пневмонии бывают
- Как передается инфекция
- Общий анализ крови при воспалении легких
- Биохимический анализ крови
- Анализ мокроты
- Общий анализ мочи
- Рентгенологическое исследование
- В каких случаях полагается госпитализация
Статистика, увы, свидетельствует, что почти каждый второй житель планеты сталкивался с этим недугом. Еще до сдачи анализов на пневмонию определить болезнь можно по таким признакам:
- Больного бросает в жар, температура поднимается стремительно до 39-40 градусов;
- Частый кашель с обильной мокротой, в которой можно заметить кровянистые и гнойные массы;
- При небольших физических нагрузках и даже в состоянии покоя мучает одышка;
- В груди дискомфортное состоянии;
- Общая слабость, потливость, плохой аппетит и сон из-за воспалительного процесса и интоксикации.
Иногда пневмония протекает почти бессимптомно, есть лишь сухой кашель, слабость и боли в голове.
Пневмония успешно лечится. Но пациенту может грозить гибель. Вот почему так важно быстро определить болезнь и начать лечение. Если симптомы вызывают у доктора подозрения, то он обязательно направит на:
- Общий анализ крови;
- Тест на мокроту;
- Тест на мочу;
- Биохимический анализ крови;
- Флюорографию.
Особенно важный показатель — тест на кровь. Не всегда такой тест отражает проблему. Если иммунитет слабый, то в крови не будет никаких заметных изменений.
Нередко назначают (в дополнение к основным анализам) УЗИ сердца, так как при воспалении легких страдает и сердце. Нарушения в работе этого органа могут быть следствием пневмонии, либо самостоятельным заболеванием, требующим лечения. Так как наличие еще и воспаления легких приведет к ухудшению.
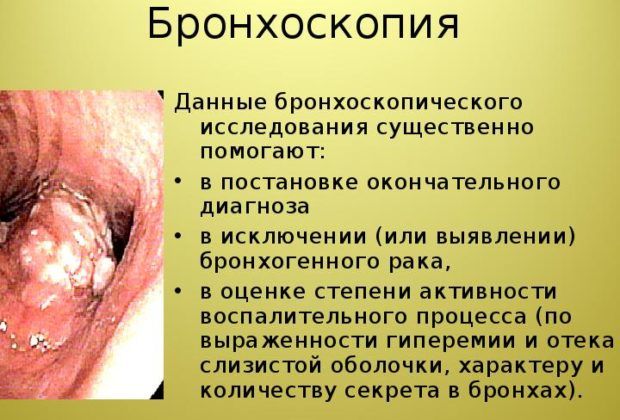
Еще один дополнительный метод – бронхоскопия. Это эндоскопический метод, благодаря которому можно обнаружить инородные предметы в легких, опухли и воспаления, аномалии в развитии легких, бронхов.
Пневмония может возникать по разным причинам. Поэтому различают:
- Внебольничная форма. Встречается чаще всего;
- Госпитальное воспаление легких. Это в том случае, если до поступления в стационар у больного не было никаких признаков этого заболевания;
- Аспирационное воспаление легких. Такая форма недуга образуется при попадании в организм болезнетворных микроорганизмов – чаще вирусов и бактерий, реже кишечной палочки;
- Атипичная пневмония – самая тяжелая форма недуга. Она образуется на основе атипичной микрофлоры (различные грибки, хламидии, микоплазмы и так далее).
Любая форма пневмонии требует комплексного адекватного лечения, опирающегося на точные анализы.

Передается болезнь через предметы обихода и вещи, на которые вместе с мокротой попали бактерии, через руки, воздушно-капельным путем.
Но речь идет только о путях передачи – не самого воспаления легких, а лишь возбудителя недуга. А далее разовьется болезнь или нет, зависит от иммунитета человека.
Общий анализ крови показывает сразу несколько важных параметров.
Эти компоненты крови разносят кислород по клеткам организма. При простудных заболеваниях их количество падает. А при воспалении легких может немного увеличиться, чтобы дать отпор болезнетворным бактериям и вирусам.
Это такие клетки, которые образуются костным мозгом. Из них впоследствии рождаются истинные эритроциты. Если в организме проблемы, то ретикулоцитов в крови становится больше, для того, чтобы переродиться в эритроциты и пополнить ряды «борцов» с бактериями и вирусами. Массовая гибель эритроцитов – кровеносных телец, осаждение эритроцитов по результатам анализа говорит о воспалительном процессе.
Даже при воспалении их количество должно оставаться неизменным, количество имеет значение только при свертываемости крови.
Это клетки иммунной системы, которые непосредственно борются с чужеродными бактериями и выводят продукты их жизнедеятельности. Высокое содержание лейкоцитов говорит о том, что в данном случае идет воспалительный процесс с присутствием бактерий, например, пневмококковой пневмонии.
Их увеличение говорит о вирусном происхождении пневмонии. Эти клетки ответственны за распознавание болезнетворных «пришельцев», а также за выработку антител.
Это крупные иммунные клетки, которые борются с инфекцией. Если их много, то тест прямо указывает на наличие воспаления в легких. Эти клетки выводят болезнетворные микроорганизмы, а также обезвреживают мертвые клетки организма.
Это компонент эритроцитов, который способствует поглощению кислорода в легких и высвобождению его в тканях. Если гемоглобин падает, это говорит о воспалительном процессе и снижении иммунной защиты организма.
Это показатель скорости осаждения эритроцитов. То, с какой скоростью выпадают в осадок эритроциты, говорит о степени воспалительного процесса. СОЭ можно считать одним из главных показателей при сборе анализов на пневмонию. Существуют нормы СОЭ для детей, взрослых, беременных, показатели различны.
Биохимический анализ крови – один из главных показателей, с которого и начинают. Он показывает происходящие метаболические процессы организме:
- Сбои в работе внутренних органов;
- Присутствие патологической флоры, а также продуктов их жизнедеятельности. А это, в свою очередь, показывает на степень заболевания.
Берут такой тест из вены. И в бланке результата биохимического анализа крови указаны три графы: норма, реальное положение, степень отклонения от нормы. Ели бланк заполнен вручную лаборантом, значит анализы приводились вручную, если автоматически – то и система анализа также автоматическая.
Лучшими показателями считают те, что выполняются комбинированно – вручную и автоматически. Автомат не может дать реальную картину: состав крови может различаться в зависимости от изменений, связанных с гормональным сбоем, сменой питания, режима сна и отдыха и так далее. Биохимический анализ крови может меняться даже при прорезывании зубов.
Анализ мокроты указывает на степень поражения организма пневмонией, а также на причину возникновения воспаления. Если и биохимический анализ крови, и общий указывает на наличие проблемы, то обязательно делается посев мокроты. И он указывает на конкретные грибки и бактерии, а также их реакцию на те или иные препараты. Можно получить и дополнительные сведения:
- Если в выделениях есть кровянистые вкрапления, то это свидетельствует об очаговой или крупозной пневмонии — поражении всей доли легкого;
- Если мокрота ярко-желтая, то, скорее всего, речь идет об аллергическом течении болезни;
- Желчные пигменты в мокроте указывают на очень серьезное поражение, когда часть легких уже начала постепенно заполняться кровью.
Сложно взять мокроту на анализ у малышей. Они склонны ее проглатывать. Поэтому чаще всего берут слизь из носа на анализы.
Еще один важный показатель – общий анализ мочи. У здорового человека моча прозрачная, без осадка, с характерным желто-коричневым цветом (цвет может меняться из-за употребления некоторых продуктов, но это не говорит о патологии). При воспалении легких и пневмонии в моче наблюдается осадок, сама жидкость мутная. Это говорит о наличии белка, а он свидетельствует о воспалении.

Есть еще и компьютерная томография. Она позволяет увидеть патологию в деталях, в самом ее зародыше. Это более точное обследование – даже небольшие рубцы от перенесенного ранее недуга не останутся незамеченными.
Все названные методы исследования дают в совокупности истинную картину происходящих процессов в организме, позволяют определить причины заболевания, степень поражения легких, а также состояние иммунной системы. В итоге врач назначит адекватное лечение.
Не всегда больного с пневмонией направляют на стационарное лечение. Это необходимо только для пожилых людей и детей, а также беременных женщин. Остальные пациенты могут получить лечение и в домашних условиях. Но все зависит от состояния. Госпитализации подлежат те пациенты, у которых:
- Тяжелая дыхательная недостаточность;
- Нарушение сознания;
- Требуется вентиляция легких с помощью специальной аппаратуры;
- Состояние стремительно ухудшается;
- Поражено несколько долей легких;
- Артериальное давление упало;
- Количество мочи резко сократилось.
При наличии хотя бы одного из признаков, больного направляют на больничное лечение в условиях стационара. Круглосуточное наблюдение з состоянием, принятие адекватных мер поможет быстрее справиться с критическим состоянием и полностью избавиться от болезни. Иммунитета против пневмонии не образуется. Но вакцинация от гриппа поднимает общий уровень иммунитета, что убережет от заражения пневмонией.
источник
Невзирая на то, что медицина стремительно шагнула вперед и разработала множество мощных антибактериальных препаратов, пневмония все еще остается одним из наиболее распространенных и смертоносных заболеваний, которое по частоте смертельных исходов занимает третье место после инсультов и онкологических болезней. К сожалению, снизить заболеваемость не удается.
Пневмония — это воспалительный процесс инфекционнного происхождения, который негативно воздействует на нижние дыхательные пути с непременным вовлечением легочных материй.
- Внебольничное воспаление легких является, пожалуй, самым распространенным видом заболевания.
- Госпитальная пневмония. Эта форма заболевания проявляется у человека, который продолжительное время пребывает в стационаре, при условии что во время госпитализации у больного не было ни одного симптома, сведетельствующего о наличии этого недуга.
- Аспирационное воспаление легких — это форма заболевания, которая проявляется в результате попадания в организм болезнетворных бактерий посредством пищи, воды или любых посторонних предметов.
- Атипичное воспаление легких — это, пожалуй, самая тяжелая форма недуга, поскольку она вызвана атипичной микрофлорой (например: хламидиями, микоплазмами и т. д.).
Стоит учитывать, что пневмония — это недуг бактериального происхождения.
Основными возбудителями недуга являются: стафилококк, пнемококк и гемофильная палочка. В редко встречающихся ситуациях толчком к заболеванию могут стать клебсиеллы, кишечная палочка, но это в случае, если у больного параллельно протекают тяжелые заболевания.
Факторы, которые значительно повышают вероятность заболевания пневмонией:
- Поражение внутренних органов, особенно почек, сердца и легких.
- Сниженный уровень защитного барьера организма.
- Наличие онкологических заболеваний.
- Предварительное осуществление исскусственной вентиляции легких.
- Поражение работы центральной нервной системы.
- Возраст, превышающий 60 лет.
- Воздействие общего наркоза на организм.
Как проявляется пневмония у взрослых? Основными проявлениями пневмонии выступают:
- Стремительно поднимающийся и удерживающийся жар до 39 градусов.
- Обильный кашель с отхождением мокрот в больших количествах.
- Одышка в состоянии покоя или при незначительных физических нагрузках.
- Болезненные ощущения или чувство дискомфорта в области груди.
В большинстве случаев больные отмечают значительное снижение работоспособности, слабость, утомляемость, обильное потоотделение, проблемы со сном и отсутствие аппетита. У пациентов пожилого возраста также может наблюдаться общая интоксикация организма. Стоит отметить, что есть категория людей, у которых протекает пневмония без симптомов или же со слабо выраженными — сухой кашель, периодические головные боли и слабость.
Как проявляется пневмония у детей? Чаще всего пневмония у детей развивается крайне стремительно, и причиной ее становятся осложнения после перенесенного ОРЗ. Наиболее распространенный возраст — от полугода до 6 лет. В подавляющем большинстве пневмонию у детей провоцирует пневмококк. Если вы начинаете подозревать, что ваш ребенок заболел, то следует незамедлительно обратиться за консультацией к врачу. Лечение, как правило, осуществляется в стационаре. Пневмония без симптомов у детей фактически не встречается.
Эта болезнь стремительно прогрессирует, поэтому халатности и ненадлежащего лечения не потерпит. Бездействие может привести к летальному исходу!
Во избежание существенных погрешностей при исследовании ваших общих анализов, следует основательно подготовиться к их сдаче и выполнить все нижеперечисленные правила:
- Сдача крови должна осуществляться строго на голодный желудок и в первой половине дня. Можно лишь употреблять вовнутрь очищенную воду без газов.
- Вечерняя трапеза должна быть окончена как минимум за 8 часов до предполагаемого времени сдачи крови.
- За пару дней до сдачи анализов следует воздержаться от применения каких-либо лекарственных средств, поскольку им под силу существенно изменить состав крови.
- За сутки необходимо воздержаться от жирной пищи, алкоголя и не допускать физических нагрузок.
Пневмония — это крайне смертоносное заболевание, нуждающееся в своевременном выявлении и соответсвующих исследованиях. Диагностика должна в себя включать следующие составляющие:
- Биохимический состав крови.
- Общий анализ мочи.
- Общий анализ мокрот.
- Флюорография.
При пневмонии анализ крови — это самая обязательная составляющая диагностирования. Редко, но встречаются случаи, когда результаты анализов крови в норме, но при этом воспалительные процессы все равно будут проявляться. Это свидетельствует о том, что иммунная система больного ослабла настолько, что не в состоянии воздействовать на протекающий недуг.
При пневмонии анализ крови у взрослого человека должен показывать довольно высокий уровень лейкоцитов, но это при условии, что иммунная система еще в силах оказывать сопротивление болезни. Показатель СОЭ должен достигать критических отметок. Если в организме продолжительное время происходит интоксикация, то возможно развитие анемии. Нормальное течение пневмонии не способно проявиться в анализах. Лишь в случае, когда приближается кризис, может стремительно возрасти показатель эозинофилов.
В том случае, если при пневмонии анализ крови не проявляет лейкоцитоз, то это плохой звоночек для взрослых.
Анализ крови при пневмонии у ребенка:
- Показатель эритроцитов находится в норме или незначительно понижен. Запущенная форма заболевания, наоборот, провоцирует стремительное повышение количества эритроцитов в организме.
- При пневмонии анализ крови у ребенка указывает на повышенное количество лейкоцитов, что говорит о наличии бактериального недуга.
- Стремительно возрастает количество разнообразных форм палочкоядерных нейтрофилов.
- Анализ крови при пневмонии у ребенка показывает, что заболевание приводит к стремительному уменьшению уровня лимфоцитов.
- СОЭ в разы превышает необходимую норму.
Курс лечения легкой формы пневмонии могут назначать врачи, имеющие широкий профиль: терапевты, педиатры, семейные врачи. Что касается тяжелой формы заболевания, то тут необходима госпитализация в специализированное отделение — пульмонологическое.
Основа лечения воспаления легких — антибактериальные препараты (антибиотики). Препарат, дозировка и длительность приема должны в обязательном порядке определяться врачом, в зависимости от множества факторов: возраст пациента, особенности протекания недуга и наличие дополнительных заболеваний. В большинстве случаев лечение проходит комплексно, с применением нескольких антибактериальных препаратов.
Средняя продолжительность курса лечения составляет 10 дней.
Полностью исключить вероятность заболевания невозможно, но можно приложить максимум усилий, чтобы обезопасить себя и своих близких. Прежде всего, нужно стараться жить в соответствии со здоровым образом жизни: придерживаться правильного питания, закаляться, заниматься спортом, много времени проводить на свежем воздухе, избегать стрессовых ситуаций и придерживаться всех правил личной гигиены. Необходимо употреблять в пищу растительную еду или же БАДы, чтобы работа иммунной системы не давала сбои. Лежачим больным рекомендуется регулярно проделывать курсы массажа и делать специально разработанную дыхательную и лечебную гимнастику, а также целесообразным может быть назначение антиагрегантов (например, «Трентала», «Гепарина» и т. д.).
Относитесь крайне щепетильно и внимательно к состоянию здоровья, ведь своевременное диагностирование и лечение недугов может значительно увеличить продолжительность жизни человека!
Общий анализ крови (ОАК) и мочи (ОАМ) являются стандартными исследованиями при всех патологиях, в т.ч. при воспалении легких. Они дают базовую информацию о процессах, происходящих в организме, и позволяют подтвердить или исключить подозрения на пневмонию.
Безусловно, по одним лишь общим анализам нельзя поставить диагноз. В подтверждении воспаления легких решающую роль играет рентгеновское обследование, микроскопия мокроты и биохимический анализ. Но в комплексе с этими методами общий анализ крови при пневмонии дополняет общую картину заболевания.
С помощью этого элементарного исследования легко определить, имеется ли в организме воспалительный процесс, и оценить его интенсивность. Также по отклонениям лейкоцитарной формулы можно приблизительно предположить этиологию болезни (бактериальная она или вирусная).
Кровь при пневмонии исследуется не менее двух раз: при поступлении в инфекционное отделение и при выписке из него для оценки результата лечения. Но еще лучше иметь промежуточные показатели на разных этапах терапии для оценки динамики выздоровления.
Основные изменения ОАК при пневмонии – это:
- лейкоцитоз;
- ускорение СОЭ;
- сдвиг лейкоцитарной формулы влево.
Отклонения значений ОАК в первую очередь касаются ее лейкоцитарного ростка. Но для того, чтобы произвести расшифровку, важно знать нормы показателей кровяных телец.
Количество лейкоцитов у здорового взрослого колеблется от 4 до 9 Г/л. При пневмонии же этот показатель зашкаливает, поднимаясь иногда до 40-60, так как организм начинает сопротивляться инфекции. Подобное увеличение числа белых кровяных телец именуется лейкоцитозом.
Кроме того, важным показателем ОАК при воспалении легких служит скорость оседания эритроцитов (СОЭ) или реакция оседания (РОЭ), как ее называли раньше.
В норме СОЭ не превышает 15 мм/час у женщин и 10 мм/ч у мужчин. Исключением являются только беременные, дети и пожилые люди. Во время пневмонии, как и при других воспалительных процессах, СОЭ сильно возрастает, что свидетельствует о воспалении легочной ткани.
Как известно, лейкоциты – это лишь общее название элементов крови, которые сражаются с воспалением. Среди них есть целое разнообразие разновидностей клеток, каждая из которых выполняет свою специфичную функцию.
Так, в зависимости от цвета лейкоцита под микроскопом различают бесцветные нейтрофилы, фиолетовые базофилы и розовые эозинофилы. При пневмонии наблюдается повышение именно нейтрофильных клеток (нейтрофилез).
Нейтрофилы отличаются между собой по возрасту. Молодые (палочкоядерные клетки) в норме составляют до 5% всех лейкоцитов, в то время как зрелые (сегментоядерные) преобладают, составляя около 60%. Такое соотношение характерно для здорового организма. При пневмонии оно резко нарушается.
Для того чтобы иммунная система могла сопротивляться инфекции, требуется увеличение числа молодых клеток, и число палочкоядерных элементов начинает резко возрастать. Данные изменения называют сдвигом лейкоцитарной формулы влево, поскольку юные клетки в таблице расположены левее зрелых.
Повышение РОЭ может наблюдаться не только при воспалительных изменениях, но и быть вариантом нормы. К примеру, у беременных СОЭ достигает иногда значений в 30-40 мм/ч, у людей старше 60 лет – 20-30 мм/ч. У грудных детей, наоборот, показатель СОЭ сильно снижен. И даже незначительное его повышение стоит рассматривать как признак воспаления.
Ускорение РОЭ связано с тем, что в плазме крови при пневмонии увеличивается концентрация защитных белков (фибриногена и глобулинов). Из-за этого эритроциты, которые обычно заряжены отрицательно и не слипаются, начинают слипаться друг с другом и быстро оседать на дно пробирки. Выявить точное количество воспалительных белков можно с помощью биохимического анализа.
Не всегда общее увеличение количества лейкоцитов при воспалении легких вызвано повышением числа нейтрофилов. Если болезнь вызвана вирусным агентом, будет увеличиваться количество лимфоцитов (лимфоцитоз), так как именно они борются с вирусами эффективнее всего. На основании этого отличия в клиническом анализе крови при пневмонии (нейтрофилез или лейкоцитоз) и можно предположить, какой микроб явился возбудителем заболевания: бактерия или вирус.
После выздоровления картина крови улучшается, но изменения в ней сохраняются еще длительное время, что свидетельствует о наличии иммунитета. Общее количество лейкоцитов почти достигает нормы (9 Г/л), РОЭ может оставаться на прежнем повышенном уровне.
Лейкоцитарная формула постепенно уравновешивается: молодые клетки созревают, превращаясь в сегментоядерные, и сдвиг плавно исчезает. Характерным для периода выздоровления считается некоторое увеличения числа эозинофилов, что является признаком благоприятного исхода. И, наоборот, если после пневмонии развились осложнения, эозинофилы могут полностью исчезать.
У детей картина крови имеет тенденцию постоянно меняться. Например, до 3-4 лет количество лимфоцитов сильно преобладает над числом нейтрофилов. Если бы такие отклонения были выявлены у взрослого, можно было бы заподозрить вирусную пневмонию, но для детей этого возраста данная картина является нормой.
После 5 лет, наоборот, начинают преобладать нейтрофилы. И к 14-15 годам ОАК детей, включая показатель РОЭ, приближается к взрослым нормам. Чтобы не ошибиться с расшифровкой анализа ребенка, лучше доверить его педиатру, который точно сопоставит результаты с его возрастом и состоянием.
Судить о наличии воспалительного процесса в организме, в т.ч. в легких, можно и по работе почек, которая отображается в ОАМ. При пневмонии в моче нередко появляется небольшое количество эритроцитов (микрогематурия), а также белок (протеинурия), чего не бывает в норме. После выздоровления эти изменения, как правило, сразу исчезают.
Исследования мочи и крови считаются ключевыми процедурами при воспалительном поражении легких. Они обеспечивают базовую информацию об изменениях, которые протекают в организме.
Однако данные исследования не позволяют поставить точный диагноз. Чтобы получить полную картину, у взрослых проводится также анализ мокроты, рентгенография, биохимическое исследование крови.

- хроническое воспаление легких;
- выраженная одышка и кашель с удушьем;
- повышение температуры до 39 градусов;
- сильная выраженность симптомов вирусной инфекции;
- наличие в мокроте кровянистых или гнойных примесей;
- боли в груди.
Если у врача возникает подозрение на наличие пневмонии, назначается целый комплекс процедур. С их помощью удается получить такие результаты:
- подтвердить развитие недуга;
- оценить степень сложности патологии и уровень поражения легких;
- определить возбудителя;
- контролировать тактику терапии и скорость выздоровления.
Чтобы определить наличие патологии, врачи назначают анализы крови. Также непременно выполняется общий анализ мочи. Чтобы выявить возбудителя недуга, исследуют состав крови и мокроты.
Для определения особенностей протекания болезни и скорости ее распространения выполняют рентгенографию легких. Также может возникать необходимость в проведении бронхоскопии и компьютерной томографии. Для контроля восстановительного процесса применяют контрольные исследования крови и мочи.
Выполнение ОАК при пневмонии помогает выявить воспаление и определить уровень его выраженности. Лейкоцитарная формула позволит получить информацию о происхождении недуга – бактериальном или вирусном.

К основным изменениям, которые демонстрируют анализы крови при пневмонии, относят следующее:
- смещение лейкоцитарной формулы в левую сторону;
- лейкоцитоз;
- возрастание СОЭ.
Нарушения показателей анализа прежде всего касаются количества лейкоцитов. Чтобы точно интерпретировать результаты, очень важно ознакомиться с нормальными значениями уровня кровяных телец.
У здоровых людей уровень лейкоцитов составляет 4-9 Г/л. При воспалительном поражении легких данное значение существенно возрастает. В отдельных случаях оно достигает отметки 40-60. Это обусловлено тем, что организм старается противостоять инфекции. Существенное повышение объема этих кровяных телец в медицине называется лейкоцитозом.
Помимо этого, ключевым показателем анализа крови является СОЭ. У здоровых людей данный результат не должен быть больше 15 мм/ч для женщин и 10 мм/ч для мужчин. Исключением являются дети, беременные женщины и старики. СОЭ при пневмонии значительно возрастает. Это подтверждает воспаление легких.
Лейкоциты представляют собой частицы крови, которые позволяют справляться с воспалением. К ним относят огромное количество видов клеток. Каждый из них играет важную роль.

- эозинофилы – представляют собой розовые элементы;
- базофилы – имеют фиолетовый оттенок;
- нейтрофилы – являются бесцветными.
Нейтрофилы могут иметь разный возраст. У здоровых людей количество юных палочкоядерных клеток не должно быть более 5 % всех лейкоцитов. При этом зрелые сегментоядерные клетки преобладают – их количество составляет примерно 60 %. Такие пропорции являются нормой. При пневмонии данное соотношение серьезно меняется.
Чтобы иммунитет мог противостоять инфекции, нужно увеличить число молодых клеток. При этом количество палочкоядерных элементов может резко увеличиваться.
Такие процессы именуют смещением лейкоцитарной формулы в левую сторону. Это объясняется тем, что в лабораторном бланке молодые клетки располагаются левее, чем зрелые.

Ускорение скорости оседания эритроцитов обусловлено повышением в плазме крови содержания защитных белковых элементов. К ним относят глобулины и фибриноген. В результате эритроциты склеиваются, что приводит к быстрому оседанию на дне лабораторной емкости. Определить точный объем белковых элементов поможет биохимическое исследование.
Далеко не всегда повышение объема лейкоцитов обусловлено нарастанием количества нейтрофилов. Если патология связана с заражением вирусами, увеличивается объем лимфоцитов – они успешно справляются с такими возбудителями.
На основании данной особенности удастся определить, что именно послужило причиной развития недуга – вирусы или бактерии.
Чтобы получить точные результаты исследования, очень важно правильно подготовиться к его сдаче:
- Анализ необходимо сдавать натощак. Желательно делать это в утреннее время суток. Допустимо употреблять только свежую негазированную воду. Ужинать можно не менее чем за 8 часов до исследования. Лишь в этом случае удастся получить достоверные результаты.
- За несколько суток до обследования нужно отказаться от применения медикаментозных средств. Отдельные препараты приводят к серьезному изменению состава крови. Это может стать причиной получения неправильных результатов.
- За 1 день до сдачи анализа нужно немного скорректировать свой рацион. При этом важно исключить жирную пищу и спиртные напитки. Также обязательно нужно отказаться от физических нагрузок.
После проведения лечебных мероприятий состав крови меняется, однако это происходит достаточно медленно. Исследование мокроты, которое проводится с анализом крови, позволяет правильно скорректировать терапию и ускорить наступление выздоровления.

- нормализуется температура;
- увеличивается общий тонус;
- пропадает кашель;
- устраняются хрипы в легких и одышка;
- пропадает тошнота и болевые ощущения в животе;
- проходит боль в грудной клетке.
На фоне положительной динамики состав крови остается патологическим в течение определенного времени. Восстановительный период характеризуется повышением объема эозинофилов. Это говорит о хорошем прогнозе. Если же данные элементы пропадают из данных исследований крови, специалист может подозревать развитие осложнений.

Ключевой целью процедуры является определение пропорций углекислого газа и кислорода в крови. Если развиваются осложнения в форме угнетения функций дыхательной системы, у больного появляются обструктивные симптомы удушья.
Это очень опасное состояние, которое провоцирует гипоксию тканей. Причем страдают все органы, включая легкие и мозг. Если удастся вовремя выявить нарушение, можно сразу же остановить последующее развитие патологии.
Чтобы определить причины развития недуга, проводят исследование мокроты. С его помощью можно понять, какой именно возбудитель спровоцировал пневмонию. Если по результатам исследования крови было выявлено увеличение числа лейкоцитов, мокроту исследуют на присутствие бактериальных микроорганизмов и грибков. Также оценивается их чувствительность к лекарственным препаратам.

- При наличии кровянистых примесей в секрете можно заподозрить очаговую или крупозную пневмонию. При коричневом оттенке мокроты можно быть уверенным, что кровеносные тельца погибли. Это говорит о крупозном воспалении.
- Желтый оттенок секрета свидетельствует об эозинофильном воспалении. Под данным термином понимают аллергическую пневмонию.
- Фиброзные элементы и желчные пигменты свидетельствуют о том, что эритроциты погибают непосредственно в полости легких. Это говорит об очень серьезном нарушении, при котором кровь наполняет пораженный орган дыхания.
Высокую диагностическую ценность имеет и исследование мочи. При пневмонии оно может показывать незначительный объем белковых структур. Также моча при пневмонии включает немного эритроцитов, поскольку их уровень в крови при таком недуге существенно возрастает.
Чтобы выявить патологию и вовремя начать терапию, очень важно провести целый комплекс диагностических исследований. Благодаря выполнению данных процедур можно не только выявить пневмонию, но и определить причины ее развития. Это позволяет подобрать максимально эффективную схему терапии.
Можно ли сдавать кровь при простуде – и как правильно это делать
Чем отличается пневмония от гриппа – разница между простудой и воспалением легких
Вирусная пневмония – симптомы, какими лекарствами лечить
Диагностика воспаления легких – как врач определяет болезнь
Слизь в горле с кровью – причины и методы лечения
Микоплазменная пневмония – что это, симптомы, чем лечить
Пневмония – это острое заболевание с вовлечением респираторных отделов лёгкого, которое возникает самостоятельно или как осложнение основного недуга. Воспаление лёгких вызывают бактерии, вирусы, грибы. Анализы при пневмонии позволяют определить тяжесть и этиологию течения заболевания.
Скрининг на предмет пневмонии назначается при определённых условиях. Диагностическими критериями развития воспаления лёгких являются:
- данные анамнеза;
- результаты клинического обследования: лихорадка (повышение температуры не всегда может указывать на тяжесть заболевания), проявления интоксикации, кашель, дыхательная недостаточность;
- выслушивание при помощи стетофонендоскопа: слышны крепитация и разнокалиберные хрипы;
- при перкуссии (выстукивании) лёгочных полей наблюдается притупление перкуторного звука;
- метаболический или смешанный ацидоз (ставится в результате интерпретации исследования на кислотно-основное состояние).
Для подтверждения диагноза используется рентгенологическое исследование органов грудной клетки (обнаруживаются очаговые инфильтраты). Лабораторные исследования помогают определить тяжесть течения болезни и результативность антибактериальной терапии, но не являются ведущими при постановке диагноза.
При подозрении на пневмонию существует определённый план обследования, который состоит из:

- рентгенологического исследования в двух проекциях (для определённых видов возбудителей характерна своя картина на снимке);
- общего анализа крови;
- общего анализа мочи;
- биохимического анализа крови, на котором особое внимание уделяется показателям острофазной реакции;
- вирусологического и бактериологического исследований;
- бактериоскопии.
У детей грудного возраста и новорождённых внимание следует обратить на результаты исследования протромбинового индекса, кислотно-основного состояния и электролитов. Взрослые пациенты нуждаются в определении этих показателей только при тяжёлом, затяжном течении заболевания или развитии осложнений. Данные анализы – одни из основных в условиях реанимационного отделения.
В общем анализе крови при пневмонии обнаруживаются:

- лейкоцитоз (в случае вирусной этиологии пневмонии уровень лейкоцитов может быть нормальным или сниженным);
- сдвиг лейкоцитарной формулы влево (обозначает увеличение количества молодых форм нейтрофилов);
- скорость оседания эритроцитов выше нормальных значений (15 мм/ч для женщин и 10 мм/ч для мужчин);
- относительный лимфоцитоз указывает на патогенную микрофлору, ставшую причиной пневмонии.
При расшифровке следует учитывать, что повышение количества лимфоцитов является нормой для детей 4-5 лет до периода физиологического перекрёста лейкоцитарной формулы. По тому, насколько повышены эти показатели, можно судить о тяжести протекания патологического процесса.
У людей пожилого возраста лейкоцитарная формула может не отражать тяжести состояния из-за снижения реактивности организма. При микоплазменной пневмонии лейкопения сочетается с высоким показателем СОЭ. Относительное содержание гранулоцитов (базофилов и эозинофилов) и агранулоцитов (моноцитов) снижается (если воспаление имеет неаллергическую или паразитарную природу). 90% случаев пневмонии имеют бактериальную этиологию.
У ребёнка подобные изменения крови могут быть следствием прививки и прорезывания зубов. У грудничков встречается реакция на смену питания (при вводе первого прикорма).
В биохимическом исследовании крови следует обратить внимание на острофазовые показатели (С-реактивный белок, фибриноген, серомукоид, церулоплазмин). В этом анализе можно отслеживать состояние не только легких, но и других органов человеческого тела.
При исследовании кислотно-основного состояния важны показатели pH, стандартных бикарбонатов и буферных оснований. Они напрямую будут зависеть от тяжести состояния пациента при воспалении лёгких.

В тяжёлом состоянии больного анализы необходимо брать в любое время суток, но для лучшей их интерпретации стоит сдать утром на голодный желудок.
У пожилых людей наблюдаются проблемы с интерпретацией анализов и клинической картины из-за их стёртости.
Лабораторные критерии тяжёлой внебольничной пневмонии:
- общий анализ крови: анемия (уровень гемоглобина ниже 90 г/л), тромбоцитопения (меньше 150х109/л), снижение гематокрита ниже 30%;
- биохимический анализ крови: уровень мочевины крови выше 10 ммоль/л, глюкоза выше 14 ммоль/л;
- исследование кислотно-основного состояния: гипоксемия (индекс оксигенации меньше 250 мм рт. ст.), ацидоз (pH меньше 7,35);
- исследование уровня электролитов (уровень натрия меньше 130 ммоль/л).
Если состояние пациента не улучшилось после назначенной терапии, и на рентгенограмме есть очаги нетипичной для внебольничной пневмонии локализации, то можно заподозрить атипичную пневмонию.
Встречается малосимптомный (скрытый) тип воспаления лёгких, когда на фоне лечения острой респираторной инфекции у пациента остаются симптомы интоксикации. В таком случае рентгенологическое исследование может подтвердить развитие пневмонии. При подозрении на атипичное течение воспаления лёгких и при большом риске развития осложнений используются сложные иммунологические, серологические и вирусологические методы.
Исследование мокроты помогает выявить этиологию воспалительного процесса. При большом количестве эозинофилов пневмония имеет аллергическую или паразитарную природу, при туберкулёзе – в мокроте обнаруживаются микобактерии туберкулёза, а при микозных поражениях – мицеллы грибов и отсутствие гноеродной флоры.
При бактериоскопии проводится окраска мазка бронхиального секрета по Граму для определения превалирующей флоры (грамположительной или грамотрицательной), что помогает в выборе терапии пневмонии.
У маленьких детей мокрота не исследуется, так как они не умеют её откашливать.
В условиях затяжного течения воспаления лёгких либо развития тяжёлых осложнений исследуется иммунологическая реактивность организма. Если в результате анализов выявляются нарушения, то требуется иммуномодулирующая терапия.
Если при проведении лабораторных исследований найдены изменения воспалительного характера, следует обратиться к врачу с целью исключения развития пневмонии и назначения правильного лечения. Течение болезни у подростка и взрослого человека не отличается.
В качестве профилактики заболеваний каждому раз в год нужно проходить обследование и сдавать анализы. Расшифровку результатов должен проводить специалист, не следует выставлять диагноз себе самостоятельно.
Общий анализ крови (ОАК) и мочи (ОАМ) являются стандартными исследованиями при всех патологиях, в т.ч. при воспалении легких. Они дают базовую информацию о процессах, происходящих в организме, и позволяют подтвердить или исключить подозрения на пневмонию.
Безусловно, по одним лишь общим анализам нельзя поставить диагноз. В подтверждении воспаления легких решающую роль играет рентгеновское обследование, микроскопия мокроты и биохимический анализ. Но в комплексе с этими методами общий анализ крови при пневмонии дополняет общую картину заболевания.
С помощью этого элементарного исследования легко определить, имеется ли в организме воспалительный процесс, и оценить его интенсивность. Также по отклонениям лейкоцитарной формулы можно приблизительно предположить этиологию болезни (бактериальная она или вирусная).
Кровь при пневмонии исследуется не менее двух раз: при поступлении в инфекционное отделение и при выписке из него для оценки результата лечения. Но еще лучше иметь промежуточные показатели на разных этапах терапии для оценки динамики выздоровления.
Основные изменения ОАК при пневмонии – это:
- лейкоцитоз;
- ускорение СОЭ;
- сдвиг лейкоцитарной формулы влево.
Отклонения значений ОАК в первую очередь касаются ее лейкоцитарного ростка. Но для того, чтобы произвести расшифровку, важно знать нормы показателей кровяных телец.
Количество лейкоцитов у здорового взрослого колеблется от 4 до 9 Г/л. При пневмонии же этот показатель зашкаливает, поднимаясь иногда до 40-60, так как организм начинает сопротивляться инфекции. Подобное увеличение числа белых кровяных телец именуется лейкоцитозом.
Кроме того, важным показателем ОАК при воспалении легких служит скорость оседания эритроцитов (СОЭ) или реакция оседания (РОЭ), как ее называли раньше.
В норме СОЭ не превышает 15 мм/час у женщин и 10 мм/ч у мужчин. Исключением являются только беременные, дети и пожилые люди. Во время пневмонии, как и при других воспалительных процессах, СОЭ сильно возрастает, что свидетельствует о воспалении легочной ткани.
Как известно, лейкоциты – это лишь общее название элементов крови, которые сражаются с воспалением. Среди них есть целое разнообразие разновидностей клеток, каждая из которых выполняет свою специфичную функцию.
Так, в зависимости от цвета лейкоцита под микроскопом различают бесцветные нейтрофилы, фиолетовые базофилы и розовые эозинофилы. При пневмонии наблюдается повышение именно нейтрофильных клеток (нейтрофилез).
Нейтрофилы отличаются между собой по возрасту. Молодые (палочкоядерные клетки) в норме составляют до 5% всех лейкоцитов, в то время как зрелые (сегментоядерные) преобладают, составляя около 60%. Такое соотношение характерно для здорового организма. При пневмонии оно резко нарушается.
Для того чтобы иммунная система могла сопротивляться инфекции, требуется увеличение числа молодых клеток, и число палочкоядерных элементов начинает резко возрастать. Данные изменения называют сдвигом лейкоцитарной формулы влево, поскольку юные клетки в таблице расположены левее зрелых.
Повышение РОЭ может наблюдаться не только при воспалительных изменениях, но и быть вариантом нормы. К примеру, у беременных СОЭ достигает иногда значений в 30-40 мм/ч, у людей старше 60 лет – 20-30 мм/ч. У грудных детей, наоборот, показатель СОЭ сильно снижен. И даже незначительное его повышение стоит рассматривать как признак воспаления.
Ускорение РОЭ связано с тем, что в плазме крови при пневмонии увеличивается концентрация защитных белков (фибриногена и глобулинов). Из-за этого эритроциты, которые обычно заряжены отрицательно и не слипаются, начинают слипаться друг с другом и быстро оседать на дно пробирки. Выявить точное количество воспалительных белков можно с помощью биохимического анализа.
Не всегда общее увеличение количества лейкоцитов при воспалении легких вызвано повышением числа нейтрофилов. Если болезнь вызвана вирусным агентом, будет увеличиваться количество лимфоцитов (лимфоцитоз), так как именно они борются с вирусами эффективнее всего. На основании этого отличия в клиническом анализе крови при пневмонии (нейтрофилез или лейкоцитоз) и можно предположить, какой микроб явился возбудителем заболевания: бактерия или вирус.
После выздоровления картина крови улучшается, но изменения в ней сохраняются еще длительное время, что свидетельствует о наличии иммунитета. Общее количество лейкоцитов почти достигает нормы (9 Г/л), РОЭ может оставаться на прежнем повышенном уровне.
Лейкоцитарная формула постепенно уравновешивается: молодые клетки созревают, превращаясь в сегментоядерные, и сдвиг плавно исчезает. Характерным для периода выздоровления считается некоторое увеличения числа эозинофилов, что является признаком благоприятного исхода. И, наоборот, если после пневмонии развились осложнения, эозинофилы могут полностью исчезать.
У детей картина крови имеет тенденцию постоянно меняться. Например, до 3-4 лет количество лимфоцитов сильно преобладает над числом нейтрофилов. Если бы такие отклонения были выявлены у взрослого, можно было бы заподозрить вирусную пневмонию, но для детей этого возраста данная картина является нормой.
После 5 лет, наоборот, начинают преобладать нейтрофилы. И к 14-15 годам ОАК детей, включая показатель РОЭ, приближается к взрослым нормам. Чтобы не ошибиться с расшифровкой анализа ребенка, лучше доверить его педиатру, который точно сопоставит результаты с его возрастом и состоянием.
Судить о наличии воспалительного процесса в организме, в т.ч. в легких, можно и по работе почек, которая отображается в ОАМ. При пневмонии в моче нередко появляется небольшое количество эритроцитов (микрогематурия), а также белок (протеинурия), чего не бывает в норме. После выздоровления эти изменения, как правило, сразу исчезают.
Пневмония или воспаление легких представляет собой патологическое состояние, когда нарушается работа легких человека. Существует множество причин поражения, но чаще всего толчком к развитию болезни становится ослабление иммунитета, аллергии, нарушение кровотока, плохое раскрытие или неполноценное развитие органа у детей и т.д. Все эти и другие факторы провоцируют невозможность организма самостоятельно противостоять патогенным микробам, проникающим в дыхательную систему и нарушающим ее правильное функционирование.
На первых этапах поражения пневмонию легко перепутать с ОРВИ или ОРЗ, но быстрое заполнение полостей легких жидкостью, гноем, кровью вызывает их асфиксию. Очень высокая температура способствует отмиранию нервных клеток.
Главная отличительная характеристика пневмонии – ее возбудители. Как правило, это стафилококки, среди которых выделяется больше 100 видов. Также может произойти поражение гемофильной инфекцией. В редких случаях причинами воспаления легких становятся грибки, хламидии и некоторые типы вирусов.
Для своевременной дифференциальной диагностики заболевания и выявления тяжести протекания требуется сдавать анализ крови при пневмонии.
Общий анализ крови при пневмонии в совокупности с другими методами диагностики помогает конкретизировать место поражения, силу воспаления, выявить чувствительность бактерий или вирусов к тем или иным препаратам. Все это дает врачу возможность провести максимально эффективное лечение.
Анализ крови при пневмонии или при подозрении на воспаление легких – обязательный для каждого пациента. Особое диагностическое значение уделяется содержанию лейкоцитов в крови, СОЭ (скорости оседания эритроцитов) и установлению лейкоцитарной формулы.
- При тяжелых формах воспалений повышается содержание эритроцитов в крови по причине обезвоживания организма.
- Лейкоциты при пневмонии тоже сильно повышены.
- Тромбоциты остаются в норме.
Лейкоцитами называются элементы крови, противодействующие воспалительному процессу. Они классифицируются на множество различных клеток, каждые из которых отвечают за определенную работу.
В соответствии с цветом лейкоциты разделяются на:
- бесцветные нейтрофилы;
- фиолетовые базофилы;
- розовые эозинофилы.
При проявлении пневмонии происходит увеличение концентрации нейтрофилов. Они отличаются друг от друга возрастом. Молодые клетки – в норме 5% от всех лейкоцитов, а зрелые преобладают и составляют примерно 60%. Эта система характерна при нормальном функционировании организма, а при развитии воспаления легких такое равновесие сильно нарушается.
Чтобы иммунитет больного правильно противостоял инфекции, происходит повышение концентрации молодых клеток. Эти изменения именуются сдвигом лейкоцитарной формулы в левую сторону, так как молодые клетки располагаются по формуле левее зрелых.
Анализы при бактериальных формах пневмонии показывают:
- поражение легких патогенными бактериями проявляется снижением концентрации лимфоцитов;
- уменьшается процентное соотношение эозинофилов и базофилов.
- развивается лейкопения – проявляется она снижением количества лейкоцитов, это первый признак вирусных форм воспаления легких;
- происходит повышение концентрации лимфоцитов, потому что именно они отвечают за противостояние вирусной инфекции.
Благодаря указанным характеристикам анализ крови поможет врачу установить природу возбудителя, а значит, выбрать правильное лечение.
Обычно при развитии пневмонии СОЭ доходит до 20 – 25 мм/ч, может увеличиваться еще больше – до 40 – 50 мм/ч при тяжело текущем воспалительном процессе.
Если анализы при пневмонии показывают увеличение СОЭ до отметки 80 мм/ч – врач может предположить онкологию или аутоиммунное поражение. Эти опасные нарушения иногда имеют схожие с пневмонией проявления.
Но следует уточнить, что показатель СОЭ не является абсолютным для постановки диагноза. Например, у людей, проходящих иммуносупрессивное лечение, эта характеристика повышается без наличия заболеваний.
Важно также отметить нормы СОЭ у взрослых и детей:
- для представителей мужского пола 1 – 10 мм/ч;
- для женщин 2 – 15 мм/ч;
- для детей 1 – 8 мм/ч.
При развитии пневмонии биохимический анализ крови является одним из основных. Он позволяет отразить процессы метаболизма в организме пациента, проверить норму функционирования внутренних органов и систем. Биохимия дает возможность выявить наличие бактерий или вирусов, а также продуктов их жизнедеятельности.
Для анализа нужно довольно много крови, берут ее из вены. Когда ситуация не так серьезна, достаточно крови из пальца, чтобы врач получил представление об общем состоянии организма пациента.
Оценка биохимического анализа у людей с воспалением легких имеет большое диагностическое и прогностическое значение. Изменения биохимических показателей в большинстве своем являются неспецифическими. Это дает возможность установить характер заболевания и степень его тяжести.
Сопоставление результатов биохимии с симптоматикой патологии и итогами других исследований помогают оценить функциональное значение любых органов, в том числе и легких. Таким образом, врач составляет представление о патологическом процессе, его активности, выявляет склонность к осложнениям и получает возможность своевременно предупредить их.
Цель биохимического анализа крови – показать соотношение в кровотоке кислорода с углекислым газом. Если имеют место осложнения, связанные с угнетением органов системы дыхания, то проявляются характерные признаки недостаточности кислорода в легких. Это самое опасное осложнение пневмонии, провоцирующее кислородное голодание головного мозга.
Даже на фоне улучшения состояния пациента после болезни и позитивной динамики картина анализов крови продолжает еще некоторое время оставаться патологической.
Общие показатели крови нормализуются, но большинство нарушений приходит в норму постепенно – это говорит о правильной работе иммунитета и адекватном иммунном ответе.
Для периода выздоровления характерно повышение содержания в крови эозинофилов – это говорит о благоприятных прогнозах. Если этого не происходит, эозинофилы вообще исчезают из показателей. Это один из лабораторных признаков начала развития осложнений.
По мере выздоровления нормализуется лейкоцитарная формула: молодые клетки становятся зрелыми, сдвиги в таблице исчезают.
При расшифровке анализа крови у ребёнка при пневмонии специалист учитывает, что изменения зависят от тяжести патологии: чем интенсивнее протекает болезнь – тем выше содержание лейкоцитов и сдвиг лейкоцитарной формулы.
Для контроля состояния пациента анализы проводятся регулярно. Их расшифровка делается с учетом возрастной группы, серьезности состояния, сопутствующих нарушений и итогов других методов диагностики воспаления легких.
В организме детей пневмония протекает сложнее, длительность зависит от индивидуальных характеристик организма.
В детском возрасте при развитии пневмонии картина постоянно изменяется. Например, у в возрасте 3 – 4 лет нормой в анализах считается постоянное преобладание лимфоцитов над нейтрофилами. При подобных нарушениях у взрослого – врач предположил бы развитие вирусной формы пневмонии.
Только у детей старше 5 лет в крови преобладают нейтрофилы, а к 14 – 15 годам общий анализ крови становится приближенным к взрослому человеку. Чтобы не допустить ошибок в расшифровке, педиатр всегда сопоставляет результаты с возрастной группой и состоянием здоровья.
Выявить пневмонию помогает дополнительное проведение диагностики работы почек, она отображается в общем анализе мочи. При пневмонии анализы мочи могут иметь такие сдвиги:
- эритроциты в составе мочи в небольшом количестве – микрогематурия;
- присутствие белка в моче – протеинурия.
В нормальном состоянии этих компонентов в моче нет. И после выздоровления они исчезают.
Итак, анализы при пневмонии – важный метод диагностики, благодаря которому врач получает исчерпывающую информацию о состоянии пациента, может назначить адекватное лечение. Но обязательно учитываются и результаты других методов диагностики.
Забор биологического материала с целью проведения анализов – стандартная, а часто даже обязательная процедура для уточнения состояния здоровья пациента или диагностики пневмонии.
Различные методы исследования крови, анализы мочи, забор мокроты. Каждый из этих анализов играет определенную роль в постановке диагноза. Рассмотрим подробнее анализы, необходимые для диагностики воспаления легких и особенности проведения подобных исследований.
Воспаление легких – патологический процесс сопровождающийся нарушением дыхательной функции и опасен своими осложнениями. Если обратиться к врачу вовремя, даже тяжелые формы заболевания довольно успешно поддаются лечению.
Для этого необходимо определить степень прогрессирования пневмонии, проанализировать состояние организма и нанесенный ему ущерб, определить тип возбудителя для более эффективной антибиотикотерапии. Ответы на подобные вопросы можно получить посредством забора биоматериала.
Перечислим наиболее важные анализы, которые сдают при пневмонии:
- общий анализ крови;
- биохимия крови;
- общий анализ мочи;
- посев мокроты.
Многие задаются вопросом о том, может ли быть пневмония при хороших анализах крови. Такое действительно возможно при ослабленном иммунитете. Анализ крови может вовсе не показать, что человек болен пневмонией. По этой причине лучше одновременно проводить несколько исследований, это позволит с большей вероятностью выявить проблему, если она имеется.
Забор крови с последующим исследованием этого биоматериала является наиболее важным и востребованным видом лабораторной диагностики.
При выявлении воспаления легких делают 2 вида анализов крови:
- Общий – в этом случае во внимание принимаются показатели количества эритроцитов, лейкоцитов, лимфоцитов, моноцитов, гемоглобина и СОЭ в составе крови. Различные отклонения от нормы указывают на вирусное поражение организма, развитие воспалительного процесса, состояние иммунной системы.
- Биохимический – метод исследования, при котором определяется течение процессов метаболизма в организме. Биохимия указывает на сбои в функционировании внутренних органов (в данном случае легких) и присутствие продуктов жизнедеятельности патогенных микроорганизмов в крови, которые провоцируют развитие воспаления.
Общий анализ крови берут из пальца, в то время как забор материала для биохимии осуществляется из вены.
Забор крови для последующего ее исследования выполняется дважды – первый раз для начальной диагностики, когда больной обращается с жалобами к врачу. Второй анализ проводится уже после выздоровления с целью оценки состояния.
В комплексе диагностических мероприятий не менее важную роль занимает общий анализ мочи.Главное, на что обращают внимание при исследовании мочи пациента – наличие в ее химическом составе повышенного содержания белка и эритроцитов. Данный признак говорит о развитии в организме воспалительного процесса.
Помимо содержания белка, о нарушениях свидетельствует изменение цвета урины на более темный, а также присутствие осадка или аномальных примесей, помутнение жидкости.
Показанием к забору мокроты являются негативные результаты общего и биохимического анализов крови. Его проводят с целью определения степени развития воспаления легких и что еще более важно – выявления возбудителя болезни. Это необходимо для того, чтобы определить устойчивость бактерий к антибиотикам и назначить наиболее эффективное лечение.
Во время проведения анализа мокроты обращается внимание на следующие характеристики биоматериала:
- Цвет слизи – в норме она прозрачная. Если отхаркиваемая слизь приобретает белый цвет, в большинстве случаев речь идет о грибковой природе пневмонии. В тех случаях, когда мокрота приобретает зеленый или коричневый оттенок, предполагается вирусное или бактериальное течение патологического процесса (возможно, в слизи присутствует гной). Желтоватый оттенок указывает на аллергическое происхождение воспаления.
- Тревожным признаком являются кровянистые вкрапления в мокроте. В таком случае высока вероятность развития очаговой или крупозной пневмонии. Также кровь в слизи свидетельствует о тяжелом течении патологического процесса, когда поражается целая доля легкого.
- Помимо цвета, внимание уделяется другим визуальным признакам, среди которых запах и консистенция выделений.
- Важнейшую роль занимает непосредственно микроскопия мокроты, в ходе которой выявляется наличие разного рода микроорганизмов в анализе (преимущественно патогенных).
- Посев – позволяет «высеять» патогенный микроорганизм, ставший причиной развития воспаления легких, а также устанавливается его вид. На этом же этапе устанавливается устойчивость высеянного микроорганизма к разного рода антибиотикам.
На слизистой зева находится огромное количество различных микроорганизмов, все они, в том числе патогенные, составляют нормальную микрофлору, которая разнится у каждого человека. Но при ослаблении иммунитета количество некоторых микроорганизмов выходит за рамки, что может послужить развитию заболеваний, в том числе пневмонии.
Если анализы крови и мочи подтверждают развитие пневмонии, врач может настоять на проведении диагностики посредством мазка из зева. При этом взятый биоматериал подвергается микроскопическому исследованию и с его использованием делают посев на питательных средах.
Анализ каловых масс – один из самых редких и в большинстве случаев необязательный метод диагностики, если речь идет о воспалении легких. Исследование кала проводится преимущественно в одном случае – когда есть подозрение на клебсиеллу пневмонию.
Дело в том, что средой обитания бактерии Klebsiella pneumoniae в человеческом организме является слизистая оболочка легких, кожа, а также кишечник. Таким образом, если бактерия обнаруживается в кале, можно предположить, что воспаление легких взяло начало из пищеварительного тракта, то есть устанавливается основная причина развития патологии, что может повлиять на подход к лечению. Во всех остальных случаях анализ кала при пневмонии является необязательным и не дает результатов.
Не каждый лабораторный анализ обладает высоким коэффициентом эффективности в отношении диагностики пневмонии. Однако, стоит отметить, что комплексный подход к диагностике дает действительно высокие результаты. Проведение одновременно нескольких исследований позволяет составить наиболее полную картину течения болезни, выявить причины ее развития, а также вид основного возбудителя, что играет решающую роль в лечении.
Если выделять наиболее информативные методы диагностики, к ним можно отнести развернутый общий и биохимический анализы крови, а также исследование мокроты. Дополнительными в данном случае считаются исследование мочи и мазок из зева.
Каждый метод исследования играет определенную роль в диагностике пневмонии, при условии соблюдения правил подготовки, предшествующих забору биоматериала. Тем не менее, лабораторная диагностика не дает полноценной картины течении болезни. Очень важно совмещать ее с лучевыми методами обследования, например, рентгенографией.
Пневмония – тяжёлое острое скоротечное заболевание, при котором поражаются лёгкие человека. Разновидностей причин, которые могут дать толчок этому заболеванию достаточно много – сниженный иммунитет, аллергические реакции, нарушенное кровообращение, недоразвитость или неполное раскрытие лёгких у маленьких детей и множество других. Все вышеперечисленные причины вызывают неспособность организма противостоять атмосферным инфекциям, которые внедряются в лёгкие и начинают их разрушать. На начальных стадиях пневмония очень похожа на ОРЗ или ОРВИ (либо с них начинается), но быстрое заполнение лёгочных полостей жидкостью, кровью и гнойными массами ведёт к асфиксии, а крайне высокая температура – к гибели нервных клеток, что до недавнего времени выливалось в 40% смертность среди больных, а в детских случаях эта цифра до сих пор актуальна.
Отличие пневмонии от обыденных простудных заболеваний – её возбудитель, которым является стафилококковая инфекция, насчитывающая более ста разновидностей, и гемофильная инфекция в меньшем ряде случаев. Также изредка развивается заболевание под воздействием грибка, хламидий и некоторых вирусов.
Чтобы отличить обычную запущенную простуду от смертельно опасной болезни даже на ранних стадиях сдаются определённые анализы на пневмонию.
- В первую очередь при ОРЗ и ОРВИ берутся анализы на пневмонию у людей, болеющих ей хронически.
- Высокая интенсивность симптомов простудного заболевания.
- Крайне высокая температура 39 и выше. Хотя у детей наблюдаются частые случаи заболеваемости пневмонией без повышения температуры.
- Очень тяжёлая одышка или кашель с удушьем.
- Присутствие в мокроте кровяных и гнойных масс.
- Грудные боли в области лёгких.
При подозрении на пневмонию проводится целый комплекс процедур, которые призваны:
- Подтвердить наличие заболевания.
- Выявить возбудителя.
- Узнать тяжесть болезни и степень поражения лёгких
- Контролировать процесс лечения и выздоровления.
Чтобы выявить наличие какого-либо заболевания, врачи в первую очередь берут общий анализ крови, общий анализ мочи. Для выявления возбудителя болезни делается анализ мокроты и крови на возбудителей.Для того чтобы контролировать течение заболевания, степень его распространения и форму и область поражения применяют как рентген лёгких, так и компьютерную томографию и бронхоскопию. Контролируют процесс выздоровления чаще всего при помощи контрольных анализов мочи и крови.
Биохимический анализ крови при пневмонии и других заболевания – самый главный анализ, призванный отразить метаболические процессы в организме (работу внутренних органов и систем), наличие вирусов или бактерий и продуктов, связанных с их жизнедеятельностью, указывающих на степень заражения. Для проведения подробной биохимии требуется довольно много крови, поэтому её берут из вены. В менее серьёзных ситуациях достаточно и взятой из пальца, чтобы просто иметь представление об общей картине состояния пациента.
Готовый результат ОАК при пневмонии представляет собой представляет собой бумажный бланк, на котором три колонки. В первой вписаны показатели, на которые проводится исследование, в последнем изначально прописаны показатели нормы, а средняя колонка – реальные цифры конкретного больного. Если результаты вписаны от руки, значит, что показатели высчитывались вручную лаборантом, если весь бланк отпечатан с диаграммами, то – высокоточным автоматическим прибором для проведения анализа – гемоанализатором. Самым идеальным вариантом считается проведение автоматического анализа с ручной корректировкой относительно состояния конкретного больного. Это обусловлено тем, что у человека нормальное соотношение показателей может меняться под действием смены питания, гормонального фона или прорезывания зубов, а также неспособностью гемоанализатора выявления болезнетворных микроорганизмов.
Чтобы показатели были наиболее точными, перед забором крови следует:
- Не принимать алкоголь, жирную и острую пищу, минеральную воду и соки.
- Не курить.
- Не заниматься сексом (чтобы гормональные прыжки не влияли на метаболизм).
- Отказаться от приёма гормональных препаратов и антибиотиков, если это возможно, после консультации с врачом.
- Исключить физические упражнения и не перенапрягаться.
Общий анализ крови при пневмонии содержит следующие показатели:
Гемоглобин – главное рабочее вещество эритроцитов, непосредственно переносящее кислород. Пониженный гемоглобин может быть не только следствием пневмонии, но и причиной, т. к. его падение снижает общие показатели здоровья организма и, как следствие сопротивляемость иммунной системы.
Эритроциты — количество красных кровеносных телец, переносящих кислород. У здорового организма количество эритроцитов на заданный объём должно быть в пределах нормы либо немного падать при заболеваниях. Анализ крови при воспалении лёгких показывает незначительное увеличение их количества.
Ретикулоциты – показатель активности костного мозга. Ретикулоциты (ретикулины) — клетки, образуемые костным мозгом, из которых потом образуются настоящие эритроциты. Скажем так, это эритроциты-дети также способные переносить кислород. В норме эти клетки в периферическую кровь попадают в маленьком количестве, но активная выработка ретикулоцитов и повышение их количества в самой крови говорит о массовой гибели эритроцитов в организме, а понижение – о нарушении работы костного мозга. У новорождённых этот показатель составляет около 10%, а у более старших людей 0,2 – 1%. При пневмонии их количество увеличивается не только из-за гибели эритроцитов, но и из-за кислородного голодания организма по вине плохого усвоения газа поражёнными лёгкими. Недостаток кислорода организм пытается компенсировать количеством красных кровеносных телец.
Тромбоциты – количество тромбоцитов влияет на скорость свёртывания крови и их изменение практически никогда не связано с воспалительными процессами, поэтому при воспалении лёгких тромбоциты должны быть в норме.
СОЭ – показатель скорости осаждения эритроцитов, иногда называемый РОЭ (реакция осаждения эритроцитов). Скорость выпадения эритроцитов в осадок зависит от их тяжести, которая говорит о наличии в них белков, реагирующих на воспалительный процесс, в том числе и на пневмонию. СОЭ при воспалении лёгких всегда повышено. СОЭ при пневмонии и других болезнях – один из главных показателей, и чем он выше, тем серьёзнее заболевание и обширней воспалительный процесс.
Лейкоциты – содержание белых иммунных телец, ответственных за обнаружение и обезвреживание болезнетворных клеток и их соединений. Повышенное содержание лейкоцитов при пневмонии указывает на бактериальное происхождение заболевания, например – пневмококковую инфекцию.
Лимфоциты – содержание лимфоцитов, иммунных клеток крови, отвечающих за распознавание болезнетворных вирусов и выработку антител. Повышенное количество лимфоцитов говорит о вирусном характере заболевания и его интенсивности.
Моноциты – крупные иммунные клетки, вырабатывающие определённый ряд веществ крови и превращающиеся в макрофаги и уничтожающие как помеченную лейкоцитами фауну, так и мёртвые клетки организма. При воспалении лёгких образуется большое количество гнойных масс и поражённых тканей в лёгких, что требует образования большего количества моноцитов для очищения организма и уничтожения бактерий.
Анализ мокроты при пневмонии призван выявить причину заболевания, а именно болезнетворные бактерии. Если анализ крови выявил повышенное количество лейкоцитов, то проводится посев мокроты на бактерии и грибки, а также проверка их чувствительности к препаратам.
У маленьких детей довольно сложно взять этот анализ, т.к. они склонны к моментальному заглатыванию отхаркиваемой при кашле мокроты, поэтому иногда берётся слизь из носа или в крайне редких случаях проводиться биопсия.
Помимо возбудителя, мокрота может дать дополнительную информацию:
- Примесь крови в мокроте говорит об очаговой или крупозной пневмонии. Если мокрота коричневая или ржавая, то значит, кровеносные тельца уже мертвы и пневмония крупозная.
- Ярко-жёлтый цвет мокроты говорит о эозинофильной пневмонии – аллерго-воспалительном поражении лёгких.
- Фибриозные свёртки и желчные пигменты говорят о гибели эритроцитов уже в самой полости лёгких, что означает очень серьёзное поражение, при котором кровь уже понемногу начала заполнять полости.
Анализ мочи при воспалении лёгких может показать незначительное наличие белка, свидетельствующее о воспалительных процессах в организме и остатки эритроцитов, количество которых в крови при заболевании резко увеличивается.
Рентген лёгких или флюорография делается в двух плоскостях: спереди и сбоку и показывает область локализации воспаления, которая на снимках выделяется тёмным цветом.Компьютерная томография производится для той же цели, но является более точным и всесторонним видом обследования, замечающим даже очень маленькие очаги. Также эти методы обследования показывают рубцы, в случае их образования после тяжёлого течения болезни.
Каждый из вышеперечисленных анализов при воспалении лёгких даёт лишь общее представление, говорящее о наличии заболевания, но их совокупность позволяет составить очень чёткую картину о причинах, степени распространения и нанесённого ущерба организму, возможных последствиях болезни и назначить единственно верное лечение.
источник