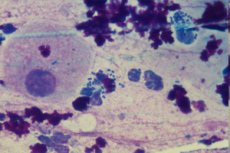
Мазок (бактериоскопия) – это вид анализа, при котором изучают состав выделений со слизистых оболочек влагалища, шейки матки и уретры. Взятие мазка – быстрая и безболезненная процедура. Полученные выделения исследуют на наличие лейкоцитов в лаборатории с помощью микроскопа.
Подробное описание норм результатов мазка у женщин можно найти в специальной таблице. В зависимости от дня менструального цикла, возраста и состояния здоровья женщины показатели нормы будут отличаться.
Направить на анализ может только гинеколог или уролог.
Основные причины для взятия мазка:
- выделения из влагалища, обладающие нетипичным цветом, запахом и консистенцией;
- жжение, рези и зуд во влагалище;
- болезненные ощущения при мочеиспускании;
- раздражение и покраснение кожи на половых органах;
- прием антибиотиков в течение 10 дней и дольше;
- планирование беременности;
- подозрение наличия половой инфекции.
Женщинам, ведущим регулярную половую жизнь, рекомендуется раз в год превентивно сдавать анализы. Микрофлора влагалища – идеальная среда для развития воспалительных процессов, а регулярный осмотр поможет обнаружить и вовремя вылечить заболевание, если оно появится.
Сбор выделений похож на обычный осмотр у гинеколога. Для этого нужен шпатель и гинекологическое зеркальце. Шпатель – тонкая пластмассовая палочка, один конец которой чуть расширен. Врач вводит его во влагалище и проводит кончиком шпателя по шейке матки аккуратным смахивающим движением. Взятые таким образом выделения он наносит на специальное стеклышко.
Из влагалища выделения собирают на марлевый тампон, а мазок из уретры берут с помощью бактериологической петли. Узнать, в норме ли количество лейкоцитов в мазке, женщины могут с помощью специальной таблицы результатов, размещенной в интернете, или спросить у своего гинеколога. Чтобы получить корректные результаты, к анализам нужно подготовиться.
Мазок не сдают во время месячных. Желательно сдавать анализы за 2-3 дня до начала или после окончания месячных, а не в середине цикла. Это позволит получить более точные результаты.
Также нельзя:
- вступать в половой контакт за 2 дня до анализа;
- использовать свечи, лубрикант и крем за 1 день до анализа;
- спринцеваться за 1 день до анализа;
- подмываться перед приемом с применением моющих средств;
- посещать туалет за 3 часа до сдачи анализа.
Обнаружить повышенное количество лейкоцитов могут 3 вида анализа.
При подозрении на мочеполовую инфекцию гинеколог назначает анализ на состав микрофлоры. В него входят эпителиальные клетки и условно-патогенные бактерии – возбудители заболеваний. В норме бактерии отсутствуют или присутствуют в количестве 1-2 единиц.
Чистота влагалища – условное понятие.
В зависимости от количества и состава микрофлоры, выделяют 4 степени чистоты:
- Полное отсутствие патогенной флоры и лейкоцитов;
- Нормальное количество лейкоцитов и незначительное наличие микрофлоры;
- Уровень лейкоцитов повышен, наличествуют патогенные бактерии, для уточнения диагноза требуются повторные анализы;
- Все показатели повышены, бифидобактерии, способные нормализовать состояние влагалища, отсутствуют, пациентке требуется экстренное лечение.
Онкоцитологическое исследование позволяет на ранних этапах обнаружить в эпителии шейки матки и влагалища предраковые клетки. Врачи настоятельно рекомендуют всем женщинам по достижению 18 лет, независимо от состояния здоровья и образа жизни, раз в год сдавать анализ на онкоцитологию.
Анализы позволяют обнаружить бактерии и лейкоциты в мазке. Норма у женщин (таблица нормальных показателей приведена ниже), разнится в зависимости от места взятия анализа, возраста и активности половой жизни.

В составе выделений могут обнаружиться:
- Лактобациллы. Их присутствие во влагалище – норма. Малое количество лактобацилл – симптом бактериального вагиноза;
- Гонококки. В норме отсутствуют, становятся причиной гонореи;
- Кокки. Могут быть грамположительными и грамотрицательными; грамположительные: стафилококк, стрептококк и энтерококк должны присутствовать во влагалище, но их повышенное количество говорит о кальпите;
- Дрожжи. В небольшом количестве постоянно находятся во влагалище, показатель повышается при развитии кандидоза;
- «Ключевые» клетки. Они образуются в результате соединения клетки плоского эпителия и гарднеллы, их наличие означает развитие гарднереллеза или вагиноза;
- Лептотрикс. Бактерия, вызывающая кандидоз, в норме отсутствует;
- Трихомонада. В норме отсутствует, вызывает хламидидоз;
- Кишечная палочка. Допустимо наличие в единичном числе, скопление бактерий кишечной палочки часто говорит о пренебрежении личной гигиеной;
- Плоский эпителий. Низкие показатели обозначают атрофию эпителиального слоя, высокие говорят о наличии воспаления.
В идеале лейкоциты должны отсутствовать, но такие показатели встречаются крайне редко. Даже у девушек, которые не ведут половую жизнь, могут обнаружиться вирусы и бактерии в мазке.
В таблице представлены нормы результатов диагностики лейкоцитов.
| Критерий диагностики | Нормальные показатели | ||
| Влагалище (V) | Шейка матки (C) | Уретра (U) | |
| Количество лейкоцитов | 0-10 | 0-15 | 0-5 |
| Количество лейкоцитов после 50 лет | 0-12 | 0-20 | 0-7 |
У здоровых женщин количество лейкоцитов перед месячными не увеличивается. Только для 1% пациенток характерно повышение уровня лейкоцитов на 2-3 единицы. В период менопаузы показатель в пределах нормы может повышаться до 20 единиц.
В норме количество лейкоцитов в мазке у женщин не должно существенно меняться после месячных. Таблица с нормальными показателями – открытый источник информации, ее можно найти в интернете и сверить результаты. Значительное увеличение уровня лейкоцитов может быть связанно с несоблюдением правил личной гигиены.
Если девушка подмывается нерегулярно и пользуется некачественными тампонами, бактерии будут активно размножаться во влагалище и вызовут воспаление.
Во время беременности иммунная система женщины подвергается большой нагрузке, и повышение уровня лейкоцитов до 20 единиц считается нормой. Если показатели выше, необходимо срочно пройти курс лечения. Любое воспаление в организме опасно для ребенка, а заболевания половой системы – особенно.
Во время родов женщина теряет много крови. Это серьезная встряска для организма, к которой он готовится заранее. За несколько дней до родов белые кровяные клетки скапливаются в области матки, и повышенный уровень лейкоцитов в течение 4-5 дней после родов является нормой. Если по истечении 5 дней уровень лейкоцитов не понизился, это свидетельствует о наличии послеродовых осложнений.
Повышенный уровень лейкоцитов наблюдается при различных заболеваниях мочеполовой системы, некоторые из них требуют медикаментозного лечения или хирургического вмешательства. Малейшее проявление характерных симптомов – повод обратиться к гинекологу.
Мочеполовыми инфекциями называют цистит и уретрит – воспаление стенок мочевого пузыря и мочеиспускательного канала. Они проявляются частыми позывами, резкими болями при мочеиспускании, повышением температуры. Причины заболеваний – переохлаждение и пренебрежение правилами гигиены.
Около 80% женщин хотя бы раз в жизни болеют циститом, без должного лечения он переходит в хроническую стадию и может стать причиной более серьезных заболеваний.
Вагинальный кандидоз или молочница – заболевание, при котором выделения из влагалища приобретают специфическую структуру – становятся уплотненными, похожими на творог. У них неприятный кисловатый запах. Если выделения вовремя не смыть с наружных половых органов, они вызывают зуд и покраснения.
Грибки Кандида присутствуют в микрофлоре влагалища всегда. Кандидоз развивается, когда количество грибков Кандида увеличивается в 3-4 раза. Мазок на лейкоциты позволит не только увидеть возбудитель грибка, но и определить его вид и реакцию на лекарственные препараты.
При аллергическом вульвите воспаление возникает в результате действия аллергена. Чаще всего им становится некачественное белье и неподходящие средства гигиены.
Вульвит может протекать скрыто, а к его активным проявлениям относятся:
- зуд;
- покраснения и припухлости;
- болевые ощущения;
- сыпь;
- гнойные выделения.
Аллергический вульвит, в первую очередь, заболевание внешних половых органов. Но без должного лечения воспаление может перейти во влагалище. Чтобы узнать, не спровоцировал ли вульвит внутренние воспаления, проводится анализ на количество лейкоцитов.
Возбудитель трихомониаза – влагалищная трихомонада. Это вирусное заболевание, которое чаще всего развивается параллельно с другими инфекциями: гонореей и хламидиозом. Трихомониаз передается половым путем, риск заражения при незащищенном контакте превышает 80%.
Заболевание проявляется болью и покраснениями половых органов. Часто появляются нетипичные выделения: пенистые, зеленого или желтого цвета. Трихомониаз нарушает состав микрофлоры влагалища, это приводит к воспалению и увеличению количества лейкоцитов в 2-5 раз.
Нормальные показатели лейкоцитов легко найти в интернете по соответствующему запросу в виде таблицы. У женщин скрытые инфекции могут повысить норму лейкоцитов в мазке в десятки раз, поэтому важно знать эти нормы и уметь самостоятельно расшифровать результаты. Это позволит пациентке грамотнее подходить к лечению и выполнять рекомендации врача.
Скрытые инфекции протекают бессимптомно и мазок – единственный способ их выявить. С его помощью устанавливают вид возбудителя инфекции и его количество в составе микрофлоры. Иногда заболевание вызывают возбудители разных видов, и в процессе лечения требуется сочетать несколько препаратов.
Вагинитом называется заболевание, при котором слизистая оболочка влагалища подвергается негативному воздействию и реагирует на него воспалением. Его могут вызвать гормональные сбои, прием антибиотиков, влияющих на состав микрофлоры влагалища, заражение вирусом от партнера. При вагините симптомы проявляются хаотично, и часто женщины не обращают на них внимания.
Как и любое воспаление, вагинит опасен осложнениями. Мазок поможет безошибочно определить наличие инфекции и конкретный возбудитель.
Гонорея чаще всего поражает молодых женщин в возрасте от 20 до 35 лет. Это — инфекционное заболевание, передается при половом контакте. Заражение возможно даже при оральном половом контакте, поскольку гонорея поражает все слизистые оболочки организма.
Первые симптомы гонореи – боли внизу живота и желтоватые выделения из влагалища. Но данные последних лет показывают, что все чаще женщины сталкиваются с бессимптомной гонореей. Она поражает внутренние органы и может стать причиной бесплодия. Выявить гонорею в этом случае может только общий мазок и дальнейшие уточняющие диагноз анализы.
Согласно статистике, эрозия возникает у более 50% женщин. Это небольшой красный участок на шейке матки, появляющийся в результате гормонального сбоя. Чтобы диагностировать эрозию, потребуется не только сдать мазок на лейкоциты, но и пройти видеокольпоскопию – исследование с помощью миниатюрной камеры. Эрозия успешно лечится, но без лечения может перейти в онкологическое заболевание.
Вирус герпеса распространен повсеместно и поражает около 90% людей. Но большинство из них является носителями – они не болеют сами, но передают вирус своим половым партнерам. Вирус герпеса передается не только при половом контакте, но и при поцелуях, использовании общих средств личной гигиены и посуды.
Герпес проявляется сыпью и покраснениями: на наружных половых органах появляются маленькие пузырьки, наполненные жидкостью. При герпесе уровень лейкоцитов понижается, и это может вывить общий анализ крови. Мазок на лейкоциты нужно сдавать для уточнения диагноза.
Основной симптом онкологического заболевания – боль и кровянистые выделения из влагалища. Но они также являются симптомом многих других заболеваний, и мазок необходим для установления верного диагноза.
Добиться указанной в таблице нормы лейкоцитов в мазке у большинства женщин без хронических заболеваний получается быстро. Курс антибиотиков может вылечить практически любую мочеполовую инфекцию. Только в особо сложных случаях требуется длительное лечение, состоящее из нескольких курсов.
Для лечения повышенного уровня лейкоцитов применяют:
- Антисептические средства. Их применяют для дезинфекции влагалища и наружных половых органов. Раствор вводят во влагалище и промывают его. Популярные антисептические средства: «Мирамистин» и «Хлоргексидином»;
- Антибиотики. Они назначаются для подавления патогенной микрофлоры. Но, поскольку антибиотик разрушает также и полезную микрофлору, применять его следует осторожно и непродолжительными курсами. К таким антибиотикам относятся: «Фурагин», «Палин», «Азитромицин»;
- Аминогликозиды (антибиотики, назначаемы только в условиях стационара). Это антибиотики усиленного действия. Их можно применять только под постоянным наблюдением специалистов, поскольку они имеют длинный перечень противопоказаний и могут вызывать сильные аллергические реакции;
- Иммуномодуляторы. Они используются как вспомогательное средство, улучшающее работу антибиотиков. Универсальный иммуномодулятор – «Витаферон». Он не вызывает аллергических реакций и способствуют скорейшему восстановлению полезных микроорганизмов;
- Препараты для профилактики дисбактериоза. Это поддерживающие иммунитет препараты, не позволяющие антибиотикам слишком сильно изменять состав микрофлоры влагалища. Чаще всего специалисты рекомендуют «Лактовит».
Народные методы лечения не могут случить полноценной заменой медикаментам, но часто используются как вспомогательное средство.
Уменьшению уровня лейкоцитов способствует:
- Спринцевание. Чтобы провести спринцевание, потребуется тампон: стерильный бинт, скрученный плотным рулоном. С помощью тампона лечебный раствор вводится во влагалище. В качестве раствора можно использовать отвар ромашки или календулы. Столовую ложку мелко порубленной сухой травы нужно залить 200 мл крутого кипятка, накрыть крышкой и оставить до полного остывания. Готовый отвар процедить. Перед введением внутрь влагалища отвар желательно подогревать до комфортной теплой температуры, чтобы избежать неприятных ощущений;
- Ванны. Лечебная ванна полезна как профилактика заболевания, а в процессе лечения она используется как стимулирующее средство. Для приготовления ванны понадобится 20 г сухих листьев лавра. Их нужно залить стаканом кипятка, процедить и развести отвар в 10 л воды. Вода быстро остынет, но доливать ее нельзя. Это нарушит концентрацию отвара, поэтому такую ванну нужно принимать не дольше 10 минут;
- Отвары для приема внутрь. Получить соответствующий указанному в таблице нормальный уровень лейкоцитов в мазке женщина может с помощью отваров из трав. Хорошо зарекомендовал себя отвар из зверобоя. 1 чайную ложку сухой травы заливают кипятком и настаивают под крышкой 15 минут. Готовый отвар принимают 3 раза в день. Продолжительность курса лечения –10 дней, в случае необходимости повторяется после перерыва в 1 неделю.
Многие заболевания женских половых органов протекают бессимптомно, и регулярная сдача анализов на уровень лейкоцитов – единственный способ выявить их на ранней стадии. Гинекологи рекомендуют проходить полный осмотр минимум 1 раз в год, а при наличии хронических заболеваний – 2 раза в год.
Норма лейкоцитов в мазке у женщин согласно данным общепринятой таблицы:
Правила взятия и расшифровка анализа мазка у женщин:
источник
Наличие плоского эпителия в анализах мочи может являться как вариантом физиологической нормы, так и признаком некоторых заболеваний. При появлении повышенного уровня эпителиальных клеток необходима повторная пересдача анализа с соблюдением правил сбора мочи, так как в большинстве случаев их нарушение именно у женщин является единственной причиной данного явления.
Наиболее опасным заболеванием, которое протекает бессимптомно и может проявляться только в виде повышенного уровня плоского эпителия, является лейкоплакия мочевого пузыря. Это заболевание является предраковым, поэтому важна его ранняя диагностика и лечение.
Исследование мочевого осадка является стандартным в общем анализе мочи для диагностики различных заболеваний. Одним из критериев оценки мочеполовой системы служит наличие эпителиальных клеток, которые выстилают слизистые оболочки внутренних органов. Выделяют 4 их вида, различающихся по форме, структуре и происхождению из разных отделов мочеполовой системы:
- Плоский эпителий (ороговевающий и неороговевающий). Смывается вместе с мочой из мочевыводящих путей. Часто попадает в урину из влагалища и наружных половых органов. У мужчин встречается реже, у женщин может присутствовать в значительном количестве, располагаться скоплениями и пластами.
- Переходный.
- Цилиндрический (в анализах у мужчин).
- Почечный эпителий. Возникает в моче при поражении почечных канальцев (при нефрозе, хроническом гломерулонефрите, других патологиях почек) и в норме не должен выявляться у здоровых людей.
Неороговевающий плоский эпителий выстилает нижнюю часть мочеиспускательного канала и влагалище у женщин. Его наличие характерно для влажных сред и поверхностей, не выполняющих функцию всасывания. Эти клетки при микроскопическом исследовании выглядят в виде округлых бесцветных пятен, их размер превышает ороговевающий эпителий, а внутреннее содержимое имеет нежно-зернистую структуру.
Неороговевающий эпителий под микроскопом
Ороговевающий плоский эпителий представляет собой клетки поверхностного слоя наружных половых органов, выглядит как бесцветные, многоугольные или округлые пятна, с центрально расположенными небольшими ядрами клеток, имеющих плотное однородное содержимое под своей оболочкой.
Ороговевающий эпителий под микроскопом
Клетки многослойного переходного эпителия похожи на ороговевающие, но содержат не одно ядро, а 2-4. Этот вид клеток объединяет признаки цилиндрического и плоского эпителия, выстилает мочеточники, почечные лоханки, стенки мочевого пузыря, протоки предстательной железы, простатический отдел и уретру у мужчин.
Переходный эпителий под микроскопом
Форма их более разнообразна – округлая, многоугольная, цилиндрическая, а внутреннее содержимое имеет грубую зернистую структуру. В урине здоровых людей они могут обнаруживаться в единичном количестве. Их содержание повышается при лихорадке, отравлении солями тяжелых металлов, антифризом, этиленгликолем и другими токсичными соединениями, после хирургического вмешательства, при заболеваниях печени, почек и мочевого пузыря.
Почечный эпителий под микроскопом
В единичном количестве клетки плоского эпителия в моче встречаются и у здоровых людей. Нормальные показатели в зависимости от возраста указаны в таблице:
Группа пациентов
Нормальные значения в поле зрения
- взрослым женщинам – тщательно подмыться перед сбором мочи, а для предотвращения попадания влагалищных выделений использовать стерильный ватный тампон;
- в контейнер надо собирать среднюю порцию мочи (первые 20-30 мл спускают в унитаз);
- у ребенка младшего возраста мочу нельзя сливать из горшка, так как загрязнения, находящиеся в нем, могут сильно исказить результаты анализов;
- для сбора мочи у грудничка лучше использовать специальные мочеприемники, при этом необходимо тщательно очищать наружные половые органы.
У маленьких детей причиной повышения уровня плоского эпителия могут стать недавно перенесенные инфекционные заболевания мочевыводящей системы, при которых происходит интенсивное слущивание эпителия в результате воспалительных процессов. Если же повторная сдача мочи не показывает уменьшение показателя, то это может свидетельствовать о наличии патологии.
Причинами повышения плоского эпителия в урине являются следующие патологии:
- Поражение ткани почек в результате приема средств, обладающих нефротоксическим действием: Аспирин, Пиразолон, Ацетаминофен, Индометацин, Фенилбутазон, Ибупрофен, Напроксен и других НПВП, антибактериальных и противосудорожных препаратов, лекарств, содержащих цисплатин, литий, бензобарбитал, аминогликозиды.
- Воспаление и инфекционные поражения мочевого пузыря и мочевыводящего канала.
- Простатит у мужчин.
- Заболевания почек, возникающие в результате снижения интенсивности обменных процессов.
- Пиелонефрит.
- Почечнокаменная болезнь.
- Воспалительные заболевания женских половых органов.
- Лейкоплакия и предраковые состояния мочевого пузыря.
Нестероидные противовоспалительные препараты находят широкое применение при лечении различных заболеваний и реализуются в аптеке без рецепта врача. Однако экспериментальные исследования показывают их отрицательное влияние на почки, при котором происходит отмирание эпителия. Почечная недостаточность, спровоцированная длительным применением этих лекарственных средств, сопровождается вначале незначительными клиническими симптомами:
- снижение плотности мочи;
- появление следов белка, умеренного количества эритроцитов в анализах;
- повышение уровня эпителиальных клеток;
- уменьшение размеров почек, неровность их контуров, изменения в чашечках, выявляемые при УЗИ.
Наибольшую опасность представляют комбинации из нескольких препаратов. В группе риска находятся пациенты пожилого возраста, страдающие артериальной гипертензией, сахарным диабетом или имеющие почечную недостаточность в анамнезе. Клетки плоского эпителия могут возникнуть также после установки мочевого катетера из-за небольшого повреждения слизистой оболочки уретры.
Лейкоплакия мочевого пузыря и мочепузырного треугольника (плоскоклеточная метаплазия) во многих случаях протекает практически бессимптомно на протяжении нескольких лет. У таких пациенток нередко в мазках выявляют инфекции, передающиеся половым путем (хламидии, уреаплазмы, гонококки, трихомонады, герпес, микоплазмы, эшерихии, гарднереллы). Помимо высоких значений плоского эпителия и роговых чешуек в моче, могут быть следующие признаки заболевания:
- возникновение внезапных сильных позывов к мочеиспусканию;
- длительная боль в уретре или малом тазу;
- учащенное мочеиспускание;
- аномальное расположение наружного отверстия уретры;
- усиление симптомов при начале половой жизни или смене сексуального партнера.
Часто больным женщинам ставят диагноз «цистит», хотя причина этих расстройств заключается в наличии другой патологии. У 60-96% пациенток при цистоскопии обнаруживается лейкоплакия, расположенная в шейке мочевого пузыря и мочепузырном треугольнике. Это заболевание представляет собой патологический процесс в слизистой, характеризующийся нарушением функций плоского эпителия и возникновением ороговения, которое отсутствует в норме. Многие специалисты рассматривают это состояние как предраковое. Причинами развития лейкоплакии являются следующие:
- хронический инфекционный процесс в урогенитальном тракте;
- длительное раздражение слизистой химическими веществами, лекарственными препаратами, катетерами;
- недостаток витамина А;
- мочеполовой шистосомоз (раздражение слизистой от контакта с острыми шипами на яйцах паразитирующего червя), осложнением которого является рак мочевого пузыря.
Диагностику заболевания проводят с помощью цистоскопии (введение эндоскопа в мочевой пузырь через уретру) и биопсии эпителиальной ткани. При цитологическом исследовании осадка мочи выявляются дегенеративные клетки плоского эпителия. На поздних стадиях появляются эритроциты и значительное число лейкоцитов. Осложнениями лейкоплакии являются:
- озлокачествление процесса;
- развитие почечной недостаточности из-за потери эластичности стенок мочевого пузыря;
- образование язв и полипов;
- развитие хронического уретрита и цистита.
Участки многослойного плоского эпителия без ороговения выявляются и у здоровых женщин (до 80% случаев), особенно в детородном возрасте. Клетки в очагах с измененными тканями напоминают эпителий влагалища. Такое состояние в медицине считают вариантом нормы, и оно связано с гормональными изменениями. Ускорение этого процесса может произойти у беременной женщины в связи с повышенным выделением эстрогенов в период вынашивания плода. Поэтому важно вовремя распознать это заболевание и провести его лечение, которое заключается в следующем:
- применение антибактериальных и противопаразитарных средств;
- противовирусная терапия (при выявлении герпеса);
- местное лечение с помощью введения природных или синтетических аналогов глюкозаминогликанов в мочевой пузырь (Гепарин, гиалуроновая кислота, хондроитина сульфат) для восстановления муцинового слоя;
- трансуретальное хирургическое вмешательство при отсутствии эффекта от консервативной терапии (электровапоризация или электрорезекция).
Воспалительные заболевания мочевых путей, связанные с инфекциями, являются у женщин одними из самых распространенных патологий. Основными патогенами являются бактерии кишечной палочки, энтерококки, стафилококки, клебсиеллы и протеи. У женщин с хроническими рецидивирующими инфекционными заболеваниями мочевыводящих путей обнаруживаются очаговые метапластические изменения в шейке мочевого пузыря и мочепузырном треугольнике с морфологической картиной лейкоплакии, при которой слущивается плоский эпителий из-за хронического воспаления.
Повышение лейкоцитов, наличие бактерий в моче, мазках из влагалища и цервикального канала определяются лишь у 15% пациенток, а в остальных случаях клинические исследования дают ложноотрицательные результаты при наличии субъективных признаков цистита (частые мочеиспускания, боль внизу живота). Медицинские исследования показывают, что проведение антибактериальной терапии у таких больных является эффективным в 70% случаев, что подтверждает наличие у них скрытой инфекции.
В период постменопаузы у женщин возрастает частота инфекций мочевыводящих путей в результате следующих процессов:
- снижение уровня эстрогенов и развивающаяся из-за этого атрофия слизистой;
- истончение эпителия;
- снижение выработки молочной кислоты;
- рост количества немолочнокислых бактерий;
- повышение pH влагалища.
Лечение воспалительных заболеваний мочевых путей проводится антибактериальными, противогрибковыми и противовирусными системными препаратами.
источник
Почти все подобные случаи говорят о наличии патологического воспалительного процесса в организме. Плоский эпителий сверх нормы присутствует в анализе мочи по таким причинам:
- вирусное, бактериальное заражение (сопровождается воспалительной реакцией в мочевом пузыре);
- грибковая инфекция;
- последствия приема медикаментов, вызвавших деструктивные нарушения функций печени;
- уретриты различного происхождения (например, простатит);
- нарушения в почечных тканях;
- мочевые инфекции, циститы.

Исследование плоского, переходного эпителия происходит по количественному методу. Осадок рассматривается под микроскопом.
Лаборант подсчитывает число включений эпителия в моче в видимой ему области, обобщая данные словами – следы, умеренно, много.
Если в результате указано наличие следов эпителиальной ткани, это означает единичные включения. Дополнительные обследования назначаются в случае умеренного и значительного содержания клеток эпителия в урине.
Некоторые заболевания могут длительное время протекать бессимптомно. Плоский эпителий и другие клеточные структуры в урине, выявленные в ходе планового исследования, могут указать на развитие опасного заболевания, нарушение обменных процессов.
В преклонном возрасте или вследствие приема андрогенов эпителиальные включения в моче могут отсутствовать. Это вызвано атрофией слоя эпителия. Малое количество эпителиальных клеток в моче является вариантом нормы (1-3 единицы). Только резкое понижение у женщин плоского эпителия значит гормональный сбой.
Это не всегда признак патологических изменений мочевой, половой системы. Незначительное превышение количество клеток эпителия в моче вместе с отсутствием сопутствующих симптомов чаще свидетельствует о неправильном сборе материала для исследования. Большое количество эпителия любого вида показывает инфекцию и даже онкологию.
Анализ мочи определяет классификацию, количественное соотношение частиц разных видов. Нормы для здорового человека:
| Возраст, пол | Количество эпителия в моче, шт. |
|---|---|
| Дети | 0 — 1 |
| Мужчины | 0 — 5 |
| Женщины | 0 — 2 |
Ведется подсчет количества эпителиальных клеток в области, видимой под микроскопом. Допустимы некоторые колебания заданного значения. Обычно они вызваны неправильным сбором материала, несоблюдением правил гигиены. Сравнительные анализы мочи для контроля позволяют оценить наличие патологии.
Нормальное содержание плоского эпителия в моче у мужчин составляет от 3 до 5 видимых клеток.
Отклонение от нормы эпителия в моче у женщин не всегда означает серьезную патологию. У мужчины, как правило, это сигнализирует о воспалительном процессе в мочевыводящей системе.
Для женщин нормальным является отсутствие остатков эпителиального покрова либо единичные их выявления.
При беременности женский организм испытывает гормональную перестройку, что может вызвать увеличение видимых единиц эпителия плоского в моче и переходного типа до 4-6.
Присутствие клеток почечного эпителия не допускается. Также норма может быть превышена после и во время приема мочегонных, антибактериальных препаратов.

Присутствие в большом количестве переходного эпителия в моче иногда означает мочекаменную болезнь. Много плоских, переходных эпителиальных клеток в моче свидетельствует о лейкоплакии мочевого пузыря.
В моче увеличивается содержание плоского эпителия. Воспаление указывает на уретрит, который характеризуется частыми позывами по-маленькому, жжением, болезненными ощущениями при этом. Бактерии поражают эпителиальный слой уретры, вызывая отмирание его клеток. Могут наблюдаться кровянистые или гнойные включения в моче.
Инфекционное поражение мочевого пузыря сопровождается отслаиванием эпителиального клеточного слоя. В моче взрослого человека будут обнаружены сверх нормы клетки переходного эпителия. Воспалительный процесс сопровождается болями, резями при мочеиспускании, зудом. Учащаются позывы, но даже после опорожнения это не ощущается. Острая форма цистита может вызвать кровяные следы в моче.
Даже единичные включения частиц эпителиального слоя почек не допустимо. Это свидетельствует о тяжелых поражениях почек.
Независимо от возраста, пола в моче здорового человека почечный эпителий полностью отсутствует.
Если обнаруживается почечных эпителий в моче у взрослого, это говорит об одном из недугов:
- пиелонефрит;
- липоидный нефроз;
- нефросклероз;
- гломерулонефрит;
- острая форма почечной недостаточности;
- интоксикация, вызванная вирусным поражением, приемом лекарственных препаратов.
Организм ребенка после рождения начинает процесс адаптации. До достижения двухмесячного возраста допускается повышенное содержание эпителия в моче до десяти единиц эпителия разных типов. По мере взросления значение приближается к взрослым нормам – 1-3 клетки в видимой под микроскоп области.
Наличие эпителиальных клеток в детской моче более 3 единиц возникает по тем же причинам, что и взрослых – воспаления, инфекции мочевыделительных путей. Резкий рост значений может означать такие патологии:
- уретрит;
- разные воспаления половых органов;
- мочекаменная болезнь;
- цистит;
- рефлюкс (обратный ход мочи);
- заболевания почек, в том числе врожденные – поликистоз, дисплазия;
- неврологическая задержка выделений;
- интоксикация, отравление, скопление гноя;
- спазмы, отложения солей по причине длительного приема медикаментов;
- проблемы с кровотоком выделительной системы.

Повышение нормы иногда возникает у женщин по причине длительного лечения анальгетиками (аспирин, парацетамол, ибупрофен). Во время беременности увеличенная матка давит, сдвигает соседние органы. Это вызывает интенсивное отслаивание эпителиальных клеток. Анализ мочи показывает до пяти видимых в поле зрения клеток эпителия.
Повышенный эпителий в моче у женщин может указывать на гломерулонефрит (накопление иммуноглобулина А в почках). Это протекающая длительное время без симптомов воспалительная реакция, поражает ткани почек. Помимо включений сквозного эпителия, в моче обнаруживается белок, эритроциты. Помимо боли в области почек из симптомов наблюдается отечность, пенистая моча темного цвета, артериальная гипертензия.
Три и больше клеток эпителия могут выявляться в женской моче по причине сбоя менструального цикла, ослабления иммунитета. Причины значительного повышения нормы эпителия в моче у женщин – это признак воспаления. Реакцией организма в этом случае является интенсивное отслаивание клеточной выстилки слизистой оболочки органов. Молочница, уретрит сопровождаются такими признаками:
- мутная моча с резким запахом, иногда с кровяными сгустками;
- уменьшение выделений;
- частые болезненные позывы в туалет;
- боли внизу живота.
Методы терапевтического воздействия зависят от выявленной патологии. Воспалительные процессы в мочевом пузыре могут требовать помимо антибиотиков, приема обезболивающих нестероидов. Проблемы с почками обычно требуют индивидуальной терапевтической схемы с гормональными препаратами. Уретрит лечится антибиотиками, иммуностимуляторами и витаминными комплексами. При хронических воспалениях показаны антисептические препараты, которые капельно вводятся в мочеиспускательный канал.
Курс лечения длится в среднем 10 дней. Однако все зависит от тяжести заболевания. На время приема медикаментов следует придерживаться диеты, исключающей жареное, соленое, алкоголь. Для снижения нагрузки на почки желательно ограничить обильное питье. Чем раньше начато лечение, тем оно эффективнее. В некоторых случаях может потребоваться хирургическое вмешательство.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Гинекологический или урологический мазок – это исследование не только микрофлоры, которая обитает внутри нашего организма, но и других составляющих внутренней среды, которые также могут нести важную для диагностики информацию. Прежде чем разбираться с конкретным составом флоры в мазке, врачи (лаборанты) оценивают наличие и количество клеток эпителия, крови и иммунной системы, а также качество и эффективность происходящих внутри организма процессов.
Но будем разбираться по порядку, что обозначают различные записи и отметки в бланках анализа мазка на микрофлору. И начнем с лейкоцитов. Как нам известно со школьного курса биологии, лейкоцитами называют белые кровяные тельца, основной сферой деятельности которых является защита организма. Проникая сквозь стенку кровеносных сосудов, они внедряются в зараженные ткани и начинают борьбу с инфекцией.
Присутствуют практически всегда, что и обеспечивает здоровье его микрофлоры. Но при отсутствии активного размножения условно-патогенных микроорганизмов и внедрения болезнетворных микробов количество лейкоцитов ограничено. Так, в нормальном мазке у мужчин обнаруживается до 5 единиц лейкоцитов в поле зрения. У женщин число лейкоцитов может варьироваться в зависимости от области, в которой берется мазок. Норма лейкоцитов в мазке на флору, взятом из уретры и влагалища составляет от 0 до 10 в поле зрения. Анализ выделяемого из цервикального канала матки должен показывать не более 30 лейкоцитов в поле зрения.
Вышеуказанное количество лейкоцитов не является свидетельством воспаления. Это нормальные показатели, которые имеются у здоровых мужчин и женщин. О воспалительном процессе говорят, если количество лейкоцитов увеличено (лейкоцитоз). Но при этом важно понимать, что количество лейкоцитов в крови непостоянно, оно увеличивается после приема пищи, умственного или физического перенапряжения, и просто в вечернее время суток, неудивительно, что сдача крови на анализ предусматривает исключение вышеуказанных факторов.
Правда, рассматривая вопрос анализа мазка, мы говорим не об общем количестве лейкоцитов в крови, а лишь о тех белых тельцах, которые выходят в ткани для борьбы с вредителями. Все лейкоциты способны бороться с инфекцией, но среди них есть такая группа клеток, которая снижает количество бактерий путем их поглощения и переваривания. Такие клетки называют фагоцитом, а сам процесс такой борьбы с патогенами назван фагоцитозом.
Таким образом, фагоцитоз в мазке на флору можно рассматривать как положительный процесс естественной борьбы с инфекцией, которая регулируется иммунной системой. То есть если местный иммунитет не может предотвратить развитие инфекции (например, при повреждении тканей кожи или слизистой) в дело вступают фагоциты. Поглощая бактериальные клетки, фагоциты увеличиваются в размерах и, в конце концов, разрушаются с высвобождение веществ, провоцирующих местную воспалительную реакцию. То есть воспаление провоцируют не только продукты жизнедеятельности бактерий, но и погибающие клетки-защитники.
Воспаление сопровождается гиперемией отеком, повышением температуры в воспалительном очаге, что также осуществляется с целью уничтожения микробов и привлечения в очаг других лейкоцитов. Выделяемый в очагах воспаления гной содержит «тела» погибших во время выполнения своей ответственной функции лейкоцитов.
При фагоцитозе анализ мазка покажет большое количество и активных, и погибших лейкоцитов, что говорит об интенсивной борьбе организма с инфекцией, но в то же время подтверждает факт наличия активной инфекции. И, несмотря на все положительные стороны этого процесса, бывают ситуации, когда фагоцитоз остается незавершенным, т.е. не все бактерии или вирусы уничтожаются. Некоторые остаются непереваренными внутри фагоцитов в силу ослабленности этих клеток, а другие, снабженные специальной защитой от распознавания, проникают внутрь клетки и ведут скрытый образ жизни. При этом воспалительный процесс переходит в хроническую либо вялотекущую форму, постепенно ослабляя организм и создавая оптимальные условия для размножения других патогенов.
Если в мазке обнаружен фагоцитоз, врачи обязательно должны определить его причину и при необходимости оказать лекарственную помощь иммунной системе, чтобы процесс фагоцитоза был завершенным.

Помимо лейкоцитов наша кровь содержит также красные кровяные тельца, количество которых намного больше, чем белых. Эти клетки не способны проникать сквозь стенки кровеносных сосудов, поэтому в норме внутренняя среда влагалища или уретры не должна содержать эритроциты. Эритроциты в мазке на флору указывают на повреждение стенок органов и имеющихся в них капилляров.
Отдельные эритроциты (1-3 клетки) могут обнаруживаться в мазке у женщины, взятом накануне месячных или спустя небольшое время после их окончания, когда влагалище еще не успело полностью очиститься. Если же мазок взять сразу после окончания менструации количество эритроцитов может составлять 25-30 единиц и более, что мешает воссоздать истинную картину внутренней среды.
Количество эритроцитов в мазке, взятом в середине цикла, может изменяться по нескольким причинам:
- травмирование слизистой по время гинекологического осмотра,
- недавние травмы во время гигиенических процедур или полового акта (почему и рекомендуется воздержаться от вагинального секса накануне взятия мазка),
- травмы после введения чужеродных тел во влагалище, например, установка внутриматочной спирали, нетрадиционные способы достижения сексуального удовлетворения, оперативные вмешательства,
- гормональные нарушения, сопровождающиеся мазней или выделением свежей крови,
- эрозии на стенках внутренних половых органов (например, на шейке матки),
- опухолевые заболевания,
- активный воспалительный процесс, при котором всегда обнаруживаются микроповреждения в отечных тканях.
Эритроциты в мазке из уретры могут также обнаруживаться при моче- и почечно-каменной болезни, когда микроповреждения стенок органов спровоцированы твердыми кристалликами мочевого осадка, а также при опухолевых процессах.
У мужчин незначительное количество эритроцитов в урологическом мазке может быть связано с травмированием уретры во время взятия биоматериала. Но нельзя исключать и воспалительные патологии, вызванные травмой, проникновением инфекции, аллергической реакцией, а также опухолевые процессы. В этих случаях бросается в глаза ощутимое увеличение уровня лейкоцитов.
Как видим, причин появления крови в мазке немало и задача врача определить именно ту, которая вызвала увеличение эритроцитов в мазке. Появление эритроцитов в значительных количествах говорит о кровоизлиянии различной интенсивности. Если речь идет об инфекции, эритроцитов будет не так много как при травмах, зато будет значительно повышен уровень лейкоцитов, выделяемых для борьбы с патогенами. То есть решающую роль в диагностике играет не количество эритроцитов, а соотношение в биоматериале белых и красных кровяных телец.
Это также не патология, а показатель состояния влагалища, которое регулярно очищается естественным образом. Плоским эпителием называется поверхностный слой клеток во влагалище или матке. Обновление его клеток происходит каждые 5-7 дней, при этом старые, отмершие клетки отшелушиваются и выводятся в составе нормальных выделений у женщин (3-15 клеток). Так что, определение единичных частиц эпителия в мазке говорит о хорошем здоровье женской репродуктивной системы. При этом врачи учитывают тот факт, что в разные фазы менструального цикла количество клеток плоского будет неодинаковым.
Как видим требования по подготовке и времени проведения анализа – это не простая прихоть врачей, а условия, определяющие ценность анализа, истинность его результатов.
Но вернемся к ситуациям, когда плоский эпителий в мазке больше или меньше нормы. У женщин репродуктивного возраста плоский эпителий в мазке присутствует всегда, и если его не обнаруживается, речь идет о гормональных нарушениях, когда обменные процессы в эпителии происходят нерегулярно и не сопровождаются отделением отживших, ороговевших частиц. В этом случае имеет место утончение или наоборот утолщение (кольпогиперплазия) слизистой оболочки, что бывает при дефиците женского гормона эстрогена.
Если анализ флоры в мазке показывает отклонение количества плоского эпителия в сторону его увеличения, это говорит обычно о патологиях воспалительного плана и их последствиях. Дело в том, что при воспалительном процессе изменяются обменные процессы в тканях. Под воздействием инфекции и продуктов ее жизнедеятельности многие поверхностные клетки слизистой погибают и отслаиваются от поверхности, поэтому легко удаляются во время мазка. А воспаление влагалища (вагинит) в подавляющем большинстве случаев связано с инфекцией, поэтому врачи в первую очередь подразумевают инфекционный процесс, особенно если при этом отмечается также увеличение количества лейкоцитов. Если при этом в мазке выявляют ключевые клетки речь идет об инфекционном вагините, вызванном гарднереллами.
Еще одной причиной усиленного отделения эпителиальных клеток считается такое заболевание, как лейкоплакия, характеризующееся появлением на слизистой отдельных ороговевших очагов. Лейкоплакия считается предраковым состоянием, поэтому игнорировать болезнь ни в коем случае нельзя.
Истинные причины развития этого тяжелого заболевания врачам неизвестны, тем не менее, существует ряд факторов, которые способствуют развитию патологии слизистой: травматические повреждения, хронические воспалительные процессы, атрофия клеток влагалища, гормональные отклонения, дефицит витамина А, наследственность и т.д.
У мужчин плоский эпителий должен обнаруживаться в количествах, не превышающих 10 клеток в поле зрения, в противном случае речь опять же идет о воспалительном заболевании уретры (о его характере судят по количеству лейкоцитов) или лейкоплакии.
Во влагалище присутствует лишь плоский эпителий, а вот появление в мазке на флору большого количества цилиндрического эпителия говорит о более глубоких проблемах. Дело в том, что этот вид эпителия, который граничит с плоским, имеется в цервикальном канале матки.
Понятно, что матка женщины, как и ее влагалище, регулярно очищается и обновляется естественным образом, поэтому цилиндрический эпителий входит в состав нормальных выделений у женщин. Но в норме речь идет о тех же 3-15 клетках. Если их меньше, можно заподозрить гормональный сбой или аномальные изменения, например, эктопию (или эрозия — замещение плоского эпителия цилиндрическим, который легко травмируется кислой средой влагалища) или дисплазию шейки матки (изменение структуры эпителия и появление в нем атипичных клеток), которые относят к предраковым состояниям.
А вот увеличение в мазке количества цилиндрических клеток с большой вероятностью говорит о воспалении в матке и цервикальном канале (реже во влагалище или уретре), но также может быть свидетельством онкологии матки, поэтому требуются дополнительные исследования, в частности биопсия и гистологическое изучение биоптата. Другими причинами сдвига уровня цилиндрических клеток в мазке могут быть: резкое повышение выработки эстрогена, что сопровождается развитием эндометриоза, повреждение шейки матки во время оперативного вмешательства.
В период менопаузы подобная ситуация наблюдается при доброкачественной мастопатии, что еще раз подтверждает регуляцию работы молочных желез и репродуктивных органов одними и теми же гормонами.

Является нормальной составляющей влагалищных выделений у женщин репродуктивного возраста. До 12-14 лет она не вырабатывается, а после наступления менопаузы ее количество заметно уменьшается. Слизь выделяется в цервикальном канале и выполняет защитную функцию, способствуя очищению матки и влагалища, защищая их от инфекции и увлажняя слизистую оболочку.
В норме слизь у женщин и девушек, достигших половой зрелости, выделяется в количестве не более 4 мл в сутки. Она имеет вязкую консистенцию, полупрозрачная с беловатым оттенком, без запаха. Но в зависимости от физиологического состояния женщины количество слизи может изменяться. Больше всего ее в первой половине менструального цикла (особенно во время овуляции), а минимум регистрируется перед менструацией, что также должно учитываться при расшифровке результатов мазка.
В норме слизь выявляют в анализах выделяемого влагалища и цервикального канала матки, что определяется как умеренное количество. В мазках из уретры она если и обнаруживается, то в незначительных количествах, но в идеале ее там быть не должно.
Слизь в женской половой системе имеет вязкую консистенцию, поэтому в мазке на флору, вернее, его расшифровке, можно увидеть пункт «тяжи слизи». Пугаться этого выражения не стоит, ведь показательным является не наличие слизи, а ее количество, которое к тому же может варьироваться даже у здоровой женщины.
Большое количество выделяемой слизи чаще всего говорит о дисбактериозе влагалища и воспалительном процессе в репродуктивной системе. Уретральная слизь является свидетельством воспаления в мочевыводящей системе, что возможно как у мужчин, так и у женщин.
Расшифровка анализа мазка на флору может содержать и другие непонятные многим женщинам пункты. Например, фибрин в мазке на флору – это нерастворимый белок, который обычно имеется в очаге воспаления. Но судить о том, если воспаление или нет, нужно лишь в комплексе с изучением количества и поведения лейкоцитов. Если обнаруживаются единичные лейкоциты, то обнаружение фибрина связано не с воспалением, а с особенностями взятия мазка. В этом случае женщине беспокоиться не о чем.
Детрит в мазке на флору – это субстрат, состоящий из отслоившихся клеток слизистой оболочки и мертвых бактерий. Если учитывать, что обновление клеток происходит регулярно, а состав нормальной микрофлоры содержит различные бактерии, как полезные, так и условно-патогенные, наличие детрита в выделяемом влагалища вполне объяснимо. Другое дело – его количество, которое может изменяться при различных патологиях.
Микрофлора влагалища славится многообразием населяющих ее форм жизни, а значит изучение детрита дает врачам информацию о флоре, содержащейся в мазке, а значит и во влагалище женщины. Объем детрита – величина более-менее постоянная, поэтому ее увеличение можно рассматривать как отклонение в здоровье представительницы прекрасного пола. Чаще всего речь идет о воспалении влагалища (вагините), но не стоит исключать также инфекционно-воспалительные процессы другой локализации: уретрит (воспаление уретры), цервицит (воспаление в цервикальном канале шейки матки) и эндометрит (с локализацией воспаления в полости органа), аднексит (воспаление придатков). Если уровень лейкоцитов не повышен или повышен незначительно, возможно причина кроется в дисбактериозе влагалища.
А вот выражение «цитолиз в мазке на флору» обозначает нарушение баланса лактобактерий и всегда обозначает патологию. Как мы знаем, лактобациллы – это основная масса бактерий в составе нормальной микрофлоры женского влагалища. Речь идет о 95-98% от общего количества бактерий.
Чаще всего в мазках можно обнаружить снижение уровня лактобактерий, но иногда они начинают вести себя неадекватно, активно размножаться и баланс микрофлоры сдвигается в сторону увеличения лактобацилл. Казалось бы, что тут страшного, ведь благодаря этим полезным бактериям поддерживается оптимальная кислотность влагалища, не позволяющая проникающим туда патогенам размножаться.
Но ведь оптимальная кислотность – это та, которая не разрушает собственные клетки организма. А вот при повышении количества лактобактерий увеличивается и выработка молочной кислоты, которая оказывает раздражающее действие на нежную слизистую влагалища, что сопровождается зудом и жжением. Раздражение и разрушение станок влагалища как раз и называется цитолизом, а патологию называют цитолитическим вагинозом.
Нередко данное заболевание сочетается с кандидозом влагалища, ведь нарушение микрофлоры всегда сопровождается борьбой за территорию различных микроорганизмов, и в этом плане преимущество остается за грибками, которые неплохо уживаются с лактобактериями.
Причины цитолиза все еще остаются загадкой для ученых, хотя удалось проследить взаимосвязь между увеличением поголовья лактобацилл и высоким уровнем гликогена во второй (лютеиновой) фазе менструального цикла. Это объясняется тем, что гликоген является для лактобацилл питательной средой, обеспечивающей их активность и размножение.
Как видим, даже опытному врачу не так просто однозначно трактовать результаты урогенитального мазка. Разнообразие флоры в мазке и ее взаимосвязь с различными процессами, происходящими в организме, позволяют получить лишь исходную информацию, которая путем анализа и сопоставления со сведениями анамнеза пациента, жалобами на самочувствие, результатами инструментальных исследований превращается в диагноз.
Неспециалисту, даже при наличии медицинского образования, по расшифровке мазка очень трудно судить о возможных нарушениях в организме либо их отсутствии. А что уж говорить о людях, далеких от медицины. Незнакомые слова и обозначения могут пугать, повышая уровень стресса, что негативно сказывается на состоянии иммунитета. Переживая по поводу полученного результата анализа, пытаясь найти у себя несуществующие болезни и не обращаясь к врачу, мы лишь готовим почву для возможных нарушений здоровья, ведь ослабленный иммунитет уже не сможет противостоять инфекциям. В таких условиях не исключено, что повторный анализ уже и впрямь будет указывать на патологию.
С другой стороны своевременное обращение к врачу и выявление патологии на ранней стадии позволяет быстрее и с меньшими потерями восстановить здоровье. А если результат анализа нормальный, то и сберечь свои нервы (а вместе с ними и иммунитет), что окажется неплохой профилактикой инфекционных болезней.

источник
Вряд ли найдется кто-то, кто еще ни разу не сдавал кровь из пальца на анализы. Общий анализ крови берут практически при любом заболевании. Так в чем же его диагностическая ценность и какие диагнозы он может подсказать? Разбираем по-порядку.
Основные показатели, на которые врач обращает внимание при расшифровке общего анализа крови — это гемоглобин и эритроциты, СОЭ, лейкоциты и лейкоцитарная формула. Остальные скорее являются вспомогательными.
Чаще всего общий анализ крови назначают, чтобы понять, есть ли в организме воспаление и признаки инфекции, и если да, то какого происхождения — вирусного, бактериального или другого.
Также общий анализ крови может помочь установить анемию — малокровие. И если в крови есть ее признаки — назначают дополнительные анализы, чтобы установить причины.
Еще общий анализ крови назначают, если есть подозрение на онкологический процесс, когда есть ряд настораживающих симптомов и нужны зацепки. В этом случае кровь может косвенно подсказать, в каком направлении двигаться дальше.
Другие показания обычно еще реже.
Сейчас на бланках с результатом анализов в основном используют англ. аббревиатуры. Давайте пройдемся по основным показателям и разберем, что они значат.
Это более детальная информация о тех самых WBC из предыдущего блока.
Лейкоциты в крови очень разные. Все они в целом отвечают за иммунитет, но каждый отдельный вид за разные направления в иммунной системе: за борьбу с бактериями, вирусами, паразитами, неспецифическими чужеродными частицами. Поэтому врач всегда смотрит сначала на общий показатель лейкоцитов из перечня выше, а затем на лейкоцитарную формулу, чтобы понять, а какое звено иммунитета нарушено.
Обратите внимание, что эти показатели обычно идут в двух измерениях: абсолютных (абс.) и относительных (%).
Абсолютные показывают, сколько штук клеток попало в поле зрения, а относительные — сколько эти клетки составляют от общего числа лейкоцитов. Это может оказаться важной деталью — например, в абсолютных цифрах лимфоциты вроде как в пределах нормы, но на фоне общего снижения всех лейкоцитов — их относительное количество сильно выше нормы. Итак, лейкоцитарная формула.
А теперь пройдемся по каждому из этих показателей и разберем, что они значат.
Гемоглобин — это белок, который переносит по организму кислород и доставляет его в нужные ткани. Если его не хватает — клетки начинают голодать и развивается целая цепочка симптомов: слабость, утомляемость, головокружение, выпадение волос и ломкость ногтей, заеды в уголках губ и другие. Это симптомы анемии.
В молекулу гемоглобина входит железо, а еще в его формировании большую роль играют витамин В12 и фолиевая кислота. Если их не хватает — в организме нарушается синтез гемоглобина и развивается анемия.
Есть еще наследственные формы анемии, но они случаются гораздо реже и заслуживают отдельного разбора.
В норме гемоглобин составляет 120−160 г/л для женщин и 130-170 г/л для мужчин. Нужно понимать, что в каждом конкретном случае нормы зависят от лаборатирии. Поэтому смотреть нужно на референсные значения той лаборатории, в которой вы сдавали анализ.
Повышенные цифры гемоглобина чаще всего случаются из-за сгущения крови, если человек излишне потеет во время жары, или принимает мочегонные. Еще повышенным гемоглобин может быть у скалолазов и людей, которые часто бывают в горах — это компенсаторная реакция на недостаток кислорода. Еще гемоглобин может повышаться из-за заболеваний дыхательной системы — когда легкие плохо работают и организму все время не хватает кислорода. В каждом конкретном случае нужно разбираться отдельно.
Снижение гемоглобина — признак анемии. Следующим шагом нужно разбираться какой.
Эритроциты — это красные клетки крови, которые транспортируют гемоглобин и отвечают за обменные процессы тканей и органов. Именно гемоглобин, а точнее — его железо, красит эти клетки в красный.
Нормы для мужчин — 4,2-5,6*10*9/литр. Для женщин — 4-5*10*9/литр. Которые опять-таки зависят от лаборатории.
Повышаться эритроциты могут из-за потери жидкости с потом, рвотой, поносом, когда сгущается кровь. Еще есть заболевание под названием эритремия — редкое заболевание костного мозга, когда вырабатывается слишком много эритроцитов.
Снижении показателей обычно является признаком анемии, чаще железодефицитной, реже — другой.
Норма — 80-95 для мужчин и 80-100 для женщин.
Объем эритроцитов уменьшается при железодефицитной анемии. А повышается — при В12 дефицитной, при гепатитах, снижении функции щитовидной железы.
Повышается этот показатель редко, а вот снижение — признак анемии или снижения функции щитовидной железы.
Повышение значений почти всегда свидетельствует об аппаратной ошибке, а снижение – о железодефицитной анемии.
Это процентное соотношение форменных элементов крови к ее общему объему. Показатель помогает врачу дифференцировать, с чем связана анемия: потерей эритроцитов, что говорит о заболевании, или с избыточным разжижением крови.
Это элементы крови, ответственные за формирование тромботического сгустка при кровотечениях. Превышение нормальных значений может свидетельствовать о физическом перенапряжении, анемии, воспалительных процессах, а может говорить о более серьезных проблемах в организме, среди которых онкологические заболевания и болезни крови.
Снижение уровня тромбоцитов в последние годы часто свидетельствует о постоянном приеме антиагрегантов (например, ацетилсалициловой кислоты) с целью профилактики инфаркта миокарда и ишемического инсульта головного мозга.
А значительное их снижение может быть признаком гематологических заболеваний крови, вплоть до лейкозов. У молодых людей — признаками тромбоцитопенической пурпуры и других заболеваний крови. Так же может появляться на фоне приема противоопухолевых и цитостатических препаратов, гипофункции щитовидной железы.
Это основные защитники нашего организма, представители клеточного звена иммунитета. Повышение общего количества лейкоцитов чаще всего свидетельствует о наличии воспалительного процесса, преимущественно бактериальной природы. Также может оказаться признаком так называемого физиологического лейкоцитоза (под воздействием боли, холода, физической нагрузки, стресса, во время менструации, загара).
Нормы у мужчин и женщин обычно колеблются от 4,5 до 11,0*10*9/литр.
Снижение лейкоцитов – признак подавления иммунитета. Причиной чаще всего являются перенесенные вирусные инфекции, прием некоторых лекарств (в том числе нестероидных противовоспалительных и сульфаниламидов), похудение. Гораздо реже — иммунодефициты и лейкозы.
Самый большой пул лейкоцитов, составляющий от 50 до 75% всей лейкоцитарной популяции. Это основное звено клеточного иммунитета. Сами нейтрофилы делятся на палочкоядерные (юные формы) и сегментоядерные (зрелые). Повышение уровня нейтрофилов за счёт юных форм называют сдвигом лейкоцитарной формулы влево и характерно для острой бактериальной инфекции. Снижение — может быть признаком вирусной инфекции, а значительное снижение — признаком заболеваний крови.
Второй после нейтрофилов пул лейкоцитов. Принято считать, что во время острой бактериальной инфекции число лимфоцитов снижается, а при вирусной инфекции и после неё – повышается.
Значительное снижение лимфоцитов может наблюдаться при ВИЧ-инфекции, при лейкозах, иммунодефицитах. Но это случается крайне редко и как правило сопровождается выраженными симптомами.
Редкие представители лейкоцитов. Повышение их количества встречается при аллергических реакциях, в том числе лекарственной аллергии, также является характерным признаком глистной инвазии.
Самая малочисленная популяция лейкоцитов. Их повышение может говорить об аллергии, паразитарном заболевании, хронических инфекциях, воспалительных и онкологических заболеваниях. Иногда временное повышение базофилов не удается объяснить.
Самые крупные представители лейкоцитов. Это макрофаги, пожирающие бактерии. Повышение значений чаще всего говорит о наличии инфекции — бактериальной, вирусной, грибковой, протозойной. А также о периоде восстановления после них и о специфических инфекциях — сифилисе, туберкулезе. Кроме того может быть признаком системных заболеваниях — ревматоидный артрит и другие.
Если набрать кровь в пробирку и оставить на какое-то время — клетки крови начнут падать в осадок. Если через час взять линейку и замерить, сколько миллиметров эритроцитов выпало в осадок — получим скорость оседания эритроцитов.
В норме она составляет от 0 до 15 мм в час у мужчин, и от 0 до 20 мм у женщин.
Может повышаться, если эритроциты чем-то отягощены — например белками, которые активно участвуют в иммунном ответе: в случае воспаления, аллергической реакции, аутоимунных заболеваний — ревматоидный артрит, системная красная волчанка и другие. Может повышаться при онкологических заболеваниях. Бывает и физиологическое повышение, объясняемое беременностью, менструацией или пожилым возрастом.
В любом случае — высокий СОЭ всегда требует дополнительного обследования. Хоть и является неспецифическим показателем и может одновременно говорить о многом, но мало о чем конкретно.
В любом случае по общему анализу крови практически невозможно поставить точный диагноз, поэтому этот анализ является лишь первым шагом в диагностике и некоторым маячком, чтобы понимать, куда идти дальше. Не пытайтесь найти в своем анализе признаки рака или ВИЧ — скорее всего их там нет. Но если вы заметили любые изменения в анализе крови — не откладывайте визит к врачу. Он оценит ваши симптомы, соберет анамнез и расскажет, что делать с этим анализом дальше.
Мы заметили, что в комментариях очень много вопросов по расшифровке анализов, на которые мы не успеваем отвечать. Кроме того, чтобы дать хорошие рекомендации — важно задать уточняющие вопросы, чтобы узнать ваши симптомы. У нас в сервисе очень хорошие терапевты, которые могут помочь с расшифровкой анализов и ответить на любые ваши вопросы. Для консультации переходите по ссылке.
источник