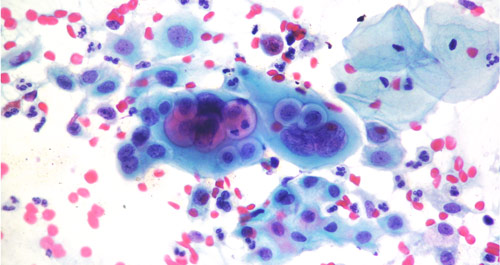
В норме лейкоциты могут обнаруживаться в гинекологическом мазке женщины в небольших количествах либо несколько повышаться по физиологическим причинам. Значительное отклонение от нормы, сопровождаемое признаками фагоцитоза (наличием разрушенных белых клеток) – признак наличия инфекции, вызванной возбудителями разных типов (бактерии, протей, вирусы, грибки).
Мазок со слизистой влагалища – обязательный атрибут осмотра, независимо от наличия жалоб пациентки. Он может браться из трех точек, соответственно норма лейкоцитов составит:
- 0–5–10 – при взятии из уретры (U);
- 0–10–15 – из влагалища (V);
- 0–30 – из шейки матки (цервикального канала, С).
Нормальными также будут результаты:
- 15–20 (V) – при беременности;
- 35–40 (V) – за несколько дней до начала менструации.
Количество лейкоцитов также учитывается при определении степени чистоты влагалища, нормой являются показатели 1 и 2 степени:
- 1 степень – лейкоциты 0–5;
- 2 степень – лейкоциты – 5–10;
- 3 степень – более 10, но меньше 50;
- 4 степень – лейкоциты сплошь.
3 и 4 патологические отклонения характеризуются также ростом показателей условно-патогенной и патогенной флоры, слизи и эпителия.
Отход от нормы может быть вызван причинами нескольких групп, в первую очередь это воспалительные процессы в репродуктивных или мочевыводящих органах (если берется мазок из уретры):
-
Цервицит – воспаление шеечного канала матки. Симптомы могут включать: наличие мутных выделений, тянущие боли внизу живота, дискомфорт при половом акте и мочеиспускании.
- Кольпит – воспалительный процесс, развивающийся во влагалище. Среди его признаков: зуд, неприятные ощущения на пораженном участке слизистых, боль в нижней части живота, обильные белесые выделения.
- Эндометрит – острое или хроническое воспаление внутреннего маточного слоя. Проявляется в виде различных выделений, ноющих болей, дискомфорта при интимных контактах. Острое течение может сопровождаться температурой и требует скорейшего обращения к гинекологу.
- Аднексит – появление очага воспаления одновременно в яичниках и придатках. Обострение выражается в болях внизу живота, иногда с одной стороны, температурой, слабостью, менструальными нарушениями. Хроническое течение включает периоды затишья и рецидивов симптомов.
- Уретрит – воспаление мочеиспускательного канала. Заметными проявлениями будет боль при диурезе, гнойные выделения из уретры, отек и покраснение ее краев.
Патогенная микрофлора, вызывающая перечисленные заболевания может быть представлена в том числе (но это не обязательно) инфекциями, проникающими в организм при половых контактах. Эти же возбудители могут вызывать и свои специфичные патологии (ЗППП). Их можно разделить на 4 группы. В 1 группе бактерии могут быть причиной:
- Гонореи (гонококки) и хламидиоза (хламидии) – могут вызвать цервицит, эндометрит и проктит.
- Сифилиса (бледная спирохета),венерической лимфогранулемы и паховой гранулемы (клебсиелла) – общими для этих вензаболеваний являются специфичные кожные проявления (язвы).
- Уреаплазмоза и микоплазмоза – вызывают вагинит, могут сопровождаться воспалительными процессами в органах малого таза. Характеризуются обильными серыми или белесыми выделениями с «рыбным» запахом.
- Туберкулеза половых органов (палочка Коха) – инфекция может попадать в организм не только половым, но и лимфогенным или гематогенным путем (при наличии иных очагов). Может протекать бессимптомно, либо выражаться в отсутствии менструации и резком снижении веса, субфебрильной температуре, острых болях и ночной потливости.
2 группа – это протозойные инфекции, представленные трихомонадой. Занимает первое место по распространенности среди венерических болезней. Трихомониаз характеризуется болевым синдромом (при половом акте и мочеиспускании), обильными выделениями желто-зеленого оттенка с запахом «рыбы», отеком, зудом и жжением наружных органов и слизистой влагалища.
3 группу составляют вирусные инфекции:
- ВИЧ – обуславливает протекание СПИДа и других сопутствующих заболеваний;
- вирусы простого герпеса второго типа и папилломы человека – патологии имеют выраженные кожные проявления;
- цитомегаловирус – развивается практически незаметно, возможна беспричинная лихорадка.
К 4 группе (грибковые инфекции) в первую очередь следует отнести молочницу. Основной причиной кандидоза является снижение общего иммунитета, однако заболевание также предается половому партнеру, что и позволяет включить его в список. Симптомы выражаются в зуде, жжении, творожистых выделениях, резком запахе из влагалища, а также болью при мочеиспускании и интимной близости.
Причиной отклонения от нормы могут стать онкологические заболевания половой сферы – ключевым симптомом будут кровянистые выделения без физиологических причин. Однако более эффективной мерой обнаружения являются плановые осмотры.
Поводом для повышения лейкоцитов в мазке также может оказаться дисбактериоз влагалища, развивающийся на фоне активного размножения условно-болезнетворной микрофлоры – кишечной палочки, гарднерелл, грибков. Если заболевание не сопровождается иными воспалениями, жалоб у женщины может не быть вовсе, либо присутствуют пенистые грязно-белые выделения с рыбным запахом, усиливающиеся после полового акта либо перед началом критических дней.
Причинами возникновения дисбактериоза могут быть:
- гормональные перестройки в период полового созревания, беременности либо ее прерывания, менопаузы, а также эндокринные нарушения;
- снижение общего и местного иммунитета;
- бесконтрольный прием антибиотиков;
- увлечение спринцеваниями;
- физическое и психическое переутомление;
- химические и лучевые метолы терапии;
- частая смена партнеров, оральные контакты, интимные микротравмы;
- инородные тела во влагалище (гигиенические тампоны);
- частое применение местных спермицидных контрацептивов;
- деформации свода влагалища вследствие анатомических особенностей, сложных родов или оперативных вмешательств;
- дисбактериоз кишечника.
Аллергические реакции также могут вызвать повышение лейкоцитов, слизистые могут отреагировать на:
- вводимые интравагинально лекарственные формы или спринцевание, в том числе их органические компоненты (травы);
- интимные косметические средства (смазки);
- сперму партнера (нечасто).
Общая аллергическая реакция организма, независимо от причины, может спровоцировать повышение уровня лейкоцитов.
Также раздражение наружных половых органов, взывающее местное воспаление, может возникать на фоне:
- несоблюдения гигиены;
- переохлаждения или перегрева;
- использование неудобного нижнего белья;
- применения химических препаратов без консультации врача;
- системных заболеваний (диабет, гепатит, патологии мочеполовой сферы).
Заметное повышение лейкоцитов при беременности требует большего внимания, так как может говорить о скрытых патологиях, обострившихся на фоне перестройки организма и физиологического снижения общего иммунитета.
Функциональное повышение лейкоцитов может провоцироваться интимным контактом, менее чем за сутки до взятия мазка, приемом некоторых медикаментов или недавно установленной внутриматочной спиралью (за 7-10 дней до пробы).
Первоочередной мерой часто становится повторный мазок, позволяющий исключить неправильную подготовку к анализу или другие физиологически факторы. Если лейкоциты вновь далеки от нормы, то обосновано проведение таких диагностических мероприятий:
-
Мазки на бакпосев из цервикального канал и влагалища – с целью определения возбудителя и соответствующего средства антибактериальной терапии (специализированной либо широкого спектра действия).
- Урогенитальный мазок на ПЦР – позволяет выявить вирусную или бактериальную инфекцию задолго до появления первых симптомов.
- Мазок на цитологию – дает возможность обнаружить воспалительные или опухолевые процессы в клеточном слое шейки матки.
- ИФА и ПИФ-методы – в качестве дополнения или замены ПЦР-диагностики.
- Анализ крови на наличие антител с применением ИФА или ПЦР-методики.
- УЗИ половых органов и биопсия – при обнаружении опухолевых структур.
- Кольпоскопия – с целью осмотра шейки матки и/или взятия биопсии.
Также могут потребоваться осмотры и консультации узких специалистов – эндокринолога, уролога или аллерголога.
Терапия осуществляется в трех основных направлениях:
- лечение системного заболевания инфекционной природы, а также эндокринологических или иммунных нарушений;
- местные средства – направленные на борьбу с патогенной микрофлорой в наружных половых органах;
- восстановительно-профилактические меры – укрепление иммунитета пи поддержание нормальной микрофлоры в организме.
Первому направлению соответствуют следующие медикаментозные средства:
- антибиотики и противовирусные препараты – если речь идет об общей или венерической инфекции;
- гормональные препараты (если дисбактериоз вызван эндокринными сбоями).
Местные средства могут быть представлены:
- спринцеваниями – их нужно проводить аккуратно, курсом не более 4-5 дней. В качестве лекарственных препаратов подойдет Мирамистин, раствор перманганата калия, хлорофиллипт или хлоргексидин;
- мазями – для лечения урогенитального герпеса (Зовиракс);
- свечами, устраняющими чужеродную флору – Клотримазол, Пимафуцин и аналоги незаменимы в борьбе с вагинозом и молочницей;
- свечами, нейтрализующими местное воспаление – Гексикон, Полижинакс.
После окончания лечения, для восстановления и профилактики применяются:
- свечи и вагинальные таблетки, восстанавливающие естественный баланс микроорганизмов – Лактожиналь, Вагилак;
- пробиотики, лакто- и бифидобактерии для перорального приема – Линекс, Лактобактерин, Ацилакт – рассчитаны на длительный курс лечения.
Сложной задачей будет выбор адекватной терапии при беременности – антибактериальные и противогрибковые средства могут быть противопоказаны в определенные периоды развития плода. Поэтому стоит уделять больше внимания диагностике с целью своевременного выявления процессов на ранних стадиях.
Неосложненное течение заболевания позволяет применять более безопасные средства народной медицины, например:
- теплые ванны из отваров трав – зверобоя, алоэ, ромашки, коры дуба, шалфея, календулы. Вода не должна быть горячей;
- спринцевание с использованием этих же трав;
- «домашние» облепиховые свечи. Для их приготовления 10 грамм масла нужно дополнить пчелиным воском и размешать в процессе нагрева на водяной бане. Затем добавить 3 г сосновой смолы. Теперь осталось разлить состав по формам и охладить.
Использовать эти рецепты можно только после консультации врача. Если замечена аллергическая реакция, от этого вида лечения придется отказаться.
Повышение лейкоцитов в мазке не должно вызывать панику. Однако к последующей диагностике и терапии следует отнестись серьезно, не допуская бесконтрольно приема антибиотиков или увлечения спринцеваниями. Правильно выстроенное лечение – залог быстрого выздоровления и восстановления организма.
источник
Пациент, приходя к врачу с жалобами на состояние здоровья, получает направления на диагностику. Одним из основных исследований будет анализ крови, где будет отмечен уровень лейкоцитов. Частым беспокойством пациента является то, что лейкоцитов много в крови, но не меньше вопросов возникает, когда их уровень понижен.
Лейкоциты – это «умные» клетки. Человеку, не имеющему отношения к медицине, может показаться, что они обладают собственным интеллектом и всегда отправляются в те зоны организма, где возникает малейшее изменение среды. Врачи, рассмотрев анализы, иногда сообщают, что лейкоцитов много в крови, но это не всегда повод для принятия экстренных мер.
Народное название лейкоцитов — «белые» кровяные тельца. Это не совсем верно, изучение клеток под микроскопом убедит всех, что они имеют розоватый или фиолетовый окрас слабой интенсивности.
Лейкоциты вырабатываются костным мозгом и продуцируются лимфатическими узлами. Утилизация отработанных клеток происходит в селезенке. Различается несколько видов клеток, основные из них – базофилы, нейтрофилы и эозинофилы, но на самом деле их гораздо больше и каждый вид выполняет собственные задачи.
Положение, когда очень много лейкоцитов в крови, говорит о правильном функционировании иммунной системы и назначении этого вида клеток. Их основная работа – защита всего организма от разного рода чужеродных объектов (бактерий, вирусов, шлаков и т. д.). В связи с большим количеством угроз в человеческом организме сформирован лейкоцитарный ряд из нескольких типов агентов сопротивления.
Одна часть из них занята распознаванием «врага», вторая определяет, было ли вообще совершено вторжение, а третьи суммируют всю информацию и занимаются передачей «знаний» следующему поколению клеток. Самые крупные представители семейства лейкоцитных клеток заняты исключительно уничтожением вредителей – окружая и растворяя чужеродный объект. Весь спектр деятельности этих клеток составляет иммунную систему организма.
Можно сказать, что ситуация когда очень много лейкоцитов в крови (лейкоцитоз) – это один из признаков активного сопротивления и стабильной иммунной системы. В задачу врача, при обнаружении такого симптома, входит выяснение, за счет какого вида клеток возник рост.
Нормальное количество лейкоцитов в крови взрослого человека имеет следующие значения:
- Базофилы – не более 1%.
- Нейтрофилы (сегментоядерные 47-72%, палочкоядерные не менее 1% и до 6%).
- Моноциты – 3-8%.
- Лимфоциты – от 20% и до 45%.
- Эозинофилы – не выше 5%.
Лейкоцитарный ряд представлен несколькими видами клеток, каждая из них выполняет особый спектр функций, но почему много лейкоцитов в крови и они относятся к определенному типу? Врач, анализируя данные исследований, всегда выделяет показатели групп клеток. Что это может означать:
- Повышенный уровень нейтрофилов указывает на гнойные воспаления, инфаркт миокарда, укусы насекомых, кровопотерю. Более глубокое рассмотрение анализа с учетом сопутствующих показателей может выявить угнетение работы костного мозга, лучевую болезнь, злокачественную анемию и пр.
- Базофилия характерна для целого ряда заболеваний, среди которых язвенный колит, лейкоз, аллергические реакции, синусит и пр. Также повышение базофилов может быть вызвано приемом эстрогенов, антитиреоидных и некоторых других препаратов.
- Повышенные моноциты расскажут о вероятности таких патологий, как туберкулез, эндокардит, лимфогранулематоз, сифилис и другие заболевания. Также моноцитоз является проявлением интоксикации фосфором, тетрахлорэтаном.
- Увеличение количества эозинофилов – это маркер для таких болезней, как заражение глистами, аллергии, опухоли, бронхиальная астма, миелолейкоз, скарлатина и ряд других.
Колебания уровня каждой группы лейкоцитов для опытного специалиста является сигналом и флажком определяющим очаг заболевания, интенсивность течения болезни, способность организма справляться с нейтрализацией вредоносного агента.
Около 50 лет назад показатели нижней границы нормы количества лейкоцитов в крови находились в пределах 5,5-6,0 Г/л, к настоящему моменту показатели снизились до 4,0 Г/л. Понижение стандартов связано со всеобщим злоупотреблением лекарственными препаратами, постоянно растущим радиоактивным фоном, гиподинамией и пр. Однако сам лейкоцитоз по-прежнему является важным показателем состояния здоровья человека.
Когда лейкоцитов в крови много – это симптом какого-либо заболевания. При этом различают такие виды лейкоцитоза:
- Физиологический (относительный) – провоцируется количественным перераспределением клеток в организме.
- Патологический (реактивный) – возникает как ответная реакция иммунной системы на очаги заболевания, воспалительные процессы, аллергии, сепсисы, инфекции и т. д. То есть на любые изменения внутренней среды организма.
Определить, почему лейкоцитов много в крови, – основная задача эскулапа и, прежде всего, необходимо выяснить к какому типу относится дисбаланс. По этой причине контрольный анализ крови назначается через три-пять дней. Если установлено, что пациент переживает острое инфекционное заболевание или подвержен обострению аллергической реакции, то сроки сдачи теста отодвигаются.
Если при контрольном исследовании, лейкоцитоз демонстрирует стабильно высокие показатели, то необходимо искать причину его возникновения, собирать полный анамнез и проходить дополнительную диагностику.
Вариантов, почему лейкоцитов много в крови, не пересчитать. Среди множества причин увеличения показателей есть безопасные, а именно:
- Активные занятия спортом.
- Резкое увеличение физической нагрузки.
- Беременность.
- Стресс, эмоциональная нагрузка.
- Обильное застолье.
- Обезвоживание организма.
- Употребление в пищу острых, жирных, соленых блюд.
- Курение.
- Злоупотребление солнечными ваннами.
- Смена климата, резкая перемена погоды и многое другое.
После адаптации или отмены провоцирующего фактора уровень «белых» клеток приходит в норму. Если ситуация прогрессирует и исследования демонстрируют много лейкоцитов в крови, то это требует определения очага заболевания и медикаментозного лечения.
Существуют и другие причины лейкоцитоза:
- Кровопотери (может наблюдаться у доноров).
- Активность вирусных инфекций.
- Почечная недостаточность в хронической форме. При урологических заболеваниях различной этиологии может наблюдаться много лейкоцитов в моче и крови.
- Оперативные вмешательства (например, удаление селезенки вызовет лейкоцитоз в связи с тем, что в этом органе уничтожаются отработанные лейкоциты).
- Инфекционные поражения.
- Бактериальные инфекции в стадии обострения со скачком уровня нейтрофилов.
- Аллергии, глистные инвазии (в показателях крови будет наблюдаться скачек эозинофилов).
- Новообразования злокачественной формы.
- Лучевая болезнь, менингит и пр.
Каждому пациенту необходимо обращать внимание на исследование крови и помнить, что если очень много лейкоцитов в крови, то необходимо сделать контрольный анализ и выяснять причину прогрессирующих показателей.
Любое заболевание имеет свои симптомы, но что делать, если явных причин для беспокойства еще нет? Существуют некоторые признаки, помогающие понять, что много лейкоцитов в крови. Что это значит в проявлениях:
- Частые беспричинные головокружения, потемнение в глазах.
- Быстрая утомляемость даже после небольших усилий.
- Отсутствие аппетита, бессонница/сонливость.
- Быстрая потеря веса.
- Бледность кожных покровов.
- Снижение/повышение температуры тела на 2-3 градуса.
- Понижение артериального давления.
- Ломота в суставах и мышцах.
- Потливость, гипертермия, апатия.
- Хрупкость сосудов, носовые кровотечения.
Совсем не обязательно, что все признаки проявятся интенсивно или одновременно. Но если хотя бы один из вышеперечисленных пунктов является спутником жизни на протяжении нескольких дней или даже недель, то это достаточный повод для обращения к врачу, чтобы сделать анализ крови. Много лейкоцитов – это цифры, характеризующие работу иммунной системы, дающие возможность врачу определиться с диагнозом и терапией.
Что означает много лейкоцитов в крови у женщин? Лейкоцитоз безобидной этиологии в женском организме явление довольно частое и провоцируется следующими факторами:
Эти причины являются наиболее частыми физиологическими факторами повышения количества «белых» клеток. Много лейкоцитов в крови при беременности свидетельствует о подготовке организма к процессу родов. После рождения ребенка показатели стабилизируются до нормы.
Специалисты считают, что лейкоцитоз при беременности – это свидетельство высокого иммунитета, способствующего отсеканию и уничтожению любого инфекционного заболевания в период вынашивания ребенка. И если стандартные показатели здорового человека – 4,0 Г/л, то в период беременности цифры могут вырасти в несколько раз, что не свидетельствует о какой-либо патологии. В любом случае женщине необходимо регулярно сдавать анализы, наблюдаться у врача и вести здоровый образ жизни.
Когда в доме появляется малыш, то к нему приковано все внимание. Проводимые врачебные осмотры иногда дают мамам повод к размышлению и беспокойству. Заглядывая в стандартные исследования, обнаруживается, что много лейкоцитов в крови у новорожденного.
Сравнивая детские исследования с показателями взрослого человека, можно легко запаниковать, но следует помнить, что уровень лейкоцитов у младенца всегда гораздо выше и норма составляет 9,2-13,8%, даже если показатель будет в пределах до 17% — ничего страшного в этом нет. Сразу после рождения, в первые два дня, у новорожденных наблюдается лейкоцитоз, таким способом детский организм ограждает себя от инфекций и заражений. Самые высокие показатели «белых» кровяных клеток наблюдаются у недоношенных детей.
Постепенно количество лейкоцитов приходит в норму. Если в течение месяца показатели не меняются, то их высокий уровень указывает на инфекционное заболевание, простуду или элементарное несоблюдение условий гигиены.
Есть и более сложные случаи, когда в крови много лейкоцитов. Причина может быть разной, например:
- Болезни матери в период вынашивания ребенка.
- Гиперпродуктивность костного мозга.
- Повышенные показатели вязкости крови и пр.
Обнаружив, что много лейкоцитов в крови у ребенка, не стоит паниковать, необходимо знать показатели нормы и отслеживать общее состояние малыша. Даже небольшой порез провоцирует работу иммунной системы.
Установленные нормальные показатели лейкоцитов в крови в зависимости от возраста ребенка:
- Новорожденные – 8-25 х 10⁹/л.
- Первая неделя жизни – 7-18 х 10⁹/л.
- Первый месяц жизни – 6,5-14 х 10⁹/л.
- Полгода – 5,5-12 х 10⁹/л.
- Год жизни – 6-12 х 10⁹/л.
- Два года жизни – 6-17 х 10⁹/л.
- До 12 лет – 4-5,2 х 10⁹/л.
- Старше 12 лет – 4-8,8 х 10⁹/л (взрослый стандарт).
Пациентов часто пугает, когда в результатах анализов обнаружено много лейкоцитов в крови. Что это значит, по мнению специалистов? Врачи считают, что бить тревогу, стремиться снизить уровень «белых» клеток в кровотоке, в большинстве случаев, не имеет смысла. Повышенные цифры лейкоцитного ряда являются указателем на существование воспаления или заболевания. Требуется тщательный и всесторонний поиск причины явления. Как только источник проблем будет ликвидирован (вылечена болезнь), показатели придут в норму.
В медицинской практике не существует симптомов, указывающих на лейкоцитоз, он не является заболеванием и не имеет физиологических проявлений. Если специалисты не находят никаких причин для высокого уровня «белых» клеток в крови, то чаще всего виновниками выброса лейкоцитов являются глисты.
Не меньшее волнение у пациентов вызывает лейкоцитурия (повышенные лейкоциты в урине). Наличие лейкоцитов в моче взрослого человека может рассказать не только о наличии или отсутствии заболевания, но и поведать о его привычках. Нормальное содержание «белых» клеток в моче составляет для мужчин – от 5 до 7 единиц в поле зрения, для женщин показатель выше – от 7 до 10 единиц. Если диагностика показала отклонение от нормы в сторону увеличения, то причиной может быть не соблюдение элементарных правил гигиены или серьезное заболевание – туберкулез, мочекаменная болезнь, почечная недостаточность, системная волчанка и другие заболевания.
Существует ряд заболеваний, когда лейкоцитоз намеренно подавляется. Это относится к тем случаям, когда защитный механизм дает сбой и работает не на уничтожение очага заболевания, а убивает собственную среду обитания. Такой процесс носит название аутоиммунный. В этом случае лейкоциты воспринимают собственные клетки, как чужеродные и начинают их глобально уничтожать. По такому механизму возникает системная красная волчанка, полиартрит ревматоидного типа. Вылечить эти болезни медицина пока не может, но для стабилизации состояния больного применяются препараты, блокирующие синтез лейкоцитов.
Чтобы определить, что лейкоцитов много в крови, мало или их количество соответствует норме, нужно сделать капиллярную пробу, или проще говоря, сдать кровь из пальца. Подготовка является важным фактором правдивости показателей.
- Исключить из вечернего приема пищи жареные, соленые, копченые, жирные блюда.
- Хорошо выспаться и отдохнуть.
- Избегать полуночного бдения и напряженной работы, занятий спортом и т. д.
В лабораторию необходимо придти в утреннее время, анализы сдают натощак. При соблюдении этих несложных правил, картина не будет иметь искажений.
В медицинском учреждении существуют четкие правила забора крови. Проводить его должен квалифицированный специалист (врач, сертифицированный лаборант). Важным условием является инструментальная часть процесса – скарификатор (специальная игла для прокола кожи на пальце) обязательно должен быть стерильным, одноразовым, распаковка производится в присутствии пациента.
Расшифровку анализа делает специалист. Если в крови обнаружился низкий уровень лейкоцитов, то это тоже свидетельство возможной угрозы и служит указанием на:
- Инфекционный процесс хронического течения.
- Очаги воспаления в печени или на цирроз печени.
Каждому человеку достаточно один раз в год проходить диспансеризацию, чтобы убедиться в своем здоровье или найти отклонения. Вовремя начатое лечение избавит от осложнений, а указать на начало заболевания помогает анализ крови. Будьте здоровы!
источник
Вряд ли найдется кто-то, кто еще ни разу не сдавал кровь из пальца на анализы. Общий анализ крови берут практически при любом заболевании. Так в чем же его диагностическая ценность и какие диагнозы он может подсказать? Разбираем по-порядку.
Основные показатели, на которые врач обращает внимание при расшифровке общего анализа крови — это гемоглобин и эритроциты, СОЭ, лейкоциты и лейкоцитарная формула. Остальные скорее являются вспомогательными.
Чаще всего общий анализ крови назначают, чтобы понять, есть ли в организме воспаление и признаки инфекции, и если да, то какого происхождения — вирусного, бактериального или другого.
Также общий анализ крови может помочь установить анемию — малокровие. И если в крови есть ее признаки — назначают дополнительные анализы, чтобы установить причины.
Еще общий анализ крови назначают, если есть подозрение на онкологический процесс, когда есть ряд настораживающих симптомов и нужны зацепки. В этом случае кровь может косвенно подсказать, в каком направлении двигаться дальше.
Другие показания обычно еще реже.
Сейчас на бланках с результатом анализов в основном используют англ. аббревиатуры. Давайте пройдемся по основным показателям и разберем, что они значат.
Это более детальная информация о тех самых WBC из предыдущего блока.
Лейкоциты в крови очень разные. Все они в целом отвечают за иммунитет, но каждый отдельный вид за разные направления в иммунной системе: за борьбу с бактериями, вирусами, паразитами, неспецифическими чужеродными частицами. Поэтому врач всегда смотрит сначала на общий показатель лейкоцитов из перечня выше, а затем на лейкоцитарную формулу, чтобы понять, а какое звено иммунитета нарушено.
Обратите внимание, что эти показатели обычно идут в двух измерениях: абсолютных (абс.) и относительных (%).
Абсолютные показывают, сколько штук клеток попало в поле зрения, а относительные — сколько эти клетки составляют от общего числа лейкоцитов. Это может оказаться важной деталью — например, в абсолютных цифрах лимфоциты вроде как в пределах нормы, но на фоне общего снижения всех лейкоцитов — их относительное количество сильно выше нормы. Итак, лейкоцитарная формула.
А теперь пройдемся по каждому из этих показателей и разберем, что они значат.
Гемоглобин — это белок, который переносит по организму кислород и доставляет его в нужные ткани. Если его не хватает — клетки начинают голодать и развивается целая цепочка симптомов: слабость, утомляемость, головокружение, выпадение волос и ломкость ногтей, заеды в уголках губ и другие. Это симптомы анемии.
В молекулу гемоглобина входит железо, а еще в его формировании большую роль играют витамин В12 и фолиевая кислота. Если их не хватает — в организме нарушается синтез гемоглобина и развивается анемия.
Есть еще наследственные формы анемии, но они случаются гораздо реже и заслуживают отдельного разбора.
В норме гемоглобин составляет 120−160 г/л для женщин и 130-170 г/л для мужчин. Нужно понимать, что в каждом конкретном случае нормы зависят от лаборатирии. Поэтому смотреть нужно на референсные значения той лаборатории, в которой вы сдавали анализ.
Повышенные цифры гемоглобина чаще всего случаются из-за сгущения крови, если человек излишне потеет во время жары, или принимает мочегонные. Еще повышенным гемоглобин может быть у скалолазов и людей, которые часто бывают в горах — это компенсаторная реакция на недостаток кислорода. Еще гемоглобин может повышаться из-за заболеваний дыхательной системы — когда легкие плохо работают и организму все время не хватает кислорода. В каждом конкретном случае нужно разбираться отдельно.
Снижение гемоглобина — признак анемии. Следующим шагом нужно разбираться какой.
Эритроциты — это красные клетки крови, которые транспортируют гемоглобин и отвечают за обменные процессы тканей и органов. Именно гемоглобин, а точнее — его железо, красит эти клетки в красный.
Нормы для мужчин — 4,2-5,6*10*9/литр. Для женщин — 4-5*10*9/литр. Которые опять-таки зависят от лаборатории.
Повышаться эритроциты могут из-за потери жидкости с потом, рвотой, поносом, когда сгущается кровь. Еще есть заболевание под названием эритремия — редкое заболевание костного мозга, когда вырабатывается слишком много эритроцитов.
Снижении показателей обычно является признаком анемии, чаще железодефицитной, реже — другой.
Норма — 80-95 для мужчин и 80-100 для женщин.
Объем эритроцитов уменьшается при железодефицитной анемии. А повышается — при В12 дефицитной, при гепатитах, снижении функции щитовидной железы.
Повышается этот показатель редко, а вот снижение — признак анемии или снижения функции щитовидной железы.
Повышение значений почти всегда свидетельствует об аппаратной ошибке, а снижение – о железодефицитной анемии.
Это процентное соотношение форменных элементов крови к ее общему объему. Показатель помогает врачу дифференцировать, с чем связана анемия: потерей эритроцитов, что говорит о заболевании, или с избыточным разжижением крови.
Это элементы крови, ответственные за формирование тромботического сгустка при кровотечениях. Превышение нормальных значений может свидетельствовать о физическом перенапряжении, анемии, воспалительных процессах, а может говорить о более серьезных проблемах в организме, среди которых онкологические заболевания и болезни крови.
Снижение уровня тромбоцитов в последние годы часто свидетельствует о постоянном приеме антиагрегантов (например, ацетилсалициловой кислоты) с целью профилактики инфаркта миокарда и ишемического инсульта головного мозга.
А значительное их снижение может быть признаком гематологических заболеваний крови, вплоть до лейкозов. У молодых людей — признаками тромбоцитопенической пурпуры и других заболеваний крови. Так же может появляться на фоне приема противоопухолевых и цитостатических препаратов, гипофункции щитовидной железы.
Это основные защитники нашего организма, представители клеточного звена иммунитета. Повышение общего количества лейкоцитов чаще всего свидетельствует о наличии воспалительного процесса, преимущественно бактериальной природы. Также может оказаться признаком так называемого физиологического лейкоцитоза (под воздействием боли, холода, физической нагрузки, стресса, во время менструации, загара).
Нормы у мужчин и женщин обычно колеблются от 4,5 до 11,0*10*9/литр.
Снижение лейкоцитов – признак подавления иммунитета. Причиной чаще всего являются перенесенные вирусные инфекции, прием некоторых лекарств (в том числе нестероидных противовоспалительных и сульфаниламидов), похудение. Гораздо реже — иммунодефициты и лейкозы.
Самый большой пул лейкоцитов, составляющий от 50 до 75% всей лейкоцитарной популяции. Это основное звено клеточного иммунитета. Сами нейтрофилы делятся на палочкоядерные (юные формы) и сегментоядерные (зрелые). Повышение уровня нейтрофилов за счёт юных форм называют сдвигом лейкоцитарной формулы влево и характерно для острой бактериальной инфекции. Снижение — может быть признаком вирусной инфекции, а значительное снижение — признаком заболеваний крови.
Второй после нейтрофилов пул лейкоцитов. Принято считать, что во время острой бактериальной инфекции число лимфоцитов снижается, а при вирусной инфекции и после неё – повышается.
Значительное снижение лимфоцитов может наблюдаться при ВИЧ-инфекции, при лейкозах, иммунодефицитах. Но это случается крайне редко и как правило сопровождается выраженными симптомами.
Редкие представители лейкоцитов. Повышение их количества встречается при аллергических реакциях, в том числе лекарственной аллергии, также является характерным признаком глистной инвазии.
Самая малочисленная популяция лейкоцитов. Их повышение может говорить об аллергии, паразитарном заболевании, хронических инфекциях, воспалительных и онкологических заболеваниях. Иногда временное повышение базофилов не удается объяснить.
Самые крупные представители лейкоцитов. Это макрофаги, пожирающие бактерии. Повышение значений чаще всего говорит о наличии инфекции — бактериальной, вирусной, грибковой, протозойной. А также о периоде восстановления после них и о специфических инфекциях — сифилисе, туберкулезе. Кроме того может быть признаком системных заболеваниях — ревматоидный артрит и другие.
Если набрать кровь в пробирку и оставить на какое-то время — клетки крови начнут падать в осадок. Если через час взять линейку и замерить, сколько миллиметров эритроцитов выпало в осадок — получим скорость оседания эритроцитов.
В норме она составляет от 0 до 15 мм в час у мужчин, и от 0 до 20 мм у женщин.
Может повышаться, если эритроциты чем-то отягощены — например белками, которые активно участвуют в иммунном ответе: в случае воспаления, аллергической реакции, аутоимунных заболеваний — ревматоидный артрит, системная красная волчанка и другие. Может повышаться при онкологических заболеваниях. Бывает и физиологическое повышение, объясняемое беременностью, менструацией или пожилым возрастом.
В любом случае — высокий СОЭ всегда требует дополнительного обследования. Хоть и является неспецифическим показателем и может одновременно говорить о многом, но мало о чем конкретно.
В любом случае по общему анализу крови практически невозможно поставить точный диагноз, поэтому этот анализ является лишь первым шагом в диагностике и некоторым маячком, чтобы понимать, куда идти дальше. Не пытайтесь найти в своем анализе признаки рака или ВИЧ — скорее всего их там нет. Но если вы заметили любые изменения в анализе крови — не откладывайте визит к врачу. Он оценит ваши симптомы, соберет анамнез и расскажет, что делать с этим анализом дальше.
Мы заметили, что в комментариях очень много вопросов по расшифровке анализов, на которые мы не успеваем отвечать. Кроме того, чтобы дать хорошие рекомендации — важно задать уточняющие вопросы, чтобы узнать ваши симптомы. У нас в сервисе очень хорошие терапевты, которые могут помочь с расшифровкой анализов и ответить на любые ваши вопросы. Для консультации переходите по ссылке.
источник
Лейкоциты (белые иммунные клетки крови) — это кровяные элементы иммунной системы. Их задача — обеспечение защиты организма и борьба со всевозможными вредоносными микроорганизмами, бактериями, микробами, вирусами.
Они формируются в пространстве костного мозга и лимфатических узлах, но могут свободно передвигаться через стенки сосудов и перемещаются в места, где появляется потенциальная опасность. Проявляют антитоксическое и антимикробное действие.
Почему в гинекологическом мазке у женщин может быть много лейкоцитов — основные причины и особенности лечения расскажем вам далее!
Процесс уничтожения лейкоцитами чужеродных и опасных элементов называют фагоцитозом. Они захватывают и поглощают «врагов», затем погибают сами.
Что такое лейкоциты в мазке у женщин?
Основные их функции:
- Выработка антител для борьбы с внешними и внутренними «врагами».
- Нормализация обменных процессов и снабжение тканей необходимыми ферментами и веществами.
- Очищение организма — ликвидация болезнетворных микроорганизмов и погибших клеток лейкоцитов.
Увеличение лейкоцитов в мазке у женщин — признак воспалительного процесса в организме.
Выяснить их уровень можно путем сдачи анализов:
- мазок на флору;
- анализ крови;
- анализ мочи.
Женщинам чаще всего назначается сдача мазка на флору.
Такое исследование позволяет выявить заболевания мочевыделительной канала, почек или мочевого пузыря; распознать воспалительный процесс в урогенитальной области.
Материал для исследования берется:
- со стенки влагалища;
- со слизистой поверхности шейки матки;
- со слизистой мочеиспускательного канала.
Нормальные показатели уровня иммунных клеток в мазке:
- из влагалища — не более 10;
- из мочеиспускательного канала — не более 5;
- из маточной шейки — не более 15.
Таблица нормы лейкоцитов в мазке у женщин и другие показатели анализа:
Во время исследования необходимо учитывать особенности:
- Число белых кровяных клеток (лейкоцитов) увеличивается после полового контакта; повышенные показатели держатся в течение 24 часов после акта.
- Повышенный уровень наблюдается во время установки внутриматочной противозачаточной спирали.
- Микротравмы стенок влагалища также увеличивают показатели.
Основными причинами повышения количества лейкоцитов в мазке у женщин являются:
- Половые инфекции, передающиеся непосредственно во время половых актов (ИППП):
- Гонорея.
- Хламидиоз.
- Уреаплазма.
- Сифилис.
- Трихомониаз.
- Микоплазма.
- Папилломавирусы.
- ВИЧ.
- Кандидоз.
- Цитомегаловирус.
- Актиномицеты.
- Генитальный герпес.
Бактериальный вагиноз. Такое заболевание более известно, как дисбактериоз влагалища. Возникает, когда увеличивается число патогенных микроорганизмов в вагинальной флоре.
Предпосылки к развитию заболевания — гормональные нарушения, снижения местного иммунитета или использование вагинальных свеч.
Повышенное содержание белых иммунных клеток в мазке указывает на наличие следующих заболеваний:
- Кольпит — воспалительный процесс слизистых тканей влагалища.
- Цервицит – воспалительный процесс цервикального канала.
- Эндометрит – воспалительный процесс слизистой поверхности матки.
- Аднексит – воспалительный процесс яичников и маточных труб.
- Уретрит – воспалительный процесс мочеиспускательного канала.
- Дисбактериоз кишечника или влагалища.
- Онкология органов половой системы.
Признаки, указывающие на повышение уровня лейкоцитов и развитие воспалительного процесса мочевыделительной системы:
- болезненный характер мочеиспускания;
- появление ложных позывов к мочеиспусканию;
- выделения необычной природы;
- резкий запах выделений из половых органов;
- ощущение жжения и зуда внутри половых органов;
- сбой цикла менструации;
- проблемы с зачатием;
- неприятные ощущения при половом контакте.
Воспалительный процесс может протекать без ярко выраженной симптоматики. Важно прислушиваться к малейшим отклонениям.
Выясните, какой должна быть норма СОЭ в крови у женщин! Изучите таблицу показателей у дам разного возраста.
О причинах высокого билирубина в крови у женщин, и о каких заболеваниях может идти речь при повышенных показателях, узнаете в данном тексте.
Что делать, если уровень тромбоцитов у женщин ниже нормы? О функциях этих клеток, особенностях лечения отклонений расскажем тут.
Во время беременности мазок на флору сдается обязательно, как при постановке на учет, так и до родов.
Показатели в пределах допустимой нормы — 10-20 единиц в поле наблюдения. А повышенное количество указывает на развитие воспаления.
Часто во время беременности обостряются многие заболевания, которые никак не проявляли своего присутствия до зачатия.
Происходит изменение гормонального фона, снижается иммунная защита, часто у беременных возникает молочница или кандидоз. При выявлении повышенного уровня белых кровяных клеток необходимо пройти обследование для установления точной причины воспалительного или инфекционного процесса.
Причинами повышенных лейкоцитов в мазке у женщин могут оказаться:
- Заболевания, предающиеся половым путем (уреаплазмоз, сифилис, гонорея и другие).
- Молочница.
- Вагиноз.
- Кольпит.
Врачи часто назначают препарат для укрепления местного иммунитета:
Для лечения вагиноза прописывают:
Лейкоциты мгновенно реагируют на малейшие отклонения или изменения в работе организма. Поэтому часто их уровень повышается по физиологическим причинам. К ним относится и послеродовой период.
Во время родов женщина теряет много крови.
Для предотвращения осложнений иммунные белые клетки заранее подготавливаются к такой ситуации и скапливаются в большом количестве в области матки.
С этим связано увеличение числа их показателей в мазке после родов.
Их количество увеличивается во время начала родоразрешения и в восстановительный период. Показатели нормализуются через 4-5 дней после родов.
В таких случаях необходимо сразу обратиться к врачу.
Хроническое и частое повышение уровня лейкоцитов в организме может привести к серьезным осложнениям.
Возможные риски:
- Наступление бесплодия.
- Внематочная беременность.
- Появление эрозии.
- Проявление мастопатии.
- Отклонения в работе мочевого пузыря или почек.
- Нарушение работы яичников.
- Образование спаек и миом.
При выявлении повышенного уровня лейкоцитов в мазке необходимо обратиться к врачу:
- Гинекологу.
- Дерматовенерологу.
- Инфекционисту.
Чаще всего назначаются следующие виды диагностических процедур:
- посев на флору;
- мазок на флору;
- ИФА (иммуноферментный анализ);
- анализ на антитела в крови;
- биопсия;
- ПЦР (полимеразная цепная реакция);
- ОАК (общий анализ крови);
- ОАМ (общий анализ мочи);
- УЗИ брюшной полости.
Узнайте у нас на вебсайте, какой должна быть норма гормона пролактина у женщин! За что он отвечает, и почему его уровень может колебаться?
В каких случаях у женщин может быть повышен андростендион: о последствиях высокого содержания этого гормона расскажем в нашем специальном обзоре.
О чем говорит повышенный уровень ТТГ у женщин, и в каких случаях необходимо обратиться к эндокринологу, читайте вот здесь: https://beautyladi.ru/u-zhenshhin-povyshennyj-ttg/.
Как уже отмечалось, повышение количества белых иммунных клеток может произойти из-за воспалительного или инфекционного заболевания. Лечение, проводимое при воспалении или инфекции, имеет разноплановый характер.
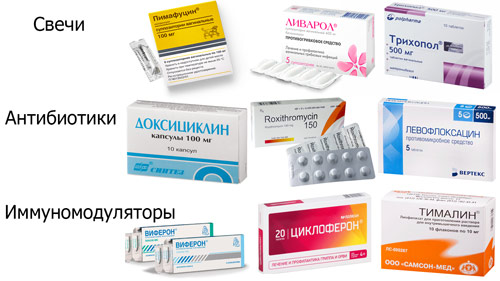
Лечение воспалительного процесса проводится по следующей схеме:
- Применение антисептических средств. Проводится регулярное промывание влагалища антисептиками «Мирамистином», «Хлоргексидином», «Калия перманганатом».
- Используются антибактериальные препараты. Назначаются «Генферон», «Пимафуцин», «Тержинан», «Виферон».
- Для лечения кандидоза — «Флуконазол» и «Флюкостат».
Лечение инфекционного процесса проводится по следующей схеме:
- Внутривенное применение антибактериальных средств: «Орнидазол», «Метронидазол» и «Ципринол».
- Назначение препаратов для профилактики дисбактериоза влагалища: «Бифидумбактерин», «Лактовит» и «Лактофильтрум».
Народные методы предполагают использование домашних отваров трав для спринцевания и приема внутрь.
Их можно приготовить по следующим рецептам:
- Залить одну десертную ложку сухой травы ромашки (можно заменить крапивой, календулой, зверобоем) стаканам кипяченой воды. Довести на слабом огне до кипения, снять с огня, настаивать полчаса. Процедить. Использовать для спринцевания влагалища.
- Можно проводить спринцевание содой. Для приготовления раствора используется половина маленькой ложки пищевой соды. Ее разводят стаканом теплом воды.
Полезен отвар зверобоя для приема внутрь. Одну десертную ложку травы заливают стаканом воды, кипятят четверть часа. Процеживают, принимают трижды в течение дня по 1/4 стакана.
Во время лечения воспалительного процесса в области малого таза необходимо соблюдать осторожность:
- Запрещено использовать антибиотики без назначения врача.
- Нельзя использовать антибактериальные препараты во время беременности.
- Нельзя лечить инфекционный процесс противовоспалительными препаратами.
- Запрещено подмываться холодной водой.
- Нужно заменить тампоны обычными прокладками.
- Запрещено использовать средства для спринцевания на спиртовой основе.
- Нельзя допускать переохлаждения организма.
Узнайте об анализах в гинекологии: расшифровка мазка на флору у женщин, норма содержания лейкоцитов, по каким причинам возможно повышенное их содержание, расскажет специалист в этом видео:
Такой показатель — признак неполадок в работе внутренних органов и систем, указывает на развитие инфекции или воспаления.
Самолечением заниматься запрещено. При обнаружении любых отклонений в результатах анализа нужно обратиться к врачу.
источник
Повышенные лейкоциты в мазке у женщин: причины, чем лечить и нормы. Чем опасно нарушение флоры во влагалище
Гинекологический мазок (на флору, на чистоту) представительницы слабого пола должны сдавать регулярно. Анализ входит в число профилактических, назначается при планировании и для контроля течения беременности, после родов. Его обязательно проводят, если пациентка жалуется на:
p, blockquote 3,0,0,0,0 —>
- тянущие, ноющие боли внизу живота;
- дискомфорт при половом акте;
- жжение и зуд в интимных зонах;
- патологические вагинальные выделения (бели, с примесью крови, гноя);
- изменение консистенции секрета;
- неприятный запах;
- нарушения менструального цикла;
- проблемы с зачатием.
Результаты анализа оценивают в совокупности, определяя риск патологического процесса для женской репродуктивной системы.
Таблица — Характеристики степеней чистоты влагалища по мазку
p, blockquote 5,0,0,0,0 —>
| Степень чистоты | Описание |
| 1 (полное гинекологическое здоровье, встречается редко) | Кислая среда Патогенные микробы отсутствуют Определяются лактобактерии и палочки Дедерлайна |
| 2 (незначительные отклонения, характерно большинства женщин) | Кислая среда В единичном количестве обнаруживаются кокки До 10 лейкоцитов, до 5 эпителиальных клеток |
| 3 (воспалительный процесс, зачастую сопровождается необычными выделениями или зудом) | Щелочная среда Обнаруживаются бактерии кокковой группы, грибки, кишечная палочка Количество полезных микроорганизмов резко снижено Умеренно повышены показатели лейкоцитов и ключевых клеток |
| 4 (есть инфекционное заболевание) | Щелочная среда Микрофлора представлена патогенными и условно патогенными микробами Полезные бактерии не обнаруживаются Резко повышено количество лейкоцитов |
Лейкоциты — защитные клетки крови. Они обеспечивают системный и местный иммунитет, борются чужеродными для организма агентами (бактериями, вирусами, токсинами, аллергенами). Число телец возрастает при воспалительных процессах.
Под действием медиаторов они направляются в зоны вторжения патологических агентов, выходят в межклеточное пространство, разрушают и поглощают «убитого врага». Таким образом, количество лейкоцитов резко возрастает в очаге воспаления. По мере разрушения клетки погибают и высвобождают медиаторы, вызывая инфильтрацию, отек, раздражение тканей и продолжая тем самым иммунную реакцию.
Во всех средах организма всегда присутствует незначительное количество лейкоцитов. Они их охраняют от болезнетворных микроорганизмов. Резкое повышение концентрации указывает на состоявшуюся атаку и активизацию защитных сил. Увеличение количества белых телец в мазке говорит о развитии инфекционного или воспалительного процесса в органах урогенитального тракта. Чем больше концентрация, тем интенсивнее патологические изменения.
Показатели лейкоцитов важны не только для здоровых женщин, будущих и новоиспеченных мам. Отклонения могут быть у девственниц. Их вызывают инфекции, аллергические реакции, нарушения биоценоза влагалища и другие факторы.
Усредненным физиологическим показателем лейкоцитов в женском мазке на флору считается 15 единиц в поле зрения микроскопа. Однако для комплексной оценки состояния урогенитального тракта для исследования берут сразу несколько проб биоматериала:
p, blockquote 11,0,0,0,0 —>
- из входного отверстия мочеиспускательного канала (в анализе обозначается буквой U);
- с задней стенки влагалища (V);
- с цервикального канала (C).
В вагинальном мазке может присутствовать до 15 лейкоцитов, шеечном — до 10, уретральном — до 10 в поле зрения. В зависимости от степени повышения показателя выделяют незначительный, умеренный, выраженный лейкоцитоз.
Рост количества до 20 единиц считается физиологическим во время беременности, перед наступлением менструации, некоторый период после родов. Такое отклонение не является признаком патологии, если не сочетается с другими ее лабораторными симптомами (обилие слизи, фагоцитоз, отклонения иных параметров, обилие эпителиальных и ключевых клеток).
Таблица — Нормы показателей в анализе гинекологического мазка
p, blockquote 14,0,0,0,0 —>
| Диагностический критерий | V | C | U |
| Лейкоциты | 0‒15 | 0‒10 | 0‒10 |
| Эпителий | менее 10 | менее 10 | менее 10 |
| Слизь | нет/умеренно | нет/умеренно | нет |
| Ключевые клетки | ‒ | ‒ | ‒ |
| Гонококки | ‒ | ‒ | ‒ |
| Трихомонады | ‒ | ‒ | ‒ |
| Прочая флора | Грамположительные палочки, лактобациллы | ‒ | ‒ |
| Кандиды | нет или единичные | ‒ | ‒ |
Как видно из таблицы, анализ мазка отображает наличие наиболее распространенных инфекций, передающихся половым путем. Однако отрицательные результаты не исключают возможность заражения другими ИППП. Если по данным исследования гинеколог заподозрит венерические инфекции, потребуется пройти дополнительные тесты.
Нарушения состава интимной микрофлоры и повышение количества защитных телец можно заподозрить по симптомам. К таковым относят все признаки воспалительных изменений в органах малого таза и мочевыводящей системы:
p, blockquote 16,0,0,0,0 —>
- жжение, зуд, повышенная чувствительность слизистых;
- творожистые, гнойные, кровянистые выделения;
- плохой запах секретов;
- боли при половых отношениях;
- сбои цикла (задержки, преждевременные и межменструальные кровотечения);
- отсутствие зачатия на протяжении года после отказа от контрацепции;
- хронические трещины в интимных местах;
- отек и покраснение слизистых оболочек;
- высыпания;
- нарушения мочеиспускания (частые позывы, рези, примеси в урине).
К неспецифическим симптомам гинекологического воспаления относят быструю утомляемость, апатичное настроение, субфебрильная температура тела.
Гинекологи рекомендуют обращаться за помощью, проходить осмотр и лабораторную диагностику при любых симптомах заболеваний женских половых органов. Помимо физиологических причин, лейкоцитоз вызывают патологические. Оставаясь не диагностированными, они запускают острые и хронические воспалительные изменения в малом тазу, что чревато гнойно-некротическими и спаечными процессами, ведет к гормональным сбоям, бесплодию.
Патогенные бактерии и вирусы могут попасть в организм женщины при сексуальном контакте, через кровь, при нарушениях правил гигиены. Заразиться можно при близких контактах (бытовых) с переносчиками ИППП (Инфекций, Передающихся Половым Путем). Гинекологическое воспаление вызывают бактерии:
p, blockquote 19,0,0,0,0 —>
- гонококки (развивается гонорея);
- клебсиеллы (провоцируют паховую гранулему);
- бледные спирохеты (сифилис);
- микоплазмы, уреаплазмы (мико- уреаплазмоз);
- хламидии (хламидиоз);
- палочки Коха (туберкулез);
- гарднереллы (гарднереллез, он же бактериальной вагиноз).
Приблизительно у 60% взрослых пациенток обнаруживается протозойная инфекция (трихомониаз). Спровоцировать изменение показателей могут вирусы (ВИЧ, герпес, папиллома-, цитомегаловирус). Наиболее распространенной грибковой инфекцией является кандидоз, или молочница (вызывает Candida albicans). Намного реже причиной воспаления оказываются актиномицеты.
Смещение результатов анализа не всегда является признаком заражения опасной инфекцией. Усиленное проникновение лейкоцитов в ткани может быть вызвано другими факторами:
p, blockquote 21,0,0,0,0 —>
- травмами слизистых оболочек (при сексе, во время и после родов, при выполнении гигиенических процедур, другими посторонними предметами);
- опухолями (добро- и злокачественные новообразования изменяют местный иммунитет);
- заболеваниями почек (источником лейкоцитов может быть моча и урологический тракт);
- сахарным диабетом, особенно декомпенсированные формы (изменяется кислотность и кровообращение в организме, что влечет за собой нарушения микрофлоры).
При отклонениях в результатах исследования гинекологического мазка часто обнаруживаются признаки неспецифического воспаления (вызванного представителями нормальной микрофлоры). Причиной патологии выступает дисбактериоз влагалища или другое название — гарднереллез (изменение состава биоценоза в интимных зонах). В норме около 98% всех бактерий — это лактобациллы. До 5% могут составлять другие микроорганизмы. Полезные представители флоры сдерживают их рост и предотвращают воспалительные заболевания. Состав микрофлоры меняется и возникает дисбиоз на фоне:
p, blockquote 23,0,0,0,0 —>
- гормональных нарушений, а также при приеме некоторых оральных контрацептивов;
- снижения местного и системного иммунитета;
- гепатита, патологий почек, кишечника;
- применения антибиотиков;
- изменения анатомической формы влагалища (после травм в родах, например);
- лучевой и химиотерапии;
- приема цитостатиков, гормонов, иммуносупрессоров;
- применения спермицидов;
- орального, анального и других видов нетрадиционного секса;
- злоупотреблении или пренебрежении гигиеническими процедурами;
- регулярных стрессов;
- аллергии на средства гигиены.
Обычно биоценоз быстро восстанавливается. При существенных нарушениях кишечная палочки и другие микроорганизмы бесконтрольно размножаются, вызывая воспаление тканей.
Повышение уровня защитных телец в мазках может свидетельствовать о воспалении органов малого таза любой локализации. Отклонения в анализах сопровождают:
p, blockquote 25,0,0,0,0 —>
- кольпит (воспалительные изменения во влагалище);
- эндоцервицит и цервицит (поражение шейки матки);
- эндометрит (слизистые оболочки матки);
- аднексит (воспаление придатков);
- уретрит, цистит (поражение мочевого пузыря и уретрального канала).
Если признаков перечисленных заболеваний нет, врач заподозрит дисбактериоз или опухоли, назначит дополнительные обследования.
Гинекологический мазок будущие мамы сдают минимум 3 раза на протяжении беременности. Это необходимо для контроля состояния женского здоровья и своевременного обнаружения инфекционных и воспалительных изменений. Повышение показателей до 15‒20 единиц считается физиологической нормой, связанной с активизацией местного иммунитета в связи с гормональной перестройкой.
Если обнаружено увеличение количества клеток сверх этих значений, врач подозревает инфекции. При снижении системного иммунитета возможно обострение хронических воспалений или активизация микробных заболеваний, протекающих латентно. Чем раньше они будут обнаружены, тем быстрее начнется лечение, а мама и плод окажутся вне опасности.
В дополнение к результатам мазка потребуется пройти ПЦР или ИФА-тесты на инфекции, при необходимости будет проведен культуральный посев биоматериала для определения возбудителя и его чувствительности к антибиотикам. Если обследование не даст результатов, врач акушер-гинеколог назначит местное лечение (препаратами с антисептическими свойствами в виде свечей). При сохранении отклонений после контрольного анализа будут подобраны антибиотики широкого спектра действия (с учетом сроков беременности).
Игнорировать лейкоцитоз будущим мамам нельзя. ИППП опасны осложнениями течения беременности, преждевременным ее прерыванием, внутриутробным или интранатальным заражением плода .
При анализе интимной флоры в послеродовой период отклонения (вплоть до 45 единиц) физиологичны. Они вызваны травмами и регенерационными процессами в матке и влагалище. Изменения показателей прослеживаются до полного отхождения лохий, нормализуются спустя 40‒45 дней. Именно тогда рекомендовано сдавать анализ, чтобы получить максимально достоверные результаты. Мазок исследуют раньше, если:
p, blockquote 31,0,0,0,0 —>
- до родов у женщины было обнаружено и пролечено ЗППП (для контроля эффективности терапии);
- есть жалобы, указывающие на воспаление;
- появились симптомы цистита.
Причины повышения показателей аналогичны таковым для здоровых женщин и требуют внимания врача.
Чтобы получить точные результаты анализа на флору, женщина должна правильно подготовиться к его сдаче. Идти в клинику лучше в середине цикла. За 1‒2 суток до исследования не стоит заниматься сексом, спринцеваться любыми растворами, использовать косметические и моющие средства со спермицидным или антибактериальным эффектом. Гигиена перед процедурой заключается в подмывании теплой водой без мыла накануне вечером. За 2 часа до забора материала желательно не мочиться.
Мазок берет врач или лаборант (чаще в женских консультациях). Для этого женщина должна расположиться в гинекологическом кресле и расслабиться. Биоматериал из разных мест получают с помощью цитощеток (наиболее предпочтительны), ложечкой Фолькамана, бактериологической петлей или шпателем Эйра. Процедура занимает несколько минут, обычно безболезненна. Материал помещают на предметное стекло, маркируют, отправляют в лабораторию. Здесь лаборант окрашивает пробы и исследует их под микроскопом (подсчитывает количества клеток) и заносит сведения в протокол.
Иногда анализ мазка отображает не только лейкоцитоз, но и его причины:
p, blockquote 36,0,0,0,0 —>
- низкая доля полезных лактобацилл указывает на дисбиоз;
- кандиды свидетельствуют о грибковом поражении;
- трихомонады — о трихомониазе;
- гонококки — о гонорее.
Однако на другие ИППП мазок не тестируют, а просто указывает на то, что воспаление есть, но неизвестно, какой природы. Для их обнаружения потребуются специфические исследования. Иммуноферментные (ИФА) анализы проводят для выявления ВИЧ-инфекции, вируса герпеса, провокатора сифилиса. ПЦР-диагностика подразумевает изучение крови или секретов влагалища, шейки матки на предмет других возбудителей (грибков, простейших, уреаплазм, микоплазм и других).
Комплексные сведения о состоянии организма дают исследования крови и мочи. О характере изменения тканей узнают из цитологического и гистологического анализов мазков. Для визуализации органов малого таза назначают УЗИ. Изучая результаты всех диагностических процедур, гинеколог ставит диагноз и подбирает лечение.
Терапия направлена не на коррекцию лейкоцитоза (поскольку это лишь диагностический признак), а на ликвидацию его причины — воспалительного или инфекционного процесса. С данной целью назначают препараты местного и системного действия. Перечень лекарств зависит от причины и сути патологических изменений.
Для очищения интимных полостей назначают процедуры с Хлоргексидином, раствором перманганата калия, Мирамистином, Йоддицерином. Средства не только дезинфицируют слизистые, но и чисто механически вымывают бактерии и мертвые эпителиальные клетки. Спринцевания проводят 1‒2 раза в сутки на протяжении 5‒7 дней параллельно другим способам медикаментозного лечения. Интарвагинальное введение антисептиков противопоказано беременным женщинам.
Суппозитории применяют для лечения практически всех гинекологических нарушений. Препараты подбирают с учетом природы возбудителя либо назначают медикамент широкого спектра действия.
Таблица — Популярные свечи для лечения гинекологических воспалений
p, blockquote 42,0,0,0,0 —>
| Группа препаратов | Название | Способ применения |
| Противогрибковые | Пимафуцин | По 1 свече на ночь, 6‒10 дней |
| Ливарол | По 1 свече на ночь, 6‒12 суток | |
| Противовоспалительные | Ревмоксикам | По 1 свече 2 раза, ректально, до 5 дней |
| Диклоберл | По 1 шт. 1‒2 раза ректально, до 5 дней | |
| Антибактериальные | Гексикон | По 1-2 шт. в сутки, до 14 дней |
| Бетадин | По 1 супп. в сутки 7 дней | |
| Заживляющие | Облепихи масло | по 1 свече на ночь, 7‒10 суток |
| Вагикаль | По 1 супп. 2 раза в день, до 10 дней | |
| Комплексного действия | Тержинан | По 1 таблетке интравагинально, 10‒14 дней |
| Полижинакс | По 1 капсуле интравагинально, 10‒14 дней | |
| Противомикробные | Флагил | По 1 свече в сутки, 7‒10 дней |
| Трихопол | По 1 таблетке в сутки, 10 дней |
Если воспалительный процесс или грибок распространяется на наружные половые органы, врач может назначить орошения антисептическими средствами (Хлоргексидин, водный раствор Фурацилина, Бетадин, Цитеал). Их применяют по завершении гигиенических процедур. В отличие от спринцеваний, орошения наружных половых органов разрешены беременным женщинам.
Для лечения кандидоза нередко назначают мази и кремы с антимикотиками. их применяют параллельно суппозиториям. Обработку наружных половых органов проводят 2‒3 раза в день, после гигиены.
Альтернативой свечам выступают вагинальные кремы (Ломексин, Колпотрофин, Далацин, Макмирор). Их можно вводить во влагалище с помощью специального аппликатора или использовать наружно.
В комплексной терапии гинекологических заболеваний назначают антибиотики с учетом чувствительности возбудителя. Такая терапия необходима при мико- и уреоплазмозе, хламидиозе, других инфекционных заболеваниях. Дело в том, что болезнетворные микроорганизмы пребывают не только на поверхности слизистых, но и в их глубине, способны персистировать в организме. Местного лечения в этом случае недостаточно и без препаратов системного действия не обойтись. Применять их самостоятельно нельзя из-за риска развития резистентности микробов и хронизации патологии.
Таблица — Наиболее популярные антибиотики для применения в гинекологии
p, blockquote 48,0,0,0,0 —>
| Название препарата | Способ применения |
| Доксициклин | По 100 мг 2 р/д 7 дней |
| Рокситромицин | По 150 мг 2 р/д неделю |
| Джозамицин | По 500 мг 3 р/д 10 дней |
| Левофлоксацин | По 500 мг 10 дней |
В сложных случаях терапию дополняют стимуляторами иммунитета. Они повышают опорность организма, ускоряют подавление бактериальной или вирусной инфекции.
Таблица — Иммуномодуляторы при гинекологических заболеваниях
p, blockquote 50,0,0,0,0 —>
| Название препарата | Способ применения |
| Циклоферон таблетки | По 3‒4 таблетки в сутки по схеме |
| Виферон-ферон 1‒3 млн МЕ | По 1 свече 2 раза в сутки, до 10 дней |
| Тималин лиоф. для инъекций | По 1 уколу 1 раз в сутки, 10 дней |
Воспаления в сфере гинекологии, проявляющиеся повышением уровня лейкоцитов, рекомендуют устранять доступными подручными средствами. Наиболее эффективными считаются спринцевания:
p, blockquote 51,0,0,0,0 —>
- с травами (шалфеем, ромашкой, эвкалиптом, зверобоем);
- молочной сывороткой (особенно уместны при кандидозе);
- раствором йода, соли и соды;
- настоем чеснока (5 зубчиков на литр кипятка).
Универсальным средством против эрозий, воспалений и инфекций признаны тампоны со смесью алоэ и меда. Их вводят во влагалище ежедневно на ночь на протяжении 10‒14 дней.
Если причиной отклонений в мазке стало воспалительное заболевание, важно четко соблюдать указания врача и пройти полноценное лечение. До выздоровления следует отказаться от употребления любых лекарств (о которых не знает доктор), вредных привычек, половых контактов. Народные способы терапии следует применять только после одобрения специалиста.
В некоторых случаях показатели не приходят в норму даже благодаря лечению. Тогда гинеколог предлагает женщине пройти комплексное обследование (в том числе на гормоны, онкомаркеры), нормализовать режим труда и отдыха, исключить влияние стрессов или чрезмерных физических нагрузок.
Чтобы предотвратить повышенное количество лейкоцитов в результате мазка на чистоту, следует соблюдать все меры профилактики ИППП и тщательно соблюдать гигиену:
p, blockquote 55,0,0,0,0 —>
- вступать в половые контакты с одним проверенным партнером;
- использовать презервативы при сомнительных связях;
- регулярно менять нижнее белье (предпочитая натуральные ткани);
- пользоваться средствами личной гигиены только по инструкции;
- отказаться от самолечения;
- рационально питаться;
- оставить пагубные привычки.
Для женщин одинаково вредны пренебрежение и чрезмерное увлечение гигиеной. Глубокие подмывания и спринцевания (без назначения врача) могут стать причиной нарушений в составе интимной микрофлоры.
Показатель лейкоцитов в гинекологическом мазке — важный лабораторный признак, который помогает установить многие опасные заболевания. Чтобы исключить ошибку и правильно понять сведения анализа, нужно помнить:
p, blockquote 57,0,0,0,0 —>
- количество лейкоцитов растет перед месячными, при беременности, после родов, что не считается патологией;
- средняя норма — 15 единиц в поле зрения микроскопа;
- 2 дня перед тестом нельзя пить лекарства, заниматься сексом, спринцеваться, использовать свечи;
- значительное повышение уровня сопровождает гинекологическое воспаление;
- чем серьезнее заболевание, тем больше показатель защитных клеток;
- оценивать результаты анализа и назначать лечение должен гинеколог.
Резкое повышение количества лейкоцитов в мазке может указывать на венерическое заболевание. Возбудителя не всегда удается установить по результатам анализа (ведь оценивают только наличие основных патогенов). Женщине, которая проходит обследование, будут назначены другие тесты на ИППП, а вот ее партнеру — нет. В таком случае возможно повторное инфицирование. Увеличенное количество лейкоцитов в мазке у женщины указывает на необходимость обследования мужчины, с которым пациентка имеет сексуальные контакты. Для этого лучше использовать метод ПЦР. Все о полимеразной цепной реакции и ее преимуществах перед другими исследованиями читайте в статье по ссылке.
Вопрос: Как скоро после месячных можно сдавать мазок?
Ответ: Обычно показатели повышаются в преддверии менструации и самостоятельно приходят в норму к ее окончанию. Чтобы исключить влияние кровотечения на результаты, сдавать мазок на флору лучше через 4‒5 дней после последних кровянистых выделений.
Вопрос: Сколько действительны результаты исследования гинекологического анализа на флору?
Ответ: Показатели теста очень зависят от уровня гормонов, образа жизни, приема препаратов и прочих нюансов. Результаты можно считать актуальными на протяжении 10 дней. Если в течение этого времени попасть к врачу не удалось, придется пройти процедуру повторно.
Вопрос: Почему акушер-гинеколог так часто назначает мазок при беременности? Не повредит ли это ребенку?
Ответ: Беременная женщина должна сдать анализ при постановке на учет, ближе к 30 неделе (перед уходом в декрет), а также перед родами (36 неделя). Если у нее есть жалобы на выделения, зуд, дискомфорт, врач назначит мазок дополнительно. При нормальном течении вынашивания забор биоматериала не может навредить ребенку или вызвать гипертонус матки. Единственным изменением, которое ощутит женщина, будут более жидкие, иногда слабые коричневые мажущие выделения, что вызвано повышенной чувствительностью слизистых оболочек.
Вопрос: После лечения прошла неделя. Сдала анализ на чистоту, а результат опять плохой. Может это ошибка?
Ответ: Вряд ли. Повторный анализ может отражать нарушения, если лечение было проведено неправильно или неполноценно. Микроорганизмы могут приобретать устойчивость к антибактериальным веществам. В таком случае положительного эффекта от терапии ожидать не приходится. Возобновить нарушения могут вялотекущие или хронические заболевания, опухоли. Также нельзя исключать повторное заражение от партнера, если не соблюдать все рекомендации.
Вопрос: Всегда ли плохой результат анализа на флору говорит о венерическом заболевании?
Ответ: Нет. Все зависит от показателей. Уменьшение количеств полезных бактерий может произойти на фоне недостаточной или чересчур активной гигиены, ежедневного применения антибактериальных средств. Грибковая флора развивается при снижении иммунитета, после применения антибиотиков, стрессовых ситуаций. Может быть увеличено число условно-патогенных микробов, что нельзя отнести к половым инфекциям.
p, blockquote 69,0,0,0,0 —> p, blockquote 70,0,0,0,1 —>
Интересные статьи по теме:
источник
 Цервицит – воспаление шеечного канала матки. Симптомы могут включать: наличие мутных выделений, тянущие боли внизу живота, дискомфорт при половом акте и мочеиспускании.
Цервицит – воспаление шеечного канала матки. Симптомы могут включать: наличие мутных выделений, тянущие боли внизу живота, дискомфорт при половом акте и мочеиспускании. Мазки на бакпосев из цервикального канал и влагалища – с целью определения возбудителя и соответствующего средства антибактериальной терапии (специализированной либо широкого спектра действия).
Мазки на бакпосев из цервикального канал и влагалища – с целью определения возбудителя и соответствующего средства антибактериальной терапии (специализированной либо широкого спектра действия).