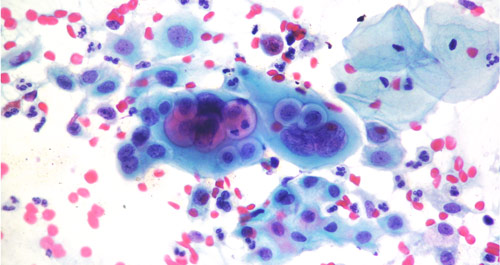
Повышенные лейкоциты в мазке у женщин: причины, чем лечить и нормы. Чем опасно нарушение флоры во влагалище
Гинекологический мазок (на флору, на чистоту) представительницы слабого пола должны сдавать регулярно. Анализ входит в число профилактических, назначается при планировании и для контроля течения беременности, после родов. Его обязательно проводят, если пациентка жалуется на:
p, blockquote 3,0,0,0,0 —>
- тянущие, ноющие боли внизу живота;
- дискомфорт при половом акте;
- жжение и зуд в интимных зонах;
- патологические вагинальные выделения (бели, с примесью крови, гноя);
- изменение консистенции секрета;
- неприятный запах;
- нарушения менструального цикла;
- проблемы с зачатием.
Результаты анализа оценивают в совокупности, определяя риск патологического процесса для женской репродуктивной системы.
Таблица — Характеристики степеней чистоты влагалища по мазку
p, blockquote 5,0,0,0,0 —>
| Степень чистоты | Описание |
| 1 (полное гинекологическое здоровье, встречается редко) | Кислая среда Патогенные микробы отсутствуют Определяются лактобактерии и палочки Дедерлайна |
| 2 (незначительные отклонения, характерно большинства женщин) | Кислая среда В единичном количестве обнаруживаются кокки До 10 лейкоцитов, до 5 эпителиальных клеток |
| 3 (воспалительный процесс, зачастую сопровождается необычными выделениями или зудом) | Щелочная среда Обнаруживаются бактерии кокковой группы, грибки, кишечная палочка Количество полезных микроорганизмов резко снижено Умеренно повышены показатели лейкоцитов и ключевых клеток |
| 4 (есть инфекционное заболевание) | Щелочная среда Микрофлора представлена патогенными и условно патогенными микробами Полезные бактерии не обнаруживаются Резко повышено количество лейкоцитов |
Лейкоциты — защитные клетки крови. Они обеспечивают системный и местный иммунитет, борются чужеродными для организма агентами (бактериями, вирусами, токсинами, аллергенами). Число телец возрастает при воспалительных процессах.
Под действием медиаторов они направляются в зоны вторжения патологических агентов, выходят в межклеточное пространство, разрушают и поглощают «убитого врага». Таким образом, количество лейкоцитов резко возрастает в очаге воспаления. По мере разрушения клетки погибают и высвобождают медиаторы, вызывая инфильтрацию, отек, раздражение тканей и продолжая тем самым иммунную реакцию.
Во всех средах организма всегда присутствует незначительное количество лейкоцитов. Они их охраняют от болезнетворных микроорганизмов. Резкое повышение концентрации указывает на состоявшуюся атаку и активизацию защитных сил. Увеличение количества белых телец в мазке говорит о развитии инфекционного или воспалительного процесса в органах урогенитального тракта. Чем больше концентрация, тем интенсивнее патологические изменения.
Показатели лейкоцитов важны не только для здоровых женщин, будущих и новоиспеченных мам. Отклонения могут быть у девственниц. Их вызывают инфекции, аллергические реакции, нарушения биоценоза влагалища и другие факторы.
Усредненным физиологическим показателем лейкоцитов в женском мазке на флору считается 15 единиц в поле зрения микроскопа. Однако для комплексной оценки состояния урогенитального тракта для исследования берут сразу несколько проб биоматериала:
p, blockquote 11,0,0,0,0 —>
- из входного отверстия мочеиспускательного канала (в анализе обозначается буквой U);
- с задней стенки влагалища (V);
- с цервикального канала (C).
В вагинальном мазке может присутствовать до 15 лейкоцитов, шеечном — до 10, уретральном — до 10 в поле зрения. В зависимости от степени повышения показателя выделяют незначительный, умеренный, выраженный лейкоцитоз.
Рост количества до 20 единиц считается физиологическим во время беременности, перед наступлением менструации, некоторый период после родов. Такое отклонение не является признаком патологии, если не сочетается с другими ее лабораторными симптомами (обилие слизи, фагоцитоз, отклонения иных параметров, обилие эпителиальных и ключевых клеток).
Таблица — Нормы показателей в анализе гинекологического мазка
p, blockquote 14,0,0,0,0 —>
| Диагностический критерий | V | C | U |
| Лейкоциты | 0‒15 | 0‒10 | 0‒10 |
| Эпителий | менее 10 | менее 10 | менее 10 |
| Слизь | нет/умеренно | нет/умеренно | нет |
| Ключевые клетки | ‒ | ‒ | ‒ |
| Гонококки | ‒ | ‒ | ‒ |
| Трихомонады | ‒ | ‒ | ‒ |
| Прочая флора | Грамположительные палочки, лактобациллы | ‒ | ‒ |
| Кандиды | нет или единичные | ‒ | ‒ |
Как видно из таблицы, анализ мазка отображает наличие наиболее распространенных инфекций, передающихся половым путем. Однако отрицательные результаты не исключают возможность заражения другими ИППП. Если по данным исследования гинеколог заподозрит венерические инфекции, потребуется пройти дополнительные тесты.
Нарушения состава интимной микрофлоры и повышение количества защитных телец можно заподозрить по симптомам. К таковым относят все признаки воспалительных изменений в органах малого таза и мочевыводящей системы:
p, blockquote 16,0,0,0,0 —>
- жжение, зуд, повышенная чувствительность слизистых;
- творожистые, гнойные, кровянистые выделения;
- плохой запах секретов;
- боли при половых отношениях;
- сбои цикла (задержки, преждевременные и межменструальные кровотечения);
- отсутствие зачатия на протяжении года после отказа от контрацепции;
- хронические трещины в интимных местах;
- отек и покраснение слизистых оболочек;
- высыпания;
- нарушения мочеиспускания (частые позывы, рези, примеси в урине).
К неспецифическим симптомам гинекологического воспаления относят быструю утомляемость, апатичное настроение, субфебрильная температура тела.
Гинекологи рекомендуют обращаться за помощью, проходить осмотр и лабораторную диагностику при любых симптомах заболеваний женских половых органов. Помимо физиологических причин, лейкоцитоз вызывают патологические. Оставаясь не диагностированными, они запускают острые и хронические воспалительные изменения в малом тазу, что чревато гнойно-некротическими и спаечными процессами, ведет к гормональным сбоям, бесплодию.
Патогенные бактерии и вирусы могут попасть в организм женщины при сексуальном контакте, через кровь, при нарушениях правил гигиены. Заразиться можно при близких контактах (бытовых) с переносчиками ИППП (Инфекций, Передающихся Половым Путем). Гинекологическое воспаление вызывают бактерии:
p, blockquote 19,0,0,0,0 —>
- гонококки (развивается гонорея);
- клебсиеллы (провоцируют паховую гранулему);
- бледные спирохеты (сифилис);
- микоплазмы, уреаплазмы (мико- уреаплазмоз);
- хламидии (хламидиоз);
- палочки Коха (туберкулез);
- гарднереллы (гарднереллез, он же бактериальной вагиноз).
Приблизительно у 60% взрослых пациенток обнаруживается протозойная инфекция (трихомониаз). Спровоцировать изменение показателей могут вирусы (ВИЧ, герпес, папиллома-, цитомегаловирус). Наиболее распространенной грибковой инфекцией является кандидоз, или молочница (вызывает Candida albicans). Намного реже причиной воспаления оказываются актиномицеты.
Смещение результатов анализа не всегда является признаком заражения опасной инфекцией. Усиленное проникновение лейкоцитов в ткани может быть вызвано другими факторами:
p, blockquote 21,0,0,0,0 —>
- травмами слизистых оболочек (при сексе, во время и после родов, при выполнении гигиенических процедур, другими посторонними предметами);
- опухолями (добро- и злокачественные новообразования изменяют местный иммунитет);
- заболеваниями почек (источником лейкоцитов может быть моча и урологический тракт);
- сахарным диабетом, особенно декомпенсированные формы (изменяется кислотность и кровообращение в организме, что влечет за собой нарушения микрофлоры).
При отклонениях в результатах исследования гинекологического мазка часто обнаруживаются признаки неспецифического воспаления (вызванного представителями нормальной микрофлоры). Причиной патологии выступает дисбактериоз влагалища или другое название — гарднереллез (изменение состава биоценоза в интимных зонах). В норме около 98% всех бактерий — это лактобациллы. До 5% могут составлять другие микроорганизмы. Полезные представители флоры сдерживают их рост и предотвращают воспалительные заболевания. Состав микрофлоры меняется и возникает дисбиоз на фоне:
p, blockquote 23,0,0,0,0 —>
- гормональных нарушений, а также при приеме некоторых оральных контрацептивов;
- снижения местного и системного иммунитета;
- гепатита, патологий почек, кишечника;
- применения антибиотиков;
- изменения анатомической формы влагалища (после травм в родах, например);
- лучевой и химиотерапии;
- приема цитостатиков, гормонов, иммуносупрессоров;
- применения спермицидов;
- орального, анального и других видов нетрадиционного секса;
- злоупотреблении или пренебрежении гигиеническими процедурами;
- регулярных стрессов;
- аллергии на средства гигиены.
Обычно биоценоз быстро восстанавливается. При существенных нарушениях кишечная палочки и другие микроорганизмы бесконтрольно размножаются, вызывая воспаление тканей.
Повышение уровня защитных телец в мазках может свидетельствовать о воспалении органов малого таза любой локализации. Отклонения в анализах сопровождают:
p, blockquote 25,0,0,0,0 —>
- кольпит (воспалительные изменения во влагалище);
- эндоцервицит и цервицит (поражение шейки матки);
- эндометрит (слизистые оболочки матки);
- аднексит (воспаление придатков);
- уретрит, цистит (поражение мочевого пузыря и уретрального канала).
Если признаков перечисленных заболеваний нет, врач заподозрит дисбактериоз или опухоли, назначит дополнительные обследования.
Гинекологический мазок будущие мамы сдают минимум 3 раза на протяжении беременности. Это необходимо для контроля состояния женского здоровья и своевременного обнаружения инфекционных и воспалительных изменений. Повышение показателей до 15‒20 единиц считается физиологической нормой, связанной с активизацией местного иммунитета в связи с гормональной перестройкой.
Если обнаружено увеличение количества клеток сверх этих значений, врач подозревает инфекции. При снижении системного иммунитета возможно обострение хронических воспалений или активизация микробных заболеваний, протекающих латентно. Чем раньше они будут обнаружены, тем быстрее начнется лечение, а мама и плод окажутся вне опасности.
В дополнение к результатам мазка потребуется пройти ПЦР или ИФА-тесты на инфекции, при необходимости будет проведен культуральный посев биоматериала для определения возбудителя и его чувствительности к антибиотикам. Если обследование не даст результатов, врач акушер-гинеколог назначит местное лечение (препаратами с антисептическими свойствами в виде свечей). При сохранении отклонений после контрольного анализа будут подобраны антибиотики широкого спектра действия (с учетом сроков беременности).
Игнорировать лейкоцитоз будущим мамам нельзя. ИППП опасны осложнениями течения беременности, преждевременным ее прерыванием, внутриутробным или интранатальным заражением плода .
При анализе интимной флоры в послеродовой период отклонения (вплоть до 45 единиц) физиологичны. Они вызваны травмами и регенерационными процессами в матке и влагалище. Изменения показателей прослеживаются до полного отхождения лохий, нормализуются спустя 40‒45 дней. Именно тогда рекомендовано сдавать анализ, чтобы получить максимально достоверные результаты. Мазок исследуют раньше, если:
p, blockquote 31,0,0,0,0 —>
- до родов у женщины было обнаружено и пролечено ЗППП (для контроля эффективности терапии);
- есть жалобы, указывающие на воспаление;
- появились симптомы цистита.
Причины повышения показателей аналогичны таковым для здоровых женщин и требуют внимания врача.
Чтобы получить точные результаты анализа на флору, женщина должна правильно подготовиться к его сдаче. Идти в клинику лучше в середине цикла. За 1‒2 суток до исследования не стоит заниматься сексом, спринцеваться любыми растворами, использовать косметические и моющие средства со спермицидным или антибактериальным эффектом. Гигиена перед процедурой заключается в подмывании теплой водой без мыла накануне вечером. За 2 часа до забора материала желательно не мочиться.
Мазок берет врач или лаборант (чаще в женских консультациях). Для этого женщина должна расположиться в гинекологическом кресле и расслабиться. Биоматериал из разных мест получают с помощью цитощеток (наиболее предпочтительны), ложечкой Фолькамана, бактериологической петлей или шпателем Эйра. Процедура занимает несколько минут, обычно безболезненна. Материал помещают на предметное стекло, маркируют, отправляют в лабораторию. Здесь лаборант окрашивает пробы и исследует их под микроскопом (подсчитывает количества клеток) и заносит сведения в протокол.
Иногда анализ мазка отображает не только лейкоцитоз, но и его причины:
p, blockquote 36,0,0,0,0 —>
- низкая доля полезных лактобацилл указывает на дисбиоз;
- кандиды свидетельствуют о грибковом поражении;
- трихомонады — о трихомониазе;
- гонококки — о гонорее.
Однако на другие ИППП мазок не тестируют, а просто указывает на то, что воспаление есть, но неизвестно, какой природы. Для их обнаружения потребуются специфические исследования. Иммуноферментные (ИФА) анализы проводят для выявления ВИЧ-инфекции, вируса герпеса, провокатора сифилиса. ПЦР-диагностика подразумевает изучение крови или секретов влагалища, шейки матки на предмет других возбудителей (грибков, простейших, уреаплазм, микоплазм и других).
Комплексные сведения о состоянии организма дают исследования крови и мочи. О характере изменения тканей узнают из цитологического и гистологического анализов мазков. Для визуализации органов малого таза назначают УЗИ. Изучая результаты всех диагностических процедур, гинеколог ставит диагноз и подбирает лечение.
Терапия направлена не на коррекцию лейкоцитоза (поскольку это лишь диагностический признак), а на ликвидацию его причины — воспалительного или инфекционного процесса. С данной целью назначают препараты местного и системного действия. Перечень лекарств зависит от причины и сути патологических изменений.
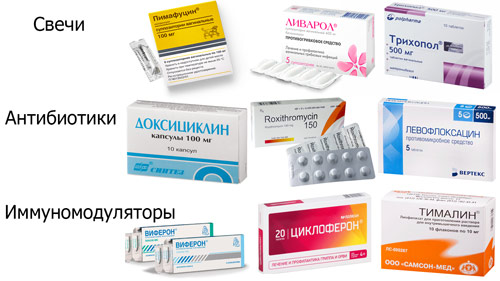
Для очищения интимных полостей назначают процедуры с Хлоргексидином, раствором перманганата калия, Мирамистином, Йоддицерином. Средства не только дезинфицируют слизистые, но и чисто механически вымывают бактерии и мертвые эпителиальные клетки. Спринцевания проводят 1‒2 раза в сутки на протяжении 5‒7 дней параллельно другим способам медикаментозного лечения. Интарвагинальное введение антисептиков противопоказано беременным женщинам.
Суппозитории применяют для лечения практически всех гинекологических нарушений. Препараты подбирают с учетом природы возбудителя либо назначают медикамент широкого спектра действия.
Таблица — Популярные свечи для лечения гинекологических воспалений
p, blockquote 42,0,0,0,0 —>
| Группа препаратов | Название | Способ применения |
| Противогрибковые | Пимафуцин | По 1 свече на ночь, 6‒10 дней |
| Ливарол | По 1 свече на ночь, 6‒12 суток | |
| Противовоспалительные | Ревмоксикам | По 1 свече 2 раза, ректально, до 5 дней |
| Диклоберл | По 1 шт. 1‒2 раза ректально, до 5 дней | |
| Антибактериальные | Гексикон | По 1-2 шт. в сутки, до 14 дней |
| Бетадин | По 1 супп. в сутки 7 дней | |
| Заживляющие | Облепихи масло | по 1 свече на ночь, 7‒10 суток |
| Вагикаль | По 1 супп. 2 раза в день, до 10 дней | |
| Комплексного действия | Тержинан | По 1 таблетке интравагинально, 10‒14 дней |
| Полижинакс | По 1 капсуле интравагинально, 10‒14 дней | |
| Противомикробные | Флагил | По 1 свече в сутки, 7‒10 дней |
| Трихопол | По 1 таблетке в сутки, 10 дней |
Если воспалительный процесс или грибок распространяется на наружные половые органы, врач может назначить орошения антисептическими средствами (Хлоргексидин, водный раствор Фурацилина, Бетадин, Цитеал). Их применяют по завершении гигиенических процедур. В отличие от спринцеваний, орошения наружных половых органов разрешены беременным женщинам.
Для лечения кандидоза нередко назначают мази и кремы с антимикотиками. их применяют параллельно суппозиториям. Обработку наружных половых органов проводят 2‒3 раза в день, после гигиены.
Альтернативой свечам выступают вагинальные кремы (Ломексин, Колпотрофин, Далацин, Макмирор). Их можно вводить во влагалище с помощью специального аппликатора или использовать наружно.
В комплексной терапии гинекологических заболеваний назначают антибиотики с учетом чувствительности возбудителя. Такая терапия необходима при мико- и уреоплазмозе, хламидиозе, других инфекционных заболеваниях. Дело в том, что болезнетворные микроорганизмы пребывают не только на поверхности слизистых, но и в их глубине, способны персистировать в организме. Местного лечения в этом случае недостаточно и без препаратов системного действия не обойтись. Применять их самостоятельно нельзя из-за риска развития резистентности микробов и хронизации патологии.
Таблица — Наиболее популярные антибиотики для применения в гинекологии
p, blockquote 48,0,0,0,0 —>
| Название препарата | Способ применения |
| Доксициклин | По 100 мг 2 р/д 7 дней |
| Рокситромицин | По 150 мг 2 р/д неделю |
| Джозамицин | По 500 мг 3 р/д 10 дней |
| Левофлоксацин | По 500 мг 10 дней |
В сложных случаях терапию дополняют стимуляторами иммунитета. Они повышают опорность организма, ускоряют подавление бактериальной или вирусной инфекции.
Таблица — Иммуномодуляторы при гинекологических заболеваниях
p, blockquote 50,0,0,0,0 —>
| Название препарата | Способ применения |
| Циклоферон таблетки | По 3‒4 таблетки в сутки по схеме |
| Виферон-ферон 1‒3 млн МЕ | По 1 свече 2 раза в сутки, до 10 дней |
| Тималин лиоф. для инъекций | По 1 уколу 1 раз в сутки, 10 дней |
Воспаления в сфере гинекологии, проявляющиеся повышением уровня лейкоцитов, рекомендуют устранять доступными подручными средствами. Наиболее эффективными считаются спринцевания:
p, blockquote 51,0,0,0,0 —>
- с травами (шалфеем, ромашкой, эвкалиптом, зверобоем);
- молочной сывороткой (особенно уместны при кандидозе);
- раствором йода, соли и соды;
- настоем чеснока (5 зубчиков на литр кипятка).
Универсальным средством против эрозий, воспалений и инфекций признаны тампоны со смесью алоэ и меда. Их вводят во влагалище ежедневно на ночь на протяжении 10‒14 дней.
Если причиной отклонений в мазке стало воспалительное заболевание, важно четко соблюдать указания врача и пройти полноценное лечение. До выздоровления следует отказаться от употребления любых лекарств (о которых не знает доктор), вредных привычек, половых контактов. Народные способы терапии следует применять только после одобрения специалиста.
В некоторых случаях показатели не приходят в норму даже благодаря лечению. Тогда гинеколог предлагает женщине пройти комплексное обследование (в том числе на гормоны, онкомаркеры), нормализовать режим труда и отдыха, исключить влияние стрессов или чрезмерных физических нагрузок.
Чтобы предотвратить повышенное количество лейкоцитов в результате мазка на чистоту, следует соблюдать все меры профилактики ИППП и тщательно соблюдать гигиену:
p, blockquote 55,0,0,0,0 —>
- вступать в половые контакты с одним проверенным партнером;
- использовать презервативы при сомнительных связях;
- регулярно менять нижнее белье (предпочитая натуральные ткани);
- пользоваться средствами личной гигиены только по инструкции;
- отказаться от самолечения;
- рационально питаться;
- оставить пагубные привычки.
Для женщин одинаково вредны пренебрежение и чрезмерное увлечение гигиеной. Глубокие подмывания и спринцевания (без назначения врача) могут стать причиной нарушений в составе интимной микрофлоры.
Показатель лейкоцитов в гинекологическом мазке — важный лабораторный признак, который помогает установить многие опасные заболевания. Чтобы исключить ошибку и правильно понять сведения анализа, нужно помнить:
p, blockquote 57,0,0,0,0 —>
- количество лейкоцитов растет перед месячными, при беременности, после родов, что не считается патологией;
- средняя норма — 15 единиц в поле зрения микроскопа;
- 2 дня перед тестом нельзя пить лекарства, заниматься сексом, спринцеваться, использовать свечи;
- значительное повышение уровня сопровождает гинекологическое воспаление;
- чем серьезнее заболевание, тем больше показатель защитных клеток;
- оценивать результаты анализа и назначать лечение должен гинеколог.
Резкое повышение количества лейкоцитов в мазке может указывать на венерическое заболевание. Возбудителя не всегда удается установить по результатам анализа (ведь оценивают только наличие основных патогенов). Женщине, которая проходит обследование, будут назначены другие тесты на ИППП, а вот ее партнеру — нет. В таком случае возможно повторное инфицирование. Увеличенное количество лейкоцитов в мазке у женщины указывает на необходимость обследования мужчины, с которым пациентка имеет сексуальные контакты. Для этого лучше использовать метод ПЦР. Все о полимеразной цепной реакции и ее преимуществах перед другими исследованиями читайте в статье по ссылке.
Вопрос: Как скоро после месячных можно сдавать мазок?
Ответ: Обычно показатели повышаются в преддверии менструации и самостоятельно приходят в норму к ее окончанию. Чтобы исключить влияние кровотечения на результаты, сдавать мазок на флору лучше через 4‒5 дней после последних кровянистых выделений.
Вопрос: Сколько действительны результаты исследования гинекологического анализа на флору?
Ответ: Показатели теста очень зависят от уровня гормонов, образа жизни, приема препаратов и прочих нюансов. Результаты можно считать актуальными на протяжении 10 дней. Если в течение этого времени попасть к врачу не удалось, придется пройти процедуру повторно.
Вопрос: Почему акушер-гинеколог так часто назначает мазок при беременности? Не повредит ли это ребенку?
Ответ: Беременная женщина должна сдать анализ при постановке на учет, ближе к 30 неделе (перед уходом в декрет), а также перед родами (36 неделя). Если у нее есть жалобы на выделения, зуд, дискомфорт, врач назначит мазок дополнительно. При нормальном течении вынашивания забор биоматериала не может навредить ребенку или вызвать гипертонус матки. Единственным изменением, которое ощутит женщина, будут более жидкие, иногда слабые коричневые мажущие выделения, что вызвано повышенной чувствительностью слизистых оболочек.
Вопрос: После лечения прошла неделя. Сдала анализ на чистоту, а результат опять плохой. Может это ошибка?
Ответ: Вряд ли. Повторный анализ может отражать нарушения, если лечение было проведено неправильно или неполноценно. Микроорганизмы могут приобретать устойчивость к антибактериальным веществам. В таком случае положительного эффекта от терапии ожидать не приходится. Возобновить нарушения могут вялотекущие или хронические заболевания, опухоли. Также нельзя исключать повторное заражение от партнера, если не соблюдать все рекомендации.
Вопрос: Всегда ли плохой результат анализа на флору говорит о венерическом заболевании?
Ответ: Нет. Все зависит от показателей. Уменьшение количеств полезных бактерий может произойти на фоне недостаточной или чересчур активной гигиены, ежедневного применения антибактериальных средств. Грибковая флора развивается при снижении иммунитета, после применения антибиотиков, стрессовых ситуаций. Может быть увеличено число условно-патогенных микробов, что нельзя отнести к половым инфекциям.
p, blockquote 69,0,0,0,0 —> p, blockquote 70,0,0,0,1 —>
Интересные статьи по теме:
источник
Мазок (бактериоскопия) – это вид анализа, при котором изучают состав выделений со слизистых оболочек влагалища, шейки матки и уретры. Взятие мазка – быстрая и безболезненная процедура. Полученные выделения исследуют на наличие лейкоцитов в лаборатории с помощью микроскопа.
Подробное описание норм результатов мазка у женщин можно найти в специальной таблице. В зависимости от дня менструального цикла, возраста и состояния здоровья женщины показатели нормы будут отличаться.
Направить на анализ может только гинеколог или уролог.
Основные причины для взятия мазка:
- выделения из влагалища, обладающие нетипичным цветом, запахом и консистенцией;
- жжение, рези и зуд во влагалище;
- болезненные ощущения при мочеиспускании;
- раздражение и покраснение кожи на половых органах;
- прием антибиотиков в течение 10 дней и дольше;
- планирование беременности;
- подозрение наличия половой инфекции.
Женщинам, ведущим регулярную половую жизнь, рекомендуется раз в год превентивно сдавать анализы. Микрофлора влагалища – идеальная среда для развития воспалительных процессов, а регулярный осмотр поможет обнаружить и вовремя вылечить заболевание, если оно появится.
Сбор выделений похож на обычный осмотр у гинеколога. Для этого нужен шпатель и гинекологическое зеркальце. Шпатель – тонкая пластмассовая палочка, один конец которой чуть расширен. Врач вводит его во влагалище и проводит кончиком шпателя по шейке матки аккуратным смахивающим движением. Взятые таким образом выделения он наносит на специальное стеклышко.
Из влагалища выделения собирают на марлевый тампон, а мазок из уретры берут с помощью бактериологической петли. Узнать, в норме ли количество лейкоцитов в мазке, женщины могут с помощью специальной таблицы результатов, размещенной в интернете, или спросить у своего гинеколога. Чтобы получить корректные результаты, к анализам нужно подготовиться.
Мазок не сдают во время месячных. Желательно сдавать анализы за 2-3 дня до начала или после окончания месячных, а не в середине цикла. Это позволит получить более точные результаты.
Также нельзя:
- вступать в половой контакт за 2 дня до анализа;
- использовать свечи, лубрикант и крем за 1 день до анализа;
- спринцеваться за 1 день до анализа;
- подмываться перед приемом с применением моющих средств;
- посещать туалет за 3 часа до сдачи анализа.
Обнаружить повышенное количество лейкоцитов могут 3 вида анализа.
При подозрении на мочеполовую инфекцию гинеколог назначает анализ на состав микрофлоры. В него входят эпителиальные клетки и условно-патогенные бактерии – возбудители заболеваний. В норме бактерии отсутствуют или присутствуют в количестве 1-2 единиц.
Чистота влагалища – условное понятие.
В зависимости от количества и состава микрофлоры, выделяют 4 степени чистоты:
- Полное отсутствие патогенной флоры и лейкоцитов;
- Нормальное количество лейкоцитов и незначительное наличие микрофлоры;
- Уровень лейкоцитов повышен, наличествуют патогенные бактерии, для уточнения диагноза требуются повторные анализы;
- Все показатели повышены, бифидобактерии, способные нормализовать состояние влагалища, отсутствуют, пациентке требуется экстренное лечение.
Онкоцитологическое исследование позволяет на ранних этапах обнаружить в эпителии шейки матки и влагалища предраковые клетки. Врачи настоятельно рекомендуют всем женщинам по достижению 18 лет, независимо от состояния здоровья и образа жизни, раз в год сдавать анализ на онкоцитологию.
Анализы позволяют обнаружить бактерии и лейкоциты в мазке. Норма у женщин (таблица нормальных показателей приведена ниже), разнится в зависимости от места взятия анализа, возраста и активности половой жизни.

В составе выделений могут обнаружиться:
- Лактобациллы. Их присутствие во влагалище – норма. Малое количество лактобацилл – симптом бактериального вагиноза;
- Гонококки. В норме отсутствуют, становятся причиной гонореи;
- Кокки. Могут быть грамположительными и грамотрицательными; грамположительные: стафилококк, стрептококк и энтерококк должны присутствовать во влагалище, но их повышенное количество говорит о кальпите;
- Дрожжи. В небольшом количестве постоянно находятся во влагалище, показатель повышается при развитии кандидоза;
- «Ключевые» клетки. Они образуются в результате соединения клетки плоского эпителия и гарднеллы, их наличие означает развитие гарднереллеза или вагиноза;
- Лептотрикс. Бактерия, вызывающая кандидоз, в норме отсутствует;
- Трихомонада. В норме отсутствует, вызывает хламидидоз;
- Кишечная палочка. Допустимо наличие в единичном числе, скопление бактерий кишечной палочки часто говорит о пренебрежении личной гигиеной;
- Плоский эпителий. Низкие показатели обозначают атрофию эпителиального слоя, высокие говорят о наличии воспаления.
В идеале лейкоциты должны отсутствовать, но такие показатели встречаются крайне редко. Даже у девушек, которые не ведут половую жизнь, могут обнаружиться вирусы и бактерии в мазке.
В таблице представлены нормы результатов диагностики лейкоцитов.
| Критерий диагностики | Нормальные показатели | ||
| Влагалище (V) | Шейка матки (C) | Уретра (U) | |
| Количество лейкоцитов | 0-10 | 0-15 | 0-5 |
| Количество лейкоцитов после 50 лет | 0-12 | 0-20 | 0-7 |
У здоровых женщин количество лейкоцитов перед месячными не увеличивается. Только для 1% пациенток характерно повышение уровня лейкоцитов на 2-3 единицы. В период менопаузы показатель в пределах нормы может повышаться до 20 единиц.
В норме количество лейкоцитов в мазке у женщин не должно существенно меняться после месячных. Таблица с нормальными показателями – открытый источник информации, ее можно найти в интернете и сверить результаты. Значительное увеличение уровня лейкоцитов может быть связанно с несоблюдением правил личной гигиены.
Если девушка подмывается нерегулярно и пользуется некачественными тампонами, бактерии будут активно размножаться во влагалище и вызовут воспаление.
Во время беременности иммунная система женщины подвергается большой нагрузке, и повышение уровня лейкоцитов до 20 единиц считается нормой. Если показатели выше, необходимо срочно пройти курс лечения. Любое воспаление в организме опасно для ребенка, а заболевания половой системы – особенно.
Во время родов женщина теряет много крови. Это серьезная встряска для организма, к которой он готовится заранее. За несколько дней до родов белые кровяные клетки скапливаются в области матки, и повышенный уровень лейкоцитов в течение 4-5 дней после родов является нормой. Если по истечении 5 дней уровень лейкоцитов не понизился, это свидетельствует о наличии послеродовых осложнений.
Повышенный уровень лейкоцитов наблюдается при различных заболеваниях мочеполовой системы, некоторые из них требуют медикаментозного лечения или хирургического вмешательства. Малейшее проявление характерных симптомов – повод обратиться к гинекологу.
Мочеполовыми инфекциями называют цистит и уретрит – воспаление стенок мочевого пузыря и мочеиспускательного канала. Они проявляются частыми позывами, резкими болями при мочеиспускании, повышением температуры. Причины заболеваний – переохлаждение и пренебрежение правилами гигиены.
Около 80% женщин хотя бы раз в жизни болеют циститом, без должного лечения он переходит в хроническую стадию и может стать причиной более серьезных заболеваний.
Вагинальный кандидоз или молочница – заболевание, при котором выделения из влагалища приобретают специфическую структуру – становятся уплотненными, похожими на творог. У них неприятный кисловатый запах. Если выделения вовремя не смыть с наружных половых органов, они вызывают зуд и покраснения.
Грибки Кандида присутствуют в микрофлоре влагалища всегда. Кандидоз развивается, когда количество грибков Кандида увеличивается в 3-4 раза. Мазок на лейкоциты позволит не только увидеть возбудитель грибка, но и определить его вид и реакцию на лекарственные препараты.
При аллергическом вульвите воспаление возникает в результате действия аллергена. Чаще всего им становится некачественное белье и неподходящие средства гигиены.
Вульвит может протекать скрыто, а к его активным проявлениям относятся:
- зуд;
- покраснения и припухлости;
- болевые ощущения;
- сыпь;
- гнойные выделения.
Аллергический вульвит, в первую очередь, заболевание внешних половых органов. Но без должного лечения воспаление может перейти во влагалище. Чтобы узнать, не спровоцировал ли вульвит внутренние воспаления, проводится анализ на количество лейкоцитов.
Возбудитель трихомониаза – влагалищная трихомонада. Это вирусное заболевание, которое чаще всего развивается параллельно с другими инфекциями: гонореей и хламидиозом. Трихомониаз передается половым путем, риск заражения при незащищенном контакте превышает 80%.
Заболевание проявляется болью и покраснениями половых органов. Часто появляются нетипичные выделения: пенистые, зеленого или желтого цвета. Трихомониаз нарушает состав микрофлоры влагалища, это приводит к воспалению и увеличению количества лейкоцитов в 2-5 раз.
Нормальные показатели лейкоцитов легко найти в интернете по соответствующему запросу в виде таблицы. У женщин скрытые инфекции могут повысить норму лейкоцитов в мазке в десятки раз, поэтому важно знать эти нормы и уметь самостоятельно расшифровать результаты. Это позволит пациентке грамотнее подходить к лечению и выполнять рекомендации врача.
Скрытые инфекции протекают бессимптомно и мазок – единственный способ их выявить. С его помощью устанавливают вид возбудителя инфекции и его количество в составе микрофлоры. Иногда заболевание вызывают возбудители разных видов, и в процессе лечения требуется сочетать несколько препаратов.
Вагинитом называется заболевание, при котором слизистая оболочка влагалища подвергается негативному воздействию и реагирует на него воспалением. Его могут вызвать гормональные сбои, прием антибиотиков, влияющих на состав микрофлоры влагалища, заражение вирусом от партнера. При вагините симптомы проявляются хаотично, и часто женщины не обращают на них внимания.
Как и любое воспаление, вагинит опасен осложнениями. Мазок поможет безошибочно определить наличие инфекции и конкретный возбудитель.
Гонорея чаще всего поражает молодых женщин в возрасте от 20 до 35 лет. Это — инфекционное заболевание, передается при половом контакте. Заражение возможно даже при оральном половом контакте, поскольку гонорея поражает все слизистые оболочки организма.
Первые симптомы гонореи – боли внизу живота и желтоватые выделения из влагалища. Но данные последних лет показывают, что все чаще женщины сталкиваются с бессимптомной гонореей. Она поражает внутренние органы и может стать причиной бесплодия. Выявить гонорею в этом случае может только общий мазок и дальнейшие уточняющие диагноз анализы.
Согласно статистике, эрозия возникает у более 50% женщин. Это небольшой красный участок на шейке матки, появляющийся в результате гормонального сбоя. Чтобы диагностировать эрозию, потребуется не только сдать мазок на лейкоциты, но и пройти видеокольпоскопию – исследование с помощью миниатюрной камеры. Эрозия успешно лечится, но без лечения может перейти в онкологическое заболевание.
Вирус герпеса распространен повсеместно и поражает около 90% людей. Но большинство из них является носителями – они не болеют сами, но передают вирус своим половым партнерам. Вирус герпеса передается не только при половом контакте, но и при поцелуях, использовании общих средств личной гигиены и посуды.
Герпес проявляется сыпью и покраснениями: на наружных половых органах появляются маленькие пузырьки, наполненные жидкостью. При герпесе уровень лейкоцитов понижается, и это может вывить общий анализ крови. Мазок на лейкоциты нужно сдавать для уточнения диагноза.
Основной симптом онкологического заболевания – боль и кровянистые выделения из влагалища. Но они также являются симптомом многих других заболеваний, и мазок необходим для установления верного диагноза.
Добиться указанной в таблице нормы лейкоцитов в мазке у большинства женщин без хронических заболеваний получается быстро. Курс антибиотиков может вылечить практически любую мочеполовую инфекцию. Только в особо сложных случаях требуется длительное лечение, состоящее из нескольких курсов.
Для лечения повышенного уровня лейкоцитов применяют:
- Антисептические средства. Их применяют для дезинфекции влагалища и наружных половых органов. Раствор вводят во влагалище и промывают его. Популярные антисептические средства: «Мирамистин» и «Хлоргексидином»;
- Антибиотики. Они назначаются для подавления патогенной микрофлоры. Но, поскольку антибиотик разрушает также и полезную микрофлору, применять его следует осторожно и непродолжительными курсами. К таким антибиотикам относятся: «Фурагин», «Палин», «Азитромицин»;
- Аминогликозиды (антибиотики, назначаемы только в условиях стационара). Это антибиотики усиленного действия. Их можно применять только под постоянным наблюдением специалистов, поскольку они имеют длинный перечень противопоказаний и могут вызывать сильные аллергические реакции;
- Иммуномодуляторы. Они используются как вспомогательное средство, улучшающее работу антибиотиков. Универсальный иммуномодулятор – «Витаферон». Он не вызывает аллергических реакций и способствуют скорейшему восстановлению полезных микроорганизмов;
- Препараты для профилактики дисбактериоза. Это поддерживающие иммунитет препараты, не позволяющие антибиотикам слишком сильно изменять состав микрофлоры влагалища. Чаще всего специалисты рекомендуют «Лактовит».
Народные методы лечения не могут случить полноценной заменой медикаментам, но часто используются как вспомогательное средство.
Уменьшению уровня лейкоцитов способствует:
- Спринцевание. Чтобы провести спринцевание, потребуется тампон: стерильный бинт, скрученный плотным рулоном. С помощью тампона лечебный раствор вводится во влагалище. В качестве раствора можно использовать отвар ромашки или календулы. Столовую ложку мелко порубленной сухой травы нужно залить 200 мл крутого кипятка, накрыть крышкой и оставить до полного остывания. Готовый отвар процедить. Перед введением внутрь влагалища отвар желательно подогревать до комфортной теплой температуры, чтобы избежать неприятных ощущений;
- Ванны. Лечебная ванна полезна как профилактика заболевания, а в процессе лечения она используется как стимулирующее средство. Для приготовления ванны понадобится 20 г сухих листьев лавра. Их нужно залить стаканом кипятка, процедить и развести отвар в 10 л воды. Вода быстро остынет, но доливать ее нельзя. Это нарушит концентрацию отвара, поэтому такую ванну нужно принимать не дольше 10 минут;
- Отвары для приема внутрь. Получить соответствующий указанному в таблице нормальный уровень лейкоцитов в мазке женщина может с помощью отваров из трав. Хорошо зарекомендовал себя отвар из зверобоя. 1 чайную ложку сухой травы заливают кипятком и настаивают под крышкой 15 минут. Готовый отвар принимают 3 раза в день. Продолжительность курса лечения –10 дней, в случае необходимости повторяется после перерыва в 1 неделю.
Многие заболевания женских половых органов протекают бессимптомно, и регулярная сдача анализов на уровень лейкоцитов – единственный способ выявить их на ранней стадии. Гинекологи рекомендуют проходить полный осмотр минимум 1 раз в год, а при наличии хронических заболеваний – 2 раза в год.
Норма лейкоцитов в мазке у женщин согласно данным общепринятой таблицы:
Правила взятия и расшифровка анализа мазка у женщин:
источник
По уровню лейкоцитов, который без труда определяют специалисты под микроскопом, судят о имеющемся воспалительном процессе. Что касается гинекологии, то белые кровяные клетки определяются и подсчитываются при следующих исследованиях — мазках на:
- флору (микроскопия);
- цитологию;
- степень чистоты.
Урогенитальный мазок на микрофлору берется из трех точек: вагины, шейки матки и уретры. Если обнаруживается воспалительный процесс, то он называется кольпитом (если поражено влагалище), цервицитом (если лейкоцитоз зафиксирован в цервикальном канале) и уретритом (есть проблема в мочеиспускательном канале).
Кроме лейкоцитов, врачей интересует количество эпителия и слизи. Это дополнительно говорит о здоровье или патологии.
Итак, в норме лейкоцитов в мазке у женщин должно быть вот сколько.
Как видите, в таблице указан и 0, а это значит, отсутствие лейкоцитов — тоже допустимый вариант. Не ниже нормы.
Мазок на степень чистоты аналогичен микроскопии. И часто в результатах анализа на флору вы увидите и числовое указание «чистоты» половых путей. Если найдены единичные лейкоциты — 1-3-5 в поле зрения, то говорят о первой степени. Кроме этого, во влагалище женщины обнаруживается множество полезной микрофлоры — молочнокислых палочек.
При второй степени лейкоцитов еще не слишком много, возможно, чуть больше нормы, например, 10-15, но во влагалище, помимо палочек Дедерлейна, определяются условно-патогенные микроорганизмы — клебсиелла, грибы Кандида, гарднерелла, фекальный энтерококки т. д.
При третьей степени во влагалище кокковая флора — то есть много условно-патогенных бактерий. Лейкоциты обнаруживаются скоплениями, в большом количестве. Их примерный уровень 25-30 или даже 40-50.
При четвертой степени в мазке от 60 белых кровяных клеток. Иногда они покрывают сплошь все поле зрения, то есть их число достигает выше 100. Очень высокие лейкоциты диагностируются на фоне других признаков воспалительного процесса — коккобацилярной флоры и практически полного отсутствия лактобацилл.
В цитологическом мазке информация о количестве лейкоцитов важна в том случае, если у женщины выявлены атипичные клетки шейки матки или имеется подозрение на них. Дело в том, что цервицит, который характеризуется как раз лейкоцитозом, вызывает реактивные процессы в клетках, схожие с теми, что происходят при предраковых заболеваниях.
Если лейкоциты высокие, сначала нужно пролечиться, а потом, когда их уровень станет небольшим, через 2-3 месяца, повторить анализ. Напомним, сколько норма белых кровяных клеток в цервикальном канале — до 30 ед.
Виновник этого — воспалительный процесс. А его провоцируют различные бактерии, грибы и вирусы.
У девочек часто протекает одновременно с вульвовагинитом, то есть слизистая половых губ и влагалища краснеет, становится отечной. Цистит — очень распространенное заболевание у женщин из-за их анатомических особенностей — небольшого расстояния, отделяющего влагалище, прямую кишку от уретры и очень короткого и широкого мочеиспускательного канала, черед который инфекция легко попадает в мочевой пузырь.
Переохлаждение или так называемая простуда играет негативную роль и приводит к быстрому прогрессу воспаления.
При этом в посеве или в мазке методом ПЦР диагностируются следующие болезнетворные микроорганизмы:
- Chlamydia trachomatis (хламидии);
- Mycoplasma genitalium (генитальная микоплазма);
- Ureaplasma urealyticum (уреаплазмы);
- Mycoplasma hominis (микоплазма хоминис);
- E. coli (кишечная палочка);
- Staphylococcus saprophyticus (сапрофитный стафилококк);
- Enterococcus faecalis (фекальный энтерококк);
- Klebsiella (клебсиелла);
- Proteus mirabilis (протей мирибилис).
Возбудитель — дрожжеподобные грибы рода Candida. Дрожжи не передаются половым путем. Это условно-патогенный микроорганизм, который присутствует в микрофлоре влагалища почти у каждой женщины, но болезнь вызывает только при снижении количества лактобактерий, в случае роста его числа.
Способствуют развитию кандидоза:
- сахарный диабет;
- беременность;
- прием антибиотиков;
- ВИЧ-инфекция.
- зуд и жжение в области половых губы;
- белые творожистые или сливкообразные выделения, усиливающиеся перед менструацией;
- боль во время секса;
- болезненное мочеиспускание, если уретру тоже поражают грибки.
Диагностика кандидоза проводится при помощи бакпосева. В микроскопии не всегда есть явные признаки заболевания.
Тактика лечения зависит от того, является ли заболевание хроническим, часто ли рецидивирует и насколько яркой и болезненной является симптоматика.
Используются следующие препараты для местного лечения (интравагинально):
- клотримазол таблетки (по 100 мг раз в день в течение 7 суток, или по 200 мг раз в день в течение 3 суток);
- крем клотримазол (если поражены половые губы) в течение 1-2 недель;
- натамицин (по 100 мг 6 дней);
- бутоконазол 2% крем однократно;
- итраконазол (по 200 мг 10 дней).
Для приема внутрь (перорально):
- флуконазол (150 мг однократно);
- итраконазол (по 200 мг 3 дня).
При беременности назначаются препараты для местного использования с действующими веществами клотримазол (со второго триместра беременности) и натамицин (с первого триместра).
Вагинальный кандидоз не передается половым путем, но есть условия, которые способствуют размножения грибов, их нужно избегать:
- бесконтрольный прием антибиотиков и гормональных препаратов;
- ношение плотного синтетического белья;
- эндокринные, желудочно-кишечные, гинекологические заболевания;
- частое использование гигиенических прокладок;
спринцевания; - один половой партнер (происходит «привыкание» к его микрофлоре).
К осложнениям молочницы относятся:
- воспалительные заболевания органов малого таза;
уретроцистит; - при беременности — инфицирование плода, его внутриутробная гибель, преждевременные роды;
- послеродовой кандидозный эндометрит.
Причиной являются гигиенические прокладки, тампоны, средства интимной гигиены. Половые губя становятся отечными, зудят. Проходит самостоятельно. Главное, не пользоваться аллергеном.
Возбудитель болезни – влагалищная трихомонада (Trichomonas vaginalis). Передается половым путем, очень редко бытовым (через постельное белье, полотенце и т. д.). Выявляется в общем мазке или бакпосеве и является одной из самых распространенных причин лейкоцитоза в мазке.
От заражения до появления первых симптомов проходит от 7 до 28 дней:
- пенистые выделения из влагалища желтого, серого цвета;
- покраснение слизистой половых органов;
- зуд;
- болезненность при половых актах;
- боль при мочеиспускании;
- боль в нижней части живота.
Является причиной парауретрита, сальпингита.
- метронидазол — 2 гр внутрь однократно или 500 мг внутрь 2 раза в сутки в течение одной недели;
- тинидазол — 500 мг 2 раза в сутки в течение 5 дней или 2 гр однократно;
- орнидазол — 500 мг 2 раза в сутки в течение 5 дней или 1,5 гр однократно.
При осложненном и рецидивирующем течении заболевания в указанные схемы лечения вносятся правки — рекомендуются более высокие дозы препаратов и более длительный прием. Также назначаются противомикробные препараты интравагинально: метронидазол в виде таблеток по 500 мг по одной в течение 6 дней или одноименный вагинальный крем в течение 5 дней.
При беременности лечение проводится теми же препаратами, но не ранее второго триместра беременности (13-14 недели).
Есть три инфекционных возбудителя, из-за которых может быть воспалительный тип мазка с повышением лейкоцитов, но они не определяются в обычном мазке на флору. Только специальным методом ПЦР. Это хламидиоз, уреаплазмоз и микоплазмоз. Провоцируются они следующими микроорганизмами: Chlamydia trachomatis, Mycoplasma genitalium, Mycoplasma hominis, Ureaplasma urealyticum, Ureaplasma parvum.
Более чем в половине случаев скрытые инфекции протекают бессимптомно. Если же признаки заболевания проявляются, они таковы:
- слизисто-гнойные выделения;
- боль при половых контактах;
- зуд и жжение;
- боль при мочеиспускании;
- ноющая боль в области матки.
Хламидиоз также вызывает межменструальные кровянистые выделения и образование эрозии на шейке матки.
Если инфекция распространяется выше, в матку, фаллопиевы трубы, яичники, то у нее диагностируется сапингоофорит и эндометрит.
Возможные схемы лечения (назначается перорально один из препаратов):
- доксициклина моногидрат — 100 мг 2 раза в сутки в течение недели;
- азитромицин — 1,0 г, принимается однократно;
- джозамицин — 500 мг 3 раза в сутки в течение недели;
- офлоксацин — 400 мг 2 раза в сутки в течение недели.
В некоторых случаях требуется более длительная терапия — 2-3 недели. Беременных лечат теми же антибактериальными средствами.
Если выявляются микроорганизмы M. Hominis и/или Ureaplasma spp., при этом высокие лейкоциты и есть симптомы заболевания, то врач должен поискать более явных его возбудителей: трихомонаду, гонококк, микоплазму гениталиум.
Лечение не проводится при: отсутствии симптомов болезни, то есть случайном обнаружении уреаплазмы в количестве даже более 10 в 4 степени. Исключением являются будущие мамы. Если у них есть в анамнезе замершие, неразвивающиеся беременности, преждевременное отхождение околоплодных вод, внутриутробное инфицирование плода — лечиться нужно.
Кроме кокков (стафилококков, стрептококков и т. д.), виновниками неспецифического вагинита являются и другие условно-патогенные представители флоры: эшерихии (кишечные микроорганизмы), грибы, трихомонады.
- зуд и жжение;
- боль при половом акте и небольшие кровянистые выделения;
- отечность слизистой влагалища;
- серозно-гнойные выделения.
Диагностика. При микроскопии обнаруживаются сильно завышенные лейкоциты, много грамположительных и грамотрицательных микроорганизмов, слущенный эпителий.
Проводится бакпосев для точной диагностики болезнетворных возбудителей и определения их чувствительности к антибиотикам.
1 этап — антибиотики и антибактериальные средства местно:
- Тержинан;
- Полижинакс;
- Нео-пенотран;
- Нифурател;
- Гиналгин;
- Бетадин;
- Метронидазол;
- Клиндамицин;
- Орнидазол.
2 этап — восстановление микрофлоры:
- Вагилак;
- Бифидумбактерин;
- Лактобактерин;
- Биовестин.
Возбудитель заболевания — гонококк (Neisseria gonorrhoea — грамотрицательные диплококки). Частая причина женского и мужского бесплодия.
- затруднения при мочеиспускании;
- зуд во влагалище;
- гнойные выделения из шейки матки.
Если болезнь не затрагивает уретру и мочевой пузырь, то выявить ее можно только с помощью анализа — мазка на флору или бактериального посева, так как вагинальные признаки болезни у женщин отсутствуют. Лейкоциты в мазке на гн повышены и присутствуют микроорганизмы возбудители заболевания.
Если болезнь поднимается выше и затрагивают репродуктивные органы, то возможна такая симптоматика:
- температура до 39 градусов и выше;
- тошнота, рвота — интоксикация;
- нарушения менструального цикла.
Провоцируют восходящую инфекцию:
- аборты;
- диагностические и лечебные выскабливания;
- зондирование полости матки;
- биопсия шейки;
- внутриматочная спираль.
Обычно обостряется воспалительный процесс после менструации, родов.
Гонорея опасна следующими осложнениями:
- спаечный процесс в малом тазу;
- бесплодие;
- внематочная беременность;
- выкидыши и преждевременные роды;
- тазовые боли;
- эндометрит.
Лечение быстрое и простое, одним из следующих препаратов:
- Цефтриаксон (500 мг) внутримышечно однократно;
- Цефиксим (400 мг) перорально однократно;
- Спектиномицин (2 г) внутримышечно однократно.
Эти же препараты применяются для лечения беременных, причем на любом сроке.
Это рана на шейке матки. Может появиться в результате полового акта, осмотра гинеколога, взятия анализов, неаккуратного введения во влагалище суппозитория (свечки) и т. д. Заживает самостоятельно в течение 10 дней.
Диагностируется при осмотре с помощью гинекологического зеркала или при кольпоскопии. Иногда для ее лечения назначаются свечи «Депантол», облепиховые, метилурациловые, спринцевания календулой. Используются разные народные средства и продукты-целители
Но, как показывает врачебная практика, в течение 10 дней она проходит самостоятельно — хоть с лечением, хоть без.
Если инфекций нет — в мазке не видно возбудителя заболевания, скрытые инфекции не обнаружены, следует искать вирусы культуральным методом (анализ на ВПГ-1,2). Это необходимо сделать и в том случае, если женщина лечилась антибактериальным препаратом или антибиотиком широкого действия, но у нее лейкоциты стали только еще выше или не понизились. На вирусы антибиотики не действуют.
Также лейкоцитоз в мазке определяется при ВИЧ-инфекции.
Непосредственно злокачественная опухоль редко провоцирует повышение уровня лейкоцитов. Поэтому данную причину мы поставили на самое последнее место.
Лейкоцитов всегда больше в канале шейки матки, чем во влагалище. Причем растет это количество в середине цикла (когда овуляция) и перед месячными. Часто врачи неправильно берут мазок — слишком много материала или чересчур тщательно растирают его по стеклышку, из-за чего происходит разрушение эпителиальных клеток. А ведь именно соотношение лейкоцитов к клеткам плоского эпителия является важнейшим признаком воспаления или его отсутствия. В норме это примерно 10 полиморфноядерных лейкоцитов (ПЯЛ, а бывают и другие виды) на одну клетку эпителия.
У некоторых женщин по непонятным причинам какое-то время лейкоциты остаются высокими. И это при явном отсутствии воспаления и других хороших анализах. Пытаться уменьшить количество белых кровяных телец или вообще от них избавиться не следует. Лечат не результат анализа, а болезнь, если она есть.
Еще больше лейкоцитов становится при беременности. Физиологический процесс. И если кроме этого ничего не беспокоит, можно наблюдаться. Однако врачи перестраховываются и часто назначают при «плохом» мазке местный антисептик — свечи «Гексикон» (действующее вещество — хлоргексидин). Их можно использовать в любом триместре беременности. И в конце ее, перед родами таким образом проводится санация влагалища.
Мешают ли лейкоциты забеременеть? Если у женщины нет гинекологического заболевания, которое мешало бы ей зачать, например, эндометрита, то бесплодия по этой причине не будет. Однако нужно обязательно сдавать анализы на инфекции и их пролечить. Ведь именно они чаще всего виноваты в лейкоцитозе.
Пустят ли в ЭКО с патологией по микроскопии? Если проблема только в числе белых кровяных клеток, возможно, имеет смысл пересдать мазок немного позднее, в другую фазу менструального цикла. Возможно имеет место ошибка медика при заборе материала или лаборатории. Но если результат подтверждается, при этом иных проблем нет, врач может назначить небольшим курсом антисептик. Это не опасно.
Ставят ли вмс при мазке третьей или четвертой степени чистоты? Нет, так как это приведет к распространению микробов в матку и эндометриту, аднекситу, сальпингоофориту.
Делают ли гистероскопию при неидеальном мазке? Если назначена плановая процедура, то ее, вероятно, придется отложить.
Могут ли быть повышенными лейкоциты из-за эндометриоза? Да, такое может быть.
Если после выкидыша плохой мазок — что делать? Сдать анализ на скрытые инфекции и вирус герпеса. Помните, что инфекция мешает выносить ребенка, приводит к ее раннему прерыванию.
При подготовке материала были использованы клинические рекомендации Минздрава России.
источник