По статистике, синдром раздраженного кишечника (СРК) наблюдается у 10–15% населения, но к врачу обращается только 25% заболевших. Сам диагноз ставится обычно в 30–50 лет. А женщины страдают от этого заболевания чаще мужчин. Основные причины болезни — наследственность и стресс. В зависимости от признаков выделяют СРК с запором, СРК с диареей, СРК (смешанный вариант).
Основным симптомом СРК является периодическая боль в животе, которая появляется не реже одного раза в неделю и усиливается после приема пищи. Чаще всего боль связана с процессом дефекации и сочетается либо с запором, либо с диареей. Отличительной чертой является ее отсутствие в ночные часы. Пациента могут также беспокоить метеоризм и чувство неполного опорожнения кишечника.
Также у пациента могут отмечаться боль и чувство жжения в верхней части живота, ощущение переполнения желудка после еды, раннее насыщение, тошнота и изжога.
Пациенты с СРК могут жаловаться и на проблемы, не связанные с ЖКТ: боли в поясничной области, мышечные и суставные боли, нарушение сна, диспареуния (появление боли при половом акте у женщин), учащенные позывы к мочеиспусканию, ощущение неполного опорожнения мочевого пузыря.
Симптомы СРК неспецифичны и могут возникать при наличии у пациента органической болезни. Поэтому на первый план выходит диагностика, которая позволяет ее исключить. Основными диагностическими методами при симптомах СРК являются: общий анализ крови с определением СОЭ и уровня С-реактивного белка, общий анализ кала и тест на скрытую кровь, определение антител IgA или IgG к тканевой трансглутаминазе, общий анализ мочи.
При наличии определенных симптомов (см. таблицу) назначаются дополнительные исследования. Несмотря на то что СРК не несет смертельной опасности, сами симптомы могут указывать на наличие серьезных проблем: колит, колоректальный рак, целиакия, инфекции ЖКТ, непереносимость лактозы, дисфункция щитовидной железы.
Лечение СРК — это целый комплекс мероприятий, направленный на устранение причин и симптомов заболевания.
Наследственность и психосоциальные факторы играют важную роль в возникновении болезни. И если с генетической предрасположенностью ничего поделать нельзя, то психологические расстройства, влияющие на появление и обострение СРК, можно и нужно лечить.
К психосоциальным факторам, вызывающим заболевание, обычно относят стрессовые ситуации, недостаточную социальную поддержку и нарушение копинга (способности к преодолению стресса). 75–100% больных СРК имеют ипохондрические, депрессивные или тревожные расстройства, которые сопровождают болезнь и вызывают обострение ее симптомов.
Именно из-за большой роли психических проблем в развитии СКР для его лечения могут применяться психотропные препараты и различные психотерапевтические техники. Из препаратов обычно назначают трициклические антидепрессанты, селективные ингибиторы обратного захвата серотонина и некоторые нейролептики. Из психотерапевтических методик самыми эффективными являются мультикомпонентная психотерапия, динамическая психотерапия, гипнотерапия и поведенческая терапия.
Прежде чем переходить к фармакотерапии, стоит упомянуть о важности диеты при СРК. Питание подбирается индивидуально, из рациона исключаются продукты, вызывающие обострение симптомов у конкретного пациента. Но существуют общие правила, которые рекомендуют соблюдать всем больным СРК:
- вести пищевой дневник для определения продуктов, которые вызывают симптомы СРК;
- питаться регулярно, исключить питание в спешке или в процессе работы;
- не пропускать приемы пищи и не делать длительных перерывов между приемами.
Лекарственная терапия направлена на борьбу либо с отдельными, либо с несколькими симптомами СРК сразу:
- классическое лечение боли в животе — прием спазмолитиков;
- при диарее назначаются препараты лоперамида или диоктаэдрического смектита, эффективным может быть короткий курс рифаксимина;
- при запоре рекомендуется прием осмотических слабительных средств, в крайнем случае используется прокинетик прукалоприд;
- комбинированная терапия — прием тримебутина, чтобы купировать боль и диарею. Также применяются пробиотики: препараты с бактериями Bifidobacterium bifidum, Bifidobacterium longum, Bifidobacterium infantis и Lactobacillus Rhamnosus.
Более подробная информация о лекарственном лечении СРК приведена в таблице. Не забывайте, что перед применением лекарств требуется консультация врача. Не занимайтесь самолечением!
источник
Синдром раздраженного кишечника (СРК) — это функциональное расстройство желудочно-кишечного тракта, характеризующееся болью и дискомфортными ощущениями в животе, сопровождающееся нарушением стула при отсутствии органической патологии.
Это широко распространенное заболевание — встречается примерно у 10-20 % людей.
Заболевание проявляется следующими основными симптомами:
- Запор;
- Диарея;
- Боль и неприятные ощущения в животе (как правило низ живота и его нижняя левая часть).
Также может меняться характер стула, встречается тошнота, рвота, изжога, сексуальная дисфункция и снижение либидо, болезненное и учащенное мочеиспускание и др.
Боль может быть острой или тупой, характер ее может меняться у одного и того же человека. Как правило, боль в животе ослабевает или исчезает после дефекации.
Для постановки диагноза используются так называемые Римские критерии IV:
- у пациента должна быть рецидивирующая боль в животе, возникающая в среднем не менее одного раза в неделю в течение предыдущих 3 месяцев, и сопровождающаяся двумя или более симптомами: боль связана с дефекацией;
- связана с изменением частоты стула;
- связана с изменением формы или внешнего вида стула.
При этом «дискомфорт» в кишечнике больше не является диагностическим критерием, так как симптом неспецифический.
- СРК с преобладанием диареи;
- СРК с преобладанием запоров;
- СРК смешанного типа;
- Неклассифицируемый СРК.
О пользе такой классификации сломано немало копий в дискуссиях гастроэнтерологов, поскольку в течение 1 года 75% пациентов изменяется форма болезни.
Диагностируется СРК скорее методом исключения. В первую очередь при подобных симптомах необходимо исключить органическую патологию (желудочно-кишечное кровотечение, неспецифический язвенный колит, болезнь Крона, опухоли кишечника и т.д.), хотя, как правило, они имеют еще какие-либо симптомы.
- Начало в среднем или старшем возрасте;
- Острые симптомы (СРК – это хроническое заболевание);
- Прогрессирующие симптомы;
- Симптомы, возникающие ночью;
- Анорексия или потеря веса;
- Лихорадка;
- Ректальное кровотечение;
- Безболезненный диарея;
- Стеаторея («жирный стул»);
- Непереносимость глютена.
Если же клиническая картина характерна, то диагноз может быть установлен на основании опроса и осмотра пациента.
Например, Американский колледж гастроэнтерологов не рекомендует проводить лабораторную и инструментальную диагностику у пациентов моложе 50 лет с типичными симптомами СРК без следующих тревожных симптомов:
- Потеря веса;
- Железодефицитная анемия;
- Семейная история некоторых органических заболеваний желудочно-кишечного тракта (воспалительное заболевание кишечника, колоректальный рак).
- общий и биохимический анализ крови с СОЭ;
- электролиты крови, в том числе кальция (для исключения гиперпаратиреоза);
- исследование кала с целью выявления яиц паразитов, кишечных патогенов, токсина Clostr >
Лечение СРК должно быть направлено прежде всего на оказание психологической помощи пациенту, а также рекомендациями по диете. Фармакологическое лечение является дополнительным и должно быть направлено на симптомы.
По данным Американского колледжа гастроэнтерологии при СРК психологические вмешательства, когнитивно-поведенческая терапия, динамическая психотерапия и гипнотерапия более эффективны, чем плацебо.
В рекомендации по диете как правило включается добавление клетчатки, увеличение потребляемой жидкости у пациентов с запорами, исключение кофеина, бобовых, лактозы, фруктозы и т.д.
Применение пробиотиков не имеет доказательной базы при лечении СРК, но активно изучается.
При СРК в зависимости от симптомов могут применяться противодиарейные средства, антидепрессанты, прокинетики, спазмолитики, препараты, снижающие газообразование и др.
источник
В клинической картине СРК можно выделить кишечные (характерна триада-боль в животе, метеоризм и расстройства стула) и внекишечные симптомы.
Кишечные симптомы. Абдоминальная боль является обязательным компонентом клинической картины СРК. Она имеет широкий спектр интенсивности от легкого дискомфорта, терпимой ноющей боли до интенсивной постоянной схваткообразной боли и даже нестерпимой острой боли, имитирующей клиническую картину синдрома кишечной псевдообструкции (синдрома Огилви). Как правило, боль локализуется внизу живота, чаще в левой подвздошной области, но может отмечаться практически в любом отделе вплоть до эпигастрия. Боль носит непрерывно рецидивирующий характер, причем периоды обострения чаще всего связаны с нарушениями диеты, стрессовыми факторами, переутомлением и т.д. Для больных с СРК характерно появление боли сразу после еды. На фоне появления боли отмечаются вздутие живота, метеоризм, усиление перистальтики кишечника, диарея или урежение стула. Боли стихают, как правило, после дефекации и отхождения газов и не беспокоят по ночам. Болевой синдром при СРК не сопровождается потерей массы тела, лихорадкой, анемией, увеличением СОЭ
Метеоризм. Одной из наиболее частых жалоб является ощущение вздутия и распирания живота, чувство быстрого насыщения. Эти симптомы также возникают сразу после еды одновременно с появлением боли и уходят после дефекации.
Расстройства стула. К вспомогательным симптомам, помогающим определить вариант течения СРК, относятся симптомы нарушения транзита и акта дефекации. Согласно Римским критериям, патологической считается частота стула более 3 раз в день (диарея) и менее 3 раз в неделю (запоры).
Наряду с изменениями частоты стула у больных с СРК наблюдается изменение формы и консистенции кала. При этом учащение стула может сочетаться с выделением небольшого суточного количества кала кашицеобразной или жидкой консистенции, так называемая дистальная диарея малого объема. При запорах, наоборот, больной может жаловаться на однократное выделение кала, который в начале дефекации оформленный, а затем кашицеообразный и даже водянистый, так называемый “пробкообразный” стул.
Для больных с СРК характерны утренняя диарея, возникающая после завтрака и в первую половину дня, и отсутствие диареи по ночам. 50% больных с СРК отмечают примесь слизи в кале, происхождение и причины образования которой остаются неизученными. Выделение крови с калом, ночная диарея, синдром мальабсорбции и потеря массы тела относятся к симптомам “тревоги”, исключающим диагноз СРК и требующим настойчивых поисков органического заболевания.
К нарушениям акта дефекации относятся такие симптомы, как необходимость в дополнительных потужных усилиях, увеличение продолжительности акта, императивные позывы, чувство неполного опорожнения кишечника, чаще характерные для клинического варианта с преимущественными запорами.
Внекишечные симптомы. Пациентов с СРК отличает обилие сопутствующей внекишечной симптоматики, а также определенные личностные особенности, что помогает уже при первом контакте с пациентом заподозрить у него данное заболевание. Сопутствующие симптомы можно разделить на 3 группы:
1) 50% больных имеют негастроэнтерологические симптомы, чаще неврологические и вегетативные нарушения – головная боль, боли в поясничной области, мигрень, чувство кома в горле, кардиалгия, похолодание конечностей, неудовлетворенность вдохом, сонливость, бессонница, частое мочеиспускание, никтурия и другие виды дизурии, дисменорея, диспареуния, импотенция, быстрая утомляемость и т.п.;
2) 87% пациентов отмечают симптомы сочетанной патологии ЖКТ – чувство тяжести в эпигастрии, тошноту, рвоту, отрыжку, изжогу, тяжесть и боли в правом подреберье, горечь во рту и др., которые бывают обусловлены сочетанной функциональной патологией пищеварительного тракта – неязвенной диспепсией, билиарной диспепсией, дискинезией пищевода и т.п.;
3) у 15–30% больных наблюдается яркая симптоматика психоневрологических расстройств, чаще всего таких, как депрессия, тревожный синдром, фобии, истерия, панические атаки, ипохондрия, синдром соматизации и др.
Экстраинтестинальные манифесты СРК иногда скрыты и трудны для интерпретации. Последующее обследование может быть или излишним или немедленно необходимым.
Одним из основных дифференциально-диагностических отличий СРК считается отсутствие симптомов в ночное время.
Диагностика.
Процесс диагностики может быть условно разделен на несколько этапов:
I этап – постановка предварительного диагноза СРК на основании соответствия жалоб больного «римским критериям».
II этап – выделение доминирующего симптома (боль, диарея, запор).
III и IV этапы включают целенаправленное исключение органических заболеваний. Для этого проводится рекомендуемый «оптимум» диагностических тестов, куда входят: клинический анализ крови, копрограмма, эзофагогастродуоденоскопия, ультразвуковое исследование, сигмоскопия пациентам до 45 лет, в возрасте после 45 лет – ирригоскопия или колоноскопия.
V этап – назначение первичного курса лечения на 3–6 недель.
VI этап – пересмотр диагноза, при неэффективности лечения решается вопрос о дополнительных методах обследования индивидуально для каждого больного с целью его уточнения.
Диагноз синдрома раздражённого кишечника может быть установлен на основании типичных клинических симптомов при отсутствии других заболеваний кишечника, которые исключаются дополнительными исследованиями.
Для постановки диагноза СРК следует придерживаться диагностических критериев.
«Римские критерии -II» СРК:
1. По крайней мере, 12 недель, необязательно последовательных, за последние 12 месяцев наблюдается дискомфорт в животе или боль, которые сопровождались не менее двух из трех следующих характеристик:
а) облегчение после дефекации и/или,
б) начало связано с изменением частоты стула и/или,
в) начало связано с изменением внешнего вида (консистенции) стула.
2. Изменение консистенции кала (твёрдый, в виде комочков, или разжиженный, водянистый).
3. Нарушение акта дефекации (усиленное натуживание, императивные позывы на дефекацию, чувство неполного опорожнения кишечника).
4. Выделение слизи с калом.
5. Вздутие или ощущение распирания в животе.
Дополнительные критерии диагноза СРК:
1. 3 дефекаций в сутки.
3. Твёрдый кал в виде комков («овечий кал»).
4. Разжиженный или водянистый кал.
5. Усиленное натуживание при дефекации.
6. Императивные позывы на дефекацию.
7. Чувство неполного опрожнения кишечника.
8. Выделение слизи с калом.
9. Вздутие живота, метеоризм, ощущение распирания в животе.
Диагностические критерии СРК уточнены «Римскими критерями -III» (Los Angeles, 2006): рецидивирующие боли или ощущение дискомфорта в животе, отмечающиеся не менее 3 дней в течение месяца на протяжении последних 3 месяцев, которые характеризуются следующими особенностями: уменьшаются после акта дефекации, сочетаются с изменениями частоты и консистенции стула. Минимальная продолжительность жалоб составляет 6 месяцев. При проведении патофизиологических и клинических исследований жалобы должны отмечаться не реже 2 дней в неделю.
С целью предупреждения ошибочной диагностики СРК у больных с другими формами патологии ниже перечислены симптомы, присутствие которых исключает диагноз СРК (симптомы «тревоги»). Активное выявление этих симптомов позволяют врачу избежать грубых диагностических ошибок.
Симптомы «тревоги», исключающие СРК:
· Постоянная боль в животе, не связанная со стулом или усиливающаяся после дефекации.
· Боли, поносы или другие симптомы нарушают ночной сон.
· Немотивированная потеря массы тела.
· Первое появление симптомов у лиц старше 50 лет.
· Онкологические болезни кишечника у ближайших родственников.
· Повышение температуры тел до 37,4°С и выше.
· Увеличение печени, селезенки, щитовидной железы и другие отклонения в статусе.
· Отклонения в биохимических анализах крови.
В пользу наличия у пациента СРК будет свидетельствовать обнаружение у пациента внекишечных симптомов СРК (дизурия, раннее насыщение, тошнота, диспареуния, боли в пояснице, головная боль и др.) и признаки, подтверждающие функциональный генез клинических симптомов: изменчивость и рецидивирующий характер жалоб, отсутствие прогрессирования и уменьшения массы тела, усиление расстройства под действием стресса, связь с другими функциональными расстройствами, такими как синдром диспепсии, синдром вегетативной астении, ортостатические сосудистые расстройства, неврозы, гиперактивный мочевой пузырь и др.
Таким образом, активное выявление клинических симптомов СРК и отсутствие симптомов «тревоги» дают возможность врачу поставить диагноз без применения сложных инструментальных исследований и назначить соответствующее лечение.
Отсутствие эффекта от лечения или наличие симптомов «тревоги» являются основанием для применения всего комплекса стандартов диагностики и дальнейшей дифференциальной диагностики (таблица 43).
1. Обязательные лабораторные исследования*
| Показатель | Целесообразность |
| Общий анализ крови | Скрининг |
| Общий билирубин крови, АСАТ, АЛАТ, ЩФ, ГГТП | Исключить болезни печени |
| Общий анализ мочи | Скрининг |
| Копрограмма | Исключить нарушения кишечного пищеварения и всасывания, скрытые кровотечения, паразитарные болезни |
| Бактериологический анализ кала | Исключить кишечные инфекции, характеристика возможного дисбиоза |
2. Дополнительные лабораторные исследования***
| Показатель | Целесообразность |
| Иммунологическое исследование биологических проб пациентов методом реакции коагглюти нации на антигены кишечных инфекций | Выявить возможную связь СРК с перенесенными кишечными инфекциями |
| Исследование сыворотки крови методом реакции непрямой гемагглютинации на титры антител к кишечным инфекциям | Выявить возможную связь СРК с перенесенными кишечными инфекциями |
| Исследование интестинальных гормонов в сыворотке крови (ВИП, гастрин) при тяжелой диарее | Исключить опухоли эндокринной системы |
| Исследование иммуноглобулинов сыворотки крови | Исключить общую вариабельную гипогаммаглобулинемию (ОВГГГ) |
| Исследование гормонов щитовидной железы | Исключить эндокринную энтеропатию |
| Панкреатическая эластаза-1 в кале | Дифференциальный диагноз с синдромом панкреатической малдигестии |
| Абсорбционные тесты с глюкозой и лактозой | Дифференциальная диагностика синдрома нарушенного всасывания (СНВ) с дисахаридазной недостаточностью |
| Водородный дыхательный тест | Определение степени бактериального обсеменения тонкой кишки, диагностика гиполактазии |
3. Обязательные инструментальные исследования**
| Показатель | Целесообразность |
| ЭГДС | Скрининг |
| Ректороманоскопия | Скрининг |
| УЗИ органов брюшной полости | Скрининг |
4. Дополнительные инструментальные исследования***
| Показатель | Целесообразность |
| ЭГДС или интестиноскопия с прицельной биопсией слизистой оболочки дистального отдела двенадцатиперстной или тощей кишки | Исключить целиакию у больных с хронической диареей |
| Рентгенологическое исследование тонкой кишки | Исключить очаговую патологию |
| Рентгенологическое исследование толстой кишки (ирригоскопия) | Исключить очаговую патологию |
| Колонофиброскопия с осмотром дистальных отделов подвздошной кишки и биопсией слизистой оболочки толстой кишки | Исключить воспалительные и опухолевые заболевания |
| УЗИ петель кишечника | Исключить воспалительные и опухолевые заболевания |
| Исследование скорости транзита с помощью рентгеноконтрастных маркеров | Для объективизации нарушений моторики |
| Баллонография | Для объективизации нарушений моторики |
| Электроколография | Для объективизации нарушений моторики |
| Допплерография сосудов брюшной полости (по показаниям) | Для исключения сосудистых заболеваний кишечника |
| Сфинктероманометрия | Для дифференциальной диагностики с инертной прямой кишкой и дишезией при выраженных запорах |
| Электромиография мышц тазового дна | Для дифференциальной диагностики с инертной прямой кишкой и дишезией при выраженных запорах |
5. Консультации специалистов
| Психотерапевт | При наличии психоэмоциональных нарушений | До и после лечения |
| Эндокринолог | При наличии эндокринных нарушений | До и после лечения |
| Гинеколог | Для исключения аднексита | Однократно |
| Уролог | Для исключения простатита | Однократно |
Примечание: * — проводятся всем больным с СРК, установленным на основании Римских критериев II; ** — при отклонении показателя от нормы исследование повторяют после лечения; *** — проводятся в случае отсутствия эффекта от лечения или при наличии симптомов «тревоги».
Таким образом, диагноз СРК достаточно сложен, поскольку может потребовать исключения всех других болезней кишечника. Для обеспечения этого условия необходимо использовать практически весь лабораторно-инструментальный арсенал, используемый в гастроэнтерологии (таблица 43), включая биопсию различных отделов кишечника. Диагноз СРК является одним из дорогостоящих в гастроэнтерологии.
Ключевым моментом диагностики СРК является проведение первичного курса лечения с последующей переоценкой диагноза. Целью такого лечения является устранение симптомов заболевания и проверка ex juvantibus правильности постановки диагноза, отсутствия необходимости дальнейшего поиска органической патологии и выполнения дополнительных диагностических процедур. В результате лечения пациент должен убедиться, что его состояние улучшается или хотя бы не ухудшается, что позволяет с большей уверенностью и согласованно с пациентом принять решение не проводить дальнейшее обследование.
Объективное обследование. Данные физикального исследования у больных с СРК, как правило, бывают малоинформативными. Пациенты проявляют симптомы тревоги, имеют холодные и влажные руки, другие признаки вегетативных расстройств. Пальпация может определить легкую диффузную болезненность по всему животу, вздутие живота, умеренно спазмированные петли кишечника.
Дифференциальный диагноз
Диагноз СРК является диагнозом исключения. Больные предъявляют жалобы, которые могут сопровождать течение и прогностически неблагоприятных органических заболеваний, исключив которые врач может остановиться на диагнозе функционального заболевания.
Прежде всего, при дифференциальном диагнозе следует исключить простейшие причины раздражения кишечника, к которым относится хроническое воздействие диетических факторов и лекарственных препаратов. К распространенным пищевым раздражителям относятся жирная пища, алкогольные напитки, кофе, газообразующие продукты и напитки, обильная (банкетная) еда, изменения привычного питания в командировках и путешествиях. Среди лекарственных препаратов раздражают кишечник слабительные, антибиотики, препараты калия, железа, желчных кислот (за исключением УДХК), мизопростол и др.
Физиологические состояния женщин – предменструальный период, беременность, климакс могут протекать с симптомами СРК. Длительное психоэмоциональное и интеллектуальное перенапряжение, испуг, волнение могут привести к развитию признаков СРК, которые быстро проходят после отдыха и разрешения стрессовой ситуации. Как своеобразную форму течения СРК можно рассматривать “медвежью болезнь”.
Самой распространенной патологией, сопровождающейся проявлениями СРК, является врожденная ферментопатия – лактазная и дисахаридазная недостаточность, простейшим способом диагностики которой является диета исключения, не содержащая молока и его продуктов, сорбитола (жевательная резинка), усвоение которых требует лактазы или дисахаридазы.
Органические заболевания кишечника – колоректальный рак, полипоз, дивертикулез, болезнь Крона и неспецифический язвенный колит, микроскопические колиты, мастоцитоз, кишечные инфекции, паразитарные инфекции, синдром мальабсорбции, синдром короткой тонкой кишки, долихосигма, целиакия, туберкулез обязательно входят в круг дифференциально диагностического поиска.
Нейроэндокринные опухоли ЖКТ, в первую очередь гастриномы, карциноидный синдром и VIP-омы, на первых стадиях могут протекать под маской диарейной или болевой формы СРК. Гинекологические болезни (чаще эндометриоз и пластический рубцовый перитонит) могут иметь типичную для СРК клиническую картину. Среди эндокринных заболеваний чаще тиреотоксикоз и сахарный диабет с автономной диабетической энтеропатией протекают по типу диарейной формы СРК.
Дата добавления: 2017-01-13 ; Просмотров: 328 ; Нарушение авторских прав? ;
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
источник
Симптом раздраженного кишечника (СРК) – это функциональное расстройство работы кишечника, при котором боль и дискомфорт в животе связаны с дефекацией. Диагноз выставляется только после исключения органических причин: опухолей, воспалительных изменений и др. Проявляется диспепсическими симптомами. Наиболее часто пациенты жалуются на расстройство стула, ложные позывы к дефекации (тенезмы), метеоризм и спазмы в животе перед опорожнением кишечника. В кале может присутствовать слизь.
СРК – это довольно распространенное состояние. До 20% людей в возрасте от 25 до 40 лет сталкивается с данной проблемой. Из-за неустойчивого гормонального фона, склонности к депрессиям и перепадам настроения, у женщин функциональное расстройство пищеварения встречается в 2 раза чаще, чем у мужчин.
СРК у разных людей проявляется по-разному. Выделяют три варианта течения болезни (согласно критериям Ассоциации колопроктологов России):
- СРК с преобладанием диареи. Жидкий стул отмечается более чем в 25% дефекаций, оформленный – менее чем в 25%. Чаще встречается у мужчин.
- СРК с преобладанием запоров. Плотный стул отмечается более чем в 25% дефекаций, оформленный – менее чем в 25%. Чаще встречается у женщин.
- СРК смешанного типа. Более чем в 25% случаев дефекации присутствует и плотный, и жидкий стул.
- Колики. Характеризуются приступами схваткообразных болей в животе без четкой локализации. Чаще всего спазмы усиливаются после еды или перед актом дефекации. Болевой синдром существует более 6 месяцев, возникает после приема пищи или на фоне стресса. Появляется преимущественно днем, локализуется в нижней части живота. После дефекации состояние улучшается.
- Тенезмы. Ложные позывы к опорожнению кишечника с выраженными болями в области живота и отсутствием стула. Неприятный дискомфорт может настигнуть в любой ситуации: на работе, на отдыхе, в общественном транспорте.
- Запоры. Стул редкий, один раз в 3-5 дней. Кал твердый, фрагментированный (“овечий кал”).
- Диарея. Учащенное опорожнение кишечника, более 3 раз в сутки. Стул жидкий, водянистый.
- Возможно чередование запоров и поносов.
- Метеоризм. Повышенное газообразование в кишечнике, сопровождающееся вздутием и увеличением размеров живота.
- Ощущение неполного опорожнения кишечника. После самопроизвольной дефекации сохраняется чувство распирания в брюшной полости.
- Появление слизистых выделений в испражнениях. Они могут быть прозрачного или белого цвета.
- Повышенная тревожность и депрессивное состояние. В моменты стрессовых ситуаций (разлад любовных отношений, экзамены, смерть близкого родственника, неприятности на работе и т. д.) у человека возникает эмоциональное расстройство. Оно может проявляться плаксивостью, ощущением страха, излишним беспокойством, плохим настроением, тоской и другими признаками.
- Нарушение сна. Возможна бессонница, трудности с засыпанием, ночные кошмары.
- Снижение либидо – нежелание половой близости с партнером на протяжении длительного периода времени.
-
повышенная утомляемость, сонливость в течение дня;
- нарушение сердечного ритма (учащение сердцебиения – тахикардия);
- головная боль, приступы мигрени;
- повышенная потливость или зябкость вследствие невроза;
- снижение физической и умственной активности;
- ощущение нехватки воздуха, “кома в горле” при душевных переживаниях.
- боли в поясничной области;
- частые позывы и неприятные ощущения (болезненность, дискомфорт в области уретры) при мочеиспускании.
-
Нарушение передачи нервных импульсов от головного мозга к мышечным рецепторам кишечной стенки. Вследствие этого ухудшается работа пищеварительного тракта, и развивается диспепсическое расстройство.
- Дисбактериоз – дефицит полезной микрофлоры с превалированием численности патогенных бактерий в кишечнике. Это приводит к бродильным процессам с повышенным газообразованием, расстройству стула по типу диареи. При частом поносе развивается обезвоживание, снижается вес.
- Наследственная предрасположенность. Люди, в чьих семьях присутствует индивидуальная чувствительность кишечника к неблагоприятным факторам (стрессы, плохое питание, дисбактериоз), страдают этим синдромом гораздо чаще.
-
Нарушение питания. Переедание и некачественная еда являются провокаторами расстройства пищеварения. Употребление “фаст-фуда”, полуфабрикатов, “загрязненных” продуктов (с консервантами, красителями, ароматизаторами и усилителями вкусов), а также жирной пищи, лишь усугубляет ситуацию. Неблагоприятно сказываются на работе кишечника газированные напитки, алкоголь и кофе в больших количествах. Дефицит в меню свежих фруктов и овощей, отсутствие каш на завтрак и малые объемы потребления воды в течение дня препятствуют регулярному опорожнению кишечника и провоцируют запоры.
- Моторно-эвакуаторная дисфункция нижних отделов пищеварительной системы. Повышенная перистальтика приводит к диарее. Слабая двигательная активность кишечника замедляет продвижение пищевого комка (химуса) и способствует задержке стула.
- Бактериальные инфекции желудочно-кишечного тракта (гастроэнтерит, энтероколит) на фоне психологических проблем дают начало проявлениям СРК.
- Частые стрессовые ситуации и низкая способность контролировать собственные эмоции.
- Посттравматический синдром с психическим расстройством. Может стать следствием насильственных действий в отношении человека (изнасилование, избиение) или серьезной травмы после ДТП.
Основные критерии диагностики СРК
Согласно Римским критериям диагностики заболеваний пищеварительного тракта, СРК выставляется при наличии таких симптомов:
- Рецидивирующая боль или дискомфорт в животе в течение 3 и более дней в месяц за последние 3 месяца.
- Начало заболевания – 6 и более месяцев назад.
- Улучшение состояния после опорожнения кишечника.
- Появление симптомов связано с изменением консистенции и частоты стула.
Синдром раздраженного кишечника – это диагноз исключения. Подобная симптоматика может встречаться при различной патологии пищеварительного тракта. Следует пересмотреть диагноз, если на фоне болей и расстройства дефекации возникают иные симптомы:
- появление крови в кале;
- повышение температуры тела;
- необъяснимая потеря веса;
- необъяснимая анемия;
- связь симптомов с менструацией (у женщин);
- связь симптомов с приемом лекарственных препаратов или конкретных продуктов питания;
- ожирение на фоне рационального питания.
Такие симптомы не характерны для СРК, и нужно искать другую причину.
Проводятся для дифференциальной диагностики СРК с другими заболеваниями пищеварительного тракта.
- лейкоцитоз – увеличение количества лейкоцитов;
- нейтрофилез – преобладание нейтрофилов, лимфоциты в норме;
- ускоренная СОЭ – скорость оседания эритроцитов;
- снижение эритроцитов и гемоглобина.
Копрограмма помогает диагностировать глистные инвазии (аскаридоз, тениоз и другие), нарушение пищеварения (ферментативная недостаточность поджелудочной железы), хронические воспалительные заболевания нижних отделов кишечника (колиты) и присутствие скрытой крови (неспецифический язвенный колит, рак прямой кишки). Данные патологические состояния сопровождаются сходной симптоматикой с СРК, но имеют свои отличительные особенности. Характерные изменения в копрограмме:
- наличие в кале яиц паразитических червей;
- реакция Грегерсена на скрытую кровь положительная;
- значительное количество непереваренных жиров, непереваренной растительной клетчатки, мышечных волокон и крахмала;
- кислая реакция кала.
- повышение триглицеридов, трансаминаз (АЛТ, АСТ), амилазы, щелочной фосфатазы и т. д.;
- снижение общего белка, холестерина;
- снижение уровня калия, железа, альбумина.
Лабораторные исследования на наследственные заболевания (непереносимость лактозы, глютеновую энтеропатию – целиакию) помогают исключить их наличие. Данные состояния сопровождаются болями в животе (колики), диареей, метеоризмом и неврологической симптоматикой, как и при синдроме раздраженного кишечника.
Диагностика лактазной недостаточности:
- биопсию тонкой кишки;
- анализ крови на аутоиммунные антитела, характерные для глютеновой энтеропатии.
-
Колоноскопия– диагностическое исследование толстого кишечника для выявления патологических изменений (рак, эрозивно-язвенные дефекты слизистой, полипы).
- Ректороманоскопия– изучение нижних отделов пищеварительного тракта (прямой и сигмовидной кишки) для исключения язвенного колита, проктосигмоидита, аномалий и опухолей прямой кишки.
- Магниторезонансная (МРТ) и компьютерная томография (КТ) проводятся с целью определения признаков кишечной непроходимости, обтурации просвета кишечника каловыми камнями, аппендицита, онкологических заболеваний.
Таким образом, все методы диагностики направлены на выявление патологических состояний пищеварительной системы, при которых жалобы пациентов совпадают с проявлениями СРК. Главное отличие – это присутствие стрессового фактора вместе с функциональным расстройством кишечника.
Диагностика при СРК малоинформативна, потому что при данном состоянии отсутствуют патологические изменения в органах. Но исследования необходимы для того, чтобы не пропустить другие серьезные заболевания, протекающие под маской функционального расстройства пищеварения.
- Употреблять пищу в течение дня нужно небольшими порциями, через каждые 3-4 часа, не переедать.
- На первом месте в рационе должны быть продукты с высоким процентом содержания белка (мясо, рыба) и растительной клетчатки (свежие овощи, фрукты, цельнозерновые каши).
- Суточная калорийность всех блюд – 2500-2800 ккал.
- Исключаются из питания ингредиенты, вызывающие метеоризм и гнилостно-бродильную диспепсию в кишечнике (бобовые, белокочанная капуста, молоко и другие).
- При запорах в рацион включаются продукты, улучшающие моторно-эвакуаторную функцию нижних отделов пищеварительного тракта.
- При диарее рекомендуются ингредиенты, замедляющие кишечную перистальтику и уменьшающие желудочное расстройство.
- Нельзя употреблять продукты, провоцирующие понос, а также стимулирующие или препятствующие акту дефекации.
- Для лучшего усвоения питательных веществ блюда подаются в теплом виде, готовятся на пару или отвариваются.
| Рекомендуемые продукты и блюда | Не рекомендуемые продукты и блюда |
|
|
| Рекомендуемые продукты | Не рекомендуемые продукты |
|
|
Низкокалорийная диета назначается на короткий период (3-5 дней) до улучшения состояния (нормализация стула при запорах, исчезновение поноса, прекращение симптомов вздутия живота). Лечебное питание в течение длительного времени может привести к белковому голоданию и витаминодефициту.
1. Противодиарейные средства назначаются под контролем врача на короткий период (2-3 дня). Длительное использование препаратов может быть опасно – развитие хронических запоров, нарушение моторно-эвакуаторной функции. Противодиарейные препараты замедляют потерю жидкости организмом и уменьшают кишечную перистальтику. Также лекарственные средства повышают мышечный тонус сфинктера прямой кишки и ануса. Каловые массы лучше удерживаются, а позывы к дефекации становятся редкими. Вследствие этого, диарея прекращается.
-
“Имодиум” – восстанавливает нормальное количество слизи в просвете кишечника, препятствует обезвоживанию организма (стимулирует всасывание воды и электролитов), снимает спастические боли в животе. Препарат рекомендуют при острой и хронической диарее. Выпускается в виде капсул и таблеток для рассасывания, в упаковке 6 или 20 штук. Для разового использования применяют по 2 капсулы взрослым пациентам и по 1 капсуле детям старше 6 лет. Препарат запивают питьевой водой. После каждого жидкого стула дают дополнительно 2 или 1 капсулу. Максимальная дозировка для взрослых – 8 капсул в сутки, для детей от 6 лет – 3 капсулы в день.
Таблетки для рассасывания кладут в ротовую полость на язык до полного растворения, водой не запивают. Дозировки те же, что и у капсул, за исключением детей. Для них расчет ведется, исходя из веса (3 таблетки на 20 кг веса).
Прием препарата обязательно прекращают при появлении кровянистых выделений из прямой кишки.
Аналогичными действиями обладают “Лопедиум”, “Стоперан”.
2. Энтеросорбенты – препараты, связывающие на своей поверхности бактерии, вирусы, продукты естественного обмена, газы и токсины. Обладают обволакивающими свойствами. Эффективно справляются с инфекционной диареей, расстройством стула вследствие неправильного питания и пищевой аллергии. Также энтеросорбенты помогают при диспепсических проявлениях – изжоге и вздутии живота.
- “Смекта” – выпускается в пакетиках с порошком (10 или 30 штук в упаковке). Назначают при острой диарее до 6 пакетиков в сутки. Как только состояние пациента улучшится, дозу сокращают в 2 раза. Перед приемом порошок растворяют в половине стакана питьевой воды, принимают за час до еды, можно через 2 часа после основных приемов пищи.
Применение в педиатрической практике: младенцам до года – 1 пакетик на сутки, разводят в половине стакана теплой питьевой воды; малышам с года до 2 лет – 2 пакетика в сутки, разводят в стакане воды, детям с 2 до 12 лет – 3 пакетика в сутки, разводят в 1,5 стаканах воды. Полученный раствор дают в течение дня небольшими объемами. При острой диарее на первые 3 дня приема дозу препарата увеличивают вдвое, затем возвращаются к исходной.
-
“Энтеросгель” выпускается в виде геля и пасты одинакового объема (тубы по 45 и 225 г). Назначают при острой и хронической диарее, диспепсических расстройствах. Препарат рекомендуют применять за 2 часа до приема пищи, трижды в день. Гель (1 столовая ложка) смешивают с четвертью стакана воды; пасту употребляют в чистом виде, запивая водой. При острой диарее необходимо сразу принять 2 столовые ложки препарата, затем переходят на стандартные дозы – 1 столовая ложка 3 раза в сутки. Малышам до года чайную ложку препарата делят на 3 приема, детям с года до 2 лет 2 чайные ложки средства делят на 3 приема, с 2 до 7 лет – по 1 чайной ложке 3 раза в день, с 7 до 14 лет – по 1 десертной ложке трижды в сутки. С 14 лет доза, как и у взрослых.
Аналогичными действиями обладают “Полифепан”, “Полисорб”.
1. Слабительные препараты предназначены для борьбы с запорами. Раздражение кишечника каловыми массами приводит к метеоризму и хронической интоксикации. Перистальтика слабая. Данные средства помогают регулировать опорожнение кишечника и снижают проявления повышенного газообразования.
- Осмотические средства– задерживают воду в организме, увеличивают объем каловых масс. Следовательно, улучшается кишечная перистальтика.
- “Форлакс” выпускается в форме саше (4 и 10 грамм) по 10, 20 пакетиков в упаковке. Препарат назначают по 1 пакетику дважды в день (утром и вечером), детям с 8 лет – 1 пакетик в сутки. Длительность курса лечения определяет врач. Возможно длительное применение препарата до 3 месяцев.
Аналогичными действиями обладают “Транзипег”, “Лавакол”.
- “Гутталакс” выпускается в каплях (флаконы по 15 и 30 мл). Препарат принимают 1 раз в день перед сном. Начальная дозировка – 10 капель, при отсутствии эффекта объем лекарственного средства постепенно увеличивают (в течение 2 дней) до 30 капель. Разводят в теплой питьевой воде.
- “Бисакодил” выпускается в таблетках (30 штук в упаковке). Принимают на ночь 1 таблетку. При отсутствии эффекта дозу постепенно доводят до 3 таблеток на разовый прием. Детям с 6 лет назначают не более 1 таблетки перед сном.
Аналогичными действиями обладают “Сенаде”, “Регулакс”, “Слабилен”, касторовое масло.
3. Размягчающие средства. Твердые каловые массы меняют свою консистенцию, становятся более мягкими, улучшается их выведение.
-
“Микролакс” выпускается в форме ректального раствора объемом 5 мл (микроклизма), в упаковке 4 тюбика с препаратом. Применяют с 3 лет. Однократно применяется 1 микроклизма. Через задний проход вводится наконечник и выдавливается содержимое тюбика. Детям до 3 лет наконечник вводится на половину, лекарственное средство выдавливается не полностью. Дозу определяет врач.
- “Норгалакс” выпускается в виде ректального геля по 10 г в специальном тюбике. В упаковке 6 штук. Назначают 1 микроклизму в сутки. Препарат вводится в прямую кишку путем надавливания на тубу-канюлю до полного извлечения лекарственного средства. Затем тюбик удаляют, не ослабляя нажатия.
- Пребиотики– натуральные слабительные средства, безопасные для детей, беременных и кормящих грудью женщин. В их составе находятся вещества (инулин, лактулоза, фруктоолигосахариды), являющиеся питательной средой для полезных бактерий кишечника. Пребиотики мягко очищают кишечник и дают длительный терапевтический эффект. Могут применяться при острых и хронических запорах.
- “Нормазе” выпускается в сиропе (во флаконе 200 мл). Начальная терапевтическая доза на первые 3 дня лечения составляет – 15-40 мл в сутки, в последующие дни – 10-25 мл в сутки. Детям с 6 до 14 лет назначают по 15 мл в сутки в течение 3 дней, затем 10 мл в день. Малышам с года до 6 лет рекомендуют принимать по 5-10 мл в сутки, младенцам до года – по 5 мл в сутки. Курс лечения может быть длительным: от 1 до 4 месяцев.
Аналогичными свойствами обладают “Гудлак”, “Дюфалак”, “Послабин” и другие.
Для более выраженного эффекта пребиотики можно использовать в комплексе с препаратами полезных бактерий – пробиотиками (“Линекс”, “Бифиформ”, “Аципол” и другие).
1. Ветрогонные препараты используют для борьбы со вздутием живота и повышенным газообразованием. Способствуют свободному выведению газовых пузырьков, уменьшают их напряжение.
-
“Эспумизан” выпускается в капсулах (50, 100 штук в упаковке). Назначают после или во время еды, 3-5 раз в день. Детям с 6 лет и взрослым рекомендуют по 2 капсулы на прием, запивают водой. Для малышей раннего возраста препарат применяют в форме эмульсии: с года до 6 лет – по 25 капель на прием 3-5 раз в день, до года – 25 капель 3 раза в сутки после кормления. Детям старше 6 лет – 30-50 капель на прием; кратность, как и у взрослых. Препарат смешивают с грудным молоком или смесью (до года), либо дают в чистом виде (в старшем возрасте).
- “Метеоспазмил” – комбинированный препарат, обладающий спазмолитическим и ветрогонным действием. Выпускается в капсулах (20, 30, 40 штук в упаковке). Назначают 3 раза в день перед едой, разовая доза – 1 капсула. Противопоказан до 14 лет.
Аналогичными эффектами обладают препараты: “Дисфлатил”, “Саб Симплекс”, “Куплатон” и другие.
2. Спазмолитики – препараты, нормализующие моторику пищеварительного тракта и восстанавливающие перистальтику. При ослабленном мышечном тонусе лекарственные средства активируют работу кишечника. При спазме пищеварительного тракта – снимают приступы схваткообразных болей в животе.
- “Тримедат” выпускается в таблетках по 10, 20, 30 штук в упаковке. Принимать следует по 1 таблетке (100 или 200 мг) трижды в день. Запивать водой, не разжевывая. Для профилактики рецидива СРК возможно длительное применение препарата (4 месяца) по 1 таблетке (100 мг) 3 раза в день. В педиатрии препарат используют с 3 лет. Рекомендуемые дозы: с 3 до 5 лет по четверти таблетки (100 мг) трижды в день, с 5 до 12 лет – по половине таблетки (100 мг), кратность та же. Запивают питьевой водой.
- “Дюспаталин” – спазмолитик, снимающий боли и колики желудочно-кишечного тракта. Выпускается в капсулах. Назначают по 1 капсуле дважды в день за полчаса до еды. Детям дают только после 12 лет в той же дозе, что и взрослым.
Аналогичным действием обладают “Спарекс”, “Ниаспам”.

Полезны занятия йогой. Дыхательная гимнастика и медитация способствуют расслаблению и душевному равновесию.
СРК не является заболеванием – это функциональное расстройство пищеварения. Инфекционного процесса нет. Поэтому применение лекарственных сборов трав допустимо.
-
При диарее эффективны отвары из аптечной ромашки и коры дуба. Также при поносе хорошо помогают листья подорожника и кровохлебки, ягоды черники, листья грецкого ореха.
- При запоре рекомендуются отвары на основе коры крушины и листьев тысячелистника.
- При метеоризме и кишечных коликах активно действуют настои из семян укропа, тмина, аниса, а также корица и имбирь.
- Для борьбы с депрессивным состоянием можно применять ароматерапию с маслом мяты перечной или отвар из ее листьев. Мята обладает успокаивающим действием, снимает раздражительность, нормализует эмоциональный фон и уменьшает кишечные спазмы и газообразование.
СРК имеет хроническое течение. Для него характерны периоды обострения и ремиссии. Несмотря на это, прогрессирование патологического процесса не происходит. Поэтому отсутствуют любые серьезные осложнения (кровотечения, развитие злокачественного новообразования, распространение инфекции и т. д.).
Основные последствия СРК связаны с плохим качеством жизни. Главные проблемы неприятного состояния:
-
Боязнь человека находиться в социуме. Из-за частой диареи, ложных позывов к дефекации приходится много времени проводить в туалете. Поэтому пациенты, страдающие СРК, ограждают себя от привычной работы, отдыха с друзьями, прогулок и поездок в общественном транспорте. Без помощи специалиста люди обрекают себя на одиночество и затворнический образ жизни.
- Ухудшение сна. Это связано с расстройством психоэмоционального состояния. Отмечается бессонница, чуткий сон с частыми просыпаниями среди ночи, чувство разбитости с утра.
- Снижение сексуальной активности. Из-за страха оказаться в неприятной ситуации, связанной с СРК, люди отказываются от половой близости. Боязнь конфуза в ответственный момент приводит в замешательство. Люди начинают опасаться своих симптомов (диареи, болей и урчания в животе и других), которые могут застать их врасплох. Постоянное пребывание в стрессе и страхе приводит к эректильной дисфункции у мужчин и пониженному либидо у женщин.
- Трудоспособность. СРК является причиной временной нетрудоспособности пациентов. Неприятная симптоматика (частые поносы, вздутие живота, распирающие боли и т. д.) мешает полноценной работе. Поэтому люди отказываются посещать деловые переговоры, конференции, семинары. Это препятствует продвижению по карьерной лестнице. Некоторые переходят на работу из дома.
-
Необходимо отказаться от вредных привычек (курения и злоупотребления алкоголем). Никотин и этиловый спирт оказывают раздражающее действие на слизистую кишечника.
- Вести активный образ жизни (заниматься физкультурой, спортом, пробежками). Гиподинамия снижает моторику кишечника и ухудшает перистальтику. Это провоцирует запоры и метеоризм.
- Правильный режим питания. Избегать переедания, так как кишечник в этом случае работает с повышенной нагрузкой. Увеличить в рационе количество продуктов, богатых растительной клетчаткой. Полезен цельнозерновой хлеб и кисломолочные продукты, обогащенные бифидо- и лактобактериями. Ежедневно необходимо выпивать до 1,5-2 л жидкости (вода, морсы, компоты, соки). Хорошее питание и четкий режим приема пищи – залог здоровья пищеварительной системы.
При появлении симптомов раздраженного кишечника нужно сразу обратиться за помощью к терапевту. Специалист поможет исключить опасные заболевания, скорректировать меню и назначит эффективные препараты.
В свободное от работы время необходимо заниматься изучением психологических тренингов для эффективного самоконтроля и возможности противостоять стрессу.
источник
Синдром раздраженного кишечника – функциональное заболевание, характеризующееся болью в животе, метеоризмом и нарушениями стула.
Заболевание чаще встречается у молодых людей, в возрасте до 40 лет. Распространенность его составляет 10-20%, притом в 2 раза чаще СРК поражает женщин. Это связано с высокой эмоциональной лабильностью женской нервной системы и подверженностью стрессам. То же самое можно сказать про мужчин «проблемного» или «климактерического» возраста – после 50 лет, среди них частота СРК около 11%. У лиц старше 65 лет синдром раздраженного кишечника встречается гораздо реже органической патологии (рак, дивертикулы и полипы, ишемия кишечника), поэтому нарушение стула и абдоминальный дискомфорт у них требует тщательного обследования.
В механизме развития синдрома лежит два патогенетических звена:
- Стресс и эмоциональное напряжение. Эмоционально-лабильные люди (чаще женщины) именно после воздействия стресса обращаются к врачу с симптомами кишечного дискомфорта. Психологическое напряжение является пусковым фактором, а хронический стресс – поддерживает течение заболевания. Как известно, головной мозг «рулит» всеми процессами в организме, и при нарушении связи «ЦНС – кишечник» возникает кишечный дискомфорт.
- Дисфункция нервно-мышечного аппарата кишечной стенки. Патологическая чувствительность к боли и давлению и измененная моторика как раз и вызывают «бурчание» в животе и нарушения стула.
Третьим фактором развития патологического синдрома является перенесенная инфекция и сопутствующий дисбактериоз. До трети пациентов после острого гастроэнтерита жалуются на дискомфорт в животе и нарушения стула. У них появляются диарея и хроническое воспаление в кишечной стенке. Большую роль в кишечных расстройствах играют гормональные колебания (менструальный цикл у женщин) и генетические факторы (особенности строения и функционирования нервно-мышечного слоя в кишечной стенке), а также неправильное питание (газированные напитки, жирная пища, недостаток клетчатки), кофеин и алкоголь.
«Медвежья болезнь» в стрессовых ситуациях – хороший пример преходящего СРК. Все факторы, в том числе стресс, способствуют развитию заболевания, но не являются главенствующими! По сути, пациент с синдромом раздраженного кишечника формально здоров, но имеет индивидуальную реакцию на стресс, нарушения питания и т.д.
Поскольку синдром раздраженного кишечника не имеет четких лабораторных и клинических признаков, его определение и диагностика затруднены. Вероятно, открытие достоверного экспресс-теста на СРК будет удостоено премии Нобеля!
Диагноз «синдром раздраженного кишечника» ставится при наличии нижеперечисленных расстройств стула в течение последних 3 месяцев (и за полгода до). Продолжительность нарушений должна быть не менее 3 дней за весь период! То есть эпизод несварения после съеденного однажды некачественного йогурта не считается…
Диагностические критерии установлены третьим Римским консенсусом гастроэнтерологов.
- Боль или неприятное ощущение в животе, связанная со стулом (облегчающаяся после дефекации, возникшая параллельно с изменением характера или кратности стула);
- Частый (трижды и более в день) или редкий (менее трех раз в неделю) стул;
- Твердый, комковатый или, напротив, жидкий либо водянистый стул;
- Трудности при дефекации, «пустые» позывы, чувство неполного опорожнения кишечника, слизь.
Диагноз СРК – диагноз исключения серьезной органической, аутоиммунной, инфекционной патологии, поэтому при его постановке обязательно проверить и отвергнуть так называемые симптомы тревоги. При наличии хотя бы одного из них требуется серьезное комплексное обследование!
Если у человека наблюдается:
- необъяснимое похудение на 4 и более килограммов в последние полгода;
- нарушения стула и дискомфорт в животе ночью;
- постоянная интенсивная боль в отсутствии других симптомов;
- пожилой возраст (старше 65) и рак кишечника у близких родственников;
- температура свыше 38;
- увеличение печени и селезенки;
- кровь в кале;
- повышение числа лейкоцитов, снижение эритроцитов и гемоглобина;
- изменение биохимических показателей крови,
это может свидетельствовать о серьезном заболевании.
Однако наличие симптомов тревоги не исключает СРК. Он может сочетаться с основной патологией.
Классификация синдрома раздраженного кишечника по преобладающей форме стула:
- Тип С, преобладание запоров (более четверти всех дефекаций) над диареей (менее четверти);
- Тип D, преобладание диареи (более четверти всех дефекаций) над запорами (менее четверти);
- Смешанная форма, тип M, когда запор и диарея держат паритет (более четверти случаев);
- Неклассифицируемый или перемежающийся тип стула. Для пациентов, не попавших в первые три группы.
Нужно учесть, что анализ типа стула исключает применение слабительных!
Часто СРК также проявляется или даже начинается с внекишечных проявлений, что затрудняет его диагностику, вынуждает пациентов проходить дорогостоящие инвазивные обследования и даже переносить операции:
- Нарушение мочеиспускания;
- Раннее насыщение, указывающее на проблемы с пищеводом;
- Тошнота;
- Диспареуния – неприятные ощущения при половом акте;
- Боли в пояснице и животе.
Данные симптомы усложняют диагностику и ведут к напрасным операциям на органах брюшной полости и малого таза.
- Головная боль, боли в мышцах и связках
Очень часто пациенты с синдромом раздраженного кишечника страдают депрессией, хронической усталостью и другими психо-соматическими заболеваниями, свидетельствующими о неблагополучии в нервно-психической сфере. Мнительность и истероидный тип личности (стремление к всеобщему вниманию и театральное поведение) способствуют развитию СРК.
Пациенты, страдающие синдромом раздраженного кишечника, делятся на две группы: пациенты и «не-пациенты» с СРК. Данная классификация основывается на особенностях поведения и личности, симптомах и истории заболевания, и частоте обращения к врачу. Первые составляют 85-90%, после однократного обращения к врачу они хорошо приспосабливаются к заболеванию и чувствуют себя здоровыми людьми. «Пациенты с СРК» страдают ипохондрией, обращаются к разным врачам, трудно поддаются лечению, склонны к инвазивным обследованиям и операциям, качество их жизни сильно страдает.
Для уменьшения неприятных симптомов необходимо придерживаться правильного режима труда и отдыха, здорового питания, принимать пробиотики и витамины, достаточно клетчатки. Не следует злоупотреблять антибактериальной терапией, слабительными и спазмолитиками, это может привести к обратному эффекту.
Терапия синдрома раздраженного кишечника базируется на трех китах:
- Седативные препараты, уменьшающие стресс;
- Средства, нормализующие моторику и снижающие газообразование, сорбенты;
- Пробиотики.
Хорошим эффектом обладает психотерапия и прием мягких антидепрессантов, они устраняют психологическую составляющую синдрома. Также разрабатывается экспериментальное лечение серотонинергическими препаратами.
Поскольку СРК – диагноз исключения, поэтому диагностика его требует фактически обследования всех органов пищеварительного тракта.
- УЗИ органов брюшной полости: печени и желчевыводящих путей, селезенки, поджелудочной железы, кишечника
Неинвазивный метод, не требует специальной подготовки, кроме исключения газообразующих продуктов (капуста, бобовые, молоко, фрукты, сдоба, ржаной хлеб) за 2-3 дня до исследования.
Обратить внимание: на ширину общего желчного протока и протока поджелудочной железы, состояние моторики желчевыводящих путей (гипо- или гипертонус), именно эти параметры обычно меняются при СРК.
Позволяет увидеть глазом состояние слизистой пищевода, желудка, двенадцатиперстной кишки.
Обратить внимание: биопсия или мазки-отпечатки на хеликобактер пилори, измерение рН, состояние сфинктеров желудка, состояние слизистой. При синдроме раздраженного кишечника часто происходит заброс желчи в желудок, небольшое воспаление слизистой желудка и двенадцатиперстной кишки, изменение тонуса сфинктера Одди, а также обнаруживается H.pylori и наблюдаются изменения кислотности.
- дуоденальное зондирование
Подобно методика описана здесь…Позволяет оценить секрецию желчи и тонус желчевыводящих путей, обнаружить микроорганизмы в желчи и определить их локализацию (печень, протоки, желчный пузырь). Применяется довольно редко ввиду тяжести самой процедуры и информативности других методик (УЗИ). При синдроме раздраженного кишечника наблюдается изменение моторики, объема и характера желчи в разных порциях.
Эндоскопическая ретроградная холедохопанкреатография – заполнение с помощью зонда контрастом протока поджелудочной железы и общего желчного. Производится из двенадцатиперстной кишки, при неясных проблемах с желчевыводящими протоками и поджелудочной железой, диагностики рентгенегативных камней и паразитов в протоках, опухолей, перед и после операций на протоках. Иногда используется и в лечебных целях: удаление препятствий (камни, паразиты, спайки). При синдроме раздраженного кишечника является крайней мерой (диагностика тонуса протоков), когда другие методы не дают результатов.
Метод визуального, при помощи гибкого оптического зонда, осмотра толстого кишечника. Применяется при неясной диарее или чередовании диареи и запоров. Позволяет взять биопсию и оценить глазом состояние слизистой. При СРК на колоноскопии максимум, что может быть: небольшое воспаление слизистой и нарушения моторики (спазмы или атония). Процедура опасна возможностью перфорации стенки кишечника.
Показания: кишечные кровотечения, неясной причины запоры и чередование их с диареей, особенно у людей старше 45 лет, абдоминальные боли неясного характера, подозрение на язвенный колит.
Рентгенологический метод, основанный на заполнении кишечника контрастом и осмотром его в реальном времени под рентген-аппаратом. Четко выявляется рельеф кишки, ее моторика, органические дефекты (язвы и объемные образования). По сравнению с колоноскопией более безопасна, позволяет оценить «слепые» для предыдущего метода зоны. Если у пациента есть синдром раздраженного кишечника, ирригоскопия демонстрирует нарушения моторики.
Показания к исследованию те же, что у предыдущего метода, плюс нарушения моторики.
- ректороманоскопия
Осмотр прямой кишки оптическим аппаратом, используется для диагностики геморроя и опухолей аноректальной зоны. При синдроме раздраженного кишечника показана после 36 лет при склонности к запорам для исключения опухолей и сопутствующего выявления геморроя. Слизистая при этом не изменена, патологических образований, кроме геморроидальных узлов, нет.
Позволяет оценить наличие сопутствующих заболеваний, наличие очага воспаления (лейкоцитоз), анемии (снижение эритроцитов и гемоглобина), аллергии и глистных инвазий (эозинофилия). При изолированном синдроме раздраженного кишечника изменения в крови незначительные.
- ОАМ (общий анализ мочи), биохимия мочи
Рутинное исследование, позволяющее выявить нарушения обмена мочевой кислоты, углеводов, белков, очаги воспаления в мочевыводящих путях, нарушения пассажа желчи через кишечник.
Обратить внимание: на наличие оксалатов в моче, уровень уробилина, диастазу и другие ферменты в моче (используются в диагностике хронического панкреатита).
- биохимия крови
Обратить внимание: на уровень холестерина, особенно в виде липопротеинов низкой плотности, уровень глюкозы, печеночных ферментов, электролитов (натрий, калий). При синдроме раздраженного кишечника изменения незначительные, может быть повышение уровня печеночных ферментов до 2 раз.
Представляет собой микроскопический и биохимический анализ кала, при синдроме раздраженного кишечника в период диареи могут быть незначительные количества непереваренного крахмала, жира, мышечных волокон (из-за ускоренного пассажа по кишечнику).
Обратить внимание: на наличие скрытой крови (специальная проба), яиц и фрагментов гельминтов, большого количества крахмала и нейтральных жиров. Последний признак – симптом панкреатита, более полная диагностика которого описана здесь….
- анализ кала на лямблии
Проводится минимум 3-4 раза с промежутком в 2-3 недели. Можно использовать анализ нескольких порций (сбор в баночку с реактивом для сохранности цист) в сочетании с сывороткой крови на антитела.
- анализ кала на дисбактериоз
Позволяет оценить качественный и количественный состав микрофлоры и подобрать необходимые препараты. Результаты возможны самые разнообразные, необходимо обратить внимание на концентрацию лакто- и бифидобактерий, условнопатогенной флоры.
Анализ показывает состояние клеточного и гуморального иммунитета, показан при частых простудных и гнойных (фурункулез, рецидивирующее акне) заболеваниях.
- анализ на антитела к паразитам и аллергенам
Выявляет гельминтозы и пищевые аллергены при синдроме раздраженного кишечника.
Также можно оценить состояние щитовидной железы (УЗИ и кровь на гормоны), поскольку при ее гипо- и гиперфункции возможны нарушения стула, сделать развернутый анализ на хронический панкреатит, тесты на язвенные колиты (кальпротектин).
Очень важно пациенту с синдромом раздраженного кишечника вести дневник: что и во сколько съедено, какой стул, общее самочувствие.
Характеризуется непереносимостью прежде всего жирной, а также жареной пищи, избытка углеводов. Поскольку липаза – фермент, переваривающий жиры – образуется практически только в поджелудочной железе (далее ПЖ) и его секреция прекращается первой, то при хроническом воспалении ПЖ пациенты жалуются на диарею при нарушении диеты. Часто к ней могут присоединяться метеоризм, боли в животе, нередко проходящие после стула, делая заболевание очень схожим с СРК с преобладанием диареи. Однако при внешнесекреторной недостаточности ПЖ:
- стул маслянистый, серый, не смывается со стенок унитаза, пенный, зловонный, в нем определяются свободные жиры, крахмал, мышечные волокна. При СРК в стуле возможно лишь небольшое количество слизи. Диарея четко связана с погрешностями в диете, тогда как при СРК она может сопровождать стресс и нарушения пищевого режима, а может и возникать на фоне полного благополучия;
- на УЗИ характерные признаки воспаления ПЖ: неровные контуры, утолщение капсулы, фиброз (разрастание соединительной ткани), камни в протоках.
Лечение: пожизненный прием ферментных препаратов, диета. Рекомендации по выбору ферментов в соседней теме форума здесь.
Целиакия – наследственно обусловленная непереносимость белка некоторых злаков (рожь, овес, пшеница, ячмень). Считается, что рис и гречка лишены глютена.
Примерно у 1% населения Земли нет фермента, расщепляющего глютен. Последний, имея белковую природу, является антигеном и вызывает иммунное воспаление в стенке кишечника. Ворсинки перестают выполнять свои функции, развивается синдром мальабсорбции (нарушенное всасывание) и мальдигестии (нарушенное переваривание), что ведет к:
- нарушению всасывания витаминов и минералов: анемия, хрупкость костей, куриная слепота, дерматиты и т.д.;
- нарушению всасывания белков, жиров и углеводов: нарушение всех видов обмена, метеоризм.
Целиакия чаще всего возникает у детей в 6-12 месяцев в связи с введением прикорма. Для нее характерен также обильный пенистый зловонный стул и метеоризм.
В отличие от СРК при глютеновой энтеропатии в кале много жира и мыл, в сыворотке крови снижена концентрация витаминов, минералов, белков, наблюдаются симптомы поливитаминной недостаточности, отеки, а стенка кишечника инфильтрирована лимфоцитами. У детей также могут возникать задержка роста и развития, психические нарушения.
Лечение целиакии: безглютеновая диета (исключение злаков и крахмала в любом виде).
Дефицит фермента, расщепляющего молочный сахар, встречается с разной частотой: от 1% у европейцев до 100% у индейцев. Причем с возрастом синтез данного фермента падает, что и позволяет рекомендовать молоко исключительно детям. Причем в грудном молоке уже содержится лактаза, поэтому дети на грудном вскармливании редко страдают данным заболеванием.
При недостатке лактазы и употреблении молока в кишечнике накапливается молочный сахар, начинается его брожение, вздутие и метеоризм. Возникает диарея, реже – рвота, у детей могут быть и запоры. Симптомы всегда связаны с употреблением в пищу молока, кисломолочные продукты не вызывают такой реакции, так как лактоза в их составе уже превращена микроорганизмами в органические кислоты.
Кстати, добавление сахара в молоко улучшает его переносимость, так как сладкое стимулирует выработку альфа-глюкозидазы – фермента, расщепляющего и сахарозу, и лактозу.
Симптомы лактазной недостаточности очень похожи на проявления СРК, с той лишь разницей, что очень четко связаны с приемом молочной пищи.
Лечение: безмолочная диета, прием лактазы, синтезированной из дрожжей.
Данные заболевания относят к воспалительным заболеваниям кишечника. Они имеют аутоиммунно-генетический характер, и проявляются следующими симптомами:
- лимфатическое воспаление слизистой или всей стенки кишечника;
- гранулемы и язвы;
- истончение слизистой, воспаление между ворсинками;
- фиброз (разрастание соединительной ткани в подслизистой).
Также данные заболевания характеризуются диареей, метеоризмом, болью в животе, что позволяет спутать их с СРК. Однако при СРК нет характерных изменений в крови, биоптатах кишечной стенки, крови и гноя в кале, потери веса и аппетита, тошноты, температуры и слабости. Также при болезни Крона часто воспаляются любые слизистые, вовлекаются в процесс желчевыводящие пути, кожа и почки.
Лечение: салицилаты, кортикостероиды, симптоматическая терапия.
Более подробно о НЯК — здесь. Обсуждение болезни Крона — по этой ссылке.
Опухоли и полипы толстого кишечника часто вызывают запоры, а на последних стадиях – и диарею с кровью. Опухоли прямой кишки могут приводит к ложным позывам, стулу типа «овечьего». Эти симптомы схожи с картиной СРК. Однако опухоли чаще обнаруживаются у пожилых пациентов, визуализируются на рентгене с контрастом, при колоноскопии, дают общие симптомы (повышение температуры, слабость, изменения в картине крови).
Лечение: оперативное, химиотерапия, лучевая терапия.
Любая кишечная инфекция (токсикоинфекция) проявляется внезапно, сопровождается подъемом температуры, тошнотой, рвотой, диареей. Именно общие проявления интоксикации отличают ее от СРК.
Лечение: антибиотики, дезинтоксикационная терапия.
– при недостаточности щитовидной железы (запоры), ее гиперфункции (диарея), сахарном диабете (диарея из-за нарушения нервной регуляции).
При СРК никогда:
- нет примесей в кале, за исключением небольшого количества слизи;
- нет потери веса – количественные нарушения питания ( не более 2-3 кг за последние полгода);
- нет температуры;
- нет симптомов качественного нарушения питания: признаков недостатка белков, жиров, углеводов, витаминов и минералов;
- нет возбудителей кишечной инфекции;
- нет изменений в стенке кишечника при биопсии, или они минимальны.
источник
 повышенная утомляемость, сонливость в течение дня;
повышенная утомляемость, сонливость в течение дня; Нарушение передачи нервных импульсов от головного мозга к мышечным рецепторам кишечной стенки. Вследствие этого ухудшается работа пищеварительного тракта, и развивается диспепсическое расстройство.
Нарушение передачи нервных импульсов от головного мозга к мышечным рецепторам кишечной стенки. Вследствие этого ухудшается работа пищеварительного тракта, и развивается диспепсическое расстройство. Нарушение питания. Переедание и некачественная еда являются провокаторами расстройства пищеварения. Употребление “фаст-фуда”, полуфабрикатов, “загрязненных” продуктов (с консервантами, красителями, ароматизаторами и усилителями вкусов), а также жирной пищи, лишь усугубляет ситуацию. Неблагоприятно сказываются на работе кишечника газированные напитки, алкоголь и кофе в больших количествах. Дефицит в меню свежих фруктов и овощей, отсутствие каш на завтрак и малые объемы потребления воды в течение дня препятствуют регулярному опорожнению кишечника и провоцируют запоры.
Нарушение питания. Переедание и некачественная еда являются провокаторами расстройства пищеварения. Употребление “фаст-фуда”, полуфабрикатов, “загрязненных” продуктов (с консервантами, красителями, ароматизаторами и усилителями вкусов), а также жирной пищи, лишь усугубляет ситуацию. Неблагоприятно сказываются на работе кишечника газированные напитки, алкоголь и кофе в больших количествах. Дефицит в меню свежих фруктов и овощей, отсутствие каш на завтрак и малые объемы потребления воды в течение дня препятствуют регулярному опорожнению кишечника и провоцируют запоры.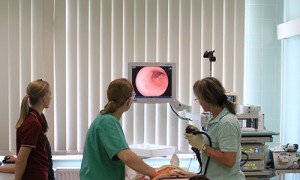 Колоноскопия– диагностическое исследование толстого кишечника для выявления патологических изменений (рак, эрозивно-язвенные дефекты слизистой, полипы).
Колоноскопия– диагностическое исследование толстого кишечника для выявления патологических изменений (рак, эрозивно-язвенные дефекты слизистой, полипы). “Имодиум” – восстанавливает нормальное количество слизи в просвете кишечника, препятствует обезвоживанию организма (стимулирует всасывание воды и электролитов), снимает спастические боли в животе. Препарат рекомендуют при острой и хронической диарее. Выпускается в виде капсул и таблеток для рассасывания, в упаковке 6 или 20 штук. Для разового использования применяют по 2 капсулы взрослым пациентам и по 1 капсуле детям старше 6 лет. Препарат запивают питьевой водой. После каждого жидкого стула дают дополнительно 2 или 1 капсулу. Максимальная дозировка для взрослых – 8 капсул в сутки, для детей от 6 лет – 3 капсулы в день.
“Имодиум” – восстанавливает нормальное количество слизи в просвете кишечника, препятствует обезвоживанию организма (стимулирует всасывание воды и электролитов), снимает спастические боли в животе. Препарат рекомендуют при острой и хронической диарее. Выпускается в виде капсул и таблеток для рассасывания, в упаковке 6 или 20 штук. Для разового использования применяют по 2 капсулы взрослым пациентам и по 1 капсуле детям старше 6 лет. Препарат запивают питьевой водой. После каждого жидкого стула дают дополнительно 2 или 1 капсулу. Максимальная дозировка для взрослых – 8 капсул в сутки, для детей от 6 лет – 3 капсулы в день. “Энтеросгель” выпускается в виде геля и пасты одинакового объема (тубы по 45 и 225 г). Назначают при острой и хронической диарее, диспепсических расстройствах. Препарат рекомендуют применять за 2 часа до приема пищи, трижды в день. Гель (1 столовая ложка) смешивают с четвертью стакана воды; пасту употребляют в чистом виде, запивая водой. При острой диарее необходимо сразу принять 2 столовые ложки препарата, затем переходят на стандартные дозы – 1 столовая ложка 3 раза в сутки. Малышам до года чайную ложку препарата делят на 3 приема, детям с года до 2 лет 2 чайные ложки средства делят на 3 приема, с 2 до 7 лет – по 1 чайной ложке 3 раза в день, с 7 до 14 лет – по 1 десертной ложке трижды в сутки. С 14 лет доза, как и у взрослых.
“Энтеросгель” выпускается в виде геля и пасты одинакового объема (тубы по 45 и 225 г). Назначают при острой и хронической диарее, диспепсических расстройствах. Препарат рекомендуют применять за 2 часа до приема пищи, трижды в день. Гель (1 столовая ложка) смешивают с четвертью стакана воды; пасту употребляют в чистом виде, запивая водой. При острой диарее необходимо сразу принять 2 столовые ложки препарата, затем переходят на стандартные дозы – 1 столовая ложка 3 раза в сутки. Малышам до года чайную ложку препарата делят на 3 приема, детям с года до 2 лет 2 чайные ложки средства делят на 3 приема, с 2 до 7 лет – по 1 чайной ложке 3 раза в день, с 7 до 14 лет – по 1 десертной ложке трижды в сутки. С 14 лет доза, как и у взрослых. “Микролакс” выпускается в форме ректального раствора объемом 5 мл (микроклизма), в упаковке 4 тюбика с препаратом. Применяют с 3 лет. Однократно применяется 1 микроклизма. Через задний проход вводится наконечник и выдавливается содержимое тюбика. Детям до 3 лет наконечник вводится на половину, лекарственное средство выдавливается не полностью. Дозу определяет врач.
“Микролакс” выпускается в форме ректального раствора объемом 5 мл (микроклизма), в упаковке 4 тюбика с препаратом. Применяют с 3 лет. Однократно применяется 1 микроклизма. Через задний проход вводится наконечник и выдавливается содержимое тюбика. Детям до 3 лет наконечник вводится на половину, лекарственное средство выдавливается не полностью. Дозу определяет врач. “Эспумизан” выпускается в капсулах (50, 100 штук в упаковке). Назначают после или во время еды, 3-5 раз в день. Детям с 6 лет и взрослым рекомендуют по 2 капсулы на прием, запивают водой. Для малышей раннего возраста препарат применяют в форме эмульсии: с года до 6 лет – по 25 капель на прием 3-5 раз в день, до года – 25 капель 3 раза в сутки после кормления. Детям старше 6 лет – 30-50 капель на прием; кратность, как и у взрослых. Препарат смешивают с грудным молоком или смесью (до года), либо дают в чистом виде (в старшем возрасте).
“Эспумизан” выпускается в капсулах (50, 100 штук в упаковке). Назначают после или во время еды, 3-5 раз в день. Детям с 6 лет и взрослым рекомендуют по 2 капсулы на прием, запивают водой. Для малышей раннего возраста препарат применяют в форме эмульсии: с года до 6 лет – по 25 капель на прием 3-5 раз в день, до года – 25 капель 3 раза в сутки после кормления. Детям старше 6 лет – 30-50 капель на прием; кратность, как и у взрослых. Препарат смешивают с грудным молоком или смесью (до года), либо дают в чистом виде (в старшем возрасте). При диарее эффективны отвары из аптечной ромашки и коры дуба. Также при поносе хорошо помогают листья подорожника и кровохлебки, ягоды черники, листья грецкого ореха.
При диарее эффективны отвары из аптечной ромашки и коры дуба. Также при поносе хорошо помогают листья подорожника и кровохлебки, ягоды черники, листья грецкого ореха. Боязнь человека находиться в социуме. Из-за частой диареи, ложных позывов к дефекации приходится много времени проводить в туалете. Поэтому пациенты, страдающие СРК, ограждают себя от привычной работы, отдыха с друзьями, прогулок и поездок в общественном транспорте. Без помощи специалиста люди обрекают себя на одиночество и затворнический образ жизни.
Боязнь человека находиться в социуме. Из-за частой диареи, ложных позывов к дефекации приходится много времени проводить в туалете. Поэтому пациенты, страдающие СРК, ограждают себя от привычной работы, отдыха с друзьями, прогулок и поездок в общественном транспорте. Без помощи специалиста люди обрекают себя на одиночество и затворнический образ жизни. Необходимо отказаться от вредных привычек (курения и злоупотребления алкоголем). Никотин и этиловый спирт оказывают раздражающее действие на слизистую кишечника.
Необходимо отказаться от вредных привычек (курения и злоупотребления алкоголем). Никотин и этиловый спирт оказывают раздражающее действие на слизистую кишечника.