Анализ на аденовирусы является показателем инфицирования и позволяет обнаружить антиген в каловых массах. Аденовирусы принадлежат к роду ДНК-содержащих вирусов Adenoviridae. Они устойчивы к негативному воздействию окружающей среды, выдерживая повышение температуры до 55 градусов и сохраняясь при — 4.
Вирусному инфицированию подвержены преимущественно дети в возрасте до 14 лет. Поражаются органы дыхания, глаза, лимфоузлы и кишечник. Инфицирование происходит, как правило, воздушно-капельным путем от вирусоносителя либо больного.
Вирусоносителем считается человек, у которого симптомы еще не проявляются в полную силу, однако с 3 дня заражения он уже опасен для окружающих. Ведь начиная с 3 дня аденовирус выделяется в окружающую среду с отделяемым из дыхательных путей. С первого дня заражения и еще минимум месяц после исчезновения характерных проявлений вирус выделяется с испражнениями.
Заражение возможно также посредством слюны, так называемый аспирационный путь.
Скрытый инкубационный период занимает не больше 3 недель. Аденовирусная инфекция начинается субфебрильной температурой, значения которой достигают 39 градусов, и появлением признаков интоксикации организма.
Поскольку поражаются разнообразные органы и системы, что проявляется множеством признаков, выделяют такие клинические формы:
- аденовирусная пневмония;
- ОРВЗ;
- керато- и фолликулярный конъюнктивит;
- фарингит, тонзиллит;
- отит;
- круп;
- менингит и энцефалит;
- миокардит.
У детей аденовирусная инфекция чаще всего проявляется в виде гастроэнтерита. Основными симптомами являются тошнота, частые приступы рвоты, диарея, диспептическое расстройство. Попадание аденовируса в кишечные лимфоузлы чревато развитием инвагинации и последующей непроходимости.
Показанием к проведению анализа кала является появление водянистой диареи. Однако через неделю после инфицирования количество вируса в испражнениях заметно снижается, поэтому пробы нужно собирать на протяжении первых 3-5 дней после проявления симптомов.
Также анализ проводят для точного определения возбудителя недуга, что позволит подобрать максимально эффективную противовирусную терапию.
Биоматериалом для проведения анализа является кал, который собирают в специальный контейнер. Масса образца не должна превышать 15 г. Перед сбором биоматериала следует помочиться, чтобы исключить возможность попадания мочи в испражнения, что может привести к недостоверным результатам.
Доставить контейнер с содержимым в лабораторию следует в течение 3 часов.
Важно! Биоматериал собирается только после естественного опорожнения. Категорически запрещено принимать любые слабительные препараты и делать клизмы.
Повлиять на результаты анализа может наличие следов мочи и других биологических жидкостей в образце, а также прием слабительных.
Результаты анализа кала выражаются так: «обнаружено» или «не обнаружено».
Положительный результат указывает на обнаружение аденовируса, поэтому врач может назначить соответствующее лечение.
Отрицательный результат свидетельствует об отсутствии аденовируса. Однако если симптоматика продолжается, необходимо дополнительное обследование для выявления возбудителя недуга.
Очень важно правильно подготовиться и собрать биоматериал, ведь только в этом случае можно быть уверенными в полученных результатах.
источник
Рота – и аденовирус (Rotavirus, Adenovirus) в кале. Качественное определение в кале методом иммунохроматографии.
Ротавирусы — род РНК-содержащих вирусов из семейства Reoviridae, вызывают острое инфекционое заболевание. Клинические проявления характеризуются острым началом, умеренно выраженными симптомами гастроэнтерита или энтерита, частое сочетание кишечного и респираторного синдромов в начальном периоде болезни.
Основной механизм передачи ротавирусов — фекально-оральный, с участием различных путей и множественных факторов передачи. Вирионы хорошо сохраняются при низких температурах. Можно отнести эти инфекции и к «болезням грязных рук».
Болезнь считается детской, потому что организмы взрослых людей более защищены от ротавирусов. Эта инфекция является одной из самых распространенных причин диареи у детей младше 2 –х лет. К пятилетнему возрасту практически все дети в мире переносят ротавирусную инфекцию. С каждым заражением вырабатывается иммунитет к данному типу вируса, и последующие заражения этим типом протекают легче.
У взрослого ротавирусная инфекция может проявляться небольшим кишечным расстройством или бессимптомно. Обычно если в семье или в коллективе есть инфицированный, то в течение 3-5 суток поочередно начинают заболевать и остальные.
Заболевания встречаются как спорадически, так и в виде эпидемических вспышек. Характер заболеваемости носит чётко выраженный сезонный характер. В России до 93 % случаев происходит в холодный период года (с ноября по апрель включительно). Многолетние наблюдения показали, что наиболее крупные вспышки заболевания возникают во время или в канун эпидемии гриппа.
Общий характер болезни носит циклический характер. В одном цикле выделяется инкубационный период (1-5 суток), острый период (3-7 суток, при тяжёлом течении болезни — более 7 суток) и период выздоровления (4-5 суток).
Аденовирусная инфекция — группа инфекционных заболеваний человека, возбудителем которых являются аденовирусы. Они относятся к группе острых респираторных вирусных инфекций (ОРВИ) и характеризуется поражением слизистых оболочек верхних дыхательных путей, конъюнктив, лимфоидной ткани. Имеет место лихорадка при умеренно выраженных симптомах интоксикации.
Аденовирус — ДНК-содержащий вирус рода Mastadenovirus семейства Adenoviridae, впервые были выделены в 1953 году при операции на миндалинах и аденоидах детей. В настоящее время известно 50-80 их разновидностей. Вирус устойчив во внешней среде и к действию органических растворителей.
Источником заражения является больной любой формой аденовирусной инфекции или здоровый вирусоноситель. Существует большая опасность заражения от больных в начале заболевания, т.е. в течение первых двух недель. Однако бывает и так, что вирус продолжает выделяться в последующие 3-4 недели в период выздоровления.
Инфекция передаётся воздушно-капельным и фекально-оральным путём. Наиболее восприимчивы к ней дети в возрасте от 6 месяцев до 5 лет. Дети до 6 месяцев не восприимчивы к инфекции в связи с наличием трансплацентарного иммунитета, т.е. полученного от матери. После перенесённого заболевания возникает типоспецифический иммунитет.
Эпидемические вспышки заболевания, как при ротавирусной инфекции, регистрируют на протяжении всего года, особенно часто зимой, и в виде спорадических случаев в тёплое время года. Инфицированию способствует тесное общение детей. Часто болеют в детских коллективах волнообразно, в течение 10-12 дней.
Инкубационный период от 1 дня до 2 недель. Заболевание начинается остро, с подъёма температуры. Характерным является тетрада симптомов: ринит, фарингит конъюнктивит, лихорадка. Также отмечаются симптомы общей интоксикации — слабость, вялость, головная боль, отсутствие аппетита, сонливость. Лабораторная диагностика малоэффективна. В общих анализах крови неспецифические изменения (лимфоцитоз, лейкопения), смывы с носоглотки в практической медицине активно применяются.
В организм инфекция попадает через слизистые оболочки верхних дыхательных путей, реже — кишечник либо конъюнктиву. Это сопровождается массивным экссудативным воспалением со стороны слизистых, т.е. накоплением в них жидкости. Появляется конъюнктивит. Далее в патологический процесс вовлекаются внутренние органы (лёгкие, бронхи, кишечник, почки, печень, селезёнка), а также головной мозг, мезентериальные лимфоузлы.
Диагностика ротавирусной и аденовирусной инфекций
- Культивирование вируса в первичных клетках почки обезьяны или линиях клеток является очень трудоемким и длительным процессом, и поэтому этот метод не распространен для диагностических целей..
- «Золотым стандартом» является прямое выявление вируса с помощью электронной микроскопии. иммунофлуоресцентным методом или антител к нему методом РСК (реакция связывания комплемента), РТГА (реакция торможения гемагглютинации). Антитела в крови больного появляются достаточно поздно (у новорожденных для проявления способности иммунной системы вырабатывать антитела требуется от нескольких месяцев до трёх лет), поэтому данный вид исследования не имеет диагностического значения в начальный период заболевания у взрослых и детей до 3 лет,
- Иммунологических методы – выявление антигенов и антител: иммуноферментный анализ с определением антител класса М и G и качественное экспресс-определение антигенов ротавируса и аденовируса в образцах кала методом иммунохроматографии .
- При подозрении на вирусную природу заболевания.
- Обследование лиц, контактировавшим с больными вирусными гастроэнтеритами в очагах инфекций
- Контроль эффективности проведенного лечения
источник
Исследование для выявления серотипов 40 и 41 аденовируса, в ходе которого с помощью метода полимеразной цепной реакции в реальном времени (РТ-ПЦР) определяется генетический материал (ДНК) вируса в кале.
Аденовирус, серотипы F40/F41 [Полимеразная цепная реакция в режиме реального времени].
Group F adenovirus, AdV, HAd V [Real-Time Polymerase Chain Reaction, quantitative, RT-PCR, qPCR, qRT-PCR.
Полимеразная цепная реакция в режиме реального времени.
Какой биоматериал можно использовать для исследования?
Общая информация об исследовании
Аденовирус – это безоболочечный ДНК-содержащий вирус, принадлежащий к семейству Adenoviridae. В зависимости от таких характеристик, как структура гемагглютинина, длина гена фибера и количество GC-пар в геноме, различают 68 серотипов аденовируса, объединенных в 7 групп (7 видов): A-G.
Аденовирус является возбудителем широкого спектра заболеваний человека, включая ОРВИ, конъюнктивит, геморрагический цистит и гастроэнтерит. Аденовирус – причина 4-12 % случаев вирусного гастроэнтерита. Это второе место по частоте (первое место – ротавирус). Наиболее часто аденовирусная кишечная инфекция наблюдается у детей в возрасте до 2 лет, однако также могут болеть подростки и взрослые люди. Хотя чаще заболевание имеет благоприятный прогноз, аденовирусная инфекция может принять тяжелое течение, особенно у людей с пониженным иммунитетом (состояние после трансплантации аутологичных стволовых клеток, СПИД). Разные серотипы ассоциированы с разными клиническими признаками инфекции. Так, например, серотипы C1 и B7 часто обнаруживаются при ОРВИ, тогда как серотипы F40 и F41 – при гастроэнтерите (кишечные типы вируса). Более того, показано, что разные серотипы аденовируса могут по-разному отвечать на противовирусные препараты. Учитывая эти особенности, крайне желательно идентифицировать видовую принадлежность аденовируса и его серотип.
Для диагностики аденовирусной инфекции могут быть использованы следующие методы:
- Электронная микроскопия. Этот метод может быть использован для идентификации практически всех кишечных вирусов в одном образце кала. Он, однако, сложный и недостаточно чувствительный (необходимо по крайней мере 10 6 интактных вирусных частиц/мл кала).
- Выделение вируса в культуре клеток. Хотя этот метод считается «золотым стандартом» диагностики большинства вирусных инфекций, в том числе и аденовируса, известно, что выделить серотипы F40 и F41 особенно сложно. Кроме того, для выделения вируса в культуре обычно требуется несколько дней.
- Выявление антигена аденовируса с помощью иммуноферментного анализа (ИФА) или латекс-агглютинации. Это быстрые и удобные тесты, которые используются в качестве скрининга. Они имеют высокую специфичность, но, к сожалению, недостаточную чувствительность.
- Методы молекулярной диагностики: полимеразная цепная реакция (ПЦР) и ее разновидность – ПЦР в реальном времени (РТ-ПЦР).
РТ-ПЦР – метод молекулярной диагностики, позволяющий выявлять в биологическом материале (например, в кале) фрагменты генетического материала ДНК аденовируса. РТ-ПЦР обладает несколькими преимуществами по сравнению с другими методами диагностики аденовирусной инфекции:
- Высокая чувствительность исследования. Теоретически для осуществления этой реакции достаточно всего 1 молекулы ДНК. На практике, однако, требуется около 10-1000 молекул. Также важно, что для осуществления реакции достаточно фрагментов ДНК, а не живого микроорганизма. Это имеет особое значение, если сдача кала для анализа производится уже на фоне начатой терапии противовирусными препаратами.
- Высокая специфичность исследования. Так как в реакции используются праймеры, специфические именно к серотипам F40/F41, метод позволяет четко идентифицировать не только видовую принадлежность аденовируса, но и его серотип.
- Метод РТ-ПЦР также позволяет оценить вирусную нагрузку в образце кала, что имеет наибольшее значение для эпидемиологов.
Следует отметить некоторые ограничения метода РТ-ПЦР:
- Исследование не может быть использовано для контроля лечения: результат анализа будет оставаться положительным (ложноположительным) еще в течение некоторого времени после начала лечения, даже если оно эффективно.
- Чувствительность РТ-ПЦР в меньшей степени, чем культурологического метода, подвержена влиянию противовирусных препаратов. Однако максимально точный результат теста будет получен при анализе кала, полученного до начала лечения.
Результат исследования оценивается с учетом анамнестических, клинических и других лабораторных данных.
Для чего используется исследование?
- Для диагностики гастроэнтерита.
Когда назначается исследование?
- При наличии тошноты, рвоты, диареи, боли в животе, лихорадки, особенно у детей в возрасте до 2 лет.
Референсные значения: не обнаружено.
Что может влиять на результат?
- Применение противовирусных препаратов (цидофовир, рибавирин).
- Исследование не предназначено для контроля лечения заболевания;
- результат исследования оценивают с учетом анамнестических, клинических и дополнительных лабораторных данных.
Кто назначает исследование?
Терапевт, педиатр, врач общей практики, инфекционист, эпидемиолог.
- Logan C, O’Leary JJ, O’Sullivan N. Real-time reverse transcription-PCR for detection of rotavirus and adenovirus as causative agents of acute viral gastroenteritis in children. J Clin Microbiol. 2006 Sep;44(9):3189-95.
- Jothikumar N, Cromeans TL, Hill VR, Lu X, Sobsey MD, Erdman DD. Quantitative real-time PCR assays for detection of human adenoviruses and identification of serotypes 40 and 41. Appl Environ Microbiol. 2005 Jun;71(6):3131-6.
- Sriwanna P, Chieochansin T, Vuthitanachot C, Vuthitanachot V, Theamboonlers A, Poovorawan Y. Molecular characterization of human adenovirus infection in Thailand, 2009-2012. Virol J. 2013 Jun 13;10:193. doi: 10.1186/1743-422X-10-193.
- Ebner K, Rauch M, Preuner S, Lion T. Typing of human adenoviruses in specimens from immunosuppressed patients by PCR-fragment length analysis and real-time quantitative PCR. J Clin Microbiol. 2006 Aug;44(8):2808-15.
источник
Мазок из носа и ротоглотки. Перед взятием мазка из носа очистить носовые ходы от слизи (высморкаться). Натощак или через 4 часа после еды, (не полоскать рот, не пить).
Мазок с конъюнктивы. Выполнить местную анестезию (закапать 2 капли раствора дикаина).
Спинномозговая жидкость. Условия подготовки определяются лечащим врачом.
Аденовирусная инфекция — острая вирусная инфекция, поражающая слизистые оболочки верхних дыхательных путей, глаз, кишечника, лимфоидную ткань и протекающая с умеренно выраженной интоксикацией. Возбудители — ДНК-содержащие вирусы рода Mastadenovirus семейства Adenoviridae. Могут быть этиологическим фактором острого фарингита, пневмонии, кератоконьюнктивита, коклюшеподобного синдрома, менингоэнцефалита. Исследование позволяет выявить ДНК аденовирусов групп B, C и E, ассоциированных с острым респираторным заболеванием.
Для диагностики гастроэнтеритов ассоциированных с аденовирусом в CMD проводится отдельное исследование по выявлению ДНК аденовируса группы F в кале (код 011208).
Аденовирусы вызывают острые респираторные инфекции во всех возрастных группах, но особенно часто наблюдаются у детей школьного возраста. Резервуар и источник инфекции — человек, больной или носитель. Возбудитель выделяется из организма с секретом верхних дыхательных путей до 25-го дня болезни и более 1,5 мес — с фекалиями. Перенесённое заболевание оставляет типоспецифический иммунитет, возможны повторные заболевания.
- Лабораторное подтверждение аденовирусной инфекции, вызванной серогруппами B, C и E.
- Исследование спинномозговой жидкости (ликвора) при подозрении на аденовирусный менингоэнцефалит.
- Дифференциальная диагностика с возбудителями из группы ОРВИ и кератоконъюнктивитами различной этиологии (в том числе дифтерийной).
Метод исследования: ПЦР с детекцией в режиме «реального времени» в качественном формате. Аналитическая чувствительность теста составляет 1х10 3 ГЭ/мл.
Референсные значения: не обнаружено
Обращаем Ваше внимание на то, что интерпретация результатов исследований, установление диагноза, а также назначение лечения, в соответствии с Федеральным законом ФЗ № 323 «Об основах защиты здоровья граждан в Российской Федерации», должны производиться врачом соответствующей специализации.
Лабораторный маркер подтверждения аденовирусной инфекции (результаты исследования следует оценивать только в совокупности с клиническими данными).
» [«serv_cost»]=> string(3) «530» [«cito_price»]=> NULL [«parent»]=> string(2) «25» [10]=> string(1) «1» [«limit»]=> NULL [«bmats»]=> array(3) array(3) string(1) «N» [«own_bmat»]=> string(2) «12» [«name»]=> string(45) «Спинномозговая жидкость» > [1]=> array(3) string(1) «N» [«own_bmat»]=> string(2) «12» [«name»]=> string(63) «Мазок/отделяемое конъюнктивы глаз» > [2]=> array(3) string(1) «N» [«own_bmat»]=> string(2) «12» [«name»]=> string(76) «Мазок/отделяемое носоглотки и ротоглотки» > > >
| Тип | В офисе |
|---|---|
| Спинномозговая жидкость | |
| Мазок/отделяемое конъюнктивы глаз | |
| Мазок/отделяемое носоглотки и ротоглотки |
Мазок из носа и ротоглотки. Перед взятием мазка из носа очистить носовые ходы от слизи (высморкаться). Натощак или через 4 часа после еды, (не полоскать рот, не пить).
Мазок с конъюнктивы. Выполнить местную анестезию (закапать 2 капли раствора дикаина).
Спинномозговая жидкость. Условия подготовки определяются лечащим врачом.
Аденовирусная инфекция — острая вирусная инфекция, поражающая слизистые оболочки верхних дыхательных путей, глаз, кишечника, лимфоидную ткань и протекающая с умеренно выраженной интоксикацией. Возбудители — ДНК-содержащие вирусы рода Mastadenovirus семейства Adenoviridae. Могут быть этиологическим фактором острого фарингита, пневмонии, кератоконьюнктивита, коклюшеподобного синдрома, менингоэнцефалита. Исследование позволяет выявить ДНК аденовирусов групп B, C и E, ассоциированных с острым респираторным заболеванием.
Для диагностики гастроэнтеритов ассоциированных с аденовирусом в CMD проводится отдельное исследование по выявлению ДНК аденовируса группы F в кале (код 011208).
Аденовирусы вызывают острые респираторные инфекции во всех возрастных группах, но особенно часто наблюдаются у детей школьного возраста. Резервуар и источник инфекции — человек, больной или носитель. Возбудитель выделяется из организма с секретом верхних дыхательных путей до 25-го дня болезни и более 1,5 мес — с фекалиями. Перенесённое заболевание оставляет типоспецифический иммунитет, возможны повторные заболевания.
- Лабораторное подтверждение аденовирусной инфекции, вызванной серогруппами B, C и E.
- Исследование спинномозговой жидкости (ликвора) при подозрении на аденовирусный менингоэнцефалит.
- Дифференциальная диагностика с возбудителями из группы ОРВИ и кератоконъюнктивитами различной этиологии (в том числе дифтерийной).
Метод исследования: ПЦР с детекцией в режиме «реального времени» в качественном формате. Аналитическая чувствительность теста составляет 1х10 3 ГЭ/мл.
Референсные значения: не обнаружено
Обращаем Ваше внимание на то, что интерпретация результатов исследований, установление диагноза, а также назначение лечения, в соответствии с Федеральным законом ФЗ № 323 «Об основах защиты здоровья граждан в Российской Федерации», должны производиться врачом соответствующей специализации.
Лабораторный маркер подтверждения аденовирусной инфекции (результаты исследования следует оценивать только в совокупности с клиническими данными).
Продолжая использовать наш сайт, вы даете согласие на обработку файлов cookie, пользовательских данных (сведения о местоположении; тип и версия ОС; тип и версия Браузера; тип устройства и разрешение его экрана; источник откуда пришел на сайт пользователь; с какого сайта или по какой рекламе; язык ОС и Браузера; какие страницы открывает и на какие кнопки нажимает пользователь; ip-адрес) в целях функционирования сайта, проведения ретаргетинга и проведения статистических исследований и обзоров. Если вы не хотите, чтобы ваши данные обрабатывались, покиньте сайт.
Copyright ФБУН Центральный НИИ Эпидемиологии Роспотребнадзора, 1998 — 2019
Центральный офис: 111123, Россия, Москва, ул. Новогиреевская, д.3а, метро «Шоссе Энтузиастов», «Перово»
+7 (495) 788-000-1, info@cmd-online.ru
! Продолжая использовать наш сайт, вы даете согласие на обработку файлов cookie, пользовательских данных (сведения о местоположении; тип и версия ОС; тип и версия Браузера; тип устройства и разрешение его экрана; источник откуда пришел на сайт пользователь; с какого сайта или по какой рекламе; язык ОС и Браузера; какие страницы открывает и на какие кнопки нажимает пользователь; ip-адрес) в целях функционирования сайта, проведения ретаргетинга и проведения статистических исследований и обзоров. Если вы не хотите, чтобы ваши данные обрабатывались, покиньте сайт.
источник
Распознать аденовирус бывает не так просто. Симптомы этой инфекции похожи на симптомы ОРВИ или гриппа. Именно поэтому важно вовремя обратиться к врачу и сдать анализы, а также наблюдать за состоянием ребенка и фиксировать любые изменения в самочувствии и поведении.
Аденовирусная инфекция — это острое инфекционное заболевание, при котором поражается:
- слизистая оболочка дыхательных путей,
- пищеварительного тракта,
- глаз,
- лимфатическая ткань.
Причиной заболевания являются ДНК-содержащие вирусы семейства Adenovirida. Заразится можно только от больного человека или носителя.
Все аденовирусы имеют три антигена:
- А‐антиген, обладающий способностью связывать комплемент;
- токсический В‐антиген;
- типоспецифический с цитотоксическими способностями С‐антиген.
За ними различают около ста сероваров (совокупности микроорганизмов одного вида с общими антигенными свойствами, которые различаются по эпидемиологическим особенностям).
Для человека опасны не более 40 видов. Аденовирус у ребенка (в особенности у маленьких детей), в основном, вызывают серотипы 1,2 и 5.
Пути передачи:
- воздушно-капельным,
- алиментарным,
- контактно-бытовым через предметы (в редких случаях).
Вместе с капельками слюны возбудители попадают на открытые слизистые оболочки здорового ребенка (нос, конъюнктива, губы) со следующим распространением по дыхательным путям. Попадая в эпителиальные клетки слизистого покрова, вирусы начинают размножиться и перемещаться на соседние клетки, после чего эпителиальные клетки гибнут.
Организм начинает реагировать на чужеродные тела, расширяя сосуды и делая их проницательнее для иммиграции защитных клеток из крови. Но вместе с этими защитными клетками (фагоцитами и макрофагами) из кровеносного русла выходить жидкость, из-за которой подслизистый слой отекает.
Аналогичные изменения происходят в тонком кишечнике, если возбудитель сможет выжить после контакта с соляной кислотой желудка. Эндокриноциты кишечника также разрушаются под влиянием вируса, а поверхностная оболочка и субмукозный слой заполняются гистиоцитарной и лейкоцитарной инфильтрацией.
Кроме гематогенного (через кровь), возбудитель может распространятся лимфогенным (через лимфу) путем. Таким образом инфекционные агенты попадают в лимфоидную ткань фолликулов, миндалин и узлов, ведя к лимфаденопатии (увеличении лимфотичеких узлов).
Эти процессы угнетают иммунную систему, что способствует присоединению бактериальной микрофлоры.
В 90% случаев болеют дети от 6 месяцев до 5 лет. Это связано с особенностью развития иммунной системы. Первые полгода малыш редко может встретится с возбудителем и заболеть. Это связано с материнскими иммуноглобулинами, которые передались трансплацентарно или во время грудного вскармливания. Когда срок их защитной «работы» истекает, организм малыша становится уязвим до того, пока не «созреет» иммунитет, то есть до 5-6 лет.
Аденовирусная инфекция у детей, симптомы которой схожи с другими заболеваниями верхних дыхательных путей, имеет инкубационный период от нескольких часов до двух недель, в среднем 6-9 дней. Болезнь начинается остро с классических симптомов респираторных вирусных инфекций в сочетании с выраженным фарингоконъюктивальным синдромом (воспалением конъюнктивы и фарингитом с высокой температурой).
В клинической картине наблюдаются следующие признаки:
- повышенная температура 37-39 градусов, озноб;
- интоксикация, которая проявляется отказом от еды, вялостью, нарушением сна, эмоциональной лабильностью;
- боль в горле, особенно при глотании;
- обильное выделение из носа (по началу прозрачное слизистое, а потом густое зеленовато-желтое);
- ухудшившееся носовое дыхание, одышка;
- сухой кашель, который на 3-4 день стает влажным с густой мокротой;
- конъюнктивит (слезотечение, отек, резь в глазах). Обычно поражается один глаз, спустя несколько дней второй. При присоединении бактерий в глазах обнаруживают гнойное отделяемое, которое может склеивать ресницы;
- диспепсия (диарея, рвота, тошнота, метеоризм);
- судороги на фоне лихорадки, особенно у грудных детей.
Классическим проявлением аденовирусной инфекции является сочетание:
Различить аденовирусную инфекцию от других ОРЗ только по клиническим симптомам трудно, особенно в начале заболевания.
Для постановки диагноза нужно собрать подробный анамнез (жалобы ребенка, инфекции, которыми ребенок недавно болел, контакт с больным, вспышки инфекций в коллективе).
При осмотре ребенок бледный, лимфатические узлы при пальпации приобретают плотную консистенцию, их конгломераты спаяны с окружающим тканями. В горле покраснение, гнойная слизь на задней стенке глотки.
Характерным признаком болезни является увеличение печенки и селезенки (гепатолиенальный синдром). Его можно определить с помощью УЗИ органов брюшной полости.
Лабораторная диагностика включает общий и специфический анализы крови. В крови будет повышение лимфоцитов и СОЭ. В биохимическом анализе диспротеинемия (дисбаланс белка и наличие С-реактивного протеина).
Для выявления инфекционного возбудителя используют метод ИФА (иммунофлюоресцентный анализ) или ПЦР (полимеразная цепная реакция) с групповым антигеном из мазков:
- слизистой оболочки носа,
- задней стенки носоглотки,
- конъюнктивы.
Что говорит Комаровский
По мнению врача, аденовирусная инфекция ничем не тяжелее любой другой болезни из группы ОРЗ. Как бы родители не оберегали свои детей, контакт с возбудителем неизбежен. Но дальнейший прогноз зависит только от тактики родителей.
Одноразовые маски или целая купа медикаментов не спасет от простуды. Поскольку вирус не может жить на открытом воздухе, главная задача создать неблагоприятные условия для развития инфекции (для этого необходимо проветривать комнату и заниматься влажной уборкой).
Больные дети в это время должны пить много теплых и любимых напитков. Ни в коем случае не стоит заставлять кушать ребенка. Таким образом, выздоровление наступит гораздо быстрее и с минимальным риском осложнений.
Врач-инфекционист Г. Виноградова об аденовирусе:
источник
Латексный иммунохимический тест на Аденовирус – это лабораторное копрологическое исследование кала, позволяющее выявить наличие в организме антигена Аденовируса.
| Сроки выполнения | Один день. |
| Синонимы (rus) | Диагностика диарейного синдрома, Аденоскрин-латекс-тест. |
| Cинонимы (eng) | Adenovirus sp. One step immunосhromotographic assay. |
| Методы | Иммунохроматографическийэкспресс – тест, качественный. |
| Единицы измерения | Качественный анализ |
| Подготовка к исследованию | |
| Специальной подготовки к анализу не требуется. | |
| Тип биоматериала и способы его взятия | Кал после естественного опорожнения кишечника. Материал забирается ложечкой в чистый контейнер в количестве не более 1/4 объема контейнера. |

Бактериологическое исследование кала на наличие Аденовируса назначают инфекционисты и гастроэнтерологи при наличии у пациента клинических симптомов Аденовирусной инфекции, которая проходит с поражением кишечника:
- Повышение температуры.
- Спазмы в желудке.
- Тошнота, возможна рвота.
- Жидкий водянистый стул.
В дополнение к энтериту, Аденовирус может быть связан с другими клиническими проявлениями:
- Острая респираторная инфекция.
- Фарингит.
- Тонзиллит.
- Круп.
- Конъюнктивит.
- Бронхит.
- Отит.
- Менингит.
- Ринит.
- Инфекционный миокардит.
- Энцефалит.
- Пневмония.
- Эпидемический кератоконъюктивит.
- Геморрагический цистит.
Аденовирусные инфекции легко размножаются в кишечнике и выделяются с калом. Заболевания, связанные с этим вирусом опасны, латексный тест позволяет просто, эффективно и точно определить возбудитель и подобрать эффективную противовирусную терапию.
Иммунохроматографический экспресс-тест основывается на агглютинации сухих пятен специальных латексных полосок – реагентов. В фекальный образец опускается латексная тест – полоска, происходит смешивание реагента и вируса (реакция антитело – антиген), в результате этой реакции проявляется видимое окрашивание латекса. Визуально проводится качественное определение результатов исследования.
- Результат отрицательный — антигена Аденовируса в кале не обнаружено.
- Положительный результат:
- Adenovirus sp. в кале обнаружено – наличие инфицирования аденовирусом.
Наличие значительного количества крови в пробе биоматериала может приводить к ложно – положительному результату.
Положительный результат теста на Аденовирус не исключает наличие других антигенов. Квалифицированный специалист должен подтвердить диагноз с помощью других методов диагностики.
Если при получении отрицательного результата, подозрение на наличие инфекции остается — появляется необходимость в проведении диагностики другими методами.
источник
Выявление аденовируса в кале – это показатель инфицирования аденовирусом. Аденовирус является безоболочечным ДНК-содержащим вирусом, который относится к семейству Adenoviridae. В зависимости от структуры гемагглютинина, длины гена фибера и количество GC-пар в геноме, различают 68 серотипов аденовируса, которые объединены в 7 групп: A-G.
Аденовирус – это возбудитель многих заболеваний человека, в том числе острой вирусной инфекции, конъюнктивита, геморрагического цистита и гастроэнтерита. Аденовирус является основной причиной примерно в 12% всех случаев вирусного гастроэнтерита. Чаще всего аденовирусная кишечная инфекция поражает детей в возрасте младше 2 лет, однако в редких случаях заболевание может обнаруживаться у подростков и взрослых пациентов.
Несмотря на то, что в большинстве случаев заболевание характеризуется благоприятным прогнозом, в некоторых случаях аденовирусная инфекция может отличаться тяжелым течением, что чаще всего возникает у лиц с нарушением работы иммунной системы. Разные серотипы проявляются различными клиническими проявлениями. Например, серотипы C1 и B7 часто выявляются при ОРВИ, в то время как серотипы F40 и F41 – при гастроэнтерите. Помимо этого, установлено, что разные серотипы аденовируса могут по-разному реагировать на противовирусные лекарственные средства. В связи с этим при инфецировании данным возбудителем желательно установить видовую принадлежность аденовируса и его серотип.
Для диагностирования аденовирусной инфекции могут использоваться несколько методов.
Электронная микроскопия. Данный метод исследования может использоваться для идентификации практически всех кишечных вирусов в одном образце кала. Основными недостатками метода является повышенная сложность и низкая чувствительность.
Выделение вируса в культуре клеток. Несмотря на то, что метод считается «золотым стандартом» диагностирования большинства вирусных инфекций, установлено, что выделение серотипов F40 и F41 отличается повышенной сложностью. Помимо этого, выделение вируса в культуре как правило требуется нескольких дней.
Выявление антигена аденовируса с помощью иммуноферментного анализа (ИФА) или латекс-агглютинации. Данный метод представляет собой быстрый и удобный тест, который используют в качестве скрининга. Данное исследование отличается высокой специфичностью, но, к сожалению, обладает недостаточной чувствительностью.
Методы молекулярной диагностики: полимеразная цепная реакция (ПЦР) и ее разновидность – ПЦР в реальном времени (РТ-ПЦР). РТ-ПЦР представляет собой метод молекулярной диагностики, который позволяет обнаруживать в кале фрагменты генетического материала ДНК аденовируса. РТ-ПЦР обладает высокой чувствительностью и специфичностью исследования. Теоретически для осуществления этой реакции достаточно всего 1 молекулы ДНК. На практике, однако, требуется около 10-1000 молекул. Также важно, что для осуществления реакции достаточно фрагментов ДНК, а не живого микроорганизма. Это имеет особое значение, если сдача кала для анализ производится уже на фоне начатой терапии противовирусными препаратами, помимо этого, с его помощью удается определить вирусную нагрузку в образце кала, что имеет важное значение для эпидемиологов. Одним из недостатков данного метода считается то, что с его помощью невозможно проводить мониторинг качества лечения, так как тест будет оставаться положительным даже спустя некоторое время после выздоровления пациента.
Данное исследование применяется при наличии у пациента диспепсических расстройств, болей в животе, повышения температуры тела, особенно у детей младше 2 лет.
Референсные значения: не обнаружено.
Положительный результат теста указывает на наличие у больного аденовирусной инфекции.
Отрицательный результат считается нормой и говорит о том, что больной здоров.
Данное исследование может быть назначено терапевтом, педиатром, врачом общей практики, инфекционистом, эпидемиологом.
источник
Adenovirus в кале (антигенный тест, ИХА метод) – тест для качественной идентификации, методом ИХА, наличия антигенов Adenovirus в образце кала. Данному вирусу одинаково подвержены и взрослые и дети.
Причиной вирусного гастроэнтерита является вирус, вызывающий рвоту и диарею. Такими вирусами могут быть ротавирус, аденовирус. Основные симптомы вирусного гастроэнтерита — водянистая диарея и рвота. Заболевший может испытывать головную боль, жар, боль в животе. Как правило, симптомы проявляются спустя 1-2 дня после инфицирования вируса, вызывающим гастроэнтерит, и могут продолжаться 1-10 дней в зависимости от типа вируса. Согласно ряду исследований, симптомы проявляются в среднем 3-4 дня. Аденовирус вызывает диарею у детей, однако подростки и взрослые также могут быть поражены этим вирусом.
Роль обследования на наличие антигенов бактерий и вирусов, в последнее время значительно возрастает из-за строгой корреляции между наличием микроорганизмов и подтвержденными гастроинтестинальным заболеваниям отделов желудочно-кишечного тракта. Удобство для пациента ещё состоит и в том, что образцы кала могут быть исследованы в период обострения болезни, а требование по срокам сбора образцов с момента начала заболевания отсутствует.
ВАЖНО!: не рекомендовано проводить исследование во время приема антимикробных препаратов, направленных на лечение различных инфекций. Во избежание ложно-отрицательных результатов — исследование целесообразно проводить не ранее 2-х недель после прекращения антибактериальной терапии.
Показания к назначению анализа:
- Диагностика заболеваний ЖКТ;
- Диарея с водянистым стулом, желудочными спазмами.
Материал для исследования: кал.
Подготовка к исследованию: кал собирается после самопроизвольной дефекации в одноразовый пластиковый контейнер с герметичной крышкой и ложечкой-шпателем для отбора пробы. Следует избегать примеси к калу мочи и отделяемого половых органов. Контейнер необходимо доставить в лабораторию в день сбора материала, до отправки хранить в холодильнике (+4. +8 °С).
1. Обращаем внимание на необходимость приобретения стерильного контейнера с завинчивающейся крышкой и ложечкой, который необходимо заранее приобрести в любом офисе под залоговую стоимость. Возврат залоговых средств осуществляется при сдаче анализа и при условии наличия чека за внесение залога.
2. Кал собирается в количестве не более 1/3 объёма контейнера.
3. На контейнере необходимо указать фамилию, инициалы, дату рождения, дату и время сбора материала, запись должна быть сделана разборчивым почерком.
4. Материал должен быть доставлен в лабораторию в день сбора. Во время сбора избегать примесей мочи, отделяемого половых органов. До отправки материал должен храниться в холодильнике при +4. +8°С.
КОД: 1027
Цвет пробирки: Б
Стоимость: 600
Обращаем Ваше внимание, что цены указанные на сайте могут иметь незначительные отклонения от официального прейскуранта.
Для Владивостока и Артема появлась возможность сдачи анализов на дому (забор крови).
+ Сроки выполнения исследований
- Биохимические, Гематологические, Общеклинические исследования, Коагулологические исследования, Иммунохимические – 1 рабочий день**
- ИФА-диагностика, ПЦР-мазки – 2 рабочих дня**
- ПЦР-кровь, аллергодиагностика – до 3 рабочих дней**
- Проточная цитометрия – до 2 рабочих дней**
- Иммунологические исследования – до 5 рабочих дней**
- Бактериологические исследования – до 7 рабочих дней**
- Генетическая диагностика биологического родства – до 21 рабочего дня**
- Молекулярно-генетические исследования крови без заключения – до 5 рабочих дней**
- Молекулярно-генетические исследования крови с заключением – до 21 рабочего дня**
- Высокоспецифические иммунологические исследования – забор крови для иммунологических исследований производится каждый день и только в отдельную пробирку. Исследования проводятся один раз в неделю, по вторникам, результат выдается со среды, после 13.00.
- Генетическая диагностика — полный перечень исследований с ценами можно скачать на сайте WWW.TAFIMED.RU, Исследования проводятся в сторонней генетической лаборатории ООО “ИНТО-Cтил”.
** Сроки выполнения исследований исчисляются с момента поступления материала в лабораторию, без учета дня забора материала. При доставке из других ЛПУ сроки могут увеличиться за счет времени доставки.
- К – пробирка с красной крышкой, для получения сыворотки;
- Ф – пробирка с фиолетовой крышкой, для получения плазмы и исследования цельной крови;
- Ч – пробирка с черной крышкой, для исследования уровня СОЭ;
- Ж – пробирка с желтой крышкой, для исследования проб мочи;
- С – пробирка с серой крышкой, для определения уровня глюкозы;
- З – пробирка с зеленой крышкой, для исследования электролитов и иммунологических исследований;
- Г – пробирка с голубой крышкой, для коагулологических исследований;
- Б – Контейнер для биоматериала (стерильный);
- М – мазок (препарат) на предметном стекле различных локализаций;
- СЛ – пробирка для сбора слюны;
- ТРС – транспортная среда жидкая;
- Т/Г – зонд-тампон стерильный в пробирке (с гелем);
- П – пленка для взятия соскоба на энтеробиоз.
ул. Садовая, 25б, Центральная лаборатория
«Доктор ТАФИ», ул. Океанский проспект, 48а (Здание «Family park» 5 этаж)
источник
Номенклатура МЗРФ (Приказ №804н): A26.19.089.001 «Иммунохроматографическое экспресс-исследование кала на ротавирус и аденовирус»
Срок выполнения (в лаборатории): 1 р.д. *
Иммунологический метод диагностики вирусных кишечных инфекций, вызванных ротавирусами и аденовирусами. Комплексная иммунодиагностика (одновременное выявление в исследуемом материале ротавирусов и аденовирусов) позволяет поставить быстрый и точный этиологический диагноз заболевания, назначить адекватную терапию и решить вопрос о дальнейшем распространении инфекции.
Ротавирусы — одна из наиболее частых причин диареи у детей. Для заболевания свойственно острое начало, умеренно выраженные симптомы гастроэнтерита или энтерита, частое сочетание симптомов кишечной инфекции с симптомами поражения верхних дыхательных путей.
Ротавирусную инфекцию часто называют «кишечным гриппом», хотя к вирусам гриппа она не имеет отношения. Ежегодно в мире регистрируют до 25 млн. случаев заболевания, из них около 1 млн. – со смертельным исходом (около 500 000 из них составляют дети до 5 лет). Смертельные исходы наиболее характерны для маленьких детей и лиц с ослабленным иммунитетом. Очаги ротавирусной инфекции часто возникают в детских дошкольных учреждениях, среди госпитализированных детей, а также в домах престарелых. Основной механизм передачи ротавирусов — фекально-оральный (грязные руки, различные поверхности, предметы обихода).
Аденовирусная инфекция вызывается аденовирусами (около 80 разновидностей) и характеризуется поражением кишечника (диарея) и верхних дыхательных путей (ринит, конъюнктивит, фарингит). Источником инфекции является больной или здоровый вирусоноситель. Инфекция передается воздушно-капельным путем, например, при чихании или кашле или фекально-оральным путем (через грязные руки, предметы обихода). Наиболее восприимчивы к ней дети в возрасте от 6 месяцев до 5 лет. Эпидемические вспышки заболевания регистрируют на протяжении всего года, особенно часто зимой (прежде всего – в организованных детских коллективах).
- дифференциальная диагностика вирусной этиологии кишечной инфекции;
- обследование контактных с больным ротавирусной/аденовирусной инфекцией;
- оценка эффективности лечения заболевания;
- обследование дикретированных групп населения (по требованию эпидемиолога).
Кал собирается самостоятельно. В судно или на дно унитаза помещают стерильную бумагу (или проглаженный лист) либо одноразовую пластиковую тарелку. Испражнения собирают сразу после дефекации специальной ложечкой, вмонтированной в крышку пластикового контейнера в объеме 1-2 г. Исследованию подлежит средняя порция испражнений. Избегать попадания мочи и кусочков не переваренной пищи. Нельзя производить сбор кала с памперсов. У грудных детей материал собирать со стерильной пеленки или предварительно проглаженных ползунков. В случае сбора жидкого кала его можно собрать, подстелив под малыша клеенку.
При невозможности опорожнить кишечник в утренние часы, сбор материала производится вечером. Для получения достоверного результата материал для исследования берется до начала антибактериальной терапии или в интервалах между курсами лечения, но не ранее двух недель после ее окончания.
Предшествующая антибактериальная терапия может привести к ложноотрицательному результату.
Интерпретация результатов:
Повышение референсных значений:
Наличие антигенов ротавирусов/аденовирусов свидетельствует об этиологическом факторе выделенного возбудителя в клинической картине.
Понижение референсных значений:
Отсутствие антигенов ротавирусов/аденовирусов – норма.
Адреса медицинских центров, в которых можно заказать исследование, уточняйте по телефону 8-800-100-363-0
Все медицинские центры СИТИЛАБ в г. Тула >>
| Код | Наименование | Цена | Заказ |
|---|---|---|---|
| 21-20-002 | АСТ (аспартатаминотрансфераза) | от 1 р.д. | 140.00 р. |
| 23-12-001 | Глюкоза | от 1 р.д. | 110.00 р. |
| 32-20-012 | Хорионический гонадотропин (ХГЧ) | от 1 р.д. | 350.00 р. |
| 49-84-103 | Аг простейших (лямблии, амёбы, криптоспоридии) в кале | от 1 р.д. | 1000.00 р. |
| 84-84-003 | Общий анализ кала (копрограмма) | от 1 р.д. | 370.00 р. |
* На сайте указан максимально возможный срок выполнения исследования. Он отражает время выполнения исследования в лаборатории и не включает время на доставку биоматериала до лаборатории.
Приведенная информация носит справочный характер и не является публичной офертой. Для получения актуальной информации обратитесь в медицинский центр Исполнителя или call-центр.
источник
В настоящее время насчитывается более ста серотипов энтеровирусов. Эта инфекция распространена по всему миру. Она может протекать как бессимптомно, так и с множеством клинических проявлений: от небольшого недомогания с диареей вплоть до развития серьезных заболеваний (серозный менингит, миокардит, паралич).
Для диагностирования энтеровирусной инфекции врач проводит комплексную оценку проявляющихся симптомов патологии, а также проводит сбор эпидемиологических данных. Поскольку заражение данным возбудителем выявляется довольно часто, то и анализ на энтеровирус – один из наиболее используемых лабораторных методов.
Для подтверждения того, что у пациента имеется энтеровирусная инфекция, используются различные методы диагностики. Они являются довольно специфическими вирусологическими методиками.
Поражение вызывает энтеровирус, который содержит РНК. В организм он попадает через желудок, где и размножается, а затем через кровь разносится по организму.
Вирус проникает в клетки эпителия, а затем в мышцы и довольно часто поражает нервную систему. Поэтому для исследований берутся каловые массы, смывы из органов зрения и мазок из зева на энтеровирус.
Для подтверждения того, что у пациента имеется инфекция, зачастую необходимо использовать различные методики.
При подозрении на наличие энтеровируса в организме необходимо пройти диагностику как можно быстрее.
Именно на начальном этапе развития патологии концентрация вирусов наибольшая. Энтеровирусы обнаруживаются в фекалиях на протяжении 14 дней после инфицирования, в носоглотке – не более семи. После перенесенного заболевания вирусы остаются в организме у человека до 15 месяцев.
При выполнении анализов на энтеровирусную инфекцию используются различные способы исследования, каждый из которых ориентирован на достижение одной цели:
- Направленность серологических методов – на выявление антител к инфекции, вырабатываемых организмом в ответ на инфицирование. Ранними маркерами являются IgА , IgМ.
- Вирусологические методики направлены на то, чтобы выделить из взятого материала энтеровирус при помощи выращивания образцов на чувствительных культурах. К иммуногистохимическим способам относятся такие доступные исследования, как иммунопероксидазный и иммунофлюоресцентный анализы.
- При выполнении молекулярно-биологических исследований определяется генетический материал непосредственно самого энтеровируса.
Пик заболеваемости из-за энтеровирусов начинается летом. Путь передачи инфекции – фекально-оральный. Размножаться вирус начинает в желудке и из его оболочек попадает в кровь. Происходит поражение внутренних органов. Энтеровирус может быть обнаружен в секретах человека, фекалиях, а в некоторых случаях в спинномозговой жидкости или крови.

Для того чтобы подтвердить такой диагноз, как энтеровирусная инфекция, необходимо выделить вирус в культуре самих клеток.
Несмотря на то, что в образцах из зева, отделяемого носоглотки или из кала вирус выделяется во многих случаях, это не является доказательством особой важности этого исследования.
Возможно наличие в организме сопутствующей инфекции, протекающей бессимптомно. В этом случае выделение вируса в организме может происходить неделями.
Анализ кала на энтеровирус довольно часто указывает на наличие заболевания.
При этом в исследуемом материале выявление причинного фактора возможно выполнить на довольно длительном временном отрезке развития патологии.
В то же время анализ из зева на энтеровирус более ценен в качестве подтверждения диагноза, поскольку вирус здесь содержится не так длительно в случае бессимптомного развития болезни.
В других взятых образцах на исследование (кровь, спинномозговая или другие жидкости и ткани) вирус выделяют значительно реже. Иногда инфекционный агент получается выделить лишь из крови. Это подтверждает важность взятия различных проб.
Для выявления инфекции чаще всего используется методика определения РНК энтеровируса в кале.
Такое исследование требуется проводить не позже чем через пять дней после проявления первых симптомов заболевания (понос, светлый кал, боли в области живота, повышение температуры, конъюнктивит, проблемы дыхания). Следует помнить, что в кале через неделю от начала болезни концентрация вируса существенно снижается.
Одним из первичных анализов, назначаемых врачом при подозрении на энтеровирус, является сдача крови. Общий анализ на начальной стадии заболевания показывает повышение уровня лейкоцитов и нейтрофилов. Лимфоциты при энтеровирусе, как и эозинофилы, повышаются по мере развития патологии.
Иммуноглобулины, являясь белковыми молекулами, выполняют особые функции. В некоторых случаях они находятся в свободном состоянии в крови, но иногда целенаправленно прикрепляются к поверхности определенных клеток. Это происходит при распознании чужеродных тел. Их прикрепление и служит сигналом для иммунной системы для нейтрализации «нарушителей».
Для выявления иммуноглобулинов, которые называют по-другому антителами к энтеровирусу, проводится специальное исследование ИФА – иммуноферментный анализ.
Он основывается на способности самого организма вырабатывать защитные тела, направленные против инфекции. Для его проведения требуются специальные реактивы.
Кроме того, что ИФА позволяет диагностировать в целом инфекцию, с его помощью определяется и конкретный серотип возбудителя. Сроки изготовления анализа – 3–4 рабочих дня.
Узнать об особенностях этой инфекции и ее лечении можно из этого ролика:
Для исследования на энтеровирус кал необходимо собирать в пластиковую или стеклянную посуду. Контейнеры обычно выдаются в регистратурах медицинских учреждений. Следует брать среднюю фекальную массу, объем которой должен быть равен половине или одной чайной ложке.
Нельзя собирать кал после проведения клизмы или введения ректальных свечек. Не следует принимать медикаменты перед забором фекалий.
Каловые массы не должны содержать мочу. В связи с этим от нее надо «избавиться» предварительно. Нельзя собирать материал из памперсов. Доставка фекалий должна быть в день их забора. РНК вируса в каловых массах может оставаться в течение месяца и даже более после начала инфицирования.

В результате диагностики специалисты могут выдать как положительный, так и отрицательный ответ. При втором результате и наличии симптоматики, указывающей на патологию, необходимо повторить исследование. Положительный результат подтверждает диагноз и позволяет врачу начать целенаправленную терапию.
Одним из самых достоверных методов диагностирования энтеровирусной инфекции является ПЦР (в расшифровке – полимеразная цепная реакция). Этот способ позволяет обнаружить ДНК вирусов в мазке из ротовой полости (зева) или крови пациента. Тест помогает определить вирусоносителя и диагностировать заболевание в острой форме.
Специальная подготовка к ПЦР не требуется, однако некоторых правил все же надо придерживаться:
- Исследование следует проводить на голодный желудок. Последний прием пищи должен быть не позднее чем за 8 часов до ПЦР.
- Не рекомендуется принимать какие-либо медикаменты до проведения анализа крови на энтеровирус.

- Необходимо отказаться от употребления спиртосодержащих напитков как минимум в течение суток до исследования. Не следует курить хотя бы час до забора материала.
- Требуется отказаться от тяжелых физических нагрузок и нервных переживаний перед диагностикой.
Не рекомендуется проводить ПЦР сразу после физиотерапии, а также инструментальных исследований. Если накануне пациенту проводилась биопсия, то необходимо сделать перерыв на два – три дня.
Для определения антител к аденовирусам проводят специальный метод диагностики – иммуноферментный анализ. Для проведения исследования необходима венозная кровь пациента. Анализ сдается натощак, при этом предыдущий прием пищи не должен быть раньше чем за 8 часов до процедуры.
Алкоголь исключается за сутки до проведения ИФА. Исследование не следует проводить после физиопроцедур или флюорографии. В противном случае результат может оказаться искаженным. Диагноз считается подтвержденным, если выявлены антитела класса IgG.
Именно эти иммуноглобулины усиленно появляются в организме больного в острой фазе патологии.
Используется в диагностике и дополнительная методика, получившая название парных сывороток. Этим способом выявляется острая фаза развития инфекции в первые 14 дней. При исследовании выясняется, как растет концентрация иммуноглобулинов от десятого до четырнадцатого дня. Значительное повышение показателя свидетельствует о свежей инфекции.
Выявляется IgG и в случае реактивации (восстановлении жизнеспособности) скрытой инфекции. При выздоровлении количество антител в организме снижается, но они могут остаться на всю жизнь.
Анализ на энтеровирусную инфекцию является одним из распространенных лабораторных методов в силу частого заражения этим возбудителем. Для уточнения диагноза используются различные способы диагностики.
Чтобы подтвердить диагноз энтеровирусной инфекции, применяют методы лабораторной диагностики: специфические вирусологические методики.
Инфекцию может вызвать содержащий рнк энтеровирус или семейство аденовирусов, которые поражают как слизистую оболочку кишечника, так и ткани верхних дыхательных путей, глаз.
По этой причине материалом для исследования является не только кал, но и смывы с носоглотки и конъюнктивы.
Если подозревается энтеровирусная инфекция, диагностика проводится в первые дни от начала заболевания, когда концентрация вирусов является наибольшей.
Чтобы дифференцировать инфекцию применяются такие серологические методы:
- определение иммуноглобулинов к вирусу;
- выделение аденовирусов в кале;
- ПЦР-диагностика;
- иммунофлуоресцентный метод.
Особенностью при инфицировании аденовирусной инфекцией является длительное выделение возбудителя и вирусоносительство после исчезновения симптомов болезни. По этой причине через 2-3 недели после заболевания обследование необходимо повторить, что важно для профилактики повторного заражения в коллективе. Инфицированию больше подвержены дети в возрасте до 14 лет.
Определение антител (иммуноглобулинов) к аденовирусам проводится методом иммуноферментного анализа (ИФА).
Такая диагностика основана на способности организма вырабатывать защитные белки (антитела, иммуноглобулины) в ответ на заражение.
С помощью специально подобранных реактивов можно определить наличие антител к определенному типу возбудителя. Кроме диагностики аденовирусной инфекции в целом, можно определить серотип возбудителя.
Для сдачи анализа в стерильную емкость набирается венозная кровь. Забор материала необходимо проводить натощак, а интервал после приема пищи должен быть не меньше 8 часов. За 24 часа до исследования нельзя принимать алкоголь. Для профилактики искажений результата не стоит проводить анализ после физиотерапевтических процедур, флюорографии и других рентгенологических исследований.
Позитивный результат подтверждается наличием иммуноглобулинов класса IgG. Эти антитела образуются в крови человека разу после заражения, а в периоде острой фазы болезни концентрация их резко повышается.
Метод парных сывороток – это диагностический способ определить острую фазу энтеровирусной инфекции в течение первых 2-х недель от заражения. Для этого исследуется динамика нарастания концентрации антител с интервалом от 10 дней до 2 недель. В случае значительного роста подтверждается наличие свежей инфекции. Чувствительность такого метода составляет 90%.
Кроме того, рост IgG отмечается при реактивации латентной инфекции. По мере выздоровления концентрация антител в крови падает, но они циркулируют еще продолжительно время, указывая на перенесенную инфекцию.
Стойкого иммунитета к энтеровирусной инфекции нет, а при повторном заражении отмечается повторный стремительный рост специфических IgG.
Энтеровирусы и аденовирусы вызывают кишечные формы заболевания или по мере развития инфекции она распространяется на слизистую оболочку кишечника, вызывая характерные симптомы.
Из-за недостаточного выполнения норм личной гигиены инфекцией чаще заражаются маленькие дети, у которых распространенным путем передачи является фекально-оральный.
К высокой температуре, явлениям катара верхних дыхательных путей и конъюнктивита присоединяется учащенное испражнение. Больного беспокоит диарея, водянистый светлый кал, боли в животе.
Такие симптомы являются показанием для лабораторной диагностики энтеровируса. Исследование необходимо проводить не позже 3 – 5 дня после появления симптомов. Через неделю болезни концентрация энтеровируса в кале уменьшается, что может снижать качество диагностики.
Тем не менее после выздоровления переболевший является источником инфекции, так как отмечается вирусоносительство, а возбудитель продолжает выделяться с калом.
Анализ также проводится для выделения конкретного возбудителя – для человека патогенными считаются несколько серотипов вируса.
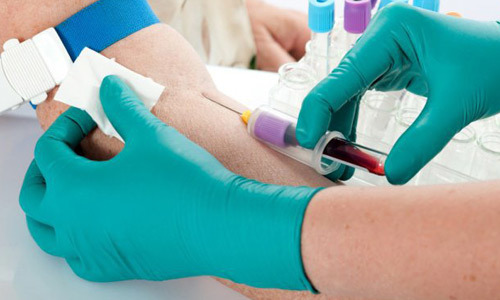
Перед сдачей анализа необходимо помочиться, чтобы исключить попадание мочи в исследуемый материал. Для диагностики необходим свежий стул не более 15 г. Его набирают в специальный контейнер. Анализ должен пройти лабораторную диагностику не позже чем через 3 часа после забора материала.
Перед сбором кала нельзя применять любые препараты, влияющие на работу кишечника (слабительные или закрепляющие), а также делать клизмы. Прием дополнительных препаратов накануне забора материала, примеси мочи или других биологических жидкостей могут повлиять на конечный результат, сделав его недостоверным.
Результатом диагностики является положительный или отрицательный ответ. В первом случае врач может подтвердить диагноз и приступить к целенаправленному лечению болезни. В случае негативного результата, но при продолжающихся симптомах необходимо повторное проведение исследования.
Диагностика энтеровирусной инфекции современной методикой цепной полимеразной реакции является одним из наиболее достоверных и быстрых способов.
Этот тест основан на обнаружении вирусной ДНК в крови человека или мазке из зева. С его помощью возможна как диагностика острых форм болезни, так и определение вирусоносительства.
Анализ на энтеровирус методом ПЦР является “золотым стандартом” вирусологической диагностики. Этим способом проводится дифференциальная диагностика энтеровирусной инфекции.
Больной не нуждается в специальной подготовке, однако перед забором материала необходимо следовать некоторым правилам:
- исследование рекомендовано проводить натощак и с интервалом не менее 8 часов после еды;
- желательно не принимать какие-либо препараты за сутки до сдачи крови;
- отказ от приема алкоголя за день до исследования и курения не менее чем за час до забора крови;
- отказ от физических и психических перенапряжений накануне диагностики;
Нежелательно осуществлять забор крови после физиотерапевтического лечения или инструментальных исследований. В случае проведения биопсии следует сделать паузу на несколько дней.
Если доктор назначил проведение повторного лабораторного исследования, желательно делать это в одинаковых условиях: в той же лаборатории, в одно и то же время.
Метод иммунофлюоресценции основан на реакции со специальными реагентами, которые помечены красителем. Он применяется в рамках ранней диагностики энтеровирусной инфекции. Для исследования проводят соскоб со слизистой носа.
При определении энтеровирусов в организме человека во время микроскопии мазок подсвечивают ультрафиолетовыми лучами. Этот метод является способом экспресс-диагностики инфекции.
Специальные реактивы содержат антитела против энтеровирусов. При связывании антигенов и антител образовавшиеся комплексы становятся хорошо видимыми в ультрафиолетовом свете.
Такой тест имеет три разновидности:
Для проведения прямого способа диагностики к материалу анализа добавляют люминесцентный реактив. Образовавшиеся комплексы рассматривают через флуоресцентный микроскоп. При том анализе определяют наличие вирусных антигенов.
Тест при непрямой реакции определяет наличие антител в собранном материале. Реагентом выступает специальный антиген, который взаимодействует с антителами, выработанными в организме человека.
При конкурентном способе исследуют наличие вирусных антигенов. Отличие способа состоит в добавлении двух реагентов: антител и специальных меченых антигенов, которые конкурируют в реакции связывания.
Точное диагностирование энтеровирусной инфекции необходимо для дифференциального диагноза и правильного назначения терапии. Современные методы позволяют сделать это быстро и качественно.
Энтеровирусному инфицированию подвержены люди всех возрастов, особенно лица с ослабленным иммунитетом.
Детский иммунитет в частности, когда прекращается действие материнских антител, после шестимесячного возраста, становятся восприимчивым ко многим инфекциям, среди которых и вирус Коксаки.
Энтеровирусная инфекция очень быстро проявляет себя в организме, благодаря чему ее легко обнаружить и вовремя приступить к лечению. Помогает точно диагностировать наличие конкретного типа возбудителя анализ на вирус Коксаки.
Вирусы Коксаки разных типов принадлежат к группе энтеровирусов. Данный класс кишечных вирусов представляет собой РНК патогенного микроорганизма. Кишечные вирусы бывают двух типов А, В, эховирусы. Все типы энтеровирусной инфекции объединены похожими эпидемиологическими свойствами.
Проникновение в организм происходит орально-фекальным путем, при касании зараженных предметов, при рукопожатии и других формах контакта с носителем возбудителя. Но попадание вируса Коксаки возможно и аэрозольным путем, то есть через органы респираторной системы.
Самая большая опасность получить вирусную инфекцию при приеме пищи в антисанитарных условиях при большом скоплении людей (садики, школы, санатории и тому подобные общественные учреждения).
После того, как кишечный вирус оказывается в крови человека, он направляется в эндотелиальные и ретикулярные клетки селезенки, печени, кровеносной системы, сердечной мышцы, мозговые структуры, лимфатические узлы, кожные покровы.
Этапы развития после внедрения вирусов Коксаки в организм человека:
- Репликация — размножение и накапливание вирусных агентов в клетках органов и тканей.
- Вирусемия — после скапливания большого количества вирусных единиц в разных участках организма, некоторая их часть попадает в кровяное русло.
- Диссеминация — распространение с кровью энтеровирусной инфекции по всему организму.
- Активизация иммунных сил, за счет чего происходит процесс ликвидации Т-лимфоцитами энтеровирусной инфекции.
Первоначально вирусы Коксаки были выделены из исследуемых образцов детских фекалий. Симптомы заболевания у этих детей очень напоминали паралитическую форму полиомиелита. Современными научными сотрудниками в сфере вирусологии были получены типы энтеровируса.
Разные представители вирусной инфекции отличаются специфическими антигенными свойствами.
Опасность кишечных вирусов заключается в том, что они жизнеспособны во внешней среде очень длительное время — более 700 дней. Преимущественная их среда обитания канализационные стоки. Но также кишечные вирусы могут присутствовать в водопроводной воде.
Чтобы не допустить заражения большого количества людей вирусной инфекцией, водопроводную воду, как правило, подвергают тщательной дезинфекции при помощи хлора или хлорамина. Подобные реагенты уничтожают преобладающее большинство видов микроорганизмов мгновенно.
Энтеровирусную инфекцию можно уничтожить и при кипячении, только кипятить предметы обихода понадобится не менее 20–30 минут. А еще губительно на кишечные вирусы действует солнечный свет.
Это интересно: Операция лазером по лечению варикоза на ногах
Инкубационный период вирусной инфекции составляет от 2 до 12 дней. Проникновение вирусов Коксаки всегда сопровождается острой гипертермией, лихорадочным состоянием, головной болью, ломотой в мышцах — стандартными клиническими признаками ОРВИ. Проявляется ухудшение самочувствия, когда накопившаяся вирусная масса попадает в кровь (стадия Вирусемия).
Характерные симптомы для вирусов Коксаки:
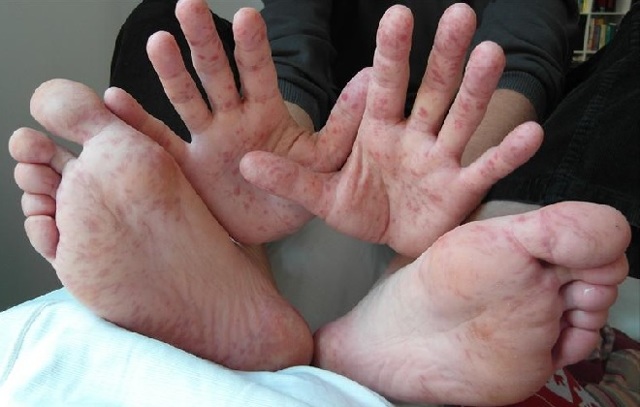
- Возникновение на слизистых респираторных органов красных, болезненных язвочек и пузырьков.
- Появление по телу пузырей с жидкостью. Проявляются везикулы чаще на ладонях, стопах, предплечьях, ягодицах и иных участках.
- Расстройство со стороны кишечного тракта (диспепсический синдром), выраженное диареей и рвотой.
Симптоматический комплекс отличается в зависимости от типа вируса. Выделяют пять основных типов энтеровирусов:
- Эпидемическая миалгия имеет отличительную особенность — боль в костно-мышечной системе.
- Энтеровирусная лихорадка обнаруживает себя поднятием температуры до 39 градусов.
- Экзантема энтеровирусная характеризуется сыпью на кожных покровах.
- Герпангина или везикулярный фарингит отличается сыпью на миндалинах и слизистой полости рта.
- Серозный менингит — поражение энтеровирусной инфекцией центральной нервной системы и оболочек головного мозга.
- Септикоподобные состояния у грудничков.
- Острый паралич по принципу полиамиелита.
- Для подтверждения факта наличия либо отсутствия, а также установления точного типа энтеровирусной инфекции проводят лабораторные анализы на вирус Коксаки.
- Виды диагностики для определения энтеровирусной инфекции:
- Полимеразная цепная реакция (ПЦР) помогает установить тип энтеровируса в биологических средах организма пациента (кровь, моча, слюна и другие).
- Серологические исследования на антитела позволяют определить специфические иммуноглобулины к вирусу Коксаки.
- Общий анализ крови и мочи для получения полной клинической картины происходящих патологических процессов в организме.
- Пункция спинномозговой жидкости на энтеровирус при подозрении на серозный менингит.
- Дополнительные инструментальные методы диагностики при наличии выраженных патологий какого-либо органа.
ПЦР анализ на вирус Коксаки считается одним из самых информативных и достоверных методик с гарантией результата 99–100%. Достигается такой высокий показатель благодаря исследованию генного материала возбудителя энтеровирусной инфекции. При помощи специальных реактивов в образе изучаемого биологического материала выделяется РНК вируса. За счет такого детального анализа легко установить как сам возбудитель, так и его серотип.
Анализ крови на иммуноглобулины (антитела) к кишечным вирусам тоже имеет приличный показатель информативности и точности. Принцип его действия основан на реакции защитных сил антиген-антитело. В момент обнаружения иммунной системой энтеровирусной инфекции внутри организма, со стороны иммунитета происходит выработка антител к конкретному возбудителю.
Благодаря присутствию этих иммуноглобулинов в кровяном русле пациента, и удается распознать возбудителя.
Маркеров вирусной инфекции Коксаки несколько: антитела класса М, сигнализируют об остром периоде заболевания. А иммуноглобулины класса G, свидетельствуют о перенесенном инфекционном процессе.
Судить о наличии вирусной инфекции возможно только при условии выявления антител М (IgM), в том случае, когда показатели данного маркера существенно превышают нормальные значения.
Анализ крови на антитела к энтеровирусу позволят получить результаты с 90–95% достоверности.
Это интересно: Что такое ОАМ?
При наличии признаков ОРВИ у новорожденного нужно немедленно вызвать бригаду врачей. В таком возрасте размножение и распространение энтеровирусной инфекции происходит с молниеносной скоростью.
Медлить ни в коем случае нельзя, потому как энтеровирусная инфекция может вызвать необратимые процессы в ЦНС, головном мозге, сердечно-сосудистой системе. У детей дошкольного возраста клинические проявления более или менее контролируются и можно обойтись приглашением специалиста на дом.
Во всех случаях, как с новорожденным, так и человеком взрослого возраста, положительный результат лечения зависит от постановки точного диагноза, а именно определения конкретного серотипа возбудителя.
Общепринятые меры по лечению вирусной инфекции Коксаки:
- Необходимо соблюдать постельный режим.
- Обеспечить инфицированному обильное питье, предпочтительно горячее и витаминизированное (фруктово-ягодные морсы, чай с лимоном, молоко с медом, компот с смородиновым или черничным вареньем, настои целебных трав).
- Потребуется поддерживать подходящий микроклимат в помещении, где находится заболевший. Несмотря на возможное лихорадочное состояние при энтеровирусной инфекции, комнату нужно регулярно в течение дня проветривать.
- Консервативное лечение проводится по назначениям медицинского работника только после постановки диагноза. Лекарственная терапия включает в себя прием противовирусных, иммуностимулирующих, жаропонижающих препаратов. Облегчают процесс выздоровления энтеросорбенты, антигистаминные препараты, средства для обработки ротовой полости, поливитаминные комплексы.
Потребуется постоянный контроль состояния пациента, особенно это касается новорожденных и детей дошкольного возраста.
Отслеживание результатов терапии осуществляют при помощи ПЦР анализа крови, ОАК, ИФА и других, рекомендованных терапевтом исследований. Проводятся такие мероприятия с целю избежать осложнений инфекционного процесса.
Впоследствии потребуется восстановительная терапия для поддержания защитных сил организма. Потому что стойкий иммунитет на вирусы Коксаки не формируется.
Поделитесь с друзьями в соц.сетях
Диагностика ротавирусной инфекции: анализ кала и расшифровка. Что показывает анализ на энтеровирусную инфекцию
Что такое ротавирусная инфекция: описания и причины
Ротавирусная инфекция наиболее часто развивается у детей. Это объясняется тем, что у них очень плохо развита иммунная система . возникновение заболевания у детей и взрослых наблюдается при паразитировании в их организме ротавируса, который характеризуется устойчивостью к воздействиям окружающей среды.
Наиболее часто заболевание фиксируется у детей от 6 месяцев до 12 лет. В возрасте постарше иммунитет ребенка достаточно хорошо выработан, что позволяет ему защищать организм от воздействия ротавирусов.
Ротавирусная инфекция относится к категории заболеваний, которые возникают в результате грязных рук.
После однократного перенесения ребенком болезни производится выработка иммунитета. Поэтому ребенку будет намного легче перенести последующее заболевание.
Основные симптомы заболевания
Ротавирусная инфекция характеризуется наличием инкубационного периода, длительность которого составляет всего лишь два дня. После этого наступает острый период, который продолжается 4 дня. Далее наблюдается протекание реконвалисценции, длительность которой составляет 7 дней. В общем заболевание длиться от 12 дней до двух недель.
При развитии этого недуга наиболее часто наблюдается лихорадка. У больных ротавирусной инфекцией наблюдают неукротимую рвоту.
Во время протекания данного недуга некоторые пациенты жалуются на появление многослойного водянистого стула, для которого характерно наличие кислого запаха.
В некоторой группы пациентов возникают самостоятельные спастические болевые ощущения в области живота, которые появляются во время акта дефекации.
У больного даже на большом расстоянии можно услышать урчания в животе. Определенная группа пациентов говорит о том, что у них появляется ощущение вздутия. Человек в период протекания болезни вообще не имеет аппетита, становится вялым. Основным признаком данного заболевания является недомогание.
К симптомам болезни также относят:
- Болевые ощущения в области горла
- Ринит
- Бледные и сухие слизистые оболочки
- Конъюктивное воспаление
При осмотре больного врачи замечают наличие специфического на языке. В очень частых случаях при развитии ротавирусной инфекции наблюдается воспалительный процесс в области миндалин.
Если заболевание приобретает тяжелый характер, то у больного теряется вес, западают глаза, отсутствуют слезы и т.д. При осмотре больного наблюдается тахикардия, понижение артериального давления.
В этот период пациенты жалуются на появление сильной жажды и слабости. Симптоматика ротавирусной инфекции очень большая. Не заметить ее достаточно сложно.
При появлении первых симптомов болезни пациенту необходимо в обязательном порядке обратиться за помощью к врачу.
Анализ кала на ротавирусную инфекцию: подготовка и сбор материала
Самым необходимым лабораторным тестом при развитии этой болезни является анализ кала. Его назначение делают при поносе, повышении температуры тела, рвоте, тошноте.
У маленьких детей во время протекания заболевания может наблюдаться сильная рвота и понос, что очень часто приводит к обезвоживанию организма. Если у пациента возникают подозрение на появление ротавирусной инфекции, то ему необходимо обратиться в медицинское учреждение для проведения соответствующих анализов.
Самое большое количества вирусов в кале больного наблюдается через три или пять дней после заражения ротавирусом. Далее наблюдается снижение его концентрации и выведение из организма больного. Перед проведением анализа кала проводить специальную подготовку не нужно.
Для обеспечения максимально правильных результатов не стоит собирать образцы после приема слабительных, использования клизм и ректальных свечей больным.
Во время сбора материала использование туалетной бумаги категорически запрещается. Кал, который будет сдаваться на анализы, не должен контактировать с уриной человека или унитазом. В противном случае полученные в результате исследования анализы не будут иметь положительного результата. Для того чтобы провести анализ хватит всего лишь 1-2 грамма материала.
Больше информации о ротавирусной инфекции можно узнать из видео.
После сбора кала производится его транспортировка в место сдачи анализов. С этой целью наиболее часто используют специальный контейнер, который изготовлен из пластика.
Доставка материала в лабораторию должна производится в день его сбора. Если вы сможете отвезти материал только через несколько часов, тогда сохранить материал вы сможете в холодильнике.
На контейнере должна быть специальная наклейка с фамилией больного и временем сбора материала.
Сбор образцов кала при ротавирусной инфекции производится достаточно просто. Выполнить это сможет любой пациент. При сборе материала необходимо быть максимально аккуратным, что обеспечит высокую точность результатов анализов.
Расшифровка анализов кала на ротавирусную инфекцию
Во время расшифровки результатов анализа выявляют антиген ротавирусов VP6, которые относятся к группе А. Для проведения анализов может использоваться один из нескольких наборов, которые характеризуются высокой результативностью.
При интерпретации результатов анализов в обязательном порядке производится с учетом симптоматики заболевания и особенностей его протекания.
Во время обработки результатов возможно получение ложноположительного, положительного, ложноотрицательного и отрицательного результатов.
При получении ложноположительного или ложноотрицательного результата пациенту необходимо обязательно пройти повторное исследование.
При отсутствии ротавирусной РНК результат – отрицательный, а при наличии – положительный.
Ложноположительным является тот результат, который имеется в результате расшифровки анализов, а на самом деле в организме пациента он отсутствует. Ложноотрицательным результатом является то понятие, при котором в организме пациента вирус отсутствует, а на самом деле он имеется в организме.
Расшифровка результатов анализов на ротавирусную инфекцию производится только медицинскими работниками с соответствующей квалификацией.
Так называемый вирус Эпштейна-Барра это просто одна из разновидностей вируса обычного герпеса. Сначала происходит заражение, которое может наступить в результате попадание слюны заражённого на слизистые оболочки другого человека, в результате поцелуя, кашля или, если разные люди едят из общей посуды.
У людей с сильным иммунитетом этот вирус протекает в слабой форме в виде обыкновенной простуды или не появляется вообще в течение жизни (они являются носителями инфекции). Но у людей со слабым иммунитетом будет наблюдаться инфекционный мононуклеоз (это вид осложнения данного вируса в организме).
Классификация и морфология вирусов человека
Симптомы заболевания Эпштейна-Барра:
- Сонливость и вялость.
- Повышение температуры до 37,9.
- Болит горло, воспалены миндалины.
- Мелкая сыпь, которая наблюдается на всём теле.
- Увеличение лимфоузлов. В основном в области шеи.
- Признаки желтухи на коже.
Есть и вирус герпеса, проявляющийся как язвы на губах или на слизистых оболочках.
Различают два типа этого заболевания:
- Вирус простого герпеса-1 (образуется на губах больного в виде небольшой язвочки).
- Вирус простого герпеса-2 (образуется в основном в области гениталий).
Сахар в крови от 14 до 14,9 ммоль
Для выявления наличия данных заболеваний необходимо сдать анализ крови на вирусы, бактерии и инфекции у взрослых.
Пациентам интересны скорость проведения анализа, ожидание ответа, долгосрочность лабораторной расшифровки. Детские клиники с инфекционными отделениями часто не снабжены материалами для анализов. Но за день выявить проблему можно. Рекомендуют купить тест для распознавания возбудителей вирусов.
В зависимости от загруженности, медперсонал узнаёт причины, расшифровку анализов на возбудителей инфекции. Вирусологи используют таблицу с набором кодов и шифров. Назначается лечение.
Лечение энтеровирусной инфекции зависит от степени тяжести болезни. Больные с легким течением заболевания лечатся амбулаторно (дома).
- строгое соблюдение постельного режима (5-7 дней);
- высококалорийная диета с большим количеством витаминов;
- обильное питье.
Специфическая терапия, направленная непосредственно против вируса, включает применение лейкоцитарного интерферона, рекомбинантных интерферонов, интерфероногенов, иммуноглобулинов для внутривенного введения.
- назначение жаропонижающих препаратов при температуре выше 38, 5 градусов;
- при поражении верхних дыхательных путей: полоскания, аэрозоли, ингаляции;
- при неукротимой рвоте – назначение противорвотных препаратов. Рвота и диарея могут стать причиной обезвоживания организма, что является показанием для инфузионной терапии для восполнения дефицита солей и воды.
Антибиотики при энтеровирусных инфекциях не применяются.Назначение их врачом – только при присоединении бактериальной инфекции.
Чаще всего применяются b – лактамные антибиотики (пенициллины, цефалоспорины), тетрациклины, гликопептидные антибиотики, в тяжелых случаях – аминогликозиды, фторхинолоны, карбапенемы, макролиды.
В любом случае схема назначаемого лечения зависит от тяжести заболевания, вида высеваемого возбудителя, чувствительности его к антибиотикам.
- Общий анализ крови (покажет повышенное количество лейкоцитов, сдвиг лейкоцитарной формулы влево, возможно повышенное содержание нейтрофилов и эозинофилов, повышенное СОЭ).
- Вирусологический метод (включает исследование смывов из носа и ротоглотки – имеет значение в первые дни заболевания, испражнений – эффективно в течение 1 недели болезни; при наличии признаков поражения нервной системы – исследование ЦСЖ).
- ИФА – иммуноферментный анализ – выявляет антигены вируса, эффективен в первые дни болезни.
- Серологический метод – РН, РСК с парными сыворотками с интервалом в 7–10 дней.
Лечение энтеровирусной инфекции проводится до нормализации клинической картины, а также лабораторных анализов (общего анализы крови, ЦСЖ).
Показаниями для госпитализации являются среднетяжелые и тяжелые формы заболевания, поражения нервной системы и глаз, сердца и печени, ранний детский возраст. После выздоровления необходима консультация таких специалистов, как педиатра, невропатолога, кардиолога, окулиста.
Специфической профилактики энтеровирусной инфекции не существует.В очаге инфекции можно закапывать в носовые ходу контактным детям лейкоцитарный интерферон (по 5 капель 3 раза в день).
- соблюдение правил личной гигиены, тщательное мытье рук с мылом;
- употребление только фильтрованной воды; водопроводная вода, вода из открытых водоемов и колодцев, других источников водоснабжения не годится для питья;
- купание только в разрешенных местах;
- соблюдение правил гигиены при приготовлении еды: раздельное использование разделочного кухонного инвентаря (ножей, досок) для готовых к употребления и сырых продуктов;
- тщательное мытье фруктов, ягод, овощей сначала проточной водой, затем ополаскивание простой кипяченой водой;
- соблюдение режима мытья посуды (использование моющих средств и ошпаривания);
- хранение различных продуктов в индивидуальной упаковке;
- соблюдение температурного режима хранения скоропортящихся продуктов, недопустимо использование в пищу продуктов с истекшим сроком годности;
- защита продуктов от насекомых, мух, грызунов и домашних животных.
Кроме того, необходимо обеспечить население свежими продуктами и чистой питьевой водой.
Назад к статьям Следующая статья
14.05.2019 – Кто полечит нервы?
Метод определения ПЦР в реальном времени (RT-PCR).
Тест используют в целях лабораторного подтверждения энтеровирусной инфекции (выявляется общая для различных видов и серотипов энтеровирусов нуклеотидная последовательность).
Энтеровирусы – род РНК-содержащих вирусов, который относится к семейству пикорнавирусов (Picornaviridae). Энтеровирусной инфекции подвержены лица всех возрастов, но наиболее восприимчивы к ней дети.
Эта инфекция часто может оставаться нераспознанной, поскольку в большинстве случаев протекает бессимптомно (у 85% инфицированных лиц) либо в легкой или среднетяжелой форме, напоминающей обычную простуду (в 12-14% случаев). Тяжелое течение заболевания (спектр клинических форм см. ниже) отмечают у 1-3% инфицированных.
Потребность в лабораторном подтверждении энтеровирусной инфекции для отличия от других видов патологии возникает при тяжелых формах заболевания (в том числе менингитах, энцефалитах) или при эпидемических вспышках инфекции.
Среди энтеровирусов выделяют различные виды и серотипы. Заболеваемость, связанная с полиомиелитными энтеровирусами (полиовирусами), во многих странах, включая Россию, практически ликвидирована благодаря эффективной вакцинации. Среди неполиомиелитных энтеровирусов потенциальную опасность для человека представляют 70 серотипов.
| Вид | Число серотипов | Серотипы |
| A | 16 | Коксаки A2–8, 10, 12, 14, 16 Энтеровирусы 71, 76, 89–91 |
| B | 41 | Коксаки A9, Коксаки B1–6 ЕСНО 1–7, 9, 11–21, 24–27, 29–33 Энтеровирусы 69, 73–75, 77, 78 |
| C | 11 | Коксаки A1, 11, 13, 15, 17–22, 24 |
| D | 2 | Энтеровирусы 68 и 70 |
Пик заболеваемости, связанной с энтеровирусами, приходится на лето и осень. Основной механизм передачи – фекально-оральный (включает пищевой, водный и бытовой (через предметы обихода) пути), возможен воздушно-капельный путь передачи инфекции.
Относительная роль каждого из путей передачи может варьировать в зависимости от разновидности энтеровирусов, сроков после начала болезни, жизненных условий.
Возможна вертикальная (трансплацентарная) передача инфекции от матери к плоду во время беременности.
Размножение вирусов начинается в эпителии желудочно-кишечного тракта. Из желудочно-кишечного тракта вирусные частицы попадают в кровоток и поражают внутренние органы, где проходит вторая волна размножения вируса. Энтеровирусы можно обнаружить в секретах дыхательных путей и фекалиях инфицированных лиц, иногда – в крови и спинномозговой жидкости.
Особенностью энтеровирусной инфекции является то, что различные клинические формы заболевания могут быть обусловлены представителями одного серотипа, а сходные клинические проявления могут вызывать разные серотипы вирусов.
Лишь для некоторых серотипов энтеровирусов характерен определенный комплекс симптомов, который не наблюдается при инфицировании другими разновидностями.
Многие из возможных клинических проявлений не являются специфичными для энтеровирусной инфекции и встречаются при других инфекционных заболеваниях.
Заболевания, вызываемые энтеровирусами, можно разделить на две группы:
- Менее опасные формы заболевания: трехдневная лихорадка с сыпью или без, герпангина, плевродиния, везикулярный фарингит, конъюнктивит, увеит, гастроэнтерит.
- Потенциально тяжелые формы заболевания: менингит, энцефалит, острый паралич, септикоподобные состояния у новорожденных, миокардит, перикардит, гепатит, хронические инфекции у лиц с иммунодефицитами.
Основные методы лабораторной диагностики энтеровирусной инфекции – выделение энтеровирусов в культуре клеток и обнаружение РНК энтеровирусов методом ПЦР. По сравнению с методом выделения и идентификации вируса с применением культуры клеток, ПЦР-исследование обладает большей чувствительностью и требует меньших временных затрат.
Присутствие энтеровирусов в фекалиях не является специфичным только для периода острых клинических проявлений, вирусная РНК в пробах кала может обнаруживаться до одного месяца и более от начала инфицирования.
Следует учитывать, что, в соответствии с указаниями Роспотребнадзора, обнаружение РНК энтеровирусов в образцах фекалий (в отсутствие эпидемической вспышки) не может служить основанием для лабораторного подтверждения этиологии серозных менингитов, заболеваний верхних дыхательных путей, диарейных инфекций и лихорадочных заболеваний неясной этиологии вследствие высокой частоты носительства энтеровирусов в популяции.
- Ботвиньева В.В., Намазова-Баранова Л.С., Гордеева О.Б., Ботвиньев О.К., Коноплева Т.Н. Современные возможности диагностики, профилактики и лечения энтеровирусной инфекции Коксаки у детей. Педиатрическая фармакология. — М. 2012;9(3):40-45.
- Инфекционные болезни у детей. Под ред. Д. Марри. — М.: Изд. «Практика». 2006:928.
- Эпидемиологический надзор и профилактика энтеровирусных (неполио) инфекций: Методические указания. МУ 3.1.1.2363-08. Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека. — М. 2008.
- Kupila L., Vuorinen T., Vainionpõā R., Marttila R.J., Kotilainen P. Diagnosis of Enteroviral Meningitis by Use of Polymerase Chain Reaction of Cerebrospinal Fluid, Stool, and Serum Specimens. Clinical Infectious Diseases. 2005;40(7):982-987.
- Материалы фирмы-производителя реагентов.
Среди энтеровирусов (семейство Picornaviridae) на сегодняшний день насчитывается более 100 серотипов. Энтеровирусная инфекция широко распространена во всех регионах мира.
У человека энтеровирусная инфекция может протекать бессимптомно или сопровождаться широким спектром клинических проявлений: от легкого недомогания или диарейного синдрома до развития тяжелых заболеваний, таких как серозный менингит, паралич, миокардит, энтеровирусный сепсис новорожденных.
Более 90% случаев заболевания серозным менингитом имеют энтеровирусную этиологию. Энтеровирусы одного серотипа могут быть связаны с различными клиническими проявлениями, но в то же время энтеровирусы разных серотипов могут вызывать схожую симптоматику заболевания. Наиболее подвержены заболеванию дети младшего возраста.
Сезонный подъем заболеваемости в РФ – летне-осенний период. Циркуляция энтеровирусов может сопровождаться развитием вспышек заболевания. Диагностика энтеровирусной инфекции требует комплексной оценки клинической симптоматики заболевания, результатов лабораторных исследований и эпидемиологических данных.
К энтеровирусам относится вирус полиомиелита (полиовирус), имеющий особое эпидемиологическое значение в связи с проводимой ВОЗ Программой глобальной ликвидации полиомиелита. Острый полиомиелит характеризуется разнообразием клинических форм – от абортивных до паралитических.
Паралитические формы с развитием вялых и периферических парезов и/или параличей возникают при поражении вирусом серого вещества, расположенного в передних рогах спинного мозга и двигательных ядрах черепно-мозговых нервов. Благодаря интенсивной иммунизации против полиомиелита, циркуляция вирусов дикого типа прекращена в большинстве стран. В 2002 г.
Европейский регион, включая РФ, сертифицирован ВОЗ как свободный от вирусов полиомиелита дикого типа. Однако в рамках Программы во всех странах осуществляется эпидемиологический надзор за паралитическим полиомиелитом, а также за клинически схожим синдромом острого вялого паралича (надзор за ПОЛИО/ОВП).
В случае выявления больного с подозрением на ПОЛИО/ОВП медицинские работники организаций и частнопрактикующие медицинские работники обязаны руководствоваться действующей нормативно-методической документацией СП 3.1.2951-11.
- Наличие одного или нескольких клинических синдромов: очаговая неврологическая симптоматика, менингеальные симптомы, сепсис новорожденных небактериальной природы, ящуроподобный синдром (экзантема полости рта и конечностей), герпангина, афтозный стоматит, миокардит, геморрагический конъюнктивит, увеит, миалгия,
- возникновение групповой заболеваемости в детском организованном коллективе при наличии таких синдромов, как респираторный, гастроэнтерит, экзантема и другие.
- Стерильные типы материала: СМЖ (при наличии клинических показаний для проведения люмбальной пункции), отделяемое конъюнктивы, мазок отделяемого везикул, биоптаты органов;
- нестерильные типы материала: мазок (смыв) из ротоглотки/носоглотки, мазок отделяемого язв при герпангине, образцы фекалий.
Этиологическая лабораторная диагностика включает выделение энтеровируса в культуре клеток с последующей идентификацией, выявление РНК вируса.
Сравнительная характеристика методов лабораторной диагностики. Выделение изолята вируса из биологического материала позволяет с наибольшей информативностью изучать его свойства.
Для идентификации (определения серотипа) выделенного энтеровируса с целью изучения эпидемиологических аспектов инфекции используют иммунологический метод нейтрализации с помощью типоспецифических диагностических сывороток.
Культуральные исследования, характеризующиеся высокой трудоемкостью, в настоящее время применяются преимущественно в научно-исследовательских целях, их применение затруднено ограниченным набором типоспецифических диагностических сывороток.
Обнаружение РНК вируса методом ПЦР является более быстрым и доступным для практики подходом. Применение ПЦР также позволяет обнаружить РНК энтеровирусов, не размножающихся в культуре клеток.
Косвенные способы диагностики – оценка нарастания титров АТ в динамике заболевания не нашли широкого применения в диагностике энтеровирусной инфекции.
Показания к применению различных лабораторных исследований. Выявление РНК вируса методом ПЦР предпочтительно при обследовании пациентов для лабораторной диагностики энтеровирусных заболеваний.
Выделение вируса в культуре клеток показано при реализации программ эпидемиологического мониторинга циркулирующих изолятов энтеровирусов.
В последние годы получает все более широкое распространение методов генетического типирования энтеровирусов.
Такие исследования проводятся в ограниченном числе референтных лабораторий и применяются в основном для решения задач эпидемиологического мониторинга.
Особенности интерпретации результатов лабораторных исследований. Обнаружение энтеровирусов или их РНК в стерильных типах биологического материала (СМЖ, отделяемое везикул) имеет высокую диагностическую значимость.
Выявление энтеровирусов или их РНК в нестерильных типах биологического материала (фекалии, респираторные мазки) часто не имеет этиологической связи с диагностируемым заболеванием, в связи с высоким уровнем их бессимптомного носительства в популяции.
Недопустимо подтверждение или исключение диагноза энтеровирусной инфекции, сопровождающейся любой неврологической симптоматикой, на основании результатов исследования нестерильных типов клинического материала.
Для установления энтеровирусной инфекции с менингеальной симптоматикой должны учитываться только результаты исследования СМЖ. К сожалению, в действующей нормативно- методической документации СП 3.1.2950-11 данный основополагающий принцип интерпретации отражения не нашел.
Рекомендации по интерпретации результатов лабораторных исследований изложенные в МУ 3.1.1.2363-08 по этой причине являются более приемлемыми для клинической практики.
При наличии специфической для некоторых форм энтеровирусной инфекции симптоматики (ящуроподобное заболевание, острый геморрагический конъюктивит, увеит и др.) интерпретация результатов исследования нестерильных типов клинического материала должна проводиться с учетом эпидемиологических и клинических данных.
Выявление энтеровирусов или их РНК в образцах фекалий и материале из рото/ носоглотки у пациентов со спорадической заболеваемостью не может служить основанием для подтверждения этиологии не только серозных менингитов, но и заболеваний верхних дыхательных путей, диарейных инфекций и лихорадочных заболеваний неясной этиологии, вследствие высокой частоты транзиторного носительства энтеровирусов в популяции.
Выявление энтеровирусов или их РНК в нестерильных типах клинического материала может служить подтверждением энтеровирусной инфекции при проведении исследований в ходе вспышки и при наличии у пациента характерной для нее клинической картины заболевания, а также в отсутствие вспышки, но при соответствии идентифицированного вируса специфичной клинической картине.
источник