Анализ на гормоны – это специфический метод диагностики, позволяющий выявить множество заболеваний даже на ранних стадиях развития и при отсутствии клинических проявлений. Но гормональные анализы не проводят в плановом порядке, как правило, врач назначает подобные исследования при подозрении на эндокринную патологию для уточнения диагноза и его подтверждения.
Гормоны – это специфические вещества, участвующие в регуляции процессов жизнедеятельности, поддержании постоянства внутренней среды, а также обеспечивающие реакцию организма в ответ на неблагоприятные факторы. Благодаря изменению уровня гормонов происходит мобилизация сил во время стресса, рост, развитие и старение клеток и тканей. Сложнейшие реакции эндокринной системы обеспечивают возможность появления новой жизни, роды и способность выработки молока (лактации).
Большинство гормонов формируются в железах внутренней секреции и попадают сразу в кровеносную систему, а затем разносятся по органам и тканям. Работа желез регулируется структурами центральной нервной системы, в частности, гипоталамусом и гипофизом. Эти образования выделяют специальные вещества, которые либо стимулируют секрецию гормонов, либо подавляют их образование. Исключение составляют поджелудочная железа и кора надпочечников, которые сами контролируют свою деятельность.
Гормональная регуляция осуществляется по принципу обратной связи: если в крови находится большое количество гормонов, то гипофиз подавляет их формирование, если в крови уровень гормонов уменьшается, то гипофиз, наоборот, стимулирует их секрецию.
Анализы на гормоны – это специфический метод обследования организма, который назначается по определенным показаниям.
Показания для гормональных исследований у мужчин:
- Бесплодие;
- Подозрение на новообразование яичек;
- Патология почек и надпочечников;
- Ожирение;
- Множественные угри на теле;
- Ускоренный рост или замедление развития;
- Припухлость в области молочных желез.
Показания для гормональных исследований у женщин:
- Нарушение менструальной функции;
- Бесплодие;
- Ожирение;
- Невынашивание беременности;
- Угри;
- Заболевания молочных желез;
- Новообразования половых органов;
- Определение беременности.
В наше время анализы на гормоны – важная часть планирования беременности. Хотя учитывая неблагоприятную экологическую обстановку, неправильный образ жизни, неполноценное питание, стрессы и другие факторы, женщинам и мужчинам необходимо периодически проходить гормональные исследования. Ведь гормоны – это специфические маркеры, которые характеризуют состояние нашего организма. Поэтому они могут выявить нарушения обмена веществ, дать представление о природе патологических процессов, установить их причину, а также предупредить их развитие.
К анализам на гормоны следует готовиться, так как от действий пациента зависят результаты исследования и достоверность полученных данных:
- Исследование в большинстве случаев проводят в утренние часы натощак, нельзя даже пить, так как это может изменить результаты;
- За сутки исключаются сексуальные отношения и занятия спортом;
- Не нужно принимать алкоголь за день до исследований, рекомендуется не курить минимум за час до анализов;
- Необходимо предупредить врача о лекарственных препаратах, которые вы принимаете, в особенности о гормональных средствах.
В течение дня концентрация гормонов меняется. Конечно, чаще всего исследуют базальный уровень гормонов в утренние часы (в 8-9 часов), но иногда проверяют суточную динамику для некоторых веществ: кортизола, пролактина и т.п. Норма и патология при интерпретации результатов зависят от пола и возраста пациента. На уровень половых гормонов оказывает влияние фаза менструального цикла, поэтому измерение количества конкретных гормонов проводят в определенные дни.
Помимо этого, на концентрацию гормонов влияет беременность, половое созревание, сопутствующие заболевания, лекарственные средства, инфекционная патология, смена климата, аборт, строгая диета, неполноценное питание, БАДы, стресс.
Диагностические пары. При подозрении на патологию эндокринных желез назначают анализы не только на гормоны, которые вырабатываются в этих органах, но и на гормоны гипофиза, которые стимулируют их формирование. Если выявляется увеличение уровня гормонов гипофиза и снижение в периферических железах – диагностируют первичное поражение эндокринной железы. Если зафиксировано снижение всех гормонов, то выявляют вторичное патологическое состояние. В случае повышения уровня гормонов на периферии и снижения гормонов гипофиза регистрируют гормонактивное новообразование.
Функциональные пробы. Такие анализы на гормоны проводят при подозрении на автономную (независимую от центральной нервной системы) патологию. Они могут быть стимуляционными и супрессивными. Стимуляционные пробы назначают при гипофункции желез, они заключаются во введении в организм веществ, которые активируют работу пораженных тканей. Если в ответ на пробу концентрация гормона вырастет, то патология вызвана отсутствием рациональной центральной регуляции. Если ничего не изменится, то заболевание связано с поражением самого органа. Супрессивные выполняют при гиперфункции, при этом в кровь вводят блокаторы деятельности желез. Если она работает автономно, то концентрация не поменяется, в обратном случае будут изменения их уровня.
Гормоны щитовидной железы отвечают за постоянство внутренней среды и регулируют обмен веществ, их уровень меняется в течение дня. Их переизбыток приводит к ускорению всех процессов, а недостаток – замедлению. Так как эти гормоны влияют на все ткани и органы, то патология вызывает негативные общие проявления.
- ТТГ (тиреотропный гормон): это гормон гипофиза, оказывающий прямое влияние на щитовидную железу. Его норма 0,4-4 мЕд/л;
- Т3 свободный: отвечает за обмен веществ, нормы 2,6-5,7 пмоль/л;
- Т3 общий: отвечает за работу желез на периферии, норма 1,3-2,7 нмоль/л;
- Т4 свободный: гормон осуществляет контроль транспортных белков и поддерживает их концентрацию, норма 12-22 пмоль/л;
- Т4 общий: основной гормон щитовидной железы, норма 58-161 нмоль/л;
- ТСГ: гликопротеин, функциональный элемент железы, норма 259-573,5 нмоль/л;
- Антитела к тиреоглобулину: индикатор нарушений в организме, норма до 40 МЕ/мл;
- Антитела к тиреодной периоксидазе: норма 0-35 МЕ/л;
- Тиреоглобулин: маркер новообразований, норма 1,7-56 нг/мл.
- Анализ на гормоны гипофиза
- Гипофиз – нейроэндокринная железа, которая регулирует деятельность периферических секреторных органов.
- СТГ (соматотропный гормон): влияет на развитие опорно-двигательной системы, норма до 10 нг/мл;
- АКТГ (адренокортикотропный гормон): стимулирует кору надпочечников, норма до 50 пг/мл;
- ТТГ;
- Пролактин: регулирует работу простаты и молочных желез, норма 130-540 мкг/л;
- ФСГ (фолликулостимулирующий гормон): стимулирует фолликулогенез и сперматогенез, норма при климаксе 29,5-55 мЕД/л, репродуктивный период – 2,7-6,7 мЕД/л, у мужчин 1,9-2,4 мЕД/л;
- ЛГ (лютеинизирующий гормон): стимулирует выработку тестостерона и эстрогена, норма у мужчин 2,12-4 мЕД/мл, у женщин при овуляции 18-53 мЕД/мл, в лютеиновой фазе 1,54-2,56 мЕД/мл, в фолликулярной фазе 3,3-4,66 мЕД/мл, при климаксе 29,7-43,9 мЕД/л.
Половые гормоны отвечают за психоэмоциональное состояние, обмен веществ, половое влечение, развитие вторичных половых признаков, состояние опорно-двигательной системы, репродуктивную функцию и другие процессы в организме
- Тестостерон: у мужчин норма 2-10 нг/мл, у женщин 0,2-1 нг/мл;
- Эстрадиол: женский гормон, регулирующий беременность и созревание яйцеклеток, норма в фолликулярной фазе 200-285 пм/л, в лютеиновой фазе 440-575 пм/л, при климаксе 50-133 пм/л;
- Прогестерон: норма в фолликулярной фазе 1-2,2 нм/л, в лютеиновой фазе 23-30 нм/л, при климаксе 1-1,8 нм/л.
Гормоны надпочечников отвечают за обмен веществ, в частности углеводный, реакцию организма на стрессовые ситуации, иммунитет и другие процессы.
- Кортизол: влияет на восприимчивость к аллергенам, иммунный ответ, норма 230-750 нм/л;
- Норадреналин и адреналин: отвечает за работу сердечно-сосудистой и пищеварительной системы, обмен веществ, норма 1,92-2,46 нм/л и 0,62-3,23 нм/л соответственно;
- Альдостерон: регулирует водно-солевой обмен, норма в положении лежа 30-65 пг/мл, в положении стоя 58-172 пг/мл.
источник
Для лабораторных исследований крови существуют определенные требования по забору биоматериала, по срокам доставки, условиям транспортировки.
В этом разделе мы даем краткую, но очень важную информацию, которую необходимо соблюдать, чтобы Ваши анализы были выполнены.
Производители пробирок могут быть разными, но существуют международные требования к вакуумным пробиркам.
Лабораторные вакуумные пробирки различаются объемом, наполнителем (активатор свертывания, антикоагулянт, разделительный гель и др.) и, для удобства использования, цветом крышечки.
Выбор пробирки зависит от исследования, которое необходимо выполнить. Поскольку существует огромное количество исследований из крови, мы приведем только ту информацию, которая необходима Вам .
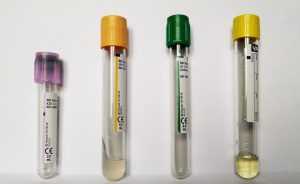
- Для анализов на антитела к инфекциям используется пробирка для сыворотки крови SERUM — цвет крышечки ОРАНЖЕВЫЙ
- Для анализа CD3-/CD57+Cells требуется пробирка с гепарином и edta, HEPARIN – цвет крышечки ЗЕЛЕНЫЙ
- Для анализов EliSpot нужна пробирка с CPDA или ACD — цвет крышечки ЖЕЛТЫЙ
- Для ПЦР-исследований, анализов на некоторые витамины и показатели крови требуется пробирка с EDTA- цвет крышечки ФИОЛЕТОВЫЙ
Обращаем ваше внимание на то, что иногда к одному анализу указано несколько наименований пробирок.
Это значит, что лаборатории необходимо для выполнения одного анализа две пробирки (например, две пробирки с EDTA или одна пробирка с Heparin + одна пробирка с EDTA).
При наличии специального набора пробирок, во избежании ошибок, мы рекомендуем наполнить кровью все пробирки, которые входят в комплект.
Вакуумные пробирки должны быть наполнены венозной кровью через специальные двусторонние иглы (в основном все коммерческие лаборатории их используют, входят в комплект набора с пробирками).
Забор крови должен выполнять медицинский работник в лицензированном пункте забора крови с соблюдением всех правил асептики и антисептики.
Не допускается снятие крышечки, переливание крови из одной пробирки в другую, заполнение пробирки при помощи обычного шприца, использование просроченных пробирок, заморозка пробирок с кровью.
Кровь для некоторых исследований, например, для анализа EliSpot, не должна центрифугироваться, и перевозка осуществляется при комнатной температуре!
Поэтому, во избежание ошибок, лаборатории, которые выполняют такие анализы, предупреждают о том, что недопустимо центрифугировать весь материал, доставка- при комнатной температуре.Пробирки с кровью для ArminLabs не центрифугировать и не охлаждать!
Каждая пробирка должна быть подписана латиницей (Фамилия, Имя).Внешняя упаковка на коробку с пробирками (полиэтиленовый пакет) должна оставаться открытой, для проверки содержимого набора службой доставки.
Биохимический и Клинический анализы крови, анализы на гормоны и витамины рекомендуется сдавать натощак (минимум 4 часа после последнего приема пищи), накануне желательно не переутомляться.Для анализов на антитела, ПЦР, ELISPOT специальная подготовка не требуется.
По необходимости, мы обязательно будем указывать особые требования по транспортировке биоматериала для каждой лаборатории.
источник
Вакуумная пробирка — основной инструмент для забора венозной крови. Она может быть наполнена реагентом, который позволит провести быстрый и точный анализ. В таком случае каждая пробирка имеет колпачок своего цвета. Цветное кодирование соответствует международному стандарту ISO 6710.
Вакуумные пробирки для получения сыворотки (биохимия, серология). Цвет крышечки – коричневый или красный
Сыворотка крови – жидкая часть крови лишенная форменных элементов и некоторых белков (фибрин и др.) в отличие от плазмы, в которой сохраняются все элементы жидкой части крови кроме форменных элементов.
Получение сыворотки крови является результатом двухступенчатого биохимического процесса: свертывания (коагуляции) крови и ретракции (уплотнения) сгустка. Для запуска коагуляционного каскада необходимо наличие внешнего активатора, каковым может служить кремния диоксид, поэтому процесс свертывания крови быстрее происходит в стеклянных пробирках, так как кремния диоксид является базовым материалом стекла или в пластиковых пробирках с активатором свертывания. Активатор свертывания (clot activator) выполнен в виде напыления на внутренней стенке пробирки.
После образования сгустка начинается этап его уплотнения и выделения сыворотки. На практике ретракция сгустка ускоряется центрифугированием пробирок с кровью.
Для получения максимально чистой сыворотки рекомендуется соблюдение трех условий:
1. После забора крови в пробирку в соответствии с инструкцией необходимо осторожно однократно перевернуть пробирку для более полного контакта крови с активатором свертывания;
2. Дождаться завершения процесса свертывания крови в течение 20-30 минут при комнатной температуре и вертикальном положении пробирки;
3. Центрифугировать пробирку со свернувшейся кровью не менее 10 минут с ускорением 1500 G (примерно 3000 об/мин) для максимального выдавливания сыворотки из сгустка. При необходимости допускается центрифугирование с ускорением 4000G c крышечкой и до 12000G без крышечки.
После центрифугирования и полной ретракции сгустка сыворотка располагается над сгустком, но в контакте с ним. Сохраняется опасность загрязнения сыворотки составляющими сгустка при неосторожном обращении с пробиркой (встряхивание, опрокидывание и пр.). Для лучшего очищения сыворотки и более полного разграничения сыворотки и сгустка применяются специальные пробирки, содержащие биологически инертный олефиновый гель. Последний представляет собой тиксотропный кополимер, который тяжелее сыворотки, но легче кровяного сгустка, поэтому после центрифугирования гель в виде тонкой полоски занимает промежуточное положение и служит разделительным барьером. Стабильность такого барьера гарантирована в течение 5-7 дней при хранении пробирки с кровью при комнатной температуре.
Оптимальные сроки сохранности образца крови в данных пробирках составляет при комнатной температуре 6 часов, при хранении в холодильнике (+4ºС) – 24 часа. Повторное центрифугирование пробирок, особенно с гелем, не допускается.
Полученная сыворотка крови применяется для очень широкого спектра лабораторных биохимических, ИФА и иммунологических исследований:
белковый состав, ферменты, гормоны, онкомаркеры, ВИЧ-инфицирование, гепатиты и пр.
Вакуумные пробирки для получения цельной крови или плазмы
Не все анализы в клинике делаются из сыворотки крови. Для многих видов исследований необходима цельная кровь, содержащая форменные элементы, или плазма, освобожденная от клеток крови центрифугированием. С целью получения несвернувшейся крови разработаны пробирки с определенными добавками – антикоагулянтами. На практике используют два вида антикоагулянтов:
ингибиторы (вещества, вызывающие торможение) тромбина. Тромбин является ключевым игроком в коагуляционном каскаде. Он принимает участие в формировании ряда факторов свертывания крови и способствует трансформации фибриногена в фибрин. Добавление биохимических ингибиторов тромбина эффективно активирует антикоагуляционные свойства крови.
связывание (удаление) ионов Ca2+. При прочих равных условиях свертывание крови происходит при активном участии ионов Ca2+. Удаление их является эффективным механизмом сохранения крови в жидком состоянии.
Гепарин. Цвет крышечки – зеленый, светло-зеленый
Гепарин — кислый мукополисахарид с молекулярной массой 4000-40000 – является натуральным антикоагулянтом, присутствующем в любом здоровом организме. Гепарин активирует создание комплексных соединений между антитромбином III и такими факторами свертывания крови, как тромбин, факторы XIIa, XIa, Xa, IXa и VIIa. В таком комплексе факторы свертывания инактивируются необратимо.
Для целей получения плазмы крови в пробирки добавляют литиевую либо натриевую соль гепарина в пропорции к забираемой в пробирку кровью 15-20 МЕ/1 мл, что служит гарантией полной инактивации свертывания крови и не искажает исследуемые параметры. Эритроциты сохраняются в образце крови до 8 часов. Нельзя использовать для проведения анализов образец крови, хранившийся более 48 часов даже в условиях холодильника (+4ºС).
Для получения качественного результата анализа необходимо:
Немедленно после взятия крови осторожно перевернуть пробирку 5-7 раз для лучшего перемешивания крови и гепарина,
Плазма отделяется после центрифугирования. Нормальные скорости центрифугирования – 1000-1500G (2000-3000 об/мин). При необходимости допускается центрифугирование с ускорением 4000G c крышечкой и до 12000G без крышечки.
В клинике пробирки с гепарином применяются, в основном для проведения исследования:
электролитного состава крови,
газового состава крови,
содержания алкоголя в крови.
Не рекомендуется использовать гепарин для: морфологических исследований, так как кислотный характер гепарина способствует обесцвечиванию мазка крови, придавая ему голубоватый оттенок, подсчета лейкоцитов и тромбоцитов, поскольку гепарин стимулирует агрегацию этих клеток крови.
исследований по методике полимеразной цепной реакции (ПЦР).
Для более чистого разграничения плазмы крови и сгустка применяются специальные пробирки, содержащие кроме гепарина инертный олефиновый гель. Последний представляет собой тиксотропный кополимер, который тяжелее плазмы, но легче форменных клеток крови, поэтому после центрифугирования гель в виде тонкой полоски занимает промежуточное положение и служит разделительным барьером.
Фторид натрия/ЭДТА калия. Цвет крышечки – серый
Добавление фторида натрия и ЭДТА калия в пробирку позволяет предотвратить разрушение глюкозы крови (процесс, называемый гликолизом) и сохранить ее уровень во взятом образце крови.
Фторид натрия и оксалат калия выступают в качестве антикоагулянтов, связывая ионы Са2+ и, кроме того, фторид натрия стабилизирует уровень глюкозы.
Глюкоза разрушается до пирувата и лактата при последовательном осуществлении различных энзиматических реакций. Фторид натрия ингибирует некоторые ферментативные реакции, включая превращение фосфоглицерата в фосфоенолпируватацид, и предотвращает гликолиз.
Для получения качественного результата анализа необходимо:
немедленно после взятия крови осторожно перевернуть пробирку 5-7 раз для лучшего перемешивания крови и антикоагулянта
плазма отделяется после центрифугирования. Нормальные скорости центрифугирования – 1000-1500G (2000-3000 об/мин).
Пробирки с добавлением фторида натрия и оксалата калия используют для проведения определения уровня сахара (глюкозы) в крови. Соотношение компонентов 1/1, общее количество добавляемых реагентов – 4,5 мг/1 мл забираемой в пробирку крови.
Замечания: Фторид блокирует активность уреазы и некоторых других ферментов. Образцы крови из данных пробирок нельзя использовать для прямого определения энзимов. Фторид натрия и ЭДТА калия связывают ион Са2+, заменяя в крови 1 ион кальция на 2 иона натрия или калия. Следствием этого является повышение напряжения ионов в межклеточной жидкости и выкачивание воды из внутриклеточного пространства в межклеточное, сморщивание клеток крови с умеренным «выдавливанием» из эритроцитов гемоглобина. Поэтому видимый гемолиз свойственен образцам крови с данной добавкой.
Глюкоза превращается в лактат в результате комплекса реакций, включающего в себя различные этапы. Фторид ингибирует один их последних этапов разрушения глюкозы, начальные этапы с участием гексокиназы и фосфофруктокиназы блокируются менее эффективно, поэтому можно наблюдать снижение содержания глюкозы в образце крови на 6-7% от первоначального.
После первоначального незначительного снижения уровня глюкозы ее количество остается постоянным при хранении крови в пробирке в течение 8-10 часов при температуре до 25ºС и в течение 2-3 дней в холодильнике (+4ºС).
ЭДТА-К2. Цвет крышечки — сиреневый
Этилендиаминтетраацетат (ЭДТА) является предпочтительным антикоагулянтом для гематологических исследований. ЭДТА и его щелочные соли способны создавать хелатные соединения с ионами кальция с образованием растворимых высокостабильных комплексов. Наиболее эффективная концентрация ЭДТА – 1,2 мг/мл крови. Во всем мире используют три варианта солей ЭДТА: ЭДТА-К3, ЭДТА-К2 и ЭДТА-Na2. Наиболее предпочтительной и рекомендуемой Международной Комиссией по Стандартизации в Гематологии является двукалиевая соль ЭДТА:
ЭДТА-К3 показывает меньшую способность поддержания крови в жидком состоянии, также ЭДТА-К3 влияет на подсчет лейкоцитов, занижая их количество.
различия между ЭДТА-К2 и ЭДТА-Na2 в клиническом плане незначительны и ими можно пренебречь, но ЭДТА-Na2 хуже растворим.
Для получения качественного результата анализа необходимо:
немедленно после взятия крови осторожно перевернуть пробирку 5-7 раз для лучшего перемешивания крови и антикоагулянта;
плазма отделяется после центрифугирования. Нормальные скорости центрифугирования – 1000-1500G (2000-3000 об/мин). При необходимости допускается центрифугирование с ускорением 4000G c крышечкой и до 12000G без крышечки.
Наиболее широко используются пробирки, содержащие 1,95 мг ЭДТА/1мл крови. Они нашли свое применение в таких областях лабораторной практики, как:
гематологические исследования – подсчет клеток крови, определение СОЭ и пр.
ПЦР-исследования (качественные и количественные методики).
Пробирки с образцами крови можно хранить до 6-10 часов при 4ºС, хранение свыше 24 часов не рекомендуется из-за снижения числа эритроцитов и лейкоцитов.
Цитрат натрия. Цвет крышечки — голубой
Цитрат натрия является антикоагулянтом для сбора венозной крови с це6лью проведения исследований коагуляционных свойств крови.
Процесс свертывания крови представляет собой последовательность сложных реакций, в которых результатом первых реакций (с участием активных ферментов) является активация следующих, первоначально неактивных энзимов. Последним активным ферментом в этой цепочке присутствует тромбин, который осуществляет превращение фибриногена в фибрин. Нити фибрина опутывают клетки крови и окончательно формируют кровяной сгусток. Крайне важную роль на этом этапе играют ионы Са2+. Антикоагуляционные свойства цитрата проявляются в формировании комплекса с ионами Са2+ и эффективном удалении их из крови.
Общее исследование свертывания крови определяется временем, необходимым для последовательной активации ферментов, участвующих в коагуляционном процессе. Проводится определение времени активации и количественное измерение различных составляющих коагуляционного каскада, для чего создаются так называемые «обходные пути» добавлением некоторых промежуточных продуктов свертывания.
Наиболее часто используются пробирки с 3,8% или 3,2% раствором цитрата натрия (0,129 моль/л), соотношение цитрата к количеству забираемой крови 1/9.
Для максимально качественного проведения коагулологических исследований рекомендуется соблюдение определенных правил:
нельзя использовать пробирку для взятия крови на коагуляционные тесты первой, сразу после венепункции, так как на результаты может повлиять выделяющийся при пункции тканевой тромбопластин;
венозный жгут во время взятия крови в пробирку должен быть снят;
немедленно после взятия крови пробирку аккуратно переворачивают 5-6 раз для лучшего перемешивания крови и антикоагулянта;
сразу после этого надо проверить количество взятой крови: ее верхняя граница должна быть на уровне голубой полоски на этикетке.
Оптимальными условиями хранения пробирки с образцом крови является температура 20-24ºС и исследование коагуляционных свойств и факторов свертывания крови должно быть проведено в течение 2-х часов с момента взятия крови
источник
ОБЩИЕ ПРАВИЛА:
- Для большинства исследований кровь рекомендуется сдавать утром, в период с 8 до 11 часов, натощак (между последним приемом пищи и взятием крови должно пройти не менее 8-ми часов, воду можно пить в обычном режиме), накануне исследования легкий ужин с ограничением приема жирной пищи. Для тестов на инфекции и экстренных исследований допустимо сдавать кровь через 4-6 часов после последнего приема пищи.
- Накануне исследования (в течение 24 часов) исключить алкоголь, интенсивные физические нагрузки, прием лекарственных препаратов (по согласованию с врачом), исключить курение в день перед исследованием.
- При контроле лабораторных показателей в динамике рекомендуется проводить повторные исследования в одинаковых условиях – в одной лаборатории, сдавать кровь в одинаковое время суток и пр.
- Кровь для исследований нужно сдавать до начала приема лекарственных препаратов или не ранее, чем через 10–14 дней после их отмены. Для оценки контроля эффективности лечения любыми препаратами нужно проводить исследование спустя 7–14 дней после последнего приема препарата.
- Если в день исследования крови на гормоны предстоит прохождение УЗИ, то СНАЧАЛА сдается кровь, а потом проводится УЗИ.
ОБЩИЕ ПРАВИЛА:
- Накануне исследования рекомендуется получить стерильный контейнер для мочи в офисе Клиники, либо приобрести его в аптеке.
- За 10-12 часов до исследования не рекомендуется употреблять: алкоголь, острую и соленую пищу, а также пищевые продукты, изменяющие цвет мочи (свекла, морковь).
- По мере возможности исключить прием мочегонных препаратов.
- После проведения цистоскопии анализ мочи можно назначать не ранее, чем через 5-7 дней.
- Женщинам не рекомендуется сдавать анализ мочи во время менструации.
- Сбор мочи пациент проводит самостоятельно (исключение составляют дети и тяжелобольные).
- Перед сдачей анализа произвести тщательный туалет наружных половых органов:
- у женщин – ватным тампоном, смоченным теплой мыльной водой, проводится туалет наружных половых органов (обработка половых губ движением тампона спереди и вниз); высушивается чистой салфеткой.
- у мужчин – проводится туалет наружного отверстия мочеиспускательного канала теплой водой с мылом, затем промывается теплой водой и высушивается чистой салфеткой.
Для общего анализа используют первую утреннюю порцию мочи (предыдущее мочеиспускание должно быть не позже 2-х часов ночи).
Провести туалет наружных половых органов.
Мужчинам при мочеиспускании полностью оттянуть кожную складку и освободить наружное отверстие мочеиспускательного канала. Женщинам раздвинуть половые губы.
Первые несколько миллилитров мочи слить в унитаз. Всю порцию утренней мочи собрать в сухой чистый контейнер при свободном мочеиспускании.
Отлить 40-50 миллилитров от общего объема мочи в специальный контейнер и плотно закрыть крышкой. Нельзя брать мочу из судна, горшка. Собранную мочу сразу доставить в лабораторию. Допускается хранение мочи в холодильнике (при t +2° +4° С), но не более 1,5 часов.
ОБЩИЕ ТРЕБОВАНИЯ:
Кал должен быть получен без применения клизм и слабительных средств.
В специальный контейнер собрать 1-2 чайных ложки кала.
Доставить в лабораторию в течение 3-х часов после сбора.
Биохимический анализ кала
Отобрать в отдельный контейнер 2-4 г (1 чайная ложка) кала и в течение 3х часов доставить в лабораторию. Обязательно указать тип стула (понос, запор, без особенностей, стул со слабительными).
Исследование кала на скрытую кровь
За три дня до исследования из рациона необходимо исключить мясо, печень, кровяную колбасу и все продукты, содержащие железо (яблоки, болгарский перец, шпинат, белую фасоль, зеленый лук, огурцы).
В специальный контейнер собрать 1-2 чайных ложки кала. Доставить в лабораторию в течение 3-х часов после сбора.
Соскоб на энтеробиоз
Накануне исследования рекомендуется получить специальную пробирку с зондом для сбора биоматериала в офисе Клиники.
Для данного исследования берется соскоб с перианальных складок (вокруг анального отверстия) самим пациентом. Утром (не вставая с постели), до проведения гигиенических процедур и туалета, провести зондом круговыми движениями вокруг анального отверстия. Поместить зонд в специальную пробирку. Доставить в лабораторию в течение 2-х часов после сбора.
Клинический анализ мокроты
Мокроту для общеклинического исследования рекомендуется собирать с утра и натощак во время приступа кашля в специальный контейнер.
С целью механического удаления остатков пищи и слущенного эпителия перед откашливанием производится санация ротовой полости – почистить зубы, прополоскать рот и горло кипяченой водой. При плохо отделяемой мокроте, накануне принять отхаркивающие средства, теплое питье.
Посев мокроты
Следовать правилам подготовки для сбора мокроты на посев. Мокроту собрать в стерильный контейнер и доставить в лабораторию в течение 1 часа.
ОБЩИЕ ПРАВИЛА ПРИ ПОДГОТОВКЕ К ИССЛЕДОВАНИЮ СПЕРМЫ
Сперму собирают в специальный стерильный контейнер. Запрещено использовать презерватив для сбора спермы (вещества, используемые при производстве презервативов, влияют на подвижность сперматозоидов).
Перед исследованием необходимо половое воздержание от 3 до 7 дней (оптимально на 4-5 день с момента последнего семяизвержения). В этот период нельзя принимать алкоголь, лекарственные препараты, посещать баню или сауну, подвергаться воздействию УВЧ, переохлаждаться. При повторном исследовании желательно придерживаться, по возможности, одинаковых периодов воздержания для правильной оценки полученных результатов в динамике. Утром после сна необходимо помочиться, произвести тщательный туалет наружного отверстия мочеиспускательного канала теплой водой с мылом.
Сбор биоматериала производить путем мастурбации, не касаясь стенок контейнера. Для исследования собрать весь объем выделенной спермы.
Посев спермы (с определением чувствительности к антибиотикам)
Сперма для анализа собирается до проведения курса антибиотиков или через 2-3 недели после него.
Биохимический анализ слюны
За 3 чaca до сбора слюны запрещается чистить зубы, полоскать рот, употреблять пищу, жевать жвачку. Если пациент принимает фармсредства для лечения полости рта, он должен проинформировать лечащего врача.
В специальный контейнер собрать 2-3 мл слюны. Образец слюны доставить в лабораторию в течение 3-4 часов с момента сбора.
За 10 дней до взятия биоматериала необходимо прекратить прием лекарственных препаратов и лечебные процедуры.
Кровь сдавать натощак.
Моча (средняя порция) собирается утром после сна.
Доставка в лабораторию осуществляется в тот же день в течение 2- 3 часов.
Мазок для женщин: не проводится взятие материала во время менструации.
Мазок для мужчин: перед исследованием воздержаться от мочеиспускания в течение 2-3 часов.
Анализ минерального обмена
Волосы: Срезать волос у корня с нескольких «точек» головы — затылочная часть, височная, теменная, лобная (окрашенный волос подлежит анализу не ранее двух недель после окраски).
Ногти: Для исследования ногти срезать со всех пальцев рук (всего 10 ногтей).
Ногти не должны быть покрыты лаком. Ногти помещаются в чистый пластиковый контейнер.
Исследование ногтевых пластинок на грибы: Подозрительные участки ногтя (с 1-2 ногтевых пластин) состригаются и помещаются в чистый пластиковый контейнер или пробирку.
источник
Технические усовершенствования анализаторов в КДЛ за последние 15 лет привели к существенному сокращению необходимого объема крови для выполнения лабораторных анализов. Существующая практика в ЛПУ в отношении взятия проб крови на анализы в стеклянные пробирки приводит к избыточности объема взятых проб крови. Проведенными исследованиями установлено, что у пациентов за время его пребывания в терапевтическом отделении для выполнения назначенных ему 42 лабораторных анализов берут 208 мл крови и более. При лечении в отделении реанимации количество крови, взятой для 125 анализов, составляет 550 мл и более. Установлено, что у 50% пациентов, которым проводится переливание крови, более 180 мл крови идут на восполнение кровопотери связанной с взятие проб крови на лабораторные анализы.
Согласно рекомендациям ВОЗ, объем пробы крови (Vol b), необходимой для выполнения лабораторных анализов определяется:
- Объемом пробы для анализа (Vol а);
- Объемом «мертвого» пространства анализатора (Da), измеряемого в мл плазмы/сыворотки.
- Объемом «мертвого» пространства первичной пробирки (Dp), измеряемого в мл крови.
- Объемом «мертвого» пространства вторичной пробирки (Ds), измеряемого в мл плазмы/сыворотки.
- Количеством пробы для 1 анализа (N) и числом лабораторных анализов (х).
- Величиной гематокрита.
Принимая во внимание все эти факторы и исходя из того, что плазма/сыворотка составляют примерно 50% объема крови, общий необходимый объем пробы рассчитываю по следующей формуле:
Vol b = 2×[Nx(Vol а + Da) + Ds] + Dp
необходимый объем крови = 2 × [число тестов × (объем пробы для анализа + мертвое пространство анализатора) + мертвое пространство вторичной пробирки] + мертвое пространство первичной пробирки.
1. Определение оптимального объема пробы крови для взятия на лабораторные исследования
При использовании современных автоматизированных лабораторных анализаторов рекомендуются следующие стандартные объемы проб крови на лабораторные исследования. Эти объемы могут быть достаточны в 95% случаев для выполнения назначенных лабораторных анализов:
- биохимические исследования: 4-5 мл крови (при использовании гепаринизированной плазмы — 3-4 мл);
- гематологическиеи исследований (общий анализ крови): 2-3 мл крови с ЭДТА;
- коагулология: 2-3 мл цитратной крови;
- иммунологические исследования, включая белки, гормоны, онкомаркеры и т.д.: 1 мл цельной крови на 3-4 иммунологических анализа;
- СОЭ: 2-3 мл цитратной крови;
- Газы крови: капиллярная кровь — 50 мкл; артериальная или венозная кровь — 1 мл гепаринизированной крови.
При централизации лабораторных исследований должны использоваться вакуумные пробирки унифицированного объема (например, вакуумные пробирки объемом 4-5 мл для биохимических и серологических исследований и объемом 3-4 мл для исследования гемостаза). При выборе вакуумных пробирок необходимо учитывать тот факт, что длина пробирок, должны быть, по меньшей мере, в 4 раза больше диаметра. Этим критериям соответствуют стандартные вакуумные пробирки размером 75х13 мм (длина х диаметр).
2. Максимально допустимые объемы крови для взятия на лабораторные исследования
При взятии крови на исследования важно знать максимальные нормы крови (особенно у детей), которые можно брать у пациента за один раз и за все время госпитализации. Незнание таких норм может в конечном счете (при частых и обширных исследованиях) привести к развитию у пациента изменений в показателях крови (снижение гемоглобина, гематокрита, эритроцитов и др.) без влияния патологического процесса. Проведенные исследования показали, что при взятии крови на рутинные исследования в обычные стеклянные пробирки взятый объем крови у пациента в среднем в 45 раз превышал необходимый для анализов, при взятии крови в вакуумные пробирки только в 7 раз.
Максимальные нормы взятия крови за один раз и за все время госпитализации у детей до 14 лет приведены в таблице. У взрослых людей рекомендуется брать вдвое больше крови, чем необходимо для выполнения лабораторных анализов.
Максимальные нормы взятия крови за один раз и за все время госпитализации у детей до 14 лет
Максимальная норма взятия крови за 1 раз, мл
Максимальная норма взятия крови за весь период госпитализации, мл
источник
Строго натощак (не менее 12 часов после последнего приема пищи) сдают следующие анализы:
— общеклинический анализ крови; определение группы крови и резус-фактора;
— биохимические анализы (глюкоза, холестерин, триглицериды, АлАТ, АсАТ и др.);
— исследование системы гемостаза (АЧТВ, протромбин, фибриноген и др.);
— гормоны;
— онкомаркеры.
Прием воды на показатели крови влияние не оказывает, поэтому воду пить можно.
Показатели крови могут существенно меняться в течение дня, поэтому рекомендуем все анализы сдавать в утренние часы. Именно для утренних показателей рассчитаны все лабораторные нормы.
За один день до сдачи крови желательно избегать физических нагрузок, приема алкоголя и существенных изменений в питании и режиме дня.
За два часа до сдачи крови на исследование необходимо воздержаться от курения.
При лабораторных исследованиях гормонов (ФСГ, ЛГ, пролактин, эстриол, эстрадиол, прогестерон) кровь следует сдавать только в тот день менструального цикла, который был назначен врачом.
Все исследования крови делают до проведения рентгенографии, УЗИ и физиотерапевтических процедур.
Подготовка к сдаче анализов
Венозная кровь сдается натощак, с 8 до 14 часов
Накануне и в день сдачи анализов недопустим психологический и тепловой стресс, большие физические нагрузки (в том числе спортивные тренировки), прием алкоголя
Если накануне Вам пришлось бодрствовать ночью, это может нарушить ритм секреции ТТГ
За 1 месяц до сдачи анализов исключить прием препаратов щитовидной железы, если врач не дал других указаний
За 2-3 дня исключить прием препаратов, содержащих йод, в том числе радионуклидные препараты йода
Взятие крови проводится до рентгеноконтрастных исследований
Непосредственно перед сдачей крови на анализ воздержаться от курения не менее 1 часа, посидеть в покое около 30 минут
Антитела к ТГ (тироглобулин)
Антитела к ТПО (тироидной пероксидазе)
Антитела к рецепторам ТТГ (тиреотропный гормон)
Венозная кровь сдается натощак
ФСГ (фолликулостимулирующий гормон)
ЛГ (лютеинизирующий гормон)
Венозная кровь сдается натощак, с 8 до 12 часов
За 3 дня исключить физические нагрузки (спортивные тренировки), за 1 час исключить курение, рекомендуется 15-20 минут покоя перед взятием крови
ИФР-1 (инсулиноподобный фактор роста)
Венозная кровь сдается натощак, с 8 до 10 часов, последний прием пищи не позднее 8 ч. вечера
За сутки исключить прием алкоголя, физические нагрузки, психологические стрессы, перед сдачей крови не курить, посидеть 20-25 минут в покое
Гормон инсулин сдаётся натощак, как правило, вместе с сахаром крови. Иногда вместе с пробой на «толерантность к глюкозе» (тогда 2 раза — натощак и через 2 часа после «сахарного сиропа»).
ГСПГ (глобулинсвязывающий половой гормон)
ДЭАС (дигидроэпиандростерона сульфат)
Венозная кровь сдается натощак, с 8 до 12 часов
Исключить физические нагрузки, любые виды стрессов, прием алкоголя за 3 дня до исследования
ПСА (простата-специфический антиген)
Исследование крови на ПСА выполняется до или не ранее, чем через 6-7 дней после массажа, пальцевого ректального обследования простаты, трансректального УЗИ, биопсии, лазерной терапии, эргометрии, цисто- и колоноскопии и других любых механических воздействий на простату
Онкомаркеры, СА-125, СА-15-3, РЭА (раково — эмбриональный антиген), СА-242, АФП (альфафетопротеин)
Венозная кровь сдается натощак, с 8 до 14 часов
АКТГ (адренокортикотропный гормон)
Венозная кровь сдается натощак, с 8 до 10 часов,
последний прием пищи не позднее 8 часов
За сутки исключить прием алкоголя, физические
нагрузки, психологические стрессы, перед
анализом не курить,посидеть 20-25 минут в покое
При резкой смене часовых поясов секреция нормализуется в течение 7-10 дней
Иногда сдаётся в 13:00 или 20:00 по назначению врача
Венозная кровь сдается с 8 до 14 часов, допускается легкий нежирный завтрак
Венозная кровь сдается натощак, с 8 до 12 часов
ХГЧ (хорионический гонадотропин)
Венозная кровь сдается натощак, с 8 до 14 часов, исключить физические нагрузки
Из-за индивидуальных различий в скорости синтеза рекомендуется проводить исследование не ранее 3-5 дней задержки менструации, во избежание ложноотрицательных результатов
При сомнительных результатах повторить исследование с интервалом в 2-3 дня
Для установления факта беременности необходимо указать на сколько дней задержка, для уточнения сроков – примерный срок беременности
IgE, общий и специфический
Венозная кровь сдается натощак, с 8 до 14 часов
За 3 дня до взятия крови исключить физические и эмоциональные нагрузки
Перед взятием крови не курить в течение 1 часа
АФС (антифосфолипидный синдром)
Венозная кровь сдается натощак, 8 до 14 часов
Венозная кровь сдается, с 8 до 14 часов, можно после легкого завтрака
Собрать мочу точно за 24 часа , указать время сбора (с… до . ), мочу хранить на нижней полке в холодильнике (не замораживать) в стеклянной банке с закрытой крышкой. Доставить в полном объеме в лабораторию
В день сбора мочи избегать повышенных физических нагрузок, длительного стояния на ногах. Питьевой режим обычный
Венозная кровь сдается натощак, с 8 до 12 часов
За 1 день исключить половые сношения, тепловое воздействие (баня, сауна)
Поскольку на результаты анализа большое влияние оказывает стресс — накануне исключить физическое напряжение, эмоциональное возбуждение
Перед взятием крови рекомендуется 15-20 минут покоя, не курить
Общеклинический анализ крови
Кровь сдается в утренние часы натощак (или в дневные и вечерние часы, спустя 4-5 часов после последнего приема пищи).
За 1-2 дня до исследования исключить из рациона продукты с высоким содержанием жиров.
За 1-2 дня до исследования необходимо соблюдать диету: отказаться от употребления богатой пуринами пищи — печени, почек, а также максимально ограничить в рационе мясо, рыбу, кофе, чай.
Противопоказаны интенсивные физические нагрузки.
Кровь необходимо сдавать после 12-14 часового голодания.
За две недели до исследования необходимо отменить препараты, понижающие уровень липидов в крови, если не ставится цель определить гиполипидемический эффект терапии этими препаратами.
При сдаче крови на глюкозу (в дополнение к основным требованиям подготовки к анализам) нельзя чистить зубы и жевать резинку, а утренний чай/кофе (даже несладкий) запрещен. Утренняя чашка кофе кардинально изменит показатели глюкозы.
Также на них повлияют контрацептивы, мочегонные средства и другие лекарства.
Мочу собирают сутки с 8.00 одного дня до 8.00 другого дня (записывают весь! объём собранной мочи)
При сборе суточной мочи из рациона исключают — свёклу, морковь, бананы, репу, цитрусовые, препараты кальция.
генетические полиморфизмы, в том числе полиморфизмы генов гемостаза, сосудистого тонуса, полиморфизм генов цитокинов, AZF-фактор, мутации CYP-21, гена CFTR, HLA-типирование
Факторы, искажающие результат исследований:
нагрузка – завышает показатель
Страх при взятии анализов завышает
Брать анализ строго с 7 до 10 ч. утра
Анализы крови на инфекции:
Антитела к вирусным гепатитам
Антитела к краснухе, цитомегаловирусу
Накануне сдачи анализа рекомендуется не употреблять овощи и фрукты, которые могут изменить цвет мочи (свекла, морковь и пр.), не принимать диуретики.
Перед сбором мочи надо произвести тщательный гигиенический туалет половых органов.
Женщинам не рекомендуется сдавать анализ мочи во время менструации.
Соберите утреннюю мочу в контейнер. Для правильного проведения исследования при первом утреннем мочеиспускании небольшое количество мочи (первые 1 — 2 сек.) выпустить в унитаз, а затем, не прерывая мочеиспускания, подставить контейнер для сбора мочи, в который собрать приблизительно 50-100 мл мочи. Плотно закройте контейнер завинчивающейся крышкой.
Специализированный пластиковый контейнер — оптимальное средство сбора и транспортировки мочи для лабораторных исследований. Спрашивайте в аптеках. Контейнер представляет собой широкогорлый градуированный полупрозрачный стаканчик емкостью 125 мл с герметично завинчивающейся крышкой. Контейнер стерилен, не требует предварительной обработки и полностью готов к использованию.
Для анализа мочи по методу Нечипоренко — собирают утреннюю порцию в середине мочеиспускания («средняя порция»). Достаточно 15-25 мл.
Для лабораторных исследований утром перед сбором мочи необходимо провести туалет наружных половых органов.
Первую утреннюю порцию мочи не собирают, но отмечают время мочеиспускания. В дальнейшем собирают всю мочу, выделяемую за 24 часа от отмеченного времени первого мочеиспускания до того же часа через сутки.
Сбор суточной мочи оптимально проводить в специализированный градуированный пластиковый контейнер на 2, 7 л, имеющий широкую горловину и рельефную ручку. Контейнер безопасен и удобен в обращении.
Мочиться следует непосредственно в контейнер, после каждого мочеиспускания плотно завинчивать крышку. Мочу следует хранить в закрытом контейнере в холодильнике на нижней полке, не допуская замораживания.
По окончании сбора (последнее мочеиспускание производится в то же время, которое отмечено как время первого мочеиспускания, но через сутки) мочу можно сдать в лабораторию: суточный объем мочи в закрытом контейнере взбалтывается, после чего в малый контейнер для клинического анализа мочи на 125 мл отливают порцию 100 мл. Всю мочу приносить не надо. В медцентре сообщите суточное количество мочи.
Собирается моча за сутки (8 порций в 8 контейнеров, каждые 3 часа). Первая утренняя порция мочи удаляется. Все последующие порции мочи, выделенные в течение дня, ночи и утренняя порция следующего дня собираются в разные контейнеры (50 мл), купленные в аптеке, на каждом подписывается время сбора.
После завершения сбора мочи содержимое емкости точно измерить, обязательно перемешать и сразу же отлить в контейнер, купленный в аптеке. Контейнер принести в медицинский центр для исследования. Всю мочу приносить не надо. В медцентре сообщите суточное количество мочи.
Из суточного количества мочи доставляют в лабораторию 50-100 мл мочи или 3 порции мочи, собранной за сутки с перерывами в 8 ч:
1 порция — с 8 до 16 часов
2 порция —с 16 до 24 часов
3 порция —с 24 до 8 часов утра (по указанию врача).
Перед сбором мочи необходимо провести туалет наружных половых органов. Мочу собирают утром натощак после сна или не ранее чем через 2-3 часа после последнего мочеиспускания в стерильный пластиковый контейнер. Минимальный объем мочи, необходимый для проведения анализа, составляет 20 мл.
Пробу мочи собирают только в стерильную посуду.
Мочу необходимо сдать до начала антибактериального лечения или спустя 3 дня после терапии. Если больной принимает антибактериальные препараты, то нужно решить вопрос об их временной отмене.
После тщательного туалета наружных половых органов первую порцию мочи cпустить в унитаз, среднюю порцию в количестве 3-5 мл собрать в стерильную герметически закрывающуюся посуду. Мочу доставить в лабораторию в течение 1-2 часов, если такой возможности нет, то хранить пробу мочи можно в холодильнике не более суток. При транспортировке пробы нужно следить, чтобы пробка не промокла.
Нельзя проводить исследования кала раньше чем через 2 дня после клизмы, рентгенологического исследования желудка и кишечника, колоноскопии.
Нельзя накануне принимать лекарственные вещества в том числе:- слабительные; — активированный уголь; — препараты железа, меди, висмута; — использовать ректальные свечи на жировой основе.
Не допускать попадания в образец мочи или воды.
Проводить исследование кала у женщин во время менструации
Собирать кал для исследования следует утром. Если это затруднительно, можно подготовить пробу заранее, но не более чем за 8 часов перед сдачей кала в лабораторию. В этом случае хранить пробу следует в холодильнике (не замораживать).
Тщательный туалет наружных половых органов и области заднего прохода. Предварительно помочиться. Дефекацию производить в сухую, чистую емкость: судно или ночную вазу. Перенести пробу кала объемом 3-5 куб. см в заранее подготовленныйь чистый сухой контейнер для хранения и транспортировки.
Больной за 3-5 дней до исследования не должен есть мясо, рыбу, томаты (их можно заменить молочно-крупяными блюдами). Пациент не должен чистить зубы. Материал собирается на четвертый день в чистый сухой контейнер для хранения и транспортировки.
Требуется полное половое воздержание в течение 3-5 дней перед исследованием, но не более 7 дней. В направлении необходимо указать принимаемые в данный момент медикаментозные препараты (лекарства). Нельзя собирать материал из презерватива. Сбор материала лучше проводить в утренние часы.
Материал забирают с пораженных мест в разгар воспалительного процесса с соблюдением правил асептики. Не менее чем за 5-6 часов до исследования отменяют все медикаменты и процедуры. Взятие материала производит врач отдельным тампоном для каждого глаза.
При наличии обильного гнойного отделяемого стерильным сухим ватным тампоном берут гной с внутренней поверхности нижнего века движением к внутреннему углу глазной щели. Необходимо следить, чтобы ресницы не касались тампона (придерживать веки руками).
Корочки гноя удаляют пинцетом. Берут материал из язвочки у основания ресниц.
Материал для исследования берут после обезболивания стерильным сухим ватным тампоном.
Материал из носовой полости забирают сухим стерильным ватным тампоном, который вводят вглубь полости носа. Для каждого носового хода используется отдельный тампон.
Материал из носоглотки берут стерильным заднеглоточным ватным тампоном, который вводят через носовое отверстие в носоглотку. Если при этом начинается кашель, тампон не удаляют до его окончания. Для проведения анализов на дифтерию исследуют одновременно пленки и слизь из носа и глотки.
Материал из ротовой полости берут натощак или через 2 часа после еды стерильным ватным тампоном со слизистой оболочки или ее пораженных участков у выходов протоков слюнных желез, поверхности языка, из язвочек. При наличии пленки последнюю снимают стерильным пинцетом.
Материал при воспалении среднего уха берет врач. Кожа прилегающих областей обрабатывается раствором антисептика.
1. Различные микроорганизмы имеют свои особенности локализации, пути распространения и выделения, что следует учитывать при выборе места взятия биоматериала.
2. Взятие биоматериала, по возможности, должно проводиться в период обострения инфекции. За несколько дней до исследования необходимо прекратить прием химиопрепаратов. Контроль эффективности лечения должен проводиться не ранее чем через 3-4 недели после окончания терапии.
3. Объём отбираемого биоматериала не должен быть избыточным, т. к. вместе с возбудителем в пробу попадают вещества, которые могут вызывать ингибирование ПЦР или способствовать деградации ДНК при хранении и транспортировке. При взятии мазков и соскобов достаточно получить материал в объёме «спичечной головки».
4. Для взятия проб необходимо пользоваться только одноразовым инструментом и стерильными пластиковыми контейнерами (или пробирками с транспортной средой) с плотно закрывающейся крышкой.
Рекомендации женщинам по подготовке к сдаче мазка на ПЦР, РИФ, посева на флору, микоплазму, трихомонаду, грибковую инфекцию.
Нельзя проводить такие исследования в период приема любых антибактериальных препаратов.
Эти исследования не сдаются в период менструации и в течение 1-2 дней после её окончания.
За 2-3 дня до визита в клинику следует прекратить использование любых влагалищных таблеток, шариков, свеч — и лечебных, и противозачаточных (Фарматекс, Пантекс-Овал, клион Д, Полижинакс и прочие).
Накануне вечером и с утра в день взятия мазка не следует подмываться и спринцеваться.
ВАЖНО! Нельзя брать мазки на ПЦР после проведения кольпоскопических проб.
Перед взятием материала пациенту рекомендуется воздержаться от мочеиспускания в течение 1,5-2 часов. Непосредственно перед взятием материала наружное отверстие уретры необходимо обработать тампоном, смоченным стерильным физиологическим раствором. При наличии гнойных выделений соскоб рекомендуется брать через 15-20 мин. после мочеиспускания, при отсутствии выделений необходимо провести массаж уретры с помощью зонда для взятия материала. У женщин перед введением зонда в уретру проводится ее массаж о лобковое сочленение. В уретру у женщин зонд вводится на глубину 1,0-1,5 см, у мужчин — на 3-4 см, и затем делается несколько осторожных вращательных движений. У детей материал для исследования берут только с наружного отверстия уретры. После взятия материала зонд переносят в упаковку зонда, либо вносят в пробирку с транспортной средой и тщательно отмывают, пробирка закрывается и маркируется, после чего материал доставляется в лабораторию.
Перед взятием материала необходимо удалить ватным тампоном слизь и затем обработать шейку матки стерильным физиологическим раствором. Зонд вводится в цервикальный канал на глубину 0,5-1,5 см, материал собирается осторожными вращательными движениями. При наличии эрозий цервикального канала необходимо их обработать стерильным физиологическим раствором, материал следует брать на границе здоровой и измененной ткани. При извлечении зонда необходимо полностью исключить его касание со стенками влагалища. После взятия материала зонд переносят в упаковку зонда, либо вносят в пробирку с транспортной средой и тщательно отмывают, пробирка закрывается и маркируется, после чего материал доставляется в лабораторию.
Материал должен быть взят до проведения мануального исследования. Зеркало перед манипуляцией можно смочить горячей водой, применение антисептиков для обработки зеркала противопоказано. В случае избытка слизи или обильных выделений необходимо удалить их стерильным ватным тампоном. Влагалищное отделяемое собирают стерильным одноразовым зондом из заднего нижнего свода или с патологически измененных участков слизистой. У девочек материал нужно забирать со слизистой оболочки преддверия влагалища, в отдельных случаях — из заднего свода влагалища через гименальные кольца. После взятия материала зонд переносят в упаковку зонда, либо вносят в пробирку с транспортной средой и тщательно отмывают, пробирка закрывается и маркируется, после чего материал доставляется в лабораторию.
Перед взятием секрета простаты головка полового члена обрабатывается стерильным ватным тампоном, смоченным физиологическим раствором. После предварительного массажа простаты через прямую кишку врач проводит массаж с надавливанием несколькими энергичными движениями от основания к верхушке полового члена. Затем из кавернозной части выдавливается 0,5-1 мл простатического секрета, который собирается в сухую стерильную ёмкость. Материал должен быть доставлен в лабораторию в течение 1-3 часов, транспортировка должна производиться только в сумке-холодильнике.
При наличии обильного гнойного отделяемого его убирают стерильным ватным тампоном, смоченным физиологическим раствором. Соскоб берут с внутренней поверхности нижнего века движением к внутреннему углу глазной щели. При взятии соскоба необходимо придерживать веко руками, чтобы при моргании ресницы не касались зонда. После взятия материала зонд переносят в упаковку зонда, либо зонд вносят в пробирку с транспортной средой и тщательно отмывают, пробирка закрывается, маркируется и доставляется в лабораторию.
Взятие материала проводится натощак или не ранее, чем через 2-4 часа после еды. Одноразовый зонд вводят за мягкое небо в носоглотку и проводят по задней стенке глотки. Если целью исследования являются миндалины, зонд вводится в лакуны миндалин и там ротируется. После взятия материала зонд переносят в упаковку зонда, либо вносят в пробирку с транспортной средой и тщательно отмывают. Пробирка закрывается, маркируется и доставляется в лабораторию.
Взятие материала проводится натощак или не ранее, чем через 2-4 часа после еды. При взятии материала необходимо хорошее освещение, пациент сидит против источника света, корень языка придавливают шпателем, материал берут стерильным зондом, не касаясь языка, слизистой щек и зубов. После взятия материала зонд переносят в упаковку зонда, либо вносят в пробирку с транспортной средой и тщательно отмывают, пробирка закрывается, маркируется и доставляется в лабораторию.
Мазки из зубодесневого кармана собираются в стерильную пробирку (типа эппендорф) с физиологическим раствором. В этом случае пробирки могут храниться в холодильнике (+4. 6°С) не более 12 часов, а их транспортировка осуществляется в сумке-холодильнике. Можно брать мазки и жесткими уретральными зондами. В этом случае зонд после взятия материала помещают в его одноразовую упаковку, и в таком виде доставляют в лабораторию.
За 12 часов до взятия (сбора) слюны исключается прием пищи, алкоголя и лекарственных препаратов. Непосредственно перед сбором слюны необходимо исключить использование зубной пасты и удалить зубные протезы. Перед тем, как собрать слюну, необходимо почистить зубы без зубной пасты, затем хорошо прополоскать рот без использования раздражающих средств. Слюну выплевывают или отсасывают со дна рта одноразовым шприцем и переносят в пробирку (типа эппендорф). Слюна может храниться в холодильнике (+4. 6°С) не более 12 часов, транспортировка осуществляется без охлаждения.
В прямую кишку вводят стерильный одноразовый зонд, вращательными движениями собирают материал, зонд вынимают и помещают в стерильную пробирку, которую доставляют в лабораторию.
После тщательного туалета полости рта (чистка зубов и полоскание кипячёной водой) в стерильную посуду собирают утреннюю порцию мокроты. Диагностическую ценность представляет мокрота слизистого или слизисто-гнойного характера, а также мокрота, содержащая плотные белесоватые включения, и мокрота, окрашенная в желтоватый, серый или бурый цвет. Достаточный для исследования объём мокроты — 3-5 мл. Для повышения информативности возможно повторное (до 3 раз) исследование мокроты, что позволяет повысить число положительных находок.
Если мокрота выделяется нерегулярно или в скудном количестве, накануне вечером и рано утром в день сбора мокроты следует применить отхаркивающие препараты или раздражающие ингаляции. Приготовление мазков из материала, полученного таким способом, должно быть произведено в день его сбора. При отсутствии мокроты, невозможности проведения аэрозольной ингаляции или ей безуспешности для исследования на микобактерии следует исследовать промывные воды бронхов или желудка.
источник
Всем нам с детства знакома такая процедура, как анализ крови. Кровь необходима как для простых исследований, так и высокотехнологичных генетических тестов. Человек приходит с утра в больницу, врач забирает небольшое количество биоматериала в пробирку, и через какое-то время мы получаем результат. Что же происходит между этим? Как нам удалось выяснить — много интересного!
Чтобы посмотреть за тем, как кровь исследуется и какие тесты с ней можно провести, мы отправились в «Инвитро». 4 октября медицинская компания открыла в Новосибирске новый большой лабораторный комплекс, где будут выполняться более двух тысяч видов тестов для пациентов со всей Сибири и Дальнего Востока. Здесь и прошла наша экскурсия.
Цель материала — показать, что происходит с пробирками крови и другими биоматериалами, когда они отправляются на исследования. Ведь мы, обычные люди, достаточно регулярно обращаемся в лаборатории к специалистам, в чьих руках оказывается наше здоровье. И от того, как проходит процесс исследования, зависит и результат, который мы получим.
По словам экспертов, лабораторные исследования включают три основных этапа: преаналитический, аналитический и постаналитический. Заместитель заведующего клинико-диагностической лабораторией ООО «Инвитро-Сибирь» Валентина Андрушкевич рассказала, что первый этап начинается, как ни странно, с мысли: у человека, который решил что-то у себя проверить, или у врача, принимающего пациента. Важную роль играет подготовка к анализам, это влияет на конечный результат. Так, общий анализ крови нужно сдавать натощак, но нельзя голодать свыше 14 часов. Перед каждым исследованием следует внимательно ознакомиться с подготовкой к нему.
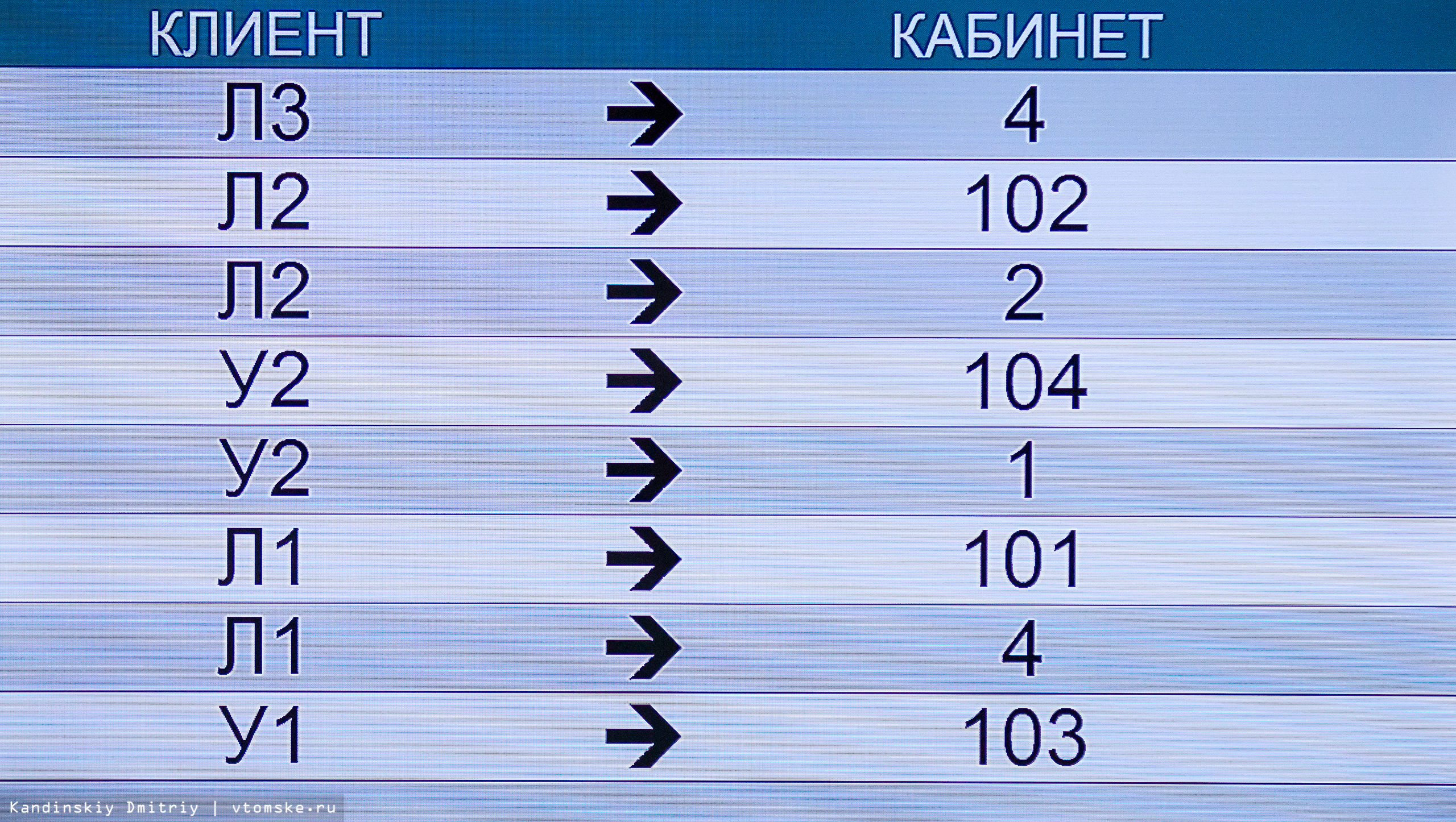
И вот, за мыслью следует действие — человек идет в медицинский офис (перед сдачей анализов проконсультируйтесь с врачом). В новом медцентре для клиентов сделали индивидуальные кабинки, чтобы сохранить приватность разговора со специалистом. Также работает электронная очередь.
Сегодня многие медицинские центры при регистрации пациентов используют программу, создающую индивидуальные баркоды, также именуемые штрихкодами. В дальнейшем это позволяет упростить процесс идентификации пациента для приборов, которые проводят распределение пробирок и продолжают исследование. Кроме того, такая процедура необходима для исключения подмены, потери пробирок и быстрого выполнения исследований. После регистрации пациент отправляет в процедурный кабинет.
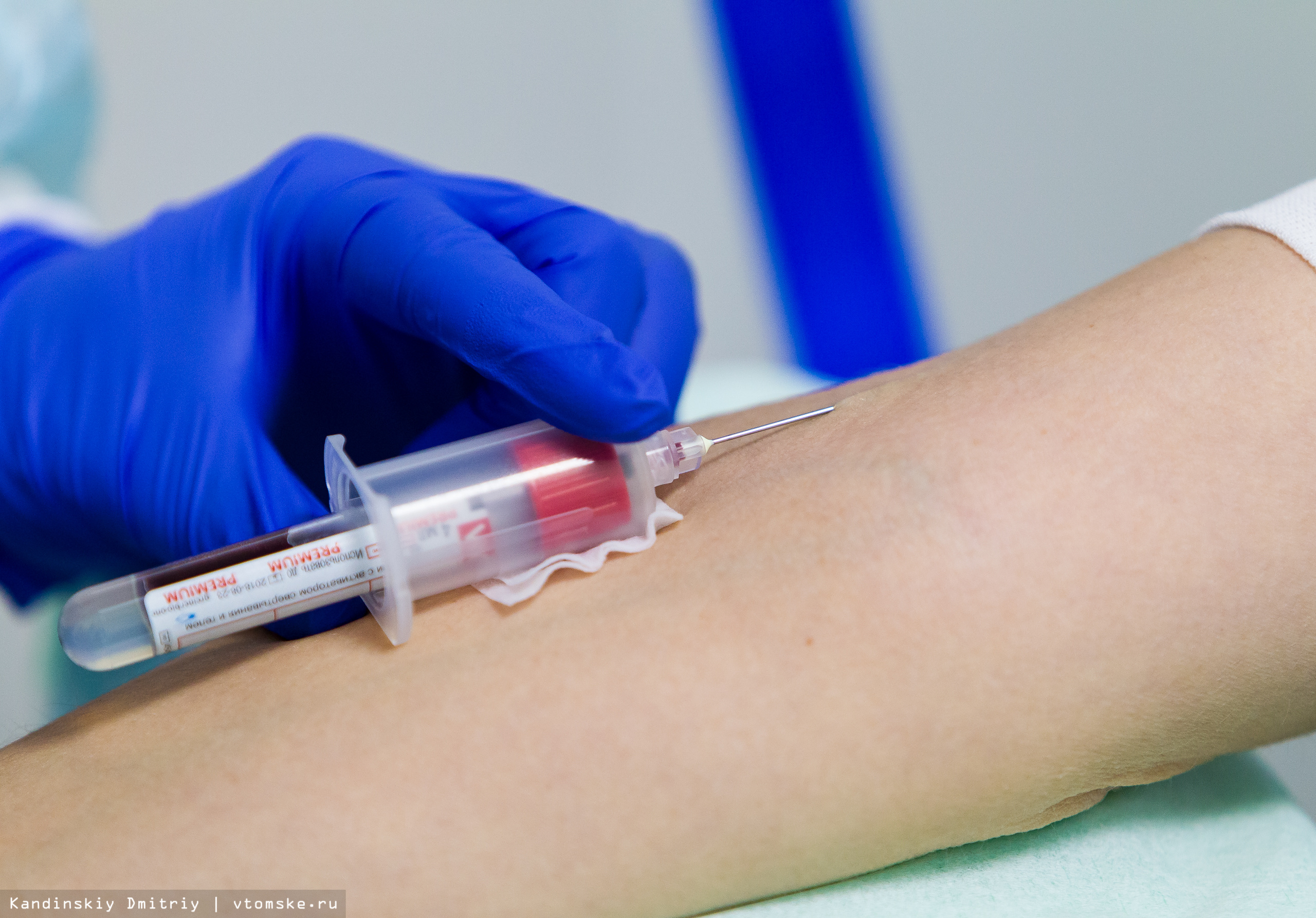
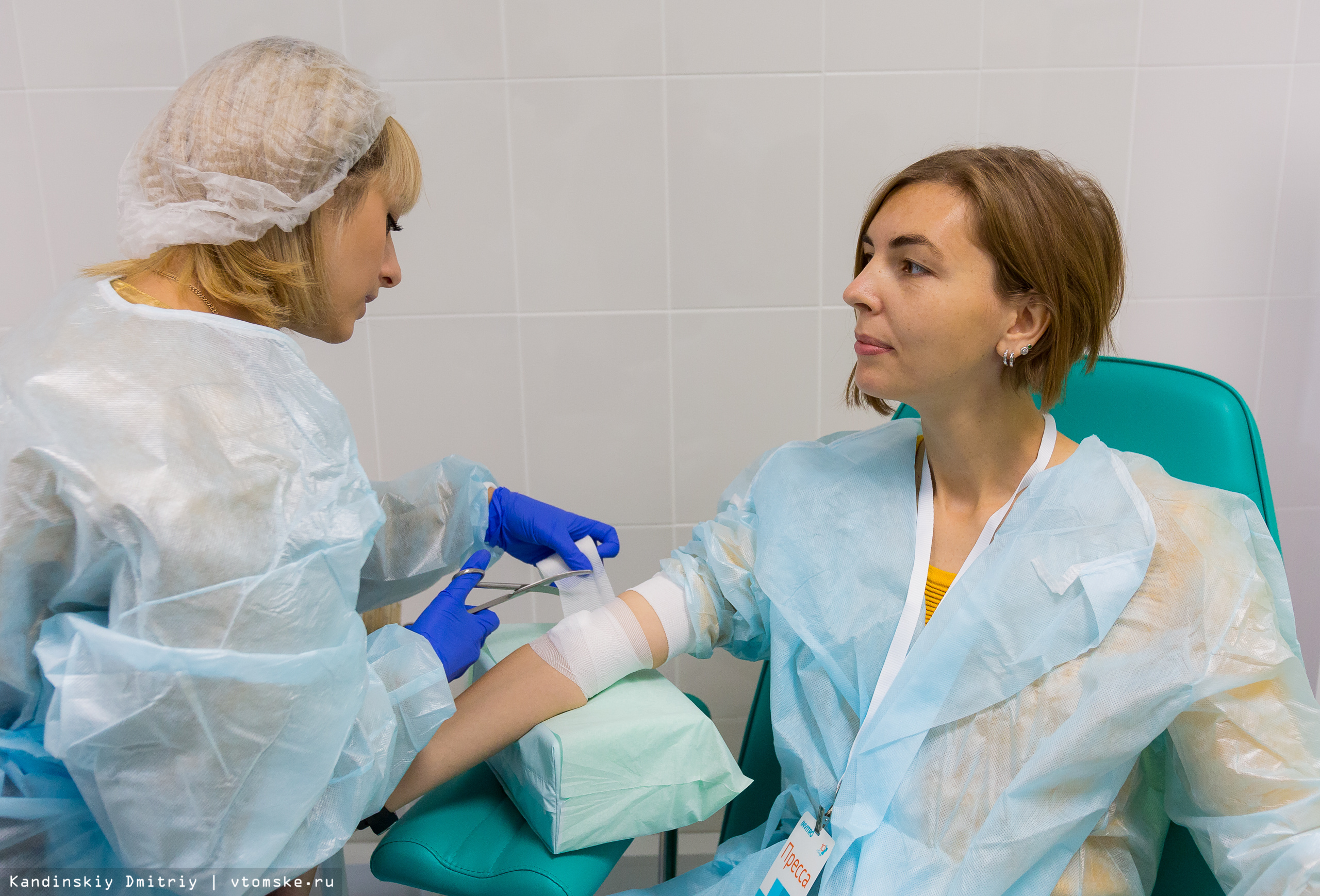
— Люди по-разному переносят процедуру взятия крови, поэтому в процедурных кабинетах есть как кресло, так и кушетка, — поясняет Валентина Андрушкевич. — Для взятия биоматериала мы используем только одноразовые расходные материалы, для нас это не просто государственный стандарт, это жизненно необходимый момент для наших пациентов. Вакуумные пробирки безопасны для сдающего кровь и позволяют сохранять аналиты ( так еще называют биоматериалы) необходимое время для проведения основных и дополнительных тестов.
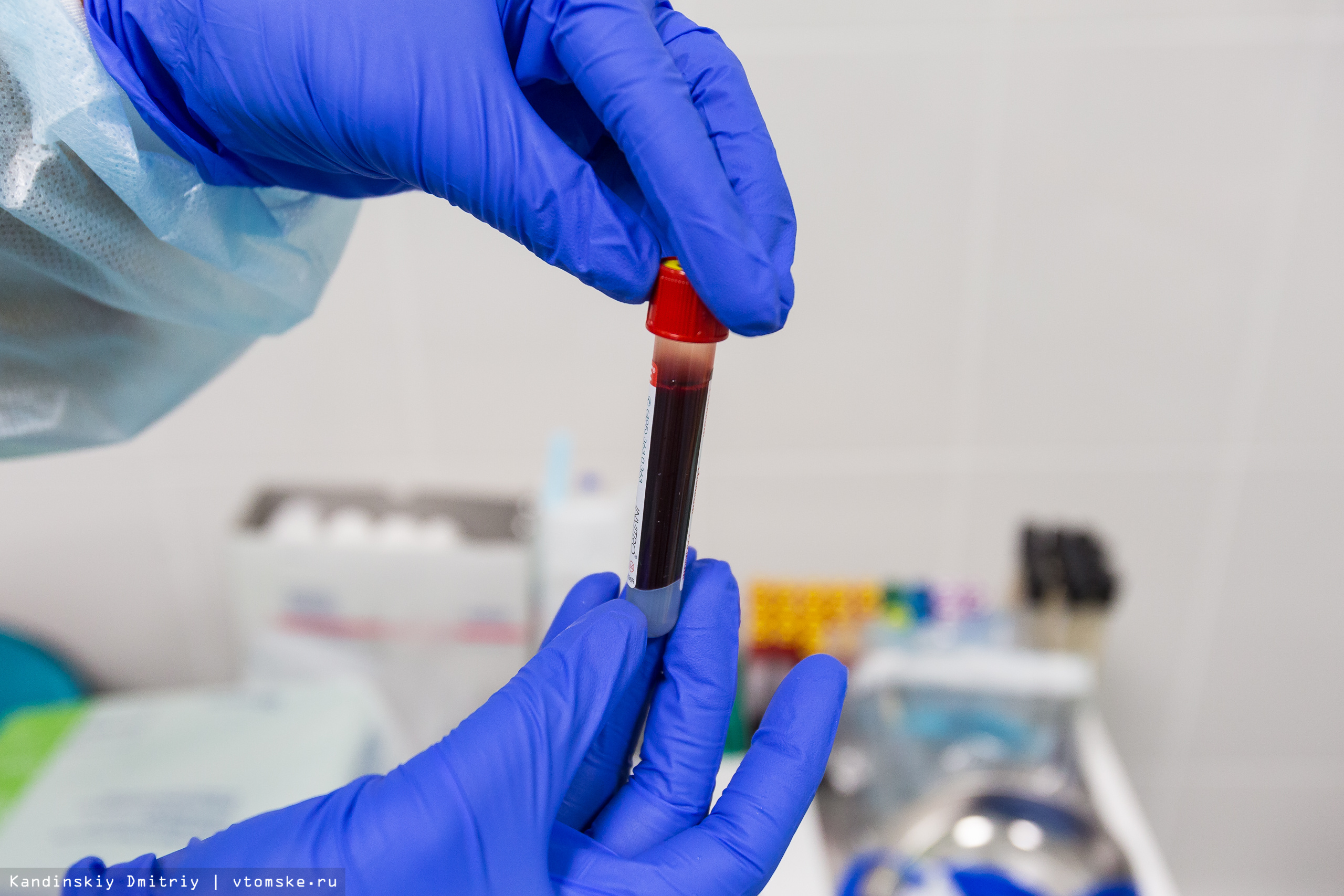
После того, как кровь оказалась в пробирке, ее отправят дальше — в регистратуру. В данном случае регистратурой называется лаборатория преаналитической подготовки. Здесь отмечают прибывший биоматериал в специальной программе, после чего приборы видят задание на исследование.
Биоматериалы поступают в лабораторию двумя большими потоками. Тот, который берут в процедурном кабинете, уже зарегистрирован и первично обработан. В программе регистратуры фиксируется прибытие аналита, лабораторная информационная система (ЛИС) уже видит задание на исследование. Второй поток — то, что приходит от других медучреждений — партнеров «Инвитро». Сначала происходит регистрация пробирок и баркодирование, присваивается индивидуальный код заказа. Данные с ручного бланка, где врач отметил, какие нужны анализы, переносятся в программу.
— П робы поступают в лабораторию круглосуточно. Перевозка биоматерила осуществляется всеми доступными видами транспорта. Используются разные температурные режимы доставки, в частности, режим от +2°С до +8°С и режим -20°С . Необходимая температура для сохранности проб обеспечивается специальными сертифицированными термоконтейнерами. Выбор режима хранения и транспортировки каждого биоматериала происходит в соответствии с ГОСТом, — рассказывает Валентина Андрушкевич.
Существует заблуждение, что кровь возить нельзя, но на самом деле это не так. Биоматериал можно перевозить в большинстве случаев. Если анализы не подлежат длительному хранению, то их и не перевозят. Например, материал для спермограммы принимается только в медицинском офисе при лаборатории.
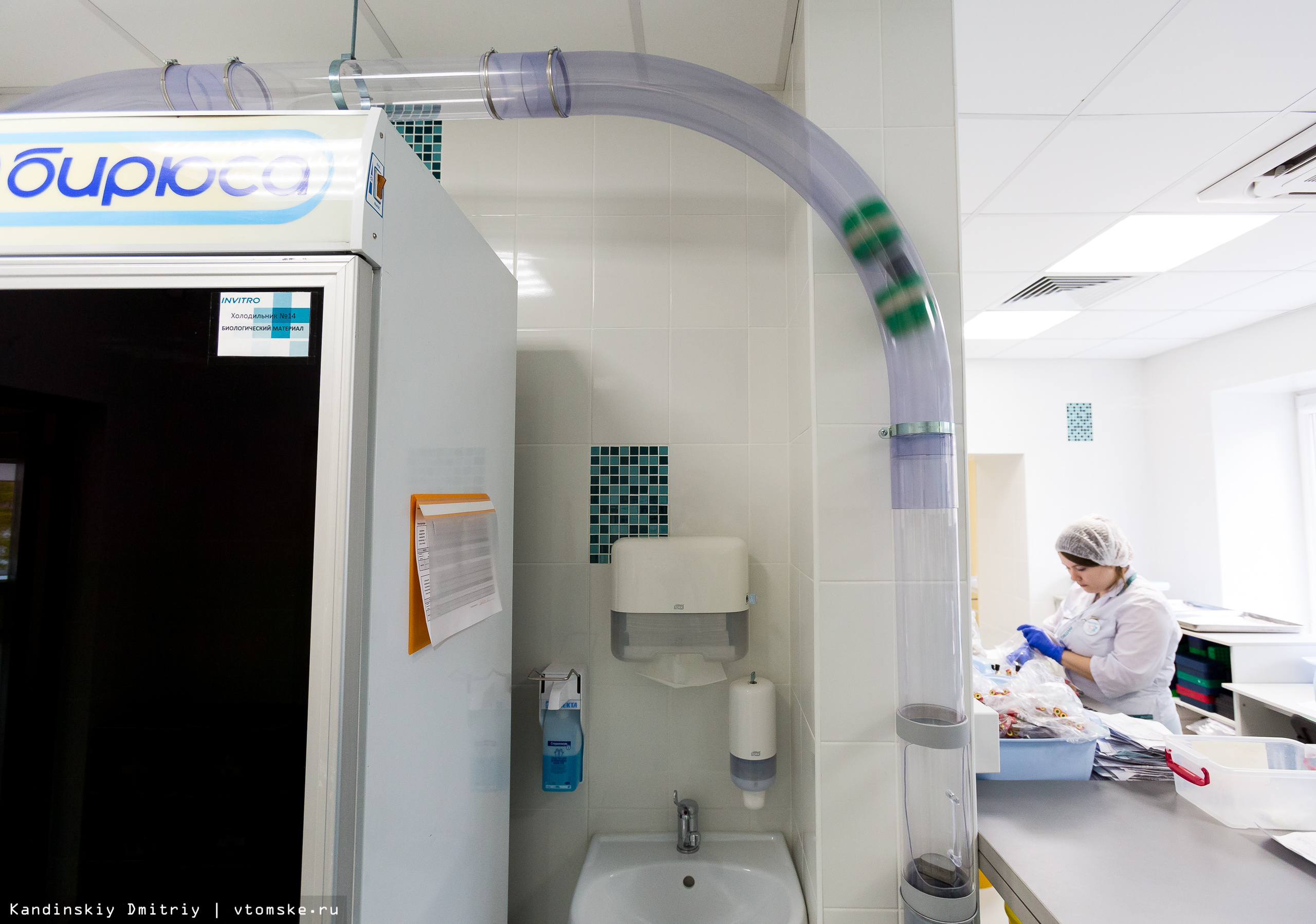
Многие лаборатории на сегодняшний день практикуют выполнение срочных исследований, которые называются cito. По своему опыту могу сказать, что цена на тесты такого формата выше, но результат пациент получит в течение двух-четырех часов. В новой лаборатории пробирки для cito-анализов из процедурного кабинета в регистратуру отправляются пневмопочтой (система перемещения грузов под действием сжатого или, наоборот, разреженного воздуха). Такая посылка прибывает в место назначения меньше чем за десять секунд. Мы сами смогли в этом убедиться.
После всех регистрационных процедур для пробирки наступает аналитический этап исследований, который проходит в разных подразделениях.
Наша первая остановка — лаборатория общеклинических, биохимических и иммунохимических исследований. Помещения и оборудование лаборатории — настоящие роботизированные комплексы. Высокотехнологичное оборудование проводит анализ и выводит результаты в онлайн-режиме в лабораторную информационную систему.
— В зоне гематологии находятся гематологические анализаторы для выявления количественных показателей клеток крови , — показывает Валентина Андрушкевич. — Для точности результата кровь предварительно нужно перемешать, так как она оседает. Этим процессом заведует отдельное вспомогательное оборудование. Перемешивание пробирок происходит перед любыми тестами.
Пробирки с сиреневыми крышечками отправляются на общий анализ крови. Он выполняется в гематологическим анализаторе Sysmex. В данном случае перемешивание пробирок на отдельном оборудование не требуется, анализатор делает все сам. Результаты анализов сбрасываются в систему, их можно увидеть на мониторе. Но никаких фамилий там нет, только баркоды пациентов и итоги тестов.
Программа сама оценивает итоги согласно заложенным в нее правилам — нормам, которые должны быть. Если анализ нормальный, он автоматически подтверждается системой и сбрасывается дальше в ЛИС. Если образец имеет патологические отклонения, система дает сигнал, и пробирка пойдет на микроскопию.
— В случае выявления патологии готовится мазок крови, и врач будет смотреть его в микроскоп. Специалист скорректирует результат анализа и внесет его в систему, — добавила эксперт.
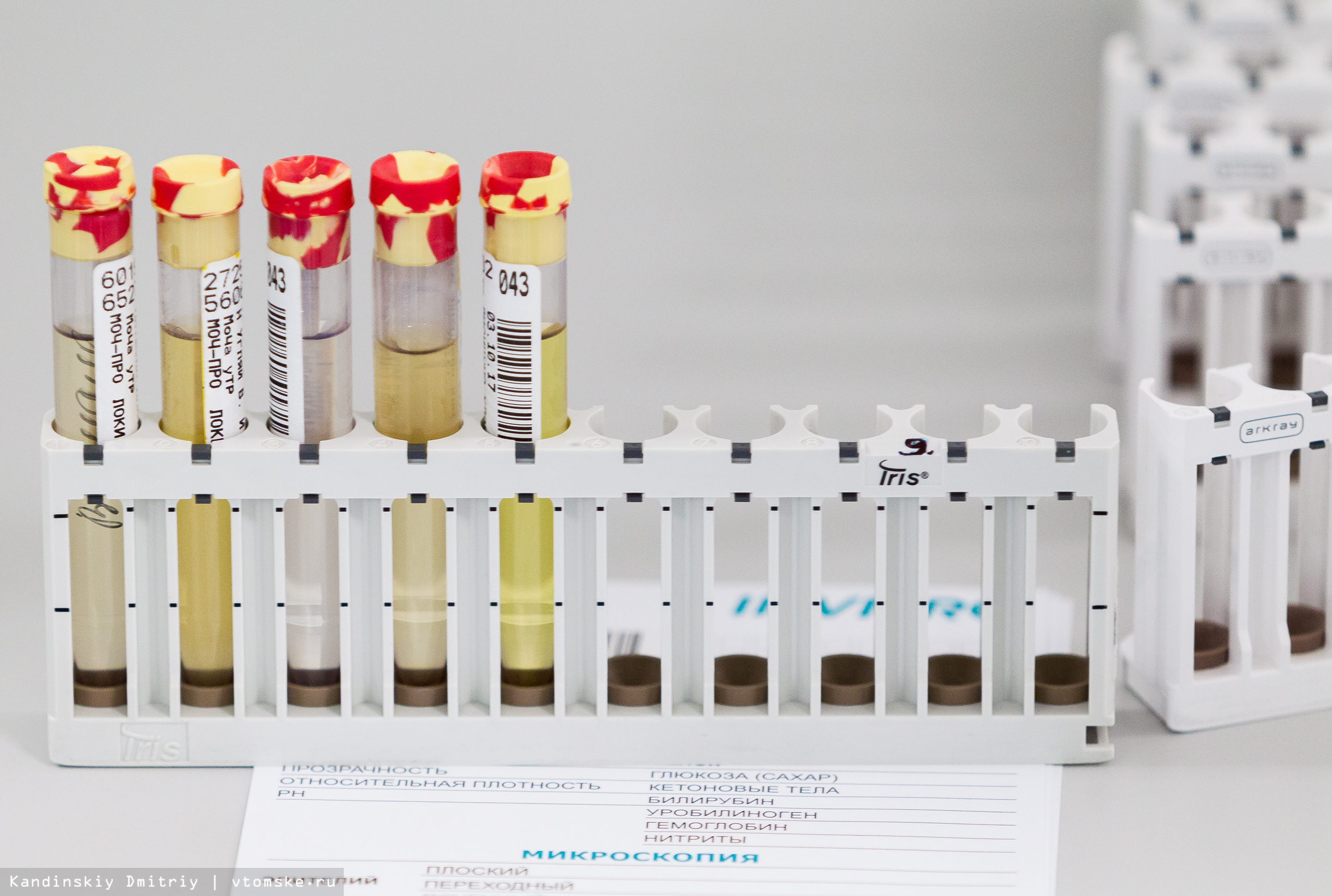
Напротив гематологических анализаторов располагается оборудование для автоматизированного исследования мочи. Что касается данного исследования, он в целом предусматривает микроскопию осадка мочи. На отдельном аппарате в лаборатории проводится химические исследование биоматериала, а на отдельном оборудовании — именно микроскопия.
— Это высокопроизводительное оборудование, которое позволяет быстро микроскопировать осадки мочи и описывать их — сколько солей, лейкоцитов, эритроцитов. Экспертная оценка здесь присутствует: специалист смотрит на итоги исследований и при наличии патологии будет выполнена дополнительная микроскопия, но уже врачом. Несмотря на технологии, специалист все равно остается во главе угла, — подчеркивает Андрушкевич.
Иногда пациенту требуется сдать кровь на несколько исследований. Конечно, в этом случае его не будут колоть несколько раз и заполнять множество пробирок, хватит одной. Но разные анализы выполняют разные группы приборов. Чтобы пробирка прошла по всем аппаратам, работает специальная программа и робот-сортировщик. К нему пробирки поступают из регистратуры, робот снимает с них крышечку и расставляет по штативам, куда должен пойти образец крови. Когда штатив будет заполнен, он выскочит, и специалист заберет его.
Сортировщик работает очень плавно — на данном этапе кровь встряхивать и перемешивать нельзя — и при этом быстро. Робот помогает как ускорить работу без потери качества, так и обеспечить биобезопасность для медперсонала.
Кстати, для приготовления реагентов в лаборатории используют ионизированную воду — кроме молекул воды в ней больше ничего нет. Пить такую воду нельзя, но она позволяет добиться точного результата при проведении тестов. К каждому прибору вода подводится индивидуально, по трубкам, что позволяет сохранить ее чистоту.
На отдельном этаже в лабораторном комплексе находится ПЦР-лаборатория, где выполняются генетические исследования (выявление предрасположенности к тем или иным заболеваниям, наследственность и так далее) и выявление инфекций. В ней — очень строгие санитарные правила, поскольку диагностика — очень точная и порой хватает несколько сторонних клеток, чтобы повлиять на результат. Поэтому сотрудники медцентра провели для нас виртуальный тур.
ПЦР-лаборатория выполняет от четырех до шести тысяч исследований, выявляет более 50 инфекционных маркеров и свыше 20 генетических маркеров патологии человека. Все помещения лаборатории находятся в особом режиме изоляции, оснащены предбоксами, имеют особый график кварцевая, три изолированные приточно-вытяжные системы. Все операции контролируются через программное обеспечение. Все это позволяет исключить погрешности в результатах.
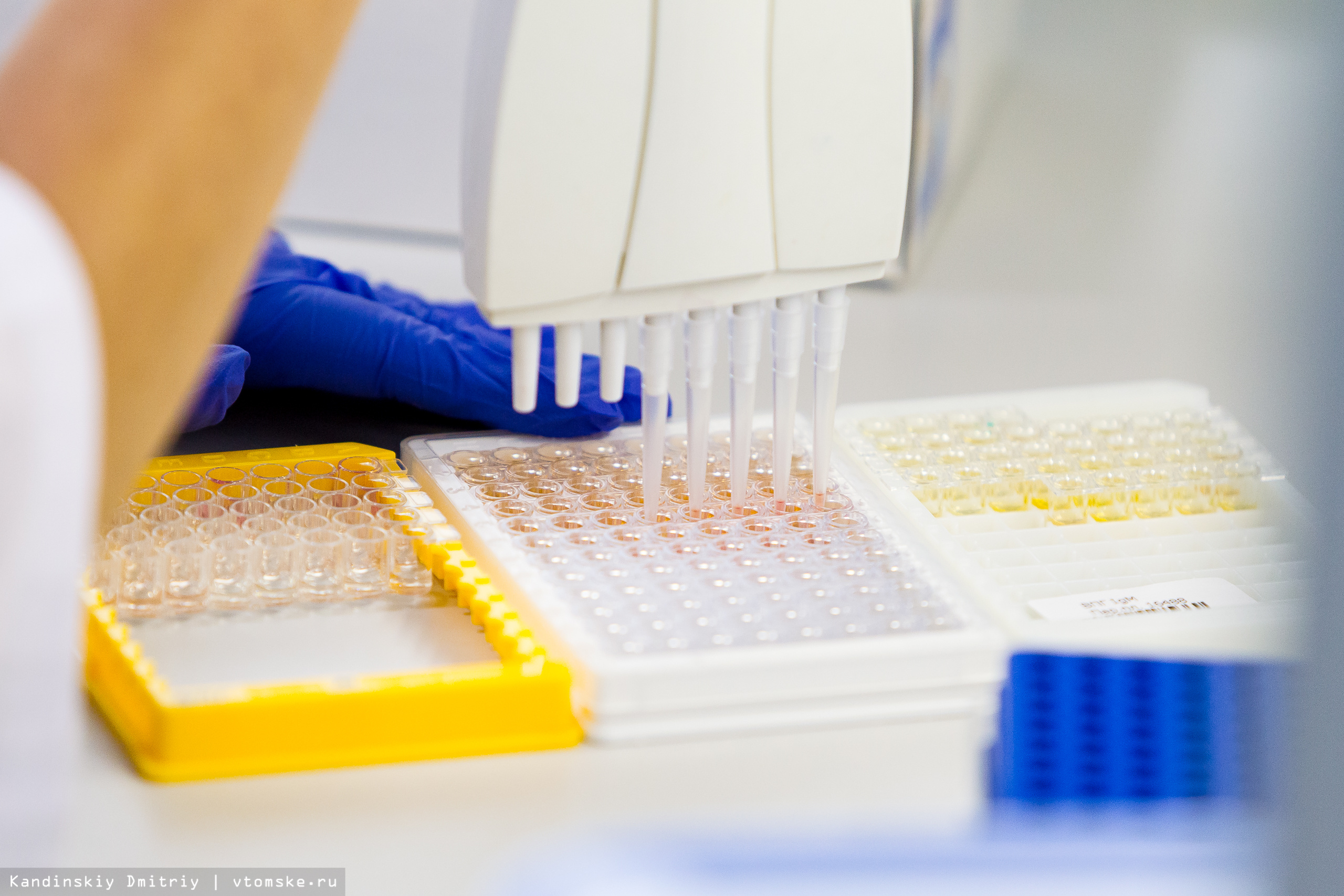
Как рассказала врач группы по контролю качества лаборатории Екатерина Томзикова, для ряда тестов пока не существуют приборы, которые бы делали исследования автоматически, поэтому специалисты проводят их вручную. Последнее место в нашей экскурсии — лаборатория иммуноферментного анализа.
— В месяц в данной лаборатории выполняется порядка 40 тысяч тестов. Несмотря на то, что это ручные методики, на помощь специалистам приходит свой робот-сортировщик. Здесь мы смотрим гормоны, выполняем тесты на аллергию, большое число аутоиммунных маркеров, — уточнила Томзикова.
Вначале материала я упоминала про три этапа лабораторных исследований. Аналитический подошел к концу. Постаналитика включает в себя консультации пациентов врачами касательно результатов исследований: что они означают, нужно ли обращаться к специалисту.
P.S. Казалось бы, анализ крови, что может быть проще? Но за этими двумя словами скрывается масса операций которую стоит провести, чтобы пациент получил верный результат. Конечно, не стоит забывать и о подготовке к исследованию со стороны самого пациента. А вообще — будьте здоровы и болейте меньше!
Имеются противопоказания, необходимо проконсультироваться со специалистом.
Данный материал не носит коммерческий или заказной характер и выходит в рамках рубрики «Знай город»
источник