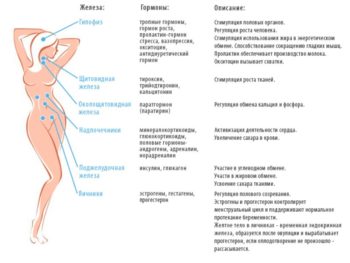
Особую группу женских гормонов представляют эстрогены. В нее входят эстрадиол, эстрон, эстриол. Вырабатываются данные гормоны яичниками и корой надпочечников, при наступлении беременности эту функцию выполняет плацента.
Половая система и весь организм верно функционируют только при нормальном уровне эстрогенов у женщин. Их прямое действие направлено:
- на обеспечение развития репродуктивных органов;
- формирование организма по женскому типу;
- рост эндометрия в первую фазу маточного цикла;
- подготовка слизистой влагалища;
- поддержание тонуса мышц матки;
- увеличение подвижности стенок маточных труб для обеспечения процесса оплодотворения яйцеклетки.
В организме у женщины эстрогены оказывают влияние и на другие процессы:
- повышают интенсивность метаболических реакций;
- предотвращают разрушение костной материи;
- защищают артерии от «плохого» холестерина, нормализуют жировой обмен;
- задерживают в тканях воду и натрий.
Нарушение концентрации эстрогенов в крови вызывает сбой менструального цикла, отсутствие овуляции, нарушение имплантации и другие состояния, которые приводят к репродуктивной дисфункции, вызывают общее ухудшение состояния женского организма. На вопрос, как определить концентрацию женских гормонов, ответ однозначен – сдавать кровь на эстрогены в лаборатории.
Показатели нормы эстрогенов для женщины зависят от фазы менструального цикла и возраста, срока беременности:
| Фаза цикла | Эстрадиол в пг/мл | Эстрон в пг/мл | Эстриол в нмоль/л |
|---|---|---|---|
| Фолликулярная | 12,5-166,0 | 37,2-138,0 | — |
| Овуляторная | 85,8-498,0 | 59,9-229,0 | — |
| Лютеиновая | 43,8-211,0 | 49,8-114,0 | — |
| Постменопауза | до 54,7 | 14,1-103,0 | — |
| Беременность I триместр | 215,0-4300,0 | — | 0,45-3,42 |
| Беременность II триместр | 800,0-5760,0 | — | 8,0-30,0 |
| Беременность III триместр | 1810,0-13900,0 | — | 5,0-42,0 |
Эстрадиол наиболее активный женский гормон, от него в большей степени зависит здоровье в целом и способность к деторождению. Эстрон присутствует у небеременных женщин и вместе с эстрадиолом оказывает влияние на менструальный цикл. Эстриол в большом количестве появляется в организме только во время беременности и вместе с эстрадиолом контролирует правильное развитие будущего ребенка. Норма эстрогенов – показатель отличного физиологического состояния организма женщины.
Значительное повышение концентрации эстрадиола у женщин детородного возраста наблюдается в период овуляции и во время беременности, это нормальное явление. Приблизительно к 45 годам женские половые железы значительно уменьшают секрецию эстрадиола.
Есть показания, при которых врач назначает анализ крови на эстрадиол, чтобы поставить или уточнить диагноз, скорректировать лечение:
- у девочки подросткового возраста не наступают месячные и слабо выражены вторичные признаки принадлежности к полу;
- при диагностированном бесплодии;
- при нарушениях маточного цикла;
- матка и яичники уменьшены;
- новообразования в яичниках;
- остеопороз.
Кровь для определения уровня эстрадиола берут из вены. Анализ следует сдавать на тощий желудок (должно пройти минимум 8 часов с момента последнего употребления пищи). Накануне изучения исключаются стрессы, физические перегрузки, употребление алкоголя, нельзя проходить УЗИ, рентген.
Не рекомендуется употребление жирной, пряной, жареной пищи. В зависимости от цели исследования кровь рекомендуют сдавать с 3-го по 5-й дни цикла, или с 9-го по 21-й день. Отклонения от нормы указывают на причины гормонального сбоя:
| Повышение эстрадиола | Понижения эстрадиола |
|---|---|
| Раннее половое развитие | Дисфункция половых желез |
| Гиперфункция щитовидной железы | Истощение организма |
| Кровотечения в период менопаузы | Голодание, вегетарианство, сыроедение |
| Цирроз печени | При диагностированном синдроме Шерешевского-Тернера (генетическом отклонении у девочки) |
| Новообразования в яичниках |
Количество гормона эстрона в организме у женщины большое, но он оказывает более слабое действие, чем эстрадиол. Тем не менее этот женский гормон не менее важен для поддержания нормального гормонального фона. Анализ для определения уровня эстрона назначают в следующих случаях:
- любые нарушения цикла;
- беременность не наступает, при этом женщина в течение полугода регулярно ведет активную половую жизнь и не использует контрацептивы;
- при задержке полового развития;
- подготовка к ЭКО.
Причины, связанные с изменением уровня эстрона:
| Повышение эстрона | Понижения эстрона |
|---|---|
| Множественные кисты яичников | Менопауза |
| Дисфункция щитовидной железы | Остеопороз |
| Ожирение | Дисфункция яичников |
| Опухоли половых желез | Бесплодие |
| Вязкая кровь и тромбообразование | |
| Риск онкологии молочных желез, шейки матки |
Забор крови из вены производится на тощий желудок (последнее употребление пищи за 8-14 часов до сдачи анализа), независимо от дня цикла.
В период беременности половые железы женщины, плацента, печень плода вырабатывают в большом количестве эстриол. В период вынашивания ребенка для женщины это самый важный гормон. На организм не беременной женщины эстриол оказывает очень слабое воздействие в силу мизерной концентрации. В некоторых случаях проверить уровень эстриола рекомендуется тем, кто планирует забеременеть:
- будущим родителям 35 — 45 лет;
- у родственников есть генетические (хромосомные) заболевания;
- в семье уже есть дети с патологиями развития;
- оба родителя или один из них подвергались облучению;
- у женщины фиксировались факты невынашивания.
Обязательно назначают анализ на уровень эстриола во время беременности:
- при риске естественного прерывания беременности;
- при обнаружении патологий развития плода;
- в первом триместре беременности плановое исследование для оценки состояния развития плаценты и будущего ребенка;
- при беременности, превышающей сроки;
- у плода предполагают хромосомные мутации;
- обнаружены внутриутробные инфекционные заболевания;
- отмечена гипофункция надпочечников и уменьшение их в размерах у плода;
- при подозрении на дисфункцию плаценты.
источник
Гормоны – это биологически активные вещества, которые продуцируются различными железами эндокринной системы, после чего поступают в кровь. Они влияют на работу всего организма, во многом определяя физическое и психическое здоровье человека. Анализы на гормоны помогают существенно прояснить клиническую картину заболевания и предотвратить его развитие.
Конечно, не каждая патология требует срочной сдачи таких анализов, тем более что человеческий организм производит десятки видов гормонов, каждый из которых имеет свою «сферу влияния».
Уровень гормонов чаще всего определяют в крови, реже – в моче. Исследования на гормоны могут быть назначены, например, в следующих случаях:
- нарушения в развитии тех или иных органов;
- диагностика беременности;
- бесплодие;
- беременность с угрозой выкидыша;
- дисфункция почек;
- нарушения обмена веществ;
- проблемы с волосами, ногтями и кожей;
- депрессивные состояния и другие психические проблемы;
- опухолевые заболевания.
Направление на анализ могут дать педиатр, терапевт, эндокринолог, гинеколог, гастроэнтеролог, психиатр.
Какие же правила следует соблюдать при сдаче крови на анализ уровня гормонов, чтобы результаты оказались максимально точными? Необходимо воздерживаться от употребления пищи в течение 7–12 часов до забора крови. На протяжении суток до исследования должны быть исключены алкоголь, кофе, физические нагрузки, стрессы, сексуальные контакты. Возможность приема медикаментов в этот период следует обсудить с врачом. При исследовании гормонального статуса женщинам важно знать, в какой день цикла следует сдавать анализы. Так, кровь на фолликулостимулирующий, лютеинизирующий гормоны и пролактин сдается на 3–5 дни цикла, на тестостерон – на 8–10, а на прогестерон и эстрадиол – на 21–22 дни.
Если вы сдаете суточную мочу, следует строго придерживаться схемы ее сбора и соблюдать условия хранения.
Кровь для исследования берется из вены утром натощак. Период исследования составляет, как правило, 1–2 дня. Полученный результат сравнивается врачом с нормами концентрации гормона, разработанными с учетом пола, возраста пациента и других факторов. Изучить эти нормы может и сам больной.
Решить, какие именно анализы надо сдавать на гормоны, может только специалист (эндокринолог, гинеколог, терапевт, гастроэнтеролог и т.д.) по результатам осмотра. Причем количество анализов соизмеримо с числом гормонов, а их в организме более 100. В статье мы рассмотрим лишь самые распространенные виды исследований.
Оценка соматотропной функции гипофиза необходима людям, у которых наблюдаются гигантизм, акромегалия (увеличение черепа, кистей рук и ног) или карликовость. Нормальное содержание соматотропного гормона в крови составляет 0,2–13 мЕд/л, соматомедина-С – 220–996 нг/мл в возрасте 14–16 лет, 66–166 нг/мл – после 80 лет.
Патологии гипофизарно-надпочечниковой системы проявляются в нарушении гомеостаза организма: повышении свертываемости крови, усилении синтеза углеводов, снижении белкового и минерального обмена. Для диагностики таких патологических состояний необходимо определить содержание в организме следующих гормонов:
- Адренокортикотропный гормон отвечает за пигментацию кожи и расщепление жиров, норма – менее 22 пмоль/л в первой половине дня и не более 6 пмоль/л – во второй.
- Кортизол – регулирует обмен веществ, норма – 250–720 нмоль/л в первой половине дня и 50–250 нмоль/л во второй (разница концентрации должна составлять не менее 100 нмоль/л).
- Свободный кортизол – сдается при подозрении на наличие болезни Иценко-Кушинга. Количество гормона в моче составляет 138–524 нмоль/сутки.
Эти анализы часто назначаются эндокринологами при ожирении или недостатке веса, их сдают, чтобы определить, есть ли серьезные гормональные сбои и какие именно.
Нарушение работы щитовидной железы проявляется повышенной раздражительностью, изменением массы тела, повышением артериального давления, чревато гинекологическими заболеваниями и бесплодием. Какие анализы следует сдавать на гормоны щитовидной железы, если обнаружено хотя бы несколько из вышеназванных симптомов? В первую очередь речь идет об исследовании уровня трийодтиронина (Т3), тироксина (Т4) и тиреотропного гормона (ТТГ), которые регулируют обменные процессы, психическую деятельность, а также функции сердечно-сосудистой, половой и пищеварительной систем. Нормальные показатели гормонов выглядят так:
- Т3 общий – 1,1–3,15 пкмоль/л, свободный – 2,6–5,7 пмоль/л.
- Т4 общий – 60–140 нмоль/л, свободный – 100–120 нмоль/л.
- ТТГ – 0,2–4,2 мМЕ/л.
- Антитела к тиреоглобулину – до 115 МЕ/мл.
- Антитела к тиреопероксидазе – 35 МЕ/мл.
- T-Uptake – 0,32–0,48 единиц.
- Тиреоглобулин – до 55 нг/мл.
- Антитела к микросомальному антигену тиреоцитов – менее 1,0 Ед/л.
- Аутоантитела к рецепторам тиреотропного гормона – 0–0,99 МЕ/л.
Сбои в регуляции обмена кальция и фосфора приводят к остеопорозу или усилению минерализации костей. Паратиреоидный гормон способствует всасыванию кальция в кишечном тракте, а также реабсорбции в почках. Содержание паратгормона в крови взрослого человека – 8–24 нг/л. Кальцитонин способствует отложению кальция в костях, замедлению его всасывания в ЖКТ и усилению экскреции в почках. Норма содержания кальцитонина в крови – 5,5–28 пкмоль/л. Рекомендуется сдавать кровь на анализы подобного типа при начинающемся климаксе, поскольку женщины в этот период наиболее подвержены остеопорозу.
В организме любого человека продуцируются и мужские, и женские гормоны. Правильный их баланс обеспечивает устойчивость работы репродуктивной системы, нормальные вторичные половые признаки, ровное психическое состояние. Выработка тех или иных половых гормонов может нарушаться в силу возраста, вредных привычек, наследственности, эндокринных заболеваний.
Дисфункции репродуктивной системы , обусловленные гормональными сбоями, приводят к мужскому и женскому бесплодию, а также провоцируют выкидыши у беременных женщин. При наличии подобных проблем сдают кровь на анализ женских гормонов, таких как:
- Макропролактин – норма для мужчин: 44,5–375 мкМЕ/мл, для женщин: 59–619 мкМЕ/мл.
- Пролактин – норма составляет 40 до 600 мЕд/л.
- Гипофизарные гонадотропные гормоны и пролактин – до менопаузы соотношение равно 1.
- Фолликулостимулирующий гормон: его содержание в фолликулиновой фазе в норме составляет 4–10 ЕД/л, в период овуляции – 10–25 ЕД/л, в во время лютеиновой фазы – 2–8 ЕД/л.
- Эстрогены (норма в фолликулиновой фазе – 5–53 пг/мл, в период овуляции – 90–299 пг/мл и 11–116 пг/мл – во время лютеиновой фазы) и прогестины.
- Лютеинизирующий гормон – норма в фолликулиновой фазе – 1–20 ЕД/л, в период овуляции – 26–94 ЕД/л, во время лютеиновой фазы –0,61–16,3 ЕД/л.
- Эстрадиол – норма в фолликулиновой фазе – 68–1269 нмоль/л, период овуляции – 131–1655 нмоль/л, во время лютеиновой фазы – 91–861 нмоль/л.
- Прогестерон – норма в фолликулиновой фазе – 0,3-0,7 мкг/л, период овуляции – 0,7–1,6 мкг/л, во время лютеиновой фазы 4,7–8,0 мкг/л.
Оценка андрогенной функции производится при бесплодии, ожирении, повышенном холестерине, выпадении волос, юношеских прыщах, снижении потенции. Итак:
- Тестостерон – нормальное содержание у мужчин – 12–33, у женщин – 0,31–3,78 нмоль/л (далее по списку первый показатель является нормой для мужчин, второй – для женщин).
- Дегидроэпиандростерон-сульфат – 10–20 и 3,5–10 мг/сутки.
- Глобулин, связывающий половые гормоны, –13–71 и 28–112 нмоль/л.
- 17-гидроксипрогестерон– 0,3–2,0 и 0,07–2,9 нг/мл.
- 17-кетостероиды: 10,0–25,0 и 7–20 мг/сутки.
- Дигидротестостерон – 250–990 и 24–450 нг/л.
- Свободный тестостерон – 5,5–42 и 4,1 пг/мл.
- Андростендион – 75–205 и 85–275 нг/100 мл.
- Андростендиол глюкуронид – 3,4–22 и 0,5–5,4 нг/мл.
- Антимюллеров гормон – 1,3–14,8 и 1,0–10,6 нг/мл.
- Ингибин В – 147–364 и 40–100 пг/мл.
Диагностика диабета и оценка эндокринной функции поджелудочной железы необходимы при болях в животе, тошноте, рвоте, наборе лишнего веса, сухости во рту, кожном зуде, отеках. Ниже приведены названия и нормативные показатели гормонов поджелудочной железы:
- С-пептид – 0,78-1,89 нг/мл.
- Инсулин – 3,0–25,0 мкЕД/мл.
- Индекс оценки инсулинорезистентности (HOMA-IR) – менее 2,77.
- Проинсулин – 0,5–3,2 пмоль/л.
Мониторинг беременности проводится для того, чтобы предотвратить патологии развития и гибель плода. В женской консультации при постановке на учет подробно рассказывают, какие анализы на гормоны необходимо провести и для чего следует сдавать кровь на анализ гормонов при беременности. В общем случае исследуются:
- Хорионический гонадотропин (ХГЧ) – его концентрация зависит от срока беременности: от 25–200 мЕд/мл на 1–2 неделе до 21 000–300 000 мЕд/мл на 7–11 неделях.
- Свободный b-ХГЧ – от 25–300 мЕд/мл на 1–2 неделях беременности до 10 000–60 000 мЕд/мл на 26–37 неделях.
- Эстриол свободный (Е3) – от 0,6–2,5 нмоль/л на 6–7 неделях до 35,0–111,0 нмоль/л на 39–40 неделях.
- Ассоциированный с беременностью плазменный белок А (PAPP-A) – тест делается с 7-й по 14-ю неделю, норма – от 0,17–1,54 мЕд/мл на 8–9 неделях до 1,47–8,54 мЕд/мл на 13–14 неделях.
- Плацентарный лактоген – от 0,05–1,7 мг/л на 10–14 неделях до 4,4–11,7 мг/л на 38 неделе.
- Пренатальный скрининг трисомий 1 триместра (PRISCA-1) и 2 триместра беременности (PRISCA-2).
Сбои в работе симпатоадреналовой системы следует искать при наличии панических атак и других вегетативных расстройств. Для этого нужно сдать кровь на анализ и проверить, какие гормоны из списка вышли за пределы нормы:
- Адреналин (112–658 пг/мл).
- Норадреналин (менее 10 пг/мл).
- Метанефрин (менее 320 мкг/сутки).
- Дофамин (10–100 пг/мл).
- Гомованилиновая кислота (1,4–8,8 мг/сут).
- Норметанефрин (менее 390 мкг/сутки).
- Ванилилминдальная кислота (2,1–7,6 мг/сут).
- 5-оксииндолуксусная кислота (3,0– 15,0 мг/сутки).
- Гистамин плазмы (меньше 9,3 нмоль/л).
- Серотонин сыворотки крови (40–80 мкг/л).
Состояние ренин-ангиотензин-альдостероновой системы , которая отвечает за поддержание объема циркулирующей крови, позволяют оценить такие гормоны, как альдостерон (в крови) – 30–355 пг/мл и ренин (в плазме) – 2,8–39,9 мкМЕ/мл в положении пациента лежа и 4,4–46,1 мкМЕ/мл – стоя.
Регуляция аппетита и обмена жиров осуществляется при помощи гормона лептина, концентрация которого в крови в норме достигает 1,1–27,6 нг/мл у мужчин и 0,5–13,8 нг/мл у женщин.
Оценка состояния инкреторной функции ЖКТ проводится посредством определения уровня гастрина (менее 10–125 пг/мл) и гастрина-17 стимулированного (менее 2,5 пмоль/л)
Оценка гормональной регуляции эритропоэза (образования эритроцитов) производится на основании данных о количестве эритропоэтина в крови (5,6–28,9 МЕ/л у мужчин и 8–30 МЕ/л у женщин).
Решение о том, какие анализы необходимо сдать на гормоны, должно приниматься на основе имеющейся симптоматики и предварительного диагноза, а также с учетом сопутствующих заболеваний.
источник
Состояние нашего организма находится под контролем невидимых невооруженному глазу веществ — гормонов. Стоит балансу хотя бы одного из них (а их больше сотни) нарушиться — и сразу же начнутся какие-либо проблемы. Как держать уровень гормонов под контролем и на какие из них нужно обратить внимание при тех или иных заболеваниях? Давайте разберемся.
Гормоны — это высокоактивные биологические вещества, имеющие органическое происхождение. Они синтезируются различными железами внутренней секреции, а затем поступают в кровь. Гормоны регулируют физиологические функции организма (обмен веществ, рост, развитие, пищеварение, реакцию на изменения внешней среды и т.д.), поэтому их баланс очень важен. Ухудшение общего самочувствия, нестабильное эмоциональное состояние, резкое увеличение или снижение массы тела, упадок сил, расстройство сексуальных функций у мужчин и нарушение менструального цикла у женщин — это серьезные поводы для того, чтобы сдать кровь на анализ гормонов. Направить пациента на исследование этих веществ может эндокринолог, терапевт, гинеколог, уролог, невролог, психотерапевт.
Расстройство работы щитовидной железы, как правило, не имеет ярко выраженных симптомов. Отклонение от нормы часто обнаруживается при прохождении УЗИ. В этом случае эндокринолог направляет на анализ ряда гормонов, в числе которых тиреотропный (ТТГ) , общие Т4 и Т3 , анализ на антитела к тиреоглобулину (АТ-ТГ) и к тиреоидной пероксидазе (АТ-ТПО) . Показатель нормы выглядит следующим образом:
- ТТГ: 0,4–4,0 мЕд/л;
- Т3: 2,6–5,7 пмоль/л;
- Т4: 9,0–22,0 пмоль/л;
- АТ-ТГ: 0–18 Ед/мл;
- АТ-ТПО: Срок
Также во время беременности следует контролировать уровень прогестерона, который готовит организм женщины к зачатию, а когда происходит оплодотворение, отвечает за сохранение беременности — регулирует рост матки, молочных желез, оказывает расслабляющее действие на мышцы. За уровнем эстрадиола следят, чтобы предотвратить угрозу выкидыша и развитие патологий у плода. Лактоген показывает, как развивается плацента и плод. Также в течение всей беременности сдают кровь на гормоны щитовидной железы.
При нарушениях менструального цикла, отсутствии овуляции, проблемах с зачатием, невынашивании, эндометриозе следует проверить баланс гормонов, отвечающих за работу половой системы. Это, прежде всего, ЛГ (лютеинизирующий гормон), прогестерон, эстрадиол, пролактин. Норма показателей зависит от дня менструального цикла. Перед анализом обязательно сообщите врачу о приеме лекарственных средств, особенно если вы употребляете гормональные препараты.
Для исследования репродуктивной системы мужчинам показано сдавать кровь на тестостерон. Его недостаточное содержание может стать причиной бесплодия.
Во время возрастной перестройки женского организма гормональный сбой может вызывать дискомфорт: головные боли, перепады настроения, нарушение терморегуляции. Если контролировать уровень гормонов в этот период, многих проблем можно избежать. При климаксе назначают следующие анализы:
- Анализ крови на фолликулостимулирующий гормон (ФСГ) . Позволяет выявить, достаточно ли эстрогенов в организме. Когда их много, концентрация ФСГ низкая, а когда мало — уровень ФСГ вырастает.
- Анализ на содержание эстрадиола . Если его уровень менее 35 единиц, значит, климакс наступил. Очень низкая концентрация эстрадиола грозит развитием атеросклероза и ведет к повышенной хрупкости костей.
- Анализ на наличие прогестерона . Его отсутствие при климаксе считается нормой.
- Анализ на лютеинизирующий гормон . При климаксе его показатель всегда выше нормы.
При нарушении потенции, снижении либидо, хроническом простатите, мужском климаксе, проблемами с зачатием — мужчинам назначают исследование на половые гормоны, перечислим некоторые из них:
- Свободный тестостерон — стероидный андрогенный гормон, обеспечивающий половое развитие и нормальную половую функцию. Норма: 5,5–42 пг/мл.
- Фолликулостимулирующий гормон (ФСГ) — отвечает за работу семенных канальцев и образование спермы. Благодаря ФСГ увеличивается концентрация тестостерона в плазме крови, что обеспечивает созревание сперматозоидов. Норма: 0,7–11,1 мЕд/мл.
- Дигидротестостерон (ДГТ) — сильный естественный андроген, образующийся из тестостерона — главный «ответчик» за эректильную функцию мужчины. Норма: 250–990 пг/мл.
Быстрый набор или потеря веса тоже могут быть вызваны гормональными нарушениями. Эти процессы связаны с «гормоном сытости» — лептином (он посылает в наш мозг сигнал о том, что пора прекратить есть), и «гормоном голода» — грелином (заставляет нас испытывать чувство голода). Что интересно: их выработка и активность зависят не только от того, сколько человек ест, но и от того, сколько спит. Так, если только две ночи подряд спать на два-три часа меньше, чем обычно, организм начнет производить на 15% больше грелина и на 15% меньше лептина. Поэтому прежде чем идти сдавать анализ на эти гормоны, постарайтесь нормализовать режим сна и бодрствования.
При систематическом нарушении работы желудочно-кишечного тракта (ЖКТ) причиной сбоя может стать гормональный сбой. Так, секрецию слизи и бикарбоната, которые выполняют защитную функцию, в желудке стимулируют гастрин, гастрин-рилизинг-гормон, глюкагон. А подавляет ее соматостатин . Секрецию же пепсина (фермента желудочного сока) и соляной кислоты стимулируют ацетилхолин, гистамин, гастрин , подавляют ее соматостатин и желудочный ингибирующий пептид . Опытный гастроэнтеролог для постановки точного диагноза всегда сочтет необходимым порекомендовать пациенту пройти лабораторное исследование на уровень этих и других гормонов, влияющих на работу ЖКТ.
При сахарном диабете необходимо проверить баланс гормонов щитовидной железы, а также уровень инсулина — вещества, вырабатываемого поджелудочной железой. Он поддерживает нужное количество глюкозы, необходимой для всех обменных процессов в организме.
У здоровых людей инсулин в крови находится в пределах от 3,0 до 25,0 мкЕд/мл. У детей показатель несколько ниже и составляет 3,0–20,0 мкЕд/мл. Более высокие значения характерны для беременных женщин (6,0?27,0 мкЕд/мл) и пожилых людей, чей возраст превышает 60 лет (6,0–35,0 мкЕд/мл).
Угревая сыпь, или акне, встречается не только у подростков, но и у взрослых людей. И если у мальчиков и девочек в большинстве случаев это явление достаточно быстро проходит, то взрослым надо подойти к решению данной проблемы серьезно, поскольку угри на лице и теле очень часто являются следствием гормональных нарушений. Врач-эндокринолог, чтобы подобрать оптимальную терапию, должен отправить пациента на анализ крови. Прежде всего, необходимо проверить баланс половых гормонов и гормонов щитовидной железы (мы о них говорили выше). Более детальное обследование предусматривает биохимический и клинический анализ крови, общий анализ мочи, УЗИ яичников, матки и «щитовидки».
Отставание в физическом развитии, задержка роста — эти проблемы напрямую связаны с балансом соматотропного гормона . Он стимулирует развитие костей, мышц и органов. Для детей разного возраста существуют определенные нормы, они приведены в таблице:
Концентрация соматотропного гормона, мМЕ/л
источник
Анализ на гормональный фон у женщин является важнейшим исследованием, позволяющим определить состояние репродуктивной системы пациентки, выявить причину развития таких проблем как бесплодие, нарушение менструального цикла, гирсутизм, тяжелая угревая сыпь (акне) и т.д.
Анализ на женские гормоны при климаксе проводится при развитии тяжелой климактерической симптоматики (выраженной эмоциональной лабильности, нервозности или депрессивных состояниях, нарушениях сердечного ритма, быстро прогрессирующем остеопорозе, частых «приливах», бессоннице, сухости и атрофии слизистой влагалища и т.д.)
Также гормональный профиль исследуется при планировании беременности и во время вынашивания ребенка.
Обследование на гормоны назначается эндокринологом или гинекологом. Как проверить гормональный фон женщины должен решать исключительно профильный специалист, поскольку анализы на гормоны сдаются по специальным схемам, в зависимости от дня менструального цикла.
Все лечение назначается индивидуально, на основании комплексного обследования.
Самостоятельная трактовка анализов и подбор лечения категорически запрещены и могут привести к серьезным последствиям для здоровья.
К основным анализам на гормональный фон относится исследование уровня:
По показаниям, дополнительно определяется уровень соматотропного гормона (СТГ), аденокортикотропного гормона (АКТГ), 17-кетостероидов и кортизола (гидрокортизола).
Данные исследования проводятся при наличии у пациентки:
- бесплодия;
- самопроизвольных абортов;
- менструальных нарушений;
- задержки полового развития или преждевременного полового развития;
- межцикловых выделений;
- дисфункциональных маточных кровотечений;
- сниженного полового влечения;
- болей во время полового акта;
- сухости и атрофии слизистой влагалища;
- признаков эндометриоза;
- гирсутизма;
- ановуляции;
- симптомов поликистозных яичников;
- хронических воспалительных процессов в малом тазу;
- галактореи;
- мастопатии;
- новообразований в матке, яичниках и молочных железах;
- признаков полового инфантилизма;
- ожирения;
- сердечно-сосудистых патологий в молодом возрасте;
- признаков остеопороза;
- ожирения;
- нарушений лактации после родов;
- болей в молочных железах;
- тяжелого ПМС;
- тяжелых климактерических расстройствах;
- выпадения волос;
- акне и т.д.
Также гормональный фон исследуют для определения овуляторного периода, оценки контроля проводимой гормональной терапии, контроля медикаментозных индукций овуляции, перед проведением экстракорпоральных оплодотворений, оценке состояния фето-плацентарных комплексов и т.д.
Пациенткам, планирующим беременность, рекомендовано определение уровней:
Пациентам с акне рекомендовано определение уровня:
- прогестерона;
- эстрогена;
- тестостерона;
- дегидроэпиандростерона;
- 17-кетостероидов;
- кортизола.
При наличии ожирения рекомендовано определение уровней:
Перед началом менструаций в норме отмечается увеличения уровня андрогенных гормонов. При чрезмерном увеличении перед месячными андрогенных гормонов появляются высыпания на коже, раздражительность, бессонница и другие проявления ПСМ.
Пациентов часто беспокоит вопрос: кровь на гормоны сдается натощак или нет?
Все гормональные исследования проводятся исключительно натощак.
Также, за один-два дня до сдачи гормонов не рекомендовано заниматься сексом.
Минимум за сутки до исследования следует исключить употребление спиртных напитков.
Перед забором крови нельзя курить.
Утром перед сдачей анализов разрешено пить воду без газа.
Накануне исследования рекомендовано воздержаться от посещения сауны, тяжелых физических нагрузок, избегать стрессов.
Лечащий врач и сотрудники лаборатории должны быть уведомлены обо всех препаратах, принимаемых пациенткой. Это связано с тем, что многие лекарственные средства способны влиять на уровень гормонов.
Гипофиз является важнейшим эндокринным органом человека. Он отвечает за синтезирование пролактина, аденокортикотропного, тиреотропного, соматотропного, фолликулостимулирующего, лютеинизирующего и т.д. гормонов.
В норме, гормоны гипофиза оказывают влияние на все органы и системы организма. Они влияют на рост и развитие организма, метаболические процессы, функционирование репродуктивной системы, синтезирование гормонов другими эндокринными органами и т.д.
Выработка лютеинизирующего гормона осуществляется передней гипофизарной долей. В норме, ЛГ и ФСГ регулируют работу репродуктивной системы, отвечают за стимуляцию синтезирования эстрогенов яичниковыми тканями, поддерживают процессы созревания желтого тела, активизируют синтез прогестерона, индуцируют начало овуляции, контролируют созревание фолликулов в яичниках и т.д.
Анализы на уровень ЛГ у женщин сдают с 3-го по 8-й или с 19-го по 21-й день цикла.
Уровень лютеинизирующего гормона в организме женщины зависит от фазы менструального цикла и возраста пациентки.
Повышение ЛГ может наблюдаться при наличии у пациентки:
- базофильных гипофизарных аденом;
- гипергонадотропного гипогонадизма;
- синдрома яичникового истощения;
- СПКЯ (синдром поликистозных яичников);
- эндометриоза;
- истощения и анорексии;
- почечных недостаточностей и т.д.
Также уровень ЛГ может повышаться на фоне тяжелых физических нагрузок, лечения гозерелином, кетоконазолом, местранолом, налоксоном, спиролактоном, тамоксифеном, тролеандомицином и т.д.
Снижение ЛГ в норме наблюдается во время вынашивания ребенка, после перенесенных стрессов, хирургических вмешательств, при длительном курении большого количества сигарет.
Также, низкий лютеинизирующий гормон может наблюдаться при:
- гипоталамических формах аменореи;
- гипогонадотропных формах гипогонадизма;
- гипофизарном нанизме;
- ожирении;
- недостаточностях лютеиновых фаз;
- болезни Шихана;
- атипичных формах синдрома поликистозных яичников
- лечении антиконвульсантами, карбамазепином ® , конъюгированными эстрогенами, дигоксином ® , пероральными контрацептивами, правастатином ® , прогестероном ® , тамоксифеном ® , вальпроевой кислотой ® и т.д.
Нормальный уровень фолликулостимулирующего гормона необходим для стимуляции созревания половых клеток, синтезирования и выделения эстрогенов, обеспечению полноценного созревания фолликулов, наступлении овуляторной фазы.
Сдавать кровь на уровень фолликулостимулирующего гормона необходимо на четвертый-шестой или девятнадцатый-двадцать первый день цикла.
Повышенный ФСГ может наблюдаться при недостаточной функции половых желез, дисфункцональных маточных кровотечениях, менопаузальных нарушениях, почечных недостаточностях, гипофизарных опухолях, базофильных гипофизарных аденомах, эндометриоидных кистах яичников, синдромах истощения яичников и т.д.
Также уровень гормона может повышаться при лечении кетоконазолом, леводопой, нафарелином, налоксоном, правастатином, тамоксифеном и т.д.
Снижение уровня гормона может наблюдаться при вторичных гипоталамических аменореях, гипогонадотропном гипогонадизме, ожирении, отравлении свинцом, синдроме Шихана, гиперпролактинемии, лечении стероидными средствами, карбамазепином, тамоксифеном, соматотропным гормоном, вальпроевой кислотой, гонадотропин-рилизинг-гормоном и т.д.
Нормальный уровень соматотропного гормона необходим для полноценного роста и развития всех органов и систем. Для детей уровень гормона крайне важен в период роста (нормальное развитие костных тканей) и полового созревания.
Показаниями к проведению исследований на данный гормон проводится при наличии у пациента задержки роста и полового развития, раннего полового развития, ускоренного роста, остеопороза, миастений, алопеции, склонности к гипогликемическим состояниям, постоянной потливости, порфирии.
Повышенная выработка соматотропного гормона гипофиза может наблюдаться при наличии у пациентки:
- гипофизарных гигантизмов;
- акромегалий;
- карликовости;
- хронических почечных недостаточностей;
- гипогликемий;
- декомпенсированных форм СД;
- алкоголизма;
- посттравматических состояний.
Также уровень гормона может повышаться при лечении инсулином, кортикотропином, глюкагоном, эстрогенами, норадреналином, дофамином, пропранололом, агонистами дофамина, аргинином, оральными контрацептивами и т.д.
Снижение уровня соматотропного гормона наблюдается при гопофизарном нанизме, гипопитуитаризме, гиперфункции коры надпочечников, хроническом дефиците сна, послеоперационных вмешательств, гипергликемии, лечении прогестероном, глюкокортикостероидами, альфа-адреноблокаторами, бета-адреномиметиками, бромкриптином, кортикостероидами и т.д.
Нормальный уровень пролактина отвечает за нормальное развитие и функцию молочных желез, полноценную лактацию, нормальной родовой деятельности, поддержании полового влечения, нормализации иммунных реакций и т.д.
Максимально высокий уровень пролактина наблюдается в утреннее время, к вечеру наблюдается физиологическое снижение уровня гормона.
Показаниями к проведению анализа на пролактин является наличие у пациентки галактореи, болей в молочных железах, мастопатий, ановуляций, олигоменореии, аменореи, бесплодия, дисфункционального кровотечения из матки, ожирения, остеопороза и т.д.
Повышение пролактинового уровня может наблюдаться при:
- пролактиномах;
- опухолях гипоталамуса;
- гипофизарных аденомах;
- первичных гипотиреозах;
- цирротическом поражении печени;
- эстрогенопродуцирующих опухолях;
- опоясывающем лишае, гиповитаминозе В6;
- терапии антигистаминными средствами, нейролептиками, эстрогенами, кальцитонином, метоклопрамидом и т.д.
Снижение уровня гормона может наблюдаться при апоплексии гипофиза, истинно-переношенной беременности, лечении противосудорожными препаратами, дофаминергическими средствами, нифедипином и т.д.
Данный гормон относится к важнейшим регуляторам функции щитовидной железы. Показаниями к проведению обследования на уровень ТТГ является наличие у пациентки аменореи, задержки полового или психического развития, миопатий, выпадения волос, бесплодия, ожирения, нарушений менструального цикла и т.д.
Анализ крови на ТТГ можно проводить с третьего по восьмой или с девятнадцатого по двадцать первый день цикла.
Повышенный уровень гормона отмечается при наличии у пациентки тиреотропином, базофильных гипофизарных аденом, синдромов неконтролируемой секреции ТТГ, резистентности к ТТГ, ювенильных гипотиреозов, первичных и вторичных гипотиреозов, тяжелых гестозах, после проведения гемодиализа, эктопических опухолях легких, при гипофизарных опухолях, отравлениях свинцом, на фоне противосудорожной терапии, бета-адреноблокаторной терапии, лечения амиодароном ® , рифампицином ® препаратами железа и т.д.
Низкий уровень тиреотропного гормона наблюдается у пациентов с токсическим зобом, тиротоксической аденомой, травмами гипофиза, голоданием, тяжелым стрессами, аутоиммунного тиреоидита, при лечении стероидами, цитостатическими средствами, тироксином ® и т.д.
источник
Самое важное событие в жизни женщины — рождение ребенка. Оно может произойти, если женщина здорова и способна к зачатию и вынашиванию младенца. Это здоровье определяется гормональным равновесием и, в том числе, нужным содержанием эстрогенов — половых женских гормонов. К ним относятся эстриол, эстрадиол и эстрон. Если эстрогенов недостаточно, дама не сможет зачать малыша. В этом случае ей назначают анализ на эстрогены. Что такое эстроген, на что он влияет, когда нужно сдать кровь, рассмотрим в этой статье.
Эстроген генерируются в яичниках женщины. Он влияет на развитие вторичных половых признаков, на менструальный период и на возможность зачатия. Процесс образования эстрона и других эстрогенов заключается в расщеплении андрогенов специальными ферментами.
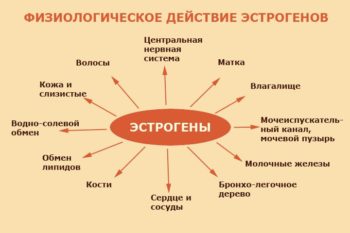
Эстрогены у женщин влияют также на внешний вид. Под их воздействием кожа долгие годы сохраняется гладкой, а фигура приобретает женские соблазнительные округлости. Но главная задача эстрогенов — обеспечивать способность к репродуктивности.
Прогестерон вместе с эстрогеном создают условия для зачатия. Сразу после месячных уровень эстрогенов мал, но он начинает расти, влияя на увеличение эндометрия матки. Это происходит до 14 дня цикла, пока готовая яйцеклетка не выйдет в фаллопиеву трубу. Затем под воздействием прогестерона матка подготавливается к приходу оплодотворенной яйцеклетки. Эндометрий разбухает, в нем явно выражены спиралевидные артерии. Если оплодотворения не произошло, объем эстрогенов и прогестерона сильно сокращается. Матка готовится отторгнуть не пригодившуюся разбухшую слизистую. Начинаются месячные.
- Способствование формированию женских половых органов;
- Стимуляция округления женской фигуры, придания ей соблазнительных форм;
- Увеличение слизистой матки после месячных до середины цикла;
- Развитие слизистой влагалища;
- Стимуляция тонуса матки;
- Способствование активности маточных труб, что повышает вероятность оплодотворения;
- Увеличение скорости общего обмена веществ;
- Защита костей скелета от разрушения;
- Блокирование образования холестериновых бляшек в сосудах за счет стимулирования образования хорошего холестерина;
- Задержка натрия и жидкости в организме.
Как видно, эстрогены влияют не только на вопросы, связанные с полом. У мужчин тоже есть некоторое количество этих гормонов, но если их слишком много, это свидетельствует о заболевании.
Врач гинеколог назначит анализ на эстроген в следующих ситуациях:
- Сбои в месячном периоде. Это могут быть неравномерные циклы (частые задержки, либо слишком маленький срок цикла), боли в начале месячных, отсутствие менструаций, слишком маленькое количество выделяемой крови.
- Задержка развития девушки. Не развивающаяся грудь, поздний приход месячных, фигура по мальчиковому типу.
- Врач хочет проверить причину бесплодия.
- Подготовительные меры перед искусственным зачатием.
- Развитие женских контуров тела у мужчины.
- Угроза выкидыша у беременной.
- Кровотечение из матки.
Надо учесть при сдаче крови, что уровень гормона меняется в зависимости от дня цикла. Перед походом в лабораторию необходимо выяснить, на какой день цикла сдавать анализ.
Когда сдавать анализ на эстрогены, рассчитать легко. Дамы, у которых месячный цикл составляет 4 недели, сдают анализ крови на эстроген в промежутке от 2 до 5 дня периода. При более длительном цикле (32 суток) в лабораторию надо идти на 5 – 7 день. Если цикл составляет 3 недели, то сдать кровь необходимо на 2 – 3 день от начала месячных. При отсутствии менструаций в течение длительного периода кровь сдают в день, указанный гинекологом.
Как сдавать анализ, запомнить просто. Подготовка к забору венозной крови включает стандартные правила:
- Накануне анализа не употреблять алкоголь, не пить медикаментозные средства;
- За несколько дней прекратить прием гормональных препаратов;
- Накануне не заниматься сексом;
- За пару дней до анализа избегать физических нагрузок и психологических стрессов;
- Перед исследованием на эстрогены нельзя курить;
- Сдавать кровь надо натощак — в утро сдачи крови не есть и не пить (последний прием пищи — за 8 часов до анализа).
Если пациент незадолго до анализа болел воспалительными или инфекционными заболеваниями, необходимо сказать об этом гинекологу (урологу для мужчин). При высокой температуре тела анализ следует отложить до полного выздоровления.
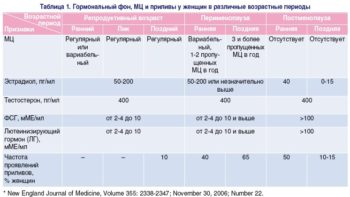
О нормальных уровнях эстрогенов у женщин в разные дни периода рассказывает следующая таблица:
| Вид эстрогена | Фаза | Нижний предел (нг/л) | Верхний предел (нг/л) |
|---|---|---|---|
| Эстрадиол | Фолликулярная | 14 | 150 |
| Овуляторная | 35 | 420 | |
| Лютеиновая | 26 | 250 | |
| Менопауза | 5 | 30 | |
| Нижний предел (нмоль/л) | Верхний предел (нмоль/л) | ||
| Эстриол (вырабатывается во время беременности) | Начало срока | 0,6 | 8,5 |
| Середина | 11 | 50 | |
| Конец срока | 25 | 100 | |
| Нижний предел (нг%) | Верхний предел (нг%) | ||
| Эстрон | С 1 по 14 день цикла | 5 | 8 |
| С 15 по 28 день | 5 | 25 |
Из таблицы видно, что уровень эстрогенов у женщин в период менопаузы заметно падает. Данные таблицы носят усредненный характер. В зависимости от конкретного дня менструального периода они могут быть скорректированы. Стоит учесть и различные единицы измерения, применяемые для обозначения нормального результата. Определить, в норме ли гормоны и нужно ли лечение — это прерогатива врача.
Пониженное значение эстрогенов в анализе, в первую очередь, свидетельствует с проблемами при попытках зачать ребенка. Оно выражается следующими признаками:
- Отсутствие месячных;
- Неразвитая грудь у девочки;
- На гормон может повлиять замедленное половое развитие;
- Боли при наступлении менструаций;
- Повышенная потливость;
- Понижение сексуального влечения;
- Бесплодие;
- Проблемы с кожей, ногтями и волосами;
- Слабая костная система (остеопороз);
- Цирроз печени;
- Переношенная беременность;
- Психологические нарушения — депрессивное состояние, апатия.
Снижение гормонов эстрогенов также бывает вызвано голоданием или вегетарианской диетой. Как увеличить эстрогены у женщин народной медициной, поговорим ниже. Но до лечения сдается анализ.
Повышенное значение эстрогенов выражается следующими симптомами:
- Нарушение женской цикличности;
- Ведущее к тромбозу увеличение вязкости крови;
- Сбои пищеварительных функций;
- Превышение АД;
- Отеки, угревая сыпь;
- Камни в желчном пузыре;
- Фиброматозные изменения груди;
- Чрезмерный рост волосяного покрова головы;
- Опухолевые изменения яичников, продуцирующие избыточный гормон;
- Нарушение функционирования щитовидки;
- Наличие опухолей матки и груди;
- Наличие лишнего веса, вплоть до ожирения.
Любое лечение повышенного эстрогена начинается с нормализации питания и попытки сбросить лишние килограммы. К тому же, надо узнать диагноз, чтобы проводить терапию.
Для поддержания нормального уровня эстрогенов необходимо соблюдать правила сбалансированного питания. Есть надо часто и понемногу. Калорийность продуктов следует подсчитывать и следить за тем, чтобы все полученные калории сжигать. Для тех, кому нельзя ходить в фитнес зал, подойдут ходьба пешком по парку или плавание в бассейне. Эти виды физкультуры назначают даже беременным и кардиологическим больным.
Нельзя самостоятельно прописывать себе лекарства, особенно — гормональные средства. При любом недомогании необходимо посетить врача – специалиста.
Не стоит изнурять себя диетами. Вы похудеете, но только пока будете соблюдать диету. А постоянное голодание вредно для здоровья. В рацион можно включить продукты, богатые фитоэстрогенами. Это рыбий жир, морковь, баклажаны, соя, мясо, горох, томаты, молочные продукты. Фитоэстрогены схожи по структуре с эстрогенами человеческими.
Физические нагрузки надо строго регламентировать. Часами качать мышцы в спортзале вредно. Все занятия должны проходить под контролем специалиста, с учетом особенностей вашего организма.
Если правильный образ жизни не помог, можно обратиться к народной медицине. Поднять объем гормонов помогут настои семян манжетки с шалфеем и подорожником, гормон можно увеличить плодами прутняка и листьями малины. Отвары из трав помогут созреть яйцеклетке, эндометрию — подготовиться к вынашиванию, повысят настроение и улучшат состояние здоровья. Но, прежде надо убедиться, что эстрогены не повышены, для чего необходимо сдать анализ.
источник
Тик – так. Тик – так. Нет, это не часы тикают. Это так работают гормоны у женщин. Для сохранения правильного баланса особенно важно вовремя обследоваться, сдать анализ на эстроген и другие гормоны.
Сегодня в нашей статье мы об этом подробно поговорим. Мы расскажем вам про удивительные, полные тайн, гормоны, чья роль имеет огромное значение для организма. Откроем все потайные двери в неизвестные миры.
Все органы нашего организма работают по часам, и у каждого из них есть свой период активности и восстановления. Все системы взаимосвязаны и один не может работать без другого. Это так называемые «внутренние часы». И гормоны – это регуляторы часов, дирижеры всего нашего организма, движущая сила.
Маленькие молекулярные проказники как винтики, без которых не заработает ни один механизм.
Они помогают нам быстрее адаптироваться к разным жизненным казусам:
- определяют наш ритм жизни;
- дают нам ощущение эйфории, когда мы влюблены;
- помогают пережить депрессии и стрессы;
- готовят нас к материнству;
- отвечают за внешнюю привлекательность женщины, сохраняя ее естественную красоту и определяют степень сексуальности.
Во время климакса выработка гормонов уменьшается и организму приходится привыкать к новым условиям, а значит, все работает иначе.
Наши «посыльные» работают без единого дня на отдых, да что там дня, даже нет ни единой свободной минуты. Они по много дней и ночей пашут, чтоб поддержать нужный биоритм организма. Это герои, о которых мир должен знать! Сегодня мы расскажем о секретах одного из стражей здоровья.
В женском организме существует несколько видов гормонов – тестостерон, эстроген и прогестерон и др. Прогестерон считается нашим основным гормоном, отвечающим за продолжение рода, но также одним из важных женских «помощников» является гормон эстроген.
Кроме того, эстрогены помогают в формировании вторичных половых органов у девочек, повышают тонус матки, поддерживают здоровье матери и ребенка во время беременности; укрепляют костную ткань, влияют на обмен веществ, поддерживают либидо; участвуют в регенерации организма, отвечают за хорошую память, поддерживают должный уровень холестерина в организме.
Эстрогены – это группа стероидных гормонов, которые делятся на несколько типов:
Самый важный по своей роли – это эстрадиол, именно он отвечает за репродуктивную систему женщины. Другие типы эстрогенов действуют на организм в значительно меньшей степени, поэтому все гормональные препараты создаются на основе эстрадиола.
Эстрогены пусть и синтезируются придатками матки, но их рецепторы распространяются и на другие органы: молочные железы, печень, костные ткани, мочеполовую систему и даже на головной мозг (синтез эстрогенов контролируется гормонами гипоталамо – гипофизарной системы: ФСГ и ЛГ).
У девочек эстрогены синтезируются в 7-8 летнем возрасте и с годами стремительно растут.
Узнав, какими могут быть опасными последствия, у вас наверняка возникло много вопросов.
- Как сдать анализ на эстрогены?
- Когда сдавать анализ на эстроген?
- На какой день цикла сдавать?
Спокойствие, дорогие дамы! Ниже вы найдёте ответы на все свои вопросы.
Прежде чем сдавать анализы, для начала проясним один момент: все типы эстрогенов имеют своё определённое количество, именно ссылаясь на эти цифры можно понять, снижены или повышены ваши эстрогены.
- В первую фазу менструального цикла (до овуляции) –14 – 150 нг/л.
- В период овуляции (примерно 14 день менструального цикла) – 35 – 420 нг/л.
- Во второй половине (после овуляции) – 26 – 250 нг/л.
- У женщин в менопаузе – 5 – 30 нг/л.
Эстриол, который вырабатывается при беременности:
- На ранних сроках беременности – 0,6 – 8,5 нмоль/л.
- В середине беременности – 11 – 50 нмоль/л.
- К концу срока – 25 – 100 нмоль/л.
- В первую половую менструального цикла – 5 – 8 нг%.
- Во второй половине менструального цикла – 5 – 25 нг%.
Как сдавать анализ крови на эстроген? Анализ на гормоны является лабораторным исследованием. Уровень гормонов определяют по анализам крови.
Поэтому для определения количества эстрогенов нужно сдавать кровь на эстроген. По результатам анализов крови на гормоны ваш лечащий врач скажет, есть ли у вас нарушение гормонального фона, и требуется ли лечение.
Как же женщинам понять, когда сдать анализ?! Конечно, в лучшем случае анализ следует сдать без имеющихся на то причин, чтоб не упустить даже малейших нарушений. Но, к сожалению, наши женщины хватаются за себя только, когда у них появляются проблемы.
Причины, когда следует сдавать анализы на эстрогены:
- Нарушение менструального цикла (нерегулярные менструации, отсутствие менструаций).
- Отсутствие овуляции.
- Бесплодие.
- Синдром поликистозных яичников.
- Кисты в яичниках.
- Гормонозависимые образования (опухоли).
- Гиперплазия эндометрия.
- Проблемы с массой тела.
- Контроль эстрогенов в пременопаузальный период.
На какой день цикла необходимо сдавать анализ крови на эстрогены?
Так как уровень эстрогенов зависит от дня менструального цикла, анализ в лучшем случае следует сдавать в обе фазы цикла на 5-7 день менструального цикла и 21-24 день менструального цикла, в случае невозможности сдать анализ в обе фазы, можно сдать ее один раз на 21 день менструального цикла. Дни цикла считаются от начала менструаций.
Существует физиологический рост и снижение эстрогенов: эстрогены начинают расти с 7-8 летнего возраста, и снижаются после 45-50 лет во время климакса (прекращение менструального цикла).
Как показывают практические исследования – если нарушение гормонов наблюдается в репродуктивном возрасте женщины, то это говорит о патологии, которую срочно нужно предотвратить.
Последствия колебаний количества эстрогенов:
- Основное нарушение – это задержка полового созревания.
- Нерегулярный менструальный цикл, отсутствие овуляции, отсутствие менструаций.
- Ранее старение, выпадение волос.
- Депрессия.
- Снижение либидо.
- Резкие перепады настроения.
- Камни в жёлчном пузыре.
-
Варикоз (поражение вен и сосудов).
- Отеки.
- Гипотериоз (синдром, связанный с недостаточностью гормонов щитовидной железы).
- Остеопороз (хроническое заболевание скелета, снижение плотности костей).
- Сердечно – сосудистые заболевания.
- Патология молочных желёз.
- Нарушение памяти.
- Кисты яичников.
- Гиперплазия эндометрия (разрастание слизистой матки, приводящая к ее утолщению).
- Онкологический процесс в эндометрии матки, и опухоли в молочной железе.
- Ожирение.
- Акне (воспаление кожи, сопровождается угревой сыпью).
- Гипертрихоз (избыточный рост волос).
- Усиление болей перед и во время менструального цикла.
- Позднее менархе (первые менструации у девочек).
- Инфекции мочеполовой системы.
- Уменьшение молочных желез у подростков после их формирования.
- Образование тромбов.
- Повышение или снижение артериального давления.
- Появление множественных папиллом (доброкачественное образование) на коже.
Такие маленькие «винтики» и такие большие проблемы, зачастую даже опасные для жизни. В этом возможно и нет ничего удивительного, ведь они следят за работой нашего организма, без них все может рухнуть. Поэтому следует проследить за их состоянием, чтоб наши маленькие друзья не уставали и не переставали работать.
Теперь вы знаете, насколько важны гормоны для нашей жизни, знаете, как сдать анализ и на какой день цикла, но, безусловно, будет лучше, если вы потратите небольшие силы на свое здоровье и избежите таких опасных последствий.
Для этого необходимо соблюдать простейшие правила, с которыми вы легко справитесь:
- Не следует принимать гормональные препараты без назначения врача. Не все гормоны могут вам подойти. Они могут только сбить ваш нормальный гормональный фон.
- Старайтесь чаще наблюдаться у врача. Сдавайте анализы на гормоны, следите за их работой.
- Помните о таких важных составляющих как гормоны, в особенности эстрогены, не стоит их недооценивать, ведь даже мелкие нарушения могут привести к большим неприятностям.
- Обязательно следите за режимом питания и своим рационом. В некоторых продуктах содержатся фитоэстрогены, по структуре они схожи с эстрогенами. Например, фитоэстрогены содержатся в мясе, сое, фасоли, рыбьем жире, морковке, баклажане, томатах, горохе, молочных продуктах, семенах кунжута, кураге.
- Ограничьте себя от сверхсильных физических нагрузок. Чрезмерная физическая активность может привести к дефициту эстрогенов.
- Красивая фигура – это хорошо, но не стоит злоупотреблять диетами. Голодание или недоедание приводят к нарушению гормонального фона.
- Частый прием алкоголя или злоупотребление никотином так же могут подорвать ваше здоровье.
При малейшем смещении гормонального фона необходимо срочно обратиться к врачу, чтоб не довести до непоправимых осложнений. Как избыток эстрогенов, так и их снижение одинаково опасны для хрупкого женского организма.
При нарушении гормонального фона только он может назначить вам схему лечения и подобрать препараты, чтобы нормализовать гормональный сбой. Чаще всего врачи назначают витамины, улучшающие менструальный цикл. Наряду с этим при необходимости врач может, назначит оральные контрацептивы, содержащие эстрогены.
Каждая женщина хочет всегда быть красивой и привлекательной, стать матерью, родить здорового малыша, все это возможно только с правильным соотношением количества гормонов. Нормальный гормональный фон – это залог счастья любой женщины.
источник
Нормальная концентрация гормонов в организме женщины указывает на хорошее состояние организма и самочувствие. Эстрогены выступают тем гормоном, что контролируют процесс зачатия и вынашивания ребенка.
Для нормального протекания данных процессов нужно, чтобы в организме женщины его уровень был достаточным. Поэтому анализ на эстроген указывает на состояние репродуктивных органов и возможность рождения ребенка. Но важно заранее подготовиться к тестированию, чтобы получить правильные результаты.
Эстрогеном принято считать гормон, который включает в себя эстрон, эстриол и эстрадиол. Он продуцируется яичниками, отвечает за состояние матки и увеличение молочной железы, протекание менструального цикла, способность к зачатию и рождению ребенка. Эстроген совместно с прогестероном в нормальной концентрации выступают залогом успешного зачатия и вынашивания беременности.
Продуцирование эстрогенов происходит за счет расщепления андрогенов некоторыми ферментами в яичниках. Яичники представляют собой железу эндокринной системы, продуцирующие половые гормоны: эстрогены, андрогены и прогестероны.
После наступления менструации количество эстрогена снижается, но он постепенно увеличивается, провоцируя увеличение эндометрия матки. Такое явление наблюдается до четырнадцатого дня менструального цикла, когда яйцеклетка выходит в маточную трубу. Потом начинает на матку воздействовать прогестерон, подготавливая ее к поступлению оплодотворенной яйцеклетки. При отсутствии оплодотворения уровни этих двух гормонов начинают активно снижаться, начинается менструация.
Этот гормон играет большую роль. Он выполняет такие функции:
- Развитие половых органов у женщин;
- Образование фигуры по женскому типу;
- Повышение слизистого эпителия матки после окончания менструации и до четырнадцатого дня цикла;
- Нормализация слизистого эпителия влагалища;
- Приведение в активность маточных труб для появления возможности оплодотворения;
- Ускорение метаболизма;
- Защита костной ткани от разрушения;
- Остановка формирования холестериновых бляшек;
- Поддержание упругости кожи.
Доктор назначает тест в следующих ситуациях:
- Нарушение менструального цикла. Это может проявляться в задержке менструации, маленьком сроке ее протекания, наличии сильных болей, а также в полном отсутствии менструации или выведении небольшого количество крови во время ее протекания.
- Задержка полового развития, длительное отсутствие менструации, развитие фигуры по мужскому типу.
- Бесплодие для установления ее причины.
- Проведение теста перед ЭКО.
- Отсутствие овуляции.
- Угроза выкидыша или невынашивания беременности.
- Маточные кровотечения.
- Поликистоз яичников.
- Киста.
- Ожирение.
- Период пременопаузы.
Доктор расскажет, когда нужно прийти в лабораторию для проведения теста. Существуют конкретные сроки, которые показаны для проведения анализа. Если у женщины цикл протекает двадцать восемь дней, то тест проводят в период со второго по пятый день с начала критических дней. Если этот цикл протекает дольше, то кровь сдают в период с пятого по седьмой день критических дней.
В случае уменьшения длительности цикла (до двадцати дней) тест проводится на второй или третий день менструации. Если менструация совсем отсутствует, то день сдачи крови назначает гинеколог.
В здоровом организме содержание эстрогена в данные периоды должно составлять 10-19 пг/мл. Когда у представительницы слабого пола климакс, его значения составляют 10-90 пг/мл.
Поскольку в группу эстрогенов входят три гормона, то на каждом этапе менструального цикла будут меняться их показатели:
- Первая фаза: эстрадиол – 14-150 пг/мл, эстрон – 5-8 пг/мл;
- Преиод овуляции: эстрадиол – 35-420 пг/мл;
- Вторая фаза: эстрадиол – 26-250 пг/мл, эстрон – 5-25 пг/мл;
- Менопауза: эстрадиол – 5-30 пг/мл.
Эстриол синтезируется при беременности:
- Ранние сроки – 0,6-8,5 пг/мл;
- Середина беременности – 11-50 пг/мл;
- Конец срока – 25-100 пг/мл.
Эстрогены начинают синтезироваться в семилетнем возрасте и с каждым годом их количество увеличивается. Снижается концентрация гормона к пятидесяти годам в период климакса, когда прекращается менструальный цикл.
Сбои в работе организма начинают происходить при снижении нормальных показателей гормона. Следствием такого явления выступают:
- Половое созревание замедляется, остановка роста молочной железы;
- Наличие сильного болевого синдрома во время менструации;
- Нарушения менструального цикла;
- Трудности с зачатием ребенка;
- Бесплодие;
- Повышенное потоотделение;
- Нарушение половой функции;
- Ухудшение состояния волос, ногтей и кожного покрова;
- Остеопороз;
- Отсутствие менструации;
- Апатия;
- Развитие депрессий;
- Цирроз;
- Нарушения психики;
- Перенашивание беременности;
- Голодание или вегетарианство.
В таких случаях доктор может назначить гормональную терапию, а также составить правильный рацион питания.
Если анализ показал увеличенное их количество, это также указывает на проблемы в организме. Это обычно говорит о развитии таких состояний и патологий:
- Расстройство менструального цикла;
- Ожирение;
- Нарушение процесса пищеварения;
- Гипертоническая болезнь;
- Развитие угревой сыпи;
- Отечность;
- Болевой синдром в молочных железах;
- Фиброма молочной железы;
- Повышение вязкости крови, что может стать причиной тромбозов;
- Формирование в желчном пузыре конкрементов;
- Опухоли яичников, что характеризуется усилением продуцирования эстрогенов;
- Новообразования в матке или молочной железе;
- Расстройство деятельности щитовидной железы;
- Повышенный рост волос.
В таких ситуациях доктор выписывает гормональные препараты, разрабатывает программу по снижению массы тела, нормализации питания, а также запрещает принимать препараты с синтетическими эстрогенами.
Когда сдавать эстроген женщине, подскажет доктор. Также он подробно расскажет, как правильно к нему подготовиться, чтобы получить достоверные результаты. К правилам подготовки относят:
- За три или четыре дня до теста нужно отказаться от приема гормональных медикаментов.
- За два дня до анализа необходимо прекратить силовые нагрузки, избегать стрессов и эмоциональных напряжений.
- За день до проведения анализа запрещено употреблять спиртные напитки и заниматься половым актом, а также принимать лекарственные препараты.
- Нельзя курить перед проведением манипуляции по забору крови.
- Для анализа берут кровь из вены в утреннее время до употребления пищи. При этом последний ее прием должен быть за восемь часов до процедуры.
Сдают анализ в любом возрасте, когда появляются отклонения в состоянии здоровья. Тест делают практически в любой лаборатории.
При определенных патологиях требуется проведение гормонального лечения для увеличения концентрации в организме женщины эстрогенов. Но такие медикаменты должен назначить только врач. Самолечением заниматься запрещено.
Самыми часто назначаемыми лекарствами выступают:
- «Премарин» — гормональное средство, имеющее в составе эстрогены натурального происхождения. Медикамент назначается для устранения негативной симптоматики при климаксе, вазомоторных нарушениях, а также для терапии иных патологий. Также он снижает уровень вредного холестерина. Лекарство не назначается в период вынашивания ребенка. Его стоимость в аптеках России составляет двести пятнадцать рублей.
- «Прогинова» имеет в составе синтетический аналог эстрадиола. Назначается при терапии остеопороза, устраняет симптомы климакса, поддерживает концентрации. Эстрогенов после удаления яичников. Не используется в период вынашивания и грудного кормления ребенка. Его цена составляет пятьсот десять рублей.
- «Гемафемин» имеет в составе натуральные компоненты, одним из которых выступает пантогематоген, что восполняет дефицит эстрогенов. Все ингредиенты в комплексе улучшают деятельность яичников и, соответственно, синтез эстрогенов. Часто препарат назначается во время климакса, а также при ПМС. Стоимость препарата составляет шестьсот рублей.
При помощи таких препаратов удается омолодить женский организм, а в зрелом возрасте они способствуют замедлению процесса старения организма, нормализуют гормональное равновесие. Также они усиливают продуцирование коллагена, активируют метаболизм, способствуют разглаживанию мимических морщин, нормализации функциональности нервной системы, а также останавливают развитее атеросклероза, снижают вероятность появления патологий сердца и сосудов.
Если анализ на эстрогены показал низкий их уровень, то можно повысить его при помощи немедикаментозной терапии. Прежде всего, стоит обратить на режим и рацион питания. Рекомендуется пищу употреблять в небольших количествах, но часто. Также рекомендуется не злоупотреблять высококалорийными продуктами. Важно заниматься физической активностью, чтобы не допускать увеличение массы тела. Для этого не обязательно посещать спортзал, можно совершать ежедневные пешие прогулки на свежем воздухе, заниматься плаванием.
В рацион питания можно включить такие продукты, как жирная рыба, баклажаны, горох, помидоры, морковь, молочные продукты, нежирное мясо. Фитоэстрогены, что содержатся в них, имеют схожее строение с человеческими эстрогенами.
Увеличить концентрацию гормонов поможет настой из семени манжетки с добавлением листьев шалфея и подорожника. Также поднять уровень эстрогена могут плоды прутняка. Но, пред применением народных рецептов, нужно сдать пройти тест и получить его результаты, чтобы убедиться, что их количество снижено.
Половые гормоны, в частности эстрогены, просто необходимы для поддержания нормальной жизнедеятельности женского организма. При появлении определенных проблем или патологий нужно сдать анализ на этот гормон с целью предупреждения развития негативных и серьезных последствий, например, бесплодия.
Для сохранения здоровья нужно придерживаться некоторых правил и рекомендаций докторов:
- Не злоупотреблять гормональными препаратами;
- Периодически проходить обследование у гинеколога;
- Сдавать тесты на гормоны при необходимости;
- Вести здоровый образ жизни;
- Следить за режимом и рационом питания;
- Выполнять умеренные физические нагрузки, поскольку при сильном их повышении может снизиться уровень эстрогенов;
- Не употреблять алкогольные напитки.
Эти простые правила и рекомендации помогут надолго сохранить свое здоровье, красоту и молодость, которые так необходимы каждой представительнице прекрасного пола.
источник


 Варикоз (поражение вен и сосудов).
Варикоз (поражение вен и сосудов).











