детский уролог-андролог, к.м.н.

Гидронефроз может быть необструктивным и не требовать хирургического лечения.
Так же часто встречается коррегированный гидронефроз. Это когда после пластики лоханочно-мочеточникового сегмента почка всё равно не сокращается, расширенные чашечки остаются достаточно широкими, но при этом отток мочи восстанавливается. Часто это случается, когда оперируют почку с очень плохой функцией. Главное, за что мы боремся, — это не сужение лоханки, а восстановление оттока из почки. В таких случаях иногда необходимо бывает проведение повторной операции, когда ребенок вырастет.
Есть международная классификация по степеням гидронефроза – SFU (Society of fetal urology, Международное общество пренатальной урологии). Согласно этой классификации, существует 5 степеней гидронефроза (от 0 до 4). Степени гидронефроза 2 и 3 по SFU у большинства детей самостоятельно разрешаются на первом году жизни в процессе роста. Это происходит, потому что грудной ребенок преимущественно лежит, у него слабая и неразвитая мышца лоханки. С ростом ребенка мочевые пути начинают «созревать». Созревают гладкие мышцы кишечника, созревает скелет, мускулатура, то же самое происходит и с гладкими мышцами верхних мочевых путей. В вертикальном положении мочевым путям работать гораздо легче. Именно поэтому гидронефроз у маленьких детей рекомендуется наблюдать в течение первого года (если сохранна функция почки, если нет воспалительного процесса, если это односторонний процесс).
Причиной развития гидронефроза может стать внутриутробный порок: стриктура, стеноз лоханочно-мочеточного сегмента, добавочный сосуд, высокое отхождение мочеточника, камень, опухоль, наружная спайка.
Если гидронефроз не диагностировали внутриутробно, то он может не проявляться в течение длительного времени (если гидронефротическая трансформация не связана с острой обструкцией почек). Именно поэтому в рамках диспансеризации детей первого года жизни обязательно выполняют УЗИ органов брюшной полости, включая органы мочевыделительной системы. Это скрининговое УЗИ, которое позволит заподозрить порок развития мочевыделительной системы и выявить его до присоединения осложнений, например, острого воспалительного процесса из-за нарушения оттока мочи из почки.
Если это гидронефротическая трансформация без нарушения функции почки, заподозрить её практически невозможно. Поэтому мы настраиваем родителей на то, чтобы они не пренебрегали диспансеризацией детей и проводили ее в полном объеме. Т.е. сдавали анализы мочи и проводили ультразвуковые исследования.

Однако не всегда врачи выявляют эту патологию у плода при ультразвуковых исследованиях во время плановых скринингов на 20–22 и 31–33 неделях беременности. Но если нарушение выявляется, то называют его, как правило, не гидронефрозом, а внутриутробной пиелоэктазией – расширением лоханки.
Достаточно часто мы сталкиваемся с тем, что специалисты внутриутробной диагностики, видя односторонний процесс, небольшое расширение лоханки, говорят мамам, что ребенок родится, «прописается», и все пройдет. Возможно, это правильно с точки зрения сохранения спокойствия беременной. Но любая мама, которой во время беременности сообщили о неправильном формировании почки и мочевых путей плода, должна понимать, что на 5 — 7 сутки после рождения малыша необходимо провести ультразвуковой скрининг. Именно в 5-7 сутки, а не раньше, потому что в первые дни после родов через мочеточник ребенка ещё не проходит достаточного количества жидкости, почки выделяют мало мочи и ультразвуковая диагностика не будет столь информативной. Именно на 5 – 7 сутки после рождения у ребенка формируется диурез. Поэтому если речь не идет о критическом состоянии ребенка, двустороннем процессе или плохих показателях биохимического анализа крови, ультразвуковой скрининг целесообразно проводить на 5 -7 сутки жизни ребенка.
УЗИ — это скрининговый метод, который позволяет заподозрить аномалию развития (неправильно развитую почку, расширенную лоханку, расширенные чашечки и т.д.). Но чтобы установить диагноз гидронефроз, этого исследования не достаточно.
Самое важное в диагностике гидронефротической трансформации — это определить функциональное состояние почки и верхних мочевых путей. То есть важна сохранность функции почки (секреторной, отвечающей за формирование и накопление мочи и выделительной) и уродинамика верхних мочевых путей (показатель того, как быстро моча по верхним мочевым путям поступает в мочевой пузырь). Экскреторная урография, принятая в нашей стране в большинстве клиник, даже выполненная на самом современном цифровом оборудовании, по своей методологии не позволит диагностировать гидронефроз, это исследование дает представление только об анатомическом состоянии почки.
Динамическая сцинтиграфия – это единственный метод, который позволяет оценить картину заболевания, понять, носит ли заболевание обструктивный характер и требует ли хирургической коррекции. В некоторых случаях помимо УЗИ и динамической сцинтиграфии мы проводим компьютерную томографию (КТ) для определения причины гидронефроза, анатомии почки и планирования хирургического вмешательства.
Медикаментозной терапии гидронефроза не существует. Но важно проводить профилактику воспалительных осложнений. Если к расширенной лоханке присоединяется инфекция, будет нарушен отток мочи из нее, может сформироваться воспалительный процесс — пиелонефрит.
После того, как диагноз установлен, когда врач увидел, что гидронефроз обструктивный, что действительно нарушен отток мочи из почки, он приступает к формированию плана лечения. Хирургическое лечение направлено на то, чтобы устранить зону сужения в мочеточнике и выполнить пластику между ним и лоханкой. Существуют различные виды вмешательств:
- классическая операция через «разрез» (люмботомия),
- лапароскопическая (операция через «проколы» в брюшной стенке),
- ретроперитонеоскопическая операция,
- робот-ассистированная пластика.
Мы оперируем не лоханку мочеточника, а ребенка. Поэтому метод хирургического лечения подбирается индивидуально. Хороший хирург-уролог должен владеть всеми техниками проведения операций, а клиника обладать всем необходимым оборудованием и инструментарием.
Безусловно, перед открытыми операциями лапароскопические методики имеют ряд преимуществ: более точный результат, сокращенный восстановительный период, отсутствие шрамов, меньшие риски послеоперационных осложнений. Роботическая консоль позволяет хирургам с ювелирной точностью и минимальной травматизацией тканей создать анастомоз. Ширина анастомоза у ребенка составляет 1,5 — 2 см, а накладывается на эту область около 15 – 20 швов.
Но может получиться так, что робот-ассистированная технология не подходит для конкретного ребенка. Всё зависит от возраста, общего соматического состояния, антропометрических показателей, которые могут не позволить установить роботическую консоль. При планировании лапароскопического вмешательства важно, можно ли провести адекватную анестезию, потому что здесь тоже есть свои особенности.
Таким образом, вид операции определяется не индивидуально хирургом, а командой, которая включает в себя анестезиолога, педиатра, хирурга с позиции того, что будет максимально эффективно и безопасно для конкретного ребенка.
Но не нужно бояться шрамов. Вопрос не в величине разреза, а в том, чтобы хирургическое лечение было произведено максимально эффективно и безопасно для конкретного пациента.
Двусторонний процесс – это более серьезная ситуация. Уже с выписки из роддома таких детишек берут под наблюдение детские урологи и планируют проведение оперативного вмешательства. Редко проводят операции сразу с двух сторон. Иногда ставится дренаж с одной стороны, а с другой производится пластика. Но это очень индивидуально.
Если говорить о классическом одностороннем гидронефрозе с сохранной функцией почки, прогноз очень хороший, и большинство наших пациентов к подростковому возрасту не имеют никаких ограничений.
Если гидронефроз не лечить, почка потеряет свои функции, и её придётся удалить.
В течение 3-7 дней после любого реконструктивно-пластического вмешательства у пациента стоят дренажи, нефростома, стент. В это время пациента наблюдает уролог в условиях стационара полного дня, либо дневного стационара в зависимости от состояния пациента.
Когда ребенку не требуется инфузионная терапия, обезболивание и непрерывное наблюдение, мы выписываем его из стационара. Конечно, мы остаемся на связи с нашими пациентами и готовы круглосуточно проконсультировать и оказать помощь.
После применения робот-ассистированной техники у ребенка восстановительный период составляет всего 3 дня вместо 6-7 дней после лапароскопической операции.
В дальнейшем ребенку обязательно нужно проходить регулярные обследования, позволяющие оценить, как работает созданный анастомоз, почка, как растет мочеточник и т.д. Мы наблюдаем детей до 18-20 лет, чтобы быть уверенными в том, что прооперированный орган успевает расти вместе с ребенком.
По питанию нет ограничений. Но мы рекомендуем соблюдать питьевой режим для формирования правильной функции почки.
Физические нагрузки
Если ребенок занимается в спортивных секциях, ограничения по физическим нагрузкам после операции нужно соблюдать около 1 месяца. Если же оперировали маленького ребенка, то речи об ограничениях не идёт. Малыши уже на вторые сутки после операции ходят, бегают, прыгают и ведут себя как обычно.
- ЕМС – единственная клиника в России, где хирурги-урологи проводят роботические операции при пороках верхних мочевых путей у детей, то есть для лечения гидронефроза и уретерогидронефроза, удвоения почек и любых аномалиях мочеточников и верхних мочевых путей.
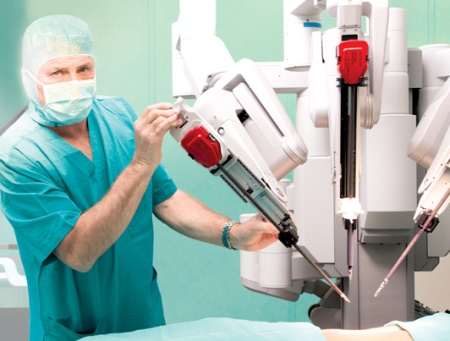
- Мы проводим любые реконструктивно-пластические и робот-ассистированные операции детям всех возрастов.
- Детские урологи ЕМС прошли стажировки в лучших клиниках Европы и США.
- В ЕМС пациенты могут пройти диагностику и лечение в минимальные сроки.
- Мы используем только современные международные протоколы диагностики и лечения.
источник
Гидронефроз – патология, которая характеризуется расширением собирательной полости почек. Такие изменения приводят к нарушению естественного оттока мочи из организма. Гидронефроз почек у детей обычно носит врожденный характер. Это серьезное заболевание, требующее незамедлительного лечения. В случае длительного игнорирования оно приводит к нарушениям в функционировании почек. Гидронефроз может быть обнаружен еще во время внутриутробного развития.
Статистика показывает, что гидронефроз чаще всего развивается у мальчиков. Также патология в основном носит односторонний характер. Только в 20% случаев встречается двухсторонний гидронефроз почек у ребенка. Наиболее распространенными причинами этого врожденного заболевания можно назвать:
- Недоразвитость просвета мочеточника.
- Аномальное строение кровеносных сосудов.
- Изменение строения или перекручивание между собой мочеточников.
- Серьезные повреждения поясницы.
- Воспалительные процессы в мочеточнике, гломерулонефрит.
- Образование конкрементов (камней).
- Нарушение обмена веществ.
- Несбалансированное питание.
- Перевязка мочеточников во время хирургического вмешательства в брюшной полости.
Врачи давно заметили, что гидронефроз правой почки у ребенка встречается гораздо реже, чем левой. Это связано с особенностями кровообращения в этом органе. Еще реже диагностируется гидронефроз обеих почек у ребенка, такое состояние говорит о серьезном нарушении в функционировании органа. Врачи выделяют следующие стадии протекания заболевания:
- Функция почек не изменена или изменена минимально, лоханка расширена.
- Лоханка увеличена, ее стенки истончены. По размеру орган превышает на 10-20% норму, нарушена его эвакуаторная способность на 20-40%.
- Почки – многокамерная полость, функция которой снижена на 60-80%. По размерам орган увеличивается в 2 раза, чашки и лоханка сильно расширена.
Также существует классификация по степени разрушения паренхимы:
- Первая степень – паренхима цела.
- Вторая степень – в паренхиме наблюдаются незначительные изменения.
- Третья степень – паренхима значительно повреждена.
- Четвертая степень – паренхима полностью разрушена.
Заболевание почек гидронефроз у детей может на протяжении долгого времени не проявлять себя никакими симптомами. Из-за этого развиваются серьезные осложнения, которые тяжело поддаются лечению. Распознать патологию можно по следующим проявлениям:
- Увеличению размера живота из-за асцита – накопления жидкости.
- Регулярным приступообразным болям в области поясницы.
- Незначительному повышению температуры тела.
- Вялости ребенка, отсутствию аппетита.
- Зуду, связанному с накоплением токсинов.
- Нервозности, плохому настроению, капризности.
В редких случаях распознать гидронефроз почки у детей можно по наличию кровяных прожилок в моче. Также врач при помощи пальпации легко сможет обнаружить опухоль.
Наиболее важным исследованием при диагностике гидронефроза является УЗИ плода. Уже на 15 недели беременности врачам удается рассмотреть сформировавшуюся структуру собирательной системы почки.

- Общий и биохимический анализы крови.
- Общий анализ мочи.
- УЗИ почек и мочевого пузыря.
- Микционная цистоуретрография.
- Внутривенная урография.
- Нефроскинтиграфия.
Только после проведения всех исследований врач сможет поставить верный диагноз. Расширенное обследование позволяет назначить максимально эффективное и подходящее лечение, а также контролировать динамику во время терапии. Обычно диагностировать врожденный гидронефроз удается на 3-4 неделе жизни ребенка.
В случае длительного отсутствия лечения гидронефроза почек у детей могут возникать серьезные осложнения. Наиболее опасным последствием такого заболевания можно назвать недостаточность органа. Из-за неполного выводя шлаков и токсинов в крови накапливаются азотистые соединения, которые медленно отравляют организм. Длительное воздействие может привести даже к летальному исходу.
Кроме того, гидронефроз почек может привести к образованию конкрементов. Если в орган попадает инфекция, развивается пиелонефрит, который усугубляет состояние патологического процесса. На фоне разрыва чашечки или лоханки часть мочи может попасть в забрюшинное пространство. Это чревато развитием сепсиса или забрюшинной флегмоны.
Лечение гидронефроза почек у детей имеет высокую эффективность. При своевременной диагностике от этого заболевания удается избавиться быстро и без последствий. На начальных стадиях применяются медикаментозные препараты. Однако принимать их можно только при неосложненной форме патологии 1 степени, при котором работа органа не разрушена.
Очень важно во время терапии регулярно проходить клинико-рентгенологическое исследование. Оно позволяет оценить динамику изменений.
Во всех остальных случаях проводится операция при гидронефрозе почек у детей, отзывы о которой вы без труда найдете в сети. Такое вмешательство является отличной профилактикой недостаточности и инфицирования мочевыводящих путей. Операция проводится под общим наркозом, в среднем занимает 2-4 часа. Отличается длительным периодом восстановления.
Если же у ребенка нарушена функция почек, орган инфицирован либо его мучает сильнейшая боль в пояснице, проводится перкутанная нефростомия. Эта процедура предназначена для отвода мочи из организма, проводится под контролем УЗИ. При наличии воспалительных процессов назначаются антибиотики. Динамика изменений контролируется при помощи бактериологического анализа мочи с определением чувствительности микроорганизмов. В зависимости от изменений в показателях крови, могут назначаться диализ, плазмаферез или дезинтоксикационные препараты.
Для поддержания нормального функционирования всего организма прописывается диета №7 по Певзнеру. Она предназначена для постоянного соблюдения. Суть такого питания заключается в минимизации количества потребляемой соли до 2-3 грамм в день и ограничении суточной дозы жидкости до 2 литров. В некоторых случаях для лечения гидронефроза у детей прибегают к помощи остеопатии.
Гидронефроз почек у детей – врожденное хроническое заболевание. Распознать его симптомы на начальных стадиях практически невозможно. Диагностика заболевания проводится при помощи ультразвукового исследования по достижению ребенком 1 месяца. Чтобы максимально минимизировать развитие данной патологии, необходимо:
- Избегать любые травмы поясницы.
- Вводить качественный прикорм.
- Обеспечивать полноценное питание.
- Исключить из рациона продукты с солью.
- Следить за температурным режимом.
- Следить за объемом употребленной жидкости и выведенной мочи.
Симптомы и лечение гидронефроза почек у детей зависят от степени поражения и индивидуальных особенностей организма. На развитие данного недуга могут повлиять вредные привычки женщины, от которых она не отказалась на время вынашивания плода. Первые его признаки проявляются у ребенка после того, как происходит гибель почечной ткани.
Очень важно обеспечить эффективное и оперативное лечение.
источник
Гидронефроз почек у детей — это патологическое состояние, которое чаще всего относится к разновидности врожденных аномалий развития. Характеризуется данное заболевание выраженным расширением лоханок почек в результате затруднения или полного прекращения оттока мочи в полость мочеточников.
Приобретенная патология возникает вследствие травмирования поясницы, анатомия органа нарушается, появляются воспаление в мочевыделительной системе, образуются рубцы и процесс гниения, что препятствует полноценному мочеиспусканию.
У детей данная патология встречается чаще чем у взрослых, у грудничков симптомы могут не наблюдаться, болезнь прогрессирует с возрастом. Но в настоящее время возможно диагностировать патологию ребенка при ультразвуковом исследовании матери во время беременности. В таком случае, лечение лучше начинать сразу после рождения малыша.
Причиной развития данного состояния могут стать анатомическое сужение просвета мочеточника в области его отхождения от лоханок, а также недостаточная сократительная способность мышечных волокон в их оболочках. Наиболее распространенной причиной развития гидронефроза принято считать анатомические дефекты.
- Наличие клапанов в полости мочеточника
- Аномальное расхождение сосудистых сплетений и добавочные сосудистые ветки
- Аномалии расположения мочеточников по отношению к почечной паренхиме
- Наличие тяжей эмбрионального происхождения, что провоцирует сдавливание и перегиб мочеточников
Если у ребенка врожденный гидронефроз, его причина кроется в структурном нарушении почки. Еще в утробном периоде, при формировании внутреннего органа, мочевые канальца могут неправильно расположиться, перекрутиться, либо сузиться, что станет причиной задержки оттока мочи.
Многочисленные исследования гласят, что основной причиной патологии в большинстве случаев является неправильный образ жизни матери при вынашивании ребенка, а именно курение и алкоголь. Еще одна причина врожденного гидронефроза — генетика. Болезнь передается по наследству.
Длительная задержка оттока мочи приводит к ишемическим повреждениям почечной паренхимы с последующими атрофическими изменениями. Скорость образования патологического процесса полностью зависит от того, насколько обтурирован мочевой проток.
При выраженном нарушении мочевого оттока лоханки почек на протяжении небольшого количества времени еще справляются с мочевыделительной функцией, но по истечении некоторого промежутка времени начинает развиваться гипертрофия мышечных волокон.
Повышенное давление в почечных лоханках и мочеточниках может приводить к разрыву их оболочек, при этом моча выливается в полость забрюшинного пространства. За счет длительного застоя мочи в верхних отделах мочевыделительной системы могут развиваться инфекционные и воспалительные процессы.
Симптоматика зависит от степени болезни, на начальных стадиях гидронефроз почек у детей протекает незаметно.
На этой стадии не наблюдается нарушений работы почек, внутренние органы работают нормально, патология не дает о себе знать, но внутренние изменения происходят. При проведении УЗИ можно заметить небольшое расширение лоханки почки. У худощавого ребенка может образоваться животик, на что родителям следует обратить внимание.
В этом периоде болезнь дает о себе знать. На ультразвуковом исследовании можно заметить значительное расширение лоханки и чашечек почки. Вторая стадия гидронефроза влечет за собой сдавливание почечной паренхимы, вследствие большого количества урины. Следом происходит атрофия почечной ткани, что еще больше снижает функции больной почки.
Основным симптомом на этой стадии является выраженная болезненность с локализацией в поясничной области, иррадиация может распространяться на околопупочную область. Выраженность и продолжительность болевого синдрома зависят от того, присоединился ли к основному заболеванию воспалительный процесс мочевыделительной системы.
Для гидронефроза второй степени также характерно изменение показателей лабораторных исследований в пользу нарушения фильтрационной способности почечной паренхимы. Урина ребенка становится мутной, а результаты лабораторных исследований говорят, что в моче содержится большое количество лейкоцитов и эритроцитов. При инфекционных заболеваниях, наблюдается повышенная температура.
Частые инфекционные заболевания мочевыводящих путей у детей могут сигнализировать о наличии гидронефроза.
При проведении пальпации можно прощупать опухолевидное образование, которое хорошо прощупывается даже через переднюю стенку живота. Также наблюдается повышенное артериальное давление.
Это последняя стадия патологии, на которой все симптомы проявляются ярче. Белок перестает нормально перерабатываться из-за нарушения водно-электролитного баланса. Паренхима почки поражена, к симптомам второй степени прибавляются отечность конечностей, сильное увеличение живота, кровянистые выделения при мочеиспускании.
Лечение гидронефроза у детей осуществляется оперативными методами, только так можно вернуть нормальный отток мочи. В случае если функциональная способность пораженной почки еще остается сохраненной, больным показано проведение операции по восстановлению нормальной проходимости мочеточников. В случае, если почка полностью прекратила способность к нормальному функционированию, таким детям показано проведение радикальной методики хирургического вмешательства.Прогноз на дальнейшую жизнедеятельность полностью зависит от степени тяжести и запущенности основного состояния ребенка.
Бывают случаи, когда у новорожденных гидронефроз может пройти сам до года. Малыша, обследуют через каждые три месяца, при первой и второй степени гидронефроза, если болезнь достигла 3 стадии, необходимо срочно лечить ребенка. Операция при гидронефрозе у детей в большинстве случаев осуществляется эндоскопическим методом. Такая методика наименее травматична для детей, чем полостная.
В ходе операции делают два небольших разреза, через которые вводится эндоскоп и необходимые приспособления. Если нарушение проходимости мочи вызвано мочеточником, делают его пластику. Если в почке накопилось большое количество мочи, её извлекут при помощи катетера. Эффективность операции очень высока.
Современные технологии позволяют сделать операцию ребенку, еще находящемуся в утробе матери, но риски у такой методики очень высоки, она может привести к выкидышу.
В завершении операции хирург ставит ребенку внутреннюю или наружную дренажную систему. С внутренней системой малыш может быть выписан из стационара уже через неделю. А вот с наружной придется провести в больнице около месяца. В реабилитационный период после гидронефроза назначают антибиотики и уросептики. Ребенка становят на диспансерный учет к урологу. На протяжении полугода необходимо раз в две недели сдавать общий анализ мочи. Даже если с момента операции прошло 6 месяцев, в моче может быть обнаружен лейкоцитоз, не стоит переживать по этому поводу, это нормально.
Гидронефроз почек у детей — серьезное заболевание, лечение которого не терпит отлагательств. Если вы подозреваете что работа почек вашего ребенка нарушена, обязательно поделитесь своими подозрениями с доктором.
источник
Антенатальный (внутриутробный) гидронефроз у плода — самая распространённая урологическая проблема, которую обнаруживают во время пренатального ультразвукового скрининга. Патология заключается в расширении чашечно-лоханочной системы почек из-за нарушения в ней оттока мочи. Обычно гидронефроз обнаруживается у плода в первом триместре беременности, хотя его также выявляют на более поздних сроках вынашивания или после рождения ребёнка.
Гидронефроз у детей является аномальным расширением собирательной системы почки — лоханки и чашечек — ввиду её переполненности мочой по причине нарушения оттока жидкости из органа из-за наличия препятствия в мочевыводящей системе. Заболевание в педиатрии, как правило, носит врождённый характер. Патологию называют односторонней, если поражена одна почка, и двухсторонней, когда затронуты обе.
Почечная лоханка — часть почки, которая состоит из соединённых между собой так называемых малых и больших чашечек, является резервуаром для накопления жидкости.
По происхождению гидронефроз бывает врождённым или приобретённым. И тот и другой делят на:
На фоне возникновения неблагоприятных условий в почке существует опасность развития пиелонефрита.
Протекание заболевания происходит в три стадии:
- Первая, когда расширение лоханки незначительное и существенно не влияет на размер и работу почки.
- Вторая, когда лоханка увеличивается в размерах на 20%, а её перерастянутые стенки заметно теряют свои эвакуаторные способности. Работа почки при этом ухудшается на 20–40%.
- Третья — для неё характерно значительное перерастяжение лоханки и двукратное увеличение объёма почки. Орган практически не справляется с выведением мочи наружу, что означает снижение почечной функции более чем на 50%, вплоть до полной потери работоспособности почки.

Симптомы у новорождённых и младенцев с гидронефрозом обычно выражены слабо или вообще отсутствуют. Дети постарше, у которых заболевание протекает в более выраженной или тяжёлой форме, могут испытывать боль в боку или животе. При инфицировании мочевых путей возникают следующие симптомы:
- частые позывы мочиться;
- болезненность внизу живота при мочеиспускании;
- мутность мочи или следы крови в ней;
- боли в пояснице или в боку;
- температура;
- тошнота и рвота.
Диагностику заболевания проводит детский уролог или нефролог. Первоначальный подход к большинству случаев антенатального гидронефроза заключается в проведении регулярных ультразвуковых исследований для тщательного мониторинга роста и функционирования почек во время беременности, младенчества и детства. В подавляющем большинстве случаев этого достаточно. Акушерское наблюдение, как правило, без изменений, хотя для профилактики инфекции иногда назначают антибиотики в малых дозах. После рождения состояние часто разрешается самостоятельно без повреждения почек. В некоторых случаях почка, которая выглядит увеличенной на УЗИ, функционирует нормально после родов.
Если гидронефроз подтверждается на УЗИ в первые несколько суток после рождения, проводят дополнительные тесты. К ним, например, относится цистоуретрография с мочеиспусканием (микционная цистография) — рентгеноконтрастный метод исследования мочевого пузыря и уретры, при котором катетер помещается в мочевой пузырь. Применяют его с целью исключения пузырно-мочеточникового рефлюкса, на который приходится до 25–30 процентов случаев антенатального гидронефроза. Если рефлюкс подтверждается как причина, его можно лечить антибиотиками и регулярным мониторингом с помощью УЗИ и микционной цистографии.
Дополнительно оценить функцию почек (а не только их структуру, как при рентгене, УЗИ или КТ) помогает такой метод, как сцинтиграфия (нефросцинтиграфия) — сканирование почек с применением радиоактивного медицинского препарата для получения изображений при помощи гамма-камеры.
Большинство детей перерастают рефлюкс, но в некоторых случаях требуется операция. Если в ходе обследования обнаружено, что гидронефроз не связан с рефлюксом или обструкцией, то пациенту показан регулярный мониторинг с периодическими УЗИ.
Гидронефроз разрешается самостоятельно примерно в половине случаев. Как правило, патологию первой и второй степени, при условии отсутствия непроходимости, лечат консервативно, она не требует хирургического вмешательства. Если причиной диагноза ребёнка является аномалия мочеточниково-пузырного соустья, называемая мегауретер — врождённое расширение мочеточника, то операция необходима крайне редко, поскольку со временем организм самостоятельно компенсирует дефект. Потребность в хирургии зависит от тяжести патологии в каждом конкретном случае. Детям с гидронефрозом 3 степени, наиболее тяжёлым, необходима операция для предотвращения повреждения почек и рецидивирующей инфекции. Хирургическое вмешательство по коррекции гидронефроза называется пиелопластикой.
Согласно исследованиям, около двух процентов всех детей, в основном мальчики, имеют пренатальный гидронефроз. К счастью, у большинства из них никогда не возникнет каких-либо симптомов заболевания, потому что состояние со временем нормализуется без постороннего вмешательства.
В очень редких случаях пренатальный гидронефроз настолько серьёзен, что существует угроза эмбриону (плоду). Обычно это означает, что препятствие находится в уретре ребёнка, блокируя дренаж мочевого пузыря и обеих почек. В свою очередь, это приводит к опасно малому количеству амниотической жидкости — околоплодных вод (состояние, называемое олигогидрамнионом). Процедура внутриутробной пиелопластики проводится крайне редко и остаётся на сегодняшний день экспериментальной.
Если послеродовое тестирование показывает, что ребёнок имеет лёгкую или умеренную степень гидронефроза, то врач рекомендует выждать некоторое время, в течение которого организм в состоянии отрегулировать процесс самостоятельно. Малышу могут прописать низкую дозу антибиотиков для предупреждения инфекции. Повторные ультразвуковые проверки позволят контролировать состояние.
Таким образом, наблюдение стало принятым методом лечения детей с лёгким гидронефрозом.
Даже у малышей с умеренным гидронефрозом, если функция почек не теряется, а их рост находится в пределах нормы, наблюдение уролога позволяет организму компенсировать патологию самостоятельно.
Консервативная лекарственная терапия гидронефроза нацелена на профилактику инфекции, улучшение состояния мочевыводящих путей и нормализацию оттока мочи. Применяют такие группы препаратов:
- антибактериальные средства — при наличии бактериальной инфекции (Амоксиклав, Гентамицин, Ципрофлоксацин и другие, в зависимости от возбудителя);
- противовоспалительные (Вольтарен — внутримышечно);
- биогенные стимуляторы тканевого обмена (Солкосерил — внутривенно).
В тяжёлых случаях гидронефроза есть необходимость хирургического вмешательства. Цель операции заключается в уменьшении отёка и давления в почках путём восстановления свободного оттока мочи. Наиболее распространённой хирургической процедурой является пиелопластика. Она устраняет частый тип непроходимости, вызывающий гидронефроз — обструкцию (закупорку) мочеточника.
При пиелопластике хирург удаляет суженную или закупоренную часть мочеточника. Затем здоровая часть снова соединяется с собирательной системой почки. После открытой операции (небольшой разрез над почкой) дети обычно остаются в больнице на срок от двух до трёх дней. Заживление раны происходит через две-три недели. Показатель успешного оперативного вмешательства достигает 95 процентов.
Примерно в половине случаев пиелопластику проводят с применением метода малоинвазивной хирургии — роботизированной лапароскопии. С помощью крошечной камеры хирурги работают с использованием очень тонких инструментов, вставленных в три или четыре маленьких разреза.
Роботизированная хирургия имеет ряд преимуществ по сравнению с традиционным (открытым) вмешательством:
- меньший дискомфорт после операции;
- минимальные размеры шрамов на животе;
- недолгое пребывание в больнице — обычно от 24 до 48 часов;
- более быстрый период восстановления и возвращения к полноценной жизни.

Метод проведения пиелопластики рекомендует лечащий врач в каждом конкретном случае. Другие хирургические процедуры зависят от причин, вызвавших гидронефроз.
В комплексной терапии лёгкой и умеренной степени гидронефроза у детей можно применять некоторые народные методы. Они не лечат гидронефроз, но помогают уберечь мочевыводящую систему ребёнка от присоединения бактериальной инфекции.
Многие эксперты рекомендуют приём клюквенного морса для лечения инфекций почек. Приготовление напитка:
- Хорошо размять 250–300 г клюквы.
- Залить ягоды 1 л кипятка и дать настояться под крышкой 30 минут.
- Процедить, добавить мёд или сахар по вкусу.
- Принимать в течение дня вместо обычных напитков.

Детям морс иногда рекомендуют разбавлять пополам с кипячёной водой. А малышам до года можно класть несколько предварительно протёртых ягод клюквы во фруктовое пюре. Ягода усиливает действие антибиотиков, оказывает мочегонный эффект и выводит токсические вещества из организма. Тем не менее не рекомендуется употреблять чрезмерное количество клюквенного морса в течение длительного периода времени.
Подобный антибактериальный эффект оказывает натуральный яблочный уксус. Для приготовления лечебного напитка нужно смешать 2–3 чайные ложки продукта со стаканом тёплой воды и пить в течение дня 3–4 раза. Можно добавить немного мёда, чтобы улучшить вкус.
Настой петрушки позволяет очищать почки и другие части мочевых путей, способствуя вымыванию бактерий. Приготовление:
- Примерно 2 ст. ложки измельчённого корня и листьев петрушки залить 1 литром кипятка.
- Дать настояться 30–40 минут под крышкой.
- Процедить и принимать (детям от 6 месяцев) четыре раза в день за тридцать минут до приёма пищи по одной или две чайных ложки.
Методы физиотерапии не актуальны для лечения гидронефроза. Однако при сопутствующем снижении функции почек показано санаторно-курортное лечение в местах с сухим и жарким климатом, преимущественно в тёплое время года (весной, летом, в начале осени).
Жаркий климат активизирует потоотделение, а одновременно с потом выводятся продукты азотистого обмена, тем самым облегчая работу почек.
Благодаря разгрузке почек качественно улучшается состав крови (белковый и электролитный). В рамках санаторно-курортного лечения назначают курс одной из следующих физиотерапевтических процедур с мочегонным и противовоспалительным эффектом:
- Ультразвуковая терапия (детям от 1 года) — применение с лечебно-профилактической целью на область почек механических колебаний ультравысокой частоты (800–3000 кГц). Терапевтический эффект основан на механическом, тепловом и физико-химическом действии.
- Индуктотермия (детям от 5 лет — на малых и средних мощностях аппарата) — воздействие на организм электромагнитным полем высокой частоты (3–30 МГц). Процедура благоприятно сказывается на течении обменно-трофических процессов, приводит к обратному развитию дегенеративно-дистрофических изменений, обладает противовоспалительным действием.
Любое хроническое заболевание почек (ХЗП) заставляет орган функционировать менее эффективно в течение длительного периода времени. На ранних стадиях болезни почки продолжают работать, но не на полную мощность. Поскольку снижение их функции происходит медленно, организм ребёнка может адаптироваться, не вызывая каких-либо изменений во внешности или самочувствии. Со временем небольшие нарушения, например, увеличение содержания фосфора в крови, могут нарастать до нездорового уровня. По мере того как состояние почек ухудшается, у ребёнка могут развиваться более серьёзные симптомы, например: слабость костей, отсутствие аппетита, нехватка энергии и замедление роста.
Почки удаляют отходы и лишнюю жидкость из крови, вырабатывая мочу. Они уравновешивают соли — натрий, калий, кальций и фосфор — которые циркулируют в кровяном русле. Почки также контролируют высвобождение природных химических веществ, называемых гормонами и помогающих вырабатывать эритроциты, регулировать кровяное давление и сохранять твёрдость костей.
Проблемы со здоровьем от ХЗП можно предотвратить или задержать, потребляя правильные продукты. Основные принципы питания при гидронефрозе (диета №7):
- Пациентам с гидронефрозом следует избегать употребления в пищу острых и солёных продуктов, в том числе морепродуктов, консервации. Исключают жирные и наваристые бульоны. Предпочтение следует отдавать блюдам, приготовленным на пару или варёным.
- Чтобы избежать увеличения нагрузки на почки, следует умеренно употреблять белковую пищу (мясо, рыбу, яйца, сыры). Источниками энергии должны стать преимущественно углеводные продукты и растительный белок, в частности, полезными являются: арбуз, тыква, брокколи, редька, баклажаны, все виды бобовых, кукуруза, орехи.
- При одностороннем поражении почек не нужно ограничивать потребление воды. Если диагностирован двусторонний гидронефроз и почечная дисфункция, то ежедневное количество жидкости должно быть уменьшено в соответствии с рекомендациями лечащего уролога или нефролога.
Двухсторонний гидронефроз является редким случаем болезни, чаще поражена собирательная система почки с одной из сторон: справа или слева. У маленьких детей такая патология может никак не проявляться на ранних стадиях. Позднее, если болезнь прогрессирует, отличительным симптомом поражения обеих почек становится интоксикация организма в виде тошноты, рвоты, ухудшения общего состояния. Так проявляется отравление продуктами распада, которые перестают должным образом выводиться из организма.
Лечение двухстороннего гидронефроза направлено, в первую очередь, на устранение препятствий для оттока мочи из почек. Оперативное вмешательство должно быть проведено своевременно, поскольку запущенная стадия грозит почечной недостаточностью с необходимостью трансплантации почки или регулярных процедур очистки крови при помощи аппарата «искусственная почка» (гемодиализ).
Прогноз гидронефроза сильно варьируется в зависимости от причины заболевания. Имеет значение, затронута одна или две стороны, продолжительность течения болезни, возникла ли патология в процессе развития эмбриона или уже в сформированных почках.
Например, односторонний гидронефроз, вызванный препятствием в мочеточниково-пузырном соустье, имеет хороший прогноз при условии своевременного оперативного лечения. И, напротив, тяжёлый двусторонний пренатальный гидронефроз (синдром заднеуретрального клапана), вероятно, будет иметь неблагоприятный прогноз в долгосрочной перспективе, поскольку обструкция в процессе развития почек приводит к устойчивому повреждению органа, даже если препятствие хирургически удалено после рождения.
Хронический гидронефроз может стать причиной пиелонефрита и образования камней в почках. Следствием запущенной патологии бывает также пиронефроз — крайняя стадия гнойно-деструктивного пиелонефрита.
Тяжёлое течение гидронефроза может закончиться почечной недостаточностью. Это особенно опасно в случае двухстороннего поражения почек, поскольку организм начинают быстро отравлять продукты азотистого обмена. Угрожать жизни может самопроизвольный разрыв гидронефротического мешка, в результате чего моча проникает в забрюшинное пространство.
Гидронефроз у детей обычно вызван врождённой анатомической аномалией, профилактика затруднена, но диагноз, поставленный до рождения, позволяет начать раннее лечение.
У меня у старшего ребенка тоже ставили, левой почки, а потом в три мес уже пилоэктазия была, а в 7мес у же ничего не было. так что советую анализ мочи сдавать каждые 2 недели и смотреть что б отеков не было. и у второго ребенка тоже сейчас гидронефроз левой почки ставят. вот тоже переживаю, уйдет ли как у первого!
http://www.woman.ru/kids/baby/thread/4222857/
У моего сына был двусторонний гидронефроз. Через 3 месяца после рождения — только левой почки. Через год все исправилось. Гидронефроз в большинстве случаев проходит сам по себе. Но контролировать надо: сдавать анализ мочи регулярно. Каждый пол-года УЗИ. А у вас было маловодие во время беременности? Это показатель проблем с почками у ребенка
Б-г в помощь
http://www.woman.ru/kids/baby/thread/4222857/
Девочки, решила написать как врач и как мама ребенка с таким диагнозом. Гидронефроз — очень серьезная вещь. Если очень упрощенно и утрированно, то это растворение паренхимы ( ткани) почки, почка просто начинает тонуть в моче, которую сама же и вырабатывает, но никак не может выделить. Гидронефроз всегда имеет причину ( сужение мочеточника, обратный заброс мочи — рефлюкс). Ультразвуковые, рентгеновские исследования необходимы для того, чтобы точно определить причину гидронефроза, его степень и понять, нужно ли делать операцию срочно или можно подождать и понаблюдать ( иногда причинный фактор действительно исчезает самостоятельно, например дополнительный сосуд перетягивавший мочеточник с возрастом может сместиться и моча будет выходить из почки свободно). Но ни в коем случае нельзя прятать голову в песок и пытаться об этом диагнозе забыть. Даже если не будет обострения пиелонефрита (воспаление почки), к сожалению, через какое- то время может выясниться, что гидронефроз перешел в терминальную стадию, когда почка уже не функционирует и подлежит удалению. Нас начали обследовать в 2 мес, а прооперировали в 5 мес. Могу сказать, что это в 1000 раз лучше чем в более старшем возрасте, переносится легче. Главное — хороший врач. Я своему благодарна буду по гроб жизни. Не бойтесь, обследуйтесть, если есть сомнения. В больнице трудновато с ребенком, но ведь это временные трудности. Всем здоровья!
http://www.woman.ru/kids/baby/thread/4222857/
Гидронефроз обнаруживается главным образом у детей ещё в утробе матери — во время обычных ультразвуковых проверок беременных. Однако 4 из 5 случаев зафиксированной патологии самопроизвольно разрешаются до или в течение нескольких месяцев после рождения малыша, не вызывая никаких проблем в долгосрочной перспективе. В противном случае уролог прописывает лечение антибиотиками, чтобы избежать почечных инфекций, а иногда необходима операция.
источник
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2015
Название протокола: Врожденный гидронефроз у детей
Врожденный гидронефроз – прогрессирующее расширение лоханки и чашечек, возникающее вследствие нарушение оттока мочи в области лоханочно-мочеточникового сегмента, что в конечном итоге приводит к необратимым изменениям в паренхиме и прогрессивному снижению функции пораженной почки [1].
Код протокола:
Код(ы) МКБ-10:
Q 62.0 Врожденный гидронефроз
Сокращения, используемые в протоколе:
| АЛТ – Аланинаминотрансфераза АПФ – ангиотензинпревращающий фермент АСТ – аспартатаминотрансфераза ВИЧ – вирус иммунодефицита человека ИФА – иммуноферментный анализ ЛМС – лоханочно-мочеточниковый сегмент МВС – мочевыводящая система МРУ – магнитно-резонансная урография ОЖСС – общая железосвязывающая способность ОАК – общий анализ крови ОАМ – общий анализ мочи РФП – Радиофармпрепарат СКФ – скорость клубочковой фильтрации СОЭ – скорость оседания эритроцитов CCC – сердечно-сосудистая система УЗИ – ультразвуковое исследование ЭКГ – Электрокардиограмма ЭхоКГ – Эхокардиография ХБП – хроническая болезнь почки ХПН – хроническая почечная недостаточность ЧЛХ – чашечно-лоханочная система DMSA – димеркаптосукциновая (янтарная) кислота |
Дата разработки протокола:2015 год.
Категория пациентов: дети.
Пользователи протокола: врачи и фельдшеры бригады скорой медицинской помощи, врачи общей практики, педиатры, неонатологи, хирурги, урологи.
Клиническая классификация:
Классификация (Лопаткин Н.А., 1969) [1,2]:
I– начальная;
II– ранняя;
III– терминальная.
Классификация (Пытель А.Я., Пугачев А.Г., 1977) [1,2]:
— Первичный – врожденный, как результат порока развития почки или верхнего отдела мочеточника.
— Вторичный – приобретенный, как осложнение основного заболевания.
— I–начальная – признаки гидрокаликоза, экскреторная функция почек не страдает;
— II–признаки пиелоэктазии, умеренная атрофия паренхимы почки, функция почки страдает умеренно;
— III–поздняя – функция почки страдает,признаки расширения лоханки и чашечек на всем протяжении, атрофия паренхимы почки;
— IV – терминальная: отсутствие функции почки, значительная атрофия паренхимы, значительное расширение чашечно-лоханочной системы.
Диагностические критерии постановки диагноза:
Жалобы и анамнез:
· бессимптомное течение;
· снижение аппетита;
· пастозность лица, отечность век, синева под глазами;
· повышение температуры теладо 39-40ºС, рвота, тошнота;
· боли ноющего характера в поясничной области;
Физикальное обследование:
· пастозность лица, отечность век, синева под глазами;
· «румянец» на щеках;
· сухость слизистых губ;
· тахикардия, возможно наличие артериальной гипертензии;
· при пальпации обнаруживается наличие образования (увеличенная почка) мягко-эластической консистенции, умеренно болезненное(синдром пальпируемой опухоли);
· слабость, вялость.
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· общий анализ крови;
· общий анализ мочи;
· биохимический анализ крови (общий белок и его фракции, мочевина, креатинин, остаточный азот, АЛТ, АСТ, глюкоза, общий билирубин, прямая и непрямая фракция, калий, натрий, кальций);
· УЗИ органов забрюшинного пространства;
· бактериологический посев мочи;
· проба Зимницкого;
Дополнительные диагностические обследования, проводимые на амбулаторном уровне: нет.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию (стационарозамещающей помощи): согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
· общий анализ крови;
· общий анализ мочи;
· биохимический анализ крови (общий белок и его фракции, мочевина, креатинин, остаточный азот, АЛТ, АСТ, глюкоза, общий билирубин, прямая и непрямая фракции, калий, хлор, натрий, кальций);
· коагулограмма;
· проба Зимницкого.
· бактериологический посев мочи;
· СКФ;
· допплерография сосудов почек – оценивают гемодинамические нарушения (обеднение кровотока) сосудов почек;
· экскреторная урография – при необходимости определения анатомического и функционального состояния почек, лоханок, мочеточников и мочевого пузыря;
· микционная цистография– для выявления степени пузырно-мочеточникового рефлюкса.
· гистологическое исследование биологического материала.
Дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне):
· исследование крови на стерильность с изучением морфологических свойств и идентификациейвозбудителя и чувствительности к антибиотикам;
· обзорная рентгенография органов брюшной полости;
· УЗИ органов забрюшинного пространства;
· УЗИ с диуретической нагрузкой (фуросемид) – для определение размеры ЧЛС обеих почек[3];
· инфузионная экскреторная урографияпри сниженной концентрационной функции почек;
· цистоуретроскопия – для выявления патологии со стороны мочевого пузыря и мочеиспускательного канала;
· ретроградная пиелография – позволяет уточнить уровень обструкции ЛМС;
· радиоизотопная динамическаянефросцинтография – определяет уровень поражения клубочковой и канальцевой функции, определяет глубину фунциональных изменений и наличие резервов при гидронефрозе;
· сцинтиграфия почек с димеркаптосукциновой кислотой – позволяет оценить степень нарушения функциональной способности почки (очаги нежизнеспособной почечной ткани)[4].
· КТ/МРУ органов забрюшинного пространства – определяет размеры почек, ЧЛС, уровень обструкции и скелетотопию [4,5];
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводятся
Инструментальные исследования:
· УЗИ органов забрюшинного пространства–увеличение размеров, истончение паренхимы, изменение формы почек, неровность контуров, расширение ЧЛС, повышение эхогенности паренхимы, при допплерографии сосудов почек – обеднение кровотока [1-6].
При гидронефрозе 1 стадии– линейные размеры пораженной и контралатеральной почек не отличаются от нормальных. Толщина паренхимы почек не изменена. Размеры лоханки колеблются от 6 до 2 мм при измененных чашечках;
При гидронефрозе II стадии–увеличение линейных размеров пораженной почки, расширением лоханки более 20 мм, расширением чашечек. Толщина паренхимы пораженной почки уменьшена, но превышает 5 мм, изменения со стороны контралатеральной почки отсутствуют;
При гидронефрозе III стадии –выраженные изменения со стороны обеих почек, увеличение в размерах пораженной (за счет гидронефротической трансформации ) и контралатеральной (викарная гипертрофия) почек. Отмечается истончение паренхимы в гидронефротически измененнной почек (2-3 мм), ее уплотнение и отсутствие ее дифференцировки [1].
· УЗИ с диуретической нагрузкой (лазикс из расчета 0,5 мг/кг) –определяют размеры ЧЛС обеих почек, оценивают динамику коллекторной системы на 15-й, 30-й, 45-й, 60 минутах исследования. В норме максимальной расширение ЧЛС происходит на 10-15 мин после введения лазикса, а возвращение к первоначальным размерам происходит к 20-30 минуте;
· допплерография сосудов почек –эхоструктурные изменения в сосудах почечной лоханки и верхних мочевых путей;
· сцинтиграфия почек с димеркаптосукциновой (янтарной) кислотой (DMSA) с РФП – РФП фиксируется в проксимальных почечных канальцах, позволяет оценить почечную паренхиму без наложения элементов собирательной системы, позволяет возможность визуализировать очаги нежизнеспособной почечной ткани, своевременно установить стадию и оценить динамику поражения почек [3];
· экскреторная урография(10 мин, 18 мин, 30 мин, 1-6 часов) –монетообразное расширение чашечно-лоханочной системы почек различной степени, расширение лоханки (вне-,внутрипочечное), отсутствие контрастирования мочеточника, задержка эвакуации контрастного вещества из коллекторной системы;
· инфузионная экскреторная урография (при сниженной концентрационной функции почек)-расширение чашечно-лоханочной системы почек различной степени, расширение лоханки (вне-,внутрипочечное), отсутствие контрастирования мочеточника, задержка эвакуации контрастного вещества из коллекторной системы;
· микционная цистография – контуры и форму мочевого пузыря, наличие ретроградного заброса контрастного вещества в верхние мочевые пути, а так же состояние мочеиспускательного канала во время микции;
Показания для консультации узких специалистов:
· консультация педиатра для исключения сопутствующей соматической патологии;
· консультация кардиолога для исключения патологии ССС;
· консультация пульмонолога для исключения патологии дыхательной системы;
· консультация лор для исключения патологии носоглотки;
· консультация стоматолога – для санации полости рта;
Лабораторные исследования:
· ОАК – лейкоцитоз,нейтрофильный сдвиг влево,анемия легкой и средней степени тяжести, ускорение СОЭ;
· ОАМ – лейкоцитурия, протеинурия, бактериурия, гипостенурия (снижение функции концентрирования), микро-, макрогематурия;
· биохимия крови – азотемия (повышение уровня креатинина), мочевины, снижение ОЖСС, ферритина, гипокалиемия, гипокальциемия;
· проба Зимницкого — снижение концентрационной функции почек гипостенурия (удельный вес мочи 1010), изостенурия (удельный вес мочи 1015);
· бактериологический посев мочи – бактериологическая флора свыше 10/5 млм/л;
· СКФ по формуле Шварца СКФ= 0,0484 х рост (см)/креатинин (ммоль/л)для мальчиков старше 13 лет используется коэффициент 0,0616 (СКФ по стадиям смотрите в таблице 1).
· гистологическое исследование: 1 тип – наружный диаметр сегмента соответствует возрасту ребенка, резкое утолщение стенки с уменьшением его диаметра, гипертрофия и выраженная внутриклеточная гиперплазия лейомиоцитов, повышенная везикуляция мембран и гладкомышечных клеток, увеличение числа митохондрий, в перимускулярных пространствах обнаруживается коллаген в виде отдельных небольших групп волокон; 2 тип –истончение стенки, уменьшение наружного и внутренного диаметра сегмента, резко выраженная атрофия мышечного слоя, резкое просветление цитопламы клеток, исчезновение кавеол по мембране футлярами коллагеновых колокон; 3 тип –стенки дисплазированного сегмента мочеточника напоминают по своей толщине папиросную бумагу, с резко суженным внутренним диаметром, полной атрофией гладкомышечных клеток, окруженных соединительнотканной капсулой, заменившей ихбазальные мембраны [2].
Таблица – 1. СКФ по стадиям при гидронефрозе
| Стадия | Характеристика | СКФ мл/мин/1.73м 2 |
| I | повреждение почек с нормальной или повышенной СКФ | 90 и более |
| II | повреждение почек с легким снижением СКФ | 60-89 |
| III | умеренное снижение СКФ | 30-59 |
| IV | выраженное снижение СКФ | 15-29 |
| V | почечная недостаточность | менее 15 |
Дифференциальный диагноз:
Таблица – 2. Дифференциальная диагностика гидронефроза [1,2]
источник
