Корь – высокозаразная и тяжелая инфекция, которая, по данным ВОЗ, до сих пор является одной из основных причин смертности детей раннего возраста во всем мире. Поэтому при малейшем подозрении на развитие этого заболевания необходимо сдать анализы для диагностики кори, и начать лечение.
Корь – это острое инфекционное вирусное заболевание, возбудитель которого относится к парамиксовирусам. Источник инфекции – больной корью в любой форме, который заразен для окружающих с последних дней инкубационного периода (последние 2 дня) до 4-го дня высыпаний (с 5-го дня высыпаний больной считается незаразным).
Заражение корью происходит воздушно-капельным путем: вирус в большом количестве выделяется во внешнюю среду больным человеком во время кашля, чихания и т. д. От момента заражения до первых признаков заболевания (инкубационный период) проходит в среднем 9 – 17 дней.
- Катаральный.
Характерно: подъем температуры до 38-40 °С, сухой кашель, насморк, светобоязнь, чихание, осиплость голоса, головная боль, отек век и покраснение конъюнктивы. При осмотре доктор может обнаружить красные пятна на твердом и мягком небе, а также множество точечных белесоватых участков на слизистой оболочке щек (т.н. пятна Бельского-Филатова-Коплика – характерный признак кори). Длится катаральный период 5-6 дней. - Период сыпи.
Характерно: кашель, светобоязнь, слезотечение становятся более выраженными. Наблюдается новый подъем температуры до 39-40°С, состояние больного значительно ухудшается. Появляется коревая сыпь в виде пятен, имеющих возвышение в центре (папула). Диаметр пятен более 10 мм, они могут сливаться, образуя сложные фигуры с фестончатыми краями.
- В 1-й день элементы сыпи появляются на лице, шее;
- На 2-й день – на туловище, руках и бедрах;
- На 3-й день сыпь захватывает голени и стопы, а на лице начинает бледнеть.
Через 3-4 дня от момента появления элементы сыпи бледнеют, на их месте остаются буроватые пятна – пигментация. На этих местах в дальнейшем наблюдается шелушение (на лице и туловище).
К 5 дню от начала высыпания все элементы сыпи либо исчезают, либо замещаются пигментацией. Пигментация сохраняется 1—1,5 недели.
Для постановки диагноза «корь» врачи наиболее часто используют следующие лабораторные анализы: общий анализ крови (ОАК) и иммуноферментный анализ (ИФА) на антитела к вирусу кори (IgM, IgG).
- Снижение уровня лейкоцитов, нейтрофилов, лимфоцитов, моноцитов;
- Снижение уровня эозинофилов (могут отсутствовать)
- СОЭ умеренно повышена.
Разумеется, чтобы заметить эти изменения, необходимо хорошо представлять себе нормальные показатели крови, соответствующие возрасту.
| Возраст | Лейкоциты (10 | Нейтрофилы, % | Лимфоциты, % | Моноциты, % |
| 6-9 месяцев | 5-12 | 25-28 | 60-62 | 8-10 |
| 9-12 месяцев | 5-12 | 27-32 | 55-65 | 8-10 |
| 1-3 года | 5-11 | 35-39 | 48-50 | 9-12 |
| 4-6 лет | 4,5-10 | 45-47 | 42-45 | 8-10 |
| 7-10 | 8-10 | 48-50 | 35-40 | 8-10 |
| От 10 лет | 7-9 | 50-65 | 25-35 | 7-9 |
Общий анализ крови необходимо проводить натощак: между последним приёмом пищи и взятием крови должно пройти не менее 8 часов.
Иммуноферментный анализ на антитела к вирусу кори (IgM, IgG) – это лабораторное исследование, в котором особыми биохимическими реакциями удается определить содержание в крови иммуноглобулинов (или антител), то есть особых белков, которые вырабатываются клетками крови. При попадании в человеческий организм возбудителя той или иной инфекции иммуноглобулины с ним связываются (образуют комплекс) и через некоторое время нейтрализуют. Сколько есть разных микробов, вирусов и токсинов, столько и существует разных иммуноглобулинов. Вместе с кровью они могут проникать в любые, даже самые далекие уголки нашего организма и везде настигать «агрессоров».
Иммуноглобулины М появляются в крови больных корью людей в последние дни катарального периода – первые дни периода высыпаний. Эти антитела являются показателем острой первичной коревой инфекции. Уровень Ig M нарастает, достигая максимальной концентрации в крови через 2-3 недели. Данные антитела сохраняются еще в течение 4 недель, и далее их содержание постепенно снижается.
Эти антитела появляются вслед за антителами класса IgM примерно через 2 недели после инфицирования. В ходе дальнейшего развития иммунного ответа их концентрация быстро растёт. Специфические антитела класса IgG в крови можно выявить практически у всех больных корью уже ко 2 дню появления сыпи, а сохраняются после перенесённого заболевания они обычно пожизненно.
IgG против вируса кори выявляются также и после вакцинации. По их присутствию в крови можно судить о наличии иммунитета к этому заболеванию. В крови новорожденных до 6 — 7 месячного возраста могут выявляться материнские IgG антитела, полученные через плаценту из крови матери в период беременности (IgM антитела через плаценту не проходят). При повторном контакте с вирусом у иммунных лиц наблюдается быстрый рост титров высокоспецифичных IgG, что обеспечивает защиту от инфекции (клинических проявлений и выделения вируса при этом не наблюдается).
Каждая лаборатория, которая проводит иммуноферментный анализ (ИФА) на антитела к вирусу кори (IgM, IgG), имеет свои показатели нормы (т.н. референтные значения). Они должны быть указаны на бланке. При уровне антител ниже порогового значения говорят об отрицательном результате, выше порогового значения – положительном.
Анализы при диагностике кори: расшифровка результатов иммуноферментного анализа (ИФА) на антитела к вирусу кори (IgM, IgG)
| Ig M | Ig G | Значение результатов |
| отрицательно | отрицательно | Коревой инфекции нет и никогда не было (иммунитет отсутствует) Инкубационный период инфекции (при клинических подозрениях следует повторить исследование через 1 — 2 недели). |
| отрицательно | положительно | Есть иммунитет к вирусу кори (либо заболевание перенесено ранее, либо была произведена вакцинация). Низкий уровень Ig G к вирусу кори говорит об ослаблении иммунитета и необходимости ревакцинации. |
| положительно | отрицательно | Корь (начало заболевания, с последних дней катарального периода до 1-2 дня появления сыпи). |
| положительно | положительно | Корь (середина и конец заболевания). Такие результаты ИФА исследования будут сохраняться приблизительно до 4х месяцев после перенесенной кори. |
Анализы при диагностике кори: подготовка к иммуноферментному анализу (ИФА) на антитела к вирусу кори (IgM, IgG)
Специфической подготовки к исследованию не требуется. Желательно сдавать кровь натощак. Накануне следует избегать приёма жирной пищи.
Анализ на хеликобактер пилори (Helicobacter pylori) показан всем, кто жалуется на болезненные ощущения и дискомфорт в области желудка.
Вирус Эпштейна-Барр, также называемый человеческим герпес вирусом 4 типа, является одним из наиболее распространенных вирусов человека. «Селится» он в основном в эпителиальных клетках носоглотки и в В-лимфоцитах (разновидность лейкоцитов).
Анализ на цитомегаловирус входит в обязательный перечень исследований при обследовании будущих матерей, поскольку заражение цитомегаловирусной инфекцией в первые 20 недель беременности чревато гибелью плода и выкидышем.
Анализ на вирус герпеса является необходимым, несмотря на то, что герпетическая инфекция является одной из наиболее распространенных инфекций человека.
Проведение анализа на тиреотропный гормон (ТТГ) подразумевают любые жалобы, причиной которых может быть нарушения работы щитовидной железы.
Знание результатов анализов на токсоплазмоз остро необходимо беременным женщинам, так как своевременная диагностика токсоплазмоза помогает предупредить тяжелые нарушения развития плода.
Гликозилированный (гликированный гемоглобин) — биохимический показатель крови, отражающий уровень содержания сахара в крови (гликемии) за продолжительный период.
Своевременная сдача анализов на папилломавирус позволяют вовремя диагностировать присутствие в организме человека определенных типов (штаммов) вируса папилломы человека.
источник
До середины 60-х годов в нашей стране, как и во всех европейских странах и в США, корью заболевал каждый. Так продолжалось до создания вакцин против кори. После этого ситуация начала быстро меняться. А до введения прививок в нашей стране корью ежегодно болело 1,5—2 миллиона детей. Корь была очень опасной болезнью: от нее умирал каждый пятый (в некоторых странах -каждый третий) заболевший ребенок.
Вирус кори попадает в организм через дыхательные пути и слизистую оболочку глаз. Проникает в местные лимфатические узлы и начинает в них размножаться. Уже на третий день после заражения большие количества вируса начинают непрерывно поступать в кровь. Человек еще здоров, а в крови у него миллионы вирусов. Изучая эту фазу болезни, вирусологи установили очень интересный факт: вирусы кори находятся не в сыворотке крови, а прочно связаны с лейкоцитами. Если такие лейкоциты извлечь из крови, хорошенько отмыть и в виде взвеси ввести восприимчивому человеку, он обязательно заболеет. Получается парадоксальная ситуация: лейкоцит, призванный защищать организм от микробов, клетка, вырабатывающая интерферон для борьбы с вирусами, стала чем-то вроде лошади для наездника — вируса кори, который, «оседлав» лейкоциты, распространяется теперь по всему организму. Более того, вирус даже размножается внутри лейкоцитов.
Кровь разносит вирус кори буквально во все органы. Он сразу же внедряется в клетки лимфатических узлов, лимфатических и кровеносных сосудов и начинает в них размножаться. Защитные силы организма не могут воспрепятствовать распространению вирусов кори, как они делают это в отношении большинства других вирусов. Вирус кори внутри лейкоцита преодолевает все преграды. Особенно поражаются легкие, пищеварительный тракт и мозг. Обширные воспалительные изменения в легких переходили в тяжелые пневмонии.
Попадание вируса в мозг приводит к воспалению мозговой ткани: развивается энцефалит.
В прошлом он возникал у многих больных, и это сопровождалось развитием самого неприятного осложнения кори — умственной отсталости. Иногда вирус кори надолго задерживается в центральной нервной системе переболевших детей. Он как бы исчезает, маскируется там на долгие годы. И только через 3—7 лет снова активируется и неожиданно вызывает смертельное обострение — панэнцефалит. У ребенка, а чаще уже у подростка, вдруг нарушается координация движений, потом становится трудно читать, он постепенно глупеет, впадает в детство и через несколько месяцев погибает. К счастью, это случается крайне редко.
Одним из очень опасных осложнений при кори было и воспаление среднего уха, после которого ребенок оставался частично или полностью глухим. Иногда начиналось воспаление мышцы сердца — миокардит. Корь вызывала изъязвление роговой оболочки глаз, в результате чего ребенок терял зрение, становился слепым.
Про анализ на вирус кори в лаборатории Гемоскрин Вы можете узнать по телефону, либо откройте акции «Контроль вакцинации».
Вирус кори — самый летучий и самый заразительный из всех известных на земле. Достаточно еще не болевшему ребенку или взрослому попасть в одно помещение с зараженным, как он обязательно заболеет.
Корь моментально распространялась по всем помещениям, где находился заразный больной. Она настолько легко вырывалась из окон и дверей, что неоднократно описывались случаи заражения детей, находившихся на другом этаже здания. Вирус кори буквально вылетал через форточку комнаты, где играл или жил зараженный ребенок, и током воздуха вовлекался в другие помещения, заражая там всех еще не болевших, восприимчивых к кори детей и взрослых. Только после изобретения пенициллина и других антибиотиков врачи получили средства борьбы со многими осложнениями кори.
К счастью, вирус кори един на всем земном шаре. Это удалось подтвердить вирусологам в разных странах. Используя самые совершенные методы исследований, они установили, что любые вирусы кори имеют совершенно одинаковые белки и нуклеиновые кислоты. Вирусы абсолютно идентичны в антигенном отношении.
Ищете где сделать анализ на антитела к вирусу кори? Звоните в Гемоскрин, или воспользуйтесь формой обратной связи. Мы с радостью ответим на интересующие вас вопросы.
Наибольшую опасность вирус представляет для детей до года, именно этот возраст наиболее опасен. К концу первого года жизни у ребенка исчезают из крови материнские антитела, которые защищают его от кори в течение первых месяцев жизни. Вот тут-то при контакте с коревым больным ребенок и заражается, и поэтому в прошлые годы большая часть детей болела именно в возрасте одного-трех лет.
ПРОЯВЛЕНИЯ КОРИ
21 день – именно столько может сидеть в организме вирус кори, никак себя не проявляя. Но чаще всего болезнь дает о себе знать дней через 7, на второй неделе заражения. Начинается корь также, как обычное ОРВИ: не с характерных высыпаний, а с насморка, больного горла, кашля, конъюнктивита и высокой температуры. Поэтому первые 2-3 дня надо внимательно следить за слизистой рта — ПЕРВЫМ типичным проявлением кори являются мелкие белые пятна, чаще всего на щеках в районе моляров. На 4 -5-й день болезни, на фоне такой же высокой температуры, уже появляться сыпь: 1-й день – лицо (за ушами, на переносице, на щеках), 2-й день – на руках и туловище, 3-й день — на ногах. Уходит сыпь также, постепенно, оставляя коричневую пигментацию. Заразиться от ребенка можно с появления первых симптомов болезни (до сыпи!) и еще 5 дней с момента появления сыпи.
ОСОБЕННОСТИ БОЛЕЗНИ
У привитых детей корь может протекать в стертых формах (иногда даже без сыпи!!) и распознать ее без анализа крови сложно (из-за этого инфекция может распространиться дальше, среди других детей). Здоровые, редко-болеющие дети, как правило, переносят корь довольно легко. Тяжелее болеют дети, у которых есть хронические заболевания сердечно-сосудистой, бронхо-легочной и нервной систем.
В Нашей лаборатории Вам помогут сделать Анализ на вирус кори. Звоните, мы с радостью ответим на все Ваши вопросы.
ЛЕЧЕНИЕ КОРИ
Специфического лечения кори не существует. Тут действуют обычные принципы лечения ОРВИ: обильное питье, облегченная диета, постельный режим, симптоматическое лечение (жаропонижающее, капли в нос, в глаза, полоскание полости рта).
Диагностика или Анализ крови на антитела к вирусу кори
Выявить заболевание в крови можно только сдав анализ крови на IgM (первичные антитела к кори) в острый период заболевания — c 4-5 его дня. А диагностическим – то есть официальным подтверждением заболевания — является 2-3-х кратное повышение титра IgG ( причем, анализ берется из вены дважды, с интервалом 7-10 дней)».
ПРОФИЛАКТИКА КОРИ
Желательно, по возможности, ограничить контакты: кроме общественных мест, в зоне повышенного «риска» — детские сады, центры, развлекательные центры и в первую очередь — детские больницы. Необходимо как можно чаще проветривать помещение (минимум по 30 минут) и стараться делать хотя бы легкую влажную уборку пару раз в день.
И самое важное, работа иммунитета.
Помимо закаливания, частых прогулок на свежем воздухе, возможен прием пре — и пробиотиков. Пре и пробиотики могут присутствовать и в ежедневном рационе, если уменьшить сладкое, рафинированные жиры и быстрые углеводы, а предпочтение отдать кисломолочным продуктам, овощам, фруктам (и сухофруктам!), а также — зерновым..
Безусловно, самый распространенный способ профилактики кори – вакцинация.
Заболевание в период беременности:
В период беременности корь ведет себя непредсказуемо. Особенно опасна она до 19-й недели — в этот период формируются основные важные органы ребенка, и корь может привести к серьезным внутриутробным порокам развития, а это в свою очередь может спровоцировать остановку беременности. Так проявляется защитный механизм организма беременной женщины. На более поздних сроках вирус тоже опасен, но уже навредит будущему ребенку он может не так сильно.
В клинико-диагностической лаборатории «Гемоскрин» Вы можете пройти исследование по анализу крови на определения антител к вирусу кори, как отдельный тест, так и расширенный анализ крови в рамках акции «Контроль вакцинации». Комплексное исследование «Контроль вакцинации» выполняется 1 день, достаточно сдать всего одну пробирку крови и расширенный анализ определит ответ Вашей иммунной системы или иммунитета Вашего ребенка на все основные прививки(9 показателей).
источник
Многие детские болезни начинаются с одинаковых симптомов: сначала высокая температура, а затем сыпь. И в этой ситуации самое главное разобраться с каким видом вируса встретился малыш. Сегодня мы рассмотрим основные способы диагностики кори у детей, узнаем, какие методы используют врачи для уточнения и подтверждения диагноза. Самое главное, уважаемые родители, не пытайтесь самостоятельно установить диагноз, очень легко неопытному в этом вопросе человеку перепутать корь с краснухой или, например, скарлатиной.

Корь – серьезное инфекционное заболевание, вызванное вирусом рода Рубеола. Если больной человек чихает или кашляет, вероятность заражения окружающих составляет 99%. Однако, те, кто переболели, получают пожизненный иммунитет и больше никогда не заразятся.
В связи с тем, что многие мамы сейчас отказываются вакцинировать своих чад, мы наблюдаем вспышки коревой инфекции все чаще и чаще. Ведь иммунизация является единственной надежной защитой.
В зоне риска находятся дети до 5 лет, а так же взрослые старше 20 лет, у них чаще всего наблюдаются серьезные осложнения. Поэтому так важно правильно диагностировать заболевание.
Проблема правильного распознавания коревой инфекции заключается в том, что ее симптомы схожи с проявлениями других вирусных заболеваний. Например, можно с легкостью принять корь за краснуху, или скарлатину, так же энтеровирусную инфекцию.
Чаще всего, если речь идет о типичной форме кори, врачу достаточно проверить основные признаки и увидеть клиническую картину.
Итак, на что обращает внимание доктор:
- Спрашивает, есть ли температура и насколько она высока;
- Есть ли признаки простуды: насморк, сухой кашель, светобоязнь;
- Просит малыша открыть рот, чтобы найти пятна Коплика;
- Интересуется, как и где начала появляться сыпь (отмечает цвет прыщей, характер высыпаний);
- Узнает, делали ли вакцину от кори;
- Был ли контакт с зараженным, если да, то кололи ли ребенку иммуноглобулин.
На основании этих данных врач может спокойно поставить диагноз, ведь:
- Если есть серовато — белая сыпь во рту у ребенка (пятна Коплика), это один их характерных признаков кори;
- Второй важный момент, откуда начиналась сыпь: если с головы вниз к конечностям, это второй важный показатель наличия инфекции;
- Конечно ж, е педиатр обратит внимание на дополнительные симптомы, такие как высокая температура, признаки простуды, какого цвета прыщи и на что они похожи.
Но вот если врач сомневается в диагнозе, тогда он отправляет дитя на дополнительную проверку.
Для исследования могут потребоваться следующие материалы: кровь, моча, мазки из носоглотки. Существуют анализы, которые показывают результат уже за несколько часов, но есть исследование, на которые требуется несколько дней. Такие анализы необходимы для ретроспективы, то есть, чтобы иметь общую картину о заболеваемости в данном регионе.
Исследование хорошо тем, что диагноз можно поставить за несколько часов и в ранние сроки от начала болезни.
Смысл методики в том, что вирус кори сперва попадает на слизистую оболочку рта, горла и миндалин. Затем сразу проникает в лимфатическую систему. В этих местах (где накапливаются лимфоциты) при кори образуются гигантские клетки с огромным количеством ядер (от 50 до 100).
Для того чтобы увидеть скопление этих клеток достаточно взять мазок из ротовой полости, с миндалин, или из носа. Так же подойдет мокрота.
Мазки окрашивают специальным красителем и при наличии огромных многоядерных клеток они светятся под микроскопом специальным свечением.
Срок проведения анализа – от нескольких часов до 2-х дней.
Антитела – это специальные белки, которые вырабатываются в детском, да и во взрослом организме при проникновении в него определенного вируса, чтобы победить его. Эти антитела еще называют иммуноглобулины и их всего в организме человека 5 видов. Самые распространенные — IgM и IgG. Причем IgM — отвечают за острую фазу заболевания, а IgG – отвечают за наличие пожизненного иммунитета к инфекции.
То есть, если крошка заболел корью, в его организме в больших количествах начинает вырабатываться определенный класс IgM, который борется только с возбудителем кори и никаким другим. Это свойство и используют в лабораторной диагностике.
Так, ВОЗ рекомендовала метод ИФА (иммуноферментный анализ) для определения вирус — специфических IgM в сыворотке крови.
Для исследования берут кровь из вены спустя 4 дня после появления первой сыпи.
Результаты – представлены ввиде следующих данных:
IgM меньше 0,8 –результат отрицательный (инфекция не обнаружена);
IgM от 0,8 до 1,09 – результат недостоверный, надо переделать;
IgM больше 1,1 – результат положительный, у малыша диагностировали корь.
Метод является достаточно точным, но искаженные результаты возможны и связаны они со следующими моментами:
- От начала появления сыпи прошло менее 4 дней;
- Ребенку укололи иммуноглобулин;
- Произошла неполная вакцинация после проведения прививки, или прошло недостаточно времени.
источник
Анализ на антитела к кори – исследование, которое проводят детям, которые рискующим заболеть корью, беременным, чтобы узнать о существующем риске для плода, взрослым, если есть риск заражения. Повышенный интерес врачей к результатам такой диагностики обусловлен опасностью кори.
Корь – это острое инфекционное заболевание с очень высокой вероятностью заражения при контакте с носителем вируса. Повышенная восприимчивость людей к вирусу кори компенсируется сохраняющимся пожизненным иммунитетом после перенесенного заболевания или сделанной прививки. Отвечают за специфический иммунитет антитела к вирусу кори.
Выработка антител к кори происходит:
- при остром течении заболевания;
- после вакцинирования;
- после «скрытого» инфицирования корью, когда человек переболел незаметно для окружающих.
Антитела – это особые белки, связывающие антигены – чужеродные для организма вещества. При заболевании антигены попадают в организм естественным путем, при вакцинации – их вводят в составе вакцины. В организме выработка антител к инфекции осуществляется В-лимфоцитами и хранятся они в мембране этих лимфоцитов или плазме крови, а основная задача антител – иммунитет к заболеванию. К некоторым заболеваниям, например, к кори, защита вырабатывается пожизненная, к другим, например, к гриппу, постоянного иммунитета не вырабатывается.
В зависимости от возбудителя, антитела вырабатываются или сразу поле заражения, или после инкубационного периода. В настоящее время известно пять классов антител:
- IgG – наличие таких антител говорит о выработанном стойком иммунитете, но их наличие не указывает на конкретного возбудителя, вырабатываются эти антитела спустя 2-3 недели после начала заболевания и могут сохраняться пожизненно.
- IgЕ – наличие этих антител свидетельствует о присутствии в организме паразита и аллергических реакциях (ринит, отеки, высыпания).
- IgА – данные антитела вырабатываются при респираторных инфекциях и при инфекционных и неинфекционных поражениях печени, начинают выявляться в крови через 1-2 недели после инфицирования и перестают выявляться через 2-3 месяца, постоянное присутствие в крови говорит о хроническом заболевании.
- IgМ – присутствие этих антител говорит о присутствии в организме инфекции или о том, что человек совсем недавно переболел.
- IgD – малоизученный класс антител, не используется в диагностике.
Делать анализ на антитела к кори часто приходится беременным женщинам, у которых отсутствует информация о том, переносили они эту инфекцию или нет, была ли сделана прививка, и при этом существует риск заражения. Для беременных корь опасна серьезными последствиями:
В некоторых случаях (на усмотрение врача) анализ на антитела к кори делают даже после перенесенной болезни или сделанной прививки, это необходимо, потому что:
- у небольшого количества людей (около 10%) иммунитет после прививки не вырабатывается;
- 20-30% людей утрачивают коревой иммуноглобулин из-за лечения иммунодепрессантами, антибиотиками или по другим причинам.
Сдавать кровь на антитела к кори нужно, если
- не известно, была ли сделана прививка;
- необходимо подтвердить диагноз;
- произошел контакт с возможным заболевшим;
- при эпидемиологическом обследовании.
Корь в остром периоде проявляется очень ярко:
- высокая температура;
- коревая сыпь (пятна более 1 см в диаметре с папулой в центре);
- дыхательные проблемы;
- конъюнктивит;
- светобоязнь;
- отек век;
- кашель и насморк.
- менее 0,12 – в таком случае результат отрицательный;
- в промежутке от 0,12 до 0,18 – этот результат считается сомнительным, анализ рекомендуется пересдать через 7-14 дней;
- более 0,18 – положительные показатели антител к кори.
Присутствующие в крови антитела к кори IgG свидетельствуют о перенесенном в прошлом заболевании или о присутствии инфекции в крови в настоящем времени, а также показывают напряженность иммунной системы против вируса кори. Наличие антител после вакцинации говорит о том, что иммунитет благополучно выработался. При заболевании антитела класса IgG появляются примерно через 3 недели после инфицирования, за 2 дня до появления сыпи.
Повторное вакцинирование от кори (при угасании иммунитета к заболеванию) приводит к быстрому росту антител IgG, которые обеспечивают защиту организма от опасной болезни. У младенцев до 6-7 месяцев наблюдается высокий уровень антител IgG – это материнские противокоревые антитела, которые защищают ребенка в первые месяцы жизни, но затем этот приобретенный от матери иммунитет угасает.
Присутствующие в крови антитела класса IgM к вирусу кори свидетельствуют о начальной стадии заболевания и необходимости срочной медицинской помощи для предотвращения осложнений и заражения окружающих. После перенесенной кори антитела IgM сохраняются в крови несколько месяцев – по этому показателю можно понять, что человек недавно переболел опасным заболеванием.
источник
Корь – очень заразная детская инфекция, которой может заболеть и взрослый невакцинированный или вакцинированный давно человек. К основным проявлениям кори относят сыпь, оставляющую после себе временную пигментацию, повышенную температуру тела, воспалительные процессы в носоглотке и конъюнктиве глаза. Заболевание может протекать и без характерных симптомов. Для подтверждения диагноза «Корь» проводится анализ крови на специфические антитела. Это исследование особенно актуально в случае нетипичного течения болезни.
Корь – это вирусное заболевание. При проникновении коревого вируса в организм человека возникает бурная реакция иммунной системы, начинают вырабатываться антитела (иммуноглобулины) разных классов. Именно на определении этих антител в крови больного и базируется лабораторная диагностика рассматриваемого недуга.
Первыми синтезируются иммуноглобулины класса М (Ig M). Их можно обнаружить уже через несколько дней после появления высыпных элементов на коже. Каждые последующие сутки концентрация IgM возрастает и так где-то до 2-3 недели от манифестации болезни. С 4 недели содержание этих антител в крови начинает постепенно падать. У половины переболевших корью лиц через 4-5 месяцев IgM перестают обнаруживаться.
Вслед за антителами класса М в крови появляются иммуноглобулины класса G (IgG) к вирусу кори. Эти антитела сохраняются в организме переболевшего пожизненно. Если он повторно будет сталкиваться с рассматриваемой инфекцией, титр IgG будет расти, не давая вирусу атаковать клетки. Кроме того, эти же антитела вырабатываются иммунной системой и после вакцинации от кори. Поэтому для подтверждения диагноза анализ крови на IgG необходимо проводить два раза (с интервалом10-14 дней), что позволит увидеть не просто их наличие, а динамику изменения показателя.
Направление на анализ на коревую инфекцию можно взять у своего лечащего врача (инфекциониста, педиатра, терапевта). Показанием для проведения исследования является:
- Необходимость подтверждения диагноза (IgM и IgG).
- Необходимость оценки поствакцинального иммунитета (IgG).
- Необходимость выяснения причины энцефалита, бронхита, пневмонии (IgM и IgG). Эти заболевания очень часто возникают как осложнение кори.
Анализ на IgG целесообразно сдавать не ранее 4-7 дня с момента появления сыпи, на IgM – можно на пару дней раньше.
Поиск антител к вирусу кори проводят в венозной крови. К сдаче этого материала пациент должен подготовиться следующим образом:
- Не наедаться и не употреблять алкоголь накануне (необходимость обследоваться на корь может возникнуть и у взрослого человека).
- Не завтракать перед походом в лабораторию.
- Избегать чрезмерных физических нагрузок и не курить в день исследования.
Понятия «норма» для этого анализа нет. Поскольку приемлемым считается и положительный, когда антитела есть, и отрицательный, когда антител нет, результат исследования. То есть все зависит от особенностей клинической ситуации.
Об «отрицательном» результате говорят, если иммуноглобулина нет вообще или же если его концентрация не превышает пороговое значение (в одних лабораториях оно может быть 0,12 МЕ/мл, в других 0,8 и выражаться в виде индекса без единиц измерения). «Сомнительный» результат – показатель немного больше минимальной границы (например, находится в пределах 0,9-1,0). «Положительный» результат – иммуноглобулин выявлен в количестве, превышающем пороговое.
Возможны и «ложноположительные» результаты исследования, в частности на противокоревый IgM. Причины этого феномена – хронический гепатит, аутоиммунные заболевания, инфекционный мононуклеоз.
Интерпретация результатов анализа на противокоревой IgM осуществляется следующим образом:
- «Отрицательный» – инфекционного заболевания и иммунитета к кори нет. Кроме того, такой результат может свидетельствовать о преждевременном проведении исследования, когда в крови еще не успели накопиться антитела, или же о том, что инфекция давняя (ей более 3 месяцев).
- «Положительный» результат позволяет констатировать наличие у больного острого периода кори или же инфекции, которой не более 3 месяцев.
- «Сомнительный» – требуется повторное исследование (через 1-2 недели).
Расшифровка анализа крови на IgG к вирусу кори имеет следующие особенности:
- «Отрицательный» – иммунитета к кори нет вообще, соответственно не было заболевания, вакцинации или же она оказалась неэффективной. Также такой результат может говорить о ранних сроках инфекции.
- «Положительный» – есть иммунитет, который получен либо вследствие прививки, либо перенесенного ранее заболевания.
Кроме того такой результат характерен для острой кори, но при этом должно быть нарастание концентрации антител и положительный результат теста на IgM.
Если анализ крови на антитела к вирусу кори проводился беременной женщине с целью выяснения возможных рисков для будущего ребенка, результаты интерпретируют следующим образом:
- Есть IgM и IgG – можно говорить о коревой инфекции (в последние 10-120 дней) и возможном риске для малыша.
- Нет IgM и IgG – у женщины нет иммунитета и признаков острого заболевания. Чтобы окончательно исключить вероятность кори, рекомендуется повторное исследование через несколько недель.
- IgM «+», а IgG «–» – свидетельство острой коревой инфекции и высокого риска для плода.
- IgG «+», а IgM «–» – есть иммунитет после прививки или перенесенной когда-то ранее кори, ребенку ничего не грозит.
Эта информация приведена для ознакомления. Помимо результатов анализа крови на корь для постановки точного диагноза и выбора определенной медицинской тактики необходимы клинические данные и показатели других исследований. Самостоятельно проводить диагностику и тем более назначать себе лечение не рекомендуется.
Зубкова Ольга Сергеевна, медицинский обозреватель, врач-эпидемиолог
32,399 просмотров всего, 2 просмотров сегодня
источник
На ваш телефон отправлено сообщение с кодом. Для подтверждения Вашего телефонного номера введите код из смс
Повторно отправить SMS можно через 50 секунд. Повторно отправить SMS
| Код из СМС: | |
| Подтвердить | |
Подтвердите свой номер телефона для доступа к новому личному кабинету
Регистрируясь, Вы соглашаетесь с политикой конфиденциальности сайта(открыть) и политикой в отношении обработки персональных данных(открыть)
Корь – высококонтагиозное антропонозное острое инфекционное заболевание с воздушно-капельным путем передачи. Возбудитель кори – РНК содержащий вирус (семейство Paramyxoviridae, род Morbillivirus). Только 1% восприимчивых лиц не заболевает корью при первом тесном контакте с больным.
Корь начинается с продромального периода, для которого характерны повышение температуры тела до 38°С и выше, кашель, насморк, чихание, покраснение глаз и светобоязнь, энантема в полости рта (пятна Филатова-Коплика). С 4-5 дня болезни наблюдается поэтапное высыпание пятнисто-папулезной сыпи (на первый день сыпь появляется на лице и шее, на второй день – на туловище, на третий день – на ногах и руках), на месте сыпи остается пигментация и отрубевидное шелушение. Инкубационный период длится в среднем около 10 дней (от 7 до 18 дней) с момента инфицирования дыхательных путей и до повышения температуры.
Несмотря на наличие доступных высокоиммуногенных вакцин, корь все еще остается одной из основных причин детской смертности в развивающихся странах и периодически приводит к возникновению крупных вспышек в индустриально развитых странах. В 2010-2011 годах крупные вспышки кори были зарегистрированы в ряде стран Африки, Юго-Восточной Азии и Европы (Франция, Германия, Болгария, Румыния). Особенно тревожная ситуация сложилась в 2012 году на Украине, где за три месяца заболело более 10000 человек. В Российской Федерации, большинство административных территорий которой в январе 2011 года были сертифицированы на отсутствие эндемичной кори, ситуация осложнилась в 2011-2012 годах в Южном и Северокавказском Федеральных округах, в Москве, Санкт-Петербурге и ряде других городов.
Вирус кори присутствует в крови, носоглоточных выделениях и моче во время продромального периода и в течение 3-4 дней с момента появления сыпи. АТ к вирусу кори впервые можно обнаружить в крови с момента появления сыпи. Максимальный уровень содержания АТ IgM в крови приходится на 4-7 дни после появления сыпи, они сохраняются в течение 28 дней, в редких случаях их можно обнаружить спустя 8 недель с момента появлении сыпи. АТ IgG начинают вырабатываться с момента появления сыпи и достигают максимального уровня через 2 недели; их можно выявить в течение долгих лет после перенесенной инфекции.
Показания к обследованию. Больные с диагнозом «корь», «корь ?» и с другими клиническими диагнозами, имеющие пятнисто-папулезную сыпь и температуру тела 37,5°С и выше.
Дифференциальная диагностика. Заболевания, протекающие с мелкопятнистой экзантемой (краснуха, скарлатина, инфекционный мононуклеоз, лекарственные и аллергические экзантемы, протекающие с повышением температуры тела).
Этиологическая лабораторная диагностика включает выделение вируса кори, выявление РНК вируса кори, обнаружение АТ к вирусу кори.
Материал для исследования
- Сыворотка крови – выявление АТ;
- моча, назофарингиальные смывы, лимфоциты периферической крови – выделение вируса кори;
- мазки из носоглотки и ротоглотки – выявление РНК вируса.
Сравнительная характеристика методов лабораторной диагностики. Лабораторная диагностика коревой инфекции в рамках Программы элиминации кори в РФ проводится только в вирусологических лабораториях Региональных центров по эпидемиологическому надзору за корью с помощью тест-систем, рекомендованных ВОЗ. Для лабораторной диагностики кори применяют главным образом выявление АТ к вирусу (серологическая диагностика). Для диагностики кори используют как обнаружение АТ отдельных классов (IgM и IgG), так и количественное определение специфических АТ в крови для установления их значимого прироста при одновременном исследовании двух проб, полученных от больного в остром периоде и в период реконвалесценции (парные сыворотки).
Для выявления вирусоспецифических АТ IgM и IgG в настоящее время используется преимущественно метод ИФА. Благодаря высокой чувствительности и специфичности, простоте и скорости выполнения, возможности автоматизации исследования, метод доступен любой лаборатории. Для получения корректных результатов и облегчения их интерпретации большое значение имеет правильно выбранное по отношению к появлению клинических симптомов кори время забора образца.
Для выявления изменения уровня суммарных АТ с использованием реакции нейтрализации (РН) цитопатического действия вируса кори, требуется наличие двух образцов сыворотки крови, взятых у больного в остром периоде заболевания и на стадии реконвалесценции. Метод обладает 100% чувствительностью по отношению к клинически подтвержденным случаям. Этот тест не является легким в применении, потому что он требует наличия высококвалифицированного персонала, имеющего опыт работы с культурами клеток. Результаты анализа могут быть получены через 10 дней после получения сыворотки реконвалесцента.
Оценка изменения содержания специфических АТ с использованием метода РТГА также требует наличия двух образцов сыворотки крови, полученных у больного в остром периоде и на стадии реконвалесценции. У вакцинированных лиц метод демонстрирует 98% чувствительность. Этот тест также не является легким в применении, потому что требует высококвалифицированного персонала, а также наличие свежих эритроцитов обезьян. Результаты анализа могут быть получены через 2 дня после получения сыворотки реконвалесцента.
Выделение вируса кори выполняют на культуре клеток Vero. Обнаружение и идентификация вируса кори на культуре клеток может занять несколько недель, поэтому не рекомендуется использовать этот метод для первичной диагностики инфекции, изоляция вируса кори проводится в специализированных лабораториях.
Выявление РНК вируса методом ПЦР с обратной транскрипцией не получило пока широкого распространения. Секвенирование генома вируса кори применяется в целях определения генотипа возбудителя кори. Генетический анализ позволяет сравнивать штаммы, полученные из различных мест в разные годы, что позволяет получить информацию о происхождении вирусов и проследить пути их передачи.
Показания к применению различных лабораторных исследований. Для диагностики кори ВОЗ рекомендует использовать обнаружение вирус-специфических IgM методом ИФА в образце сыворотки крови, взятом после четвертого дня от момента появления сыпи. Взятие крови для исследований осуществляется на 4-7 день с момента появления сыпи.
При выявлении АТ IgМ к вирусу кори у пациентов с лихорадкой и пятнистопапулезной сыпью, обследуемых в рамках активного эпидемиологического надзора за корью, дополнительно проводится исследование для выявления АТ IgG методом ИФА в «парных сыворотках». Взятие крови для исследований осуществляется на 4-7 день с момента появления сыпи (1-я сыворотка) и не ранее чем через 10-14 дней от даты взятия первой пробы (2-я сыворотка).
Для определения напряженности иммунитета к вирусу кори ВОЗ рекомендует применять выявление АТ IgG в сыворотке крови методом ИФА.
Для выявления вируса кори и его РНК используют биоматериалы, взятые в продромальный период заболевания и в первые три дня после появления сыпи. При взятии образцов следует учитывать, что интенсивность экскреции вируса быстро падает.
Особенности интерпретации результатов лабораторных исследований. Вирусоспецифические АТ IgM появляются в течение первых дней с момента высыпания, спустя месяц их уровень начинает быстро снижаться. Их наличие в крови пациента достоверно свидетельствует об острой свежей инфекции. АТ IgM также вырабатываются при первичной вакцинации и, хотя их уровень снижается быстрее, чем уровень АТ IgM, вырабатывающихся в ответ на инфицирование диким вирусом, специфические АТ IgM к дикому или вакцинному вирусу не могут быть разделены используемыми в рутинной диагностике методами. В этом случае для интерпретации полученных результатов следует обратиться к истории вакцинации конкретного пациента.
Поскольку исследование АТ IgM методом ИФА обладает максимальной чувствительностью между 4-м и 28-м днями от момента появления сыпи, то исследование образца крови, полученного в эти сроки, считается адекватным для диагностики кори. Повторное взятие образца крови может понадобиться в случае отрицательного результата выявления АТ IgM в первом образце крови, полученном в течение первых трех дней от момента появления сыпи. Повторное взятие крови для выявления АТ IgG выполняют через 10-14 дней после взятия первого. Нарастание титра специфических АТ IgG в 4 и более раза при одновременном исследовании обеих проб с использованием стандартных тестов является основанием для постановки диагноза «корь».
Продолжая использовать наш сайт, вы даете согласие на обработку файлов cookie, пользовательских данных (сведения о местоположении; тип и версия ОС; тип и версия Браузера; тип устройства и разрешение его экрана; источник откуда пришел на сайт пользователь; с какого сайта или по какой рекламе; язык ОС и Браузера; какие страницы открывает и на какие кнопки нажимает пользователь; ip-адрес) в целях функционирования сайта, проведения ретаргетинга и проведения статистических исследований и обзоров. Если вы не хотите, чтобы ваши данные обрабатывались, покиньте сайт.
Copyright ФБУН Центральный НИИ Эпидемиологии Роспотребнадзора, 1998 — 2019
Центральный офис: 111123, Россия, Москва, ул. Новогиреевская, д.3а, метро «Шоссе Энтузиастов», «Перово»
+7 (495) 788-000-1, info@cmd-online.ru
! Продолжая использовать наш сайт, вы даете согласие на обработку файлов cookie, пользовательских данных (сведения о местоположении; тип и версия ОС; тип и версия Браузера; тип устройства и разрешение его экрана; источник откуда пришел на сайт пользователь; с какого сайта или по какой рекламе; язык ОС и Браузера; какие страницы открывает и на какие кнопки нажимает пользователь; ip-адрес) в целях функционирования сайта, проведения ретаргетинга и проведения статистических исследований и обзоров. Если вы не хотите, чтобы ваши данные обрабатывались, покиньте сайт.
источник
Корь – это высокозаразная вирусная инфекция, с преимущественно воздушно-капельной передачей возбудителя. Вероятность заболеть корью высокая, даже при коротком контакте с больным.
До введения плановой вакцинации против кори, максимальная заболеваемость наблюдалась у пациентов младше шестнадцати лет. При этом, корь у детей до двух лет жизни часто заканчивалась летально.
В связи с этим, долгое время корь имела более “стрессовое” название “детский мор (чума)”.
Корь – это острое антропонозное (основным носителем вируса является пациент с корью) вирусное заболевание, сопровождающееся появлением интоксикационно-лихорадочной симптоматики, поражения ВДП (верхние дыхательные пути), а также появление специфической сыпи на слизистых ротовой полости и коже.
Корь относится к классическим ДКИ (детские капельные инфекции), поэтому у взрослых заболевание регистрируется реже. Однако у пациентов старшего возраста корь протекает тяжелее и чаще сопровождается развитием тяжелых осложнений.
Корь после прививки регистрируется у семидесяти процентов вакцинированных людей. Это обусловлено тем, что прививка от кори поддерживает напряженный иммунитет в течение десяти-пятнадцати лет, в дальнейшем происходит значительное снижение противокоревого иммунитета.
Поэтому максимальное количество заболевших корью (из числа вакцинированных) наблюдается среди школьников старших классов, студентов, новобранцев в армии и т.д.
В связи с этим, многие родители выясняют для чего вообще нужна прививка от кори детям?
Код кори по МКБ10 – В05. Дополнительно, после основного указывается уточняющий код:
- 0 – для кори, осложненной энцефалитами (В05.0);
- 1- для кори, осложненной менингитами;
- 2- для заболевания, осложненного пневмонией;
- 3- для кори, сопровождающейся развитием отита;
- 4- для кори с развитием кишечных осложнений;
- 8- для заболевания, сопровождающегося развитием других уточненных осложнений (коревой кератит);
- 9- для неосложненной кори.
Возбудитель кори относится к семействам парамиксовирусов. В окружающей среде коревые вирусы быстро разрушаются, поэтому заражение происходит непосредственно при контакте с инфицированным человеком (вирусы содержатся в слюне, мокроте и т.д.).
При низкой температуре возбудитель дольше способен сохраняться окружающей среде.
Вирус кори способен распространяться на большие расстояния. С потоком воздуха пылевые частицы, содержащие вирус, могут перемещаться в соседние комнаты, на лестничные площадки и .т.д.

Максимальная заболеваемость корью регистрируется зимой и весной, минимальная –осенью.
После перенесенной кори происходит формирование стойкой, пожизненной иммунной устойчивости.
Период инкубации для вирусов кори составляет от 9-ти до 17-ти суток.
После третьего дня инкуб.периода начинается 1-я волна вирусемии (выход коревых вирусов в кровь). На данном этапе, в кровь проникает малое количество вирусов кори, поэтому они могут быть нейтрализованы специфическими иммуноглобулинами (проведение постконтактной профилактики).
В дальнейшем, количество вируса в тканях возрастает и в 1-е сутки появления высыпаний отмечается массивное выделение возбудителя в кровь.
Вирус кори отличается высокой тропностью к тканям кожного эпителия, глазных конъюнктив, слизистой выстилающей ротовую полость и дыхательный тракт.
При тяжелом течении кори, возможен занос вируса в ткани ГМ (головной мозг) с развитием коревых энцефалитов или подострых склерозирующих панэнцефалитов.
Также для кори характерно развитие временного вторичного иммунодефицита, приводящего к появлению частых бактериальных инфекций. Вторичный иммунодефицит может сохраняться в течение нескольких месяцев, после перенесенной инфекции.
Болезнь может протекать в типичных и атипичных формах (в митигированной, абортивной, стертой, бессимптомной, гипертоксической, геморрагической формах болезни). Корь с типичным течением разделяется по периодам.
- инкубации вируса (длительностью от 7-ми до 19-ти суток);
- катаральных проявлений (длится от трех до четырех дней);
- подсыпания (сыпь при кори возникает к 4-му дню болезни, подсыпания продолжаются три-четыре дня);
- остаточной пигментации (гиперпигментация на месте высыпаний и шелушений сохраняется в течение семи-четырнадцати суток).
По наличию осложнений выделяют гладкое (неосложненное) и осложненное течение инфекционного процесса.
Пациенты предъявляют жалобы на появление выраженной слабости, вялости, апатичности, адинамии, сонливости, тошноты, отсутствие аппетита, высокую температуру, озноб, мышечные и суставные боли, боли в глазах, гиперемию конъюнктивы, слезотечение, заложенность носа, чихание, кашель.
Кашель при кори сухой, иногда лающий.
При тяжелом течении кори возможно развитие стеноза и отека гортани.
На фоне интоксикационной симптоматики характерно снижение АД (артериальное давление), приглушенность сердечных тонов, тахикардия, появление аритмии.
На электрокардиографии регистрируются признаки миокардиодистрофических изменений.
Со стороны почек возможно развитие вторичной нефропатии, проявляющейся появлением белка и цилиндров в моче, уменьшением объема мочеиспусканий.
Поражение глаз проявляется симптомами коревого конъюнктивита. Характерно появление:
- светобоязни;
- болей в глазах;
- гнойных выделений из глаз;
- отечности век;
- сухости в глазах;
- слезотечения;
- гиперемии конъюнктивы.
Сыпь при кори носит папулезно-пятнистый характер. Высыпания не зудят.
Элементы сыпи (мелкие папулы, окруженные венчиком воспалительной гиперемии) носят сливной характер. Участки густой сыпи чередуются с участками нормальной кожи.
При массивных высыпаниях могут появляться мелкие кровоизлияния на кожных покровах.
Также характерно появление одутловатости, отечности лица. Губы сухие, иногда на них могут отмечаться трещины и корочки.
Состояние пациентов во время сыпи наиболее тяжелое. Отмечается сильная слабость, вялость, лихорадка.
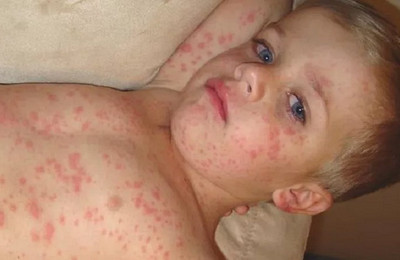
На их месте остаются гиперпигментированные пятна, обусловленные скоплением гемосидерина.
Появление пигментации обычно отмечается на третьи сутки от момента появления высыпаний. В некоторых случаях, пигментационные пятна могут сопровождаться появлением шелушений.
В некоторых случаях отмечается развитие гемоколитов и гематурии.
У пациентов с рудиментарными формами кори наблюдается смазанная, стертая симптоматика. В некоторых случаях высыпания могут носить единичный характер или полностью отсутствовать. При стертых формах заболевания, на первый план выходят катаральные проявления заболевания.
При бессимптомной кори симптоматика болезни может полностью отсутствовать.
Митигированная корь у взрослых и детей отмечается в случае, когда пациенту во время инкуб.периода вируса кори вводят специфические иммуноглобулины. В указанном случае, инкуб.период может продлеваться до 21-го дня, а симптомы болезни будут стертыми.
Интоксикационная симптоматика выражена слабо, высыпания необильные. Следует отметить, что у пациентов с митигированной корью нарушается этапность появления сыпи, специфической для данного заболевания.
Основные симптомы кори у взрослых не отличаются от симптомов заболевания у детей.
Однако, у взрослых пациентов чаще развиваются осложнения бактериального характера, тяжелые неврологические и сердечно-сосудистые осложнения, поражается кишечник, желчевыводящая система и т.д.
Осложнения данного заболевания могут развиться в любом периоде инфекционного процесса. Они могут носить специфический и неспецифический характер.
Осложнения кори могут проявляться в виде:
- энцефалитов;
- кератит (в тяжелых случаях коревой кератит может привести к полной слепоте);
- гастроэнтеритов;
- гепатитов;
- аппендицитов;
- колитов;
- мезаденитов;
- лимфаденитов;
- отитов;
- мастоидитов;
- синуситов;
- менингитов;
- ларингитов;
- пиелонефритов;
- пиелитов;
- пиодермий;
- абсцессов;
- флегмон;
- пневмоний (основной причиной смертности от кори среди детей до двух лет является развитие гигантоклеточной интерстициальной пневмонии);
- миокардитов и т.д.

Симптомами развития коревого энцефалита (у взрослых данное осложнение регистрируют намного чаще, чем у детей) является появление повторной лихорадки, прогрессированием интоксикационной симптоматики, появление тремора конечностей, судорожного синдрома, амимичности лица, нистагма, обмороков, паралича конечностей и т.д.
У пациентов со слабым иммунитетом, иммунодефицитными состояниями или сопутствующими тяжелыми соматическими патологиями, прогрессирование энцефалита приводит к летальному исходу в течение полугода после начала заболевания.
Симптомы болезни развиваются через несколько лет после перенесенной кори. В течение нескольких месяцев развивается деменция и наступает летальный исход.
Дополнительно проводится общий анализ крови и мочи, реакция пассивной гемагглютинации (РПГА), реакция связывания комплемента (РСК) и иммуноферментный анализ (ИФА).
Наиболее чувствительным анализом является определение коревых IgМ методом ИФА.
При подозрении на развитие коревых энцефалитов выполняют спинномозговую пункцию.
Также, по показаниям, рекомендовано проведение электрокардиографии, рентгенографии органов грудной клетки, осмотра у ЛОР-врача и т.д.
При нетяжелом течении заболевания пациенты могут лечиться дома. Обязательной госпитализации 
- пациенты с иммунодефицитами и тяжелыми сопутствующими патологиями;
- осложненной корью;
- тяжелым и среднетяжелым течением заболевания;
- женщины, вынашивающие ребенка;
- малыши до двух лет.
На время периода лихорадки пациенту показан постельный режим. Питание должно быть щадящим и легкоусвояемым, но при этом обогащенным витаминами.
Этиотропного (специфического) лечения кори не разработано.
Пациентам показаны полоскания ротовой полости и горла растворами ромашки, коры дуба, аира, шалфея, календулы, нитрофурала.
Для лечения коревого конъюнктивита показаны капли с сульфацетамидом.
Дополнительно назначаются противокашлевые препараты (при навязчивом кашле), НПВП (парацетамол, нимесулид и т.д.), антигистаминные (по показаниям).
По показаниям, может быть дополнительно назначено физиотерапевтическое лечение (массаж, дыхательная гимнастика, ингаляции и т.д.).
Профилактика кори заключается в:
- проведении плановой вакцинации (корь относится к числу контролируемых инфекций, против которых разработана вакцина);
- ограничении контактов с больным;
- введении специфических иммуноглобулинов (после контакта с больным).
Вакцина от кори вводится комплексно в составе КПК (корь, паротит, краснуха).
Чаще всего используется бельгийская вакцина Приорикс.
Также может использоваться французская противокоревая вакцина Рувакс или российская противокоревая вакцина.
Перед введением вакцины ребенок должен быть осмотрен педиатром на предмет наличия противопоказаний к вакцинации (как временных, так и абсолютных).
источник





