Какие вирусы могут вызывать гастроэнтериты?
Возбудителями вирусных гастроэнтеритов являются аденовирус и ротавирус. Заболевают чаще всего маленькие дети, в том числе новорожденные. К данной патологии также предрасположены взрослые люди, имеющие сниженный иммунитет. Передача ротавируса и аденовируса происходит фекально-оральным путем. При данных заболеваниях нарушается нормальное функционирование желудка и тонкого кишечника.
После заражения аденовирусом первые симптомы заболевания начинают появляться через 1–2 дня и продолжаются около недели. Инкубационный период после заражения ротавирусом составляет от 15 часов до 7 дней. Заболевание начинается с появления жидкого водянистого стула и рвоты. Также больные могут жаловаться на боли в эпигастральной области (верхней части живота), подъем температуры тела, головную боль. Симптомами ротавирусного энтерита являются обильный водянистый стул, имеющий резкий запах, и повышение температуры тела до 38 °С и выше. Характерные признаки ротавирусной инфекции напоминают симптомы дизентерии, сальмонеллеза, эшерихиоза, иерсиниоза и других кишечных инфекций.
При вирусных гастроэнтеритах вследствие диареи и рвоты может наступить обезвоживание организма. В тяжелых случаях такое состояние требует интенсивной терапии. Особенно быстро обезвоживание развивается у детей. Его признаками являются сухость слизистых оболочек, повышенная жажда и уменьшение объема выделяемой мочи, которая чаще всего становится темно-желтого цвета. Маленьким детям с тяжелой формой вирусного гастроэнтерита показана госпитализация в стационар.
Показание к исследованию на ротовирус и аденовирус?
Врачи назначают анализы на обнаружение в кале ротавируса и аденовируса при подозрении на вирусную природу заболевания. Данное исследование показано лицам, контактировавшим с больными вирусными гастроэнтеритами. Также оно используется врачами для контроля эффективности назначенного лечения.
Кто направляет на данные анализы, и где можно их пройти?
Направляют на такое исследование инфекционисты, гастроэнтерологи, педиатры и терапевты. Пройти его можно как в инфекционных больницах, так и в любых лабораториях, имеющих необходимое для проведения анализа оборудование.
Подготовка к исследованию
Сдавать кал для исследования на аденовирус следует в течение 5–8 дней с момента заражения, так как по истечении этого срока количество вирусов в фекалиях существенно уменьшается.
Кал для исследования на ротавирус или аденовирус необходимо собрать в контейнер, предварительно полученный в лаборатории, заполнив его на одну треть. До транспортировки в лабораторию хранить материал следует не более 24 часов при температуре +2+8 °С, например, в холодильнике.
Лаборатория выдает результаты исследования на ротавирус или аденовирус в виде «обнаружено» или «не обнаружено». У здоровых людей в норме данные вирусы не выявляются.
Для профилактики заражения необходимо строго соблюдать элементарные правила личной гигиены (мыть руки перед едой), а также не допускать снижения иммунитета.
Информация размещена на сайте только для ознакомления. Обязательно необходима консультация со специалистом.
Если вы нашли ошибку в тексте, некорректный отзыв или неправильную информацию в описании, то просим вас сообщать об этом администратору сайта.
Отзывы размещенные на данном сайте являются личным мнением лиц их написавших. Не занимайтесь самолечением!
источник
Как быстро распознать гастроэнтерит у детей: симптомы и первые проявления у грудничков и детей постарше
Гастроэнтерит – воспалительное заболевание с поражением стенки желудка и тонкой кишки, причиной которого чаще всего является вирусная (в 60 % случаях ротавирус) или бактериальная инфекция.
После ОРВИ гастроэнтерит считается самым распространенным заболеванием у детей дошкольного возраста.
Заражение происходит от заболевшего человека, и распознать заболевание сразу затруднительно. Инкубационный период может длиться до 5-ти дней.
Если вы предполагаете контакт с больным, а также у малыша есть предрасполагающие к болезни факторы, не затягивайте с обращением к врачу.
Гастроэнтерит у детей, симптомы которого описаны ниже, особенно до 5 лет, возникает гораздо чаще, чем у взрослых в связи с неполным формированием системы иммунитета. Болезнь занимает второе место по распространенности после вирусных респираторных заболеваний.
Этиологическими факторами развития болезни являются:
- вирусы (ротавирус, аденовирус, коронавирус);
- бактерии (сальмонелла, стафилококк, кишечная палочка);
- простейшие (лямблии, амеба дизентерийная);
- паразиты (власоглав);
- аллергены (любые пищевые продукты);
- токсины и яды (ядовитые грибы, мышьяк);
- лекарственные средства (антибиотики, НПВП);
- физические факторы (радиация).
Чаще всего болеют дети от 1 до 5 лет. Если малыши находятся на искусственном вскармливании, они тоже попадают в группу риска. При наличии предрасполагающих факторов шансы заболеть гастроэнтеритом повышаются.
К этим факторам относятся:
- ослабленная иммунная система;
- переохлаждение;
- недостаточность витаминов и минералов;
- нарушение режима питания и некачественная пища;
- нарушение правил личной гигиены;
- употребление слишком горячей, холодной, острой или кислой еды.
Обычно инкубационный период составляет 5-7 дней, но может немного изменятся в зависимости от общего состояния ребенка. Большинство возбудителей гастроэнтерита являются представителями антропонозных инфекций, поэтому заразится ими можно только от заболевшего человека.
Во время инкубационного периода нет никаких проявлений. Предположить развитие гастроэнтерита могут только контакт с заболевшим человеком и предрасполагающие факторы.
Несмотря на отсутствие симптомов, в организме ребенка уже происходят воспалительные процессы.
Возбудители, стойкие к кислой среде, селятся на слизистой оболочке желудка, а затем кишечника. Внутри клеток, они активно размножаются и распространяются по слизистой оболочке, вызывая ее воспаление.
Таким образом, желудок и кишечник не могут нормально выполнять свои функции (выделение необходимых гормонов, соляной кислоты, ферментов, пристеночное и полостное переваривание пищи). Все токсины, выделяемые возбудителями и разрушенными клетками органов пищеварительного тракта, попадают в кровь, вызывая интоксикацию организма. Все эти процессы проявляются яркой клинической картиной.
Гастроэнтерит имеет много клинических проявлений. Они выражены по-разному в зависимости от течения и возраста ребенка. Острая форма болезни начинается внезапно и с четкими симптомами.
- Тошнота. Проявляется неприятными ощущениями в эпигастральной области и сопровождается нарушением дыхания, повышенным слюнообразованием.
- Рвота. Обычно возникает однократно, но в тяжелых случаях может повторяться. Рвота приводит к потере жидкости, чем усугубляет течение болезни.
- Боль. Может иметь разлитой характер без определенной локализации. Боль схваткообразна, усиливается перед каждым актом дефекации.
- Диарея. Обычно 5-6 раз на день, в тяжелых случаях – около 15. Стул жидкий, с каждым разом приобретает водянистую или пенистую консистенцию, неприятный резкий запах. Могут быть примеси непереваренной пищи, крови.
- Лихорадка. Температура обычно не превышает субфебрильных показателей, но может подняться до 39°С или не подниматься вообще. Сопровождается ознобом.
- Интоксикация. Зависит от активности возбудителей и интенсивности воспаления. Включает в себя:
- усталость,
- сонливость,
- отсутствие аппетита,
- головную и мышечную боль.
- Диспепсия. Включает в себя симптомы нарушения пищеварения: метеоризм, урчание в животе, отрыжка.
- Гриппоподобный синдром. Так как входящими вратами являются слизистая оболочка ротовой полости, инфекция может проявляться насморком, першением в горле, сухим кашлем.
При хронической форме симптомы менее выражены и возникают в основном из-за погрешностей в диете или отказа от терапии. Вместе с вышеуказанными проявлениями хроническое течение сопровождается:
- нарушением обмена веществ,
- слабостью,
- утомляемостью,
- похуданием,
- нарушением сна,
- изменением поведение,
- повышенным раздражением.
Это связано с нарушением всасывания необходимых питательных веществ (белки, жиры, углероды, витамины, минералы) на фоне пораженной стенки желудка и кишечника.
У детей, находящихся на грудном вскармливании, гастроэнтерит возникает намного реже, чем у детей, питающихся смесями.
С материнским молоком ребенку передаются не только необходимые нутриенты, но и факторы защиты в виде иммуноглобулинов (белки иммунитета). Они защищают грудничка от инфекционных агентов.
Но если болезнь все же развилась, симптомы развиваются молниеносно и очень ярко. При этом присутствуют все те же признаки гастроэнтерита, что и взрослых детей, с быстрым развитием осложнений.
Родителей должны настораживать:
- сухость кожи и слизистых оболочек губ и рта;
- появления белого налета на языке;
- отсутствие позывов к мочеиспусканию;
- резкое снижения веса;
- прогрессирующий рост температуры;
- судороги.
Заподозрить гастроэнтерит несложно, но трудно и важно определить: является эта патология самостоятельным заболеванием или признаком другой болезни. Также нужно убедиться в причине воспаления, ведь от этого зависит последующее лечение.
Для начала собирается анамнез болезни и жизни ребенка. Дальше назначают лабораторные исследования крови, мочи и кала. О том, как берут данные анализы при гастроэнтерите, проконсультирует участковый педиатр и расскажет о правильной подготовке к их сдаче.
Анализы при гастроэнтерите:
- В общем анализе крови при бактериальной инфекции повышается количество нейтрофилов со сдвигом лейкоцитарной формулы влево, увеличивается СОЭ, появляется токсическая зернистость эритроцитов, при вирусной – лейкопения, лимфоцитоз. В случаи увеличения гематокрита (сгущение крови) прогноз менее благоприятен.
- В биохимическом анализе крови важны уровень глюкозы, белков и их фракции, почечные (креатинин, мочевина) и печеночные (АСТ, АЛТ) пробы.
- В общем анализе мочи можно увидеть признаки дегидратации (повышенный удельный вес мочи).
- В копрограмме могут обнаружить признаки непереваренной еды (крахмал, мышечные волокна, жир, клетчатка), кровь.
- Специфические серологические исследования крови помогут определить возбудитель (как вирусный, так и бактериальный), выявляя к нему антитела.
Данный анализ на заболевание для грудных детей, находящихся на грудном вскармливании, может быть не совсем информативным. У таких малышей могут находиться материнские иммуноглобулины после перенесенных ею инфекций, которых достаточно, чтобы отреагировать во время исследования, и не достаточно, что бы защитить ребенка.
Следующим этапом исследования являются инструментальные методы.
- УЗД органов брюшной полости. Метод помогает увидеть состояние паренхиматозных органов, которые также могут быть поражёнными.
- Рентгенологический метод исследования. Применяется только по строгим показаниям (кишечная непроходимость на фоне гастроэнтерита).
- Эзофагогастродуоденоскопия. Помогает увидеть состояние слизистой оболочки пищевода, желудка и двенадцатиперстной кишки. При возможности биопсии, материал направляют на гистологическое обследование для более точной диагностики.
- Внутрижелудочная pH-метрия. Помогает определить кислотность, что важно для лечения.
Дифференциальная диагностика проводится с:
- пищевыми аллергиями,
- болезнью Крона,
- панкреатитом, авитаминозом,
- опухолями,
- неврологическими заболеваниями.
источник
Гастроэнтерит представляет собой воспалительный процесс, затрагивающий желудок и кишечник.
Главной причиной являются инфекционные агенты, но иногда воспаление возникает после употребления некачественной пищи или попадания в организм химических веществ (металлов, кислот, щелочей).
Симптомы неспецифичны: общая слабость, тошнота, рвота и частый жидкий стул. При правильном лечении все они быстро проходят. Угрозой для жизни могут служить состояния, возникающие при выраженной потере жидкости со стулом и рвотой, особенно у детей, пожилых людей и лиц с тяжелой сопутствующей патологией. В таких случаях необходимо восполнение жидкости путем внутривенного введения растворов.
Желудочный грипп, кишечный грипп.
Синонимы английские
Gastroenteritis, gastric flu, stomach bug, stomach flu, gastro and stomach virus.
В зависимости от причины гастроэнтерита симптомы могут сохраняться от нескольких дней до нескольких недель, основными из них являются:
- тошнота,
- рвота,
- спазмы и дискомфорт в животе,
- частый жидкий стул (иногда с примесью крови или слизи),
- снижение или отсутствие аппетита,
- небольшой подъем температуры (если причиной служит инфекция),
- общая слабость и недомогание,
- боли в мышцах, головные боли.
Общая информация о заболевании
В основе гастроэнтерита лежит воспаление слизистой оболочки желудка и кишечника. Основными причинами являются вирусы, употребление пищи или воды, содержащей бактерии или паразитов, отравление химическими соединениями тяжелых металлов, кислотами, щелочами. В некоторых случаях данная патология является побочным действием лекарственных средств.
Чаще всего гастроэнтерит возникает при рота-, адено-, норо- и астровирусных инфекциях, сальмонеллезе, дизентерии, эшерихиозе, кампилобактериозе, лямблиозе и криптоспоридозе.
У путешественников, например, гастроэнтерит бывает вызван употреблением непривычной организму пищи, а у детей при введении новых продуктов, при грудном вскармливании или при употреблении нового продукта их матерями характерные симптомы могут расцениваться как аллергическая реакция на компоненты пищи.
Раздражение слизистой верхних отделов желудочно-кишечного тракта и кишки приводит к рвоте и диарее, а те, в свою очередь, к потере жидкости (обезвоживанию). В легких случаях для ее восполнения необходимо лишь обильное питье, при более тяжелом течении обезвоживание может быть настолько выраженным, что возникают электролитные нарушения и при отсутствии своевременного внутривенного введения растворов возможно развитие шоковых состояний – даже со смертельным исходом.
В основном поражаются только желудок и тонкая кишка. Если вовлеченной в воспалительный процесс оказывается толстая кишка, то это нарушение называется гастроэнтероколитом.
Заболевание может носить острый или хронический характер.
Острое течение гастроэнтерита характеризуется быстрым развитием симптомов. Его длительность составляет не более 2-5 дней.
Хронический гастроэнтерит возникает при длительном воздействии раздражающих факторов на слизистую оболочку. Это может быть связано с наличием в организме паразитов, с длительным приемом алкоголя или затяжным течением инфекционного процесса. Симптомы, как правило, развиваются постепенно, длительность заболевания доходит до нескольких месяцев.
- Дети и пожилые люди.
- Пациенты с ослабленной иммунной системой.
- Путешественники.
- Люди с низким социально-экономическим статусом.
- Те, кто контактировал с инфекционными больными.
Для диагностики гастроэнтерита важно определить связь между появлением симптомов у пациента и съеденной накануне несвежей пищей или выпитой проточной водой, контактом с инфекционным больным, употреблением алкоголя или приемом веществ, раздражающих кишечник.
Могут назначаться следующие анализы.
- Иммунологическое исследование кала для определения возможной инфекционной природы заболевания. Проводится поиск антигенов микроорганизмов или антител к ним путем различных иммунологических реакций.
- Исследование кала путем ПЦР (полимеразно-цепной реакции), направленное на определение генетического материала микроорганизмов (ДНК, РНК), что является наиболее чувствительным тестом.
- Бактериологическое исследование кала, направленное на определение микроорганизма, явившегося причиной заболевания (помещение исследуемого материала на питательные среды). Недостатком этого метода является его длительность (10-14 дней), однако при росте патологического микроорганизма можно сразу определить его чувствительность к антибиотикам и выбрать тактику лечения.
- Копрограмма для оценки эффективности переваривания пищи. При гастроэнтерите вероятно увеличение количества некоторых компонентов копрограммы, изменение характера и цвета стула, могут быть примеси непереваренной пищи, слизи, иногда крови.
- электролиты (калий, натрий, хлор) – чтобы выявить их дисбаланс и признаки дегидратации;
- креатинин – его уровень может повышаться при возрастающей потере жидкости из-за нагрузки на почки;
- общий анализ крови – увеличение эозинофилов может свидетельствовать о наличии паразитов, увеличение лейкоцитов – об инфекционном процессе.
Иногда проводятся специфические тесты для исключения аллергической природы гастроэнтерита.
Объем исследований определяется лечащим врачом.
Лечение неспецифично. В легких случаях необходимо обильное питье для восполнения потери жидкости, при выраженном обезвоживании требуется внутривенное введение солевых растворов.
Может быть рекомендован прием антидиарейных препаратов и препаратов, уменьшающих раздражение слизистой оболочки. По результатам посева кала принимают решение о назначении антибиотиков.
При развитии шоковых состояний лечение проводится в реанимационном отделении.
Следует использовать в пищу качественные, хорошо термически обработанные продукты, употреблять очищенную или прокипяченную воду. В рацион детей новые продукты нужно вводить постепенно, внимательно наблюдая за их реакцией.
Против некоторых инфекционных заболеваний осуществляется вакцинация.
источник
Гастроэнтерит характеризуется воспалительным процессом слизистой оболочки желудка, тонкого и толстого отдела кишечника, протекающий в острой и хронической формах и сопровождается рвотой, расстройством кишечника, спастическими болями.
Гастроэнтерит у ребёнка могут вызвать ротавирусная инфекция или вирус Норфолк. Ротавирус чаще всего отмечается у детей младшего возраста, а вирус Норфолк – у взрослых и детей постарше.
Причины гастроэнтерита могут быть разнообразны и зависят от развития данного заболевания.
Бактериальный гастроэнтерит
Воспаление слизистых желудка и кишечника могут вызвать следующие виды бактерий:
- сальмонелла (Salmonella enteritica);
- протей (Proteus vulgaris);
- золотистый стафилококк (Staphylococcus aureus);
- шигелла (Shigella);
- кишечная палочка (Escherichia coli).
Вирусный гастроэнтерит
Может быть вызван двумя видами вирусов:
- норовирус (Norwalk virus);
- ротавирус (Rotavirus).
Гастроэнтерит, вызванный простейшими
- Лямблии (Lamblia intestinalis);
- Балантидии коли (Balantidium coli).
Врачи-гастроэнтерологи выделяют две формы этого заболевания:
Этот вид проявляется при употреблении недоброкачественных продуктов. Характеризуется очень быстрым развитием, сопровождающимся рвотой, диареей. Этой формой гастроэнтерита чаще всего болеют дети дошкольного возраста и дети в начальной школе. Основной причиной его возникновения у ребенка служат инфекции, попавшие при употреблении испорченного продукта, плохо вымытых овощей или фруктов.
- Хроническая форма
У детей дошкольного возраста хронический гастрит может появиться при резком введении новых продуктов питания или в результате изменения привычного рациона ребёнка. Более старшие дети могут заразиться этим заболеванием в результате дисбактериоза, ротавирусных и паразитарных инфекций. Также причиной может послужить:
- нерегулярное и несбалансированное питание;
- пищевая аллергия;
- частые перекусы «всухомятку».
Признаки гастроэнтерита у ребёнка во многом будут зависеть от формы заболевания. Одним из первых признаков является появление резкой спастической боли в области живота. Далее может начаться рвота, сопровождающаяся поносом. Это приводит к обезвоживанию организма с последующей его интоксикацией. Если гастроэнтерит бактериального происхождения — появится высокая температура.
Острый гастроэнтерит
У детей он характеризуется:
- появлением тошноты;
- частой рвотой;
- жидким стулом с не переваренным содержимым желудка;
- сильными болями в животе;
- вялостью;
- пониженной эластичностью кожи.
Хронический гастроэнтерит
Он имеет следующие симптомы:
- тошнота;
- слабость;
- частый стул, особенно после приема пищи;
- появление схваткообразных болей;
- холодный пот.
Стоит помнить, что обезвоживание организма у детей происходит очень быстро. А потому явления сильной интоксикации организма могут проявиться намного раньше, чем у взрослого человека. Если не обращать внимание на первые признаки появления гастроэнтерита, то это может привести к токсическому поражению жизненно важных органов (сердце, печень, почки), к дисбактериозу, к распространению инфекции по организму (септицемия), а в дальнейшем — к сепсису и летальному исходу.
Существует бессимптомное носительство гастроэнтерита. Распознать болезнь на этом этапе очень сложно, так как человек является носителем заболевания.
Для постановки диагноза гастроэнтерит, врач должен внимательно осмотреть ребёнка и собрать подробный анамнез. При пальпации в пупочной области у ребёнка будет отмечаться резкая боль. Язык чаще всего покрыт налетом белого цвета. При аускультации слышны приглушенные тоны сердца. Высокого повышения температуры не наблюдается. Она колеблется в пределах 37 – 37,3 градуса. Чтобы более точно определиться с диагнозом, врач назначает анализы.
Для диагностики гастроэнтерита у ребёнка необходимо сдать:
- кал для лабораторных исследований (чаще всего используют методы ИФА, РСК, РКА, РЛА)
Назначается при обнаружении в кале наличия скрытой крови или при сохранении жидкого стула более 2 суток. Далее направляется на бактериологический посев для определения паразитов, бактерий, вирусов и инфекций, которые могли послужить причиной возникновения заболевания. Может назначаться проведение копрограммы, что поможет оценить эффективность переваривания еды.
Это необходимо для выявления наличия паразитов и инфекционного процесса. Также отслеживается показатель креатинин (из-за большой потери жидкости, нагрузка на почки увеличивается).
Какие анализы необходимо сдать, и на какие исследования, решает только лечащий врач.
При запущенном гастроэнтерите возможен переход этой болезни в хроническую форму. Осложнения:
- Дисбактериоз кишечника;
- Кишечные кровоизлияния;
- Перитонит;
- Обезвоживание;
- Септицемия.
Лечение гастроэнтерита направлено на устранение причины его вызвавшей. Как именно лечить и что делать при гастроэнтерите – решает только врач.
Желательно знать, как проявляет себя гастроэнтерит. Можно понаблюдать за ребёнком, как только появилось подозрение на наличие этого заболевания. Для оказания первой помощи ребёнку необходимо ограничить употребление пищи до 3 часов и увеличить объём выпиваемой жидкости. И ни в коем случае не заниматься самолечением. Подробно собрать всю историю возникновения тех или иных симптомов. Это поможет врачу быстро и точно поставить правильный диагноз.
Проведя ряд исследований, врач установит форму и вид заболевания. В соответствии с этим он сможет скорректировать лечение. Для того чтобы вылечить гастроэнтерит необходимо соблюдать все рекомендации врача. Чаще всего маленьким детям назначается симптоматическое лечение с применением ферментов, про- и пребиотиков, жаропонижающих, антибиотиков и адсорбирующих средств.
Гастроэнтерит у детей имеет более тяжелую форму течения, чем у взрослого. Это объясняется тем, что уменьшение количества жидкости в организме ребёнка происходит не только за счёт рвоты и поноса, но и за счёт её быстрого испарения с поверхности кожи из-за обезвоживания. В большинстве случаев эта болезнь переходит в хроническую форму или может закончиться дисбактериозом. Поэтому во избежание возникновения гастроэнтерита необходимо придерживаться несложных правил:
- Необходимо объяснять ребёнку о необходимости мыть руки после улицы, туалета, игрой с животными, перед едой.Следить за тем, чтобы игрушки чада были чистыми, и он не тянул их в рот.
- Для питья маленькому ребёнку желательно использовать прокипяченную воду или специализированную воду, продающуюся в детских магазинах.
- Следить за регулярным, сбалансированным питанием ребёнка.
- Стараться исключать все перекусы «всухомятку», а также некачественную еду.
- Для грудных детей прикорм вводить своевременно и в той последовательности, которую укажет педиатр.
- Вещества, которые могут быть опасны для ребенка (бытовая химия, духи, дезодоранты, моющие и стиральные порошки, мыло) стоит хранить в недоступном для них месте.
- Внимательно следить за препаратами, принимаемыми ребёнком.
источник
Гастроэнтерит представляет собой воспалительный процесс, затрагивающий желудок и кишечник.
Главной причиной являются инфекционные агенты, но иногда воспаление возникает после употребления некачественной пищи или попадания в организм химических веществ (металлов, кислот, щелочей).
Симптомы неспецифичны: общая слабость, тошнота, рвота и частый жидкий стул. При правильном лечении все они быстро проходят. Угрозой для жизни могут служить состояния, возникающие при выраженной потере жидкости со стулом и рвотой, особенно у детей, пожилых людей и лиц с тяжелой сопутствующей патологией. В таких случаях необходимо восполнение жидкости путем внутривенного введения растворов.
Желудочный грипп, кишечный грипп.
Синонимы английские
Gastroenteritis, gastric flu, stomach bug, stomach flu, gastro and stomach virus.
В зависимости от причины гастроэнтерита симптомы могут сохраняться от нескольких дней до нескольких недель, основными из них являются:
- тошнота,
- рвота,
- спазмы и дискомфорт в животе,
- частый жидкий стул (иногда с примесью крови или слизи),
- снижение или отсутствие аппетита,
- небольшой подъем температуры (если причиной служит инфекция),
- общая слабость и недомогание,
- боли в мышцах, головные боли.
Общая информация о заболевании
В основе гастроэнтерита лежит воспаление слизистой оболочки желудка и кишечника. Основными причинами являются вирусы, употребление пищи или воды, содержащей бактерии или паразитов, отравление химическими соединениями тяжелых металлов, кислотами, щелочами. В некоторых случаях данная патология является побочным действием лекарственных средств.
Чаще всего гастроэнтерит возникает при рота-, адено-, норо- и астровирусных инфекциях, сальмонеллезе, дизентерии, эшерихиозе, кампилобактериозе, лямблиозе и криптоспоридозе.
У путешественников, например, гастроэнтерит бывает вызван употреблением непривычной организму пищи, а у детей при введении новых продуктов, при грудном вскармливании или при употреблении нового продукта их матерями характерные симптомы могут расцениваться как аллергическая реакция на компоненты пищи.
Раздражение слизистой верхних отделов желудочно-кишечного тракта и кишки приводит к рвоте и диарее, а те, в свою очередь, к потере жидкости (обезвоживанию). В легких случаях для ее восполнения необходимо лишь обильное питьё, при более тяжелом течении обезвоживание может быть настолько выраженным, что возникают электролитные нарушения и при отсутствии своевременного внутривенного введения растворов возможно развитие шоковых состояний – даже со смертельным исходом.
В основном поражаются только желудок и тонкая кишка. Если вовлеченной в воспалительный процесс оказывается толстая кишка, то это нарушение называется гастроэнтероколитом.
Заболевание может носить острый или хронический характер.
Острое течение гастроэнтерита характеризуется быстрым развитием симптомов. Его длительность составляет не более 2-5 дней.
Хронический гастроэнтерит возникает при длительном воздействии раздражающих факторов на слизистую оболочку. Это может быть связано с наличием в организме паразитов, с длительным приемом алкоголя или затяжным течением инфекционного процесса. Симптомы, как правило, развиваются постепенно, длительность заболевания доходит до нескольких месяцев.
- Дети и пожилые люди.
- Пациенты с ослабленной иммунной системой.
- Путешественники.
- Люди с низким социально-экономическим статусом.
- Те, кто контактировал с инфекционными больными.
Для диагностики гастроэнтерита важно определить связь между появлением симптомов у пациента и съеденной накануне несвежей пищей или выпитой проточной водой, контактом с инфекционным больным, употреблением алкоголя или приемом веществ, раздражающих кишечник.
Могут назначаться следующие анализы.
- Иммунологическое исследование кала для определения возможной инфекционной природы заболевания. Проводится поиск антигенов микроорганизмов или антител к ним путем различных иммунологических реакций.
- Исследование кала путем ПЦР (полимеразно-цепной реакции), направленное на определение генетического материала микроорганизмов (ДНК, РНК), что является наиболее чувствительным тестом.
- Бактериологическое исследование кала, направленное на определение микроорганизма, явившегося причиной заболевания (помещение исследуемого материала на питательные среды). Недостатком этого метода является его длительность (10-14 дней), однако при росте патологического микроорганизма можно сразу определить его чувствительность к антибиотикам и выбрать тактику лечения.
- Копрограмма для оценки эффективности переваривания пищи. При гастроэнтерите вероятно увеличение количества некоторых компонентов копрограммы, изменение характера и цвета стула, могут быть примеси непереваренной пищи, слизи, иногда крови.
- электролиты (калий, натрий, хлор) – чтобы выявить их дисбаланс и признаки дегидратации;
- креатинин – его уровень может повышаться при возрастающей потере жидкости из-за нагрузки на почки;
- общий анализ крови – увеличение эозинофилов может свидетельствовать о наличии паразитов, увеличение лейкоцитов – об инфекционном процессе.
Иногда проводятся специфические тесты для исключения аллергической природы гастроэнтерита.
Объем исследований определяется лечащим врачом.
Лечениенеспецифично. В легких случаях необходимо обильное питье для восполнения потери жидкости, при выраженном обезвоживании требуется внутривенное введение солевых растворов.
Может быть рекомендован прием антидиарейных препаратов и препаратов, уменьшающих раздражение слизистой оболочки. По результатам посева кала принимают решение о назначении антибиотиков.
При развитии шоковых состояний лечение проводится в реанимационном отделении.
Следует использовать в пищу качественные, хорошо термически обработанные продукты, употреблять очищенную или прокипяченную воду. В рацион детей новые продукты нужно вводить постепенно, внимательно наблюдая за их реакцией.
Против некоторых инфекционных заболеваний осуществляется вакцинация.
Рекомендуемые анализы
Оставьте ваш E-mail и получайте новости, а также эксклюзивные предложения от лаборатории KDLmed
источник
Гастроэнтерит – это такое опасное воспалительное заболевание, нарушающее тонкий кишечник, желудок. Несвоевременная терапия может привести к тяжелым последствиям. Симптомы у детей: тошнота, рвота, диарея, боль в животе. Развитие недуга связано с воздействием разных факторов, однако в педиатрии зачастую отмечается острый инфекционный гастроэнтерит.
Воспаление слизистой ЖКТ у малышей опасно своими осложнениями либо переходом в хроническую стадию, которая с трудом лечится. В случае бездействия процесс неблагоприятно проявится на развитии, росте крохи. Бактерии, вирусы, заселившиеся в пищеварительном тракте, кроме многочисленной симптоматики, приводят к долгому устранению интоксикации. Нарушение стенок кишечника и желудка расстраивает расщепление продуктов, ведет к недостатку питательных веществ.
Если вовремя не оказать ребенку помощь, впоследствии произойдет обезвоживание организма, что может вызвать смерть. В связи с этим, родителям нежелательно заниматься самолечением, давать жаропонижающие средства, энтеросорбенты. А при первых признаках болезни следует вызвать врача и выполнять все его рекомендации.
Причины, почему острый гастроэнтерит у ребенка выявляется чаще всего:
- у ребенка до конца не сформировалась иммунная система, организм плохо сопротивляется с бактериями, вирусами. Дети часто болеют простудными недугами;
- у малышей стенки сосудов обладают высокой восприимчивостью, поэтому микробы без затруднений попадают в кровь;
- в желудке вырабатывается соляная кислота, пепсин в малых количествах.
Гастроэнтериту зачастую подвергаются дети в дошкольном возрасте и подростки. Это происходит из-за невыполнения правил личной гигиены, поскольку инфекция передается различными путями (через пищу, воду, непосредственном контакте).
Тяжелые формы гастроэнтерита провоцируют вирусы, наиболее распространенный ротавирус, он приводит к кишечному гриппу у малышей. Особенности вирусного заболевания в том, что развивается тяжелое состояние, требующее незамедлительной коррекции.
Главными провокаторами гастроэнтерита становятся патогенные микроорганизмы, химические вещества, оказывающие на пищеварительный тракт раздражающее действие. Это вирусы и бактерии: аденовирус, ротавирус, кишечная палочка, сальмонеллы, прочее. Реже причиной развития болезни являются лямблии.
Часто у ребенка гастроэнтерит отмечается в алиментарной форме, где основная причина – неверное питание. Также к появлению болезни приводят медикаментозные средства, используемые без назначения специалиста либо несоответственно применяемые. В данной ситуации возможна аллергическая либо токсическая форма гастроэнтерита.
Другие причины возникновения патологии:
- несвежие продукты питания, недостаточная термическая их обработка;
- грязные или плохо вымытые (без мыла) руки;
- не тщательно помытая посуда, если кто-то в семье болеет кишечной инфекцией, ребенку подхватить ее не составит труда;
- у новорожденных болезненные признаки возникают вследствие введения новых продуктов;
- грязная соска также может стать причиной гастроэнтерита (пустышку, бутылочку нужно тщательно мыть);
- при кормлении грудью, маме следует соблюдать личную гигиену.
Причины, казалось бы, простые, но представляют значительную опасность для здоровья детей.
В зависимости от происхождения, болезнь бывает вирусной, бактериальной, аллергической, алиментарной, гельминтозной, токсической.
По признакам клинического состояния различают 3 степени тяжести гастроэнтерита:
- Легкая – нормальная температура тела, нет рвоты либо одноразовая, понос 3-5 раз на день, не имеется признаков обезвоживания.
- Средняя – увеличение температуры до 38-39°С, чувство боли в районе живота, появляется неоднократная рвота, понос до 10 раз на день. Утрата жидкости, электролитов ведет к образованию легкой стадии дегидратации, выражающейся учащенным сердцебиением, сухостью в ротовой полости, сильным ощущением жажды.
- Тяжелая – повышается температура тела до опасных показателей – 40-41°С, частая рвота с отхождением желчи, диарея до 20 раз на день. Заметное обезвоживание организма – снижение веса достигает 4%, отмечаются судороги, сухость кожи, слизистой рта, снижение количества мочеиспусканий.
Тяжелая форма заболевания очень опасна для малышей. Зачастую острый гастроэнтерит заканчивается благополучно на протяжении 7-10 дней.
Симптоматика хронического, острого гастроэнтерита у детей отличается в соответствии с ее формой. Острая образуется неожиданно, протекает стремительно. Главные признаки проявления: тошнота, рвота, диарея, болевое ощущение в животе. Если гастроэнтерит инфекционного характера, у малыша увеличивается повышенная температура тела, наблюдается потеря аппетита, болит голова.
Усугубление хронического гастроэнтерита происходит из-за стрессов, переживаний, после ОРВИ, простуды, неправильного питания. Зачастую обострение отмечается весной, осенью. В этот момент ребенка тошнит, у него болит живот, мучает урчание, расстройство стула (полифекалия либо понос), метеоризм.
При долгом развитии воспаления получается постепенное повреждение ворсинок тонкой кишки. В итоге снижается усваивание питательных веществ, тогда симптомы гастроэнтерита у детей следующие:
- потеря веса;
- нарушение сна (бессонница или сонливость);
- слабость, недомогание;
- повышенная раздраженность;
- трофические изменения кожного покрова, ломкость волос, ногтей.
При хроническом недуге общая симптоматика остается даже в момент ремиссии.
Диагностика болезни производится на основании признаков гастроэнтерита и результатов анализов. Для определения недуга врач отправит на:
- анализ крови на антитела, мочи;
- анализ берут кала;
- серологическое обследование;
- копрограмму;
- гематокрит.
Гастроэнтерит у детей способен возникнуть как самостоятельная патология либо быть синдромом, развивающимся вследствие острых кишечных инфекций.
При допущении на хронический недуг используются и иные способы диагностики:
- УЗИ брюшины;
- фиброгастродуоденоскопия;
- внутрижелудочная рН-метрия.
При осмотре малыша специалист может заметить:
- глухие ритмы сердца;
- язык с белым налетом;
- шумы в кишечнике.
В наиболее сложных ситуациях ротавирусный гастроэнтерит у детей сопровождается жаром из-за потери жидкости. Самая тяжелая форма недуга проявляется отсутствием мочи. Лечить болезнь дома в таком случае очень опасно, необходимо в условиях стационара.
Перед началом лечения гастроэнтерита у детей нужно определить вид возбудителя. Однако, продолжительность инкубационного периода, выполнение лабораторных анализов может немного задержать лечение.
Терапия гастроэнтерита подразумевает следующие действия:
- Лечение острого недуга с первого дня начинается с отпаивания малыша водой, чаем, соками в течение 8-12 часов. Кормить ребенка нельзя, предпочтительно давать несладкий чай, негазированную воду, раствор Педитрала, Регидрона (каждые 10 минут по 2 глоточка). Также при определенных показаниях может понадобиться очистительная клизма, промывание желудка. По истечению этого времени назначается диетическое питание, используются щадящие для пищеварительных органов продукты.
- Лечение тяжелой стадии гастроэнтерита осуществляется в больнице, поскольку опасно заболевание быстрым возникающим обезвоживанием. Здесь может потребоваться в/в инфузионная терапия с введением растворов глюкозы, электролитов.
- При аллергическом гастроэнтерите необходимо устранить аллерген, зачастую этого хватает для нормализации состояния.
- При бактериальной форме назначаются антибиотики (Амоксициллин, Азитромицин).
- Хронический гастроэнтерит требует определенной диеты. Терапия лекарственными препаратами в детском возрасте выполняется в соответствии с происхождением. При увеличенной кислотности желудка применяются антацидные лекарства, ингибиторы протонной помпы. В случае, если воспаление слизистой вызвано инфекцией, назначается антибактериальное лечение.
Кроме этого, лечить гастроэнтерит иногда приходится с помощью:
- противорвотных препаратов – для снижения тошноты;
- ферментов – для лучшего переваривания продуктов питания;
- НВПС – при увеличенной температуре тела;
- спазмолитиков – для устранения боли;
- антигистаминных – для снятия аллергической реакции;
- энтеросорбентов – для ликвидации токсических соединений;
- пробиотиков, пребиотиков – назначаются с целью пополнения полезных бактерий.
Даже на первом этапе развития гастроэнтерита, особенно у детей до трех лет, появляется недостаток в организме биологически активных веществ. Очень важно провести дополнительно лечение микроэлементами, витаминами.
Не получится устранить бактериальный, вирусный гастроэнтерит, не соблюдая лечебное питание. Для восстановления функции пищеварительного тракта назначается диета при гастроэнтерите у детей:
- в первый день инфицирования необходимо голодание;
- на 2 день разрешены измельченные овощные супчики, запеченное яблоко;
- на 3 сутки – фрикадельки, котлеты на пару (из нежирных сортов мяса);
- на 2 день – можно рыбу, яйцо, галетное печенье;
- с 5 дня – допускается постепенно входить в привычный рацион, ограничивая молоко, жирные, жареные блюда.
Питаться желательно в маленьких количествах, но часто (4-6 раз в день). При гастроэнтерите у грудничка голодание не потребуется, продолжать по-прежнему кормить кроху грудью.
Чтобы предостеречь ребенка от появления гастроэнтерита, нужно постоянно выполнять профилактику:
- научить ребенка, что после улицы, туалета и перед едой обязательно нужно мыть руки с мылом;
- фрукты, овощи мыть хорошо, а лучше обдавать их кипятком;
- не давать детям сырую воду из-под крана (предпочтительна кипяченая или магазинная очищенная);
- соски, бутылочки стерилизовать;
- летом не держать продукты открытыми на столе, мухи – разносчики заболевания;
- ребенку давать только свежеприготовленную пищу;
- мясо, рыбу тщательно термически обрабатывать;
- если в семье кто-то заболел, он становится заразным, нужно изолировать его в отдельную комнату, не пользоваться его предметами.
Лечение гастроэнтерита в домашних условиях осуществляется лишь на начальном этапе развития. В других случаях терапевтические действия выполняются в стационаре. Для предотвращения возникновения кишечных инфекций нужно научить детей правилам личной гигиены, своевременно проводить терапию респираторным болезням.
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!
Автор: Румянцев В. Г. Стаж 34 года.
Гастроэнтеролог, профессор, доктор медицинских наук. Назначает диагностику и проводит лечение. Эксперт группы по изучению воспалительных заболеваний. Автор более 300 научных работ.
источник
Заподозрить гастроэнтерит можно по набору типичных симптомов и указанию на контакт с детьми, имевшими аналогичные симптомы. Для неинфекционных форм важно изучение анамнеза, характера питания, тщательный расспрос родителей о ранее имевших место реакциях, применении медикаментов. Проводится осмотр ребенка, визуальная оценка характера рвотных масс и испражнений.
Для подтверждения диагноза у ребенка, а также для дифференциальной диагностики гастроэнтерита, необходимы следующие анализы и обследования:
- Выполнение общеклинических анализов крови. По данным исследований, определяется вирусная или микробная природа инфекции, степень тяжести воспаления, возможное наличие анемии, обезвоживания, развитие вторичных осложнений.
- Биохимическое исследование крови. Изменение показателей отражает влияние гастроэнтерита на обменные процессы, степень нарушения пищеварения и метаболизма основных нутриентов (жиров, углеводов или белков). Отклонения в белковом профиле также отражают остроту и тяжесть воспаления.
- Электролитный состав крови. Потеря основных электролитов – натрия, калия, магния или ионов хлора — грозит усилением обезвоживания, нарушением возбудимости и проводимости в клетках, особенно сердечной мышцы и мозговой ткани.
- Посевы на флору. Обычно забирают образцы кала, рвотных масс, а также подозрительной пищи. Определяют возбудителей, которые стали причиной поражения. При подозрении на вирусных природу в образцах проводится ПЦР с определением возбудителей.
- Исследования мочи. Для оценки работы почек, оценки степени обезвоживания, необходим общий анализ мочи с определением плотности, цвета, количества солей и белка; также необходимо измерение ее суточного объема.
Легкие формы гастроэнтерита без выраженного обезвоживания допустимо лечить дома под контролем врача.
Если ребенок самостоятельно пьет воду, рвота с диареей отмечаются не более 4-6 раз на дню — он также может оставаться дома под ежедневным контролем участкового.
Дети до 3 лет (при любом состоянии), старше 3-летнего возраста при среднетяжелом либо тяжелом состоянии, при угрозе осложнений и фебрильных судорог госпитализируются в инфекционный стационар.
Все остальные мероприятия назначаются строго индивидуально, исходя из имеющихся симптомов, тяжести состояния.
- Регидратацию. При выраженной потере жидкости и тяжелом состоянии ребенка, повторной рвоте и поносе назначается внутривенное вливание растворов. Вводятся капельно солевые растворы и 5%-ная глюкоза, витамины. Если ребенок может пить жидкость, проводят дробное отпаивание глюкозно-солевыми растворами готовой формы в порошках или растворах. Допустимо применение для питья детей сладкого чая с лимоном и солевого раствора.
- Прием противовирусных препаратов. При вирусной природе болезни применяют противовирусные и иммуномодулирующие препараты. При отсутствии диареи применяют свечи. Если возникает понос и рвота, препараты используют в форме назальных капель и спреев.
- Антибиотикотерапия. Назначаются только при доказанной микробной природе гастроэнтерита у детей строго индивидуально. Избыточное назначение антибиотиков может привести к формированию носительства опасных бактерий (например, сальмонелл), нарушению микробной флоры, что ухудшит состояние.
- Средства от рвоты и диареи. Применение противорвотных и антидиарейных средств в домашних условиях запрещено, потому что подавление поноса и рвоты могут ухудшить состояние, ведь за счет них выводятся токсины и возбудители. По показаниям их вводят в стационаре при неукротимой рвоте или профузном поносе.
- Сорбенты. Для связывания и активного выведения токсинов, закрепления стула при отсутствии рвоты применяются энтеросорбенты. Они должны быть только в детской форме и дозировке. Обычно это порошки или суспензии, разводимые в воде и принимаемые внутрь.
- Биопрепараты (про- и пребиотики). По мере прекращения рвоты, уменьшения частоты диареи и при отсутствии боли в животе, в лечение добавляют препараты в каплях, сиропах или капсулах для нормализации кишечной микрофлоры.
Важное значение при гастроэнтерите отводится питанию детей. На сегодняшний день, от рекомендаций о голодной паузе на фоне гастроэнтерита врачи отказались.
Если нет рвоты, ребенок должен получать питание, которое помогает устранять воспаление слизистых, нормализует моторику и пополняет запас необходимых нутриентов для борьбы с инфекцией:
- Если дети находятся на грудном вскармливании, важно частое прикладывание к груди через каждые 30-60 минут. Время пребывания у груди ограничивают 5-10 минутами, чтобы не провоцировать рвоту.
- Искусственникам нужен временный переход на низколактозные или безлактозные, кисломолочные смеси, которые нормализуют пищеварение, облегчают усвоение пищи.
- Малышам, которые получают прикорм, его временно отменяют до нормализации состояния, оставляя лишь грудное молоко или смеси.
- Детям после года нужно легкое безмолочное питание – овощные пюре, каши на воде. По мере улучшения состояния дают мясное пюре, кашу на половинном молоке, легкие супы на овощном бульоне. Цельное молоко вводят через 4-5 дней с момента нормализации стула.
Возврат на привычное питание происходит на протяжении 2-3 недель.
При своевременном начале лечения прогноз при гастроэнтерите у детей благоприятный. Через 7-10 дней малыши полностью восстанавливаются от болезни, но диетические ограничения сохраняются до месяца.
- Мерами специфической профилактики является вакцинация против ротавирусной инфекции в раннем возрасте.
- К неспецифической профилактике относится контроль питания ребенка, соблюдение правил личной гигиены и разобщение контакта с больными людьми.

источник
Гастроэнтерит – причины и симптомы, виды (острый и хронический, инфекционный и неинфекционный), диагностика, схемы лечения гастроэнтерита у детей и взрослых, профилактика и последствия болезни. Диета при гастроэнтерите
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Гастроэнтерит – заболевание, характеризующееся воспалением слизистой оболочки желудка и тонкой кишки. Болезнь проявляется болью в животе, тошнотой, рвотой, частым жидким стулом. Эти явления могут сопровождаться подъемом температуры, слабостью и мышечной болью.
Причины гастроэнтерита. Развитие гастроэнтерита связывают с различными факторами: бактериями, вирусами (кишечный или желудочный грипп), простейшими микроорганизмами, агрессивными химическими веществами или аллергенами в пище. Однако в большинстве случаев гастроэнтерит является инфекционным заболеванием. Больной представляет опасность для окружающих и должен быть изолирован.
Распространенность гастроэнтерита. Гастроэнтерит – одно из самых распространенных заболеваний. По уровню заболеваемости он уступает первенство лишь ОРВИ и гриппу. Считается, что 20% людей ежегодно переносят гастроэнтерит разной степени тяжести. Особенно это касается восприимчивых категорий – детей раннего и дошкольного возраста, беременных женщин и пожилых людей. Болезнь особенно широко распространена в странах с низким уровнем развития, где не соблюдаются правила гигиены и у людей нет доступа к качественным продуктам и питьевой воде.
Вспышки гастроэнтерита возникают в любое время года. В летнее время преобладают бактериальные формы, а в холодный период года – вирусные (аденовирусный гастроэнтерит).
Чем опасен гастроэнтерит? Острый инфекционный гастроэнтерит представляет опасность для жизни из-за риска обезвоживания организма. Хронический гастроэнтерит при тяжелом течении является причиной перевода на инвалидность. Случается, что гастроэнтерит – не самостоятельное заболевание, а синдром, возникающий при опасных кишечных инфекциях – холере, дизентерии, сальмонеллезе.
Рассмотрим отделы пищеварительного тракта, которые поражаются при гастроэнтерите.
Желудок представляет собой мешкообразное расширение, в котором скапливается пища. В желудке она обрабатывается кислым желудочным соком и приобретает жидкую консистенцию. Здесь же происходит начальная стадия пищеварения.
Стенка желудка состоит из трех оболочек:
- Слизистая оболочка имеет три слоя:
- столбчатый железистый эпителий выстилает внутреннюю поверхность желудка;
- собственная пластинка представлена рыхлой волокнистой тканью, расположенной между железами;
- железы желудка вырабатывают компоненты желудочного сока. Виды желез: кардиальные, фундальные, пилорические, а также слизистые и эндокринные клетки.
- Мышечная оболочка , обеспечивающая перемешивание пищевых масс с желудочным соком и продвижение его содержимого в кишечник.
- Серозная оболочка , выполняющая защитную функцию.
Тонкая кишка – отдел пищеварительной системы, расположенный между желудком и толстой кишкой. Она обеспечивает основные процессы переваривания и усваивания пищи. В ее просвете пищевая масса обрабатывается желчью и пищеварительными ферментами поджелудочной железы и тонкой кишки. В результате чего питательные вещества становятся пригодными к усвоению.
Тонкая кишка состоит из трех отделов:
- двенадцатиперстная кишка;
- тощая кишка;
- подвздошная кишка.
Тонкая кишка имеет те же оболочки, что и желудок:
- Слизистая оболочка , выстилающая внутреннюю поверхность, покрыта ворсинками и имеет складчатую поверхность. Ее составляющие:
- циркулярные складки – поперечные складки на поверхности слизистой;
- кишечные ворсинки – пальцеобразные выросты слизистой оболочки;
- кишечные железы, вырабатывающие важные для пищеварения компоненты (бруннеровы, либеркюновы).
- Мышечная оболочка имеет 2 слоя: продольный и циркулярный. Такое строение обеспечивает продвижение содержимого по направлению к толстой кишке;
- Серозная оболочка является наружным покровом и обеспечивает защитную функцию.
Тонкая кишка поддерживает нейро-рефлекторную связь с желудком. С ее помощью регулируется размер порции пищевой кашицы, поступающей из желудка в кишку, кислотность желудочного сока, количество пищеварительных ферментов и т. д.
Симптомы гастроэнтерита схожи между собой, независимо от причин, вызвавших заболевание.
| Симптом | Механизм возникновения | Проявления |
| Боль в животе | Поражение слизистой оболочки желудка и кишки вызывает раздражение нервных окончаний и рефлекторный спазм, который сопровождается сильной болью. | Как правило, болезнь начинается остро. Боль носит схваткообразный характер и усиливается перед дефекацией (опорожнением кишечника). |
| Тошнота | Развивается при отравлении организма продуктами жизнедеятельности возбудителя или химическими веществами. | Возникает неприятное ощущение в подложечной области между реберными дугами ниже грудины. Оно сопровождается глубоким нерегулярным дыханием, слюнотечением и повышенным потоотделением. |
| Рвота | Реакция системы пищеварения на воспаление и токсины, образующиеся во время болезни. Попадая в кровь, они активируют рвотный центр, находящийся в продолговатом мозге. Он подает команду сокращаться мышцам брюшного пресса и диафрагме, что приводит к извержению содержимого желудка. | Рвота при легких формах однократная. При тяжелом течении болезни – множественная, приводящая к значительной потере жидкости и обезвоживанию организма. |
| Диарея | Нарушение всасывания жидкости в тонкой кишке приводит к тому, что в содержимом кишечника в 3 раза увеличивается количество жидкости. Под воздействием инфекционных или химических факторов усиливается секреция воды в просвет кишечника, нарушаются процессы переваривания и всасывания пищи. Это приводит к ускоренному опорожнению кишечника. | Частый жидкий стул от 2 до 15 раз в сутки. Длится 3 и более суток, приводя к обезвоживанию и массивной потере минеральных веществ. Стул обильный водянистый, иногда пенистый, с примесью слизи. Стул зеленоватый при сальмонеллезе, в виде рисового отвара при холере, при амебиазе с примесью крови. |
| Диспепсические явления – нарушение пищеварения | Нарушается моторика желудочно-кишечного тракта. Ускоряются сокращения мышечного слоя, что приводит к быстрой эвакуации содержимого кишечника. | Неприятные ощущения в области желудка и тонкой кишки. Отрыжка воздухом или содержимым желудка – признаки обратной перистальтики ЖКТ. Отсутствие аппетита или чувство ускоренного насыщения. Урчание в животе, сопровождающееся болевыми ощущениями. Вздутие живота с минимальным отхождением газов. |
| Лихорадка | Подъем температуры вызван попаданием в кровь бактериальных или вирусных токсинов. | Повышение температуры до 39 градусов. Лихорадка сопровождается слабостью и ознобом. При легком течении болезни температура остается нормальной. |
| Симптомы общей интоксикации | Отравление токсинами, образующимися в процессе жизнедеятельности возбудителя, его смерти, либо токсическими веществами, попавшими в кишечник. | Общая слабость, разбитость, головокружение, снижение мышечного тонуса, отсутствие аппетита, сонливость, головная боль. |
| Респираторные симптомы – характерный признак ротавирусного гастроэнтерита | Вирусы, возбудители гастроэнтерита, могут поражать слизистые оболочки верхних дыхательных путей. | Заложенность носа, насморк, боль в горле, сухой кашель. |
Течение болезни зависит от возраста больных. Младенцы до 3-х месяцев и взрослые люди легче переносят заболевание. Дети от 6-ти месяцев до 3-4 лет и люди старше 50 переносят болезнь в тяжелой форме.
В основе диагностики гастроэнтерита лежит анализ симптомов болезни и причин, вызвавших ее. Врач собирает анамнез, проводит опрос: «С потреблением каких продуктов может быть связано развитие болезни?», «Есть ли случаи подобного заболевания в окружении больного?». Значительная роль отводится выявлению возбудителя лабораторными методами.

Лечением болезни занимается врач-гастроэнтеролог или инфекционист. Он ощупывает живот больного, что помогает определить воспаленные участки кишечника и своевременно выявить увеличение печени или воспаление аппендикса.
На приеме врач уточняет:
- Когда появились первые симптомы?
- Какие признаки болезни – температура, частота и характер стула, наличие рвоты?
- Имело ли место отклонение от привычного питания?
- С появлением какой пищи больной связывает заболевание?
- Есть ли в его окружении аналогичные случаи заболевания?
2. Лабораторные методы исследования направлены на выявление возбудителя болезни.
- Клиническийанализ крови выявляет признаки общего воспаления:
- ускорение СОЭ;
- повышены эозинофилы при аллергическом (эозинофильном) гастроэнтерите;
- лейкоцитоз (увеличение уровня лейкоцитов) – свидетельствует о воспалении;
- признаки гемоконцентрации – сгущения крови при обезвоживании – уменьшения количества воды и увеличение количества гемоглобина и форменных элементов (клеток) крови.
- Серологическое исследование крови – выявляет антитела к возбудителю болезни:
- Повышение титра антител в 4 и более раз указывает на возбудителя.
- Копрограмма – исследование кала. Выявляет признаки, указывающие на повреждение слизистой оболочки верхнего отдела кишечника, а также нарушение переваривания и усвоения пищи. В кале обнаруживаются следы:
- скрытой крови;
- слизи;
- мышечных волокон;
- непереваренной клетчатки, жиров и крахмалов.
- Общийанализ мочи может указывать на дегидратацию:
- повышенный удельный вес мочи;
- наличие кетонов, белка, единичных эритроцитов.
- Микроскопическое и бактериологическое исследование для выявления возбудителя болезни. Исследуемый материал:
- кал;
- рвотные массы;
- промывные воды желудка;
- содержимое 12-перстной кишки.
3. Инструментальные методы исследования применяются при хроническом гастроэнтерите.
- УЗИбрюшной полости – исследование органов брюшной полости с помощью ультразвука. Изучают состояние поджелудочной железы, печени, желчного пузыря. На УЗИ не определяется состояние слизистой тонкой кишки, но могут быть выявлены инородные тела, кисты и опухоли, участки нарушения кровоснабжения, непроходимость и т. д.
-
Эзофагогастродуоденоскопия – исследование состояния слизистой желудка и 12-перстной кишки с помощью тонкого гибкого зонда, оснащенного видеопередающим оборудованием. Для устранения рвотного рефлекса процедуру проводят с анестезией глотки или под наркозом. В ходе исследования могут быть выявлены участки атрофии слизистой, эрозии и язвы. Есть возможность брать образцы материала для биопсии.
- Внутрижелудочная pH-метрия – исследование кислотности желудочного сока с помощью зонда, оснащенного специальным датчиком. Проводится обязательно, так как отклонения pH требуют изменений в схеме лечения.
Лечение гастроэнтерита во многом зависит от возбудителя болезни. При легких формах, вызванных вирусами, достаточно соблюдения диеты и потребления большого количества жидкости. Тяжелые бактериальные формы требуют изоляции больного в инфекционное отделение.
Показания к госпитализации при гастроэнтерите:
- неэффективность проводимого лечения – в течение 24 часов нарастает степень обезвоживания, сохраняется лихорадка, многократная рвота;
- затяжная диарея с обезвоживанием любой степени;
- признаки обезвоживания – объем выделяемой мочи менее 50 мл в сутки;
- признаки развития шока – снижение артериального давления ниже 80 мм. рт. ст., повышение температуры свыше 38,9 градусов, сыпь, напоминающая солнечный ожог, спутанность сознания, нитевидный пульс;
- развитие любых осложнений;
- тяжелые сопутствующие патологии у больного;
- невозможность изолировать больного по месту жительства – неблагополучные семьи, коммунальные квартиры, интернаты, казармы.
Медикаментозное лечение вирусного гастроэнтерита
| Группа препаратов | Механизм лечебного действия | Представители | Способ применения |
| Регидратирующие средства для перорального приема | Препараты для приготовления растворов, предназначенных для восполнения потерь жидкости и минералов. Растворы для питья позволяют бороться с обезвоживанием и выводить токсины. Дополнительно могут содержать спазмолитические, асептические и противовоспалительные компоненты | Гастролит | Содержимое 1-го пакетика растворяют в 200 мл кипяченой воды и остужают. Принимают 500-1000 мл за первые 4 часа. Далее по 200 мл после каждого жидкого стула |
| Орсоль | Принимают из расчета 10 мг на килограмм массы тела в час | ||
| Противодиарейные средства | Снижают тонус кишечника, замедляют скорость продвижения пищевой массы. Увеличивают тонус анального сфинктера | Лоперамид | По 2 таблетки после каждого жидкого стула. Но не более 8 таблеток в сутки. Не принимать свыше 2-х дней – могут развиться тяжелые запоры |
| Стоперан | По 2 капсулы после каждого случая диареи. Не больше 8 капсул в сутки | ||
| Противовирусные препараты | Подавляют активность вируса, ослабляют симптомы болезни | Арбидол | Принимают внутрь по 2 таблетки за полчаса до еды. Длительность лечения 3 дня |
| Ферментные препараты | Содержат ферменты, расщепляющие белки, жиры и углеводы. Обеспечивают переваривание пищи при недостаточной работе пищеварительных желез | Креон | Препарат принимают внутрь во время каждого приема пищи. Дозировка из расчета 10 тыс. ЕД липазы на килограмм массы тела в сутки |
| Панкреатин | Принимают во время еды, запивая большим количеством жидкости (сок, вода). Средняя суточная доза для взрослых 150 000 ЕД | ||
| Адсорбенты | Адсорбируют (поглощают) бактерии и токсины, находящиеся в просвете кишечника | Смекта | Содержимое 1-го пакетика растворяют в 100 мл воды. Принимают по 1-му пакетику 3 раза в день |
| Активированный уголь | Внутрь за час до еды по 1 г (4 таб) 4-5 раз в день | ||
| Противорвотные средства | Нормализуют тонус органов пищеварения. Оказывают противорвотное действие, способствуют продвижению пищи из желудка в кишечник | Церукал | По 10 мг (1 таб) 3-4 раза в день. Принимают за полчаса до еды |
| Пробиотики | Восстанавливают нормальную микрофлору кишечника, повышают местный иммунитет | Бифидумбактерин | Взрослые принимают внутрь по 1 пакету 3 раза в день за 20-30 мин до еды. Содержимое 1 пакета растворяют в 2 чайных ложках негорячей воды |
| Бификол | Принимают внутрь в виде разведенного порошка по 2-3 пакетика 2 раза в день независимо от еды. Курс лечения 3-5 дней |
Медикаментозное лечение бактериального гастроэнтерита
| Группа препаратов | Механизм лечебного действия | Представители | Способ применения |
| Антибиотики | Антибиотики препятствуют размножению бактерий, замедляя синтез их РНК и уничтожают возбудителей болезни. Назначают при бактериальной диарее. Не применяются при вирусных формах гастроэнтерита | Альфа Нормикс действует в просвете кишечника, практически не всасывается в кровь | Внутрь по 1-2 таблетки каждые 8 часов. Продолжительность лечения 5-7 дней |
| Полимиксина-М сульфат | Внутрь по 500 000-1000 000 ЕД 4 раза в сутки. Курс 5-10 дней | ||
| Левомицетин | Внутрь по 1 таблетке 4 раза в день. Принимают за 30 мин до еды. Длительность лечения 5-15 дней | ||
| Нитрофурановые производные | Оказывает противомикробное действие: замедляет рост бактерий и вызывает гибель возбудителя болезни | Нифуроксазид | По 2 таблетки каждые 6 часов. Не всасывается из кишечника, может применяться при беременности |
| Энтеросорбенты | Оказывают детоксикационное действие, нейтрализуя токсины. Препараты впитывают их и выводят из организма при дефекации. Также связывают и выводят микроорганизмы | Энтеросгель | Внутрь 3 раза в день. Принимают за 1 час до еды или через 2 часа после приема пищи. Разовая доза 15 г (1 ст. ложка). Курс лечения 5-14 дней |
| Полисорб | Принимают внутрь за 1 час до еды или приема других лекарственных препаратов. 1,2 г препарата (1 ст. ложку) растворить в стакане кипяченой воды. Суточная доза 12 г (10 ст. ложек). Курс 3-5 дней | ||
| Регидратирующие средства для перорального приема | Восстанавливают водный и электролитный баланс в организме. Снижают интоксикацию | Регидрон | 1 пакетик растворяют в 1 л воды. При диарее и рвоте небольшими дозами до 3,5 л в сутки |
| Противорвотные средства | Нормализуют сокращения желудочно-кишечного тракта и переход пищи в тонкий кишечник | Мотилиум | Внутрь по 20 мг (2 таб) 3-4 раза в сутки |
| Ферментные препараты | Улучшают пищеварение и способствуют усвоению пищи | Фестал | По 1-2 таблетки во время еды 3 раза в день. Курс длится от нескольких дней до нескольких месяцев |
| Мезим Форте | Внутрь по 1-2 таблетки перед едой 2-4 раза в день. Курс от 2-х дней до нескольких месяцев | ||
| Пробиотики | Восстанавливают нормальную микрофлору кишечника | Бификол | Перед употреблением 3-5 чайных ложек препарата развести в таком же количестве воды. Принимать 3 раза в день за 20-30 мин до еды. Курс 2-5 недель |
При бактериальном гастроэнтерите не назначают противодиарейные средства. Естественное очищение кишечника от возбудителя и токсинов способствует скорейшему выздоровлению. При этом следят, чтобы у больного не развилось обезвоживание. Для этого он должен получать в 2 раза больше жидкости, чем теряет при диарее и рвоте.
Для восстановления минерального баланса можно использовать растворы для пероральной регидратации, продающиеся в аптеке. Можно приготовить его аналог в домашних условиях: в 1 л воды растворить по 1 чайной ложке пищевой соды и соли, и 1 столовую ложку сахарного песка.

Способ приготовления: Продукты отваривают в воде или на пару, протирают или измельчают блендером.
Режим питания: 5-6 раз в день маленькими порциями.
Список рекомендованных продуктов:
- Сухарики из белого хлеба, черствый пшеничный хлеб;
- Протертые супы с добавление круп (рис, манка). В супы добавляют кнели, фрикадельки, яичные хлопья;
- Овощи только в виде отваров в супы;
- Нежирные сорта мяса и птицы – телятина, говядина, куриная грудка. Котлеты на воде, паровые тефтели;
- Рыба нежирные сорта, сваренные в воде или на пару. Изделия из рыбного фарша или куском;
- Яйца 1-2 в день в виде парового омлета или всмятку;
- Свежеприготовленный кальцинированный творог, протертый пресный творог;
- Каши из круп на воде – овсяная, манная, гречневая;
- Сливочное масло в первые и вторые блюда;
- Фрукты – протертые свежие яблоки;
- Напитки – чай черный или зеленый, разведенные фруктовые соки (кроме виноградного, сливового и абрикосового). Компоты, кисели, отвары из сушеных ягод шиповника, черной смородины, черники.
Исключаются:
- Любые хлебобулочные изделия, кроме перечисленных выше;
- Овощи и фрукты в натуральном или вареном виде;
- Закуски;
- Острые, жирные, жареные и запеченные блюда;
- Холодные блюда и напитки;
- Молоко, кефир и жирные молочные продукты;
- Ячневая и перловая крупы, пшено, бобовые;
- Какао с молоком, сладкие и газированные напитки.
Диету №4 соблюдают 3-5 дней. Затем переходят к диете №2.
Стол №2 назначается в период выздоровления после острого гастроэнтерита и при хронической форме болезни. Цель диеты – нормализовать работу органов пищеварения и обеспечить больного полноценным питанием.
Способ приготовления: вареные, приготовленные на пару, запеченные и обжаренные (без корочки) блюда.
В рационе постепенно увеличивают количество углеводов до 400 г, и жиров до 100 г (25% растительные). Белка 90-100 г.
Разрешенные блюда:
- Хлеб вчерашний или подсушенный, несдобные булочные изделия. 2 раза в неделю остывшие несдобные пироги с творогом, мясом, джемом;
- Супы на некрепком бульоне (мясном, рыбном, грибном) с мелко нашинкованными или протертыми овощами;
- Мясо – нежирные сорта без фасций, сухожилий и кожи: говядина, телятина, крольчатина, мясо кур, индюков, отварной язык, молочные сосиски. Свинина и баранина в ограниченном количестве;
- Рыба – нежирные сорта. Рубленые изделия или целым куском;
- Молоко – кисломолочные напитки, творог и изделия из него, сыр, сметана для заправки блюд;
- Яйца – всмятку, в виде омлета, жареные без корочки. Исключают яйца вкрутую;
- Овощи – вареные, тушеные и запеченные, в виде запеканок, жаренные без корочки;
- Крупы – в виде полужидких и рассыпчатых каш, запеканок, котлет без корочки;
- Закуски – салаты из вареных овощей и свежих томатов с добавлением яиц, нежирной ветчины, мяса и рыбы, нежирное заливное, паштет из печени.
Исключают:
- Соблюдение правил личной гигиены. Тщательно мойте руки после посещения уборной – это защитит от инфекций, передающихся фекально-оральным путем. Большое количество болезнетворных микроорганизмов находится на ручках дверей поручнях общественного транспорта, денежных купюрах. Поэтому всегда мойте руки по возвращению домой и перед едой.
- Соблюдение технологии приготовления блюд. Возбудители гастроэнтерита могут размножаться на продуктах питания. Заболевание вызывают недостаточно проваренные или прожаренные блюда, а также скоропортящиеся продукты, которые более 2-х часов находились при комнатной температуре. В эпидемическом плане наибольшую опасность представляют:
- мясные блюда;
- студни и заливные блюда;
- кондитерские изделия с кремом;
- молоко и молочные продукты.
-
Соблюдение сроков хранения продуктов. Не покупайте и не потребляйте в пищу продукты, у которых истек срок годности.
- Использование чистой питьевойводы. Водопроводная вода не считается безопасной и может спровоцировать острые кишечные инфекции.
- Изоляция и лечение больных и носителей. Больной с гастроэнтеритом должен быть изолирован в отдельную комнату до выявления возбудителя. Чтобы не заразить домочадцев, он должен строго соблюдать правила личной гигиены.
- Дезинфекция в очаге инфекции:
- хлорсодержащими растворами ежедневно обрабатывают туалет (унитаз, стены, бачок, ручки дверей, пол), посуду для выделений больного;
- ежедневная влажная уборка с дезсредствами;
- больному выделяют отдельную посуду, которую кипятят после каждого приема пищи.
- Пейте только бутилированную воду. Ее же используйте для мытья фруктов.
- Мойте руки как можно чаще.
- Пользуйтесь жидким мылом, на обычном содержится большое количество микробов.
- После посещения общественных мест вытирайте руки влажными салфетками и обрабатывайте антисептиком.
- Избегайте купания в стоячих водоемах, куда могли попасть канализационные стоки.
- Не покупайте еду на улицах. Выбирайте блюда, которые прошли термическую обработку и были приготовлены при вас.
- Откажитесь от стейков с кровью и других блюд из плохо прожаренного мяса, рыбы и моллюсков.
Разработана оральная вакцина для профилактики ротавирусного гастроэнтерита — Ротарикс. Ее рекомендуют капать в рот детям первого полугодья жизни. Вакцина представляет собой ослабленные ротавирусы. Попадая в организм, они провоцируют выработку антител, призванных защищать организм от заражения.
Схема. Вакцину вводят двукратно:
- Первый этап – в возрасте 6-14 недель;
- Второй этап – через 4-10 недель после первого в возрасте 14-24 недели.
Эффективность вакцинации. Если оба этапа вакцинации были сделаны до 1-го года, то эффективность превышает 90%. Если до 2-х лет, то эффективность составляет 85%. Исследования доказали, что на протяжении 2-х лет вакцина надежно защищает детей от развития заболевания. В более взрослом возрасте они переносят ротавирусную инфекцию в легкой форме. У них не развиваются тяжелые формы болезни, требующие лечения в больнице.
Побочные явления. На основе обследования 63.000 вакцинированных детей установлено, что вакцина не вызывает серьезных последствий и безопасна в использовании.
С октября по март самая распространенная причина гастроэнтерита у детей – ротавирус. Он вызывает около 60% случаев заболевания. Заразиться можно как воздушно-капельным путем, так и через грязные руки и предмеры, на которые попали частицы испражнений или рвоты.
В летние месяцы гастроентерит чаще связан с пищевыми токсикоинфекциями связанными с потреблением большого количества условно-патогенных микроорганизмов на продуктах питания. Особенно опасны изделия из фарша, паштеты, торты и пирожные с кремом, молочные продукты.
Ребенок может заразиться:
- От больного человека. Больной становится заразным с момента появления первых признаков болезни. При вирусном гастроэнтерите он остается заразным 5-7 дней, при бактериальном – на протяжении нескольких недель или месяцев. Поэтому если возник ротавирусный гастроэнтерит в саду, то может заразиться большое количество детей в группе.
- От носителя. Носителем называют человека, который внешне здоров, но выделяет вирусы или бактерии. Наибольшую опасность представляют носители, которые участвуют в приготовлении пищи.
- От животных. Бактерии могут попадать в организм с мясом и молоком больных животных. Гастроэнтерит, вызванный сальмонеллами, развивается после потребления яиц, особенно водоплавающей птицы.
- При потреблении зараженных продуктов и воды:
- Недостаточная термическая обработка – блюда плохо проварены, прожарены.
- Бактерии от больного или носителя попали на продукты после приготовления. Такие блюда становятся опасны после того, как постояли без холодильника 2 и более часов – время достаточное для размножения бактерий.
- Продукты, у которых вышел срок хранения. В этом случае количество бактерий резко увеличивается, даже если правильно соблюдались условия хранения.
- Лекарственный гастроэнтерит. Может развиваться на фоне обычного ОРВИ или гриппа. В этом случае первыми симптомами будет повышение температуры, насморк, боль в горле и кашель. Понос и тошнота появляются через 12-24 часа после приема жаропонижающих средств (Нурофена, Панадола) или антибиотиков. Эти препараты раздражают слизистую, а обильное питье делает стул еще более жидким. В этом случае желательно применять жаропонижающие средства в виде свечей, а в схему лечения ОРВИ добавить сорбенты.
- Алиментарный гастроэнтерит связан с перееданием, потреблением слишком жирной, острой и грубой пищи, большого количества ягод и фруктов. У ребенка не достаточно вырабатывается пищеварительных ферментов для усвоения такой пищи. Кишечник пытается очиститься от нее с помощью усиления моторики.
- Аллергический гастроэнтерит развивается при потреблении продуктов, к которым организм имеет повышенную чувствительность. У 0,6% младенцев до 4-х месяцев развивается аллергия на коровье молоко, которое входит в состав смесей или используется в чистом виде. У детей дошкольного и школьного возраста аллергенами являются: земляника, шоколад, цитрусовые, киви, яйца, орехи.
- рвота;
- понос;
- подъем температуры;
- вялость;
- отказ от пищи;
- вздутие живота, сопровождающееся урчанием;
- язык обложен белым налетом.
Через несколько часов или на следующий день могут появиться катаральные симптомы (насморк, боль в горле, кашель), свидетельствующие о ротавирусной природе болезни.
Острый гастроэнтерит у детей уже на протяжении первых суток приводит к обезвоживанию. Его признаки:
- сухая кожа;
- запавшие глаза;
- сухие красные потрескавшиеся губы;
- сухие слизистые рта;
- сильная жажда;
- потеря веса;
- редкое скудное мочеиспускание;
- учащение пульса и дыхания;
- запавший родничок.
Если вы заметили некоторые из этих симптомов, то необходимо срочно вызвать врача, а до его приезда принимать меры по восстановлению нормального объема жидкости в организме. Для этого ребенок должен получать 20 мл жидкости на 1 кг массы тела в час. Так, ребенок 15 кг должен выпивать 15 х 20 = 300 мл каждый час. Жидкость должна быть теплой и поступать небольшими порциями по 5-20 мл каждые 5 минут. Детей, находящихся на грудном вскармливании, прикладывать к груди каждые 15-20 минут.
- появились признаки обезвоживания;
- понос и рвота продолжаются более суток, несмотря на лечение;
- температура поднялась свыше 39 градусов;
- на протяжении 4-5 часов состояние ребенка ухудшается;
- в кале обнаруживается слизь или кровь;
- появилась сильная слабость, нарушение сознания.
1. Регидратирующие растворы – для восстановления нормального уровня жидкости и солей. Способствуют выведению токсинов. Используются для профилактики и лечения обезвоживания.
- Хумана электролит. Содержимое 1 пакетика растворяют в 1 стакане кипяченой воды. Схема приема: около 500 мл за первые 4 часа — каждые 5 минут по чайной ложке. В дальнейшем по 100-150 мл после каждого жидкого стула.
- Регидрон. 1 пакетик растворяют в 1 л кипяченой воды. Количество раствора зависит от степени обезвоживания. За первые 6-10 часов ребенок должен получить порцию Регидрона, вдвое превышающую потерю массы тела, вызванную поносом и рвотой.
2.Противовирусные препараты обладают противовирусным и иммуномодулирующим действием, что позволяет их применять при вирусном и бактериальном гастроэнтерите.
- Виферон ректальные свечи вводят в прямую кишку 2 раза в сутки на протяжении 10 дней. Разовая доза рассчитывается, исходя из площади тела ребенка.
- Лаферобион назальный раствор (капли в нос или спрей). Ребенку закапывают в каждую ноздрю по 5 капель препарата с активностью 50–100 тыс. МЕ каждые 2 часа.
3. Антидиарейные средства действуют на бактерии, вызвавшие расстройство пищеварение. При вирусном гастроэнтерите предупреждают развитие вторичной инфекции.
- Нифуроксазид в форме сиропа рекомендован для детей до 6 лет. 2-6 месяцев – по 0,5 ч.л. 2 раза в сутки. 6 мес-6 лет – по 1 ч.л. 3 раза в день. Старше 6-ти лет – по 1 ч.л. 4 раза в день.
4.Противорвотные средства устраняют тошноту и блокируют позывы к рвоте. Нормализует сокращение желудка.
- Церукал. Разрешен для детей старше 3-х лет. Назначают из расчета 0,1 мг/кг массы тела. Препарат назначают в таблетках внутрь или в растворе для инъекций.
5.Энтеросорбенты связывают и выводят из кишечника токсины и вирусы:
- Смекта содержимое пакетика растворяют в 50 мл воды. Суточная доза: дети до года 1 пакетик, 1-2 года – 2 пакетика, дети старше 2-х лет – 3 пакетика в сутки. Дозу разделяют на несколько приемов. Разрешается подмешивать в полужидкую пищу – каши, пюре.
- Полисорб. Порошок разводят водой (50-100 мл) до образования взвеси. Дозировка порошка – на каждые 10 кг массы тела 1 мерная ложка без верха. Применяют за час до еды. Взвесь готовят каждый раз перед применением.
6.Пробиотики – полезные микроорганизмы, которые улучшают работу кишечника.
- Энтерол 250. Детям 1-3-х лет по 1-й капсуле 2 раза в сутки. Старше 3-х лет – по 1 капсуле 3 раза в сутки. При необходимости капсулу можно раскрыть и развести ее содержимое в воде (50 мл). Принимают за 1 час до еды.
Диета при гастроэнтерите – важнейшая составляющая лечения. Практика показала, что голодание – не лучший выход.
Детям рекомендуется:
- грудное молоко без ограничения. Коровье, козье молоко и молочные продукты из них полностью исключают;
- рисовый отвар и вязкая рисовая каша;
- сухари;
- белковый паровой омлет.
Более подробные рекомендации по питанию описаны выше.
- неправильное питание;
- злоупотребление острой пищей и алкогольными напитками;
- аллергия на пищевые продукты;
- вредные условия труда;
- радиационное облучение;
- глистные инвазии.
| Группа препаратов | Механизм лечебного действия | Представители | Способ применения |
| Витаминные препараты | Нормализуют метаболические процессы и улучшают питание тканей желудка и стенок кишки. Укрепляют иммунитет и общее состояние организма больного. | Пангексавит | По 1 таблетке 3 раза в день, курсом 30 дней. |
| Ундевит | Внутрь после еды по 2 драже 3 раза в сутки. Длительность 20-30 дней. | ||
| Противомикробные средства | Вызывают гибель бактерий и простейших организмов. | Энтеросептол | Внутрь по 1-2 таблетки после еды, курсом 10-12 дней. |
| Интестопан | Внутрь по 1-2 таблетки 3 раза в день, курсом 2 недели. Таблетки измельчают и запивают водой. | ||
| Вяжущие средства | На поврежденной слизистой оболочке образуют пленку, защищающую от раздражающих веществ. | Теальбин (танальбин) | Внутрь по 1 таб. (0,3—0,5 г) 3-4 раза в сутки. |
Во время лечения необходимо соблюдать диету 4 (4-а, б) и полностью исключить алкоголь.
В качестве вяжущего и противовоспалительного средства применяют отвары лекарственных растений:
- Отвар коры дуба. 2 ст.л. коры заливают стаканом кипятка и полчаса прогревают на водяной бане. Охлаждают, отжимают, доводят кипяченой водой до 200 мл. Принимают по 1/4 стакана 4 раза в день на голодный желудок.
- Настой плодов черемухи. 2 ст.л. высушенных ягод заливают стаканом кипящей воды. Дают настояться 20 мин. Принимают по той же схеме.
- Настой плодов черники. 2 ч.л. сухих или 4 ч.л. свежих ягод заливают стаканом холодной воды и оставляют на ночь. Принимают в течение дня по 2 ст.л.
Лечение гастроэнтеритаминеральными водами малой и средней минерализации. Механизм воздействия минеральных вод до конца не изучен. В результате лечения нормализуется выработка желудочного сока и пищеварительных ферментов, уменьшается воспаление.
При хроническом гастроэнтерите рекомендуют:
- Екатерингофскую;
- Железноводскую;
- Ижевскую;
- Ессентуки №4;
- Нарзан.
Минеральные воды принимают за 20-30 минут до еды маленькими глотками 3-4 раза в день, по 100-150 мл. Курс лечения 30-45 дней. Лечение можно проходить на курорте или в домашних условиях.
Физиотерапиягастроэнтерита улучшает кровообращение и трофику в тканях желудка и тонкой кишки. В ходе лечения нормализуется иннервация и функционирование органов пищеварения:
- индуктометрия показана при сниженной кислотности желудочного сока;
- дециметровая терапия при гастрите с повышенной секрецией;
- гальванизация и электрофорез со спазмолитиками;
- воздействие диадинамическими токами;
- ультразвуковая терапия;
- парафиновые и озокеритовые аппликации;
- грелки на область желудка и тонкой кишки.
Лечение проводят курсами по 10-15 процедур с периодичностью 1 раз в полгода.
- Соблюдение здорового питания;
- соблюдение режима дня;
- лечение заболеваний системы пищеварения.
Рекомендуется избегать:
- потребления алкоголя;
- курения;
- переедания;
- чрезмерно острой и жирной пищи;
- профессиональных вредностей.
Иммунитет после перенесенного гастроэнтерита не стойкий и не продолжительный. Этот же возбудитель может вызвать повторное заболевание через короткий промежуток времени.
После ротавирусного гастроэнтерита в крови людей остаются антитела, которые обеспечивают более легкое протекание болезни у взрослых людей.
Автор: Исаева А.Д. Практикующий врач 2-й категории
источник
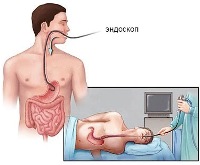 Эзофагогастродуоденоскопия – исследование состояния слизистой желудка и 12-перстной кишки с помощью тонкого гибкого зонда, оснащенного видеопередающим оборудованием. Для устранения рвотного рефлекса процедуру проводят с анестезией глотки или под наркозом. В ходе исследования могут быть выявлены участки атрофии слизистой, эрозии и язвы. Есть возможность брать образцы материала для биопсии.
Эзофагогастродуоденоскопия – исследование состояния слизистой желудка и 12-перстной кишки с помощью тонкого гибкого зонда, оснащенного видеопередающим оборудованием. Для устранения рвотного рефлекса процедуру проводят с анестезией глотки или под наркозом. В ходе исследования могут быть выявлены участки атрофии слизистой, эрозии и язвы. Есть возможность брать образцы материала для биопсии. Соблюдение сроков хранения продуктов. Не покупайте и не потребляйте в пищу продукты, у которых истек срок годности.
Соблюдение сроков хранения продуктов. Не покупайте и не потребляйте в пищу продукты, у которых истек срок годности.