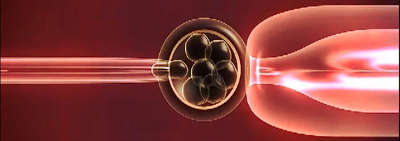
Предимплантационная генетическая диагностика (или другими словами генетический анализ эмбриона) – незаменимая процедура при искусственном зачатии. Прибегая к экстракорпоральному оплодотворению (ЭКО), каждая женщина хочет, чтобы ее будущий малыш появился на свет здоровым и красивым. Но далеко не каждая задумывается, насколько важно провести исследование зародыша с генетической точки зрения. В то время как статистика показывает, что успех искусственного оплодотворения достигается только в 30-60% случаях.
Исследование генов эмбриона, в первую очередь, нацелено на выявление различных патологий и аномалий до момента подсадки зародыша в матку будущей мамы. Диагностика проходит в медицинских лабораториях, где специалисты отсеивают нездоровых эмбрионов, получившихся после экстракорпорального оплодотворения. Такой преимплантационный генетический анализ эмбрионов в несколько раз увеличивает шансы матери вынести беременность без осложнений и родить здорового ребенка.
Исследование генов может выявить наличие многих наследственных заболеваний у будущего малыша.
Болезнь Гоше, Хорея Хантингтона, анемия Фанкони, ретинобластома — лишь несколько примеров болезней, которые можно обнаружить при генетическом тесте.
Всего в списке заболеваний, поддающихся диагностике, более 150 наименований. В том случае, если они будут выявлены до подсадки зародыша в матку матери, это исключит в будущем необходимость прерывать беременность.
Делать предимплантационную диагностику или нет, решает каждая женщина самостоятельно. Но в ряде случаев проведение генетического анализа эмбриона перед ЭКО обязательно. К примеру, это необходимо в случаях, когда:
– у родителей выявлены генетические болезни, передающиеся по наследству;
– возраст отца ребенка превышает 40 лет;
– возраст матери ребенка превышает 35 лет;
– предыдущая попытка забеременеть привела к выкидышу или замиранию плода;
– у мужчины выявлены нарушения сперматогенеза;
– у женщины уже произошло более одного выкидыша на раннем сроке беременности.
Особенно важно проводить генетический анализ эмбриона при замершей беременности, т.е. когда плод перестал расти и развиваться, и в конечном счете погиб. Исследовав абортивный материал, полученный после выскабливания полости матки, медики смогут понять причину неудачной беременности, что увеличит шансы на успех при следующей попытке.
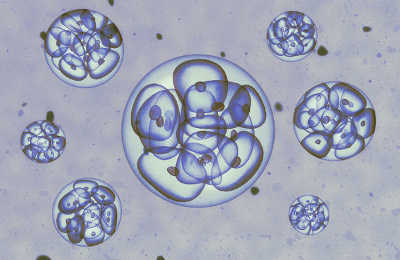
В современных лабораториях предимплантационный генетический анализ эмбрионов включает в себя биопсию и анализ ДНК. Чтобы исследовать зародыш, необходимо сделать забор его клетки. Обычно эту процедуру проводят на третий день после оплодотворения, когда клеток зародыша около восьми. Однако в последнее время многие клиники делают биопсию на пятый день, когда эмбрион состоит уже из ста клеток, и тогда для исследования берут более одной клетки (обычно до пяти).
Такая поздняя диагностика позволяет более комплексно исследовать ДНК будущего ребенка.
Но поскольку эмбрионы культивируют (выращивают в искусственной среде) не более пяти дней, то врачи прибегают к их заморозке, пока не будут готовы результаты тестов.
Когда проводится генетическое исследование материала взрослого человека, для врачей доступны миллионы клеток. Благодаря этому, тест получается надежным и достоверным. Когда же речь идет об одной или, в лучшем случае, пяти клетках маленького эмбриона, вероятность ошибки очень высока: появление случайной ДНК может стать причиной возникновения ошибки в исследовании. Поэтому в большинстве медицинских центров проводится анализ ДНК родителей, чтобы определить их набор хромосом в клетке эмбриона.
Мы самый дружелюбный сайт для мам и ваших малышей. Вопросы и ответы на них, уникальные статьи от врачей и писателей — все это у нас 🙂
источник
ПГД (преимплантационная генетическая диагностика) — исследование эмбриона на предмет хромосомных аномалий и генетических заболеваний до переноса его в полость матки. Используется при ЭКО и ИКСИ, когда оплодотворение происходит вне тела женщины.
- Предупреждение рождения ребенка с генетическими отклонениями, что особенно важно для семей с высоким риском.
- Повышение эффективности вспомогательных репродуктивных технологий.
- Снижение риска выкидыша или замершей беременности.
При помощи генетической диагностики эмбриона можно предотвратить хромосомные заболевания у будущего ребенка, такие как:
- синдром Патау (тяжёлые врождённые пороки развития);
- синдром Дауна (специфическая внешность, врождённые пороки, умственная отсталость);
- синдром Шерешевского-Тёрнера (низкорослость, аномалии развития, нарушение формирования половых желёз, болеют девочки);
- Эдвардса (грубые аномалии развития);
- синдром Кляйнфельтера (болеют мальчики, увеличение молочных желёз, нарушение половой функции) и другие.
А также есть возможность выявить моногенные заболевания (в случае, когда существует высокий риск наследования конкретного заболевания), например:
- муковисцидоз — нарушение функции желёз внешней секреции, органов дыхания и пищеварительного тракта;
- серповидноклеточная анемия — нарушение структуры гемоглобина, анемия с соответствующей симптоматикой;
- гемофилия А — дефицит фактора свёртывания крови и связанные с этим длительные кровотечения, опасные для жизни;
- миодистрофия Дюшена — прогрессирующая слабость мышц;
- и другие (список изученных моногенных заболеваний включает более 100 позиций, о возможности предотвратить конкретное заболевание проконсультируйтесь у лечащего врача).
Как видите, все заболевания — тяжёлые, и в большинстве не поддаются коррекции: грубые аномалии развития приводят к плачевному результату за короткое время, остальные патологии снижают качество жизни всей семьи. Поэтому при высоком риске таких заболеваний в семье использование ПГД в цикле ЭКО является важным этапом планирования рождения здорового ребенка.
Предимплантационная генетическая диагностика проводится, если у пары имеется хотя бы один из этих факторов:
- Риск генетической патологии — у супругов или у их кровных родственников имеются наследственные заболевания.
- Возраст матери на момент ЭКО или ИКСИ старше 35 лет, а отца — 39 лет.
- Значительные отклонения в спермограмме.
- У пары были выкидыши и неудачные ЭКО в прошлом. При этом причины такого исхода не были выявлены.
Диагностика проводится на определённом сроке после оплодотворения:
3 день после оплодотворения
5–6 день после оплодотворения
На этой стадии есть 6–8 бластомеров, на которых «напечатана» генетическая информация. Один из них берётся для исследования путём биопсии.
На стадии бластоцисты проводят биопсию внешней оболочки — трофэктодермы. При этом способе результат является более точным.
Несмотря на необходимость проведения биопсии, эмбриону не наносится никакой вред, а сама процедура не сказывается на развитии беременности. Все клетки на этих стадиях полипотентны, то есть способны дальше развиваться до полноценного организма.
Отдельно нужно сказать об исследовании полярных телец. Это такие клетки, которые образуются во время деления женской половой клетки, содержат такой же набор хромосом, как и ооцит, и впоследствии рассасываются. Преимущество способа — ткани эмбриона не используются, ведь биопсия проводится до оплодотворения.
На каком этапе провести генетический анализ эмбриона и на какие именно заболевания — определяет генетик после целого ряда подготовительных процедур.
Специалист проводит исследование с уже готовым эмбрионом, поэтому участия супругов не требуется. Анализ полярных телец также предусматривает забор материала заранее. Подготовка в этих случаях заключается в соблюдении общих правил, которые существуют для ЭКО и ИКСИ.
Но если у пары высок риск хромосомных нарушений, то подготовка иная. А именно: и мужчина, и женщина должны сдать кровь для определения кариотипа. Это даст возможность определиться с набором анализов при генетической диагностике эмбриона.
Основа генетической диагностики — ПЦР (полимеразная цепная реакция), то есть анализ ДНК клетки. Заключается в воссоздании копии участка ДНК при помощи ферментов и её исследование.
Есть также второй способ — флюоресцентная гибридизация, когда на ДНК при помощи зонда фиксируются молекулы, способные к свечению. Рассматривая материал под флюоресцентным микроскопом, можно сосчитать точное количество хромосом и выявить структурную патологию, если она есть.
Заключительным этапом предимплантационной генетической диагностики является оценка строения эмбрионов и отбор лучших по морфологическим характеристикам.
Диагностика длится до 1 до 30 суток в зависимости от протокола ЭКО и метода ПГД.
Все эти процедуры можно проводить и в криопротоколе: то есть сначала диагностика, потом замораживание. Перенос осуществляется в следующем цикле. Такой подход позволяет проводить подсадку, когда организм матери уже не подвергается действию гормонов для стимуляции, что благоприятно и для будущей мамы, и для ребёнка.
Во время генной диагностики не происходит вмешательства в функционирование организма отца и матери. Максимум, что потребуется от супругов – сдать кровь из вены. Поэтому в этом плане метод абсолютно безопасен.
Вопрос безопасности ПГД для эмбриона также глубоко изучался учеными. На основании проведенных исследований специалисты пришли к выводу, что методика не влияет на риск развития врожденных пороков развития или других аномалий, которые могут проявиться после рождения. Процедура проводится на том этапе развития, когда клетки эмбриона не приобрели специфических функций, поэтому они могут легко замещать друг друга в процессе последующего деления.
источник
Здоровье ребенка во многом зависит от здоровья родителей. Однако, оба родителя могут быть физически здоровы, но при этом носить в себе гены наследственных патологий. И эти дефектные гены потом унаследует ребенку, и они станут причиной трудноизлечимой патологии. Снизить риск подобных ситуаций поможет генетический тест, выполненный родителями еще при планировании беременности.
Генетические исследования показаны планирующей зачатие паре, если ранее были диагностированы:
- рождение ребенка с генетическими нарушениями;
- неоднократное невынашивание;
- бесплодие;
- «замершая» беременность;
- наличие генетических заболеваний в роду мужчины или женщины.
Скрининг необходим обоим супругам, поскольку каждый из них может являться носителем мутировавшего гена.
Значительная часть мутаций проявляются через несколько поколений, т. е. дефектные гены можно унаследовать от родителей или более дальних родственников. Однако некоторые нарушения в геноме могут стать следствием непосредственных неблагоприятных воздействий на организм.
По мнению бельгийских генетиков ним относятся:
- злоупотребление спиртными напитками;
- никотиновая зависимость;
- заболевания инфекционного генеза;
- прием отдельных фармакологических средств;
- воздействие ионизирующего излучения;
- хронические интоксикации, связанные с трудовой деятельностью;
- электромагнитное излучение;
- общая загрязненность окружающей среды (более характерна для мегаполисов).
Даже если среди кровных родственников нет людей с генетическими патологиями, обязательно следует провести исследование на наличие распространенных мутаций. Если же определенные отклонения среди родственников присутствуют, то скрининг просто необходим.
Врачи клиник Бельгии рекомендуют пройти генетический тест перед зачатием на носительство следующих трудноизлечимых заболеваний:
- нейросенсорная тугоухость (снижение слуха или его отсутствие);
- спинальная миотрофия;
- фенилкетонурия;
- муковисцидоз;
- тромбофилия.
Важно: Генетический скрининг настоятельно рекомендуется пройти всем парам, возраст которых превышает 35 лет.
Уникальные молекулярно-генетические методики в настоящее время дают возможность с высокой степенью вероятности выявить повышенную предрасположенность к некоторым формам:
- онкологических заболеваний,
- сахарному диабету,
- ИБС,
- бронхиальной астме,
- остеопорозу,
- атеросклерозу и эссенциальной гипертензии.
Обратите внимание: Для проведения генетического теста перед беременностью достаточно сдать кровь в одной из сертифицированных лабораторий, имеющих международный стандарт качества ISO. Заключение генетиков будущие родители получат по почте.
В бельгийских клиниках широко практикуется ряд способов, позволяющих диагностировать повышенную вероятность к развитию генетически обусловленных заболеваний.
Среди них отдельного внимания заслуживают:
- анализ кариотипа;
- способы молекулярно-генетической диагностики.
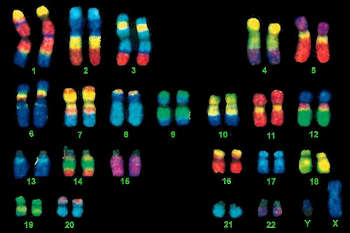
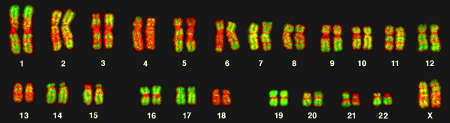
Такой генетический тест перед беременностью дает возможность определить увеличение или уменьшения числа хромосом, а также их структурные изменения (разрывы, изменения формы и размеров). С помощью этого способа, в частности, можно опровергнуть или подтвердить наличие синдрома Дауна (трисомии по 21-й паре). Анализ кариотипа также показывает транслокацию и мозаицизм хромосом, характерные для синдромов Кляйнфельтера и Тернера.
Для анализа берут лейкоциты, которые 2 недели выращивают in vitro до наступления метафазы и замораживают с добавлением красителя. Хромосомы кровяных телец приобретают полосатую окраску, а затем это чередование полос сравнивают с эталонными хромосомами. Таким образом легко выявить малейшее отклонение от нормы.
Показания к генетическому тесту при планировании беременности:
- первичная аменорея (до 15 лет);
- ранняя менопауза;
- бесплодие;
- тяжелая олигоозоспермия (
- задержка полового развития;
- 2 и более выкидыша в I триместре.
Методы данной категории помогают выявить ряд особенностей структуры ДНК, приводящих к наследственным патологиям – синдрома Жильбера, миодистрофии Дюшенна-Беккера, фенилкетонурии, талассемии, нейросенсорной тугоухости, гемоглобинопатии и гемофилии.
Один из возможных вариантов решения проблемы, когда генетический тест при планировании беременности показал наличие аномалий – это преимплантационная генетическая диагностика перед проведением экстракорпорального оплодотворения. Эмбрион подвергается прицельному исследованию до момента переноса в полость матки на предмет наличия полного комплекта хромосом или отклонений, ранее диагностированных у одного из родителей.
На ранних сроках беременности используется неинвазивный генетический анализ – пренатальный тест . У беременной женщины проводят забор крови из вены, выделяют из нее ДНК плода и проводят генетический анализ на предмет подтверждения или исключения наиболее распространенных патологий. Методика абсолютно безопасна для будущей матери и эмбриона.
Скрининговые и инвазивные методы диагностики беременности включают скрининг с ультразвуковым сканированием на I и II триместре, а также исследование биологического материала плода.
Исследование околоплодной жидкости (амниоцентез) информативно на 15-16 неделе после зачатия. Изучение ворсин наружной оболочки зародыша (биопсия хориона) целесообразно проводить на 10-12 неделе гестации. После 18 недели по показаниям прибегают к исследованию пуповинной крови – кордоцентезу.
Когда для процедуры ЭКО не удается подобрать совершенно здоровый эмбрион, есть смысл использовать донорский материал – яйцеклетку или семенную жидкость.
источник
В настоящее время идет бурное развитие во всех сферах разнообразных инновационных технологий, технический и научный прогресс не прошел и мимо медицине. В сфере репродуктологии врачи добились колоссальных успехов. Сейчас обыденным являются различные методы вспомогательных репродуктивных технологий, хотя раньше человечество о таком и мечтать не могло. Одним из видов таких технологий является использование метода экстракорпорального оплодотворения. Это дает надежду всем бесплодным парам, которые уже испробовали все методы лечения и способы зачать ребенка, но которые были только пустой тратой времени. Протокол экстракорпорального оплодотворения имеет ряд довольно сложных медикаментозных схем и манипуляций, является трудоемким процессом, а так же сопровождается значительным психо-эмоциональным напряжением для женщины и семьи в целом. Не такой редкостью сейчас для врачей являются различные врожденные пороки развития плода, хромосомные аномалии. Которые выявляются на первом, на втором скринингах, а некоторые могут быть выявлены уже после рождения ребенка даже в случае самопроизвольно наступившей беременности. Поэтому одной из главных задач в современной репродуктологии является развитие отрасли выявления различных патологий развития эмбриона еще до стадии его переноса в полость материнской матки. С этой целью врачи-репродуктологи используют, так называемую, ЭКО с ПГД. ЭКО с ПГД в Москве доступно так же, как и в других крупных городах Российской Федерации.
Что это такое и в чем суть методики?
Однако, не всем и не всегда предлагается проведение предимплантационного исследования. Выделяют группу факторов, при наличии которых, протокол ЭКО подразумевает проведение такого исследования.
- Если, вступающая в протокол экстракорпорального оплодотворения, женщина достигла возрастной планки в 35 лет, то риски развития генетических аномалий повышаются в разы, в отличии от женщин, моложе этого возраста;
- По такой же причине исследованию подлежат эмбрионы, которые были получены путем оплодотворения сперматозоидами мужчины, возраст которого более 45 лет. С каждым годом риски повышаются;
- Наличие в анамнезе гибели плода по причине резуз-конфликтной беременности;
- Отягощенный наследственный анамнез хотя бы у одного супруга из пары. Так как высок риск наследственной передачи генов, кодирующих генетическое патологическое состояние.
- Наличие в репродуктивном анамнезе нескольких пролетных протоколов экстракорпорального оплодотворения;
- Отягощенный акушерский анамнез в виде самопроизвольных абортов. Замерших беременностей. Это объясняется тем, что такие патологические состояния беременности в сроке до 8 недель обусловлены в 80% генетическими и хромосомными аномалиями;
- В мужской сперме повышено содержание аномальных половых клеток – сперматозоидов.
Диагностика требует значительного число фолликулов. Поэтому при ПГД женщине делают повышенную стимуляцию яичников.
Чего же врачи-репродуктологи хотят добиться, используя столь сложную и трудоемкую методику:
- Минимизировать риски рождения потомства с генетическими аномалиями;
- По выявленному кариотипу определить пол будущего ребенка для исключения сцепленных с полом заболеваний;
- Групповая и резус принадлежность ребенка позволит исключить риск гемолитических осложнений;
К ним относяться биохимический и ультразвуковой скрининг, которые рассчитывают риски рождения ребенка с патологиями развития. При выявлении высоких показателей пренатального скрининга. Женщина должна быть отправлена на инвазивные методы диагностики, такие как амниоцентез – забор околоплодной жидкости с целью получения материала для исследования кариотипа, кордоцентез – исследование пуповинной крови.
Пренатальная генетическая диагностика имеет как положительные. Так и отрицательные стороны.
К положительным можно отнести:
- Проведение генетического исследования и с уверенностью в 95% перенести в полость матки при проведении протокола экстракорпорального оплодотворения здоровых, жизнеспособных эмбрионов.
- Возможность получения потомства такого пола, какого хотят родители.
- Положительным является возможность профилактировать резус-конфликты, а так же гемолитические осложнения этих патологических состояний.
- Предотвратить самопроизвольное прерывание беременности по причине хромосомный, генетических аномалий, которые в 80% прерываются в сроках до 8 недель.
- Из-за отсутствия осложнений, связанный с разнообразными генетическими аномалиями программа экстракорпорального оплодотворения в больших случаях заканчивается успехом.
- Врожденные пороки практически полностью исключаются.
- Еще один, немало важный момент, на который имеет огромное влияние получение данных предимплантационной диагностики – это психо-эмоциональный покой женщины. Бедующая мама, даже та, которая получила самопроизвольно наступившую беременность, в силу доступности разнообразной информации, переживает по поводу рождения ребенка с каким-либо пороком развития. Данные патологические состояния с каждым годом все больше и больше встречаются среди рожденных детишек в силу самых разнообразных причин. Поэтому мама, получившая ответ, который на 95% гарантирует ей рождение здорового ребенка, будет чувствовать себя спокойно, уверенно и ее психологический настрой не будет влиять на возникновение тонуса матки и, соответственно, снизиться риск самопроизвольных абортов, угроз прерывания беременности, угрозы преждевременных родов.
Однако, эта стоимость никогда не сравнится с ценой человеческой жизни. А особенно жизни еще нарождённого ребенка.
Различают различные методики проведения предимплантационного генетического исследования. К ним относятся:
- Метод исследования, кодированный аббревиатурой «FISH» — это метод флюоресцентной гибридизации, который подразумевает исследование молекулярно-генетического вида. Весь генетический материал находится в ядрах каждой клетки. Целесообразно проводить диагностики в определенные периоды деления клеток, а именно в интерфазу либо метафазу. Это наиболее доступный в финансовом плане метод, однако и информативность его наименьшая, так как он не дает возможности исследовать весь хромосомный набор, что является довольно отрицательной особенностью метода.
- Методом. Который дает возможность исследовать весь хромосомный набор является CGH – метод сравнительной геномной гибридизации. Он позволяет выявить бластоцисты с высоким имплантационным потенциалом. Но есть у него и огромный недостаток – это его цена. Метод является дорогостоящим и не доступным для все семейных пар, вступающих в протокол экстракорпорального оплодотворения.
- Метод ПЦР – полимеразной цепной реакции, так же осуществляет диагностику наследственных заболеваний, в результате мутаций.
- Метод NGS — Now-Generation Sequencing, метод инновационный, который, вскоре, вытеснить все другие методики. Является высокоинформативным и репродуктологи на него возлагают немалые надежды.
Что же женщине придется пережить при проведении генетического исследования? Из каких этапов состоит методика данной диагностической манипуляции?
Сначала семейная пара должна быть консультирована генетиком для полноценного обследования, выявления показаний для предимплантационной диагностики. Далее протокол экстракорпорального оплодотворения проходит без каких-либо особенностей, которые бы затрагивали женщин.
Затем с отобранным материалом проводятся исследования любым методом из выше перечисленных. Эта стадия является одной из наиболее ответственных, так как от квалификации врача-репродуктолога, от его выбора зависит дальнейшая судьба беременности, еще нарождённого ребенка, матери, а так же все семьи.
После получения результатов, эмбрионы, не соответствующие требованиям отсеиваются, а переносу подвергаются только качественные, жизнеспособные эмбрионы. Подсадка выполняется на 5 день культивирования.
Предимплантационная генетическая диагностика не имеет каких-либо осложнений и частота возникновения неудачного протокола экстракорпорального оплодотворения без ПГТ не отливается от ЭКО с ПГД.
Этот метод является прекрасным способом снизить частоту вынашивания детей с врожденными аномалиями, однако, по определенным причинам, не всегда удается его провести в силу наличия противопоказаний к его применению.
- Исследуемый эмбрион не имеет шести бластомеров, что является недостаточным для проведения ПГД.
- У эмбриона диагностированы многоядерные бластомеры;
В целом, метод является прекрасной профилактикой врожденный пороков развития плода, повышает шансы успешного наступления беременности и дальнейшего вынашивания без угрозы прерывания, даже профилактирует развитие рез-конфликтов, что имеет огромное значение для резус-отрицательных женщин, для которых этот протокол эстракорпорального оплодотворения не является первым либо уже были беременности в анамнезе. Единственным, но очень существенным, минусов является цена процедуры. Не каждая бесплодная семейная пара может себе позволить даже саму процедуру экстракорпорального оплодотворения в силу финансовых трудностей, а уж тем более и дополнительные растраты на предимплантационную диагностику. Но в данный момент есть решение этому вопросу. Согласно Федеральной программе, подав заявку на сайт, семейные пары могут принять участие в программе бесплатного проведения протокола ЭКО с ПГД по ОМС, то есть ЭКО с ПГД стоимость оплаты за проведение данных манипуляций берет на себя фонд обязательного медицинского страхования. Данная программа дарит шанс на светлое будущее отчаявшимся семьям, у которых стоит такой страшный диагноз бесплодия. Не стоит отчаиваться, ведь самое большое счастье теперь стало так близко к Вам.
источник
Беременность после ЭКО является волнительным момент для каждой супружеской пары, прошедшей путь преодоления бесплодия.
Беременность после ЭКО – тот долгожданный результат, которого добиваются все супружеские пары, решившееся на использование вспомогательных репродуктивных технологий (ВРТ).
Будущие родители начинают строить планы по воспитанию малыша. Важно отметить, что вынашивание ребенка после ЭКО практически не отличается от обычной беременности.
Существует ряд факторов, которые ощутимо влияют на вероятность успешности проведения процедуры экстракорпорального оплодотворения.
К ним относят:
- Возраст женщины.
- Состояние ее здоровья (наличие заболеваний).
- Качество семенной жидкости мужа.
- Навыки врачей-репродуктологов, которые проводят процедуру.
- Качество оборудования и приборов, с помощью которых осуществляется экстракорпоральное оплодотворение.
Клиника «АльтраВита» является лидером среди медицинских учреждений, которые применяют разные методики ВРТ.
Вероятность успешного проведения ЭКО в стенах данного репродуктивного центра превышает средний показатель в России и Европе, что подтверждает высокую эффективность работы учреждения.
В отличие от симптомов обычного вынашивания малыша, применение ВРТ всегда сопряжено с рядом особенностей, в том числе и при проведении ЭКО. Беременность в данном случае сразу же начинает проявляться набуханием сосков и повышением их чувствительности. Эти симптомы появляются примерно через 14 дней после переноса эмбриона в полость матки будущей мамы.
Дополнительными проявлениями, которые сопровождают беременность после ЭКО, являются:
- Эмоциональная лабильность.
- Тошнота, рвота, потеря аппетита.
- Общая слабость и «разбитость» по утрам.
Также ранние признаки беременности после ЭКО включают повышение базальной температуры в связи с изменением в организме будущей матери. После экстракорпорального оплодотворения женский организм полностью перестраивается, он начинает функционировать в пользу будущего ребенка. Иногда женщины могут ощущать боли в области пояснице и органов малого таза. Причем это свидетельствует об усиленном приливе крови, который наблюдается после успешного зачатия.
Важно отметить, что после ЭКО признаки беременности более выражены по сравнению с обычным естественным зачатием. Это связано с предшествующей переносу эмбриона стимуляцией овуляции.
У будущих мам симптомы после ЭКО проявляются раньше. На самых ранних сроках их беспокоит токсикоз: непереносимость запахов, утренняя тошнота и многократная рвота. При этом выраженность и ощутимость проявлений беременности у каждой женщины отличается в зависимости от индивидуальных особенностей организма.
Нельзя забывать, что некоторые женщины очень эмоциональны, и такие признаки могут оказаться ложными, «придуманными». Им кажется, что они ощущают изменения, но решающим симптомом все-таки является анализ на ХГЧ.
В большинстве случаев недомогания сопровождаются нарушениями сна. Будущих мам беспокоит неспокойный сон, что приводит к чрезмерной утомляемости и раздражительности. Бывают головокружения и головные боли.
От применения препаратов для стимуляции и поддержки иногда ощущаются приливы жара или озноб.
В зависимости от ощущений будущей мамы изменяется цвет лица (бледность, гиперемия). В первую очередь нужно успокоиться и набраться терпения. Естественно, ЭКО – это волнительный процесс, но помните, что любые переживания могут помешать нормальному развитию беременности.
Поэтому каждая женщина должна с большим вниманием относиться к себе и регулярно проходить обследование.
источник
Предимплантационное генетическое обследование является способом обследования клеток эмбриона до переноса их в полость матки. Манипуляция не требует каких-либо усилий со стороны партнеров и осуществляется эмбриологами. Для будущих родителей, использующих методы ВРТ, разница в проведении протокола ЭКО с ПГД и без нее отсутствует.
Исследование генетических нарушений эмбриона – это манипуляция, с помощью которой специалисты могут предвидеть нарушения и прогнозировать результат переноса клеток. Данная процедура дает возможность определить, унаследует ли ребенок хромосомные патологии от родителей. Также диагностика позволяет выбрать эмбрион с определенным генетическим набором, что часто требуется при необходимости донации.
Предимплантационное обследование не представляет угрозы для будущей беременности и не способно навредить эмбриону. Сложно переоценить достоинства данной процедуры, поскольку она в разы снижает риск рождения детей с отклонениями.
Изучение генетического строения выполняется только при ЭКО. Во время естественного зачатия провести данную процедуру невозможно. Альтернативным способом обследования является пренатальная диагностика. Однако при получении негативных показателей дородового обследования паре будет предложено сделать прерывание. ПГД позволяет избежать таких проблем и при выявлении генетических нарушений у плода отказаться от его переноса.
Предимплантационное обследование может быть проведено по желанию пары в протоколе экстракорпорального оплодотворения за свой счет.
Показания для выполнения ПГД:
- рождение в прошлом ребенка, который имеет генетические отклонения;
- наличие у родителей генетических заболеваний, которые имеют половую принадлежность;
- возраст партнеров – женщин от 35 лет, а мужчины от 40;
- неудачные попытки проведения ЭКО в анамнезе;
- привычное невынашивание беременности, самопроизвольное прерывание на одинаковом сроке;
- серьезные патологии спермы у мужчины, морфологические изменения в большинстве клеток;
- риск резус-конфликта между матерью и будущим ребенком.
Пары, которые не могут забеременеть естественным путем, в обязательном порядке получают консультацию генетика на этапе подготовки к использованию ВРТ. Специалист при необходимости назначает анализы с целью определения кариотипа и дает индивидуальные рекомендации относительно необходимости проведения ПГД эмбриона перед переносом.
В большинстве медицинских учреждений, специализирующихся на использовании вспомогательных репродуктивных технологий, предимплантационное обследование выполняется на 3 сутки. К этому времени количество клеток эмбриона достигает 8, что позволяет без ущерба для дальнейшего развития провести анализ. Некоторые клиники предпочитают выполнять исследование на 5 день, когда количество клеток превышает 100. Такой метод считается более точным, однако не дает достаточно времени для проведения расширенного анализа.
В зависимости от вида протокола ЭКО специалисты индивидуально выбирают сроки проведения ПГД. Если предполагается криопротокол, то лучше выполнить биопсию на 5 сутки. В этом случае перенос эмбрионов планируют не ранее следующего цикла, что позволяет получить детальную информацию о генетическом материале и выбрать самые качественные клетки. Если протокол ЭКО не предполагает витрификации эмбрионов, то стоит сделать биопсию на 3 сутки развития зародыша.
У партнеров на этапе подготовке к экстракорпоральному оплодотворению часто возникают вопросы по поводу того, сколько делается ПГД и когда следуют перенос клеток. При стандартном протоколе без криоконсервации исследование проводится в сжатые сроки. Перенос эмбриона должен быть выполнен не позднее 5 дней его развития. Если биопсию взяли на 3 сутки, то у эмбриологов остается не больше 48 часов для генетического анализа.
Для партнеров, вступивших в протокол ЭКО, методика проведения процедуры с генетическим исследованием или без него не имеет существенных отличий. На начальном этапе женщина принимает гормональные средства для стимуляции, после чего выполняется забор ооцитов с помощью пункции через влагалище. Мужчина в это время сдает сперму, необходимую для оплодотворения эмбрионов. Для повышения качества клеток рекомендуется выполнить интрацитоплазматическую инъекцию, если у мужчины недостаточно хорошие показатели семенной жидкости.
После оплодотворения яйцеклетки сперматозоидом полученный материал выращивается в специальных условиях. Для проведения биопсии берется один эмбрион и помещается в чашу. С помощью миниатюрных инструментов под контролем оптической системы выполняется повреждение его оболочки лазерным лучом. Затем пипеткой берется необходимое количество клеток – обычно 1 или 2.
На следующем этапе специалисты проводят генетическое исследование полученного материала. В это время эмбрион продолжает развиваться в искусственных условиях, напоминающих полость матки. Полученным клеткам присваиваются цифирные значения в соответствии с нумерацией эмбрионов. Поэтому любые ошибки в результатах проведенных манипуляций исключены.
По прошествии двух суток специалисты оценивают полученные результаты и сопоставляют их с развитием соответствующего эмбриона. На сегодняшний день используются 3 методики предимплантационного исследования эмбрионов. Способ проведения анализа выбирается индивидуально и зависит от исходных показаний.
В полость матки женщины переносятся только те эмбрионы, у которых в процессе обследования не было обнаружено хромосомных поломок. Если процедура выполнялась с целью рождения ребенка определенного пола, то подсаживаются соответствующие клетки. Когда ПГД делают для предотвращения резус-конфликта, осуществляется перенос клеток с нужным показателем крови. Важным моментом при выборе клеток является оценка их развития на момент получения результата исследования.
Преимущество ПГД заключается в следующем:
- повышает вероятность успешного результата протокола;
- снижает риск самопроизвольного прерывания беременности на ранних сроках;
- позволяет избежать многоплодной беременности;
- практически исключает рождение ребенка с генетическими патологиями.
Эмбриологи уверены, что лучше выполнять ПГД с последующей витрификацией клеток. Это позволяет сделать доскональный анализ. Последующий перенос выполняется в естественном цикле, что значительно снижает нагрузку на организм женщины и создает условия, максимально близкие к естественному оплодотворению.
источник
Экстракорпоральное оплодотворение (ЭКО ) с предимплантационной генетической диагностикой (ПГД) эмбрионов, подготовленных для подсадки — процедура, которая проводится с целью исключения наследственных болезней у плода. Данный способ используется для отбора здоровых эмбрионов, намного увеличивает шансы женщины забеременеть. Его применяют на практике многие известные клиники, занимающиеся экстракорпоральным оплодотворением. Суть методики заключается в том, что генетические болезни у зародыша определяются до его переноса в полость матки.
Преимплантационная генетическая диагностика эмбриона заключается в предварительном исследовании эмбриона, который потом будет имплантирован в матку. Мероприятие носит комплексный характер, помогает исключить наличие хромосомных аномалий у плода.
Генетическое исследование и ЭКО — взаимосвязанные процедуры, которые выполняются параллельно друг другу. Чтобы осуществить генетический анализ, медицинский специалист предварительно стимулирует женщине яичники. В результате такой работы активизируется выработка фолликулов, их количество значительно увеличивается и это помогает получить более точные результаты исследования. Риск нанесения травм эмбриону в ходе предимплантационного генетического анализа минимален (меньше 1%), потому что процедура проводится на самых ранних стадиях его развития (через несколько дней после оплодотворения).
ПГД перед проведением ЭКО представляет собой молекулярно-биологическое тестирование набора хромосом в клетках или яйцеклетках зародыша. Генетическое исследование зародыша помогает врачам:
- выявить более 150 наследственных болезней;
- свести к минимуму риски рождения малыша с патологиями;
- повысить эффективность лечения бесплодия.
К особенностям процедуры можно отнести следующие факторы:
- сокращение частоты невынашивания плода;
- сохранение вероятности ложного результата тестирования (по сути, эмбрион здоров, однако генетический анализ демонстрирует признаки отклонения, или, наоборот, у зародыша есть генетические патологии, но в анализе их не видно), погрешность достигает 10-15%;
- не существует точных доказательств того, что скрининг увеличивает вероятность наступления беременности.
Проведение ПГД никоим образом не нарушает протокол лечения женщины в рамках ЭКО . Все исследовательские манипуляции осуществляются в лаборатории. Единственный нюанс — экстракорпоральное оплодотворение, совмещённое с генетическим анализом, требует большего количества эмбрионов. Чтобы их получить, специалисту приходится стимулировать яичники пациентки более активно.
Современный генетический скрининг эмбриона помогает выявить не только ранние пороки развития плода, но и обнаружить особые гены, которые провоцируют развитие опухолевых новообразований в груди, кишечнике, яичниках и других органах взрослого человека.
Женщина, которая планирует делать ЭКО , может являться носителем геномных заболеваний. В этом случае врач проводит генетический анализ биполярных телец её яйцеклетки до оплодотворения. Данный способ является отличной альтернативой ранней пренатальной диагностике. Он помогает уберечься от прерываний беременности вследствие обнаружения у плода отклонений генетического характера.
Генетический анализ эмбриона при ЭКО даёт больше возможностей для определения пола будущего ребёнка во время скрининга. Специалисты используют эту информацию для предупреждения развития аномалий плода, связанных с его половой принадлежностью.
В целом методика генетического анализа зародышей перед искусственным оплодотворением яйцеклетки имеет право на существование. Правда, на практике оказывается, что она не совершенна.
Метод предимплантационного диагностирования генетических патологий предполагает обнаружение отклонений развития, наследуемых зародышем по генетическому признаку, от родителей. Следует заметить, что у малыша не всегда проявляются симптомы генетических дефектов и мутаций, если его родители (или один из них) являются носителями плохих генов. Здесь всё зависит от их комбинации у крохи. Ребёнок может унаследовать от мамы и папы или рецессивный, или доминантный признак патологии. Например, если крохе передался доминантный ген, который преобладает над неизменённым, то риск проявления генетического заболевания достигает 50%. Если оба родителя являются носителями рецессивного гена, клинические симптомы генетической патологии у их малыша проявятся только при унаследовании сразу 2-х рецессивных генов. Определить комбинацию генетического материала, переданного от родителей зародышу, помогает генетика эмбрионов при ЭКО.
Идея выполнения предимплантационной генетической диагностики впервые возникла задолго до появления на свет первого малыша, зачатого искусственным путём. Работа над совершенствованием методики предварительного генетического исследования сформированных зародышей имеет следующие вехи.
- 1967 год — учёные Р. Гарднер и Р. Эдвардс публикуют научную статью о выполнении биопсии зародышей кролика, которая помогла определить пол до их помещения в матку. В своей публикации исследователи говорят, что подобные процедуры в будущем можно проводить и для человека.
- 1990-е годы. Появляется возможность проведения ПГД для людей. Процедура экстракорпорального оплодотворения достигла высокого технологического уровня, стала более совершенной. Успешно выполнена разработка полимеразной цепной реакции (ПЦР), благодаря чему стало возможным проведение анализов ДНК отдельных клеток живого организма.
- 1989 год — предприняты успешные попытки определения пола у человеческого зародыша посредством ПЦР-анализа дробящихся клеток (бластомеров) эмбриона.
- 1990 год — супружеские пары, имеющие риск генетических патологий по рецессивной, Х-сцепленной болезни, успешно прошли процедуру определения пола с применением технологии ПЦР-анализа, и после неё родили здоровых малышей.
- 1990 год — впервые проведена диагностика моногенной патологии до оплодотворения яйцеклетки. В работе использовался метод ПЦР-анализа полярных телец из яйцеклетки.
- 1992 год — на свет появился малыш, который, находясь в эмбриональном состоянии, прошёл процедуру ПЦД с диагностированием моногенной патологии (муковисцидоза).
Позже система предимплантационной генетической диагностики была усовершенствована. Для выявления хромосомных аномалий плода и пола зародыша стали использовать методику флуоресцентной гибридизации (FISH). В 2012 году метод FISH был признан устаревшим. Его постепенно вытесняет технология сравнительной геномной гибридизации. Но следует заметить, что полимеразная цепная реакция всё равно осталась основным способом определения моногенных болезней у зародышей, подготовленных к имплантации.
Генетический анализ при ЭКО проводится для достижения определённых целей.
- Сократить риск зачатия младенца с генетическими отклонениями у родителей, которые являются носителями некачественного генетического материала.
- Убрать эмбрионы, которые имеют генетическую предрасположенность к неизлечимым или плохо поддающимся терапии заболеваниям.
- Убрать зародыши, у которых обнаружены аномалии кариотипа.
- Определить резус-фактор эмбриона, чтобы появилась возможность исключить риски развития гемолитических патологий у младенца.
- Выяснить половую принадлежность будущего ребёнка и пресечь наследование генетических болезней, сцепленных с полом.
- Выяснить причины, по которым предыдущие попытки сделать ЭКО оказались безуспешными, а имплантация эмбриона не произошла.
- Выполнить процедуру HLA-типирования, которая поможет выбрать эмбрион для зачатия ребёнка-донора. Этот способ используют, если у родителей есть больной малыш, которому необходим донорский орган. По сути, зачатый посредством ЭКО младенец становится спасителем для своего брата или сестры.
Генетическое исследование сформированных эмбрионов способствует выявлению множества наследственных заболеваний. Например, ПГД моногенных патологий помогает обнаружить:
- болезнь Тея-Сакса;
- муковисцидоз;
- миодистрофию Дюшенна;
- гемофилию типа А;
- серповидно-клеточную анемию.
- трисомия 21-й хромосомы (провоцирует развитие синдрома Дауна у плода);
- патологии 18-й хромосомы (развитие синдрома Эдвардса);
- патологии 16-й, 17-й, 18-й хромосом;
- нарушения, связанные с 13-й хромосомой (у малыша диагностируется синдром Патау);
- синдром Клайнфельтера;
- синдром Шерешевского-Тернера;
- отклонения в 22-й хромосоме (диагностирование у малыша синдрома «кошачьих зрачков»).
Предимплантационная генетическая диагностика также способствует выявлению:
- почечного поликистоза;
- торзионной дистонии;
- анемии Фанкони;
- фенилкетонурии;
- миодистрофии;
- пигментозного ретинита;
- пузырчатки;
- ретинобластомы;
- ахондроплазии;
- миопатии;
- миодистрофии.
Проведение предимплантационной генетической диагностики рекомендовано одиноким женщинам или семейным парам, у которых существуют медицинские показания для такой процедуры. Генетическое исследование эмбриона перед подсадкой в матку проводится в следующих случаях.
- Родители (либо один из них) являются пассивными или активными носителями наследственных болезней. В связи с этим появляется большой риск, что серьёзные генетические патологии (моногенные или связанные с перестройкой хромосом), передадутся плоду.
- Возраст родителей. Предимлантационную генетическую проверку зародышей нужно проводить обязательно, если будущей матери — более 35 лет, а будущему отцу — 39-40 лет. Чем старше пациенты клиник репродуктологии, тем выше у них риск зачать малыша, имеющего врождённые патологии, не связанные с носительством родителями мутационных генов.
- Резус-конфликт, приводящий к гибели плода.
- Наличие в яйцеклетках и спермиях хромосомных и генетических отклонений.
- Более 2-х безуспешных попыток ЭКО.
- Спермограмма будущего отца свидетельствует о наличии серьёзных проблем со здоровьем (азооспермия, олигозооспермия, большое количество дефектных спермиев в эякулятной жидкости).
- В анамнезе женщины присутствует более 2-х самопроизвольных абортов, которые произошли на ранних стадиях беременности.
- Если у родителей уже есть ребёнок, страдающий от тяжёлой патологии, и ему необходимы стволовые клетки, то рождение ещё одного малыша (который может стать донором) является острой необходимостью. Данная методика относится к системе HLA.
Проведение ПГД по медицинским показаниям перед искусственным оплодотворением в дальнейшем исключает необходимость пренатальной диагностики, увеличивающей риски преждевременного прерывания беременности.
Предимплантационная генетическая диагностика эмбрионов, стоимость которой довольно высока, обладает своими преимуществами и недостатками.
- отобранные после диагностики эмбрионы полностью здоровы, поэтому в слизистую матки при проведении искусственного оплодотворения помещается качественный материал;
- вероятность развития хромосомных аномалий у плода после ЭКО с ПГД минимальна, поэтому женщине не нужно будет делать аборт;
- риски повреждения эмбриона при генетическом анализе минимальны и составляют меньше 1%;
- генетический анализ ЭКО медицинские специалисты признали безвредным (процедура проводится, когда зародыш находится на раннем этапе развития, его клетки при делении могут взаимозаменяться и взятые для биопсии бластомеры быстро замещаются другими, здоровыми клеточками);
- вероятность возникновения у плода врождённых пороков развития практически равна нулю;
- повышается успешность терапии бесплодия;
- исключается вероятность резус-конфликта у матери и плода;
- определяется пол будущего малыша (эта информация актуальна для родителей, которые являются носителями наследственных болезней, связанных с полом);
- подбирается зародыш, обладающий гистологической совместимостью и подходящий для донорства сестре или брату, страдающих тяжёлыми заболеваниями (например, онкологией).
Отрицательные моменты генетической диагностики перед ЭКО:
- преимплантационная генетическая диагностика, цена которой многим пациенткам кажется непомерно высокой, всё-таки имеет минимальные риски нарушения целостности зародыша в результате биопсии;
- сохраняется вероятность появления ложных результатов генетического анализа, подсадки в матку эмбриона с плохой генетикой, ошибочного «отсеивания» здоровых зародышей (в связи с этим женщинам, которые уже забеременели после ЭКО , специалисты рекомендуют пройти дополнительную диагностическую проверку, взять для анализа ворсинки хориона, выполнить амниоцентез);
- самое тщательное лабораторное исследование эмбрионов не даёт полной гарантии того, что все эмбрионы с дефектами и генетическими отклонениями будут исключены (метод характеризуется 95-97% достоверностью, однако остаётся риск беременности с наличием аномалий у плода);
- генетическое исследование эмбрионов перед имплантацией в матку не даёт 100% гарантий того, что процедура ЭКО пройдёт успешно (согласно статистике, выполнение стандартных протоколов ЭКО проходит успешнее, нежели подсадка зародышей с их предварительным генетическим исследованием в лаборатории).
Выполнение ПГД предусматривает, что оба супруга пройдут исследование для выявления генетических дефектов. Если этот анализ покажет наличие мутаций неясного происхождения или не выявит характер генетических отклонений, то предварительное диагностирование перед ЭКО становится невозможным.
Проведение ПГД даёт возможность выполнения биопсии на разных этапах эмбрионального развития.
- Забор полярных телец из яйцеклетки или зиготы. Биоматериал позволяет исследовать только хромосомный набор матери будущего младенца. Метод высокоэффективен, если генетические отклонения в семье наследуются только женщинами. При помощи анализа определяется состояние здоровья яйцеклетки, причём она сама не подвержена повреждениям. Если генетические отклонения в яйцеклетке не обнаружены, её оплодотворяют, а потом вместе с эмбрионом подсаживают к женщине в матку.
- Взятие клеток на этапе их дробления (бластомеры, эмбрион, включающий в себя 6-10 клеток). Указанный период соответствует 3-му дню развития зародыша. Процедура биопсии здесь предусматривает анализ 1-2 бластомеров. Она проводится удалённо, а эмбрионы продолжают развиваться. Перенос в слизистую матки наиболее качественных зародышей происходит через 5 суток после оплодотворения.
- Забор клеток у зародыша, находящихся в стадии бластоцисты. Повторный анализ, который проводят в тех случаях, когда результаты исследования на стадии дробления оказались сомнительными.
Оптимальную схему предимплантационной генетической диагностики подбирает для пациенток специалист-генетик. Часто бывает так, что исследование полярных телец осуществляют в комплексе с анализом бластомеров. Это позволяет получить более точные результаты диагностики.
Какой бы дорогой не казалась предимплантационная генетическая диагностика, стоимость её по сравнению с лечением наследственных заболеваний во много раз меньше. Цена на процедуру формируется с учётом затрат на использование недешёвых материалов и современного диагностического оборудования. Берётся во внимание и квалификация медицинского персонала. В России за ПГД нужно заплатить около 100 000 рублей. Цена варьируется в разных пределах, от 35000-90000 до 130 000 рублей. На неё влияют такие факторы, как:
- число исследуемых зародышей;
- количество проверяемых хромосом;
- необходимость исключить патологии, сцепленные с полом;
- необходимо определить причины невынашивания беременности;
- частичная или полная проверка эмбрионов.
В Украине сумма за предимплантационную диагностику эмбрионов колеблется в диапазоне 14000-44000 гривен. Диагностика дополнительных зародышей оплачивается отдельно и стоит около 7000 гривен.
источник
ПГД – все за и против для успешной беременности: предимплантационная генетическая диагностика эмбрионов
Стоит ли делать ПГД для повышения шансов успешного наступления беременности? Решение о проведении предимплантационной генетической диагностики вызывает массу споров на форумах будущих ЭКО-мам. Актуальность вопроса остается на пике, тем более что стоимость ПГД при ЭКО увеличивается. Так влияет ли анализ на вероятность наступления беременности?
- Цели и преимущества анализа
- Зачем делать ПГД при ЭКО?
- Показания к проведению
- Проводить диагностику или нет?
- Как часто встречаются генетические отклонения у эмбрионов?
- Как проводится исследование?
- Этапы
- На какой день лучше провести ПГД на 3 или на 5?
- Отмена переноса после диагностики
- Подготовка к программе
- Что нужно сделать при наступлении беременности?
- Стандартные наборы для диагностики
Предимплантационная генетическая диагностика ПГД при ЭКО – это метод исследования генома до переноса эмбриона в полость матки. Главная цель – выбор эмбриона для подсадки без генетических патологий, носителями которых являются родители.
Для успешной беременности важно перенести не просто качественный, но и «здоровый» в генетическом плане зародыш. Основное преимущество ПГД – это снижение риска прерывания беременности, как самопроизвольных абортов, так и искусственного прерывания в случае выявления патологии на перинатальном этапе (т. е, когда беременность уже наступила).
Положительный эффект от ПГД достаточно весом. Зачем же рекомендуют проведение анализа репродуктологи? Анализ важен, так как он:
- увеличивает процент имплантации;
- снижает уровень самопроизвольных абортов;
- снижает уровень рождаемости детей с генетическими отклонениями (наиболее часто встречаемая патология – рождение ребенка с синдромом Дауна);
- дает возможность выбора одного, но самого лучшего эмбриона для трансфера в матку (позволяет избежать многоплодной беременности);
- способствует рождению здорового доношенного ребенка в срок;
- позволяет выбрать пол ребенка, что необходимо для предупреждения генетических отклонений, сцепленных с полом.
Недостаток ПГД – стоимость программы ВРТ повышается.
- супружеским парам с высоким генетическим риском (семейные случаи генетических заболеваний);
- женщинам старше 35 лет. С возрастом количество генетически аномальных эмбрионов значительно возрастает, а доля нормальных снижается.
- семейным парам, у которых возраст партнера превышает 45 лет;
- в случае если мужчина имеет тяжелые нарушения сперматогенеза, высокий процент аномальных сперматозоидов, или единичные половые клетки.
- женщинам с привычным невынашиванием, особенно на ранних сроках беременности от 4 до 8 недель.
- парам после многократных неудачных попыток ЭКО.
Проведение ПГД актуально также для пар, которым переносили эмбрионы хорошего и отличного качества, но беременность не наступила. Одна из возможных причин – генетическое нарушение.
Эмбрион нормального качества может быть с нарушенным генотипом. Хорошее качество переносимой единицы – это не всегда качественный генотип.
Поэтому ПГД при ЭКО – это всегда вторая ступень отбора эмбрионов для переноса в полость матки. Первая ступень – продленная культивация до стадии бластоцисты. Первые три дня развитие зародыша происходит на материнских запасах. На 4 день включается в работу собственный геном. Грубые нарушения генетической информации в клетках блокируют дальнейшее развитие.
У эмбрионов отличного и хорошего качества достаточно большой процент изменений кариотипа (анеуплоидий), которые не позволяют нормально развиваться в дальнейшем. С данными в цифрах можно ознакомиться в таблице 1.
| Качество бластоцисты | Отличное | Хорошее | Удовлетворительное | Неудовлетворительное |
| Процент эмбрионов с правильным набором хромосом (здоровых) | 56,4% | 42,8% | 39,1 | 25,5 |
| Частота анеуплоидий (аномальный набор хромосом) | 43,6% | 57,2% | 60,9% | 74,5% |
Можно сделать вывод, что в 25–39% случаев беременность могут дать эмбрионы удовлетворительного и неудовлетворительного качества, так как они генетически полностью «здоровы». Но для того чтобы их выявить, нужен анализ ПГД. Проведение диагностики на таких эмбрионах крайне затруднительно. Клеточного материала слишком мало и его достаточно трудно получить без ущерба для развивающегося организма. Риск остановки развития эмбрионов удовлетворительного и неудовлетворительного качества после биопсии очень высок. Чаще всего их не подвергают исследованию.
В мире существует 4 метода проведения ПГД, для которых необходимо разное оснащение генетической лаборатории:
- Флуоресцентная гибридизация in situ – FISH. Наиболее доступный и чаще всего используемый метод в странах СНГ. По сравнению с другими он недорогой, требует немного времени – всего 4–5 часов. Его недостаток – он не позволяет исследовать все хромосомы.
- Сравнительная геномная гибридизация (CGH). Метод позволяет исследовать все хромосомы, достаточно дорогой, требует значительных временных затрат. При его использовании бластоцисты замораживают и перенос осуществляют в криопротоколе.
- Полимеразная цепная реакция (PCR). Позволяет исследовать моногенные хромосомные мутации и требует предварительной диагностики родителей. Вначале проводится обследование супружеской пары, выявляется наличие мутации (определяется в каком гене). И только после того, как ее выявили у родителей, мутацию ищут у эмбриона.
- Now-Generation Sequencing – метод ПГД, позволяющий исследовать все хромосомы и полиморфизмы (полный геномный анализ), очень дорогой. На сегодняшний день – это одна из высокоразрешающих технологий, которая позволяет исследовать не только хромосомный набор, но и мутации в любом из участков хромосом.
Исследуют генотип у трехдневных и пятидневных эмбрионов. В последнее время тенденция идет к тому, что анализ чаще выполняют 5-дневкам. Причина – возможность более точного анализа по результатам исследования не одной клетки, а нескольких. Для ПГД эмбриона третьего дня культивации берут 1 (максимум 2) бластомер. При анализе бластоцист делают забор 5–7 клеток из трофэктодермы (участок эмбриональной ткани, из которой развивается плацента). Клетки, из которых развиваются собственно органы и ткани ребенка в исследовании не участвуют.
- Биопсия эмбриона.
- Фиксация ядер клеток на слайде (предметное стекло для работы под микроскопом).
- Гибридизация ДНК-зондами. Зонд – это метка, каждой хромосоме соответствует своя метка, которая отличается цветом флуоресцентного свечения. Каждая пара хромосом светится определенным цветом, что позволяет их идентифицировать.
- Визуализация на мониторе компьютера флуоресцентного микроскопа и интерпретация полученной информации. В каждом ядре подсчитывается количество хромосом. Если количество хромосом нормальное, то такую бластоцисту рекомендуют к переносу. Если выявляется трисомия (три хромосомы вместо двух) или моносомия (одна хромосома вместо двух) – эмбрион не рекомендован к переносу. Он аномальный.
Последние исследования показали, что биопсия эмбрионов для ПГД на третьи сутки дает высокий риск остановки развития. Плюс к этому у зародыша на 3 сутки высокий уровень мозаицизма (клетки генетически отличаются), что влечет появление ложных результатов и повышает процент ошибки.
Широко используется ПГД эмбриона на 5 сутки, поскольку биопсия для него менее травматична, а материала для исследования больше.
Другие преимущества ПГД для удачного ЭКО:
- бластоцисты легче переносят биопсию;
- выше частота наступления беременности;
- низкий риск остановки развития.
Существует понятие «полная бластоциста» – это когда произошла полная дифференциация клеток эмбриона и под микроскопом четко видна внутриклеточная масса и трофэктодерма. Именно таким бластоцистам делают предимпланационную генетическую диагностику.
Существует понятие «ранней бластоцисты». У них дифференцировка еще не завершилась. Такие эмбрионы не подвергают биопсии, а продолжают культивацию до 6 суток и после завершения дифференцировки делают ПГД.
Процент отмены подсадки эмбрионов после ПГД достаточно высок, и его уровень растет вместе с возрастом женщины. Часто бывает, что после исследования нет эмбриона, пригодного для переноса. У женщин старше 40 лет процент выбраковки эмбрионов составляет 25%.
У одной из четырех женщин после обследования ПГД качественных эмбрионов в генетическом отношении нет вовсе, и перенос не проводится.
Обследование инвазивное, поэтому существуют риски для самого зародыша и риски недостоверности полученных данных обследования:
- риск повреждения эмбриона при биопсии, особенно это касается 3 дневных эмбрионов;
- риск биологической ошибки при высоком уровне мозаицизма;
- риск нарушения работы оборудования или недостаточная квалификация доктора.
Перед программой ЭКО с ПГД обязательно проводится консультация врача-генетика.
Подготовка к ЭКО + ПГД включает:
- обследование пары (кариотипирование, выявление мутаций, перестроек);
- определение показаний к ПГД;
- разъяснений сути программы, возможных рисков и ошибок, точности метода.
Также важно оговорить с доктором тактику поведения в случае малого количества эмбрионов (на одном эмбрионе не целесообразно проводить ПГД). А также действия при отсутствии эмбрионов на перенос по данным генетического исследования.
С успешным наступлением беременности после ЭКО с ПГД женщину ожидает тщательное наблюдение с проведением ультразвукового скрининга, перинатального скрининга в первом и втором триместре, как при естественной беременности.
При выявлении патологии или отклонений от нормы принимается решение о необходимости инвазивной перинатальной диагностики. Это довольно сложная процедура, приравнивается к операции и проводится в стерильных условиях. Ее цель – получить биопсийный материал – ворсинки хориона, плаценту или околоплодные воды для анализа. Полученные образцы исследуют и ставят диагноз.
В случае спонтанного прерывания беременности проводится генетическое обследование абортивного материала.
Для исследования широко используются стандартные наборы. С их помощью можно диагностировать нарушения в 3 хромосомах (X, Y и 21 пара), в 9 (13, 18, 21, 15, 16, 17, 22, X, Y) или можно исследовать 24 хромосомы. При необходимости клиника заказывает индивидуальный набор для ПГД диагностики компании производителю.
источник