Именно биохимический анализ сыворотки крови крайне важен для определения хромосомных аномалий ребенка. В течение первого скрининга будущие мамы делают двойной тест, то есть исследуются два показателя – РАРР А и ХГЧ.
Аббревиатура обозначает белок, а именно высокомолекулярный гликопротеин, который в больших количествах находится исключительно в крови беременной женщины. Однако протеин РАРР А в крови вырабатывается у всех, только в гораздо меньших количествах. У беременных же продуцировать его начинает не только собственный организм, но и наружный слой клеток эмбриона.
РАРР А является маркером хромосомных аномалий плода именно на ранних сроках. Первые 8 недель после зачатия его концентрация в сыворотке удваивается каждые 5 суток. Исследовать такой биохимический материал резонно лишь в течение первого скрининга. Его необходимо пройти на сроке от 11 до 13 недель и 6 дней. Именно в данное время показатели протеина РАРР А, как и ХГЧ, будут наиболее информативными. После 14 недели, например, исследование РАРР А в качестве маркера на синдром Дауна уже неактуально.
Специалистами настоятельно рекомендуется проводить биохимическое исследование крови на протеин РАРР А на сроке с 9 по 11 неделю от зачатия и за 7 дней до УЗИ. РАРР А как маркер хромосомных патологий актуально рассматривать вместе с другими показателями. Например, толщина воротникового пространства также является показателем того, что в развитии плода могут присутствовать аномалии, но он информативен только до 14 недели. Поэтому УЗИ в первом триместре беременности не менее важно.
Врачей особенно интересует расшифровка результатов протеина РАРР А, если:
- Возраст женщины, вынашивающей ребенка, более 35 лет;
- В семье уже есть ребенок с хромосомными отклонениями;
- На ранних сроках женщина переболела инфекциями;
- В семье есть родственники с хромосомными патологиями;
- На ранних сроках у женщины было более 2 выкидышей.
Норма РАРР А при беременности высчитывается, исходя из срока, и обозначается в МоМ. В целом, нормой считается диапазон от 0.5 и до 2,5 МоМ. Данная аббревиатура переводится как «кратное медианы», то есть среднее значение исследуемого показателя.
Нормы для вашего срока беременности могут измеряться в нанограммах на миллилитр – мЕд/мл. На 10 неделе показатель протеина РАРР А должен быть в диапазоне 0.46 – 3.73 мЕд/мл. А вот на 13 неделе он уже может быть 1.47 – 8.54 мЕд/мл.
Если уровень РАРР А низкий, но ХГЧ, наоборот, высокий, у ребенка повышен риск развития синдрома Дауна. Если оба показателя понижены, врач может заподозрить развитие другой хромосомной аномалии Эдвардса.
Наибольший интерес на 13 неделе диагностики представляют такие патологии, как трисомии 13, 18 и 21. Цифры обозначают хромосомную пару с аномалией, а именно возникновение лишней хромосомы 47 хромосомы.
Естественно, это очень сильно отражается на внешности ребенка и его умственном и физическом развитии.
Данная патология связана с именем Джона Дауна, врача из Англии, который первым его описал еще в середине 19 века. А вот то, что синдром и количество хромосом связаны между собой, установил генетик Жером Лежен, но веком позже.
Для данной хромосомной патологии характерна круглая голова небольших размеров, затылок которой утолщен. Однако самой характерной чертой является монголоидный разрез глаз, маленький нос и постоянно немного открытый рот. У детей с синдромом Дауна отмечается косноязычие, характерная походка, отставание в развитии психомоторики, слабоумие. Часто, благодаря данной трисомии, у ребенка формируются пороки сердца и ЖКТ, гипотрофия мышц, гипотиреоз, склонность к инфекциям.
При данной патологии развития 3 хромосомы появляются в 18 хромосомном ряду. Синдром носит название Джона Эдвардса, который его первым описал. Кстати, учеными отмечено, что чаще всего синдром возникает у девочек. При данной патологии у плода формируется много аномалий костей.
Например, узкий таз, вывих бедра, конечности часто деформированы, а пальцы и кисти слишком короткие, укороченная грудина.
Синдром Эдвардса крайне плохо отражается на умственном развитии ребенка, приводя к олигофрении. Что касается внешности, то у детей наблюдаются низко посаженные и деформированные уши без мочек, маленькая челюсть, рот и глаза.
Если по каким-то причинам плод с трисомией 18 было решено оставить, то после рождения ребенок может дожить лишь до пяти месяцев, реже – до пяти лет. Это связано и с тем, что практически все дети имеют пороки сердца и ЦСН.
Эта патология развивается при появлении лишней хромосомы в 13 ряду.
Опять же, чаше всего появляется у детей женского пола.
Для детей с синдромом Патау характерна микроцефалия, повышенная суставная гибкость, выпуклые ногти, пороки развития ЦСН, такие как гипоплазия мозжечка, пороки сердца и мочеполовой системы типа крипторхизма, двурогой матки, а также патологии ЖКТ.
Как уже было сказано, не имеет смысла рассматривать количество протеина отдельно от других показателей. Важны исследования всех показателей биохимического анализа на кровь и УЗИ.
Гормон ХГЧ – еще один маркер патологий. Он начинает выделяться сразу после прикрепления плодного яйца к стенкам матки и продуцируется исключительно у беременных женщин. Гормон понижается с 10 по 13 неделю.
Если на 10 неделе его количество в крови в норме должно быть 25.8 – 181.5 мЕд/мл, то на 13 неделе ХГЧ должен быть в диапазоне 14.2 – 114.7 мЕд/мл.
Гормон ХГЧ требуется для того, чтобы в организме женщины запустились изменения, а также для предотвращения агрессии иммунитета будущей матери по отношению к плоду. Также он нужен для стимуляции надпочечников ребенка и выработке тестостерона у плода мужского пола.
Если уровень ХГЧ в сыворотке крови понижен, то врач может диагностировать замершую беременность или расположение плодного яйца вне матки.
Первый скрининг считается самым важным, ведь в это время, а именно 10-13 недель и 6 дней, на УЗИ обнаруживаются показатели, которые помогают выявить неправильное развитие плода.
Одним из самых важных является толщина воротникового пространства. До десяти недель ее не видно, а после 14 недель пространство заполняет лимфа.
Но именно ТВП является одним из самых главных маркеров обнаружения хромосомных аномалий.
НС, или носовая кость, второй важный маркер, помогающий в течение первого скрининга определить аномалии плода. Ее длина должны быть от трех миллиметров. Если кость маленькая или ее не видно, у ребенка повышен риск развития синдрома Дауна.
Что еще смотрит врач во время УЗИ? Он выявляет копчико-теменной размер, который показывает развитие ЦНС плода. Благодаря нему специалист ставит срок беременности и выявляет дату предстоящих родов.
Кроме того, в течение первого скрининга делают ультразвуковое исследование кровотока в венозном протоке, ведь нарушение его свидетельствует о трисомии 21. Также риск синдрома Дауна у ребенка может быть обнаружен и по увеличенному мочевому пузырю, который уже просматривается с 11 недели.
Во время исследования врача делает вывод о работе сердце ребенка. Если в десять недель частота сердцебиения должна быть 161-179 ударов в минуту, то к 13 неделе оно снижается до 141-171.
УЗИ в первом триместре беременности и анализ на кровь на ранних сроках – это 2 важных исследования, которые позволят либо выявить риски, либо понять, что плод развивается нормально.
Если врач отправляет будущую мать к генетику, то он нашел тревожный фактор при расшифровке исследований. Это может быть и крайне низкий PAPP-A, или же что-то не так с уровнем ХГЧ.
Если нормы для вашего срока беременности не соответствуют установленным, впадать в панику сразу не стоит.
При плохих результатах первого скрининга беременной могут назначить дополнительные исследования.
И если УЗИ и биохимическое исследование сыворотки крови безвредны для плода, то дополнительные анализы небезопасны, так как они инвазивны.
Амниоцентез – это исследование амниотической жидкости. Проводят его следующим образом: иглой прокалывают околоплодный пузырь и забирают биоматериал на анализ.
Оптимальным временем его проведения 16-19 недель, то есть когда скрининг первого триместра закончен и можно уже делать второй. По крайней мере, биохимический анализ крови делают, начиная с 18 недели, а УЗИ немного позже.
В амниотической жидкости находятся эпителиальные клетки плода, по которым можно с точностью до 99% выявить хромосомные патологии.
Но самым информативным анализом считается кордоцентез. Это пункция пуповины, которую проводят на 19-21 неделе. Благодаря этому анализу врач получает расшифровку результатов крови самого плода.
Также существует биопсия хориона, которую проводят еще на сроке в 10-14 недель. В данном случае также делают пункцию и берут ворсины хориона. Геномы плода и хориона совпадают, поэтому о хромосомных отклонениях можно судить и по данному анализу.
Если врач нашел патологии, не совместимые с жизнью, или обнаружил любые хромосомные аномалии, он предлагает сделать аборт. Важно отметить, что после 12 недель его можно делать только по медицинским показаниям. Однако чтобы принять решение о таком важном шаге, требуется дополнительная консультация других гинекологов, повторный биохимический анализ на кровь и УЗИ.
источник

Давайте рассмотрим подробнее, что же это такое.
Термином РАРР-А обозначается особый белок, который есть в организме каждого человека в определенном количестве. Но именно во время беременности он вырабатывается наиболее интенсивно. Зародыш провоцирует ускорение трофобластом синтеза белка, с помощью которого вживляется в матку.
РАРР-А по своей биохимии относится к металлопротеазам. Он может расщеплять белок, который связывает фактор роста. Это вызывает увеличение биодоступности фактора роста, что положительно влияет на развитие зародыша при беременности.
Чтобы более детально разобраться в РАРР-А тесте, а также понять, что это значит на практике, нужно ознакомиться с диагностической значимостью данной процедуры.
Гинекологи в обязательном порядке назначают ее в составе общего скрининга для беременных.
Анализ РАРР-А показывает наличие возможных нарушений в развитии зародыша. В отличие от УЗИ, этот тест можно делать на ранних сроках и он будет наиболее информативным.
Врачи утверждают, что изменение РАРР-А при беременности может влиять на появление у эмбриона синдрома Дауна или каких-то других отклонений на хромосомном уровне.
Также увеличение или снижение показателей может свидетельствовать о возможном выкидыше или замирании плода. Поэтому анализ на плазма-протеин всегда включают в исследования, которые проводят во время перинатального скрининга.
Наиболее информативным данный показатель является с 8 недели после зачатия.
Необходимость проведения биохимических анализов для всех женщин, находящихся в положении, все еще оспаривается. Специалисты в своем большинстве настаивают на важности данного тестирования всех пациентов, поскольку страховки от генетических нарушений нет ни у кого.
Анализ не входит в перечень обязательных; каждая будущая мать сама решает, будет она его делать или нет. Но все же для его проведения есть определенные показания.
Среди них выделяют такие группы риска:
- роженицы после 30 лет во время первой беременности и после 35 при последующих;
- несколько досрочных прерываний беременности;
- прием препаратов с тератогенным действием;
- лечение инфекций в первой половине срока;
- генетические отклонения по линии родственников;
- аномалии развития у одного из родителей;
- наличие ребенка с аномалиями в генетике;
- родственные связи между родителями;
- облучение родителей радиацией;
- обнаружение пороков развития на УЗИ.
При проведении первого скрининга при беременности, нормой считается взятие анализа крови из вены, по результатам которого доктора ставят диагноз.
Сдача венозной крови требует соблюдения определенных правил подготовки:
- за 12 часов до начала процедуры нельзя принимать пищу; за несколько дней до этого нужно отказаться от соленой, жареной и острой еды;
- утром исключить из употребления чай и кофе;
- за сутки исключить алкоголь;
- за час до сдачи анализа запрещается курить;
- перед началом обследования нужно сохранять спокойствие, не нервничать, не перегружать организм физическими нагрузками;
- РАРР-А тест не сдают после прохождения рентгена.
Вышеуказанные правила следует соблюдать безукоризненно, чтобы получить правдивые результаты. Также перед тем, как сдавать кровь, нужно прекратить прием любых лекарств.
Процедуру забора крови обычно проводят утром в медицинском кабинете. Медсестра использует только стерильный материал. 
Забор производят у роженицы в положении сидя. Для этого нужно протянуть руку медсестре ладонью кверху. Пока беременная сжимает кулак, на руку ей накладывают жгут выше локтя. Спиртом дезинфицируют на вене место укола.
Игла вводится под углом 30° на пару миллиметров. После этого зажим снимают, и кулак пациентки расслабляется. Медсестра берет нужный объем крови и накладывает на ранку стерильную салфетку.
После окончания процедуры 10 минут руку нужно подержать согнутой. Может проявиться небольшое головокружение, поэтому это время лучше провести в спокойном состоянии сидя.
Медсестра идентифицирует пробирку и передает ее в лабораторию для исследования.
Результаты РАРР-А могут быть как выше нормы, так и ниже. 
Кроме этого во внимание принимаются также вес роженицы, ее подверженность вредным привычкам, таким как курение, использование ЭКО-зачатия, прием лекарств.
Также оно может спровоцировать нежелательные преждевременные роды. Интенсивное курение в ряде случаев становится причиной частых выкидышей.
Нормальные показатели РАРР-А зависят от срока беременности и рассчитываются по неделям:
- 8-9 неделя — 0,17-1,54 мед/мл;
- 9-10 неделя — 0,32-2,42 мед/мл;
- 10-11 неделя — 0,46-3,73 мед/мл;
- 11-12 неделя — 0,79-4,76 мед/мл;
- 12-13 неделя — 1,03-6,01 мед/мл;
- 13-14 неделя — 1,47-8,54 мед/мл.
Полученные данные по формуле переводятся в коэффициент МоМ.
Значение МоМ, равное единице, считается нормой. Но с учетом разных факторов воздействия на протекание беременности, данный показатель колеблется в пределах 0,5-2,5 и также считается нормальным.
Повышенный показатель РАРР-А не предвещает ничего плохого. Он может означать неправильно установленный срок после зачатия или же указывать на то, что плод производит большее количество белка, чем должен.
При этом также не стоит забывать, что анализ на плазма-протеин берется во внимание в комплексе с результатами ХГЧ и УЗИ.
На возможное отклонение могут указывать пониженный РАРР, увеличенный бета-ХГЧ и УЗИ-диагностика воротничкового пространства зародыша более 3 мм.
РАРР-А ниже нормального значения свидетельствует о том, что у малыша могут развиться такие опасные заболевания, как:
- болезнь Эдвардса (заболевание, связанное с хромосомными нарушениями);
- синдром Дауна (изменения хромосом, которые влияют на задержку как физического, так и психоэмоционального развития);
- болезнь Корнелии де Ланге (изменения на генном уровне);
- другие отклонения в ряде хромосом.
Для женщины в положении заниженные показатели РАРР-А могут сигнализировать о преждевременном прекращении беременности.
Но не стоит забывать, что результат по РАРР-А не является окончательным диагнозом. Он указывает на возможные риски появления нарушений в развитии хромосом. А это сигнал к более внимательному наблюдению за беременностью.
При проведении теста РАРР-А при многоплодной беременности нормой на 13 неделе считается показатель 3,5 МоМ. Собственно, как раз на таком сроке врач и может определить наличие нескольких эмбрионов в матке. 
Доктор при диагностике многоплодной беременности в первую очередь будет ориентироваться на результаты УЗИ, а после назначит биохимию крови.
Решение о сдаче анализа РАРР-А, безусловно, принимает сама роженица. Установление уровня риска развития плода может лишь подсказать будущей матери — сохранять ей плод или прерывать беременность. Но также не стоит забывать, что анализы не всегда являются правдивыми. Будьте здоровы!
источник
Когда наступает долгожданная беременность, женщина всеми силами пытается сделать ее максимально успешной. Медицинские диагностики на сегодняшний день — прекрасный способ обнаружить пороки развития и предотвратить их последствия без ущерба матери и ребенка.
Сегодня нет таких будущих мам, которые не проходят первый пренатальный скрининг. Это комплексное исследование, способное на ранних сроках выявить патологии и аномалии развития плода. К нему относится и анализ на плазменный белок РРАР. О норме РАРР-А при беременности следует знать каждой будущей маме. Этот показатель играет немаловажную роль при диагностировании той или иной формы нарушения развития будущего крохи.
К любому назначаемому врачом обследованию беременная женщина относится настороженно. Ведь сейчас главное, чтобы ничего не угрожало малышу. Поэтому, когда гинеколог дает направление на скрининг на сроке 13 недель 6 дней, будущая мама зачастую не знает, что от всего этого ожидать и очень волнуется.
В действительности, дородовое обследование максимально безопасно и назначается абсолютно всем в 11 — 13 акушерских недель в силу простых методов его проведения:
Назначается первый пренатальный скрининг на сроке 11 — 13 недель 6 дней. Именно в этот период данное обследование максимально информативно.
Особенно важно пройти исследование женщине с отягощенным протеканием беременности либо предыдущими неудачными попытками выносить малыша. К таким факторам риска относятся:
- женщина, возраст которой 35+;
- наличие предыдущих беременностей, окончившихся самопроизвольными выкидышами либо неразвивающейся беременностью;
- в семье уже растет ребенок с хромосомной или генетической патологией;
- во время настоящей беременности на ранних сроках до 13 недели перенесено серьезное инфекционное заболевание;
- влияние вредных факторов, связанных с профессией женщины;
- пристрастие будущей матери к алкоголю, наркотикам.
Первоочередно проводится ультразвуковое исследование, а затем в этот же день сдается кровь на биохимический скрининг. Соблюдение данной последовательности в совокупности гарантирует достоверный результат исследования. Первый скрининг требует максимально правильного срока беременности, вплоть до дня. Установить точный срок может только врач ультразвуковой диагностики. Помимо этого только УЗИ даст результат о том, одноплодная беременность или многоплодная. Без этой информации вообще не целесообразно сдавать кровь, поскольку качественных результатов вы не получите.
На момент сдачи крови у будущей мамы на руках уже должны быть результаты УЗИ с точным сроком беременности и сопутствующими комментариями врача. Например, если ультразвуковая диагностика выявила замирание плода, то проводить анализ дальше просто бессмысленно.
Сдача крови на подобное обследование подразумевает ряд правил:
- Сдается исключительно на голодный желудок. Вода разрешается только в том случае, если у мамы сильный токсикоз или головокружение.
- При возможности сдать кровь максимально рано, но не путая последовательности процедур. Если процесс сдачи биоматериала заставит себя ждать, возьмите с собой перекусить и покушайте сразу же после выхода из процедурного кабинета.
- За пару дней до назначенного исследования исключите из рациона ряд продуктов: жирные и копченые блюда, орехи, шоколад, морепродукты.
- За день до сдачи биоматериала следует исключить тяжелые физические нагрузки.
Анализ крови на биохимию направлен на исследование двух показателей:
- свободный хорионический гормон человека (ХГЧ);
- плазменный протеин РАРР-А.
Результаты биохимического скрининга бывают готовы в течение 2 дней.
РАРР-А — это белок плазмы, который организм начинает активно выделять именно в период беременности.
Его вырабатывает наружный слой эмбриона в тот момент, когда внедряется в стенки матки. Именно поэтому исследование крови на уровень данного протеина имеет наиважнейшее значение для ранней диагностики неправильного развития будущего малыша. Даже в самом начале беременности, когда УЗИ неспособно увидеть проблему, показатели РАРР-А могут сигнализировать о ее наличии.
Изменение количественного отклонения от нормы РАРР может указывать:
- синдром Дауна;
- замершая беременность;
- угроза выкидыша.
Анализ крови на РАРР-А необходимо сдать до 14 недели беременности. На более поздних сроках достоверных результатов ожидать не стоит. После 14 недели показатель РАРР-А у женщины с генетико-хромосомной патологией плода будет абсолютно таким же, как у женщины, вынашивающей здорового малыша.
Любые отклонения рарр от нормы при беременности, будь то повышение или понижение уровня плазменного белка, должны послужить поводом для беспокойства.
ВАЖНО! Только совокупность результатов УЗИ и биохимического скрининга могут дать полную картину протекания беременности. Кровь следует сдать не позднее, чем через 3 дня после ультразвукового исследования. Врач не ставит вам точного диагноза, а только указывает на возможные патологии, которые можно будет подтвердить или опровергнуть с помощью более точных методов обследования.
При толковании результатов первого скрининга гинеколог учитывает все особенности беременной женщины: вес, наличие сахарного диабета, принимались ли на момент прохождения исследования какие-то лекарства, наличие или отсутствие вредных привычек, беременность получилась путем ЭКО или нет и многие другие.
Уровень плазменного протеина растет с 8 по 13-14 неделю.
В норме у беременной женщины показатель РАРР-А бывает разным в зависимости от недели беременности.
Отклонения от нормы могут свидетельствовать о генно-хромосомной патологии со стороны плода, а беременная женщина находится в группе риска, связанной с замиранию плода или самопроизвольным выкидышем.
| Показатель повышен | Показатель понижен |
| Возможные патологии | |
|
|
Ассоциированный с беременностью протеин РАРР-А может быть завышен и по ряду иных причин:
- достаточно большой вес ребенка;
- низкое расположение плаценты;
- многоплодная беременность.
Когда результаты скрининга крови попадают к врачу, ведущему беременность, он переводит показатели в единицах в МоМ-коэффициент. Он выявляет процент отклонений у конкретной женщины от средней нормы.
При положительном результате скрининга МоМ-коэффициент варьируется от 0,5 до 2,5.
Во всех лабораториях нормы МоМ-коэффициента одинаковы. Поэтому для повторной сдачи анализа, можно выбрать абсолютно любое учреждение, если результатам своего вы не доверяете.
Уже на сроке в тринадцать недель во время 1 скрининга врач может обнаружить в полости матки два и более эмбриона. Многоплодная беременность относится к ряду осложненных и требует особого контроля на протяжении всего срока вынашивания малышей. Риск такой беременности может быть в том, что один плод развивается без видимых патологий, а второй имеет признаки отклонений в развитии уже на 13 неделе. Поэтому очень важно будущей маме серьезно подойти к вопросу первого пренатального скрининга.
На 1 скрининге при беременности двойней нормы анализов будут несколько иными, нежели при одноплодной беременности.
Во-первых, основным исследованием будет УЗИ, где врач особое внимание обратит на воротниковую зону малышей. Именно там скапливается жидкость, сигнализирующая о возможном синдроме Дауна.
Во-вторых, врачом не будет назначен биохимический скрининг крови. В случае с многоплодной беременностью он окажется неинформативным и может дать как лжеповышенные, так и лжепониженные результаты. Возможно, что по крови матери можно будет лишь выяснить коэффициент МоМ. В норме у беременной двойней он достигает показателя в 3,5 МоМ.
Первый пренатальный скрининг на сроке в 13 недель — процедура волнительная. Любая мама должна знать, что точного стопроцентного диагноза не поставит ни один врач. Анализ на РАРР-А — это выявление вероятности риска. Только совокупность результатов УЗИ и биохимии крови может немного повысить уровень достоверности.
Даже при обнаружении высокого риска родить больного малыша, не стоит делать необдуманных и опрометчивых шагов. Акушер-гинеколог посоветует консультацию генетика и даст возможность повторного скрининга, если срок не перешел границу в 13 недель и 6 дней.
Отказываться от предлагаемых обследований не стоит. Ведь предупрежден — значит вооружен.
источник
В настоящее время уделяется большое внимание ранней диагностике врождённых пороков развития (ВПР) и наследственных хромосомных болезней. Для этого проводятся скрининги – массовые обследования всех или отобранных по определённым параметрам беременных женщин.
информацияОсновная цель исследований – формирование групп высокого риска по рождению детей с наследственной патологией для проведения дополнительных анализов.
Выделяют следующие виды перенатального скрининга:
- Ультразвуковой скрининг. Проводится без исключения всем беременным три раза: в 10 – 14 , 20 – 24 и 32 – 34 недели беременности.
- Биохимический скрининг маркёрных белков в крови беременной. Исследование назначается при наличии показаний или, если при УЗИ были выявлены какие либо отклонения. В 10 – 14 недель проводят «двойной» тест, а в 16 – 20 недель – «тройной».
- Цитогенетический скрининг проводится генетиком. Подсчитывается вероятность рождения ребёнка с наследственной патологией, исходя из семейного анамнеза и наличия конкретного заболевания у одного из родителей. Наиболее целесообразно обращаться к генетику на этапе планирования беременности.
- Молекулярный скрининг. Исследуется ДНК будущих родителей для выявления досимптоматических больных и бессимптомных гетерозиготных носителей наиболее частых моногенных болезней (муковисцедоз, фенилкетонурия, миодистрофия Дюшена, гемофилия А и В, адреногенитальный синдром и другие). Также проводиться до наступления беременности.
- Иммунологический скрининг. Проводиться всем беременным при постановке на учёт. Включает в себя определение резус и групповой принадлежности крови обоих родителей и TORCH-комплекса, инфекций, потенциально нарушающих внутриутробное развитие плода. К ним относятся: токсоплазмоз, краснуха, ветряная оспа, цитомегаловирусная и герпесвирусная инфекции.
Во время первого ультразвукового обследования (в 10 — 14 недель) устанавливают срок беременности, характер её течения и количество плодов в матке. Определяют копчико-теменной размер (КТР) плода, характер его сердечной деятельности и особенности прикрепления плодного яйца к стенке матки. На этом этапе принципиально важно диагностировать грубые пороки развития плода (анэнцефалия, акрания, отсутствие конечностей). Определяют маркёры хромосомной патологии: увеличение толщины воротникового пространства (ТВП) и гипоплазии носовой косточки (НК). Исходя из этих данных и возраста женщины, высчитывается риск развития синдрома Дауна.
дополнительноПри выявлении каких-либо отклонений, женщина направляется для дополнительного обследования в центр пренатальной диагностики или медико-генетический центр. Здесь проводится более детальное изучение любых анатомических нарушений и совместно с генетиками педиатрами и детскими хирургами вырабатывается наиболее оптимальная тактика дальнейшего ведения беременности.
На втором этапе УЗИ (в 20 – 24 недели беременности) проводят детальную оценку анатомических структур плода для обнаружения у него пороков развития, маркёров хромосомной патологии, ранних форм задержки внутриутробного развития плода, патологии плаценты и пуповины, аномального количества околоплодных вод. Если выявляются какие-то нарушения, то беременную также направляют на второй и третий уровни диагностики, где изучают функциональные нарушения поражённого органа. Особое внимание уделяется аномалиям сердца, мозга и плаценты. Высокоинформативным является применение метода цветного доплеровского картирования.
При проведении третьего УЗИ (в 32 – 34 недели) оценивают темпы роста плода, соответствие его размеров срокам беременности, а также выявляют пороки развития с поздней манифестацией. Очень важно в этом периоде оценить состояние кровотока в системе мать-плацента-плод для ранней диагностики фетоплацентарной недостаточности и гипоксии плода. При выявлении на данном этапе аномалий развития, уже можно прогнозировать возможность хирургической коррекции порока и определить тактику родоразрешения.
Биохимический скрининг позволяет сформировать группу высокого риска по рождению детей с врождёнными пороками развития и хромосомными болезнями. Метод основан на определении в крови женщины сывороточных маркёров. Концентрация данных веществ изменяется по мере увеличения срока беременности и при нарушении состояния плода.
Показания для проведения биохимического скрининга:
- Возраст матери старше 35 лет;
- Кровнородственный брак;
- Наличие у одного из супругов хромосомной перестройки, наследственного заболевания или порока развития;
- Рождение ребёнка с наследственным заболеванием или пороком развития;
- Наличие в анамнезе самопроизвольных выкидышей, мертворождений, первичной аменореи, первичного бесплодия у супругов;
- Неблагоприятное воздействие факторов окружающей среды в ранние сроки беременности (радиоактивное облучение, вдыхание парообразных ядов и др.);
- Приём эмбриотоксических препаратов в ранние сроки беременности;
- Рентгенологическое исследование на ранних сроках.
В 10 – 14 недель беременности проводится так называемый «двойной тест» – определение в плазме крови количества свободной β — субъединицы хорионического гонадотропина человека (β – ХГЧ) и протеина беременных PAPP-A (pregnancy associated plasma protein или связанный с беременностью плазменный протеин А).
Информация Для анализа берётся венозная кровь утром натощак, также за 30 минут до исследования необходимо исключить физическое и эмоциональное перенапряжение.
Ассоциированный с беременностью протеин-А (PAPP-A) вырабатывается плацентой и поступает в кровоток беременной. PAPP-A в крови женщины связывает гепарин и является ингибитором эластаз гранулоцитов, модулируя иммунный ответ материнского организма и обеспечивая нормальный рост и развитие плода. При хромосомных аномалиях плода происходит резкое снижение концентрации белка в крови с 8 по 14 недели беременности.
Таблица: концентрация протеина беременных PAPP-A в крови при нормально протекающей беременности:
| Концентрация PAPP-A мМЕ/мл | |
| 7 — 8 | 0,17 — 1,54 |
| 9-10 | 0,32 — 2,42 |
| 10-11 | 0,46 — 3,73 |
| 11-12 | 0,79 — 4,76 |
| 12-13 | 1,03 — 6,01 |
| 13-14 | 1,47 — 8,54 |
Причины снижения концентрации :
- Синдром Дауна (трисомия по 21-й паре хромосом)
- Синдром Эдвардса (трисомия по 18-й паре хромосом);
- Синдром Патау (трисомия по 13-й паре);
- Синдром Корнелии де Ланге;
- Анеуплодии и триплодии по половым хромосомам;
- Гипотрофия плода;
- Угроза прерывания беременности;
- Заболевания матери (сахарный диабет, гипертоническая болезнь).
Причины повышения концентрации:
Хорионический гонадотропин (ХГЧ) вырабатывается синцитиотрофобластами растущего хориона (питательная оболочка эмбриона, которая впоследствии трансформируется в плаценту). β — субъединицу гормона можно определить в крови женщины уже через 7 – 9 дней после оплодотворения. В норме каждые два дня происходит двукратное увеличение концентрации гормона в крови и достигает своего максимума к 8 – 10 неделям беременности, затем немного снижается. Физиологическая роль ХГЧ заключается в стимулировании развития жёлтого тела (временная эндокринная железа беременности), поддержания нужного уровня прогестерона и эстрогенов. Также ХГЧ стимулирует выработку тестестерона половыми железами у плодов мужского пола и оказывает воздействие на кору надпочечников эмбриона. Более подробно о β – ХГЧ написано в соответствующей статье.
Концентрация PAPP-A оценивается совместно с количеством ХГЧ в крови. Для интерпретации данных биохимического скрининга применяют общепринятое обозначение уровня сывороточных маркёров, которое рассчитывается как отношение концентрации белка в крови конкретной женщины к значению медианы содержания данного белка при нормальной беременности этого срока у большой выборки женщин. Для каждой страны, а иногда и отдельного региона высчитывается свой показатель. Кратность медиане выражается в МоМ (Multiples of median). Допустимые колебания уровней белков от 0.5 до 2.0 МоМ.
К сывороточным маркёрам, определяемым во втором триместре беременности, относятся Альфафетопротеин (АФП), Хорионический гонадотропин (ХГЧ) и свободный эстриол.
Альфа-фетопротеин (АФП) – это белок плода. Он начинает синтезироваться с 5-6 недель эмбрионального развития в желточном мешке плода, затем основную функцию синтеза берёт на себя печень. Также небольшое количество белка синтезируется в желудочно-кишечном тракте плода. Максимальная концентрация АФП в крови плода определяется в 12 – 14 недель беременности. Белок выводится почками плода в амниотическую жидкость, откуда попадает в кровь матери. В крови матери АФП появляется в 12 – 13 недель беременности и достигает своего максимума к 32 – 33 неделям. Подробную информацию смотрите в статье «АФП».
Под действием хорионического гонадотропина (ХГЧ) жёлтое тело активно начинает вырабатывать эстриол, который подготавливает матку к росту плода. Однако около 90% эстриола имеет плодовое происхождение. Предшественник эстриола, дегидроэпиандростерон (ДЭА), синтезируется в коре надпочечников плода, откуда поступает в плодовую печень и плаценту, где и происходит образование эстриола. Эстриол, синтезируемый в плаценте, называют свободным, несвязанным, неконъюгированным. Концентрация гормона увеличивается параллельно сроку беременности. Его уровень изменяется в течение суток и достигает максимума к 14 00 – 15 00 .
Хорионический гонадотропин (ХГЧ) (описание в разделе «двойной тест» и отдельной статье).
Таблица: Факторы, влияющие на результаты тестов биохимического скрининга:
| Показатель | Повышение | Снижение |
| Масса тела | Сниженная | Повышенная |
| Экстракорпоральное оплодотворение | Уровень ХГЧ выше в среднем на 10 – 15 % | Уровни свободного эстриола и PAPP-A ниже примерно на 10 – 20% |
| Многоплодная беременность | Чаще всего показатели увеличены соответственно количеству плодов 2 | |
| Кровотечение, угрожающий самопроизвольный аборт 1 | АФП | PAPP-A, ХГЧ, свободного эстриола |
| Сахарный диабет | При инсулинзависимом сахарном диабете уровни PAPP-A, АФП и свободного эстриола снижены | |
| Раса | Уровни АФП и ХГЧ выше у женщин негроидной расы по сравнению с европейской |
1 – рекомендуется отложить анализ на одну неделю после остановки кровотечения.
2 – невозможно достоверно рассчитать риск по наследственным заболеваниям, потому что один из плодов может быть здоров, а второй нет.
Для оценки «тройного» теста также используется определение кратности медиане МоМ. При различных заболеваниях плода выявляется сочетанное характерное отклонение показателей биохимического скрининга. Их называют профилями МоМ при конкретной патологии. При наличии отклонений от нормы, в первую очередь необходимо провести повторное УЗИ, для уточнения срока беременности и выявления явных пороков развития. Если выявлены явные нарушения, то тогда уже назначают инвазивные методы исследования плода (хорионбиопсия, амниоцентез, плацентоцентез) для определения хромосомного набора плода.
источник
Анализ рарр а при беременности представляет собой не что иное, как ассоциированный с беременностью протеин а рарр а, объем и концентрация, которого в норме повышается в соответствии со сроком гестации.
Тест в основном проводят в период от 8-ой до 14-ой недели вынашивания, рамки обусловлены тем, что в другие сроки информативность значительно снижается. При этом исследование подразумевает определение ХГЧ, показатели, которого наиболее оптимальны на 11-13 неделе, поэтому сроки значительно сужаются.
Существует ряд условных показаний, когда рекомендуется пройти данное исследование:
- категория женщин старше 35-ти лет;
- рождение старших детей с генетическими отклонениями;
- невынашивание плода во время предыдущего зачатия;
- наличие инфекционных заболеваний;
- любые генетические отклонения у близких родственников;
- трудовая деятельность, связанная с риском облучения.
Кровь на рарр забирается только утром и натощак, а непосредственно обследование проводится в срок до 2-х суток. При этом накануне анализа требуется ограничить потребление сладостей и исключить физические нагрузки.
Белок ассоциированный с беременностью определяется совместно с β-ХГЧ и показаниями УЗИ. Временные рамки между забором крови и УЗИ не превышает 3-х суток, иначе анализ становится не информативным. Изменения количественных показателей протеина-А связывают с повышенным риском хромосомных отклонений и формированием синдрома Дауна.
Уровень часто измеряется в мЕд/мл и зависит от срока гестации, но не редко используется и более современная оценка, которая подразумевает применение интегрального показателя.
Таблица с показателями нормы в мЕд/мл:
| Неделя беременности | Норма PAPP-A (мЕд/мл) |
|---|---|
| 8-9 | 0,17-1,54 |
| 9-10 | 0,32-2,42 |
| 10-11 | 0,46-3,73 |
| 11-12 | 0,79-4,76 |
| 12-13 | 1,03-6,01 |
| 13-14 | 1,47-8,54 |
Норма в мом раценивается, как средний показатель за весь первый триместр, который составляет от 0,5 до 2-х МоМ.
Если результаты исследования показали отклонения выше или ниже нормы, то проводятся дополнительные тесты и обследования для подтверждения результатов диагностического мероприятия.
Расшифровка анализа предполагает определение уровня рарр а, при этом учитывается, что с каждой неделей гестации параметры в значительной степени возрастают. Исследование является основным инструментом для диагностирования синдрома Дауна в процентном соотношении.
При обследовании учитывается совокупность всех трех маркеров (УЗИ, Рарр-А и ХГЧ), результативность в такой ситуации будет составлять не более 80%. Кроме того, для анализа, собирается анамнез и проводится собеседование с генетиком. Врач должен узнать о фактах курения, методе зачатия плода, необходима информация о приеме сильнодействующих лекарств и о наличии сопутствующих заболеваний.
В случае, если показатель понижен, то это свидетельствует о хромосомных отклонения, развитии синдрома Дауна, Корнелии де Ланге или Эдвардса. Также низкий рарр а становится основанием предполагать угрозу выкидыша или предположить возможность замершей беременности.
Расшифровка показателей выше нормы сравнивается с цифрами по анализу ХГЧ, так как самостоятельно протеин А может увеличиваться при повреждении мягких тканей организма.
Если показатель повышен, то часто это говорит о неправильном подсчете сроке гестации, нарушении техники проведения исследования, а также не исключается человеческий фактор влияния и связанная с этим погрешность. Поэтому высокие параметры оценки не должны стать поводом для переживания.
Если были выявлены значительные отклонения в сторону повышения, то врачи могут рекомендовать планово прервать внутриутробное развитие на раннем сроке гестации, так как на современном этапе развития медицины отсутствует способ внутриутробного исправления хромосомных аномалий.
источник
Определение различных хромосомных патологий на ранних сроках вынашивания малыша является очень важной задачей. Для этого врачи назначают будущим мамам целый комплекс различных обследований и лабораторных тестов. Одним из них является РАРР-А.
РАРР-А является очень важным лабораторным показателем, который назначается будущим мамам. Он включен в первый пренатальный скрининг. Этот спектр исследования необходим для того, чтобы выявлять различные генетические патологии на самых ранних стадиях их формирования.
Данное вещество появляется в кровотоке беременной женщины во время беременности. Оно является крайне специфичным. По химической и природной структуре — это протеин плазмы крови.
Первые четыре буквы названия этого вещества являются аббревиатурой. Англоязычные специалисты называют его Pregnancy-associated Plasma Protein-A. В переводе на русский язык это означает ассоциированные с беременностью протеины плазмы А.
Ученые считают, что данное вещество появляется в кровотоке матери во время того, как маленький эмбриончик «вживляется» (имплантируется) во внутреннюю стенку матки. Это приводит к тому, что в кровь выделяются порции РАРР-А.
Специалисты считают, что определения ассоциированного протеина и соотношения ХГЧ являются важными показателями различных патологических состояний, которые возникают в самом раннем периоде развития малыша. Данный клинический показатель является очень важным обследованием на проведение обнаружения различных ВПР плода.
Хромосомные патологии являются довольно опасными. В течение длительного времени медики не могли их выявлять своевременно.
В настоящее время исключить опасные хромосомные и генные болезни можно еще в периоде внутриутробного развития малыша. Для этого специалисты приводят и анализируют результаты различных исследований и анализов.
Для определения РАРР-А потребуется взять немного венозной крови. Сдавать такой биохимический анализ лучше утром, строго натощак.
Лишь в некоторых случаях допускается ряд исключений, когда беременная женщина приходит в лабораторию не на «пустой» желудок. Как правило, такие послабления распространяются только на женщин, которые страдают сахарным диабетом, особенно инсулинозависимого типа. В таком случае им необходимо позавтракать.
Накануне посещения лаборатории следует ограничить употребление жирных и жареных блюд. Они могут привести к тому, что результат анализа окажется недостоверным. В таком случае врач может попросить пересдать анализ и назначит альтернативное исследование. Ужин вечером до сдачи анализа должен быть легким и легко усваиваться.
Перед сдачей биохимических анализов, особенно проводимых во время первого скрининга, врачи настоятельно рекомендуют будущим мамам ограничить любые физические нагрузки. Если беременная женщина посещает занятия йогой для беременности или занимается в тренажерном зале, то такие тренировки за 3-5 дней до исследования следует ограничить.
Данное лабораторное исследование в большинстве случаев проводится на 12-13 неделе. В некоторых ситуациях его можно провести и на недельку раньше. Сроки определяет врач, который наблюдает будущую маму в женской консультации.
Помимо РАРР-А, определяются и другие лабораторные показатели. Одним из них является ХГЧ. Его концентрация растет вместе со сроком беременности. В первую половину беременности его содержание в крови является достаточно высоким. Только к родам оно начинает постепенно снижаться.
Специалисты выделяют несколько особых групп женщин, которым следует обязательно провести скрининговые исследования. К ним относятся будущие мамы, которые забеременели уже после 35 лет.
Женщины, имеющие в родстве случаи хромосомных и генетических заболеваний, также должны обязательно сдать кровь на анализ и пройти ультразвуковое исследование.
Также не стоит избегать прохождение данного комплекса исследований женщинам, у которых предшествующие беременности заканчивались спонтанными выкидышами или прерыванием на ранних сроках. Многие специалисты также рекомендуют пройти скрининг и будущим мамам, которые переболели каким-то вирусным или простудным заболеванием до 10-12 недели беременности.
Многие будущие мамы ошибочно думают, что только проведение УЗИ во время первого пренатального скрининга будет достаточно для того, чтобы выявить какие-либо патологии. Это совсем не так.
Во время проведения ультразвукового обследования на данном сроке беременности оцениваются только базовые показатели и размеры плода. Если исследование проводит не совсем опытный специалист, то значения полученных результатов могут быть неверными. В таком случае биохимические анализы, включая определение ХГЧ и РАРР-А, помогают врачам выявить опасные патологии уже на раннем сроке развития малыша.
Хорионический гонадотропин является очень важным, но совсем неспецифическим критерием. Изменение его концентрации сверх нормы встречается при самых разных состояниях. Не все из них являются патологиями.
При многоплодной беременности концентрация в крови ХГЧ будет существенно повышенной.
Перед тем, как оценить результаты анализа, доктор обязательно учтет все имеющиеся у женщины сопутствующие патологии внутренних органов. Также очень важно учесть и то, принимает ли будущая мама какие-либо лекарственные препараты. Если РАРР-А ниже или выше нормы, то это требует внимательного отношения к женщине на предмет исключения опасных патологий.
В своей ежедневной практике акушеры-гинекологи часто пользуются специальной таблицей. В нее внесены значения нормы данного вещества.
Она очень проста и позволяет достаточно легко определить, когда РАРР-А повышен или понижен. Нормальные значения данного клинического показателя представлены ниже:
Срок внутриутробного развития малыша
Допустимые значения (мЕд/мл)
Отклонения от нормы всегда должны стать поводом для прицельного рассмотрения риска генетических и хромосомных заболеваний. Такие нарушения могут свидетельствовать о возможном развитии болезни Дауна.
Повышение данного показателя в крови может быть и в том случае, если срок внутриутробного развития плода был установлен неверно. Данное состояние может быть и при тяжелых заболеваниях почек матери, сопровождающихся развитием почечной недостаточности.
Пониженный уровень РАРР-А на декретированном сроке беременности может стать признаком «замерзания» (приостановки) беременности. Это состояние является крайне неблагоприятным, так как может привести к самопроизвольному выкидышу.
Изменение концентрации данного вещества в крови может быть свидетельством довольно опасных патологий. Одной из них является синдром Корнелии де Ланге. Данная патология характеризуется развитием генной мутации. Проявляется это заболевание расстройством психомоторной деятельности у ребенка.
Важно отметить, что многоплодная беременность является особым случаем. В такой ситуации врач может обнаружить в матке обоих малышей уже к 13 неделе беременности. В данной ситуации уровень РАРР-А в крови может быть несколько другим.
Для того, чтобы расшифровка проведенного теста была правильной, врачи рекомендуют сдавать кровь на определение данного вещества с интервалом 3-4 дня после выполненного ультразвукового исследования. В таком случае определить возможную патологию врачам намного легче. Отзывы многих женщин, которые уже стали мамочками, свидетельствуют о том, что они прошли УЗИ и сдали биохимические анализы всего за одну неделю.
Важно помнить, что по одному лишь результату анализа ни в коем случае нельзя установить какой-либо диагноз. Для этого потребуется обязательное выполнение УЗИ, а также и других биохимических лабораторных тестов.
В некоторых случаях потребуется также и назначение альтернативных методов исследования. Они назначаются в случаях, когда требуется исключить риск рождения малыша, имеющего хромосомные или генетические аномалии.
Такие исследования могут быть как инвазивными, так и неинвазивными. Они помогают врачам установить верный диагноз, а будущим мамочкам не волноваться перед предстоящими родами по поводу возможности развития у ребенка хромосомной патологии.
Методы пренатальной диагностики, которые применяются в настоящее время, совершенствуются. При помощи них можно выявить различные тяжелые хромосомные и генетические заболевания у плода еще на стадии его внутриутробного развития.
Многих будущих мам пугает проведение инвазивных тестов. Волнения в этом случае вполне оправданы. Риск возможных осложнений после проведения инвазивных пренатальных методов диагностики довольно высок.
Одной из альтернативных и более доступных методик, которая активно проводится будущим мамочкам для исключения подозрения хромосомных болезней, является пренатальный неинвазивный ДНК-тест. Методика его заключается в том, что врачи изучают генетический материал плода.
С помощью проведения такого исследования можно исключить наличие у ребенка многих генетических заболеваний – таких, как болезнь Дауна, синдром Эдвардса, Патау, Тернера и многих других.
Врачи, которые проводят данное исследование, с помощью специальных приборов могут выявить участки микроделеции в генетическом аппарате малыша. Данные участки представляют собой поломки генов, которые свойственны генетическим и хромосомным патологиям.
Проведение данного теста может быть показано всем беременным женщинам, имеющим подозрения на развитие у малыша хромосомных заболеваний независимо от их возраста.
Многие будущие мамочки думают, что данный тест нужно делать только «старородящим». Это большое заблуждение. В некоторых случаях данное исследование показано и женщинам в возрасте 20-25 лет и даже при первой беременности.
Пройти этот тест можно в нескольких медицинских центрах, которые занимаются проведением таких исследований. Срок получения результатов «на руки», как правило, составляет от 12 суток. Важно отметить, что по данным американских ученых, точность данного анализа составляет 99,9%. Можно проводить такое исследование уже с 9 недели беременности.
Плюсы данного теста многочисленны. Этот тест легко проводится. Он не является инвазивным. Это означает, что мамин живот, где находится малыш, не прокалывается. Для того чтобы провести лабораторное исследование, необходимо лишь немного венозной крови. Медицинские центры, которые занимаются данным видом исследования, могут выслать полученные результаты на электронную почту. Минус исследования — высокая стоимость.
О том, что такое PAPP-A, а также расшифровку других лабораторных показателей, смотрите в следующем видео.
источник
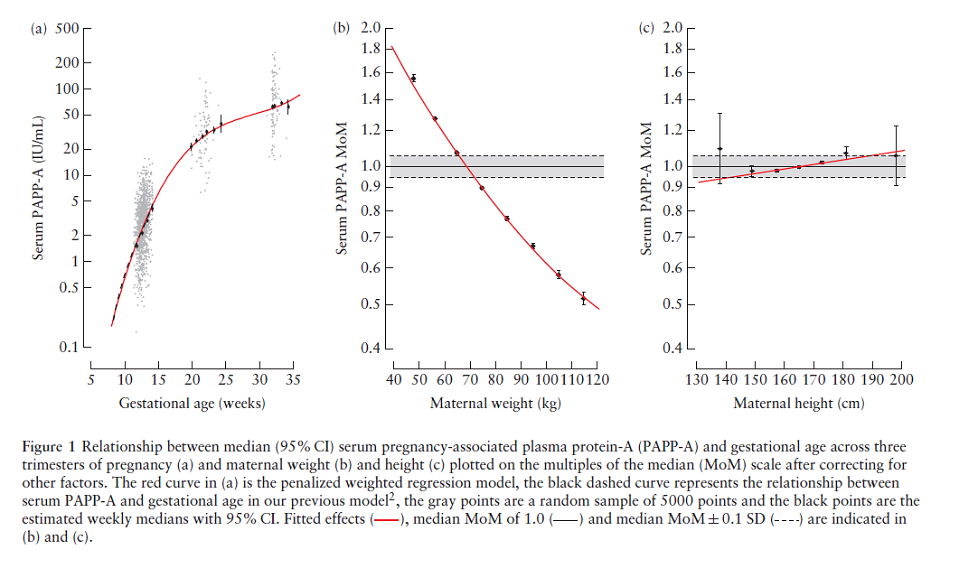
Ultrasound Obstet Gynecol 2015; 46: 42–50
Published online 3 June 2015 in Wiley Online Library (wileyonlinelibrary.com). DOI: 10.1002/uog.14870
Serum pregnancy-associated plasma protein-A in the three trimesters of pregnancy: effects of maternal characteristics and medical history
D. WRIGHT*, M. SILVA†, S. PAPADOPOULOS†, A. WRIGHT* and K. H. NICOLAIDES†
*Institute of Health Research
Перевод подготовлен врачом КДЛ ЦИР Бабкеевой Элиной Ринатовной
Цель: Определить влияние факторов анамнеза на уровни протеина, ассоциированного с беременностью (РАРР-А) для скрининга на осложнения беременности.
Методы: У женщин с одноплодной беременностью в течение рутинных осмотров на сроках 11-13,6 недель, 19-24,6 недель и 30-34,6 недель, был измерен уровень РАРР-А в сыворотке крови и записаны индивидуальные характеристики и данные анамнеза. Для беременностей, разрешившихся фенотипически нормальным живым плодом или мертворождением на сроке 24 недели и более, демографические характеристики и данные анамнеза, которые могли повлиять на уровень РАРР-А, были определены методом линейной множественной регрессии.
Результаты: Уровень сывороточного РАРР-А был измерен в 94966 случаях в первом триместре беременности, 7785 – во втором триместре и 8286 – в третьем триместре. Значимое независимое влияние на уровень РАРР-А оказывали возраст, вес, рост, расовая принадлежность, курение, диабет, способ зачатия, наличие позднего гестоза в предыдущую беременность и вес новорожденного в предыдущую беременность. У некоторых факторов эффект в разные триместры был схож, тогда как для других факторов он различался. Множественный регрессионный анализ был использован, чтобы определить вклад материнских характеристик, влияющих на уровень сывороточного РАРР-А и выразить значения в виде кратного медианы (МоМ). Была показана модель, позволяющая адекватно соотнести значения МоМ со всеми факторами, в случаях как беременностей с развившейся преэклампсией, так и неосложненных беременностей.
Уровень РАРР-А в сыворотке крови матери снижается в случаях беременностей с трисомией 21, 18 или 13, триплоидией, моносомией по Х-хромосоме, а также в случае нарушения плацентации, ведущего к развитию преэклампсии и гипотрофии плода. См. «Новые лабораторные маркеры гестозов»
Есть свидетельства того, что показатель сывороточного РАРР-А понижается во втором триместре при дальнейшем развитии преэклампсии, но в случае уже развившегося гестоза уровень РАРР-А повышается.
Подход, который мы используем для оценки риска анеуплоидий и осложнений беременности – применение теоремы Байеса для совмещения риска, рассчитанного исходя из данных анамнеза с результатами биофизических и биохимических измерений, проведенных в различные роки беременности. При нормальном течении беременности на уровень РАРР-А влияют срок гестации и данные анамнеза матери: вес, расовая принадлежность, курение, наличие диабета и метод зачатия. Таким образом, для эффективного использования уровня сывороточного РАРР-А в оценке риска, эти переменные должны учитываться путем стандартизации полученного результата в виде значений отношения к медиане (МоМ).
Целью ислледования являлось, во-первых, определить и оценить влияние данных анамнеза на уровень сывороточного РАРР-А, во-вторых, представить модель для стандартизации уровней РАРР-А во всех триместрах беременности в форме значений МоМ, в-третьих, оценить распределение МоМ в беременностях с нормальным течением и при развитии преэклампсии. Главным предметом обсуждения данной статьи будут являться беременности с нормальным течением.
Данные для этого исследования были получены из проспективного скрининга женщин, посещавших плановые обследования в King’s College Hospital, University College London Hospital и Medway Maritime Hospital, Великобритания, в промежутке между январем 2006 г. и мартом 2014 г. В первом обследовании, на сроке 11 -13,6 недель гестации, были получены данные анамнеза и выполнен комбинированный тест на риск анеуплоидий. Второе (19-24,6 недель) и третье (30-34,6 недель) обследования включали в себя ультразвуковое исследование, оценку размеров плода, исходя из измерений окружности головы, окружности живота и длины бедра, а также исследование биохимических показателей крови матери. Сроки гестации определялись измерением КТР на сроке 11-13 недель, или окружности головы на сроке 19-24 недель.
От женщин, согласившихся на участие в исследовательской программе, было получено информированное согласие, одобренное этическим комитетом участвовавших в программе клиник. Критерием включения в программу являлась одноплодная беременность, разрешившаяся рождением фенотипически здорового живого ребенка или мертворождением на сроке более 24 недель. Беременности с анеуплоидией или аномалиями развития плода, а также беременности, окончившиеся абортом, выкидышем или внутриутробной гибелью плода на сроке меньше 24 недель, из исследования были исключены.
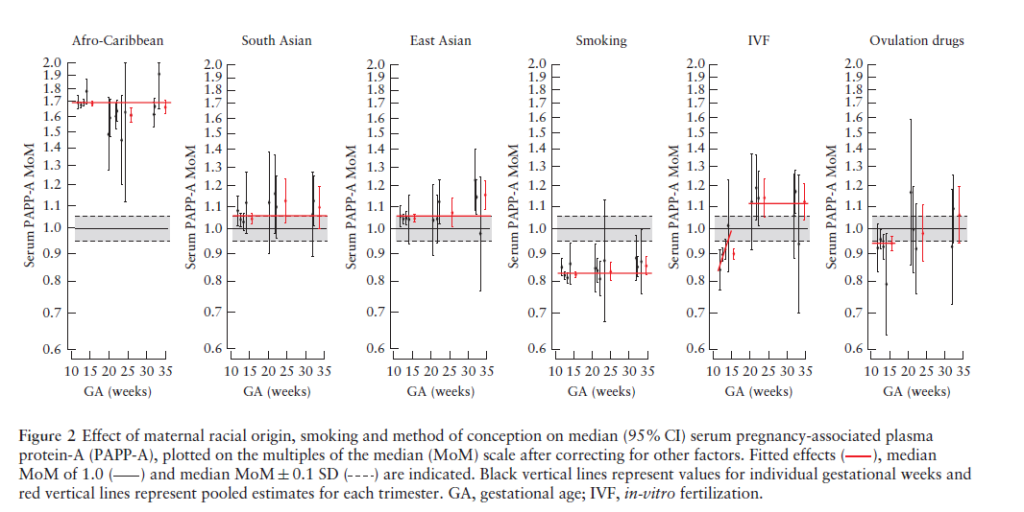
В исследовании использовались возраст, расовая принадлежность (европейская, афро-карибская, азиатская и смешанная), метод зачатия (естественный или с использованием стимуляции овуляции/ЭКО), курение во время беременности (курит/не курит), хроническая гипертензия в анамнезе (да/нет), диабет I типа (да/нет), системная красная волчанка, антифосфолипидный синдром, семейный анамнез – наличие случаев преэклампсии у матери пациентки (да/нет), а также акушерский анамнез – количество родов (рожавшая/нерожавшая, в случае, если не было беременностей сроком 24 недели и более), преэклампсия в предыдущие беременности (да/нет), на каком сроке были предыдущие роды, вес предыдущего ребенка при рождении, а также интервал в годах между рождением предыдущего ребенка и предполагаемой датой родов в текущую беременность. Рост беременной измерялся в первое обследование, вес – каждое обследование.
Для пациентов, участвовавших в исследовании, РАРР-А измерялся в каждый визит в клинику на автоматическом анализаторе в течение 10 минут после взятия образца крови. Образцы первого триместра были анализированы с использованием системы DELFIA Xpress (PerkinElmer Life and Analytical Sciences, Waltham, MA, США), образцы второго и третьего триместров были анализированы на системе Cobas e411 (Roche Diagnostics, Германия).
Данные по исходам беременности были собраны из записей врачей, наблюдавших беременности участвовавших в исследовании пациенток. Акушерский анамнез всех женщин с наличием гипертензии (ранее выявленной или связанной с беременностью), был изучен на предмет соответствия их состояния критериям хронической гипертензии, преэклампсии или гестационной гипертензии без протеинурии.
Критерии гестационной гипертензии и преэклампсии соответствовали критериям Международного общества изучения гипертензии при беременности. Критериями для диагноза гестационной гипертензии являлись систолическое АД ≥ 140 мм. РТ. Ст. и/или диастолическое АД ≥ 90 мм. РТ. Ст. как минимум при двух измерениях с 4-хчасовой разницей, развившиеся после 20 недели беременности у женщин с ранее нормальным АД. Преэклампсия определялась, как гипертензия с протеинурией ≥ 300 мг/24 часа, или два измерения, в которых были выявлены как минимум два плюса на тест-полоске в средней порции мочи или содержимом мочеприемника, если невозможно было собрать суточную мочу. Преэклампсия, наложившаяся на хроническую гипертензию, определялась как значительная протеинурия (критерии приведены выше), развившаяся после 20 недель беременности у женщины с наличием хронической гипертензии в анамнезе (наличие гипертензии перед зачатием или при первичном визите на сроке до 20 недель при отсутствии трофобластических заболеваний). Z-score по весу новорожденного в последнюю беременность был получен исходя из референсных интервалов веса новорожденного в зависимости от срока беременности на момент родов.
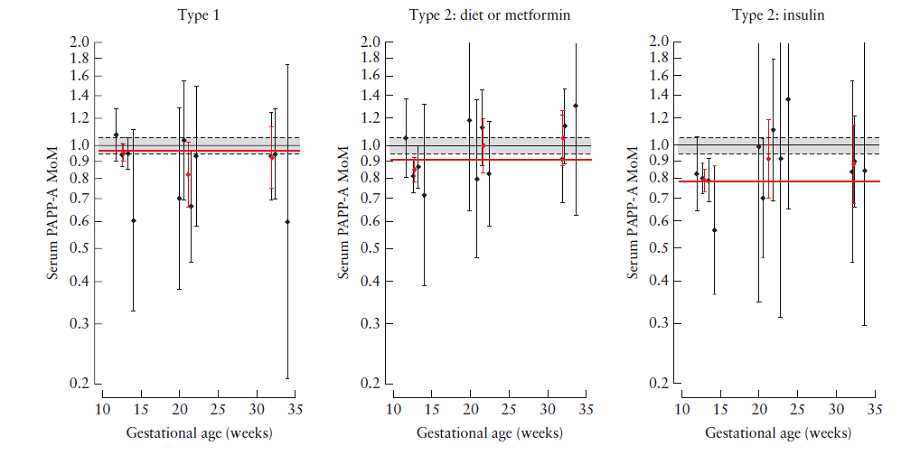
Рассматривалось влияние на уровень РАРР-А следующих факторов: вес, рост, расовая принадлежность, хроническая гипертензия в анамнезе, диабет I и II типа, АФС и СКВ, отягощенный семейный анамнез (наличие гестоза у матери), первородящая ли пациентка или повторнородящая, наличие гестоза в предыдущую беременность, срок беременности на момент родов, вес новорожденного в последнюю беременность и промежуток между беременностями, метод зачатия, курение во время беременности).
Связь со сроком беременности в первом триместре, выявленная в ранних исследованиях, позволила построить модель стандартизации значений РАРР-А в первом триместре (от 8 недель гестации), что является важным для скрининга анеуплоидий. Текущий набор данных ограничен данными по беременностям со сроком 11 недель и более. Путем регрессионного анализа данные по значениям на сроке 8-11 недель были сопоставлены с предыдущей моделью, что позволило создать модель распределения значений РАРР-А в соответствии со сроком беременности на протяжении всех трех триместров.
Метод множественной линейной регрессии был применен к десятичным логарифмам значений РАРР-А для каждого триместра. Недостоверные переменные (Р>0,05) были удалены из модели. Путем определения стандартного отклонения были выявлены показатели, не оказывавшие значимое влияние на модель. Резидуальный факторный анализ был применен для оценки адекватности модели.
Для финальной модели были созданы графические отображения зависимости между сроком беременности и уровнем РАРР-А, а также зависимости от материнских характеристик, а также рассчитаны значения МоМ. После создания моделей для каждого триместра в отдельности, была выбрана экономная модель для оценки данных в совокупности по трем триместрам.
Уровень РАРР-А в сыворотке крови был измерен у 94966 беременных на сроке первого триместра, 7785 – второго триместра и 8286 – третьего триместра. В течение первой фазы исследований, уровень РАРР-А измерялся только при обследовании в первый триместр беременности, но впоследствии сроки были расширены на второй и третий триместр. 4092 измерения были проведены во всех трех триместрах, 2275 – в первый и второй триместр, 449 – во второй и третий триместр, 2966 – в первый и третий триместр. 85183 – только первый триместр, 519 – только второй триместр, и 779- только третий триместр.
На уровень РАРР-А существенное влияние оказывали срок беременности, вес беременной, рост, расовая принадлежность, курение, диабет, способ зачатия, наличие гестоза в акушерском анамнезе и вес новорожденного в предыдущую беременность. Медианы уровней РАРР-А демонстрировали криволинейную зависимость от срока беременности; увеличение в первом и втором триместре с максимум на 30 недель. Уровень РАРР-А был выше у негроидов и монголоидов по сравнению с европеоидами, ниже у курящих по сравнению с некурящими. У женщин, у которых зачатие произошло с применением стимуляции овуляции, в первом триместре уровень РАРР-А был низким, а в третьем триместре – повышался. У женщин, зачавших с применением ЭКО, уровень РАРР-А был низким в первом триместре и высоким во втором и третьем. У женщин с диабетом уровень РАРР-А был снижен, еще более значительное снижение наблюдалось у пациенток с диабетом II типа¸ применявших инсулин. У рожавших женщин с наличием или отсутствием гестоза в анамнезе, уровень РАРР-А был ниже, чем у нерожавших женщин, а также возрастал соответственно росту веса-новорожденного.
По итогам исследования была построена линейная модель, включающая в себя влияние данных анамнеза по триместрам (используя модель для первого триместра как пример), а также случайные факторы для отражения индивидуальных различий между пациентками. Влияние веса, расового происхождения, курения и наличия диабета на МоМ РАРР-А считалось постоянным для всех трех триместров. Напротив, влияние метода зачатия, веса новорожденного в предыдущую беременность и наличие гестоза в анамнезе различалось по триместрам. Отношение уровня РАРР-А к сроку беременности было криволинейным с максимумом в 30 недель. Коэффициент регрессии 0,077634 для второго и третьего триместра означал, что уровень РАРР-А во втором и третьем триместре был выше примерно на 20% с учетом всех влияющих факторов. Такая разница могла быть обусловлена применением разных реагентов и/или другими факторами.
В результате этого исследования было выяснено, что на уровень сывороточного РАРР-А оказывают значимое независимое влияние характеристики матери и данные анамнеза. Сывороточный РАРР-А имел криволинейную зависимость от срока гестации, был снижен у женщин с более низким весом, повышен у женщин с высоким ростом, повышен у женщин монголоидной и негроидной рас, снижен у курящих, а также рожавших женщин, имевших или не имевших диагноз гестоза в анамнезе. У рожавших женщин уровень РАРР-А был сопоставим со значениями веса ребенка при рождении в предыдущую беременность. У женщин, зачавших с применением стимуляции овуляции или ЭКО, уровень РАРР-А снижался в первом триместре, но возрастал в третьем треместре в случае ЭКО. У женщин с сахарным диабетом уровень РАРР-А снижался, понижение было еще более выраженным у пациенток, применявших инсулин.
Полученные значения МоМ адекватно соответствовали всем влияющим факторам как для беременностей без развития гестоза, так и для беременностей, осложнившихся гестозом. У пациенток, у которых гестоз развился, уровень РАРР-А был снижен в первом триместре, но повышен в третьем.
К преимуществам исследования относилось, в первую очередь, проспективное изучение большой популяции беременных женщин, посещающих рутинные обследования в течение трех четко обозначенных периодов беременности, которые широко используются для скрининга на хромосомные аномалии в первом триместре и обследования физического состояния плода во втором и третьем триместрах. Во-вторых, измерение уровня РАРР-А в сыворотке крови осуществлялось с помощью автоматического анализатора, который предоставлял воспроизводимые результаты в течение 40 минут с момента забора крови, таким образом, забор анализов, необходимые измерения и последующее консультирование могли быть произведены в одно посещение врача. В-третьих, применение множественного регрессионного анализа, чтобы определить вклад и взаимосвязь данных анамнеза, которые влияли на уровень РАРР-А в сыворотке крови в течение трех триместров беременности.
Альтернативным способом использования полученных для трех триместров данных могло быть перекрестное исследование со включением каждой недели беременности. Однако, в данном случае применялся практический подход со сбором данных для временных отрезков, используемых в рутинной клинической практике.
Предыдущие исследования, в основном производившиеся в первом триместре, также показали, что концентрация РАРР-А зависит от срока гестации, а также данных анамнеза, включающих вес матери, расовую принадлежность, курение, метод зачатия и наличие сахарного диабета. В этой серии исследований была разработана модель, которая описывает влияние факторов анамнеза на все триместры беременности, а также на каждый триместр по отдельности. Например, в случае с диабетом, было выяснено, что уровень РАРР-А снижается, и снижение наиболее значительно в случае диабета II типа с терапией инсулином. В данную модель включены такие факторы, как исход предыдущей беременности, потому что стандартизация уровней биомаркеров для всех факторов, включенная в предыдущую математическую модель, была необходима для возможности применения теорем Байеса в комбинированном скрининге осложнений беременности. Распределение сывороточного РАРР-А должно быть условно указано для любых факторов, включенных в предыдущую модель. Также важно учитывать эти данные при интерпретации значений РАРР-А.
Измерение уровня сывороточного РАРР-А может быть использовано для скрининговых исследований на риск анеуплоидий, дефекта нервной трубке и исхода беременности. Для расчета риска и скрининга патологии необходимо учитывать факторы, которые могут влиять на уровень PAPP-A.
Для демонстрации необходимости стандартизации в виде значений МоМ, возьмем в качестве примера двух беременных пациенток 35 лет, одна европейской расы и одна негроидной расы, на сроке 11 недель, обе зачали естественным путем, не курят, не страдают диабетом, весом 69 кг и ростом 160 см, с уровнем сывороточного РАРР-А 0,9 МЕ/л. Соответствующие значения МоМ будут 0,81 для европеоидной расы и 0,48 для негроидной расы. Таким образом, при одинаковых значения РАРР-А, риск развития преэклампсии и синдрома Дауна у негроидной расы будет выше.
источник